Similar presentations:
Послеродовые гнойно-септические заболевания
1. ФГАОУ ВПО «БФУ имени Иммануила Канта» Минобрнауки РФ Медицинский институт
Послеродовые гнойносептические заболеванияЗав. кафедрой акушерства и гинекологии
д.м.н., профессор
Пашов Александр Иванович
2. План лекции:
1. Актуальные проблемы2. Факторы, способствующие развитию ГСЗ:
-во время беременности
-во время родов
-в послеродовом периоде
3. Классификация ГСЗ по Сазонову - Бартельсу
4. Патогенез ГСЗ в современном аспекте
5. Клиническая картина по этапам ГСЗ:
I этап
II этап
III этап
IY этап
6. Послеродовый мастит, его классификация по Гуртовому Б.Л.
7. Выводы
3. Гнойно-септические заболевания-одна из основных причин материнской смертности Частота гнойно-септических осложнений РФ
составляет 18,5%(По данным Минздравсоцразвития РФ
за 2010г.)
4.
МАТЕРИНСКАЯ СМЕРТНОСТЬСТРУКТУРА МАТЕРИНСКОЙ СМЕРТНОСТИ
КРОВОТЕЧЕНИЕ
ПРЕЭКЛАМПСИЯ (ГЕСТОЗ)
СЕПСИС
ЭКСТРАГЕНИТАЛЬНЫЕ
ЗАБОЛЕВАНИЯ
ВНЕМАТОЧНАЯ БЕРЕМЕННОСТЬ
ЭМБОЛИЯ ОКОЛОПЛОДНЫМИ
ВОДАМИ
Экономически
слаборазвитые страны
Экономически
высокоразвитые страны
СТАТИСТИКА. ПРОБЛЕМЫ. ПЕРСПЕКТИВЫ
5.
КРОВОТЕЧЕНИЯ В АКУШЕРСТВЕСТРУКТУРА ПРИЧИН МАТЕРИНСКОЙ СМЕРТНОСТИ
В РОССИИ (2011)
18,2
15,5
Кровотечения
Аборты
3,4
Гестоз
4,0
5,1
17,9
9,7
Экстрагенитальная
патология
Эмболия
околоплодными водами
Внематочная
беременность
Сепсис
Осложнения анестезии
Другие осложнения
11,1
15,1
СТАТИСТИКА. ПРОБЛЕМЫ. ПЕРСПЕКТИВЫ
6.
За последние 5 лет отмечено снижениечисла послеродовых гнойно-септических
заболеваний обусловленное:
- ранней выпиской из родильного стационара;
- совместным пребыванием матери и
ребенка после родов;
- грудным вскармливанием по требованию
ребенка (рефлекторное сокращение матки) и
др.
7.
КлассификацияСазонова - Бартельса
1-й этап – инфекция ограничена областью родовой раны
послеродовая язва (на промежности, стенке влагалища,
шейке матки), эндомиометрит.
2-й этап - инфекция распространилась за пределы области
раны, но осталась локализованной
метроэндометрит, параметрит, отграниченный
тромбофлебит,
сальпингоофорит, пельвиоперитонит.
3-й этап - инфекция, близкая к генерализованной
разлитой послеродовый перитонит, прогрессирующий
тромбофлебит.
4-й этап - генерализованная инфекция
сепсис без метастазов, сепсис с метастазами, септический
шок.
8.
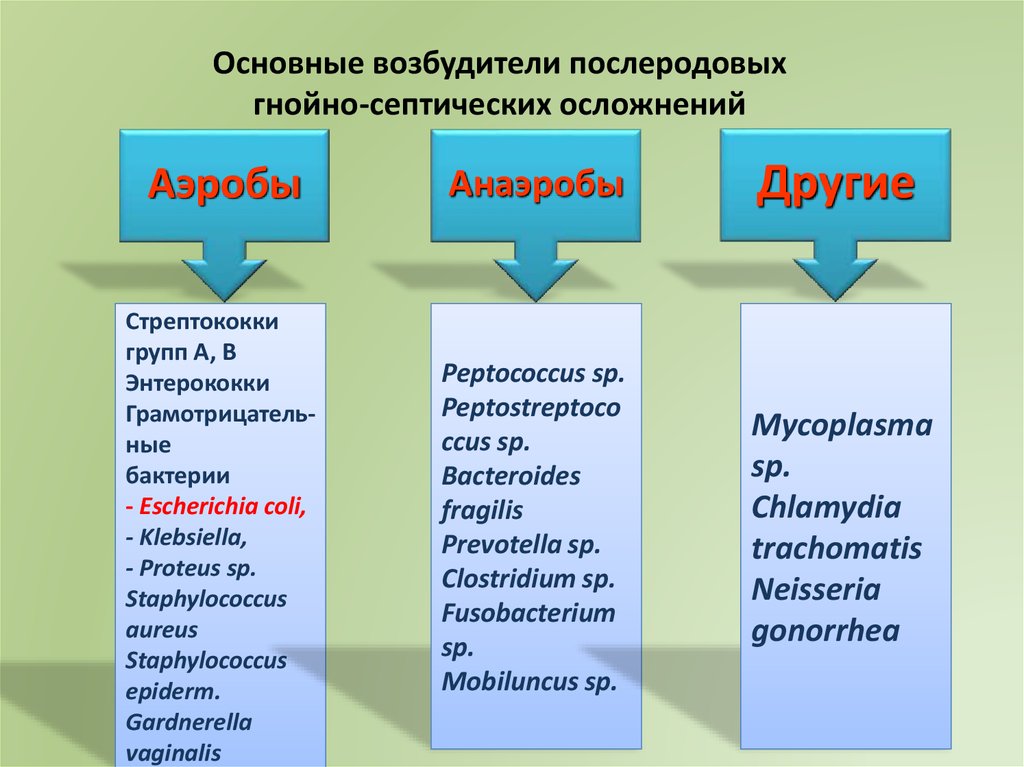
Основные возбудители послеродовыхгнойно-септических осложнений
Аэробы
Анаэробы
Другие
Стрептококки
групп А, В
Энтерококки
Грамотрицательные
бактерии
- Escherichia coli,
- Klebsiella,
- Proteus sp.
Staphylococcus
aureus
Staphylococcus
epiderm.
Gardnerella
vaginalis
Peptococcus sp.
Peptostreptoco
ccus sp.
Bacteroides
fragilis
Prevotella sp.
Clostridium sp.
Fusobacterium
sp.
Mobiluncus sp.
Мycoplasma
sp.
Chlamydia
trachоmatis
Neisseria
gonorrhea
9.
Послеродовая язва.Коды по МКБ-10:
О86 Другие послеродовые инфекции.
N71.0 Острая воспалительная болезнь.
• Входные ворота инфекции - разрывы слизистой,
разрывы влагалища, промежности, шейки матки.
Лечение:
• Удаление швов, полное раскрытие раны
• Обработка раны
- Удаление всех некротизированных тканей
- Обработка антисептическими растворами
- Наложение отсроченных вторичных швов
• АБ в случае интоксикации и лихорадки.
10. Послеродовый эндометрит: Послеродовый эндометрит - воспаление слизистой поверхности матки (эндометрия), возникшая после родов
или кесарева сечения в результате присоединенияинфекции.
11.
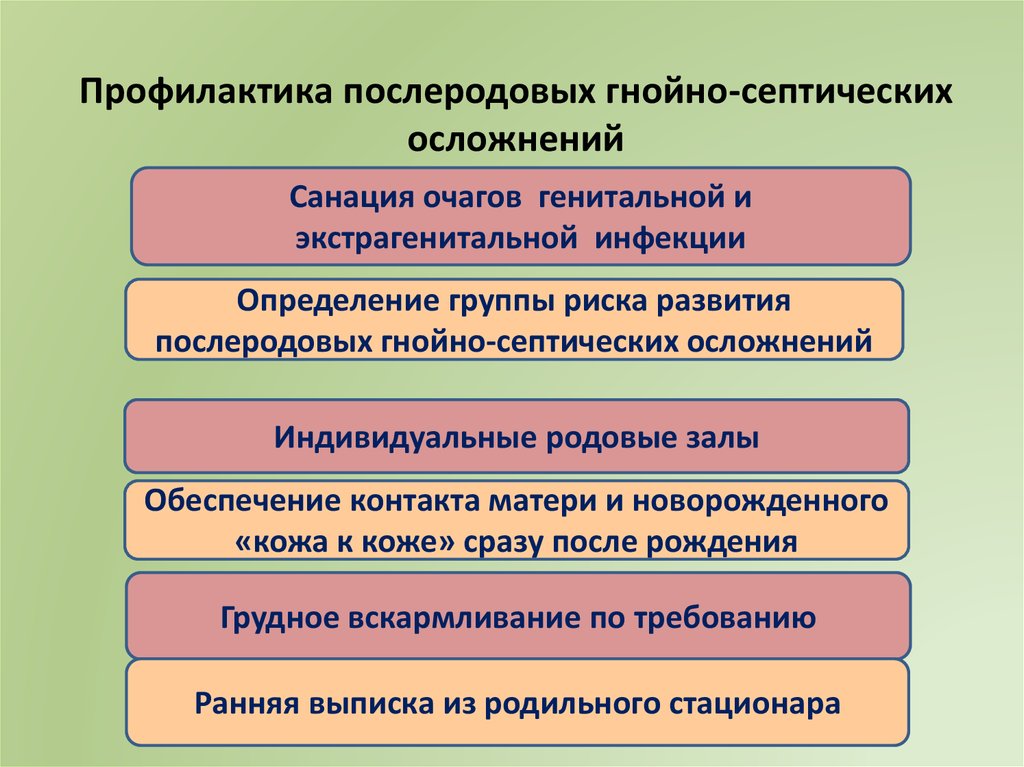
Профилактика послеродовых гнойно-септическихосложнений
Санация очагов генитальной и
экстрагенитальной инфекции
Определение группы риска развития
послеродовых гнойно-септических осложнений
Индивидуальные родовые залы
Обеспечение контакта матери и новорожденного
«кожа к коже» сразу после рождения
Грудное вскармливание по требованию
Ранняя выписка из родильного стационара
12.
Клинические симптомыГнойные
лохии с
запахом
Лихорадка
Лейкоцитоз
Болезненность
матки при
пальпации
Субинволюция
матки
13.
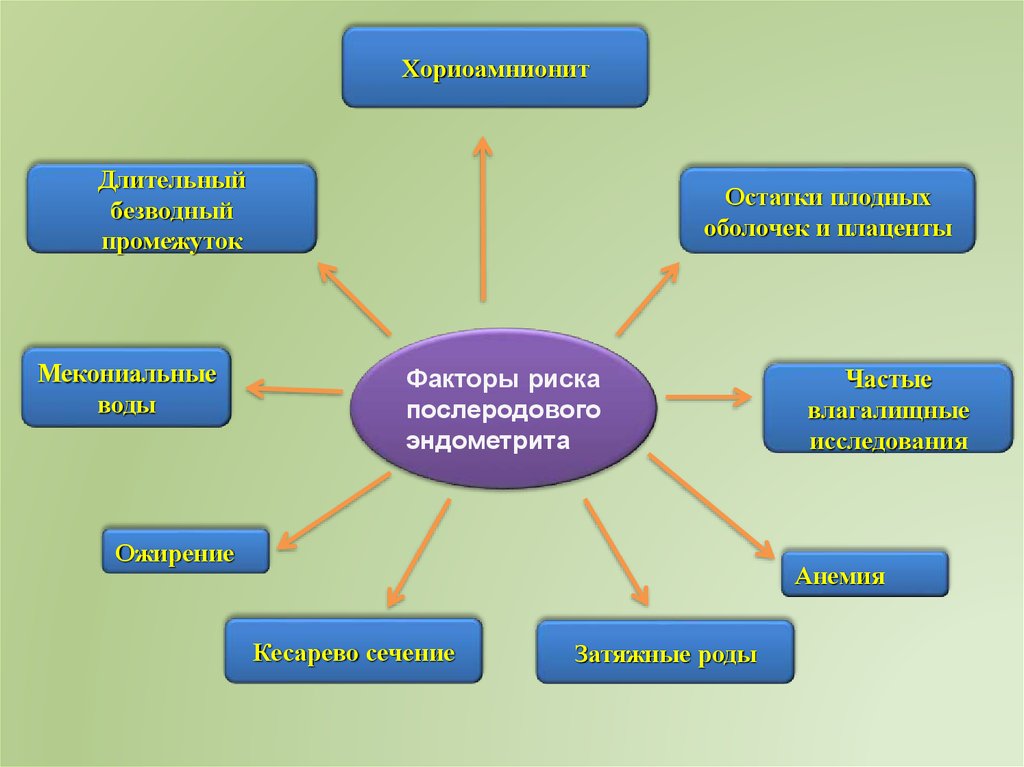
ХориоамнионитДлительный
безводный
промежуток
Мекониальные
воды
Остатки плодных
оболочек и плаценты
Факторы риска
послеродового
эндометрита
Ожирение
Частые
влагалищные
исследования
Анемия
Кесарево сечение
Затяжные роды
14.
ПатогенезБактериальная контаминация
• местная вагинальная флора
Внедрение бактерий и колонизация нижнего
маточного сегмента, разреза и разрывов
• влагалищные исследования
• затяжные роды
• разрез на матке
Благоприятные условия для анаэробных бактерий
• хирургическая травма
• инородное тело
• некротизированные ткани
• наличие крови и плазмы
Полимикробная пролиферация с тканевой инвазией
Эндометрит, эндомиометрит
15. Лабораторно-инструментальные исследования:
Повышение СОЭ, лейкоцитоз со сдвигом влево.Коагулограмма: увеличенное фибриногена, снижение
фибринолитической активности крови.
Бактериологическое исследование содержимого полости
матки для подбора антибактериального препарата.
Срочное гистологическое исследование последа:
признаки децидуита.
16.
Лечение послеродового эндометрита,эндомиометрита
Местное лечение
- Удаление
морфологического
субстрата
Общее лечение
- Антибактериальная
терапия (цефалоспорины)
- Метронидазол
- Дезинтоксикационная
терапия
- Вакуум-аспирация
- Утеротоническая терапия
- Лаваж полости матки
- Гемосорбция,
плазмаферез
17.
ПараметритПослеродовый параметрит - воспаление ретроперитонеальной
фиброзно-жировой клетчатки малого таза.
Причины полеродового параметрита:
Выраженная иммуносупрессия
сахарный диабет
туберкулез
рак
истощение
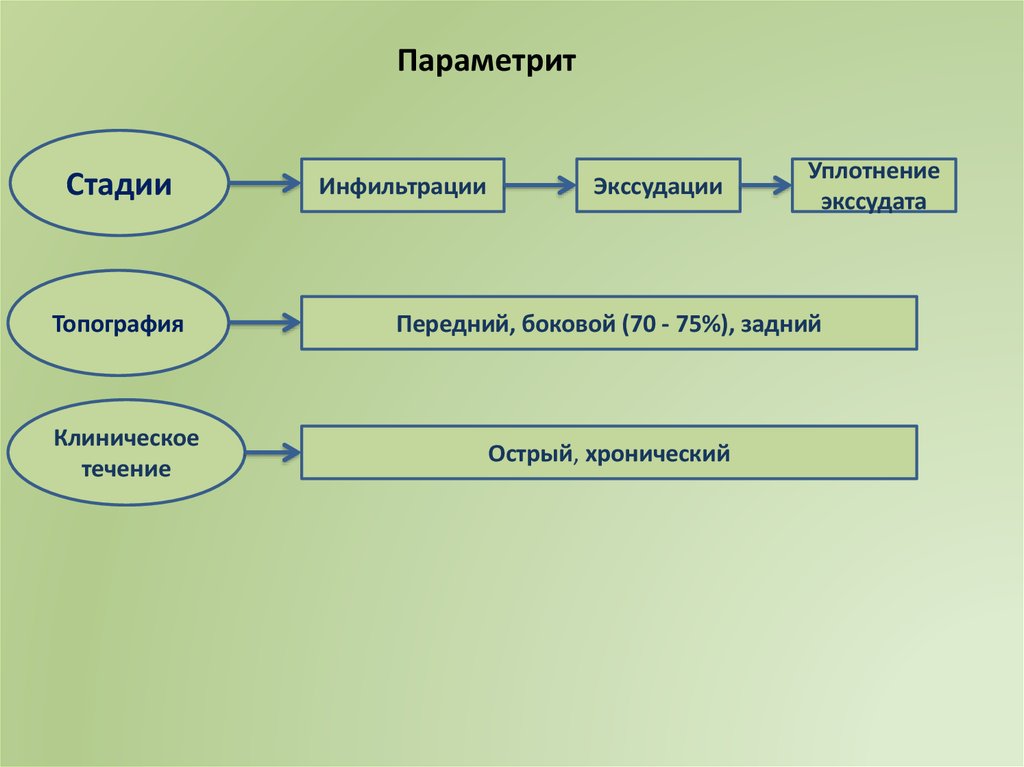
18.
ПараметритСтадии
Топография
Клиническое
течение
Инфильтрации
Экссудации
Уплотнение
экссудата
Передний, боковой (70 - 75%), задний
Острый, хронический
19.
Клиника острого параметрита• Начало на 5-12-й день после родов;
• Озноб;
• Повышение температуры тела до 38-39°С и более;
• Постепенно усиливающаяся интенсивность боли
внизу живота, в левой или правой подвздошной
области;
• Иррадиация в крестец и поясницу;
• При влагалищном исследовании определяется
болезненный неподвижный инфильтрат.
20.
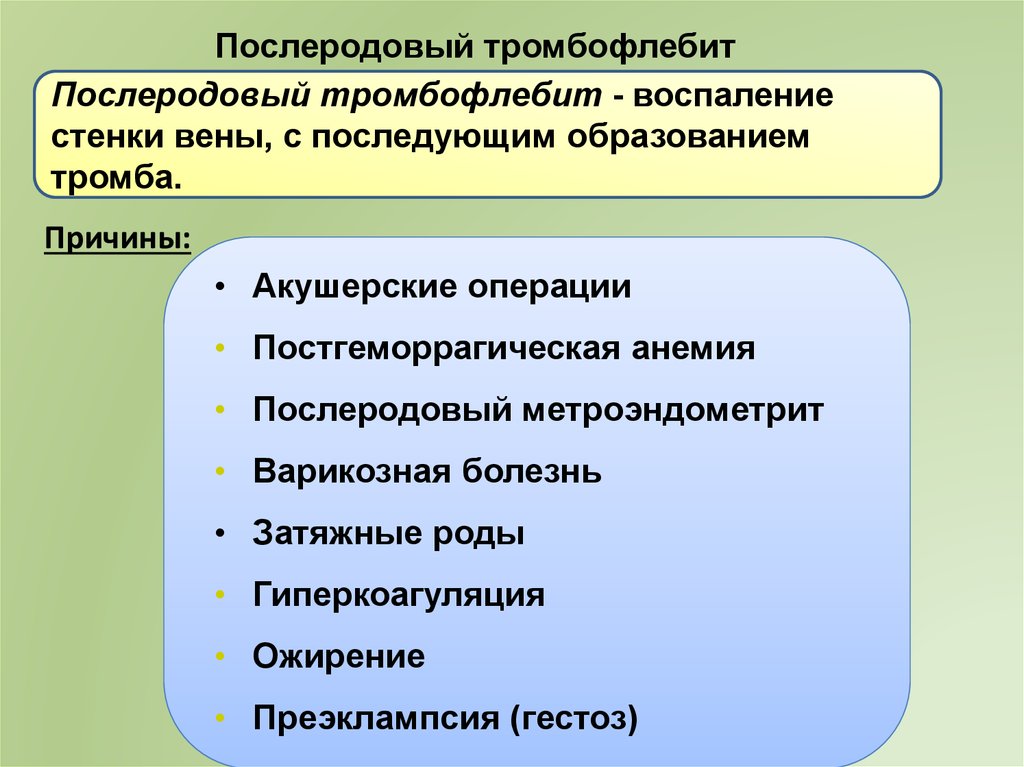
Послеродовый тромбофлебитПослеродовый тромбофлебит - воспаление
стенки вены, с последующим образованием
тромба.
Причины:
• Акушерские операции
• Постгеморрагическая анемия
• Послеродовый метроэндометрит
• Варикозная болезнь
• Затяжные роды
• Гиперкоагуляция
• Ожирение
• Преэклампсия (гестоз)
21.
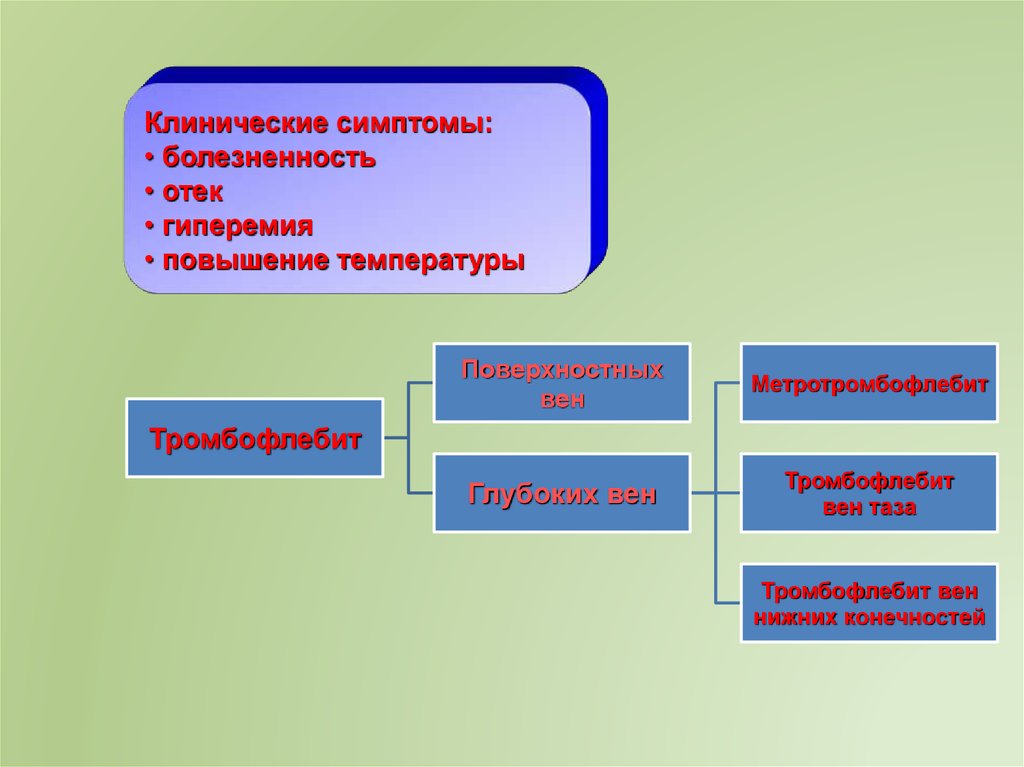
Клинические симптомы:• болезненность
• отек
• гиперемия
• повышение температуры
Поверхностных
вен
Метротромбофлебит
Глубоких вен
Тромбофлебит
вен таза
Тромбофлебит
Тромбофлебит вен
нижних конечностей
22.
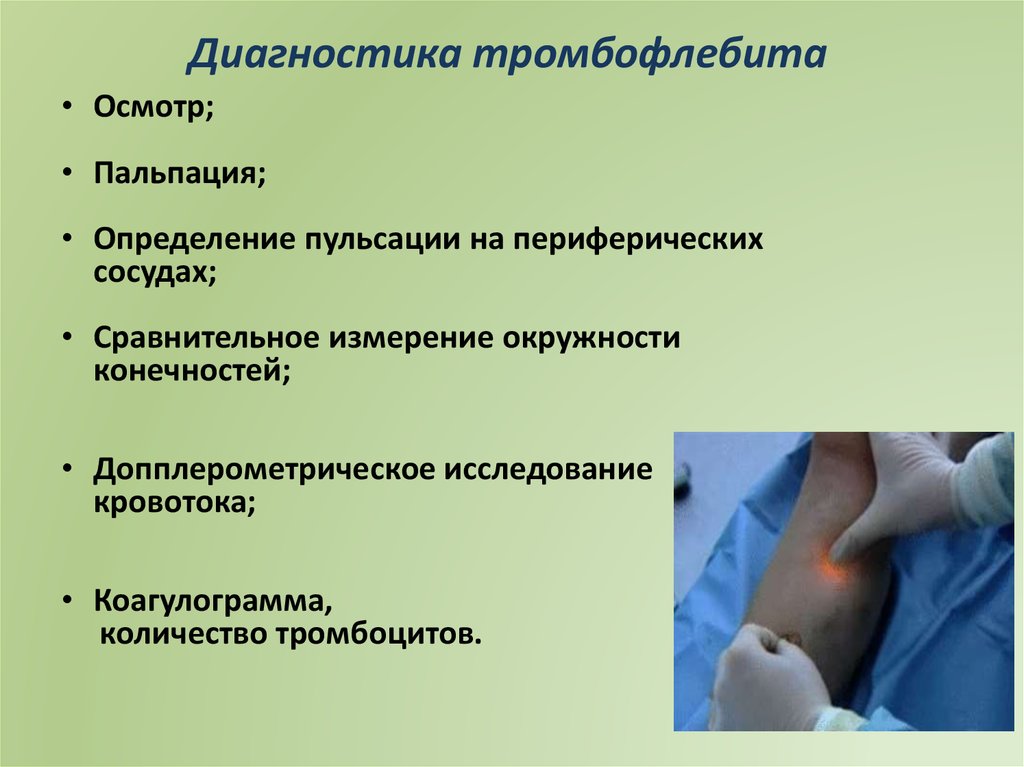
Диагностика тромбофлебита• Осмотр;
• Пальпация;
• Определение пульсации на периферических
сосудах;
• Сравнительное измерение окружности
конечностей;
• Допплерометрическое исследование
кровотока;
• Коагулограмма,
количество тромбоцитов.
23.
Лечение тромбофлебитаМестное лечение
Общее лечение
- Антибактериальная терапия
- Холод;
(цефалоспорины)
+ Метронидазол;
- Троксевазиновая
или гепариновая
мазь;
- Антикоагулянтная терапия
(низкомолекулярные
гепарины);
-
- По показаниям –
хирургическое
лечение.
- Тромболитическая терапия
(стрептокиназа);
- Препараты, улучшающие
микроциркуляцию
(ацетилсалициловая кислота,
дипиридамол и др.).
24.
Послеродовый перитонитПослеродовый перитонит-острое
воспаление брюшины, сопровождающиеся
тяжелыми общими симптомами
заболевания с прогрессирующим
нарушением функций жизненно важных
органов и систем, приводящее к развитию
полиорганной недостаточности.
Коды по МКБ-10
О85 Послеродовой перитонит, послеродовой сепсис.
25.
Частота акушерского перитонита послеКС колеблется от 0,1% до 1,5%.
37%-40% летальности составляют
акушерские перитониты в структуре
материнской смертности
(В. Н. Серов, 2014г.)
26.
Классификация акушерскогоперитонита
Признаки
Форма и фазы развития
По динамике
процесса
I фаза - реактивная
II фаза - токсическая
III фаза - терминальная
По клиническому
течению
1. Ранний перитонит
2. Перитонит на фоне метроэндометрита
3. Перитонит на фоне несостоятельности
швов
По
распространённости
1. Местный (пельвиоперитонит)
2. Общий (разлитой)
По характеру
экссудата
1. Серозно-фибринозный
2. Гнойный
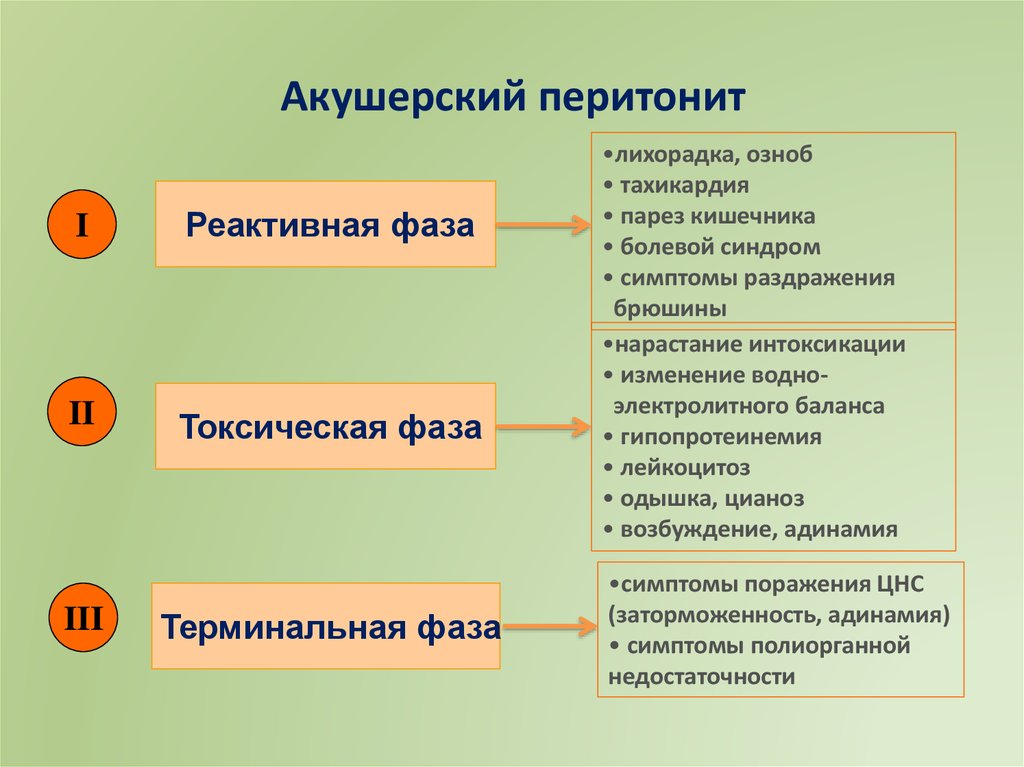
27.
Акушерский перитонитI
Реактивная фаза
II
Токсическая фаза
III
Терминальная фаза
•лихорадка, озноб
• тахикардия
• парез кишечника
• болевой синдром
• симптомы раздражения
брюшины
•нарастание интоксикации
• изменение водноэлектролитного баланса
• гипопротеинемия
• лейкоцитоз
• одышка, цианоз
• возбуждение, адинамия
•симптомы поражения ЦНС
(заторможенность, адинамия)
• симптомы полиорганной
недостаточности
28.
Формы акушерского перитонитаРанний перитонит,
возникающий в результате
инфицирования брюшины
во время операции
Перитонит,
развивающийся вследствие
длительного пареза кишечника
Перитонит,
развивающийся в результате
несостоятельности швов на матке
29.
Диагностика.Клинические проявления:
• Гипертермия;
• Тахикардия;
• Болезненность матки;
• Парез кишечника;
• Рвота;
• Симптомы раздражения брюшины.
30.
Лабораторно-инструментальные исследования:• Микробиологические-исследование крови,
отделяемого из матки и брюшной полости с
количественной оценкой микробной
обсеменённости и определением чувствительности
к антибактериальным препаратам.
• Клинический анализ крови – лейкоцитоз или
лейкопения, нейтрофилёз, с резко выраженным
сдвигом влево, анемия, тромбоцитопения.
• Общий анализ мочи - протеинурия, лейкоцитурия,
цилиндрурия.
31.
Лабораторно-инструментальныеисследования:
• Биохимический анализ крови - нарушения
белкового, липидного обмена, увеличение
азотистых шлаков; определение С реактивного протеина, прокальцитонина.
• Исследование системы гемостаза гиперкоагуляция, признаки коагулопатии;
• Метаболический ацидоз, респираторный
алкалоз;
• УЗИ.
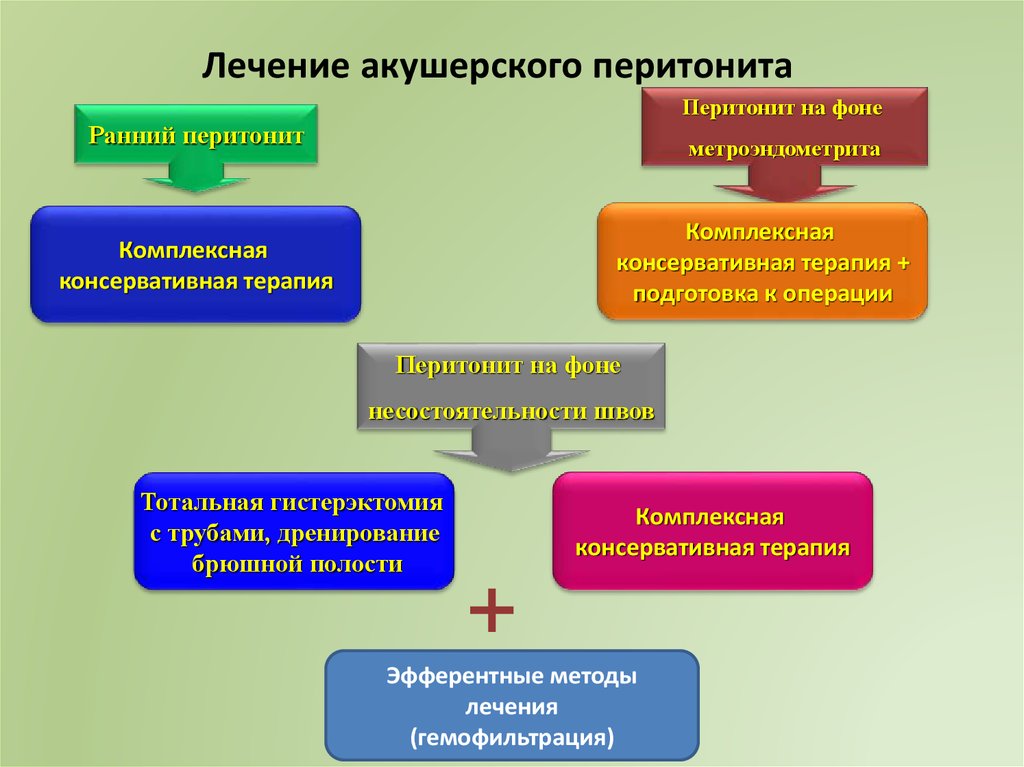
32.
Лечение акушерского перитонитаПеритонит на фоне
Ранний перитонит
метроэндометрита
Комплексная
консервативная терапия +
подготовка к операции
Комплексная
консервативная терапия
Перитонит на фоне
несостоятельности швов
Тотальная гистерэктомия
с трубами, дренирование
брюшной полости
Комплексная
консервативная терапия
+
Эфферентные методы
лечения
(гемофильтрация)
33.
Лечение акушерского перитонита• Антибактериальная терапия (по результатам посева, с
учетом чувствительности патогенной флоры к АБ);
• Инфузионно-трансфузионная терапия (крахмал,
декстраны, кристаллоиды);
• Нормализация микроциркуляции жизненноважных
органов и систем;
• ИВЛ по показаниям;
• Эфферентные методы терапии (плазмаферез,
гемосорбция и др.).
34.
Сепсис - патологический процесс, в основекоторого лежит реакция организма в виде
системного воспаления (ССВО) на
инфекцию различной природы.
Код по МКБ-10
О85 Послеродовой сепсис.
35.
Этиологическая структура сепсисадругие
возбудители
12%
Streptococcus
faecalis
12%
Enterobacter
aerogenes
10%
Staphylococcu
s aureus
24%
Klebsiella
pneumoniae
9%
Peptostreptoco
ccus sp
12%
Escherichia
coli
9%
Anerobes
12%
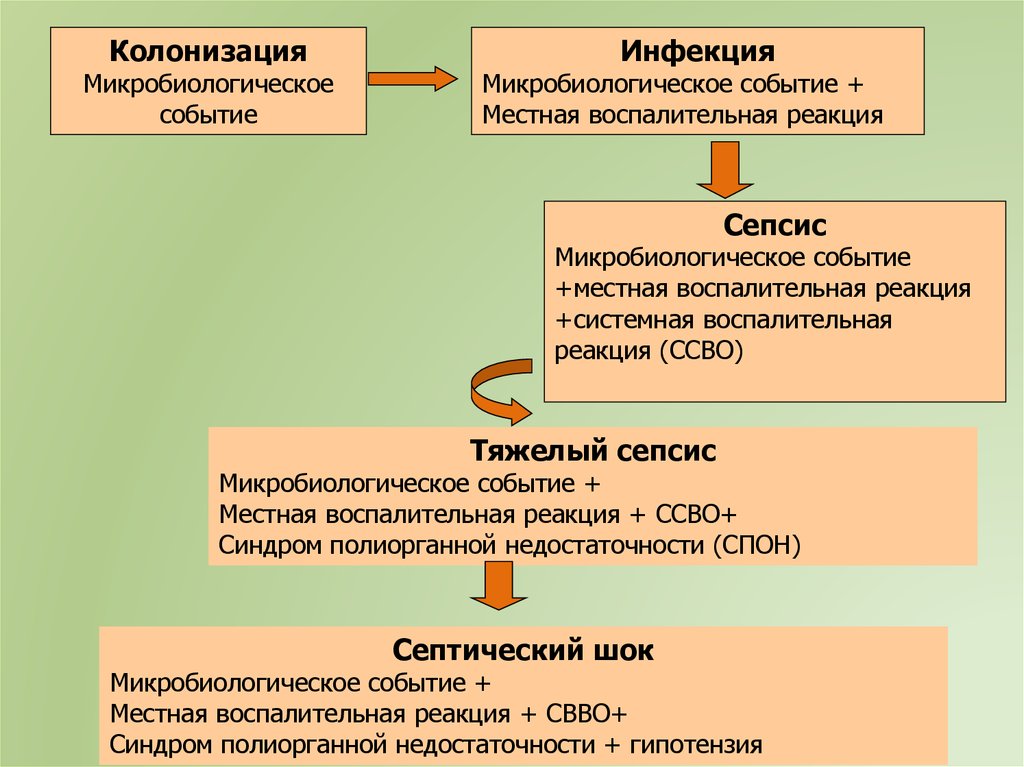
36.
КолонизацияМикробиологическое
событие
Инфекция
Микробиологическое событие +
Местная воспалительная реакция
Сепсис
Микробиологическое событие
+местная воспалительная реакция
+системная воспалительная
реакция (ССВО)
Тяжелый сепсис
Микробиологическое событие +
Местная воспалительная реакция + ССВО+
Синдром полиорганной недостаточности (СПОН)
Септический шок
Микробиологическое событие +
Местная воспалительная реакция + СВВО+
Синдром полиорганной недостаточности + гипотензия
37.
Достоверный диагноз сепсиса основывается наследующих признаках:
1. Клинические проявления инфекции или выделение
возбудителя;
2. Наличие системной воспалительной реакции
(ССВО);
3.
Лабораторные маркеры системного воспаления
(специфичным является повышение в крови уровня
прокальцитонина, С-реактивного протеина, а также
интерлейкинов IL -1, 6, 8, 10 и фактора некроза опухоли TNF).
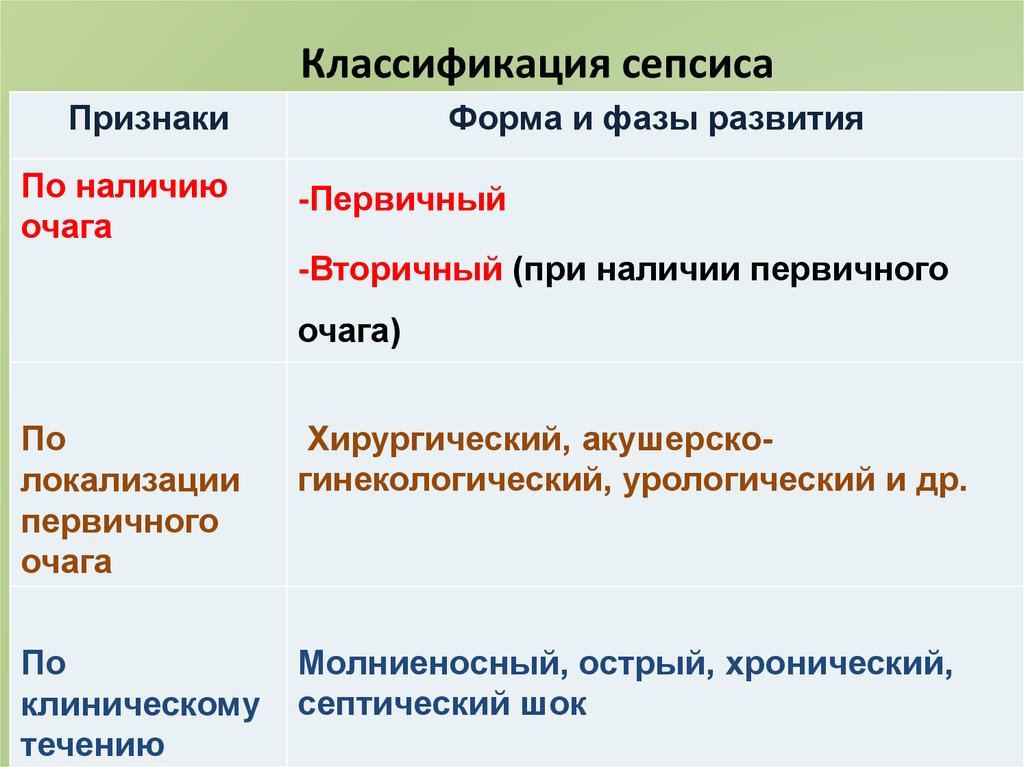
38. Классификация сепсиса
ПризнакиПо наличию
очага
Форма и фазы развития
-Первичный
-Вторичный (при наличии первичного
очага)
По
локализации
первичного
очага
Хирургический, акушерскогинекологический, урологический и др.
По
клиническому
течению
Молниеносный, острый, хронический,
септический шок
39.
Классификация сепсисаПризнаки
По
возбудителю
Форма и фазы развития
1. Вызванный аэробной флорой:
-грамположительный (стафилококковый,
стрептококковый);
-грамотрицательный (колибациллярный,
синегнойный, протейный).
2. Вызванный анаэробной флорой:
- клостридиальный;
- неклостридиальный.
По фазам
развития
1. Начальная фаза сепсиса;
2. Септицемия;
3. Септикопиемия.
40. Диагностические критерии сепсиса:
Общие критерии (гипертермия, температура тела выше38,3°C, гипотермия, температура тела ниже 36°C,
ЧСС>90 уд/мин (>2 стандартных отклонений от
нормального возрастного диапазона), тахипноэ,
нарушение сознания, необходимость инфузионной
поддержки (>20 мл/кг за 24 ч), гипергликемия (>7,7
ммоль/л) в отсутствие сахарного диабета.
Критерии воспаления (лейкоцитоз >12´109/л, лейкопения
<4´109/л, сдвиг в сторону незрелых форм (>10%) при
нормальном содержании лейкоцитов, содержание Среактивного белка в крови более 2 стандартных отклонений
от нормы, содержание прокальцитонина в крови более 2
стандартных отклонений от нормы).
41.
Диагностические критерии сепсиса:Гемодинамические критерии (артериальная гипотензия:
САД<90 мм рт. ст., АДср <70 мм рт. ст., или снижение САД более
чем на 40 мм рт. ст. (у взрослых), или снижение САД как минимум
на 2 стандартных отклонения ниже возрастной нормы, сатурация
SvO2>70%, сердечный индекс >3,5 л/мин/м2.
Критерии органной дисфункции (артериальная гипоксемия
PaO2/FiO2<300, острая олигурия<0,5 мл/кг ´ ч, повышение
креатинина более чем на 44 мкмоль/л (0,5 мг %), нарушения
коагуляции: АЧТВ>60 с или МНО>1,5; тромбоцитопения
<100´109/л, гипербилирубинемия >70 ммоль/л, парез кишечника
(отсутствие перистальтики).
Показатели тканевой гипоперфузии (гиперлактатемия >1
ммоль/л, симптом замедленного заполнения капилляров,
мраморность конечностей).
42.
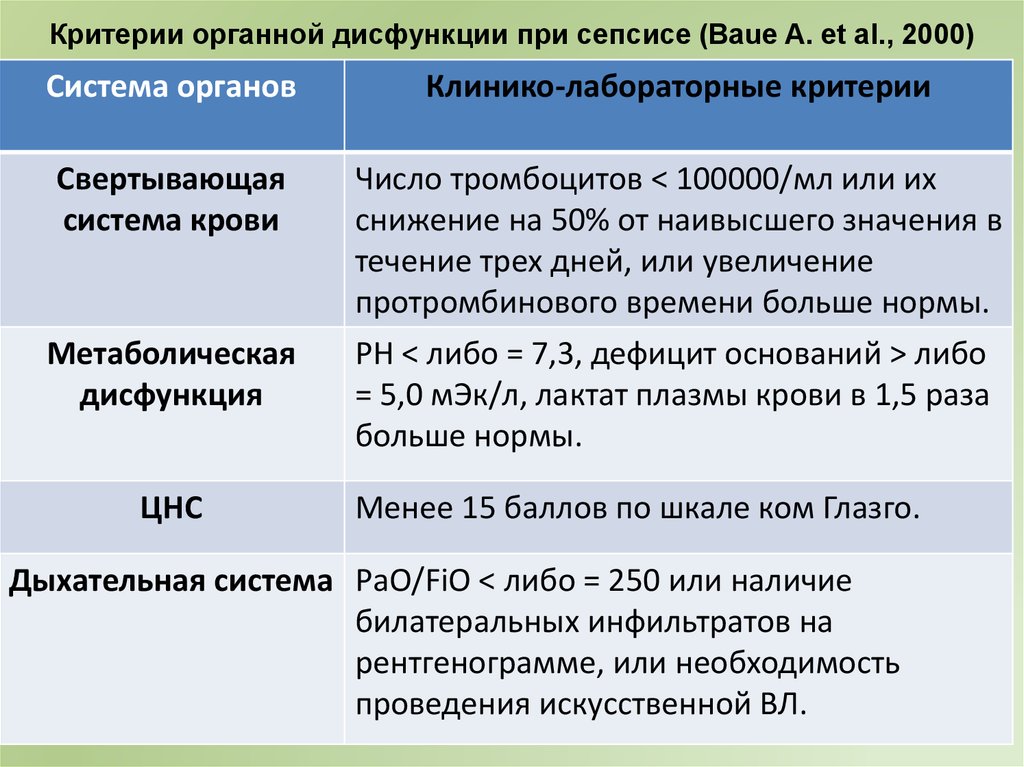
Критерии органной дисфункции при сепсисе(Baue A. et al., 2000)
Система органов
Клинико-лабораторные критерии
Сердечно-сосудистая Систолическое АД < либо = 90 мм.рт.ст.
система
или среднее АД < либо = 70 мм.рт.ст. в
течение не менее 1 часа, несмотря на
коррекцию гиповолемии.
Мочевыделительная Диурез < 0,5 мл/кг/ч в течение 1 часа при
система
адекватном волемическом восполнении
или повышение уровня креатинина в 2
раза от нормального.
Печень
Увеличение содержания билирубина
больше 20 мкмоль/л в течение двух дней
или повышение уровня трансаминаз в два
раза и более от нормы.
43.
Критерии органной дисфункции при сепсисе (Baue A. et al., 2000)Система органов
Клинико-лабораторные критерии
Свертывающая
система крови
Число тромбоцитов < 100000/мл или их
снижение на 50% от наивысшего значения в
течение трех дней, или увеличение
протромбинового времени больше нормы.
PH < либо = 7,3, дефицит оснований > либо
= 5,0 мЭк/л, лактат плазмы крови в 1,5 раза
больше нормы.
Метаболическая
дисфункция
ЦНС
Менее 15 баллов по шкале ком Глазго.
Дыхательная система РаО/FiO < либо = 250 или наличие
билатеральных инфильтратов на
рентгенограмме, или необходимость
проведения искусственной ВЛ.
44.
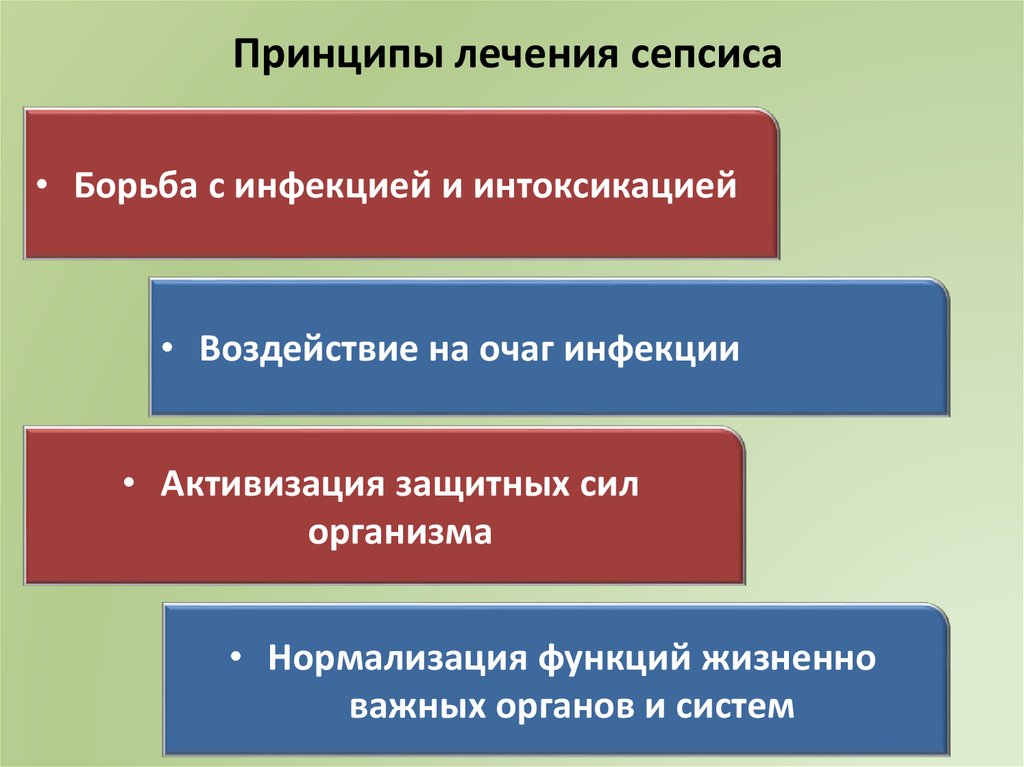
Принципы лечения сепсиса• Борьба с инфекцией и интоксикацией
• Воздействие на очаг инфекции
• Активизация защитных сил
организма
• Нормализация функций жизненно
важных органов и систем
45.
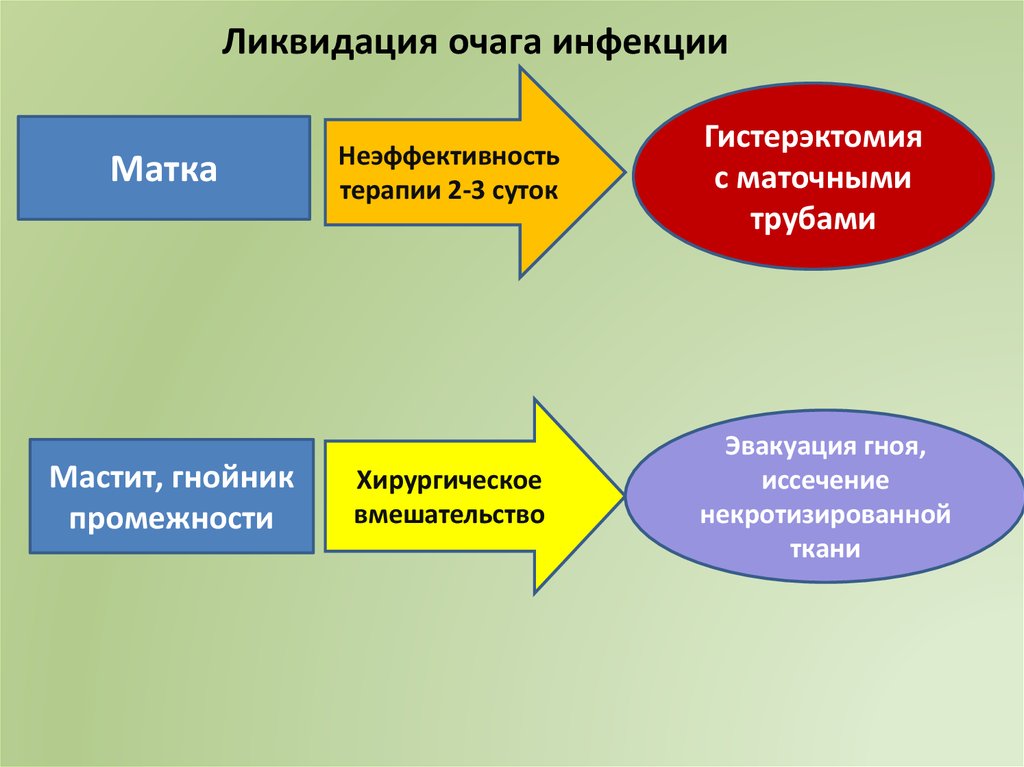
Ликвидация очага инфекцииМатка
Мастит, гнойник
промежности
Неэффективность
терапии 2-3 суток
Хирургическое
вмешательство
Гистерэктомия
с маточными
трубами
Эвакуация гноя,
иссечение
некротизированной
ткани
46.
Антибактериальная терапия сепсиса• Выбор антибактериальных препаратов определяется характером
и чувствительностью микрофлоры;
• Обязательно применение препаратов метронидазола (в/в);
• Антибиотики назначаются в максимальных дозах;
• Показана комбинация двух и более антибиотиков с разным
спектром действия и с одним из химических антисептиков;
• Посевы крови повторяют каждые 5-7 дней;
• Сочетают местный (внутриматочный, внутрибрюшинный) и
общие (внутримышечный, внутривенный, внутриартериальный)
пути введения антибиотиков;
• Лечение продолжают до полного клинического выздоровления
и двух отрицательных посевов крови.
47.
Инфузионно-трансфузионная терапия сепсисаПроводится с целью:
• Дезинтоксикации;
• поддержания ОЦК;
• устранения анемии, гипопротеинемии;
• коррекции нарушений водно-электролитного,
коллоидно-осмотического, энергетического
баланса.
Проводится под контролем функции почек и коллоидноосмотического давления крови (не ниже 14 мм рт. ст.).
48.
Профилактика акушерско-гинекологическогосепсиса:
• В женской консультации выявляют беременных,
относящихся к группе высокого риска развития
послеродовых инфекционных заболеваний или уже
заболевших, и проводят соответствующие профилактические
и лечебные мероприятия.
• В родах необходимо предупреждать развитие длительного
безводного периода, ограничивать число влагалищных
исследований, проводить раннюю полноценную обработку
разрывов мягких тканей родовых путей.
• При высоком риске инфицирования после проведения
акушерских операций назначают антибактериальную
терапию.
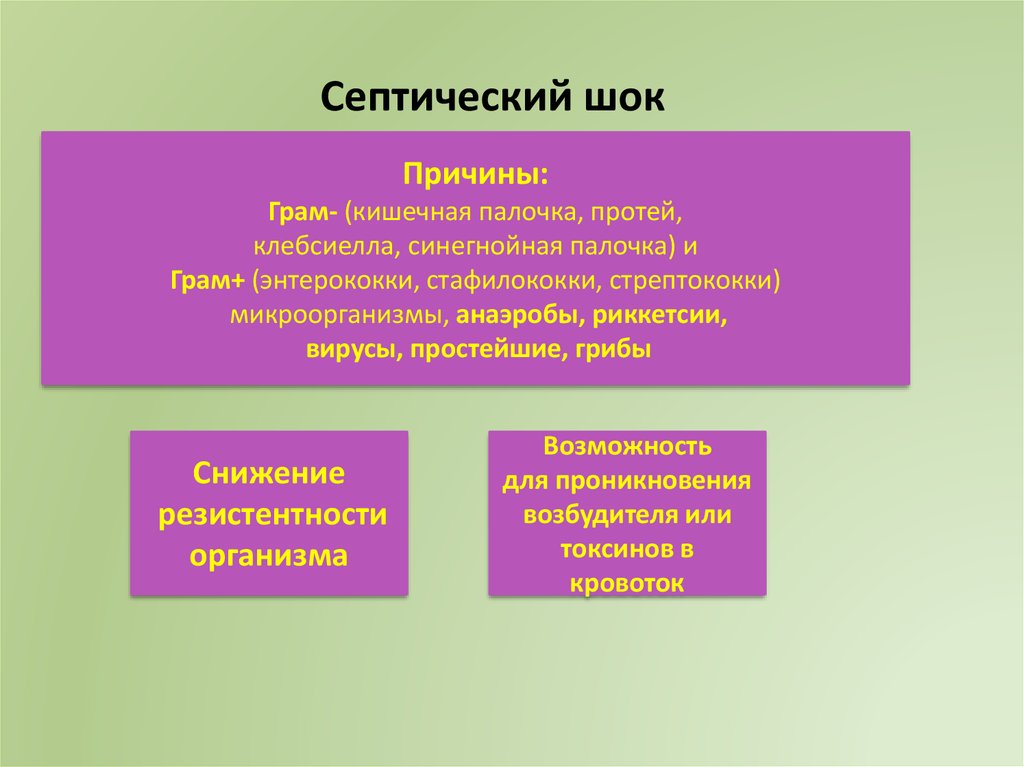
49. Септический шок
• Клинический синдром, который осложняет течение различныхинфекционных заболеваний и представляет собой фазово
развивающийся патологический процесс адаптивного характера,
возникающий вследствие расстройств нейрогуморальной
регуляции и характеризующийся острым снижением обмена
веществ и энергообразования в результате расстройства
микроциркуляции в тканях и органах с нарушением их функции и
структуры.
Распространенность
3-15% случаев послеродовых
и послеабортных септических
заболеваний
Летальность от 20 до 80%
50.
Септический шокПричины:
Грам- (кишечная палочка, протей,
клебсиелла, синегнойная палочка) и
Грам+ (энтерококки, стафилококки, стрептококки)
микроорганизмы, анаэробы, риккетсии,
вирусы, простейшие, грибы
Снижение
резистентности
организма
Возможность
для проникновения
возбудителя или
токсинов в
кровоток
51. Очаг инфекции при септическом шоке
Молочнаяжелеза
Гнойный
мастит
Матка
Наличие в матке сгустков
крови и остатков плодных оболочек,
плацентарной ткани;
•Особенности кровообращения
беременной матки;
•Изменение гормонального
Гомеостаза;
• Состояние физиологического
транзиторного иммунодефицита;
•Гиперлипидемия;
•Аллергизация беременных.
Почки
Пиелонефрит
(при нарушении
пассажа мочи)
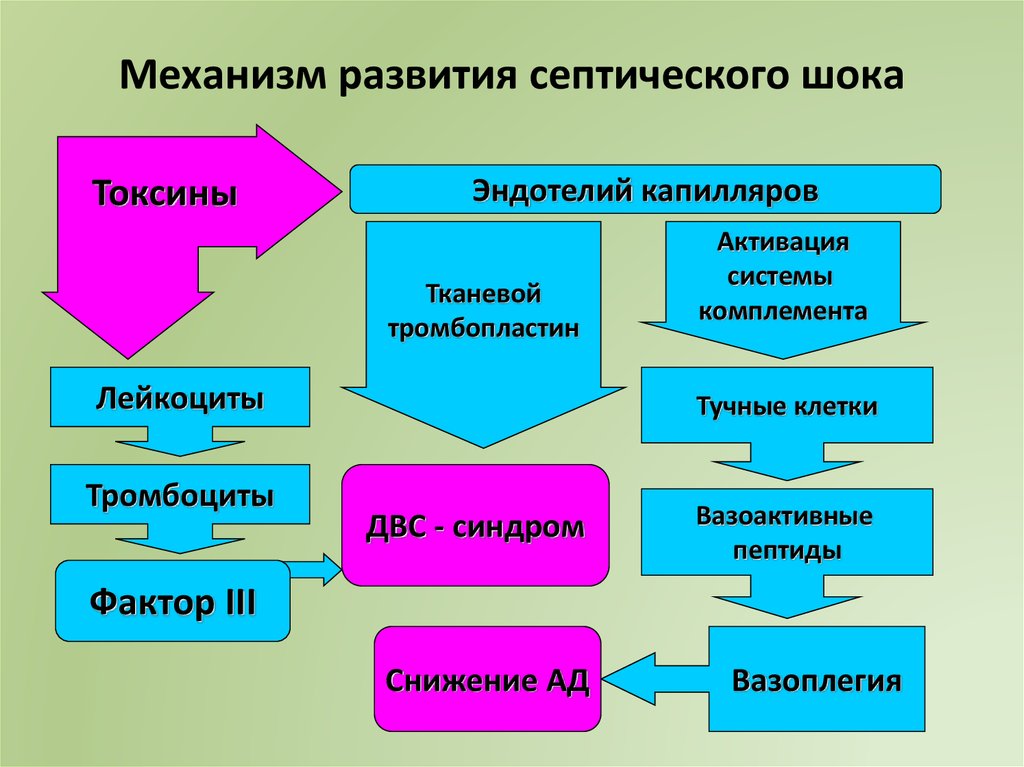
52. Механизм развития септического шока
ТоксиныЭндотелий капилляров
Тканевой
тромбопластин
Лейкоциты
Тромбоциты
Активация
системы
комплемента
Тучные клетки
ДВС - синдром
Вазоактивные
пептиды
Фактор III
Снижение АД
Вазоплегия
53.
Клинические проявления:Гипертермия выше 38°С после хирургического
вмешательства;
Хирургическое вмешательство, произведенное в
ближайшие 48 часов, или наличие септического
состояния;
Эритродермия;
Поражение слизистых оболочек (конъюнктивит,
гиперемия слизистой ротоглотки, влагалища);
Артериальная гипотония: систолическое АД < 90 мм рт.
ст., ортостатический коллапс и нарушение сознания.
54.
Клинические проявления:Синдром полиорганной недостаточности
• Желудочно-кишечный тракт – тошнота, рвота, диарея.
• ЦНС – нарушения сознания без очаговой неврологической
симптоматики.
• Почки – повышение азота мочевины и креатинина более чем в 2
раза, протеинурия, олигурия.
• Печень – содержание билирубина в 1,5 раза выше нормы,
увеличивается активность ферментов плазмы более чем в 2 раза.
• Кровь – анемия, лейкоцитоз со сдвигом формулы влево,
тромбоцитопения, гипопротеинемия, гипоальбуминемия,
гипергликемия, гиперлактатемия, метаболический ацидоз.
• Легкие – респираторный дистресс-синдром (интерстициальный
отек легких), тахипноэ, гипоксемия.
• Сердечно-сосудистая система – гипер- и гиподинамический
синдром, нарушения автоматизма и ритма сердца, ишемия
миокарда, нарушения микроциркуляции
55. Степени тяжести шока
Легкая степеньСознание сохранено;
Кожа и слизистые
бледные;
Реакция зрачков
на свет сохранена;
Пульс ритмичный,
учащен;
сАД 100-90 мм рт. ст.
дАД 60 мм рт. ст.
0,7-0,8
Средняя степень
Тяжелая степень
Сознание спутано;
Сознание затуманено;
Реакции зрачков
Реакция зрачков
на свет нет;
на свет слабая;
Пульс частый,
Кожа бледная,
нитевидный;
холодная;
Кожа бледная
Дыхание учащено,
или цианотичная,
ослаблено;
липкий пот;
Пульс частый,
сАД 70 мм рт. ст. и ниже
слабого наполнения.
дАД 30 мм рт. ст.
сАД 85-75 мм рт. ст.
Дыхание ослабленное
дАД 50 мм рт. ст.
или периодическое.
0,9-1,2
1,3 и выше
56. Лабораторная диагностика
• Клинический анализ крови;• Гемостазиограмма (определение фибриногена, тромбоцитов,
время свертывания, АЧТВ, Д-димеры);
• Биохимический анализ крови (определение уровня
электролитов, белка, глюкозы, мочевины, креатинина, Среактивного белка, прокальцитонина, печеночные тесты);
• Общий анализ мочи(определение белка, лейкоцитов,
цилиндров, бактерий);
• УЗИ (брюшной полости, органов малого таза, почек, молочных
желез);
• ЭКГ.
57. Лечение септического шока
• внутривенная катетеризация;• введение носового или эндотрахеального катетера;
• катетеризация мочевого пузыря.
Инфузионная терапия
При шоке I
1000-1500 мл
При шоке II
2000-2500 мл
При шоке III – 3500-5000 мл
Производные крахмала и декстраны
Белковые препараты 400 мл 5-10% альбумина
СЗП, Глюкоза 10%, 40% 300-500 мл
Гемотрансфузия (по показаниям)
Кристаллоидные растворы
Гематокрит не более 30%
почасовой диурез более 30 мл
ЦВД 50-100 мм рт. ст.
58.
Лечение септического шокаЛечение сепсиса +
• Глюкокортикостероиды (гидрокортизон,
преднизолон);
• Гепарин и его низкомолекулярные аналоги
(фраксипарин, клексан);
• Парентеральное питание;
• Оксигенотерапия;
• Гемосорбция, плазмаферез.
59. Хирургическое лечение
Цель:Ликвидация очага
инфекции
В случае
неэффективности
консервативной терапии
в течение 4-6 часов
иногда
сразу после
купирования коллапса.
Метод выбора:
Тотальная гистерэктомия с трубами,
дренирование брюшной полости.
60.
Послеродовый маститКод по МКБ-10:
О91 Инфекции молочной железы, связанные с
деторождением.
Послеродовый мастит - воспалительное заболевание
молочной железы, вызываемое бактериями, развивающееся
после родов и связанное с процессом лактации.
Частота заболеваемости послеродовым маститом
1,5-6% родов
(По данным Минздравсоцразвития 2010г.)
61. Преимущества грудного вскармливания
Грудное молоко
Полноценное питание;
Легко усваивается и
полноценно
используется;
Защищает от инфекций;
Стоит дешевле
искусственного питания.
Кормление грудью
• Обеспечивает
эмоциональный контакт
и развитие;
• Помогает избежать
новой беременности;
• Защищает здоровье
матери.
62.
Возбудители послеродового маститаСтафилококк - 82%;
E.coli;
Стрептококк;
Протей;
Грибы.
63.
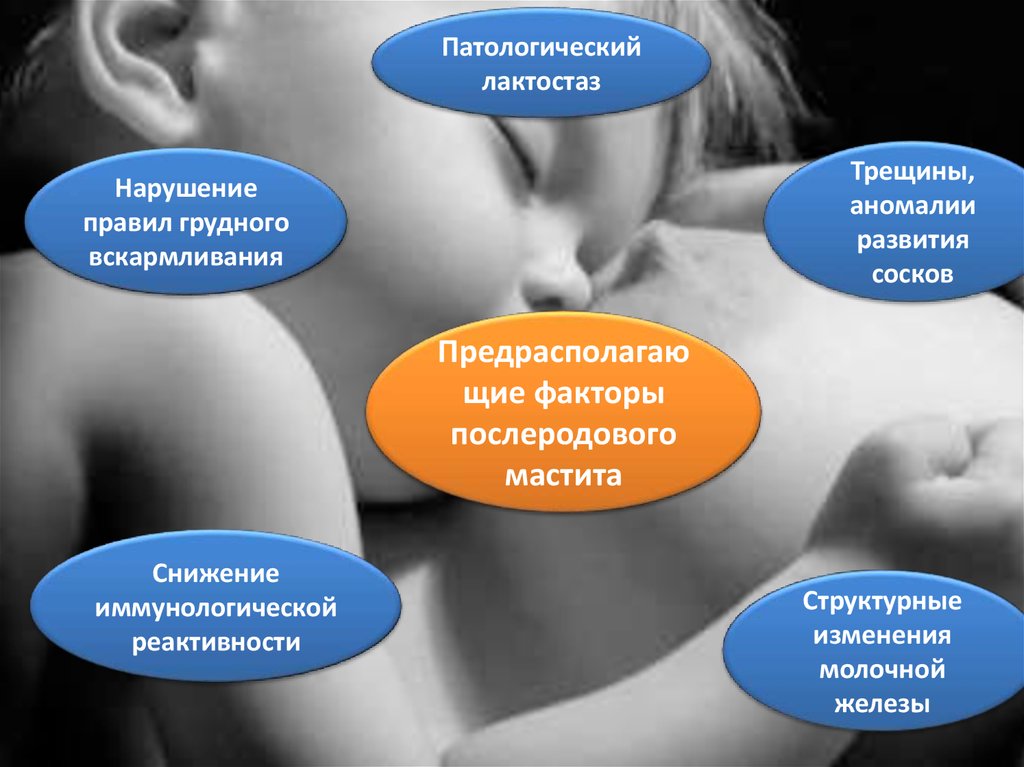
Патологическийлактостаз
Трещины,
аномалии
развития
сосков
Нарушение
правил грудного
вскармливания
Предрасполагаю
щие факторы
послеродового
мастита
Снижение
иммунологической
реактивности
Структурные
изменения
молочной
железы
64.
Путь инфицированияОчаг хронической
инфекции
Инфицирование
извне
Быстрое распространение:
• Дольчатое строение
• Наличие естественных
полостей
• Обилие жировой ткани
• Интенсивное
кровоснабжение
• Широкая сеть молочных
протоков и лимфатических
сосудов
65.
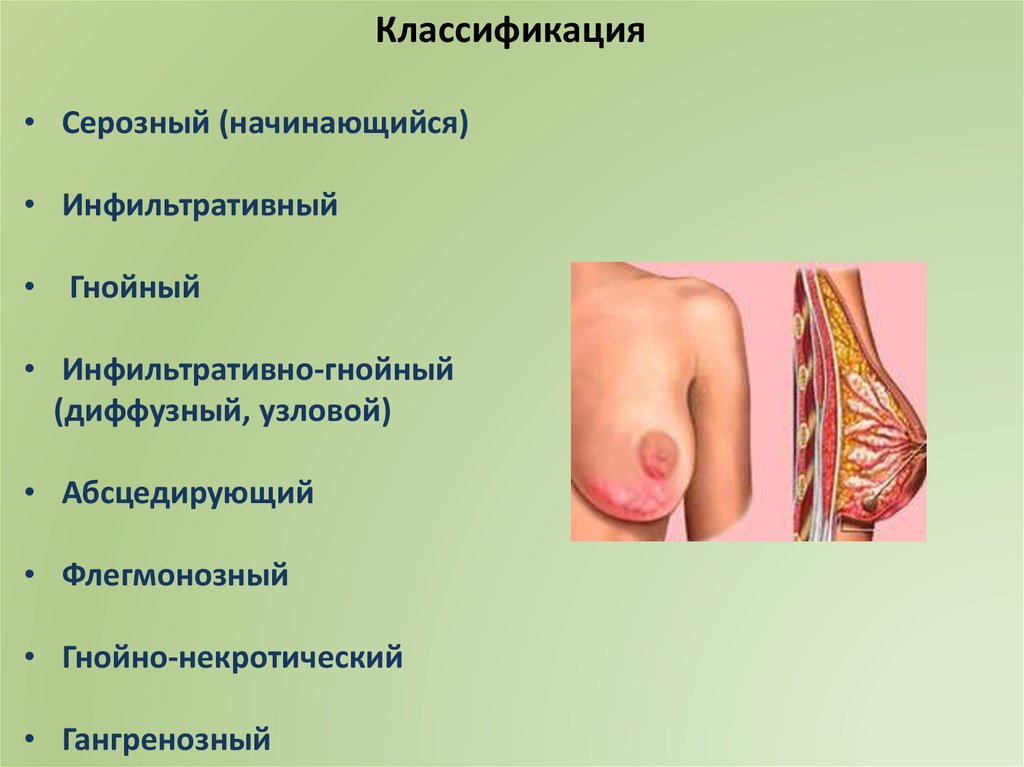
Классификация• Серозный (начинающийся)
• Инфильтративный
• Гнойный
• Инфильтративно-гнойный
(диффузный, узловой)
• Абсцедирующий
• Флегмонозный
• Гнойно-некротический
• Гангренозный
66.
Диагностика• Повышение температуры тела
• Ухудшение общего самочувствия
• Боль в молочной железе (особенно при кормлении)
• Увеличение молочной железы в объёме
• Появление уплотнений
• Изменение окраски кожи, покрывающей молочную железу
• Увеличение регионарных подмышечных лимфатических узлов
• Затруднение опорожнения молочной железы при сцеживании
67.
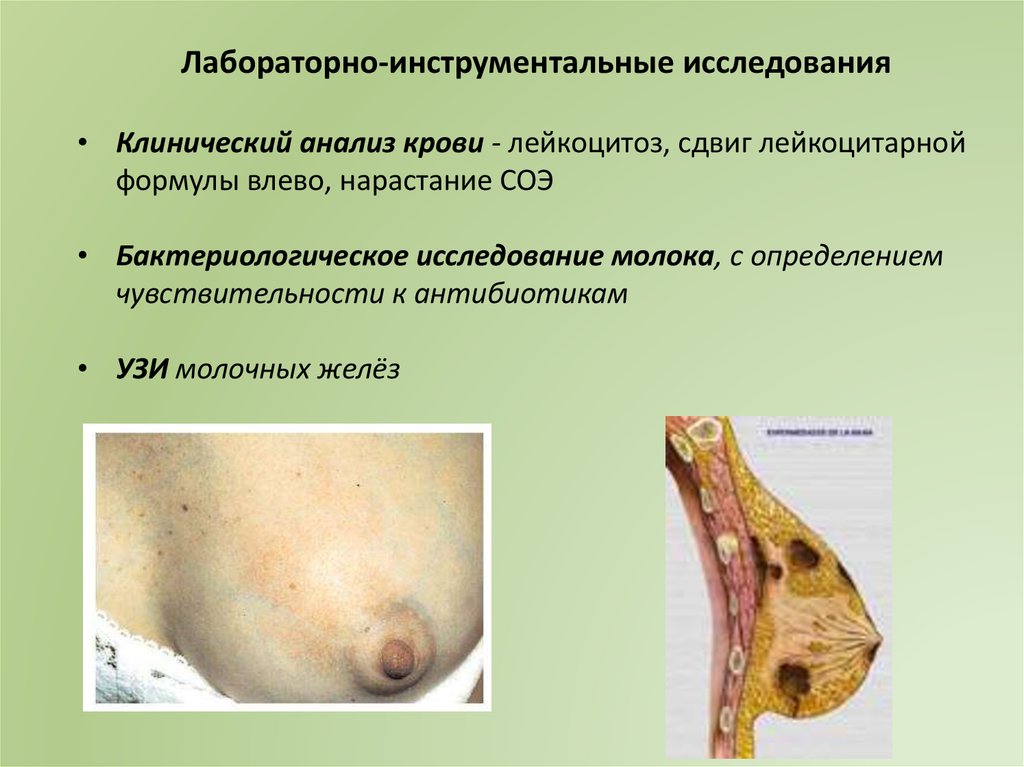
Лабораторно-инструментальные исследования• Клинический анализ крови - лейкоцитоз, сдвиг лейкоцитарной
формулы влево, нарастание СОЭ
• Бактериологическое исследование молока, с определением
чувствительности к антибиотикам
• УЗИ молочных желёз
68.
ЛечениеМестное лечение
Общее лечение
-
- Сцеживание
- Физиотерапия
(ультразвук, УФ-лучи,
микроволны)
- Холод на очаг
- При гнойном
мастите – вскрытие
гнойного очага
-Подавление лактации
(парлодел,
бромкриптин,
достинекс)
- Антибактериальная
терапия
(цефалоспорины)
+ Метронидазол
- Дезинтоксикационная
терапия
69.
Грудное вскармливание при маститеПри развитии мастита грудное вскармливание
временно прекращают.
Показания к подавлению лактации у больных маститом
при его тяжелом течении и резистентности к
проводимой терапии являются:
• быстро прогрессирующий процесс;
• гнойный мастит с тенденцией образования новых очагов
после хирургического вмешательства;
• вялотекущий, резистентный к терапии гнойный мастит
(после хирургического лечения);
• флегмонозный и гангренозный мастит;
• мастит на фоне заболеваний других органов и систем.
70.
Хирургическое лечениеПоказания:
Гнойный мастит - широкое вскрытие гнойного очага при
минимальной травматизации молочных протоков:
*Радиальный разрез от границы околососкового кружка к периферии;
*Разрушение перемычек между пораженными дольками тупым путём;
*Эвакуация гноя;
*Удаление некротических тканей;
*Дренирование раны.
• Флегмонозный и гангренозный мастит.
*Иссечение и удаление некротизированных тканей.
71.
Профилактика• Своевременное выявление у беременных
экстрагенитальных заболеваний;
• Повышение защитных сил организма;
• Обучение беременных правильной технике
прикладывания ребёнка к груди, кормления,
сцеживания.
72.
ЛитератураОсновная:
1. Савельева Г.М. Акушерство: Учебник для мед. вузов, 2008
Дополнительная
1. КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ. АКУШЕРСВО И ГИНЕКОЛОГИЯ/ Г.М. САВЕЛЬЕВА, 2009
2. АКУШЕРСТВО. КУРС ЛЕКЦИЙ: УЧЕБНОЕ ПОСОБИЕ / ПОД РЕД. А.Н. СТРИЖАКОВА, А.И.
ДАВЫДОВА. - М.: ГЭОТАР-МЕДИА, 2009
3. КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ. АКУШЕРСТВО И ГИНЕКОЛОГИЯ / ПОД РЕД. Г.М.
САВЕЛЬЕВОЙ И Г.Т. СУХИХ. - М.: ГЭОТАР-МЕДИА2009
4. РАЦИОНАЛЬНАЯ ФАРМАКОТЕРАПИЯ В АКУШЕРСВЕ И ГИНЕКОЛОГИИ: РУКОВОДСТВО/ ПОД
РЕД. В.И. КУЛАКОВА, 2008
5. ЖЕНСКАЯ КОНСУЛЬТАЦИЯ / ПОД РЕД. В.Е. РАДЗИНСКОГО, 2010
6. СИДЕЛЬНИКОВА В.М. ЭНДОКРИНОЛОГИЯ БЕРЕМЕННОСТИ В НОРМЕ И ПРИ ПАТОЛОГИИ. М.: МЕДПРЕССИНФОРМ, 2009
7. ЭНДОКРИНОЛОГИЯ БЕРЕМЕННОСТИ В НОРМЕ И ПРИ ПАТОЛОГИИ/ В.М. СИДЕЛЬНИКОВА,
2009
ЭЛЕКТРОННЫЕ РЕСУРСЫ
1. БД МЕДАРТ
2. БД МЕДИЦИНА
3. БД EBSCO




















































 medicine
medicine








