Similar presentations:
Послеродовые заболевания
1.
РОССИЙСКИЙ НАЦИОНАЛЬНЫЙ ИССЛЕДОВАТЕЛЬСКИЙМЕДИЦИНСКИЙ УНИВЕРСИТЕТ им. Н.И.Пирогова
Кафедра акушерства и гинекологии лечебного факультета
(Зав. кафедрой профессор, доктор мед. наук Ю. Э. Доброхотова)
ПОСЛЕРОДОВЫЕ
ЗАБОЛЕВАНИЯ
2.
Основные качественные показатели работыакушерского стационара
Материнская
заболеваемость
и смертность
Перинатальная
заболеваемость
и смертность
Родовой
травматизм
Гнойно-септические
осложнения (ГСО)
родильниц и
новорожденных
(1 месяц после родов)
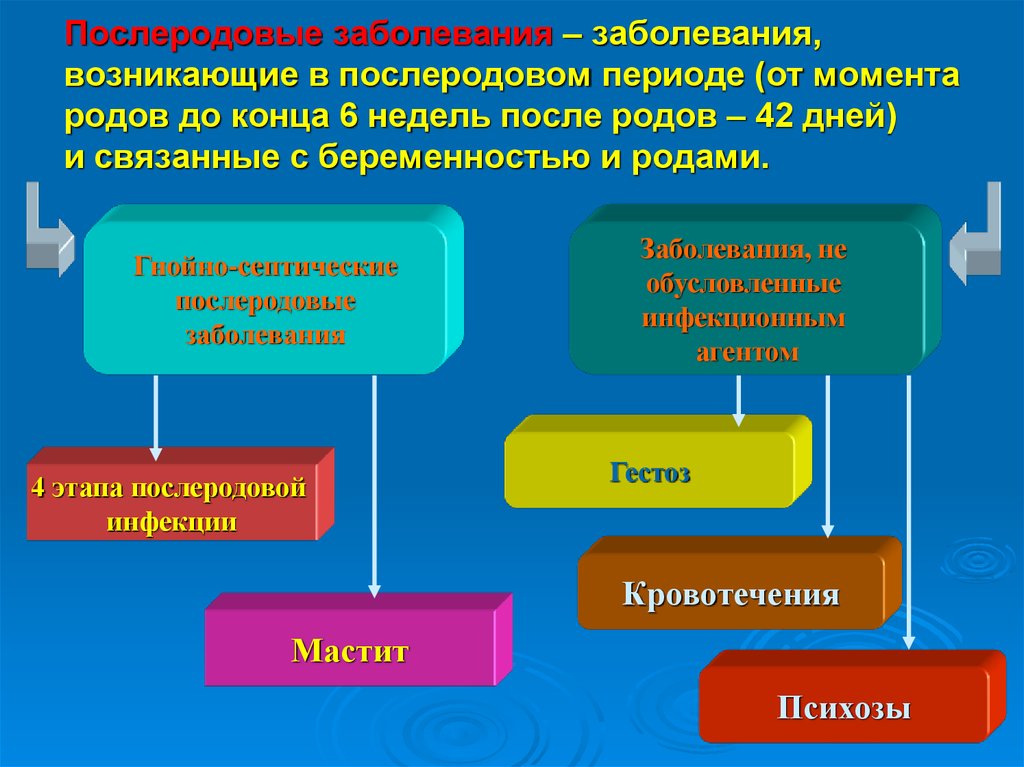
3. Послеродовые заболевания – заболевания, возникающие в послеродовом периоде (от момента родов до конца 6 недель после родов – 42 дней) и связ
Послеродовые заболевания – заболевания,возникающие в послеродовом периоде (от момента
родов до конца 6 недель после родов – 42 дней)
и связанные с беременностью и родами.
Гнойно-септические
послеродовые
заболевания
4 этапа послеродовой
инфекции
Заболевания, не
обусловленные
инфекционным
агентом
Гестоз
Кровотечения
Мастит
Психозы
4. Этапы послеродовой инфекции
IИнфекция ограничена областью родовой раны: послеродовая
язва на промежности, стенке влагалища и шейке матки
II
Инфекция за пределами раны, но остается локализованной:
эндометрит, параметрит, отграниченный тромбофлебит,
сальпингоофорит, пельвиоперитонит
III
Инфекция по клиническим проявлениям сходна с генерализованной: разлитой послеродовый перитонит, прогрессирующий
тромбофлебит
IV
Генерализованная инфекция: сепсис без видимых метастазов,
сепсис с метастазами, септический шок
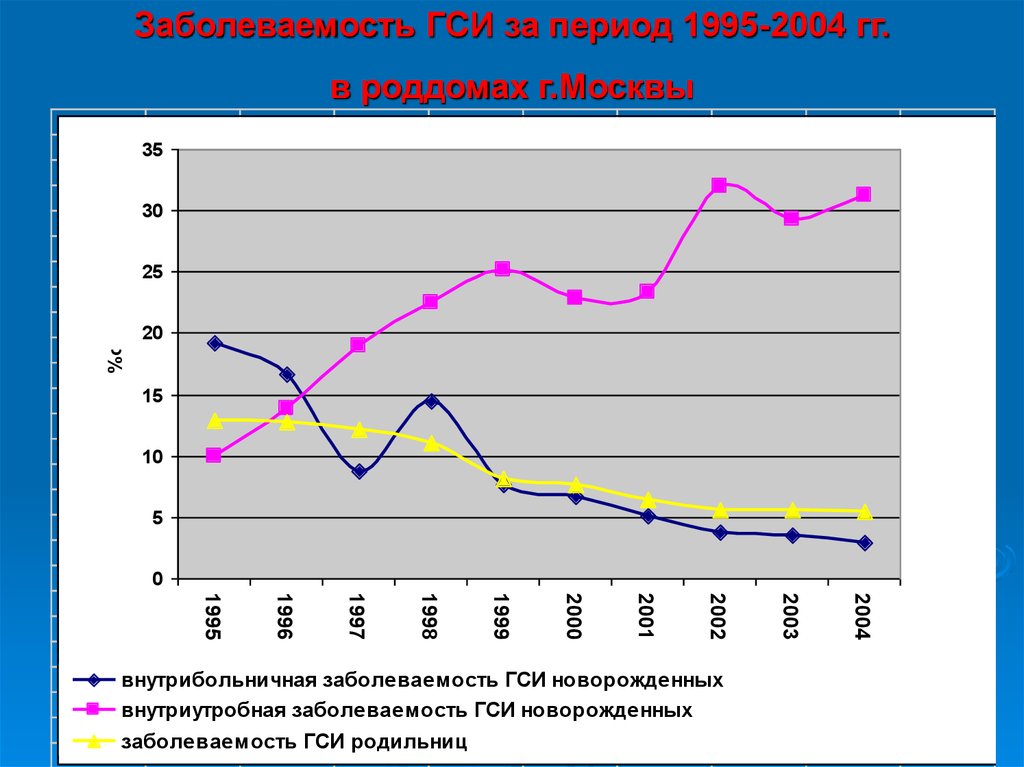
5.
Заболеваемость ГСИ за период 1995-2004 гг.в роддомах г.Москвы
35
30
25
%о
20
15
10
5
0
2004
заболеваемость ГСИ родильниц
2003
2002
2001
2000
1999
1998
1997
1996
1995
внутрибольничная заболеваемость ГСИ новорожденных
внутриутробная заболеваемость ГСИ новорожденных
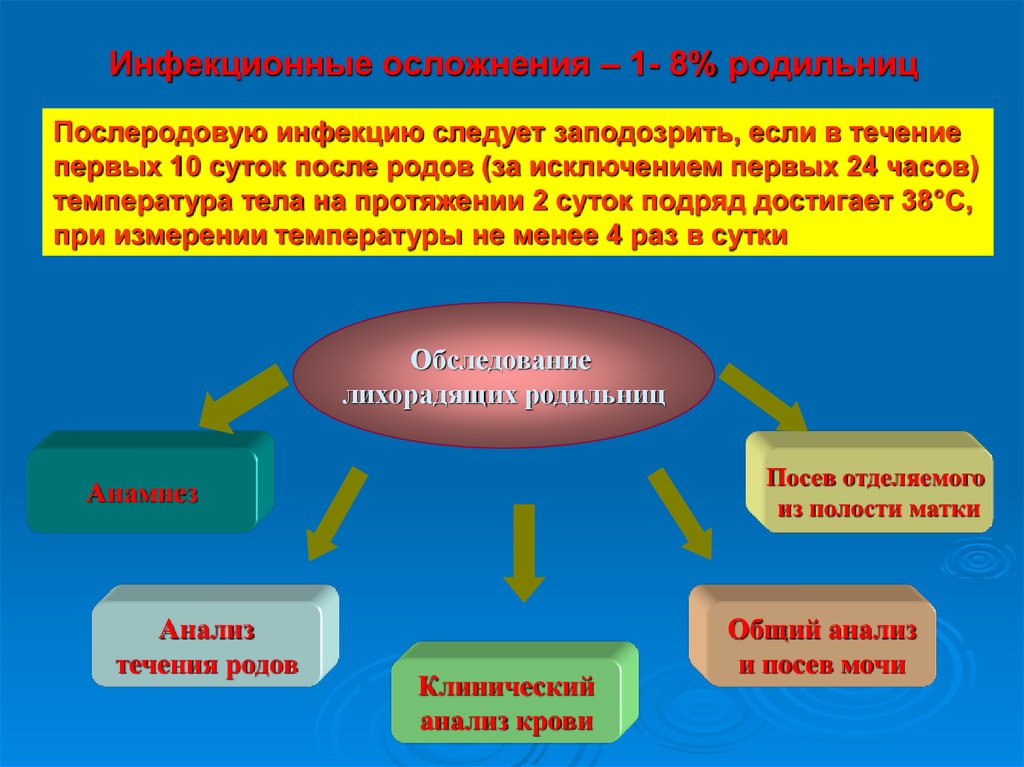
6. Инфекционные осложнения – 1- 8% родильниц
Послеродовую инфекцию следует заподозрить, если в течениепервых 10 суток после родов (за исключением первых 24 часов)
температура тела на протяжении 2 суток подряд достигает 38°С,
при измерении температуры не менее 4 раз в сутки
Обследование
лихорадящих родильниц
Посев отделяемого
из полости матки
Анамнез
Анализ
течения родов
Клинический
анализ крови
Общий анализ
и посев мочи
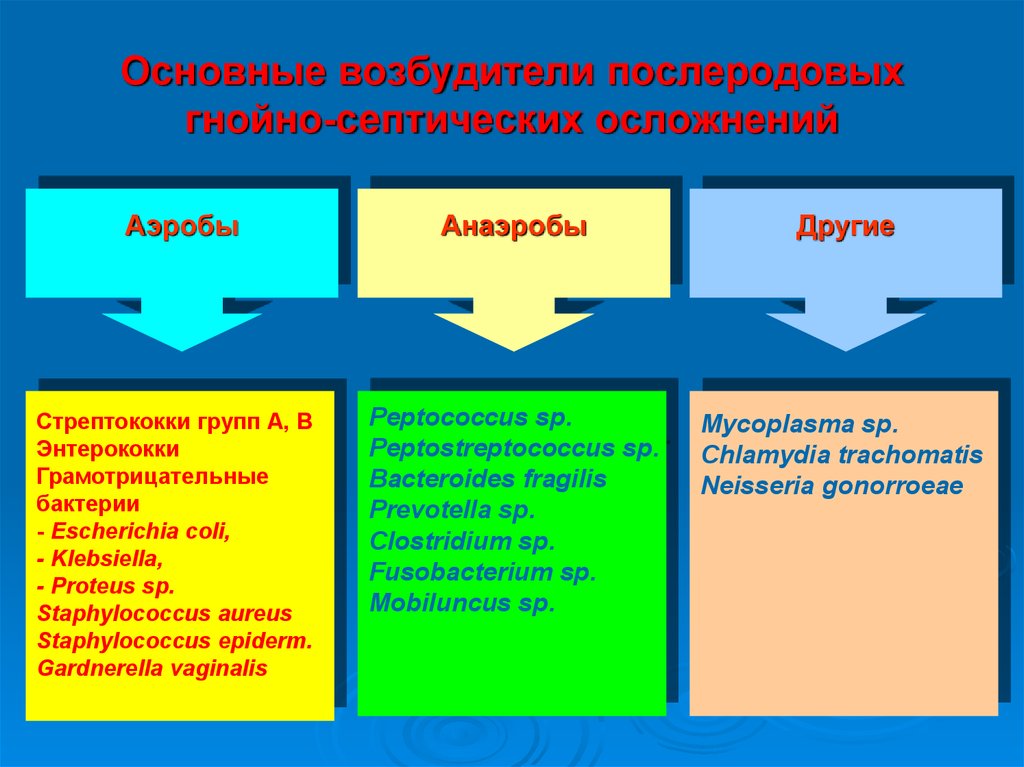
7. Основные возбудители послеродовых гнойно-септических осложнений
АэробыСтрептококки групп А, В
Энтерококки
Грамотрицательные
бактерии
- Escherichia coli,
- Klebsiella,
- Proteus sp.
Staphylococcus aureus
Staphylococcus epiderm.
Gardnerella vaginalis
Анаэробы
Другие
Peptococcus sp.
Peptostreptococcus sp.
Bacteroides fragilis
Prevotella sp.
Clostridium sp.
Fusobacterium sp.
Mobiluncus sp.
Мycoplasma sp.
Chlamydia trachоmatis
Neisseria gonorroeae
8. Лохиометра
Лихорадочное заболевание, развивающееся врезультате задержки в матке выделений (лохий)
Возникает на 5-9-й день после родов
Начало острое: повышение температуры тела до 3940°С, тахикардия, нередко озноб
Прекращение выделений
Диагностика: двуручное исследование, УЗИ
Лечение: спазмолитики с последующим введением
утеротоников.
При отсутствии эффекта производят
инструментальное опорожнение матки кюреткой или
вакуум-аспирацию
9. Послеродовая язва промежности
Протокол предоперационной подготовки к наложениювторичных швов при расхождении швов промежности
(Ramin и Gilstrap, 1994)
Антибактериальная терапия (в/в или в/м)
Удаление швов, полное раскрытие раны
Седативная и обезболивающая терапия по показаниям
Обработка раны
Аппликации на рану 2% геля лидокаина
Удаление всех некротизированных тканей
Обработка антисептическими растворами (перманганат калия,
повидон-йод, гипертонические растворы и др.)
Мазевые аппликации (левомиколь и др.)
Протеолитические ферменты
Механическая подготовка кишечника перед хирургическим
вмешательством, особенно при восстановлении разрывов
промежности III степени
Частота расхождения швов
промежности до 0,5%
(Ramin и соавт., 1992)
10. Послеродовый эндометрит
воспалениеслизистой оболочки матки,
к которому обычно присоединяется в
той или иной степени воспаление ее
мышечного слоя
Частота
36,3- 59,5%
послеродовых
инфекций
Основные
возбудители :
Грам- флора
и анаэробы
11.
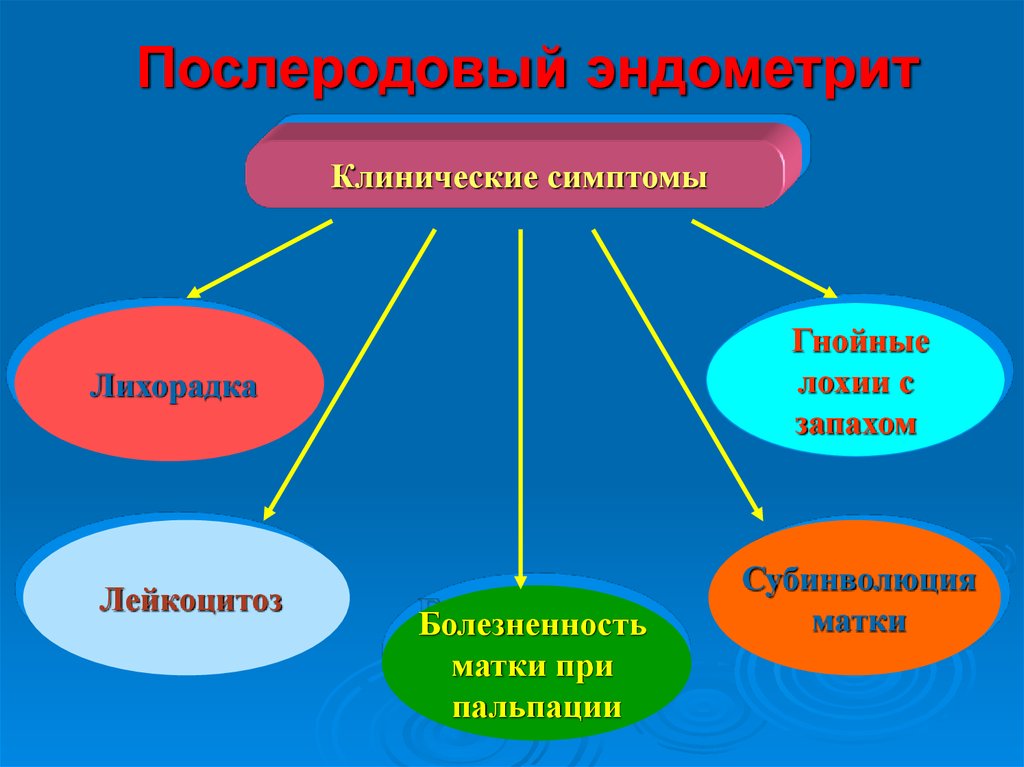
Послеродовый эндометритКлинические симптомы
Гнойные
лохии с
запахом
Лихорадка
Лейкоцитоз
Болезненность
матки при
пальпации
Субинволюция
матки
12.
Факторы риска послеродового эндометрита• Кесарево сечение
• Длительный безводный промежуток
Основной
• Затяжные роды
фактор риска
• Частые влагалищные исследования
• Прямая КТГ
• Низкий социально-экономический статус
13 %
• Анемия
• Ожирение
• Мекониальные воды
• Многоплодие
2%
Роды per vias
naturales
кесарево
сечение
13.
Клинические формы послеродового эндометритаПослеродовый
эндометрит
Классическая
форма
Абортивная
форма
Эндометрит после
кесарева сечения
Стертая
форма
14.
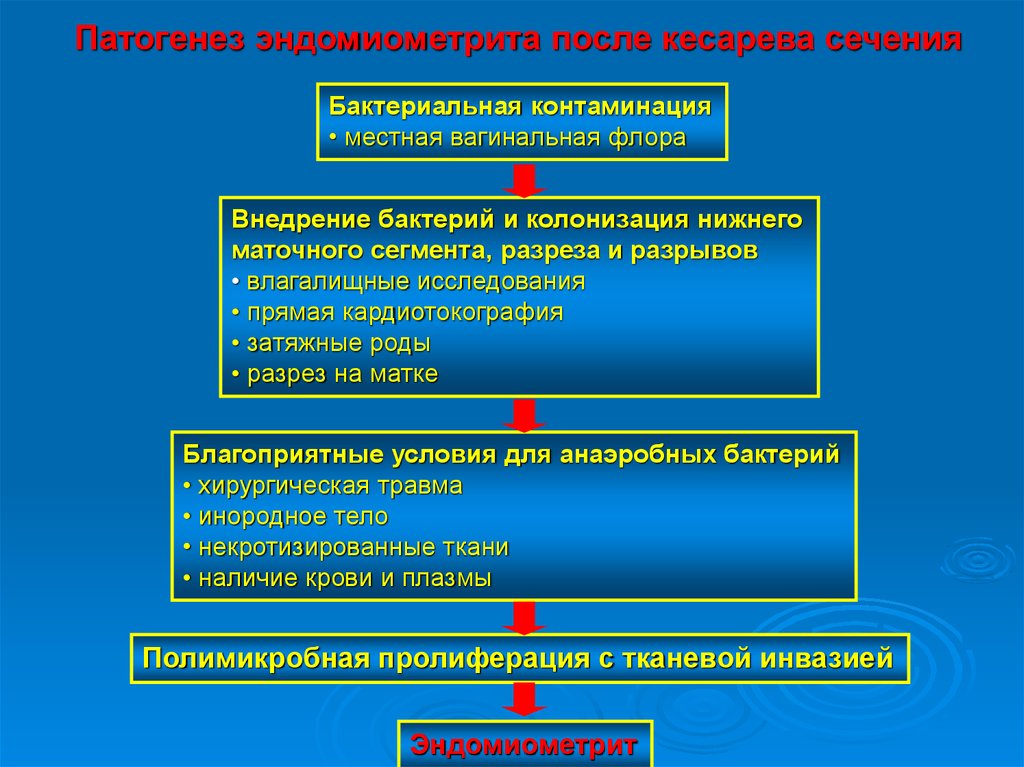
Патогенез эндомиометрита после кесарева сеченияБактериальная контаминация
• местная вагинальная флора
Внедрение бактерий и колонизация нижнего
маточного сегмента, разреза и разрывов
• влагалищные исследования
• прямая кардиотокография
• затяжные роды
• разрез на матке
Благоприятные условия для анаэробных бактерий
• хирургическая травма
• инородное тело
• некротизированные ткани
• наличие крови и плазмы
Полимикробная пролиферация с тканевой инвазией
Эндомиометрит
15. Результаты обследования
Повышение СОЭ, лейкоцитоз со сдвигом влевоБактериологическое исследование содержимого
полости матки для подбора антибактериального
препарата
Срочное гистологическое исследование
последа: признаки децидуита
Коагулограмма: увеличенное
фибриногена, снижение
фибринолитической активности
крови
Цитохимическое исследование
лейкоцитов крови: повышение
уровня щелочной фосфатазы и
увеличение показателя НСТ-теста
Допплерография органов малого таза:
наблюдается усиление интенсивности
кровоснабжения, ускорение кровотока в артериях
малого таза, застой и затрудненный отток крови в
венах
Температура в полости матки 37,5° С и более.
16.
Внедрение в клиническую практикупериоперационной антибиотикопрофилактики
при кесаревомКлинические
сечения стало
главным фактором
симптомы
снижения частоты послеоперационных гнойносептических осложнений за последние 25 лет
17.
Профилактика инфекционных осложненийпосле кесарева сечения
Антибиотикопрофилактика
(интраоперационно и в течение
24 часов после операции)
Антибиотики
«золотого стандарта»
-цефалоспорины III-IV поколений
(роцефин) + метронидазол
-фиксированные комбинации
пенициллинов с ингибиторами
β-лактамаз (аугментин)
-карбапенемы (тиенам)
Превентивная
антибиотикотерапия
(в течение 5 – 7 суток)
-Пенициллины
-Цефалоспорины I – II
поколений
+
Метронидазол
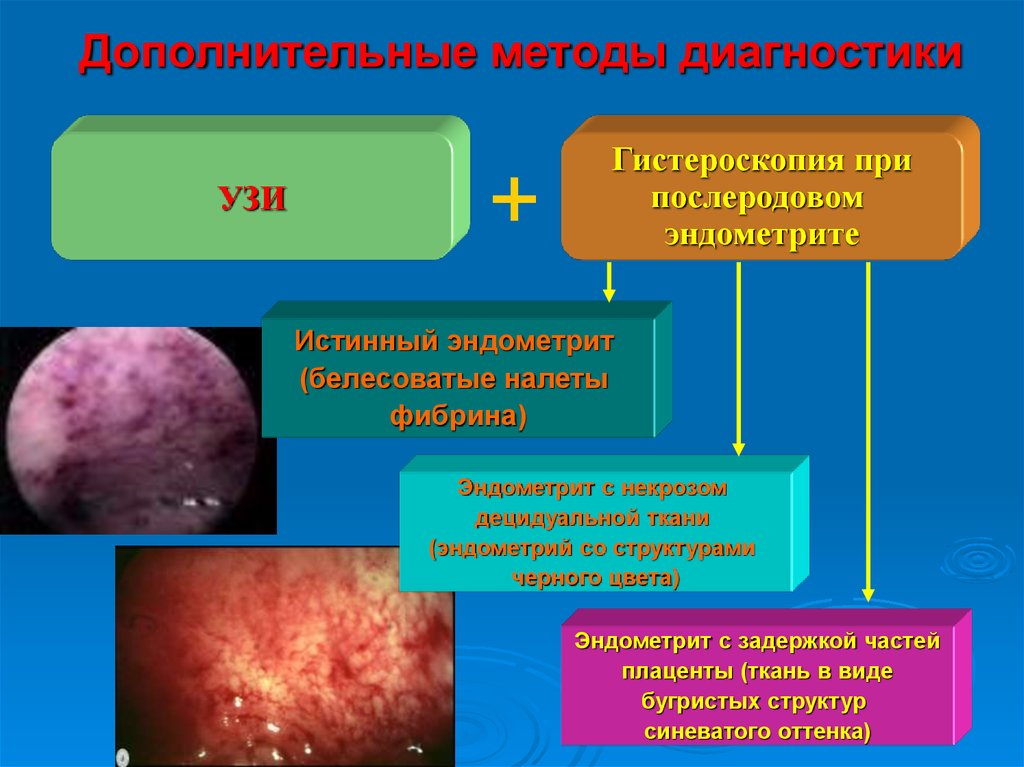
18. Дополнительные методы диагностики
УЗИ+
Гистероскопия при
послеродовом
эндометрите
Истинный эндометрит
(белесоватые налеты
фибрина)
Эндометрит с некрозом
децидуальной ткани
(эндометрий со структурами
черного цвета)
Эндометрит с задержкой частей
плаценты (ткань в виде
бугристых структур
синеватого оттенка)
19.
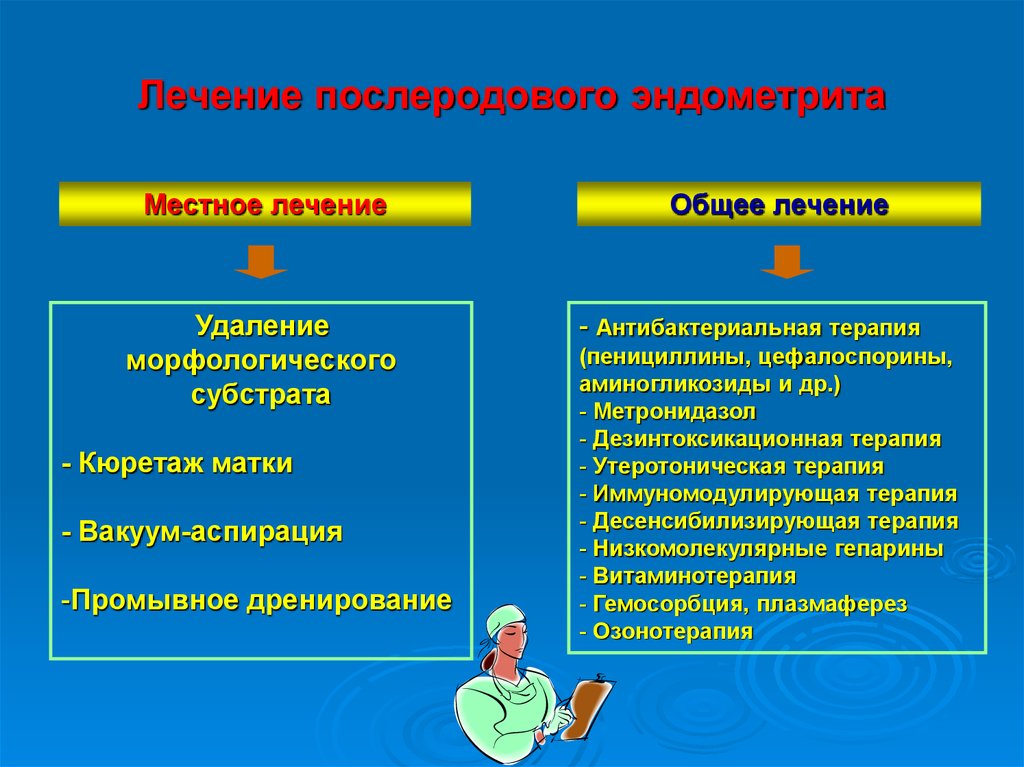
Лечение послеродового эндометритаМестное лечение
Удаление
морфологического
субстрата
- Кюретаж матки
- Вакуум-аспирация
-Промывное дренирование
Общее лечение
- Антибактериальная терапия
(пенициллины, цефалоспорины,
аминогликозиды и др.)
- Метронидазол
- Дезинтоксикационная терапия
- Утеротоническая терапия
- Иммуномодулирующая терапия
- Десенсибилизирующая терапия
- Низкомолекулярные гепарины
- Витаминотерапия
- Гемосорбция, плазмаферез
- Озонотерапия
20. Антибактериальная терапия эндометрита
Ампициллин (1 г 4-6 раз в сутки в/м)Оксациллин (0,5-1 г 4-6 раз в сутки в/м)
Клафоран (1 г 2 раза в сутки в/м или в/в)
Кефзол (0,5-1 г 3-4 раза в сутки в/м или в/в)
Цефазолин (1-2 г 4 раза в сутки в/м или в/в)
Амикацин (0,5 г 3 раза в сутки в/м или в/в)
Гентамицин (80 мг 2-3 раза в сутки в/м или в/в)
Клиндамицин (300 мг 2-3 раза в сутки в/м или в/в)
Метронидазол (500 мг 2-3 раза в сутки в/в
или перорально 0,25 г 3 раза в день)
Тинидазол (2 г однократно)
21. Инфузионная терапия при эндометрите
30 мл на 1 кгмассы тела
в сутки
При повышении
t тела на 1 градус
+ 5 мл на 1 кг
массы тела в сутки
При осложнениях или генерализации
процесса до 5000-6000 мл
5%, 10%, 20% растворы глюкозы 1000-1500 мл
Белковые препараты 1-1,5 г нативного белка
на 1 кг массы тела
Калийсодержащие растворы
физиологический раствор
раствор Рингера, ацесоль, хлосоль
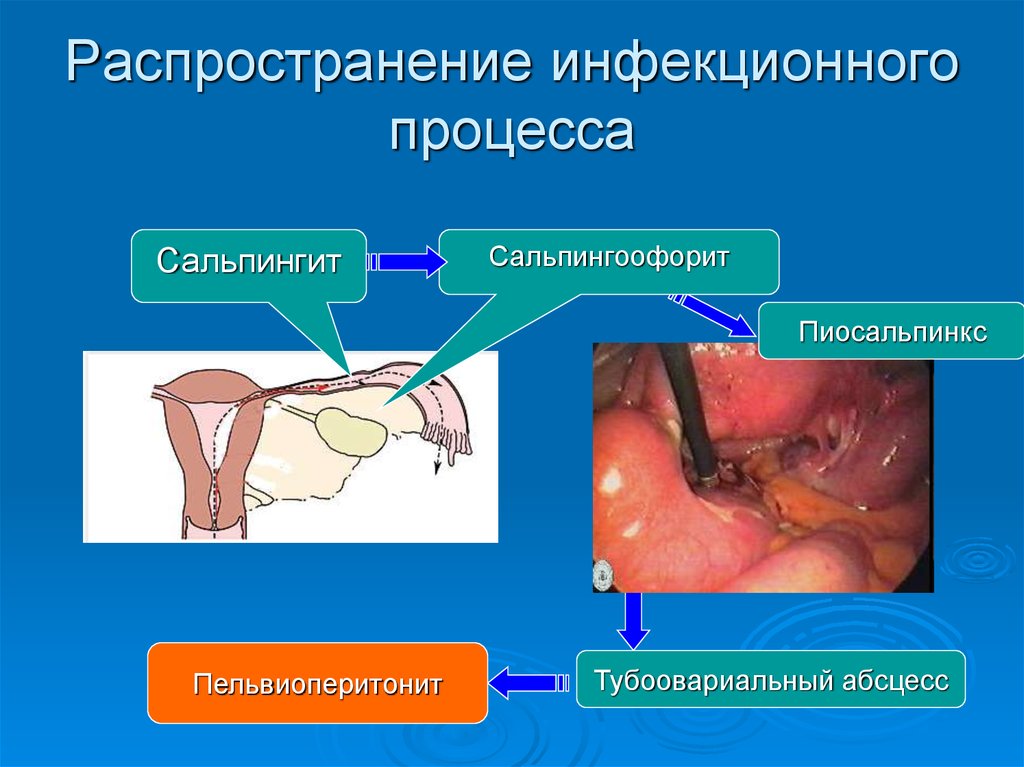
22. Распространение инфекционного процесса
СальпингитСальпингоофорит
Пиосальпинкс
Пельвиоперитонит
Тубоовариальный абсцесс
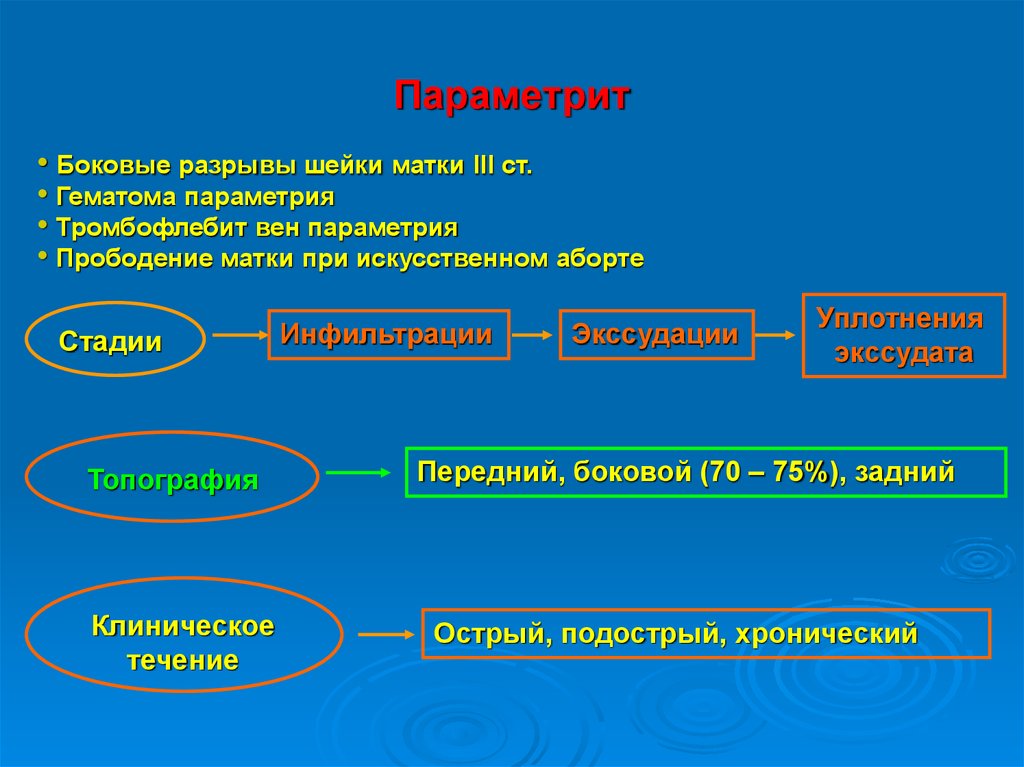
23. Параметрит
• Боковые разрывы шейки матки III ст.• Гематома параметрия
• Тромбофлебит вен параметрия
• Прободение матки при искусственном аборте
Стадии
Топография
Клиническое
течение
Инфильтрации
Экссудации
Уплотнения
экссудата
Передний, боковой (70 – 75%), задний
Острый, подострый, хронический
24. Клиника острого параметрита
Начало на 10-12-й день после родовОзноб
Повышение температуры тела до 38-39°С и
более
Постепенно усиливающиеся боли внизу
живота, в левой или правой подвздошной
области
Иррадиация в крестец и поясницу
При влагалищном исследовании
определяется болезненный неподвижный
инфильтрат
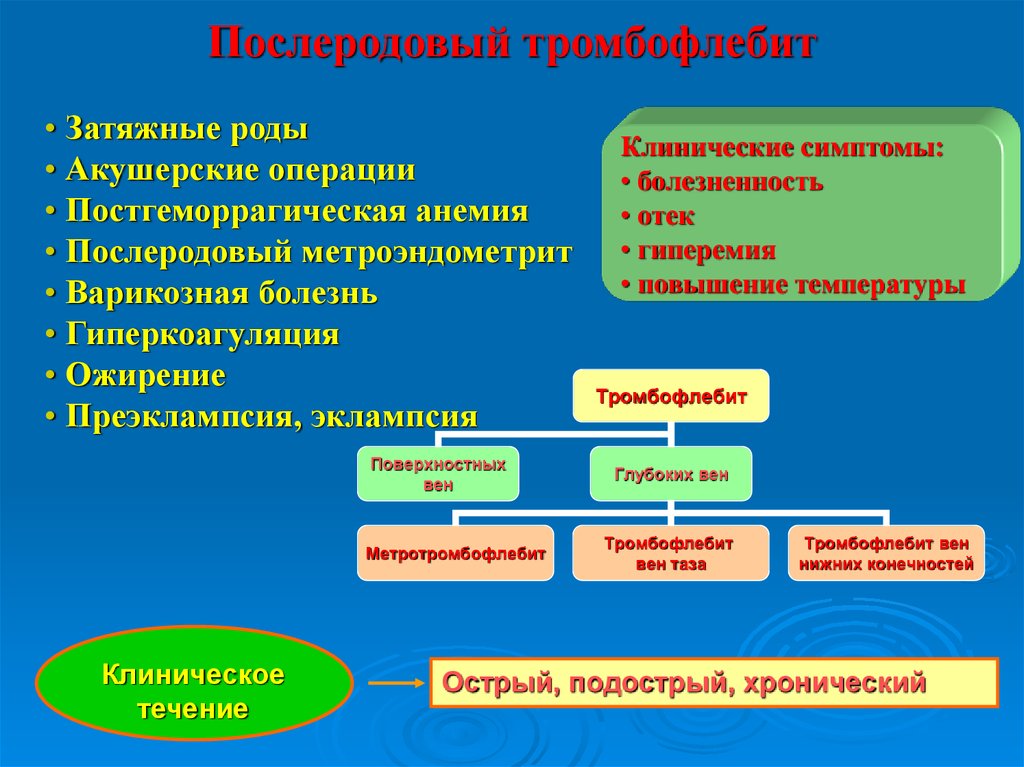
25.
Послеродовый тромбофлебит• Затяжные роды
• Акушерские операции
• Постгеморрагическая анемия
• Послеродовый метроэндометрит
• Варикозная болезнь
• Гиперкоагуляция
• Ожирение
• Преэклампсия, эклампсия
Поверхностных
вен
Метротромбофлебит
Клиническое
течение
Клинические симптомы:
• болезненность
• отек
• гиперемия
• повышение температуры
Тромбофлебит
Глубоких вен
Тромбофлебит
вен таза
Тромбофлебит вен
нижних конечностей
Острый, подострый, хронический
26. Диагностика тромбофлебита
ОсмотрПальпация
Определение пульсации на периферических сосудах
Сравнительное измерение окружности конечностей
Дистальная флебография
Антеградная и ретроградная илеокавография
Допплерометрическое исследование кровотока
Исследование с меченым фибриногеном
Тромбоэластограмма
Коагулограмма
Рентгеноконтрастное исследование
Флебография
Термография
Радиоизотопное исследование
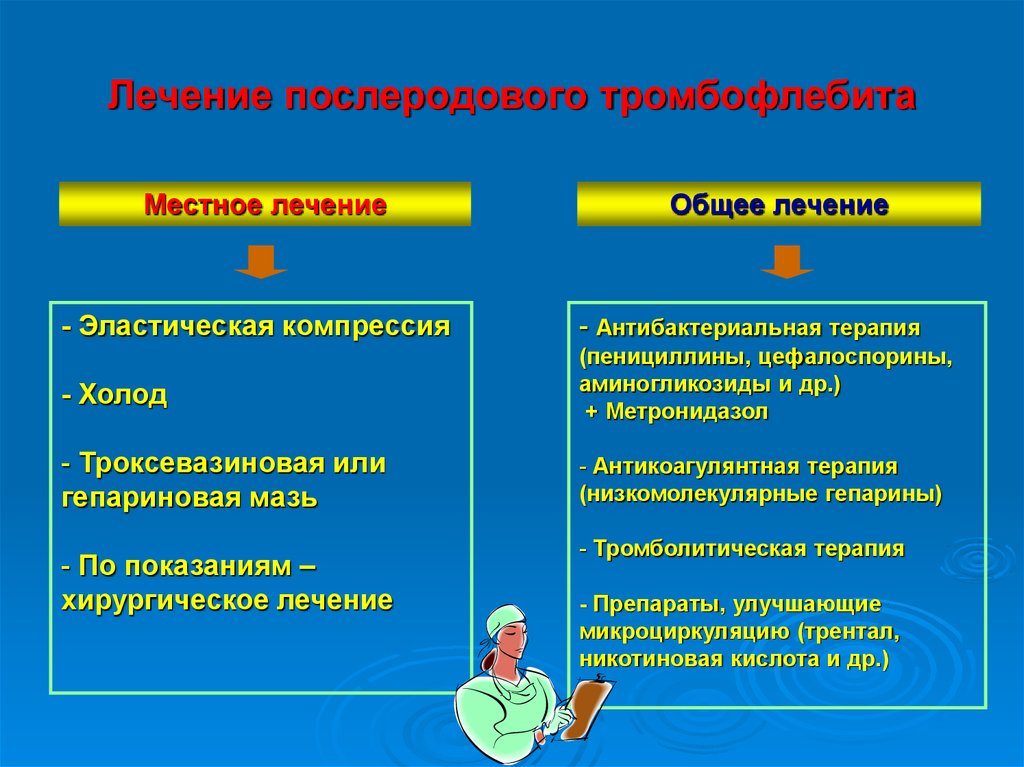
27.
Лечение послеродового тромбофлебитаМестное лечение
Общее лечение
- Эластическая компрессия
- Антибактериальная терапия
- Холод
(пенициллины, цефалоспорины,
аминогликозиды и др.)
+ Метронидазол
- Троксевазиновая или
гепариновая мазь
- Антикоагулянтная терапия
(низкомолекулярные гепарины)
- По показаниям –
хирургическое лечение
- Тромболитическая терапия
- Препараты, улучшающие
микроциркуляцию (трентал,
никотиновая кислота и др.)
28.
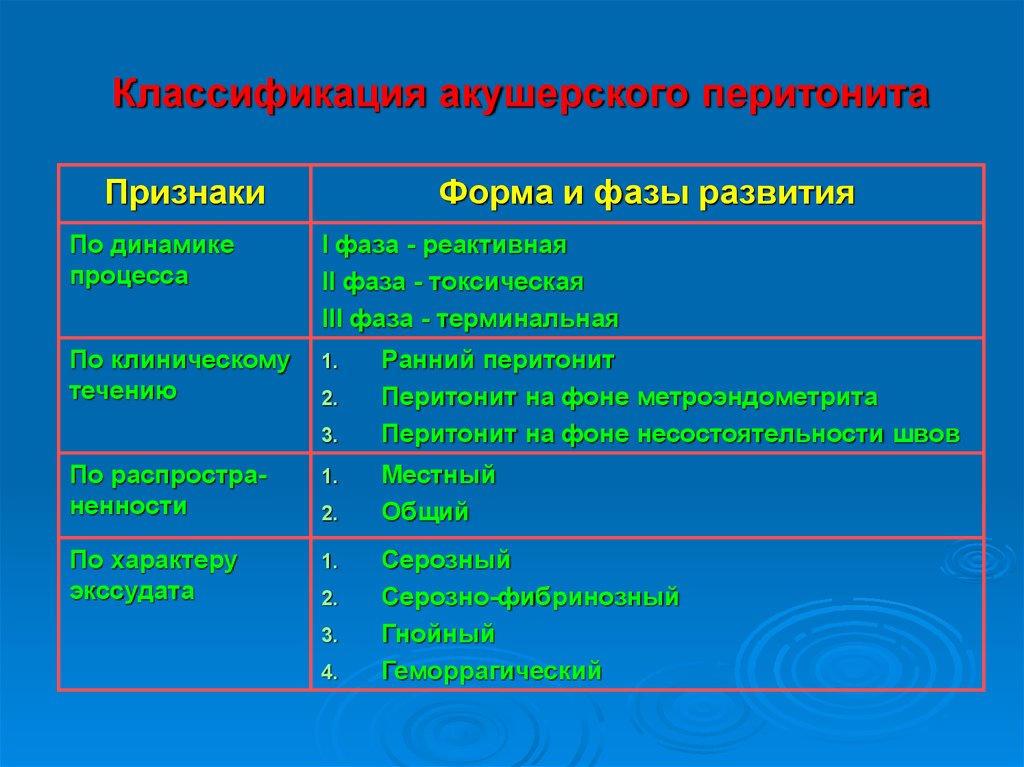
Классификация акушерского перитонитаПризнаки
Форма и фазы развития
По динамике
процесса
I фаза - реактивная
II фаза - токсическая
III фаза - терминальная
По клиническому
течению
1.
2.
3.
По распространенности
1.
По характеру
экссудата
1.
2.
2.
3.
4.
Ранний перитонит
Перитонит на фоне метроэндометрита
Перитонит на фоне несостоятельности швов
Местный
Общий
Серозный
Серозно-фибринозный
Гнойный
Геморрагический
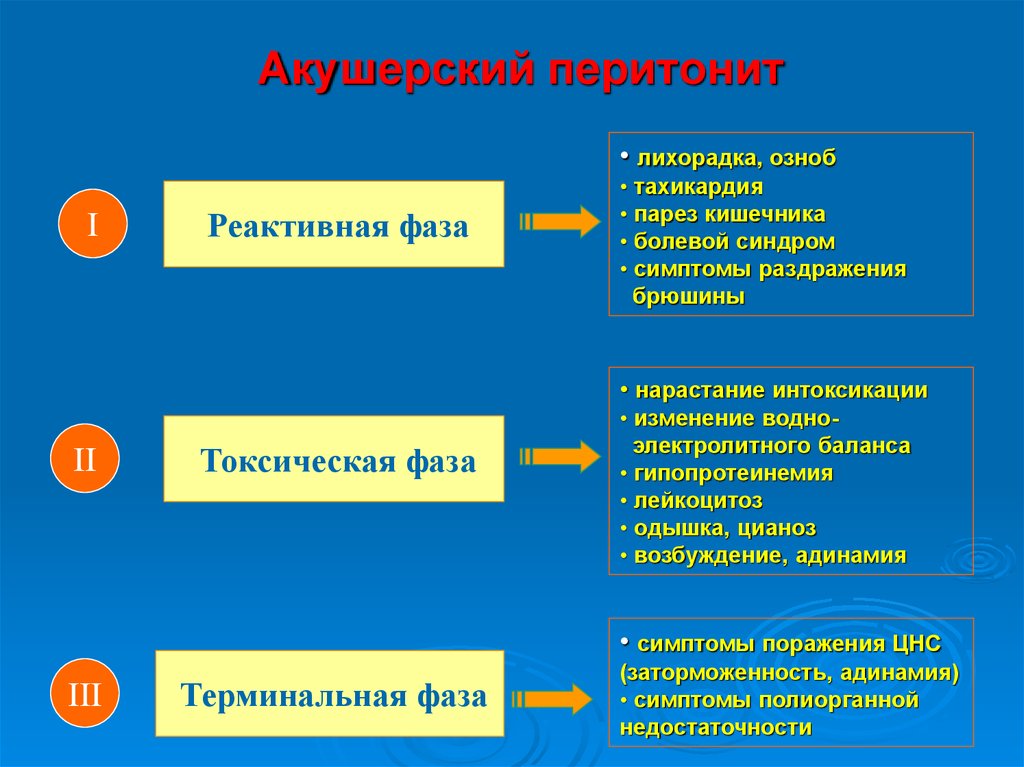
29. Акушерский перитонит
• лихорадка, ознобI
Реактивная фаза
• тахикардия
• парез кишечника
• болевой синдром
• симптомы раздражения
брюшины
• нарастание интоксикации
II
Токсическая фаза
• изменение водноэлектролитного баланса
• гипопротеинемия
• лейкоцитоз
• одышка, цианоз
• возбуждение, адинамия
• симптомы поражения ЦНС
III
Терминальная фаза
(заторможенность, адинамия)
• симптомы полиорганной
недостаточности
30. Клинические формы акушерского перитонита
ранний перитонит,возникающий в результате
инфицирования брюшины
во время операции
Часто после операции,
произведенной на фоне
хориоамнионита, при
длительном
безводном промежутке
перитонит,
развивающийся вследствие
длительного пареза кишечника
Инфицирование брюшины
происходит вследствие
нарушения барьерной
функции кишечника
перитонит,
развивающийся в результате
несостоятельности швов на матке
Следствие инфекции или
технических погрешностей
в процессе операции
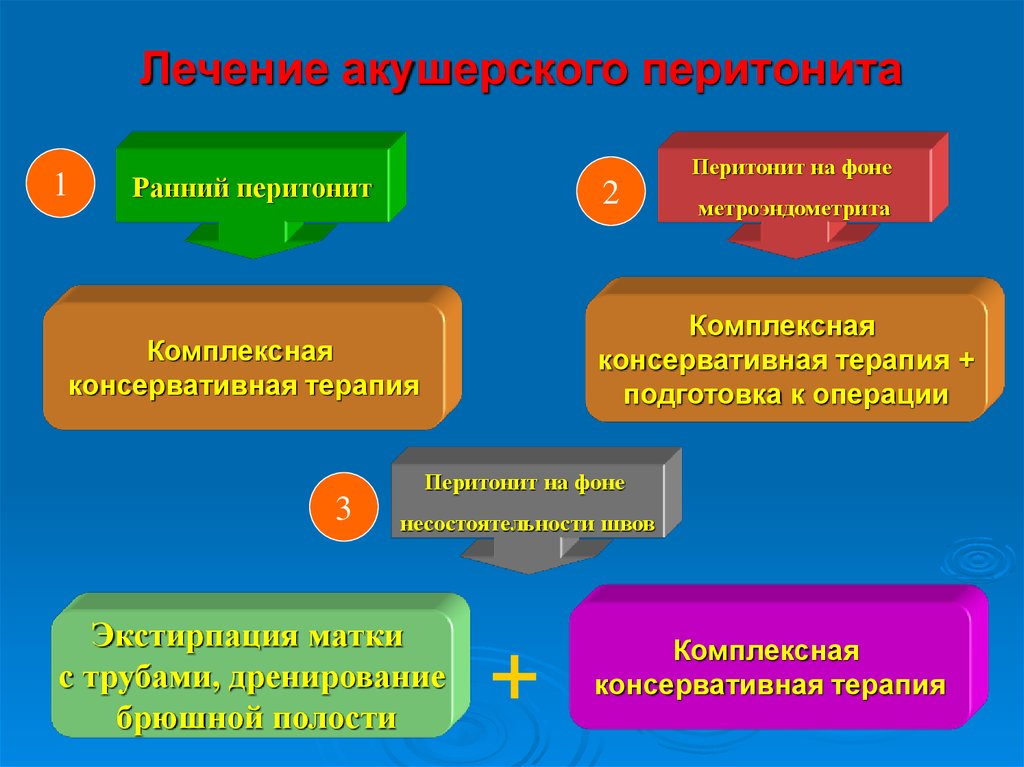
31.
Лечение акушерского перитонита1
Перитонит на фоне
Ранний перитонит
2
метроэндометрита
Комплексная
консервативная терапия +
подготовка к операции
Комплексная
консервативная терапия
Перитонит на фоне
3
несостоятельности швов
Экстирпация матки
с трубами, дренирование
брюшной полости
+
Комплексная
консервативная терапия
32.
Лечение акушерского перитонитаИнфузионно-трансфузионная терапия (крахмал,
декстраны, СЗП, кристаллоиды)
Антибактериальная терапия
Противогрибковые препараты
Нормализация микроциркуляции
Ингибиторы протеаз
Витаминотерапия, анаболические препараты
Иммунотерапия
ИВЛ по показаниям
Гипербарическая оксигенация
Эфферентные методы терапии (плазмаферез,
гемосорбция и др.
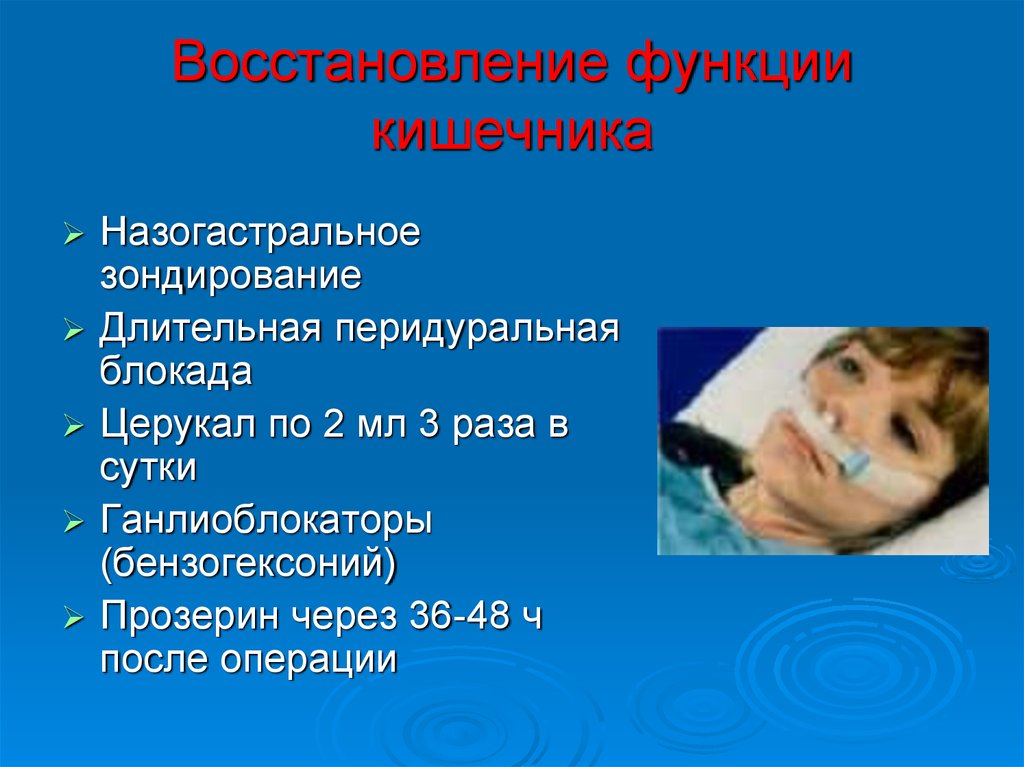
33. Восстановление функции кишечника
Назогастральноезондирование
Длительная перидуральная
блокада
Церукал по 2 мл 3 раза в
сутки
Ганлиоблокаторы
(бензогексоний)
Прозерин через 36-48 ч
после операции
34. Септический шок
клинический синдром, который осложняет течениеразличных инфекционных заболеваний и
представляет собой фазово развивающийся
патологический процесс адаптивного характера,
возникающий вследствие расстройств
нейрогуморальной регуляции и характеризующийся
острым снижением обмена веществ и
энергообразования в результате расстройства
микроциркуляции в тканях и органах с нарушением
их функции и структуры.
Распространенность
3-15% случаев послеродовых
и послеаборьных септических
заболеваний
Летальность 20 до 80%
35.
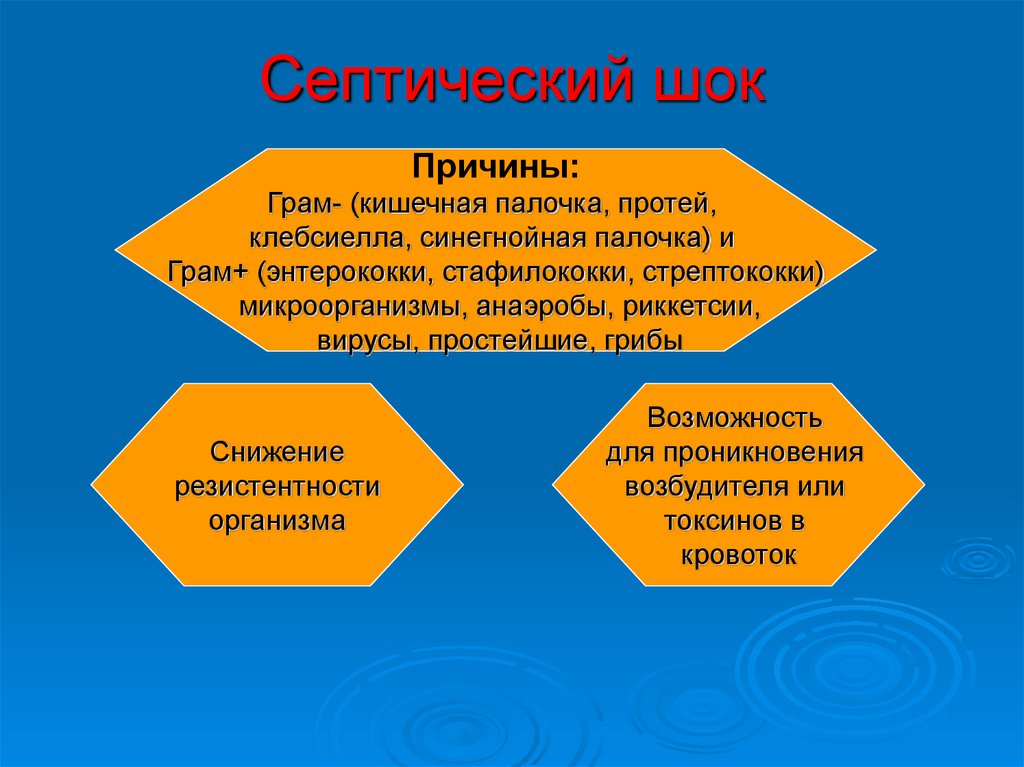
Септический шокПричины:
Грам- (кишечная палочка, протей,
клебсиелла, синегнойная палочка) и
Грам+ (энтерококки, стафилококки, стрептококки)
микроорганизмы, анаэробы, риккетсии,
вирусы, простейшие, грибы
Снижение
резистентности
организма
Возможность
для проникновения
возбудителя или
токсинов в
кровоток
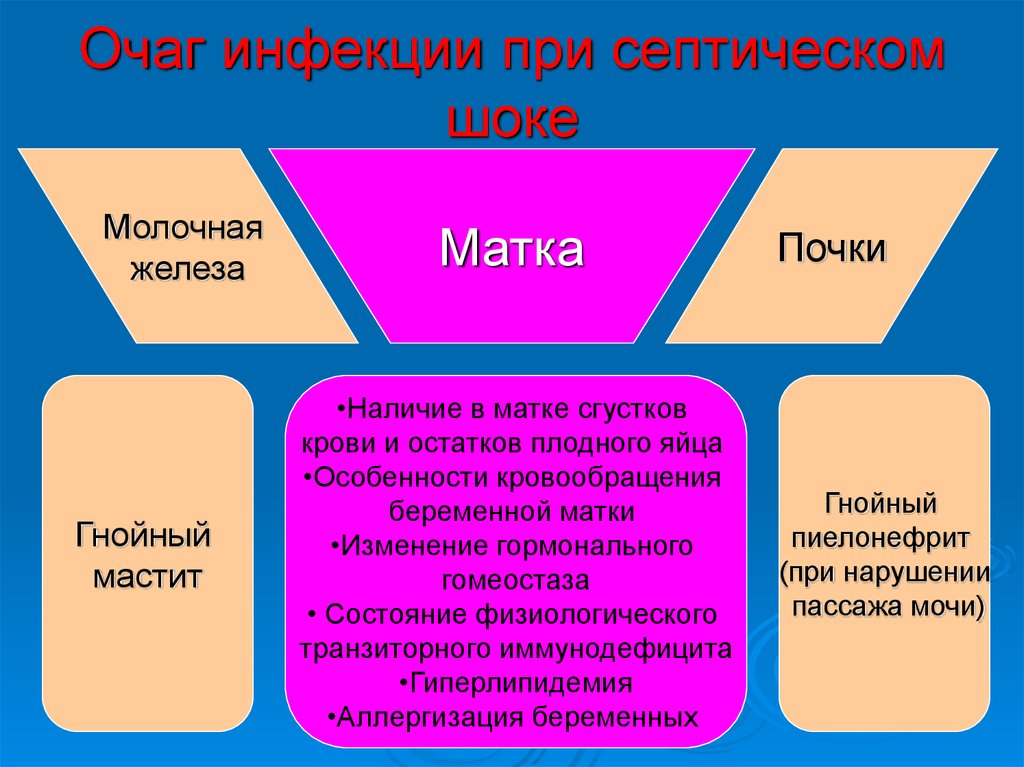
36. Очаг инфекции при септическом шоке
Молочнаяжелеза
Гнойный
мастит
Матка
•Наличие в матке сгустков
крови и остатков плодного яйца
•Особенности кровообращения
беременной матки
•Изменение гормонального
гомеостаза
• Состояние физиологического
транзиторного иммунодефицита
•Гиперлипидемия
•Аллергизация беременных
Почки
Гнойный
пиелонефрит
(при нарушении
пассажа мочи)
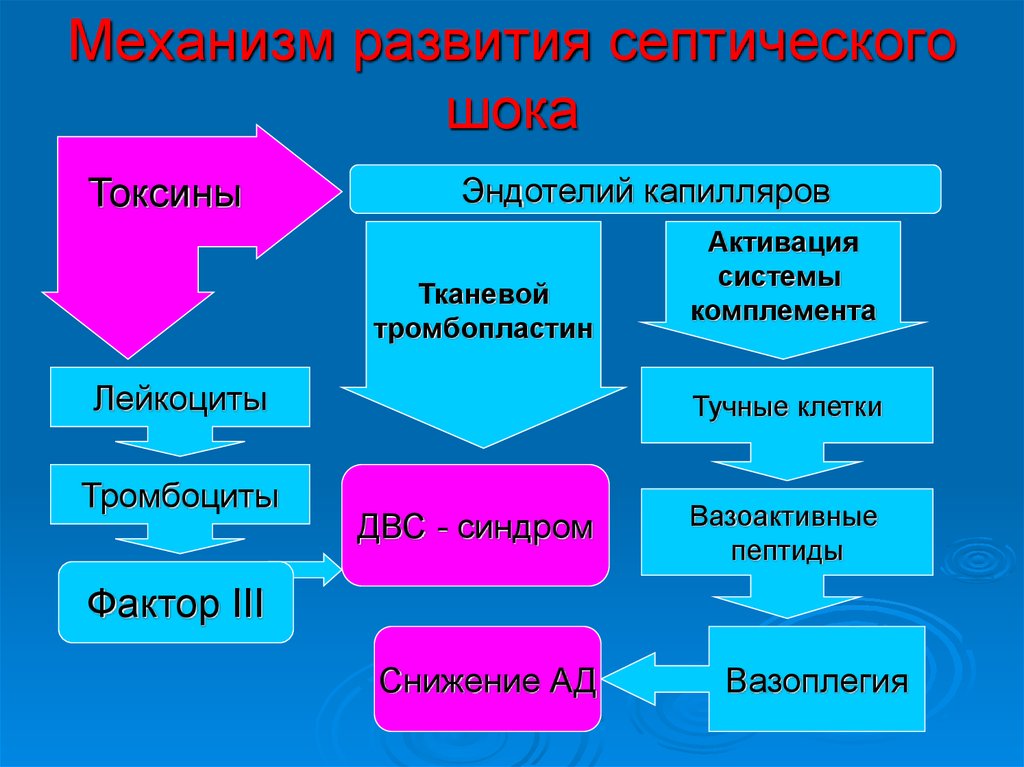
37. Механизм развития септического шока
ТоксиныЭндотелий капилляров
Тканевой
тромбопластин
Лейкоциты
Тромбоциты
Активация
системы
комплемента
Тучные клетки
ДВС - синдром
Вазоактивные
пептиды
Фактор III
Снижение АД
Вазоплегия
38.
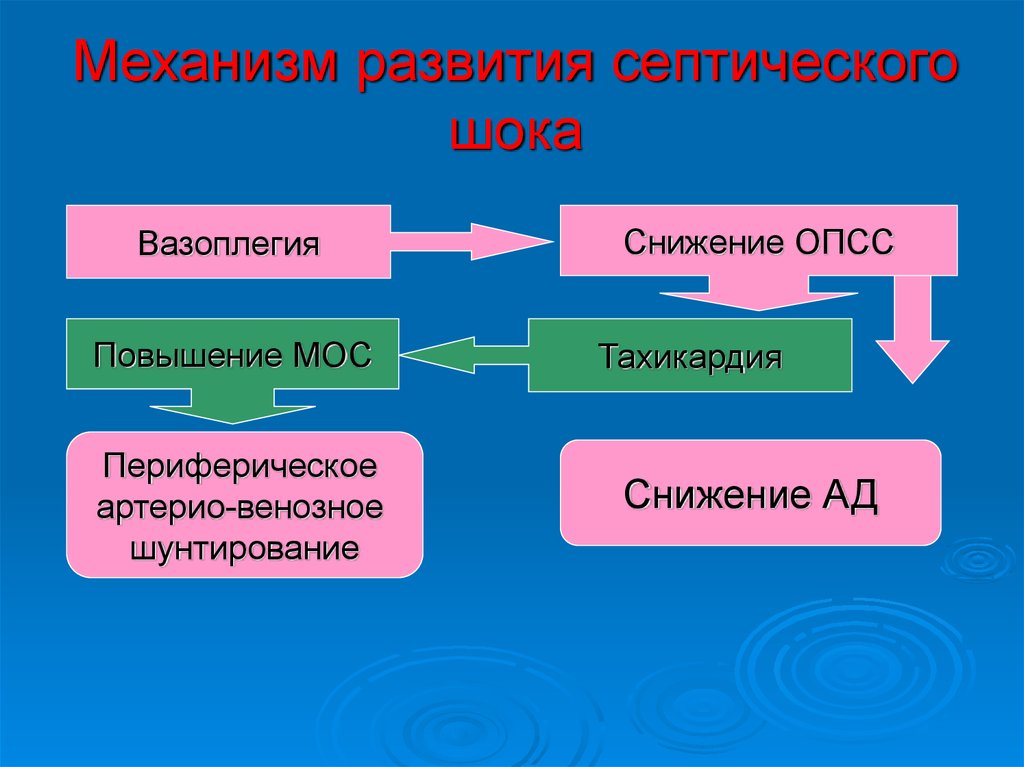
Механизм развития септическогошока
Вазоплегия
Повышение МОС
Периферическое
артерио-венозное
шунтирование
Снижение ОПСС
Тахикардия
Снижение АД
39.
Механизм развития септическогошока
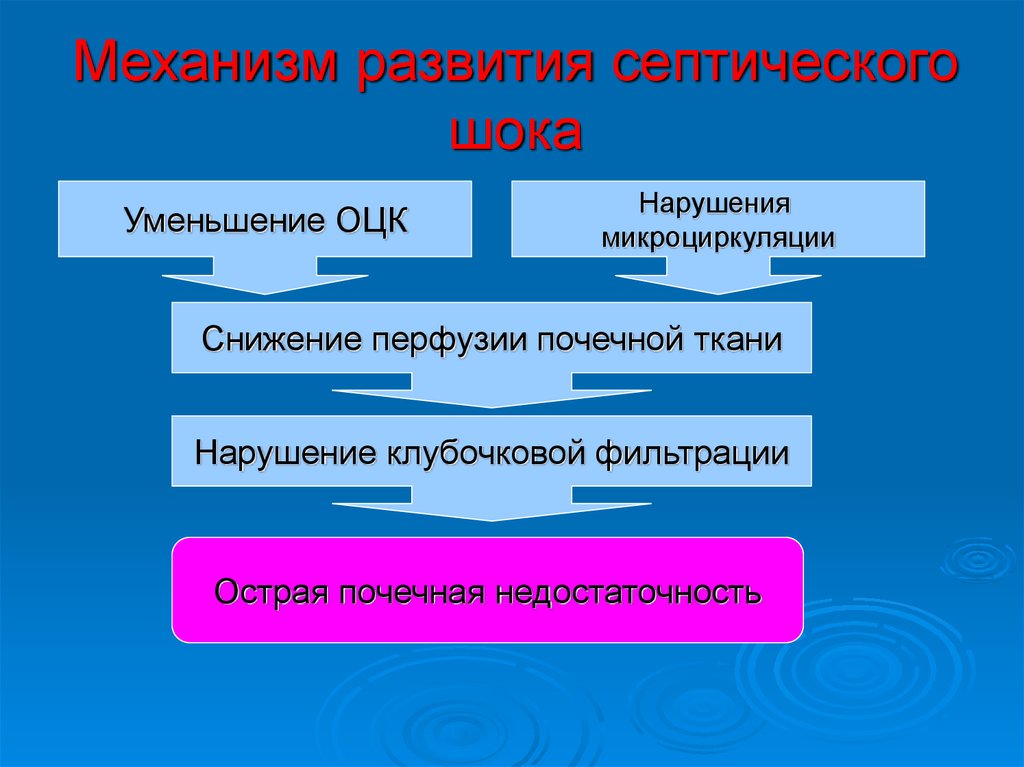
Уменьшение ОЦК
Нарушения
микроциркуляции
Снижение перфузии почечной ткани
Нарушение клубочковой фильтрации
Острая почечная недостаточность
40. Инфекционно-токсический (септический) шок
Гипертермия выше 38°С после хирургического вмешательства, аборта,менструации, озноб
Хирургическое вмешательство, произведенное в ближайшие 48 часов, или
наличие септического состояния
Эритродермия
Поражение слизистых оболочек (конъюнктивит, гиперемия слизистой
ротоглотки, влагалища)
Артериальная гипотония: систолическое АД < 90 мм рт.ст., ортостатический
коллапс и нарушение сознания
Синдром полиорганной недостаточности
Желудочно-кишечный тракт – тошнота, рвота, диарея
ЦНС – нарушения сознания без очаговой неврологической симптоматики
Почки – повышение азота мочевины и креатинина более чем в 2 раза, протеинурия,
олигурия
Печень – содержание билирубина в 1,5 раза выше нормы, увеличивается активность
ферментов плазмы более чем в 2 раза
Кровь – анемия, лейкоцитоз со сдвигом формулы влево, тромбоцитопения,
гипопротеинемия, гипоальбуминемия, гипергликемия, гиперлактатемия,
метаболический ацидоз
Легкие – респираторный дистресс-синдром (интерстициальный отек легких), тахипноэ,
гипоксемия
Сердечно-сосудистая система – гипер- и гиподинамический синдром, нарушения
автоматизма и ритма сердца, ишемия миокарда, нарушения микроциркуляции.
41. Продромальные симптомы
значительноеповышение температуры
тела
тахикардия
учащение дыхания без озноба
резкая бледность и похолодание кожи
чувство тревоги и страха, реже
возбуждение…
42. Степени тяжести шока
Легкая степеньСознание сохранено
Кожа и слизистые
бледные
Реакция зрачков
на свет сохранена
Пульс ритмичный,
учащен
сАД 100-90 мм рт. ст.
дАД 60 мм рт. ст.
Индекс Альговера
0,7-0,8
Средняя степень
Легкая степень
Сознание спутано
Сознание затуманено
Реакции зрачков
Реакция зрачков
на свет нет
на свет слабая
Пульс частый,
Кожа бледная,
нитевидный
холодная
Кожа бледная
Дыхание учащено,
или цианотичная,
ослаблено
липкий пот
Пульс частый,
слабого наполнения. сАД 70 мм рт. ст. и ниже
дАД 30 мм рт. ст.
сАД 85-75 мм рт. ст.
Дыхание ослабленное
дАД 50 мм рт. ст.
или периодическое
0,9-1,2
1,3 и выше
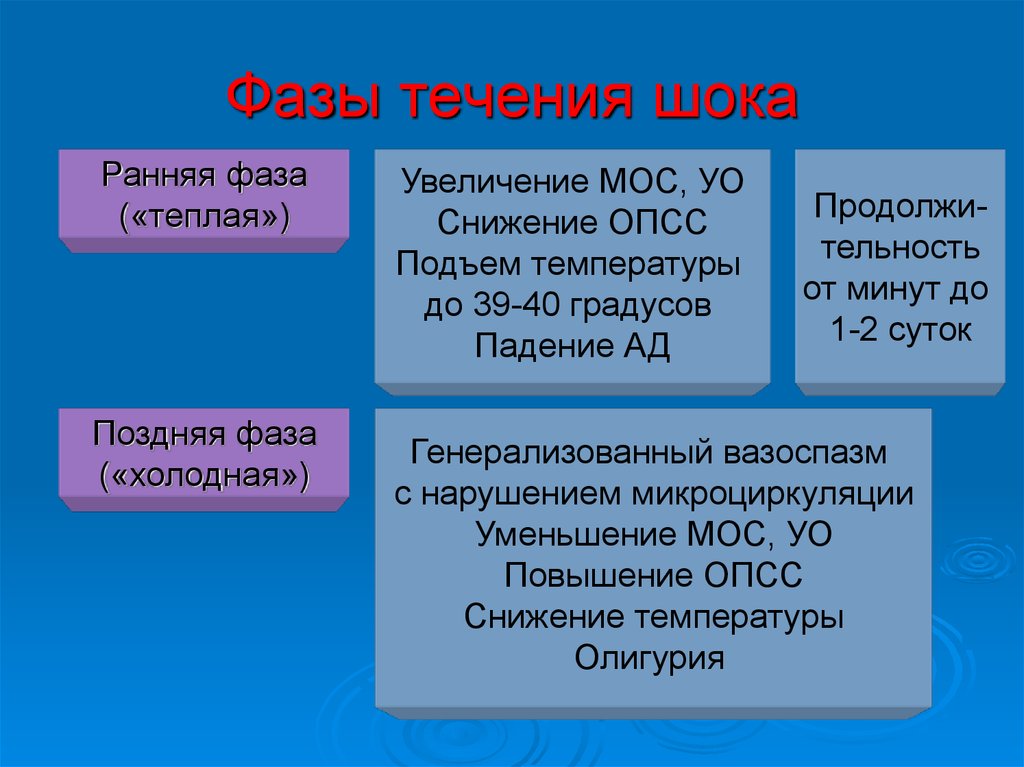
43. Фазы течения шока
Ранняя фаза(«теплая»)
Поздняя фаза
(«холодная»)
Увеличение МОС, УО
Снижение ОПСС
Подъем температуры
до 39-40 градусов
Падение АД
Продолжительность
от минут до
1-2 суток
Генерализованный вазоспазм
с нарушением микроциркуляции
Уменьшение МОС, УО
Повышение ОПСС
Снижение температуры
Олигурия
44. Диагностика септического шока
Должна бытьмаксимально быстрой.
Необратимые изменения
в организме наступают
в течение 6-12 часов.
Наличие септического очага в организме
Высокая лихорадка с частыми ознобами, сменяющаяся резким
снижением температуры тела
Падение АД, не соответствующее кровопотере
Тахикардия
Тахипноэ
Расстройство сознания
Боли в животе, грудной клетке, конечностях, пояснице, головная боль
Снижение диуреза вплоть до анурии
Петехиальная сыпь, некроз участков кожи
Несоответствие незначительных местных изменений в очаге инфекции
тяжести общего состояния больной
45. Лабораторная диагностика
Диагностика ДВС-синдромаМетоды исследования, дающие результаты
через 12-24 ч, не имеют практической
ценности
• Время свертывания крови
• Содержание фибриногена и тромбоцитов
• Тесты с этанолом и протамина сульфатом
Определение уровня электролитов и
мочевины в сыворотке крови
Содержание лактата в артериальной крови
рН и кислотно-основной гомеокинез
46. Стадии изменений на тканевом уровне
I - гемодинамическая (стадия обратимыхизменений), характеризуется изменением
тонуса сосудов и кровенаполнения
II - стадия гемореологических нарушений,
характеризуется стазом и сладжированием
эритроцитов, изменением стенок
микрососудов
III - ДВС-синдром (декомпенсированный шок)
IV - стадия органных нарушений
47. Изменения в легких
ПолнокровиеАгрегация и сладж
эритроцитов в
межальвеолярных
капиллярах и венулах
Интерстициальный отек
Скопления сидерофагов в
субплевральных и
внутриальвеолярных
периваскулярных
кровоизлияниях
Множественные
микротромбы
Мелкоочаговые ателектазы
«Гиалиновые мембраны"
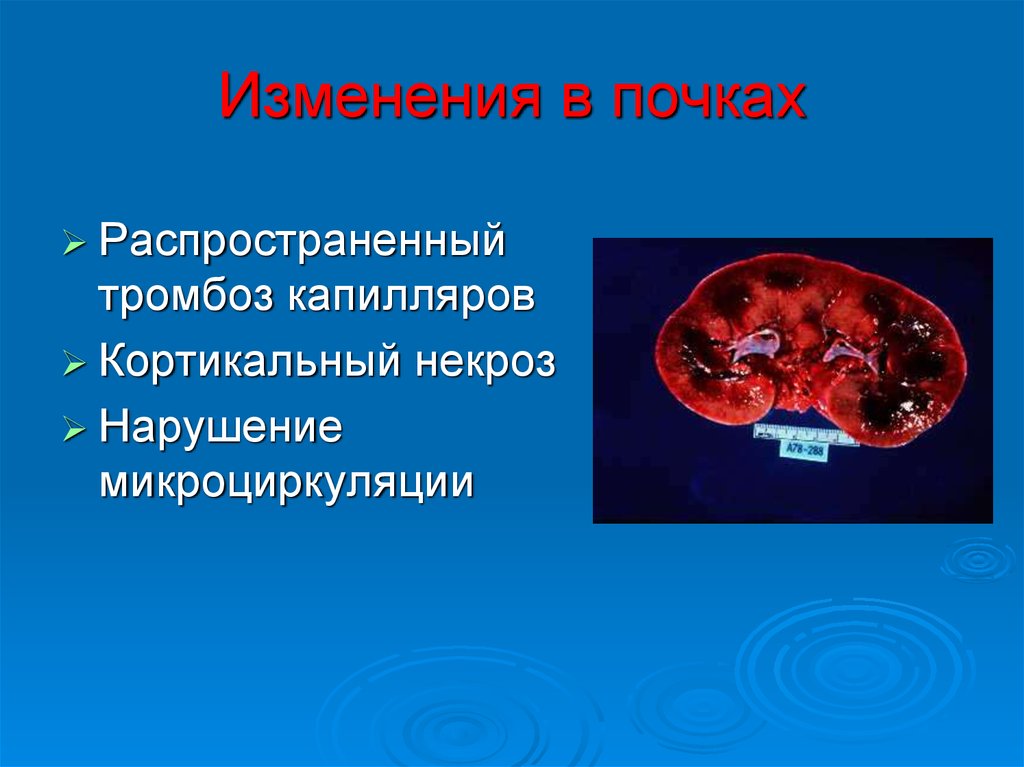
48. Изменения в почках
Распространенныйтромбоз капилляров
Кортикальный некроз
Нарушение
микроциркуляции
49. Изменения в других органах
Кровоизлияния и очагинекроза в передней доле
гипофиза, диэнцефальной
области, корковом
веществе надпочечников
Спазм и микротромбоз в
сосудах кишечника и
желудка
Эрозии и язвы слизистой
оболочки ЖКТ
Псевдомембранозный
энтероколит
50. Направления лечения септического шока
Купированиемикроциркуляторных
изменений
Восстановление эффективного объема
циркулирующей крови
Восстановление адекватной перфузии в
жизненно важных органах
Борьба с инфекцией и ликвидация ее
очагов
Коррекция метаболических нарушений
51. Лечение проводится под контролем:
температуры теласостояния кожных покровов
частоты дыхания и пульса
показателей АД и ЦВД
гематокрита
ЭКГ
почасового диуреза
кислотно-основного и электролитного состава
плазмы
протеинограммы
коагулограммы
52. Лечение септического шока
внутривенная катетеризациявведение носового или эндотрахеального катетера
катетеризация мочевого пузыря
Инфузионная терапия
При шоке I
1000-1500 мл
При шоке II
2000-2500 мл
При шоке III – 3500-5000 мл
Производные крахмала и декстраны
Белковые препараты 400 мл 5-10% альбумина
СЗП, Глюкоза 10%, 40% 300-500 мл
Гемотрансфузия (по показаниям)
Кристаллоидные растворы
Гематокрит не более 30%
почасовой диурез более 30 мл
ЦВД 50-100 мм рт. ст.
53. Лечение септического шока
сердечные и вазоактивные средства (коргликон, строфантинили изоланида)
сосудорасширяющие средства (эуфиллин, папаверин, но-шпа)
ликвидация метаболического ацидоза (3% раствор
гидрокарбоната натрия, лактасол, рингер-лактат)
глюкокортикостероиды (гидрокортизон, преднизолон, или
дексаметазон)
гепарин и его низкомолекулярные аналоги
калийсодержащие препараты
парентеральное питание
витамины В1, В6, B12, кокарбоксилаза, аскорбиновая кислота
ингибиторы протеолитических ферментов (трасилол, контрикал,
гордокс)
десенсибилизирующие препараты (димедрол, пипольфен,
супрастин, глюконат кальция)
оксигенотерапия
гемосорбция, плазмаферез
антибактериальная терапия
54. Антибактериальная терапия
высокие начальные дозы антибиотиков2-3 антибиотика
Цефалоспорины (до 6 г) с гентамицина сульфатом (до
160 мг) или канамицина сульфатом (до 10 г)
Оксациллин (до 6 г в сутки) с одним из
аминогликозидов (мономицином)
Ампициллин (4-6 г в сутки) с гентамицина сульфатом
(240 мг) или с канамицином (2 г в сутки)
Метронидазол (200-400 мг)
55. Хирургическое лечение
Цель:Ликвидация очага
инфекции
В случае
неэффективности
консервативной терапии
в течение 4-6 часов
иногда
сразу после
купирования коллапса
Метод выбора:
Экстирпация матки с трубами,
дренирование брюшной полости
56. Лечение септического шока при гестационном пиелонефрите
Начинается скатетеризации
мочеточников
В случаях
апостематозного пиелонефрита
или карбункула почки хирургическое лечение
57. Сепсис
- общее неспецифическое инфекционное заболевание,возникающее в условиях нарушенной реактивности
организма при постоянном или периодическом
поступлении из очага инфекции микроорганизмов и
их токсинов в кровеносное русло с образованием в
ряде случаев гнойных метастазов.
•реактивными свойствами макроорганизма
•характером возбудителя инфекции
•состоянием септического очага
58. Этиология
Золотистый стафилококкГрамотрицательная
флора
Анаэробные
микроорганизмы
Стрептококки
1/3 случаев – ассоциации
микроорганизмов
59.
Сепсисвсегда является вторичным
процессом. В его возникновении
существенную роль играет первичный
очаг инфекции - как правило послеродовая или послеабортная
матка, а первичное заболевание эндометрит.
60.
Септицемией называют наличиев кровеносном русле и во всем
организме бактерий и их
токсинов, которые в течение
длительного времени
периодически (волнообразно)
поступают в общий кровоток из
раны или из нарушенных зон
микроциркуляции, где резко
замедлен кровоток
Септикопиемия преимущественно токсическая
фаза сепсиса, в основе которой
лежит интоксикация организма
микробными токсинами,
продуктами распада микробных
тел и пораженных тканей
61. Характер иммунной защиты
нормергическийпреобладают
явления воспаления
гиперергический
бурное острое начало
с преобладанием
деструктивно-дегенеративных
изменений
анергический
характерно вялое течение
62. Факторы, способствующие развитию акушерского сепсиса
эндокринные заболеваниякольпит
экстрагенитальные очаги инфекции
преэклампсия, эклампсия
кровотечения во время беременности, в родах и в послеродовом периоде
сахарный диабет
ожирение
амниотомия
амниоцентез
хирургическая коррекция истмико-цервикальной недостаточности
преждевременное излитие околоплодных вод
длительный безводный период
затяжные роды
многократные влагалищные исследования
акушерские операции
родовые травмы
задержка частей последа в матке
субинволюция матки и лохиометра в послеродовом периоде и др.
63. Классификация сепсиса
ПризнакиФорма и фазы развития
По наличию очага
Первичный
Вторичный (при наличии первичного очага)
По локализации
первичного очага
Хирургический, акушерско-гинекологический,
урологический, отогенный и др.
По возбудителю
1. Вызванный аэробной флорой:
-грамположительный (стафилококковый, стрептококковый)
-грамотрицательный (колибациллярный, синегнойный,
протейный
2. Вызванный анаэробной флорой:
- клостридиальный
- неклостридиальный
По фазам развития
1.
2.
3.
По клиническому
течению
Начальная фаза сепсиса
Септицемия
Септикопиемия
Молниеносный, острый, подострый, хронический,
септический шок
64. Клиника септицемии
раннее начало (на 2-3-и сутки после родов).головная боль, раздражительность, бессонница, угнетение нервной системы,
помрачение или даже потеря (в тяжелых случаях) сознания
повышение температуры в пределах 39-41°С
сильные ознобы, пробивные поты
снижение массы тела
геморрагическая сыпь на коже, бледность кожных покровов с желтушным
оттенком, цианоз губ и ногтей
резкое учащение пульса (120-130 уд/мин), уменьшение его наполнения; снижение артериального и венозного давления
повышение центрального венозного давления; признаки перегрузки правых
отделов сердца на ЭКГ; трофические и сосудистые расстройства (пролежни,
тромбофлебиты, отеки, тромбозы)
анемия, лейкоцитоз, сдвиг лейкоцитарной формулы влево, резкое уменьшение
лимфоцитов, снижение тромбина в крови до 45-50%
снижение относительной плотности мочи, в осадке белок и форменные
элементы
тахипноэ (26-30 дыханий в 1 мин)
желтуха, явления гепатита, спленомегалия
сухой обложенный язык, упорные септические поносы, тошнота, рвота
относительно быстрое снижение температуры тела и улучшение общего
состояния на фоне интенсивной адекватной комплексной терапии
65. Клиника септикопиемия
период первичного инфицирования (первичногоочага)
развивается на 10-17-й день после родов
Характерна гектическая лихорадка, суточные
колебания температуры достигают 4—5 °С
одновременное множественное поражение ряда
органов и систем
наличие у больных нескольких гнойных очагов
высокая степень интоксикации
длительное упорное течение заболевания
чередование ухудшения состояния с короткими
ремиссиями
66. Варианты патофизиологического состояния синдрома полиорганной недостаточности
Состояние А - нормальный стрессовый ответ, наблюдаемыйпри компенсированном сепсисе: увеличивается частота
сердечных сокращений, сердечный индекс более 4 л/мин,
повышается индекс потребления кислорода.
Состояние В характеризуется симпатической адаптацией и
гипердинамическим ответом (повышение частоты сердечных
сокращений и сердечного. Развиваются компенсаторная
одышка и респираторный алкалоз.
При состоянии С появляется дыхательная недостаточность,
организм уже не может самостоятельно регулировать
метаболические процессы, вследствие чего возникает
респираторный ацидоз.
При состоянии D развивается первичная сердечная
недостаточность со снижением сердечного индекса,
артериальной гипотонией и ацидозом.
67. Латентная септицемия -хрониосепсис
Латентная септицемия хрониосепсиссубфебрилитет
общая слабость
головная боль, головокружение, сонливость
повышенное потоотделение
жидкий стул
умеренный лейкоцитоз, увеличение СОЭ
В большинстве случаев из крови высевается
стафилококк
68. Стрептококковый сепсис
нередко в виде молниеноснойформы септицемии с резкими
дистрофическими
изменениями органов
гиперплазия пульпы
селезенки
язвенный эндокардит с
преимущественным
поражением митрального и
аортального клапанов
69. Синегнойный сепсис
результат суперинфекции уослабленных больных
протекает в виде острой или
подострой септикопиемии с
прогрессирующими
нагноительнодеструктивными процессами
в первичном очаге
метастатические очаги мелкие, зеленоватые,
окружены красноватым
ободком
70. Колисепсис
обычно протекает по типусептицемии
парез кишечника
геморрагическая сыпь на
коже
истощение
диффузные капилляростазы
пролиферативноинфильтративные процессы
в межуточной ткани органов
71. Анаэробный сепсис
желтушная окраска кожи с бронзовымоттенком
образование метастатических очагов в
подкожной жировой клетчатке
наблюдаются явления гемолиза, миолиза
воспалительные и дегенеративнонекротические изменения во внутренних
органах
72. Принципы лечения сепсиса
борьбас инфекцией и интоксикацией
активизация защитных сил организма
нормализация функций отдельных
органов и систем
воздействие на очаг инфекции
73. Ликвидация очага инфекции
При наличии первичного очага в матке, если на фонекомплексной интенсивной терапии состояние
больной не улучшается в течение 2-3 суток,
производят гистерэктомию с маточными трубами.
При кровотечении из матки гистерэктомию
производят немедленно. В стадии септикопиемии
без удаления матки выздоровление при этой форме
сепсиса невозможно.
Если первичный очаг представляет собой мастит,
гнойник промежности, постинъекционный абсцесс,
показано хирургическое вмешательство с эвакуацией
гноя, иссечением некротизированной ткани.
74. Антибактериальная терапия сепсиса
Выбор антибактериальных препаратов определяетсяхарактером и чувствительностью микрофлоры
Обязательно применение препаратов метронидазола
Антибиотики назначаются в максимальных дозах
Показана комбинация двух и более антибиотиков с
разным спектром действия и с одним из химических
антисептиков
Посевы крови повторяют каждые 5-7 дней
Сочетают местный (внутриматочный, внутрибрюшинный)
и общие (внутримышечный, внутривенный,
внутриартериальный) пути введения антибиотиков
Лечение продолжают до полного клинического
выздоровления и двух отрицательных посевов крови
75. Инфузионно-трансфузионная терапия сепсиса
проводитсяс целью:
дезинтоксикации
поддержания ОЦК
устранения анемии, гипопротеинемии
коррекции нарушений водно-электролитного,
коллоидно-осмотического, энергетического
баланса
проводится
под контролем функции
почек и коллоидно-осмотического
давления крови (не ниже 14 мм рт. ст.)
76. Профилактика акушерско-гинекологического сепсиса
Профилактика акушерскогинекологического сепсисаВ женской консультации выявляют беременных,
относящихся к группе высокого риска развития
послеродовых инфекционных заболеваний или уже
заболевших, и проводят соответствующие
профилактические и лечебные мероприятия
В родах необходимо предупреждать преждевременное
излитие околоплодных вод, развитие длительного
безводного периода, ограничивать число влагалищных
исследований, проводить раннюю полноценную
обработку разрывов мягких тканей родовых путей.
При высоком риске инфицирования после проведения
акушерских операций назначают профилактические курсы
антибактериальной терапии.
77. Мастит
воспаление паренхимыи интерстиция
молочной железы
Чаще
односторонний
процесс
В 70 %
у первородящих
Частота
1,5-6%
родов
78. Возбудители мастита
Стафилококк - 82%11% ассоциация стафилококка с E.coli и
стрептококком
E.coli
Стрептококк
Протей
Грибы
Входные ворота - чаще всего трещины сосков
Возможно интраканаликулярное распространение
возбудителей при кормлении грудью и сцеживании
молока
Реже гематогенным и лимфогенным путями из
эндогенных очагов
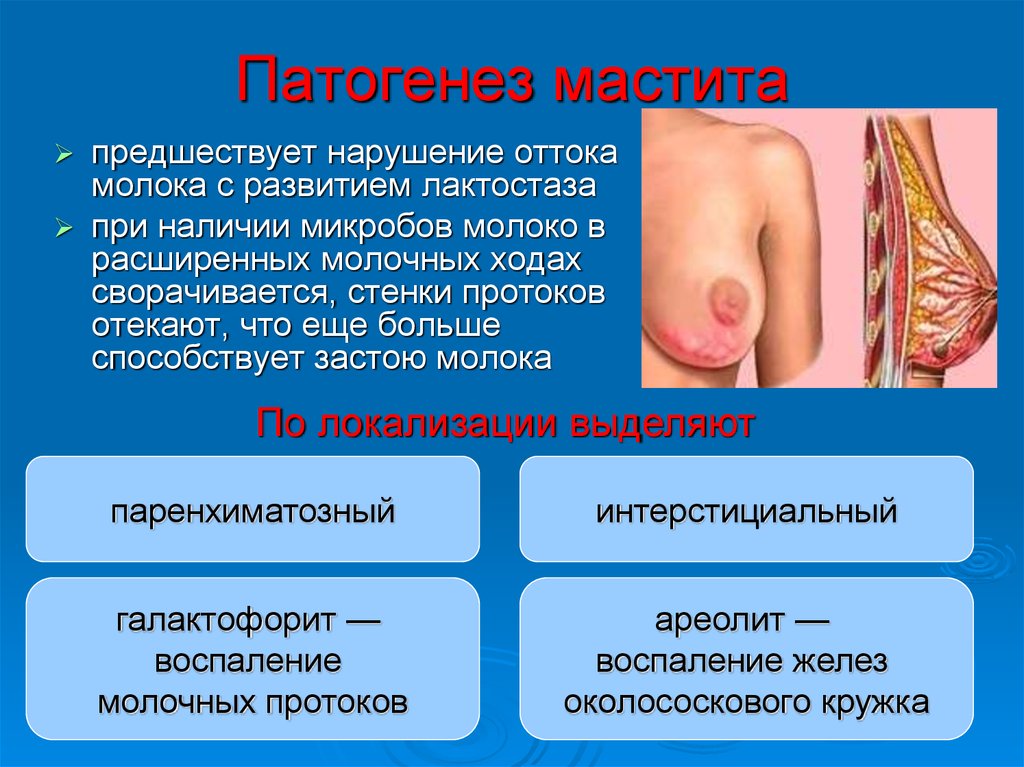
79. Патогенез мастита
предшествует нарушение оттокамолока с развитием лактостаза
при наличии микробов молоко в
расширенных молочных ходах
сворачивается, стенки протоков
отекают, что еще больше
способствует застою молока
По локализации выделяют
паренхиматозный
интерстициальный
галактофорит —
воспаление
молочных протоков
ареолит —
воспаление желез
околососкового кружка
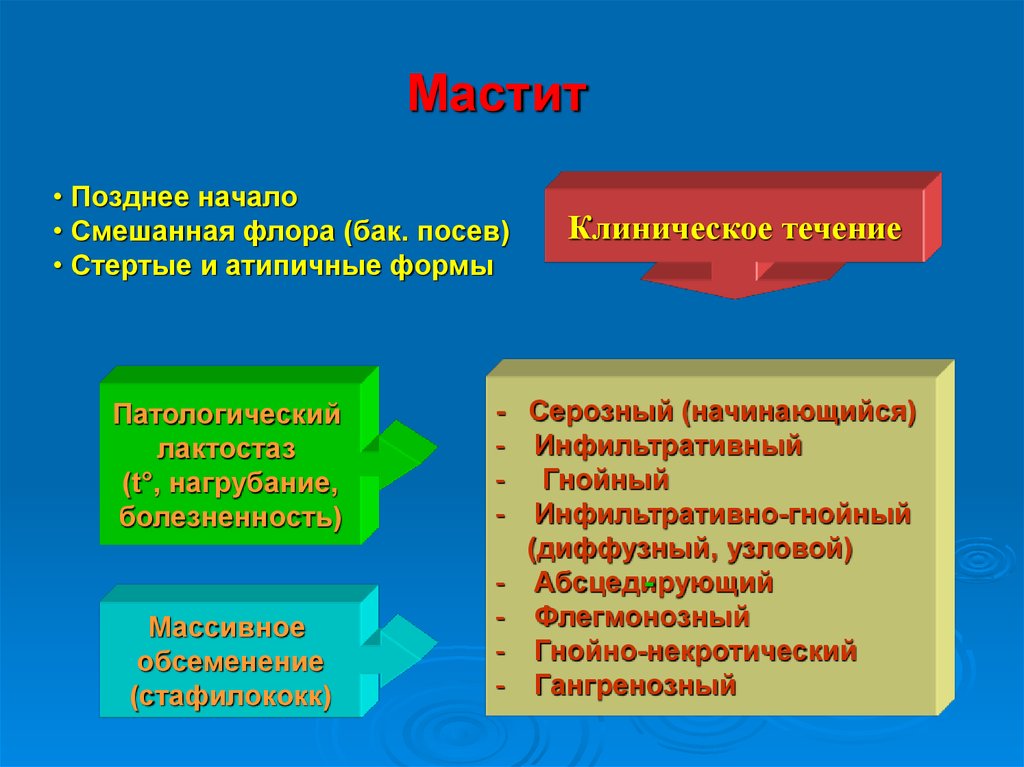
80. Мастит
• Позднее начало• Смешанная флора (бак. посев)
• Стертые и атипичные формы
Патологический
лактостаз
(t°, нагрубание,
болезненность)
Массивное
обсеменение
(стафилококк)
Клиническое течение
- Серозный (начинающийся)
- Инфильтративный
- Гнойный
- Инфильтративно-гнойный
(диффузный, узловой)
- Абсцедирующий
- Флегмонозный
- Гнойно-некротический
- Гангренозный
81.
Острыйзастой молока часто
предшествует
воспалительному процессу
Нагрубание
молочных желез,
протекающее с повышением
температуры, следует считать
серозной формой мастита
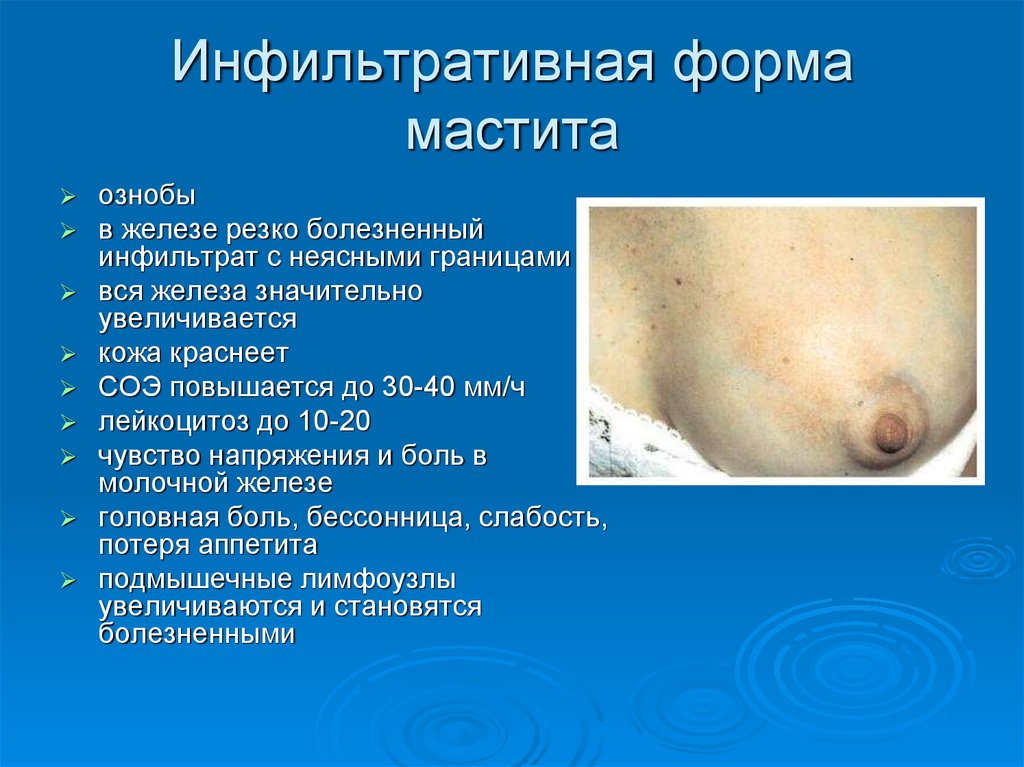
82. Инфильтративная форма мастита
ознобыв железе резко болезненный
инфильтрат с неясными границами
вся железа значительно
увеличивается
кожа краснеет
СОЭ повышается до 30-40 мм/ч
лейкоцитоз до 10-20
чувство напряжения и боль в
молочной железе
головная боль, бессонница, слабость,
потеря аппетита
подмышечные лимфоузлы
увеличиваются и становятся
болезненными
83.
Для абсцедирующей формы мастита характернопоявление флюктуации
Для флегмонозной формы характерно
резкое ухудшение общего состояния
повышение температуры до 38-40° С
сухость губ и языка
молочная железа увеличена, кожа ее
гиперемирована, с участками цианоза
резкое расширение подкожной венозной сети
лимфангит и лимфаденит
железа пастозная, определяется
несколько участков флюктуации
лейкоцитоз до 17-18
содержание гемоглобина падает
до 70 г/л
84. Гангренозная форма мастита
состояние очень тяжелоетемпература достигает 40°С
пульс 110-120 ударов в минуту, слабого наполнения
кожа бледная, язык и губы сухие
слабость, головная боль, бессонница, отсутствие
аппетита
молочная железа увеличена, болезненна, отечна
кожа над ней от бледно-зеленого до синюшнобагрового цвета, в некоторых местах с пузырями и
участками некроза
сосок втянутый, молока нет
лейкоцитоз до 20-25, в формуле — резкий сдвиг
влево, токсическая зернистость нейтрофилов
85. Диагностика мастита
жалобылейкоцитоз
нейтрофильный сдвиг, ускорение СОЭ, анемия
бактериологическое исследование молока и гноя
значительное увеличение числа лейкоцитов в молоке (более
20 в поле зрения)
УЗИ: гомогенная масса инфильтрата в определенном участке
исследуемой молочной железы. В последующем на этом
месте визуализируется полость с неровными краями,
перемычками
Для лактостаза характерно однократное повышение
температуры до 38°С при общем удовлетворительном
состоянии; молочная железа равномерно нагрубает во всех
отделах; после сцеживания температура быстро
нормализуется; лактация не страдает
86.
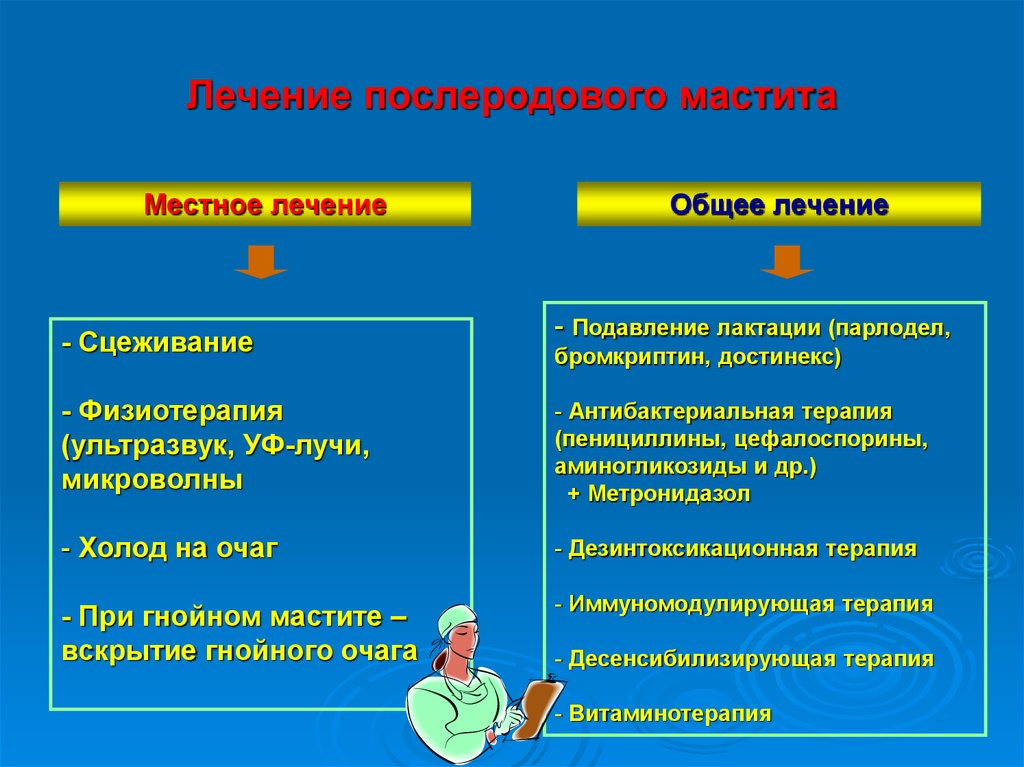
Лечение послеродового маститаМестное лечение
Общее лечение
- Сцеживание
- Подавление лактации (парлодел,
- Физиотерапия
(ультразвук, УФ-лучи,
микроволны
- Антибактериальная терапия
(пенициллины, цефалоспорины,
аминогликозиды и др.)
+ Метронидазол
- Холод на очаг
- Дезинтоксикационная терапия
- При гнойном мастите –
вскрытие гнойного очага
- Иммуномодулирующая терапия
бромкриптин, достинекс)
- Десенсибилизирующая терапия
- Витаминотерапия
87. Грудное вскармливание при мастите
При развитии мастита грудноевскармливание временно прекращают
Показания к подавлению лактации у больных
маститом при его тяжелом течении и
резистентное к проводимой терапии
являются
• быстро прогрессирующий процесс
• гнойный мастит с тенденцией образования новых очагов
после хирургического вмешательства
• вялотекущий, резистентный к терапии гнойный мастит
(после хирургического лечения)
• флегмонозный и гангренозный мастит
• мастит на фоне заболеваний других органов и систем
88.
Повыситьэффективность лечения
можно сочетанным использованием
антибиотиков и
• поливалентного стафилококкового
бактериофага
• антистафилококкового гамма-глобулина
• антистафилококковой плазмы
• адсорбированного стафилококкового
анатоксина
89. Профилактика мастита
строгое соблюдение санитарно-гигиенических исанитарно-противоэпидемических мероприятий в
акушерском стационаре
В послеродовом периоде:
ежедневный гигиенический душ и смена белья
занятия гимнастикой
раннее вставание
мытье рук и туалет молочных желез перед кормлением
прием воздушных ванн в течение 10-15 мин после каждого
кормления
• ношение бюстгальтера, приподнимающего, но не
сдавливающего молочные железы
• обучение родильниц правилам и технике грудного
вскармливания
• профилактика, своевременное распознавание и рациональное
лечение трешин сосков и лактостаза






























































 medicine
medicine








