Similar presentations:
Неэпилептические пароксизмальные расстройства сознания
1. Неэпилептические пароксизмальные расстройства сознания
АО «Медицинский университет Астана»Кафедра неврологии
Неэпилептические
пароксизмальные
расстройства сознания
Выполнила: Науразбаева М. 569 ОМ
2.
Пароксизмальные состояния – это патологический синдром,который возникает в течении какого-либо заболевания и может иметь
ведущее значение в клинической картине. По определению Карлова
В.А. пароксизмальное состояние- это припадок церебрального
происхождения, проявляющийся на фоне видимого здоровья или при
внезапном ухудшении хронического патологического состояния,
характеризующийся кратковременностью, обратимостью
возникающих расстройств, наклонностью к повторениям,
стереотипностью.
3. Имеется несколько вариантов преимущественно неэпилептических пароксизмальных расстройств, требующих специального рассмотрения и
достаточно часто встречающихся в клинике нервных болезней. Восновном их можно подразделить на:
• Дистонии или мышечные
дистонические синдромы
• Миоклонические синдромы
• Головные боли
• Вегетативные расстройства
4. Дистонии
• Дистония проявляется постоянными или периодическимимышечными спазмами, приводящими к «дистоническим»
позам. При этом, разумеется, речь не идет о широко известных
понятиях вегето-сосудистых или нейроциркуляторных
дистоний, которые рассматриваются совершенно отдельно.
• Эпидемиология. Дистония является редким заболеванием:
встречаемость ее разных форм - 300-400 больных на 1 млн
человек (0,03%).
• Патогенетические механизмы дистоний пока остаются
нераскрытыми. Дистония не имеет четкого морфологического
субстрата в мозге и обусловлена субклеточными и
нейродинамическими нарушениями в определенных мозговых
системах. Выявлены нарушения в функциональном состоянии
интернейронов ствола головного мозга и спинного мозга.
5. В зависимости от распределения гиперкинеза по мышечным группам и степени генерализации выделяют 5 форм дистоний, дистонических
В зависимости от распределения гиперкинеза по мышечным группам истепени генерализации выделяют 5 форм дистоний, дистонических
синдромов:
• 1)фокальная дистония характеризуется вовлечением мышц какойлибо одной части тела («писчий спазм», «блефароспазм» и др.).
• 2)сегментарная дистония проявляется вовлечением двух смежных
частей тела (круговой мышцы глаза и круговой мышцы рта; шеи и
руки; тазового пояса и ноги и т.д.).
• 3)При гемидистонии наблюдается вовлечение мышц одной половины
тела (руки и ноги чаще всего). Подобная дистония зачастую
симптоматическая и ориентирует врача на диагностический поиск
первичного поражения нервной системы.
• 4)Генерализованная дистония характеризуется вовлечением
мышц всего тела.
• 5)Мультифокальная дистония поражает две и более несмежных
областей тела (например, блефароспазм и дистония стопы; кривошея
и писчий спазм и т.п.).
6.
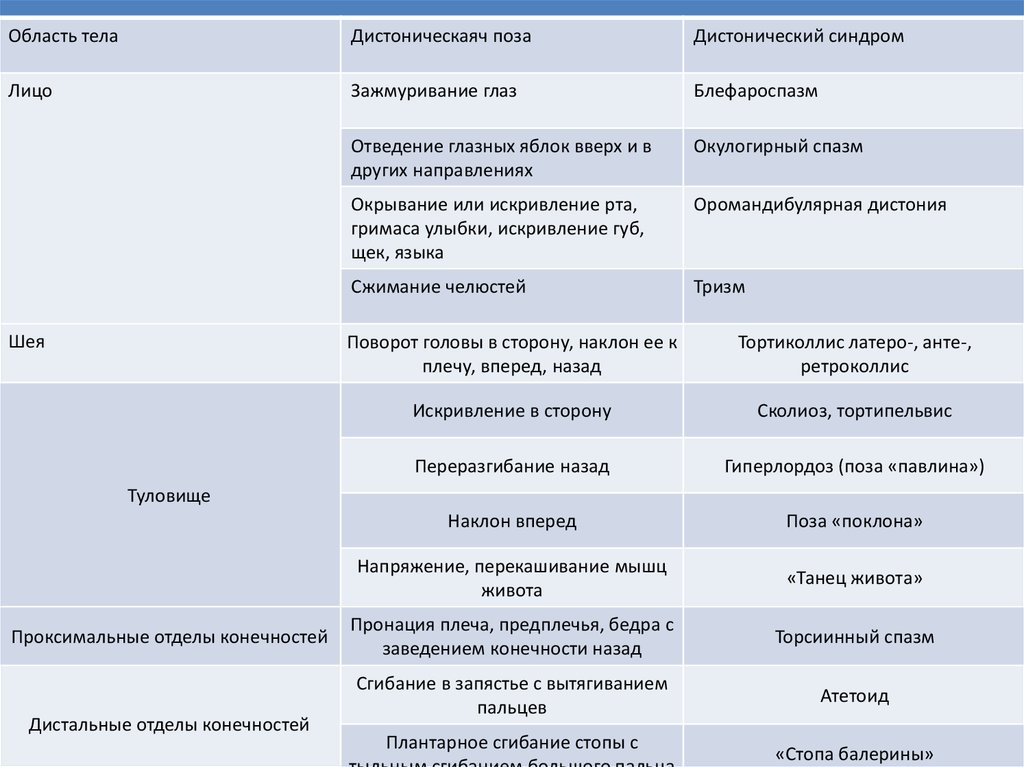
Область телаДистоническаяч поза
Дистонический синдром
Лицо
Зажмуривание глаз
Блефароспазм
Отведение глазных яблок вверх и в
других направлениях
Окулогирный спазм
Окрывание или искривление рта,
гримаса улыбки, искривление губ,
щек, языка
Оромандибулярная дистония
Сжимание челюстей
Тризм
Шея
Поворот головы в сторону, наклон ее к
плечу, вперед, назад
Тортиколлис латеро-, анте-,
ретроколлис
Искривление в сторону
Сколиоз, тортипельвис
Переразгибание назад
Гиперлордоз (поза «павлина»)
Наклон вперед
Поза «поклона»
Напряжение, перекашивание мышц
живота
«Танец живота»
Пронация плеча, предплечья, бедра с
заведением конечности назад
Торсиинный спазм
Сгибание в запястье с вытягиванием
пальцев
Атетоид
Туловище
Проксимальные отделы конечностей
Дистальные отделы конечностей
Плантарное сгибание стопы с
«Стопа балерины»
7. Лечение дистоний
Традиционно применяют агонисты и антагонисты дофамина,
холинолитики, ГАМКергические и другие лекарственные средства.
Агонисты дофамина (наком, мадопар, лизурид, мидантан) и
антагонисты (галоперидол, пимозид, этопиразин, азалептин, тиаприд
и др.) эффективны в одинаково низком проценте случаев.
Холинолитики дают облегчение почти каждому второму больному.
Чаще всего используют циклодол, паркопан, артан (тригексифенидил),
но доза 2 мг в 1 таблетке редко оказывается эффективной. В
последнее время появился паркопан по 5 мг, но и здесь эффект часто
достигается на субтоксических дозах. Описано применение циклодола
в суточных дозах даже свыше 100 мг. Но при этом весьма вероятны
побочные эффекты, особенно выраженные у больных старших
возрастных групп.
Среди холинолитиков более эффективен тремблекс - центральный
холинолитик пролонгированного действия. Купирование
дистонических проявлений иногда достигается примерно через 50 80 минут после одной инъекции (2 мл) препарата
В лечении дистоний используются и соли лития (карбонат лития) и
клонидин (гемитон, клофелин). Хорошо откликается на лечение лишь
небольшая часть больных, но их необходимо выявить.
Подавляющее большинство больных хорошо переносит
бензодиазепины, особенно клоназепам (антелепсин).
8. Миоклонические синдромы
• Миоклонус - короткое толчкообразное вздрагивание мышцы,аналогичное ее сокращению в ответ на однократное
электрическое раздражение соответствующего нерва.
Миоклония может ограничиваться отдельной (или
отдельными) мышцей, либо захватывать многие мышечные
группы вплоть до полной генерализации. Миоклонические
вздрагивания (джерки) могут быть синхронными или
асинхронными, большей частью они аритмичны и могут
сопровождаться и не сопровождаться движением в суставе.
Выраженность их варьирует от едва заметного сокращения до
резкого вздрагивания, приводящего к падению. Миоклонии
имеют тенденцию повторяться в одних и тех же мышцах.
Выделяют спонтанные и рефлекторные миоклонии,
провоцируемые сенсорными стимулами различной
модальности. Существуют миоклонии, запускающиеся
произвольным движением (акционные и интенционные
миоклонии). Известны миоклонии, зависящие и не зависящие
от цикла «сон - бодрствование».
9. Классификация Марсдена (1987) выделяет 4 группы миоклоний:
• Физиологические миоклонии. Примерами физиологическихмиоклоний являются миоклонии засыпания и пробуждения,
миоклонии испуга, некоторые миоклонии в форме икоты.
Они, как правило, не требуют специального лечения.
• Эссенциальные миоклонии - это семейные, а также
спорадические миоклонии, так называемые ночные
миоклонии. Проявляются в фазе медленного сна у больных с
хронической инсомнией. Поддаются терапии клонозепамом,
вальпроатами, баклофеном при использовании небольших
доз (одна таблетка на ночь). Семейные и спорадические
миоклонии - редкое заболевание, которое называют
эссенциальным миоклонусом или множественным
парамиоклонусом Фридрейха. Клиника: нерегулярные,
аритмичные и асинхронные подергивания и вздрагивания с
генерализованным распределением миоклоний. Лечение:
клоназепам и вальпроаты.
10.
• Эпилептические миоклонии - это миоклонии в картинеэпилептического припадка, где они иногда становятся
одним из ведущих проявлений. Имеется отдельная
форма эпилепсии - миоклонус-эпилепсия,
рассматриваемая в качестве даже наследственно
обусловленного заболевания, проявляющегося в детском
возрасте.
• Симптоматические миоклонии, наиболее вероятные для
пожилого и старческого возраста, наблюдаются при ряде
метаболических расстройств, таких как почечная,
печеночная или дыхательная недостаточность,
алкогольная интоксикация, отмена некоторых
препаратов, а также при заболеваниях, протекающих со
структурным повреждением мозга (без эпилептических
припадков), таких как эпидемический энцефалит,
болезнь Крейтцфельда-Якоба, подострый
склерозирующий лейкоэнцефалит, постаноксическое
повреждение мозга.
11. Некоторые клинические формы миоклоний
Некоторые клинические формы
миоклоний
Постгипоксическая энцефалопатия, при которой основные проявления -
интенционные и акционные миоклонии (Ланце-Адамса синдром), иногда в
сочетании с дизартрией, тремором и атаксией.
Миоклонии мягкого неба (вело-палатинный миоклонус - нистагм мягкого неба,
миоритмия) - обычно ритмичные, 2 - 3 в секунду, сокращения мягкого неба,
нередко в сочетании с почти не отличимыми от тремора гиперкинезами в языке,
нижней челюсти, гортани, диафрагме и в дистальных отделах рук (классическая
миоритмия, или «скелетный миоклонус», по определению старых авторов);
миоритмия исчезает во время сна, может быть либо идиопатической, либо
симптоматической (опухоли в области моста и продолговатого мозга,
энцефаломиелит, травма), иногда присоединяется окулярный миоклонус типа
«качания». Подавляется не только клоназепамом, как большинство миоклоний, но
и финлепсином (тегретол, стазепин, мазепин, карбамазепин).
Спинальный (сегментарный) миоклонус: ритмичен, от 1 - 2 в минуту до 10 в
секунду; независим от внешних стимулов. Причины кроются в локальном
повреждении спинного мозга (миелит, опухоль, травма, дегенерация).
Икота - миоклонические сокращения диафрагмы и дыхательных мышц. Может
быть физиологической (после обильной пищи), симптомом при заболеваниях
желудочно-кишечного тракта, органов грудной клетки, при раздражении
диафрагмального нерва, при поражении ствола головного мозга или верхних
шейных сегментов спинного мозга.
12.
• Опсоклонус (синдром танцующих глаз) - быстрыетолчкообразные хаотичные движения глазных яблок. Усиление
гиперкинеза может происходить иногда взрывообразно.
Продолжается во время сна и даже усиливается при
пробуждении. Опсоклонус часто принимается за нистагм,
который всегда отличается наличием двух последовательно
наступающих фаз - медленной и быстрой.
• Миокимия верхней косой мышцы глаза («унилатеральный
ротаторный нистагм»); больные сами ощущают характерные
молекулярные осцилопсии («предметы прыгают вверх и вниз»,
«колыхание глаз» и т.д.) и торсионную диплопию. Течение
доброкачественное. Отмечается хороший терапевтический
эффект от финлепсина.
• Гиперэкплексия и синдром «прыгающего француза из штата
Мэн». Гиперэкплексия - патологически усиленные
непроизвольные вздрагивания, приводящие иногда к падению
больного, возникающие в ответ на неожиданные тактильные,
световые или звуковые стимулы. Иногда это самостоятельное
наследственное заболевание, а иногда она вторична, как
синдром при болезнях Литтла, Крейтцфельда-Якоба,
сосудистых поражениях мозга. При синдроме «прыгающего
француза из штата Мэн» частота пароксизмов подпрыгиваний
достигает 100 - 120 раз в сутки. Многие сопровождаются
падениями и ушибами, но без потери сознания. Помогает
клонезепам.
13. Головные боли
• Головная боль - одна из наиболее частыхжалоб, с которой обращаются больные к
врачу любой специальности. По данным
статистическим исследований различных
авторов частота головной боли
колеблется от 50 до 200 на 1000
населения. Головная боль является
ведущим синдромом или симптомом
более чем при 45 различных
заболеваниях (Шток В.Н., 1987). Проблема
головной боли настолько актуальна, что
созданы различные специализированные
центры по ее изучению.
14. В.Н. Шток выделяет 6 основных вариантов головной боли:
сосудистая;
мышечного напряжения;
ликвородинамическая;
невралгическая;
смешанная;
психалгия (центральная).
15. В 1988 г. международный классификационный комитет предложил наиболее полную классификацию головной боли, которая, однако, не
является окончательной и продолжает усовершенствоваться, дополняться,уточняться. В классификации рассматриваются следующие формы
головных болей:
• мигрень:
– без ауры (простая форма);
– с аурой (ассоциированная).
В последней различают разнообразные формы в зависимости
от локальной симптоматики, возникающей при локализации
патологического очага в том или ином сосудистом бассейне;
головные боли напряжения (синонимы: психалгии,
психомиогенные, невротические); подразделяются на
эпизодические и хронические, с вовлечением или без
вовлечения мышц скальпа и (или) шеи в патологический
процесс;
кластерные или пучковые головные боли;
хроническая пароксизмальная гемикрания;
головные боли, обусловленные сосудистыми;
инфекционными;
опухолевыми процессами;
черепно-мозговой травмой и т.д.
16.
Наиболее интересными как в клиническом, так ив патофизиологическом аспектах являются,
вероятно, первые три варианта головной боли:
мигрень (встречается в популяции с частотой от 3
до 30% по данным различных авторов);
кластерные или пучковые (частота встречаемости
от 0,05 до 6%); головные боли напряжения
(встречаются в 32 - 64%, а среди других форм
головной боли у женщин - до 88%, у мужчин - до
69%). Существует ряд общих черт, объединяющих
эти три формы головных болей:
• Все они имеют психогенную природу;
• Максимально представлены в популяции среди
других форм головных болей;
• Характерна пароксизмальность течения.
17. Вегетативные расстройства
По данным эпидемиологическихисследований до 80% популяции
испытывают те или иные вегетативные
нарушения. Это обусловлено ключевой
ролью вегетативной нервной системы в
таких основных процессах, как
поддержание гомеостаза и адаптация к
меняющимся условиям среды. События и
ситуация как биологического, так и
психосоциального характера могут
приводить к срыву вегетативной
регуляции, что клинически проявляется в
виде вегетативной дисфункции или
синдроме вегетативной дистонии.
18. В рамках синдрома вегетативной дистонии принято выделять 3 группы вегетативных нарушений (Вейн А.М., 1988):
• психо-вегетативный синдром;• синдром прогрессирующей вгетативной
недостаточности;
• вегетативно-сосудисто-трофический синдром.
В некоторых случаях вегетативные расстройства
носят конституционный характер, проявляясь уже с
раннего детства или с пубертатного возраста, но у
большинства пациентов они развиваются вторично,
в рамках неврозов, психофизиологических реакций,
на фоне гормональных перестроек, органических
соматических, неврологических заболеваний, при
эндогенных психических расстройствах.
19.
Особо следует выделить группу психовегетативных расстройств, которые встречаютсянаиболее часто и клинически проявляются в форме
эмоциональных нарушений в сочетании с
полисистемными вегетативными нарушениями
(сердечно-сосудистой системы, дыхания,
желудочно-кишечного тракта, терморегуляции,
потоотделения и т.д.). Данные расстройства могут
протекать в виде перманентных, пароксизмальных,
перманентно-пароксизмальных нарушений.
Наиболее явными и яркими представителями
вегетативных нарушений этой группы являются
вегетативные кризы (панические атаки) и
нейрогенные обмороки (синкопальные состояния).
20.
С 1980 г. с появлением Американской классификации психических болезней
(DSM - III) в международною практику для обозначения пароксизмальных
состояний с полисистемными вегетативными, эмоциональными и
когнитивными расстройствами утвердился термин «паническая атака».
Данные состояния включены в более широкий класс «тревожных состояний».
Основными критериями для выделения панических атак являются:
повторяемость приступов;
возникновение их вне чрезвычайных и угрожающих жизни ситуаций;
атаки проявляются сочетанием не менее 4 из 13 нижеперечисленных
симптомов:
– диспноэ;
– «пульсация», тахикардия;
– боли или ощущения дискомфорта в левой половине грудной клетки;
– чувство удушья;
– головокружение, неустойчивость, ощущение приближающегося обморока;
– чувство дереализации, деперсонализации;
– тошнота или абдоминальный дискомфорт;
– озноб;
– парестезии в руках и ногах;
– ощущение «приливов», «волны» жара или холода;
– потливость;
– страх смерти;
– страх сойти с ума или совершить неконтролируемый поступок.
21.
Панические атаки встречаются у 1 - 3% популяции, вдвоечаще у женщин и преимущественно в возрасте от 20 до 45
лет, хотя в климактерии они также являются далеко не
редким явлением. Клиническая картина страдания
представлена пароксизмами, ядро которых составляют
вышеперечисленные симптомы. Однако, отмечено, что у
ряда больных в момент приступа не возникает чувство
страха, тревоги («паника без паники», «нестрашные
приступы»), у части больных эмоциональные проявления
могут заключаться в чувстве тоски или подавленности, у
других это раздражение, агрессия либо просто внутреннее
напряжение. У большинства пациентов в приступе
присутствуют функционально-невротические симптомы:
ком в горле, псевдопарезы, нарушения речи и голоса,
судорожные феномены и т.д. Приступы могут возникать
как спонтанно, так и ситуационно, у части больных они
развиваются ночью, в период сна, сопровождаясь нередко
неприятными, тревожными сновидениями.
22.
Синкопальные состояния (нейрогенныеобмороки). Обобщенное понятие обморока
таково: «Обморок - это кратковременное
нарушение сознания и постурального тонуса
вследствие обратимых нарушений мозговых
функций со спонтанным восстановлением».
Обмороки встречаются у 3% популяции,
однако в пубертатном возрасте частота
повторных синкоп может достигать 30% (Вейн
А.М. и соавт., 1994). Единой классификации
обмороков пока нет, но все исследователи
этой проблемы выделяют 2 основные группы
обмороков:
• нейрогенные (рефлекторные),
• соматогенные (симптоматические).
23.
К первым относят:
вазодепрессорный синкоп;
ортостатический обморок;
синокаротидный;
гипервентиляционный;
кашлевой;
никтурический;
обмороки при глотании и при языко-глоточной невралгии.
Среди второй группы обмороков выделяют:
связанные с кардиальной патологией, где нарушение
сердечного выброса происходит вследствие нарушения ритма
сердца или механического препятствия кровотоку;
связанные с гипогликемией;
связанные с периферической вегетативной недостаточностью;
связанные с патологией каротидных и вертебро-базилярных
артерий;
связанные с органическим поражением ствола головного
мозга;
истерические псевдосинкопы и др.
24.
Клиническая картина синкопа довольно стереотипна. Самсинкоп длится обычно от нескольких секунд до 3 минут;
больной бледнеет, мышечный тонус снижается, отмечается
мидриаз со снижением реакций зрачков на свет, слабый,
лабильный пульс, поверхностное дыхание, снижение
артериального давления. При глубоких синкопах могут
отмечаться несколько тонических или клоникотонических подергиваний, непроизвольные мочеиспускание
и дефекация.
Выделяют пред- и послеобморочные симптомы.
Предобморок (липотимия), длящийся от нескольких секунд до
2 минут, проявляется чувством дурноты, тошноты, общего
дискомфорта, холодным потом, головокружением,
неясностью зрения, мышечной слабостью, шумом в ушах и
ощущением уходящего сознания. У ряда больных при этом
появляются страх, тревога, сердцебиение, ощущение нехватки
воздуха, парестезии, «ком в горле», т.е. симптомы панической
атаки. После приступа больные достаточно быстро приходят в
себя, хотя встревожены, бледны, отмечается тахикардия,
общая слабость.
25. Лечение вегетативных пароксизмов
В медикаментозном лечении группа препаратов, воздействующихпреимущественно на ГАМКергические системы. Бензодиазепины
являются экзогенными лигандами бензодиазепиновых рецепторов,
медиатором в которых служит ГАМК. Выделяют по крайней мере 2
типа центральных бензодиазепиновых рецепторов (БДР): БДР-1,
ответственные за противотревожное и противосудорожное
действие, и БДР-2, ответственные за седативное (гипнотическое)
действие и миорелаксирующий эффект. Со специфическим
воздействием на БДР-1 связывают эффекты нового поколения
препаратов (атипичные бензодиазепины), наиболее известными из
которых являются клоназепам (антелепсин) и альпрозолам (ксанакс,
кассадан).
Особо хочется упомянуть о таком известном препарате, как
кавинтон (винпоцетин), кавинтон-форте. Кавинтон как препарат,
оптимизирующий метаболизм (нейрометаболический
церебропротектор) и гемодинамику головного мозга, можно
рассматривать как средство, влияющее на патогенетические
механизмы формирования вегето-сосудистых дисфункций.
























 medicine
medicine








