Similar presentations:
ДВС-синдром
1. ДВС-синдром Т.А. Хабелова
2. Критические состояния и факторы риска их развития у инфекционных больных
Клинико-патогенетические с-мыДВС-синдром
Инфекционно-токсический шок
Инфекционно-токсическая
энцефалопатия
Церебральная гипертензия
Дегидратационный синдром
Острая почечная недостаточность
Острая дыхательная
недостаточность
Острая сердечная недостаточность
Острая печёночная недостаточность
Анафилактический шок
Хирургические осложнения
Факторы риска
Заболевания с возможным
фульминантным течением
(менингококцемия, дифтерия,
холера и др.)
Тяжёлое течение или рецидив
болезни
Поздняя госпитализация больного
Сочетанные инфекции
Сопутствующая очаговая инфекция
Сопутствующие соматические
заболевания
Снижение резистентности организма
(дефицит массы тела,
гиповитаминоз, стрессы и др.)
Иммунодефицитные состояния
(приём иммунодепрессантов,
радиация, ВИЧ и др.)
3. Гемостаз биологическая система, обеспечивающая жидкое состояния крови в норме и остановку кровотечения при нарушении
целостности сосудистого русла(свертывающая и противосвертывающая систем)
В экстремальных ситуациях равновесие между
свертывающей и противосвертывающей системами часто
нарушается
Противосвертывающая система в процессе эволюции
организма оказалась более слабой и быстро истощимой
3
4. Механизмы гемостаза
• Свертывающая система (гемокоагуляция)- клеточный (сосудисто-тромбоцитарный):
1. временный (первичный) спазм сосудов;
2. образование тромбоцитарной пробки за счет
адгезии и агрегации тромбоцитов;
3. ретракция (сокращение и уплотнение)
тромбоцитарной пробки
- плазменный (коагуляционный) механизм
• Противосвертывающая (антикоагулянтная)
система
• Фибринолитическая (плазминовая) система
5. Тромборезистентность – ведущая функция эндотелия сосудов:
Синтез ингибитора агрегации тромбоцитов –
простациклина
Синтез тканевых активаторов фибринолиза
Синтез основного антикоагулянта –
антитромбина III
Фиксация на поверхности комплекса гепаринантитромбина III
Удаление из кровотока активированных
факторов свертывания
5
6. При повреждении эндотелиальной клетки:
Активация → истощение антитромбическогопотенциала
Выделение в кровь тканевого тромбопластина,
адреналина, норадреналина – стимуляторов
тромбоцитов
Активация коллагеном факторов адгезии
тромбоцитов и свертывания крови (XII)
Продукция плазменных факторов адгезии и
агрегации тромбоцитов (Виллебранда)
6
7. Функции тромбоцитов в гемостазе
Ангиотрофическая функция
Поддержание спазма сосудов
Способность закупоривать поврежденные
сосуды
Участие в свертывании крови
7
8. Клеточные и тканевые факторы свертывания крови
• Эритроциты: АДФ, ФЛФ (частичныйтромбопластин), фибриназа и др.
• Лейкоциты: апопротеин III (белковая часть
тромбопластина), протромбин (II),
проконвертин (VII), антигемофильный фактор
В (IX), протромбиназа (X)
• Тромбопластин: кора мозга, легкие, плацента,
эндотелий сосудов
9.
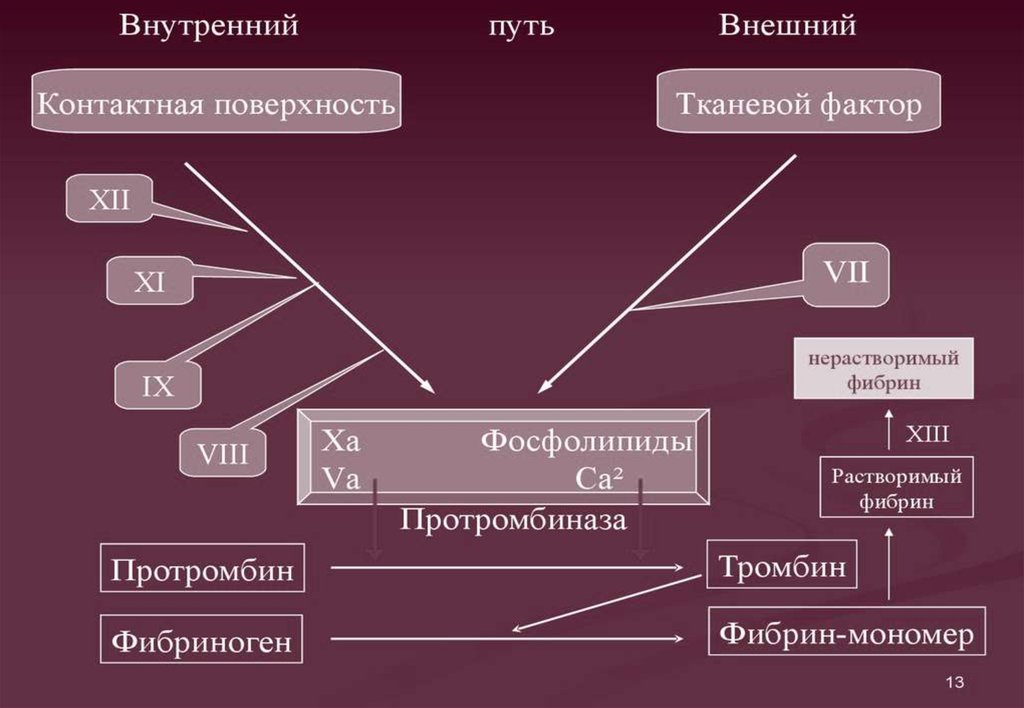
10. Факторы свертывания крови
ФакторСвойства и функции
I Фибриноген
Вырабатывается в печени, превращается под влиянием
тромбина в фибрин
II Протромбин
Неактивная форма фермента тромбина, синтезируется в
печени при участии витамина К
III Тромбопластин
Превращает протромбин в тромбин
IV Кальций
Потенцирует большинство факторов свертывания
V Проакцелерин
Образуется в печени, необходим для образования
протромбиназы
VI Акцелерин
Потенцирует превращение протромбина в тромбин
VII Проконвертин
Синтезируется в печени при участии витамина К, с
факторами III и IV активирует фактор X
VIII Антигемофильный
глобулин А
Активирует образование тромбопластина
11.
IX Антигемофильный глобулин В(Фактор Кристмаса)
Образуется в печени, участвует в
образовании тромбина
X Тромботропин (Фактор СтюартаПрауэра)
Вырабатывается в печени, участвует в
образовании тромбина.
XI Предшественник плазменного
тромбопластина (Фактор Розенталя)
Активирует фактор X
XII Фактор контактной активации
(Фактор Хагемана)
Начинает и локализует тромбообразование
XIII Фибринстабилизирующий фактор
Фибриназа, переводит нестабильный
фибрин в стабильный
Фактор Флетчера
Активирует факторы VII, IX, переводит
киинноген в кинин
Фактор Фитцжеральда
Активирует фактор XI
Фактор Виллебранда
Компонент фактора VIII, вырабатывается в
эндотелии, образует полноценный фактор
VIII
12.
13. Механизм свертывания крови
• Образование протромбиназы• Переход протромбина (II) в тромбин (IIa)
• Образование фибрина (Ia) из
фибриногена (I)
14.
Повреждениеткани
Свертывающая
система крови
Тканевые
факторы
свертывания
тромбопластин
тромбопластин
Первичный
тромб
тромбокиназа
тромбокиназа
Спазм
сосуда
Тромбоцитарные
факторы
Адгезия
агрегация
тромбоцитов
фибрин
Вторичный
тромб
тромбин
фибриноген
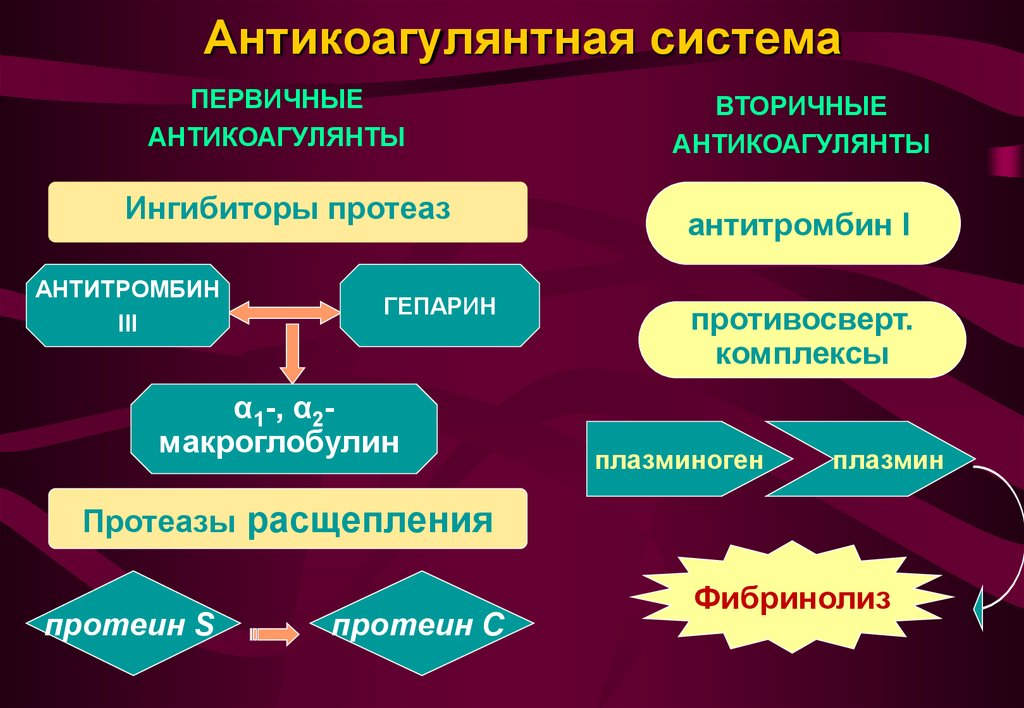
15. Антикоагулянтная система
• Первичные антикоагулянты: антитромбин III,гепарин, a2-макроглобулин, a1-антитрипсин,
протеин С, протеин S, тромбомодулин, ингибитор
внешнего пути свертывания (TFPI), кофактор
гепарина II и др.
• Вторичные антикоагулянты: антитромбин I
(фибрин), антитромбин IX, антитромбопластины,
ауто-II-антикоагулянт, фибринопептиды,
метафактор Vа, метафактор XIа, продукты
деградации фибрина (ПДФ) и др.
16. Антикоагулянтная система
ПЕРВИЧНЫЕАНТИКОАГУЛЯНТЫ
Ингибиторы протеаз
АНТИТРОМБИН
III
ГЕПАРИН
α1-, α2макроглобулин
ВТОРИЧНЫЕ
АНТИКОАГУЛЯНТЫ
антитромбин I
противосверт.
комплексы
плазминоген
плазмин
Протеазы расщепления
протеин S
протеин С
Фибринолиз
17. Фибринолитическая система
Плазминоген
Тканевой активатор плазминогена (ТАП)
Урокиназа
Фактор XIIа
Калликреин
Высокомолекулярный кининоген (ВМК)
Альфа-2-антиплазмин
Альфа-1-антитрипсин
Продукты деградации фибриногена и фибрина (ПДФ)
D-димеры
18.
Диссеминированное внутрисосудистоесвертывание (ДВС) крови
дискоагуляционное состояние с нарушением
функции про- и антикоагулянтных систем, при
котором последовательно или одновременно
наблюдаются массивное
микротромбирование, избыточное
потребление факторов свертывания,
активация фибринолиза и в большинстве
случаев кровоточивость
19. Этиология ДВС
Инфекции (септические
состояния)
> 50%
Все виды шока
Сердечно-сосудистая патология
Острый внутрисосудистый
гемолиз
Массивная деструкция тканей
Обширные хирургические
вмешательства
Опухоли
Острые и подострые
воспалительно-деструктивные
процессы
Синдром повышенной вязкости
крови
ДВС – вторичное
патологическое состояние
Массивные гемотрансфузии
Тромботическая
тромбоцитопеническая
пурпура
Все терминальные состояния
Акушерско-гинекологическая
патология
Иммунные и иммунокомплексные заболевания
Трансплантация органов и
тканий, эндопротезирование
Лекарственные ятрогенные
формы
Отравление змеинными
гемокоагулирующими ядами
20. Триггерные факторы ДВС в инфектологии
• массивное повреждение эндотелия МО,токсинами, ИК, компонентами комплемента
и пр.
• тромбоцитарные нарушения
• развитие ИТШ, гипоксия, ацидоз
• сгущение крови
• истощение СМФ
• поражение печени
...
21. Составляющие факторы ДВС
Диссеминированное внутрисосудистоесвёртывание – следствие чрезмерной
(патологической) активации системы гемостаза
Массивное микротромбообразование
Избыточное потребление плазменных про- и
антикоагулянтных факторов и тромбоцитов
Активация фибринолиза
Кровоточивость (во II – III фазах)
22. Классификация ДВС
Стадии ДВСI стадия - гиперкоагуляции и агрегации тромбоцитов генерализованное микротромбообразование +
централизация кровообращения = компенсировано
II стадия - коагулопатия потребления - дефицит тромбоцитов
и факторов свертывания + переходные изменения
периферической гемодинамики = субкомпенсировано
III стадия - глубокой гипокоагуляции, массивный фибринолиз профузные кровотечения + децентрализация
кровообращения = декомпенсировано
IV стадия - восстановительная, при неблагоприятном течении
- полиорганная недостаточность
Течение
Острое: до 2-3 час.
Подострое: дни – 1-2 нед.
Хроническое: месяцы - годы
23.
Классификация острого ДВС - синдромФормы
Компенсированная
Стадии
I
Гиперкоагуляция
Коагулопатия потребления без
активации фибринолиза
Субкомпенсированная
II
Декомпенсированная
III
Коагулопатия потребления с
активацией вторичного фибринолиза
Полное не свёртывание крови
24.
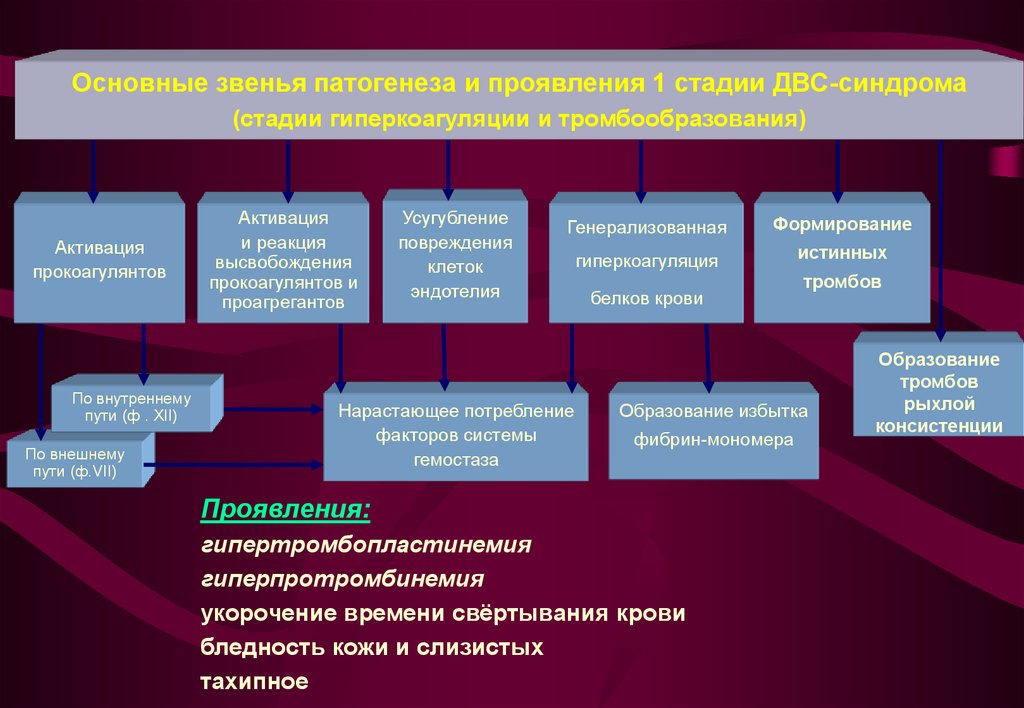
Основные звенья патогенеза и проявления 1 стадии ДВС-синдрома(стадии гиперкоагуляции и тромбообразования)
Активация
прокоагулянтов
По внутреннему
пути (ф . XII)
По внешнему
пути (ф.VII)
Активация
и реакция
высвобождения
прокоагулянтов и
проагрегантов
Усугубление
повреждения
клеток
эндотелия
Генерализованная
Формирование
гиперкоагуляция
истинных
Нарастающее потребление
факторов системы
гемостаза
белков крови
тромбов
Образование избытка
фибрин-мономера
Проявления:
гипертромбопластинемия
гиперпротромбинемия
укорочение времени свёртывания крови
бледность кожи и слизистых
тахипное
Образование
тромбов
рыхлой
консистенции
25.
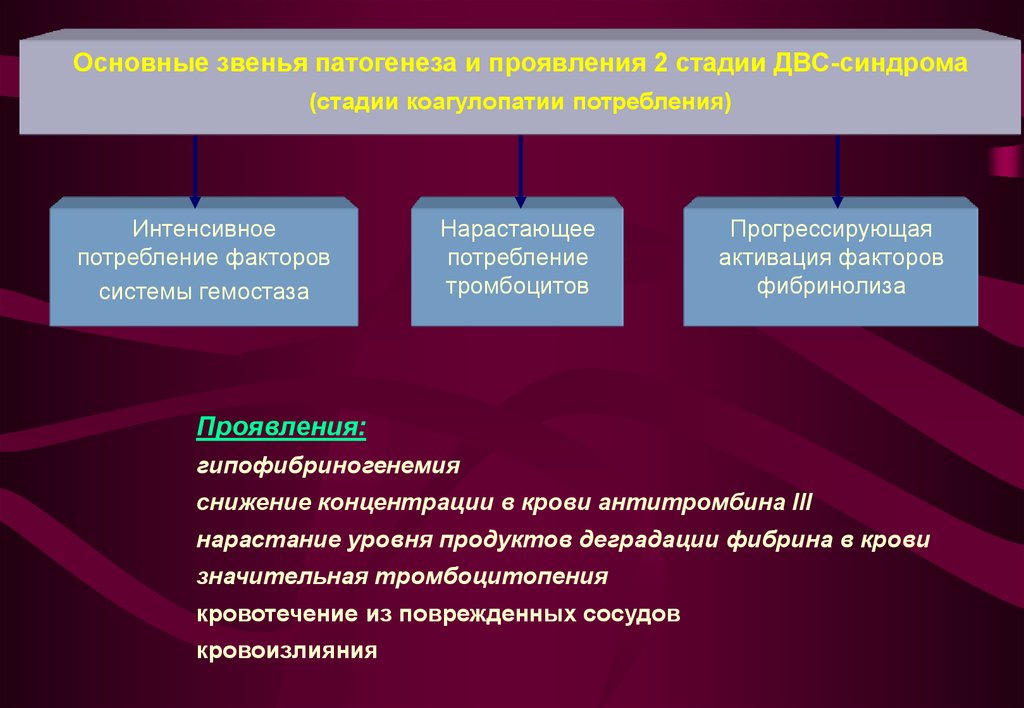
Основные звенья патогенеза и проявления 2 стадии ДВС-синдрома(стадии коагулопатии потребления)
Интенсивное
потребление факторов
системы гемостаза
Нарастающее
потребление
тромбоцитов
Прогрессирующая
активация факторов
фибринолиза
Проявления:
гипофибриногенемия
снижение концентрации в крови антитромбина III
нарастание уровня продуктов деградации фибрина в крови
значительная тромбоцитопения
кровотечение из поврежденных сосудов
кровоизлияния
26.
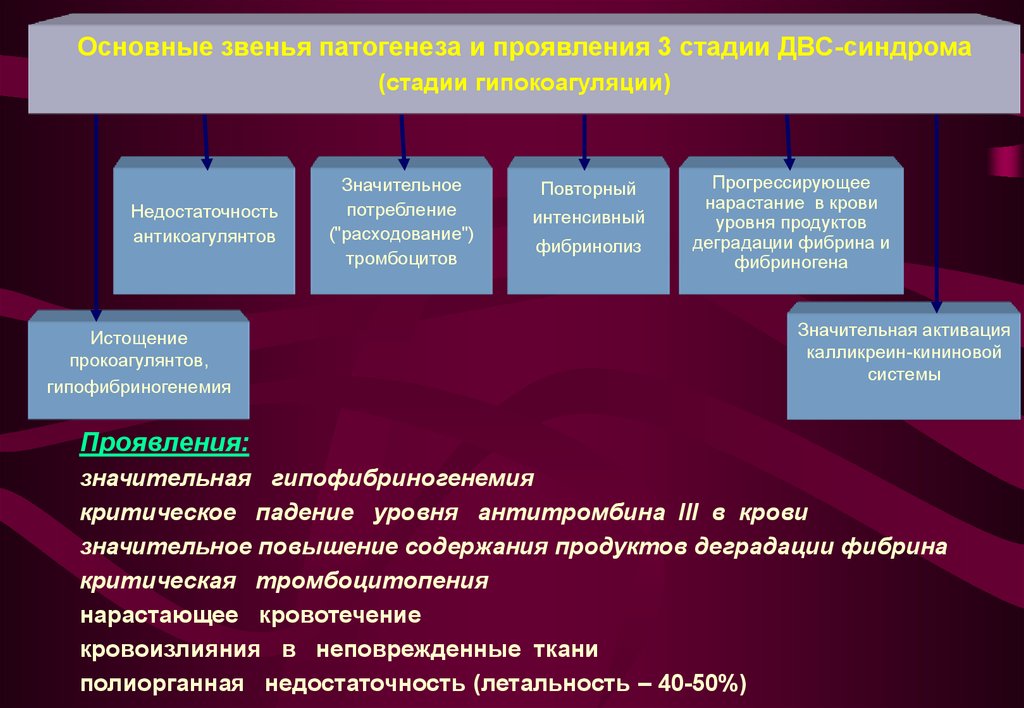
Основные звенья патогенеза и проявления 3 стадии ДВС-синдрома(стадии гипокоагуляции)
Недостаточность
антикоагулянтов
Истощение
прокоагулянтов,
гипофибриногенемия
Значительное
потребление
("расходование")
тромбоцитов
Повторный
интенсивный
фибринолиз
Прогрессирующее
нарастание в крови
уровня продуктов
деградации фибрина и
фибриногена
Значительная активация
калликреин-кининовой
системы
Проявления:
значительная гипофибриногенемия
критическое падение уровня антитромбина III в крови
значительное повышение содержания продуктов деградации фибрина
критическая тромбоцитопения
нарастающее кровотечение
кровоизлияния в неповрежденные ткани
полиорганная недостаточность (летальность – 40-50%)
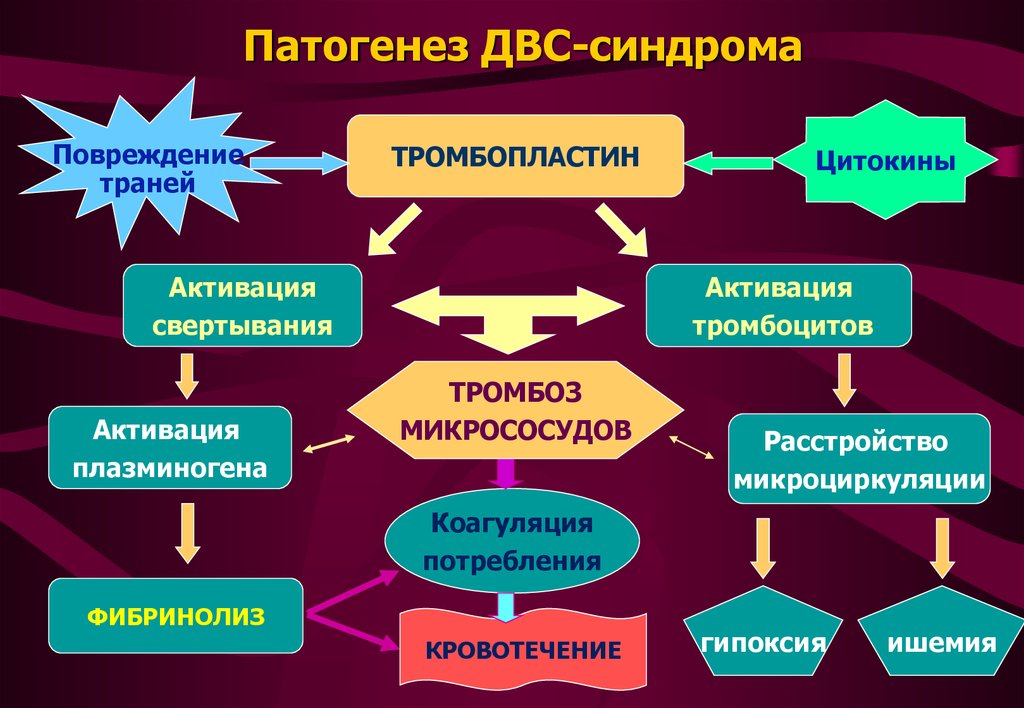
27. Патогенез ДВС-синдрома
Повреждениетраней
ТРОМБОПЛАСТИН
Активация
свертывания
Активация
плазминогена
Цитокины
Активация
тромбоцитов
ТРОМБОЗ
МИКРОСОСУДОВ
Расстройство
микроциркуляции
Коагуляция
потребления
ФИБРИНОЛИЗ
КРОВОТЕЧЕНИЕ
гипоксия
ишемия
28. Клиника ДВС
Тромботические проявления
Нарушение микроциркуляции
Нарушения гемодинамики
Геморрагический синдром
Анемический синдром
29. Клиника ДВС
• Сердечно-сосудистая система: тахикардия, эмбриокардия иликороткая систола, гипотония, расширение границ сердца, изменения
на ЭКГ
• Легкие: одышка, хрипы, бронхиолит и интерстициальный отек, отек
легхих, дыхательная недостаточность
• ЦНС: заторможенность, сонливость, безразличие к окружающему,
односложные ответы, быстрое истощение, мышечная гипотония,
сопор, кома
• Почки: олиго-, анурия, протеинурия, гематурия, с последующей
полиурией, изогипостенурией
• Надпочечники: острая недостаточность с артериальной гипотонией
и гипогликемией
• Печень: гепатомегалия, гиперферментемия, билирубинемия
• ЖКТ: нарушение моторики (парез кишечника), эрозии, язвы
• Кожные покровы и слизистые: бледность, цианоз, влажность,
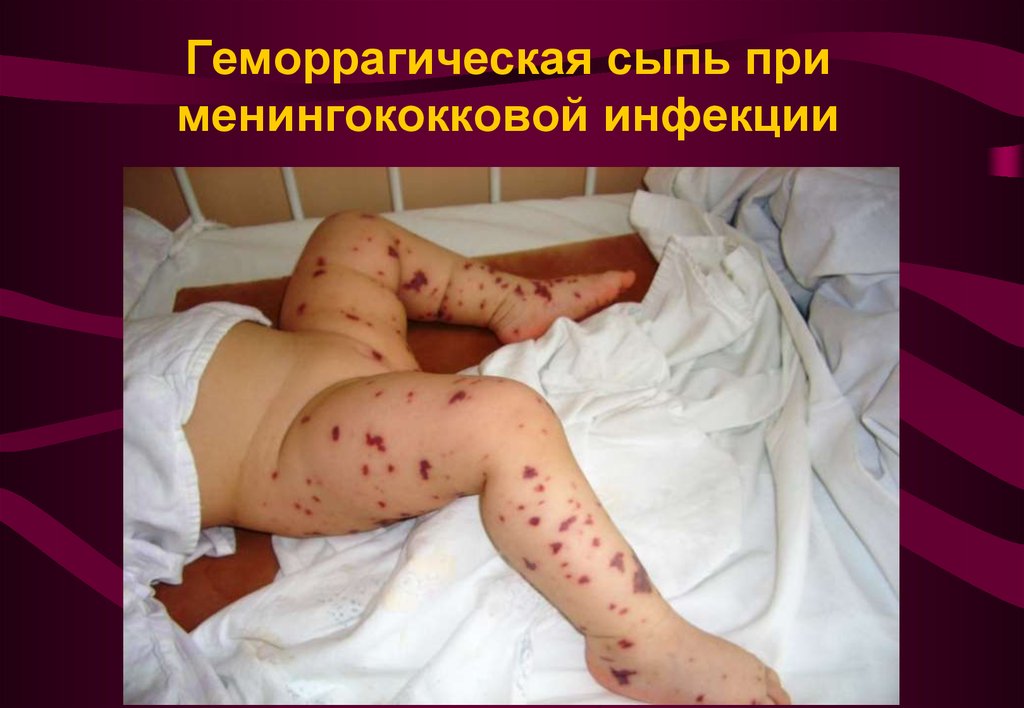
гипотермия, геморрагическая сыпь
30. Геморрагическая сыпь при менингококковой инфекции
31. Критерии лабораторной диагностики ДВС
• клеточные маркеры: количество тромбоцитов,спонтанная агрегация тромбоцитов,
фрагментация эритроцитов
• активация свертывания: РФМК, фибринопептид А
• активация/потребление плазменных факторов:
фибриноген, АЧТВ, ПТВ, ТВ, AT-III
• гиперфибринолиз: ПДФ/ПДф, D-димеры,
активность плазмина, количество плазминогена
32.
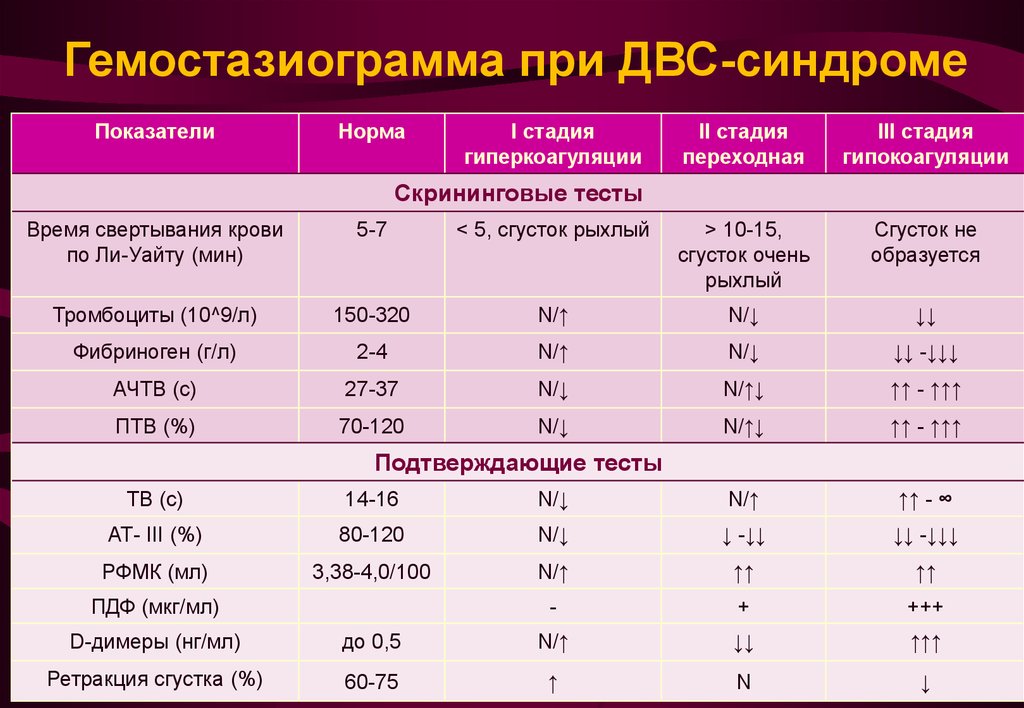
Гемостазиограмма при ДВС-синдромеПоказатели
Норма
I стадия
гиперкоагуляции
II стадия
переходная
III стадия
гипокоагуляции
Скрининговые тесты
Время свертывания крови
по Ли-Уайту (мин)
5-7
< 5, сгусток рыхлый
> 10-15,
сгусток очень
рыхлый
Сгусток не
образуется
Тромбоциты (10^9/л)
150-320
N/↑
N/↓
↓↓
Фибриноген (г/л)
2-4
N/↑
N/↓
↓↓ -↓↓↓
АЧТВ (с)
27-37
N/↓
N/↑↓
↑↑ - ↑↑↑
ПТВ (%)
70-120
N/↓
N/↑↓
↑↑ - ↑↑↑
Подтверждающие тесты
ТВ (с)
14-16
N/↓
N/↑
↑↑ - ∞
АТ- III (%)
80-120
N/↓
↓ -↓↓
↓↓ -↓↓↓
РФМК (мл)
3,38-4,0/100
N/↑
↑↑
↑↑
-
+
+++
ПДФ (мкг/мл)
D-димеры (нг/мл)
до 0,5
N/↑
↓↓
↑↑↑
Ретракция сгустка (%)
60-75
↑
N
↓
33. Тактика ведения больных с ДВС- синдромом
Тактика ведения больных с ДВСсиндромомТактика ведения больных с ДВС-синдромом зависит от
стадии, фазы, тяжести клинической картины и должна
преследовать следующие цели:
1. Устранение причины вызвавшей ДВС – коррекция
триггерных механизмов этиопатогенеза
2. Устранение реальной (потенциальной) гиперкоагуляции и
блокады микроциркуляторного русла
3. Замещение потребленных факторов свертывания,
естественных антикоагулянтов и плазминогена
4. Подавление избыточного фибринолиза, протеолиза
5. Поддержание на адекватном уровне
кислороднотранспортной функции крови
6. Профилактика и коррекция синдрома полиорганной
недостаточности
34. Патогенетическая активная терапия:
• гипоксемии (вентиляция, кислородотерапия)• гиповолемии и анемии (СЗП, альбумины,
изотонические р-ры, при тяжелой анемии — отмытые
эритроциты)
• артериальной гипотензии (допамин, добутамин,
адреналин, глюкокортикостероиды)
• ацидоза (вентиляция, натрия гидрокарбонат)
• инфекции (антибиотики, пентаглобин,
специфическая иммунотерапия)
• токсикоза (поддержание адекватного диуреза,
гемосорбция или плазмаферез)
35. Лечение ДВС
I фаза - гиперкоагуляционная• гепарин: в/в 15-20 ЕД/кг/час или п/к 400 ЕД/кг/сут
• СЗП: 10 мл/кг/сут
• ангиопротекторы: этамзилат натрия 10-15 мг/кг/сут,
транексамовая к-та 20-25 мг/кг в/в
• дезагреганты: дипиридамол 3 мг/кг в 150 мл 0,9% р-ра
натрия хлорида, в/в, кап-но 2-3 раза в сутки
• низкомолекулярные кровезаменители:
реополиглюкин 10 мл/кт, волювен и др. солевые р-ры с
5-10% глюкозой
36.
II фаза – переходная• СЗП: 10-15 мл/кг/сут
• гепарин: 5-10 ЕД/кг/час ( ~ 2500-5000 ЕД/сут)
• дезагреганты: дипиридамол 3 мг/кг в 150 мл
0,9% р-ра натрия хлорида, в/в, капельно 2-3
раза в сутки
• ангиопротекторы: этамзилат натрия 10-15
мг/кг/сут, транексамовая к-та 20-25 мг/кг в/в
• ингибиторы протеаз: апротинин (контрикал)
14000 АТрЕ/кг/сут.
37.
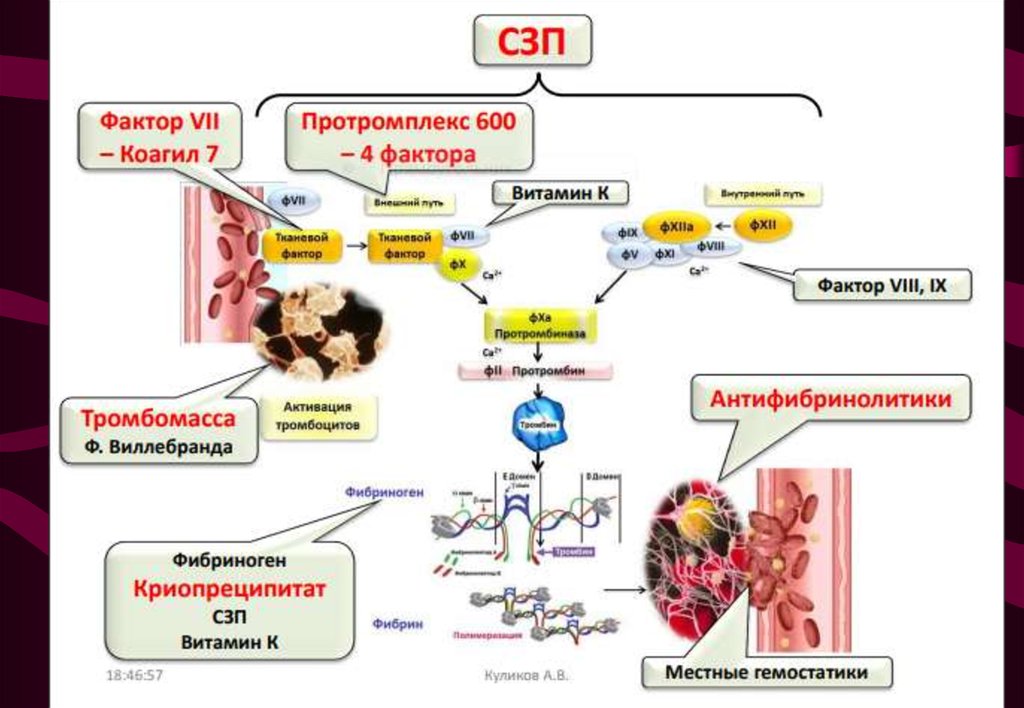
III фаза – гипокоагуляционная• СЗП: 15-20 мл/кг
• ингибиторы протеаз: апротинин (контрикал) 14000
АТрЕ/кг/сут.
• тромбоконцентрат (тромбоциты < 20-25 х 109 и
продолжающееся кровотечение): 3-6 доз, стр-но
• криопреципитат (при фибриногене < 0,8 г/л или 1 г/л при
продолжающемся кровотечении): 10-15 ЕД/кг, в/в, стр-но
• плазмоферез
• ангиопротекторы: этамзилат натрия 10-15 мг/кг/сут, в/в
• местная остановка кровотечения
• эритроцитарная масса (при острой кровопотере 25-30%
ОЦК, анемии – Hb < 70-80 г/л и эритроциты < 2,5х1012)
38.
39. Правила трансфузии донорской крови и ее компонентов (приказ 183н, 2013 г)
• Донорская кровь и эритроцитсодержащие компоненты при остройпостгеморрагической анемии: потеря 25-30% объема циркулирующей крови,
Hb < 70-80 г/л, Ht < 25% и возникновение циркуляторных нарушений
• Криопреципитат:
Масса тела (кг) х 70 мл = ОЦК (мл)
ОЦК (мл) х (1,0 - Ht) = ОЦП (мл)
ОЦП (мл) х (необходимый уровень фактора VIII - имеющийся уровень
фактора VIII) = необходимое количество фактора VIII для переливания (ед.)
Необходимое количество фактора VIII (ед.) : 100 ед. = количество доз
криопреципитата для разовой трансфузии
• Тромбоконцентрат:
50-70 х 109 тромбоцитов на каждые 10 кг массы тела реципиента или 200250 х 109 тромбоцитов на 1 м2 поверхности тела реципиента































 medicine
medicine








