Similar presentations:
ВРТ в лечении мужского бесплодия
1.
ВРТ в лечении мужскогобесплодия: ICSI, IMSI,
PESA, MESA, TESA,
TESE, MICRO-TESA
Подготовила студентка 4 курса ЛФ Шишловская Валерия Сергеевна
2.
"Некоторые болезни могут наследоваться, а причины бесплодия коренятся ворганизме, как женщины, так и мужчины"
Лукреций
3.
Статистика50 %
40 %
10 %
Согласно статистике, каждая десятая
супружеская пара оказывается бесплодной.
Следует отметить, что заболевания женщины
становятся причиной бесплодия лишь у 40%
супружеских пар, которые не могут завести
ребенка. В 50% случаев "виновным"
оказывается мужчина. Остальные 10%
приходятся на случаи несовместимости
организмов супругов, так называемую
иммунологическую форму бесплодия и
другие, более редкие формы.
4.
Бесплодие это01
По определению ВОЗ под бесплодием
подразумевается отсутствие в течение 1
года и более беременности у женщины
в сексуально активной паре, не
использующей противозачаточные
средства. А мужское бесплодие— это
нарушение мужской репродуктивной
функции, которое выражается в
количественном или качественном
изменении сперматозоидов. Их либо
слишком мало, либо они слишком
слабы, чтобы достигнуть яйцеклетки и
оплодотворить ее.
02
Из последних данных были получены
сведения о том, что в последнее время
у мужчин происходит снижение объема
эякулята, снижение концентрации и
подвижности сперматозоидов и
увеличении числа их патологических
форм .
5.
Факторами развития бесплодия у сильной половины человечества чаще всегостановятся:
Эндокринные нарушения (19% )
Сбои в гормональном фоне — одна из
самых частых причин гибели сперматозо
идов и отказа семенников производить
новые.
Варикоцелле (15 %)
Расширение сосудов в яичках и семенном
канатике приводит к повышению
.
комфортной для развития сперматозоидов
температуры 34°С.Это чревато гибелью
семени.
Врожденные аномалии (12% ).
Генетические патологии,
перекручивание и не опущение яичек
приводят к нарушению развития
детородной функции.
Воспаления простаты и мочеточников
становятся причиной бесплодия в 9%
от общего числа случаев.
Инфекционные заболевания (10%)
Хламидиоз, гонорея, трихомониаз и др.
заболевания передающиеся половым путём.
А так же бруцеллез, паротит (свинка), могут
приводить к повреждениям сперматозоидов.
Новообразования в яичках (3%) , как
доброкачественные, так и злокачественные
нарушают потенцию
Микроделеция в локусе AZF хромосомы Y,
что приводит к различным нарушениям
сперматогенеза.
К менее распространенным причинам патологии
могут относиться: снижение общего иммунитета,
прием антибиотиков и других лекарств. Тесное
белье, любовь к горячей бане, активные занятия
спортом.
6.
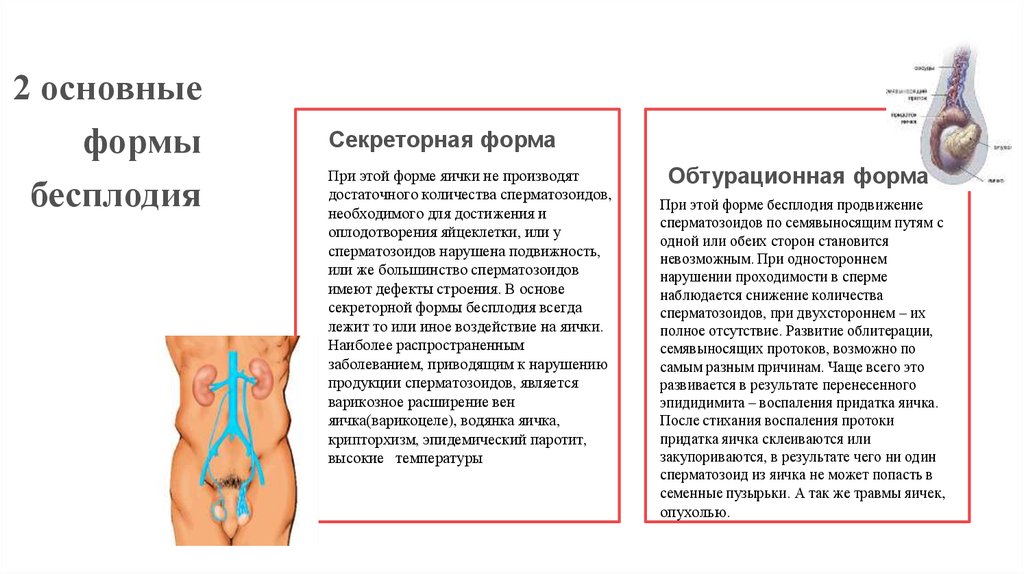
2 основныеформы
бесплодия
Секреторная форма
При этой форме яички не производят
достаточного количества сперматозоидов,
необходимого для достижения и
оплодотворения яйцеклетки, или у
сперматозоидов нарушена подвижность,
или же большинство сперматозоидов
имеют дефекты строения. В основе
секреторной формы бесплодия всегда
лежит то или иное воздействие на яички.
Наиболее распространенным
заболеванием, приводящим к нарушению
продукции сперматозоидов, является
варикозное расширение вен
яичка(варикоцеле), водянка яичка,
крипторхизм, эпидемический паротит,
высокие температуры
Обтурационная форма
При этой форме бесплодия продвижение
сперматозоидов по семявыносящим путям с
одной или обеих сторон становится
невозможным. При одностороннем
нарушении проходимости в сперме
наблюдается снижение количества
сперматозоидов, при двухстороннем – их
полное отсутствие. Развитие облитерации,
семявыносящих протоков, возможно по
самым разным причинам. Чаще всего это
развивается в результате перенесенного
эпидидимита – воспаления придатка яичка.
После стихания воспаления протоки
придатка яичка склеиваются или
закупориваются, в результате чего ни один
сперматозоид из яичка не может попасть в
семенные пузырьки. А так же травмы яичек,
опухолью.
7.
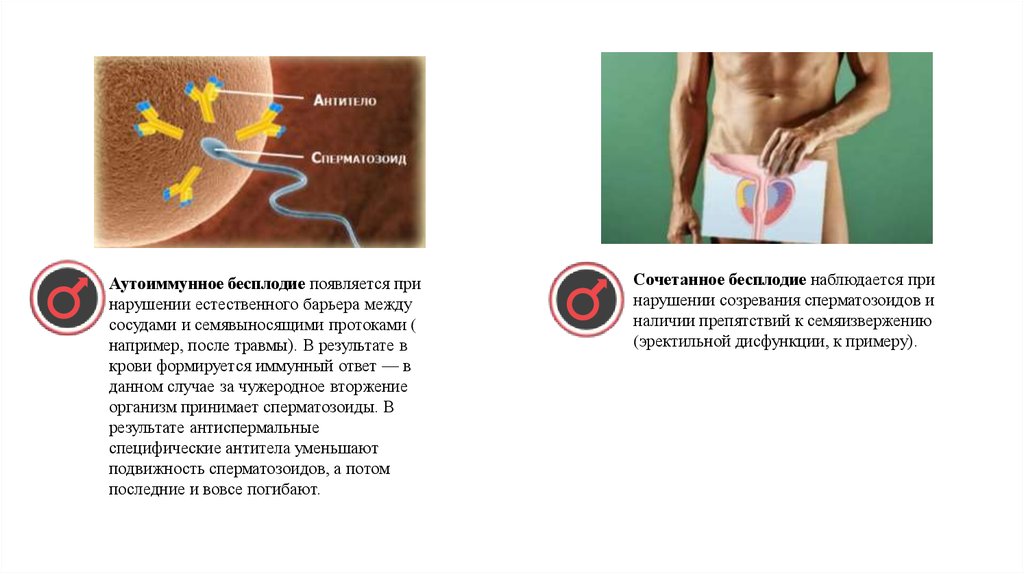
Аутоиммунное бесплодие появляется принарушении естественного барьера между
сосудами и семявыносящими протоками (
например, после травмы). В результате в
крови формируется иммунный ответ — в
данном случае за чужеродное вторжение
организм принимает сперматозоиды. В
результате антиспермальные
специфические антитела уменьшают
подвижность сперматозоидов, а потом
последние и вовсе погибают.
Сочетанное бесплодие наблюдается при
нарушении созревания сперматозоидов и
наличии препятствий к семяизвержению
(эректильной дисфункции, к примеру).
8.
Проводимые анализы:Спермограмма
01
02
Где оценивается количество половых клеток, находящихся в 1 мл
семенной жидкости. Определяется соотношение в процентах
подвижных прогрессивных форм и аномальных подвижных
сперматозоидов.
Исследование морфологии по Крюгеру
Рассматривается морфологическая структура мужских гамет –
шейки, головки и хвостики.
Использование MAR-теста
03
Тест проводится на наличие антиспермальных антител.
04
Метод всплытия в градиенте плотности
Суть состоит в помещении половых клеток в специальную
среду, чтобы определить приживаемость по всплытию.
05
Анализ крови на наличие инфекции, RW и гормоны.
Провести исследования генетического плана и сделать УЗИ
половых органов.
9.
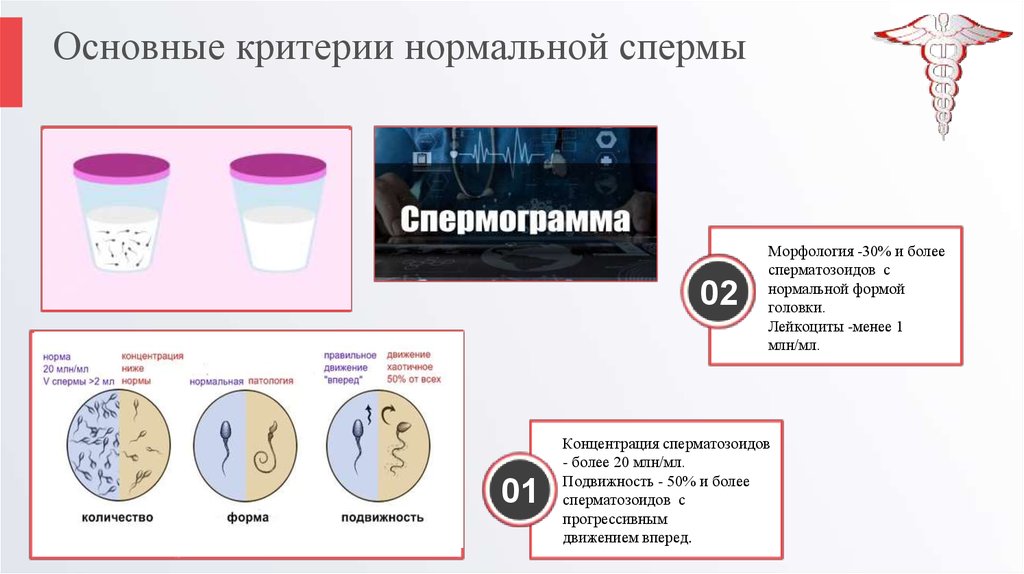
Основные критерии нормальной спермы02
01
Морфология -30% и более
сперматозоидов с
нормальной формой
головки.
Лейкоциты -менее 1
млн/мл.
Концентрация сперматозоидов
- более 20 млн/мл.
Подвижность - 50% и более
сперматозоидов с
прогрессивным
движением вперед.
10.
Заключения исходя из анализовНормозооспермия
Азооспермия- полное
отсутствие сперматозоидов в
эякуляте.
Наступление беременности
естественным путем при таких
показателях невозможно. Данное
состояние может быть вызвано либо
нарушением проходимости
семявыносящих путей (обструктивная
азооспермия) либо врожденным или
приобретенным угнетением работы
яичек (секреторная форма).
Все показатели в норме,
репродуктивная функция
не нарушена.
Астенозооспермия
Снижена подвижность
сперматозоидов
Тератозооспермия
Повышен процент
морфологически незрелых
форм (нарушение строения
клетки).
Олигозооспермия
Снижено количество
сперматозоидов в 1 мл.
11.
К сожалению, в ряде случаев добиться беременности не удается. Тогда единственнымреальным путем помощи таким супружеским парам остаются вспомогательные
репродуктивные технологии (ВРТ). К ним относятся:
ИИСМ - искусственная инсеминация спермой мужа
ЭКО-ИКСИ - экстракорпоральное оплодотворение с
применением инъекции единственного сперматозоида в яйцеклетку
ЭКО-ИМСИ - экстракорпоральное оплодотворение с
применением инъекции морфологически нормального сперматозоида в
яйцеклетку
ИИСД - искусственная инсеминация спермой донора
12.
ИИСИскусственная инсеминация спермой
Впервые была произведена в 1790 году шотландским врачом Джоном Хантером.
Суть искусственной инсеминации заключается в том, что семенную жидкость
мужа или донора вводят во влагалище женщины без полового акта. В результате
весь объем спермы попадает в область зева шейки матки, а не его незначительная
часть, как это происходит при половом акте. Соответственно, в несколько раз
повышается вероятность зачатия.
При использовании спермы мужа этот способ эффективен, если в ней содержатся
живые подвижные сперматозоиды, число которых снижено и не позволяет
рассчитывать на возможность оплодотворения естественным путем. Женщина при
этом должна быть здорова. Сперма донора используется в том случае, если в
эякуляте супруга полностью отсутствуют сперматозоиды, или же их подвижность
резко нарушена. Для искусственного осеменения может быть использована как
свежая сперма, так и замороженная. Например, замораживание эякулята донора
может применяться для хранения ее в банке спермы, или же мужчина может
сохранить образец своей спермы перед тем, как сделать вазэктомию.
Прогноз наступления беременности и рождения ребёнка после однократного
применения искусственной инсеминации составляет около 12 %.
13.
ICSIИнтрацитоплазматическая инъекция единственного сперматозоида
Cтала революцией в лечении мужского бесплодия – первый ребенок, зачатый таким способом,
родился в 1992 году в Брюсселе. Суть новаторской технологии ICSI состоит в следующем: метод, при
котором заранее отобранный жизнеспособный сперматозоид под микроскопом вводят в яйцеклетку
«вручную» с помощью специальных микрохирургических инструментов. Но для применения ИКСИ
требуется хирургическим путем извлечь сперматозоид из яичка. Для этого существуют несколько
типов операций:
При секреторной азооспермии:
При обструктивной азооспермии:
Экстракция сперматозоидов из яичка (TESE)
Микрохирургическая аспирация сперматозоидов из
придатка яичка (MESA);
Биопсия яичка, и тонкоигольная чрезкожная
аспирация сперматозоидов из яичка (TESA,
TEFNA).
Чрескожная аспирация сперматозоидов из придатка
яичка (PESA).
Micro-TESE (Microdissection TESE) - экстракция
сперматозоидов из яичка с использованием
микрохирургической техники
14.
TESA«testicular sperm
aspiration»
Является золотым стандартом
при секреторной азооспермии
Это биопсия яичек, которая
осуществляется путем прокола
тонкой иглой через кожу внутрь
яичка с целью извлечения из
него необходимого
биоматериала — мужских
половых клеток.
Манипуляция проводится под регионарной (семенного канальца), реже общей анестезией, без рассечения оболочек (мошонки). После адекватного
обезболивания хирург удерживает придаток яичка и семенной канатик
между большим и указательным пальцами. Второй рукой производится вкол
шприцем или иглой –«бабочкой» диаметром 21G, присоединенной через
катетер к 20 мл шприцу с 0,5 мл раствора, в верхний полюс яичка, после
чего игла аккуратно двигается шомпольным движением в паренхиме яичка
вперед и назад несколько раз в разных направлениях, таким образом чтобы
биопсировать все условные сегменты яичка.
После наполнения шприца биопсийным содержимым, ассистент
накладывает зажим на катетер, перед отсоединением шприца, что позволяет
не потерять отрицательное давление в игле и катетере. Полученное
содержимое тут же просматривается под увеличением микроскопа для
поиска сперматозоидов
15.
PESA«percut aneous
epididymal sperm
aspiration»
Является золотым стандартом
при обструктивной
азооспермии
Это биопсия яичек, которая
осуществляется путем прокола
тонкой иглой через мошонку в
придаток яичка, из которого и
берется аспират.
Манипуляция проводится под регионарной (семенного канальца), реже
общей анестезией, без рассечения оболочек (мошонки). В рамках операции
сперматозоиды получают путем аспирации жидкости через тонкую иглу,
введенную в придаток яичка через кожу. Успешность манипуляции во
многом зависит от адекватности экзаменации придатка яичка. После
адекватного обезболивания хирург удерживает придаток яичка между
большим и указательным пальцами. Второй рукой производится вкол иглой«бабочкой» диаметром 21G в проксимальную часть придатка яичка,
шприцом с 1 мл раствора осторожно создают отрицательное давление на
шприце. Полученное содержимое сразу просматривается под увеличением
микроскопа для поиска сперматозоидов. После операции на место
аспирации оказывается давление в течение нескольких минут, холод, мягкая
повязка и специальное белье на 24 часа.
16.
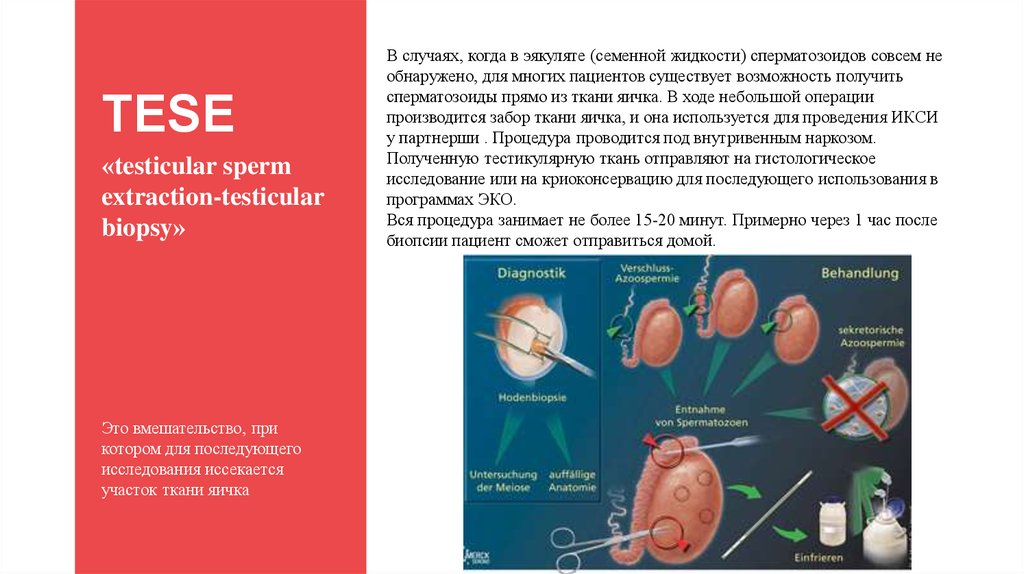
TESE«testicular sperm
extraction-testicular
biopsy»
Это вмешательство, при
котором для последующего
исследования иссекается
участок ткани яичка
В случаях, когда в эякуляте (семенной жидкости) сперматозоидов совсем не
обнаружено, для многих пациентов существует возможность получить
сперматозоиды прямо из ткани яичка. В ходе небольшой операции
производится забор ткани яичка, и она используется для проведения ИКСИ
у партнерши . Процедура проводится под внутривенным наркозом.
Полученную тестикулярную ткань отправляют на гистологическое
исследование или на криоконсервацию для последующего использования в
программах ЭКО.
Вся процедура занимает не более 15-20 минут. Примерно через 1 час после
биопсии пациент сможет отправиться домой.
17.
MicroTESE«microdissection TESE»
Экстракция сперматозоидов из
яичка с использованием
микрохирургической техники
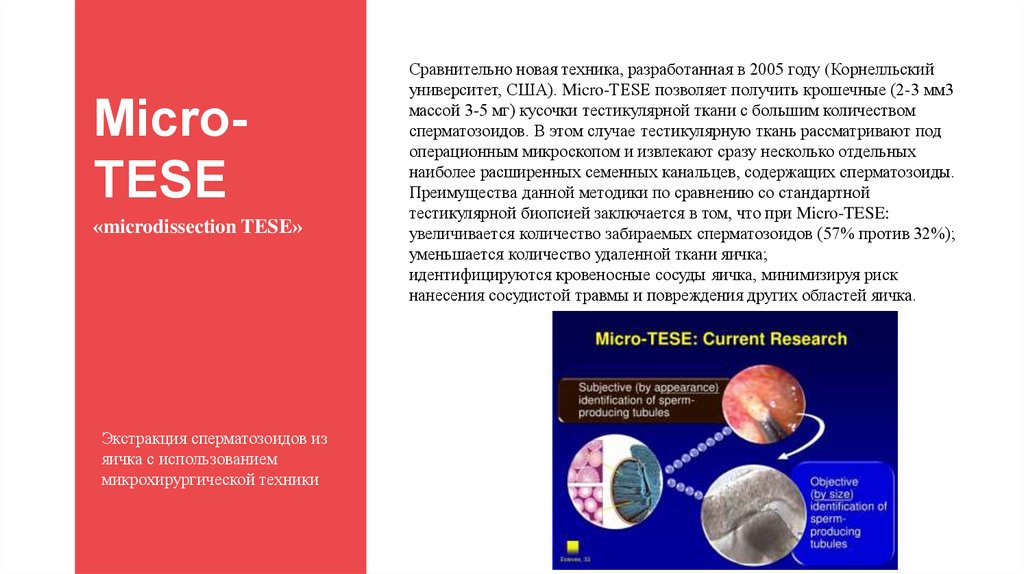
Сравнительно новая техника, разработанная в 2005 году (Корнелльский
университет, США). Micro-TESE позволяет получить крошечные (2-3 мм3
массой 3-5 мг) кусочки тестикулярной ткани с большим количеством
сперматозоидов. В этом случае тестикулярную ткань рассматривают под
операционным микроскопом и извлекают сразу несколько отдельных
наиболее расширенных семенных канальцев, содержащих сперматозоиды.
Преимущества данной методики по сравнению со стандартной
тестикулярной биопсией заключается в том, что при Micro-TESE:
увеличивается количество забираемых сперматозоидов (57% против 32%);
уменьшается количество удаленной ткани яичка;
идентифицируются кровеносные сосуды яичка, минимизируя риск
нанесения сосудистой травмы и повреждения других областей яичка.
18.
MESA«microsurgical
epididymal sperm
aspiration»
Это микрохирургическая
аспирация сперматозоидов
из придатка яичек.
По своему принципу методика MESA ничем не отличается от TESE,
кроме того, что сперматозоиды получают не из ткани яичек, а из их
придатков. Для этого применяется биопсия одного придатка яичка.
Биопсия может выполняться один или несколько раз. Так же как и
процедура micro-TESE, MESA представляет собой очень кропотливую
манипуляцию, занимающую длительное количество времени и
требующая микрохирурга с большим опытом работы.
19.
ICSIПоскольку полученные сперматозоиды при данных
методиках целенаправленно отбираются по трем
параметрам: морфологическая полноценность, подвижность
и стадия созревания. В таких случаях шанс оплодотворения
яйцеклетки очень высок, что подтверждает многолетний
опыт специалистов клиники Next Generation Clinic.
Внедрение метода ИКСИ дало возможность получения
генетически родного потомства мужчин с тяжёлыми
формами патозооспермии.
Некоторые исследования утверждают, что ИКСИ может
увеличить риск оплодотворение ооцита сперматозоидом с
генетическими или функциональными аномалиями,
поскольку отбор сперматозоидов по ИКСИ основано
исключительно на микроскопической оценке их
подвижности и морфологии. Для снижения аномальных
сперматозоидов и с дефектами ДНК при подготовке спермы
позволяют разнообразные методики, которые применяются в
ВРТ, однако угроза использования сперматозоидов с
дефектами сохранена.
20.
IMSIИнтрацитоплазматическая
инъекция морфологически
нормального сперматозоида.
Была предложена в 1999 г. израильскими учёными.
ИМСИ- это усовершенствованная процедура
ИКСИ и основывается на микроинъекции
тщательно отобранных по морфологическим
критериям сперматозоидов в цитоплазму
яйцеклетки. Перед проведением ИМСИ
строение сперматозоида детально изучается
под микроскопом со специальным
объективом с выведением изображения на
большой экран, при этом увеличение при
ИМСИ до 6000 в то время как при ИКСИ до
400. Единственная доказанная причина
проведения ИМСИ- неудача имплантации
после ИКСИ. При этом вероятность
наступления беременности при
использовании ИМСИ была выше, чем при
использовании ИКСИ.
21.
Спасибо завнимание














 medicine
medicine








