Similar presentations:
Злокачественные новообразования челюстно-лицевой области(опухоли языка, губы, слюнных желез, челюстей)
1. Злокачественные новообразования челюстно-лицевой области(опухоли языка, губы, слюнных желез, челюстей)
613 ВОП Барақова Жазира2.
3.
Органы и ткани челюстно-лицевой области относительночасто поражаются раком и саркомой (от 2 до 7% общего
числа больных злокачественными опухолями). Так, рак
языка, слизистой оболочки полости рта встречается в 2%
случаев рака, рак челюсти — в 3%, рак губы — в 7%.
Этиология: влиянием постоянных раздражителей на лицо
человека (ультрафиолетовые лучи, смена температуры
воздуха, химические факторы); при употреблении
чрезмерно горячей или холодной пищи, острой или грубой
пищи, длительном механическом раздражении слизистой
оболочки острым краем разрушенной коронки зуба или
плохим зубным протезом; вредные привычки — жевание
табака,
вдыхание
табачного
дыма.
Предрасполагающими
факторами
возникновения
злокачественной
опухоли
являются
хронические
воспалительные процессы (хронический гайморит,
длительно незаживающие трещины, язвы, лейкоплакия).
4.
Особенноститопографо-анатомического строения органов ЧЛО
обуславливают быстрое разрастание злокачественных опухолей. Для
определения
распространенности
и
стадии
злокачественных
новообразований используется система TNM. Характеристику
первичного опухолевого очага обозначают буквой Т, наличие метастазов
в региональные лимфаузлы — N, а наличие метастазов в органах и
тканях — М.Т1 — опухоль размером до 2 см;
Т2 — от 2 до 4 см;
Т3 — более 4 см;
Т4 — опухоль больших размеров, прорастает в окружающие ткани;
N0 — региональные лимфаузлы не пальпируются;
N1 — определяются смещаемые лимфаузлы на стороне поражения;
N2 — определяются смещаемые лимфаузлы на противоположной
стороне;
N3 — несмещаемые лимфаузлы;
М0 — метастазы отсутствуют;
M1 — есть одиночные метастазы;
М3-4 — есть множественные метастазы.
5.
Существует 4 стадии злокачественной опухоли.стадия — опухоль небольшого размера,
региональные лимфаузлы не поражены, метастазов
нет. Это наиболее благоприятная для лечения стадия.
II стадия — опухоль размером около 2-3 см,
прорастает в окружающие ткани, метастазов нет;
III стадия — опухоль большого размера, прорастает в
окружающие ткани, имеются единичные метастазы,
поражены региональные лимфаузлы;
IV стадия — самая неблагоприятная для лечения,
опухоль имеет обширное распространение, с
поражением не только региональных лимфаузлов и
обширными метастазами.
I
6.
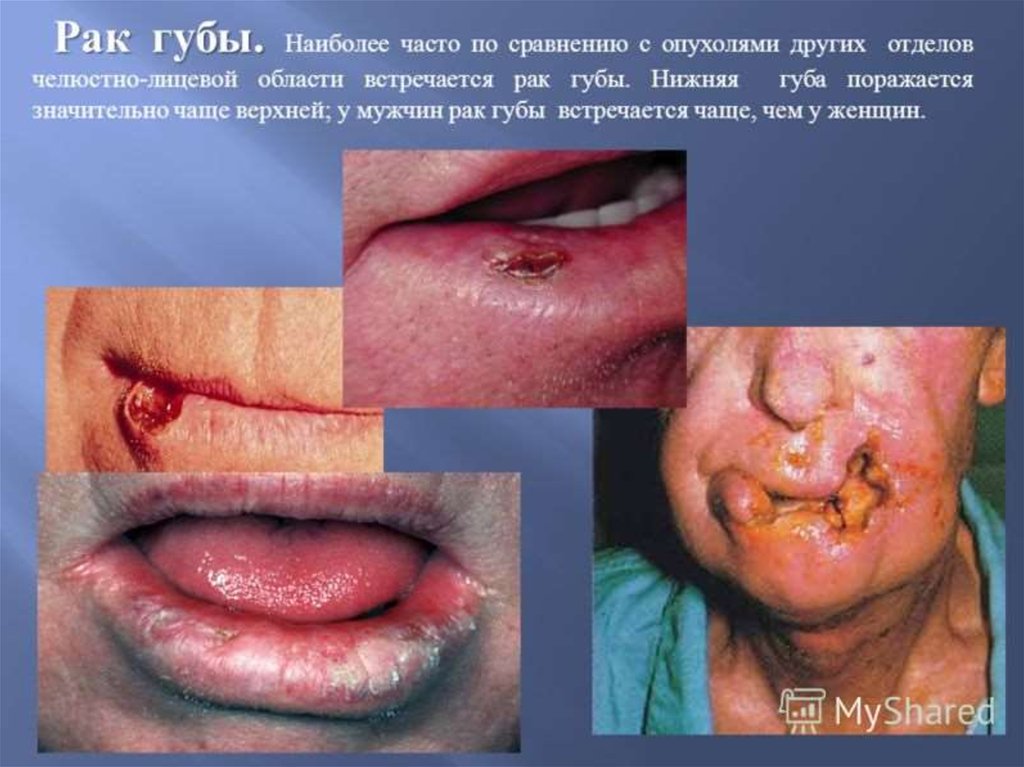
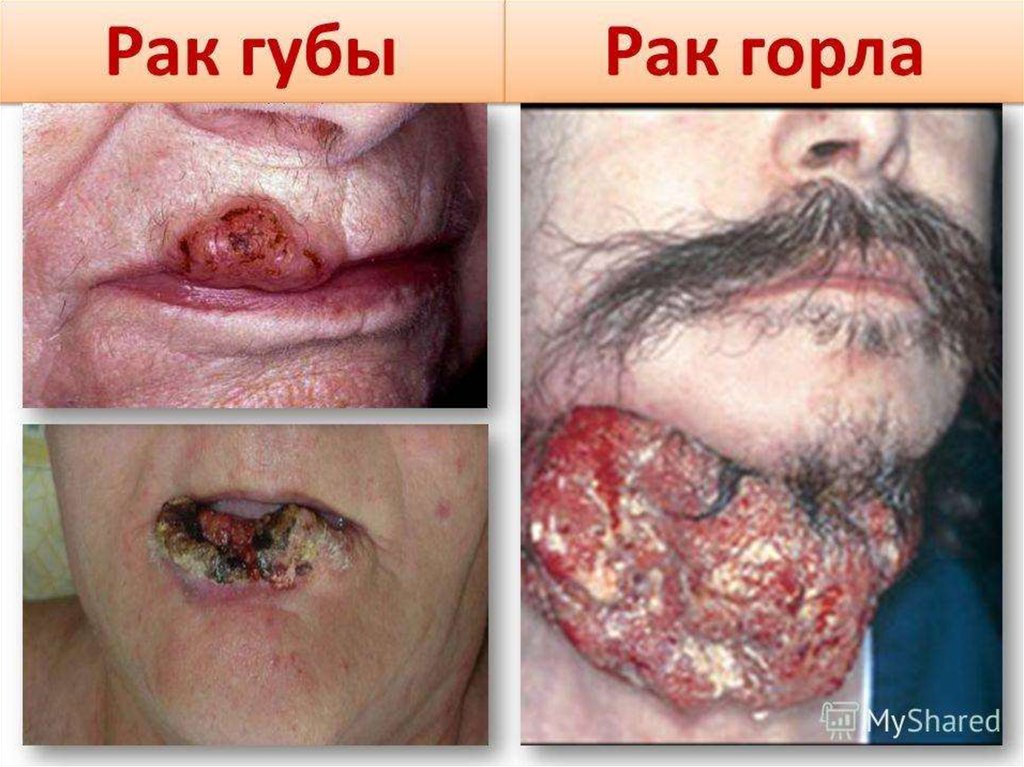
7. Рак Губы
Рак губы встречается наиболее часто, преимущественно у мужчин, в основном, нижняягуба.
Предрасполагающие факторы: курение, хейлиты, гиперкератозы, хронические трещины.
Протекает относительно благоприятно.
По своему строению является ороговевающим.
Объективно: появление инфильтрата в подслизистом слое губы, затем язва с плотным
валиком, позже — метастазы в подподбородочные и поднижнечелюстные
лимфатические узлы. Узлы при этом умеренно увеличены, плотны, подвижны,
безболезненны. Дно язвы выстлано некротическими тканями, края выворочены,
приподняты над поверхностью губы. Губа значительно увеличивается, подвижность ее
ограничена. Через некоторое время раковая опухоль распространяется на костную ткань
челюсти.
Лечение: устранение первичной опухоли, лучевая терапия, криодеструкция, иссечение
участка, превентивная операция на регионарном лимфатическом аппарате, лечение
метастазов, симптоматическое лечение.
8.
9.
10. Рак языка
Рак языка возникает чаще на боковой поверхности языка и в области егокончика. Болеют чаще мужчины.
Предрасполагающие факторы: механическая травма языка острыми краями
разрушенных зубов или плохо подогнанными протезами, термическое и
химическое раздражение, длительно существовавшая лейкоплакия.
Объективно: появление инфильтрата в подслизистом слое или плотное
эпителиальное разрастание типа папилломы, после его распада образуется язва
с вывороченными краями, легко кровоточит. Язык теряет способность активно
двигаться, затрудняется процесс самоочищения полости рта. Сопутствующая
микрофлора усугубляет некроз тканей языка. В связи с этим у таких больных
могут возникнуть воспалительные явления, маскирующие основной процесс.
Отмечается резкий, зловонный, гнилостный запах изо рта.
При раке языка быстро возникает метастазирование клеток опухоли в
поднижнечелюстные, под подбородочные, шейные лимфатические узлы.
Лечение: проводят рентгено- и радиотерапию первичного очага, половинная
резекция (электрорезекция). Проводится иссечение клетчатки, лимфатических
узлов, поднижнечелюстных слюнных желез в поднижнечелюстной области и в
области шеи (фасциально-футлярное иссечение).
11.
12. Рак челюстей
Рак нижней челюсти развивается у лиц старше 40 лет, локализуется чаще вобласти малых и больших коренных зубов в виде язвенно-бородавчатого или
бородавчатого образования. Дном язвы является шероховатая узурированная
кость серого цвета. Имеются боли, зубы в пределах опухоли становятся
подвижными. Характерно раннее метастазирование в регионарные
лимфатические узлы. Рентгенографически: деструкция костной ткани без
четких границ, по типу «тающего сахара». Периостальная реакция отсутствует.
Лечение: лучевая терапия первичного очага и регионарных метастазов,
оперативное лечение.
Рак верхней челюсти проявляется в виде плоскоклеточного рака с
ороговением или без ороговения. Гистологически определяются железистые
образования. Клинические проявления: вначале — характерная картина рака
слизистой оболочки рта, позже появляются подвижность зубов, затрудненное
носовое дыхание, ограничивается открывание рта, затем присоединяется
картина поражения слизистой оболочки пазухи (отделяемое из носового хода,
заложенность носа). Рентгенологически: остеолизис по типу «тающего сахара»
в межкорневых и межзубных перегородках, альвеолярном отростке; изменения
прозрачности верхнечелюстной пазухи и последующее рассасывание костных
стенок пазухи.
13.
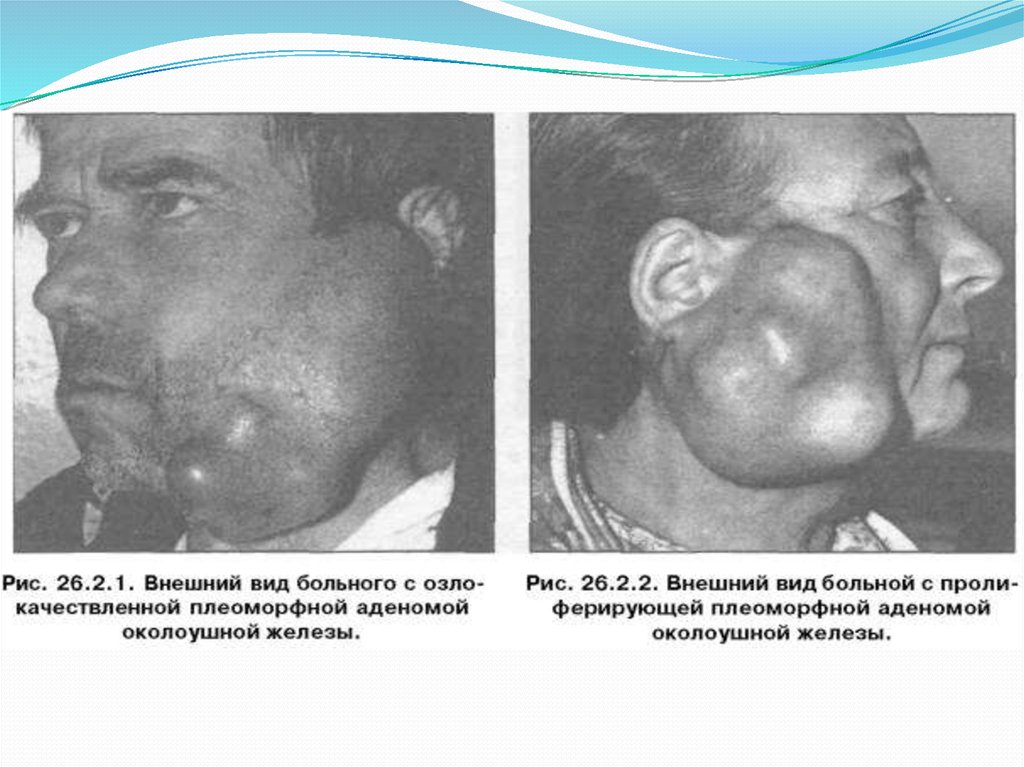
14. Злокачественные опухоли слюнных желез
Слюнные железы вырабатывают слюну. Слюна увлажняетслизистые оболочки ротовой полости и облегчает прохождение
пищи в пищевод и желудок. Самые большие слюнные железы:
Подъязычные: расположены под языком
Околоушные: расположены в боковых отделах ротовой полости
Подчелюстные: расположены под нижней челюстью
Еще множество мелких слюнных желез располагается в толще
слизистой оболочке ротовой полости и глотки. Они называются
малые слюнные железы.
Слюнные железы рак поражает редко. Рак слюнной железы может
возникать в любом возрасте, но чаще всего в возрасте старше 50
лет.
Выделяют несколько типов опухолей слюнных желез в
зависимости от типа пораженных клеток.
15.
Причины развития рака слюнной железыТочная причина рака слюнных желез неизвестна. Намного чаще
злокачественных опухолей слюнных желез встречаются доброкачественные.
Данная опухоль не связана с генетическими мутациями, и не возникает у
родственников пациента с раком слюнных желез.
Признаки и симптомы рака слюнных желез
Припухлость на одной стороне лица, спереди от ушной раковины или под
нижней челюстью, является самым распространенным симптомом рака
слюнной железы. Вследствие поражения лицевого нерва, у некоторых
пациентов также отмечается онемение или ассиметрия лица.
Данные симптомы нередко возникают и при других, доброкачественных
состояниях, и не всегда являются признаками рака слюнной железы. Нужно
сообщить врачу о возникновении данных симптомов, особенно если они
сохраняются в течение нескольких дней.
Диагностика рака слюнных желез
В клинике проводятся консультации узких специалистов по обследованию и
лечению. Для оценки общего состояния здоровья проводятся анализы крови.
Для диагностики рака слюнных желез назначается следующее обследование:
Компьютерная томография
Магнитно-резонансная томография
Биопсия
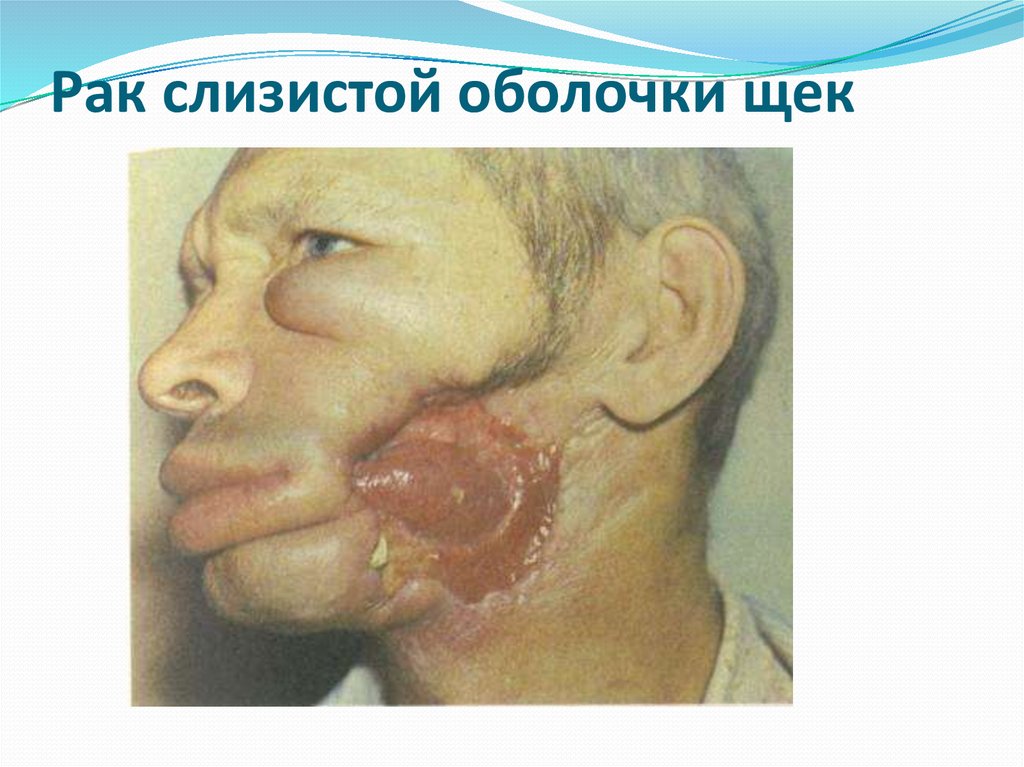
16. Рак слизистой оболочки щек
17. Лечение
Хирургический метод лечения злокачественных опухолей полости ртавыполняется по всем правилам, принятым в онкологии : т.е. резекция
пораженного органа должна проводиться в пределах здоровых тканей, отступя от
видимых и пальпируемых границ опухоли на 2,5-3,0 см. Изолированный
хирургический метод при данной локализации новообразований практически не
применяется из-за их особой злокачественности. В большинстве случаев назначают
комбинированный метод лечения по схеме : предоперационное облучение в СОД – 4550 Гр, трехнедельный перерыв, затем-радикальное хирургическое вмешательство. Так
как больше половины злокачественных опухолей полости рта приходиться на язык,
остановимся более подробно на методах хирургического лечения злокачественных
опухолей этой локализации. Наиболее распространенным до настоящего времени
методом хирургических вмешательств при раке языка является гемиглоссэктомия
(половинная резекция). Впервые эта операция была выполнена Pimperhell в 1916 году.
Разработка Пироговым техники перевязки язычных артерий значительно уменьшила
риск
операции,
связанный
с
возможностью
обильного
кровотечения.
Гемиглоссэктомия выполняется при раке языка Т1-2, поражающем боковую
поверхность языка. Операция выполняется под эндотрахеальным наркозом. Язык
мобилизуют путем рассечения уздечки. Кончик языка фиксируют шелковой
лигатурой, с помощью которой язык максимально выводиться из полости рта.
Скальпелем рассекают ткани от корня до кончика языка, придерживаясь средней
линии. Культю языка после гемостаза ушивают (на себя). Пятилетняя выживаемость
больных после половинной резекции языка составляет, без уточнения по стадиям и
локализациям, около 40%.
18. Прогноз
Прогноз при злокачественных опухолях верхней челюстиплохой. При изолированной лучевой терапии у больных,
отказавшихся от операции, 5-летняя выживаемость составила
18,1% (111 -IV ст.). Изолированный хирургический метод
приводит к 5-летней выживаемости 18—35% больных,
комбинированное лечение — 49%. Отсюда следует, что
комбинированный метод лечения наиболее эффективен. Лучевой
и
химиотерапевтический
методы
лечения
дают
кратковременный эффект и поэтому малорезультативны.
Прогноз при рецидиве опухоли крайне неблагоприятный.
Многие хирурги считают операцию у таких больных
бессмысленной, тем не менее некоторые клиницисты (Пачее
А.И.), обнаружив рецидив, немедленно приступают к
комбинированному лечению. Рецидивы злокачественных
опухолей верхней челюсти после комбинированного лечения
наблюдаются у 30—60% больных.
19. Реабилитация больных после резекции верхней челюсти
При ликвидации обширных дефектов, возникающих после радикального удалениязлокачественных опухолей верхней челюсти, широкое распространение получил
ортопедический способ, при котором функциональные и косметические дефекты
устраняются в сравнительно короткие сроки. Эти методы описаны в работах И.М.
Оксмана (1967). В.Ю). Курляндского (1969).
В настоящее время применяют трехэтап-ную методику протезирования:
1 этап — перед операцией изготавливают непосредственный протез — защитную
пластинку, которую фиксируют к зубам верхней челюсти на здоровой стороне сразу
после окончания операции. Эта пластинка выполняет роль своеобразной повязки в
полости рта, предохраняя рапу от загрязнения и травм.
2этап — на 10—15 сутки после резекции верхней челюсти изготавливают
формирующий протез. Задача этого этапа улучшить жевание, глотание, дикцию,
предупредить развитие рубцовой деформации лица, создать ложе для обтурирующей
части постоянного протеза.
3 этап — на 30-е сутки изготавливают окончательный протез. Задачи третьего этапа
протезирования — восстановить утраченные функции полости рта (жевание, глотание,
речь), сохранить по возможности нормальный внешний вид больного.
Особенностью протезирования пациентов, перенесших-резекцию верхней челюсти,
является односторонняя фиксация протеза.














 medicine
medicine








