Similar presentations:
Правила формулировки диагноза
1.
ПРАВИЛА ФОРМУЛИРОВКИ ДИАГНОЗА2.
3.
ДИАГНОЗДиагноз (от греч. — распознать) — это краткое
врачебное заключение о патологическом
состоянии здоровья обследуемого, об
имеющихся у него заболеваниях (травмах) или
о причине смерти, оформленное в
соответствии с действующими стандартами и
выраженное в терминах, предусмотренных
действующими классификациями и
номенклатурой болезней
4.
На основании анализа диагнозов делаетсязаключение о качестве оказания медицинской
помощи, решаются юридические вопросы и
вопросы страховой медицины, формируется
статистика заболеваемости и смертности
5.
Единые требования к формулировке диагнозаДиагноз должен быть:
- фактически и логически обоснованным;
- структурно оформленным в виде 3-х
унифицированных рубрик;
- нозологическим, соответствовать требованиям
МКБ и номенклатуре болезней (с учетом
особенностей отечественных классификаций);
- развернутым, патогенетическим, содержать
дополнительную интранозологическую
характеристику патологических процессов;
- клинический - своевременным
Соблюдение этих правил должно быть
неукоснительным для врачей всех специальностей
6.
В процессе лечения больного диагнозосновного заболевания может меняться,
причем неоднократно
Не допускается указание в качестве основного
заболевания тех нозологических единиц,
которые были диагностированы на более
ранних этапах оказания медицинской помощи и
не оказали влияния на текущий эпизод
лечебно-диагностического процесса или, в
случае летального исхода, не явились
причиной смерти
7.
Обязательному патологоанатомическому вскрытиюподлежат тела умерших в случаях:
- если нет возможности документального и точного установления
диагноза основного заболевания (первоначальной причины смерти)
или его смертельного осложнения (непосредственной причины
смерти) вне зависимости от длительности пребывания пациента в
стационаре;
- пребывания умершего пациента в стационаре менее одних суток;
- смерти, связанной с проведением профилактических,
диагностических, инструментальных, анестезиологических,
реанимационных, лечебных мероприятий (если не назначена
судебно-медицинская экспертиза (исследование);
- смерти во время или после операции переливания крови и (или)
её компонентов (если не назначена судебно-медицинская
экспертиза (исследование);
-смерти от острой хирургической патологии или при подозрении на
нее;
-смерти
во
время
или
после
проведения
диагностич
еских, инструментальных, анестезиологических и хирургических
мероприятий;
8.
- смерти от инфекционного заболевания или при подозрении нанего;
- смерти от онкологического заболевания при отсутствии
гистологической (биопсийной, но не цитологической) верификации
опухоли;
- смерти от заболевания, связанного с последствиями
экологических катастроф (если не назначена судебно-медицинская
экспертиза (исследование);
- смерти беременных, рожениц и родильниц (включая последний
день позднего (1 год) послеродового периода);
- смерти детей в возрасте до двадцати восьми дней жизни
включительно;
- рождения мертвого ребенка;
- при наличии письменного заявления умершего лица или его
законных представителей о необходимости проведения
патологоанатомического вскрытия
В вышеуказанных случаях, отмена патологоанатомического
вскрытия не допускается.
9.
Обязательному судебно-медицинскому вскрытию подлежаттела умерших в случаях:
- смерти больного в стационаре от насильственных причин или
подозрений на них, независимо от времени пребывания больного в
учреждении здравоохранения:
- от механических повреждений, от механической асфиксии, от
воздействия крайних температур, электричества, от отравлений, в
том числе, острого отравления алкоголем и его суррогатами;
- от передозировки или непереносимости лекарственных
препаратов или диагностических препаратов;
- после искусственного аборта, в том числе, проведенного вне
медицинской организации, либо при подозрении на прерывание
беременности (криминальный аборт);
- при невозможности установить личность умершего лица, труп
подлежит судебно-медицинскому вскрытию (исследованию).
- все умершие в стационарах негосударственных лечебных
учреждений.
10.
11.
12.
Правилами ВОЗ определено, что ограничение анализа поединичному состоянию для каждого эпизода влечет за собой
потерю части имеющейся информации. Потому рекомендуется
по возможности проводить кодирование и анализ
заболеваемости и смертности по множественным причинам.
Множественность причин смерти определяется как
коморбидность (термин предложен A.R.Feinstein в 1970 г.
Особо подчеркивается, что поскольку международных правил
на этот счет не существует, такой анализ следует делать в
соответствии с местными правилами .
В 1971 г. Г. Г. Автандиловым с целью учета и анализа
смертности по множественным причинам были предложено
понятие комбинированное основное заболевание на основе
выделения моно-, би- и мультикаузального типов диагнозов
13.
14.
15.
Однако подмена при коморбидности рубрики «Основноезаболевание» понятием «комбинированное основное
заболевание» нарушает требования федерального
законодательства и МКБ-10, а также усложняет выбор
первоначальной причины смерти.
В МКБ-10 коморбидные заболевания (состояния)
определяются как прочие важные заболевания (состояния),
способствовавшие смерти. В конструкции диагноза такие
коморбидные заболевания (состояния) целесообразно
указывать как конкурирующие, сочетанные и/или фоновые
заболевания (состояния) в дополнительной рубрике
после рубрики основное заболевание. Они должны иметь
общие осложнения с основным заболеванием, так как они
совместно вызывают цепь болезненных процессов,
непосредственно приведших к смерти.
16.
Исходя из этих положений, структура диагноза прикоморбидности должна быть представлена следующими
рубриками:
1. Основное заболевание.
2. Конкурирующие, сочетанные, фоновые заболевания
(коморбидные заболевания – при наличии)
3. Осложнения основного (и коморбидных – при
наличии) заболеваний.
4. Сопутствующие заболевания.
В рубрике «Коморбидные заболевания» не следует указывать
более двух-трех нозологических единиц (конкурирующих,
сочетанных и фоновых заболеваний), превращая диагноз,
фактически, в полипатию, что свидетельствует, обычно, о
недостаточно глубоком анализе причин летального исхода и
малопригодно для статистического учета.
17.
Патологоанатомический диагнозОсновное заболевание: Острый трансмуральный инфаркт миокарда (тип 1)
передней и боковой стенок левого желудочка (давность около 3 суток, размеры
очага некроза). Стенозирующий атеросклероз коронарных артерий сердца (стеноз
до 40% левой артерии, красный обтурирующий тромб длиной … см. и
нестабильная, с разрывом покрышки атеросклеротическая бляшка левой
нисходящей артерии) (I21.0).
Сочетанное заболевание: Ишемический инфаркт лобной доли правого
полушария головного мозга (атеротромботический, размеры очага некроза).
Стенозирующий атеросклероз артерий головного мозга (стеноз до 50%, красный
обтурирующий тромб длиной 1,5 см и нестабильные атеросклеротические бляшки
с кровоизлияниями преимущественно правой средней мозговой артерии) (I63.5).
Фоновое заболевание: Почечная артериальная гипертензия: эксцентрическая
гипертрофия миокарда (масса сердца 390 г, толщина стенки левого желудочка 2,0
см, правого – 0,3 см). Хронический двусторонний пиелонефрит в фазе ремиссии,
пиелонефритический нефросклероз (масса обеих почек - … г.) (I15.1).
Осложнения основного заболевания: Острое общее венозное полнокровие.
Жидкая кровь в полостях сердца и просвете крупных сосудов. Некротический
нефроз. Отек легких, отек головного мозга.
Сопутствующие заболевания: Хронический калькулезный холецистит в стадии
ремиссии. Атеросклероз аорты (3-я степень, IV стадия). Старческая эмфизема
легких.
18.
Медицинское свидетельство о смертиI. а) Острая сердечно-сосудистая недостаточность.
б) Острый трансмуральный инфаркт миокарда передней и
боковой стенок левого желудочка (I21.0).
в) —.
г) —.
II. Ишемический инфаркт головного мозга (I63.5).
Почечная артериальная гипертензия (I15.1).
19.
Основное заболевание: Алкогольная кардиомиопатия (I42.6).Фоновое заболевание: Хроническая алкогольная интоксикация
(пагубное употребление алкоголем без упоминания о синдроме
зависимости) с полиорганными поражениями: алкогольная
энцефалопатия, жировой гепатоз, хронический индуративный панкреатит
(F10.1)
Осложнения основного заболевания: Острое общее венозное
полнокровие. Пристеночный организованный тромб в правом желудочке
сердца. Тромбоэмболия легочной артерии
Сопутствующие заболевания: Отдаленные последствия нарушения
мозгового кровообращения (год): киста в области….. Атеросклероз
артерий головного мозга (2-я степень, II стадия, стеноз до 40% левой
средней мозговой артерии), аорты (3-я степень, IV стадия).
Медицинское свидетельство о смерти
I. а) Тромбоэмболия легочной артерии
б) Алкогольная кардиомиопатия (I42.6)
в) —.
г) —.
II. Хроническая алкогольная интоксикация (пагубное употребление
алкоголем без упоминания о синдроме зависимости) (F10.1)
20.
1. Основное заболевание – заболевание, котороесамо по себе или в связи с осложнениями вызывает
первоочередную необходимость оказания
медицинской помощи в связи с наибольшей угрозой
работоспособности, жизни и здоровью, либо
приводит к инвалидности, либо становится причиной
смерти
21.
Даже при такой простейшей конструкции диагноза могутвозникнуть трудности при выборе основного и сопутствующих
заболеваний (состояний). Потому экспертами ВОЗ принят ряд
правил выбора заболеваний (состояний), которые
используются при анализе заболеваемости и смертности.
Так, за состояние (заболевание), которое следует
использовать для анализа заболеваемости по единичной
причине, рекомендовано принимать такое, по поводу которого
проводилось лечение или обследование во время
соответствующего эпизода обращения за медицинской
помощью. При этом как основное определяется состояние
(заболевание, травма), диагностированное в конце эпизода
оказания медицинской помощи, по поводу которого, главным
образом, проводилось обследование и лечение пациента. При
наличии более одного такого состояния (заболевания) в
качестве основного выбирают то, на долю которого пришлась
наибольшая часть использованных ресурсов
22.
23.
24.
25.
При ятрогенном основном заболевании фоновымстановится то, по поводу которого производилось
медицинское мероприятие.
26.
27.
Реанимационные мероприятия и интенсивная терапия(их перечень с указанием времени проведения и др.)
указываются с красной строки отдельным абзацем (отдельной
подрубрикой) после рубрики «Осложнения основного
заболевания» и до рубрики «Сопутствующие заболевания».
Осложнения реанимационных мероприятий и интенсивной
терапии, патогенетически не связанные с основным
заболеванием и его осложнениями – это особый вид
ятрогенных патологических процессов и указываются в этой
же подрубрике диагноза
28.
Основное заболевание: Острый трансмуральный инфаркт миокарда(тип 1) в области заднебоковой стенки левого желудочка и
межжелудочковой перегородки (давностью около 8 суток, размеры
очага некроза). Стенозирующий атеросклероз коронарных артерий
сердца (стеноз до 70% устья левой артерии, обтурирующий красный
тромб длиной … и нестабильная, с разрывом покрышки
атеросклеротическая бляшка левой нисходящей артерии) (I21.0).
Осложнения основного заболевания: Фибрилляция желудочков сердца
(клинически). Острое общее венозное полнокровие. Отек легких и
головного мозга.
Реанимационные мероприятия и интенсивная терапия: ИВЛ
(…суток), операция трахеостомии (дата), пункция и катетеризация
левой подключичной вены (дата). Гематома мягких тканей в области
левой подключичной ямки (размеры), пристеночный красный тромб в
левой подключичной вене.
Сопутствующие заболевания: Отдаленные последствия нарушения
мозгового кровообращения (год): бурая киста (диаметр) в подкорковых
ядрах левого полушария (I69.4). Атеросклероз артерий головного
мозга (2-я степень, II стадия, стеноз до 40% левой средней мозговой
артерии), аорты (3-я степень, IV стадия). Субсерозная фибромиома
матки.
29.
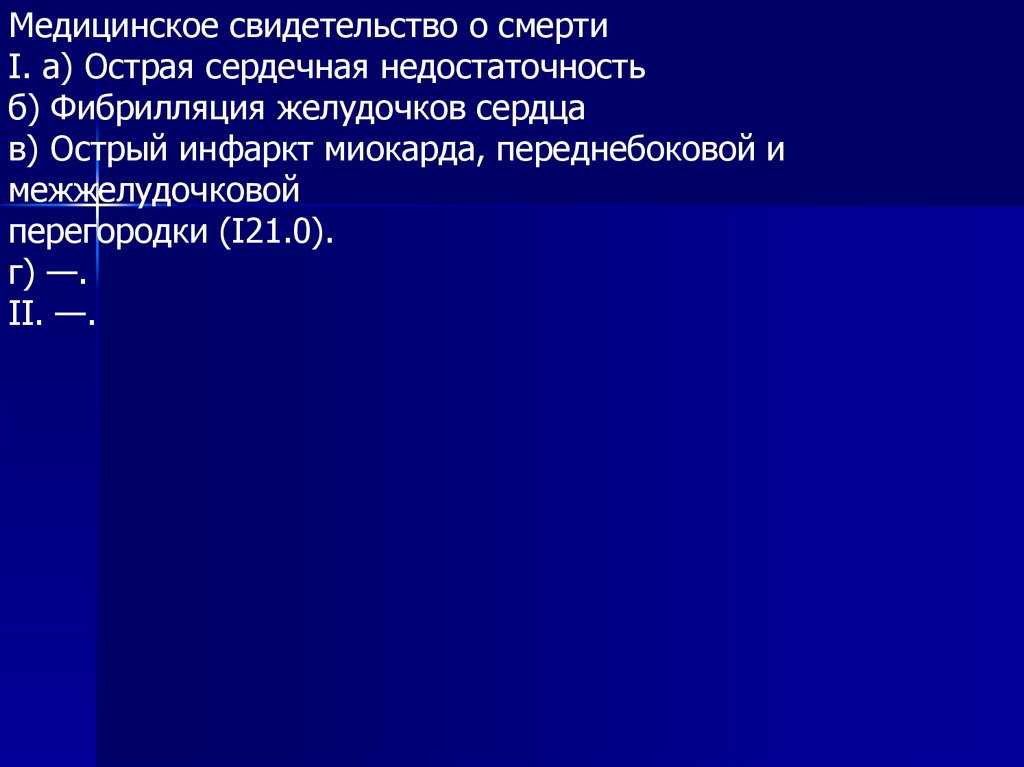
Медицинское свидетельство о смертиI. а) Острая сердечная недостаточность
б) Фибрилляция желудочков сердца
в) Острый инфаркт миокарда, переднебоковой и
межжелудочковой
перегородки (I21.0).
г) —.
II. —.
30.
Единые требования к формулировке диагнозаРубрика «Сопутствующие заболевания» — это одна или несколько
нозологических единиц, которые в данное время (в ходе последнего
эпизода оказания медицинской помощи, при наступлении
летального исхода) не были непосредственно (этиологически,
патогенетически) связаны с основным заболеванием и, в случае
летального исхода, не принимали участия в танатогенезе
При этом по поводу сопутствующих заболеваний могли
производиться определенные лечебно-диагностические
мероприятия
Сопутствующие заболевания могут иметь осложнения (например,
ХПН при хроническом пиелонефрите), но не могут иметь
смертельных осложнений
Сопутствующие заболевания, поскольку они не способствуют смерти,
не имеют причинно-следственной связи с основным заболеванием, не
могут быть ассоциированы с причиной смерти, в статистике причин
смерти не используются, и потому в медицинское свидетельство о
смерти не выносятся.
31.
Патологоанатомический диагнозОсновное заболевание. Пневмония: пневмококковая (St.
pneumonia – бактериологическое исследование, дата),
долевая, с поражением нижней доли правого легкого и
правосторонним фибринозным плевритом (J13).
Осложнения основного заболевания. Фибринозный
перикардит. Отек легких.
Сопутствующие заболевания. Постинфарктный
кардиосклероз. Хронический калькулезный холецистит в
стадии ремиссии. Хронический индуративный панкреатит в
стадии ремиссии. Лейомиома тела матки.
Медицинское свидетельство о смерти
Часть I: а) Острая дыхательная недостаточность.
б) Пневмония нижнедолевая, вызванная St. pneumonia [J13]
в) —.
г) —.
Часть II: —.
32.
Патологоанатомический диагнозОсновное заболевание: Диффузный мелкоочаговый кардиосклероз.
Стенозирующий атеросклероз коронарных артерий сердца (3-я
степень, IV стадия, стеноз преимущественно устья правой артерии до
80%) (I25.1).
Осложнения основного заболевания: Миогенная дилатация полостей
сердца. Хроническое общее венозное полнокровие: бурая индурация
легких, мускатная печень, цианотическая индурация почек, селезенки.
Отек легких.
Сопутствующие заболевания: Хронический калькулезный холецистит в
стадии ремиссии. Атеросклероз аорты (3-я степень, IV стадия),
артерий головного мозга (2-я степень, II стадия, стеноз
преимущественно передней и средней правых мозговых артерий до
30%). Старческая эмфизема легких.
Медицинское свидетельство о смерти
Часть I. а) Хроническая сердечно-сосудистая недостаточность.
б) Диффузный мелкоочаговый кардиосклероз (I25.1).
в) —.
г) —.
Часть II. —.
33.
Заключительный клинический и патологоанатомическийдиагнозы — всегда развернутые, комплексные, включающие
все известные в данном конкретном случае клиниколабораторные (для патологоанатомического диагноза, прежде
всего, — морфологические) и другие данные
Хирургические операции и лечебно-диагностические
манипуляции (их перечень с указанием времени проведения и
др.) указываются вместе с патологическими процессами (в тех
же рубриках), по поводу которых они производились
Не следует употреблять словосочетание «Состояние после
… (оперативного вмешательства, манипуляции и др.)», а
должно быть указано полное наименование (из медицинской
карты больного) той или иной операции, медицинской
манипуляции или процедуры и дата их проведения.
Необходимо рассматривать оперативные вмешательства как прямые
последствия хирургического заболевания, и, в соответствии с
требованиями МКБ-10, считать послеоперационными все
осложнения, возникшие в течение 4-х недель после хирургического
вмешательства
34.
35.
36.
ЯТРОГЕНИИВ настоящее время термин ятрогении,
согласно МКБ-10, понимается как любые
нежелательные или неблагоприятные последствия
профилактических, диагностических и лечебных
вмешательств либо процедур, которые приводят к
нарушениям функций организма, ограничению
привычной деятельности, инвалидизации или
смерти; осложнения медицинских мероприятий,
развившееся в результате как ошибочных, так и
правильных действий врача.
37.
38.
С точки зрения закона единственное основание дляуголовной ответственности — состав преступления,
предусмотренного Уголовным кодексом. В каждом
случае, который называют «врачебной ошибкой» (с
юридической точки зрения это очень широкое
понятие), необходимо определить наличие или
отсутствие состава преступления.
В УК РФ наиболее близкие статьи, касающиеся
медицинской деятельности, когда речь идёт о
врачебной ошибке:
ст.109 (причинение смерти по неосторожности);
ст.118 (причинение тяжкого или средней тяжести
вреда здоровью по неосторожности);
ст.124 (неоказание помощи больному).
39.
Не следует забывать о том, что 3-я категориярасхождения диагнозов часто стоит на грани
врачебного преступления, за которое врач несет
уголовную ответственность. Поэтому очень часто при
ошибках такого характера родственники умерших
подают жалобы, и по ним проводятся либо
административное, либо уголовное расследование.
40.
Медицинский работник не подлежит уголовнойответственности, если он в своей работе
руководствовался обычаями медицинской практики
(проверенными практикой непреложными истинами
медицинской профессии, общепризнанными и
общепринятыми правилами медицины, изложенными
в источниках информации либо передаваемыми
устно или наглядно между коллег по профессии).
41.
42.
43.
44.
В основу кодирования (шифровки) ятрогенныхпатологических процессов в соответствии с
требованиями МКБ-10 положен принцип двойного
кодирования с учетом как характера (сущности)
патологического процесса (коды I-XIX классов), так и
причины развития ятрогении («внешней причины»,
коды XX класса).
45.
T81.2. Случайный прокол или разрыв при выполнении процедуры, не классифицированный в другихрубриках
Y60. Случайный порез,укол,перфорация или кровотечение при выполнении хирургической и
терапевтической процедуры
Y60.0. При проведении хирургической операции
Y60.1. При проведении инфузии и трансфузии
46.
T88.6. Анафилактический шок, обусловленный патологической реакцией наадекватно назначенное и правильно примененное лекарственное средство
Y41.1. Антимикобактериальные препараты
A15.0. Туберкулез легких, подтвержденный бактериоскопически с наличием или
отсутствием роста культуры
47.
J70.1. Хронические и другие легочные проявления, вызванные радиациейY88.2. Последствия несчастных случаев, связанных с применением медицинского
оборудования в диагностических и терапевтических целях
48.
T81.0. Кровотечение и гематома, осложняющие процедуру, не классифицированные в другихрубриках
Y60.1. При проведении инфузии и трансфузии
49.
T88.4. Безуспешная или трудная интубацияY65.3. Неправильное положение эндотрахеальной трубки при даче наркоза
50.
ПРАВИЛА СОПОСТАВЛЕНИЯ (СЛИЧЕНИЯ)ЗАКЛЮЧИТЕЛЬНОГО КЛИНИЧЕСКОГО И
ПАТОЛОГОАНАТОМИЧЕСКОГО ДИАГНОЗОВ
Правила формулировки заключительного
клинического и патологоанатомического диагнозов, а
также их сличения едины для врачейпатологоанатомов и лечащих врачей. Сличение
заключительного клинического и
патологоанатомического диагнозов проводится по
всем рубрикам: по основному заболеванию,
осложнениям и сопутствующим заболеваниям.
51.
Понятия «совпадение» или «расхождение»заключительного клинического и
патологоанатомического диагнозов применимы
только для сличения рубрик «Основное
заболевание» (или «Комбинированное основное
заболевание»). При этом сопоставляются все
нозологические формы, указанные в составе
комбинированного основного заболевания. Если
любое из них не распознано при жизни или имела
место его гипердиагностика, выставляется
расхождение диагнозов. При изменении очередности
перечисления нозологических форм в рубрике
«Комбинированного основного заболевания» в
патологоанатомическом диагнозе, по сравнению с
заключительным клиническим диагнозом,
выставляется совпадение диагнозов.
52.
Сличение диагнозов по другим его рубрикам («Осложнениямосновного заболевания», «Сопутствующим заболеваниям»)
проводится отдельно, представляет собой самостоятельный
статистический анализ и при несовпадении не фиксируется
как расхождение диагнозов. При сличении диагнозов
учитывается только тот заключительный диагноз, который
вынесен на титульный лист медицинской карты стационарного
больного (истории болезни) или указан как заключительный в
карте амбулаторного умершего больного.
53.
Нерубрифицированные или со знаком вопросаклинические диагнозы не позволяют провести их
сличение с патологоанатомическим, что
рассматривается как расхождение диагнозов по II
категории (субъективные причины - неправильные
формулировка или оформление клинического
диагноза).
54.
Расхождением диагнозов следует считать несовпадениеосновного заболевания (любой из конкурирующих,
сочетанных или фоновых нозологических единиц):
1. по нозологическому принципу, то есть по сущности и
характеру патологического процесса;
2. по локализации;
3. по этиологическому признаку.
Расхождение диагнозов выставляется также и при
неправильной формулировке заключительного клинического
диагноза, когда:
1. заключительный клинический диагноз не рубрифицирован;
2. заключительный клинический диагноз сформулирован
редуцированно, лишен логики, не отражает
последовательности событий и не информативен;
3. заключительный клинический диагноз сформулирован с
использованием терминов и формулировок, не имеющих
аналогов в Международной классификации болезней,
вследствие чего не поддается кодированию.
55.
При расхождении диагнозов указывают категориюрасхождения (категория диагностической ошибки) и
причину расхождения (одну из групп
объективных и субъективных).
Категории расхождения диагнозов указывают как на
объективную возможность или невозможность
правильной прижизненной диагностики, так и
на значение диагностической ошибки для исхода
заболевания.
56.
I категория расхождения диагнозов – в данноммедицинском учреждении правильный диагноз был
невозможен, и диагностическая ошибка (нередко
допущенная во время предыдущих обращений
больного за медицинской помощью) уже не
повлияла в данном медицинском учреждении на
исход болезни. Причины расхождения диагнозов по
I категории всегда объективные.
57.
Например, в клинику по скорой помощи поступил больной 65 лет вбессознательном состоянии. Родственники сообщили, что он
страдал гипертонической болезнью. Клиническое обследование, в
том числе пункция спинномозгового канала и консультация
невропатолога, позволили заподозрить кровоизлияние в головной
мозг. Были проведены необходимые мероприятия в соответствии с
поставленным диагнозом, однако они оказались неэффективными,
и через 18 ч после поступления в реанимационное отделение
больной умер. На секции обнаружен рак легкого с метастазами в
головной мозг и с кровоизлиянием в область метастаза. Налицо
расхождение диагнозов. Но можно ли винить в этом врачей?
Разумеется, нельзя. Они сделали все возможное, чтобы установить
основное заболевание, но в сложных условиях в связи с тяжелым
бессознательным состоянием больного смогли установить лишь
локализацию патологического процесса, обусловившего
клиническую симптоматику, и пытались спасти больного. Это
расхождение диагнозов 1-й категории по нозологии, причины
расхождения объективные — тяжесть состояния больного и
краткость пребывания его в клинике.
58.
II категория расхождения диагнозов – в данноммедицинском учреждении правильный диагноз был
возможен, однако диагностическая ошибка,
возникшая по субъективным причинам,
существенно не повлияла на исход заболевания.
59.
Например, в клинику поступает больная 82 лет с диагнозом "подозрениена рак желудка". При поступлении в клинику у нее исследовали кровь,
мочу, сняли ЭКГ и установили наличие хронической ишемической болезни,
сделали рентгеноскопию желудка, но четких данных за наличие опухоли
не получили и решили через несколько дней повторить исследование, но
не сделали этого. Тем не менее, рак желудка почему-то сомнений не
вызывал и больную практически больше не обследовали. На 60-й день
пребывания в клинике больная умерла, и ей был поставлен клинический
диагноз "рак тела желудка, метастазы рака в печень". На секции
действительно обнаружен небольшой рак, но фундального отдела
желудка, без метастазов, и, кроме того, обширный инфаркт миокарда
стенки левого желудочка, 3-дневной давности. Следовательно, имеют место
конкурирующие заболевания — рак желудка и острый инфаркт миокарда.
Нераспознавание одного из конкурирующих заболеваний является расхождением
диагнозов, так как каждое из конкурирующих заболеваний могло явиться
причиной смерти. Учитывая возраст и состояние больной, ей вряд ли можно было
бы проводить радикальное оперативное лечение рака желудка — гастрэктомию,
наложение пищеводно-кишечного анастомоза. А инфаркт миокарда следовало
лечить, и лечение могло оказаться эффективным, хотя утверждать это нельзя.
Таким образом, имеет место 2-я категория расхождения клинического и
патологоанатомического диагнозов по конкурирующему заболеванию, но причина
расхождения субъективная — недостаточное обследование больной, хотя для
этого были все условия.
60.
III категория расхождения диагнозов – в данноммедицинском учреждении правильный диагноз был
возможен, и диагностическая ошибка повлекла за
собой ошибочную врачебную тактику, т.е. привела
к недостаточному (неполноценному) или
неверному лечению, что сыграло решающую роль
в смертельном исходе заболевания.
Причины расхождения диагнозов по III категории
всегда субъективные.
61.
Например, в клинике лежит больной с диагнозом интерстициальной пневмонии, носимптоматика заболевания в чем-то отличается от типичной для этого
заболевания, проводимое лечение успеха не приносит. Приглашают консультантафтизиатра, который заподозрил туберкулез легких и назначил целый ряд
диагностических исследований, в том числе кожные туберкулиновые пробы,
повторные исследования мокроты и томографическое исследование правого
легкого. Однако лечащий врач выполнил только одну рекомендацию — направил
мокроту на анализ, получил отрицательный результат и больше мокроту не
исследовал. А остальные рекомендации вообще не выполнил, так как был занят
другими делами, но продолжал проводить неэффективное лечение. Между тем
больной через 3 нед после консультации фтизиатра быстро "отяжелел" и вскоре
умер. В клиническом диагнозе в качестве основного заболевания была поставлена
"интерстициальная пневмония нижней и средней долей правого легкого". На
секции обнаружена туберкулезная казеозная пневмония правого легкого,
явившаяся причиной выраженной интоксикации и смерти больного. В данном
случае неправильная диагностика, причем без объективных причин, привела к
неправильному неэффективному лечению и к смерти больного. В то же время,
если бы были выполнены рекомендации консультанта фтизиатра, диагноз можно
было бы поставить правильно, перевести больного во фтизиатрическую клинику,
где было бы целенаправленно проведено специальное лечение. Таким образом,
это расхождение диагнозов 3-й категории, где неправильная клиническая
диагностика привела к неправильному лечению и фатальному исходу заболевания.
Причина диагностической ошибки носит субъективный характер, и стала
возможной в результате недостаточного обследования больного и невыполнения
рекомендаций консультанта.
62.
В случае расхождения диагнозовдолжны быть указаны категория и причина
расхождения, а при совпадении
диагнозов, но нераспознанных смертельном
осложнении или сопутствующих
заболеваниях - причины диагностических ошибок.
Это заключение выносится
патологоанатомическим отделением (бюро) на
заседание соответствующих клинико-экспертных
комиссий по изучению летальных исходов, на
клинико-анатомические конференции
63.
Окончательное клинико-экспертное заключение покаждому конкретному летальному исходу
принимается только коллегиально, клиникоэкспертной комиссией или клинико-анатомической
конференцией. В случае несогласия врачапатологоанатома или другого специалиста с
заключением комиссии, это фиксируется в протоколе
заседания, и вопрос передается в вышестоящую
комиссию. На основе коллегиального
(комиссионного) решения в исключительных случаях
допускается переквалификация случаев расхождения
(или совпадения) клинического и
патологоанатомического диагнозов в категорию
совпадения (или, соответственно, расхождения).
64.
Причины расхождения диагнозов подразделяют надве группы – объективные и субъективные:
1. Объективные причины:
тяжесть состояния больного: диагностические
процедуры полностью или частично были
невозможны, т.к. их проведение могло ухудшить
состояние больного;
кратковременность пребывания больного в
медицинской организации;
трудность диагностики заболевания: использован
весь спектр имеющихся методов диагностики, но
диагностические возможности данной медицинской
организации, атипичность и стертость проявлений
болезни, редкость данного заболевания не
позволили поставить правильный диагноз.
65.
2. Субъективные причины:недостаточное обследование больного;
недоучёт клинических, анамнестических данных;
неправильная трактовка лабораторных и других
методов обследования;
недоучёт или переоценка заключения врачейконсультантов;
неправильное построение или оформление
заключительного клинического диагноза.
66.
Примеры заключительных клинических диагнозов67.
Примеры патологоанатомических диагнозов68.
69.
70.
71.
72.
73.
74.
75.
76.
НОВООБРАЗОВАНИЯПри формулировке диагноза используются общие принципы и
требования МКБ-10, изложенные выше. Основным заболеванием (в т.ч. в
составе комбинированного основного заболевания), становится
новообразование, только если оно действительно явилось первоначальной
причиной смерти. В других случаях новообразование указывают как
сопутствующее заболевание.
При онкологических заболеваниях важно дифференцировать
поражения органов кровообращения, дыхания, пищеварения и т.д.,
развившиеся в результате паранеопластических синдромов и в
терминальном периоде заболевания (нарушения свертываемости крови и
др.), и самостоятельные болезни этих органов, совпавшие с ними по
времени (нозологические единицы из группы ишемических болезней
сердца и др.). Например, инфаркт миокарда в первом случае следует
указать в рубрике «Осложнения» для новообразования (при
гиперкоагуляционном синдроме с тромбозом коронарной артерии), во
втором – в рубрике комбинированного основного заболевания, как
нозологическую единицу из группы ишемических болезней сердца и
первоначальную причину смерти онкологического больного.
77.
78.
79.
80.
81.
82.
83.
84.
85.
86.
87.
88.
89.
90.
91.
Правила оформления медицинскогосвидетельства о смерти
92.
Медицинское свидетельство о смерти по форме N 106/у08 выдается для обеспечения государственной регистрациисмерти и для государственного статистического учета.
Медицинское свидетельство выдается медицинскими организациями
независимо от их организационно-правовой формы: больничными
учреждениями, диспансерами, амбулаторно-поликлиническими
учреждениями, центрами, учреждениями охраны материнства и
детства и лицами, занимающимися частной медицинской практикой.
Медицинское свидетельство заполняется врачами. В отдаленно
расположенных структурных подразделениях медицинской
организации (фельдшерско-акушерский пункт (ФАП), амбулатория,
участковая больница и других), не имеющих врача, медицинское
свидетельство может оформляться фельдшером или акушеркой.
Государственная регистрация смерти производится органом ЗАГС по
последнему месту регистрации умершего (ей), месту наступления
смерти, месту обнаружения тела умершего (ей) или по месту
нахождения медицинской организации, выдавшей документ о
смерти.
93.
Порядок выдачи медицинского свидетельства о смертиМедицинское свидетельство выдается членам семьи, а при их отсутствии
близким родственникам умершего (ей) или законному представителю
умершего (ей), а также правоохранительным органам по их требованию,
после подписи получателя на корешке медицинского свидетельства. Корешок
остается в медицинской организации или у частнопрактикующего врача.
В случае смерти в медицинской организации выдача трупа без медицинского
свидетельства запрещается.
Медицинское свидетельство выдается с пометкой «окончательное»,
«предварительное», «взамен предварительного» или «взамен
окончательного». Медицинское свидетельство с отметкой «предварительное»
выдается в случаях, когда для установления или уточнения причины смерти
необходимо произвести дополнительные исследования. Невозможность
установления рода смерти или других обстоятельств к моменту выдачи
медицинского свидетельства не является основанием для задержки выдачи
предварительного медицинского свидетельства.
После получения результатов лабораторных исследований и других
необходимых сведений в срок не позднее чем через 45 дней после
установления причины смерти судебно-медицинский эксперт или врачпатологоанатом составляют новое медицинское свидетельство «взамен
предварительного» или «взамен окончательного».
94.
В случае если было выдано медицинское свидетельство с пометкой«окончательное», но в дальнейшем выявилась ошибка в причине смерти,
следует заполнить новое медицинское свидетельство «взамен
окончательного».
При выдаче медицинского свидетельства «взамен предварительного» или
«взамен окончательного» ставится номер и указывается дата выдачи
предыдущего медицинского свидетельства.
Медицинские свидетельства «взамен предварительного» и «взамен
окончательного» используются для статистической разработки причин
смерти.
Запрещается оформление медицинского свидетельства заочно, без
личного установления врачом (фельдшером, акушеркой) факта смерти.
Медицинское свидетельство может быть заполнено врачом, установившим
смерть при отсутствии подозрения на насильственную смерть только на
основании осмотра трупа, если умерший (ая) наблюдался (ась), лечился
(ась) по поводу известного заболевания.
Медицинское свидетельство подписывает руководитель медицинской
организации, в которой произошла смерть или проводилось вскрытие.
Заверяется медицинское свидетельство круглой печатью медицинской
организации или частнопрактикующего врача.
95.
Медицинское свидетельство о смерти являетсядокументом особой важности. Чистые бланки этих
свидетельств имеют типографский номер,
брошюруются по 20 экземпляров, а их корешки
хранятся не менее 3-х лет.
В медицинских свидетельствах о смерти указывается
и шифруется (в соответствии с кодами МКБ-10) только
причина смерти, она же именуется первоначальной
причиной смерти, что соответствует основному
заболеванию. Непосредственная причина смерти
(смертельное осложнение основного заболевания) и
состояния приведшие к ней также указываются в этом
документе, но не кодируются.
96.
Порядок оформления этого документаследующий:
пункт № 18 медицинского свидетельства о
смерти под римской цифрой I имеет 4
подрубрики – а), б), в), г).
Заполнение подрубрик производится в
последовательности, обратной
заключительному клиническому или
патологоанатомическому диагнозам.
97.
В подрубрику а) вписывают непосредственнуюпричину смерти (смертельное осложнение). В
подрубрику б) - состояние, приведшее к
непосредственной причине смерти. В подрубрике в)
- последней, указывается первоначальная причина
смерти (основное заболевание), напротив которого, в
специально напечатанной графе, указывают код
нозологической формы по МКБ-10. Позиция г) при
смерти от заболевания не отмечается, поскольку в эту
подрубрику вписывают внешние причины смерти при
травмах и отравлениях. В позицию, отмеченную
римской цифрой II, вписывают второе заболевание
при комбинированном основном диагнозе
(конкурирующее, сочетанное, фоновое) или одно из
важнейших сопутствующих заболеваний:
98.
В некоторых случаях (при выдаче документа наосновании осмотра трупа или записей в медицинской
документации) непосредственная причина смерти
неизвестна или ее не удается установить, также, как и
состояние, приведшее к развитию непосредственной
причины смерти, а иногда и то и другое вместе.
Нередко основное заболевание без видимых
осложнений приводит к смерти. В таких случаях в
пункте 18 медицинского свидетельства о смерти
заполняют две или одну позицию, при этом пропуски в
строчках (подрубриках) не допускаются. Иногда
первоначальную причину смерти, при отсутствии
других данных, врач вынужден записывать в
подрубрику а) с указанием кода МКБ-10. При этом
другие подрубрики остаются незаполненными.
99.
Например, в случае смерти от инфаркта миокарда,медицинское свидетельство о смерти может иметь (в
зависимости от имеющейся объективной
информации) различный вид:
1) I. а) Гемотампонада полости перикарда.
б) Разрыв сердца.
в) Трансмуральный инфаркт миокарда передней
стенки (I 21.0)
II. Гипертоническая болезнь.
2). I. а) Отек легких.
б) Трансмуральный инфаркт миокарда передней
стенки (I 21.0).
3). I. а) Инфаркт миокарда
(I 21.9).
100.
В отношении принципа двойного кодирования,следует отметить, что иногда при системных или
генерализованных поражениях (имеющих важное
медицинское или социальное значение), кодируют и
патологию органа, обусловившего наступление смерти
и само заболевание, вызвавшее поражение данного
органа.
101.
В этом случае основное заболевание кодируется сознаком + (как приорететный код), а поражение органа
(*) - как подчиненный код основного заболевания,
например:
1). I. а) Хроническая почечная недостаточность
б) Диабетический гломерулосклероз (N 08.3)*
в) Инсулинозависимый сахарный диабет (Е
10.2) +
2). I. а) Острая сердечная недостаточность
б) Острый миокардит (I 41.2)*
в) Болезнь Шагаса. Острая форма ( В 57.0) +
102.
Записи в медицинских свидетельствах о смертидолжны полностью совпадать с соответствующими
записями в медицинской документации
(заключительном клиническом и
патологоанатомическом диагнозах, заключении о
причине смерти и др.). Несоответствие записей в этих
документах могут иметь негативные юридические
последствия.
103.
104.
105.
106.
107.
Рецидив опухолиПо отношению к рецидивам опухолей единые терминологические
оценки до сих пор не достигнуты.
Различают рецидив онкологического заболевания в целом и рецидив
опухоли на месте бывшего новообразования через какой-либо срок
после радикального оперативного, лучевого или другого лечения. При
некоторых видах новообразований (лимфогранулематозе,
хорионэпителиоме, семиноме и др.), когда возможна длительная
ремиссия в результате комбинированной или консервативной терапии,
возобновление заболевания трактуется как рецидив. Развитие
метастазов через различные сроки после излечения первичной
опухоли обозначается как прогрессирование заболевания. При этом
метастаз локализуется вне зоны операции или полей облучения в
отдаленных лимфатических узлах и паренхиматозных органах (печень,
легкие, почки и др.) или проявляется в виде диссеминации опухоли по
серозным оболочкам.
На протяжении первых двух лет после лечения установить истинную
причину прогрессирования опухолевого процесса (рецидив или
метастаз) бывает сложно. В этих случаях повторно возникшее
новообразование, независимо от места появления, чаще расценивают
как рецидив.










































































































 medicine
medicine








