Similar presentations:
Педиатрия, как наука о здоровом и больном ребенке
1.
Педиатрия как наука оздоровом и больном
ребенке.
Периоды детского возраста.
2.
План лекции:Педиатрия как наука о
здоровом и больном
ребенке.
Основные исторические
этапы развития педиатрии
Периоды детского
возраста.
Новорожденный ребенок.
Пограничные состояния
периода
новорожденности.
3.
Педиатрия как наука о здоровом ибольном ребенке.
Педиатрия (от греч. Paidos –
дитя, iatreia – врачевание)
выделилась в
самостоятельную отрасль
медицины в середине ХIХ
века.
По современным
представлениям
ПЕДИАТРИЯ изучает
закономерности развития
детей, причины и механизмы
заболеваний, методы их
диагностики, лечения и
предупреждения.
4.
Основные исторические этапыразвития педиатрии в России.
1 период. До ХIХ века
считали, что ребенок – это
взрослый в миниатюре и что
болезни детей ничем не
отличаются от болезней
взрослого. Детей лечили
вначале монахи, бабкиповитухи, цирюльники, затем
– акушеры и терапевты.
2 период. Середина ХIХ века 1917 год. Создаются детские
больницы и клиники,
появляются специалистыпедиатры, начинают
преподавать педиатрию в
медицинских вузах. Медицина
носит частный характер.
5.
3 период. 1917- 1991 годы, т. е.Советский период. Охрана
здоровья детей носит
государственный характер.
Бурное развитие как медицины
вообще, так и педиатрии.
4 период. Постсоветский.
После распада СССР
здравоохранение в России
осталось государственным.
6.
Обязательное медицинское страхование (ОМС) – один из наиболееважных элементов системы социальной защиты населения в части охраны
здоровья и получения необходимой медицинской помощи в случае
заболевания.
Сразу следует разграничить понятия обязательного и добровольного
медицинского страхования.
Добровольное медицинское страхование позволяет гражданам получать
дополнительные медицинские или иные услуги, не предусмотренные
программой обязательного медицинского страхования. Они могут
включать в себя определенное число посещений врача, госпитализацию в
стационар и др.
Таким образом, участвуя в добровольном медицинском страховании,
гражданин лично принимает участие в формировании страховой
программы, то есть определяет виды и объем услуг, которые она
подразумевает, выбирает медицинские учреждения, в которых он хотел
бы обслуживаться. При заключении договора добровольного
медицинского страхования страхователь уплачивает страховой взнос,
который дает ему право в течение срока действия полиса получать
медицинское обслуживание по выбранной программе без внесения
дополнительной платы.
7.
В России обязательное медицинское страхование являетсягосударственным и всеобщим для населения. Это означает, что
государство в лице своих законодательных и исполнительных органов
определяет основные принципы организации обязательного
медицинского страхования, устанавливает тарифы взносов, круг
страхователей и создаёт специальные государственные фонды для
аккумуляции взносов на обязательное медицинское страхование.
Всеобщность ОМС заключается в обеспечении всем гражданам равных
гарантированных возможностей получения медицинской, лекарственной
и профилактической помощи в размерах, устанавливаемых
государственными программами обязательного медицинского
страхования.
Нормативно-законодательными актами, в которых заложены правовые
основы системы ОМС являются Конституция РФ, Закон РФ «О
медицинском страховании граждан в Российской Федерации» от 28.06.91
г. № 1499-1, ежегодно утверждаемая Правительством РФ Программа
государственных гарантий обеспечения граждан РФ бесплатной
медицинской помощью, Типовые правила обязательного медицинского
страхования.
8.
Медицинское обслуживание в рамкахобязательного медицинского страхования
предоставляется в соответствии с базовыми и
территориальными программами обязательного
медицинского страхования, разрабатываемыми
на уровне Федерации в целом и в субъектах
Федерации. Утверждённая постановлением
Правительства РФ от 11.09.98 г. №1096
Базовая программа ОМС граждан России
содержит основные гарантии, предоставляемые
застрахованным в рамках ОМС на бесплатной
основе.
9.
К ним относятся:скорая медицинская помощь при состояниях, угрожающих жизни или
здоровью гражданина или окружающих его лиц, вызванных внезапными
заболеваниями, обострениями хронических заболеваний, несчастными
случаями, травмами и отравлениями, осложнениями беременности и при
родах;
амбулаторно-поликлиническая помощь, включая проведение мероприятий
по профилактике, диагностике и лечению заболеваний как в поликлинике,
так и на дому;
стационарная помощь при острых заболеваниях и обострениях
хронических болезней, отравлениях и травмах, требующих интенсивной
терапии, круглосуточного медицинского наблюдения и изоляции по
эпидемиологическим показаниям; при патологии беременности, родах и
абортах, при плановой госпитализации в целях проведения лечения и
реабилитации, требующих стационарного режима.
10.
Принципы организации лечебнопрофилактической помощи детям .Участковотерриториальный
принцип.
Преемственность.
Бесплатность.
Общедоступность.
Плановость.
Профилактическая
направленность.
11.
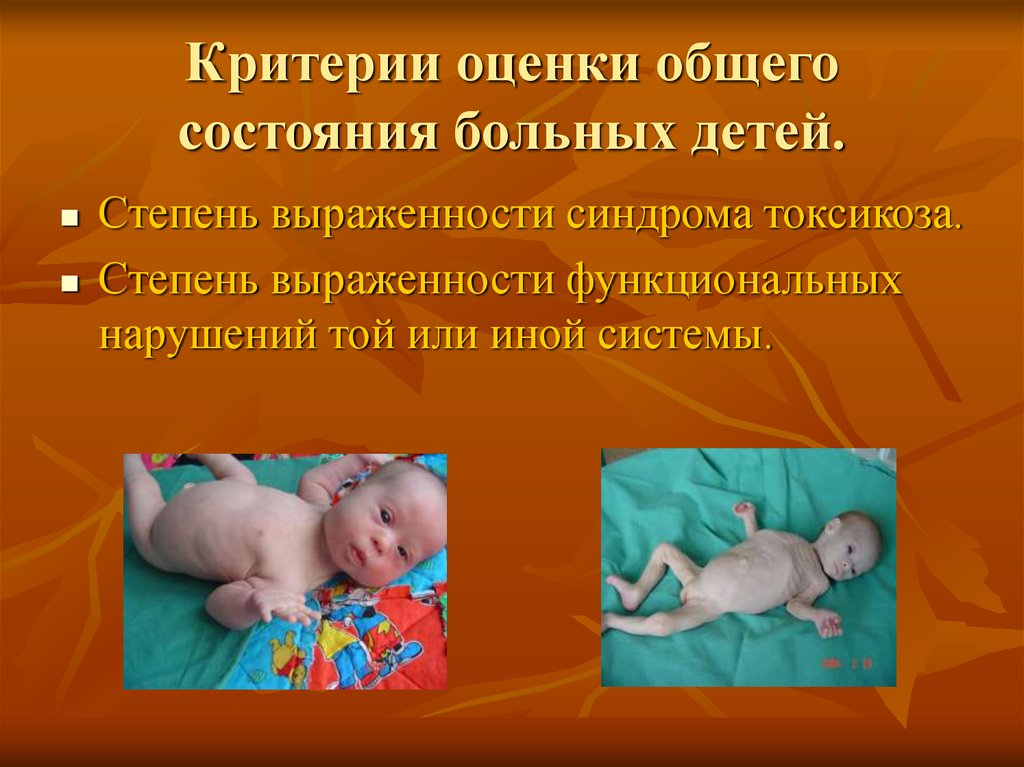
Критерии оценки общегосостояния больных детей.
Степень выраженности синдрома токсикоза.
Степень выраженности функциональных
нарушений той или иной системы.
12.
Характеристики общего состояния пациента1.
2.
3.
4.
5.
Удовлетворительн
ое
средней тяжести
тяжелое
крайне тяжелое
терминальное
(агональное)
состояние
1
2
4
3
5
13. Периоды детского возраста
Внутриутробный этап:Фаза эмбрионального
развития (до 8 недель).
Фаза плацентарного
развития (с 8 недель
до рождения)
14. Периоды детского возраста
Внеутробный этапПериод новорожденности
(неонатальный) –
от рождения до 28 суток:
ранний неонатальный – до 7
суток;
поздний неонатальный – 828 суток.
15.
Период грудного возраста– от 28 суток до 1 года.
16.
Период молочныхзубов:
1. Преддошкольный от 1 года до 3 лет,
2. Дошкольный – от 3
до 6-7 лет.
3. Младший школьный
возраст или период
отрочества – от 6-7
до 12 лет.
17. Юность
4) препубертатный10 - 12 лет (девочки), 12
– 14 лет (мальчики)
5) пубертатный
12 - 14 лет (девочки), 14
– 16 лет (мальчики)
6) Пост пубертатный
14 - 18 лет (девочки), 16
- 20 лет (мальчики)
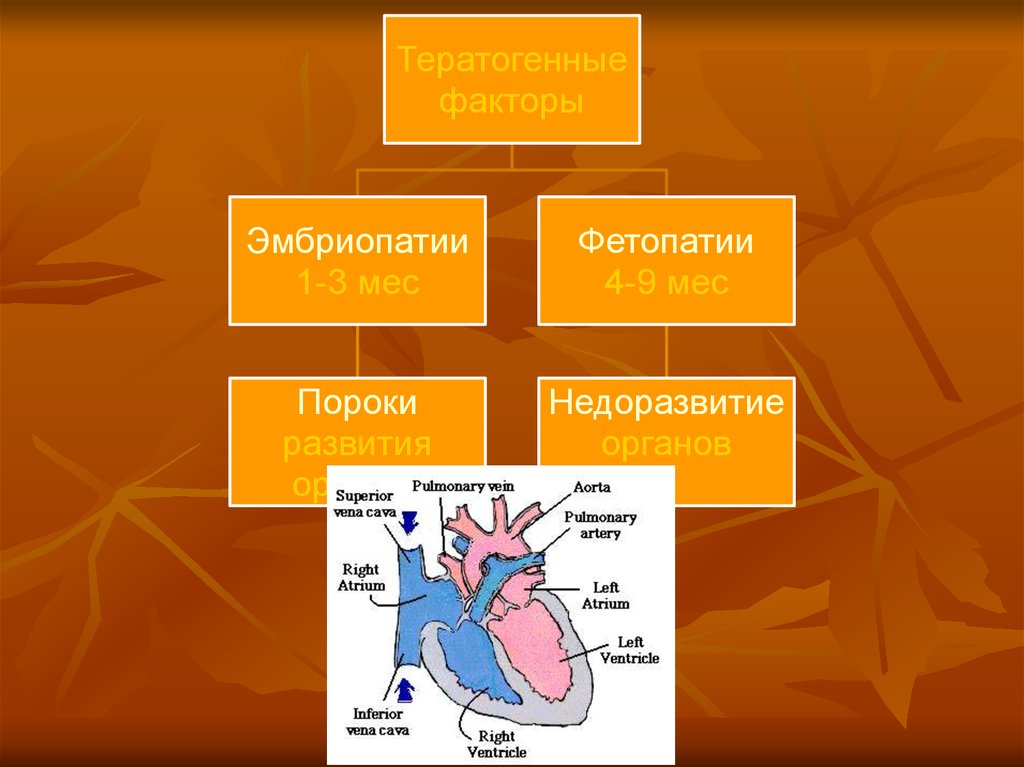
18. Тератогенные факторы
Экзогенные факторыЭндогенные факторы
Ассоциация экзогенных и эндогенных факторов
Экзогенные факторы:
Физические (радиация, магнитное поле, вибрация)
Химические (плохая экология, курение,
наркотики,алькоголь, фармокологические препараты
Биологические (вирусы, микробы)
Эндогенные факторы:
- мутация генов
- Хромосомные абберации (номер, структура)
19.
Тератогенныефакторы
Эмбриопатии
1-3 мес
Фетопатии
4-9 мес
Пороки
развития
органов
Недоразвитие
органов
20. Пограничные состояния периода новорожденности:
Состояния, отражающие процессприспособления (адаптации) к новым
условиям жизни, называются
переходными (пограничными,
транзиторными, физиологическими)
состояниями.
21.
Доношенный родившихся в сроки от38-й до 40-й недели
беременности
Недоношенный родившихся между 28-й
и 38-й неделями
беременности
Переношенный - с
признаками
перезрелости,
родившихся после 40-й
недели беременности и
позже.
новорожденный
22.
Понятие о зрелостиноворожденного ребенка
.
Зрелость
новорожденного –
это готовность
органов и систем
родившегося плода
к новому для него
внеутробному
существованию
23.
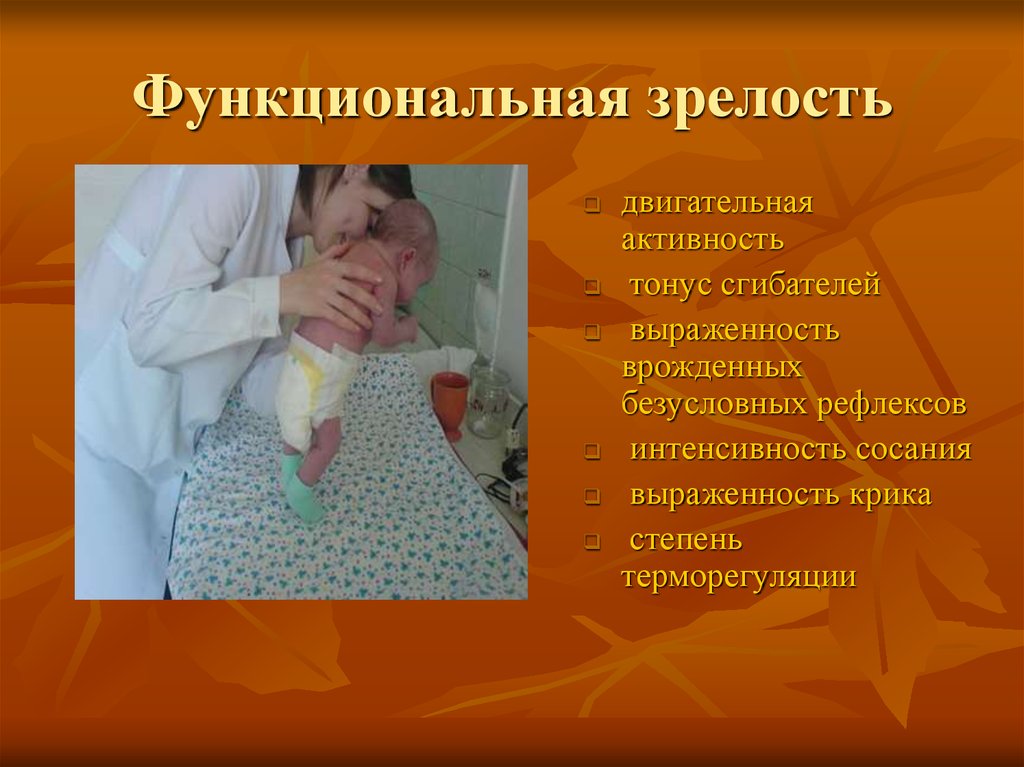
Функциональная зрелостьдвигательная
активность
тонус сгибателей
выраженность
врожденных
безусловных рефлексов
интенсивность сосания
выраженность крика
степень
терморегуляции
24.
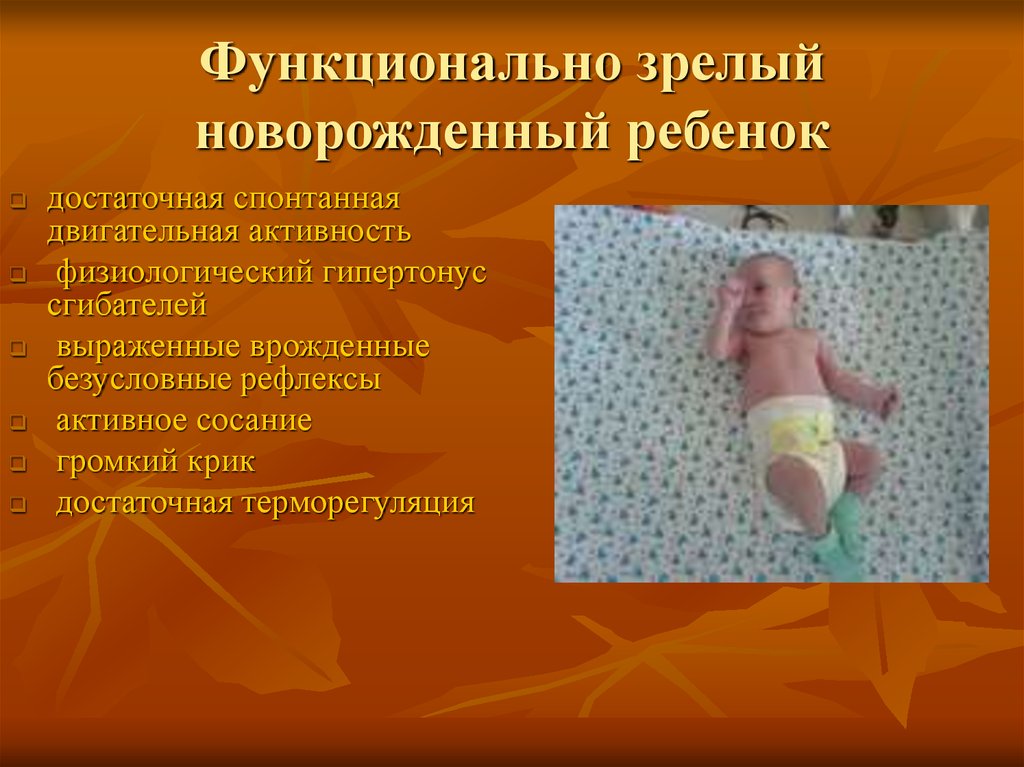
Функционально зрелыйноворожденный ребенок
достаточная спонтанная
двигательная активность
физиологический гипертонус
сгибателей
выраженные врожденные
безусловные рефлексы
активное сосание
громкий крик
достаточная терморегуляция
25.
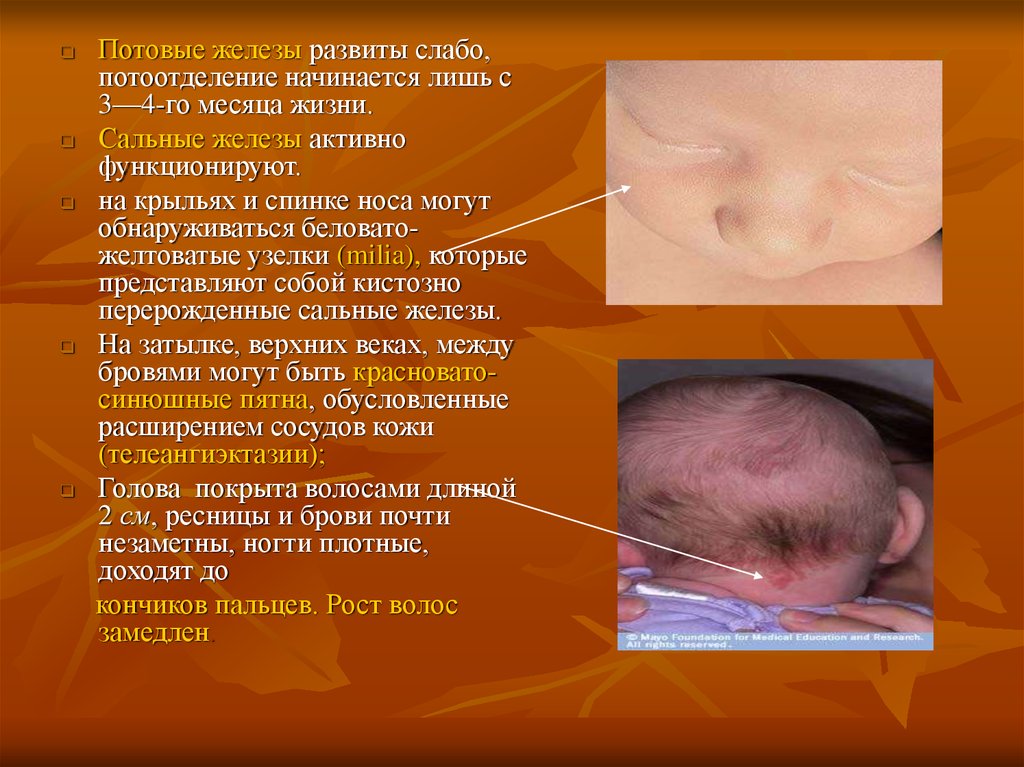
Потовые железы развиты слабо,потоотделение начинается лишь с
3—4-го месяца жизни.
Сальные железы активно
функционируют.
на крыльях и спинке носа могут
обнаруживаться беловатожелтоватые узелки (milia), которые
представляют собой кистозно
перерожденные сальные железы.
На затылке, верхних веках, между
бровями могут быть красноватосинюшные пятна, обусловленные
расширением сосудов кожи
(телеангиэктазии);
Голова покрыта волосами длиной
2 см, ресницы и брови почти
незаметны, ногти плотные,
доходят до
кончиков пальцев. Рост волос
замедлен.
26.
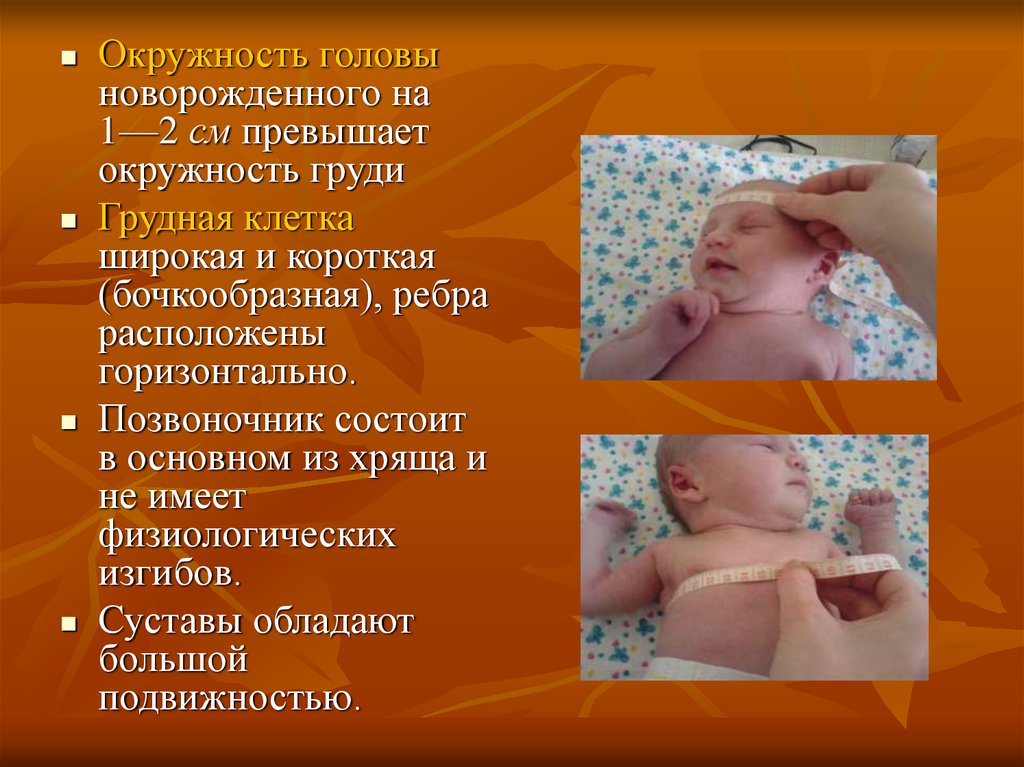
Окружность головыноворожденного на
1—2 см превышает
окружность груди
Грудная клетка
широкая и короткая
(бочкообразная), ребра
расположены
горизонтально.
Позвоночник состоит
в основном из хряща и
не имеет
физиологических
изгибов.
Суставы обладают
большой
подвижностью.
27.
Оценка состояния новорожденного пошкале Апгар
Оцениваются пять показателей:
окраска кожных покровов
характер дыхательных
движений
особенности крика
частоты сердцебиений
мышечный тонус
рефлекторные реакции.
Для определения состояния здоровья ребенка после рождения используется 10-балльная
шкала, предложенная в 1953 году австралийской исследовательницей Вирджинией Апгар.
28.
Шкала АпгарПризнаки
0 баллов
1 балл
2 балла
Пульс
Отсутствует
Менее 100
уд./мин
Дыхание
Отсутствует
Медленное,
нерегулярное
Мышечны
й тонус
Слабый
Сгибает
Активно
ручки и ножки двигается
Рефлексы
(реакция
на катетер
в носу)
Отсутствует
Цвет кожи
Гримасы
Более 100
уд./мин
Хорошее, крик
Чихает,
кашляет,
отталкивает
Синюшный, Нормальный,
Нормальный по
бледный
но синюшные всему телу
ручки и ножки
29.
Оценка состояния новорожденного пошкале Апгар
Каждый параметр
оценивается в пределах от
0 до 2 баллов.
Дыхание - высший балл - 2
Деятельность сердца - 2
Розовая окраска кожи – 2
Нормальные рефлексы – 2
Мышечный тонус - 2 балла.
При ухудшении показателей
оценку снижают
30.
Оценка состояния новорожденного пошкале Апгар
Первый раз состояние
ребенка определяют
после рождения,
спустя 1 минуту после
рождения и через 5
минут оценку
повторяют.
Как правило, она выше
- 8-10 баллов.
31.
Оценка состояния новорожденного пошкале Апгар
Суммарная оценка от 8
до 10 баллов означает
удовлетворительное
состояние ребенка.
Только 15 детей из 100
имеют при этом
оценку 10 баллов.
32.
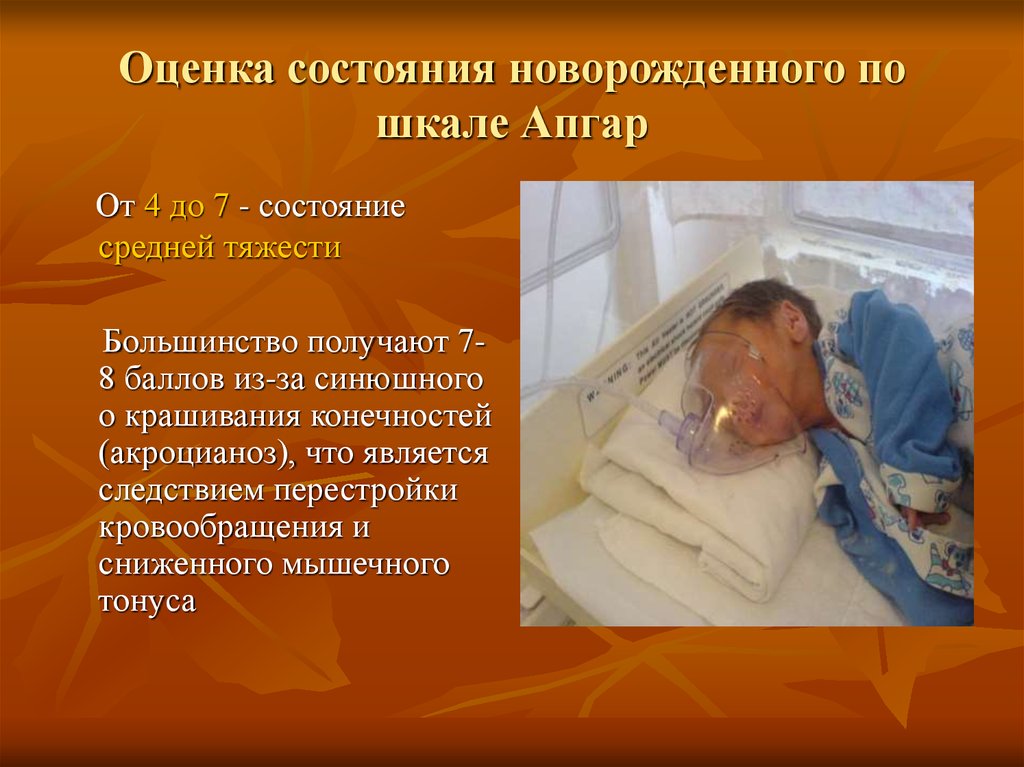
Оценка состояния новорожденного пошкале Апгар
От 4 до 7 - состояние
средней тяжести
Большинство получают 78 баллов из-за синюшного
о крашивания конечностей
(акроцианоз), что является
следствием перестройки
кровообращения и
сниженного мышечного
тонуса
33.
Оценка состояния новорожденного пошкале Апгар
От 1 до 3 – тяжелое
состояние малыша
34.
Пограничные состоянияноворожденного ребенка
транзиторная
(физиологическая) потеря
первоначальной массы тела
простая и токсическая
эритема
транзиторная
(физиологическая) желтуха
транзиторное нарушение
теплового баланса,
половой (гормональный) криз
мочекислый инфаркт и др.
35.
Транзиторная гипервентиляциявысокая частота дыхания (до 60 в 1 мин)
периодическое дыхание по типу “гасп” – глубокий
вдох и затрудненный выдох
легкие заполняются воздухом и освобождаются от
жидкости
закрываются шунты между большим и малым
кругами кровообращения
36.
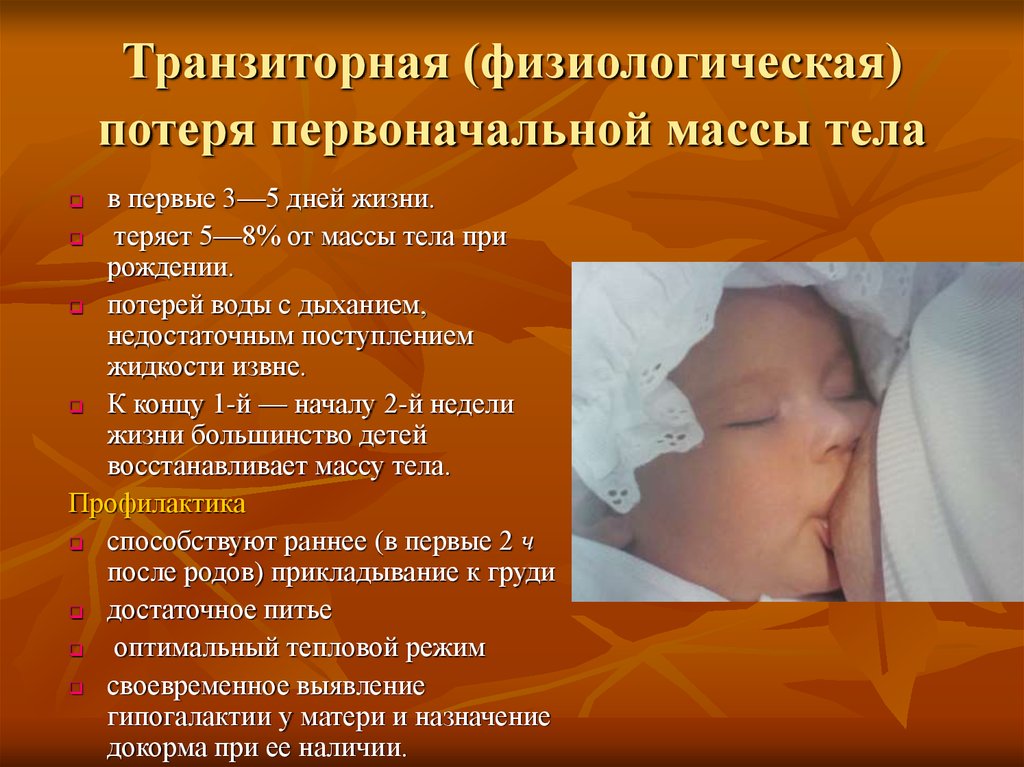
Транзиторная (физиологическая)потеря первоначальной массы тела
в первые 3—5 дней жизни.
теряет 5—8% от массы тела при
рождении.
потерей воды с дыханием,
недостаточным поступлением
жидкости извне.
К концу 1-й — началу 2-й недели
жизни большинство детей
восстанавливает массу тела.
Профилактика
способствуют раннее (в первые 2 ч
после родов) прикладывание к груди
достаточное питье
оптимальный тепловой режим
своевременное выявление
гипогалактии у матери и назначение
докорма при ее наличии.
37.
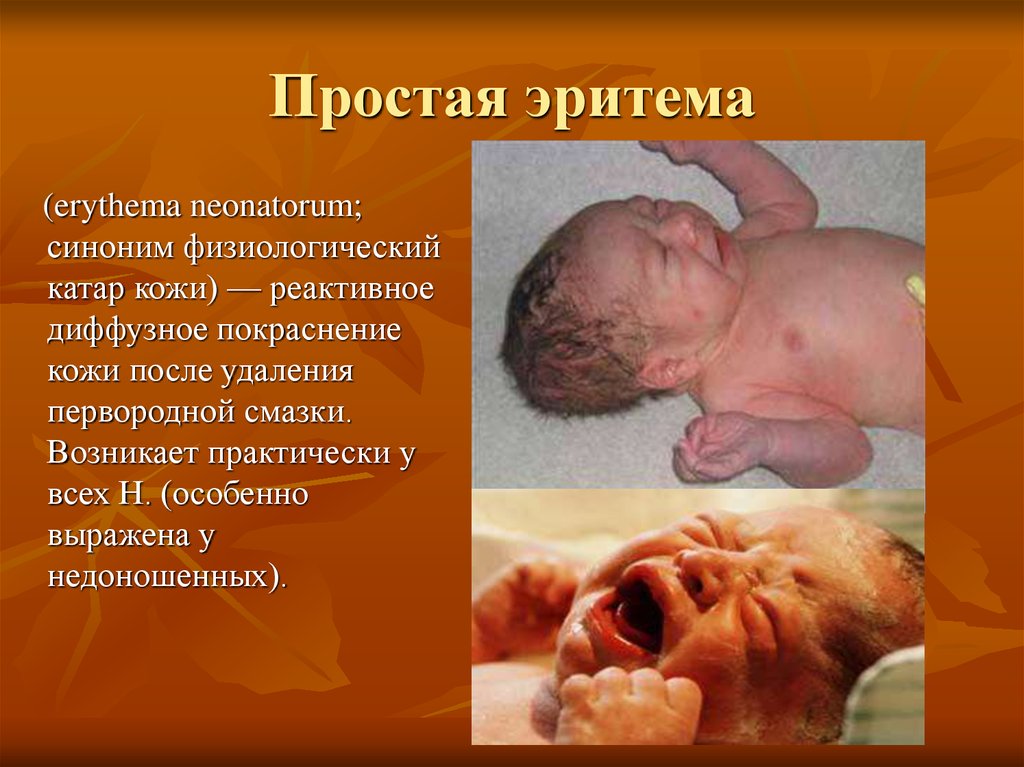
Простая эритема(erythema neonatorum;
синоним физиологический
катар кожи) — реактивное
диффузное покраснение
кожи после удаления
первородной смазки.
Возникает практически у
всех Н. (особенно
выражена у
недоношенных).
38.
Токсическая эритемаПоявление на коже красных пятен
Иногда с папулами и пузырьками в центре
Располагаются чаще группами в области разгибательных
поверхностей конечностей, вокруг суставов, на груди, ягодицах, реже
на лице, животе
Возникает примерно у 20—30% новорожденных на 2—5-й день
жизни и через 2—3 дня угасает.
Температура тела обычно нормальная, состояние не нарушено. Иногда
ребенок становится беспокойным, могут возникать учащение стула,
небольшое увеличение периферических лимфатических узлов,
печени, селезенки, эозинофилия.
Лечение в легких случаях не назначают.
При обильной сыпи, беспокойстве ребенка показано дополнительное
питье 5% раствора глюкозы, изотонического раствора хлорида натрия,
препараты кальция.
39.
Транзиторная (физиологическая) желтухаповышенное разрушение эритроцитов
повышенное образование билирубина
незрелость ферментных систем печени
(низкая активность фермента
глюкуронил-трансферазы)
повышенное поступления непрямого
билирубина из кишечника
желтушное окрашивание кожи (а
иногда и склер, видимых слизистых
оболочек) появляется на 2—3-й день
жизни
стул и моча обычной окраски
продолжительность желтухи не более
10 дней
лечение не требуется
40.
Транзиторное нарушениетеплового баланса
транзиторная лихорадка: температура тела повышается до
38,5—39,5° и выше, возникают беспокойство, жажда,
сухость слизистых оболочек. Ребенка следует на некоторое
время освободить от пеленок, обтереть спиртом, обильно
поить 5% раствором глюкозы и изотоническим раствором
хлорида натрия (до 100—150 мл в сутки).
В ряде случаев, через 30—60 мин после рождения,
отмечается транзиторная гипотермия — быстрое снижение
температуры тела. Для профилактики этого состояния Н.
необходимо укутать в стерильную подогретую пеленку и
поместить на пеленальный стол под источник лучистого
тепла.
41.
Половой (гормональный) кризНагрубание молочных желез
(с 3—4-го дня),
десквамативный
вульвовагинит, кровянистые
выделения из влагалища.
Максимальное увеличение
желез наблюдается обычно на
7—8-й день жизни.
Лечение не требуется.
При значительном
нагрубании на молочные
железы накладывают нетугую
стерильную сухую повязку,
иногда компресс с
камфорным маслом.
При инфицировании
молочных желез может
развиться мастит.
мастит
42.
Десквамативный вульвовагинитХарактерны обильными слизистыми сероватобеловатого цвета выделениями из половой щели у
девочек, которые появляются обычно в первые 3
дня жизни, продолжаются 1—3 дня и
самостоятельно исчезают.
Отмечается у большинства девочек.
Лечение не требуется.
Причиной их является десквамация пролиферативного
эндометрия в ответ на быстрое снижение в крови
новорожденной уровня эстрогенов. Источником их служит
плацента, а также яичники плода, синтезирующие в
последнем триместре внутриутробной жизни эстрогены в
незначительном количестве.
43.
Мочекислый инфарктобусловлен нарушением обмена мочевой кислоты и
отложением кристаллов ее солей в почечных канальцах и
собирательных трубочках мозгового вещества почек
наблюдается практически у всех новорожденных на 1-й
неделе жизни.
моча может становиться желто-кирпичной, мутноватой. В
ней увеличено содержание мочевой кислоты, иногда
обнаруживаются гиалиновые и зернистые цилиндры,
эпителий, лейкоциты.
44. Транзиторные особенности фунции почек
Ранняя неонатальная олигурия –отмечается в первые 3 дня жизни у всех
здоровых новорожденных.
Альбуминурия.
45. Транзиторная полицитемия (эритроцитоз)
Встречается у небольшой части (2-5%) здоровыхноворожденных первых нескольких дней жизни.
Полицитемию диагностируют у новорожденных,
имеющих гематокритное число 0,65 и выше или
гемоглобин 220 г/л и выше.
Указанные показатели достигают максимума к 30
мин.-1 часу, держатся несколько часов и затем
постепенно проходят.
46.
Транзиторный катар кишечника.Расстройство стула, наблюдающееся у всех
новорожденных в середине 1-й недели жизни.
Первородный кал (меконий) – густая, вязкая
масса темно-зеленого цвета выделяется в
течение 1-2-х (реже 3-х) суток. Далее стул
становится более частым, негомогенным по
консистенции (комочки, слизь, жидкая часть) и
по окраске (участки темно-зеленого цвета
чередуются с зелеными, желтыми и
беловатыми), более водянистым, при
микроскопии – слизь, лейкоциты до 30 в поле
зрения, жирные кислоты. Такой стул называют
переходным, а состояние – транзиторным
катаром.
47.
Транзиторная потеря первоначальной массытела.
Средняя масса тела у здоровых новорожденных 33,5 кг. при длине 48-52 см. Максимальная убыль
массы тела отмечается на 3-4 день жизни и
составляет при совместном пребывании матери и
ребенка 1-2% от массы тела при рождении.
Простая эритема (физиологический катар кожи) –
реактивная краснота кожи, возникающая после
удаления первородной смазки. На 2-е сутки
эритема становится наиболее яркой, а к концу 1-й
недели постепенно исчезает.
48.
Физиологическое шелушение кожных покровов –крупнопластинчатое шелушение кожи, возникающее
на 3-5-й день жизни у детей с особенно яркой
эритемой при ее угасании. Чаще бывает на животе и
груди, более обильно у переношенных детей,
лечения не требует.
Родовая опухоль – отек предлежащей части
вследствие гиперемии, проходит самостоятельно в
течение 1-2 дней.
Токсическая эритема – отмечается у 20-30%
новорожденных и возникает на 2-5 день жизни:
эритематозные, слегка плотные пятна с сероватожелтыми папулами и пузырьками в центре,
группами на разгибательных поверхностях
конечностей, на ягодицах, груди, реже на лице и
животе. Их не бывает на ладонях, стопах,
слизистых. Исчезает через 2-3 дня.
49.
Транзиторное нарушение теплового баланса:Транзиторная гипотермия – понижение
температуры тела. При рождении температура
окружающей среды снижается на 12-150 С, что
приводит в первые 30 минут после рождения к
снижению температуры кожи конечностей на
0,30 С, в прямой кишке – на 0,10 С. затем
температура поднимается и через 5-6 часов –
гомойотермия.
Транзиторная гипертермия – на 3-5 дни жизни
у 0,3-0,55% температура может повышаться до
38,5-39,50 С. Ребенок беспокоен, жадно пьет,
сухость слизистых, признаки обезвоживания.
Рекомендуется физическое охлаждение и питье.
50.
Транзиторное кровообращение.Транзиторная гиперфункция желез
внутренней секреции (гипофиза,
надпочечников, щитовидной железы).
Транзиторная недостаточность
паращитовидных желез.
Транзиторный гипотиреоз.
Симпатоадреналовый криз.
Транзиторные особенности обмена веществ:
катаболическая направленность обмена,
активированные гликолиз и липолиз,
транзиторный ацидоз, транзиторная
гипербилирубинемия,…
51. РекомендацииВОЗ
Последовательность действий приосуществлении мед.наблюдения за
здоровым новорожденным в родзале:
1.Сразу после рождения акушерка
выкладывает ребенка на живот матери,
осушивает голову и тело ребенка
предварительно подогретой стерильной
пеленкой, одевает ребенку шапочку и
носочки, накрывает сухой пеленкой и
одеялом.
52.
2.Одновременно неонатолог (акушер-гинеколог)проводит первичную оценку состояния
новорожденного по следующим параметрам:
дыхание, сердцебиение, масса тела и срок
беременности, наличие врожденных пороков
развития и родовых травм.
3. После окончания пульсации пуповины, но не
позднее 1 мин. после рождения акушерка, заменив
стерильные перчатки, пережимает и перерезает
пуповину и перекладывает ребенка на грудь
матери.
4. Акушерка наблюдает за состоянием ребенка и
матери на протяжении их пребывания в родзале.
53.
5. При появлении поискового и сосательногорефлексов акушерка помогает осуществить первое
раннее (30-60 мин) прикладывание ребенка к груди.
6. Через 30 мин. После рождения ребенка акушерка
электронным термометром измеряет
новорожденному температуру тела в аксиллярной
области, записывает результат в карте развития
новорожденного (ф.097/у).
7. После проведения контакта матери и ребенка «глаза
в глаза» (не позднее 1 часа жизни)акушерка после
обработки рук проводит новорожденному
профилактику офтальмии 0,5% эритромициновой
или 1% тетрациклиновой мазью однократно.
54.
8. Контакт «кожа к коже» проводится менее 2 часов вродзале. После контакта акушерка перекладывает
ребенка на согретый пеленальный стол, проводит
обработку и клеммирование пуповины,
антропометрию.
9. Неонатолог (акушер-гинеколог) перед переводом
ребенка и матери в палату совместного пребывания
осуществляет первичный врачебный осмотр
новорожденного по схеме и записывает результат в
карту развития новорожденного.
10. Акушерка одевает ребенку чистые ползунки,
сорочку, шапочку, рукавички. Ребенка с матерью
укрывают одеялом и переводят в палату
совместного пребывания.
55.
10 шагов тепловой цепочки:Теплая родовая комната (операционная):
помещение должно быть чистым, теплым, без
сквозняков, кондиционеров, вентиляторов,
открытых окон и дверей. Оптимальная t = 25-280 С.
Незамедлительное обсушивание ребенка:
сразу после рождения (до пережимания пуповины)
акушерка осушает тело и голову ребенка
стерильными сухими ,предварительно подогретыми
пеленками, выкладывает ребенка на живот матери и
продолжает обсушивание. Затем одевает ребенку
чистые шапочку и носочки, накрывает чистой,
предварительно подогретой пеленкой.
56.
Контакт «кожа к коже»: предупреждаетпотери тепла и способствует колонизации организма
ребенка микрофлорой матери. На груди матери
ребенок накрытый чистой подогретой пеленкой и
общим с матерью одеялом находится до перевода в
палату совместного пребывания, но не менее 2-х
часов. Первое измерение t тела новорожденного
через 30 мин. после родов в аксиллярной области
электронным термометром.
Грудное вскармливание: раннее первое
прикладывание ребенка к груди – в первые 30 мин.
После родов, когда ребенок находится в контакте с
матерью «кожа к коже» при появлении признаков
готовности к началу кормления.
57.
Отложить взвешивание и купание (т.к. ониприводят к потере тепла): Первое купание проводят
дома. Взвешивание и антропометрию проводят после
осуществления контакта «кожа к коже» перед
переводом в палату совместного пребывания.
Правильно одевать ребенка: Тугое пеленание
вредно, т.к. уменьшает эффективность поддержания
тепла, ограничивает движения ребенка и
дыхательные движения. Поэтому ребенка одевают в
чистые ползунки, распашонку, шапочку, носочки и
укывают теплым одеялом.
Круглосуточное совместное пребывание
матери и ребенка: обеспечивает кормление «по
требованию», профилактику гипотермии и
госпитального инфицирования.
58.
Транспортировка в теплых условиях:В
палату совместного пребывания ребенок должен
транспортироваться вместе с мамой. При рождении путем
кесарева сечения – в кювезе или в детской кроватке, укрытый
теплым одеялом.
Реанимация в теплых условиях.
Повышение уровня подготовки и знаний.
59.
За день до рожденияребенок спросил у Бога:
"Я не знаю, что я должен
делать в этом Мире".
Бог ответил:
"Я подарю тебе Ангела,
который всегда будет
рядом с тобой".
"Но я не понимаю его
язык"
"Ангел будет учить тебя
своему языку.
Он будет охранять тебя от
всех бед"
"А как зовут моего
ангела?"
"Неважно как его зовут...
...ты будешь называть его:
MAMA...














































 medicine
medicine








