Similar presentations:
Внебольничная остановка сердца: комплекс кардиопульмональной реанимации на догоспитальном этапе у взрослого пациента
1.
2. ПРОГРАММА СЕМИНАРА
1.2.
3.
4.
5.
Базовая СЛР: теоретическая часть
Демонстрация практических навыков
Отработка практических навыков
Специализированная СЛР: теоретическая
часть
Работа с наркозно – дыхательной,
диагностической аппаратурой;
дефибрилляторами
3. Advanced Life Support (ALS)
ALS – «элементарное поддержание жизни»,комплекс базовых мероприятий СЛР
Аналоги: ALS-B (Basic), BLS
CPR – кардиопульмональная реанимация
4. Основная цель СЛР
Временная поддержка коронорного ицеребрального кровотока, перфузии на
минимально достаточном уровне до
восстановления естественной сердечной
деятельности
5.
ЭТИОЛОГИЯ ВНЕБОЛЬНИЧНОЙКЛИНИЧЕСКОЙ СМЕРТИ
(21175 наблюдений)
Первичная кардиологическая патология 82,4%
Некардиогенная соматическая патология 8,6%
(легочная, церебро- васкулярная, почечная
патология, онкологические заболевания, ЖКК,
ТЭЛА, диабет, эпилепсия и др.)
Внешние повреждающие факторы
-травма
-асфиксия
-утопление
-отравления
-электротравма и др.
3,1%
2,2%
0,5%
1,9%
0,3%
9,0%
6. ПРИЗНАКИ ПРЕКРАЩЕНИЯ ЖИЗНЕДЕЯТЕЛЬНОСТИ
1.Отсутствие сознания
2.
Отсутствие спонтанного дыхания
3.
Отсутствие кровообращения
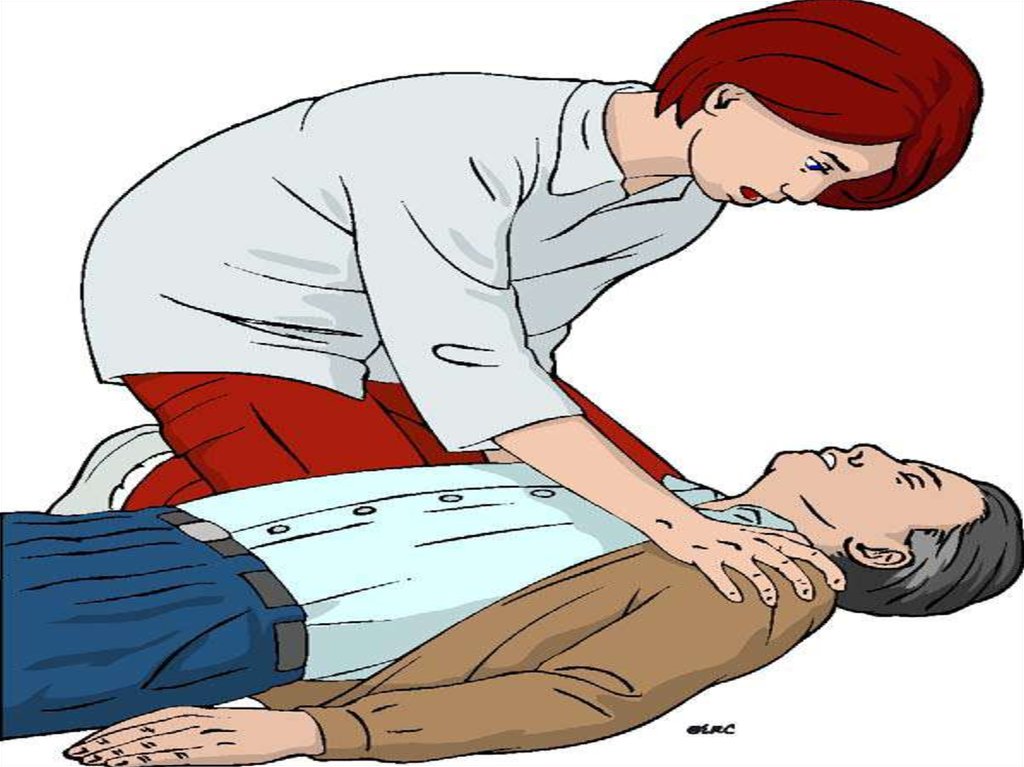
7. ОПРЕДЕЛЕНИЕ СТАТУСА СОЗНАНИЯ
1.2.
3.
Вербальные приемы – громкий окрик
(«здравствуйте», «откройте глаза», «Что с
Вами?»)
Тактильные приемы – энергичное
потряхивание за плечи
Болевые раздражители – компрессия
пальцами мочки уха, центра носогубного
треугольника, точек выхода тройничного
нерва пол скуловыми дугами, грудины
8.
9. СПОНТАННОЕ ДЫХАНИЕ
1.2.
Наличие потока воздуха изо рта/носа
Видимые экскурсии грудной клетки и/или
передней брюшной стенки
10.
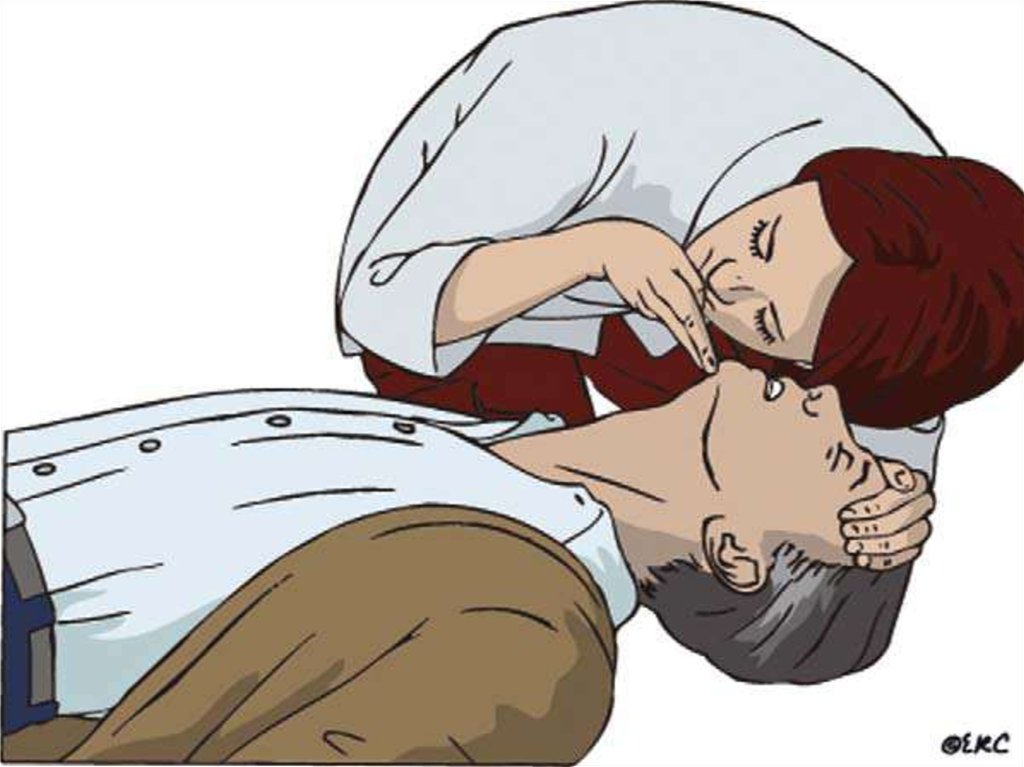
11. КРОВООБРАЩЕНИЕ
1.Определение наличия пульса на сонных
артериях
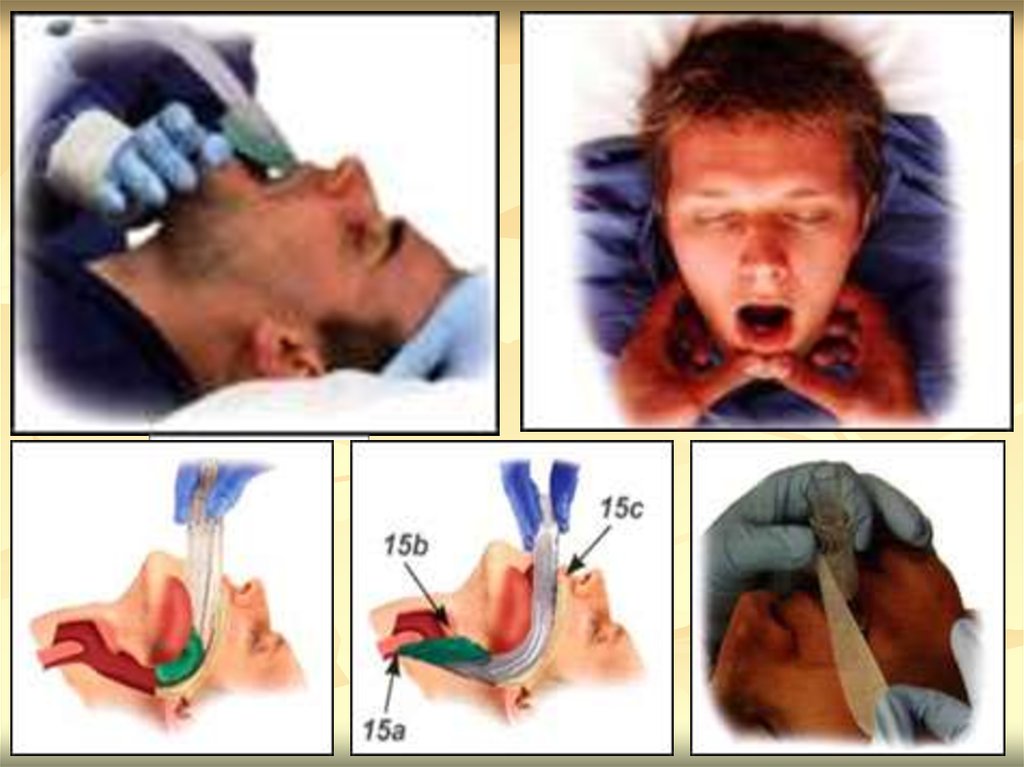
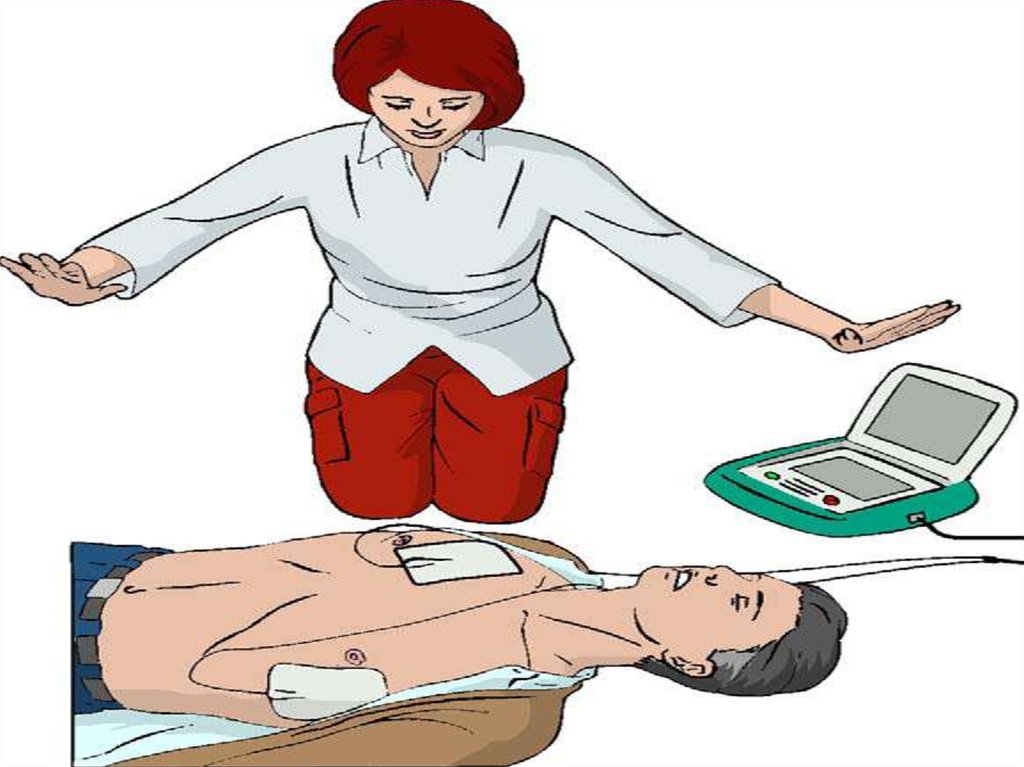
12. ПОСЛЕДОВАТЕЛЬНОСТЬ ДЕЙСТВИЙ ПРИ ДИАГНОСТИКЕ ПРЕКРАЩЕНИЯ ЖИЗНЕДЕЯТЕЛЬНОСТИ
1.2.
3.
4.
Вызвать помощь
Определить отсутствие реакции на раздражители
Проверить наличие спонтанного дыхания
Проверить наличие пульса на сонных артериях
ВРЕМЯ ДИАГНОСТИКИ - НЕ БОЛЕЕ 20 СЕКУНД!
ПРИ ОТСУТСТВИИ сознания, дыхания, пульса - начать СЛР:
30 компрессий грудной клетки
6.
Восстановление проходимости дыхательных путей
(запрокидывание головы, выведение нижней челюсти) + ИВЛ
(2 эффективных вдоха)
Приоритет компрессиям грудной клетки!
При наличии 1 реаниматора или отсутствии навыков/возможности
ИВЛ допустимо проведение только ЗМС!
5.
13.
14. Рекомендациям АНА 2010 по диагностике остановки кровообращения
Для диагностики остановки сердца и началаСЛР достаточно:
1.
Отсутствие сознания
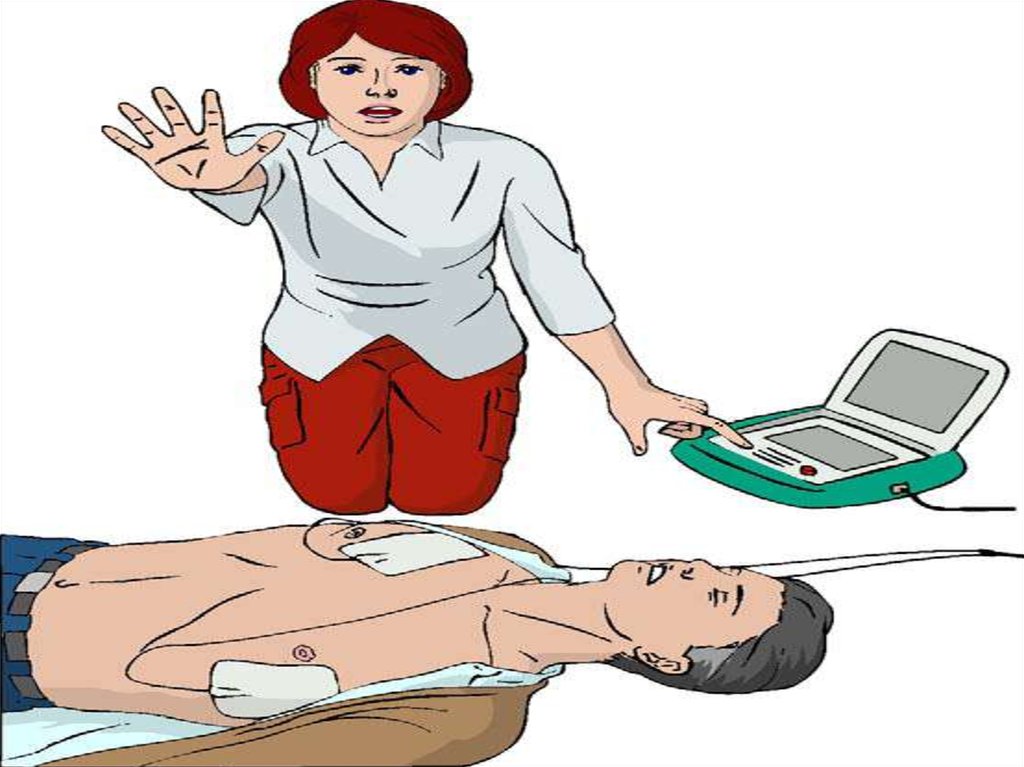
2.
Отсутствие дыхания
Определение пульса на сонных артериях необязательно!
15. Новый комплекс мероприятий по предотвращению смерти взрослых пациентов, рекомендованный AHA
Новый комплекс мероприятий попредотвращению смерти взрослых пациентов,
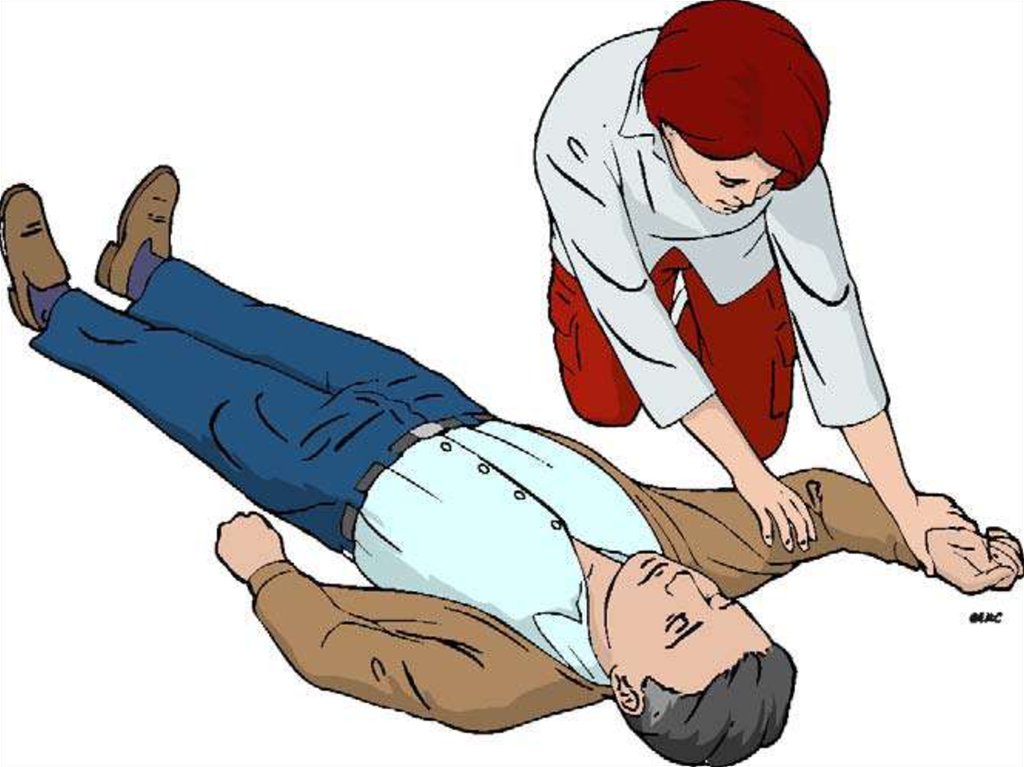
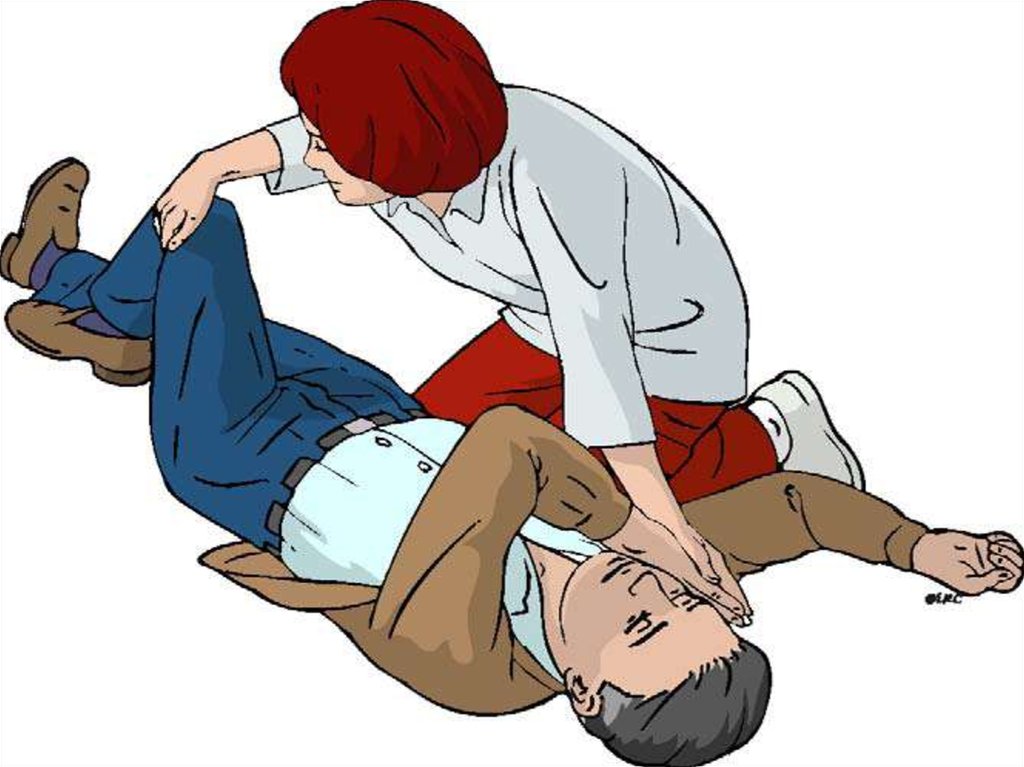
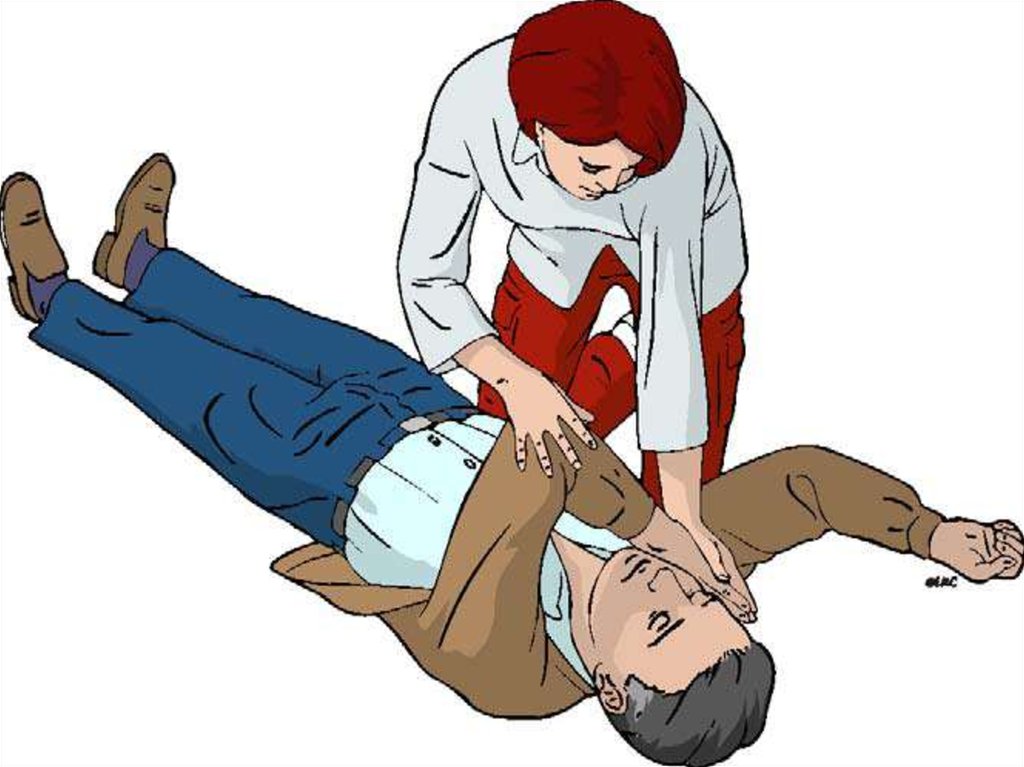
рекомендованный AHA, включает следующие
элементы:
1. Скорейшее распознание остановки сердца и
вызов бригады скорой медицинской помощи
2. Своевременная СЛР с упором на
компрессионные сжатия
3. Своевременная дефибрилляция
4. Эффективная интенсивная терапия
5. Комплексная терапия после остановки сердца
16. Базовые мероприятия СЛР
17.
АЛГОРИТМ ПЕРВИЧНОЙСЕРДЕЧНО-ЛЁГОЧНОЙ
РЕАНИМАЦИИ
DA ––АВТОМАТИЧЕСКАЯ
НАРУЖНЯЯ ДЕФИБРИЛЛЯЦИЯ (AED)
ВОССТАНОВЛЕНИЕ ПРОХОДИМОСТИ
ДЫХАТЕЛЬНЫХ ПУТЕЙ
В–
ИСКУССТВЕННАЯ ВЕНТИЛЯЦИЯ ЛЁГКИХ
С – ИСКУССТВЕННОЕ ПОДДЕРЖАНИЕ КРОВООБРАЩЕНИЯ
18. Соотношение компрессии/вдохи
19.
КОМПЛЕКС ПЕРВИЧНОЙ СЛР• Соотношение вентиляций и компрессий
грудной клетки 2:15 независимо от
количества реаниматоров
Соотношение компрессий грудной клетки и
вентиляций 30:2 независимо от количества
реаниматоров [AHA 2010]
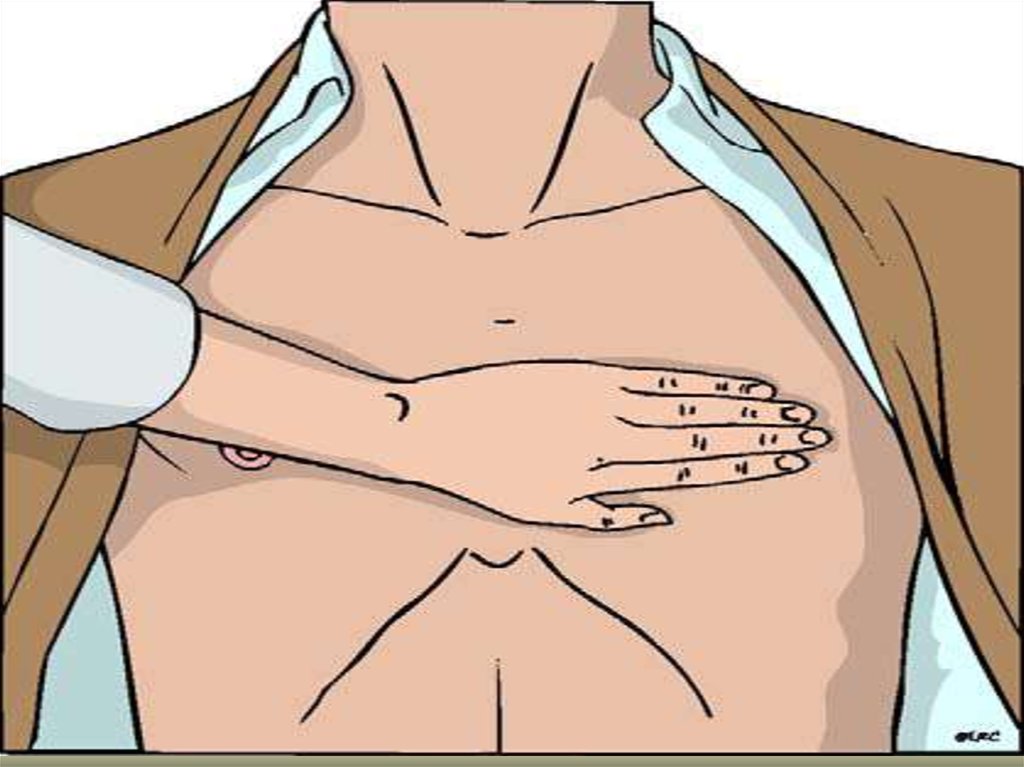
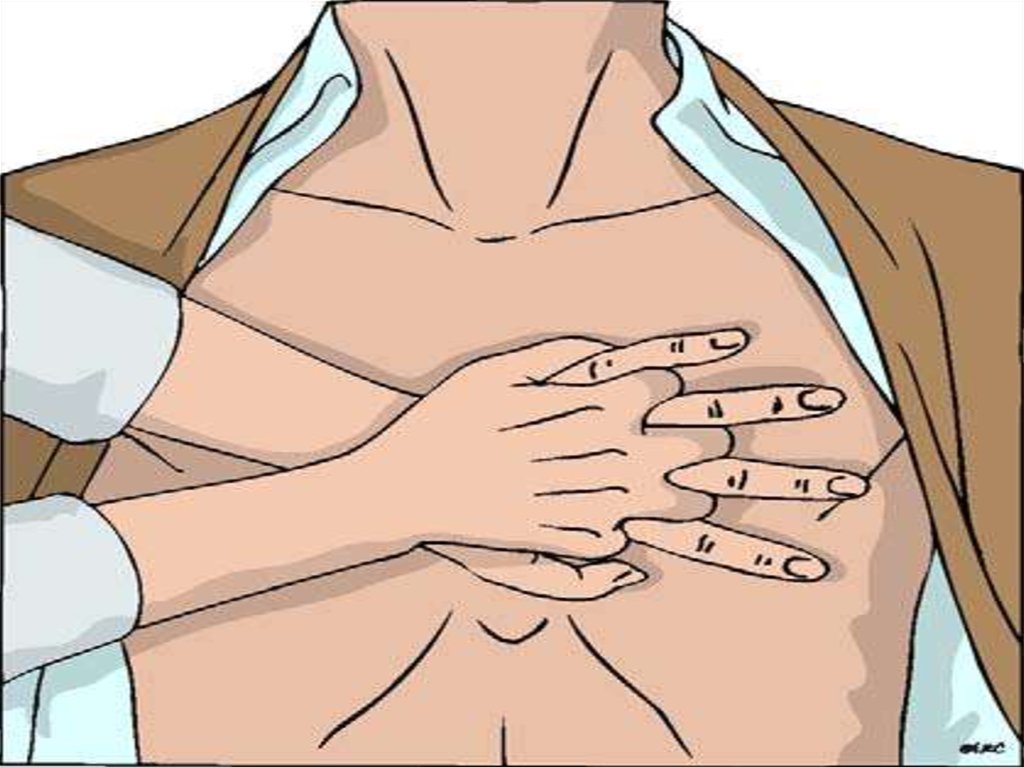
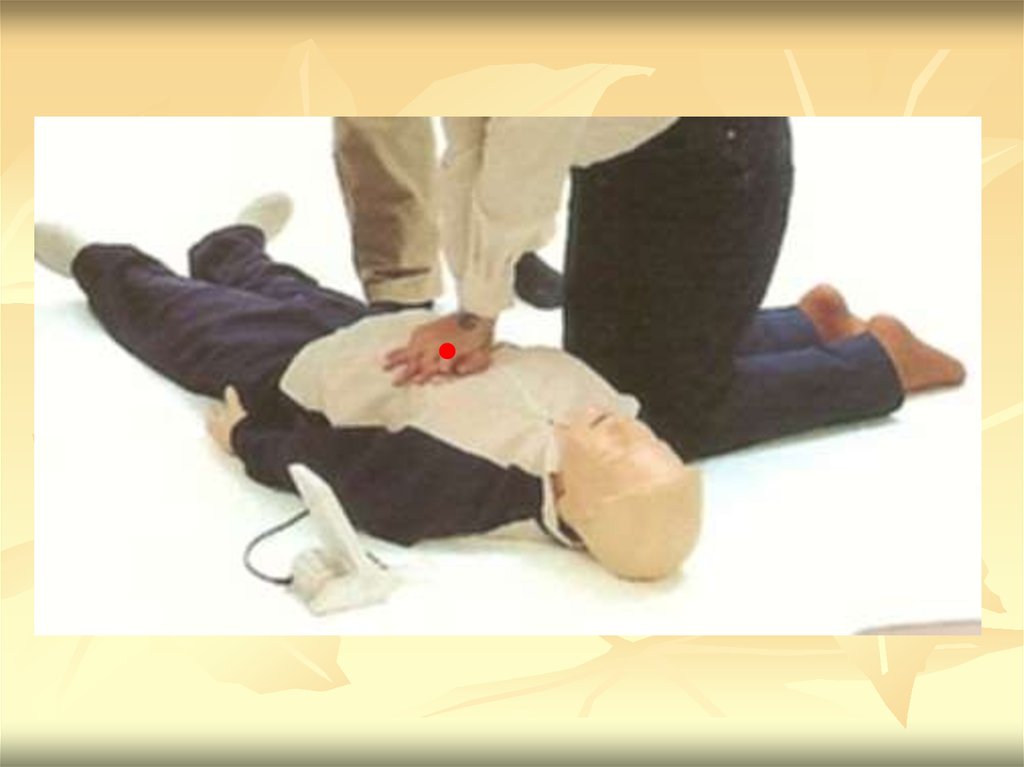
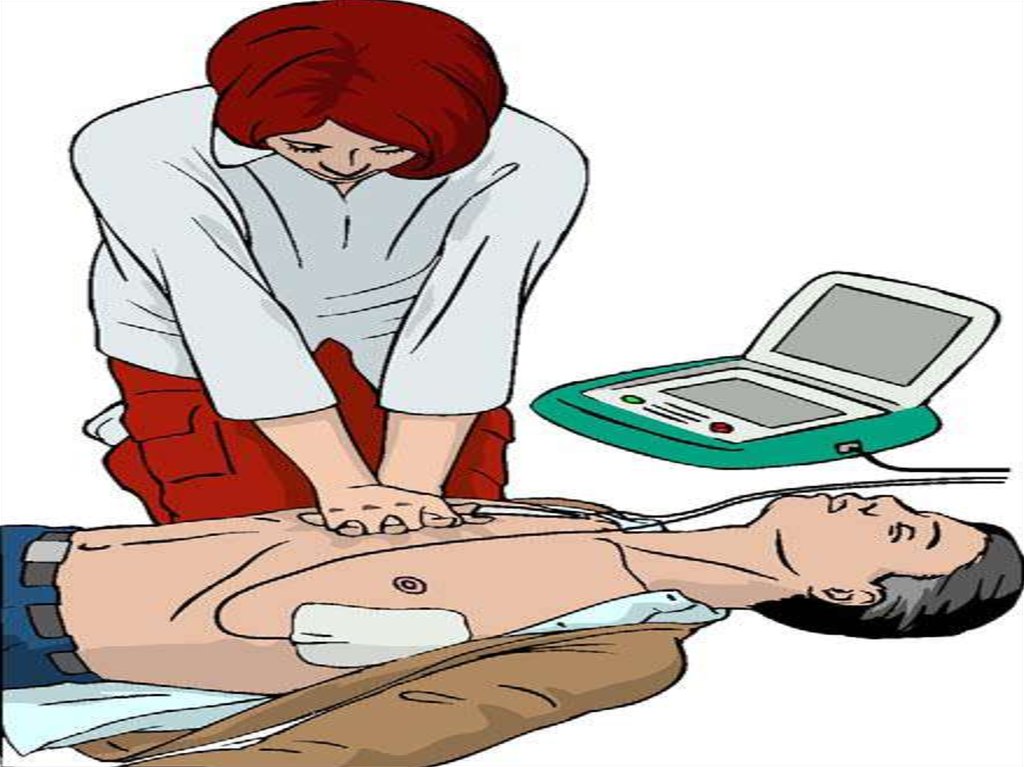
20. С – КОМПРЕССИИ ГРУДНОЙ КЛЕТКИ
1.2.
3.
4.
5.
6.
Приоритет компрессиям грудной клетки
30 компрессий за один цикл, не менее 100 в
минуту
Глубина компрессий не менее 5 см
Точка компрессий расположена по средней
линии, на 3 пальца выше нижнего края
грудины
Компрессии выполняются весом всего тела
реаниматора, а не за счет силы рук
Компрессии выполняются «на прямых руках»
21.
22.
23.
24.
25.
26.
ПАРАМЕТРЫ НЕПРЯМОГО МАССАЖАСЕРДЦА
• ЧАСТОТА КОМПРЕССИЙ 80 - 100 В МИН
• ЧАСТОТА КОМПРЕССИЙ 100 - 110 В МИН [AHA 2010]
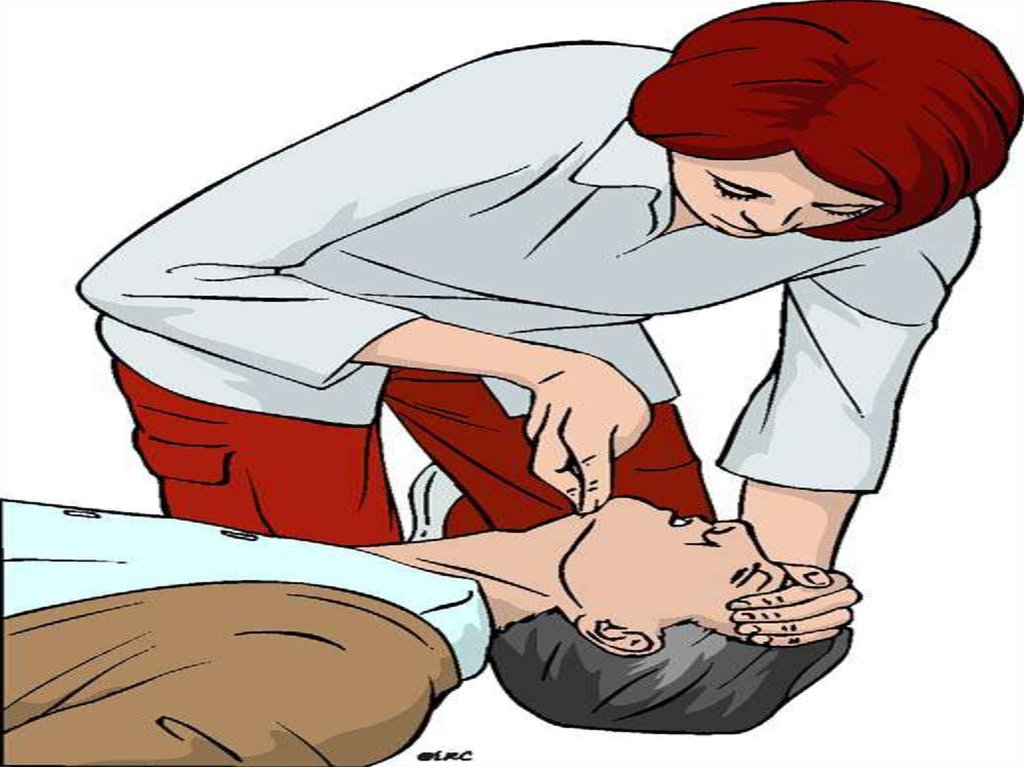
27. А – ОБЕСПЕЧЕНИЕ ПРОХОДИМОСТИ ДЫХАТЕЛЬНЫХ ПУТЕЙ
1.Мануальные приемы
2.
Воздуховоды
3.
Надгортанные девайсы (устройства)
4.
Интубация трахеи
5.
Инвазивные методы
28.
МАНУАЛЬНЫЕПРИЕМЫ
29. Мануальные приемы
1.Открывание рта
2.
Подъем нижней челюсти
3.
Выведение нижней челюсти
4.
Запрокидывание головы
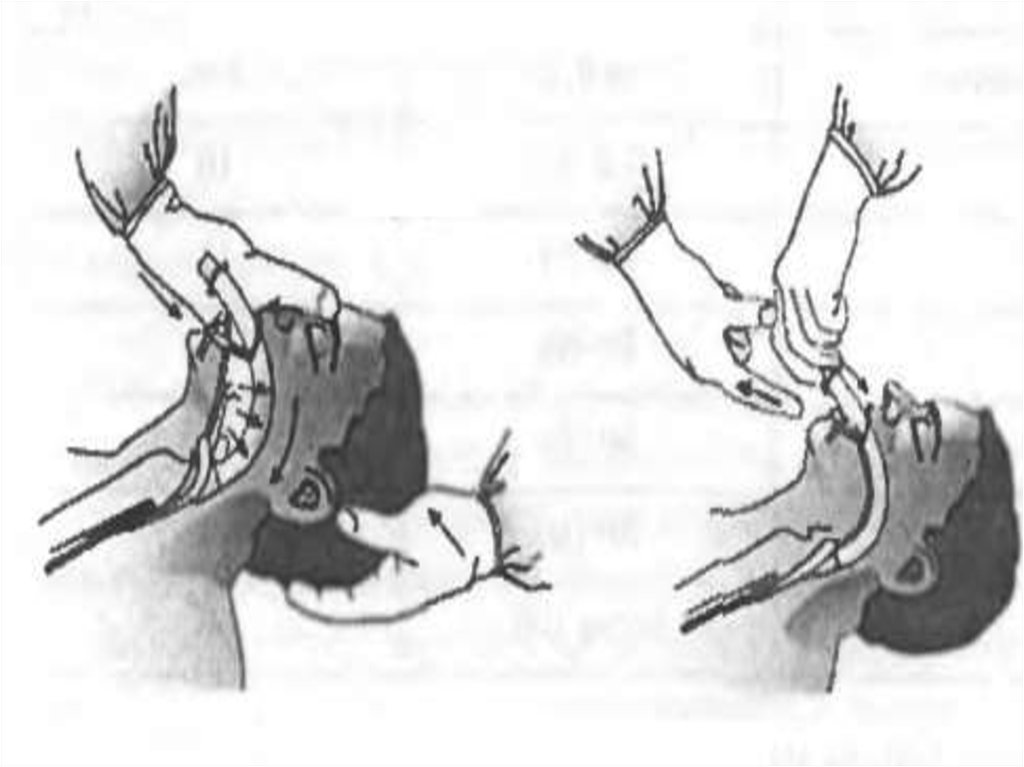
30.
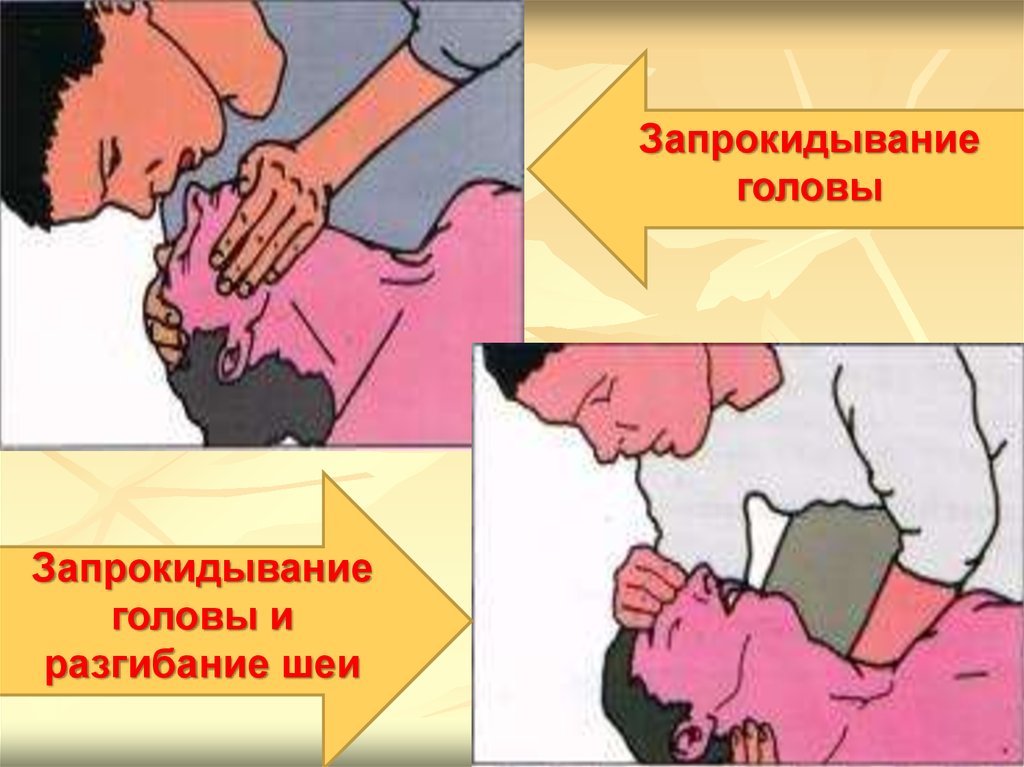
31.
Запрокидываниеголовы
Запрокидывание
головы и
разгибание шеи
32.
Выведение нижней челюстии открывание рта
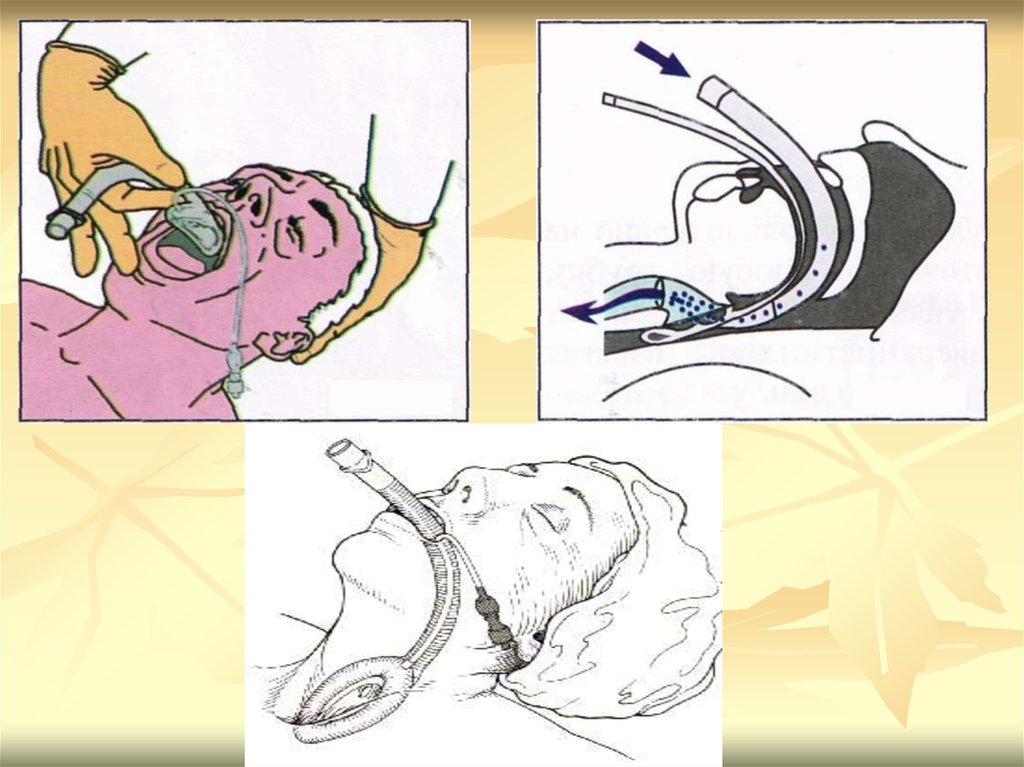
33.
ВОЗДУХОВОДЫ34. Воздуховоды
1.2.
3.
4.
Применение при критических состояниях и
СЛР ограничено из-за отсутствия защиты
дыхательных путей от аспирации
Назофарингеальные / орофарингеальные
Наиболее часто используют
орофарингеальные воздуховоды Гведела
Введение орофарингеальных воздуховодов
осуществляется выпуклой частью к языку, у
входа в глотку производится поворот на 180
градусов и окончательная установка
35.
36. Размеры воздуховодов Гведела
Размервоздуховода
Возраст
000
Новорожденный ребенок
00
Грудной ребенок
0
Маленький ребенок
1
Ребенок
2
Подросток
3
Взрослый (женщина)
4
Взрослый (мужчина)
5
Взрослый (крупный)
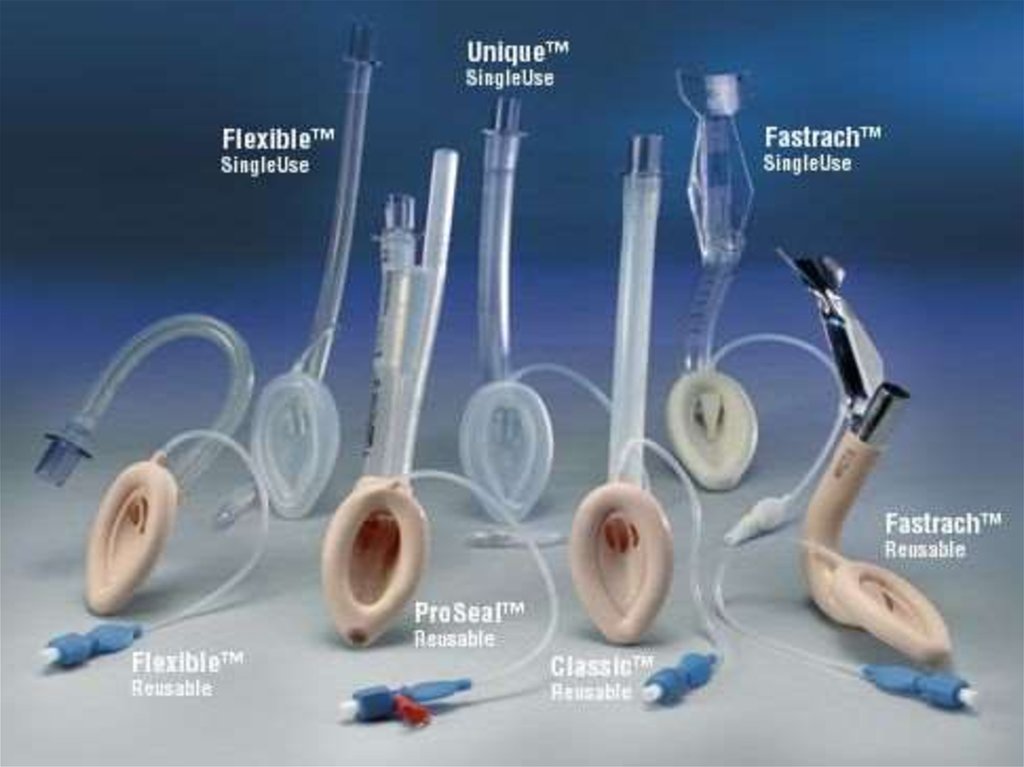
37. Надгортанные девайсы
1.Комбинированная пищеводно-трахеальная
комбинированная двухпросветная трубка
(комбитюб, комбитубус, твинтубус)
2.
Ларингеальная трубка (ларитубус)
3.
Ларингеальная маска (ларимаск)
4.
I - gel
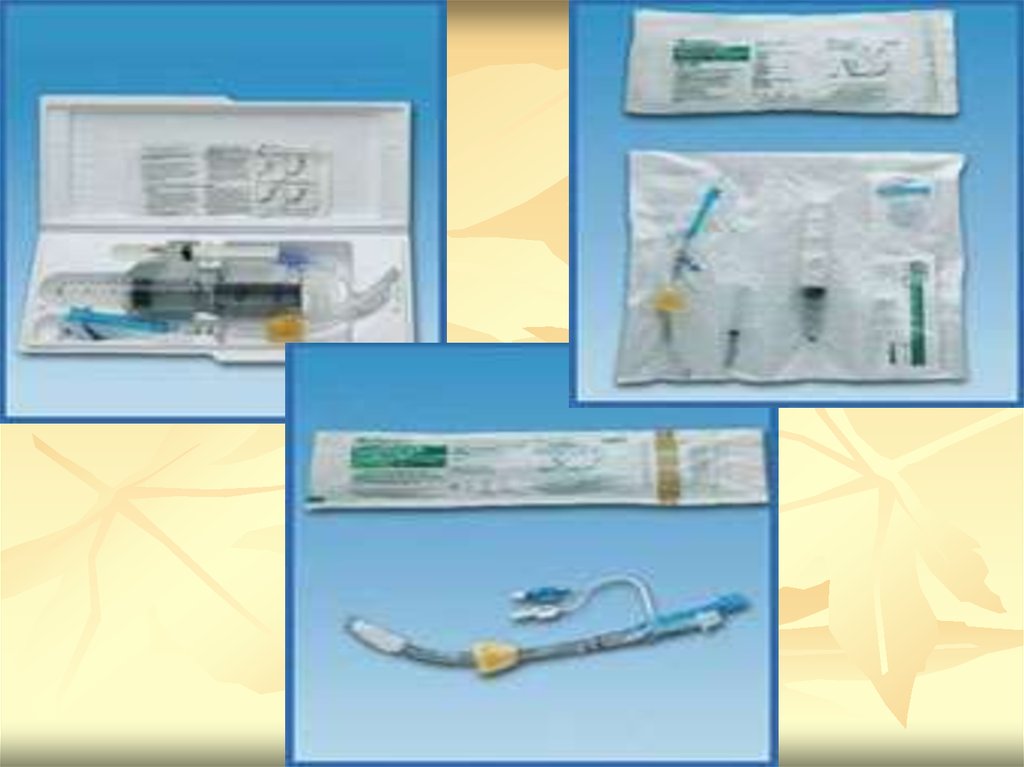
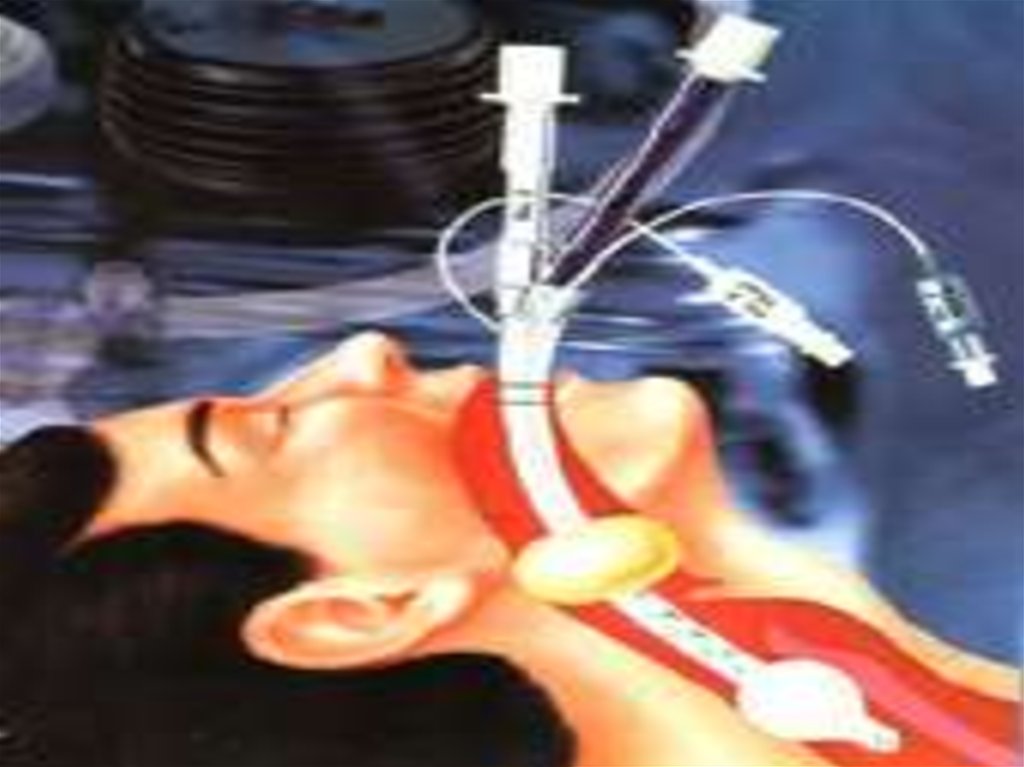
38. КОМБИТЬЮБ КОМБИНИРОВАННАЯ ПИЩЕВОДНО – ТРАХЕАЛЬНАЯ ТРУБКА
39. Комбитьюб
1.2.
3.
4.
5.
6.
7.
8.
Имеет 2 просвета, 2 раздувных баллона (манжеты)
Используется у лиц без сознания, старше 16 лет, рост более 150 см
Устанавливается «вслепую» без ларингоскопа до метки, которая
должна находится на уровне резцов
Наиболее часто устанавливается в пищевод, редко в трахею
После установки раздувают баллоны: пищеводный (белый) баллон –
15 мл воздуха, глоточный (цветной) баллон – 100 мл воздуха
При установке в пищевод вентиляция происходит через концевые
отверстия, расположенные у входа в гортань. ИВЛ производится
через цветной коннектор – № 1
При установке в трахею вентиляция происходит через торцевое
отверстие в дистальном отделе трубки, расположенное в трахее (как
при стандартной интубации). ИВЛ производится через белый
коннектор - № 2
Признаки адекватной вентиляции – при вдохе грудная клетка
поднимается, при выдохе опускается; отсутствие посторонних
шумов («бульканья») в коннекторе и раздувания эпигастральной
области. При наличии посторониих шумов и раздувания эпигастрия
вентиляция производится через другой коннектор.
40.
41.
42.
Комбитьюб представляет из себядвухпросветную трубку с двумя
манжетами. Одна трубка (1) - "глоточная" имеет отверстия в пространстве между
манжетами, другая (2) - "трахеальная" отверстие дистальнее последней
манжетки. Большая верхняя манжета
перекрывает простанство глотки, меньшая просвет пищевода или трахеи, в зависимости от
варианта введения.
Конструкция Комбитьюба позволяет вводить
изделие без ларингоскопа.
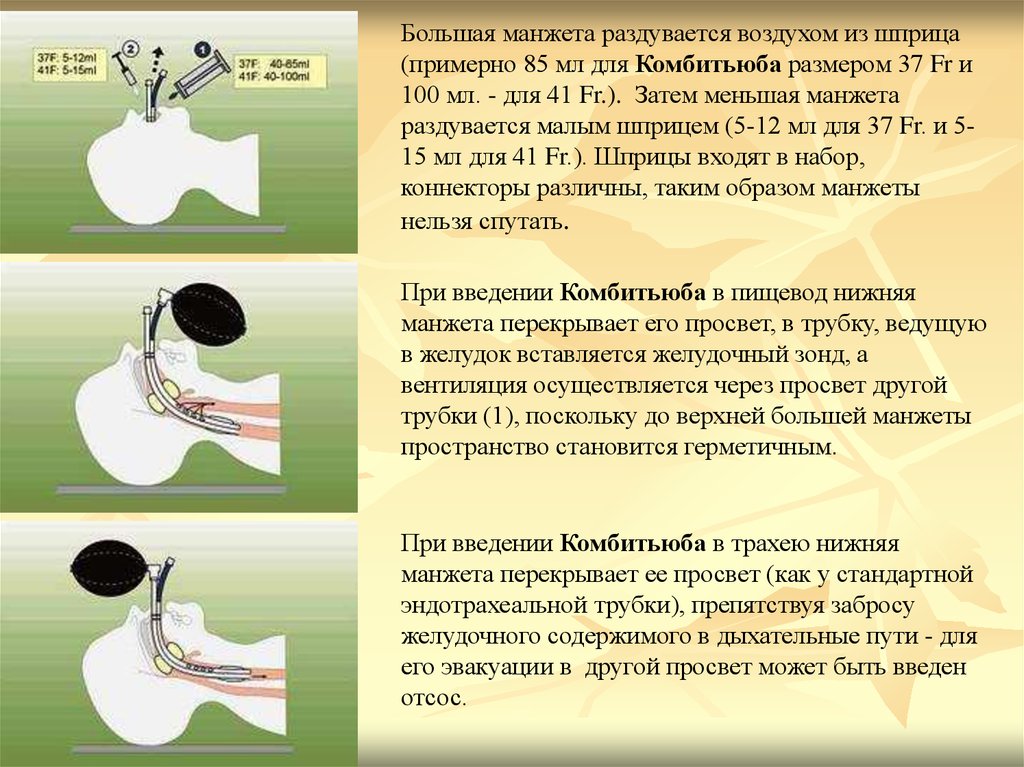
43.
Большая манжета раздувается воздухом из шприца(примерно 85 мл для Комбитьюба размером 37 Fr и
100 мл. - для 41 Fr.). Затем меньшая манжета
раздувается малым шприцем (5-12 мл для 37 Fr. и 515 мл для 41 Fr.). Шприцы входят в набор,
коннекторы различны, таким образом манжеты
нельзя спутать.
При введении Комбитьюба в пищевод нижняя
манжета перекрывает его просвет, в трубку, ведущую
в желудок вставляется желудочный зонд, а
вентиляция осуществляется через просвет другой
трубки (1), поскольку до верхней большей манжеты
пространство становится герметичным.
При введении Комбитьюба в трахею нижняя
манжета перекрывает ее просвет (как у стандартной
эндотрахеальной трубки), препятствуя забросу
желудочного содержимого в дыхательные пути - для
его эвакуации в другой просвет может быть введен
отсос.
44.
45.
46.
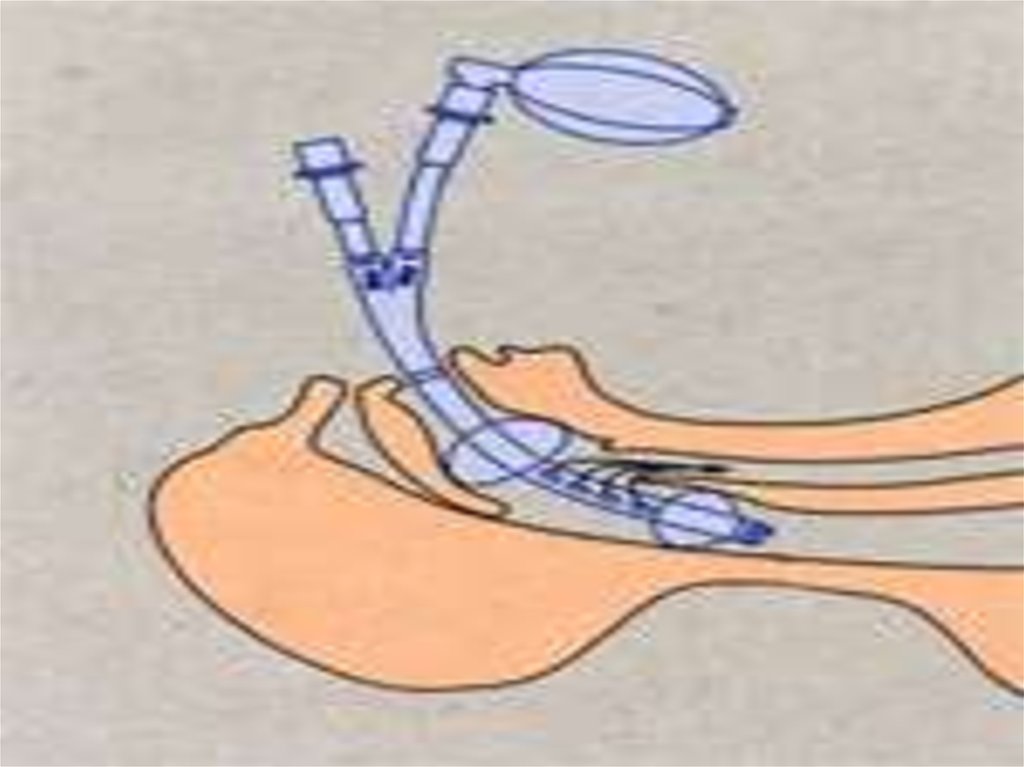
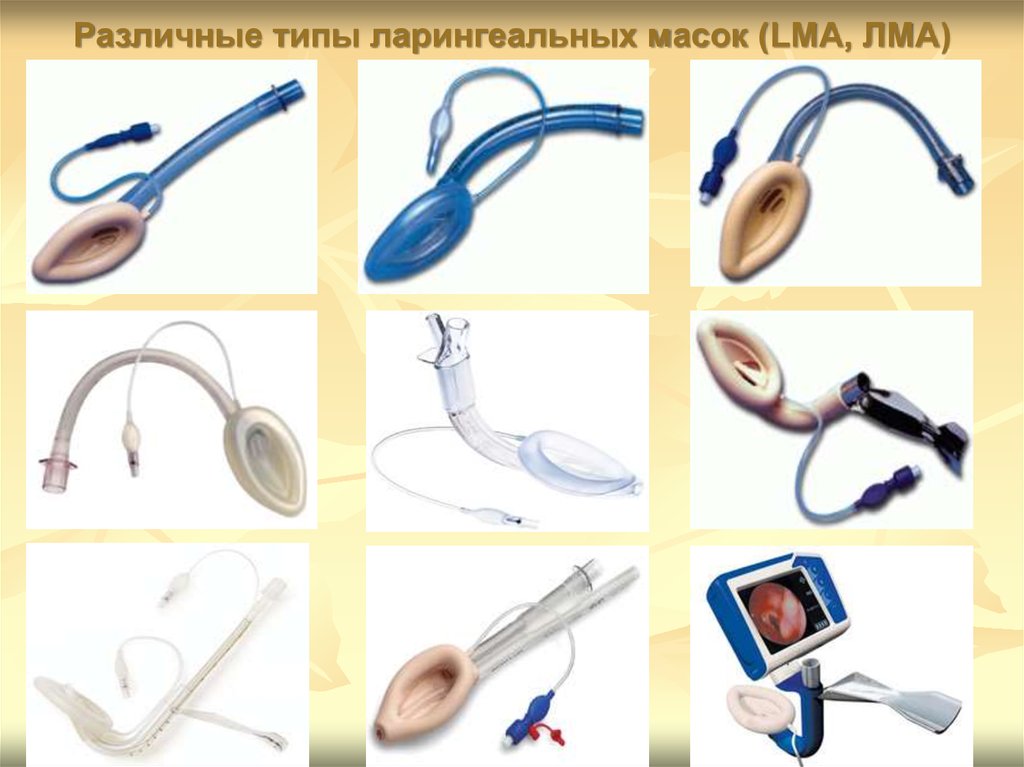
47. ЛАРИНГЕАЛЬНАЯ МАСКА
48. Ларингеальные маски
1.2.
3.
4.
5.
6.
7.
Требуется подбор по размеру
Имеет 1 просвет; овальное маскоподобное
силиконовое основание с раздуваемой по
периметру манжетой, устанавливаемое у входа в
гортань
Установка производится «вслепую» без
ларингоскопа «до упора»
Всегда устанавливается у входа в гортань,
раздувная манжета поджимает надгортанник
После установки раздувают манжету заданным
объемом воздуха в соответствии с размером
маски
Вентиляция происходит через концевое
отверстие, расположенные у входа в гортань.
Фиксируется специальным фиксатором и
тесьмой, входящей в комплект
49.
50.
Различные типы ларингеальных масок (LMA, ЛМА)51.
52.
53.
54. Размер ларингеальных масок
Размер ВозрастОбъем манжеты
1
Новорожденные , вес до 5 кг
6 мл
1,5
Дети весом 5 – 10 кг
8 мл
2
Дети весом 10 – 20 кг
11 мл
2,5
Дети весом 20 – 30 кг
17 мл
3
Дети и взрослые весом 30 – 50 кг
26 мл
4
Взрослые весом 50 – 90 кг
40 мл
5
Взрослые весом 90 – 120 кг
55 мл
6
Взрослые весом более 120 кг
60 мл
55.
ЛАРИНГЕАЛЬНАЯТРУБКА
56. Ларингеальная трубка
1.2.
3.
4.
5.
6.
7.
8.
Требуется подбор по размеру
Имеет 1 просвет; 2 баллона (пищеводный, глоточный),
раздуваемых воздухом через 1 порт
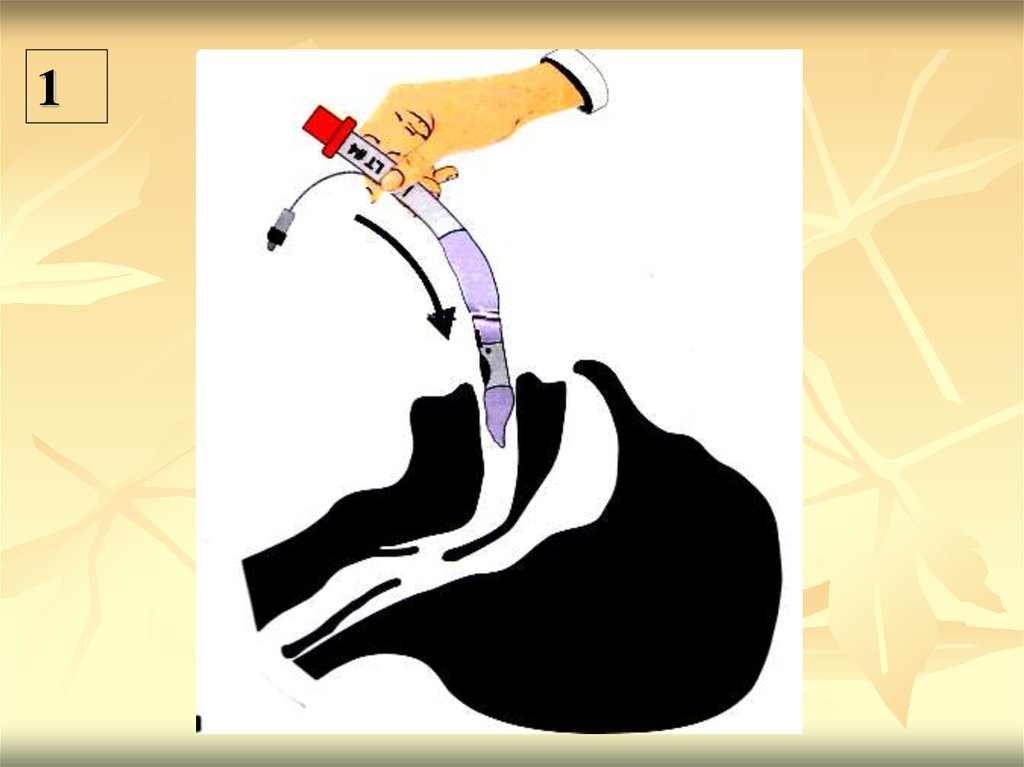
Устанавливается «вслепую» без ларингоскопа до средней
метки, которая должна находится на уровне резцов
Всегда устанавливается в пищевод
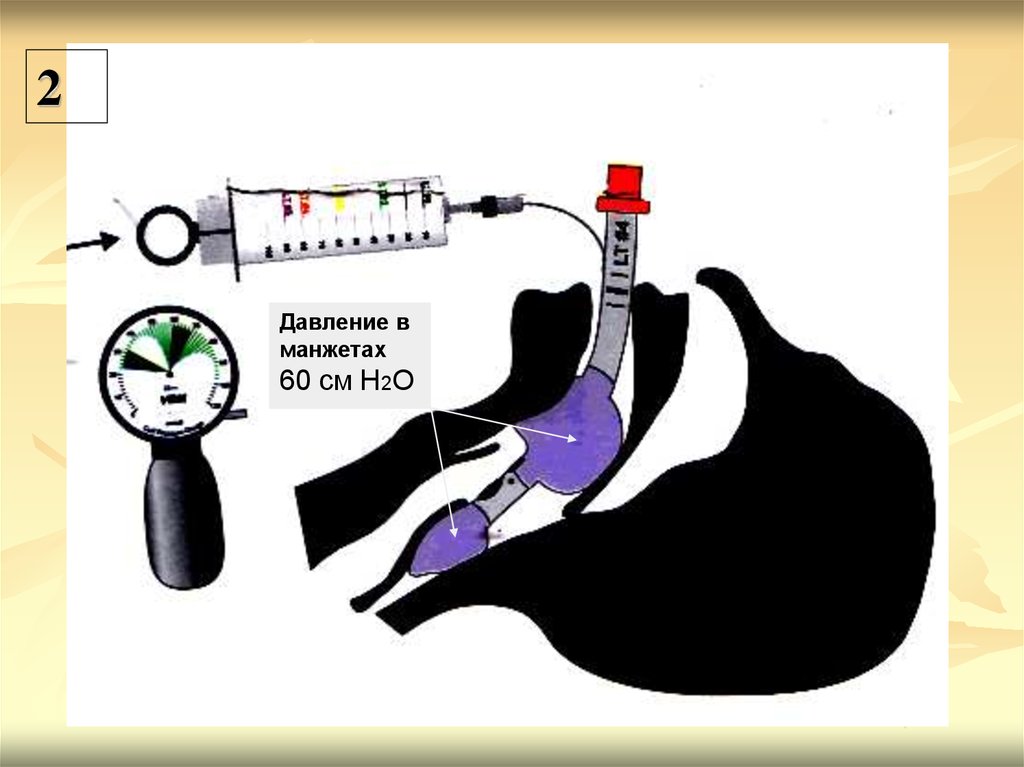
После установки раздувают баллоны заданным объемом
воздуха (по маркировке на специальном шприце, в
соответствии с размером трубки)
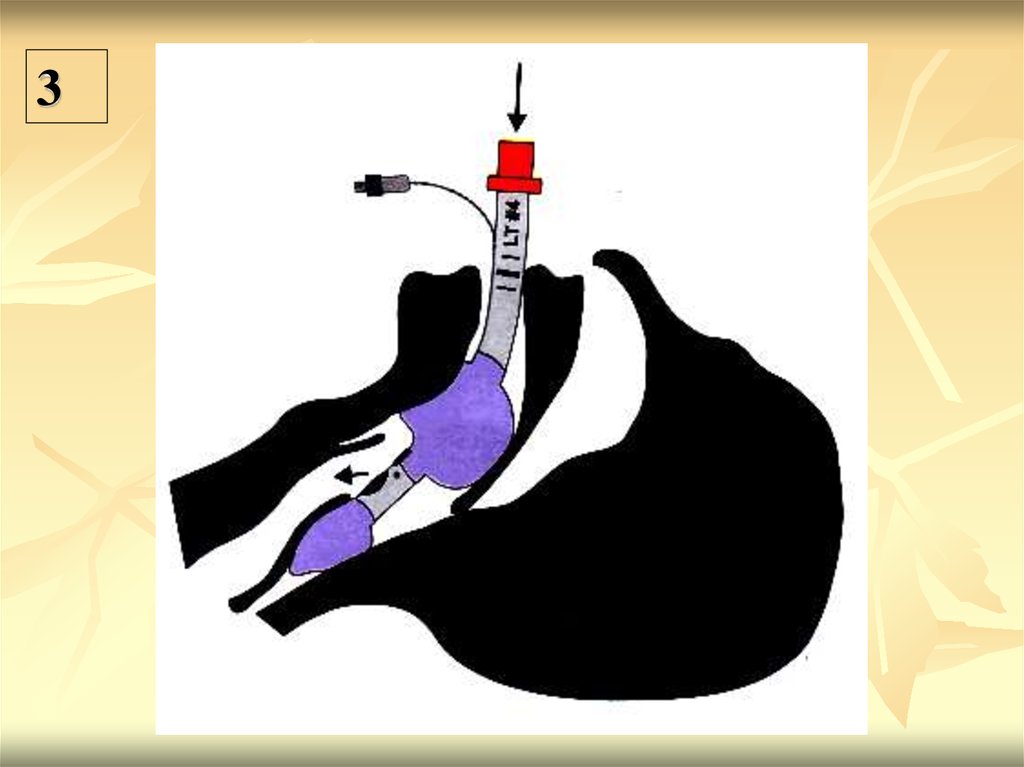
Вентиляция происходит через концевые отверстия,
расположенные у входа в гортань.
Фиксируется специальным фиксатором и тесьмой, входящей в
комплект
Является наиболее удобным, безопасным и быстрым
(установка занимает не более 10 секунд) способом обеспечения
проходимости и герметичности дыхательных путей на ДГЭ
57.
УСТАНОВКАЛАРИНГЕАЛЬНОЙ ТРУБКИ
НЕ ТРЕБУЕТ
ИСПОЛЬЗОВАНИЯ
ЛАРИНГОСКОПА
58.
ПОКАЗАНИЯ К ПРИМЕНЕНИЮЛАРИНГЕАЛЬНОЙ ТРУБКИ НА
ДОГОСПИТАЛЬНОМ ЭТАПЕ
клиническая смерть
комы
технические затруднения при
традиционной интубации трахеи
.
59.
ОГРАНИЧЕНИЯ ПРИМЕНЕНИЯЛАРИНГЕАЛЬНОЙ ТРУБКИ LTS
НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
• Пациент в сознании;
• Обструкция дыхательных путей,
связанная с инородным телом, отеком
слизистой или ларингоспазмом;
• Заболевания и травмы пищевода, прием
внутрь едких или прижигающих веществ
(или данные об их приеме в анамнезе).
60.
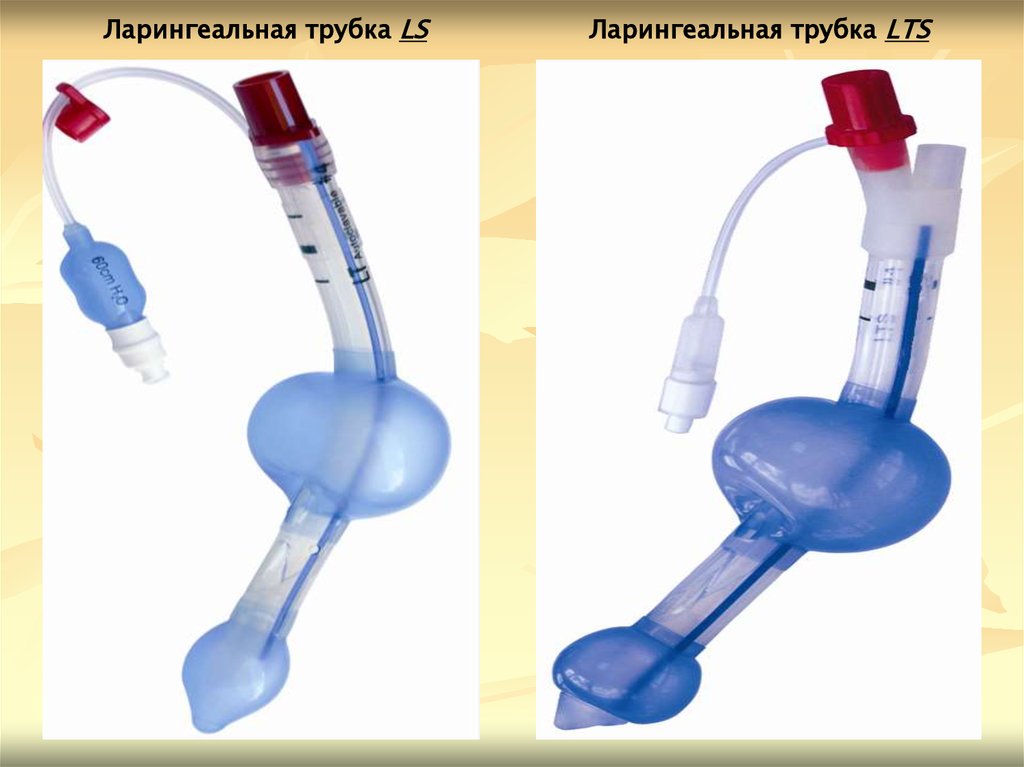
Ларингеальная трубка LSЛарингеальная трубка LTS
61.
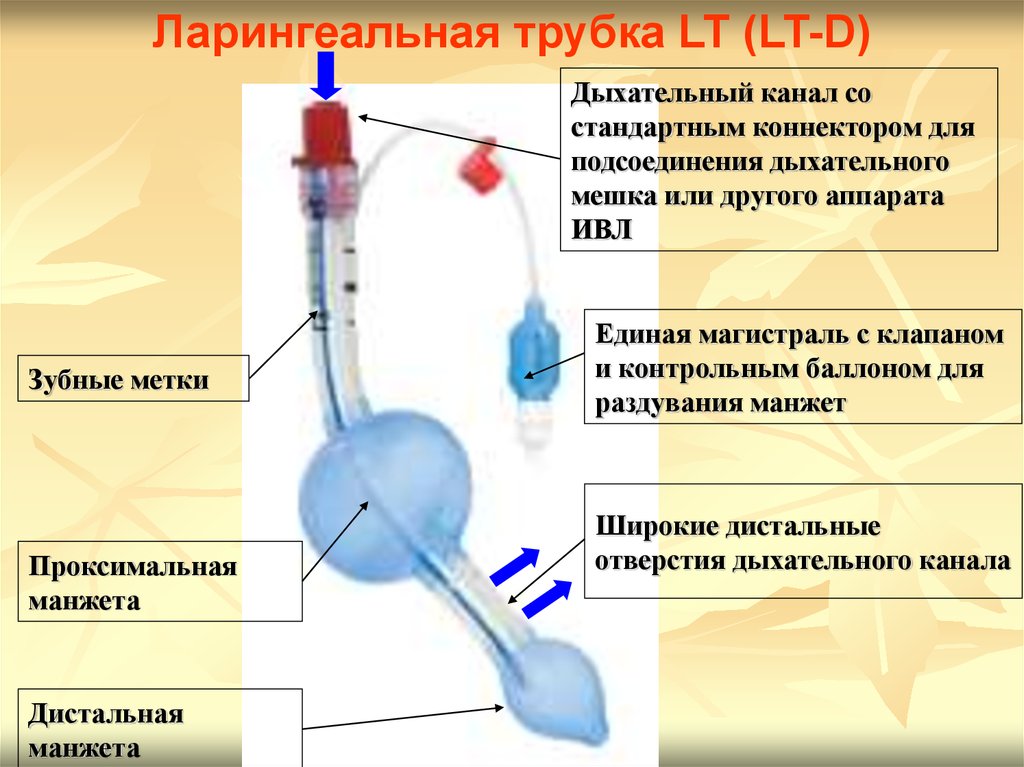
Ларингеальная трубка LT (LT-D)Дыхательный канал со
стандартным коннектором для
подсоединения дыхательного
мешка или другого аппарата
ИВЛ
Зубные метки
Проксимальная
манжета
Дистальная
манжета
Единая магистраль с клапаном
и контрольным баллоном для
раздувания манжет
Широкие дистальные
отверстия дыхательного канала
62.
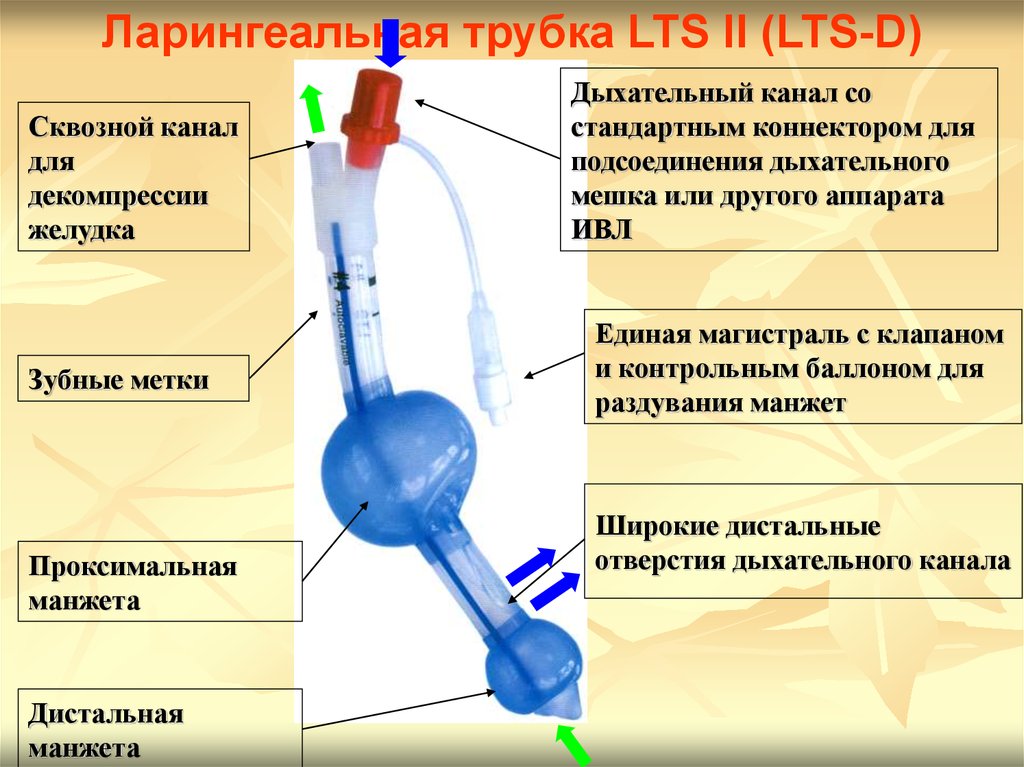
Ларингеальная трубка LTS II (LTS-D)Сквозной канал
для
декомпрессии
желудка
Зубные метки
Проксимальная
манжета
Дистальная
манжета
Дыхательный канал со
стандартным коннектором для
подсоединения дыхательного
мешка или другого аппарата
ИВЛ
Единая магистраль с клапаном
и контрольным баллоном для
раздувания манжет
Широкие дистальные
отверстия дыхательного канала
63.
164.
2Давление в
манжетах
60 см Н2О
65.
366. Размеры ларингеальных трубок
РазмерВозраст
Цвет коннектора
0
Новорожденные до 5 кг
Прозрачный
1
Дети весом 5 – 12 кг
Белый
2
Дети весом 12 – 25 кг
Зеленый
3
Дети и взрослые с ростом до 155
см
Желтый
4
Взрослые с ростом 155 – 180 см
Красный
5
Взрослые с ростом более 180 см
Фиолетовый
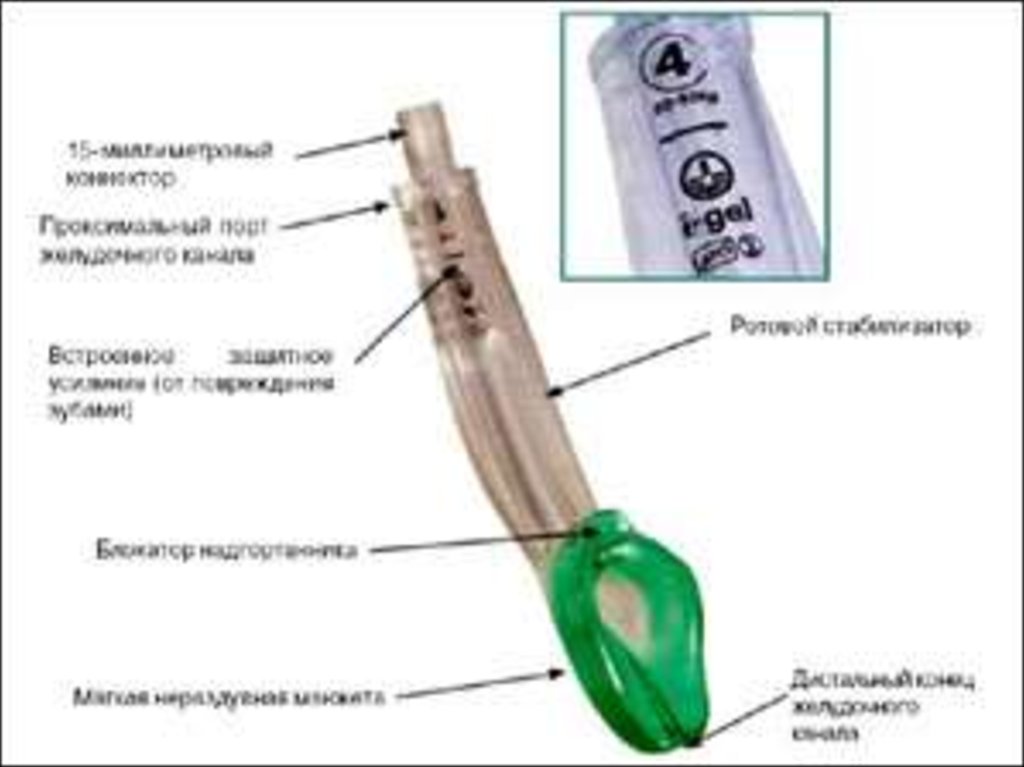
67. I - GEL
68.
I - gel1. I-gel представляет собой созданный на основе инновационных технологий
надгортанный воздуховод принципиально нового устройства
2. I-gel имеет один просвет, нераздувную манжету, устанавливается без
ларингоскопа
3. I-gel изготовлен из медицинского термопластического эластомера,
представляющего собой мягкий, гелеподобный и прозрачный материал.
4. I-gel, не имеющий раздувной манжеты, анатомически соответствует
структурам гортаноглотки и обеспечивает герметичный контакт с ними, не
оказывая избыточного давления и не вызывая повреждений.
5. I-gel представляет собой зеркальное отражение структур гортаноглотки, и
благодаря своему точному анатомическому соответствию, не вызывает их
смещения и сдавливания.
6. I-gel был разработан как воздуховод, который можно расположить точно над
входом в гортань и обеспечить герметичный контакт с окружающими
структурами, так что необходимость в раздувной манжете отпадает
69.
70.
71.
Размеры I - gelРазмер I-gel
Вес больного (кг)
3
30-60
4
50-90
5
90
72.
ИНТУБАЦИЯТРАХЕИ
73. Интубация трахеи
1.Оротрахеальная / назотрахеальная
2.
«Вслепую» / с помощью ларингоскопии
3.
4.
«Золотой стандарт» обеспечения
проходимости дыхательных путей,
оптимальная защита от аспирации
Ларингоскопия с использованием прямых
или изогнутых клинков ларингоскопа
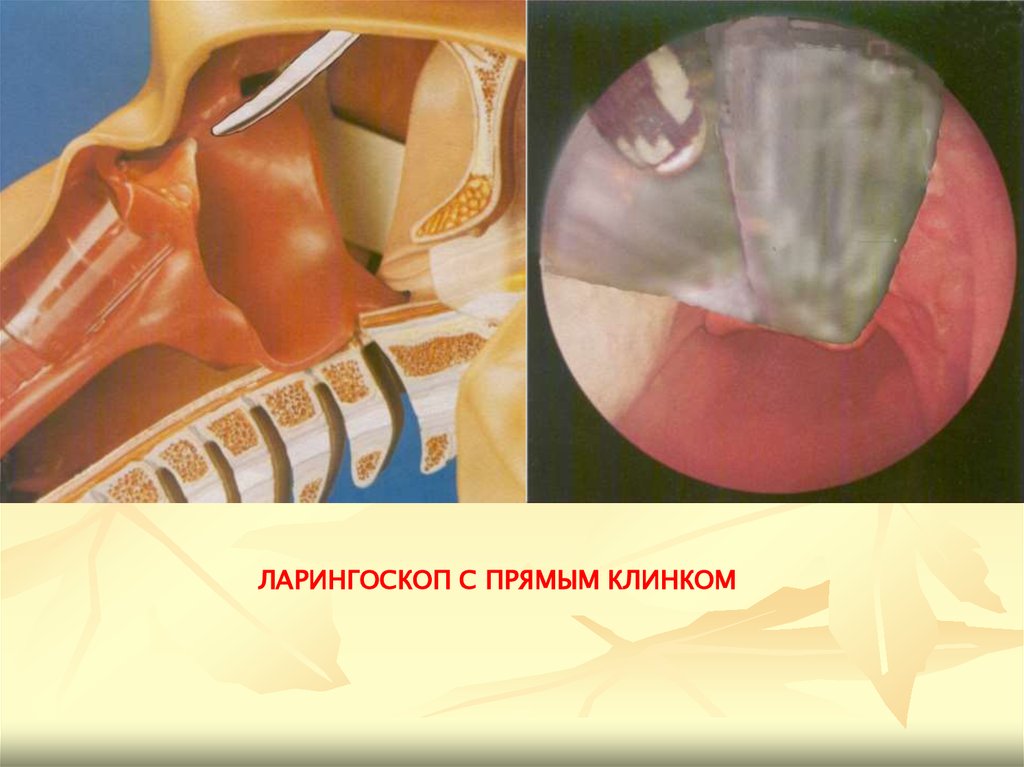
74. Методика интубации с помощью ларингоскопии
1.2.
3.
4.
5.
6.
При проведении интубации с помощью ларингоскопии
последовательно визуализируются следующие анатомические
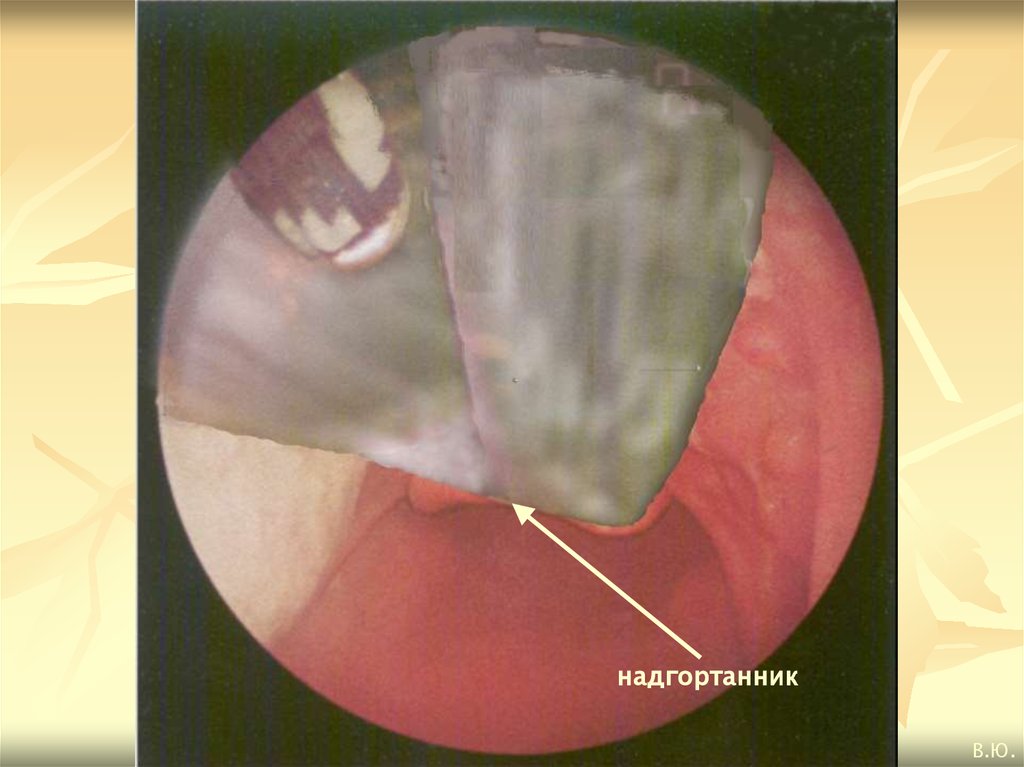
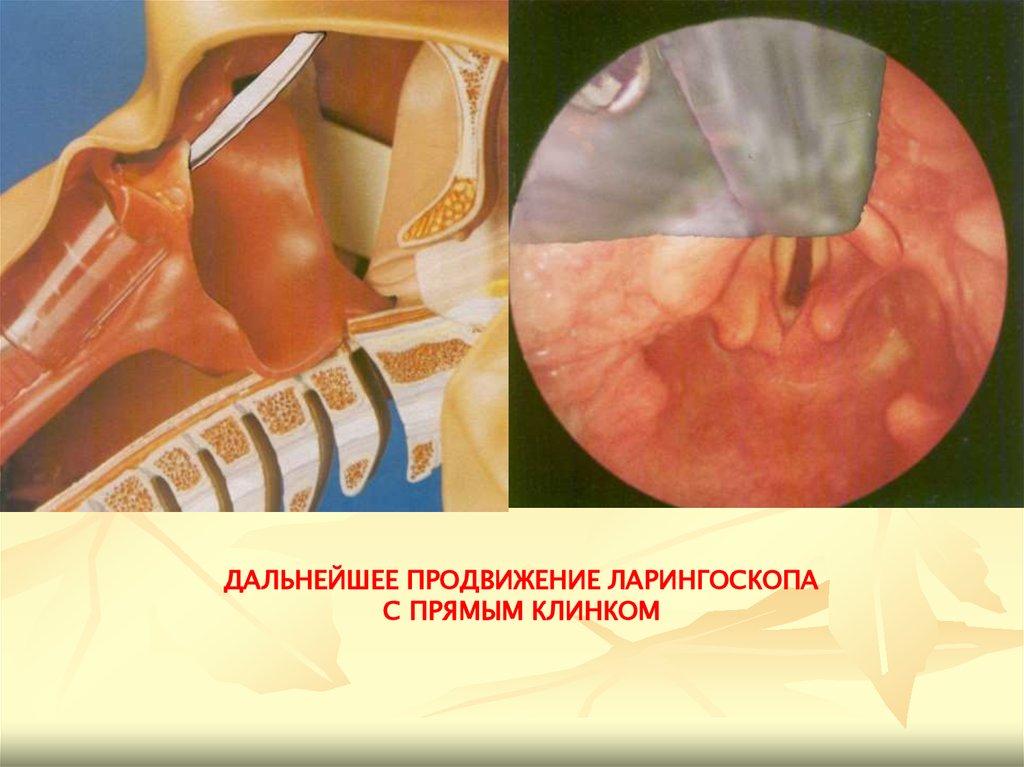
образования: небный язычок, корень языка, надгортанник; после
тракции надгортанника – голосовая щель с голосовыми связками
серого цвета по краям
При использовании изогнутых клинков (Maкинтоша), верхушку
клинка вводят в складку надгортанника (между корнем языка и
надгортанником) и осуществляют тракцию вперед и вверх
При использовании прямых клинков (Миллер, Оксфорд,
Висконсин, Форегер), верхушкой клинка осуществляется тракция
вверх непосредственно надгортанника
При визуализации голосовой щели под контролем зрения проводят
интубационную трубку через голосовую щель, манжета должна
быть расположена за голосовыми связками, контрольная метка на
уровне голосовых связок или непосредственно за ними
При использовании проводника необходимо следить, чтобы конец
проводника не выстоял из интубационной трубки и был надежно
фиксирован
После введения интубационной трубки извлекают проводник,
раздувают манжету 5 – 8 мл воздуха, трубку фиксируют креплением
или тесьмой
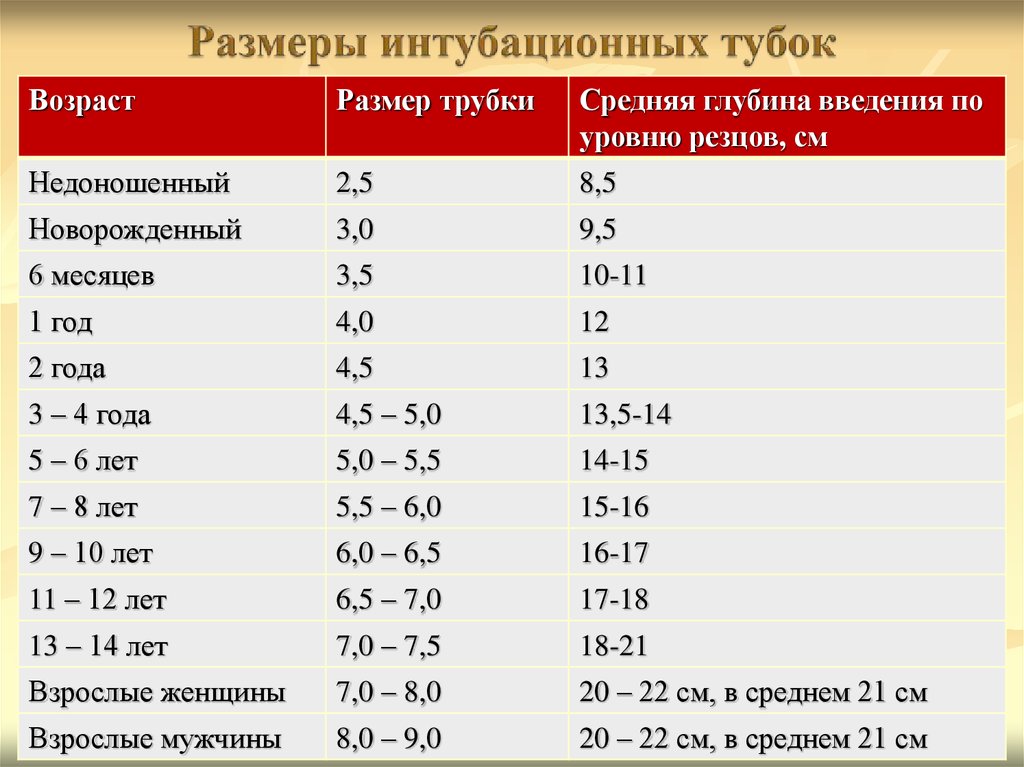
75. Размеры интубационных тубок
ВозрастРазмер трубки
Средняя глубина введения по
уровню резцов, см
Недоношенный
2,5
8,5
Новорожденный
3,0
9,5
6 месяцев
3,5
10-11
1 год
4,0
12
2 года
4,5
13
3 – 4 года
4,5 – 5,0
13,5-14
5 – 6 лет
5,0 – 5,5
14-15
7 – 8 лет
5,5 – 6,0
15-16
9 – 10 лет
6,0 – 6,5
16-17
11 – 12 лет
6,5 – 7,0
17-18
13 – 14 лет
7,0 – 7,5
18-21
Взрослые женщины
7,0 – 8,0
20 – 22 см, в среднем 21 см
Взрослые мужчины
8,0 – 9,0
20 – 22 см, в среднем 21 см
76.
ЦЕЛИ МАНИПУЛЯЦИИ1. Полноценное восстановление и
поддержание проходимости
дыхательных путей
2. Защита дыхательных путей от
аспирации
3. Для последующего проведения
ИВЛ
77.
ПОКАЗАНИЯ ДЛЯИНТУБАЦИИ ТРАХЕИ НА
ДОГОСПИТАЛЬНОМ ЭТАПЕ
нарушения дыхания
• апноэ
• острые диспноэ
• брадипноэ реже 6 в мин
• тахипноэ чаще 40 в мин
(при нормальной t тела)
• нарастающий отек слизистой верхних
дыхательных путей, не коррегируемый
консервативно
нарушение сознания
• кома любой этиологии (кроме
гипогликемической) вне зависимости от степени
нарушения дыхания
ИВЛ
78.
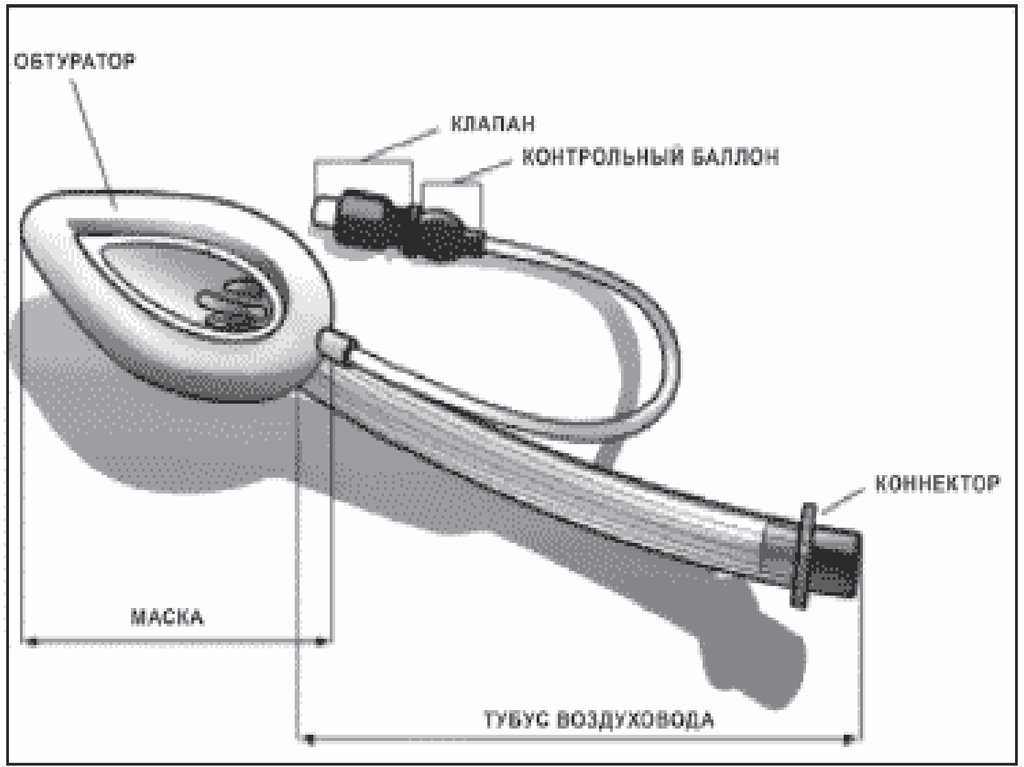
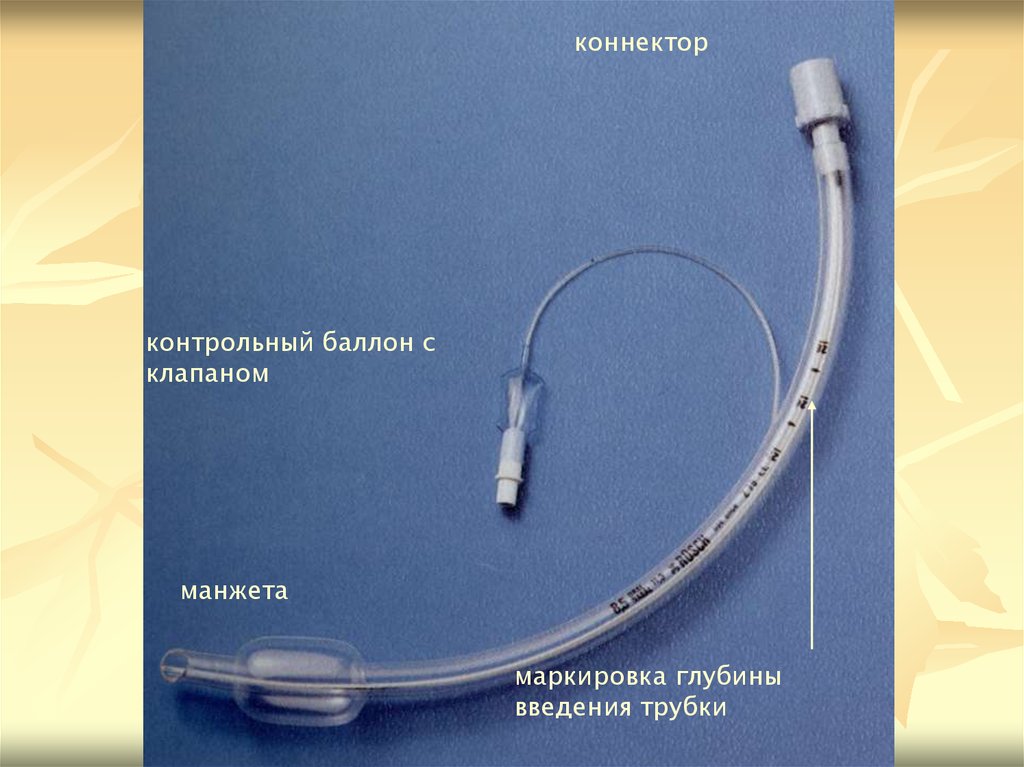
коннекторконтрольный баллон с
клапаном
манжета
маркировка глубины
введения трубки
79.
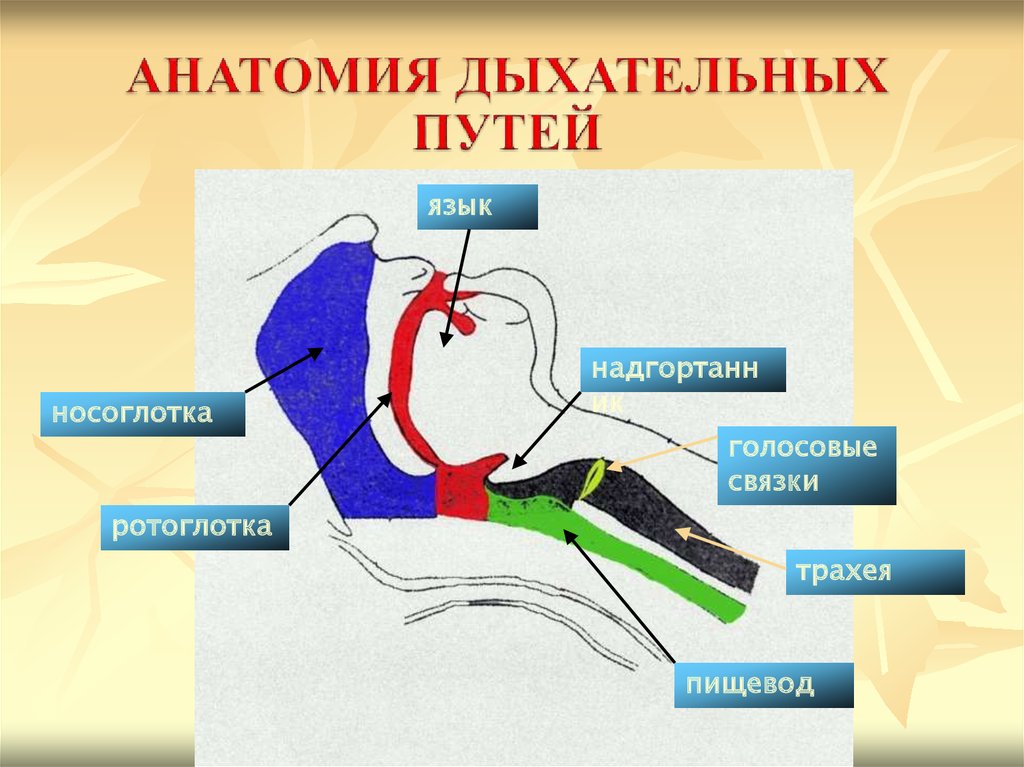
языкносоглотка
надгортанн
ик
голосовые
связки
ротоглотка
трахея
пищевод
80.
ЛАРИНГОСКОП С ПРЯМЫМ КЛИНКОМ81.
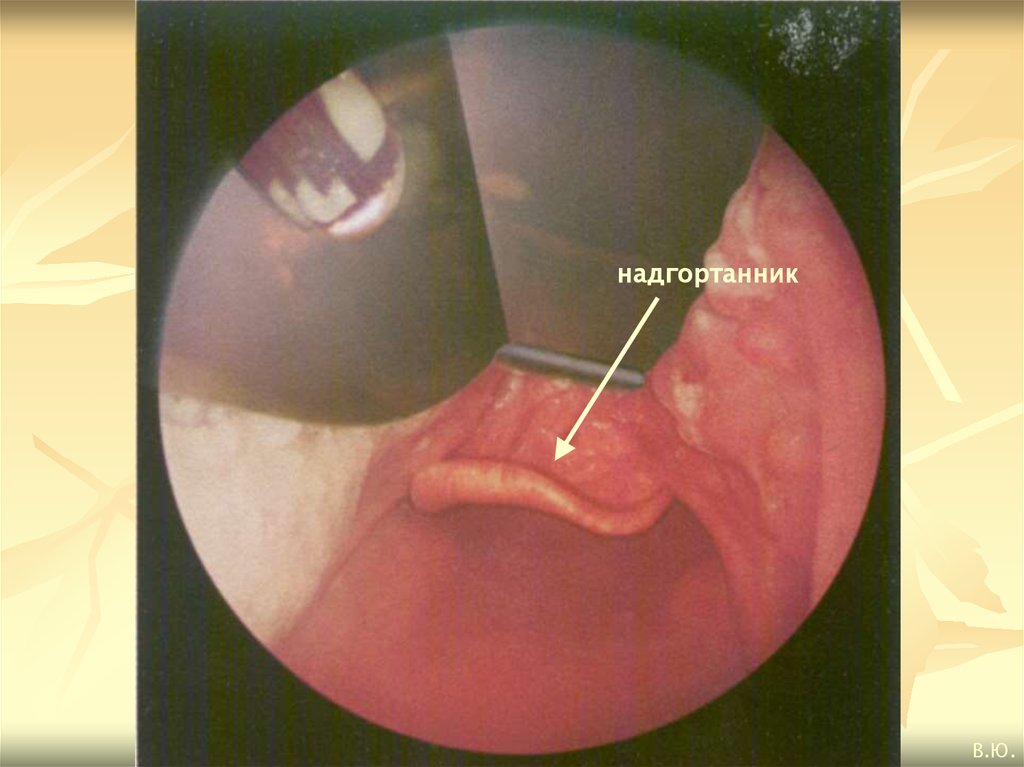
надгортанникВ.Ю.
82.
ДАЛЬНЕЙШЕЕ ПРОДВИЖЕНИЕ ЛАРИНГОСКОПАС ПРЯМЫМ КЛИНКОМ
83.
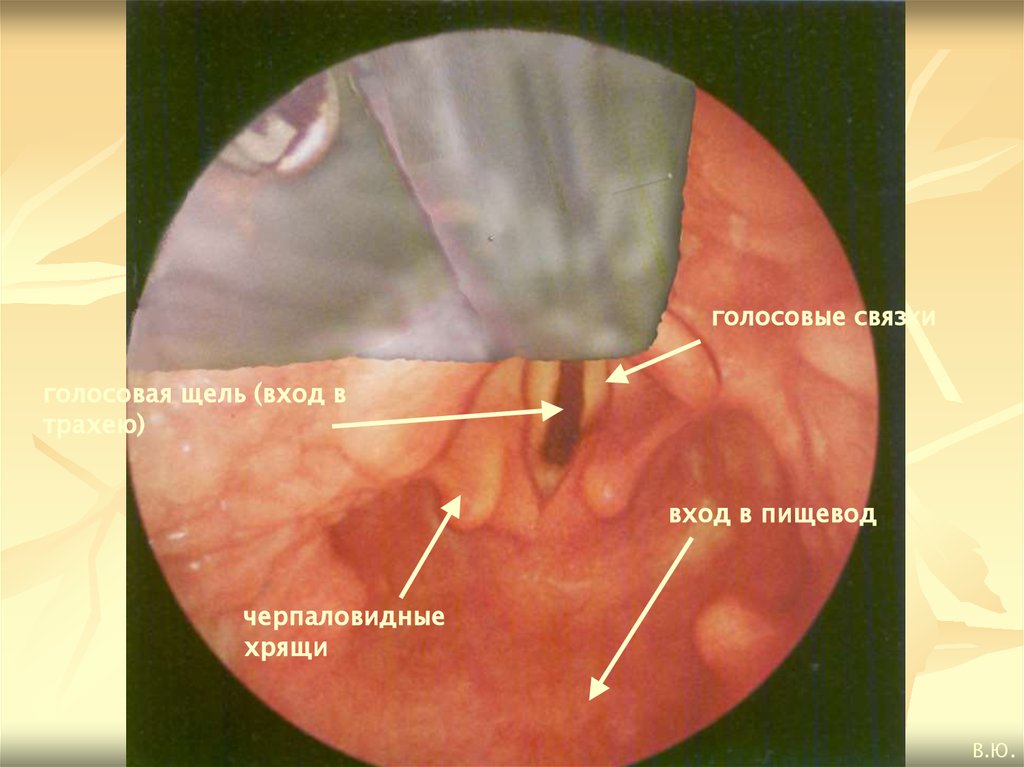
голосовые связкиголосовая щель (вход в
трахею)
вход в пищевод
черпаловидные
хрящи
В.Ю.
84.
ЛАРИНГОСКОП С ИЗОГНУТЫМ КЛИНКОМ85.
надгортанникВ.Ю.
86.
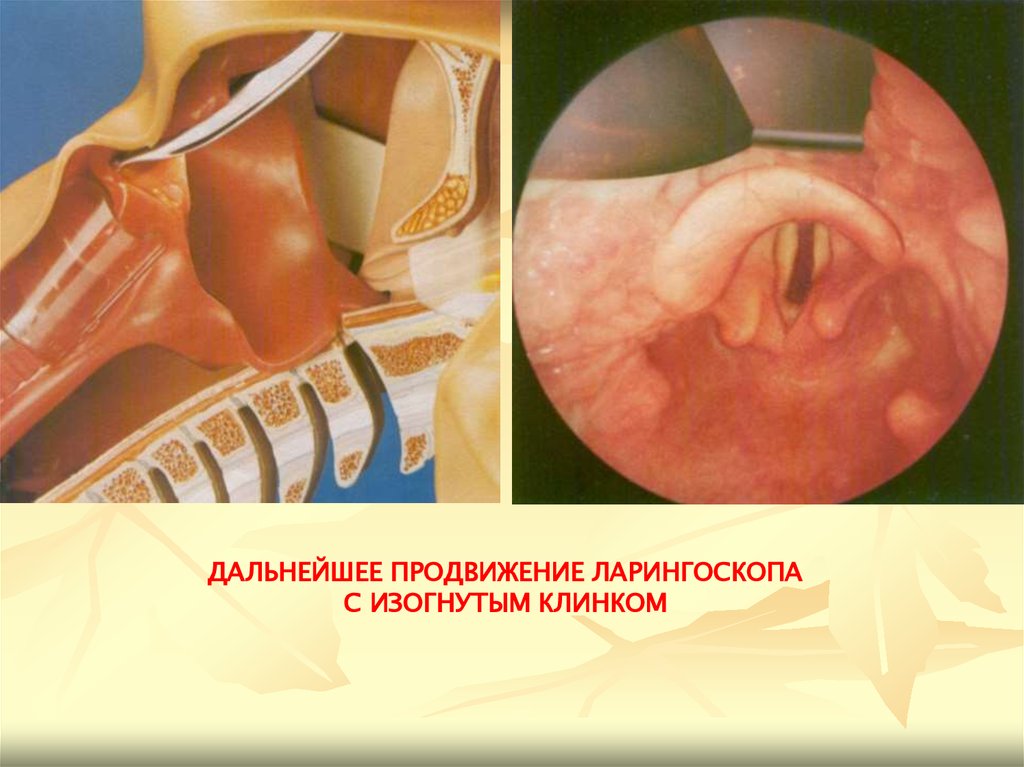
ДАЛЬНЕЙШЕЕ ПРОДВИЖЕНИЕ ЛАРИНГОСКОПАС ИЗОГНУТЫМ КЛИНКОМ
87.
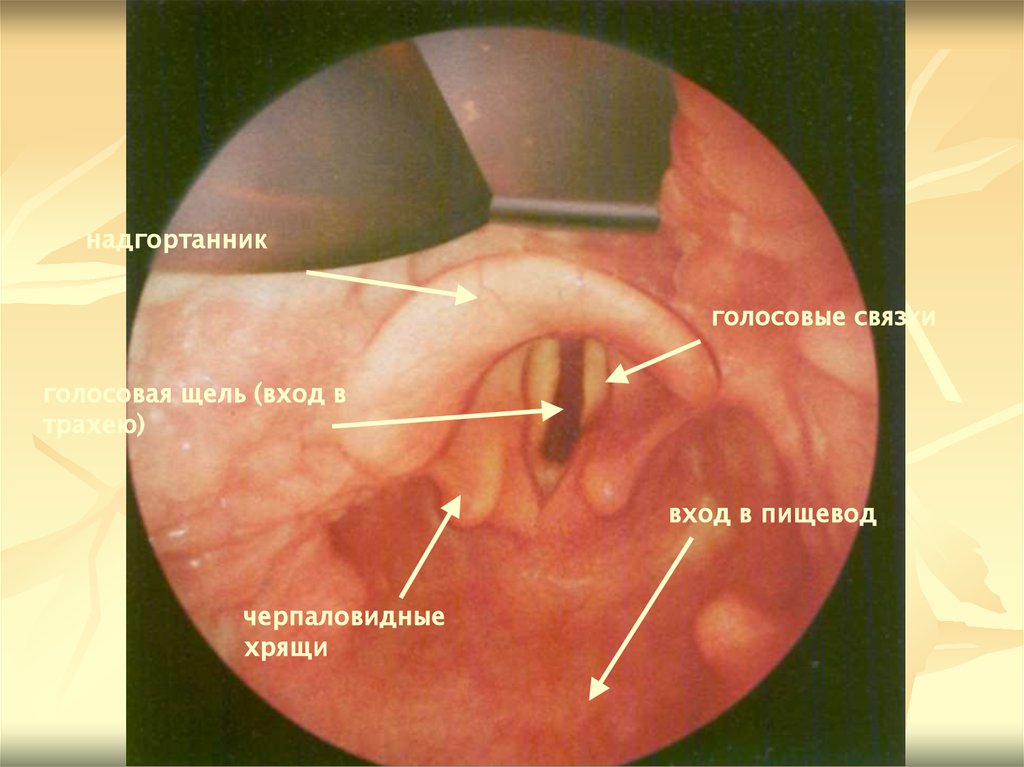
надгортанникголосовые связки
голосовая щель (вход в
трахею)
вход в пищевод
черпаловидные
хрящи
88. Трудная интубация на ДГЭ
*• Интубация трахеи
• При неудачной попытке проводится ИВЛ через лицевую маску
с помощью ручных («Амбу») или механических аппаратов
*
• Введение ларингеальной трубки (альтернатива: комбитюб,
ларингеальная маска, I – gel)
• При невозможности адекватной вентиляции и исключении
других факторов (неправильное положение трубки, нераздутые
манжеты, неправильный выбор размера трубки)
• Инвазивное обеспечение проходимости дыхательных путей
(пункционная коникотомия, коникотомия)
89. Инвазивное обеспечение проходимости дыхательных путей
1.2.
3.
4.
Показания: механическая асфиксия вследствие отека гортани,
обтурации инородным телом или опухолью; невозможность
обеспечения проходимости дыхательных путей и ИВЛ
другими способами
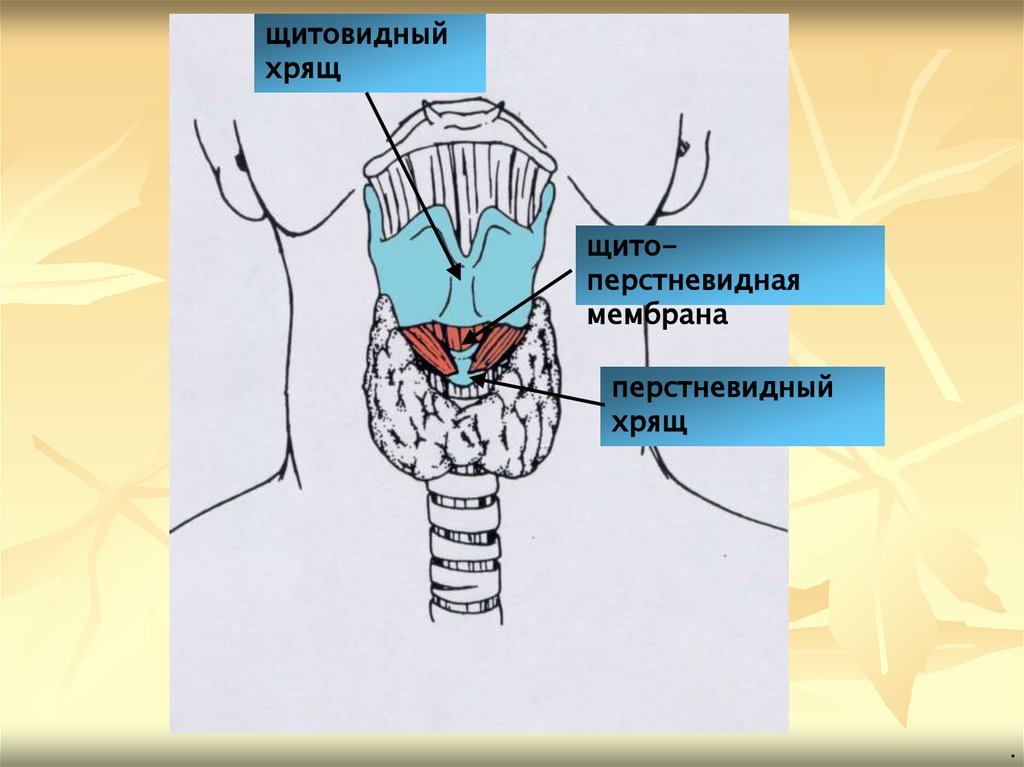
Ориентиры: углубление между щитовидным и перстневидным
хрящами
Пункционная коникотомия: введение через
щитоперстневидную мембрану в просвет трахеи одного или
нескольких периферических венозных катетера большого
диаметра (14G, 16G, 18G)
Коникотомия с использованием набора «Minitrah»:
прокол/разрез кожи, щитоперстневидной мембраны, передней
стенки трахеи в продольном направлении; введение канюли на
проводнике; извлечение проводника; присоединение
коннектора для проведения ИВЛ; при необходимости
использование катетера для аспирации и/или введения
лекарственных средств
90.
КОНИКОТОМИЯ91.
ЦЕЛЬ МАНИПУЛЯЦИИЭкстренное восстановление и
поддержание проходимости
дыхательных путей хирургическим
методом
.
92.
щитовидныйхрящ
щитоперстневидная
мембрана
перстневидный
хрящ
.
93.
94. В – ИСКУССТВЕННАЯ ВЕНТИЛЯЦИЯ ЛЕГКИХ
1.2.
3.
4.
ИВЛ «простейшими» способами – «изо рта в рот», «изо рта в
нос»
ИВЛ «простейшими» способами с использованием
приспособлений («ключ жизни», S – образная трубка, лицевая
маска)
ИВЛ через лицевую маску с помощью ручных/механических
аппаратов
Механическая вентиляция через интубационную
(ларингеальную, комбинированную трубку; ларингеальную
маску; I – gel; коникотомическую/трахеостомическую канюлю)
95.
96.
ПАРАМЕТРЫ ВЕНТИЛЯЦИИ ЛЁГКИХПРИ СЛР
ДЫХАТЕЛЬНЫЙ ОБЪЁМ 800 – 1200 мл
ЧАСТОТА ДЫХАНИЙ 6-8 В МИНУТУ
ПРОДОЛЖИТЕЛЬНОСТЬ ВДУВАНИЯ ДО 2 -х СЕКУНД
ПО ВОЗМОЖНОСТИ, ВЕНТИЛЯЦИЯ ЛЕГКИХ 100% КИСЛОРОДОМ
ДЫХАТЕЛЬНЫЙ ОБЪЁМ 500-600 мл (6-7 мл/кг)
ЧАСТОТА ДЫХАНИЙ 4 (10 при аппаратном дыхании)
ПРОДОЛЖИТЕЛЬНОСТЬ ВДУВАНИЯ 1 СЕКУНДА
ПО ВОЗМОЖНОСТИ, ВЕНТИЛЯЦИЯ ЛЕГКИХ 100% КИСЛОРОДОМ
97. D – АВТОМАТИЧЕСКАЯ НАРУЖНАЯ ДЕФИБРИЛЛЯЦИЯ (AND)
1.2.
3.
4.
5.
6.
7.
8.
Проводится базовая CPR в объеме САВ; приоритет
компрессиям грудной клетки (С), которые продолжаются до
полной готовности AND к работе и наборе заряда
Как можно раньше накладывают электроды и включают AND
Далее следовать голосовым и визуальным командам
аппарата
При необходимости дефибрилляции аппарат наберет заряд и
подаст команду «нажмите кнопку разряд»
Перед нажатием кнопки «разряд» убедится, что Вы и
окружающие не касаетесь пациента
При отсутствии необходимости в дефибрилляции, аппарат
подаст команду «продолжайте базовую СЛР», мероприятия
которой необходимо продолжить
После разряда продолжать базовую СЛР при отсутствии
восстановления сердечной деятельности
При необходимости повторного разряда, аппарат повторно
наберет заряд и подаст команду «нажмите кнопку разряд», до
этой команды продолжаются базовые реанимационные
мероприятия
98.
99.
100.
101.
102. УСТОЙЧИВОЕ БОКОВОЕ ПОЛОЖЕНИЕ
После восстановления витальных функций:- Спонтанного дыхания
- Сердечной деятельности (пульсации на
магистральных артериях)
Пациенту необходимо придать устойчивое боковое
(«спасательное») положение
103.
104.
105.
106.
107.
Специализированныереанимационные мероприятия
«3D»
D1 – Differentiation (Определение
вида остановки сердца)
D2 – Drugs (Введение медикаментов)
D3 – Defibrillation (Дефибрилляция)
108.
Виды остановки сердечнойдеятельности
1.
Фибрилляция желудочков/желудочковая
тахикардия без пульса
2.
Асистолия
3.
Электрическая активность без пульса
(электрическая активность без перфузии,
электромеханическая диссоциация)
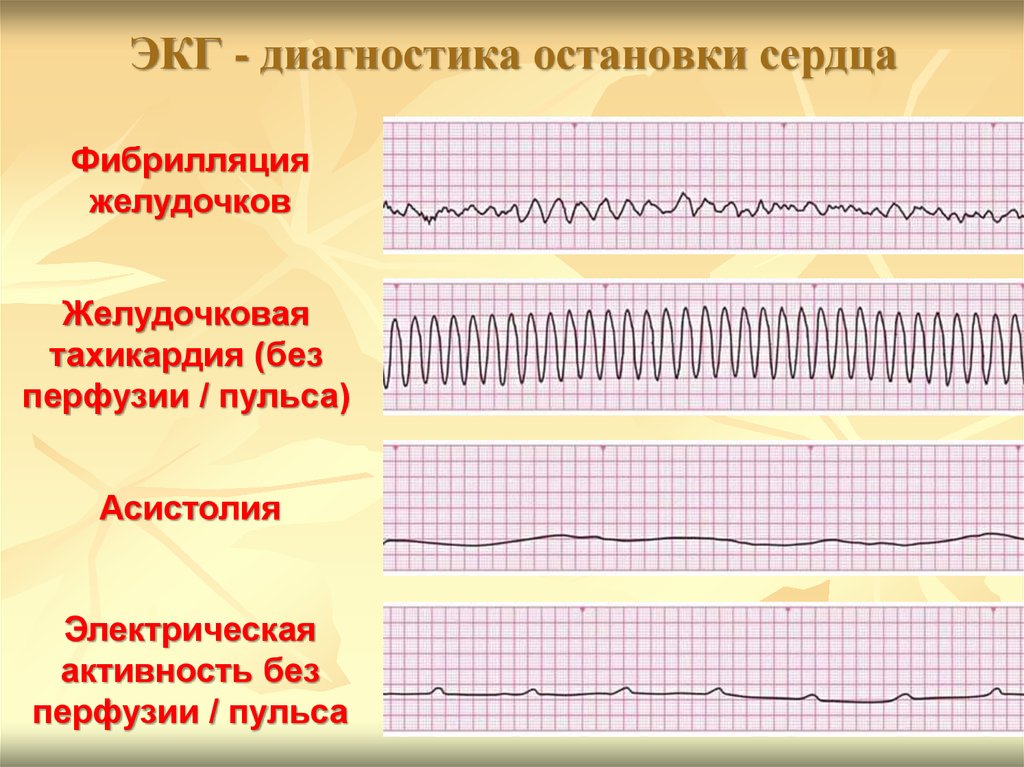
109. ЭКГ - диагностика остановки сердца
Фибрилляцияжелудочков
Желудочковая
тахикардия (без
перфузии / пульса)
Асистолия
Электрическая
активность без
перфузии / пульса
110.
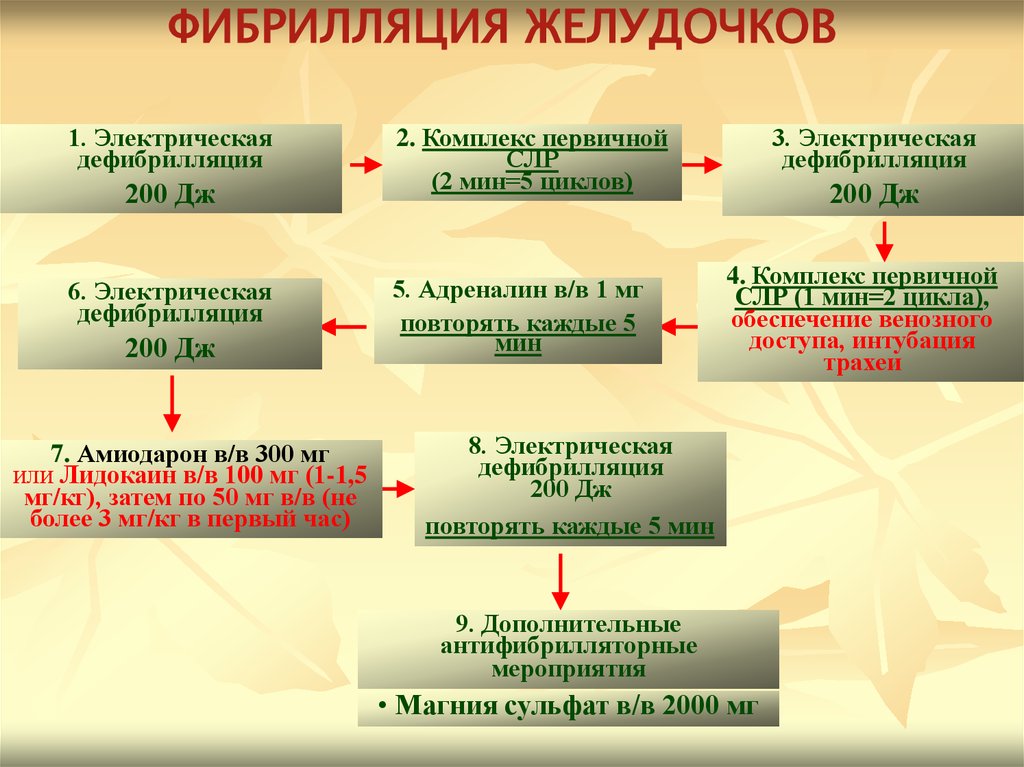
ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ1. Электрическая
дефибрилляция
200 Дж
6. Электрическая
дефибрилляция
200 Дж
7. Амиодарон в/в 300 мг
или Лидокаин в/в 100 мг (1-1,5
мг/кг), затем по 50 мг в/в (не
более 3 мг/кг в первый час)
2. Комплекс первичной
СЛР
(2 мин=5 циклов)
5. Адреналин в/в 1 мг
повторять каждые 5
мин
3. Электрическая
дефибрилляция
200 Дж
4. Комплекс первичной
СЛР (1 мин=2 цикла),
обеспечение венозного
доступа, интубация
трахеи
8. Электрическая
дефибрилляция
200 Дж
повторять каждые 5 мин
9. Дополнительные
антифибрилляторные
мероприятия
• Магния сульфат в/в 2000 мг
111.
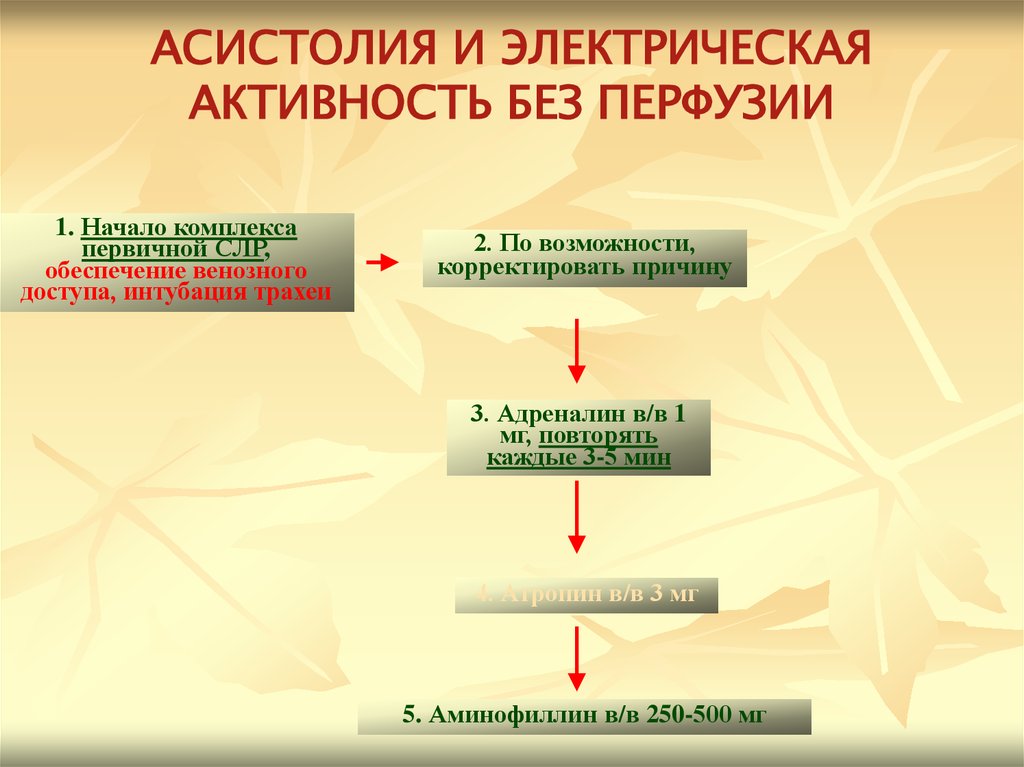
АСИСТОЛИЯ И ЭЛЕКТРИЧЕСКАЯАКТИВНОСТЬ БЕЗ ПЕРФУЗИИ
1. Начало комплекса
первичной СЛР,
обеспечение венозного
доступа, интубация трахеи
2. По возможности,
корректировать причину
3. Адреналин в/в 1
мг, повторять
каждые 3-5 мин
4. Атропин в/в 3 мг
5. Аминофиллин в/в 250-500 мг
112.
Пути введения медикаментов при СЛР1. Внутривенно
(в периферическую или центральную вену)
2. Эндотрахеально
(увеличив количество вводимого препарата в 2 раза)
3. Внутрикостно
113.
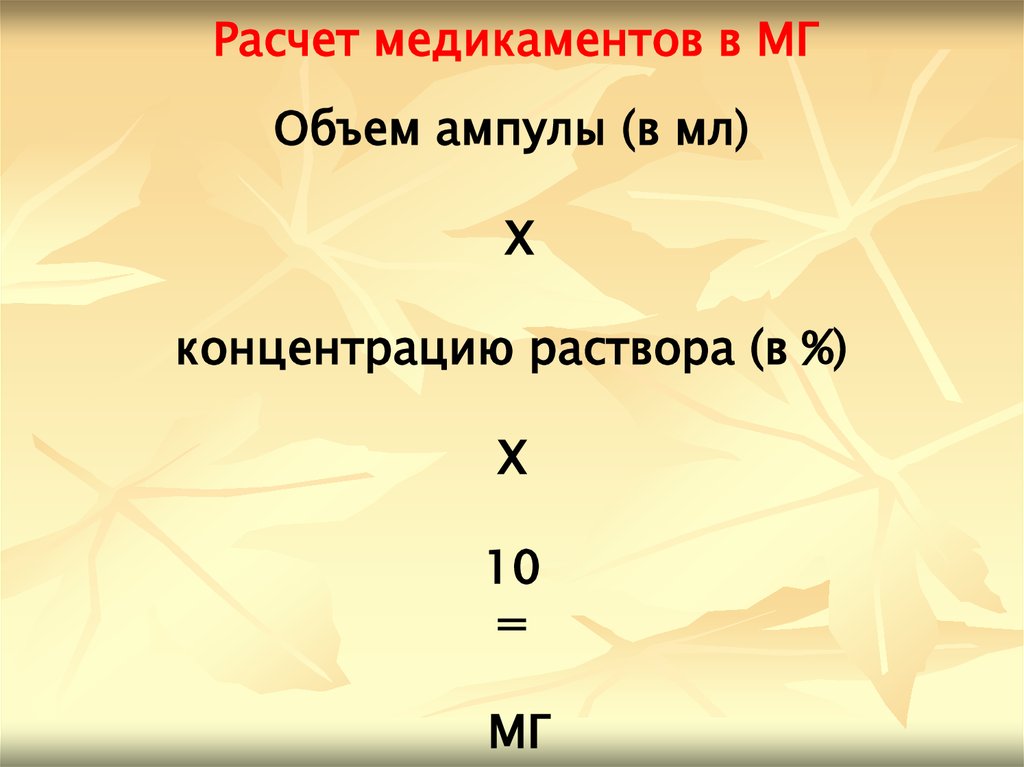
Расчет медикаментов в МГОбъем ампулы (в мл)
Х
концентрацию раствора (в %)
Х
10
=
МГ
114. Респираторная терапия
115. Газовые баллоны
Кислород (02)Маркированы окрашиванием в синий цвет
Закись азота (N2O)
Маркированы окрашиванием в серый цвет
Емкость баллонов
1 л; 1,5 л; 2 л; 3 л; 5 л; 10 л; 20 л
Составные части:
Баллон, понижающий редуктор, манометр
116. Расчет количества газа (кислород)
Расчет количества газа:Объем баллона (л) х Показания манометра (мРа) х 10 (перевод в
атм) = л
Например: 10 (л) х 15 (мРа) х 10 (атм) = 1500 л
Расчет расхода:
Количество газа в литрах / Минутный объем дыхания (МОД, MV)
или скорость газотока (Q, Flow) в литрах в минуту = мин
Например: 1500 л / 10 л/мин = 150 мин
150 мин / 60 мин = 2,5 часа (2 часа 30 минут)
117. Расчет количества газа (закись азота)
Расчет количества газа:1 кг закиси азота = 500 л газа
Вес полного баллона (кг) – Вес пустого баллона (кг) х 500 (л) = л
Например: 2 (кг) - 1 (кг) х 500 (л) = 500 л
Расчет расхода:
Количество газа в литрах / Скорость газотока (Q, Flow) в литрах в
минуту = мин
Например: 500 л / 10 л/мин = 50 мин
118. Основные понятия в респираторной терапии
Q, Flow – инспираторный поток, скорость газотока (л/мин)МОД, MV – минутный объем дыхания, минутная вентиляция
(л/мин)
ДО, Vt – дыхательный объем (мл)
F, Rate – частота дыхания
FiO2 – фракция вдыхаемого кислорода, содержание кислорода
в дыхательной смеси (%)
SaO2 – сатурация, насыщение кислородом гемоглобина
артериальной крови (%)
ПДКВ, PEEP – положительное давление в конце выдоха (смH2О)
I – inspirate, вдох
Е – expirate, выдох
I:Е – соотношение вдох/выдох Т I:Е – время вдоха/выдоха
V – объем (л, мл)
VI - объем вдоха
VE – объем выдоха
VS – поддержка объемом
Р – давление (см H2O)
РI – давление вдоха PE – давление выдоха PS – поддержка давлением
CPAP – постоянное положительное давление в дыхательных путях
119. Основные способы респираторной терапии
1.2.
3.
Оксигенотерапия
Аппаратно – масочная газовая анестезия
на спонтанном дыхании
Неинвазивная ИВЛ/ВИВЛ
4.
PEEР / CPAP – терапия
ВЧ (HF) – высокочастотная ИВЛ/ВИВЛ
Инвазивная ИВЛ
Принудительная ИВЛ
Вспомогательная ИВЛ
120. Основные режимы ИВЛ и ВИВЛ
1.2.
1.
2.
3.
4.
Спонтанное дыхание (Spont)
Поддержка спонтанного дыхания объемом или давлением
Spont-PS, Spont -VS
Высокочастотная ИВЛ
HFCV – ч/з катетер, HFMV – ч/з маску
Принудительная ИВЛ
ACV, CMV, IPPV, A/C, Assist control – контролируемая механическая
вентиляция
VCV – ИВЛ с контролем по объему
PCV – ИВЛ с контролем по давлению)
Вспомогательная (вспомогательно – принудительная) ИВЛ
SIMV – синхронизированная перемежающаяся принудительная
вентиляция
SIMV (VC) – с контролем по объему
SIMV (PС) – с контролем по давлению
Вспомогательная ИВЛ
PSV – с поддержкой давлением
121. Алгоритм расчета параметров при проведении респираторной терапии
1.Расчет МОД, MV – минутного объема
дыхания
2.
Расчет ДО, Vt – дыхательного объема
3.
Расчет F, Rate – должной частоты дыхания
122. Расчеты основных параметров ИВЛ
1. МОД, MV– минутный объем дыханияФормула Дарбиняна:
Вес пациента (кг)/10 + 1* = л/мин
* +2 при возрасте старше 55 лет,
* + 1 на каждый градус повышенной температуры свыше 38 С
Например: 80 кг/10 + 1 = 9 л/мин
2. ДО, Vt – дыхательный объем
6 – 10 мл/кг в среднем – 7 – 8 мл/кг
Например: 80 кг х 8 мл = 640 мл
3. F, Rate – расчет потребной частоты дыхания
МОД / ДО = Rate
Например 9 л/мин (9000 мл) / 640 мл = 14 в минуту
123. Дыхательные контуры
Типы дыхательных контуров:1.
Открытый: вдох из атмосферы /выдох в атмосферу
2.
Полуоткрытый: вдох из аппарата / выдох в атмосферу
(наиболее часто встречается на СМП)
3.
Полузакрытый: вдох из аппарата / выдох частично в аппарат,
частично в атмосферу (обязательно использование абсорбера)
4.
Закрытый: вдох из аппарата / выдох в аппарат (обязательно
использование абсорбера)
Составные части дыхательного контура:
1.
Клапанная коробка с клапанами вдоха/выдоха
2.
Гофрированные шланги и коннекторы
3.
Влагосборники и увлажнители
4.
Тройники и резервный дыхательный мешок
124.
СПАСИБО ЗАВНИМАНИЕ!!!










































































 medicine
medicine








