Similar presentations:
Особенности анестезии и реанимации у детей
1. Особенности анестезии и реанимации у детей
2. Периоды жизни ребенка
I. Внутриутробный периодII. Интранатальный период
III. Внеутробный период
1. Период новорожденности – с момента
рождения до 28 дня
2. Грудной возраст – с 1-го до 12 месяца
3. Ранний детский период – 1 год – 3 года
4. Дошкольный период – 3 года – 6-7лет
5. Школьный период – 7 лет – 13-14 лет
6. Пубертатный период – 13-14 – 20 лет
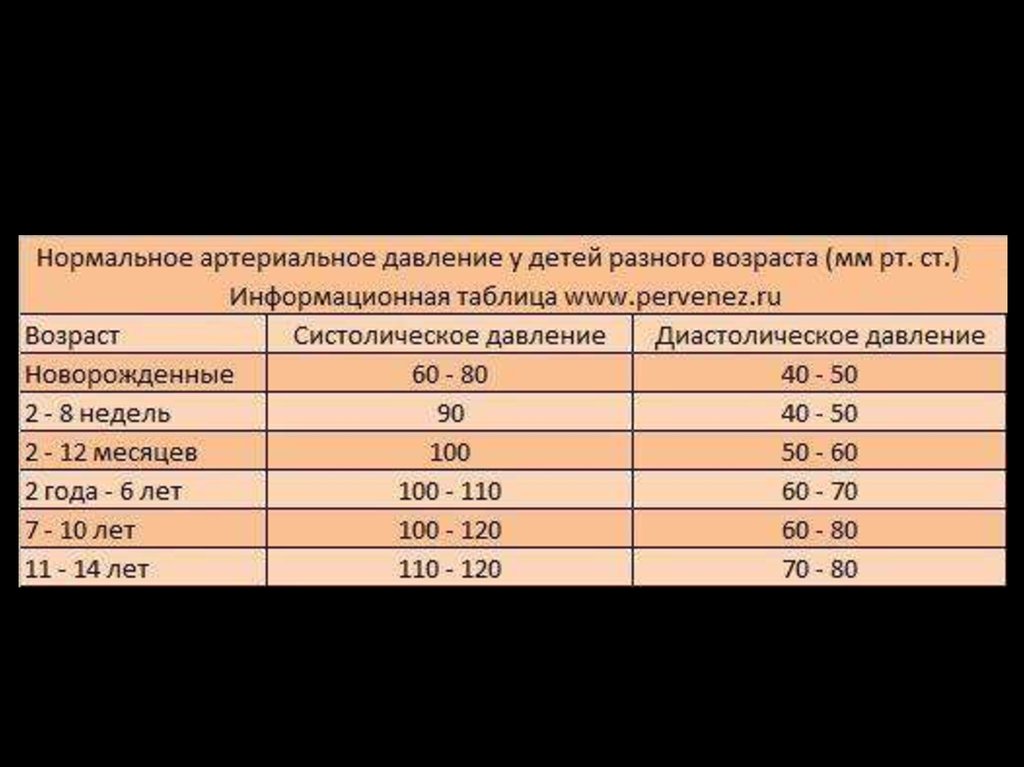
3. Анатомо-физиологические особенности ССС
1. Высокая лабильность и большие компенсаторныевозможности
2. Функция сердца после кровопотери, травмы, гипоксии
нормализуется после устранения причины нарушения.
3. ОЦК относительно больше, чем у взрослых
4. Объем несокращающихся участков сердечной мышцы
составляет 60% => УО фиксирован и увеличение сердечного
выброса осуществляется за счет увеличения ЧСС
5. ЧСС у детей больше (высокая интенсивность обменных
процессов), АД у детей ниже
6. Сердечный ритм стабильный, наблюдается синусовая
аритмия и высокая вариабельность пульса, при этом
серьезных нарушения ритма редки
4.
5.
6. ОЦК
У новорожденных - 90 мл/кгУ детей дошкольного возраста – 80 мл/кг
У подростков – 65 мл/кг
У взрослых – 50-60 мл/кг
7. Дыхательная система
8. Анатомическая характеристика Верхние дыхательные пути
• Нос, носовые ходы (дыхательные пути), придаточныепазухи носа у младенцев сравнительно узкие + Слизистая
оболочка богата сосудистой тканью } → что делает
ребенка уязвимым к инфекциям и отеку;
• Инфекция, отек полости носа и заложенность носа
способствует сужению или заложенности носовых
дыхательных путей, что вызывает трудности при дыхании и
сосании.
There are not inferior (lower) nasal passages (until 4 years) and
• Носослезный канал• короткий,
открытый клапан, гипоплазия клапана может быть
as a result rarely epistaxis in infants;
причиной конъюнктивита с инфекцией верхних дыхательных путей
• Развитие пазух детей продолжается и после 2-х лет, заканчивается в 12 лет;
верхнечелюстные пазухи обычно присутствует при рождении; лобные пазухи
начинают развиваться в раннем детстве. Дети могут страдать от синуситов;
решетчатая, верхнечелюстная пазухи являются наиболее уязвимыми к инфекциям.
9.
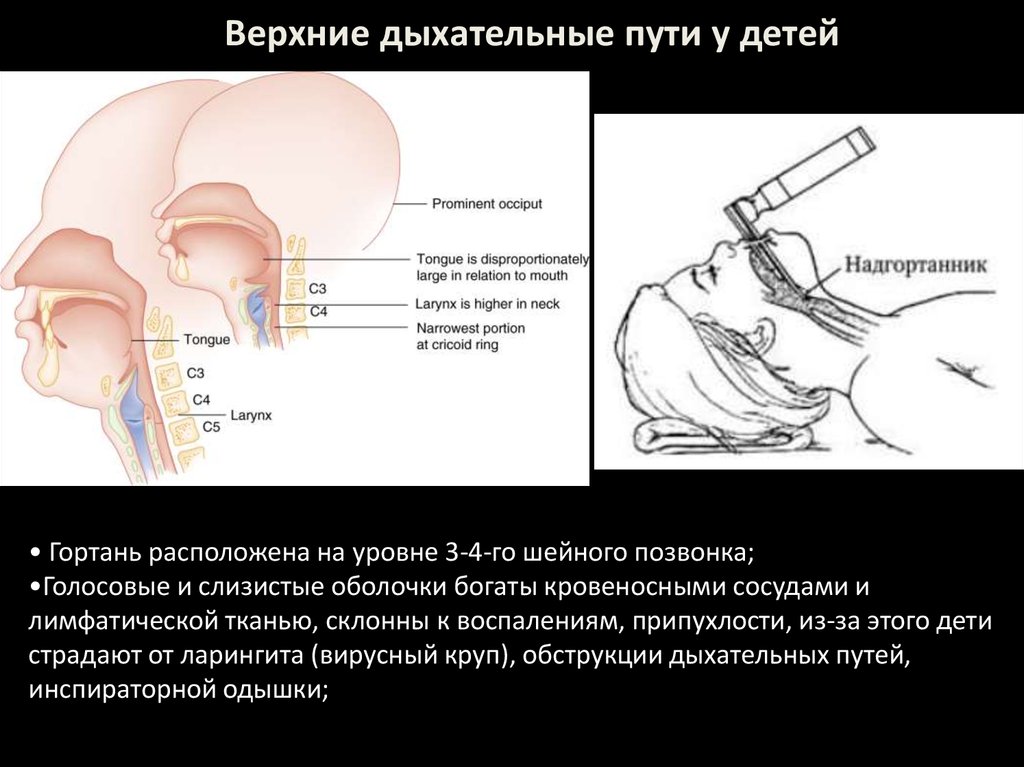
Верхние дыхательные пути у детей• Гортань расположена на уровне 3-4-го шейного позвонка;
•Голосовые и слизистые оболочки богаты кровеносными сосудами и
лимфатической тканью, склонны к воспалениям, припухлости, из-за этого дети
страдают от ларингита (вирусный круп), обструкции дыхательных путей,
инспираторной одышки;
10.
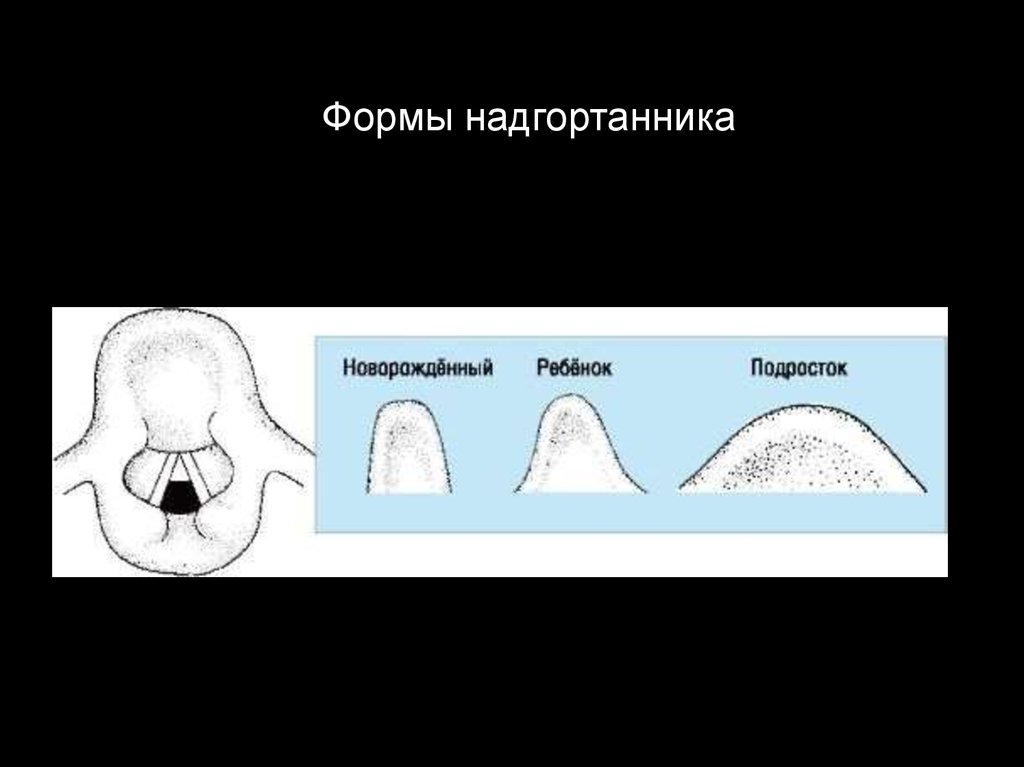
Формы надгортанника11.
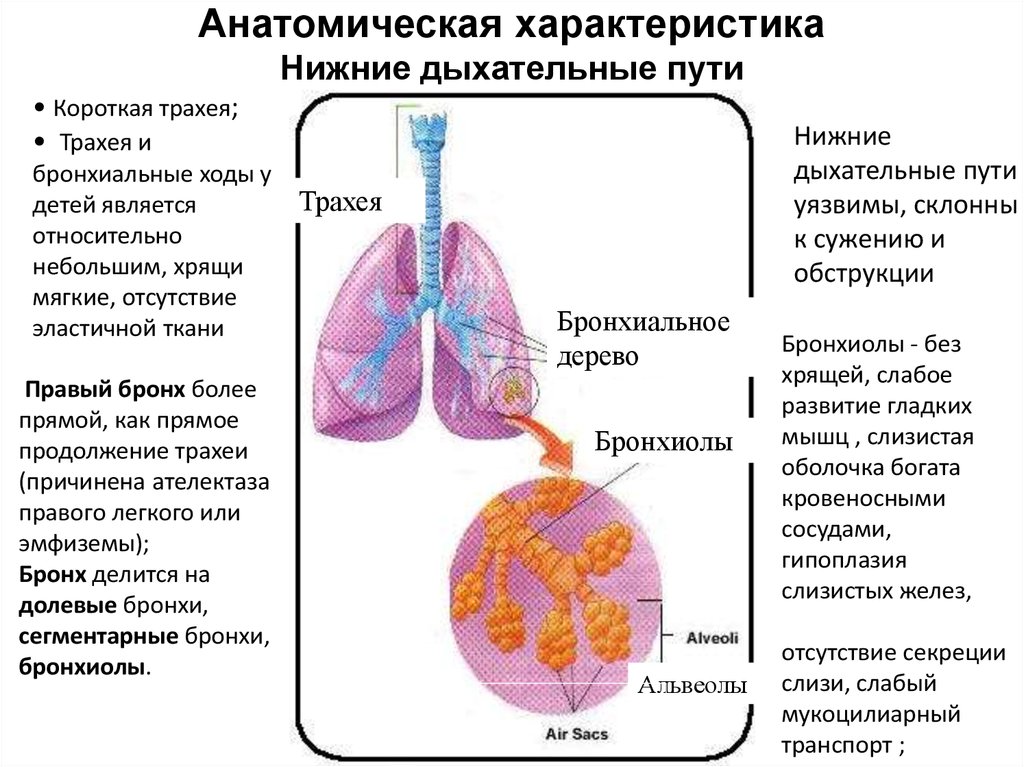
Анатомическая характеристикаНижние дыхательные пути
• Короткая трахея;
• Трахея и
бронхиальные ходы у
детей является
относительно
небольшим, хрящи
мягкие, отсутствие
эластичной ткани
Правый бронх более
прямой, как прямое
продолжение трахеи
(причинена ателектаза
правого легкого или
эмфиземы);
Бронх делится на
долевые бронхи,
сегментарные бронхи,
бронхиолы.
Нижние
дыхательные пути
уязвимы, склонны
к сужению и
обструкции
Трахея
Бронхиальное
дерево
Бронхиолы
Альвеолы
Бронхиолы - без
хрящей, слабое
развитие гладких
мышц , слизистая
оболочка богата
кровеносными
сосудами,
гипоплазия
слизистых желез,
отсутствие секреции
слизи, слабый
мукоцилиарный
транспорт ;
12.
13.
Сурфактант обеспечивает нормальнуюэластичность легких, в норме начинает
вырабатываться с 35-й недели
беременности
Регуляция дыхания: дыхательный центр
реагирует на увеличение концентрации
СО2 в большей степени, чем на гипоксию.
14.
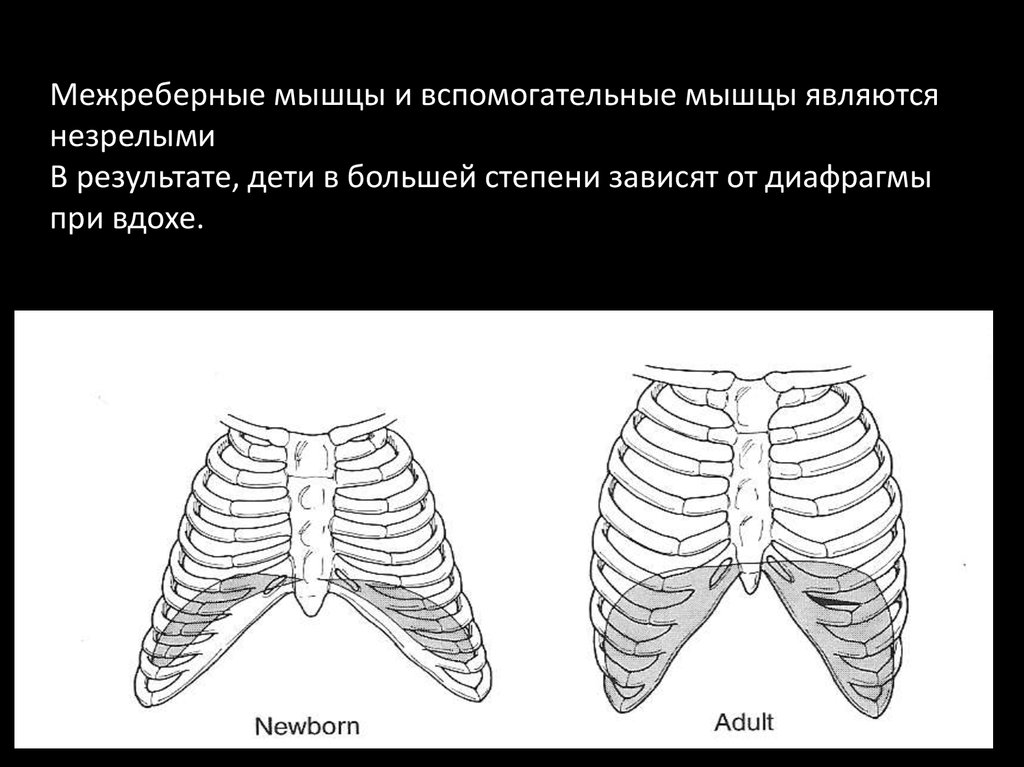
Межреберные мышцы и вспомогательные мышцы являютсянезрелыми
В результате, дети в большей степени зависят от диафрагмы
при вдохе.
15. Выводы
Значительные различия в физиологиидыхательной системы между детьми и
взрослыми объясняет, почему у младенцев и
детей младшего возраста проявлениям
болезней органов дыхания более тяжелые, и
почему дыхательная недостаточность является
распространенной проблемой в неонатальных
стационарах и отделениях интенсивной
терапии.
16. Водно-электролитный обмен
ОБЩИЙ ОБЪЁМ ВОДЫ В ОРГАНИЗМЕПациенты
♂
♀
Худые
65%
55%
Нормальные
60%
50%
Повышенного веса
55%
45%
Неонатальный
период
75-80%
1 год
65-75%
1-10 лет
60-65%
Старше 10 лет
50-60%
И.А. Савин и А.С.Горячев Водно-электролитные нарушения в нейрореанимации, ОМБ Москва 2016г, с 34
17.
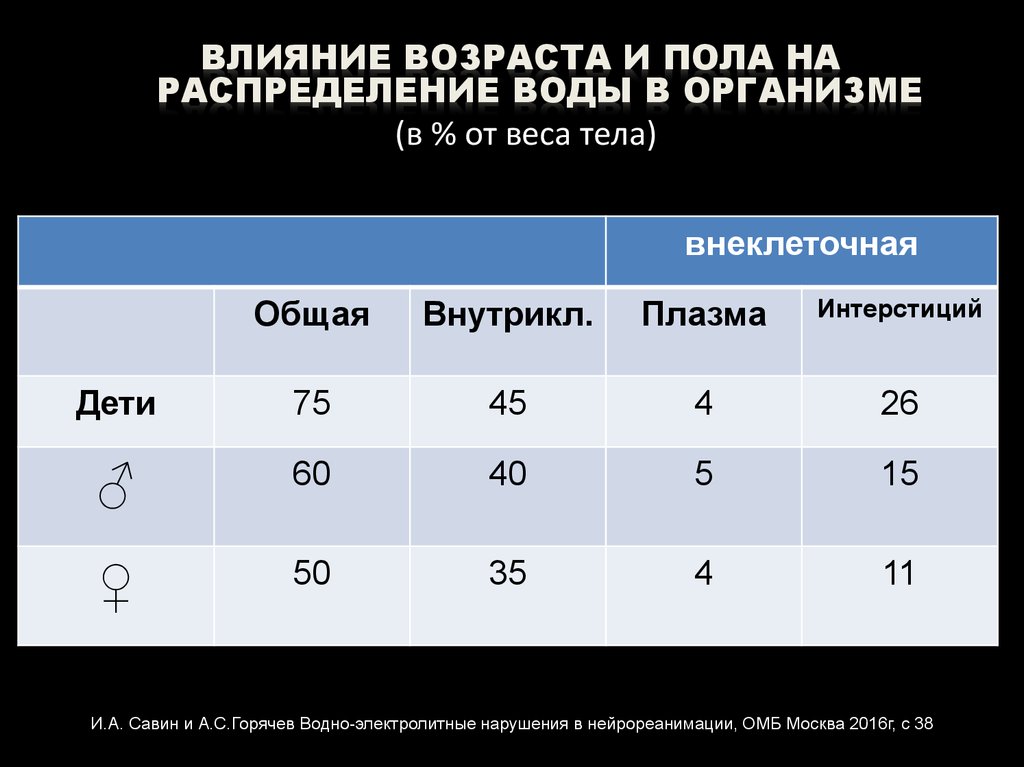
ВЛИЯНИЕ ВОЗРАСТА И ПОЛА НАРАСПРЕДЕЛЕНИЕ ВОДЫ В ОРГАНИЗМЕ
(в % от веса тела)
внеклеточная
Общая
Внутрикл.
Плазма
Интерстиций
Дети
75
45
4
26
♂
60
40
5
15
♀
50
35
4
11
И.А. Савин и А.С.Горячев Водно-электролитные нарушения в нейрореанимации, ОМБ Москва 2016г, с 38
18. Особенности водно-электролитного обмена
Функция почек развита недостаточно => непереносимость больших водных нагрузок и
невозможность эффективно выводить
электролиты
Дети имеют повышенный метаболизм, в
котором участвует вода, поэтому перерывы в
нормальном приеме жидкости быстро
приводит к дегидратации
19. Терморегуляция
Подкожножировая клетчатка намного тоньше у детей,чем у взрослых. Для новорожденных не характерна
теплопродукция за счет мышечной дрожи.
Гипотермия на 0,5-0,7С приводит к ацидозу, гипоксии,
угнетению дыхания, апноэ, дисфункции ЦНС,
судороги.
20.
• Гипертермия – является противопоказанием коперативному вмешательству (кроме случаев,
когда гипертермия связана с характером
заболевания, по поводу которого проводится
оперативное вмешательство)
• Причины подъема температуры во время
наркоза: попадание пирогенов
интраоперационно, гиперкапния,
злокачественная гипертермия или слишком
тщательная теплоизоляция
21. Дозировка лекарственных средств
1 мес – 1/10 часть дозы взрослого1-6 мес – 1/5 часть
до 1 года – 1/4 часть
1 год-3 года – 1/3 часть
3-7лет – 1/2 часть
7-12 лет – 2/3 части
22. Предоперационная подготовка
1. Сбор анамнеза:• Течение предыдущих операций и наркозов.
• Особенности анестезии в семье:
заболевания мышечной системы, инциденты
во время наркоза, трудности при интубации,
непереносимость пропофола.
• Переносимость физической нагрузки со
стороны сердечнососудистой системы при
игре, беге, физических упражнениях.
• Особенности дыхательной системы: частые
бронхиты, бронхиальная астма, тонзиллит.
23.
24.
• Оценка физикального статуса ребенка• Аллергии.
• Эндокринные и обменные заболевания:
сахарный диабет, порфирии, непереносимость
фруктозы.
• Склонность к кровотечениям.
Если роды были преждевременными,
необходимо уточнить срок гестации. В период
до 6 мес от предполагаемого срока родов
необходимо учитывать опасность
послеоперационного апноэ (организовать
постоянное послеоперационное наблюдение).
• Психологическая подготовка к операции (как
ребенка, так и родителей)
25.
Создание доверительных отношений• Объяснить родителям все этапы наркоза
• Убедить ребенка в том, что после операции
он вернется к родителям
• Если имеется возможность провести вводный
наркоз в присутствие одного из родителей, то
этим важно воспользоваться
26.
27.
28. Предоперационное голодание
• При плановых вмешательствах период голоданиядля детей грудного возраста составляет 2 ч для
прозрачных жидкостей, 4 ч для молока и смесей.
• Дети дошкольного и младшего школьного возраста
должны голодать 6 ч.
• Малые объёмы жидкости, например, в качестве
премедикации допустимы, но снижают рН желудочного
сока.
! Детей грудного возраста лучше оперировать в начале
операционного дня. Если превышены допустимые
границы голодания, в отделении необходимо провести
инфузионную терапию.
29. Премедикация
У детей направлена на психологический покой приотлучении от родителей и транспортировки в
операционную.
Возраст
Препарат
Примечания
Новорожденные и дети <6
мес (масса тела <7 кг)
Атропин 0,02 мг/кг в/м
или 0,1 мг/кг в/в, по
показаниям
Для профилактики
брадикардии и
гиперсаливации
Дети до 6 лет
Мидазолам в дозе 0,25-0,4 Оба препарата назначают
мг/кг ректально или
за 20-30 мин до операции
внутрь, атропин по
показаниям
Дети школьного возраста
Мидазолам 0,25-0,4 мг/кг
(Интраназально, per os,
ректально, в/м)
Опиоидные анальгетики
показаны при
существующем болевом
синдроме
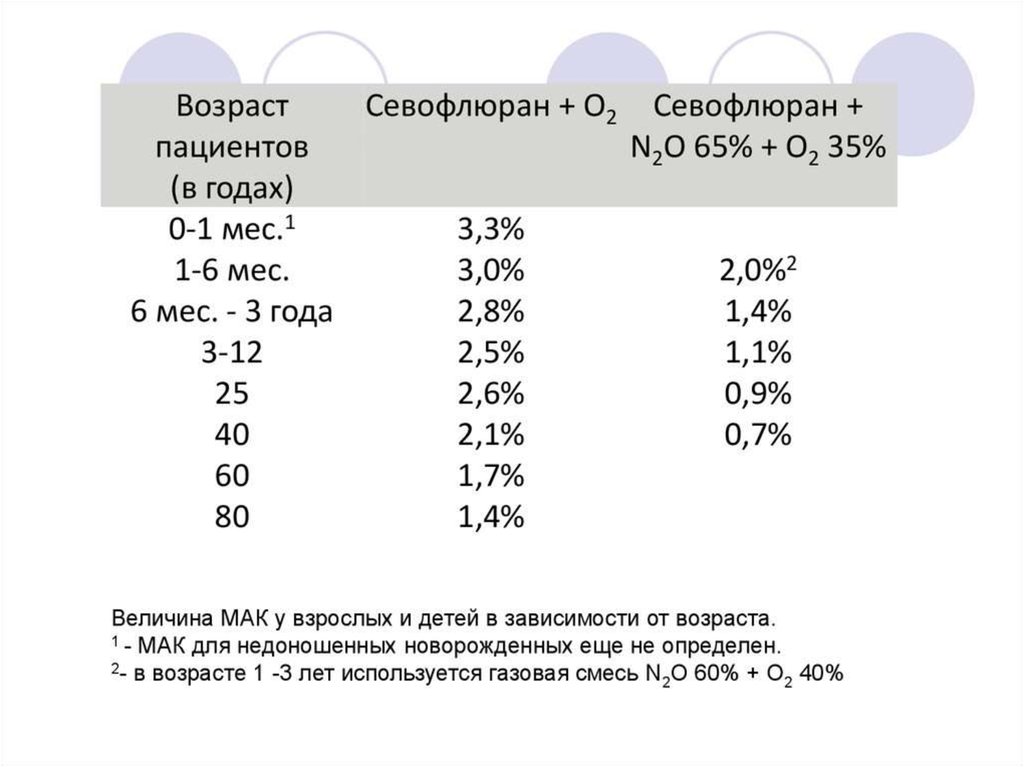
30. Индукция анестезии
Чаще всего ингаляционным методом (до 10лет) (севоран с увеличением концентрации
ингаляционного анестетика во вдыхаемой
газовой смеси)
Дыхательный контур подбирается в
зависимости от возраста пациента и
используется только ПОЛУЗАКРЫТЫЕ
КОНТУРЫ
31. Клинический мониторинг
• Голова или шея должны быть доступны обзору, чтобы в случаеотказа пульсоксиметра диагностировать центральный цианоз и
потоотделение (глубина наркоза).
• АД: Ширина манжетки - 2/3 длины плеча. Непрерывно
контролировать АД. У детей грудного возраста легко возникает
недостаточность кровообращения, например под действием
ингаляционных анестетиков (подобных галотану). При
вмешательствах большого объёма (онкология, политравма)
показано инвазивное измерение АД, а также исследование газового
состава крови!
• Термометрию проводить каждому ребёнку в связи с опасностью
переохлаждения и необходимостью своевременной диагностики ЗГ.
• Измерение концентрации СО2 на выдохе: (контроль объёмов ИВЛ,
ранняя диагностика ЗГ). В зависимости от использования
определённой системы (потока) у детей с массой тела менее 3 кг,
вследствие связанного с этим увеличения мёртвого пространства и
отвода дыхательных газов измерение этого показателя ограничено.
32.
Пульсоксиметрия обязательна!• Ранняя диагностика - резервы О2 у ребёнка
грудного возраста ещё ниже, чем у взрослого.
• Датчик располагают на указательном пальце
левой руки, можно прикрепить датчик на
левую руку или на ногу.
• ! Недостоверное измерение и интерпретация
данных возможны при вдыхании СО и при
интоксикации соединениями метгемоглобина.
33.
34. Подготовка к аппаратно-масочному или интубационному наркозу
• Достаточная температура в операционной.• Проверить прочность соединения кислородной трубки с
центральной системой.
• Контур при закрытии рукой должен быть герметичен, газ
поступает в дыхательный контур (возможен мониторинг
состава смеси).
• Вакуум-аспиратор должен функционировать, катетер
должен быть по диаметру немного меньше трубки.
• Ларингоскоп функционирует. Внимание: не каждый
шпатель подходит к рукоятке, это необходимо проверить.
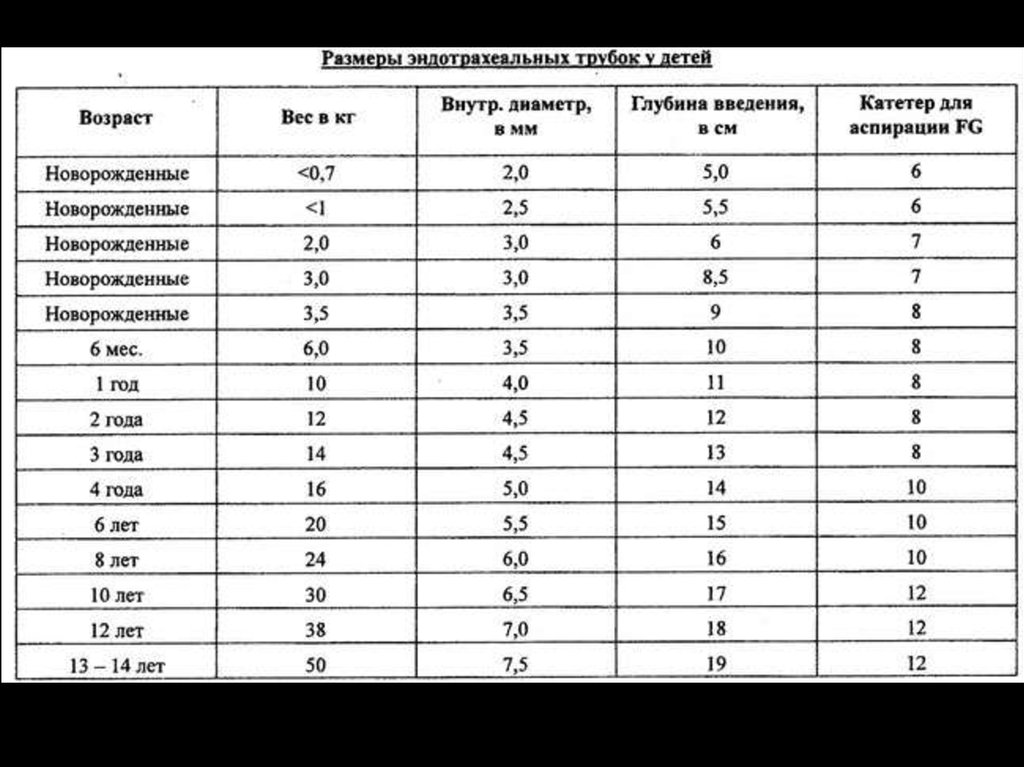
• Иметь в наличии трубку выбранного размера,
дополнительно трубки на 0,5 мм больше и меньше.
• Подготовить щипцы Magill для назальной интубации.
• Наложить датчики для пульсоксиметрии и снятия ЭКГ.
35. Ингаляционный наркоз
Преимущества:• Длительное сохранение спонтанного дыхания; можно обеспечить контроль
дыхательной функции ребёнка при аппаратно-масочном наркозе.
• При достижении глубокого наркоза можно провести интубацию без введения
миорелаксантов.
Недостатки:
• Необходима помощь опытного ассистента для обеспечения венозного доступа.
• Противопоказан при подозрении на кишечную непроходимость.
• Ребёнок должен выдержать длительный период голодания.
• При аномальных анатомо-топографических соотношениях (новорождённые,
недоношенные дети, пороки развития лицевого отдела черепа и мягких тканей)
необходимо дополнительное введение недеполяризующих миорелаксантов или
суксаметония хлорида.
• Иногда трудно достичь необходимой глубины наркоза. Если она недостаточна возникает ларингоспазм, если чрезмерна - у ребёнка, особенно у новорождённого
и грудного возраста, возможно развитие сердечно-сосудистой недостаточности.
• Большая продолжительность: ребёнок должен быть в наркозе 5, а лучше 8 мин,
прежде чем будет произведена попытка интубации.
36. Неингаляционный наркоз
37.
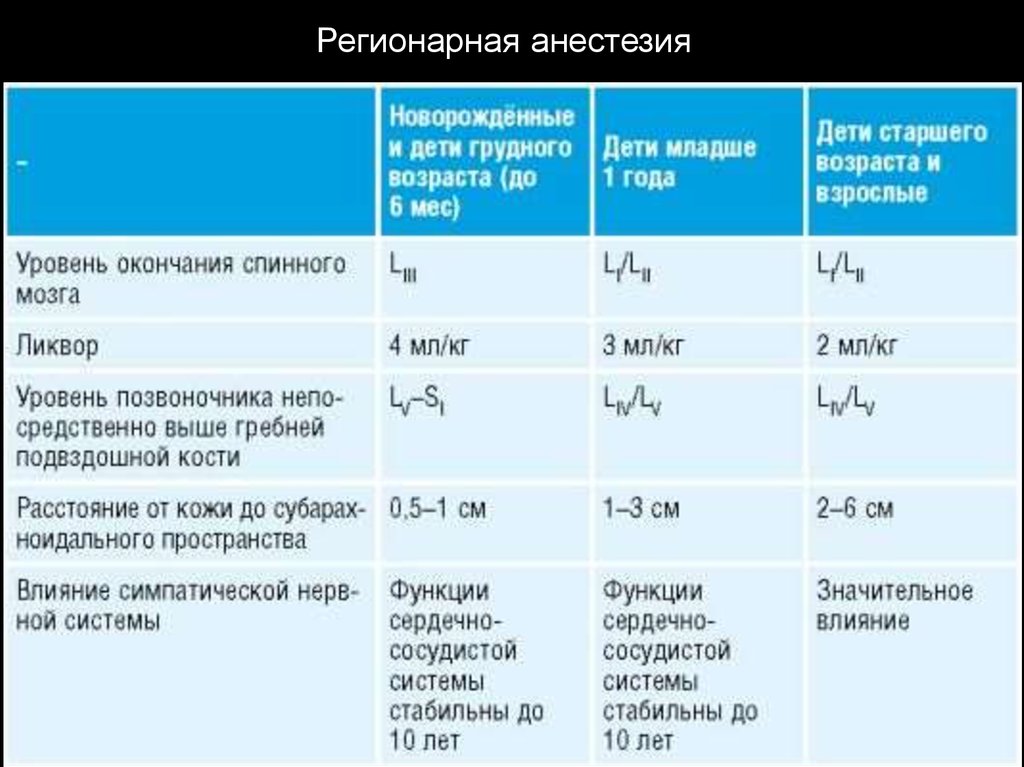
Регионарная анестезия38. Переносимость лекарственных препаратов
В связи с увеличенным внеклеточнымпространством, малый объем жировой ткани и
незрелостью паренхимы печени => более
длительный и выраженный эффект препаратов:
• барбитураты
• бензодиазепины
• опиоидные анальгетики (незрелость
дыхательного центра)
• сниженная чувствительность к
недеполяризующим миорелаксантам
39.
40. Специфические проблемы у детей
1. Злокачественная гипертермияУ детей распространена значительно шире, чем у взрослых. Именно поэтому
необходимо своевременно диагностировать следующие симптомы:
• повышение тонуса мускулатуры при интубации (при проведении
ингаляционного наркоза галогенсодержащими анестетиками или при
введении суксаметония хлорида);
• резкое повышение концентрации СО2 на выдохе;
• повышение температуры тела (поздний симптом);
• значительное снижение сатурации кислорода;
• нарушения ритма сердца.
Тактика:
• При подозрении на ЗГ уведомить хирурга для скорейшего завершения
операции.
• Принять меры и позвать заведующего отделением.
• Исследовать газовый состав крови.
• Главный показатель - состояние КОР (имеет ли место тяжёлый ацидоз?)
! Дети грудного возраста часто реагируют быстрым и резким повышением
концентрации СО2 на болевое раздражение, при некоторых вмешательствах
(например, в урологии) - повышением температуры без развития ЗГ.
41.
2. ЛарингоспазмПричины:
• Слишком ранняя попытка интубации при ингаляционном наркозе, экстубация во
время фазы возбуждения, скопление секрета в области гортани, механическое
раздражение, вызываемое движением трубки.
Диагностика:
• После попытки интубации: плотное смыкание голосовой щели, после чего
невозможна масочная ИВЛ.
• После экстубации: беспорядочные дыхательные движения с втяжением
межрёберных промежутков.
Тактика:
• Ингаляция 100% кислорода через маску
• Освободить дыхательные пути приёмом Сафара
• ИВЛ: осторожная попытка. Внимание: при слишком высоком давлении воздух
попадает в желудок и раздувает его.
• Сатурация кислорода: при дальнейшем падении SрО2 провести ларингоскопию,
аспирацию имеющегося секрета, при необходимости - интубация.
! Приготовить всё необходимое для реинтубации.
! Если есть подозрение, что обструкция вызвана отёком слизистой оболочки или
голосовых складок, ввести глюкокортикоиды внутривенно, например преднизолон в
дозе 3 мг/кг (декортин Н)





























 medicine
medicine








