Similar presentations:
Гнойные заболевания кожи, подкожной клетчатки, клетчаточных пространств и железистых органов
1. Гнойные заболевания кожи, подкожной клетчатки, клетчаточных пространств и железистых органов
Профессор Рамазанов М.Р.2. Воспалительные заболевания кожи и подкожной клетчатки
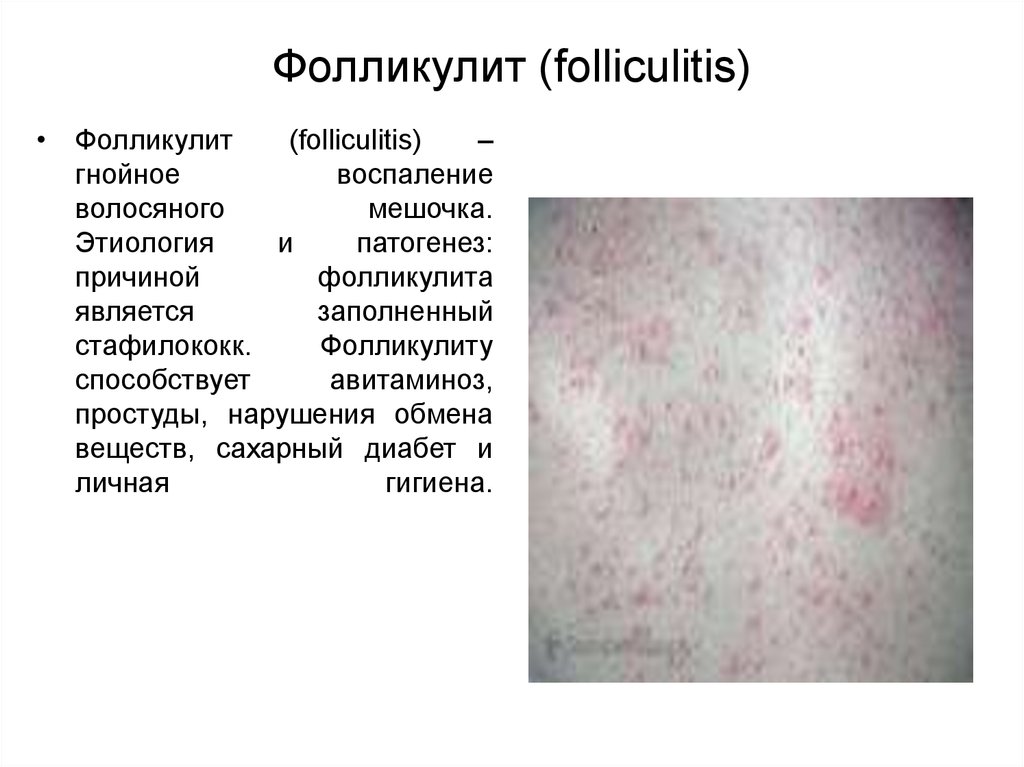
Фолликулит (folliculitis)
Фурункул и фурункулез (furunculus)
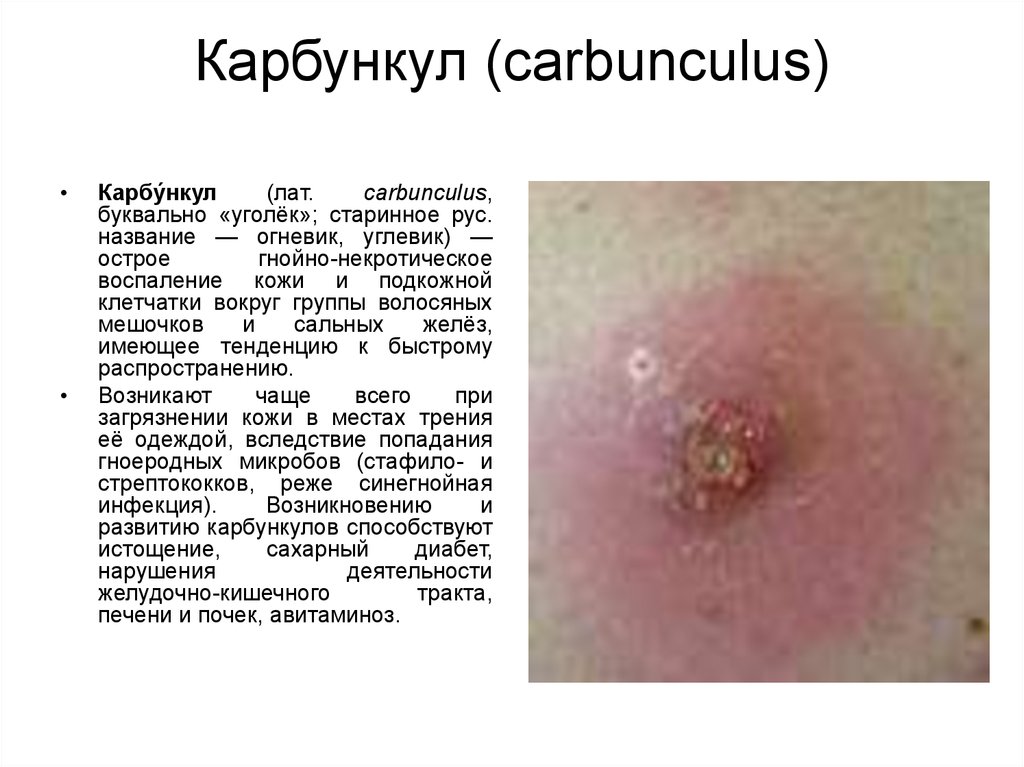
Карбункул (carbunculus)
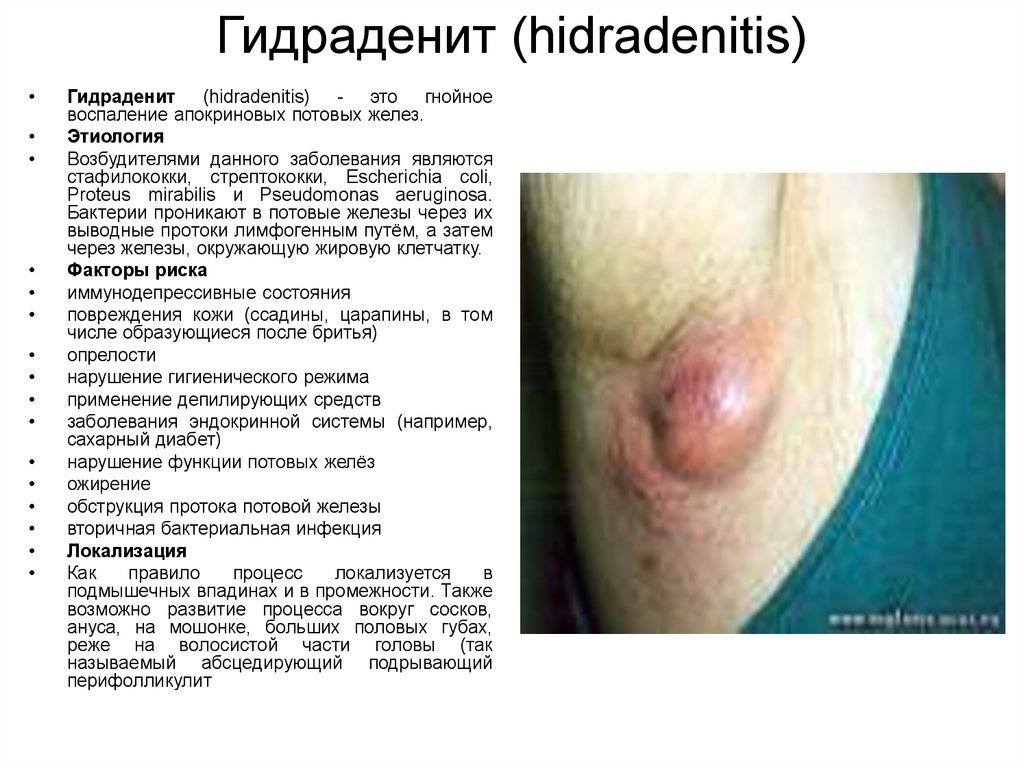
Гидраденит (hidradenitis)
Абсцесс (abscessus)
Флегмона (phlegmona)
Рожа (erysipelas)
Свиная краснуха (crysipeloides)
3. Фолликулит (folliculitis)
• Фолликулит(folliculitis)
–
гнойное
воспаление
волосяного
мешочка.
Этиология
и
патогенез:
причиной
фолликулита
является
заполненный
стафилококк.
Фолликулиту
способствует
авитаминоз,
простуды, нарушения обмена
веществ, сахарный диабет и
личная
гигиена.
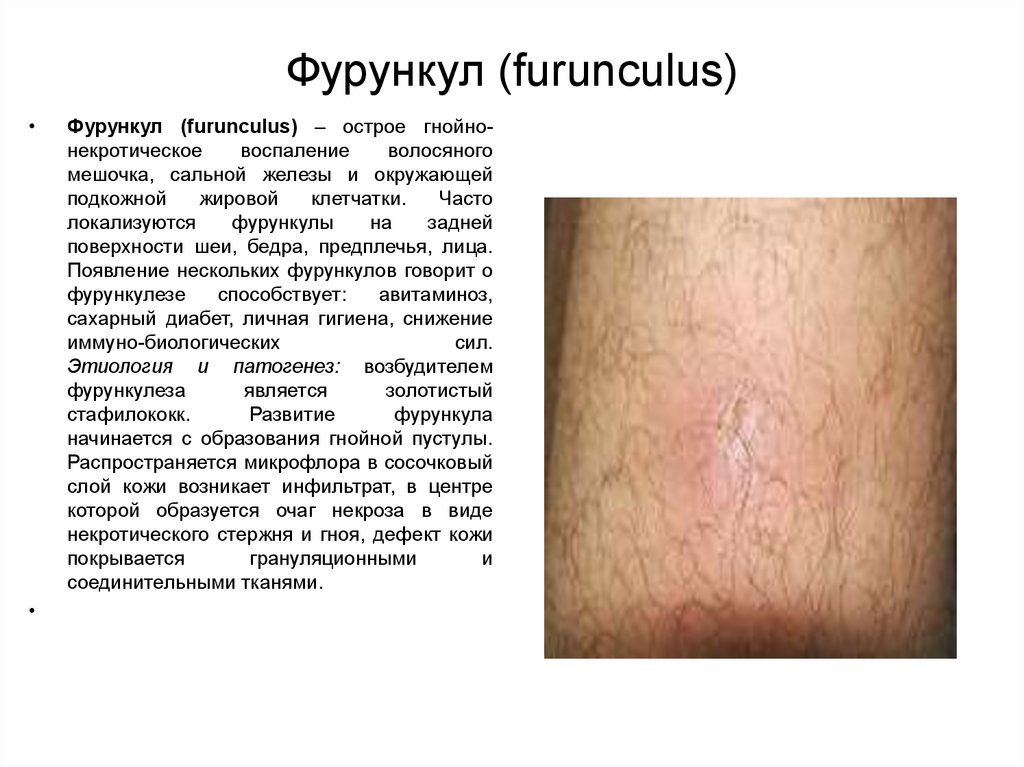
4. Фурункул (furunculus)
Фурункул (furunculus) – острое гнойнонекротическое
воспаление
волосяного
мешочка, сальной железы и окружающей
подкожной
жировой
клетчатки.
Часто
локализуются
фурункулы
на
задней
поверхности шеи, бедра, предплечья, лица.
Появление нескольких фурункулов говорит о
фурункулезе
способствует:
авитаминоз,
сахарный диабет, личная гигиена, снижение
иммуно-биологических
сил.
Этиология и патогенез: возбудителем
фурункулеза
является
золотистый
стафилококк.
Развитие
фурункула
начинается с образования гнойной пустулы.
Распространяется микрофлора в сосочковый
слой кожи возникает инфильтрат, в центре
которой образуется очаг некроза в виде
некротического стержня и гноя, дефект кожи
покрывается
грануляционными
и
соединительными тканями.
5. Карбункул (carbunculus)
Карбу́нкул
(лат.
carbunculus,
буквально «уголёк»; старинное рус.
название — огневик, углевик) —
острое
гнойно-некротическое
воспаление кожи и подкожной
клетчатки вокруг группы волосяных
мешочков
и
сальных
желёз,
имеющее тенденцию к быстрому
распространению.
Возникают
чаще
всего
при
загрязнении кожи в местах трения
её одеждой, вследствие попадания
гноеродных микробов (стафило- и
стрептококков, реже синегнойная
инфекция).
Возникновению
и
развитию карбункулов способствуют
истощение,
сахарный
диабет,
нарушения
деятельности
желудочно-кишечного
тракта,
печени и почек, авитаминоз.
6. Гидраденит (hidradenitis)
Гидраденит (hidradenitis) - это гнойное
воспаление апокриновых потовых желез.
Этиология
Возбудителями данного заболевания являются
стафилококки, стрептококки, Escherichia coli,
Proteus mirabilis и Pseudomonas aeruginosa.
Бактерии проникают в потовые железы через их
выводные протоки лимфогенным путём, а затем
через железы, окружающую жировую клетчатку.
Факторы риска
иммунодепрессивные состояния
повреждения кожи (ссадины, царапины, в том
числе образующиеся после бритья)
опрелости
нарушение гигиенического режима
применение депилирующих средств
заболевания эндокринной системы (например,
сахарный диабет)
нарушение функции потовых желёз
ожирение
обструкция протока потовой железы
вторичная бактериальная инфекция
Локализация
Как
правило
процесс
локализуется
в
подмышечных впадинах и в промежности. Также
возможно развитие процесса вокруг сосков,
ануса, на мошонке, больших половых губах,
реже на волосистой части головы (так
называемый абсцедирующий подрывающий
перифолликулит
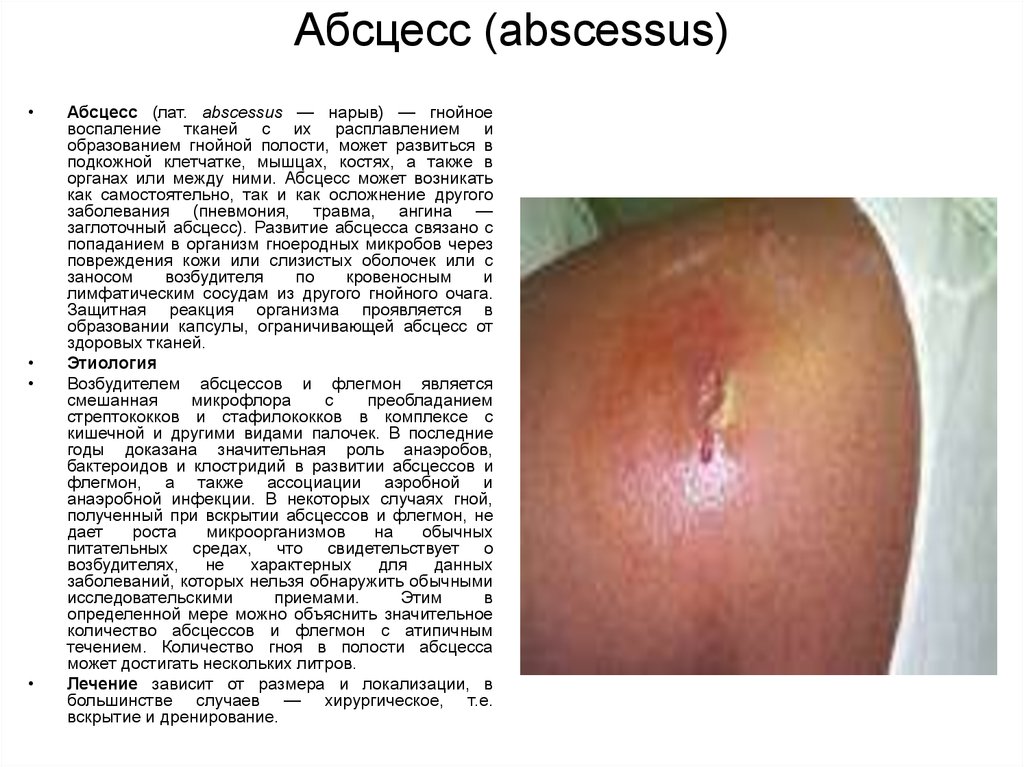
7. Абсцесс (abscessus)
Абсцесс (лат. abscessus — нарыв) — гнойное
воспаление тканей с их расплавлением и
образованием гнойной полости, может развиться в
подкожной клетчатке, мышцах, костях, а также в
органах или между ними. Абсцесс может возникать
как самостоятельно, так и как осложнение другого
заболевания (пневмония, травма, ангина —
заглоточный абсцесс). Развитие абсцесса связано с
попаданием в организм гноеродных микробов через
повреждения кожи или слизистых оболочек или с
заносом
возбудителя
по
кровеносным
и
лимфатическим сосудам из другого гнойного очага.
Защитная реакция организма проявляется в
образовании капсулы, ограничивающей абсцесс от
здоровых тканей.
Этиология
Возбудителем абсцессов и флегмон является
смешанная
микрофлора
с
преобладанием
стрептококков и стафилококков в комплексе с
кишечной и другими видами палочек. В последние
годы доказана значительная роль анаэробов,
бактероидов и клостридий в развитии абсцессов и
флегмон, а также ассоциации аэробной и
анаэробной инфекции. В некоторых случаях гной,
полученный при вскрытии абсцессов и флегмон, не
дает
роста
микроорганизмов
на
обычных
питательных средах, что свидетельствует о
возбудителях,
не
характерных
для
данных
заболеваний, которых нельзя обнаружить обычными
исследовательскими
приемами.
Этим
в
определенной мере можно объяснить значительное
количество абсцессов и флегмон с атипичным
течением. Количество гноя в полости абсцесса
может достигать нескольких литров.
Лечение зависит от размера и локализации, в
большинстве случаев — хирургическое, т.е.
вскрытие и дренирование.
8. Флегмона (phlegmona)
Флегмона (от греч. phlegmone – жар, воспаление) —
острое разлитое гнойное воспаление жировой
клетчатки; в отличие от абсцесса не имеет чётких
границ.
Виды флегмон
По расположению различают флегмону подкожную,
подфасциальную, межмышечную, забрюшинную,
околопочечную (паранефрит), околопрямокишечную
(парапроктит), клетчатки средостения, флегмоны
стопы, кисти и др.
Возбудители
Преимущественно стафилококк и др. гноеродные
микроорганизмы, реже — кишечная палочка и
анаэробы;
соответственно
особенностям
возбудителя флегмоны разделяют на гнойные,
гнилостные и анаэробные (газовые).
Возникновение флегмон
Возбудители флегмон проникают в клетчатку через
поврежденную кожу или из расположенных рядом
очагов
инфекции
(фурункул,
кариес
зубов,
нагноившиеся лимфоузлы и т.д.); иногда заносятся с
током крови (гематогенно) из расположенных вдали
очагов.
Признаки флегмоны
Признаки флегмоны – боль, отёк; при подкожной
флегмоне
–
гиперемия
кожи;
повышение
температуры тела, озноб и др. Возможны переход
воспалительного процесса на соседние органы,
развитие сепсиса.
Лечение
Вскрытие
и
дренирование
гнойного
очага,
антибиотики.
Профилактика
Гигиена кожи и медицинская обработка её при
микротравмах, своевременное лечение пиодермий и
др. местных очагов инфекции.
9. Рожа (erysipelas)
Рожа Erysipelas
Рожа (от фр. rouge — красный)
(лат.
erysipelas)
—
распространенная
инфекционнная болезнь. Острое,
нередко
рецидивирующее
инфекционное
заболевание,
вызывается
стрептококками
Streptococcus pyogenes.
Внешние признаки
Инкубационный период от 3 до 5
дней. Начало болезни острое,
внезапное. В первые сутки более
выражены
симптомы
общей
интоксикации (сильная головная
боль, озноб, общая слабость,
возможна
тошнота,
рвота,
повышение температуры до 39-40
°С).
10. Современная клиническая классификация рожи предусматривает выделение следующих форм болезни.
• По характеру местных поражений:–
–
–
–
эритематозная;
эритематозно-буллёзная;
эритематозно-геморрагическая;
буллёзно-геморрагическая.
• По степени интоксикации (тяжести течения):
– лёгкая;
– средней тяжести;
– тяжёлая.
• По кратности течения:
– первичная;
– повторная;
– рецидивирующая (часто и редко, рано и поздно).
• По распространённости местных проявлений:
–
–
–
–
локализованная;
распространённая;
блуждающая (ползучая, мигрирующая);
метастатическая.
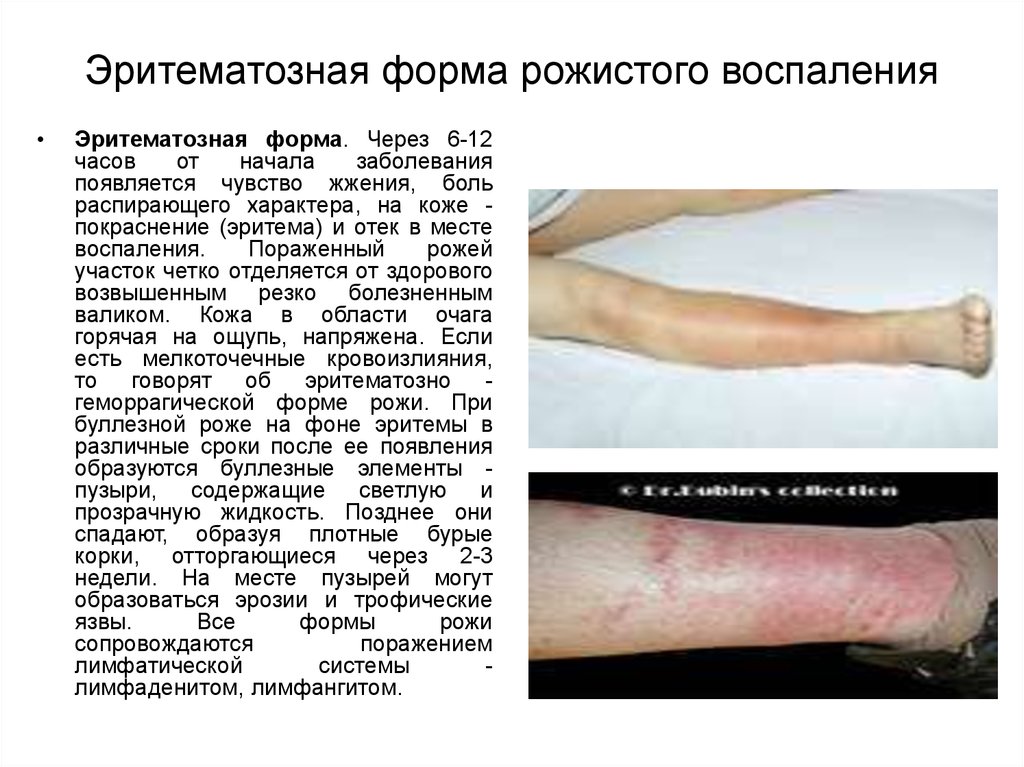
11. Эритематозная форма рожистого воспаления
Эритематозная форма. Через 6-12
часов
от
начала
заболевания
появляется чувство жжения, боль
распирающего характера, на коже покраснение (эритема) и отек в месте
воспаления.
Пораженный
рожей
участок четко отделяется от здорового
возвышенным резко болезненным
валиком. Кожа в области очага
горячая на ощупь, напряжена. Если
есть мелкоточечные кровоизлияния,
то говорят об эритематозно геморрагической форме рожи. При
буллезной роже на фоне эритемы в
различные сроки после ее появления
образуются буллезные элементы пузыри, содержащие светлую и
прозрачную жидкость. Позднее они
спадают, образуя плотные бурые
корки, отторгающиеся через 2-3
недели. На месте пузырей могут
образоваться эрозии и трофические
язвы.
Все
формы
рожи
сопровождаются
поражением
лимфатической
системы
лимфаденитом, лимфангитом.
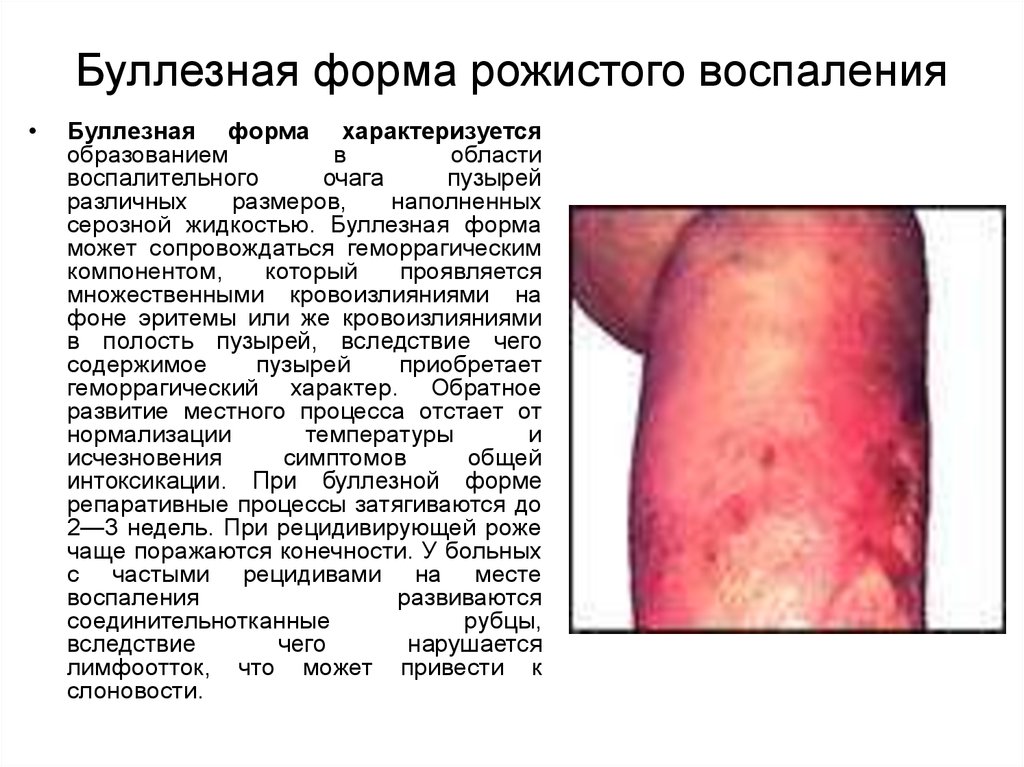
12. Буллезная форма рожистого воспаления
Буллезная форма характеризуется
образованием
в
области
воспалительного
очага
пузырей
различных
размеров,
наполненных
серозной жидкостью. Буллезная форма
может сопровождаться геморрагическим
компонентом,
который
проявляется
множественными кровоизлияниями на
фоне эритемы или же кровоизлияниями
в полость пузырей, вследствие чего
содержимое
пузырей
приобретает
геморрагический характер. Обратное
развитие местного процесса отстает от
нормализации
температуры
и
исчезновения
симптомов
общей
интоксикации. При буллезной форме
репаративные процессы затягиваются до
2—3 недель. При рецидивирующей роже
чаще поражаются конечности. У больных
с частыми рецидивами на месте
воспаления
развиваются
соединительнотканные
рубцы,
вследствие
чего
нарушается
лимфоотток, что может привести к
слоновости.
13. Эритематозно-геморрагическая рожа и Эритематозно-буллёзная рожа
Эритематозно-геморрагическая рожа. В последние годы состояние встречают значительно
чаще; в некоторых регионах по количеству случаев оно выходит на первое место среди всех
форм заболевания. Основным отличием местных проявлений этой формы от эритематозной
служит наличие кровоизлияний - от петехий до обширных сливных геморрагии на фоне эритемы.
Заболевание сопровождают более длительная лихорадка (10-14 дней и более) и медленное
обратное развитие местных воспалительных изменений. Нередко возникают осложнения в виде
некрозов кожи.
Эритематозно-буллёзная рожа. Характерно образование мелких пузырьков на фоне эритемы
(фликтены, заметные при боковом освещении) или крупных пузырей, наполненных прозрачным
серозным содержимым. Пузыри образуются на несколько часов или даже на 2-3 дня позже
возникновения эритемы (вследствие отслойки эпидермиса). В динамике заболевания они
самопроизвольно разрываются (или их вскрывают стерильными ножницами), серозное содержимое истекает, омертвевший эпидермис отслаивается. Мацерированная поверхность медленно
эпителизируется. Образуются корочки, после отпадения которых рубцов не остаётся.
Инфекционно-токсический синдром и регионарный лимфаденит не имеют принципиальных
отличий от их проявлений при эритематозной роже.
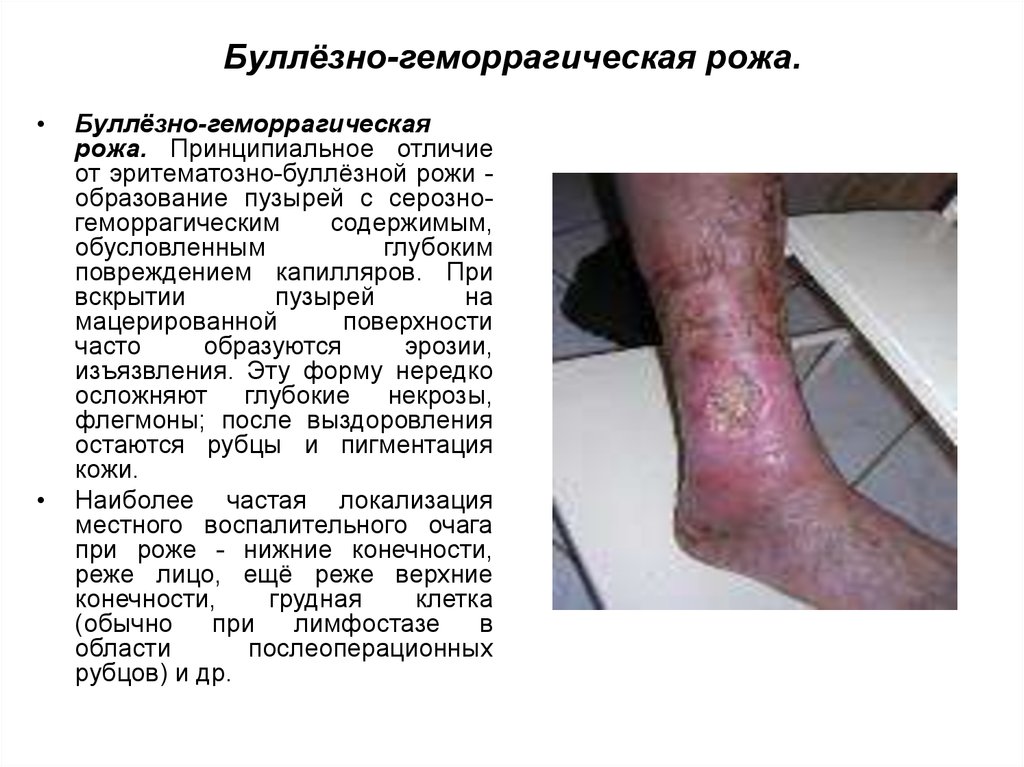
14. Буллёзно-геморрагическая рожа.
Буллёзно-геморрагическая
рожа. Принципиальное отличие
от эритематозно-буллёзной рожи образование пузырей с серозногеморрагическим
содержимым,
обусловленным
глубоким
повреждением капилляров. При
вскрытии
пузырей
на
мацерированной
поверхности
часто
образуются
эрозии,
изъязвления. Эту форму нередко
осложняют глубокие некрозы,
флегмоны; после выздоровления
остаются рубцы и пигментация
кожи.
Наиболее частая локализация
местного воспалительного очага
при роже - нижние конечности,
реже лицо, ещё реже верхние
конечности,
грудная
клетка
(обычно
при
лимфостазе
в
области
послеоперационных
рубцов) и др.
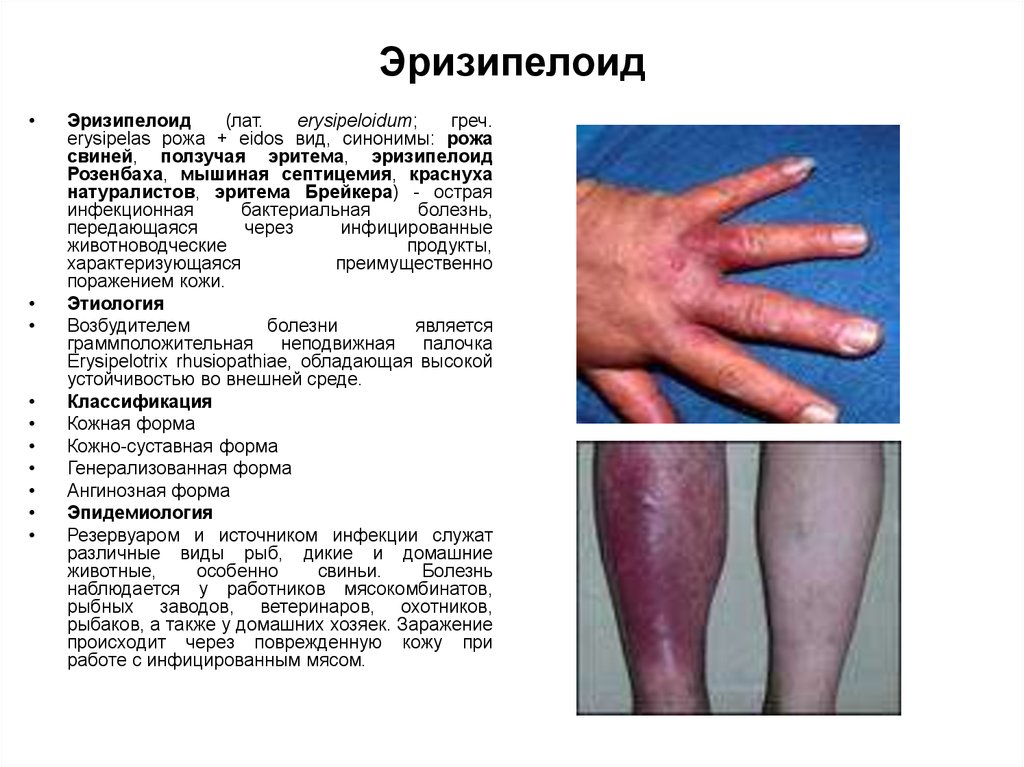
15. Эризипелоид
Эризипелоид
(лат.
erysipeloidum;
греч.
erysipelas рожа + eidos вид, синонимы: рожа
свиней, ползучая эритема, эризипелоид
Розенбаха, мышиная септицемия, краснуха
натуралистов, эритема Брейкера) - острая
инфекционная
бактериальная
болезнь,
передающаяся
через
инфицированные
животноводческие
продукты,
характеризующаяся
преимущественно
поражением кожи.
Этиология
Возбудителем
болезни
является
граммположительная неподвижная палочка
Erysipelotrix rhusiopathiae, обладающая высокой
устойчивостью во внешней среде.
Классификация
Кожная форма
Кожно-суставная форма
Генерализованная форма
Ангинозная форма
Эпидемиология
Резервуаром и источником инфекции служат
различные виды рыб, дикие и домашние
животные,
особенно
свиньи.
Болезнь
наблюдается у работников мясокомбинатов,
рыбных заводов, ветеринаров, охотников,
рыбаков, а также у домашних хозяек. Заражение
происходит через поврежденную кожу при
работе с инфицированным мясом.
16. Лечение рожистого воспаления
Возможно амбулаторное лечение рожи, но в некоторых случаях показана госпитализация. К
этим случаям относят часто рецидивирующие и тяжёлые формы болезни, наличие тяжёлых
общих сопутствующих заболеваний, старческий или детский возраст больных.
Этиотропную терапию проводят назначением пенициллинов (внутримышечно по 4-6 млн
ЕД/сут), цефалоспоринов I и II поколений (по 1 г 3-4 раза в сутки), а также некоторых
макролидов, гликопептидов, фторхинолонов в средних терапевтических дозах курсом на 7-10
сут. Менее эффективны эритромицин, олеандомицин, сульфаниламидные и нитрофурановые
препараты. При часто рецидивирующей роже применяют последовательную двухкурсовую
антибиотикотерапию: вслед за курсом ß-лактамных препаратов после 2-3-дневного перерыва
назначают линкомицин по 0,6 г 3 раза в день внутримышечно курсом 7 сут. Показаны
дезинтоксикационная и противовоспалительная терапия с применением нестероидных
противовоспалительных препаратов, антигистаминные и симптоматические средства, витамины
С, В, и В6.
Местную терапию проводят при буллёзных формах рожи путём вскрытия пузырей и наложения
часто сменяемых марлевых салфеток, смоченных растворами антисептиков (фурацилина
1:5000, этакридина лактата 1:1000, димексида, диоксидина, октанисепта и др.). Применение
различных мазей ограничено, поскольку они часто раздражают кожу, усиливают экссудацию и
замедляют репаративные процессы. Иногда назначают бепантен, бепантен плюс, дермазин.
Для более быстрой ликвидации остаточных явлений и предотвращения последствий рожи
применяют физиотерапевтические методы: ультрафиолетовое облучение, УВЧ, озокерит,
парафин и др. Разрабатывают методы фито-, лазеро- и магнитотерапии.
В ряде случаев больным рожей показано противорецидивное лечение после выписки из
стационара. Для этого назначают инъекции бициллина-5 по 1,5 млн ЕД или ретарпена по 2,4 г
внутримышечно с интервалами между инъекциями 3 нед. При часто рецидивирующей роже курс
инъекций продолжают в течение 2 лет. Больным с остаточными явлениями и риском рецидива
после выписки из стационара инъекции проводят в течение 3-6 мес. При сезонных рецидивах
противорецидивное лечение начинают за месяц до их обычного времени наступления и
проводят в течение 3-4 мес.
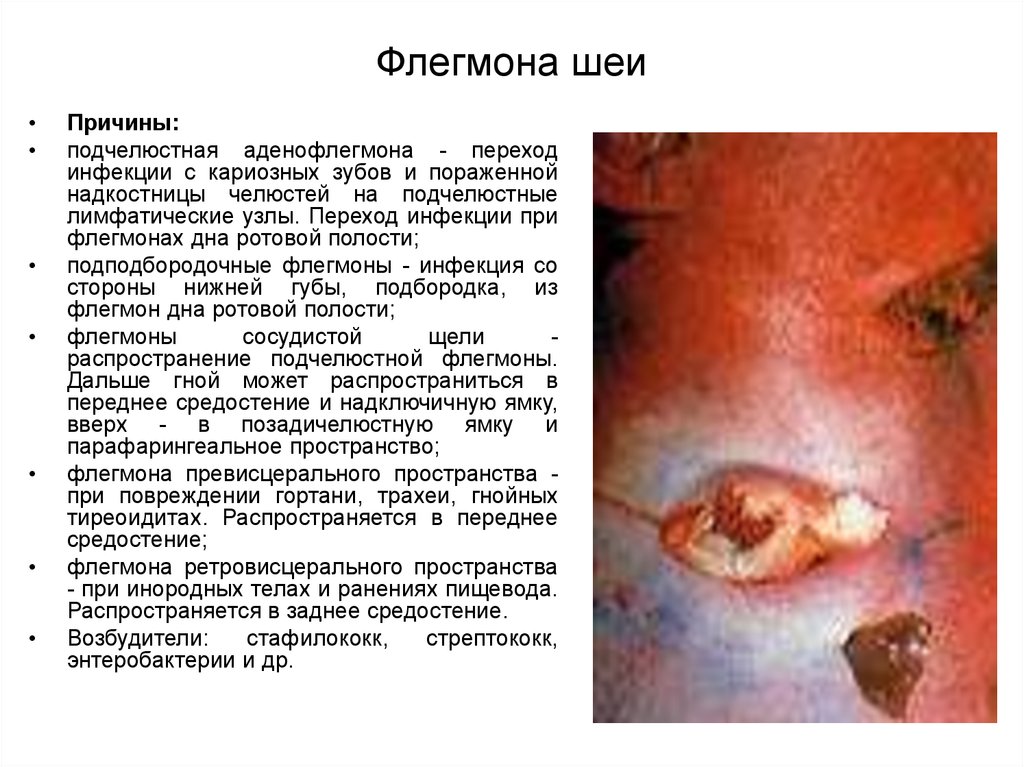
17. Флегмона шеи
Причины:
подчелюстная аденофлегмона - переход
инфекции с кариозных зубов и пораженной
надкостницы челюстей на подчелюстные
лимфатические узлы. Переход инфекции при
флегмонах дна ротовой полости;
подподбородочные флегмоны - инфекция со
стороны нижней губы, подбородка, из
флегмон дна ротовой полости;
флегмоны
сосудистой
щели
распространение подчелюстной флегмоны.
Дальше гной может распространиться в
переднее средостение и надключичную ямку,
вверх - в позадичелюстную ямку и
парафарингеальное пространство;
флегмона превисцерального пространства при повреждении гортани, трахеи, гнойных
тиреоидитах. Распространяется в переднее
средостение;
флегмона ретровисцерального пространства
- при инородных телах и ранениях пищевода.
Распространяется в заднее средостение.
Возбудители:
стафилококк,
стрептококк,
энтеробактерии и др.
18.
Гнойный медиастинит• Гнойное
воспаление
соединительной
клетчатки средостения
Флегмона забрюшинного
пространства.
Сюда относятся воспаления
ретроперитонеальной
клетчатки поясничной и
подвздошной
областей.
Источником
инфекции
являются
острый
аппендицит, воспаление
почки,
травма,
остеомиелит костей таза,
и
позвоночника,
перфорация кишки.
19.
Парапроктит - острое гнойное воспаление
околопрямокишечной клетчатки, одно из
самых частых проктологических заболеваний
(20-40% всех болезней прямой кишки).
Мужчины болеют парапроктитом чаще, чем
женщины. Это соотношение колеблется от
1,5:1 до 4,7:1. Парапроктит - заболевание
взрослых: редко встречаются описания
свищей прямой кишки у детей.
Этиология
Парапроктит вызывается смешанной
микрофлорой, но преобладающее значение
имеет E. coli. В этиологии парапроктита
ведущее значение имеет внедрение
инфекции в параректальную клетчатку.
Пути внедрения инфекции в
параректальную клетчатку
Инфекция может проникать через анальные
железы, поврежденную слизистую оболочку
прямой кишки, гематогенным и
лимфогенным путем, из соседних органов,
пораженных воспалительным процессом.
Ряд исследователей считает парапроктит
довольно частым осложнением
неспецифического язвенного колита и
болезни Крона. Гнойные процессы в
клетчаточных пространствах вокруг прямой
кишки наблюдаются при заболеваниях
предстательной железы, уретры,
парауретральных, куперовских желёз,
органов женской половой сферы
(периметриты, бартолиниты), иногда при
остеомиелите костей таза, туберкулёзе
позвоночника.
Паротит (parotitis) – воспаление околоушной
железы.
Мастит (mastitis) – воспаление тканей
молочной железы. Чаще острый мастит
встречается у кормящих женщин –
послеродовой (лактационный) мастит.









 medicine
medicine








