Similar presentations:
Артериальные эндокринные гипертензии
1. Артериальные эндокринные гипертензии
2. Актуальность
Знание эндокринных причин повышения давления в организмепоможет разобраться в причинах неподдающейся классической
антигипертензивной терапии артериальной гипертензии, выбрать
необходимый диагностический объем исследований и
своевременно назначить адекватную заболеванию терапию.
Артериальная гипертония сопутствует заболеваниям многих
эндокринных желез, особенно надпочечников (феохромоцитома,
первичный альдостеронизм) и гипофиза (АКТГ-продуцирующие
опухоли). Хотя почки и не относят к классическим органам
эндокринной системы, их роль в качестве продуцента и мишени
гормонов ренин-ангиотензин-альдостероновой системы
позволяет считать эндокринной и гипертонию почечного генеза.
3.
Артериальная гипертония может бытьпроявлением и других эндокринных
заболеваний, включая акромегалию,
тиреотоксикоз, гипотиреоз и гиперпаратиреоз,
но в рамках данной лекции мы разберем
наиболее часто встречающиеся эндокринные
гипертензии , гипертензии вследствие
наличия феохромоцитомы, гиперкортицизма
и гиперальдостеронизма.
4. Феохромоцитома
Впервые описана в 1886годунемецким патологоанатомом
Френкелем
Первая успешная операция по
удалению – в 1926году в Америке
5. Определение
ФеохромоцитомаОпухоли нейроэктодермального
происхождения из хромафинных
клеток, продуцирующих
катехоламины
(адреналин,норадреналин,
дофамин), различные по
локализации.
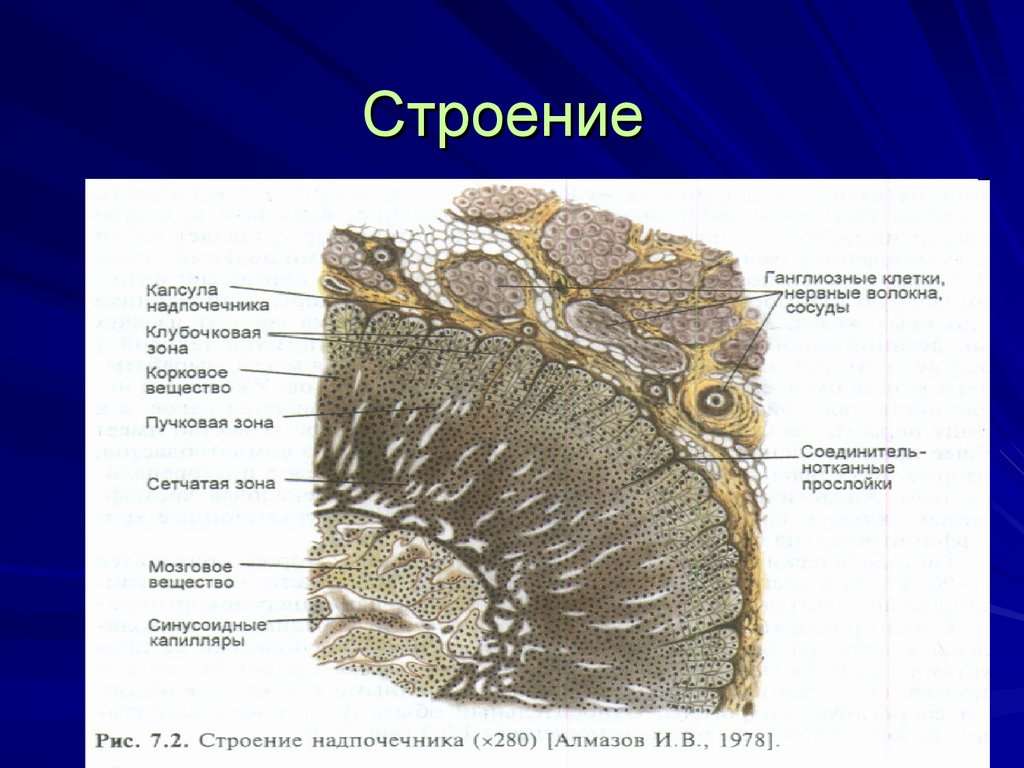
6. Строение
7. Биосинтез катехоламинов
тирозинтирозингидроксилаза
ДОФА
допадекарбоксилаза
Дофамин
допамин-в-гидроксилаз
Норадреналин
ФМТ
адреналин
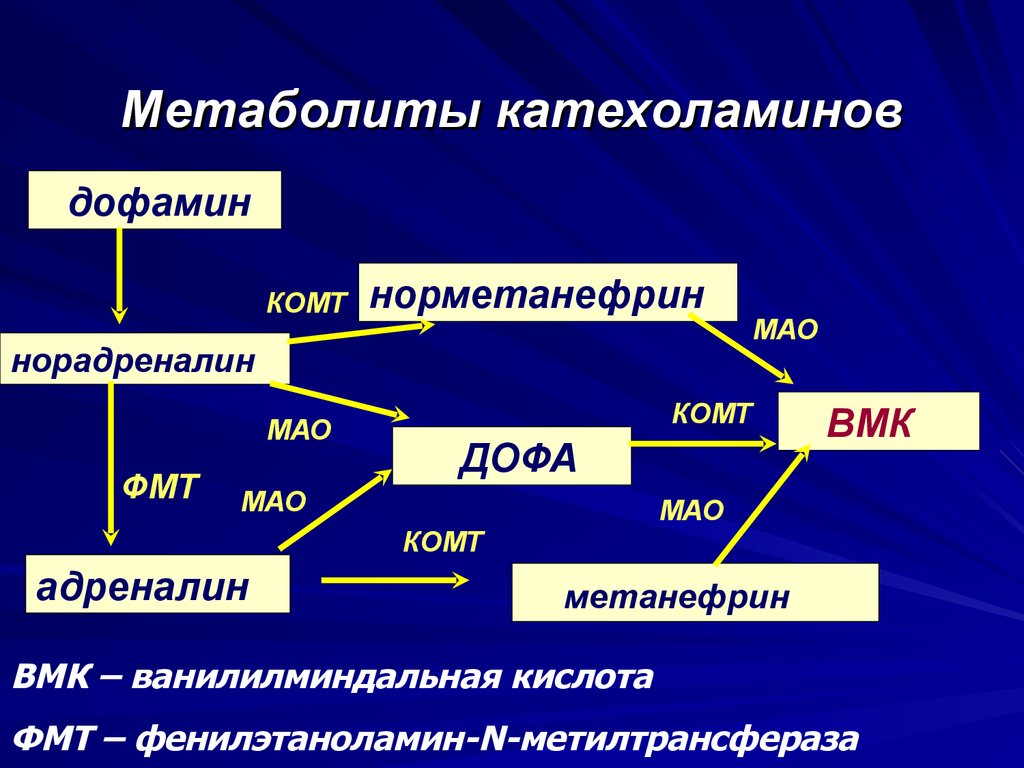
8. Метаболиты катехоламинов
дофаминКОМТ
норметанефрин
норадреналин
МАО
ФМТ
КОМТ
ДОФА
МАО
ВМК
МАО
КОМТ
адреналин
МАО
метанефрин
ВМК – ванилилминдальная кислота
ФМТ – фенилэтаноламин-N-метилтрансфераза
9.
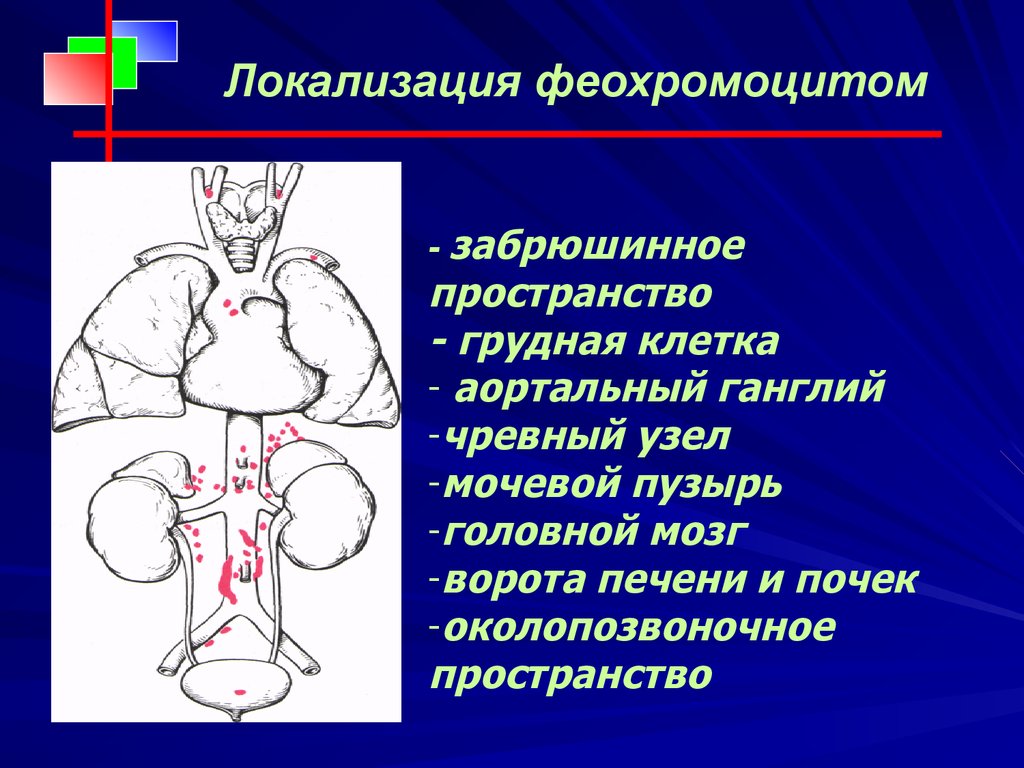
Локализация феохромоцитом- забрюшинное
пространство
- грудная клетка
- аортальный ганглий
-чревный узел
-мочевой пузырь
-головной мозг
-ворота печени и почек
-околопозвоночное
пространство
10.
КлиникаФормы заболевания по течению:
1. Пароксизмальная (классическая)
с характерными кризами
2. Постоянная – стойкое
повышение АД без кризов
3. Смешанная – кризы на фоне
постоянно повышенного АД
4. Латентная – бессимптомная
11.
Основныесимптомокомплексы
1. Сердечно-сосудистый
синдром:
повышение АД, боли в области
сердца, тахикардия, аритмии;
2. Нервно-психический – вне криза
частые головные боли, тремор рук,
потливость, утомляемость, резкое
снижение памяти;
3. ЖКТ – тошнота, рвота, боли в
надчревной области, атонические
запоры, в кризе может быть картина
«острого живота», острые язвы;
12.
Основныесимптомокомплексы
4. Эндокринно-обменный – похудание,
повышение основного обмена,
нарушение углеводного обмена;
5. Гематологический – гиперлейкоцитоз,
повышение сахара крови ( через 5
часов после криза нормализация),
повышение свертываемости,
количества лимфоцитов,
эритроцитов;
6. Синдром опухоли – боли в поясничной
области на стороне опухоли;
13.
Катехоламиновый криз (4 стадии)стадии
начало
высота
обратное
развитие
После
приступа
симптомы
Внезапное повышение АД, чувство
тревоги, зябкость, слабость,
тахикардия, парестезии
Потливость, одышка,резкая
головная боль, снижение остроты
слуха и зрения,судороги,
повышение температуры
Снижение АД, полиурия, состояние
эйфории, астенизация
Может быть коллапс,
неуправляемая гемодинамика
14. Распространенность симптомов феохромоцитомы (%)
Артериальная гипертензия:- постоянная
- постоянная с кризами
- только кризы
>95
15-25
50-60
25
Головные боли
80-95
Потливость
65-70
Сердцебиение
60-70
Нервозность/раздражительность
20-50
Похудание
20-50
Тошнота/рвота
20-50
Слабость/утомляемость
20-50
15.
Ориентиры, предполагающие феохромоцитомуострое развитие и относительно быстрое
самостоятельное купирование криза;
очень высокая, преимущественно систолическая АГ
(>250/130);
повторные подобные кризы в анамнезе;
связь гипертонического криза с провоцирующими
факторами;
тахикардия, тремор, гипергидроз, бледность, широкие
зрачки;
явления гиперметаболизма: повышение T, похудание,
гипергликемия,глюкозурия;
парадоксальная гипертензионная реакция на
анестетики и некоторые антигипертензивные
препараты (дибазол, -блокаторы)
16.
Первичный гиперальдостеронизм(ПГА)- группа заболеваний,
характеризующихся избыточной и
независимой от ренин-ангиотензиновой
системы (РАС) продукцией
альдостерона и соправождающееся
артериальной гипертензией,
гипокалиемией и метаболическим
алкалозом.
17. Распространенность.
ПГА в общей популяции составляет 0.030.1 %.Заболевание часто поражает женщин
(соотношение мужчин и женщин 1:3).
18. Основные формы ПГА:
65%Альдостеронпродуцирующая
аденома
Идиопатический
гиперальдостеронизм
30-40%
Глюкокортикоидподавляем
ый гиперальдостеронизм
1-3%
19. Дифференциальная диагностика.
Альдостеронпродуцирующаяаденома
Идиопатический
гиперальдостеронизм
Образование- аденома;
Резкое угнетение секреции ренина
избытком альдостерона;
Ослаблением влияния АКТГ;
Ослабленная
реакция
на
ангиотензин II.
Микро- или макроузловая
гиперплазия;
Характерна чувствительность к
повышению ренина ( ангиотензина
II) при переходе в вертикальное
положение, что приводит к
повышению альдостерона.
20. Клинические проявления:
АГ, сопровождающаяся сильнымиголовными болями;
Мышечная слабость, судороги,
параличи;
«Калиопеническая почка»;
Кардиальные нарушения при длительно
неустановленном диагнозе.
21.
22. Диагностика:
Б/х анализ крови, оценка Na+ и К+ ;Активность ренина плазмы;
Отношение альдостерон/АРП (более 50);
Суточная экскреция альдостерона ( более 14
мкг);
Инфузия изотонического солевого раствора;
Ортостатическая проба;
Проба с верошпироном;
КТ, МРТ, УЗИ, сцинтиграфия, катетеризация
надпочечниковых вен.
23.
24. Гиперкортицизм
Синдром Иценко-Кушинга – патологическийсимптомокомплекс, возникающий вследствие
гиперкортицизма, т. е. повышенного выделения корой
надпочечников гормона кортизола либо длительного
лечения глюкокортикоидами. Следует отличать синдром
Иценко-Кушинга от болезни Иценко-Кушинга, под которой
понимают вторичный гиперкортицизм, развивающийся при
патологии гипоталамо-гипофизарной системы.
Диагностика синдрома Иценко–Кушинга включает
исследование уровня кортизола и гипофизарных
гормонов, дексаметазоновую пробу, МРТ, КТ и
сцинтиграфию надпочечников. Лечение синдрома Иценко–
Кушинга зависит от его причины и может заключатся в
отмене глюкокортикоидной терапии, назначении
ингибиторов стероидогенеза, оперативном удалении
опухоли надпочечников.
25. Гиперкортицизм
Симптомы синдрома Иценко-КушингаНаиболее характерным признаком синдрома Иценко-Кушинга служит
ожирение, выявляемое у пациентов более чем в 90% случаев.
Перераспределение жира носит неравномерный характер, по
кушингоидному типу. Жировые отложения наблюдаются на лице, шее,
груди, животе, спине при относительно худых конечностях («колосс на
глиняных ногах»). Лицо становится лунообразным, красно-багрового
цвета с цианотичным оттенком («матронизм»). Отложение жира в
области VII шейного позвонка создает, так называемый,
«климактерический» или «бизоний» горб. При синдроме ИценкоКушинга ожирение отличает истонченная, почти прозрачная кожа на
тыльных сторонах ладоней.
Со стороны мышечной системы наблюдается атрофия мышц, снижение
тонуса и силы мускулатуры, что проявляется мышечной слабостью (
миопатией). Типичными признаками, сопровождающими синдром
Иценко-Кушинга, являются «скошенные ягодицы» (уменьшение объема
бедренных и ягодичных мышц), «лягушачий живот» (гипотрофия мышц
живота), грыжи белой линии живота.
26. Гиперкортицизм
Кожа у пациентов с синдромом Иценко-Кушингаимеет характерный «мраморный» оттенок с хорошо
заметным сосудистым рисунком, склонна к
шелушению, сухости, перемежается с
участками потливости. На коже плечевого пояса,
молочных желез, живота, ягодиц и бедер
образуются полосы растяжения кожи
– стрии багровой или цианотичной окраски, длиной
от нескольких миллиметров до 8 см и шириной до 2
см. Наблюдаются кожные высыпания (акне),
подкожные кровоизлияния, сосудистые
звездочки, гиперпигментация отдельных участков
кожи.
27. Гиперкортицизм
Нарушения со стороны сердечной мышцыпроявляются в развитии кардиомиопатии,
сопровождающейся аритмиями (фибрилляцией
предсердий, экстрасистолией), артериальной
гипертензией и симптомами сердечной
недостаточности. Эти грозные осложнения
способны привести к гибели пациентов.
При синдроме Иценко-Кушинга страдает
нервная система, что выражается в ее
нестабильной работе: заторможенности,
депрессиях, эйфории, стероидных психозах,
суицидальных попытках.

























 medicine
medicine








