Similar presentations:
Болезнь Пертеса. Рахит и рахитоподобные заболевания. Диспластические процессы в костях
1. СРИ: Лечение болезни Пертеса. Рахит и рахитоподобные заболевания. Диспластические процессы в костях.
2.
• синонимы: остеохондропатияголовки бедренной кости,
асептический некроз головки
бедренной кости у детей,
субхондральный некроз ядра
окостенения головки бедренной
кости
3.
• Болезнь Пертеса – заболевание бедренной костии тазобедренного сустава, связанное с
нарушением кровоснабжения головки бедренной
кости и нарушением питания её суставного хряща
с последующим некрозом, относится к группе
болезней объединяемых под названием
остеохондропатии.
• Болезнь Пертеса развивается только в том случае,
когда кровоснабжение головки бедра полностью
прекращается, что происходит под действием так
называемых производящих факторов.
4. ЭТИОЛОГИЯ
• точно не установлена. Предполагаюттравматическое, инфекционное, обменногормональное, наследственное происхождение
Пертеса болезни. Большинство ортопедов
считает наиболее вероятным пусковым
механизмом патологического процесса травму
тазобедренного сустава (например, ушиб,
перегрузка). Заболевание чаще встречается у
ослабленных детей, перенесших рахит,
гипотрофию, различные инфекционные
болезни.
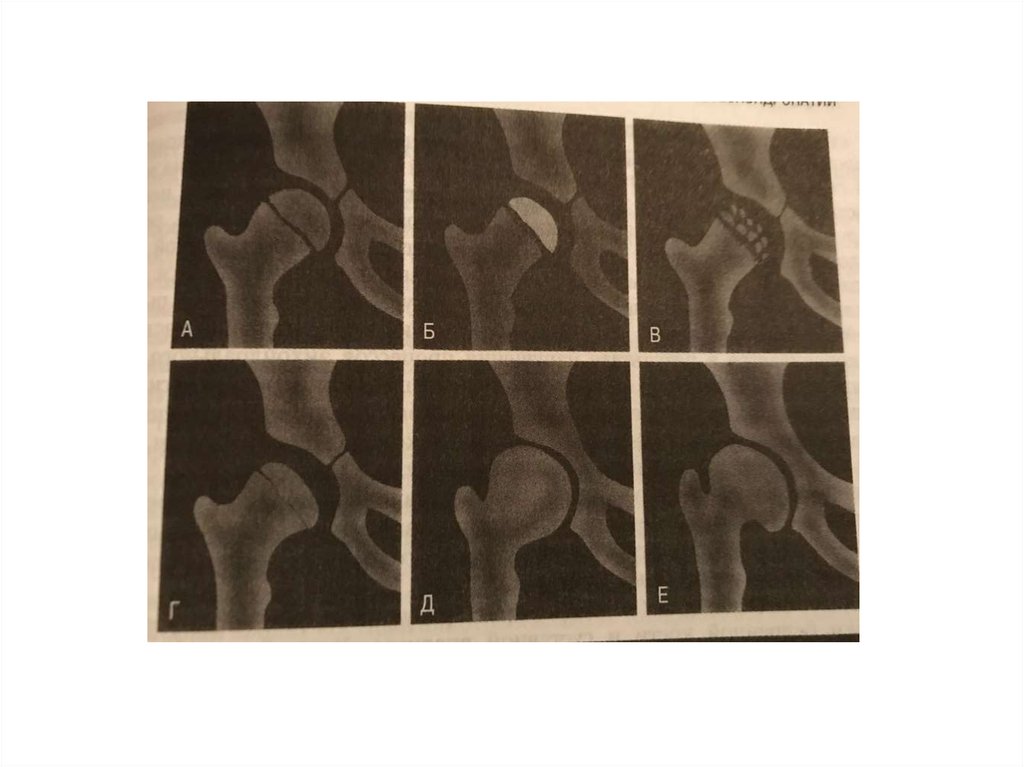
5. Классификация Кэттерола
• 1 стадия – начальные рентгенологические проявления.Небольшой субхондральный или центральный дефект при
сохранённой нормальной конфигурации головки бедренной
кости. Метафизарные изменения, секвестр или линии перелома
не определяются.
2 стадия – склеротические и деструктивные изменения в
головке бедренной кости при сохранении её контура, признаки
фрагментации и формирования секвестра.
3 стадия – субтотальное поражение головки бедренной кости с
её деформацией и наличием линии перелома.
4 стадия – тотальное поражение головки бедренной кости, а
также наличие изменения вертлужной впадины.
6. Классификация Сальтера — Томсона
Группа I – субхондральная линия перелома толькона снимке в положении Лауэнштейна в передней
части эпифиза.
Группа II – субхондральный перелом в передней
части эпифиза, латеральная граница головки
сохранена.
Группа III – субхондральный перелом в латеральной
части эпифиза.
Группа IV – субхондральный перелом во всей
области эпифиза.
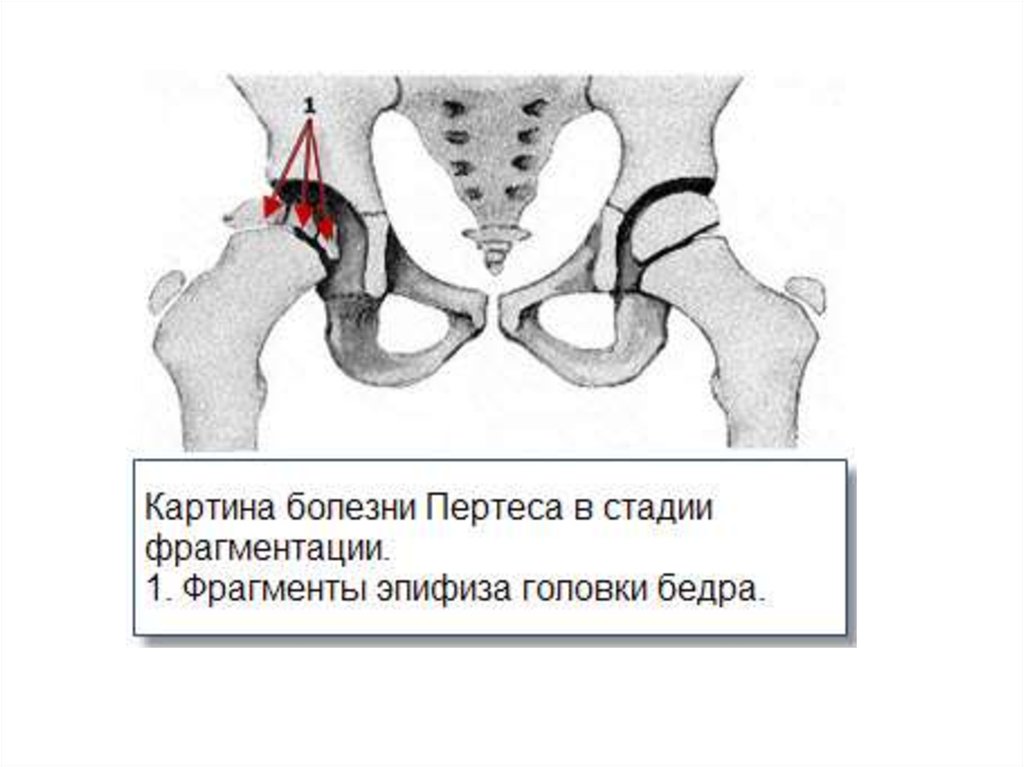
7. Стадии болезни Пертеса
• 1 Стадия - асептический некроз• 2 стадия - вторичные компрессионный
перелом
• 3 стадия - фрагментация, рассасывание
участков отмершего губчатого вещества
• 4 стадия - восстановление
• 5 стадия - стадия вторичных изменений
8. Клиника
• Клинические проявления заболевания на начальномэтапе очень скудны или вообще отсутствуют. Чаще
всего дети периодически жалуются на
незначительные по выраженности болевые
ощущения в области бедра, коленного или
тазобедренного сустава. Родители могут заметить
некоторые нарушения походки в виде «припадания»
на одну ногу или «приволакивания» ноги. Сильные
боли отмечаются гораздо реже, грубой хромоты, как
правило, не бывает – поэтому обращение к врачу в
первой стадии заболевания (стадия остеонекроза)
является довольно большой редкостью
9.
• В дальнейшем омертвевшая костная тканьверхней полусферы головки бедра теряет
свою нормальную механическую
прочность, вследствие чего, под влиянием
обычной повседневной нагрузки – ходьба,
прыжки и т.п. или даже при отсутствии
таковой, постепенно развивается
деформация головки бедра, которая
является главной и наиболее сложной
проблемой в лечении ребенка.
10.
11.
• За время течения заболевания строение головки бедрапретерпевает значительные изменения – после
уплощения во второй стадии, она подвергается
фрагментации (третья стадия), то есть имеющийся очаг
некроза «распадается» на несколько отдельных частей в
результате врастания в него соединительной ткани,
содержащей сосуды и нервы.
• Постепенно над процессами «разрушения» начинают
преобладать процессы репарации (восстановления),
которые заключаются в новообразовании костной ткани
в очаге некроза – на смену стадии фрагментации
приходит стадия восстановления. Новообразованная
костная ткань в результате продолжающейся
перестройки со временем приобретает балочное
строение и архитектонику, приближающиеся к
нормальным (стадия вторичных изменений), однако,
механическая прочность кости остается сниженной.
12.
13.
• Помимо новообразования костной ткани в очагенекроза, стадия восстановления характеризуется
возобновлением роста головки бедра. При большом
объеме очага некроза и отсутствии адекватного
лечения рост головки бедра является причиной
прогрессирования деформации.
14.
• Головка бедра, будучи до начала заболевания сферичной(выпуклой), становится плоской или вогнутой, её передненаружный квадрант может значительно выстоять из
суставной впадины, поэтому не редко имеет место
подвывих в тазобедренном суставе.
• При обширных очагах некроза в эпифизе зона роста
вовлекается в патологический процесс, полностью или
частично разрушаясь. В результате с годами формируется
деформация всего верхнего конца бедренной кости,
характеризующаяся укорочением шейки бедра и высоким
стоянием большого вертела, и укорочение нижней
конечности, которые являются причинами нарушения
походки
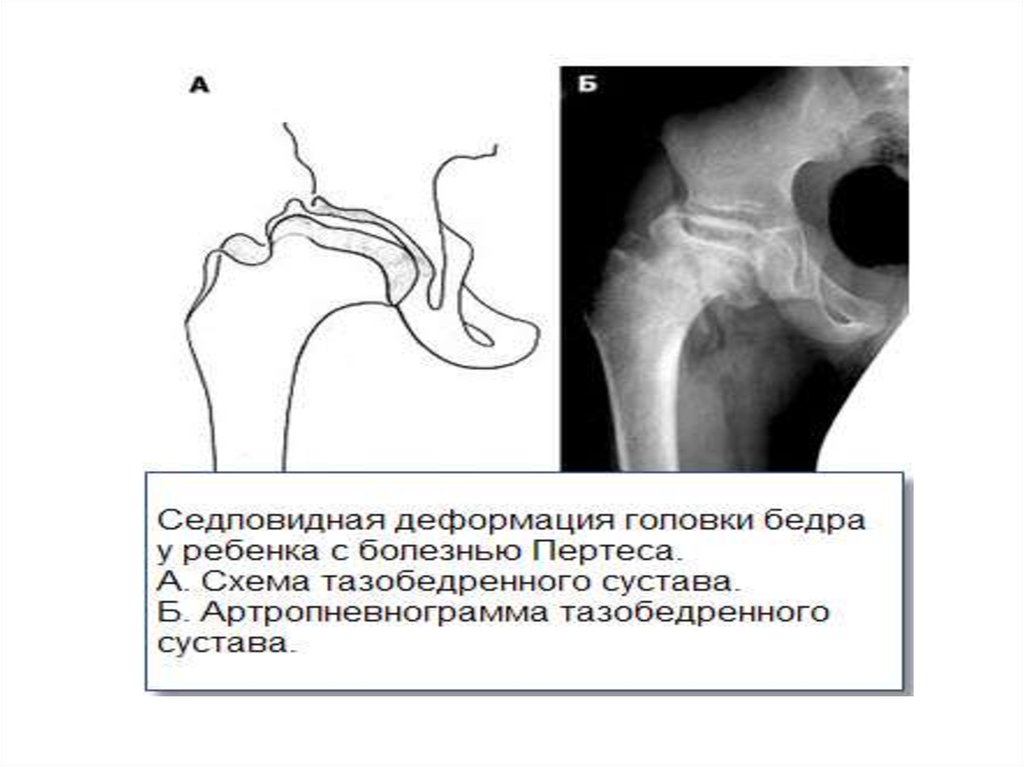
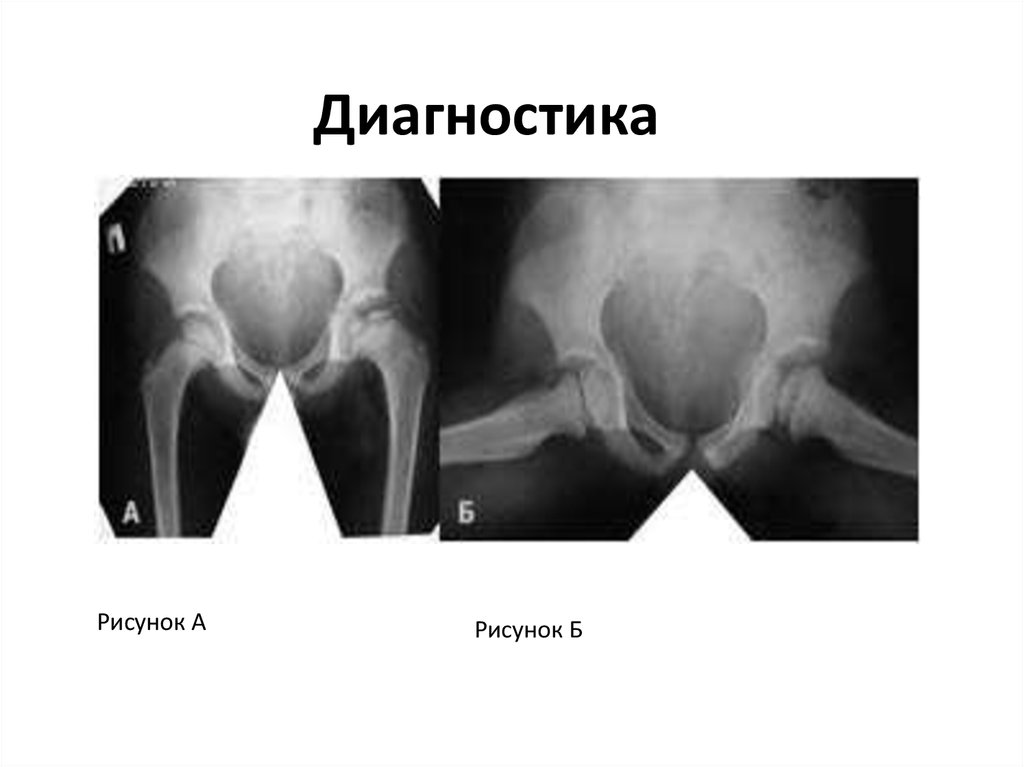
15. Диагностика
• Рентгенограмма тазобедренного сустава в переднезадней проекции. (РисА)• Рентгенограмма тазобедренного сустава в проекции
Лауэнштейна.(РисБ)
Это необходимый минимум обследования, который
позволяет с высокой точностью подтвердить наличие
болезни Пертеса даже в первой стадии или исключить
данное заболевание. В подобных случаях может быть
также рекомендовано выполнение магнитнорезонансной томографии и ультразвукового
исследования тазобедренных суставов
16.
Пять рентгенологические стадии процесса по С.А.Рейнберг1) Начальная. Рентгенологичеси характеризуется остепорозом головки
и шейки бедренной кости, расширение суставной щели, появлением
узкой полоски просветление под куполом головки.
2) Имрессионный перелом. Головка бедренной кости уплощена,
лишена структорного рисунка, имеет извилистые контуры.
3) Фрагментация головки бедренной кости. Некротические массы
постепенно лизируется. Головка бедренной кости уплощена,
суставная щель становится еще шире. Щель эпифизарного хряща
расширяется, контуры ее извилистые и рыхлые.
4) Реперация и реконструкция костного вещества. Стурктура головки
долгое время остается неравномерной. Форма головки не
восстанавливается, деформация остается на всю жизнь.
5) Исход. Вторичная деформация головки и суставной впадины.
Худший исход деформирующий артроз- выраженный склероз,
краевые костные разрастания, сужение суставной щели,
17.
18.
ДиагностикаРисунок А
Рисунок Б
19. Лечение
• Прием нестероидных противовоспалительных препаратов изгруппы NSAID (нейрофен, ибуфен и т.д.). Они уменьшают
болевые ощущения и снижают воспалительную реакцию в
суставе, что позволит в дальнейшем улучшить подвижность
сустава.
• Физиотерапия – ее целью является улучшение подвижности
тазобедренного сустава, вследствие чего сохраняется
анатомически правильная сферическая форма головки
бедренной кости.
• Использование костылей – если пациенту больно наступать на
ногу, можно порекомендовать использование костылей, чтобы
уменьшить нагрузку на головку бедренной кости. Хотя в
некоторых случаях нога болит больше в приподнятом
положении, когда пациент поджимает ее, чтобы не наступать –
это происходит из-за напряжения мышц, которое приводит к
увеличению давления на головку бедренной кости.
20.
• Наложение гипса или шин для принудительного разведения иливытягивания тазобедренного сустава – временная имобилизация
сустава позволяет сохранить оптимальное положение головки
бедренной кости в полости тазобедренного сустава и тем самым
способствует дальнейшему выздоровлению.
• Хирургическое вмешательство – если в результате хромоты
произошло укорочение мышц, как следствие этого может
возникнуть ограничение подвижности тазобедренного сустава
и/или смещение головки бедренной кости. В таких случаях в
ходе хирургической операции удлиняют мышцу, а затем
выполняют фиксацию тазобедренного сустава при помощи
гипсовой повязки на срок от 4 до 8 недель. За это время мышца
восстанавливается до необходимой длины. В некоторых случаях
требуется операция на головке бедренной кости или на
вертлужной впадине (анатомической впадине, в
которуюпогружена головка бедренной кости), чтобы
скорректировать местоположение головки бедренной кости.
21.
22. РАХИТ
Рахи́т -заболевание детей раннеговозраста, обусловленное
недостатком в организме витамина
D: характеризуется расстройством
обмена веществ, в первую очередь
фосфорно-кальциевого,
нарушениями костеобразования,
функций нервной системы и
внутренних органов
23. Этиология, патогенез
•недостаток УФ-облучения приводящий к нарушению образования витамина D вкоже
•низкое содержание витамина D в пище (особенно в грудном молоке .
•дефицит витаминов В1, В5, В6, С, А, Е, участвующих в построении костной
ткани. Поэтому Р. расценивают как полигиповитаминоз .
•недостаток, в организме таких микроэлементов, как магний, цинк, железо,
медь, кобальт Предрасполагающими факторами являются повышенная
потребность в витамине D детей раннего возраста (особенно первого года
жизни), связанная с их усиленным ростом и интенсивным формированием
скелета;
•патология беременности и различные экстрагенитальные заболевания матери;
•нерациональное вскармливание (избыток в питании ребенка углеводов или
белков);
•искусственное вскармливание (соотношение фосфора и кальция в коровьем
молоке не соответствует потребности детского организма);
•желудочно-кишечные и инфекционные заболевания, при которых всегда
изменяется минеральный обмен и развивается Ацидоз,
24. Клиническая картина
рахита вариабельна и зависит от периода его развития. Различают• начальный период, разгар болезни (цветущий Р.),
• периоды реконвалесценции
• остаточных явлений.
Первые признаки Р. у доношенных детей, как правило, обнаруживаются в
возрасте 2—3 мес. Начальный период продолжается обычно 2—3 нед. и
проявляется в основном расстройствами нервной системы. Изменяются
настроение и поведение ребенка: он становится капризным,
раздражительным, беспокойным, с трудом засыпает и плохо спит.
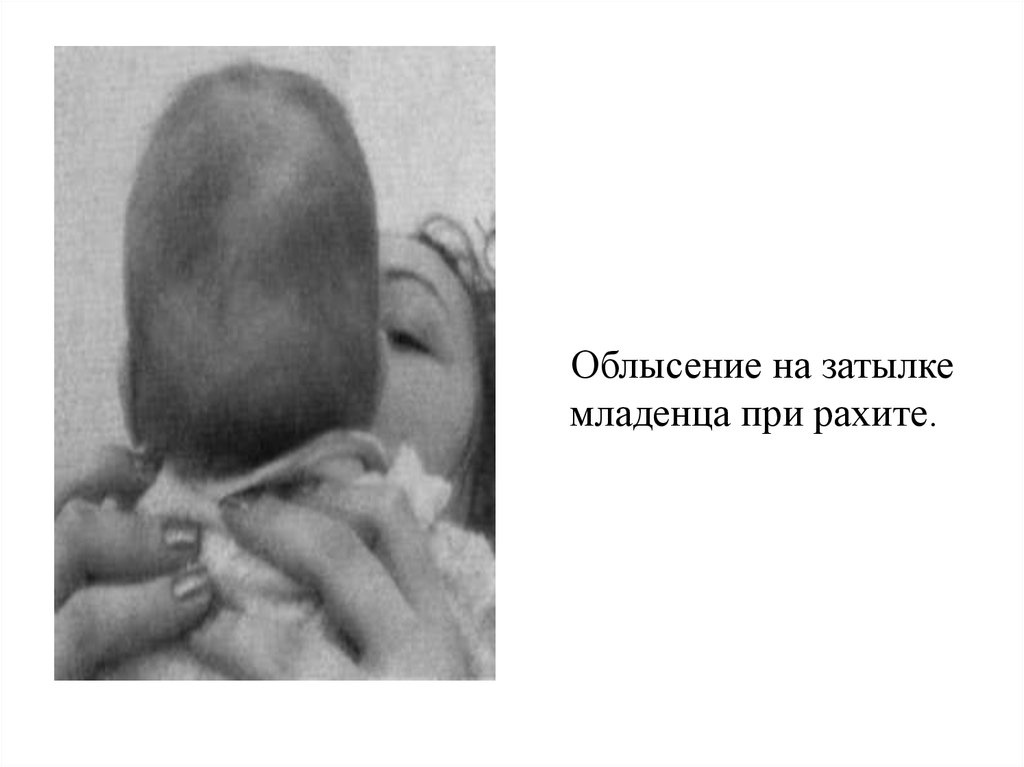
Появляется выраженная потливость (особенно головы), усиливающаяся во
время кормления и сна. Пот липкий, с неприятным кисловатым запахом,
раздражает кожу. Ребенок трется головой о подушку, в результате волосы на
затылке выпадают. На голове появляется четкий рисунок подкожных вен.
Стул неустойчивый, моча приобретает резкий аммиачный запах.
Дермографизм красный, держится дольше обычного. Выявляют легкую
податливость краев большого родничка и костей черепа по ходу
стреловидного и ламбдовидного швов. Уровень кальция в крови остается в
пределах нормы, а содержание фосфора несколько снижается. Нарастает
активность щелочной фосфатазы. Увеличивается выделение с мочой
аммиака и фосфатов.
25.
Облысение на затылкемладенца при рахите.
26.
Деформация костей черепа(краниотабес) при рахите.
О-образное искривление
нижних конечностей.
27.
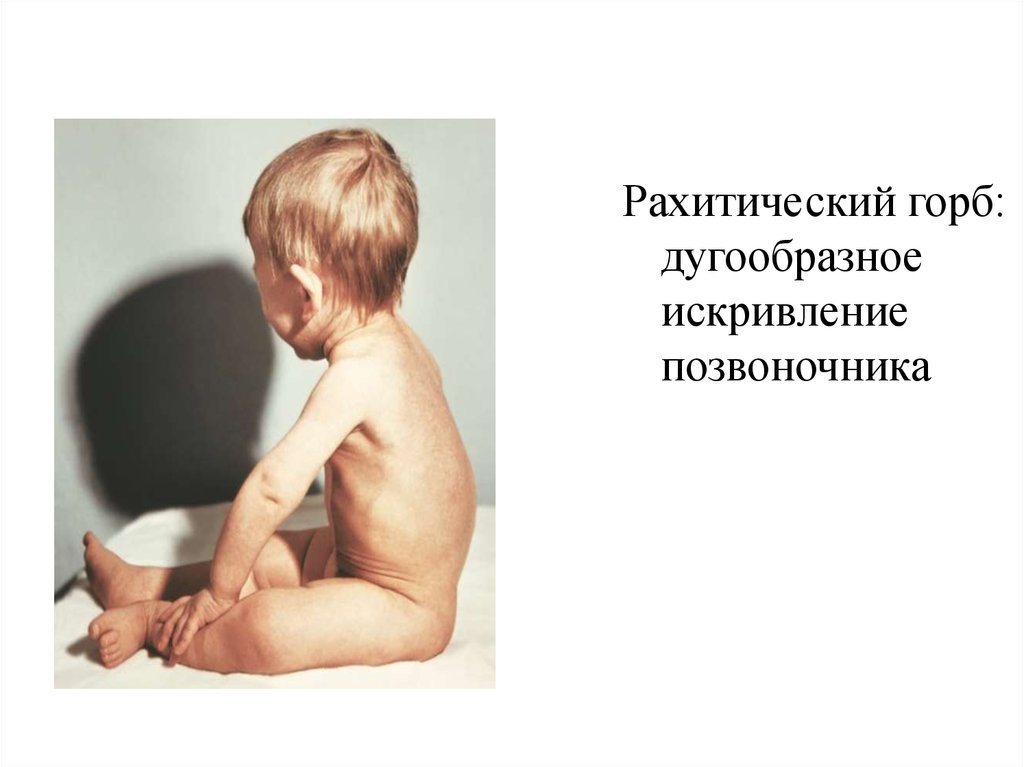
Рахитический горб:дугообразное
искривление
позвоночника
28.
• отмечаются варусносаблевиднаядеформация нижних
конечностей,
деформация черепа и
грудной клетки,
рахитические
браслетки.
29.
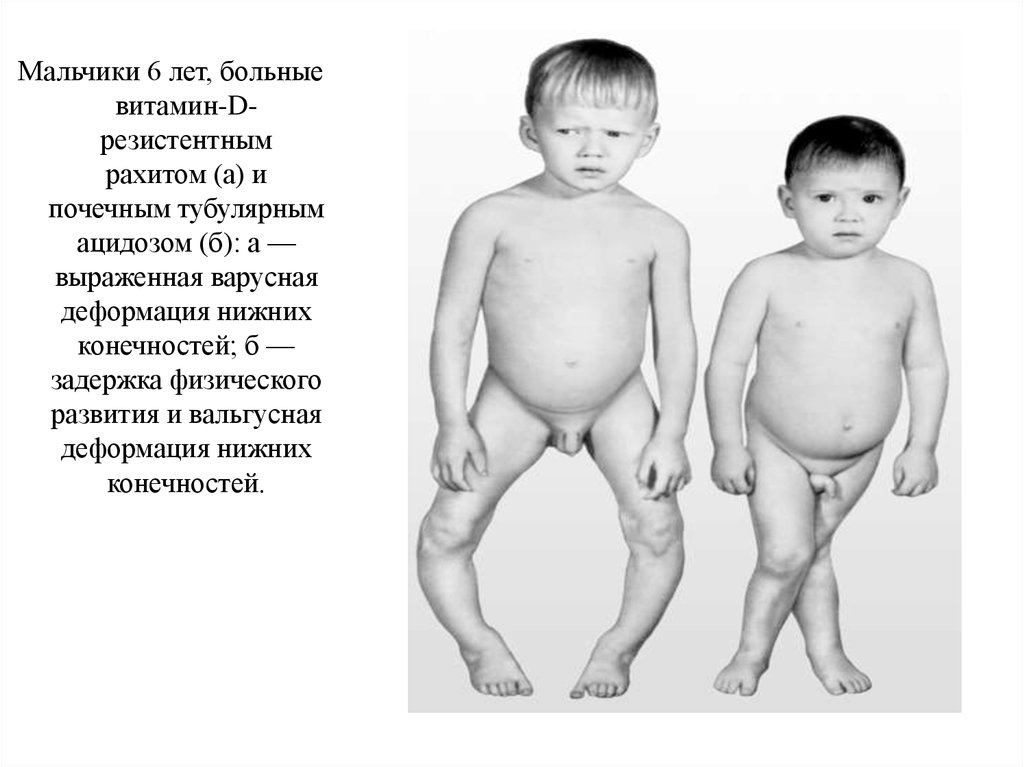
Мальчики 6 лет, больныевитамин-Dрезистентным
рахитом (а) и
почечным тубулярным
ацидозом (б): а —
выраженная варусная
деформация нижних
конечностей; б —
задержка физического
развития и вальгусная
деформация нижних
конечностей.
30. Классификация рахита
Период болезниТяжесть течения
Характер течения
Начальный
I степень - лёгкая
Острое
Разгар болезни
II степень - средней
тяжести
ПОДстрое
Реконвалесценция
III степень - тяжёлая
Остаточные явления
31. Диагностика
• Параклинические исследования (лабораторные анализы):Фосфор. Для детей раннего возраста содержание уровня фосфора в
крови в норме равняется приблизительно 1,3-2,3 ммоль/л. При рахите
в начальной стадии падает концентрация фосфора. (В тяжёлых
случаях до 0,65 ммоль/л).
• Количество кальция в крови в норме составляет 2,5-2,7 ммоль/л.
Снижение цифр до 2.0 ммоль/л говорит о значительном недостатке
кальция в организме.
• Щелочная фосфатаза – это специальный фермент, участвующий в
обмене веществ. Одной из функций щелочной фосфатазы является
перенос кальция и фосфора из крови в костную ткань и обратно.
Норма щелочной фосфатазы составляет до 200 ЕД/л. При рахите
отмечается повышение количества этого фермента в крови.
32. Диагностика
Инструментальная диагностика
Рентгенограмма
Деформация рёбер и грудины
«Рахитические чётки»
«Рахитические браслеты»
Рахитическое искривление ног
33.
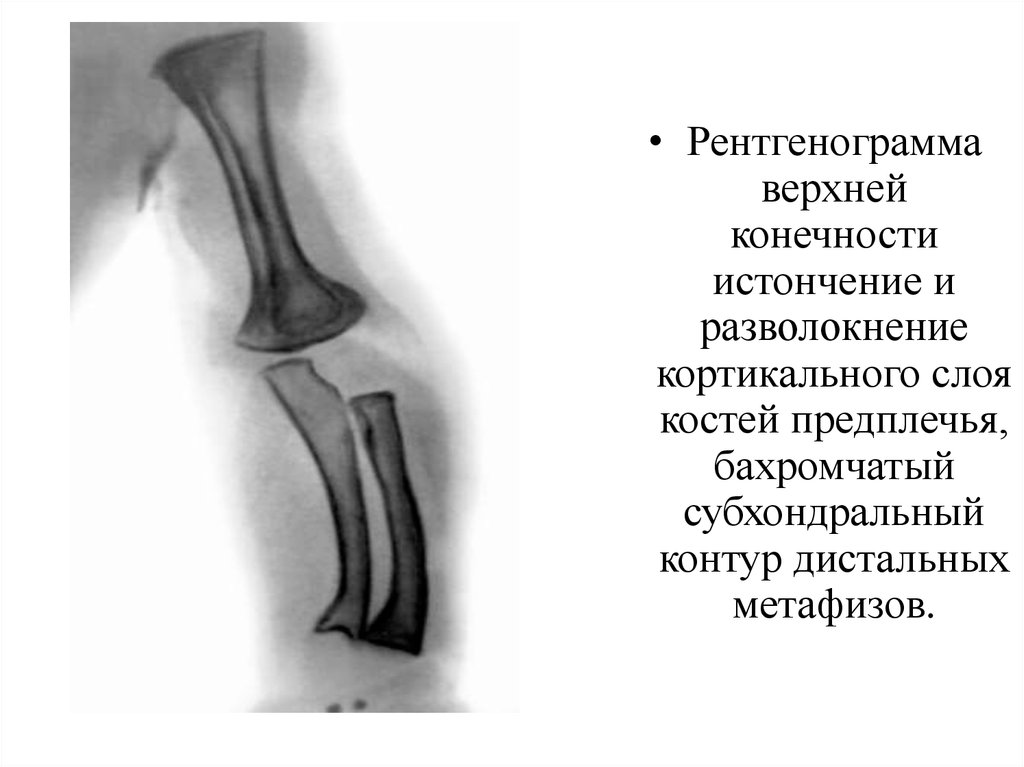
• Рентгенограммаверхней
конечности
истончение и
разволокнение
кортикального слоя
костей предплечья,
бахромчатый
субхондральный
контур дистальных
метафизов.
34.
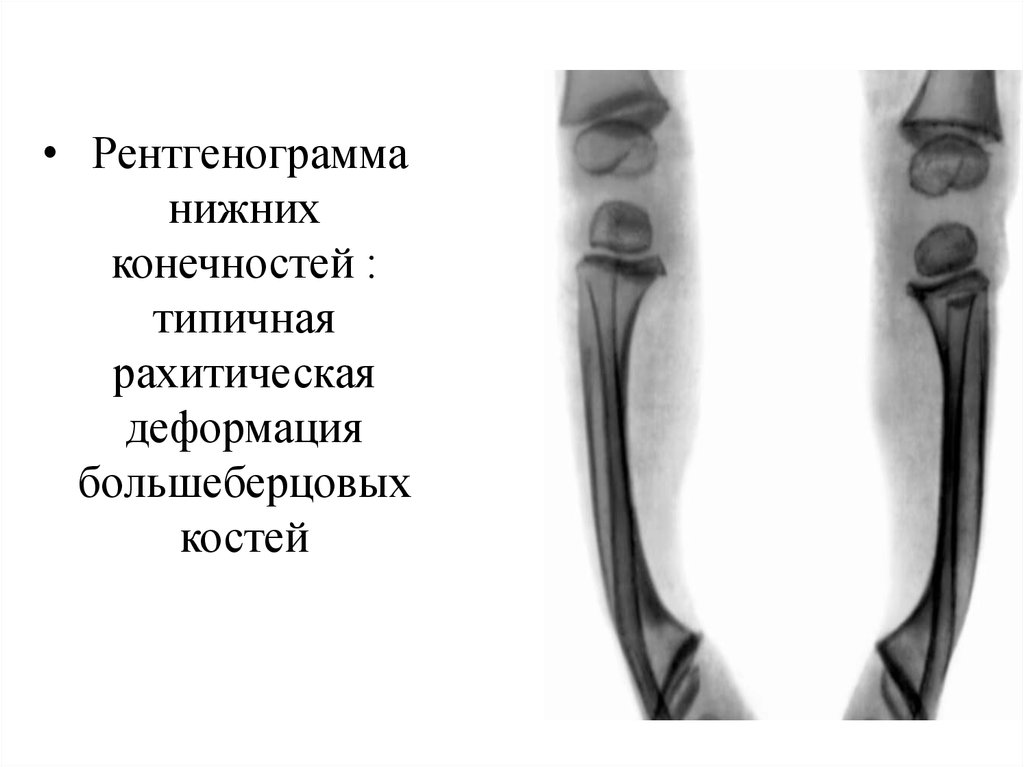
• Рентгенограмманижних
конечностей :
типичная
рахитическая
деформация
большеберцовых
костей
35.
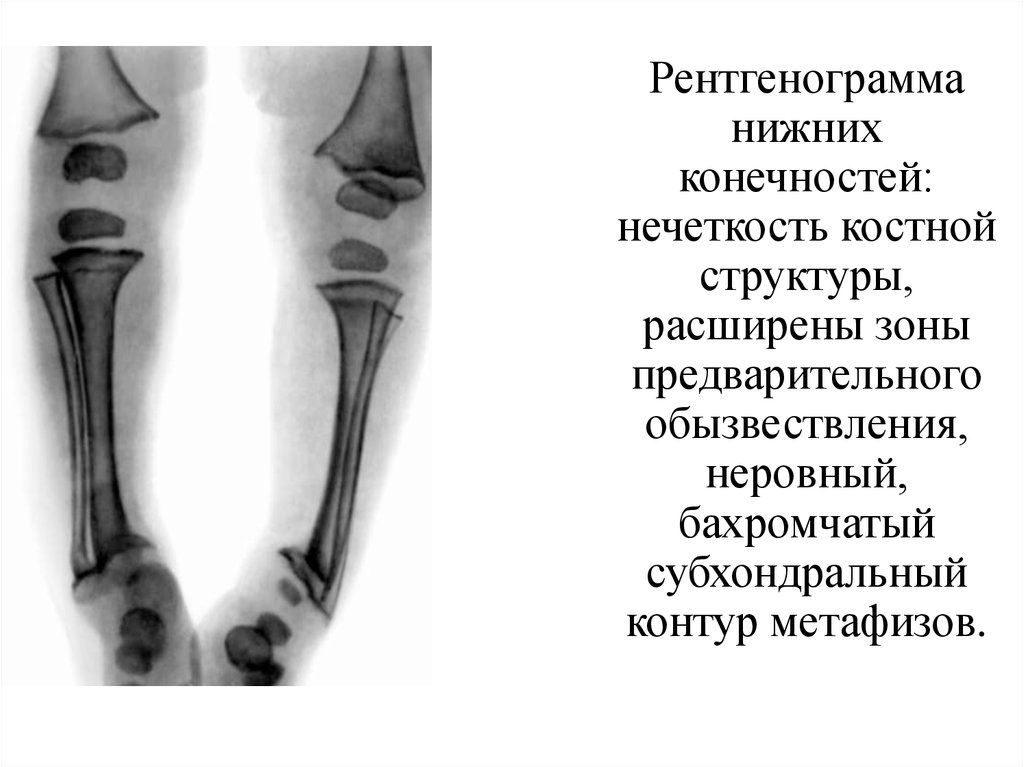
Рентгенограмманижних
конечностей:
нечеткость костной
структуры,
расширены зоны
предварительного
обызвествления,
неровный,
бахромчатый
субхондральный
контур метафизов.
36.
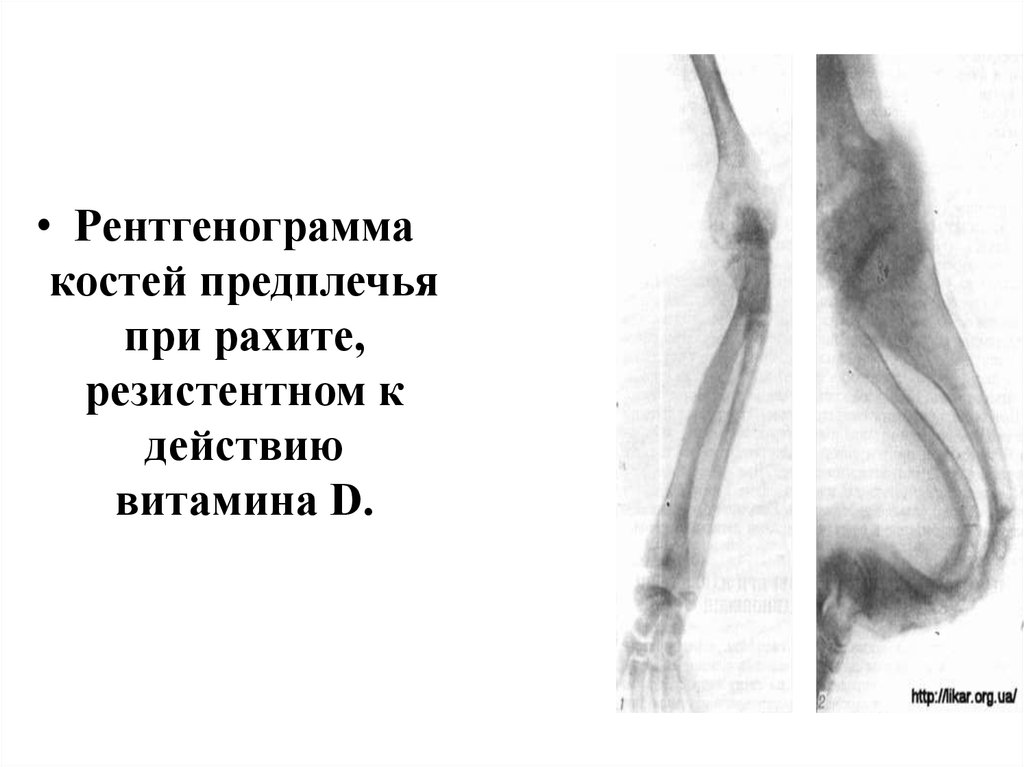
• Рентгенограммакостей предплечья
при рахите,
резистентном к
действию
витамина D.
37. Антенатальная профилактика.
В последний триместр беременности для профилактики рахита угрядущего малыша показано ультрафиолетовое облучение, в
особенности если он приходится на осенне-зимнее время (10-15
сеансов). Рекомендован прием поливитаминных препаратов, куда
непременно должен входить витамин D (гендевит, "Матерна" и др.).
Малая дневная потребность беременной в витамине D - 500 ME
эргокальциферола. При неблагоприятных бытовых и геофизических
критериях в последние 2 месяца беременности доза витамина D может
быть увеличена до 1000 ME в денек.
38. Постнатальная профилактика.
Специфическую профилактику витамином D следует проводить состорожностью, чтоб не вызывать передозировки.
Недоношенным детям витамин D назначают с 2-3-недельного возраста в
дозе 500 ME. Предназначение витамина D должно сочетаться с
предназначением ультрафиолетового облучения (15-20 сеансов в год в
осенне-зимний период). При неблагоприятных критериях доза витамина
может быть увеличена до 800-1000 ЕД (менее 1600 ME), но только при
нахождении малыша в неонаталогическом отделении; при выписке из него
доза уменьшается до 400-500 ME.
39. Лечение
устранение причинного фактора, вызвавшего заболевание
терапевтические дозы витамина D для восполнения дефицита в организме.
лечение сопутствующих заболеваний
массаж, гимнастика (соответственно возрасту), физиотерапевтические
процедуры
Терапевтические дозы витамина D равняются 1000 - 1500 МЕ./сут. В зависимости
от формы выпуска (спиртовые, масляные растворы) содержание витамина D в 1 мл.
варьирует от 2500 ЕД. до 5000 ЕД. Поэтому перед приёмом раствора необходимо
тщательно убедиться в правильном количестве приема препарата, во избежание
возможной передозировки и появление нежелательных побочных эффектов. Так
если в 1 мл. раствора содержится 5000 ЕД. то в одной капле будет 500ЕД.
40.
Дисплазия костейФиброзная остеодисплазия- болезнь БрайцеваЛихтенстайна, дисплазия фиброзных костей- системное
заболевание костной системы,обусловленное задержкой
развития кости на фиброзной или хрящевой стадии
эмбриогенеза, а также извращением остеогенеза.
•Частота у детей 7 %
41.
ЭтиологияЭтиология до конца не известна. В
эмбриональном периоде возникает нарушение
формирования остеобластической механизмы
костей. Это приводит к появлению своеобразной
кости с фиброзным костным мозгом, способным
разрастаться и давать остеоидную ткань и кость с
незаконченным типом костеобразования.
42.
Классификация•Монооссальная форма- поражена одна кость,
кортикальный корковый дефект.
•Олигооссальная форма- пораженв две-три
кости.
•Полиоссальная форма ( с поражением более
трех костей,с множественными костными
поражениями
•Синдром Олбрайта
•Смешанная фиброзно-хрящевая
остеодисплазия
43.
Оснавные клинические симптомы•Патологический перелом
•Деформация костей
•Хромота, вызванная удлинением или укорочением пораженной
нижней конечности
•Нарушение походки
•Боль в области поражения
Внекостные признаки(синдром Олбрайта)
•Пигментация кожных покровов
•Нарушение полового созревания
•тиреотоксикоз
44.
Врожденный ложный сустав костей голени. Существует две формызаболевания- латентная и подвижная.
Латентная форма
•С рождения у ребенка форма и длина нижних конечностей не
изменены или заметна незначительная деформация костей голени
•С началм ходьбы деформация нарастает , появляются укорочение и
хромота
•Травма или попытка исправить деформацию приводит к несращению
костных отломков и формированию псевдоартороза
Подвижная форма
•Врожденная деформация костей голени в нижней треть кпереди
•Укорочение конечности
•Патологическая подвижность отломков на высоте искривления
45.
ДиагностикаРентгенологическая характеристика
•Участок просветления с хорошо очерченными четкими
контурами
•Форма овальная или округлая
•Расположен чаще эксцентрично
•Длинная ось очага соответствует оси кости
•Локализуется в метафизарной зоне длинных трубчатых
костей
Внутренняя поверхность кортикального слоя очага
истончена и имеет неровные серповидные или фестончатые
края
46. Хрящевая дисхондроплазия
Болезнь Олье- замедленная и извращенная оссификацияэмбрионального хряща. При этом может быть поражена
любая кость, чаще бедренные кости, большеберцовые и
малоберцовые, плечевые и предплечья кости, иногда
кости таза.
Классификация
•Монооссальная
•Олигооссальная
•Полиоссальная
47. клиника
•Деформация конечности•Утолщение пальцев кисти
•Вальгусные и варусные поражения
•Укорочение конечности
•Косорукость
•Синдром Маффучи- костные повреждения с гемангиомой
48.
Экзостозная хондродисплазия (юношеские костнохрящевые экзостозы) наблюдается в 27 % всех случаевопухолей. Это порок развития эпифизарного хряща в
виде разрастания метафизарной части кости. Впервые
описал костно-хрящевые экзостозы как костные
опухоли К. Гален во II в. 30 ноября 1899 г. на
заседании Лионского общества хирургов Z. Oilier
сделал доклад о множественных костно-хрящевых
экзостозах. Юношеские костно-хрящевые экзостозы,
по мнению М. В. Волкова, представляют собой порок
развития эпифизарного хряща.
49.
Клиническая картина. Выявляется плотное образование вметафизе трубчатой кости и в непосредственной близости от
зоны роста. Экзостозы представляют собой образование
костной плотности, резко отграниченное от мягких тканей,
неподвижное и твердое на ощупь. Размеры варьируют от
горошины до крупного яблока. Опухоль заметна при осмотре,
если размеры значительны. Кожа над ней не изменена. При
отсутствии сдавления нерва она безболезненна. Наличие
единичных или множественных костно-хрящевых экзостозов
не приводит к изменению общего состояния больного. Как
правило, большинство экзостозов растут до наступления
синостоза эпифиза с метафизом, т. е. до окончания роста
скелета.
Различают три степени экзостозов: I степень —
неосложненные экзостозы; II степень — пролиферирующие
экзостозы; III степень — озлокачествленные экзостозы.
50.
Рентгенограммы позволяют уточнить характерзаболевания, локализацию, распространенность
поражения и интенсивность роста (рис. 1). Рис. 1.
Экзостозная хондродисплазия бедренной и
большеберцовой костей: а — прямая проекция; б —
боковая проекция Обычно костно-хрящевые экзостозы
в начале развития располагаются вблизи эпифизарнохрящевой пластинки со стороны метафиза. У детей
старшего возраста они располагаются ближе к диафизу.
По отдаленности экзостоза от эпифиза кости судят о
давности его появления. Экзостозы при одиночных
поражениях имеют плотное основание, а при
множественной форме ножка порозна (больше
хрящевой ткани).
51.
Лечение больных с экзостознойхондродисплазией при II и III степени
только оперативное. Суть оперативного
вмешательства — сбивание экзостоза
долотом у основания его ножки с
надкостницей и хрящевым чехлом.
Операция должна проводиться
абластично.
52.
Спондилоэпифизарная дисплазия – генетическигетерогенное наследственное заболевание из группы
остеохондропатий, характеризующееся пороками
развития позвонков, эпифизов длинных трубчатых
костей и суставов.
Этиология и патогенез заболевания неизвестны.
53. Классификация
•Врожденная спондилоэпиметафизарнаядисплазия
•Поздняя спондилоэпиметафизарная
дисплазия (тип Козловского)
•Метатропическая дисплазия
•Парастремматическая дисплазия
•Болезнь Диггви-Мелхиор-Клаузена
54. клиника
Первые клинические симптомы появляютсяобычно после вертикализации ребенка, чаще
в возрасте 5-6 лет
При тяжелой форме заболевания
ограничение пазведения в тазобедренных
суставах. Дети отстают в росте.










































 medicine
medicine