Similar presentations:
Трансплантация печени. Послеоперационные осложнения. Клинический случай
1. Трансплантация печени. Послеоперационные осложнения. Клинический случай.
Первый Санкт-Петербургский Государственный Медицинскийуниверситет им. акад. И.П. Павлова
Кафедра хирургии факультетской с курсами лапароскопической и сердечно-сосудистой хирургии с
клиникой
Трансплантация печени.
Послеоперационные осложнения.
Клинический случай.
Канунников М.М., 605 группа
Санкт-Петербург, 2017
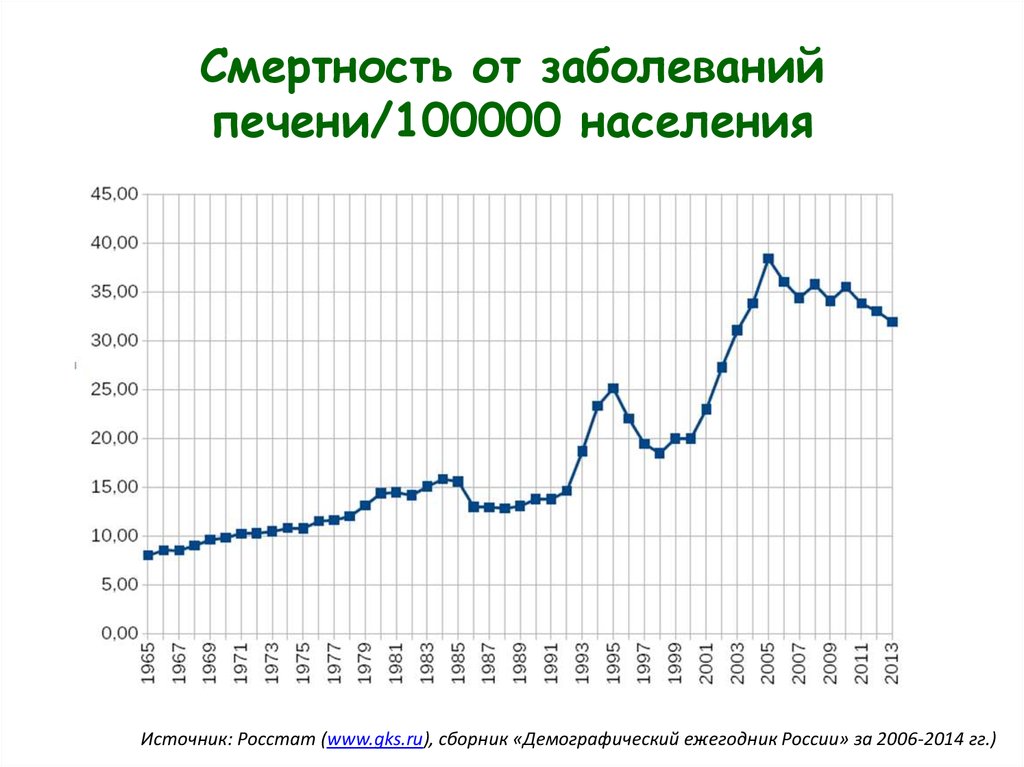
2. Смертность от заболеваний печени/100000 населения
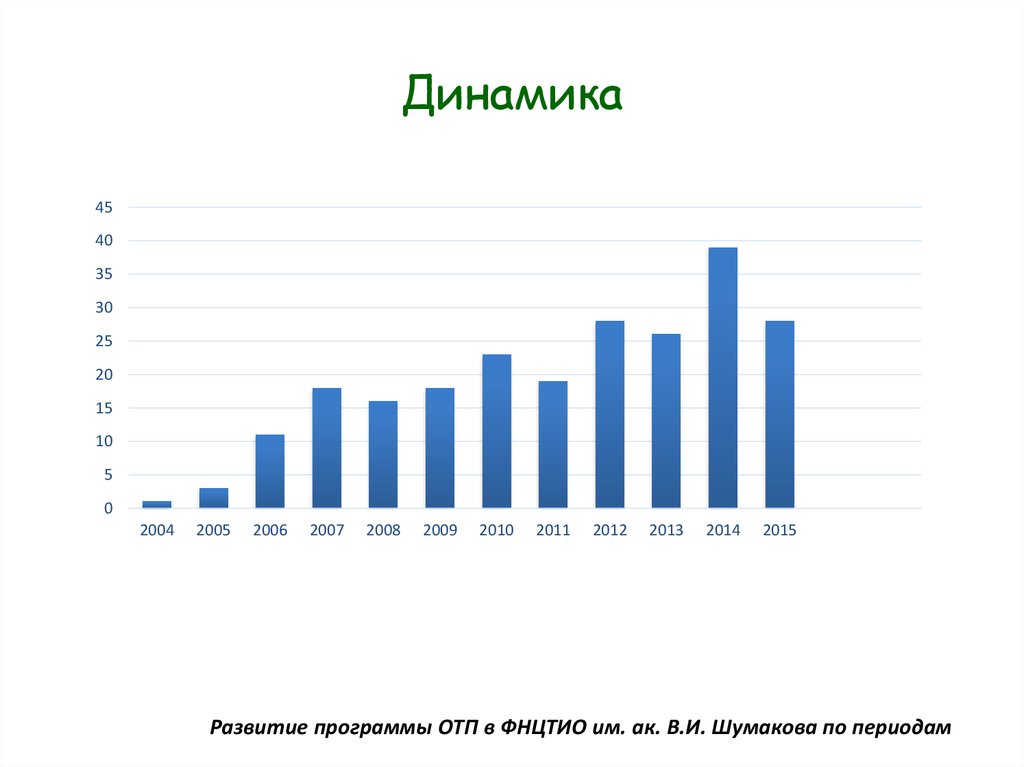
Источник: Росстат (www.gks.ru), сборник «Демографический ежегодник России» за 2006-2014 гг.)3. Динамика
4540
35
30
25
20
15
10
5
0
2004
2005
2006
2007
2008
2009
2010
2011
2012
2013
2014
2015
Развитие программы ОТП в ФНЦТИО им. ак. В.И. Шумакова по периодам
4. История
1963 г - T. Старзл – первая трансплантация в США, Денвер1968 г – Sir Roy Calne первая трансплантация печени в Европе
1971 г – J.B. Otte первая успешная трансплантация печени в Европе
ребёнку с билиарной атрезией
1990 г – А.К. Ерамишанцев - первая трансплантация в СССР, Москва, 1990
Санкт-Петербург: первая трансплантация печени в 1998 году в РНЦРХТ
(Петрова). В настоящее время ТП печени детям в данном центре не
проводят.
ФГБУ РНЦРХТ, пос. Песочный, Санкт-Петербург
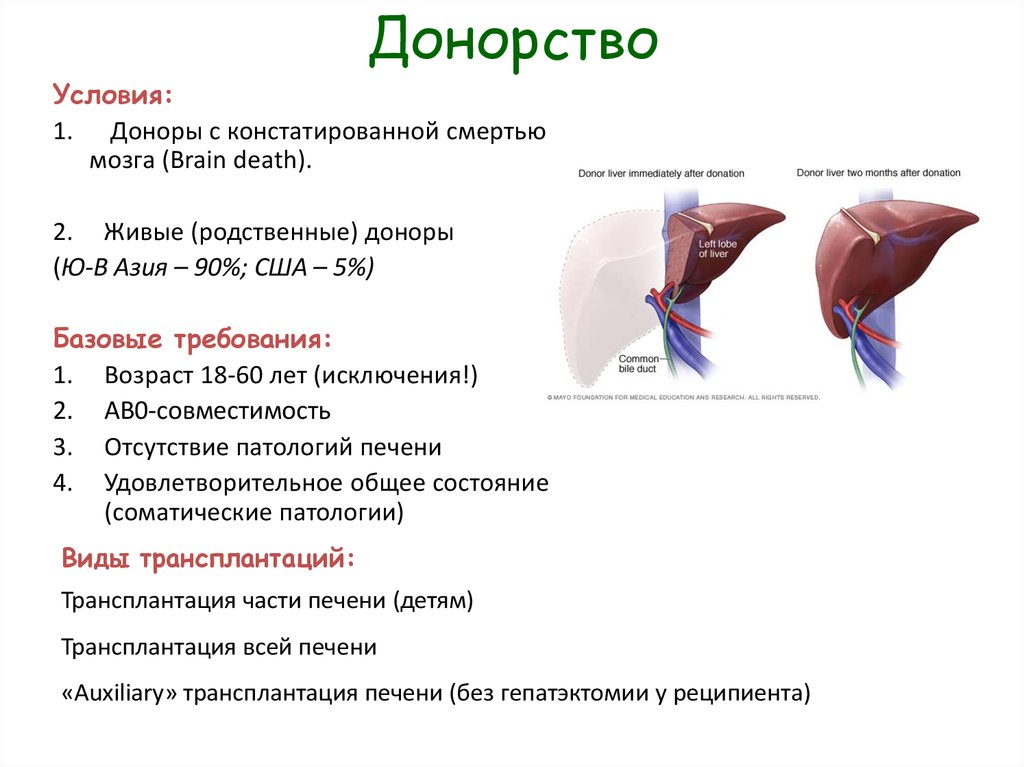
5. Донорство
Условия:1. Доноры с констатированной смертью
мозга (Brain death).
2. Живые (родственные) доноры
(Ю-В Азия – 90%; США – 5%)
Базовые требования:
1. Возраст 18-60 лет (исключения!)
2. AB0-совместимость
3. Отсутствие патологий печени
4. Удовлетворительное общее состояние
(соматические патологии)
Виды трансплантаций:
Трансплантация части печени (детям)
Трансплантация всей печени
«Auxiliary» трансплантация печени (без гепатэктомии у реципиента)
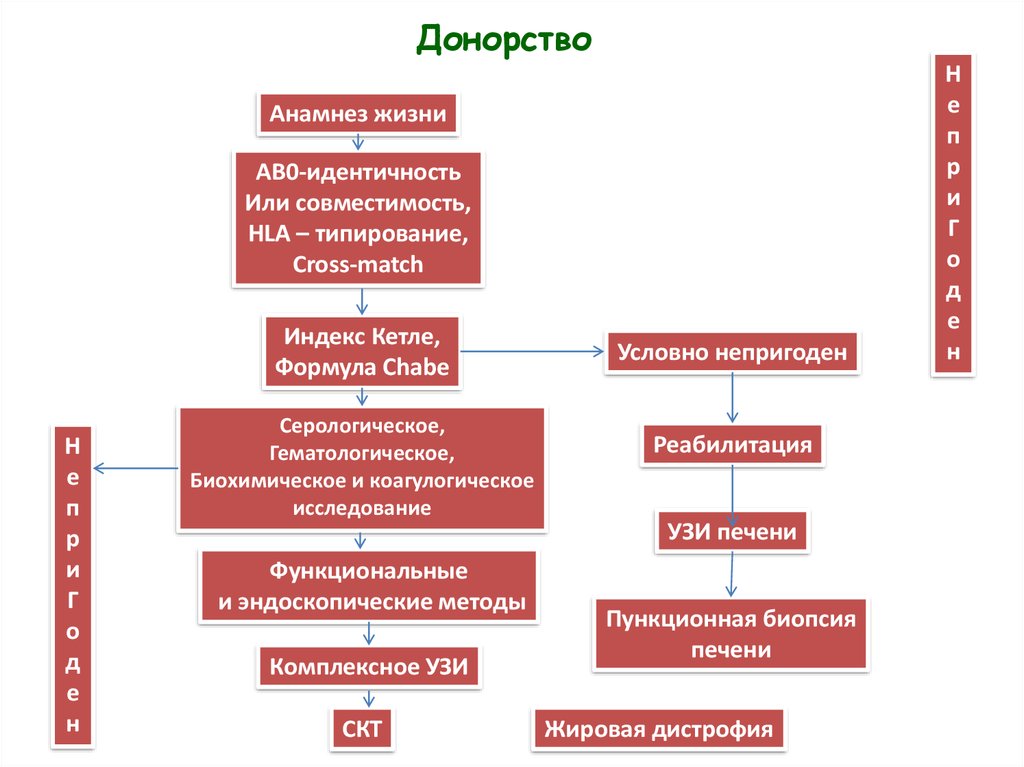
6. Донорство
Анамнез жизниАВ0-идентичность
Или совместимость,
HLA – типирование,
Cross-match
Индекс Кетле,
Формула Chabe
Н
е
п
р
и
Г
о
д
е
н
Серологическое,
Гематологическое,
Биохимическое и коагулогическое
исследование
Функциональные
и эндоскопические методы
Комплексное УЗИ
СКТ
Условно непригоден
Реабилитация
УЗИ печени
Пункционная биопсия
печени
Жировая дистрофия
Н
е
п
р
и
Г
о
д
е
н
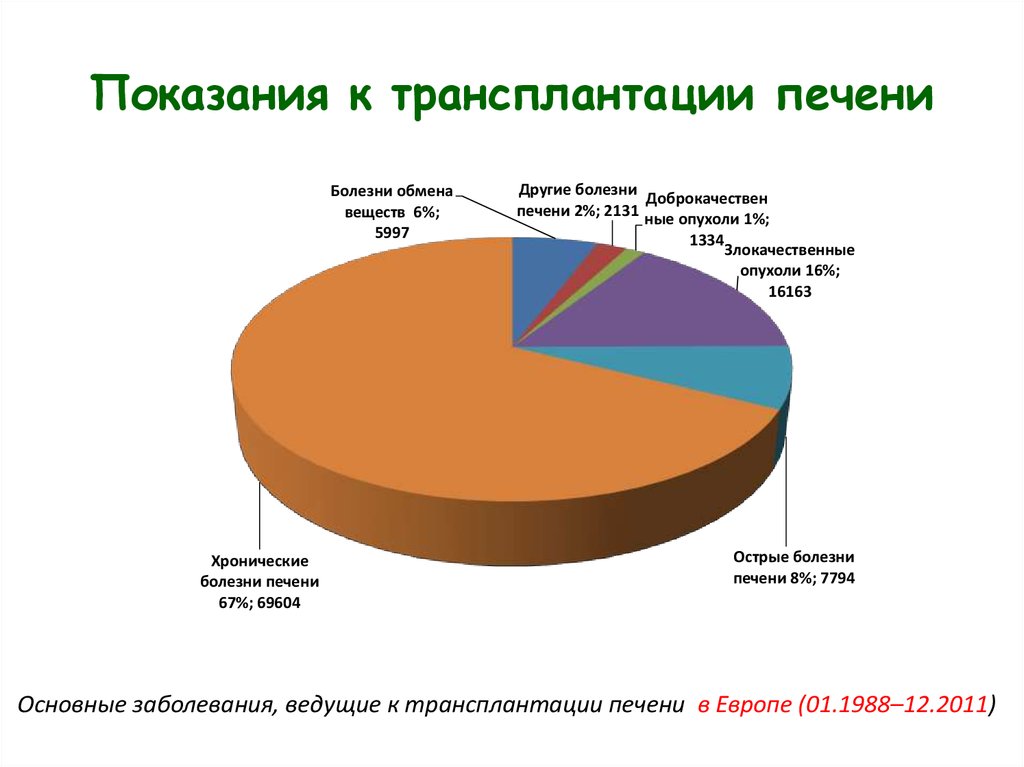
7. Показания к трансплантации печени
Болезни обменавеществ 6%;
5997
Хронические
болезни печени
67%; 69604
Другие болезни Доброкачествен
печени 2%; 2131 ные опухоли 1%;
1334
Злокачественные
опухоли 16%;
16163
Острые болезни
печени 8%; 7794
Основные заболевания, ведущие к трансплантации печени в Европе (01.1988–12.2011)
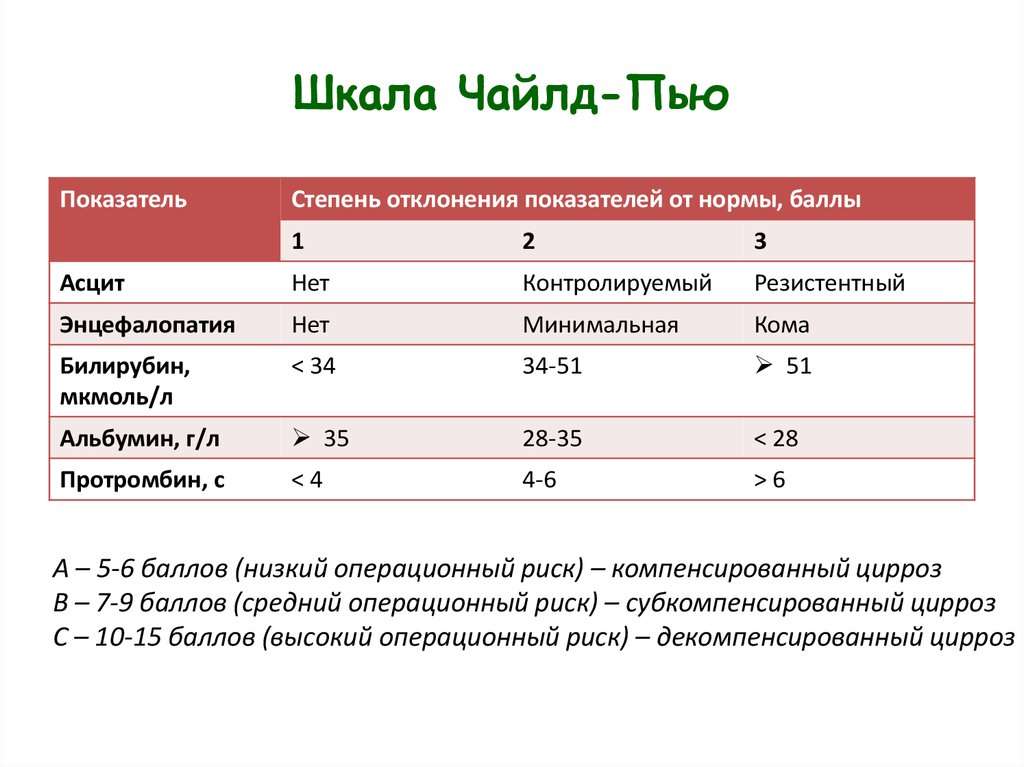
8. Шкала Чайлд-Пью
ПоказательСтепень отклонения показателей от нормы, баллы
1
2
3
Асцит
Нет
Контролируемый
Резистентный
Энцефалопатия
Нет
Минимальная
Кома
Билирубин,
мкмоль/л
< 34
34-51
51
Альбумин, г/л
35
28-35
< 28
Протромбин, с
<4
4-6
>6
А – 5-6 баллов (низкий операционный риск) – компенсированный цирроз
В – 7-9 баллов (средний операционный риск) – субкомпенсированный цирроз
С – 10-15 баллов (высокий операционный риск) – декомпенсированный цирроз
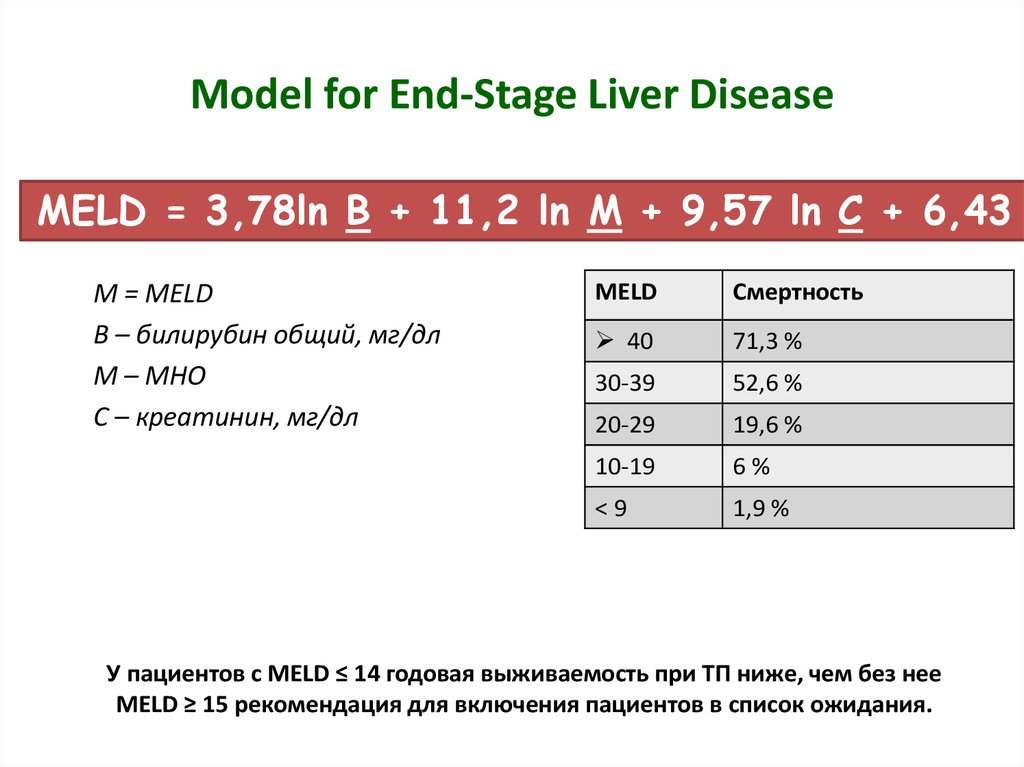
9. Model for End-Stage Liver Disease
MELD = 3,78ln B + 11,2 ln M + 9,57 ln C + 6,43M = MELD
B – билирубин общий, мг/дл
М – МНО
С – креатинин, мг/дл
MELD
Смертность
40
71,3 %
30-39
52,6 %
20-29
19,6 %
10-19
6%
<9
1,9 %
У пациентов с MELD ≤ 14 годовая выживаемость при ТП ниже, чем без нее
MELD ≥ 15 рекомендация для включения пациентов в список ожидания.
10. Противопоказания
Абсолютные:• СПИД;
• внепечёночное распространение злокачественных опухолей;
• активная внепеченочная инфекция (туберкулез и другие);
• активный алкоголизм;
• психические заболевания
Относительные:
• высокий кардиологический или анестезиологический риск;
• тромбоз воротной вены
• ранее перенесенные вмешательства на печени;
• возраст более 60 лет;
• индекс массы тела (ИМТ) более 35 кг/м2
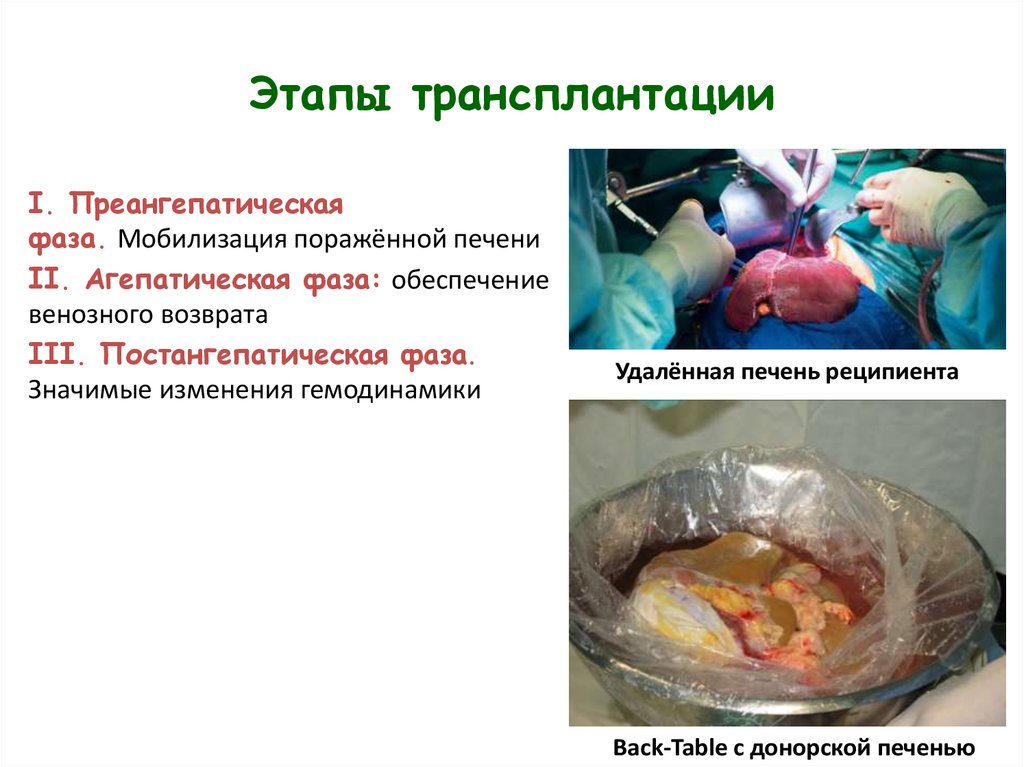
11. Этапы трансплантации
I. Преангепатическаяфаза. Мобилизация поражённой печени
II. Агепатическая фаза: обеспечение
венозного возврата
III. Постангепатическая фаза.
Значимые изменения гемодинамики
Удалённая печень реципиента
Back-Table с донорской печенью
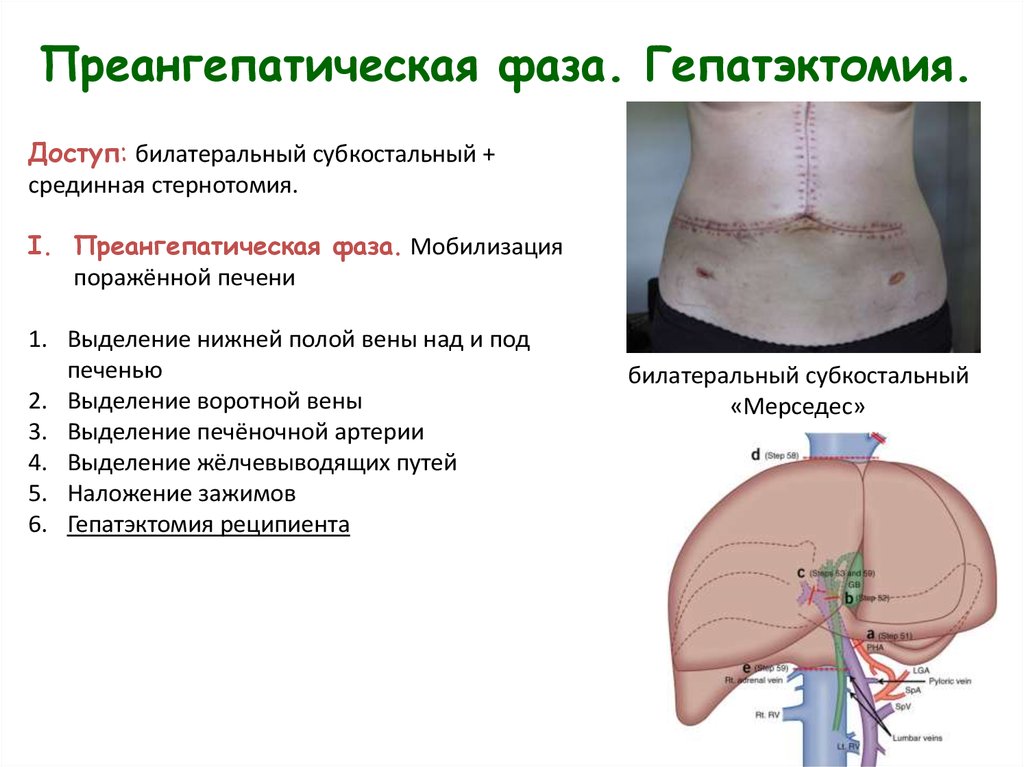
12. Преангепатическая фаза. Гепатэктомия.
Доступ: билатеральный субкостальный +срединная стернотомия.
I. Преангепатическая фаза. Мобилизация
поражённой печени
1. Выделение нижней полой вены над и под
печенью
2. Выделение воротной вены
3. Выделение печёночной артерии
4. Выделение жёлчевыводящих путей
5. Наложение зажимов
6. Гепатэктомия реципиента
билатеральный субкостальный
«Мерседес»
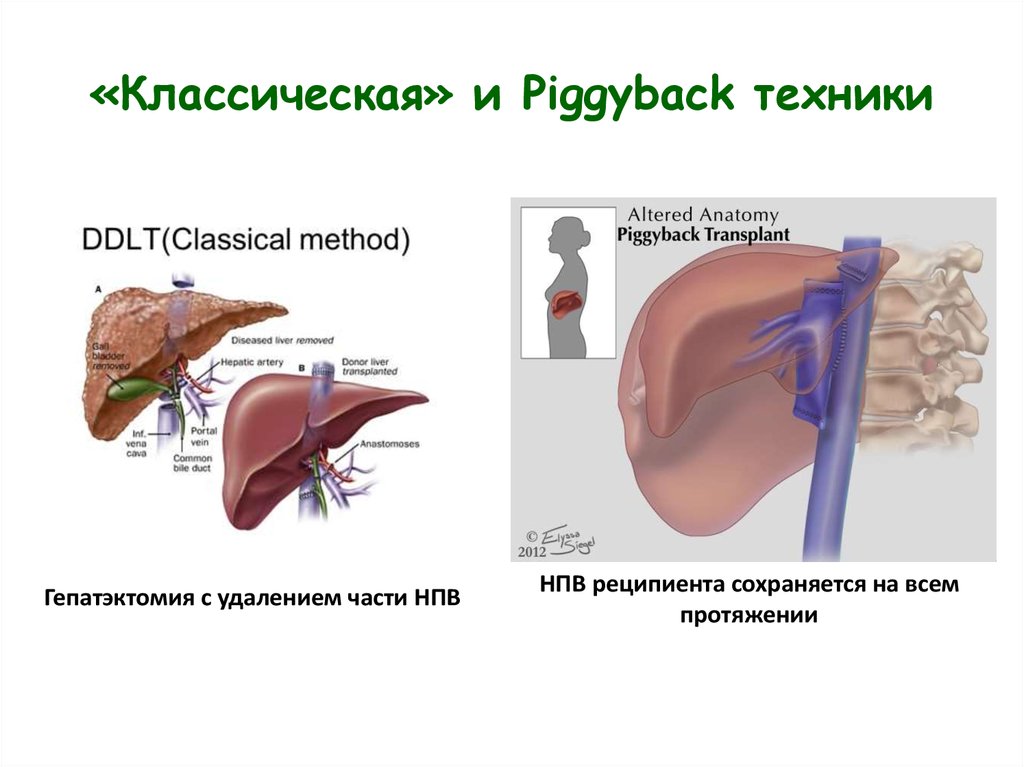
13. «Классическая» и Piggyback техники
Гепатэктомия с удалением части НПВНПВ реципиента сохраняется на всем
протяжении
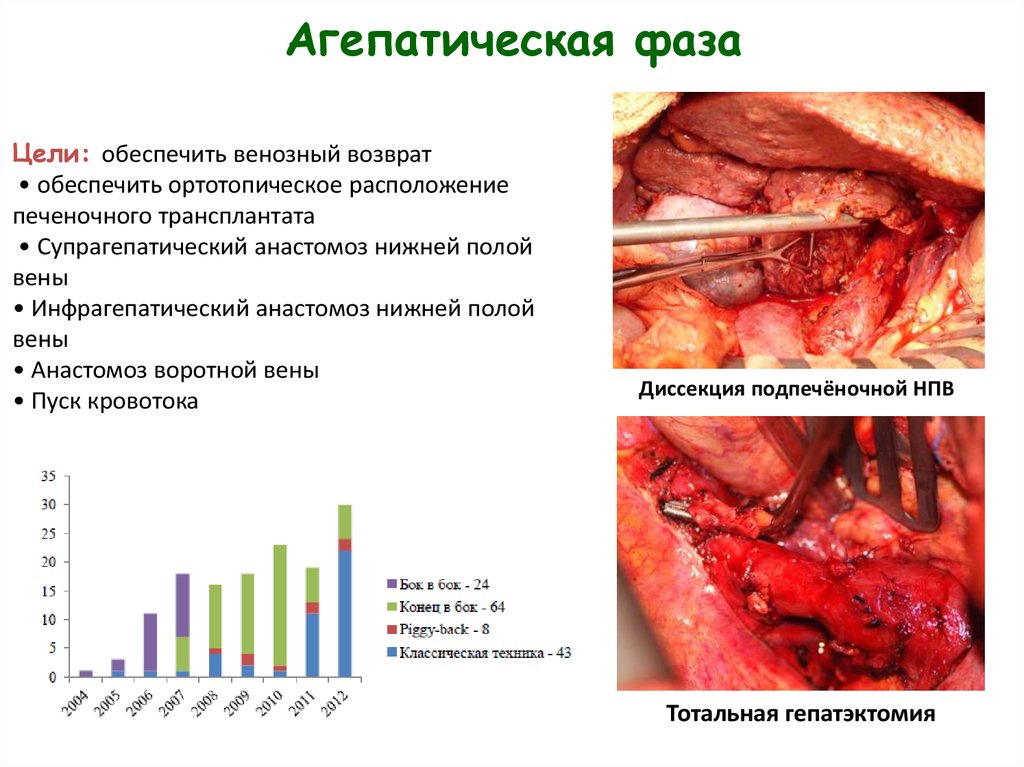
14. Агепатическая фаза
Цели: обеспечить венозный возврат• обеспечить ортотопическое расположение
печеночного трансплантата
• Супрагепатический анастомоз нижней полой
вены
• Инфрагепатический анастомоз нижней полой
вены
• Анастомоз воротной вены
• Пуск кровотока
Диссекция подпечёночной НПВ
Тотальная гепатэктомия
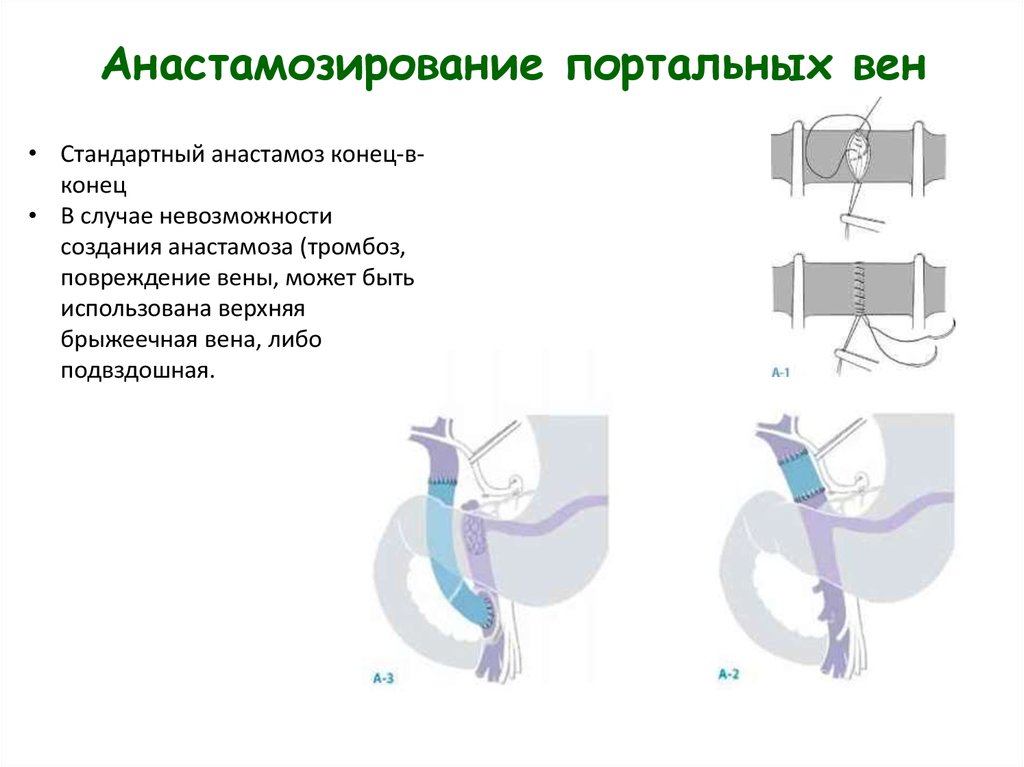
15. Анастамозирование портальных вен
• Стандартный анастамоз конец-вконец• В случае невозможности
создания анастамоза (тромбоз,
повреждение вены, может быть
использована верхняя
брыжеечная вена, либо
подвздошная.
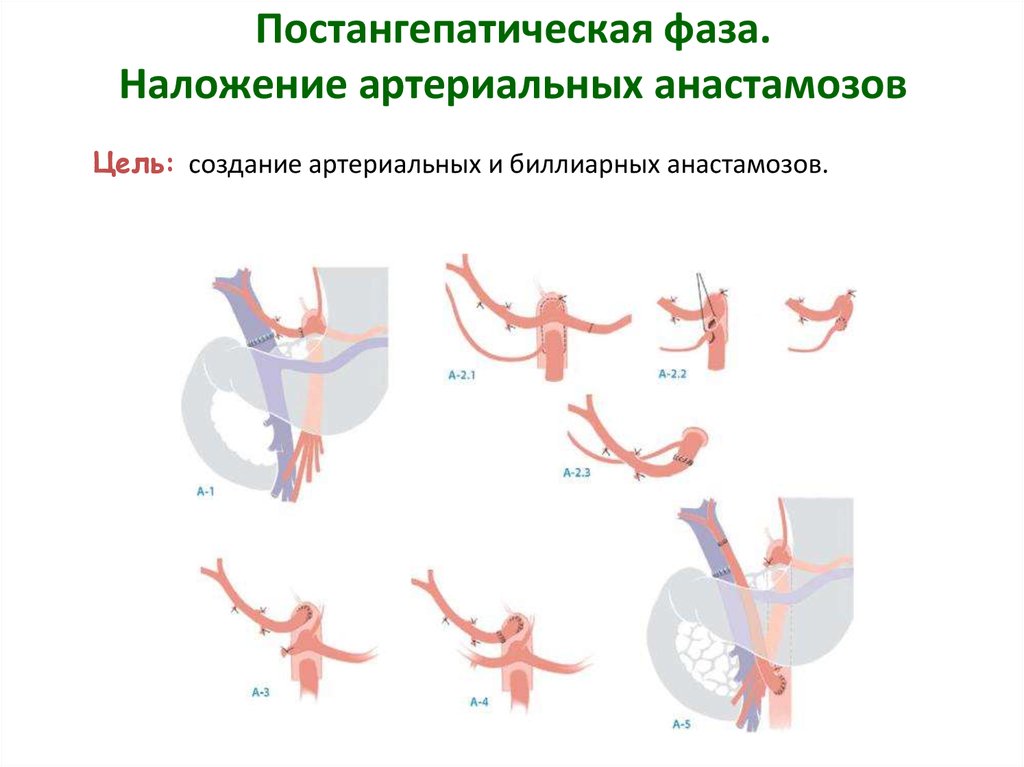
16. Постангепатическая фаза. Наложение артериальных анастамозов
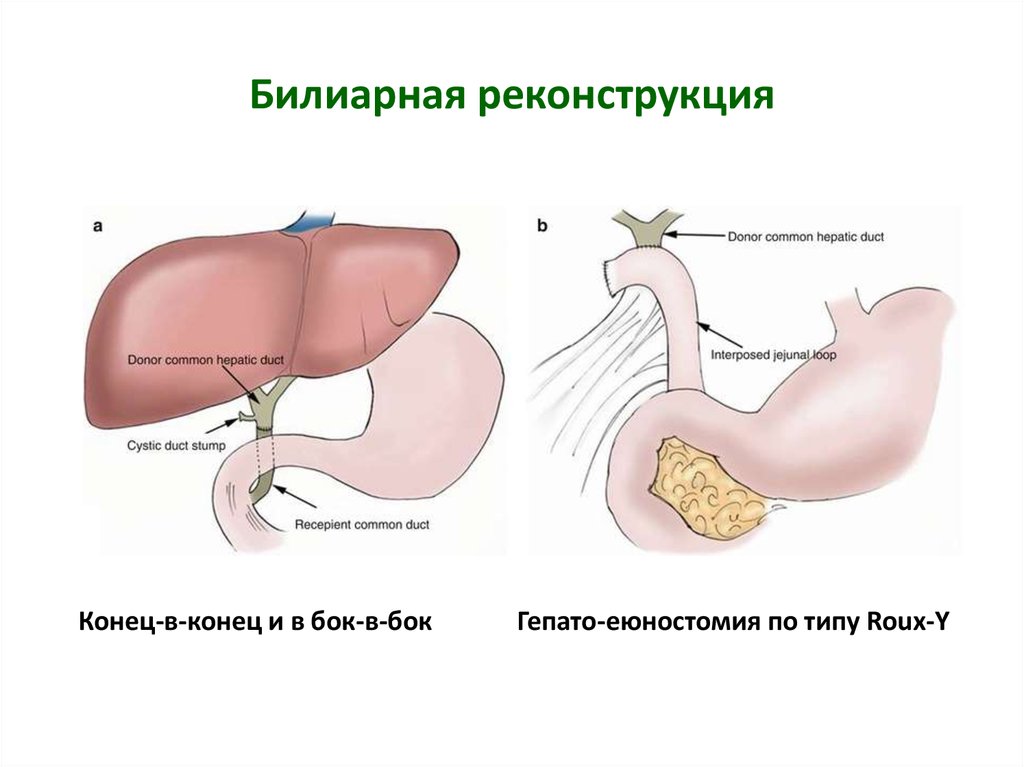
Цель: создание артериальных и биллиарных анастамозов.17. Билиарная реконструкция
Конец-в-конец и в бок-в-бокГепато-еюностомия по типу Roux-Y
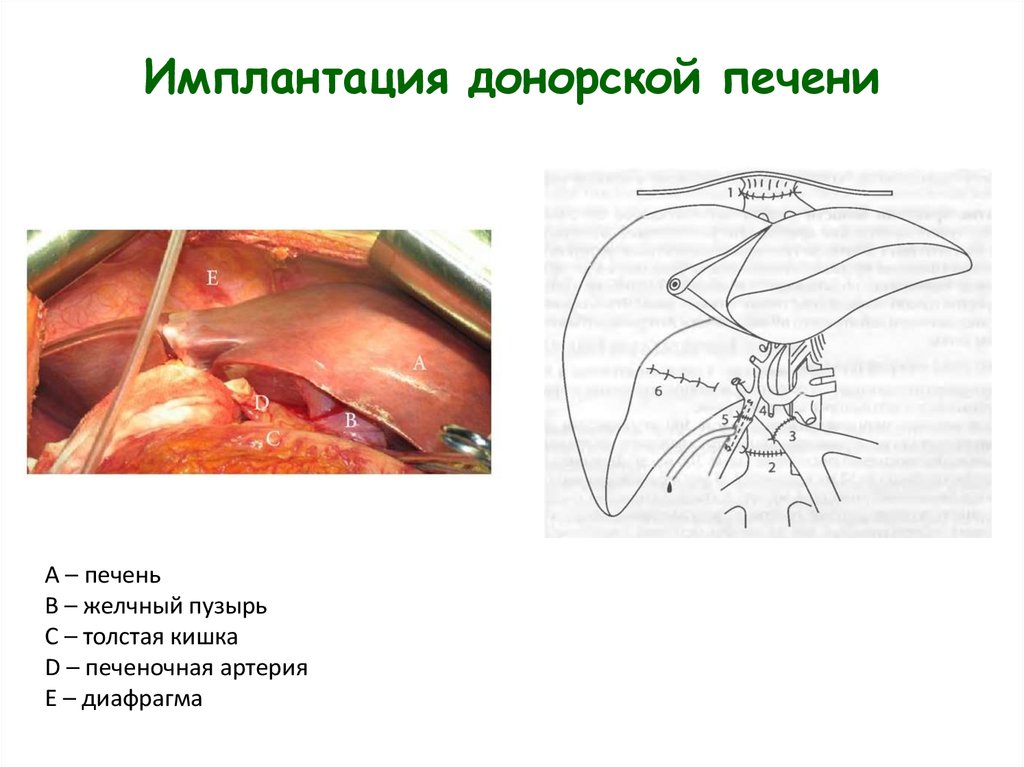
18. Имплантация донорской печени
А – печеньB – желчный пузырь
С – толстая кишка
D – печеночная артерия
Е – диафрагма
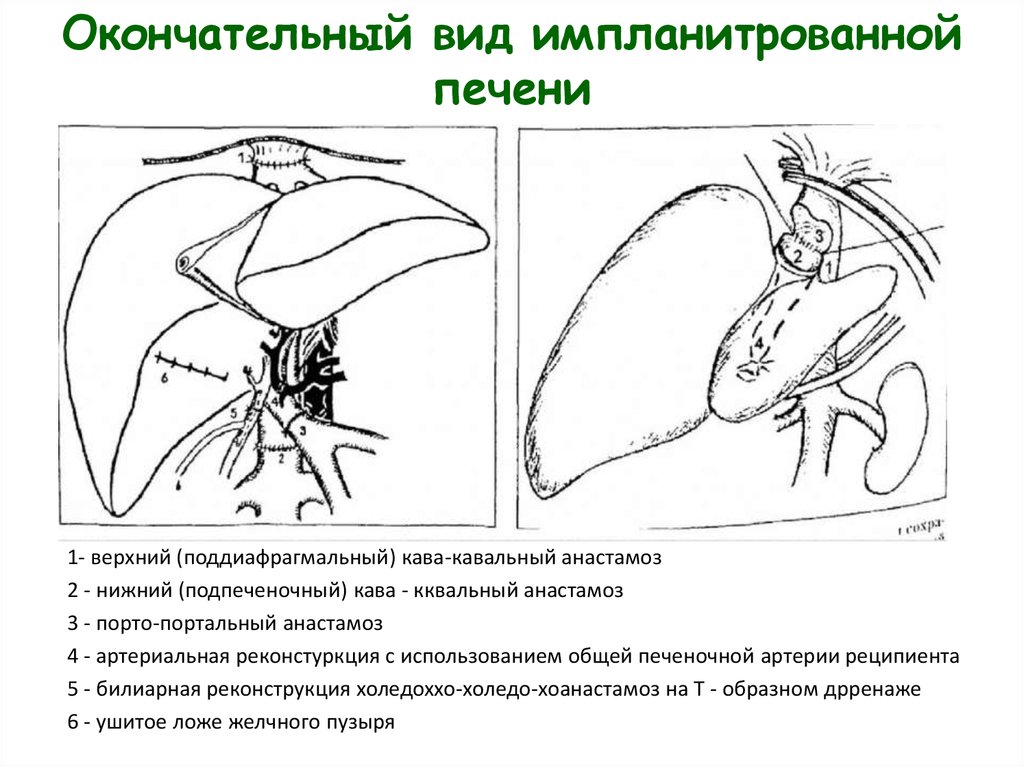
19. Окончательный вид импланитрованной печени
1- верхний (поддиафрагмальный) кава-кавальный анастамоз2 - нижний (подпеченочный) кава - кквальный анастамоз
3 - порто-портальный анастамоз
4 - артериальная реконстуркция с использованием общей печеночной артерии реципиента
5 - билиарная реконструкция холедоххо-холедо-хоанастамоз на Т - образном дрренаже
6 - ушитое ложе желчного пузыря
20. Иммуносупрессия
«Иммуносупрессивная терапия это искусство балансирования междутоксичностью и отторжением»
(С)
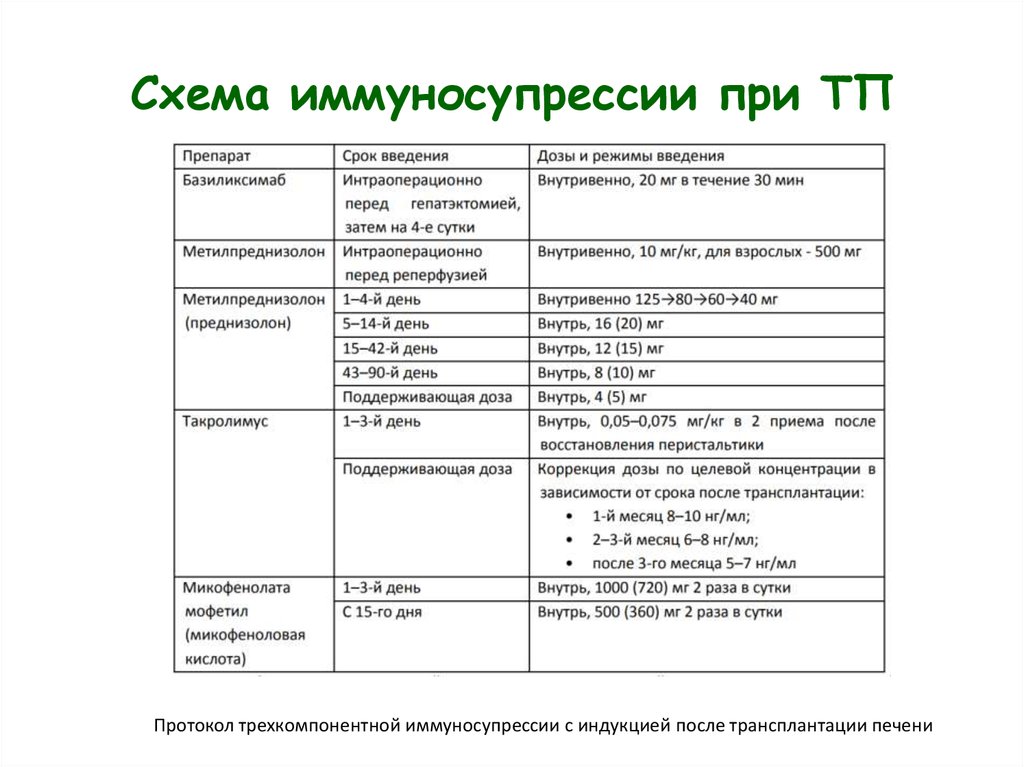
21. Схема иммуносупрессии при ТП
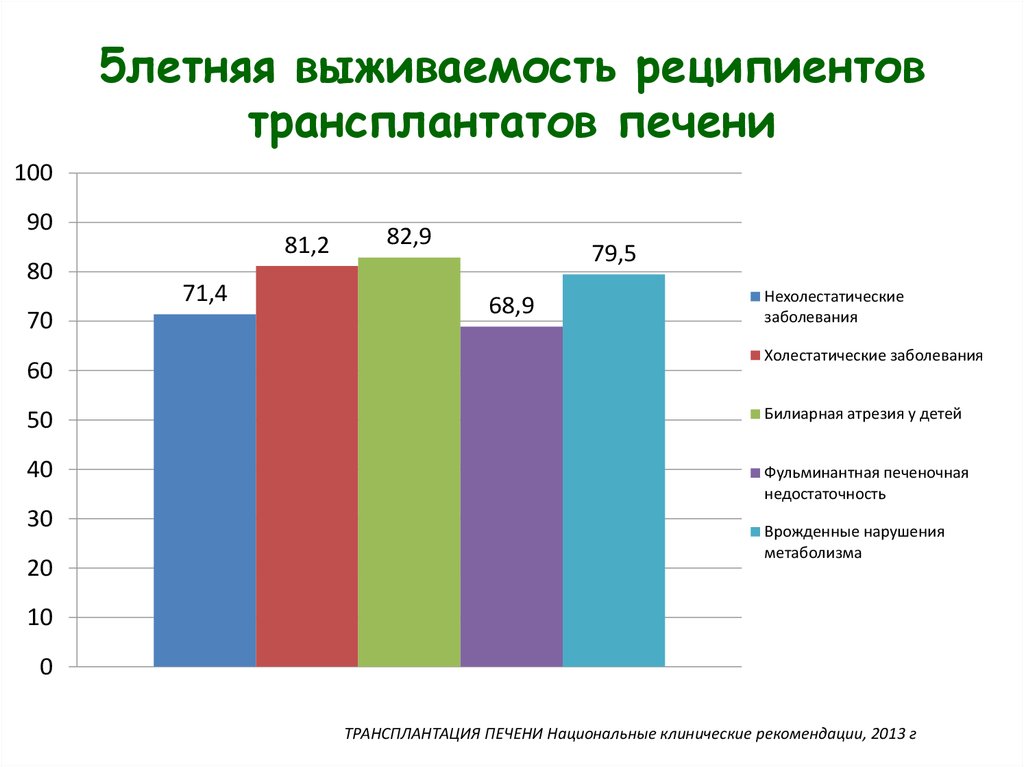
Протокол трехкомпонентной иммуносупрессии с индукцией после трансплантации печени22. 5летняя выживаемость реципиентов трансплантатов печени
10090
80
70
60
81,2
71,4
82,9
79,5
68,9
Нехолестатические
заболевания
Холестатические заболевания
50
Билиарная атрезия у детей
40
Фульминантная печеночная
недостаточность
30
20
Врожденные нарушения
метаболизма
10
0
ТРАНСПЛАНТАЦИЯ ПЕЧЕНИ Национальные клинические рекомендации, 2013 г
23. Сосудистые сложнения после ТП
ОсложненияВремя возникновения
Тромбоз печеночной артерии
Первые две недели
Стеноз печеночной артерии
От нескольких недель до нескольких
месяцев
Тромбоз воротной вены
Большинство в течение первого месяца
Стеноз портальной вены
> 6 мес
Стеноз печеночной вены
> 6 мес
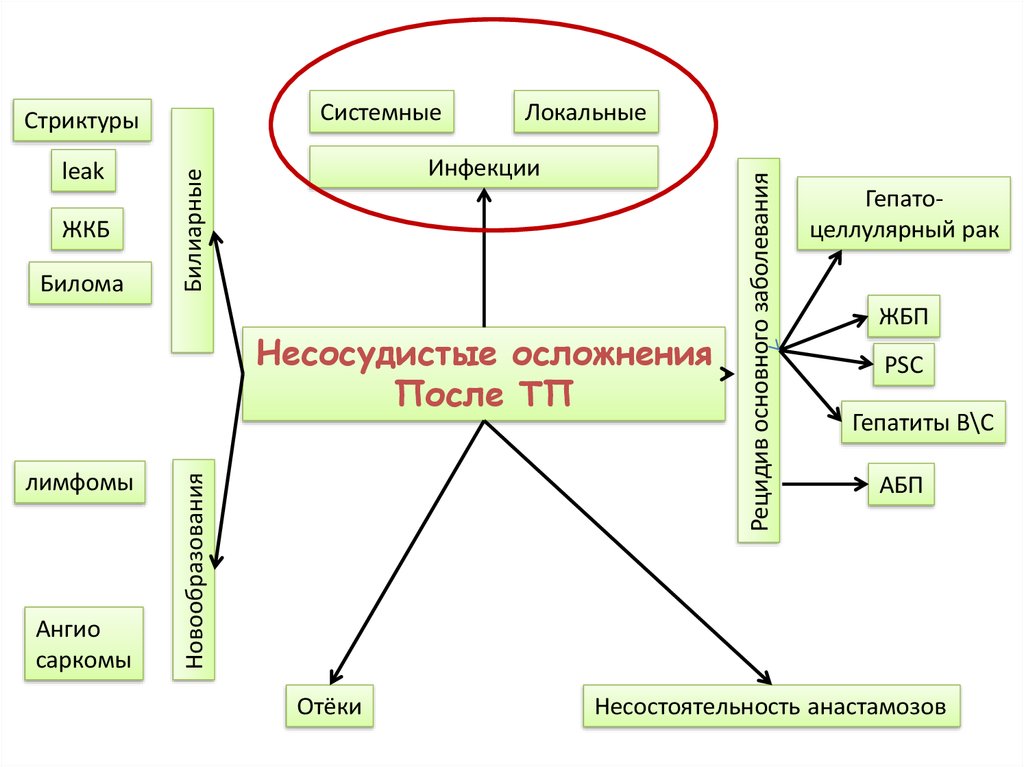
24.
ЖКББилома
Инфекции
Билиарные
leak
Локальные
лимфомы
Ангио
саркомы
Новообразования
Несосудистые осложнения
После ТП
Отёки
Рецидив основного заболевания
Системные
Стриктуры
Гепатоцеллулярный рак
ЖБП
PSC
Гепатиты В\С
АБП
Несостоятельность анастамозов
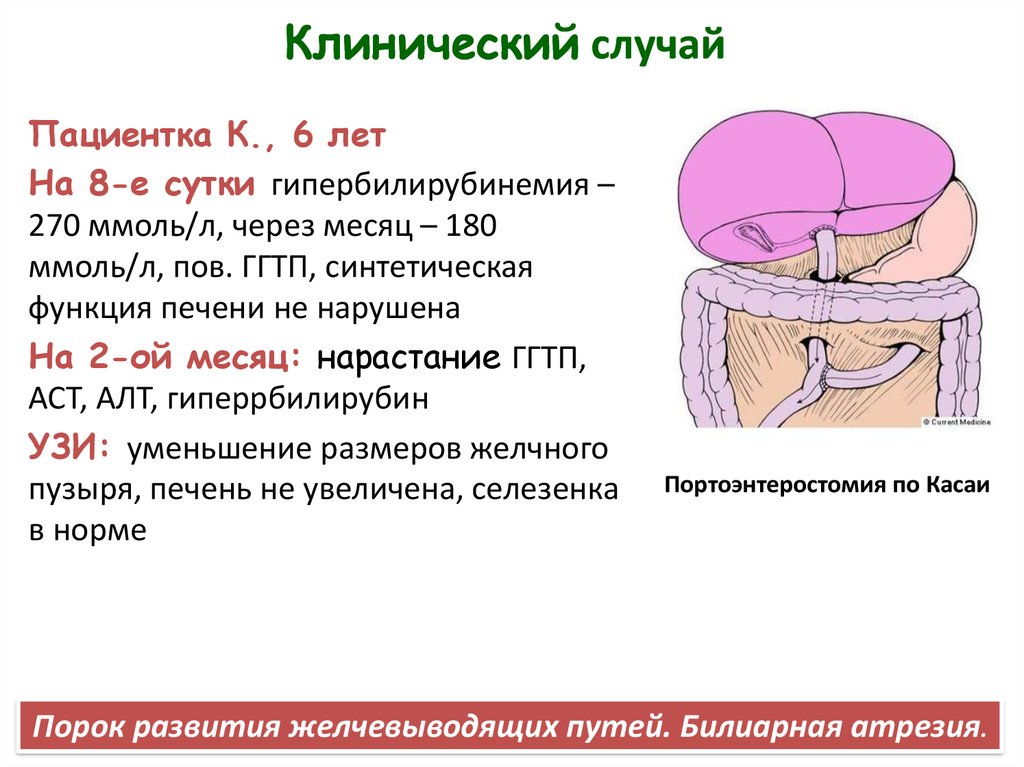
25. Клинический случай
Пациентка К., 6 летНа 8-е сутки гипербилирубинемия –
270 ммоль/л, через месяц – 180
ммоль/л, пов. ГГТП, синтетическая
функция печени не нарушена
На 2-ой месяц: нарастание ГГТП,
АСТ, АЛТ, гиперрбилирубин
УЗИ: уменьшение размеров желчного
пузыря, печень не увеличена, селезенка
в норме
Портоэнтеростомия по Касаи
Порок развития желчевыводящих путей. Билиарная атрезия.
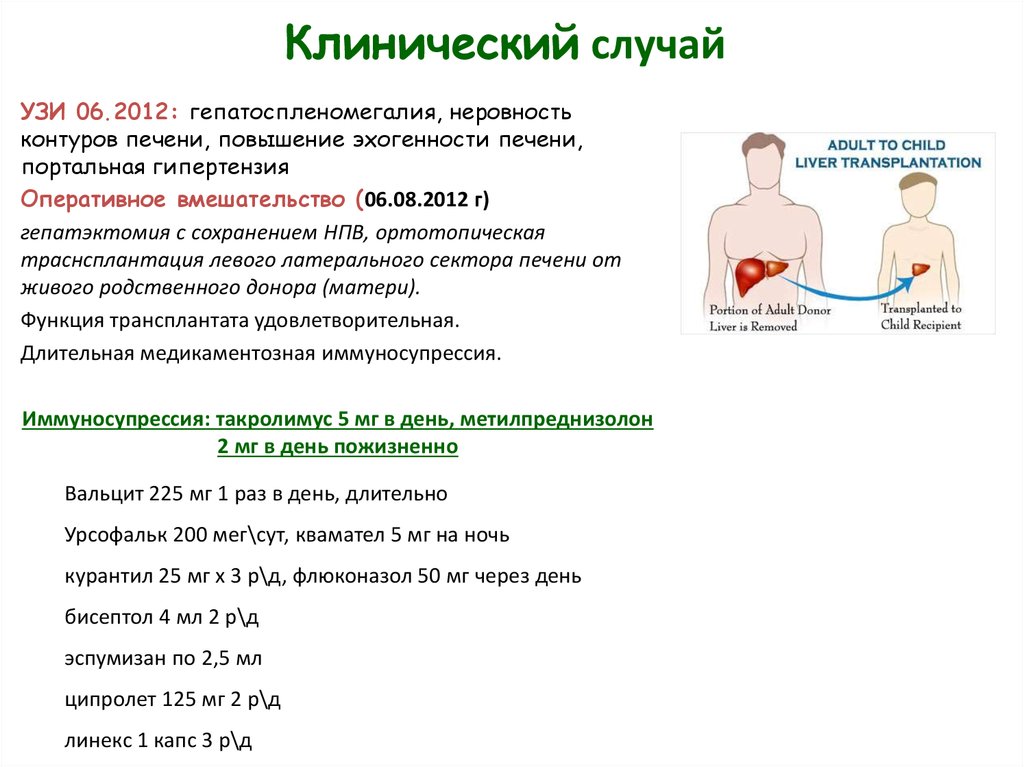
26.
Клинический случайУЗИ 06.2012: гепатоспленомегалия, неровность
контуров печени, повышение эхогенности печени,
портальная гипертензия
Оперативное вмешательство (06.08.2012 г)
гепатэктомия с сохранением НПВ, ортотопическая
траснсплантация левого латерального сектора печени от
живого родственного донора (матери).
Функция трансплантата удовлетворительная.
Длительная медикаментозная иммуносупрессия.
Иммуносупрессия: такролимус 5 мг в день, метилпреднизолон
2 мг в день пожизненно
Вальцит 225 мг 1 раз в день, длительно
Урсофальк 200 мег\сут, квамател 5 мг на ночь
курантил 25 мг х 3 р\д, флюконазол 50 мг через день
бисептол 4 мл 2 р\д
эспумизан по 2,5 мл
ципролет 125 мг 2 р\д
линекс 1 капс 3 р\д
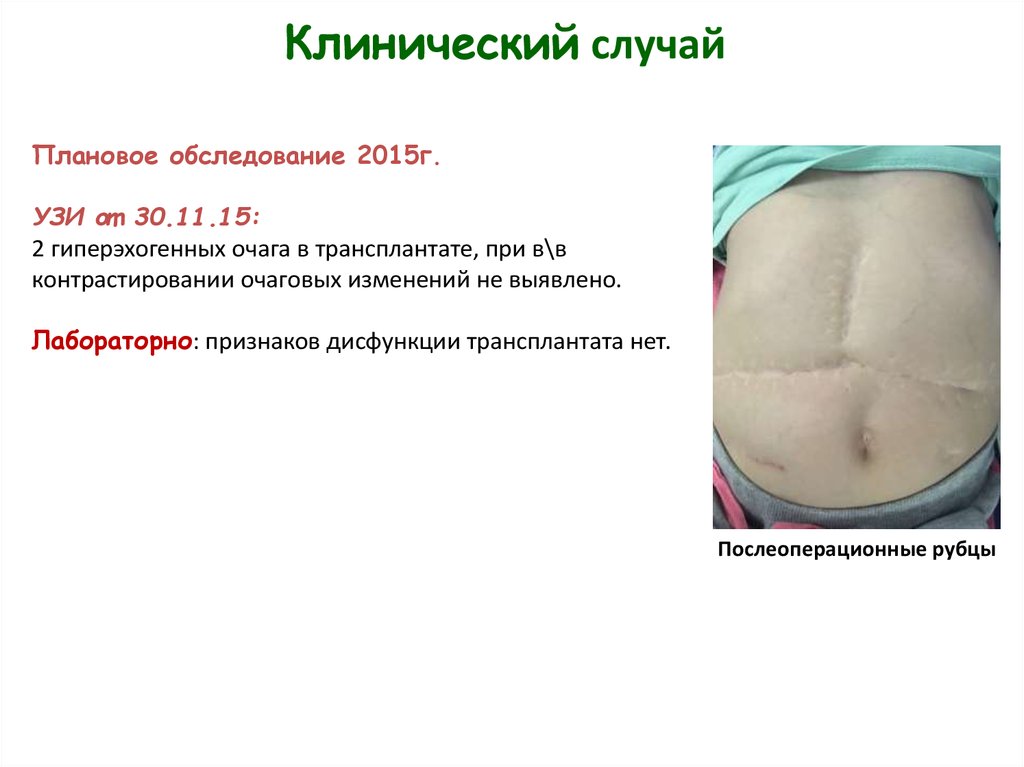
27.
Клинический случайПлановое обследование 2015г.
УЗИ от 30.11.15:
2 гиперэхогенных очага в трансплантате, при в\в
контрастировании очаговых изменений не выявлено.
Лабораторно: признаков дисфункции трансплантата нет.
Послеоперационные рубцы
28.
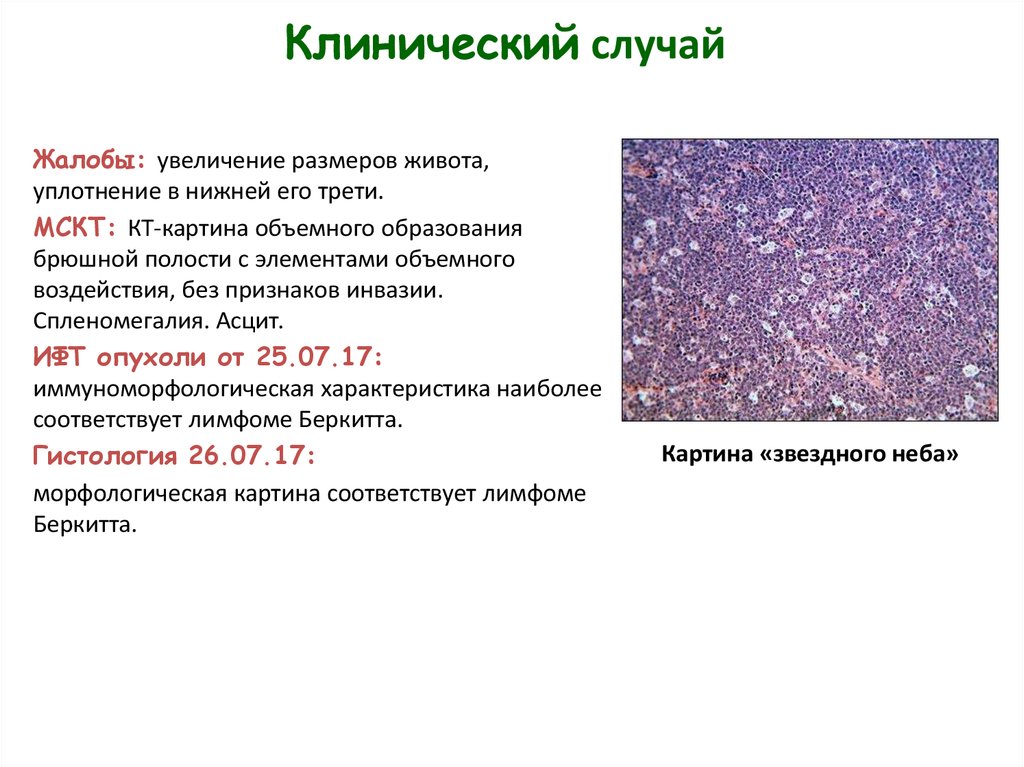
Клинический случайЖалобы: увеличение размеров живота,
уплотнение в нижней его трети.
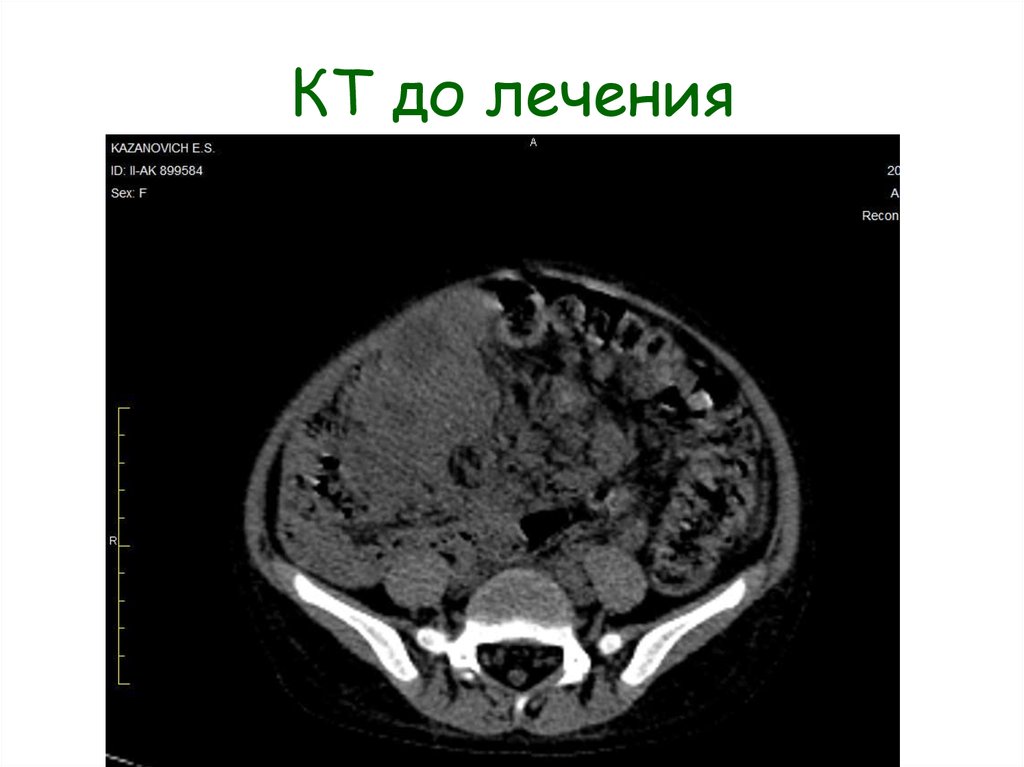
МСКТ: КТ-картина объемного образования
брюшной полости с элементами объемного
воздействия, без признаков инвазии.
Спленомегалия. Асцит.
ИФТ опухоли от 25.07.17:
иммуноморфологическая характеристика наиболее
соответствует лимфоме Беркитта.
Гистология 26.07.17:
морфологическая картина соответствует лимфоме
Беркитта.
Картина «звездного неба»
29. КТ до лечения
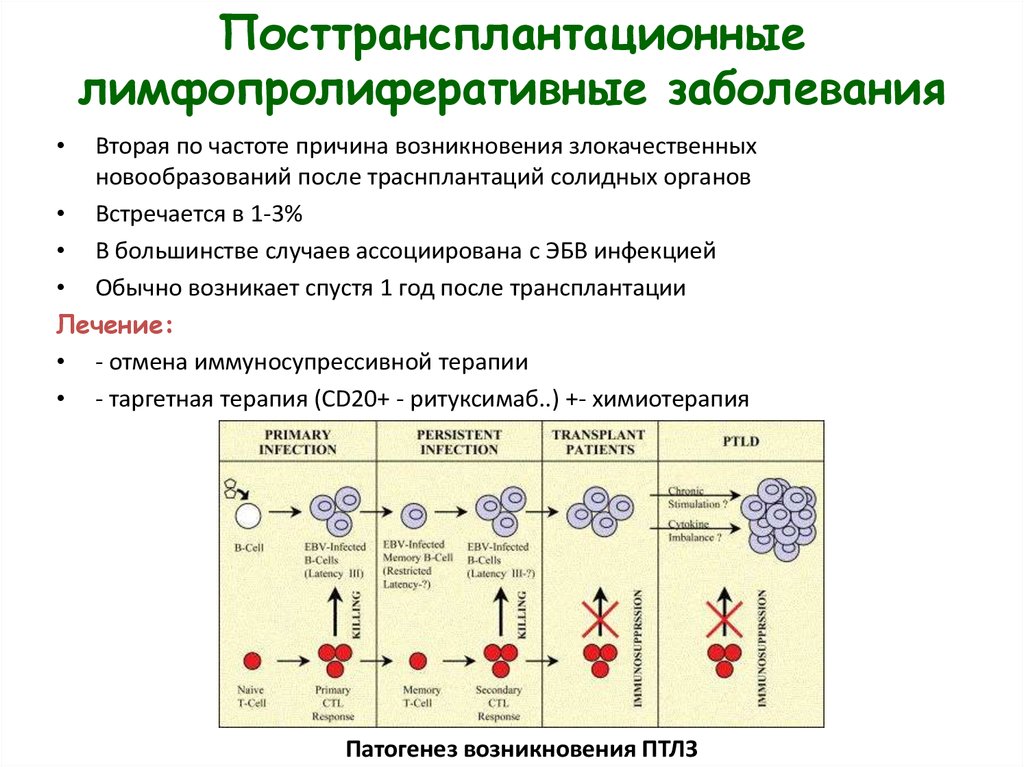
30. Посттрансплантационные лимфопролиферативные заболевания
Вторая по частоте причина возникновения злокачественных
новообразований после траснплантаций солидных органов
• Встречается в 1-3%
• В большинстве случаев ассоциирована с ЭБВ инфекцией
• Обычно возникает спустя 1 год после трансплантации
Лечение:
• - отмена иммуносупрессивной терапии
• - таргетная терапия (CD20+ - ритуксимаб..) +- химиотерапия
Патогенез возникновения ПТЛЗ
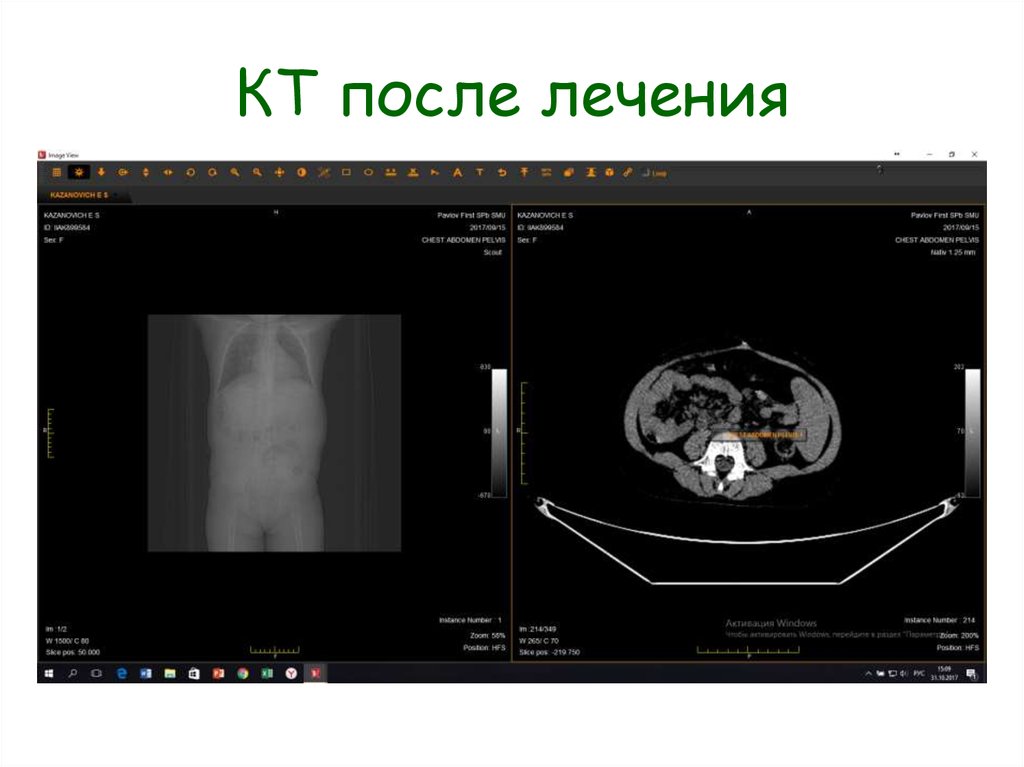
31. Лимфома Беркитта
Лимфома Беркитта – неходжкинскаялимфома очень высокой степени
злокачественности, происходящая из Влимфоцитов вследствие цитопатического
воздействия на лимфоидные клетки
вирусом Эпштейна-Барр . Характерна
клиника острого живота.
Хирургическая тактика: биопсия, а не
радикальное удаление опухоли!!!
Лимфомы очень химиочувствительны.
Как правило, ЛБ полностью исчезают на
фоне ПХТ (до 90% случаев).







 medicine
medicine