Similar presentations:
Острые гастродуоденальные кровотечения
1. Учебное мультимедийное пособие по факультетской хирургии
Острыегастродуоденальные
кровотечения
22.01.2014
д.м.н. Шаталов А.В.
2. Актуальность проблемы язвенных гастродуоденальных кровотечений
1. Высокий уровень общей летальности -10-14%,послеоперационная летальность –от 12 до 35%, при
рецидивах кровотечения увеличивается в 1,5 -2 раза.
2. Несмотря на эффективность современных
противоязвенных средств число больных с ЯГДК из года в
год увеличивается.
3. Среди этих пациентов велика доля людей пожилого и
старческого возраста с выраженной возрастной и
сопутствующей патологией.
4. ЯГДК составляют 42-47% всех случаев острых гастроинтестинальных кровотечений.
5. Примерно в 12-33% случаев возможны рецидивы
кровотечения из язв желудка и 12-перстной кишки.
6. У больных ЯБДК, ассоциированных с HB, риск развития
кровотечений повышается 6-кратно.
3.
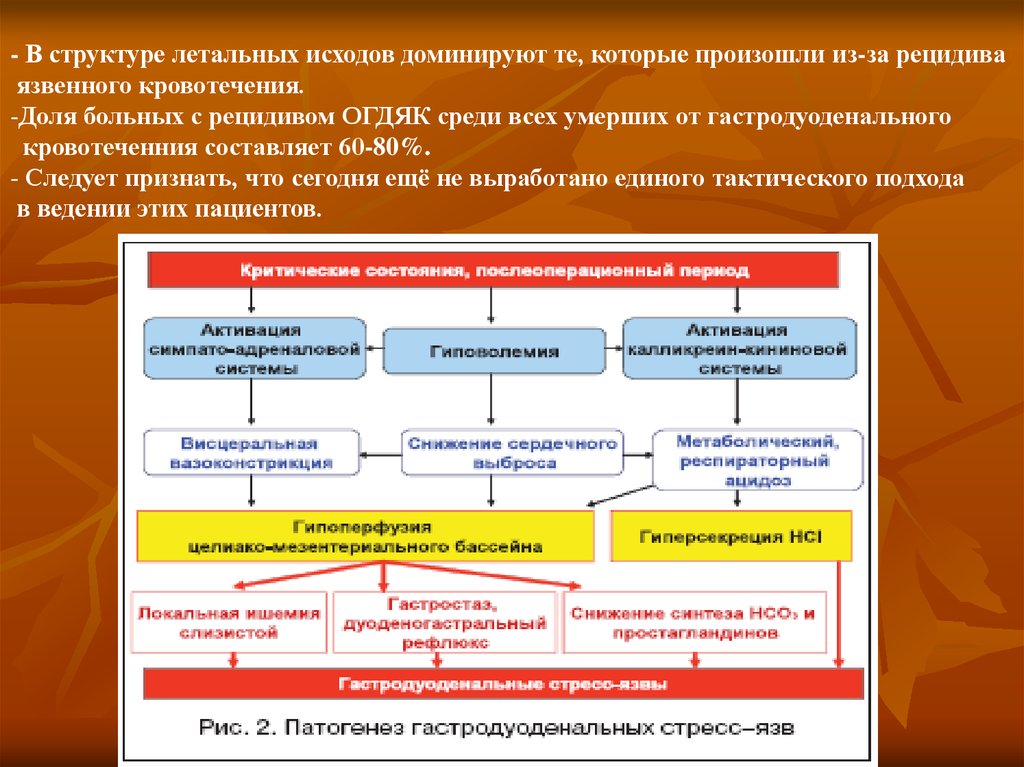
- В структуре летальных исходов доминируют те, которые произошли из-за рецидиваязвенного кровотечения.
-Доля больных с рецидивом ОГДЯК среди всех умерших от гастродуоденального
кровотеченния составляет 60-80%.
- Следует признать, что сегодня ещё не выработано единого тактического подхода
в ведении этих пациентов.
4.
5.
6. Классифи-кация желудочно-кишечных кровотече-ний
Классификацияжелудочнокишечных
кровотечений
7. Причины кровотечений из верхних отделов пищеварительного тракта
8.
9. Диагностическая программа при острых гастродуоденальных кровотечениях:
1. Установить факт кровотечения.2. Источник кровотечения (его характер и
локализацию).
3. Продолжается кровотечение в настоящий момент
или оно остановилось.
4.Эндоскопическая оценка степени активности
кровотечения.
5. В случае остановившегося кровотечения оценить
степень устойчивости гемостаза, угрозу рецидива.
6. Определить величину кровопотери.
7. Оценить тяжесть сопутствующей патологии.
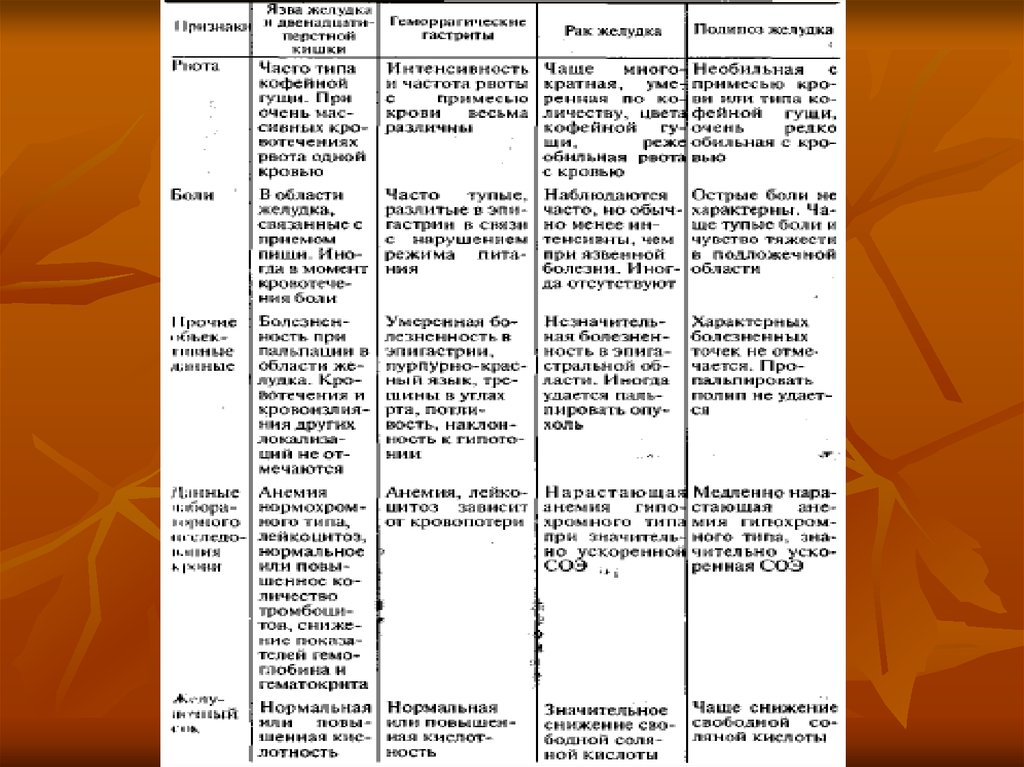
10. Основные клинические проявления острых гастродуоденальных кровотечений из верхних отделов ЖКТ
Складываются из :1.Обших симптомов, характерных для кровотечения:
резкая слабость, головокружение, потеря сознания,
бледность кожи, частый пульс слабого наполнения и
напряжения снижение АД;
2.Проявления, характерные для кровотечения в
просвет ЖКТр:
Гематомезис – кровавая рвота.
Мелена – чёрный жидкий дёгтеобразный стул (не
менее 200 мл крови).
Гематохезия – кровавый стул (очень редко).
Меленамезис – рвота «кофейной гущей»
11. Анамнестический симптом Бергмана
Язвенному кровотечению иногда предшествуетусиление болей и диспептических явлений,
которые исчезают после начала кровотеченияСимптом Бергмана.
Симптом Гордона Тейлора – усиление
кишечных перистальтических шумов при
аускультации может свидетельствовать о
продолжающемся кровотечении.
12.
13. Кровотечение
50 -60 мл в сутки – бензидиновая пробаБолее 60 мл/сутки – чёрный стул
500 мл/сутки – жидкий чёрный дегтеобразный стул
Одномоментная кровопотеря более 500 мл/сутки –
мелена, кровавая рвота, коллапс.
14.
Для оценки активности кровотечения(классификация источника кровотечения) наиболее
употребимой является модифицированная
классификация I. Forrest (1974):
11 - продолжающееся кровотечение;
1а — продолжающееся струйное кровотечение;
1б — подтекание крови из-под сгустка; капиллярное
кровотечение в виде диффузного просачивания;
2
- состоявшееся
(остановившееся) кровотечение;
2а — наличие тромбированного сосуда или свежего сгустка
в области источника кровотечения;
2б — наличие точечных тромбов (сосудов), солянокислого
гематина в области источника кровотечения;
- 3отсутствие признаков кровотечения в момент
исследования при наличии локальных поражений (в
язвенном кратере).
15. Оценка источника кровотечения по классификации Forrest (1987)
I – продолжающееся на момент осмотра кровотечение:IA – струйное, пульсирующее артериальное кровотечение из
язвы – ( active bleeting (sputing hemorrhage))
IB – капельное (венозное) кровотечение из язвы – ( active
bleeting (oozing hemorrhage))
II- остановившееся на момент осмотра кровотечение:
IIA- видимый сосуд в дне язвы в виде столбика или
бугорка
IIB- плотно фиксированный к дну язвы тромбсгусток (не смываемый струёй воды)
IIC- мелкоточечные сосуды в дне язвы в виде
тёмных (красных) пятен
III – дефект слизистой оболочки без признаков
16. Признаки значительного риска рецидива кровотечения:
- Крупные тромбированные сосуды- Свежий рыхлый тромб
- Признаки активного язвенного процесса
(подрытые края, наличие некроза,
контактная кровоточивость
- Гигантские и пенетрирующие язвы
17. Определение степени кровопотери
18.
Наибольшую сложность составляет диагностика кровотеченияв начальный, так называемый, скрытый период. Именно в этот
период появляются наиболее ранние признаки, однако они не
являются специфическими. К ним следует отнести:
- слабость (наблюдается практически в 100% больных)
- побледнение кожи (в 70-90%)
-головокружение (в 60-80%)
- мелькание мушек перед глазами
- шум в ушах
- тремор рук
- холодный пот
- сердцебиение
- обморок (в 10-30%).
Перечисленные симптомы являются проявлением гиповолемии и
как следствие - гипоксии мозга. Степень их выразительности
зависит от интенсивности кровотечения, исходного состояния
больного и компенсаторных возможностей организма.
19.
При осмотре больного врач, в первую очередь, должен датьоценку общего состояния больного.
В случае удовлетворительного состояния больного или состояния
средней тяжести выполняют:
- объективное исследование пациента (сбор жалоб, анамнеза
болезни и жизни, объективное обследование) с параллельным
изучением лабораторных показателей крови и мочи (общий анализ
крови и мочи, амилаза мочи и т.д.)
- пальцевое исследование прямой кишки и определения характера
ее содержимого
- аспирацию содержимого желудка с помощью зонда и промывания
желудка. Последнее позволяет существенно повысить точность и
эффективность следующего этапа обследования - ургентной
ФЭГДС.
20. Диагностика ЖКК
Неотложная эзофагогастродуоденоскопия (ЭГДС) — ведущий методдиагностики источника, типа, характера кровотечения и прогноза его рецидива, а
следовательно, играет важнейшую роль в определении лечебной тактики.
ОЦК определяют с помощью формулы Мура.
На практике чаще используется формула Мура.
V - объём кровопотери, мл
P - вес больного, кг
q - эмпирическое число, отражающее количество крови в килограмме массы
(70 мл для мужчин и 65 мл для женщин)
Ht1 - гематокрит в норме (50 для межчин, 45 для женщин)
Ht2 - гематокрит больного через 12-24 ч после начала кровотечения.
21.
2.Оценка степени тяжести кровопотериа) Наиболее рациональными методами определения степени кровопотери являются:
1. В первые 12 часов от начала кровотечения объем кровопотери можно определить
по индексу Альговера (ЧСС/САД), который в норме равен 0.5-0.7.
• Если индекс Альговера от 0.7 до 1.0, то кровопотеря до 20% ОЦК (10% ОЦК =500 мл
крови).
• Если индекс Альговера равен 1, то кровопотеря около 20% ОЦК (20% ОЦК =1000 мл
крови и т. д.).
• Если индекс Альговера от 1.0 до 1.5, то кровопотеря около 20-30% ОЦК.Если индекс
Альговера более 1.5, то кровопотеря более 30-40% ОЦК.
2. Если от начала кровотечения прошло более 12 часов, то объем кровопотери можно
еще определить и по формуле
Мура:
V= P*q*((Эr1-Эr2): Эr1)
Где: V — объем кровопотери в мл.;
P — вес больного в кg.;
* — знак умножения;
q — коэффициент для мужчин = 70, а для женщин = 65;
Эr1 — эритроциты в норме;
Эr2 — эритроциты у больного.
Эr в норме для мужчин = 4.1, а для женщин = 3.8 .
3. Если от остановки кровотечения прошло более 48 часов, то степень кровопотери
можно определить по таблице, где учитывается как объем перенесенной
кровопотери, так и состояние больного (Горбашко А.И., 1982):
22.
Степень тяжести кровопотери(Горбашко А.И., 1982)
23. Оценка тяжести кровопотери (А.И. Горбашко,1982)
24.
25.
26. Способы определения ОЦК
По номограмме А.Т. СтаровероваМетод интегральной реографии
Разведение крови раствором Рингера
С помощью радиоактивных изотопов
Определение ОЦК по таблице Г.А. Барашкова
(даёт заниженные в 2 раза показатели).
Разведение крови полиглюкином
27.
Шоковый индекс. В 1976 г. М.Альговер и Бурри предложили формулу длярасчета так называемого шокового индекса (индекса Альговера),
характеризующего тяжесть кровопотери: соотношение ЧСС и систолического АД.
При отсутствии дефицита ОЦК шоковый индекс равен 0,5. Повышение его до 1,0
соответствует дефициту ОЦК, равному 30%, а до 1,5-50% - дефициту ОЦК.
28. Рис. Номограмма А.Т. Староверова для определения ОЦК и кровопотери Ht1 ОЦК=----------- . 200 Ht1-Ht2
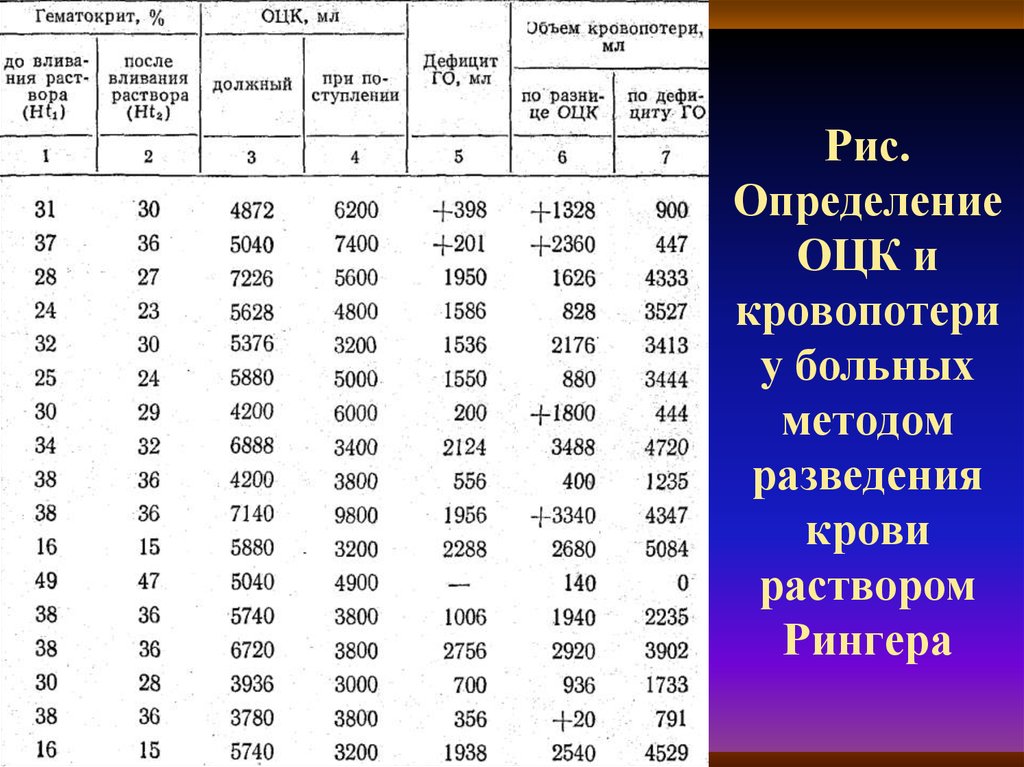
29. Рис. Определение ОЦК и кровопотери у больных методом разведения крови раствором Рингера
30. Определение объёма кровопотери по плотности крови и гематокриту (метод Барашкова)
III. Протоколы лабораторной диагностики- Обязательные: Общий анализ крови, сахар крови, креатинин
крови, общий белок и фракции, коагулограмма, гематокрит,
группа крови, резус-фактор, RW, анализ мочи общий,
амилаза мочи.
- Дополнительные (по показаниям): билирубин крови, калий
и натрий крови, ACT, АЛТ, определение ОЦК.
31.
32.
Национальное руководство по хирургии, 2009III. Протоколы лабораторной диагностики Обязательные: Общий
анализ крови, сахар крови, креатинин крови, общий белок и фракции,
коагулограмма, гематокрит, группа крови, резус-фактор, RW, анализ мочи
общий, амилаза мочи. Дополнительные (по показаниям): билирубин
крови, калий и натрий крови, ACT, АЛТ, определение ОЦК.
33.
К обязательным лабораторным методикамобследования больных с кровотечением в просвет
пищеварительного канала следует отнести:
-анализ крови с определением содержания тромбоцитов,
гематокрита и вязкости
- анализ мочи
-исследование ОЦК и его компонентов
- электрокардиограмму
- определение показателей центральной гемодинамики
- изучение водно-электролитного и белкового баланса, кислотноосновного состояния крови
- изучение системы гемокоагуляции и ряда других биохимических
показателей крови (глюкозы, билирубина, трансаминаз, амилазы,
мочевины, креатинина и тому подобное).
34.
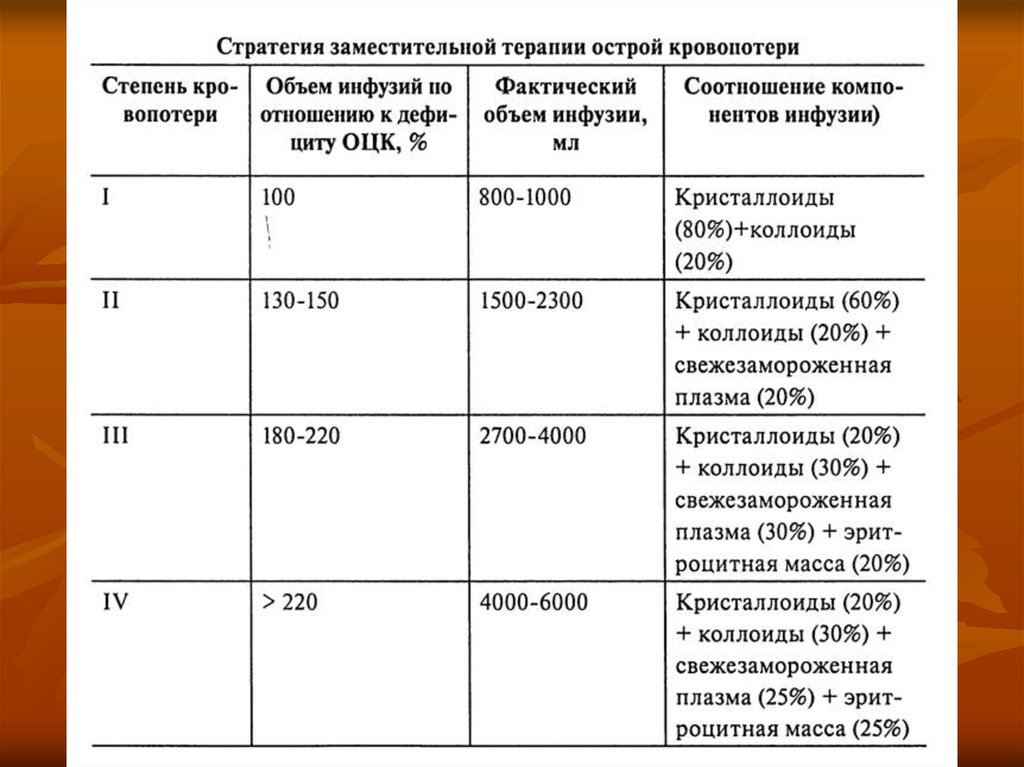
Лечение.1). Восполнение ОЦК и терапия шока. Объём должен троекратно превышать
объём кровопотери.
2). Остановка кровотечения (гемостаз).
3). Противоязвенное лечение.
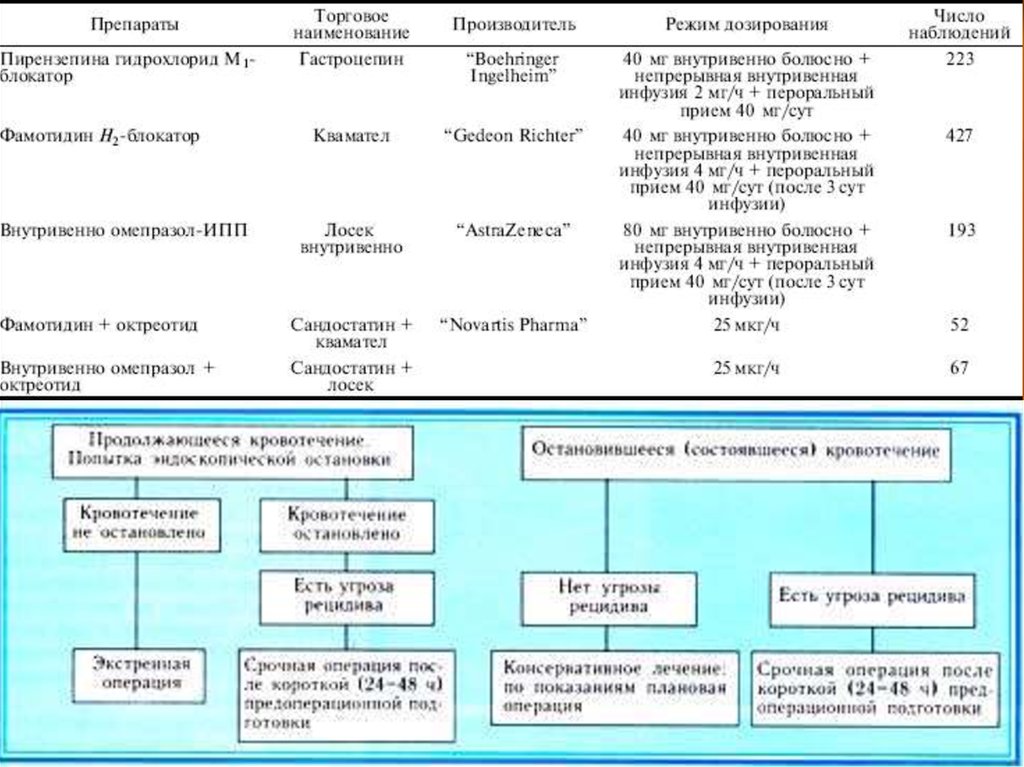
35. Остановка кровотечения и заместительная терапия
Рекомендации Международного консенсуса по лечению пациентов сневарикозным кровотечением из верхнего отдела пищеварительного
тракта , 2010, эндоскопическая тактика.
1 - Применение метода эндоскопического гемостаза показано с кровотечениями
Forrest 1а, 1б, 2а и не показано пациентам с Forrest 2б и 3
2 - Рыхлый кровяной сгусток в дне язвы следует удалить струёй жидкости с
целью оценки характера повреждения и критерия Forrest.
3 – Целесообразность проведения эндогемостаза при плотно фиксированнос
сгустке в дне язвы Forrest 2б дискутабельна : проведение эндогемостаза
возможно, хотя может оказаться эффективной монотерапия ингибиторами
водородной помпы.
4 – Инфильтрационный метод эндогемостаза в моно варианте не является
оптимальным и должен применяться только в комбинации с другими
методами.
5 – Ни один из термокоагуляционных методов эндогемостаза не имеет
преимуществ перед остальными.
6 – Эндоклипирование, термокоагуляция, инъекции склерозантов следует
применять у пациентов с высоким риском кровотечения изолированно или в
комбинации с инфильтрационным гемостазом.
36.
Все современные способы эндоскопического влияния наисточник кровотечения делятся на три основных группы:
медикаментозные, физические и механические.
К медикаментозному относят: инъекции в участок кровоточивого
сосуда вазоконстрикторов, прокоагулянта, склерозирующих
препаратов, этанола.
К физическим методам относят: электрокоагуляцию (диатермо- и
гидродиатермо моно- и биполярную электрокоагуляцию);
термокоагуляцию (криокоагуляцию и термокаутеризацию);
лазерную фотокоагуляцию; аргоно-плазменную коагуляцию;
радиоволновую коагуляцию.
Механическими считают: клипирование эндоскопическими
клипсами, лигирование эластичными кольцами и эндоскопическими
петлями, а также инфильтрационный метод гидрокомпресию
перивазальных тканей. Все перечисленные методы
эндоскопического влияния на источник кровотечения могут
применяться как для прекращения продолжающегося кровотечения,
так и для профилактики ее рецидива.
37. Методы эндоскопического гемостаза:
Гемостаз может быть:местным и общим,
консервативным и оперативным.
Методы эндоскопического гемостаза:
Термические
Инъекционные
Механические
Аппликационные
комбинированные
38. Эндоскопический гемостаз
Обкалывание источника кровотечения различнымикровоостанавливающими растворами
(норадреналин 4мл, этиловый спирт,
этоксисклерол).
Орошение источника кровотечения хлорэтилом.
Аппликация плёнкообразуюшими полимерами
(ТахоКомб, лифузоль, гастрозоль, клей МК-6,7,8 и
др.)
Лазерная фотокоагуляция.
Диатермокоагуляция (гидротермозонд).
Наиболее
Аргоно-плазменная коагуляция.
надёжные
Наложение клипс.
Криовоздействие на источник. Сочетание методов.
39.
Метод АПК имеет ряд преимуществ по сравнению страдиционными способами коагуляции:
-максимальная глубина коагуляции составляет 3мм.
-струя плазмы может действовать не только в осевом направлении,
но и в поперечном или радиальном, а также «стекать за угол».
-отсутствие « дыма»
-«средство» аргоновой плазмы к крови;
-- меньшее закисление тканей.
Метод лазерной фотокоагуляции
Коагулирующий эффект воздействия лазерного излучения на ткани широко
использует для остановки кровотечений. Преимуществом его по сравнению с
электрокоагуляцией является бесконтактной способ воздействия.
Обязательным условием проведения лазерной фотокоагуляции является
хорошая видимость источника кровотечения.
Термокаутеризация Техника исполнения. Термокаутеризация является более
безопасным способом, чем электрокоагуляция и может используется в случаях, когда
электрокоагуляция неэффективная или противопоказанная (беременность, наличие
водителя ритма). Для термокоагуляции высокой температурой (термокаутеризация )
необходимые термозонд CD-1OZ или CD-20Z, установка HPU (Olympus). Принцип
действия базируется на термическом влиянии струей пары. Зонд термокаутера,
40. Среди факторов прогноза рецидива кровотечения эндоскопические данные являются определяющими
Когда дно язвы после кровотечения чистое, рецидивкровотечения возможен в 5-7% случаев, послеоперационная
летальность не превышает 2%.
Когда язва полностью или частично заполнена свёртком
крови, рецидива кровотечения можно ожидать у 20%
больных, а летальность после экстренных операций
достигает 5-75%.
Когда же на дне язвы виден крупный тромбированный сосуд,
рецидив кровотечения наступает у 40% больных, а
летальность превышает 10%.
При продолжающемся струйном кровотечении или
подтекании крови из-под свёртка крови, которое удаётся
остановить при ФГДС, рецидив кровотечения возникает у
50% больных, а послеоперационная летальность достигает
15%.
41. Выбор метода эндоскопического гемостаза
Методгемостаза
Forrest 1а Forrest 1б Forrest 2а Forrest 2б Forrest 2с
Остановка
кровотечения
Превентивный гемостаз
Инфильтративный
(адреналин, спирт-новокаин)
1
3
Эндоклипирование сосуда
1
Эндоклипирование ткани
язвы
1
3
1
3
2
Электрокоагуляция
((моно- и биполярная)
2
2
2
1
1
Термокоагуляция
2
2
2
2
2
2
1
1
1
Лазерная коагуляция
2
2
2
1
1
Клеевая аппликация
3
3
3
3
2
Аргоно-плазменная
коагуляция
1
2
3
Приоритеты выбора метода эндогемостаза
42. Устойчивость гемостаза
1/ Устойчивый гемостаз:- отсутствие свежей крови в желудке или в 12-перстной кишке.
- наличие плотно фиксированного тромба белого цвета.
- отсутствие видимой пульсации сосудов в области источника кровотечения.
2/ Неустойчивый гемостаз:
а) Эндоскопические данные:
- тромбированные, пульсирующие сосуды на дне язв.
- наличие рыхлого сгустка красного или коричневого цвета
- рыхлые тромботические массы в распадающейся опухоли желудка
- профузный характер кровотечения.
б) Клинические данные:
- лица пожилого и старческого возраста
- острая кровопотеря средней и тяжёлой степени
- перенёсшие глубокий коллапс.
43.
Протоколы оценки устойчивости гемостаза1.Устойчивость гемостаза -— понятие клинико-эндоскопическое. Заключение об
устойчивости гемостаза, исходящее о врача-эндоскописта, без учета клинических
данных неправомерно.
2. Клиническими признаками неустойчивого гемостаза являются: —
зафиксированное коллаптоидное состояние во время геморрагической атаки, —
наличие лабораторных признаков тяжелой кровопотери; — повторные (две или
более) геморрагические атаки, зафиксированные на основании явных признаков
кровотечения или (и) по развитию коллаптоидного состояния.
3. Эндоскопические признаки устойчивого и неустойчивого гемостаза —
При эндоскопии фиксируются следующие данные: — наличие крови в
пищеводе, желудке, 12-ти перегной кишке; — ее количество и характер; —
источник кровотечения (локализация, размеры); — признаки кровотечения:
артериальное кровотечение (пульсирующее), подтекание венозной крови,
свежий сгусток, красный тромб, тромб в состоянии ретракции,
тромбированный сосуд, гематома вокруг источника, имбибиция
гемосидерином.
4. Наличие любого из клинических или эндоскопических признаков
неустойчивого гемостаза, а также — их сочетание служит основанием для общего
заключения о неустойчивости гемостаза.
44.
Клиническими признаками неустойчивого гемостаза являются:1. зафиксированное коллаптоидное состояние во время кровотечения,
2. наличие лабораторных признаков тяжелой кровопотери,
3. повторные геморрагические атаки, зафиксированные на основании явных
признаков кровотечения.
К эндоскопическим признакам неустойчивого гемостаза
относятся:
1. присутствие свежей или малоизмененной крови в желудке или
двенадцатиперстной кишке,
2. наличие в язвенном кратере видимого сосуда, в просвете которого имеется
тромб красного или желто-коричневого цвета, а также наличие рыхлого сгустка
красного или вишневого цвета.
3. Диаметр язвы 1,0 см и более в сочетании со снижением количества
тромбоцитов до 120*109/л и менее является показанием к операции вследствие
высокой вероятности рецидива кровотечения.
4. Больным, у которых во время фиброгастродуоденоскопического исследования
в день поступления находят крупный рыхлый тромб в луковице
двенадцатиперстной кишки с невозможностью осмотреть стенки кишки, показана
срочная операция вследствие 100% вероятности рецидива кровотечения.
45.
Гемостаз следует считать устойчивым1. при отсутствии в просвете желудка и двенадцатиперстной кишки малоизмененной
крови,
2. наличии в кратере язвы плотно фиксированного тромба белого цвета и отсутствии
видимого сосуда.
3. Плоское пигментное пятно (отложения гемосидерина), не выступающее над уровнем
дна язвы, также следует считать признаком устойчивого гемостаза.
Эндоскопическая диагностика кровотечений из верхних отделов ЖКТ
проводится:
• После тщательного предварительного промывания желудка холодной водой через
толстый зонд.
• Под премедикацией (атропин, промедол, димедрол), у ослабленныхз больных отказаться!
• У тяжелобольных на фоне интенсивной терапии
• При профузном кровотечении, шоке в операционной.
Продолжающееся кровотечение, эндоскопические признаки:
Если из язвы наблюдается кровотечение:
• струйное, ламинарное или капиллярное (бывают венозные или артериальные); из краев
или дна язвы; подтекание крови из-под рыхлого красного тромба.
• Накапливающееся кровь в желудке или 12п.кишке при постоянной аспирации без
видимого источника кровотечения.
• Алая кровь (или сгустки алой крови) в желудке или 12п.кишке.
46.
Эндоскопические признаки состоявшегося кровотечения,нестабильный гемостаз:
• Язва прикрыта сгустком крови разного цвета, подтекание крови нет,
свежей крови в просвете нет («кофейная гуща» это не свежая кровь).
• Язва с пеньком сосуда, к которому фиксирован тромб красного или
коричневого цвета.
• В кратере язвы виден пульсирующий сосуд или сосуды розового цвета.
• Дно язвы покрыта фибрином или гемосидерином, но виден пульсирующий
пенек сосуда.
Эндоскопические признаки состоявшегося кровотечения,
стабильный гемостаз:
• Дно язвы покрыто фибрином.
• Дно язвы покрыто гемосидерином (черный цвет дна язвы) в желудке или
12п.к. крови нет.
• Дно язвы покрыто фибрином, но видны мелкие тромбированные не
пульсирующие сосуды (в виде черных точек).
47. Оценка стабильности гемостаза и прогнозирование рецидива кровотечения
Критерии угрожающего рецидиваКлинические
Эндоскопические
1. Кровопотеря 3-4 ст
1. Язва в зоне Dieulafoy
2. Возраст старше 65 лет
2. Язва гастроэнтероанастомоза
3. APACHE III > 85 баллов
3. Forest 1а,1б, 2а.
4. APACHE II > 11 баллов
4. Каллёзная и пенетрирующая язва
5. Язва задней стенки 12-перстной
кишки
48.
49.
Общая гемостатическая терапия- введение аминокапроновой кислоты, кальция хлорида, свежезамороженной
плазмы. В/м - викасол, этамзилат, трасилол.
Введение препаратов, повышающих свёртывание крови, необходимо проводить до тех
пор, пока содержание недостающего фактора не превысит 30% от нормального уровня.
Это минимальная концентрация, позволяющая рассчитывать на остановку кровотечения.
Для безопасного проведения хирургической операции уровень недостающего фактора
должен быть доведен до 100%. После операции в течение первых 4 дней его необходимо
поддерживать не ниже 60%. Следующие 4 дня (до удаления швов, зондов и дренажей) он
должен быть не ниже 40%. Ещё один препарат, ускоряющий свёртывание крови, —
десмопрессин. Это синтетический аналог антидиуретического гормона, стимулирующий
высвобождение предшественника фактора Виллебранда и фактора VIII. Значительно
медленнее действует витамин К и его синтетические аналоги, поскольку их действие
опосредовано через синтез печенью факторов свёртывания II, VII, IX и X. При
неустановленной причине повышенной кровоточивости в качестве основного препарата
для остановки кровотечения обычно используют свежезамороженную плазму, которая
содержит все известные сегодня факторы коагуляционного гемостаза в концентрации,
приближающейся к нормальной. Трансфузию свежезамороженной плазмы при
кровотечении следует проводить до тех пор, пока глобальные коагуляционные тесты (MHO
и АЧТВ) не нормализуются. Криопреципитат (МНН — фактор свёртывания крови
VIII+фактор Виллебранда) вводят при снижении уровня фибриногена ниже 100 мг%.
50.
Локальные и системные средства гемостаза.51.
Новая концепция эндоскопического гемостазапри язвенных гастродуоденальных
кровотечениях по Тимен Л.Я.
Разработанная Л.Я.Тименом модель эндоскопического
гемостаза, предусматривает осуществление триединой задачи:
проведение экстренного, превентивного (противорецидивного)
гемостаза и местное лечение язв. Экстренный эндоскопический
гемостаз достигался формированием инъекционного
инфильтрационного «жгута» 10%-20% растворами глюкозы
(склерозант) и 5% раствором аминокапроновой кислоты
(ингибитор фибринолиза). Для превентивного гемостаза и
лечебной эндоскопии использованы препараты, обеспечивающие восстановление регионарного метаболического
гомеостаза: 5% р-ры аскорбиновой кислоты и глюкозы.
Превентивный гемостаз назначался повторно (2-4) раза в сутки
в первые сутки, а затем ежедневно и однократно 6 суток.
52.
К возможным причинам появления рецидивовкровотечений относят:
- повторное инфицирование больных HP,
- рецидив язвенной болезни, возникший на фоне приёма НПВС,
- появление симптоматических язв.
Успешная эрадикация HP предупреждает рецидивы
кровотечений у больных язвами 12-перстной кишки по меньшей
мере в течение 4 лет.
Принципиально важным при лечении таких больных считаем
поддержание круглосуточно рН желудочного содержимого,
равного 5,0-6,0, что может быть обеспечено в/в введением
омепразола или фамотидина в течение 3 суток с переходом на
таблетированнные формы.
Не менее важно динамическое эндоскопическое наблюдение,
мониторинг состояния язвы (обычно каждые 24 часа в первые 3-4
дня госпитализации. После эндогемостаза контрольная ФГДС
через 6 часов) .
53. 1 - При массивном артериальном кровотечении из язвы применяющиеся методики остановки кровотечения с помощью эндоскопа в
большинстве случаев неэффективны.2 – Настойчивые попытки остановить кровотечение,
используя эндоскопические методики приводят в конечном
итоге к запоздалым в связи с глубокими изменениями
гомеостаза оперативным вмешательствам, упущению
благоприятных сроков их выполнения и высокой
летальности, достигающей среди таких больных 70%.
Таким образом, остаётся нерешённой основная суть
проблемы ОГДК – улучшение результатов лечения,
уменьшение общей и послеоперационной летальности.
- Следует отметить, что HCL и пепсин при развившемся
кровотечении ингибируют тромбообразование и вызывают
лизис уже образовавшихся тромбов.
- Агрегация тромбоцитов (сосудисто-тромбоцитарный
гемостаз) происходит только при значениях рН>6,0.
54. Рис. Регуляция кислотопродукции и фармакологические «мишени» для антисекреторной терапии
55. Недостатки Н2 рецепторов гистамина
1- активность Н2-блокаторов в отношении стимулированнойсекреции намного ниже, чем у блокаторов водородной помпы.
2 – у 7% больных отмечаются побочные реакции в виде
отрицательного влияния на функцию ЦНС: беспокойство,
дезориентация, делирий, галлюцинозы.
3- Н2-блокаторы могут приводить к отрицательному хроно- и
инотропному эффектам, экстрасистолии и
атриовентрикулярной блокаде.
4 – отрицательное действие на тромбоциты, вызываемая ими
тромбоцитопения является дополнительным фактором
поддержания коагулопатии.
5 – при применении Н2-блокаторов развивается феномен
«усталости рецепторов» (эффект тахифилаксии), что
сопровождается быстрой потерей ими антисекреторной
активности. Это требует повышения дозы применяемого
препарата.
56. Особенности применения антацидов и гастропротекторов
По нейтрализующей HCL-активности антацидырасполагаются следующим образом: магния
окись>алюминия гидроокись>кальция
гидрокарбонат>магния трисиликат>натрия
гидрокарбонат. Побочные эффекты- раздувание
желудка, развитие алкалоза.
Все антацидные препараты не обладают
антипепсиновой активностью и не эффективны при
кровотечении из стресс-язв и эррозий.
Учитывая, что HCL является активатором
полимеризации сукральфата, нельзя комбинировать
последний с антацидами и блокаторами Н2рецепторов.
57. Принципиальное превосходство в/в введения омепразола над фамотидином:
по скорости достижения гипоацидногосостояния (уже через 1час максимальная стимуляция
соляной кислоты пентагастрином уменьшается на 90%),
по длительности и стабильности
антисекреторного эффекта,
по скорости репарации эрозивно-язвенных
поражений гастродуоденальной зоны,
по снижению частоты рецидивов ОГДЯК,
снижению частоты и объёму переливаний крови,
Уменьшению частоты операций и
58. Для описания кислотопродуцирующей функции желудка используют следующие критерии (по Е.Ю. Линар, 1968; А.С. Логинову, А.А.
Ильченко, 1995).59.
60. Блокаторы водородной помпы
Омепразол (Лосек) – первый в России блокаторводородной помпы (золотой стандарт) для в/в введения.
Омепразол применяют в/в в дозе 40 мг каждые 6
часов (вводится в течение 20-30 мин) или ввиде
постоянной инфузии со скоростью 8 мг/ч.
Эзомепразол –(чистый S-изомер омепразола=
Нексиум) - 40мг в/в струйно (болюсная доза),
затем 160мг/сут в виде пролонгированной инфузии в
течение 3-5 сут, с 5 суток переход на таб 40мг в сут.
Имеет преимущества перед омепразолом.
ланзопразол (ланзап) -60мг в сутки в таб.
Пантопразол (Контролок)- самое длительное действие.
2 раза в/в 40мг или непрерывная инфузия 4мг/час.
61.
62. Применение реамберина в интенсивной терапии гастродуоденальных кровотечений
Антигипоксант – антиоксидант иэнергопротектор, ингибитор свободных
радикалов, мембранопротектор, уменьшающий
активацию ПОЛ (Россия, аналогов за рубежом нет).
-инфузия 1,5% раствора по 400мл 2 раза в сутки
в течение всего лечения в реанимации.
При ИТТ ЯК с тяжелой степенью кровопотери целесообразно
использование перфторана и инфузионных антигипоксантов
(мафусол, полиоксифумарин, реамберин и др.)
63.
64.
65.
66.
67.
68.
69.
70.
71.
УГНЕТЕНИЕ ЖЕЛУДОЧНОЙ СЕКРЕЦИИС этой целью применяют такие группы препаратов:
1.Блокаторы протонового насоса - Контролен (пантопразол ),
Ланзап (ланзопразол ), Омез, Лосек (омепразол ), Нексиум
(эзомепразол ).
2. Блокатори Н-2 - гистамимовых рецепторов - Квамател
(фаматидин), Ранитидин.
3. Селективные М-холинолитики - Гастроцепин (пирензепин ).
4. Антацидные средства - Фосфолюгель, Маалокс, Контрацид,
Алюмаг, Алмагель, Гастал, Мегалак.
5. Препараты защитного действия, направленного на слизистую
оболочку желудка и двенадцатиперстной кишки - Вентер
(сукральфат ), Де-нол, Трибимол.
72.
Схема №1.1. Блокаторы протонового насоса:
-Контролен (пантопразол ) 80 мг в/в на 200 мл физиологичного р-ра на протяжении 1
часа, потом через 8 часов по 8 мг каждые 2 часа на протяжении суток с последующим
переходом на пероральный прием, по мере снижения риска рецидива кровотечения;
-или Омез (омепразол ) по 40 мг 2 раза в сутки в/в на 100 мл физиологичного р-ра;
- или Нексиум (эзомепразол ) по 40 мг 2 раза в сутки в/в на 100 мл физиологичного р-ра;
-или Лосек (омепразол ) 40 мг в/в на 100 мл физиологичного р-ра на протяжении 1 часа,
потом через 8 часов по 8 мг каждые 2 часа на протяжении суток, с последующим
переходом на пероральный прием, по мере снижения риска рецидива кровотечения.
Однако в последнее время для постоянной поддержки рН желудочного содержимого
более 6 рекомендуется немного другая схема применения этих препаратов: Контролок
(пантопразол ), Омез, Лосек (омепразол ). Нексиум (эзомепразол ) - 80 мг в/в болюсно,
потом по 8 мг/час на протяжении 2-3 суток со следующим переходом на пероральный
прием.
2.+ антацидные препараты: Маалокс или Фосфолюгель по 15 - 20 мл суспензии 4-5 раз в
день (или Алмагель, Алюмаг, Контрацид);
3.+ препараты защитного действия, направленного на слизистую оболочку желудка и
двенадцатиперстной кишки: Вентер (сукральфат ) по 1 г 4 раза в день (Де-нол или
Трибимол).
73.
Основные задачи инфузионной терапии:-возобновление центральной гемодинамики;
- возобновление микроциркуляции и нормализация реологических свойств крови;
-нормализация транскапилярного обмена;
- нормализация кислородной емкости крови и возобновления ее кислородно-транспортной
функции.
Средний объем инфузий обычно составляет приблизительно 30-40 мл/кг, но может
достигать 50-60 мл/кг массы тела больного и даже больше. Во многом он зависит от
величины кровопотери, длительности кровотечения и компенсаторных возможностей
организма. При этом суммарный объем препаратов, которые вводятся внутривенно, должен
превышать измеренный или предполагаемый объем кровопотери на 60-80%.
Критериями оптимизации состояния при устранении острой гиповолемии являются:
-ЦВД свыше 50 мм водн. ст.;
- систолическое давление свыше 100 мм рт. ст.;
- среднее артериальное давление около порядка 80 мм рт. ст.;
- диурез не менее 50-60 мл/годину;
- насыщение артериальной крови/гемоглобину кислородом не ниже 92 мм рт. cm.
Стабизол (500 - 1000 мл/сутки) или препаратов модифицированного желатина Гелофузин (500 - 2000 мл/сутку)
74.
75.
76.
Гидроксиэтилкрахмал (ГЭК) имеет многоплановое действие:объем-замещающий эффект; при геморрагическим шоке выраженный обьеммещающий зффект после вливання препаратов ГЗК вызывает увеличение
чечного кровотока ;
меренный «силиконизирующий» эффект, образует мономолекулярную оболочку
поверхности форменных элементов крови и эндотелия, вследствие чего снижается
езия и агрегация тромбоцитов за счет обволакивающего эффекта, улучшается
ология крови;
пособствует редукции процессов взаимодействия лейкоцитов и сосудистого
дотелия, что предупреждает высвобождение токсических медиаторов и
слородных радикалов. Это, в свою очередь, способствует уменьшению "отека"
еток крови и сосудистого зндотелия. Благодаря этому препараты улучшают
ологические свойства крови и микроциркуляцию, что повышает обеспечение
ней кислородом;
крупные молекулы ГЭК могут закрывать поры в стенках капилляров, снижать
овень поражения, связанного с высокой проницаемостью эндотелия; могут
еньшать «капиллярную утечку» жидкости и отек тканей;
благодаря вышеназванному, снижает выраженность системного воспалительного
вета (SIRS), характерного для различных критических состояний.
77. Целесообразно разделение крахмалов по поколениям
I поколение – высокомолекулярные, высокозамещённые ГЭК(450/0,7;
Стабизол.)
II поколение – среднемолекулярные, среднезамещённые
(200/0,5-0,6) Рефортан, Гемохес, Хаэс-стерил,
Инфукол)
III поколение - среднемолекулярные, низкозамещённые
(130/0,4) Волювен. Венофундин.
78.
В «Международных клинических рекомендациях по ведениюпациентов с неварикозными кровотечениями из верхних
отделов желудочно-кишечного тракта» [«Consensus Recommendations for
Managing Patients with Nonvariceal Upper Gastrointestinal Bleeding» (Barkun A., Bardou M.,
Marshall J.K. et al., 2003)] приводятся следующие принципы антисекреторной
терапии при острых гастродуоденальных язвенных кровотечениях.
Рекомендация 15. При желудочно-кишечных кровотечениях из верхних
отделов желудочно-кишечного тракта не рекомендуется применение блокаторов
Н2-гистаминовых рецепторов (Н2-блокаторов).
Рекомендация 16. При острых неварикозных кровотечениях из верхних
отделов желудочно-кишечного тракта не рекомендуется применение
соматостатина и октреотида.
Рекомендация 17. Внутривенный болюс с последующей постоянной инфузией
ИПП после эндоскопического гемостаза с высокой вероятностью позволяет
предотвратить рецидив кровотечения.
Рекомендация 18. У пациентов, ожидающих эндоскопического исследования,
необходимо рассмотреть возможность эмпирической терапии высокими дозами
ИПП.
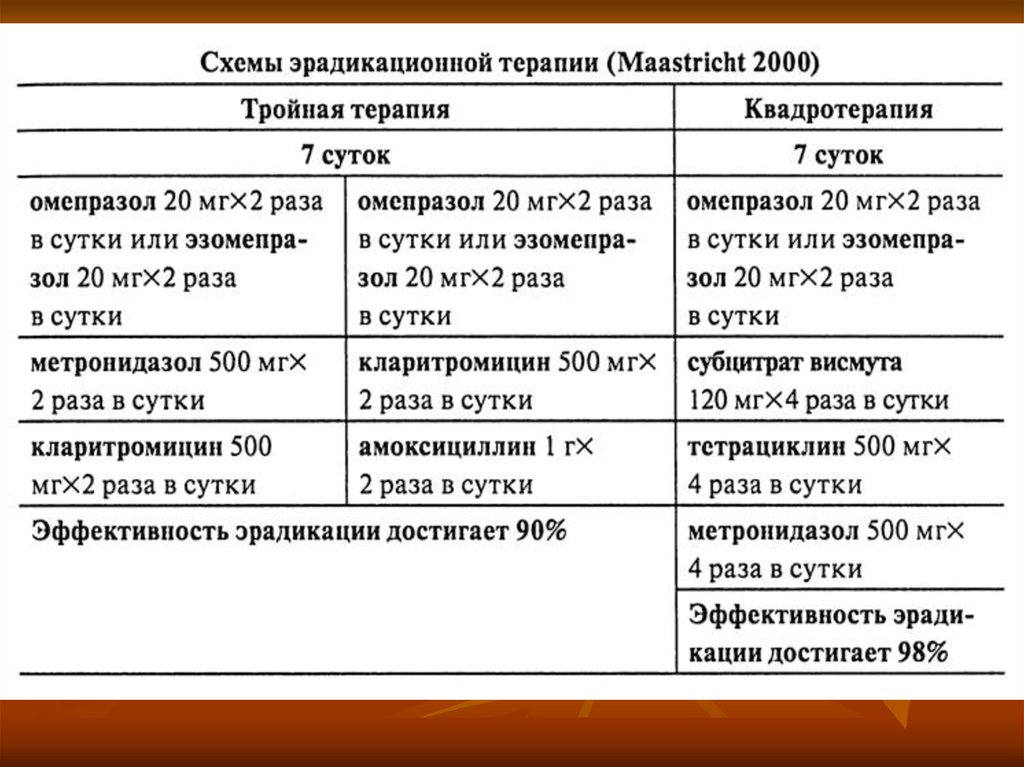
Рекомендация 20. Все пациенты с кровотечениями из верхних отделов
желудочно-кишечного тракта должны быть обследованы на HP и при
положительном результате получить эрадикационную терапию.
79.
В последние годы особое внимание уделяется так называемой постинфузионнойгемической гипоксии, определены ее роль в нарушениях кислородного режима организма
и тяжелые патофизиологические последствия.
Оптимальным уровнем гемодилюции на фоне введения инфузионных сред большинство
авторов считают гематокрит не ниже 30%. При таком уровне гемодилюции наблюдается
выраженное улучшение реологических свойств крови и, что самое главное, происходит
повышение сердечного выброса без увеличения силы
сердечных сокращений и
потребности миокарда в кислороде, а лишь путем улучшения реологических свойств и
снижения общего периферического сосудистого сопротивления. Однако принятая
концепция лечения острой кровопотери по принципу «сначала восполняется объем
циркулирующей крови, а затем ее
качество» порой приводит к выраженной
постинфузионной гемодилюции (гематокрит менее 30%), что с точки зрения транспорта
кислорода, несмотря на кажущуюся стабилизацию гемодинамики, приводит не только к
прогрессированию гемической гипоксии, но и к рецидиву циркуляторной гипоксии и
сердечной
недостаточности, связанной с повышенной нагрузкой на миокард при
неадекватном снабжении его кислородом.
Несмотря на официально предусмотренный срок хранения эритроцитной массы
30 сут, адекватную кислородтранспортную функцию донорские эритроциты
обеспечивают только в первые 5-7 сут после взятия крови.
Наиболее эффективны при лечении острой массивной кровопотери: 6% раствор
ГЭК со средней молекулярной массой 200 000 и степенью замещения 0,5 (HAESстерил®, Инфукол® ГЭК 6%).
80. программа инфузионной терапии при остром гастродуоденальном язвенном кровотечении включает:
•восполнениевнутрисосудистого
объема
жидкости
как
непосредственно инфузией растворов, так и опосредованно, в
результате мобилизации жидкости из интерстиция, что приводит к
увеличению сердечного выброса и препятствует бесконтрольной
централизации кровотока (коллоиды, кристаллоиды);
•восполнение
плазменных
факторов
свертывающей
и
противосвертывающей системы для одновременного обеспечения
устойчивого локального гемостаза и профилактики развития ДВСсиндрома (свежезамороженной плазмы не менее 1 л);
•активное воздействие на микроциркуляторный компартмент
улучшением реологических свойств крови и непосредственная
доставка кислорода на периферию (реологически активные
коллоиды, перфторорганические эмульсии);
•восполнение
количества
циркулирующих
эритроцитов,
достаточное
для
исключения
гемического
компонента
гипоксии(эритроцитная масса, отмытые эритроциты).
81.
82.
83.
Существуют и принципиальные преимущества искусственных
кровезаменителей на основе эмульсии ПФОС перед
донорской кровью:
отсутствие групповой, подгрупповой несовместимости и других
нежелательных факторов;
отсутствие иммунологического конфликта;
отсутствие опасности передачи инфекционных агентов;
длительная циркуляция в кровеносном русле пациента с
сохранением газотранспортной функции;
отсутствие ухудшения газотранспортной функции при
длительном хранении;
возможность организации массового производства.
Перфторан® несовместим в одной системе с оксиэтилкрахмалом и
декстранами
(полиглюкин, реополиглюкин). При необходимости эти
растворы вводят после окончания введения Перфторана®.
84. Хирургическое лечение
Объём операции зависит от срока выполнения операции, от локализации язвы,от общего сотояния пациента.
Паллиативные операции:
1). Гастротомия с прошиванием сосуда в язве.
2). Секторальное иссечение язвы, в том числе с пилоропластикой и ваготомией.
3). Иссечение язвы, выведение её кратера за пределы желудка с лигироанием
кровоточащего сосуда и ушиванием дефекта стенкию
При язве на передней стенки двенадцатиперстной кишки выполняется:
1). Гемипилородуоденорезекция по Белому-Вахтангишвили.
2). Иссечение язвы с пилоропластикой по Джадду-Хорслею.
3). Иссечение язвы с дуоденопластикой и ваготомией.
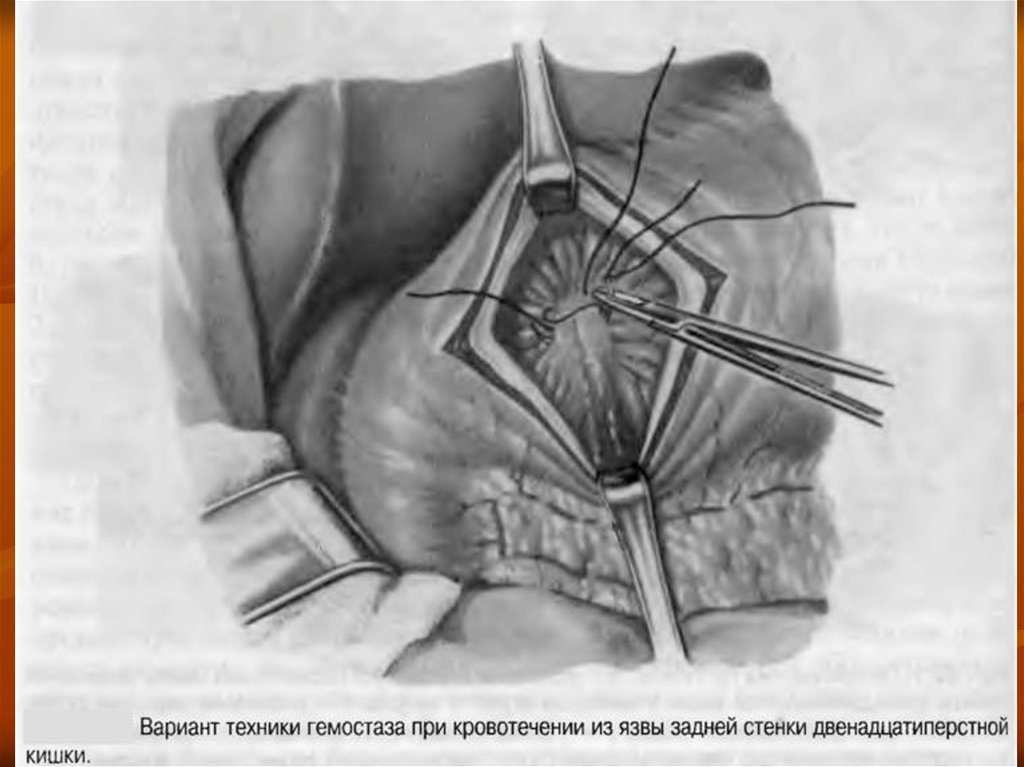
При язвах задней стенки двенадцатиперстной кишки:
1). Ушивание сосуда и дефекта над ним.
2). Прошивание сосуда с тампонадой язвы задней губой дуоденопластики,
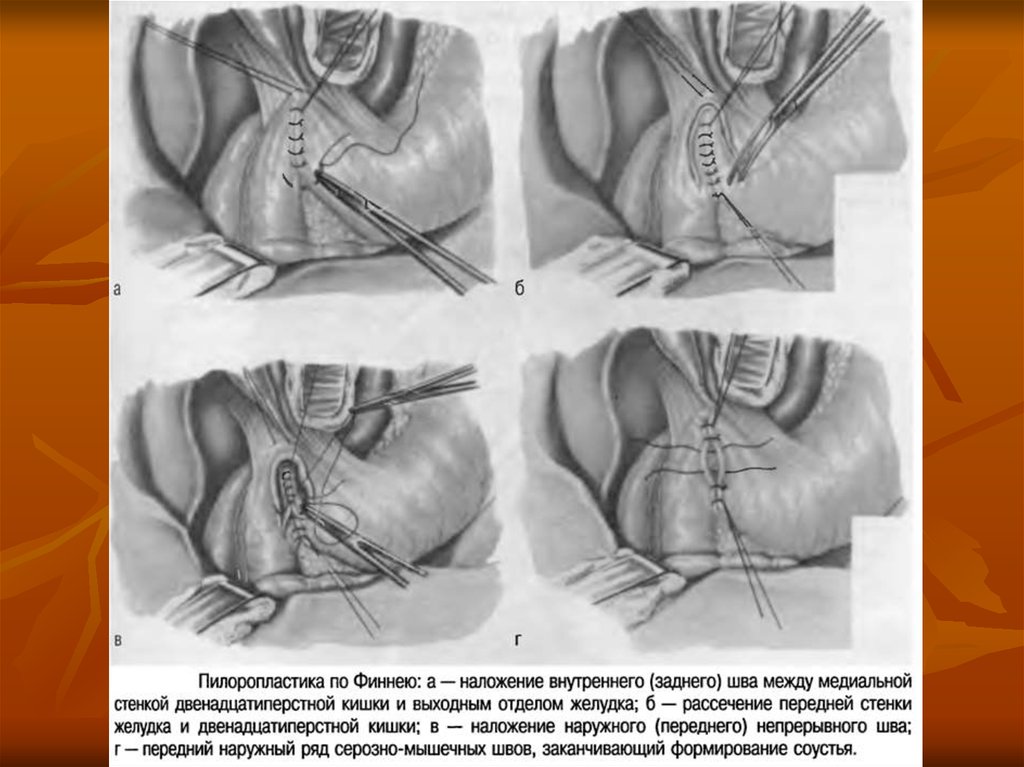
пилоропластика по Финнею и ваготомия.
Радикальные операции - резекция желудка.
85.
Стабизол (500 - 1000 мл/сутки) или препаратов модифицированного желатина Гелофузин (500 - 2000 мл/сутку)Национальное руководство, 2004)
86. Показаниями к экстренной операции в любое время суток при ЯГДК считают: (Луцевич Э.В., 2008)
Продолжающееся кровотечение, которое неудаётся остановить эндоскопическими
методиками;
Рецидив кровотечения на фоне проводимого
лечения;
Угроза рецидива кровотечения при содержании
гемоглобина до 80 г/л и гематокрита до 25% и
отрицательную эволюцию язвы по данным
эндоскопии.
87. Лечебно-диагностический алгоритм при ОГДЯК
88.
89.
90.
91. Хирургическая тактика при ЯГДК
Главным требованием к операциям при кровотечениисчитают удаление самого язвенного субстрата,
обеспечивающее окончательный гемостаз.
При кровотечении из хронической язвы желудка
методом выбора хирургического лечения является
резекция желудка. В исключительных случаях
допускается возможность иссечения язвы.
При ЯГДК операция не должна заканчиваться
прошиванием кровоточащего сосуда (только в случаях
крайней тяжести больного). Этот метод следует считать
порочным.
При ЯДК правомочно выполнение резекции желудка с
обработкой культи 12-перстной кишки открытым
способом с иссечением язвы и органосохраняющие опер
92.
93.
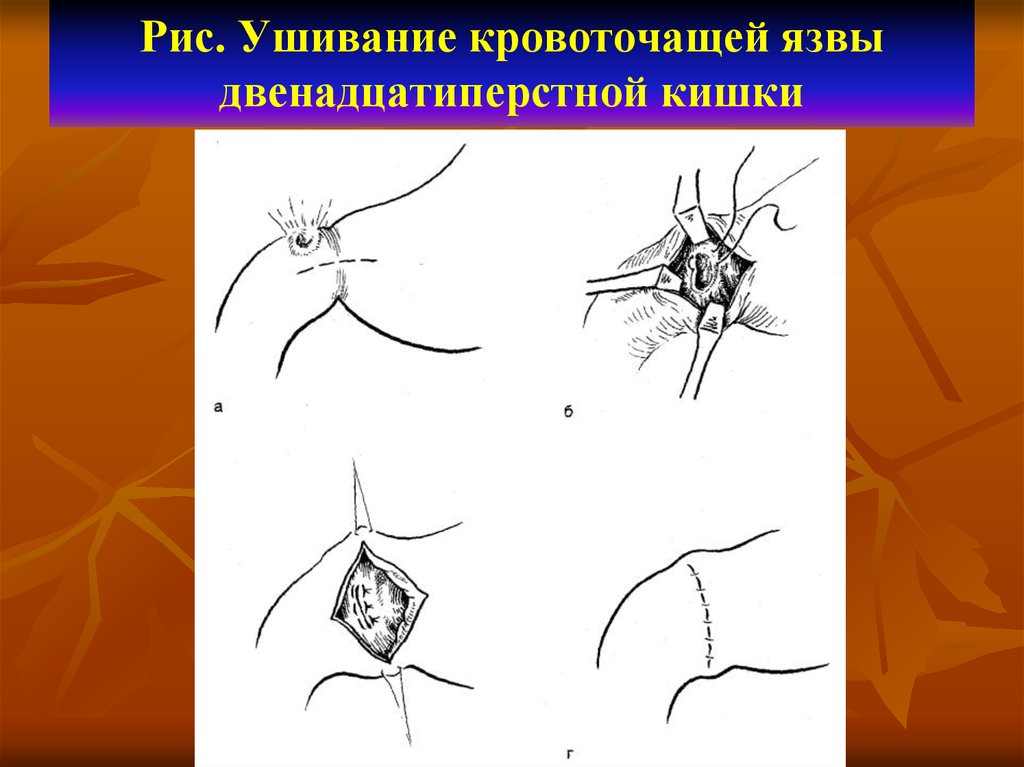
94. Рис. Ушивание кровоточащей язвы двенадцатиперстной кишки
95.
96.
97.
98.
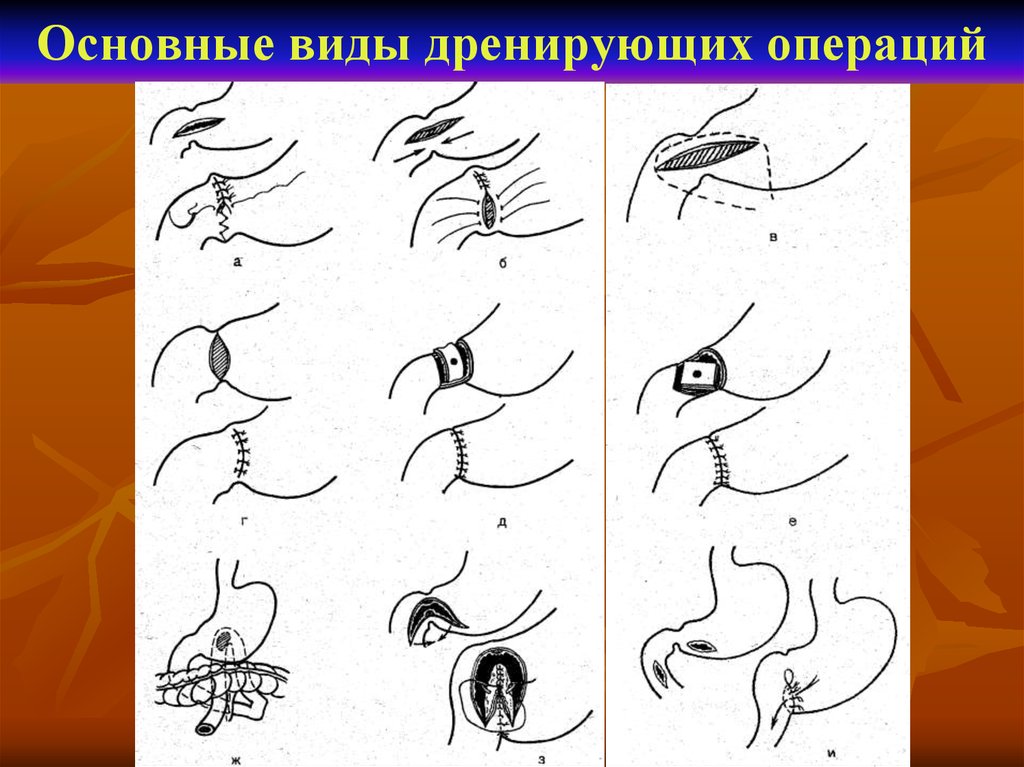
99. Таб. Виды пилоропластики и дренирующих операций
100. Основные виды дренирующих операций
101.
102.
103. Рис. Гастродуодено- стомия по Финнею
Рис.Гастродуоденостомия по
Финнею
104.
105. Закрытие трудной культи 12-перстной кишки по методу Грэма после резекции желудка
мобилизациядвенадцатиперстной кишки
с оставлением основания
язвы на месте. Надёжного
ушивания дуоденальной
культи проще всего можно
достигнуть техническим
приёмом, описанным в
литературе как метод Грэма
(Graham R.R., 1933)
а, б, в, г –
этапы операции
106.
107. Этапы экстрадуоденизации язвы двенадцатиперстной кишки, пенетрирующей в гепатодуоденальную связку, при выполнении
пилоропластики по Финнею: а — пенетрирующую язву при формированиипилоропластики иссекают; б — пилоропластика по Финнею, дно язвы
остаётся на гепатодуоденальной связке.
108.
109.
110.
111.
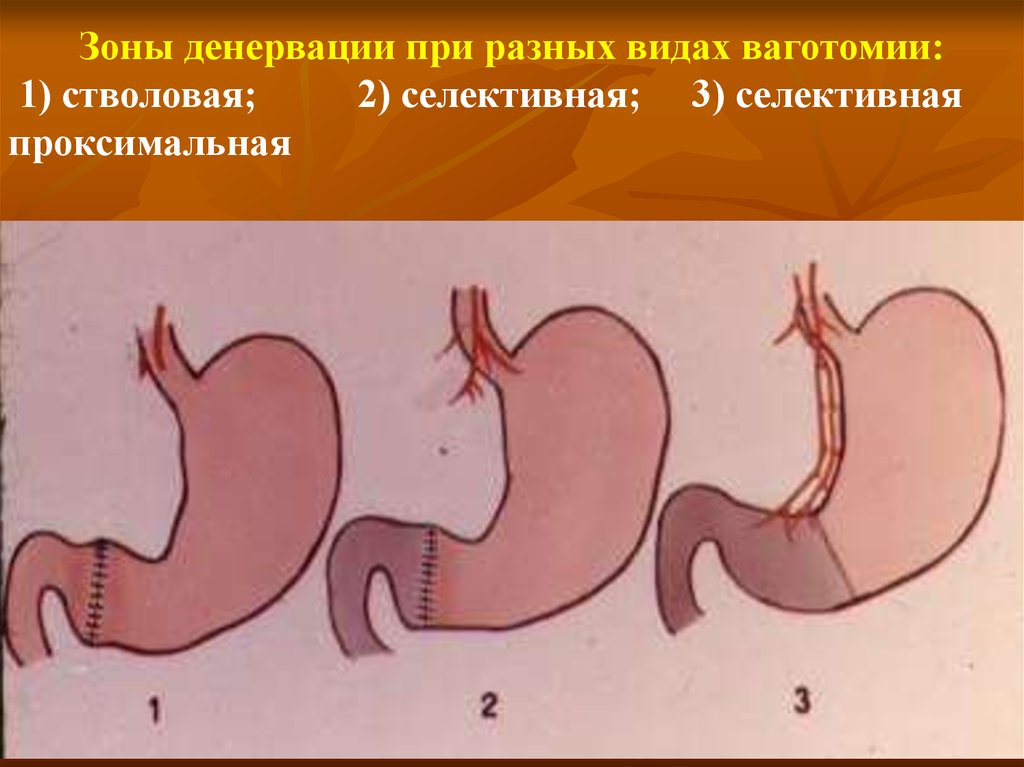
Зоны денервации при разных видах ваготомии:1) стволовая;
2) селективная; 3) селективная
проксимальная
112.
Синдром Маллори-Вейсса в структуре острого кровотечения в просветпищеварительного канала занимает 3-есть место и наблюдается приблизительно в 11% (413%) больных.
Основной причиной возникновения продольных разрывов слизистой оболочки считается
безостановочная рвота при переполненном желудке и закрытому вратари. Этому
способствует резкое повышение давления в кардиальном отделе желудка и пищеводе
рядом с их дилатацией. Разрыв оболочек пищеводно-кардиальной стенки приводит к
повреждению более поверхностных (мелких) или глубже расположенных (больших )
сосудов. Именно от этого во многом зависит интенсивность и длительность кровотечения.
Как правило, для возникновения синдрома Маллори-Вейсса нужное повышение
внутрижелудочного давления до 200 мм рт.ст. и больше.
Следует отметить, что в зависимости от возраста больного изменяется давление,
необходимый для образования разрыва. Причем, чем старший возраст, тем меньшее
давление нужно для его возникновения. Известно, что толщина подслизистого слоя у
взрослых составляет 1/3 - 1/5 мышечного, а у детей оба слоя имеют приблизительно
одинаковую толщину. Анатомические особенности пищеводно-кардиального отдела по
малой кривизне определяют локализацию разрывов именно в этом участке. При
повышении внутрижелудочного давления проксимальная часть малой кривизны желудка
образует более пологую дугу, чем большая кривизна, и приобретает вытянутую форму,
подобно цилиндру. Стенка большой кривизны желудка более напоминает форму пули
шара. Типичную локализацию разрывов слизистой оболочки объясняют физическим
законом Лапласса, соответственно которому при одинаковом давлении изнутри стремление
к растяжению стенки цилиндра вдвое больше, чем стенки пули шара. Если этот закон
считать действительным и для биологической модели, то проксимальная часть малой
113.
Еще одним фактором, который может способствовать возникновению синдрома МаллориВейсса, есть продольное расположение складок слизистой оболочки пищевода и желудка.По закону Лапласса при растяжении цилиндр разрывается в продольном направлении. В
этом же направлении происходят разрывы слизистой оболочки пищеводно-кардиального
участка. В субкардиальном отделе желудка складки слизистой оболочки также идут
продольно, в связи с этим понятный механизм продолжения разрыва в этом направлении.
Важное значение в плане локализации разрывов имеет кардиального замыкателя, в
середине которого размещается пищеводное отверстие. Установлено, что именно этот
анатомический участок являет собой зону высшего давления, чем дно желудка. Очевидно,
в момент повышения внутрижелудочного давления при рвоте на пищеводно-желудочный
сфинктер влияет более сильное давление, чем на другие отделы желудка. Этим и
обусловленная наибольшая вероятность разрыва именно в этой зоне. Если бы не
существовал кардиальный замыкатель, то локализация возможного разрыва, в
соответствии с законом Лапласса, должна была бы отвечать месту наибольшего
напряжения желудочной стенки. При равномерном внутрижелудочном давлении - это
участок наибольшего пересечения желудка. Однако, как известно, разрывы слизистой
оболочки бывают только в пищеводно-кардиальном отделе. Причем у значительного
количества больных они определяются именно в участке пищеводно-желудочного
замыкателя.
114.
Вместе с тем, для возникновения синдрома Маллори-Вейсса необходимое не толькоповышения внутрижелудочного давления, но и структурные изменения слизистой
оболочки эзофагокардиальной зоны. Эти изменения наблюдаются как в эпителиальных
клетках и соединительной ткани, так и в стенках сосудов микроциркуляторного русла. От
выразительности дистрофичных и дегенеративных изменений железистого эпителия, а
также реакции плазматических клеток во многом зависит степень и глубина поражения
слизистой оболочки пищеводно-кардиального участка. С развитием диффузионного
хронического воспаления наблюдается нарушение клеточного восстановления, что
выражается в ослаблении и нарушении синхронизации фаз регенераторного процесса.
Воспалительные изменения менее выражены в абдоминальном отделе пищевода и более
заметные в кардиальном отделе желудка и участке пищеводно-желудочного замыкателя.
Одной из самых частых причин неудержимой рвоты и синдрома Маллори-Вейсса является
злоупотребление спиртными напитками (в 50-83% больных). Как известно, хроническое
отравление алкоголем содействует развитию атрофического гастрита и создает
благоприятные условия для разрыва слизистой оболочки пищеводно-кардиальной зоны
при значительном повышении внутрижелудочного давления. Среди других причин
возникновения синдрома Маллори-Вейсса следует назвать - переедание - приблизительно
примерно в 5-7% больных, различные заболевания пищеварительного тракта - в 2-5%,
тяжелый кашель - в 2%, отрыжка - в 1 %, сильная боль головы - в 1 %, сахарный диабет - в
1 %, акт дефекации - в 1%, поднятие тяжелого - в 1%.
Одиночный разрыв слизистой оболочки и более глубоких слоев стенки пищеводножелудочного участка наблюдается приблизительно в половины больных. В других
случается по 2-3 и больше разрывов. Пищеводная локализация разрывов наблюдается в 812% больных, желудочная - в 40-44%, а в участке пищеводно-желудочного сфинктера - в
39-63%. Установлено, что синдром Маллори-Вейсса чаще встречается у мужчин
115.
Выделяют три степени разрывов у больных с синдромомМаллори-Вейсса (Bellmann и соавт.,1979):
I - разрыв только слизистой оболочки
II - разрыв слизистой, подслизистой и мышечной оболочек с образованием
заметных глазом субсерозных гематом
III - разрыв всех слоев стенки пищеводно-кардиальной зоны с развитием
перитонита.
Лечебная тактика при синдроме Маллори-Вейсса.
1.Основным методом лечения является консервативный, который включает:
-эндоскопический гемостаз и профилактику рецидива кровотечения;
- антисекреторную терапию;
- коррекцию кровопотери (инфузионная и медикаментозная терапия).
2.Только в исключительных случаях, при неэффективности всего комплекса
консервативного лечения, показанное экстренное хирургическое вмешательство.
Операцией выбора является висечение/ушивание трещин слизистой оболочки.
116. Лечебная программа при синдроме Меллори-Вейсса
Лечение больных с СМВ начинается с активнойконсервативной терапии.
Лечебная эндоскопия целесообразна при разрывах 1 степени
(поверхностных) и 2 степени (проникающих до подслизистого
слоя).
Хирургическое лечение. После лапаротомии проводится
ревизия органов поддиафрагмального пространства. До
гастротомии здесь можно обнаружить единственный
визуальный признак СМВ – гематому в малом сальнике на
уровне кардиального отдела желудка.
Ушивание разрывов слизистой и подслизистого слоя
проводят отдельными узловыми 8-образными швами
нерассасывающимся материалом. Прошивание линейных
разрывов часто дополняют ваготомией и пилоропластикой.
При глубоких трещинах прошивание дополняется
перевязкой ствола левой желудочной артерии.
117. Тактика при кровоточащем раке желудка
Большинство хирургов придерживаются выжидательной тактики,стремясь добиться консервативными мероприятиями остановки
кровотечения, а затем провести обследование, энергичную
предоперационную подготовку и оперировать в благоприятных для
больного условиях. Однако такая тактика возможна невсегда. У 35-40%
больных с кровоточащим раком желудка остановить кровотечение не
удаётся и они оперируются в крайне неблагоприятных условиях в
экстренном порядке.
Объём операции колеблется от эксплоративной лапаротомии и
паллиативных методов остановки кровотечения (прошивание,
электрокоагуляция тканей опухоли, перевязка магистральных сосудов)
до резекции желудка и гастрэктомии.
Паллиативные методы дают плохие результаты (часты рецидивы Кр).
Поэтому предпочтение лучше отдать операциям с удалением источника
Кр –опухоли. Понятие радикальности в этой ситуации не соответствует
онкологическим установкам. При подходящих условиях целесообразно
при кровоточащих опухолях желудка применение радикальных с точки
зрения гемостаза паллиативных резекций желудка и даже гастрэктомий.
118. Ушивание дивертикулов возможно:
При дивертикулах не более 1 см в диаметре.Если выделение дивертикула сопровождалось
значительной травмой поджелудочной
железы.
Если дивертикул располагается вблизи от
большого дуоденального соска.
119. Хирургическое лечение дивертикулов
120.
При острой кровопотере страдает в первуюочередь сосудистый объём, с последующей
аутокомпенсацией его дефицита за счёт интерстиция. Это определяет выбор за изоосмолярными солевыми растворами и коллоидами.
Преимущества солевых растворов при терапии
ОКр бесспорны. Их недостатки – низкий и
кратковременный волемический эффект,
влияние на систему гемостаза с образованием
отёчного синдрома.
Главное в лечении геморрагического, травматического и септического шока –восстановление
ОЦК.
121. «Малообъёмная реанимация»
- Создание комбинированных препаратов гиперосмотическихсолевых растворов (7,5% натрия хлорида) с гиперонкотическими
растворами коллоидов (декстраны,ГЭК). В результате появились
препараты (так называемые гиперосмотические
гиперонкотические объёмозамещающие растворы), дающие
возможность достичь быстро и стойкого волемического и
гемодинамического эффектов при инфузии небольшого объёма
(4 мл/кг массы тела).
Суть методики – во взаимодействии компонентов: коллоиды не
дают солевому раствору покинуть сосудистое русло, а
гипертонический раствор натрия хлорида значительно усиливает
волемический эффект, что позволяет уменьшить коллоидную
нагрузку.
Гиперосмотические гиперонкотические растворы определены в
качестве стратегических средств для помощи на поле боя в
армиях США и НАТО.
Методика имеет большие перспективы для терапии острой кровопотери как на до госпитальном этапе, так и в плановой хирургии.
122. Преимущества и недостатки кристаллоидов и коллоидов
123. Преимущества растворов ГЭК
Молекулы ГЭК способствуют снижению активацииэндотелиальных клеток и уменьшают «капиллярную
утечку».
Именно фракции ГЭК с молекулярной массой 60 000 и 350
000 дальтон участвуют в восстановлении порозных стенок
капилляров при остром поражении. Только эти фракции
эффективно блокируют потерю альбумина и жидкости из
внутрисосудистого пространства в интерстиций.
Растворы ГЭК обеспечивают более выраженное и более
длительное объёмозамещающее действие.
Характеризуются более длительным сроком пребывания в
сосудистом русле.
Эффективно повышают коллоидно-осмотическое давление
( КОД).
124.
125.
До настоящего времени при возмещении кровопотери достаточно широко используюттакже средне- молекулярные растворы декстрана, такие, как декстран-70* или его
отечественный аналог полиглюкин*. Они эффективно повышают коллоидноосмотическое давление крови и длительно удерживаются в сосудистом русле. Вместе с
тем декстраны обладают достаточно высокой реактогенностью и могут вызывать
анафилактоидные и анафилактические реакции. Суточная доза декстранов не должна
превышать 1000 мл. Введение больших объёмов растворов приводит к возникновению
«декстранового ожога почки» и блокирует ретикуло- эндотелиальную систему. Остальные
коллоидные плазмозаменители ещё в меньшей степени отвечают требованиям медикотактической обстановки и патогенетическим концепциям. Например, желатины
задерживаются в кровеносном русле всего 2-3 ч и к тому же обладают выраженным
гистаминоподобным действием и сами могут вызывать снижение АД. Особого внимания
заслуживает проблема воздействия коллоидных плазмозаменителей на систему
свёртывания крови. Препараты гидроксиэтилированного крахмала практически не влияют
на неё, а растворы на основе декстрана занимают первое место среди коллоидов по
отрицательному воздействию на эту систему. Они блокируют адгезивные свойства
тромбоцитов и снижают их функциональную активность, уменьшают активность факторов
II, V и VII, тем самым замедляют свёртывание крови и препятствуют остановке
кровотечения. Их способность обволакивать поверхность эритроцитов может служить
препятствием при определении группы крови пострадавшего пациента. Растворы
декстранов при кровопотере целесообразно использовать после надёжной остановки
кровотечения. Желатин также в существенной степени ингибирует агрегацию
тромбоцитов, что может приводить к усилению кровотечения. Введение 1500 мл раствора
желатина создаёт ситуацию, по симптомам аналогичную болезни Виллебранда.
126. Характеристика волемического эффекта коллоидных объёмозамещающих растворов
«Декстрановая почка» - говорит о высокой токсичности декстранов.Хорошо известны геморрагические осложнения использования декстранов.
127.
128.
129.
130.
131.
132.
133.
134.
С целью детоксикации разработан способпослеоперационного кишечного лаважа
раствором фортранса:
Сразу после операции через микрозонд, установленный
интраоперационно в первую петлю тощей кишки не
дожидаясь выхода больного из анестезии и
восстановления самостоятельного дыхания вводят
фортранс. (Томск)
135. В выборе метода оперативного вмешательства при пилородуоденальном стенозе следует учитывать:
1 – стадию развития стеноза;2- степень нарушений моторной функции желудка и 12перстной кишки;
3 – особенности желудочной секреции;
4 – степень операционного риска.
136.
137.
138.
Спасибоза
внимание






























































































































 medicine
medicine