Similar presentations:
Синдром острого повреждения легких
1.
Кафедра патологии ФППО врачей МГМУ имени И.М.Сеченовад.м.н., проф.Войнов Владимир Антипович
2. СИНДРОМ ОСТРОГО ПОВРЕЖДЕНИЯ ЛЕГКИХ ( СОПЛ ) - это полиэтиологическая форма патологии системы внешнего дыхания, проявляющаяся в
развитии выраженной дыхательнойнедостаточности вследствие диффузного
поражения альвеоло - капиллярных мембран.
Синонимы:
«Респираторный дистресс- синдром» ( РДС )
«Шоковое легкое»
«Влажное легкое»
«Синдром гиалиновых мембран»
«Постперфузионное легкое»
«Посттравматическое легочное повреждение»…..
3. КРИТЕРИИ СИНДРОМА (Американо- Европейская согласительная комиссия по синдрому острого повреждения легких)
1. Острое развитие2. Гипоксемия:
FiO2 - фракция О2 во вдыхаемом
воздухе ( в норм.атм. FiO2 = 0,2)
Индекс оксигенации
(N = 360 - 400 мм. рт.ст.)
Индекс оксигенации = раО2 / FiO2 < 300 мм.рт.ст.
3. Давление заклинивания в легочной артерииДЗЛА <18 мм.рт.ст
4. Билатеральная инфильтрация легких
( фронтальная рентгенограмма грудной клетки)
4. Респираторный дистресс - синдром / наиболее тяжелый вариант СОПЛ; летальность при тяжелых формах острого респираторного
дистресс-синдрома (ОРДС) составляет более 50%. /Индекс оксигенации < 200 мм.рт.ст.
Поражение альвеоло- капиллярной мембраны
(«сурфактантной» системы)
Первичное
Респираторный
дистресс синдром
новорожденных
( РДСН )
А
Э
Вторичное
Респираторный
дистресс синдром
взрослых
( РДСВ )
5. В Российской Федерации : 4,8 ± 0,9 случаев на 100 000 населения в год; У больных с острой хирургической или соматической
Распространенностьсиндрома острого поражения легких
В Российской Федерации :
4,8 ± 0,9 случаев на 100 000 населения в год;
У больных с острой хирургической или
соматической патологией : 15,4 ± 3,6 %
В России на 1000
больных,проходящих
через отделения
анестезиологии и
реанимации, ежегодно
регистрируется
22,7 ± 8,6
случаев РДСВ
В США ежегодно
регистрируется
150 000 случаев
СОПЛ с
летальностью
до 60%
6. «ДИАГНОСТИКА И ИНТЕНСИВНАЯ ТЕРАПИЯ СИНДРОМА ОСТРОГО ПОВРЕЖДЕНИЯ ЛЕГКИХ И ОСТРОГО РЕСПИРАТОРНОГО ДИСТРЕСС-СИНДРОМА»
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ И СОЦИАЛЬНОГО РАЗВИТИЯРОССИЙСКОЙ ФЕДЕРАЦИИ
ФЕДЕРАЦИЯ АНЕСТЕЗИОЛОГОВ И РЕАНИМАТОЛОГОВ РОССИИ
Протокол ведения больных
«ДИАГНОСТИКА И ИНТЕНСИВНАЯ ТЕРАПИЯ
СИНДРОМА ОСТРОГО ПОВРЕЖДЕНИЯ ЛЕГКИХ И
ОСТРОГО РЕСПИРАТОРНОГО ДИСТРЕСССИНДРОМА»
Отраслевой стандарт (ОСТ 91500.11.0001-2002)
( разработан в соответствии с приказом МЗ Российской
Федерации от 03 августа 1999 г. № 303 “О введении в
действие отраслевого стандарта “Протоколы ведения
больных. Общие требования”.)
7.
ФЕДЕРАЦИЯ АНЕСТЕЗИОЛОГОВ И РЕАНИМАТОЛОГОВ РОССИИКРАСНОЯРСКОЕ КРАЕВОЕ РЕГИОНАЛЬНОЕ ОТДЕЛЕНИЕ
Проект
ПРОТОКОЛ ВЕДЕНИЯ БОЛЬНЫХ
«ДИАГНОСТИКА И ИНТЕНСИВНАЯ ТЕРАПИЯ СИНДРОМА ОСТРОГО
ПОВРЕЖДЕНИЯ ЛЕГКИХ И ОСТРОГО РЕСПИРАТОРНОГО ДИСТРЕСССИНДРОМА»
Исправленная и переработанная редакция
18-20 августа 2005 года
г. Красноярск
8.
Определение СОПЛ согласно «Стандарту»“ Синдром острого повреждения легких и острый
респираторный дистресс-синдром – это остро развивающиеся
осложнения различных, как правило, тяжелых заболеваний и
травм, выражающиеся неспецифическим поражением легких и
проявляющиеся клинической картиной быстро нарастающей
дыхательной недостаточности, проявляющейся клиниколабораторными признаками прогрессирующего снижения
легочного комплайнса, диффузии кислорода через альвеолокапиллярную мембрану, возрастания венозно-артериального
шунтирования крови, устранение которых требует применения
респираторной поддержки и других методов коррекции
кислородо-транспортной функции крови”.
9.
Задачи внедрения протокола1. Определение основных заболеваний и осложнений
на фоне которых развивается СОПЛ/РДС.
«Синдром острого повреждения легких является
постоянным спутником любой острой хирургической и
соматической патологии и во многом определяет течение и
исходы при жизнеугрожающих состояниях» .
2. Внедрение современных методов диагностики и
тяжести СОПЛ/РДС.
определения
3. Обеспечение современного и своевременного лечения
в
зависимости от тяжести СОПЛ/РДС.
4. Обеспечение доступности медицинской помощи при СОПЛ/РДС в
рамках “Программы государственных гарантий оказания гражданам
РФ бесплатной медицинской помощи”
10. Этиологические факторы СОПЛ
1. Диффузные легочные инфекции (бактериальные, вирусные,грибковые, пневмоцистные).
2. Шоковые состояния, септицемия
3. ДВС-синдром
4. Травмы грудной клетки (контузии легких)
5. Аспирация (содержимого желудка,воды …)
6.Вдыхание токсинов и раздражающих веществ ( дым, двуокись
азота, соединения аммония, хлор, фосгенхлор, NO2 , озон..)
7.Иммунные формы патологии (синдром Гудпасчера, системная
красная волчанка…)
8. Передозировка ряда лекарственных препаратов ( метазон,
барбитураты, морфин, героин, ацетилсалициловая кислота, ряд
кардиоваскулярных медикаментов…..)
9. Массивная гемотрансфузия, гиперперфузия
плазмозаменителей
10. Ингаляции О2 (высокие концентрации О2)
11. Неадекватная ИВЛ ( VILI -” Ventilator- induced Lung Injury “ «повреждение легких вентилятором»)…..
11.
Патогенетические факторы СОПЛ- Накопление в сосудистом русле лёгких нейтрофилов, тромбоцитов,
биологически активных веществ (цитокинов, лейкотриенов,
тромбоксана А2 , активных форм кислорода и др.);
- Повреждение легочного эндотелия («эндотелиальная дисфункция» ,
и альвеоло-капиллярных мембран (дефицит сурфактанта, повышение
проницаемости);
- Нарушение перфузии легких, включая расстройства
микроциркуляции;
- Шунтирование кровотока в легких (сброс «справа - налево»);
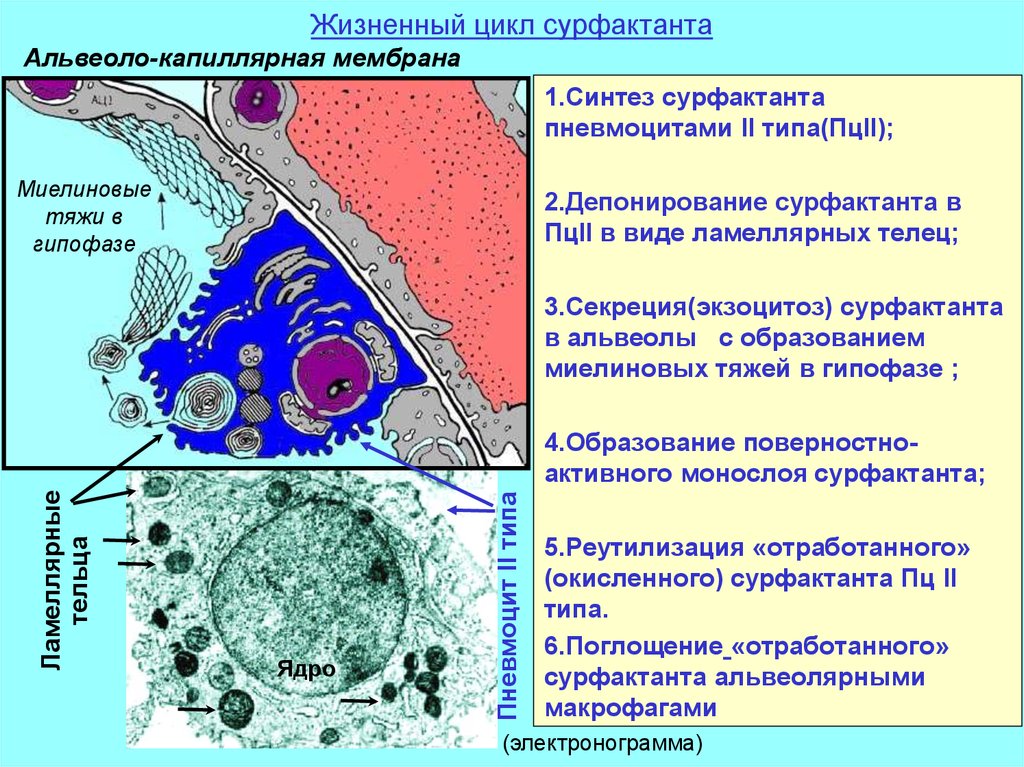
12. Жизненный цикл сурфактанта
Альвеоло-капиллярная мембрана1.Синтез сурфактанта
пневмоцитами II типа(ПцII);
Миелиновые
тяжи в
гипофазе
2.Депонирование сурфактанта в
ПцII в виде ламеллярных телец;
3.Секреция(экзоцитоз) сурфактанта
в альвеолы с образованием
миелиновых тяжей в гипофазе ;
Ядро
Пневмоцит II типа
Ламеллярные
тельца
4.Образование поверностноактивного монослоя сурфактанта;
5.Реутилизация «отработанного»
(окисленного) сурфактанта Пц II
типа.
6.Поглощение «отработанного»
сурфактанта альвеолярными
макрофагами
(электронограмма)
13. Сурфактант - ассоциированные белки (СБ)
1. Гидрофильные:CБ - А , СБ - D
2. Гидрофобные:
СБ - B , СБ - C
CБ - А (прочно связан с фосфолипидами):
-участвует в формировании трубчатого миелина;
-ускоряет адсорбцию сурфактанта на поверхности
раздела фаз воздух/жидкость;
-увеличивает поглощение фосфолипидов Пц II типа;
-защищает сурфактант от ингибирования его белками
плазмы;
-участвует в местном иммунитете (опсонин.действие).
СБ - D (слабо связан с фосфолипидами) - опсонин
СБ - C, СБ - B - факторы распределения фосфолипидов
в поверхностом слое и его стабилизаторы.
СБ - С - маркер пневмоцитов II типа!
14.
СУРФАКТАНТ ( состав,структура )Состав монослоя ПАВ
1. Липиды - 90%
(фосфолипиды - 85%.
В т.ч.: фосфатидилхолин-76%,
фосфатидилсерин,
холестерин,свободные
жирные кислоты….)
2. Белки - 9%
3. Полисахариды - 1%
Снижение % содержания
насыщенного
фосфатидилхолина -самое
раннее изменение в
составе сурфактанта при
повреждении легких !
Альвеолярные формы
агрегатов сурфактанта
Крупные агрегаты
(LA- Large
aggregations):
* Метаболические
предшественники
SA ;
* По сравнению с
SA более активны
(полноценны)
Мелкие агрегаты
(SA-Small
aggregations):
*Функционально
малоактивны;
*При повреждении
легких их
количество
увеличивается
Процентное соотношение
LA и SA определяют в бронхоальвеолярном лаваже!!!
15. Нейро - гормональная регуляция активности ПАВл
Монослой ПАВлСтимуляторы:
1. Глюкокортикоиды
Альвеола
2. Катехоламины
3. Тиреоидные
гормоны
4. Эстрогены
5. Эндорфины
6. Эндотелин
7. Вазопрессин
8. Простагландин Е2
Одиночные
глубокие вдохи!
Ламеллярные
тельца
Пневмоцит II типа
Ингибиторы:
1. Инсулин;
2. Ацетилхолин;
3. СБ- А;
4. Фосфатидилхолин
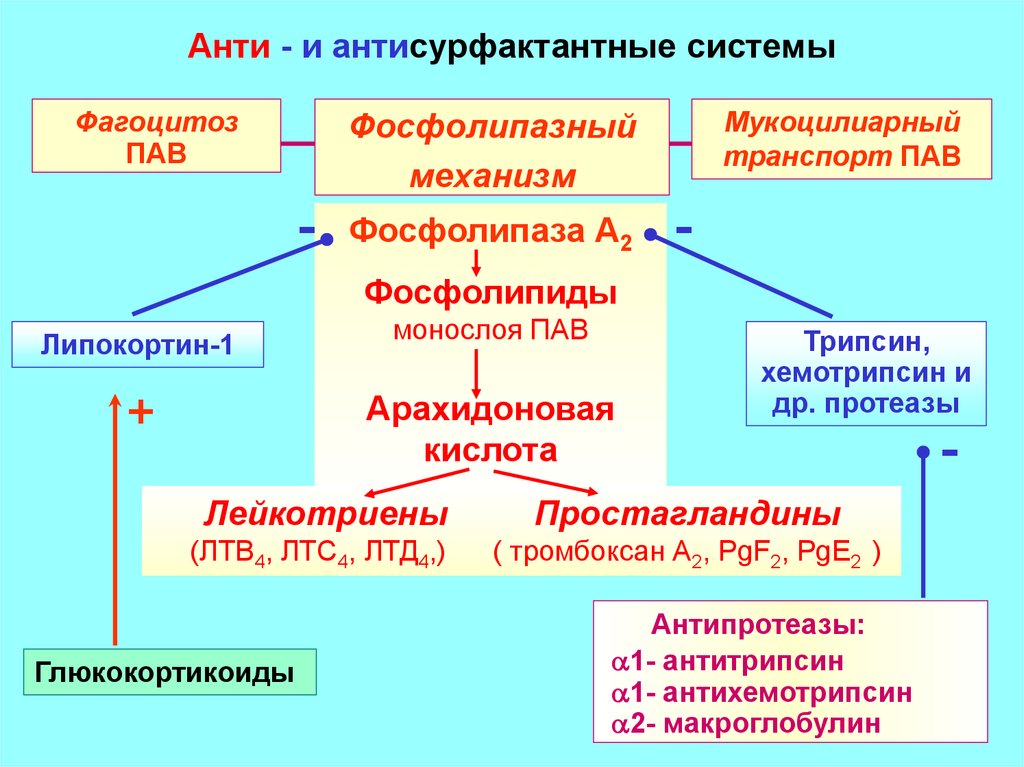
16. Анти - и антисурфактантные системы
ФагоцитозПАВ
Мукоцилиарный
транспорт ПАВ
Фосфолипазный
механизм
-
Фосфолипаза А2
-
Фосфолипиды
Липокортин-1
+
монослоя ПАВ
Арахидоновая
кислота
Трипсин,
хемотрипсин и
др. протеазы
Лейкотриены
Простагландины
(ЛТВ4, ЛТС4, ЛТД4,)
( тромбоксан А2, PgF2, PgE2 )
Глюкокортикоиды
Антипротеазы:
1- антитрипсин
1- антихемотрипсин
2- макроглобулин
-
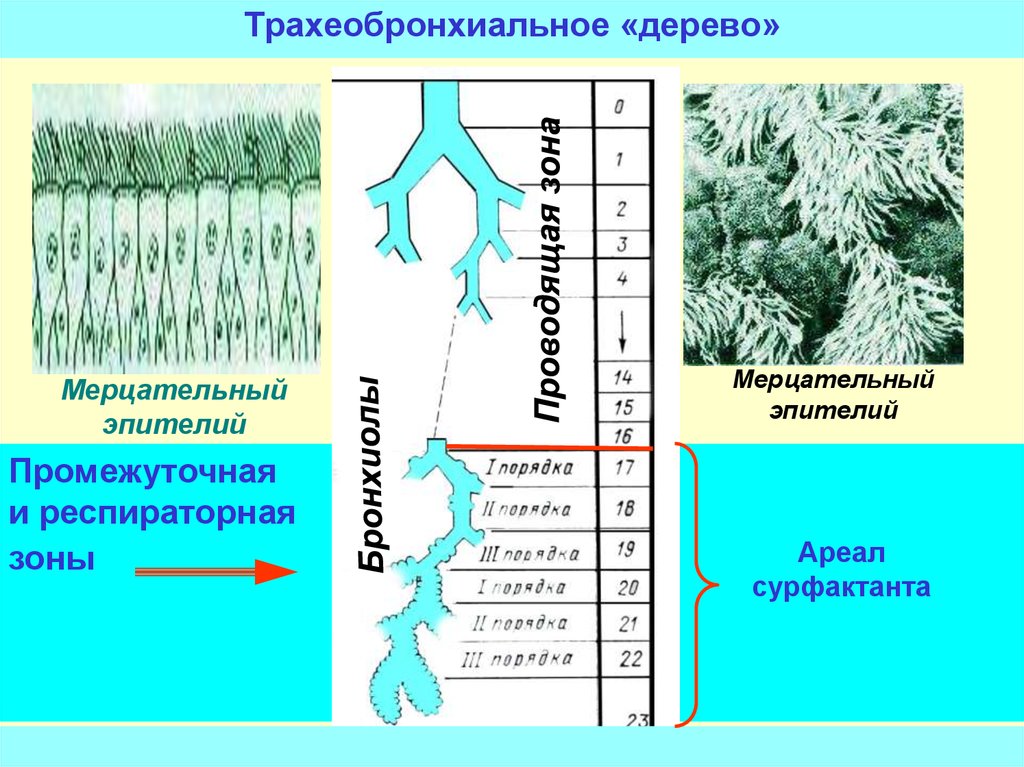
17.
Трахеобронхиальное «дерево»Мерцательный
эпителий
Промежуточная
и респираторная
зоны
Мерцательный
эпителий
Ареал
сурфактанта
18. «Дефицит сурфактанта»
I . Альвеолярная гиповентиляцияА. Обструктивый компонент
- Обтурация ( слизь,экссудат..)
- Компрессия ( P транспульмон.)
- Бронхиолоспазм
Б. Рестриктивный компонент
(ателектазирование альвеол)
В. Нарушение регуляции дыхания
III . Нарушение перфузии легких
- Легочная гипертензия (рефлекс
Эйлера - Лильестранда,тромбоксан А2,
тромбоцитактивирующий фактор-ТАФ)
- Микротромбозы.
- Внутрилегочное шунтирование
кровотока.
- Эндотелиальная дисфункция
II .Снижение диффузионной
способности а/к мембран
(интерстициальный
отек,плазморрагии )
IV. Нарушения
вентиляционноперфузионных отношений
(ателектазирование/перерастяжение альвеол, регионарные
расстройства кровообращения)
Легочный гистерезис
Острая дыхательная недостаточность
19.
Клинические осложнения при РДСВРДСВ
Острая
дыхательная
недостаточность
Энцефалопатия
Синдром
кишечной
недостаточности
Почечная
недостаточность
ДВС -синдром
Печеночная
недостаточность
Сердечная
недостаточность
Синдром полиорганной недостаточности
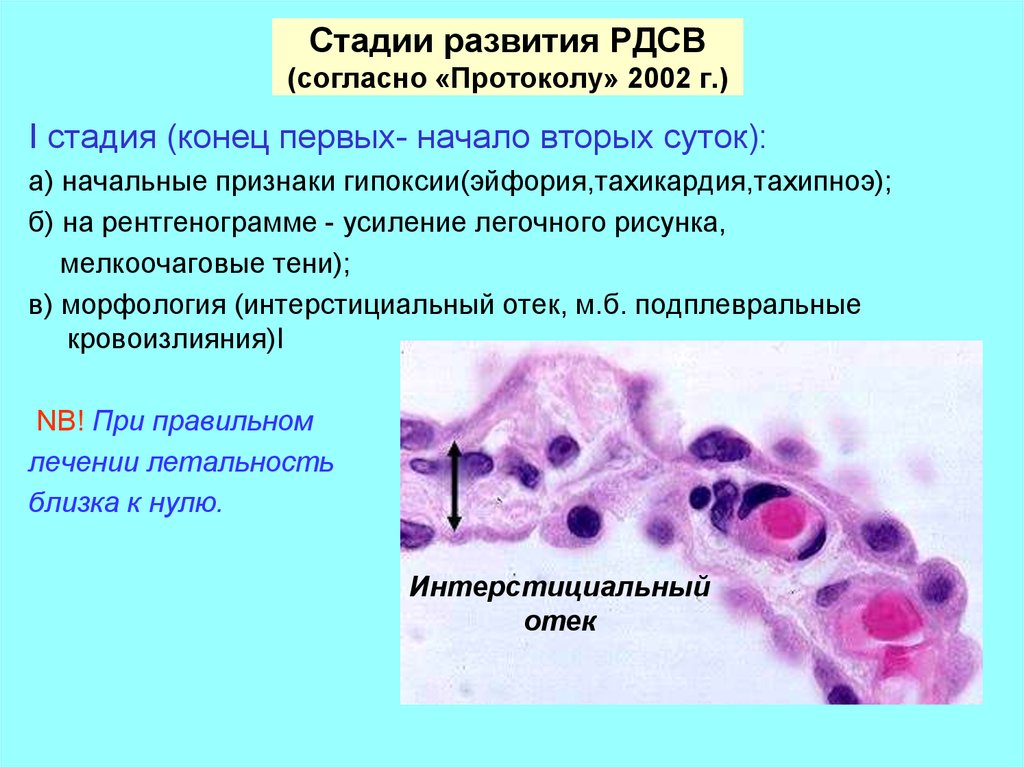
20. Стадии развития РДСВ (согласно «Протоколу» 2002 г.)
I стадия (конец первых- начало вторых суток):а) начальные признаки гипоксии(эйфория,тахикардия,тахипноэ);
б) на рентгенограмме - усиление легочного рисунка,
мелкоочаговые тени);
в) морфология (интерстициальный отек, м.б. подплевральные
кровоизлияния)I
NB! При правильном
лечении летальность
близка к нулю.
Интерстициальный
отек
21. Стадии развития РДСВ
II стадия (начинается на 2-3 сутки)- Выраженная одышка
- Ослабленное дыхание(аускультативно)
- На рентгенограмме :выраженные очаговые тени, иногда сливного
характера.
Летальность - до 40%
III стадия (развивается на 4-5 сутки)
- Спутанное сознание
- На рентгенограмме:множественные хлопьевидные тени,
снижение прозрачности легочных полей
- Перевод больных на ИВЛ
IV стадия - терминальная
Летальность - до 100%
22.
Стадии развития РДСВ(согласно проекту «Протокола» от 2005 г.)
I стадия (24-48 часов).
- Состояние больных средней степени тяжести;
- ЦНС - эйфория, беспокойство;
- Система дыхания - тахипное, акускультативно: жёсткое дыхание в
сочетании с сухими хрипами;
- Тахикардия (не всегда!);
- Артериальная гипоксемия (PaO2/FiO2<200 мм.рт.ст.), устраняемая
ингаляцией О2 ;
- На фронтальной рентгенограмме - усиление лёгочного рисунка,
двусторонние мелкоочаговые тени (в 20-30% случаев).
II стадия (48-72 часа).
- Состояние больных тяжелое;
- ЦНС – возбуждение, беспокойство;
- Система дыхания - выраженная одышка, участие вспомогательной
мышц в акте дыхания; акускультативно: жесткое дыхание ( в 25-30% зоны ослабленного дыхания, а нижних отделах – влажные хрипы);
- Тахикардия (стойкая !!);
- Артериальная гипоксемия(PaO2/FiO2<175 мм.рт.ст.), резистентная к
ингаляции О2 и выраженная гипокапния (PaCO2=30 мм.рт.ст.);
На фронтальной рентгенограмме - мелкоочаговые тени по всем
легочным полям.
23.
Стадии развития РДСВ(согласно проекту «Протокола» от 2005 г.)
III стадия.
- Состояние больных очень тяжелое;
- ЦНС - больные возбуждены, иногда заторможены;
-Всегда:клиника тяжелой острой дыхательной недостаточности: цианоз,
устраняемый на фоне ИВЛ с концентрацией кислорода 60-90% во
вдыхаемой газовой смеси; аускультативно: разнокалиберные хрипы;
и зоны “амфорического” дыхания (в 25-30% случаев).
- Выраженная тахикардия, АД норм. или повышено, ЦВД увеличено ,
признаки нарушения периферического кровообращения: акроцианоз,
похолодание пальцев рук и ног, ушей и носа.
-Выраженная артер. гипоксемия (PaO2/FiO2<125 мм.рт.ст.), резистентная к
ИВЛ, гиперкапния ( РаСО2 увеличивается до 44 мм.рт.ст.);
-На фронтальной рентгенограмме: множественные средне- и
крупноочаговые тени с тенденцией к слиянию; в 10-15% случаев
выявляется выпот в плевральных полостях.
IV стадия.
Состояние больных крайней степени тяжести (терминальное).
Сопор, гипоксическая кома…..
24. РДСН
- наиболее частая форма патологии новорожденныхв раннем неонатальном периоде
Частота
~ 60%
( срок беременности < 28 нед.),
• ~ 15-20%
(срок 32-36 нед)
• ~ 5%
( срок 37 нед и >)
Причины :
Альвеола
Гиалиновые мембраны
Летальность
~ 10%
(при рациональном
выхаживании)
Синдром
гиалиновых
мембран
1. Хроническая
внутриутробная
гипоксия;
2.Сахарный диабет ;
3.Гиперинсулинемия;
4.Острая асфиксия
плода ;
5.Кровопотеря
при родах ;
6.Инфекция
( грамотрицательные
микроорганизмы,
вирусы.... )
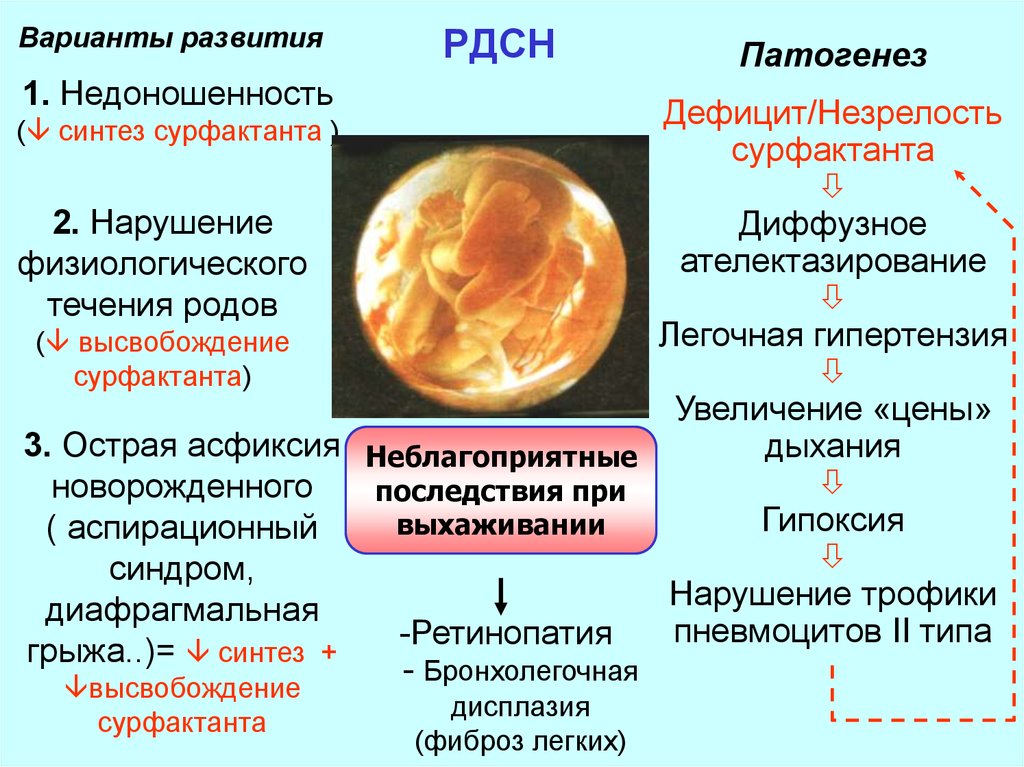
25. РДСН
Варианты развитияРДСН
1. Недоношенность
Патогенез
Дефицит/Незрелость
сурфактанта
2. Нарушение
Диффузное
ателектазирование
физиологического
течения родов
Легочная гипертензия
( высвобождение
сурфактанта)
Увеличение «цены»
3. Острая асфиксия Неблагоприятные
дыхания
новорожденного
последствия при
Гипоксия
выхаживании
( аспирационный
синдром,
Нарушение трофики
диафрагмальная
пневмоцитов II типа
-Ретинопатия
грыжа..)= синтез +
- Бронхолегочная
высвобождение
( синтез сурфактанта )
сурфактанта
дисплазия
(фиброз легких)
26.
Ретинопатия недоношенных(пролиферативная ретинопатия)
Причина: Оксигенотерапия недоношенных детей с РДСН
Факторы риска :
1. О2 ( > 40% в смеси)
2. Длительность
Отслойка
сетчатки
оксигенотерапии
(несколько суток)
3. Срок беременности
(< 30 нед.)
4. Вес ребенка (< 1,5 кг )
Неконтролируемая неоваскуляризация
сетчатки (ангиогенез) с пролиферацией
соединительной ткани
27. Принципы респираторной поддержки при РДСВ
I. « Безопасная ИВЛ »1. Ограниченный ДО: макс.объем вдоха - не более 6- 8 мл/кг !
( до протокола допускался ДО = 12-15 мл/кг).
2. Ограниченное пиковое давление на вдохе: макс.- менее 35см вод.ст!
(до протокола Pip допускалось более 35-40 см водного столба).
3. Ограниченные частота дыхания и скорость пикового инспираторного
потока во избежании избыточного расхода сурфактанта и его
неравномерного распределения в легких.
4. «Синхронизация» естественного и искусственного дыхания с помощью
седативных средств и миорелаксантов, но не гипервентиляцией !
5. Применение ( в тяжелых случаях!) положительного давления в конце
выдоха ПДКВ ( PEEP) : не более 6-8 cм водн.ст.
( до протокола ПДКВ допускалось более 8-10 cм. водного столба)
II. «Безопасная гипоксия»
1. Fi O2 - не более 0,6.
2. РаО2 - не ниже 55 мм.рт.ст., т.к. при этом SаО2 - не ниже 90%
III. «Допустимая гиперкапния»
Постепенное увеличение РаСО2 до 60-70 мм.рт.ст. - допустимо!
28. Сурфактанты
Группы препаратов сурфактантаI - природные [Сурфактант-BL, (Россия), Alveofact, Infasurf] ;
II - модифицированные природные (Surfacten,Curosurf);
III - синтетические,без белка ( Exosurf );
IV- синтетические,содержащие генно- инженерный
полипептид ( Surfaxin, Venticute ).
Разрешен для лечения РДСВ лишь Сурфактант-BL.
Применение сурфактанта -BL в первые часы (сутки)
развития РДСВ позволяет в 5 - 6 раз снизить смертность
от дыхательной недостаточности, развившейся на фоне
сепсиса, множественной травмы, массивных
переливаний крови, аспирации желудочного
содержимого, тяжелых пневмоний, ожогов дыхательных
путей, контузии легкого, осложнений после операций на
открытом сердце, длительной ИВЛ...
29. Сурфактант -терапия
Методология применения Сурфактанта- BL:* Раннее начало сурфактант -терапии;
* Болюсное эндобронхиальное введение,
(возможно введение интратрахеальное и
ингаляционное - менее эффективно).
Экзогенный сурфактант активирует:
1. Расправление ателектазированных участков легких
и коллабированных нижних дыхательних путей;
2. Фагоцитоз альвеолярных макрофагов;
3. Мукоцилиарный транспорт и санацию бронхиол;
4. Синтез собственного сурфактанта;
5. Местный иммунитет
Фосфолипиды сурфактанта подавляют
экскрецию цитокинов лейкоцитами
30.
Принципытерапии
СОПЛ
I. Респираторная поддержка
II. Сурфактантная терапия
III. Кардиотропная поддержка
IV. Медикаментозная коррекция состояния
альвеоло - капиллярных мембран (глюкокортикоиды
ингибиторы протеаз -контрикал, трасилол….)
V. Антиоксидантная терапия
VI. Коррекция КОС и водно-электролитного обмен
VII. Устранение легочной гипертензии (в стадии
разработки - применение простациклина…)



























 medicine
medicine