Similar presentations:
Система органов кроветворения и иммунной защиты
1.
Система органовкроветворения и иммунной
защиты
2.
Система органов кроветворения ииммунной защиты - это совокупность
органов, поддерживающих гомеостаз
системы крови и иммунокомпетентных
клеток.
3.
Классификация органов кроветворения и иммуногенезаПо иерархическому принципу
Центральные органы
•Красный костный мозг
•Вилочковая железа (тимус)
Периферические органы
•Миндалины
•Лимфатические узлы
•Селезенка
•Аппендикс
•Диффузная лимфоидная
ткань в некроветворных
органах ( желудок, кишечник,
легкие и др.)
4.
Классификация органов кроветворения и иммуногенезаПо типу кроветворения
Миелоидные органы
В эмбриональном периоде
● Печень
● Селезенка
● Красный костный мозг
В постэмбриональном периоде
● Красный костный мозг
Лимфоидные органы
●Вилочковая железа (тимус)
● Миндалины
● Лимфатические узлы
● Селезенка
● Аппендикс
● Диффузная лимфоидная ткань
в некроветворных органах (
желудок, кишечник, легкие и др.)
5.
Основные функции органов системы кроветворения ииммуногенеза
1. Кроветворение
●образование крови как ткани (в эмбриональном периоде жизни человека)
●физиологическая регенерация крови (в постэмбриональном периоде
жизни человека)- образование новых форменных элементов крови
2. Иммуногенез –- образование ключевых клеток иммуногенеза (Т- и Влимфоцитов, моноциты), которые осуществляют контроль и поддержание
генетического гомеостаза организма, т.е. участвуют в его иммунных
реакциях . Иммуногенез тесно связан с кроветворением.
В процессе эмбрионального развития человека стволовые полипотентные клетки
крови (СКК) совершают сложный миграционный путь: впервые они образуются в стенке
желточного мешка (2- 3-я неделя внутриутробной жизни, затем СКК перемещаются в
печень → затем в селезенку→ в тимус, лимфатические узлы → красный костный мозг.
6.
Сопутствующие функции органов системы кроветворения ииммуногенеза
1. Депонирующая – накопление резервной крови обогащенной
новыми форменными элементами.
2. Цензорная – отбор полноценных форменных элементов крови
перед их выходом в периферический кровоток. Уничтожение
неполноценных кроветворных клеток и форменных элементов.
3. Барьерная – избирательная проницаемость для биологических
субстратов (молекулярных, клеточных, болезнетворных и др.) между
кровью и тканями паренхимы
4. Эндокринная – секреция местных и дистантных гормонов.
7.
Общие структурные свойства органов системыкроветворения и иммуногенеза
1. Относятся к паренхиматозному типу (паренхиму
составляют клетки гематогенного дифферона) .
2. Имеют мощное кровоснабжение ( трофическая и
функциональная системы внутриорганных кровеносных сосудов)
3. Иннервируются вегетативной нервной системой.
4. Обладают высокой степенью регенераторности
8.
Общий план строенияПаренхима миелоидных органов представлена островковыми
скоплениями кроветворных клеток миелоидного ряда гемоцитопоэза
разной степени дифференцированности. Кроветворные клетки
миелопоэза составляют единое целое с окружающей их ретикулярной
тканюю. Эта кооперация называется миелоидной тканью и нередко
считается основой паренхимы миелоидных органов.
Паренхима лимфоидных органов представлена различными по
сложности структурной организации скоплениями кроветворных клеток
лимфоидного
ряда
гемоцитопоэза
разной
степени
дифференцированности. Кроветворные клетки лимфоцитопоэза
составляют единое морфофункциональное целое с окружающей их
ретикулярной тканью Эта кооперация называется лимфоидной тканью
и нередко считается основой паренхимы.
9.
Общий план строенияСтрома представлена комплексом вспомогательных структур,
которые
обеспечивают
жизнедеятельность
паренхимы
(функционирование, защиту, регенерацию и др.).
В ее составе:
• наружная капсула (ПВСТ, .сосуды, нервный аппарат);
• внутриорганные прослойки (РВСТ, сосуды, нервный аппарат);
• ретикулярная ткань (исключение составляет тимус – в нем место
ретикулярной ткани занимает эпителиальная.
10.
Особенности внутриорганного кровоснабженияТрофическая
система
кровоснабжения
обеспечивает
жизнедеятельность тканей кроветворного органа. Ее гемокапилляры
относятся к соматическому типу (капилляры с непрерывным
эндотелием)
Функциональная система кровоснабжения обеспечивает
основные функции органа кроветворения. Ее гемокапилляры
относятся к синусоидному типу с порозным эндотелием. Они
определяют возможность проникновения созревших форменных
элементов после цензорного отбора из паренхимы в кровоток.
11.
Центральные органы кроветворенияКостный мозг
Костный мозг (medulla osseum) — центральный
кроветворный орган, в котором находится самоподдерживающаяся
популяция стволовых кроветворных клеток и образуются клетки как
миелоидного, так и лимфоидного ряда.
12.
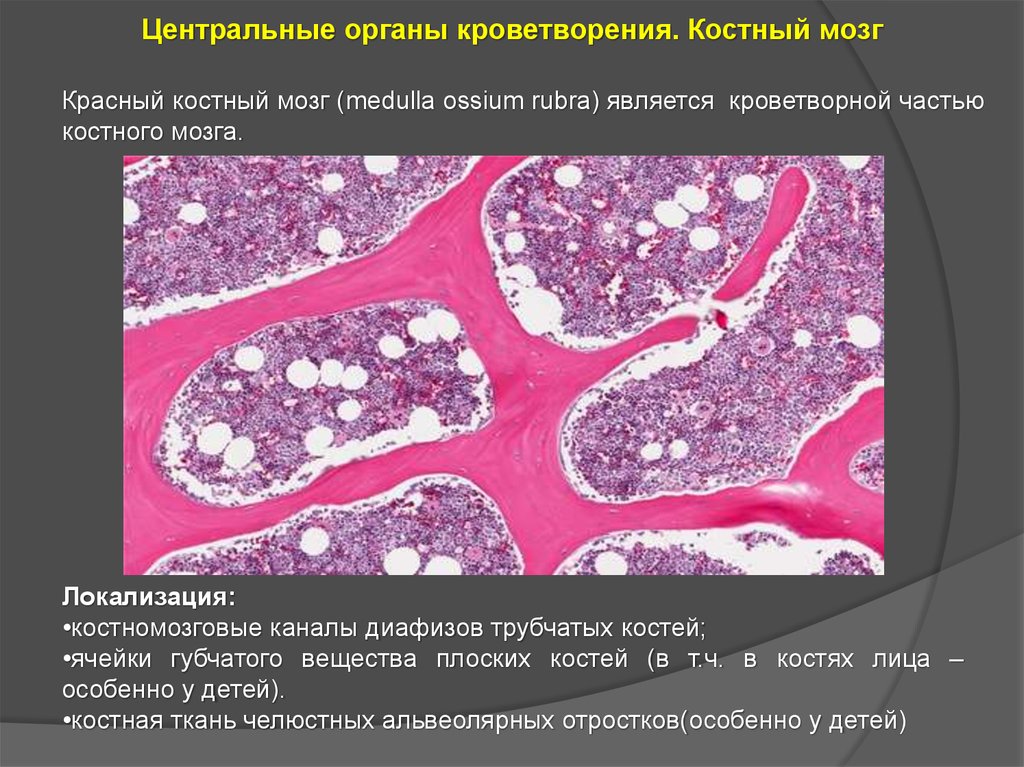
Центральные органы кроветворения. Костный мозгКрасный костный мозг (medulla ossium rubra) является кроветворной частью
костного мозга.
Локализация:
•костномозговые каналы диафизов трубчатых костей;
•ячейки губчатого вещества плоских костей (в т.ч. в костях лица –
особенно у детей).
•костная ткань челюстных альвеолярных отростков(особенно у детей)
13.
Эмбриональные источники развития3-й месяц
4-й месяц
Процессы
В ключице эмбриона появляется костный мозг.
Костный мозг появляется в развивающихся плоских костях - лопатках,
тазовых костях, затылочной кости, ребрах, грудине, костях основания
черепа и позвонках.
Развивается также в трубчатых костях конечностей.
и
дифференцировка
вокруг
кровеносных
Остеобластический
костный мозг, выполняет
остеогенную функцию
Период эмбрионального
развития
2-й месяц
12 - 14 недель
Происходят развитие
гемопоэтических клеток.
сосудов
20 - 28 недель
Отмечается усиленная резорбция костных перекладин остеокластами, в результате
чего образуется костномозговой канал, а красный
костный мозг получает
возможность расти в направлении эпифизов. К этому времени костный мозг
начинает функционировать как основной кроветворный орган, причем большая часть
образующихся в нем клеток относится к эритроидным.
36 недель
В костном мозге диафиза трубчатых костей обнаруживаются жировые клетки.
Одновременно появляются очаги кроветворения в эпифизах.
14.
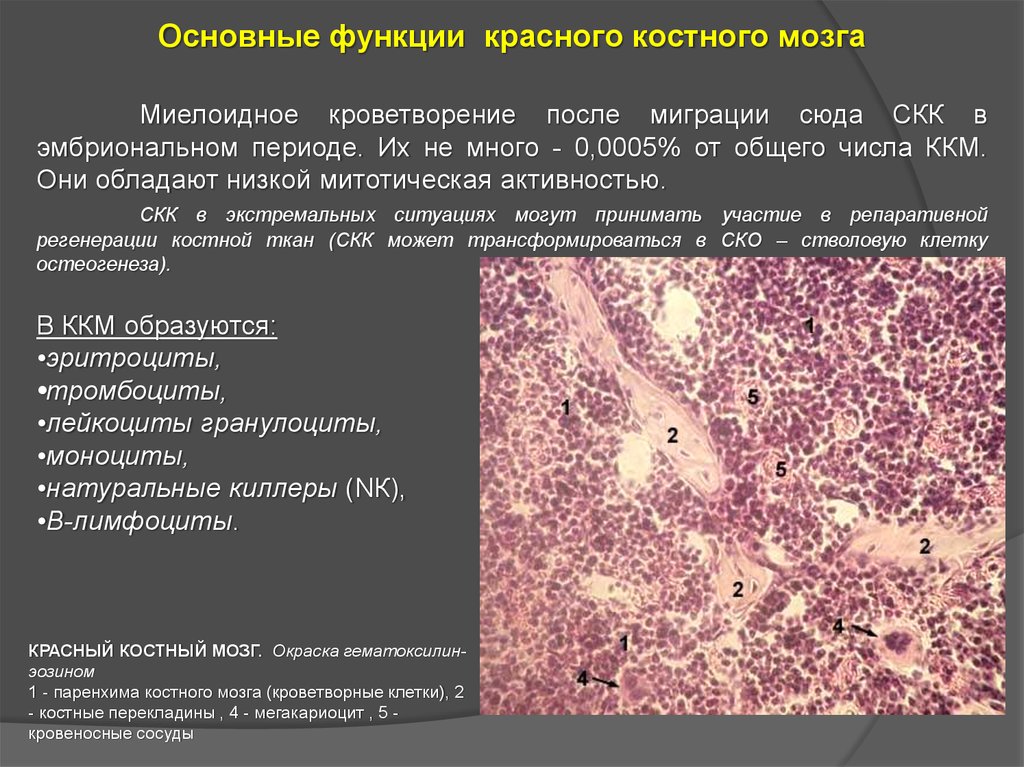
Основные функции красного костного мозгаМиелоидное кроветворение после миграции сюда СКК в
эмбриональном периоде. Их не много - 0,0005% от общего числа ККМ.
Они обладают низкой митотическая активностью.
СКК в экстремальных ситуациях могут принимать участие в репаративной
регенерации костной ткан (СКК может трансформироваться в СКО – стволовую клетку
остеогенеза).
В ККМ образуются:
•эритроциты,
•тромбоциты,
•лейкоциты гранулоциты,
•моноциты,
•натуральные киллеры (NК),
•В-лимфоциты.
КРАСНЫЙ КОСТНЫЙ МОЗГ. Окраска гематоксилинэозином
1 - паренхима костного мозга (кроветворные клетки), 2
- костные перекладины , 4 - мегакариоцит , 5 кровеносные сосуды
15.
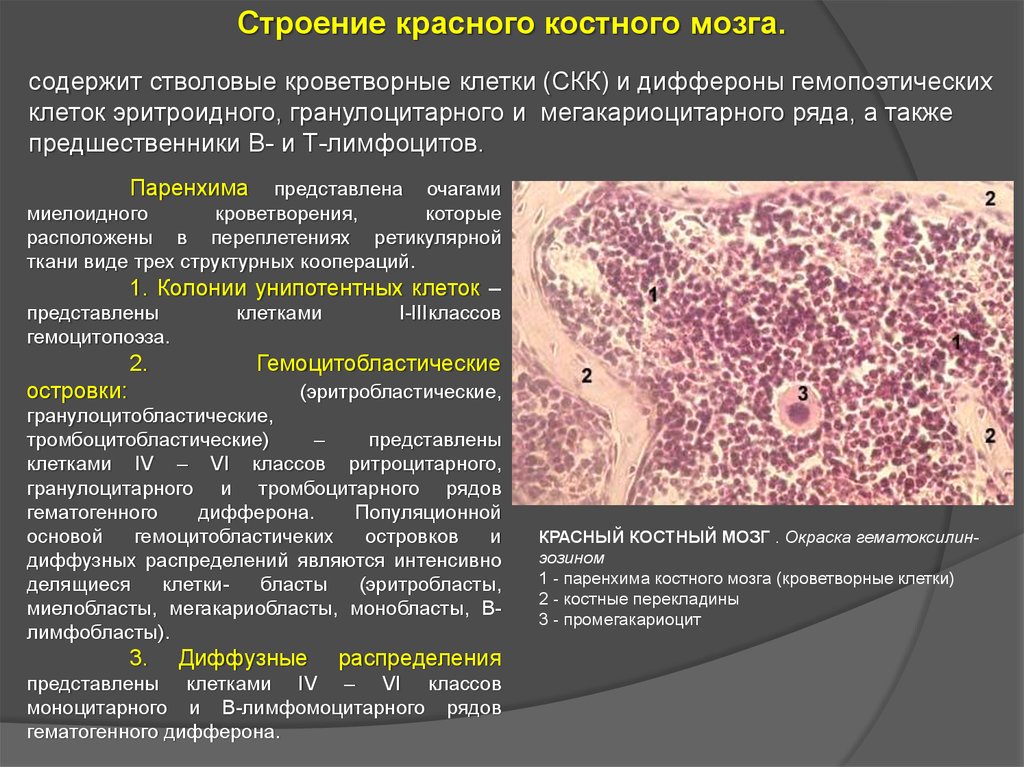
Строение красного костного мозга.содержит стволовые кроветворные клетки (СКК) и диффероны гемопоэтических
клеток эритроидного, гранулоцитарного и мегакариоцитарного ряда, а также
предшественники В- и Т-лимфоцитов.
Паренхима
представлена очагами
миелоидного
кроветворения,
которые
расположены в переплетениях ретикулярной
ткани виде трех структурных коопераций.
1. Колонии унипотентных клеток –
представлены
гемоцитопоэза.
2.
островки:
клетками
I-IIIклассов
Гемоцитобластические
(эритробластические,
гранулоцитобластические,
тромбоцитобластические)
–
представлены
клетками IV – VI классов ритроцитарного,
гранулоцитарного и тромбоцитарного рядов
гематогенного
дифферона.
Популяционной
основой
гемоцитобластичеких
островков
и
диффузных распределений являются интенсивно
делящиеся
клеткибласты
(эритробласты,
миелобласты, мегакариобласты, монобласты, Влимфобласты).
3.
Диффузные
распределения
представлены клетками IV – VI классов
моноцитарного и В-лимфомоцитарного рядов
гематогенного дифферона.
КРАСНЫЙ КОСТНЫЙ МОЗГ . Окраска гематоксилинэозином
1 - паренхима костного мозга (кроветворные клетки)
2 - костные перекладины
3 - промегакариоцит
16.
Строение красного костного мозга.Стромой костного мозга является ретикулярная ткань, образующая
микроокружение для кроветворных клеток.
Вид клеток
Ретикулярные клетки
Остеогенные клетки
Адипоциты
Функции
Выполняют механическую функцию, секретируют компоненты
основного вещества, участвуют в создании кроветворного
микроокружения, выделяют ростовые факторы.
Стволовые
клетки
опорных
тканей,
остеобласты
и
их
предшественники. Входят в состав эндоста
могут быть в
костномозговых полостях.
Способны вырабатывать ростовые
факторы, индуцировать родоначальные гемопоэтические клетки в
местах своего расположения к пролиферации и дифференцировке.
Являются постоянными элементами костного мозга.
Адвентициальные клетки
Сопровождают
кровеносные сосуды и покрывают более 50 %
наружной поверхности синусоидных капилляров. Под влиянием
гемопоэтинов (эритропоэтин) и др. факторов они способны
сокращаться, что способствует миграции клеток в кровоток.
Эндотелиальные клетки
Принимают участие в организации стромы и процессов
кроветворения, синтезируют коллаген IV типа, гемопоэтины.
Макрофаги
Межклеточное вещество
Представлены неоднородными по структуре и функциональным
свойствам клетками. Секретируют ряд БАВ (эритропоэтин,
колониеспишулирующии фактор, интерпейкины, простагландины,
интерферон и др.), улавливают из кровотока железосодержащее
соединение (трансферрин) и далее передают его азвивающимся
эритроидным клеткам для построения геминовой части гемоглобина.
Содержит коллаген И, III и IV типа, гликопротеины, протеогликаны и
др.
17.
Желтый костный мозгЖелтый костный мозг (medulla ossium flava) у взрослых
находится в диафизах трубчатых костей. В его составе находятся
многочисленные жировые клетки (адипоциты).
В обычных условиях желтый костный мозг не осуществляет
кроветворной функции, но в случае больших кровопотерь или при
некоторых патологических состояниях организма в нем появляются
очаги миелопоэза за счет дифференцировки приносимых сюда с
кровью стволовых и полустволовых клеток.
Резкой границы между желтым и красным костным мозгом не
существует. Соотношение желтого и красного костного мозга может
меняться в зависимости от возраста, условий питания, нервных,
эндокринных и других факторов.
18.
Васкуляризация.Костный мозг снабжается кровью посредством сосудов, проникающих через
надкостницу в специальные отверстия в компактном веществе кости.
Иннервация.
В иннервации участвуют нервы сосудистых сплетений, нервы мышц и
специальные нервные проводники к костному мозгу. Нервы проникают в костный
мозг вместе с кровеносными сосудами через костные каналы.
Возрастные изменения.
Красный костный мозг в детском возрасте заполняет эпифизы и диафизы
трубчатых костей и находится в губчатом веществе плоских костей. Примерно в 12—
18 лет красный костный мозг в диафизах замещается желтым. В старческом возрасте
костный мозг (желтый и красный) приобретает слизистую консистенцию и тогда
называется желатинозным костным мозгом.
Регенерация.
Красный костный мозг обладает высокой физиологической и репаративной
регенерационной способностью. Источником образования гемопоэтических клеток
являются стволовые клетки, находящиеся в тесном взаимодействии с ретикулярной
стромальной тканью.
19.
Вилочковая, или зобная, железа (тимус)Тhymus — центральный орган лимфоцитопоэза и иммуногенеза. Из
костномозговых предшественников Т-лимфоцитов в нем происходит антигеннезависимая
дифференцировка их в Т-лимфоциты, разновидности которых осуществляют реакции
клеточного иммунитета и регулируют реакции гуморального иммунитета.
20.
Развитие. Эмбриональный периодПериод
Происходящие процессы
Закладка
Из эпителия глоточной кишки, в области главным образом III и IV пар жаберных карманов в
виде тяжей многослойного эпителия.
1-й месяц
Дистальная часть зачатков III пары, утолщаясь, образует тело тимуса, а проксимальная
вытягивается, подобно выводному протоку экзокринной железы. В дальнейшем тимус
обособляется от жаберного кармана. Правый и левый зачатки сближаются и срастаются
7-я неделя
В эпителиальной строме тимуса человека появляются первые лимфоциты.
8-11-я недели
Врастающая в эпителиальную закладку органа мезенхима с кровеносными сосудами
подразделяет закладку тимуса на дольки
11-12 недели
Происходит дифференцировка лимфоцитов, а на поверхности клеток появляются
специфические рецепторы и антигены
3-й месяц
Происходит дифференцировка органа в мозговую и корковую части. В строме мозгового
вещества появляются - слоистые эпителиальные тельца
3-5-й месяцы
Происходит дифференцировка лимфоцитов на их разновидности (киллеры, хелперы,
супрессоры), способные продуцировать лимфокины
6-й месяц
Эпителиоциты органа начинают секретировать гормоны, а вне тимуса появляются
дифферинцированные форма лимфоцитов
21.
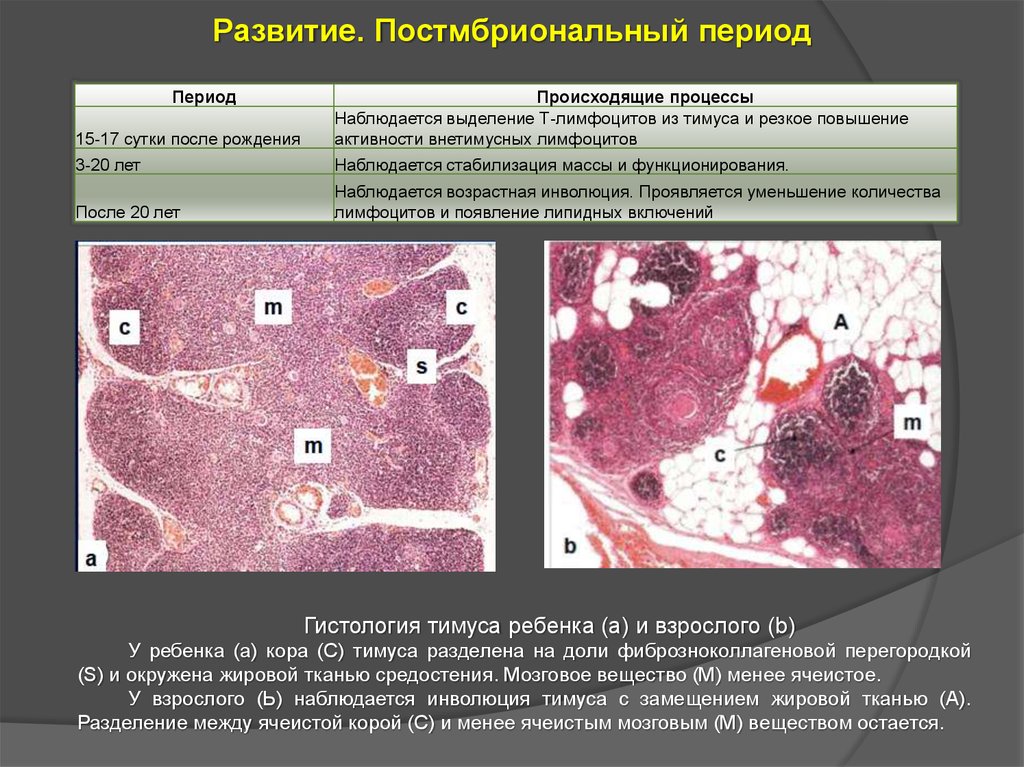
Развитие. Постмбриональный периодПериод
15-17 сутки после рождения
Происходящие процессы
Наблюдается выделение Т-лимфоцитов из тимуса и резкое повышение
активности внетимусных лимфоцитов
3-20 лет
Наблюдается стабилизация массы и функционирования.
После 20 лет
Наблюдается возрастная инволюция. Проявляется уменьшение количества
лимфоцитов и появление липидных включений
Гистология тимуса ребенка (а) и взрослого (b)
У ребенка (а) кора (С) тимуса разделена на доли фиброзноколлагеновой перегородкой
(S) и окружена жировой тканью средостения. Мозговое вещество (М) менее ячеистое.
У взрослого (Ь) наблюдается инволюция тимуса с замещением жировой тканью (А).
Разделение между ячеистой корой (С) и менее ячеистым мозговым (М) веществом остается.
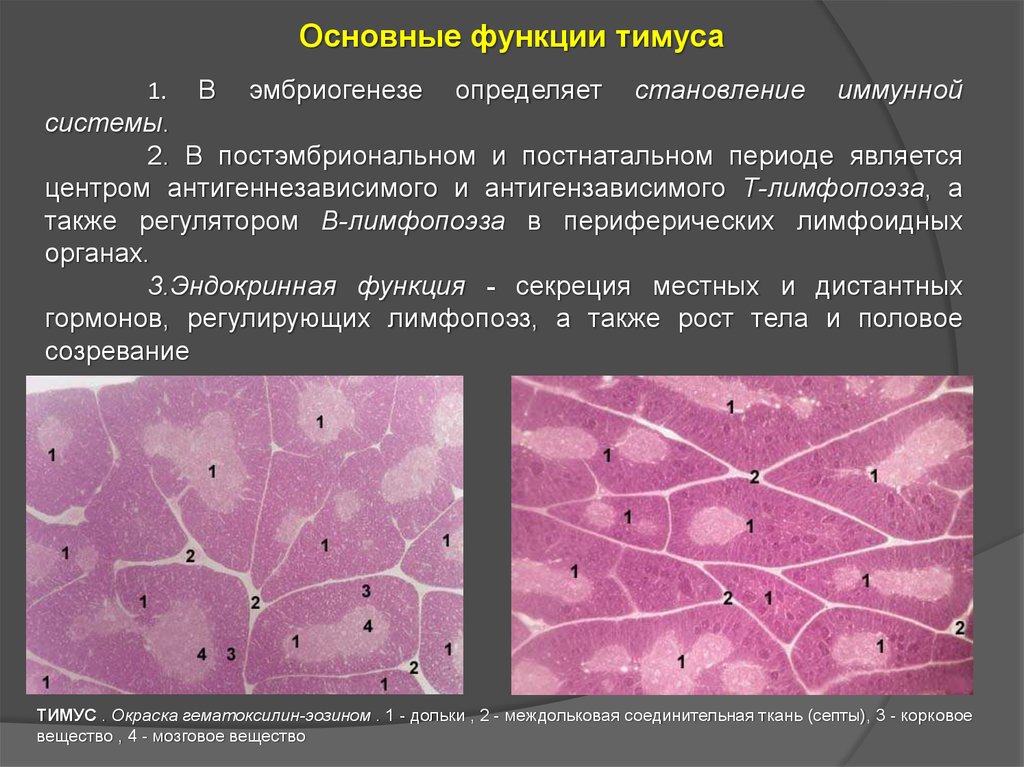
22.
Основные функции тимуса1.
В
эмбриогенезе
определяет
становление
иммунной
системы.
2. В постэмбриональном и постнатальном периоде является
центром антигеннезависимого и антигензависимого Т-лимфопоэза, а
также регулятором В-лимфопоэза в периферических лимфоидных
органах.
3.Эндокринная функция - секреция местных и дистантных
гормонов, регулирующих лимфопоэз, а также рост тела и половое
созревание
ТИМУС . Окраска гематоксилин-эозином . 1 - дольки , 2 - междольковая соединительная ткань (септы), 3 - корковое
вещество , 4 - мозговое вещество
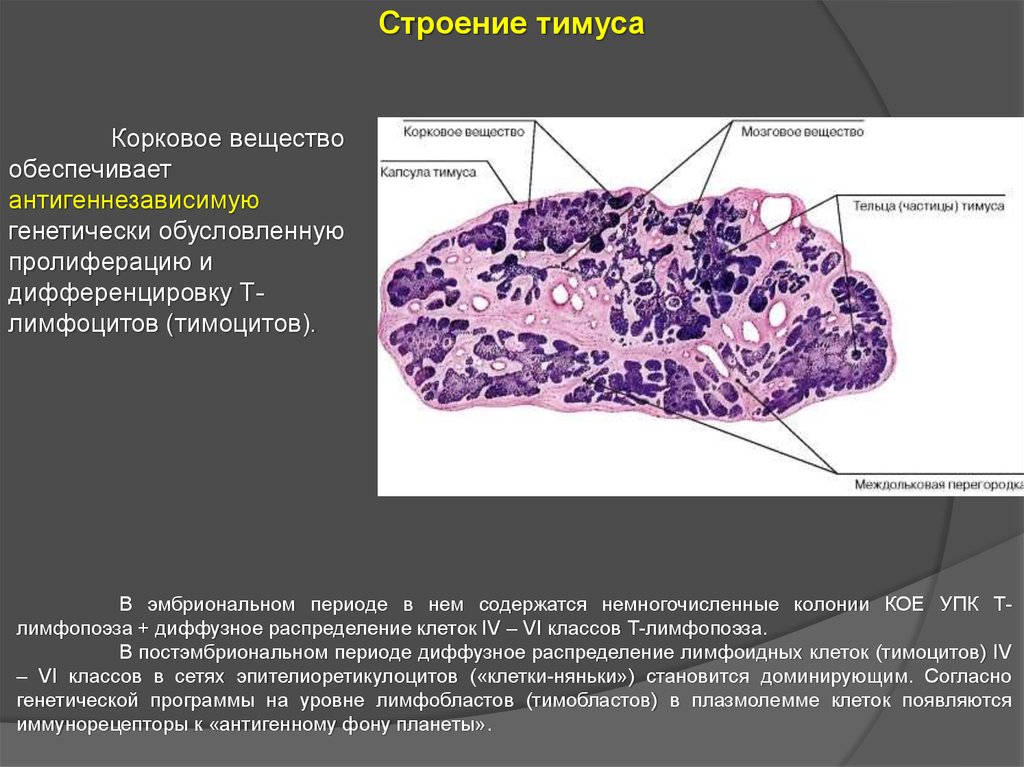
23.
Строение тимусаПаренхима представлена
дольками, отделенными друг от
друга
тонкими
прослойками
соединительной
ткани
с
кровеносными сосудами и нервными
волокнами. Структурную основу
долек
составляют
эпителиоретикулоциты
–
отростчатые
клетки,
которые
соединяясь
друг
с
другом
формируют
многомерную
сеть
(синцитий).
1 — корковое вещество; 2 — мозговое вещество; 3 —
капсула; 4 — соединительнотканная перегородки (септа); 5
— эпителиорстикулоцкт на границе септы; 6 —
предшественники Т- лимфоцитов; 7 — макрофаг; 8 —
эпитслиорстикулоиит коры; 9 — Т-лимфоцит; 10 — гематотимусный
барьер:
а
—
эндотелий;
б
—
эпителиоретикулоциты; 11 — слоистое тельце; 12 —
эпителиоретикулоиит мозгового вещества (по Вайсу с
изменениями).
24.
Строение тимусаВ этой сети находятся и
развиваются клетки лимфоидного
ряда, которые часто называются
тимоцитами.
В каждой дольке на ее
периферии
имеется
темное
корковое вещество и в центре светлое мозговое вещество. Они
функционально независимы друг от
друга - имеют различные пути
внутриорганного
кровоснабжения,
выполняют разные функции в
системе Т-лимфоиммунопоэза.
1 — корковое вещество; 2 — мозговое вещество; 3 — капсула; 4
— соединительнотканная перегородки (септа); 5 —
эпителиорстикулоцкт на границе септы; 6 — предшественники Тлимфоцитов; 7 — макрофаг; 8 — эпитслиорстикулоиит коры; 9 —
Т-лимфоцит; 10 — гемато- тимусный барьер: а — эндотелий; б —
эпителиоретикулоциты; 11 — слоистое тельце; 12 —
эпителиоретикулоиит мозгового вещества (по Вайсу с
изменениями).
25.
Строение тимусаКорковое вещество
обеспечивает
антигеннезависимую
генетически обусловленную
пролиферацию и
дифференцировку Тлимфоцитов (тимоцитов).
В эмбриональном периоде в нем содержатся немногочисленные колонии КОЕ УПК Тлимфопоэза + диффузное распределение клеток IV – VI классов Т-лимфопоэза.
В постэмбриональном периоде диффузное распределение лимфоидных клеток (тимоцитов) IV
– VI классов в сетях эпителиоретикулоцитов («клетки-няньки») становится доминирующим. Согласно
генетической программы на уровне лимфобластов (тимобластов) в плазмолемме клеток появляются
иммунорецепторы к «антигенному фону планеты».
26.
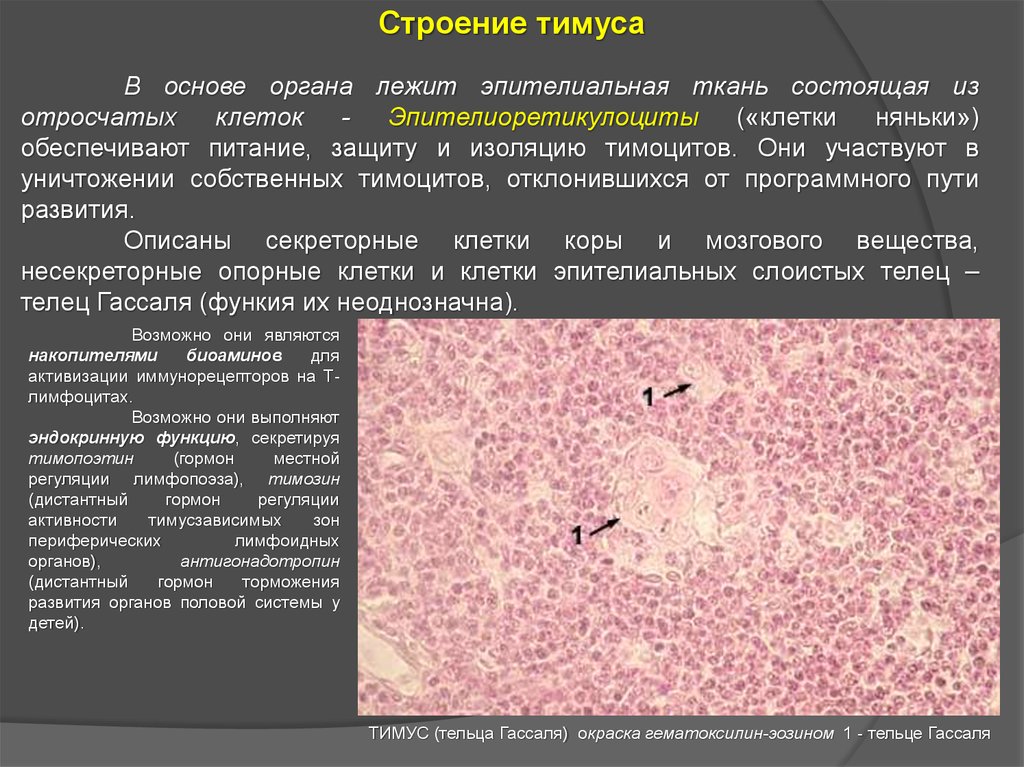
Строение тимусаВ основе органа лежит эпителиальная ткань состоящая из
отросчатых клеток - Эпителиоретикулоциты («клетки няньки»)
обеспечивают питание, защиту и изоляцию тимоцитов. Они участвуют в
уничтожении собственных тимоцитов, отклонившихся от программного пути
развития.
Описаны секреторные клетки коры и мозгового вещества,
несекреторные опорные клетки и клетки эпителиальных слоистых телец –
телец Гассаля (функия их неоднозначна).
Возможно они являются
накопителями
биоаминов
для
активизации иммунорецепторов на Тлимфоцитах.
Возможно они выполняют
эндокринную функцию, секретируя
тимопоэтин
(гормон
местной
регуляции лимфопоэза), тимозин
(дистантный
гормон
регуляции
активности
тимусзависимых
зон
периферических
лимфоидных
органов),
антигонадотропин
(дистантный
гормон
торможения
развития органов половой системы у
детей).
ТИМУС (тельца Гассаля) окраска гематоксилин-эозином 1 - тельце Гассаля
27.
Строение тимусаКорковое вещество (cortex) —
периферическая часть долек содержит Тлимфоциты, которые густо заполняют
просветы сетевидного
эпителиального
остова. В подкапсулярной зоне коркового
вещества находятся крупные лимфоидные
клетки — лимфобласты — предшественники
Т-лимфоцитов, мигрировавшие сюда из
красного костного мозга (рис.214). Они под
влиянием
тимозина,
выделяемого
эпителиаретикулоццтами, пролиферируют.
Новые генерации лимфоцитов появляются в
тимусе каждые 6—9 ч.
ТИМУС (долька) краска гематоксилин-эозином 1 - корковое вещество,
2 - мозговое вещество, 3 - тельце Гассаля, 4 - междольковая
соединительная ткань (септы)
В корковом веществе долек имеет структурный комплекс, называемый
гемато-тимусным барьером. Его состав: стенка гемокапилляра, перикапиллярное
пространство, эпителиретикулооциты («клетки-няньки» ).
Основная функция гемато-тимусного барьера – обеспечение антишгеннезависимой
пролиферации и дифференцировки Т-лимфоцитов.
До 90-95% процентов лимфоцитов – тимоцитов, образовавшихся в
корковом веществе не проходят цензорного отбора и погибает в тимусе. Это
преимущественно аутоагрессивные клетки, с иммунорецепторами к собственным
клеткам и тканям.
28.
Строение тимусаМозговое вещество
Содержит
диффузно
расположеные
рециркулированные
Т-лимфоциты,
отростчатые
макрофаги
–
антигенпредставляющие клетки (АПК).
Здесь
происходит
Тбластрансформация - рециркулировавшие Тлимфоцитов
в
Т-иммунобласт
с
их
последующей
антигензависимой
пролиферацией и дифференцировкой. В
результате
чего
образуется
популяция
комплементарных Т-лимфоцитов - эффекторов
(Т-иммуноцитов киллеров).
Через кровоток Т-иммуноцитов киллеры
выходят в ткани, где участвуют в реакциях
клеточного («антимутантного») иммунитета
Они уничтожают клеточных мутантов –
носителей комплементарных им антигенов с
помощью
цитотоксического
эффекта
(«поцелуй смерти»).
Эпителиорстикулоиит мозгового вещества вилочкоиой железы.
Электронная микрофотография, х 18 000 (препарат Л.П.Бобовой).
1 — ядро; 2 — вакуоли; 3 — лизосомы; 4 — митохондрии; 5 —
лимфоцит, инвагинирошшный в эпителиоретикулоцит.
29.
СелезенкаСелезенка - непарный орган брюшной полости.
Кроме антигензависимого
лимфоиммуномоэзапоэза
селезенка выполняет еще целый
ряд сопутствующих функций.
Одной из этих функций
является
элиминирующая
(разрушение и реутилизация
старых
эритроцитов
и
тромбоцитов с последующим
выделением
железа
для
эритроцитопоэза
в
ККМ.
Селезенку поэтому называют
«кладбище
эритроцитов
и
тромбоцитов»).
30.
Развитие.Эмбриональный период
Процессы
5-я неделя
Закладка селезенки как органа в толще мезенхимы дорсальной брыжейки
7-8 недели
В селезенки появляются макрофаги
12-я неделя
Пооявляются В-лимфоциты с иммуноглобулиновыми рецепторами
3-й месяц
В сосудистом русле появляются широкие венозные синусы разделяющие орган на
островки. Вокруг артерии начинает формироваться Т-зона
5-й месяц
Процессы миелопоэза достигают максимального развития. Формируется В-клеточная
зона.
6-й месяц
Становится морфологически различима красная пульпа
Селезенка плода человека, 24 недели.
Гематоксилин – эозин. х 200
Селезенка плода человека, 27 недель
Селезенка плода человека, 39 недель
31.
Селезенка — паренхиматозный овальной формы темно-красный орган,расположенный между желудком, печенью, почкой. Покрыт фиброзной капсулой,
содержащей
гладкие миоциты. Имеет диафрагмальную и висцеральную
поверхности. Верхний и нижний края. Переднюю и заднюю поверхности.
Висцеральная поверхность селезенки прилежит к желудку, почке и петле
кишечника.
32.
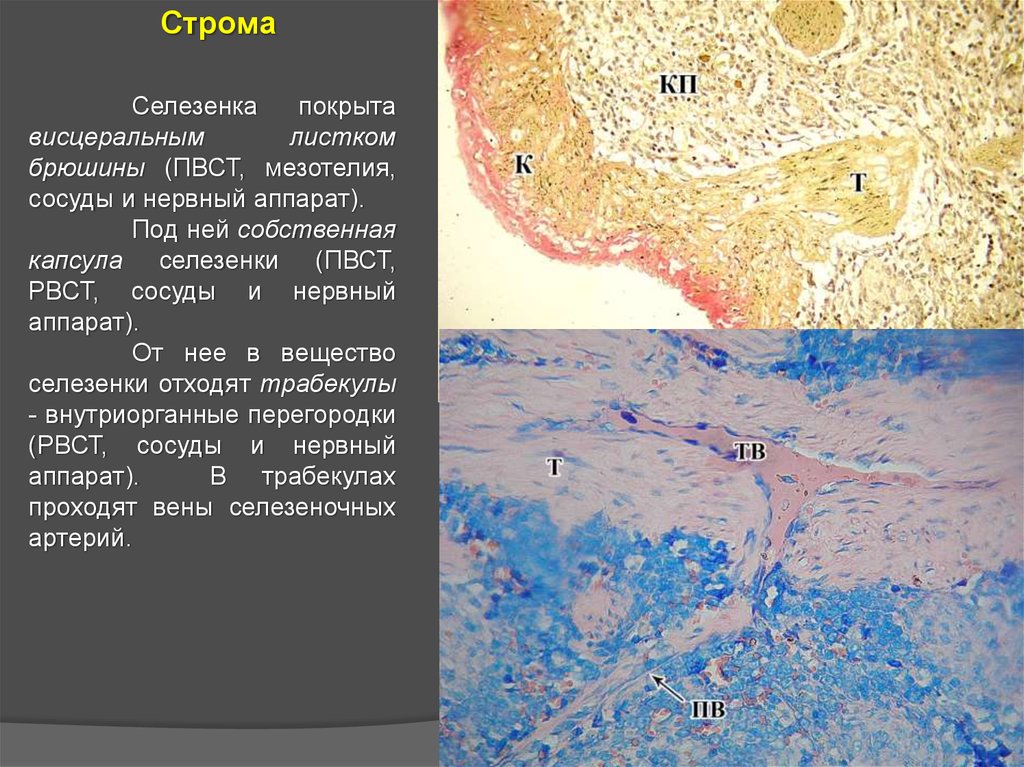
СтромаСелезенка
покрыта
висцеральным
листком
брюшины (ПВСТ, мезотелия,
сосуды и нервный аппарат).
Под ней собственная
капсула селезенки (ПВСТ,
РВСТ, сосуды и нервный
аппарат).
От нее в вещество
селезенки отходят трабекулы
- внутриорганные перегородки
(РВСТ, сосуды и нервный
аппарат).
В трабекулах
проходят вены селезеночных
артерий.
33.
Белая пульпаЭто совокупность структурных
комплексов лимфоидной ткани:
●лимфоидных
селезеночных
фолликулов (узелков) – 75%;
●периартериальных лимфоидных
влагалищ – 20%
●диффузной лимфоидной ткани
– 5%
Периартериальные зоны
фолликулов
(см.выше)
и
периартериальные лимфоидные
влагалища представляют собой
тимусзависимые зоны. В них идут
начальные
процессы
антигензависимого
Тлимфоиммунопоэза.
34.
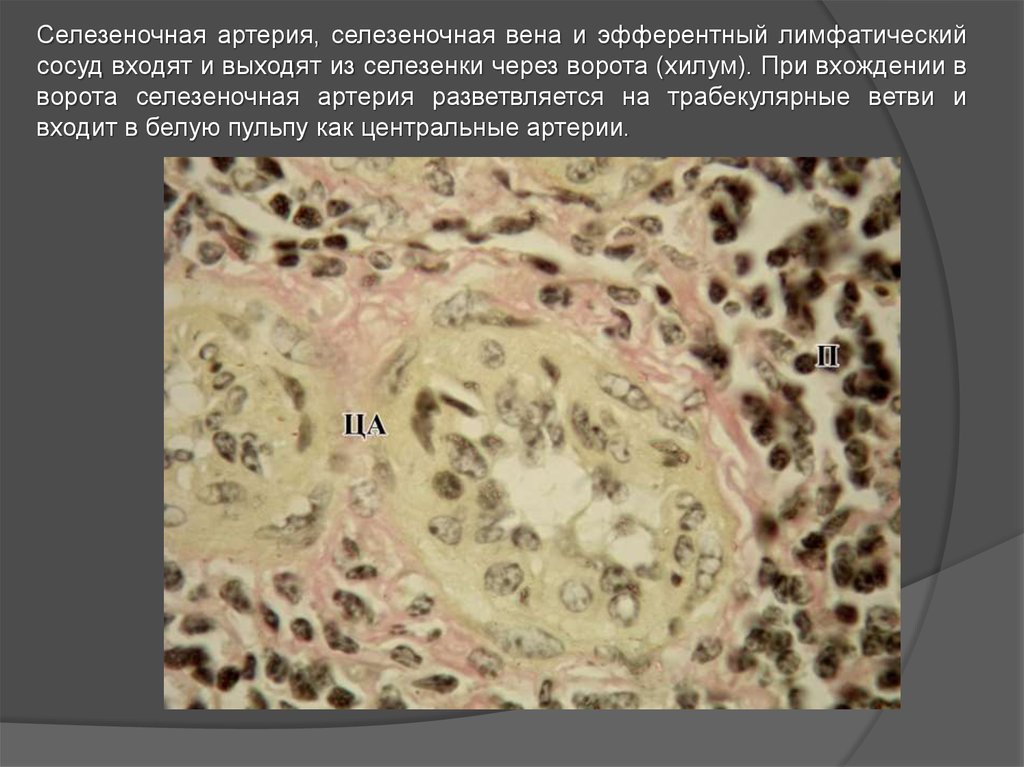
Селезеночная артерия, селезеночная вена и эфферентный лимфатическийсосуд входят и выходят из селезенки через ворота (хилум). При вхождении в
ворота селезеночная артерия разветвляется на трабекулярные ветви и
входит в белую пульпу как центральные артерии.
35.
36.
37.
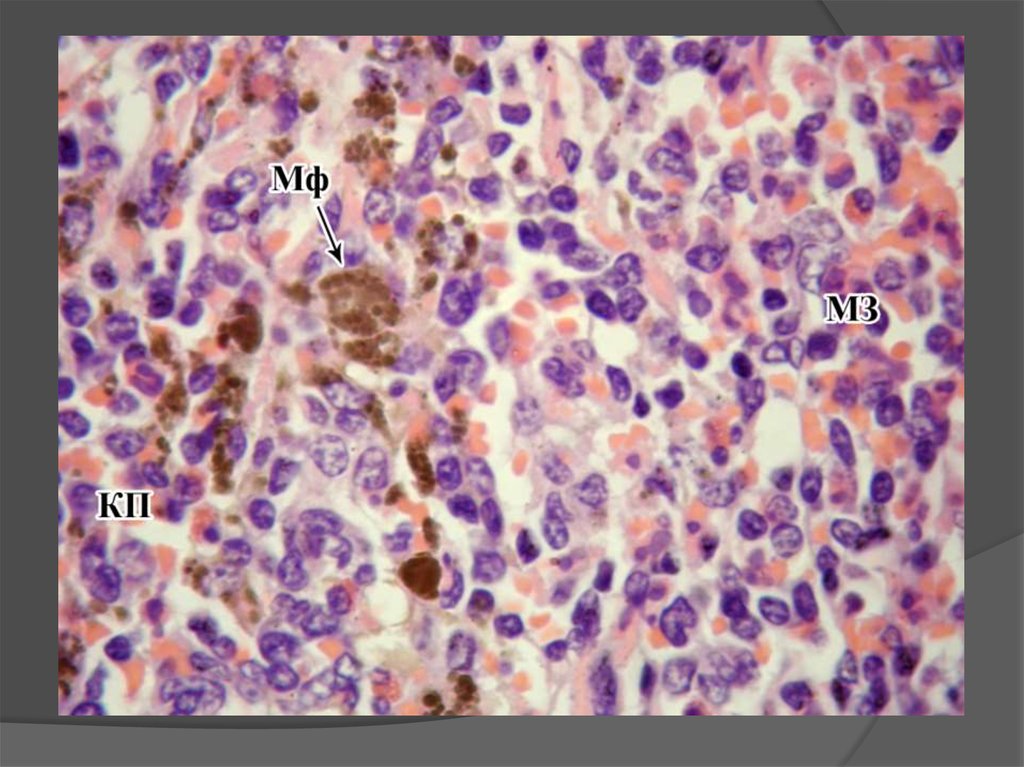
Красная пульпаЭто
структурный
комплекс,
состоящий
из
ретикулярной
ткани
и
скоплений в ней стареющих
эритроцитов и тромбоцитов
вокруг синусоидных порозных
гемокапилляров.
Эти
скопления
называются
пульпарными
тяжами.
В
их
составе
обязательно
присутствуют
макрофаги, которые разрушают
(элиминируют)
стареющие
эритроциты и тромбоциты, а
также транспортируют железо
расщепленного ими гемоглобина
в красный костный мозг.
38.
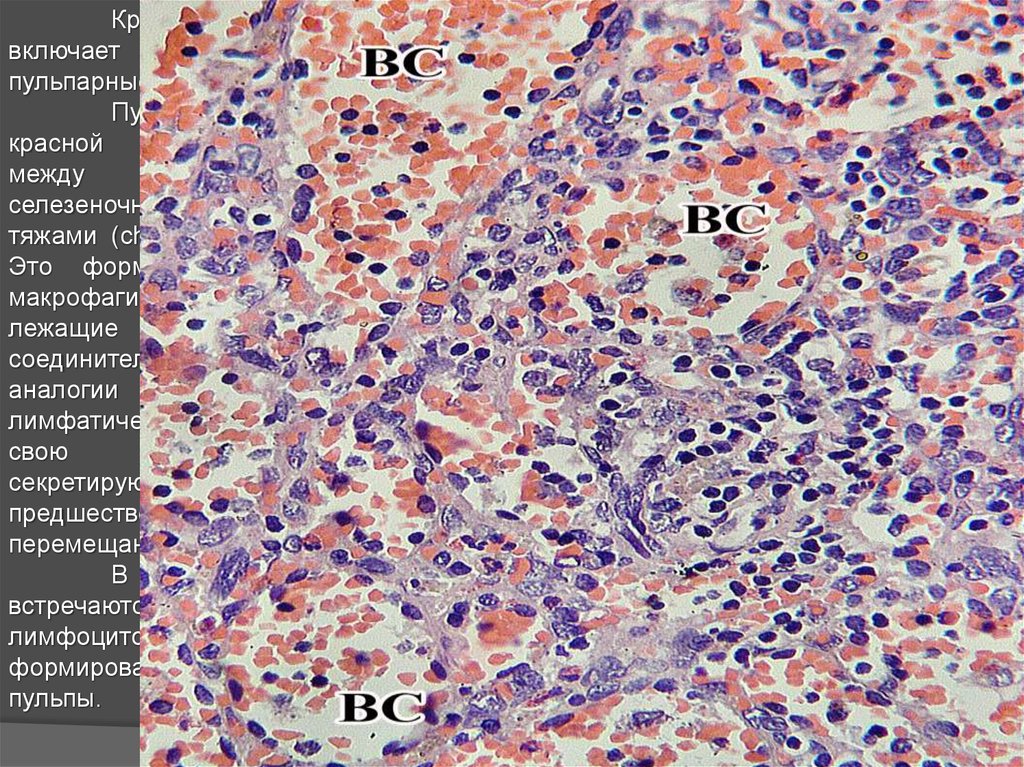
Красная пульпа селезенкивключает
венозные
синусы
и
пульпарные тяжи.
Пульпарные
тяжи.
Часть
красной
пульпы,
расположенная
между
синусами,
называется
селезеночными, или пульпарными,
тяжами (chordae splenicae) Бильрота.
Это форменные элементы крови,
макрофаги, плазматические клетки
лежащие в петлях ретикулярной
соединительной ткани. Здесь по
аналогии
с
мозговыми
тяжами
лимфатических узлов заканчивают
свою
дифференцировку
и
секретируют антитела плазмоциты,
предшественники
которых
перемещаются сюда из белой пульпы.
В
пульпарных
тяжах
встречаются скопления В- и Тлимфоцитов,
которые
могут
формировать новые узелки белой
пульпы.
39.
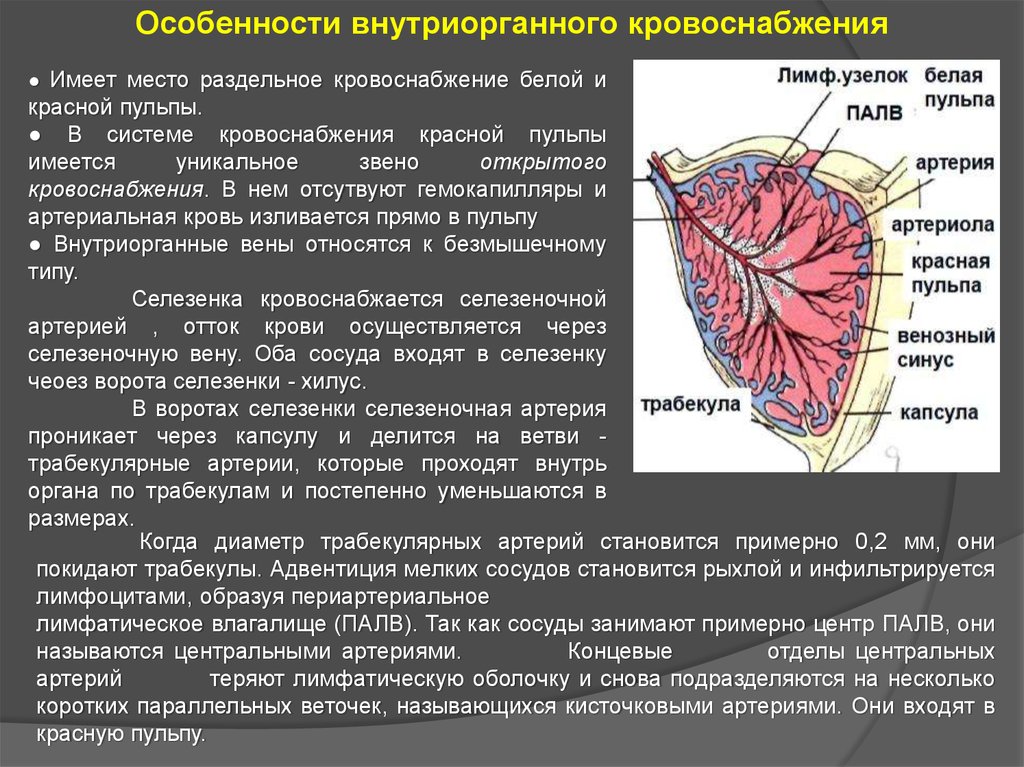
Особенности внутриорганного кровоснабжения● Имеет место раздельное кровоснабжение белой и
красной пульпы.
● В системе кровоснабжения красной пульпы
имеется
уникальное
звено
открытого
кровоснабжения. В нем отсутвуют гемокапилляры и
артериальная кровь изливается прямо в пульпу
● Внутриорганные вены относятся к безмышечному
типу.
Селезенка кровоснабжается селезеночной
артерией , отток крови осуществляется через
селезеночную вену. Оба сосуда входят в селезенку
чеоез ворота селезенки - хилус.
В воротах селезенки селезеночная артерия
проникает через капсулу и делится на ветви трабекулярные артерии, которые проходят внутрь
органа по трабекулам и постепенно уменьшаются в
размерах.
Когда диаметр трабекулярных артерий становится примерно 0,2 мм, они
покидают трабекулы. Адвентиция мелких сосудов становится рыхлой и инфильтрируется
лимфоцитами, образуя периартериальное
лимфатическое влагалище (ПАЛВ). Так как сосуды занимают примерно центр ПАЛВ, они
называются центральными артериями.
Концевые
отделы центральных
артерий
теряют лимфатическую оболочку и снова подразделяются на несколько
коротких параллельных веточек, называющихся кисточковыми артериями. Они входят в
красную пульпу.
40.
Типы кровообращения в селезенке (открытый и закрытый)- Кровь фильтруется в процессе прохождения ее через паренхиму
селезенки (селезеночные шнуры) и затем кровь поступает в синусоиды
- открытый тип циркуляции - основной путь циркуляции крови в
селезенке человека .
Закрытый тип кровообращения составляет значительно меньшую
часть циркуляции. Кровь из премаргинальных синусов проходит через
паренхиму селезенки и поступает вместо синусоид в систему
селезеночных вен. Этот тип кровообращения быстрый, т. к. через него
кровь проходит без фильтрации.
41.
Возрастные изменения.В старческом возрасте в селезенке происходит атрофия белой и
красной пульпы, вследствие чего ее трабекулярный
аппарат
вырисовывается более четко. Количество лимфатических узелков в
селезенке и размеры их центров постепенно уменьшаются. Ретикулярные
волокна белой и красной пульпы грубеют и становятся более извилистыми.
У лиц старческого возраста наблюдаются узловатые утолщения волокон.
Количество макрофагов и лимфоцитов в пульпе уменьшается, а число
зернистых лейкоцитов и тучных клеток возрастает. У детей и лиц
старческого
возраста
в
селезенке
обнаруживаются
гигантские
многоядерные клетки — мегакариоциты. Количество железосодержащего
пигмента, отражающее процесс гибели эритроцитов, с возрастом в пульпе
увеличивается, но располагается он главным образом внеклеточно.
Регенерация.
Физиологическое обновление лимфоидных и стромальных клеток
происходит в пределах самостоятельных стволовых дифферонов.
Экспериментальные исследования на животных показали возможность
восстановления селезенки после удаления 80—90 % ее объема
(репаративная регенерация). Однако полного восстановления формы и
размеров органа при этом, как правило, не наблюдается.
42.
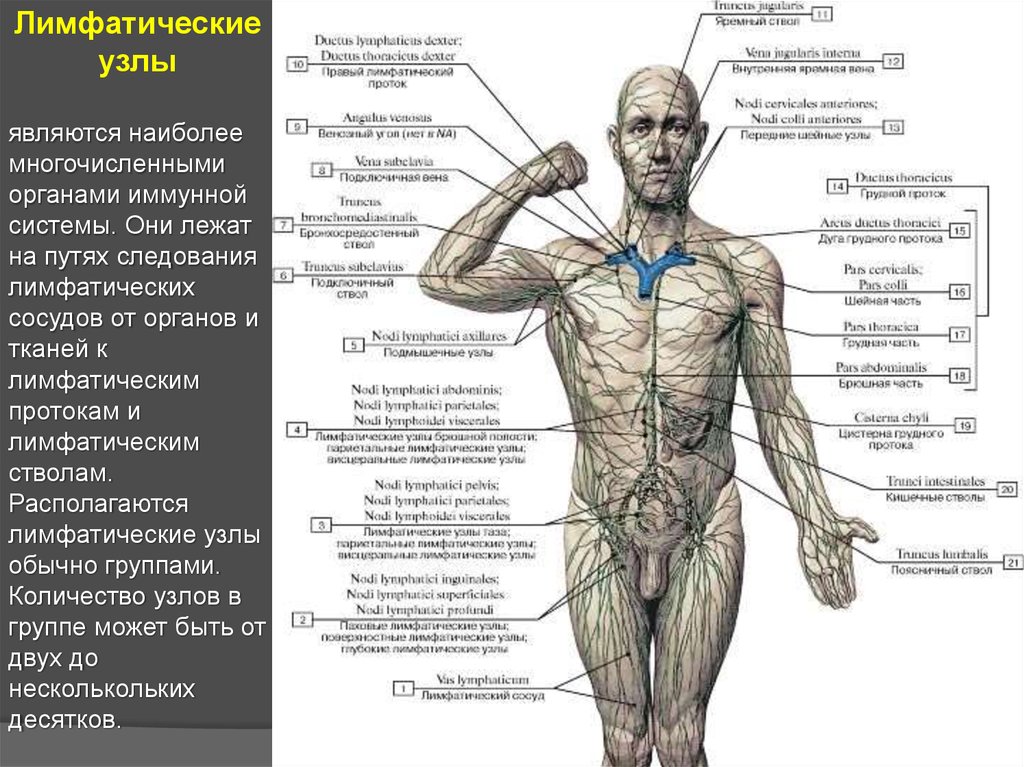
Лимфатическиеузлы
являются наиболее
многочисленными
органами иммунной
системы. Они лежат
на путях следования
лимфатических
сосудов от органов и
тканей к
лимфатическим
протокам и
лимфатическим
стволам.
Располагаются
лимфатические узлы
обычно группами.
Количество узлов в
группе может быть от
двух до
несколькольких
десятков.
43.
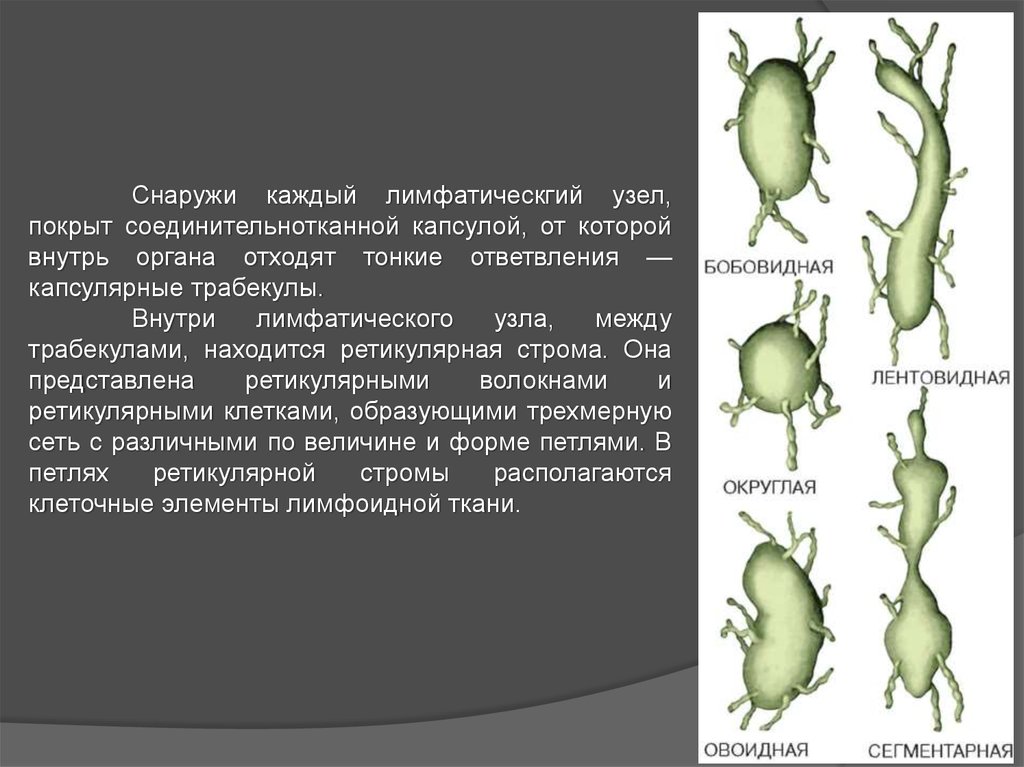
Снаружи каждый лимфатическгий узел,покрыт соединительнотканной капсулой, от которой
внутрь органа отходят тонкие ответвления —
капсулярные трабекулы.
Внутри
лимфатического
узла,
между
трабекулами, находится ретикулярная строма. Она
представлена
ретикулярными
волокнами
и
ретикулярными клетками, образующими трехмерную
сеть с различными по величине и форме петлями. В
петлях
ретикулярной
стромы
располагаются
клеточные элементы лимфоидной ткани.
44.
В том месте, где из лимфатического узла выходят выносящиелимфатические сосуды, узел имеет небольшое вдавление — ворота. В области
ворот капсула довольно сильно утолщается, образуя воротное (хиларное)
утолщение, более или менее глубоко вдающееся внутрь узла. От воротного
утолщения в паренхиму лимфатического узла отходят воротные трабекулы.
Наиболее длинные из них соединяются с капсулярными трабекулами. у
лимфатических узлов, к которым лимфа течет от конечностей (паховые,
подмышечные) и которые называют также соматическими, чаще встречаются
одни ворота, у висцеральных (брыжеечные, трахеобронхиальные) — до 3-4
ворот. Через ворота в лимфатический узел входят артерии, нервы, выходят вены
и выносящие лимфатические сосуды.
45.
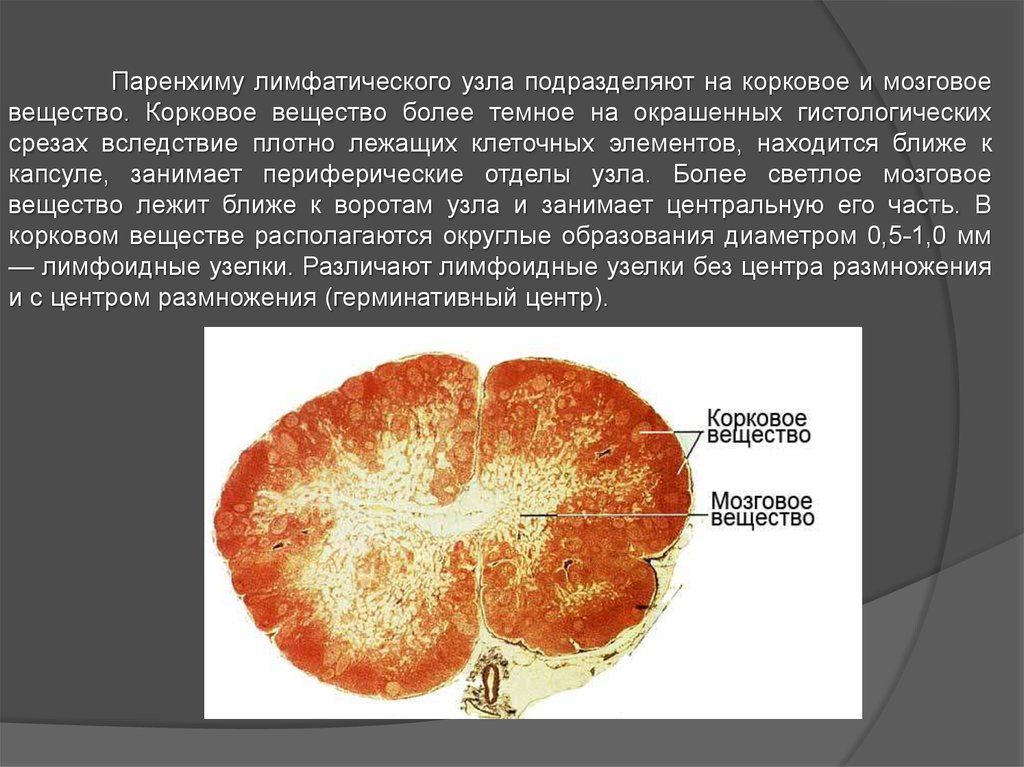
Паренхиму лимфатического узла подразделяют на корковое и мозговоевещество. Корковое вещество более темное на окрашенных гистологических
срезах вследствие плотно лежащих клеточных элементов, находится ближе к
капсуле, занимает периферические отделы узла. Более светлое мозговое
вещество лежит ближе к воротам узла и занимает центральную его часть. В
корковом веществе располагаются округлые образования диаметром 0,5-1,0 мм
— лимфоидные узелки. Различают лимфоидные узелки без центра размножения
и с центром размножения (герминативный центр).
46.
Вокруглимфоидных
узелков локализуется диффузная
лимфоидная ткань. В ней выделяют
корковое плато, которое включает
участки лимфоидной ткани между
узелками - межузелковую зону. В
состав коркового плато входит также
ткань, находящаяся кнаружи от
лимфоидных узелков, между ними и
капсулой.
Внутри
от
узелков,
непосредственно на границе с
мозговым веществом, выделяется
полоска
лимфоидной
ткани,
получившая
название
околокоркового
вещества,
тимусзависимой (паракортикальной)
зоны,
содержащей
преимущественно Т-лимфоциты. В
этой зоне находятся выстланные
кубической формы эндотелием посткапиллярные венулы, через стенки
которых лимфоциты мигрируют в
кровеносное русло.
47.
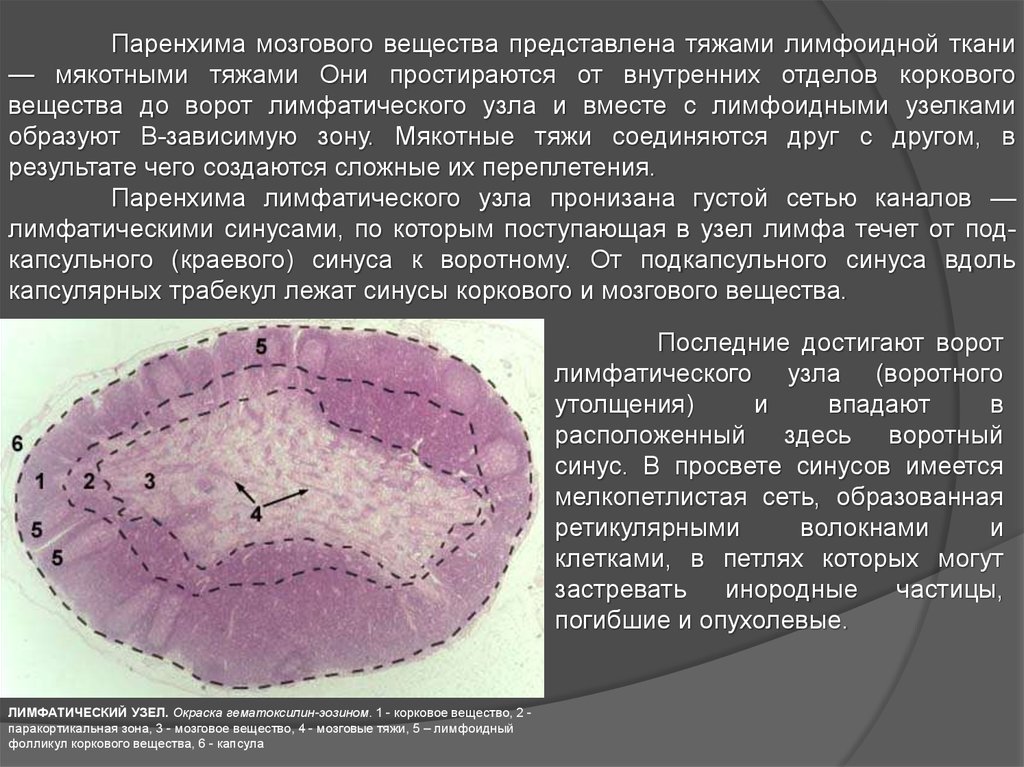
Паренхима мозгового вещества представлена тяжами лимфоидной ткани— мякотными тяжами Они простираются от внутренних отделов коркового
вещества до ворот лимфатического узла и вместе с лимфоидными узелками
образуют В-зависимую зону. Мякотные тяжи соединяются друг с другом, в
результате чего создаются сложные их переплетения.
Паренхима лимфатического узла пронизана густой сетью каналов —
лимфатическими синусами, по которым поступающая в узел лимфа течет от подкапсульного (краевого) синуса к воротному. От подкапсульного синуса вдоль
капсулярных трабекул лежат синусы коркового и мозгового вещества.
Последние достигают ворот
лимфатического узла (воротного
утолщения)
и
впадают
в
расположенный здесь воротный
синус. В просвете синусов имеется
мелкопетлистая сеть, образованная
ретикулярными
волокнами
и
клетками, в петлях которых могут
застревать
инородные
частицы,
погибшие и опухолевые.
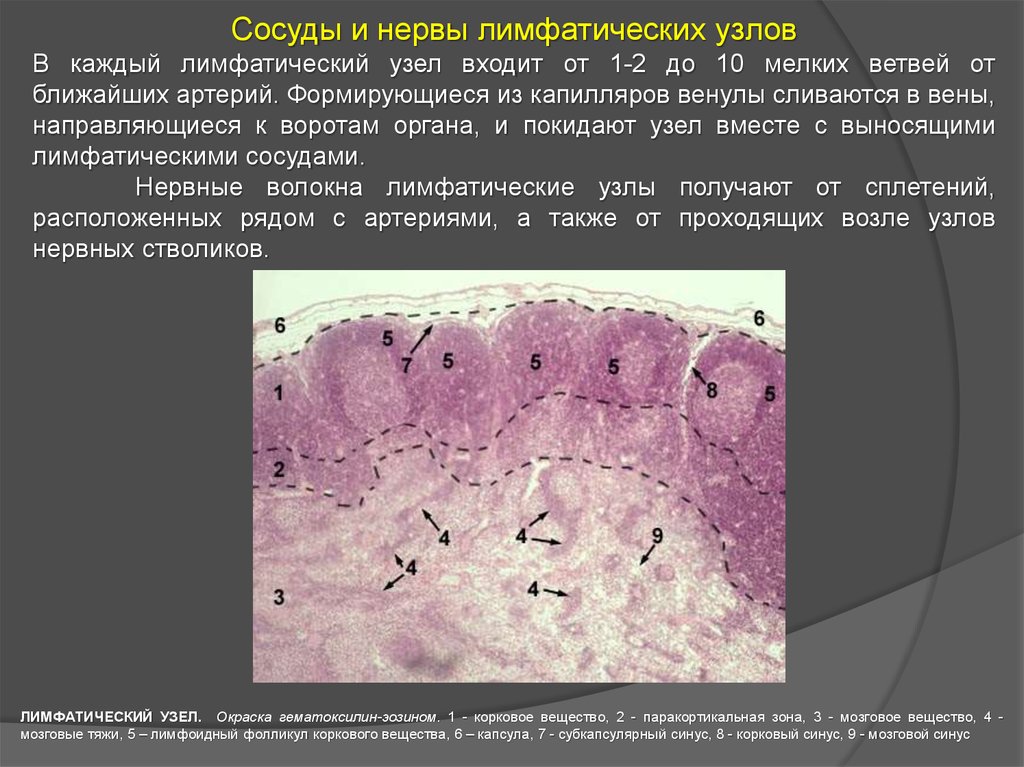
ЛИМФАТИЧЕСКИЙ УЗЕЛ. Окраска гематоксилин-эозином. 1 - корковое вещество, 2 паракортикальная зона, 3 - мозговое вещество, 4 - мозговые тяжи, 5 – лимфоидный
фолликул коркового вещества, 6 - капсула
48.
Сосуды и нервы лимфатических узловВ каждый лимфатический узел входит от 1-2 до 10 мелких ветвей от
ближайших артерий. Формирующиеся из капилляров венулы сливаются в вены,
направляющиеся к воротам органа, и покидают узел вместе с выносящими
лимфатическими сосудами.
Нервные волокна лимфатические узлы получают от сплетений,
расположенных рядом с артериями, а также от проходящих возле узлов
нервных стволиков.
ЛИМФАТИЧЕСКИЙ УЗЕЛ. Окраска гематоксилин-эозином. 1 - корковое вещество, 2 - паракортикальная зона, 3 - мозговое вещество, 4 мозговые тяжи, 5 – лимфоидный фолликул коркового вещества, 6 – капсула, 7 - субкапсулярный синус, 8 - корковый синус, 9 - мозговой синус
49.
Развитие.Лимфатические узлы развиваются из мезенхимы возле
формирующихся сплетений кровеносных и лимфатических сосудов
начиная с 5-6-й недели жизни эмбриона. Закладки лимфатических узлов
в различных областях тела человека образуются в различные периоды
вплоть до рождения и даже после него.
В процессе развития узла клетки лимфоидного ряда
впячиваются в просвет при- лежащего лимфатического сосуда. Просвет
лимфатического сосуда в дальнейшем превращается в подкапсульный
(краевой) синус. Промежуточные синусы развиваются на основе
разветвленного лимфатического сплетения, между сосудами которого
врастают тяжи эмбриональной соединительной ткани. Сюда вселяются
клетки лимфоидного ряда. Начиная с 19-й недели, в отдельных
лимфатических узлах можно видеть намечающуюся границу между
корковым и мозговым веществом. лимфоидные узелки в лимфатических
узлах начинают формироваться уже во внутриутробном периоде. Центры
размножения в лимфоидных узелках появляются незадолго до рождения
и вскоре после него. Основные возрастные формообразовательные
процессы в лимфатических узлах заканчиваются к 10-12 годам.
50.
Возрастные изменения иволютивного плана (уменьшениеколичества
лимфоидной
ткани,
разрастание
жировой)
в
лимфатических узлах наблюдаются уже в юношеском возрасте.
Разрастается соединительная ткань в строме и паренхиме узлов,
появляются группы жировых клеток. Одновременно с этим
уменьшается количество лимфатических узлов в регионарных
группах. Многие лимфатические узлы небольших размеров
полностью замещаются соединительной тканью и перестают
существовать как органы иммунной системы. Рядом лежащие
лимфатические узлы, чаще средних размеров, срастаются друг с
другом и образуют более крупные узлы сегментарной или лентовидной формы.
51.
Гемолимфатические узлы(nodus lymphaticus haemalis), синусы которых
содержат кровь. У человека такие узлы
бывают редко. Обычно они располагаются в
околопочечной клетчатке вдоль почечных
артерий или по ходу брюшной аорты, реже —
в заднем средостении. Снаружи они покрыты
соединительнотканной капсулой, нередко
содержащей пучки гладких мышечных клеток.
Корковое вещество меньшего объема,
лимфатических узелков немного; мозговые
тяжи тоньше и малочисленнее. Синусы
гемолимфатических
узлов,
особенно
мозговые, бывают относительно широкими.
Вырабатывают форменные элементы крови
не только лимфоидного, но и миелоидного
ряда.
Строение гемолимфатического узла (схема по В. А. Флоре неону). I — корковое вещество; II
— mojcodoc вещество. 1 — приносящий лимфатический сосуд; 2 — капсула узла; 3 —
красной синус: 4 — ретикулярные клетки в корковом вешестве; 5 — лимфобласт; 6 —
макрофаги; 7 — миелоцит; 8 — ретикулярная клетка синуса; 9 — эритроциты в синусе; 10 —
трабекула; 11 — артерия; 12 — вена; 13 — выноенщий лимфатический сосуд; 14 — ворота
узла; 15 — макрофаги, поглощающие эритроциты; 16 — плазматические клетки; 17 —
мегакариоиит; 18 — межфолликулярный синус; 19 — митотическос деление лимфобластов
и лимфоцитов; 20 — малые лимфоциты; 21 — трабекулы; 22 — кровеносные капилляры.



































 medicine
medicine








