Similar presentations:
Острое инфекционно-воспалительное заболевание легких, пневмония
1. ГОСУДАРСТВЕННОЕ федеральное ОБРАЗОВАТЕЛЬНОЕ УЧРЕЖДЕНИЕ ВЫСШЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ «СЕВЕРО- ОСЕТИНСКАЯ ГОСУДАРСТВЕННАЯ МЕДИ
2.
Пневмония–
острое
инфекционно
воспалительное
заболевание
легких
с
вовлечением
всех
структурных
элементов
легочной ткани с обязательным поражением
альвеол и развитием в них восстановительной
экссудации. Пневмония занимает 4 место среди
причин смерти после сердечно-сосудистых
заболеваний, злокачественных новообразований,
травм и отравлений.
За последние 30 лет летальность от
пневмоний выросла от 1 до 9%, а из тяжелых
осложнений пневмоний в реанимационных
отделениях летальность достигает 40-50%.
3.
ВОЗ предложила в 1993г. рабочую группировку пневмоний,основанную
на
клиникопатологическом
и
эпидемиологическом принципах:
I Внебольничная пневмония
II Внутрибольничная (госпитальная, нозокомиальная)
пневмония
III Пневмония при иммунодефицитных состояниях
IV Атипично-протекающая пневмония
Для каждой из названных форм пневмоний существует
свой наиболее часто встречающийся спектр инфекционных
возбудителей.
4. Этиология
Привнебольничных
пневмониях
наиболее
возбудителями являются:
- Streptococcus pneumoniae
- Mycoplasma pneumoniae
- Haemophilus influenzae
- Influenza virus
- Chlamidia pneumoniae
- Legionella spp.
Staphylococcus aureus – редко
- Грамотрицательная флора – редко
- В 20-30% этиология пневмоний не устанавливается
частыми
5.
При госпитальных пневмониях наиболее частыми возбудителямиявляются:
Грамположительная флора:
Staphylococcus aureus
Streptococcus pneumoniae
Грамотрицательная флора:
Pseudomonas aeruginoza
Klebsiella pneumoniae
О Echerichia coli
Proteus mirabilis
Legionella pneumophila
Hemophilus influenzae
Анаэробы
Вирусы
Aspergillus, Candida
Pneumocystis carini
6. Факторы, предрасполагающие к развитию пневмонии
- курение- употребление алкоголя (принятый внутрь алкоголь
выделяется
дыхательной
системой,
оказывает
повреждающее влияние на слизистую оболочку бронхов)
- сердечная недостаточность, застой крови в малом круге
кровообращения
- хронические обструктивные заболевания бронхов
- воздействия на дыхательную систему агрессивно экологических и профессионально - производственных
факторов
- хроническая инфекция верхних дыхательных путей
- врожденные дефекты бронхо - пульмональной системы
- иммунодефицитные состояния
- тяжелые истощающие заболевания
- оперативные вмешательства
- длительный постельный режим
- пожилой и старческий возраст
7. Классификация острой пневмонии по В.П. Сильвестрову (1987г.):
I По этиологииII По клинико-фармакологическим признакам:
1. Паренхиматозная:
а). долевая (крупозная)
б). очаговая (бронхопневмония)
III По локализации и протяженности:
1. Односторонняя (право- или левосторонняя):
а). тотальная
б). долевая
в). сегментарная
г). субдольковая
д). центральная (прикорневая)
2. Двусторонняя (с указанием протяженности)
8.
IV По тяжести:а). легкое или абортивное течение
б). средней тяжести
в). тяжелая
V По течению:
а). острая
б). затяжная
VI По наличию осложнений внешнего дыхания и
кровообращения:
1. без осложнений:
2. с функциональными нарушениями (их
характеристика, выраженность)
VII По наличию осложнений:
1. неосложненная
2. осложненная (указать осложнения)
9. Диагностика
Длядиагностики
пневмонии
как
самостоятельной
нозологической
формы
используют
данные
анамнеза,
физикального, рентгенологического и лабораторного исследования
больного (обязательно повреждение альвеол).
Выделяют легочные и внелегочные проявления пневмонии.
Легочные проявления.
Эта группа симптомов отражает наличие воспалительной
инфильтрации в легочной паренхиме.
Кашель является характерным признаком пневмонии. Как
правило, он в начале сухой, просто покашливание. На вторые сутки
появляется кашель с трудноотделяемой мокротой слизисто–
гнойного характера. У долевой пневмококковой пневмонии
мокрота «ржавая» - эритроциты.
Боли в грудной клетке – наиболее характерны для крупозной
пневмонии. Боль появляется внезапно, она достаточно интенсивна
и усиливается при кашле.
10.
Одышка. Выраженность одышки зависит от протяженностипневмонии. ЧДД - 30-40 в мин, лицо бледное, осунувшееся.
Возможна дыхательная недостаточность, цианоз. Физикальные
изменения:
На стороне воспаления – притупление легочного звука
(укорочение).
Следующим характерным признаком является крепитация,
выслушивается над очагом воспаления. Она обусловлена
разлипанием стенок альвеол во время вдоха. Она прослушивается в
начале и в конце заболевания.
11.
Мелкопузырчатые хрипы над очагом поражения –очаговая или бронхопневмония.
Изменения везикулярного дыхания, оно исчезает или
ослабевает над очагом поражения.
На 2-4 день значительное уплотнение легочной ткани:
определяется бронхофония.
При вовлечении плевры – шум трения плевры, как на
вдохе, так и на выдохе.
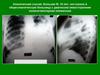
Рентгенография
и
рентгеноскопия
являются
важнейшими методами в диагностике пневмоний.
Рентгенологическими
признаками
воспаления
легочной ткани:
- в начальной стадии обнаруживается усиление
легочного рисунка
- в стадии уплотнения – интенсивное затемнение –
участки инфильтрации легочной ткани.
12.
Внелегочные проявления пневмонии:Лихорадка, озноб. Долевая (крупозная) пневмония начинается
остро, внезапно, появляется интенсивная боль в грудной клетке,
озноб, t-39С. Очаговая пневмония – постепенное развитие.
Интоксикация. Этот синдром проявляется общей слабостью,
снижением работоспособности, потерей аппетита,- вплоть до
потери сознания, бреда.
Лабораторный
синдром
воспаления
неспецифичен,
выраженность его зависит от обширности поражения легочной
ткани. Характеристика: лейкоцитоз, сдвиг лейкоцитарной
формулы влево, токсическая зернистость нейтрофилов,
лимфопения, увеличение СОЭ.
Биохимические изменения: альфа- и гаммаглобулинемия,
увеличение сиаловых кислот, серомукоида, фибрина, ЛДГособенно ЛДГ3, появляется С-реактивный белок.
13. Осложнения пневмонии легочные и внелегочные:
Легочные:- плеврит,
- абсцесс,
- гангрена легких,
- острая дыхательная недостаточность.
Внелегочные:
- острое легочное сердце,
- инфекционно-токсический шок,
- миокардит, эндокардит,
- менингоэнцефалит,
- токсический гепатит.
14. Дифференциальный диагноз легочного инфильтрата:
Независимо от клинического варианта пневмонии и формыtbc при проведении дифференциальной диагностики между
этими
заболеваниями
необходимо
использовать
общеизвестные методы диагностики:
1. Анализ данных анамнеза:
- наличие tbc в семье пациента
- перенесенный ранее tbc
- начало пневмонии – острое, tbc – медленное
- сведения о ранее перенесенных заболеваниях
15.
2.Анализ физикальных данных:
- локализация в верхних отделах - пневмония, а
при tbc – нет характерны данных
3.
Постановка туберкулиновых проб
4.
Микробиологическая диагностика tbc
5.
Бактериоскопия и посев мокроты
6.
Микобактерии tbc
7.
Рентген-диагностика различных форм tbc
16. Дифференциальный диагноз при легочном инфильтрате
Методы исслеования1.
2.
3.
4.
5.
6.
7.
Опрос больного
Физическое исследование
Лабораторные исследования
(клинические,
биохимические,
иммунологические,
микробиологические)
Инструментальные
исследования (исследование
функции внешнего дыхания,
бронхоскопия, исследование
легочной гемодинамики)
Рентгенологические методы
(рентгенограммы в разных
проекциях,
томография,
рентгенокимография,
электрокимография,
бронхография,
пневмомедиастинография,
ангиография,
рентгенокинематография).
Скреннирование легких
Биопсия и цитологическое
исследование
Заболевания, сопровождающиеся образованием
легочных инфильтратов
Туберкулезной этиологии
Нетуберкулезной этиологии
1.
1.
2.
3.
4.
Туберкулез внутригрудных
лимфатических узлов
Очаговый туберкулез
Инфильтративный
туберкулез
Туберкулома легких
Пневмония различной
этиологии
2. Инфаркт легкого
3. Новообразования легкого
4. Эхинококк легкого
5. Легочные кисты
6. Осумкованные плевриты
7. Эозинофильный
инфильтрат
8. Кандидомикоз
9. Абсцесс легкого и другие
нагноительные заболевания
10. Ателектаз легкого
11. Саркоидоз
17. Инфаркт легкого:
Инфаркт легкого возникает вследствии тромбоэмболиилегочной артерии.
Основными признаками, отличающими его от пневмонии,
являются:
- появление в начале заболевания болей в грудной клетке и
одышки, а затем – повышение t, озноб и т.д.
- отсутствие выраженной интоксикации в начале
тромбоэмболии легких
- кровохарканье – частый признак инфаркта легких, чистая
алая кровь, а при пневмонии – «ржавая» мокрота
- меньшая площадь поражения
- характерные изменения на ЭКГ: внезапно появляется
отклонение ЭОС вправо, высокий зубец Р во II;III:AVR-S-тип ЭКГ
во всех грудных отведениях
- тромбофлебит нижних конечностей.
18. Рак легкого:
Распространенное заболевание. С 1985г. по 2000г. количествобольных раком легкого возросло на 44%, а смертность - на 34,4%.
Для диагностики рака легкого используют специальные методы:
Анализ данных анамнеза:
Раком чаще болеют мужчины, особенно в возрасте 50 лет,
которые, как правило, злоупотребляют курением, у многих
больных
есть
профессиональные
вредности
(работа
с
канцерогенами: соединения кобальта, никеля, хрома, серы, оксид
железа, радиоактивными веществами, асбестом, радоном).
Большое значение в диагностике рака имеет появление таких
симптомов, как упорный кашель, изменения тембра голоса,
появление крови в мокроте, повышение
t тела, отсутствие
аппетита, боли в грудной клетке.
19.
Рентгеноскопия – деформация или нечеткость корня легкихРентген-исследование.
Периферический
рак
обычно
локализуется в передних сегментах верхних долей легких.
Рентгенологические проявления его во многом зависят от
размеров: она проявляется очагом затемнения неправильной
округлой формы. Если рак средних и больших размеров, то имеет
более правильную шаровидную форму.
Довольно часто, при периферическим раке видна «дорожка» к
корню легкого, обусловленная лимфангиитом.
20.
При дифференциальной диагностике острой пневмониии периферического рака легкого, необходимо принимать во
внимание следующее обстоятельство:
- при острой пневмонии под влиянием рациональной
антибактериальной терапии довольно быстро появляется
положительная динамика – уменьшение выраженности, а
затем полное исчезновение очага затемнения, при раке
подобной картины не наблюдается;
- для острой пневмонии характерен симптом
Флешнера – хорошая видимость мелких бронхов на фоне
затемнения. Этот признак не наблюдается при раке легких.
21.
Важным методом диагностики является бронхографическоеисследование, выявляющую обрыв (ампутацию) бронха при
перекрытии опухолью его просвета.
Бронхоскопия с множественной биопсией слизистой оболочки
бронхов имеет огромное значение в диагностике рака – можно
выявить прямые признаки рака. Наряду с биопсией производится
смыв бронха с последующим цитологическим исследованием.
Цитологическое исследование мокроты на раковые клетки
необходимо проводить не менее 5 раз. Клетки обнаруживают при
центральном раке в 50-85%, а при периферическом раке - в 30-60%.
Цитологическое
исследование
плеврального
экссудата.
Появление экссудативного
плеврита при раке легкого
свидетельствует о далеко зашедшем процессе. Плевральная
жидкость в этом случае имеет геморрагический характер, при
цитологии обнаруживаются раковые клетки.
22. Кардиогенный отек легких:
Необходимость дифдиагностики пневмонии и кардиогенногоотека
легких
(застойного
легкого)
объясняется
сходной
симптоматикой кашля с мокротой (иногда с примесью крови),
одышки, крепитации и мелкопузырчатых хрипов в нижних отделах
легких. Дифференциально – диагностическими отличиями служат
специальные обстоятельства:
- наличие у больных с «застойными легкими» симптоматики
декомпенсированных кардиальных заболеваний (пороки сердца,
ПИКС, тяжелая АГ, миокардит, экссудативный перикардит и др.)
- при застое легких обнаруживается увеличение размеров сердца,
чаще выявляется мерцательная аритмия, наблюдаются эпизоды
сердечной астмы
- отек легких практически всегда протекает, как двусторонний
процесс
23.
- рентгенологические изменения в легких при застойных явленияхв легких зависят от тяжести процесса, от усиления легочного
рисунка до появления двусторонних затемнений в нижних и
средних долях
- застой в легких развивается, как правило, на фоне других
клинических проявлений недостаточности кровообращения
(перераспределение крови, отеки, асцит, гепатомегалия)
- при отсутствии сопутствующей пневмонии застой в легких не
сопровождается выраженными лабораторными признаками
воспаления
- изменения рентгенограммы застойного характера значительно
уменьшаются и могут даже полностью исчезнуть после успешного
лечения сердечной недостаточности
Нужно помнить, что пневмония может возникать на фоне
застойных легких.
24.
Абсцесс легкого – неспецифическое воспалениелегочной ткани, сопровождающееся ее расплавлением в
виде ограниченного очага и образование одной или
нескольких гнойно-некротических полостей.
Гангрена легкого – тяжелое патологическое состояние,
отличающееся обширным некрозом и распадом ткани
легкого.
Легочная эозинофилия – группа заболеваний и
синдромов, характеризующихся преходящим легочным
инфильтратом и высокой эозинофилией крови.
25. Лечение острой пневмонии
Основные направления лечебной программы при остройпневмонии:
1.
Лечебный режим
2.
Лечебное питание
3.
Этиотропное лечение
4.
Патогенетическое лечение: восстановление дренажной
функции бронхов иммуномодулирующая терапия, применение
антиоксидантных средств
5.
Борьба с интоксикацией
6.
Симптоматическое лечение
7.
Борьба с осложнениями острой пневмонии
8.
Физиотерапия, ЛФК, массаж, дыхательная гимнастика
9.
Санаторно – курортное лечение, реабилитация,
диспансеризация больных.
26.
Лечебный режим.Лечение
острой
пневмонии
обычно
проводят
стационарно.
Обязательной госпитализации подлежат больные с
крупозной пневмонией с осложненными формами, тяжелое
клиническое течение, интоксикация.
Постельный режим – в течении всего лихорадочного
периода, через 3дня – полупостельный режим, а затем
палатный.
Правильный уход – просторное помещение, светлые
палаты, свежий воздух, хорошая вентиляция.
Лечебное питание.
В лихорадочном периоде при отсутствии симптомов
сердечной недостаточности – рекомендуется 2,5-3,0 л, слегка
подкисленную минеральную воду, кипяченую воду,
подкисленную лимоном, морс, клюквенный, фруктовые
соки, витаминный настой (шиповник). Диета-стол №10, 15.
Полезны куриные бульоны. Курение и алкоголь запрещены.
27.
Этиотропное лечение.Основа лечения – назначение антибиотиков. Необходимо
соблюдение специальных условий:
- лечение должно быть начато, как можно раньше, до выявления и
идентификации возбудителя
лечение
должно
проводиться
под
клиническим
и
бактериологическим контролем
антибиотики должны назначаться в оптимальных дозах и с
такими интервалами, чтобы обеспечить создание лечебной
концентрации в крови
- лечение антибактериальными средствами, должно продолжаться
до исчезновения интоксикации, нормализации t (не менее 3-4дней
стойкой нормализации, микоплазменная пневмония – 14 дней, в
зависимости от возбудителя)
при отсутствии эффекта от антибиотика в течение 2-3дней, его
меняют, при тяжелом течении – их комбинируют
- недопустимо бесконтрольное применение антибактериальных
средств, усиливающих вирулентность возбудителей инфекции, и
возникают формы, устойчивые к лекарственным препаратам
эффективность лечения оценивается через 24-72 часа.
28.
Антибактериальная терапия:В-лактамные антибиотики:
I Поколение пенициллинов. Спектр действия Гр+ бактерии. Na, Са соль пенициллина, 1мл х 4раза/сут
II Поколение полусинтетических пенициллинов – оксициллин
Ш Поколение Ш полусинтетических пенициллинов с широким
спектром действия – ампициллин, циклоциллин
IV,V,VI тетрациклин
Группа цефалоспоринов – это препараты выбора I-IV поколения,
они проникают в ткани, легко проходят через плаценту.
Цефалоридин, кефзол.
Аминогликозиды I-III: стрептомицин, каномицин, неомицин.
Группа
тетрациклинов
широкого
спектра
Полусинтетические – рандомицин, вибромицин.
действия.
29.
Группамакролидов
–
бактериостатические
Эритромицин, олететрин, сумамед.
антибиотики.
Группа левомицетина.
Сульфаниламиды. Норсульфазол, этазол, сульфадимезин 1г через 4-6ч.
Препараты короткого действия (менее 10ч).
Препараты
средней
длительности
(10-24ч)
–
сульфозин,
сульфометоказол.
Препараты длительного действия (24-48ч) – сульфодиметоксин
1раз/сут.
Сфера длительных действий (более 48ч) – сульфален 1раз/сут, а при
вялотекущих инфекциях – 1раз в 7-10дней.
Комбинированные препараты – бисептол.
Пневмококковая пневмония. Легкое течение – перорально
бактерицидные антибиотики, феноксиметилпенициллин, ампициллин,
цефалоспорины I поколения (эритромицин, бисептол). Тяжелое
течение – препарат выбора пенициллин в/м 1-2млн ЕД каждые 4часа,
цефалоспорины, ванкомицин.
30.
Патогенетическая терапия:- восстановление дренажной функции бронхов, отхаркивающие
средства и муколитики (бромгексин)
- нормализация тонуса бронхиальной мускулатуры:
- снятие бронхоспазма – эуфиллин в/в кап-но, теофиллин, для
купирования приступа удушья – селективные стимуляторы В2 –
адренорецепторов – аэрозоли (беротек, вентолин, сальбутамол),
алупент.
Иммуномодулирующая терапия: тималин, анабол, левамизол.
Антиоксидантная терапия: vit E – 1кап*2-3р/сут.
- активация процессов перекисного окисления с избытком
свободных радикалов.
Борьба
с
интоксикацией:
гемодез
изотонический раствор NaCl, 5% р-р глюкозы.
(400мл-1раз/сут),
31.
Симптоматическое лечение:- противокашлевые средства: наркотические – кодеин, кодеин –
фосфат, дионин; ненаркотические: лидин, батидин 0,01-2р/сут
- жаропонижающие и болеутоляющие средства: аспирин,
парацетамол и т.д.
- сердечные средства: камфорное масло, сульфокамфокаин,
кордиамин.
Физиотерапия:
- ингаляции – дренажная функция, вентиляционная функция.
Биопарокс каждые 4ч по 4вдоха, отвар ромашки, эуфиллин.
- электрофорез: СаСl, KI, гепарин на область очага,
противоспастические – эуфиллин, платифиллин.
- УВЧ – ускоряет рассасывание воспалительного очага, усиливает
капиллярное кровообращение, бактерицидным эффектом
обладает.
32.
индуктотермия–
магнитное
поле
усиливает
лимфокровообращение, повышает обмен веществ, расслабляет мышцы,
обладает болеутоляющим эффектом.
- СВЧ – улучшает функцию внешнего дыхания.
- аппликации грязевые (парафин, озокерит).
- иглорефлексотерапия.
ЛФК – улучшает подвижность грудной клетки, увеличивает
жизненную
емкость
легких,
улучшается
работа
органов
кровообращения, улучшается снабжение тканей кислородом,
улучшается вентиляция и дренажная функция, ускоряет рассасывание
воспалительного очага в легких. Лежать на здоровом боку 3-4часа в
день. Для уменьшения спаек в диафрагмальном реберном углу
рекомендовано лежать на здоровом боку с валиком под грудной
клеткой. Положение на животе уменьшает образование спаек между
диафрагмальной плеврой и задней стенкой грудной клетки,
положение на спине – между диафрагмальной плеврой и передней
стенкой.
Таким образом, в остром периоде небходимо менять положение в
течение дня. Упражнение для улучшения отхождения мокроты – вдохвыдох-сжать грудную клетку.
- массаж – дренирующий, вибрационный, перкуторный.
Курорты местные - Тамиск.
































 medicine
medicine