Similar presentations:
Сахарный диабет
1. САХАРНЫЙ ДИАБЕТ
Лекцияд.м.н., проф. Г.И. Чувакова
2.
3.
4. ОПРЕДЕЛЕНИЕ
• Сахарный диабет – это группаметаболических (обменных)
заболеваний, характеризующихся
гипергликемией, которая является
результатом дефектов секреции
инсулина, действия инсулина или
обоих факторов. (ВОЗ, 1999)
5. Этиологическая классификация сахарного диабета
1
тип (деструкция бета-клеток, как правило, приводящая к абсолютному дефициту
инсулина)
Аутоиммунный
Идиопатический
2
тип (может сопровождаться преобладанием инсулинорезистентности с относительным
дефицитом инсулина, либо преобладанием секреторного дефекта инсулинорезистентностью
или без нее)
Другие специфические типы
Генетические дефекты функции бета-клеток
Генетические дефекты действия инсулина
Заболевания экзокринной поджелудочной железы
Эндокринопатии
Индуцированный лекарственными или
химическими агентами
Инфекции
Редкие формы иммуноопосредованного СД
Другие генетические синдромы, ассоциирующиеся с СД
Гестационный диабет
6. Патогенез СД-1
1.Генетическая предрасположенность (с гаплотипами HLA DR3, DR4,
DQ), инфекционные факторы:вирусная инфекция (вирус Коксаки В,
эпидемического паротита, цитомегаловирус, ветряной оспы, краснухи и др.), неинфекционные
факторы: факторы питания (глютен, соя, коровье молоко /бычий сывороточный альбумин
имеет сходство с антигеном островковых клеток и может способствовать запуску аутоиммуноной реакции /,
глюкоза, ненасыщенные жиры, тяжелые металлы, нитраты/титриты, лекарства / кортикостероиды,
индометацин, винкрестин, аллоксан, стрептозотоцин )
ультрафиолетовая радиация, температура/сезонность)
и окружающей среды (стресс,
2. Изменение антигенов клеточной поверхности (бетаклеток, экспрессия иммуногенных белков)
3. Аутоиммунная реакция - Инсулит
4. Длительный, многолетний процесс деструкции бетаклеток островков Лангерганса
5. Клиническая манифестация СД-1
7.
8. Симптоматика сахарного диабета
Симптоматика сахарного диабета
жажда, полидипсия;
снижение работоспособности, давящая головная боль, разбитость;
полиурия, частые мочеиспускания;
потеря массы тела при СД-1;
ухудшение зрения;
зуд (генерализованный или местный, например, в области
влагалища);
потеря аппетита (в ряде случаев вначале возможна полифагия);
нарушение потенции, снижение либидо;
мышечные судороги;
нарушение чувствительности, нейропатии;
боли в животе вплоть до развития картины «острого живота»;
тошнота, психическая заторможенность;
инфекции мочевых путей, кожные микозы, фурункулез;
дисменорея, аменорея, бесплодие;
нарушение физического развития у детей при СД-1.
9.
10. Сравнение инсулинозависимого сахарного диабета и инсулинонезависимого сахарного диабета
Начало возникновенияНачало
Вес
Кетоз
Симптомы
Осложнения
Эпидемиология
Распространенность
Пол
Сезонные колебания
Обычно <30 лет, но
может возникать в
любом возрасте
Часто быстрое
Ожирения нет, худые
Распространен
Полидипсия,
полифагия, полиурия
Частые
0,5% населения США
Немного более
распространен среди
мужчин
Имеются <50%
Обычно 35 лет, но
может возникать в любом возрасте
Незаметное
Часто с ожирением, вес
можетыть нормальным
Редко
Часто не распознается
или менее острый
Частые
2% населения США
Более распространен
среди женщин
Неизвестны >90%
11.
ГэнетикаКонкордантность у
Идентичных близнецов
Связь с HLA
Факторы внешней среды
Контроль диабета
Функционирующие
клетки островков
поджелудочной
железы
Диетотерапия
Лекарственные
препараты Инсулин
Производные
сульфанилмочевины
Имеется
Отсутствует
Вирусы, токсины,
аутоиммунные
факторы
Часто затруднен с
широкими
колебаниями
уровня глюкозы
Резко снижены
Ожирение, питание
Варьирует;
Играет ключевую
роль
Необходим всем
специальная диета
оказывает
положительное
влияние
Умеренно снижены
Играет ключевую
роль, ее может быть
достаточно для
контроля уровня
глюкозы
Необходим для 20-30%
Неэффективны
Эффективны
12. ДИАГНОСТИКА САХАРНОГО ДИАБЕТА
• Натощак 6,1 ммоль/л• через 2 ч после ГТТ или через 2 ч после
приема пищи - 11,1 ммоль/л
• (постпрандиальная гликемия) или
случайное определение гликемии в любое
время дня вне зависимости от времени
приема пищи – 11,1 ммоль/л
13.
14. НАРУШЕННАЯ ТОЛЕРАНТНОСТЬ К ГЛЮКОЗЕ
• Натощак - <6,1 ммоль/л• через 2 ч после ГТТ - 7,8-11,1 ммоль/л
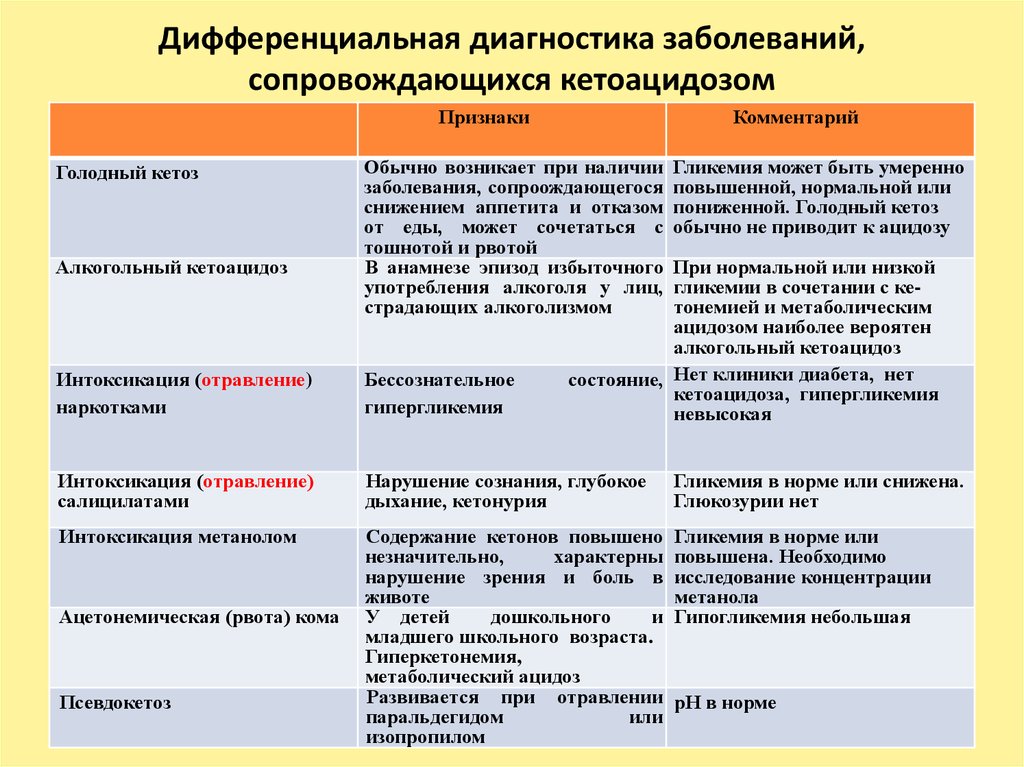
15. Дифференциальная диагностика заболеваний, сопровождающихся кетоацидозом
ПризнакиГолодный кетоз
Алкогольный кетоацидоз
Комментарий
Обычно возникает при наличии
заболевания, сопроождающегося
снижением аппетита и отказом
от еды, может сочетаться с
тошнотой и рвотой
В анамнезе эпизод избыточного
употребления алкоголя у лиц,
страдающих алкоголизмом
Гликемия может быть умеренно
повышенной, нормальной или
пониженной. Голодный кетоз
обычно не приводит к ацидозу
При нормальной или низкой
гликемии в сочетании с кетонемией и метаболическим
ацидозом наиболее вероятен
алкогольный кетоацидоз
состояние, Нет клиники диабета, нет
кетоацидоза, гипергликемия
невысокая
Интоксикация (отравление)
наркотками
Бессознательное
гипергликемия
Интоксикация (отравление)
салицилатами
Нарушение сознания, глубокое
дыхание, кетонурия
Гликемия в норме или снижена.
Глюкозурии нет
Интоксикация метанолом
Содержание кетонов повышено
незначительно,
характерны
нарушение зрения и боль в
животе
У детей
дошкольного
и
младшего школьного возраста.
Гиперкетонемия,
метаболический ацидоз
Развивается при отравлении
паральдегидом
или
изопропилом
Гликемия в норме или
повышена. Необходимо
исследование концентрации
метанола
Гипогликемия небольшая
Ацетонемическая (рвота) кома
Псевдокетоз
рН в норме
16. ЛЕЧЕНИЕ САХАРНОГО ДИАБЕТА 1 ТИПА
Диетотерапия.
Физические нагрузки.
Инсулинотерапия.
Терапевтическое обучение
больных сахарным диабетом
самоконтролю заболевания
17. Основным принципам планирования питания при сахарном диабете относятся:
• Обеспечение физиологических потребностейорганизма адекватным энергетическим пищевым
потенциалом.
• Сбалансированность пищевого рациона по основным
нутриентам: белкам, жирам и углеводам.
• Максимальная полноценность биологического
потенциала пищи за счет включения жизненноважных
витаминов и комплекса микроэлементов.
• Эквивалентная замена продуктов при составлении
плана питания.
• Компетентность пациента с сахарным диабетом в
вопросах планирования питания.
• Максимальный учет индивидуальных пищевых
привычек и стереотипа питания пациента и членов его
семьи.
18. Питание
Принципы питания при СД1 состоят в соблюдении нормальной вплане энергетической ценности диеты и подсчёте
употребляемых углеводов.
• Белки должны составлять 15%, жиры — 25—30%, углеводы —
до 55% суточной энергетической ценности.
• Необходимо ограничить приём легкоусвояемых углеводов (не
более '/з всего количества углеводов с исключением сахарозы и
глюкозы).
• Предпочтение отдают сложным углеводам, богатым клетчаткой
и другими пищевыми волокнами.
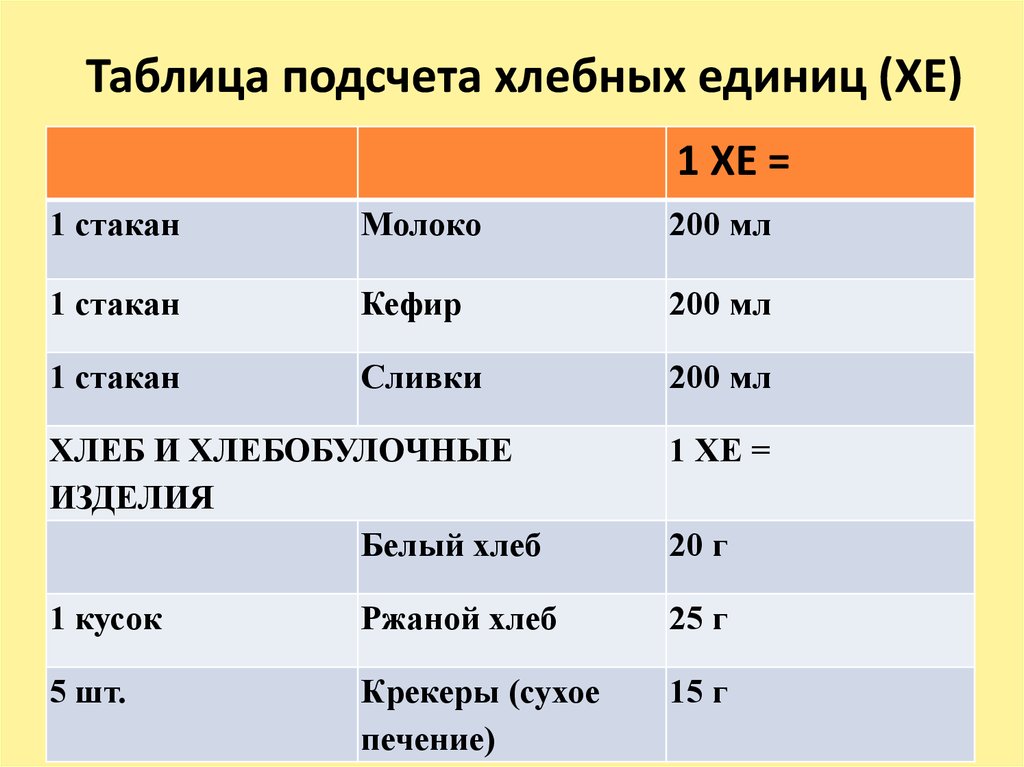
• Для удобства пациентов введено понятие «хлебной единицы»
(ХЕ). Одна ХЕ соответствует 10—12 г углеводов. Для её усвоения
необходимы 1-2 ЕД инсулина, иногда больше. Любой продукт,
содержащий углеводы, можно выразить в ХЕ.
• Больному следует вести дневник с подсчётом количества ХЕ и
указанием гликемии и дозы инсулина.
19. СУТОЧНЫЕ НОРМЫ ПОТРЕБЛЕНИЯ ХЕ:
• При тяжелом физическом труде 25 ХЕ в сутки• При средней физической нагрузке: мужчины
20-21 ХЕ в сутки женщины
18-19 ХЕ в сутки
• В стационаре, при малой физической нагрузке:
мужчины
15-16 ХЕ в сутки женщины
1214 ХЕ в сутки
• Завтрак 3-4 ХЕ
Обед
5-6 ХЕ
• Ужин
3-4 ХЕ
20.
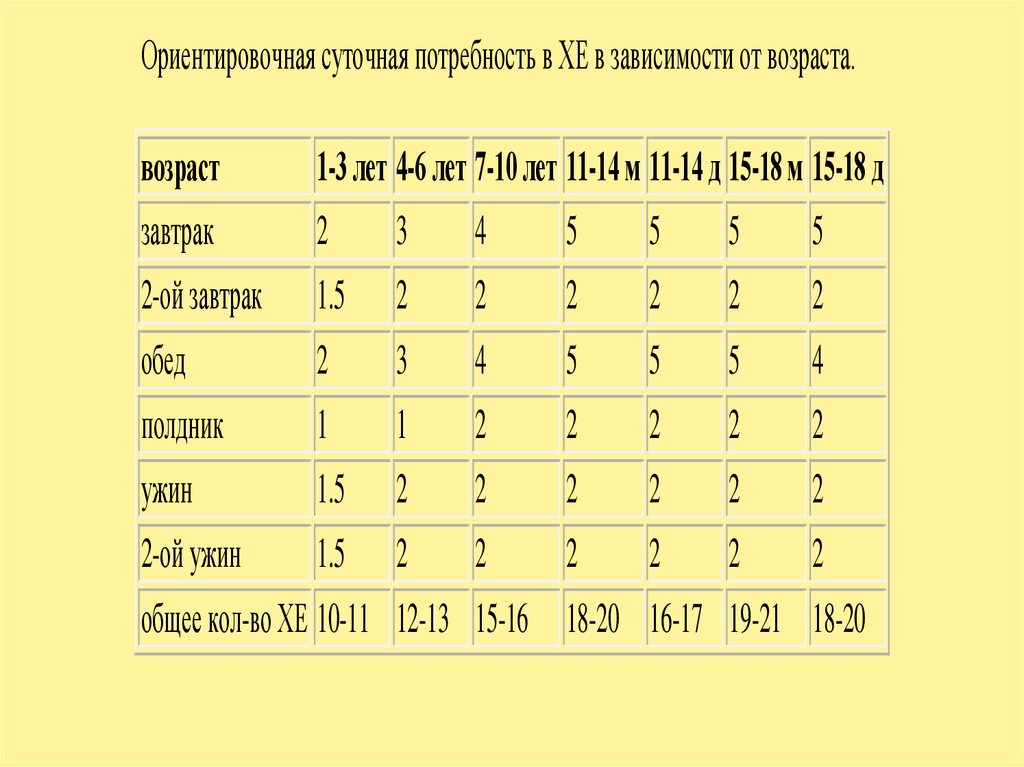
Ориентировочная суточная потребность в ХЕ в зависимости от возраста.возраст
1-3 лет 4-6 лет 7-10 лет 11-14 м 11-14 д 15-18 м 15-18 д
завтрак
2
3
4
5
5
5
5
2-ой завтрак
1.5
2
2
2
2
2
2
обед
2
3
4
5
5
5
4
полдник
1
1
2
2
2
2
2
ужин
1.5
2
2
2
2
2
2
2-ой ужин
1.5
2
2
2
2
2
2
общее кол-во ХЕ 10-11 12-13 15-16 18-20 16-17 19-21 18-20
21. Таблица подсчета хлебных единиц (ХЕ)
1 ХЕ =1 стакан
Молоко
200 мл
1 стакан
Кефир
200 мл
1 стакан
Сливки
200 мл
ХЛЕБ И ХЛЕБОБУЛОЧНЫЕ
ИЗДЕЛИЯ
Белый хлеб
1 ХЕ =
1 кусок
Ржаной хлеб
25 г
5 шт.
Крекеры (сухое
печение)
15 г
20 г
22. ПЛАН ПИТАНИЯ НА 1500 КИЛОКАЛОРИЙ (НА 12 УГЛЕВОДНЫХ ЕДИНИЦ)
• 1-й ЗАВТРАК НА 2 УГЛЕВОДНЫЕ ЕДИНИЦЫ (в 7ч 30 мин -8 ч)
• Овощной салат (без масла) или овощи в
любом виде.
• 1/2 стакана вареной крупы (рис, вермишель,
гречка, овсянка и т.д.) - это 1 УЕ.
• кусок любого хлеба весом 30 г - это 1 УЕ.
• куска нежирной колбасы или 2 сосиски или
• 2 куска твердого сыра (нежирный творог)
Общий вес 60 г.
• Стакан чая или кофе.
23. 2-й ЗАВТРАК НА 2 УГЛЕВОДНЫЕ ЕДИНИЦЫ (в 10 ч 30 мин -11ч)
• 1 фрукт - 1 УЕ (1 красное или зеленоеяблоко весом 100 г или 1 груша, или 1
апельсин, или 1 персик, или 2 сливы, или 2
мандарина, или 12-15 ягод клубники, или
неполный 200-граммовый на 2/3
заполненный стакан черешни или вишни,
или смородины).
• 1 кусок хлеба весом 30 г + сыр или колбаса
весом 30 г.
24. О Б Е Д НА 3 УГЛЕВОДНЫЕ ЕДИНИЦЫ (в 13 ч 30 мин - 14 ч)
• Овощной салат или овощи в любом виде.• Щи вегетарианские (если мало картофеля
или крупы - можно не учитывать)
• Гарнир: 1 стакан вареной крупы (2 УЕ) 1
кусок хлеба весом 30 г (1 УЕ) + 2 сосиски
или котлета, или рыба.
25. ПОЛДНИК: 1 УГЛЕВОДНАЯ ЕДИНИЦА (в 16 ч 30 мин - 17 ч)
• 1 стакан кефира или молока + 90 гнежирного
• творога.
26.
• 1-й У Ж И Н НА 2 УГЛЕВОДНЫЕ ЕДИНИЦЫ (в 19ч 30 мин - 20 ч)
• Овощной салат.
• 1/2 стакана любой вареной крупы или 2
картофелины размером с яйцо, или 2
столовые ложки картофельного пюре + 1 кусок
хлеба (лю-бой) весом 30 г.
• Мясная поджарка весом 100 г или грибы, или
котлета, или рыба.
• 2-й У Ж И Н НА 2 УГЛЕВОДНЫЕ ЕДИНИЦЫ (в 22
ч 30 мин - 23 ч)
• 1 фрукт + 1 кусок хлеба, 30 г сыра или
нежирной колбасы, или вареного мяса.
27. ВСЕГО:
12 УГЛЕВОЛНЫХ ЕДИНИЦ В СУТКИ.• Распределение углеводных единиц по
вашему усмотрению: 3+1 в завтрак, 3+1 в
обед, 3+1 в ужин, или 2+2, 2+2, 2+2.
• Если у ВАС повышен вес тела, постарайтесь
до минимума сократить потребление
жиров. Именно они способствуют полноте.
ЕСТЬ, ЧТОБЫ ЖИТЬ, А НЕ ЖИТЬ, ЧТОБЫ ЕСТЬ
28. Рекомендации по режиму физических нагрузок
«Режим физических нагрузок должен быть сугубо индивидуальным, ибо:
физические упражнения повышают чувствительность к инсулину и снижают
уровень гликемии, что может приводить к развитию гипогликемии;
риск гипогликемии повышается во время физической нагрузки и в течение 12
— 40 ч после длительной тяжелой физической нагрузки.
При легких и умеренных физических нагрузках продолжительностью не более
1 ч требуется дополнительный прием углеводов до и после занятий спортом
(15 г легкоусваиваемых углеводов на каждые 40 мин занятий спортом).
При умеренных физических нагрузках продолжительностью более 1 ч и
интенсивном спорте необходимо снижение на 20 — 50% дозы инсулина,
действующего во время и в последующие 6— 12 ч после физической
нагрузки.
«Уровень глюкозы в крови нужно измерять до, во время и после физической
нагрузки.
29. Инсулинотерапия СД 1 типа
• Для лечения СД 1 и профилактикисосудистых осложнений препаратами
выбора являются генноинженерные
инсулины человека.
• Инсулины свинные и человеческие
полусинтетические, полученные из
свинных, имеют более низкое качество по
сравнению с человеческими
генноинженерными.
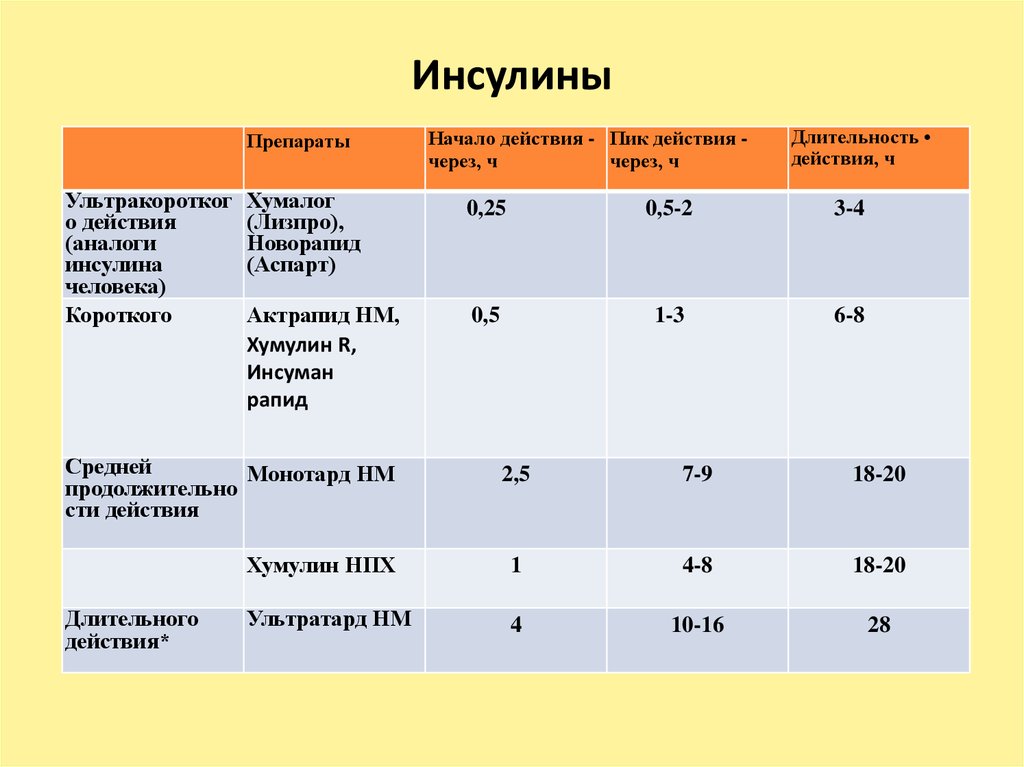
30. Инсулины
ПрепаратыУльтракоротког
о действия
(аналоги
инсулина
человека)
Короткого
Хумалог
(Лизпро),
Новорапид
(Аспарт)
Актрапид НМ,
Хумулин R,
Инсуман
рапид
Средней
Монотард НМ
продолжительно
сти действия
Длительного
действия*
Начало действия - Пик действия через, ч
через, ч
Длительность
действия, ч
0,25
0,5-2
3-4
0,5
1-3
6-8
2,5
7-9
18-20
Хумулин НПХ
1
4-8
18-20
Ультратард НМ
4
10-16
28
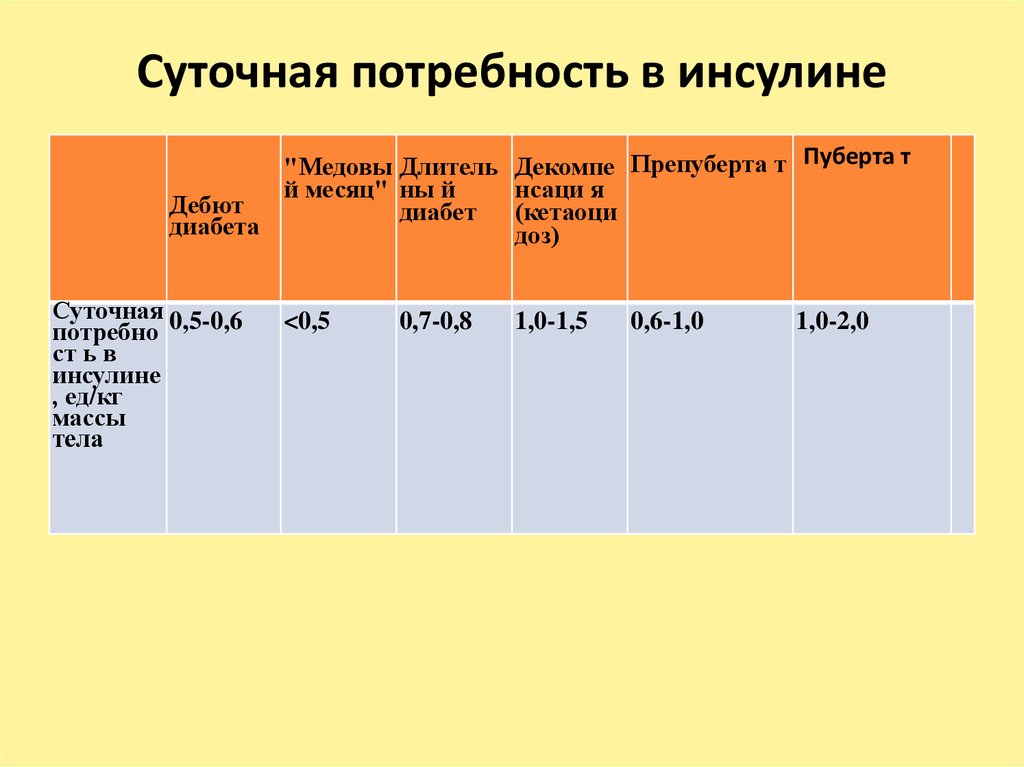
31. Суточная потребность в инсулине
"Медовы Длитель Декомпе Препуберта т Пуберта тй месяц" ны й
нсаци я
Дебют
диабет (кетаоци
диабета
доз)
Суточная 0,5-0,6
потребно
ст ь в
инсулине
, ед/кг
массы
тела
<0,5
0,7-0,8
1,0-1,5
0,6-1,0
1,0-2,0
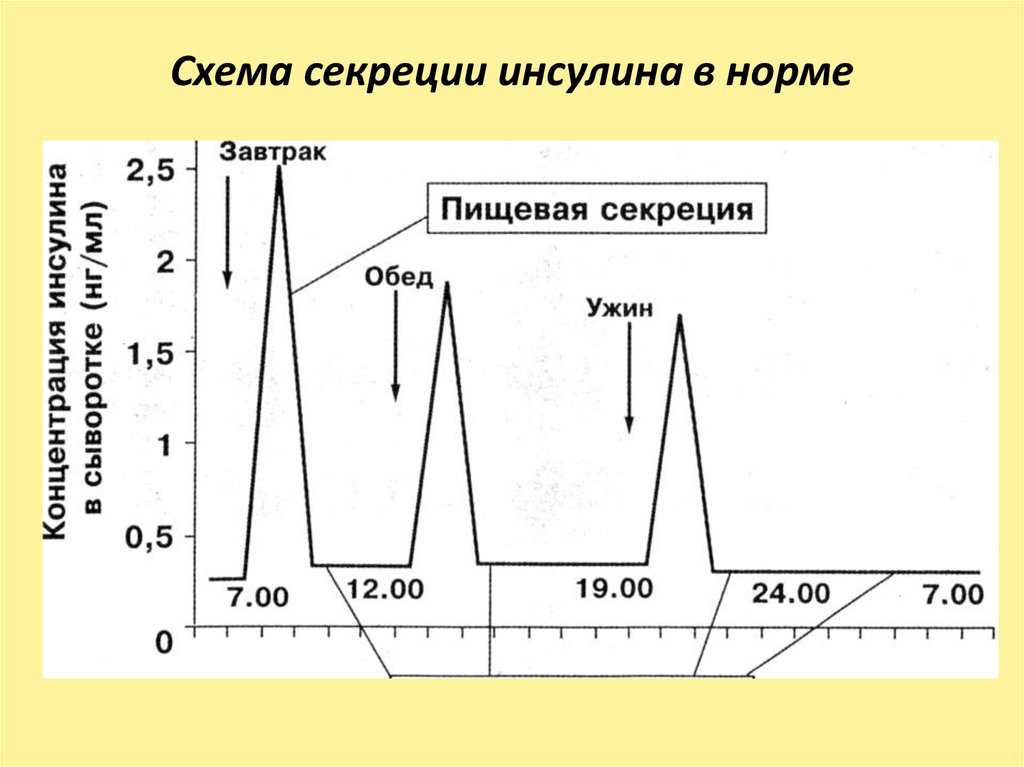
32. Схема секреции инсулина в норме
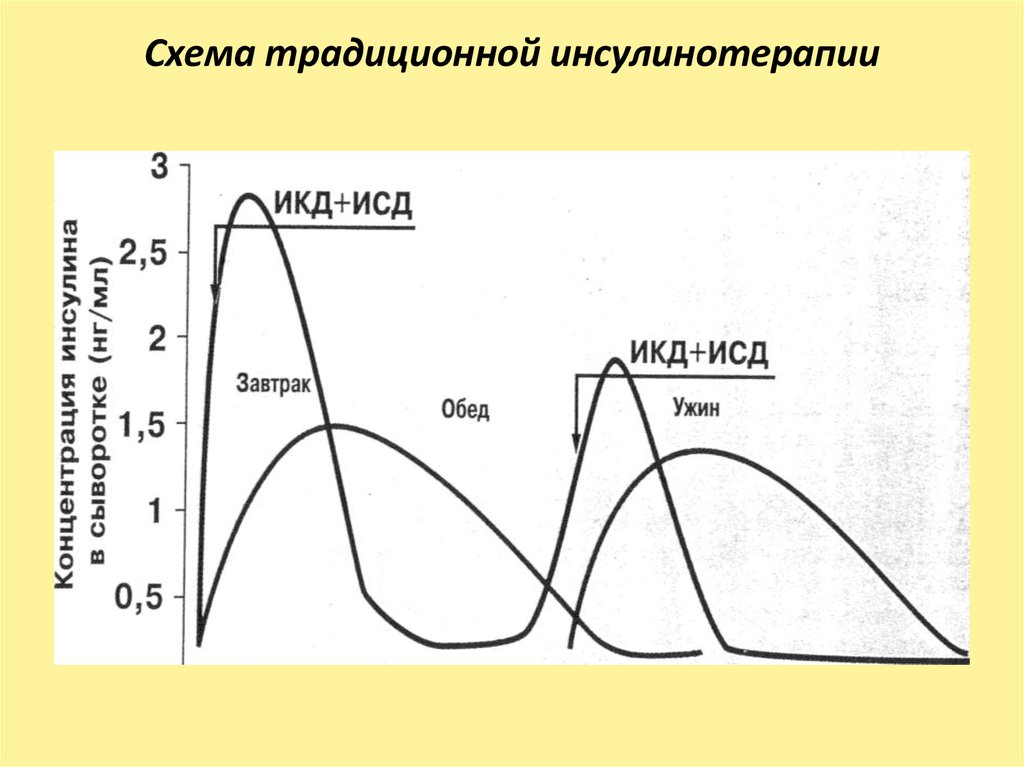
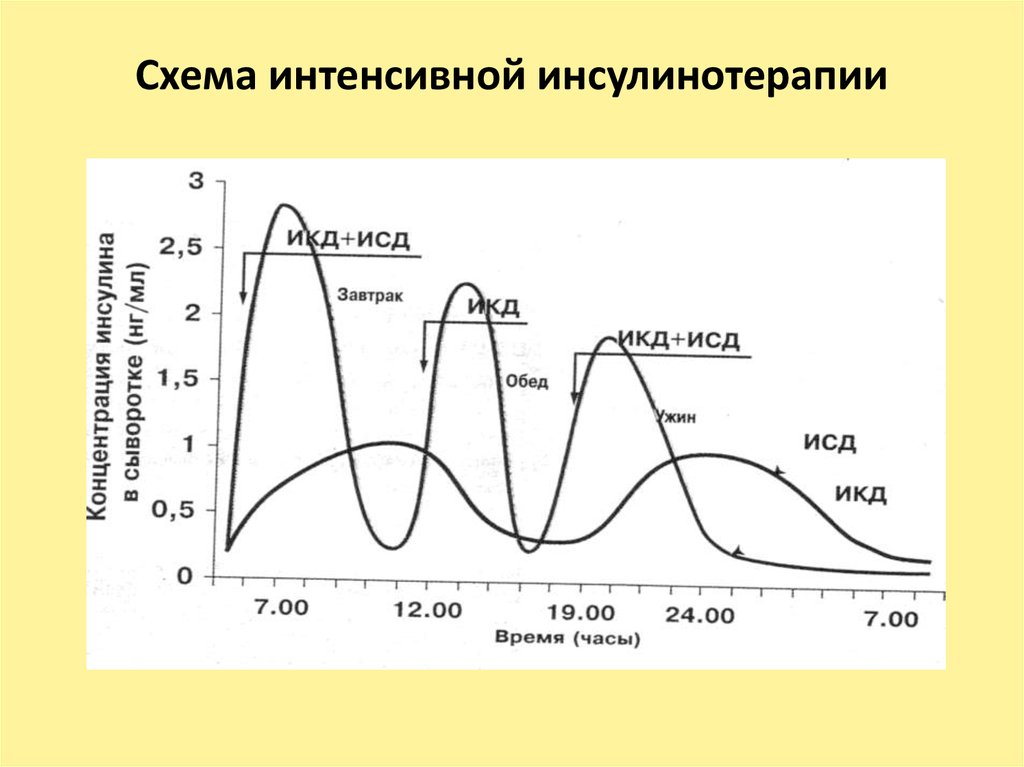
33. Ориентировочное распределение дозы инсулина
• перед завтраком и обедом — 2/3суточной дозы;
• перед ужином и сном — 1/3
суточной дозы.
34. Схема традиционной инсулинотерапии
35. Схема интенсивной инсулинотерапии
36. Устройства для инъекций инсулина
ШприцыПо 40 ед.
По 100 ед
Новопен
Хумапен
Шприц-ручки
Пливапен
Bd-пен
Оптипен
37. Техника инъекций инсулина
• Инсулин короткого действия должен вводиться за 30 мин доприема пищи (при нес ходимости — за 40 — 60 мин).
• Инсулин ультракороткого действия (хумалог или новорапид)
вводится непосредственно перед приемом пищи, при
необходимости — во время или сразу после еды.
• Инъекции инсулина короткого действия рекомендуется делать в
подкожную клетчатку живота, инсулина средней
продолжительности действия — бедер или ягодиц.
• Инъекции инсулина рекомендуется делать глубоко в подкожную
клетчатку через широко сжатую кожу под углом 45 или 90° — в
том случае, если подкожно-жировой слой, толще, чем длина
иглы.
• Рекомендуется ежедневная смена мест введения инсулина в
пределах одной облает в целях предупреждения развития
липодистрофий.
38. ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ БОЛЬНЫХ СД
• дебют сахарного диабета (для назначения иподбора инсулинотерапии и обучения больного
правилам самоконтроля гликемии, режима
питания, труда и т.п.);
• диабетический кетоацидоз;
• прекома или кома (кетоацидотическая,
гипогликемическая);
• прогрессирование сосудистых осложнений;
• ургентные состояния: инфекции, интоксикации,
показания к операции.
39.
Терапевтическое обучениедетей, больных сахарным
диабетом, самоконтролю
заболевания
40. Обучаемость
• эмпирическая характеристикаиндивидуальных возможностей детей и
подростков, больных диабетом, к усвоению
учебной информации, к выполнению
учебной деятельности, в том числе к
запоминанию учебного материала, к
решению задач, выполнению различных
типов учебного контроля и самоконтроля.
41. Обучаемость
включает многие показатели и параметрыличности ребенка:
• Мотивации
• Характер
• Эмоциональные проявления
• Отношение к усваиваемому учебному материалу,
учебной группе и преподавателю
• Познавательные возможности ребенка и качества,
определяющие возможности общения
42. Качество обучения
Зависит• на 25% от аффективных факторов
(преимущественно от мотивов обучения,
эмоционального фактора),
• на 25% от качества обучения
• и на 50% от так называемых когнитивных
факторов:
– Мышление
– Память
– Внимание
Bloom B.S., 1971
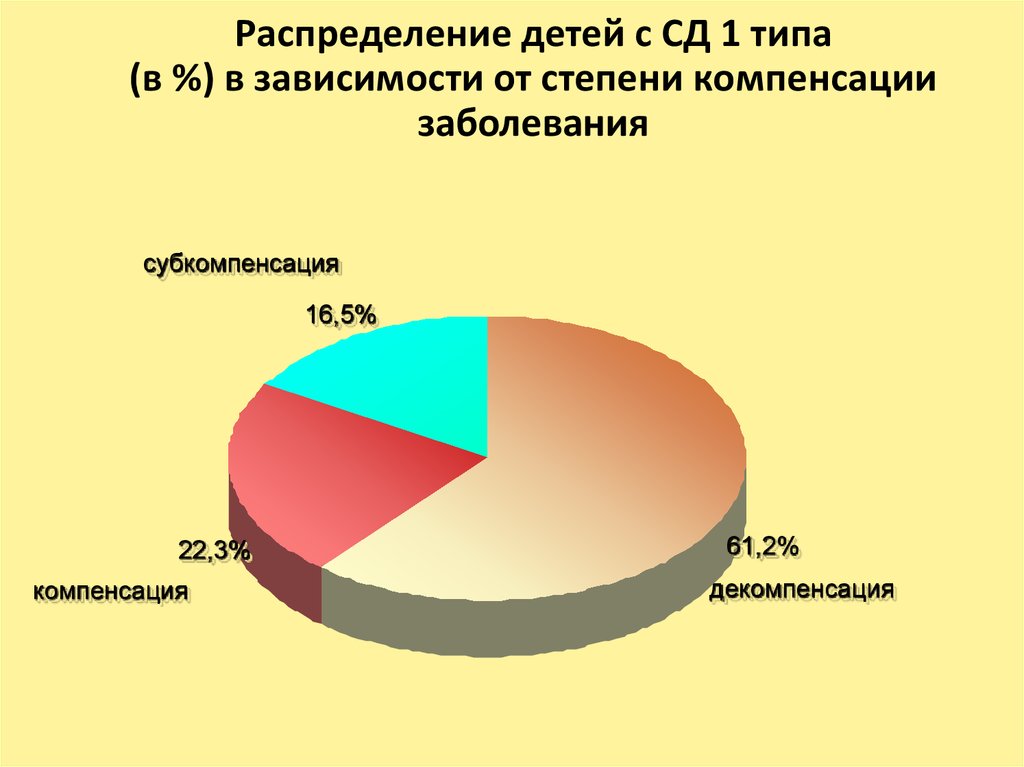
43. Распределение детей с СД 1 типа (в %) в зависимости от степени компенсации заболевания
субкомпенсация16,5%
22,3%
компенсация
61,2%
декомпенсация
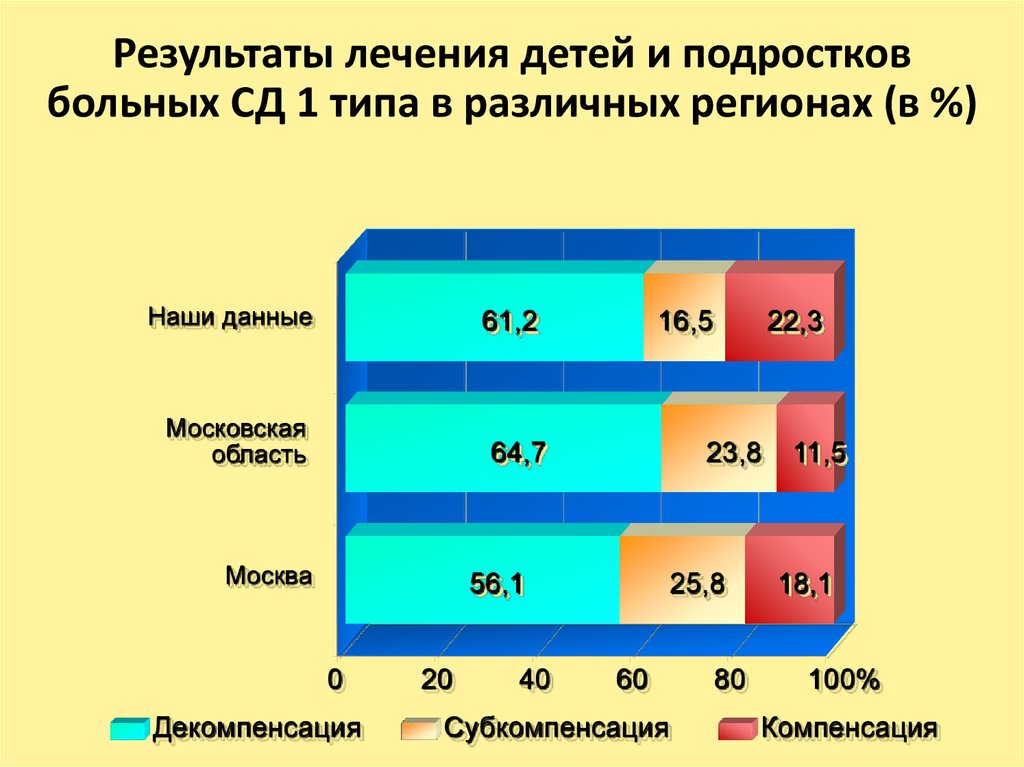
44. Результаты лечения детей и подростков больных СД 1 типа в различных регионах (в %)
Наши данные61,2
Московская
область
16,5
64,7
Москва
23,8
56,1
0
Декомпенсация
20
40
22,3
25,8
60
Субкомпенсация
80
11,5
18,1
100%
Компенсация
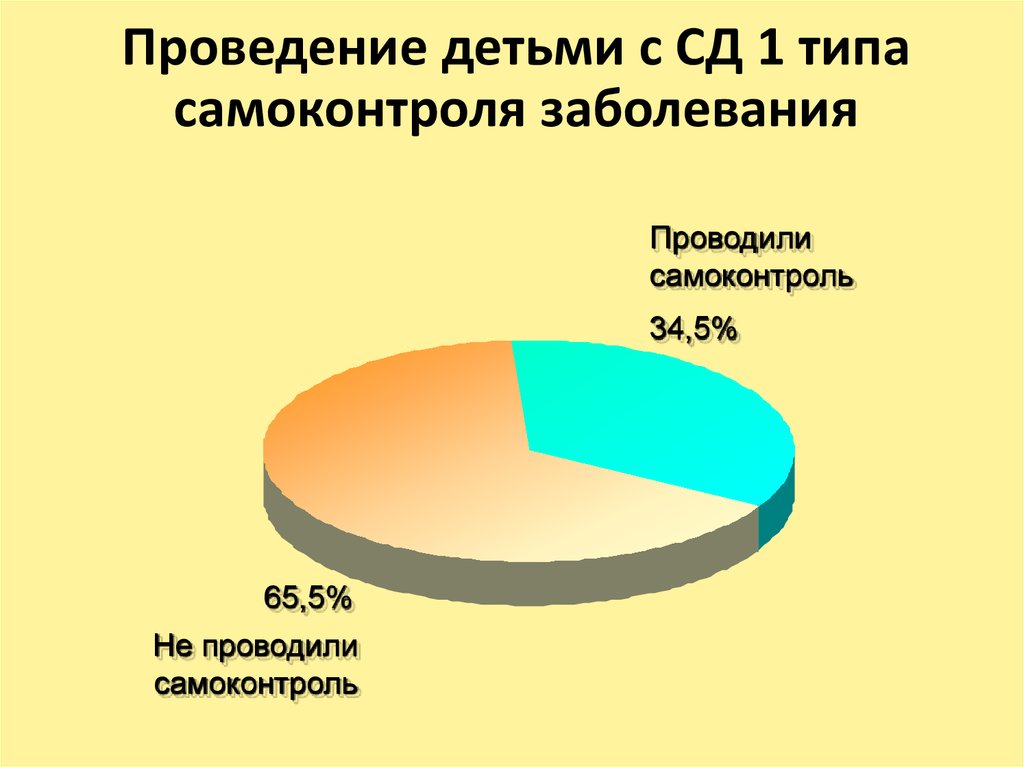
45. Проведение детьми с СД 1 типа самоконтроля заболевания
Проводилисамоконтроль
34,5%
65,5%
Не проводили
самоконтроль
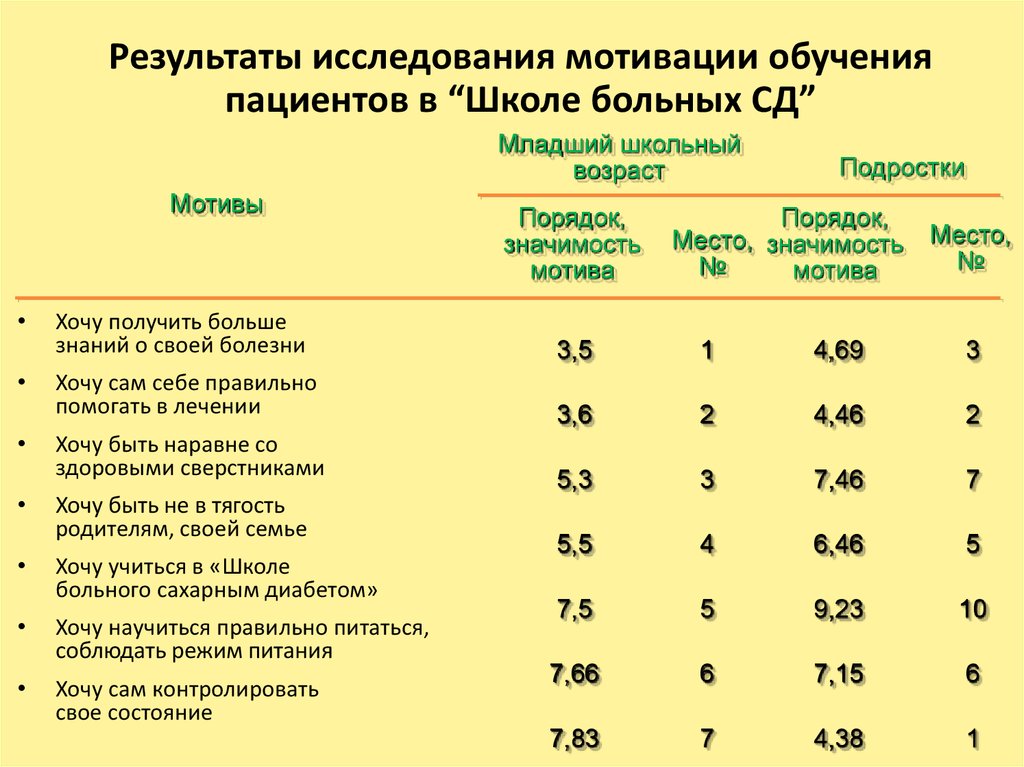
46. Результаты исследования мотивации обучения пациентов в “Школе больных СД”
Младший школьныйвозраст
Мотивы
Порядок,
значимость
мотива
Подростки
Порядок,
Место, значимость
№
мотива
Место,
№
Хочу получить больше
знаний о своей болезни
3,5
1
4,69
3
Хочу сам себе правильно
помогать в лечении
3,6
2
4,46
2
5,3
3
7,46
7
5,5
4
6,46
5
7,5
5
9,23
10
7,66
6
7,15
6
7,83
7
4,38
1
Хочу быть наравне со
здоровыми сверстниками
Хочу быть не в тягость
родителям, своей семье
Хочу учиться в «Школе
больного сахарным диабетом»
Хочу научиться правильно питаться,
соблюдать режим питания
Хочу сам контролировать
свое состояние
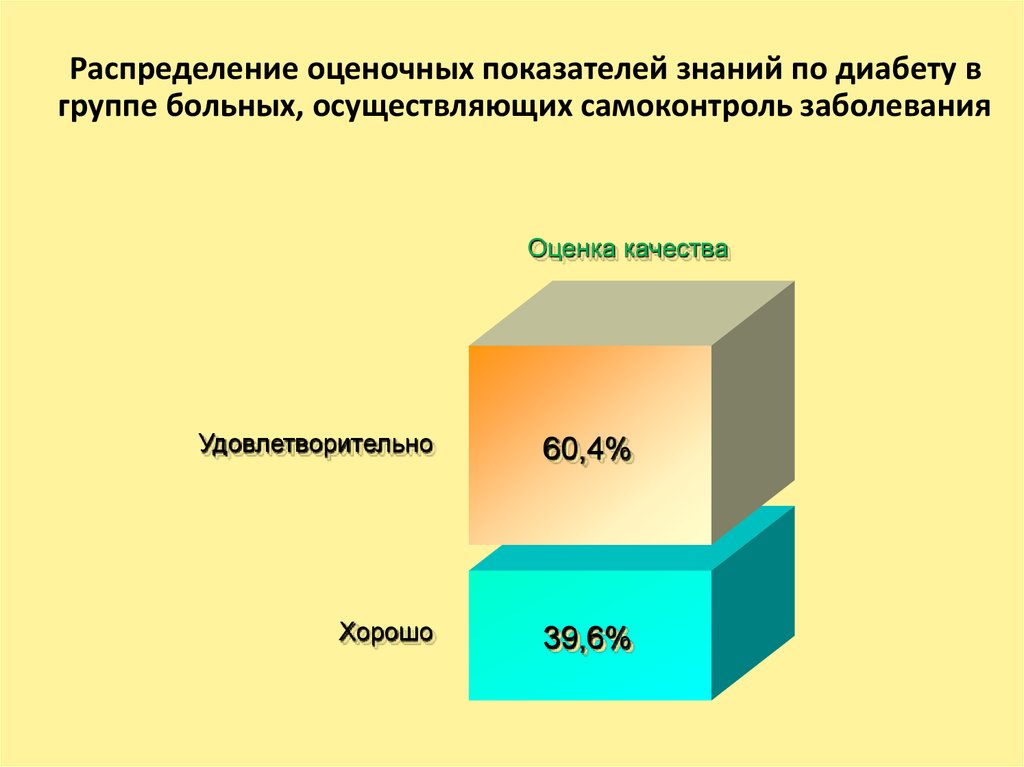
47. Распределение оценочных показателей знаний по диабету в группе больных, осуществляющих самоконтроль заболевания
Оценка качестваУдовлетворительно
60,4%
Хорошо
39,6%
48. Распределение оценочных показателей знаний по диабету в группе больных, не осуществляющих самоконтроль заболевания
Оценка качестваНеудовлетворительно
71,4%
Удовлетворительно
24,8%
Хорошо
3,8%
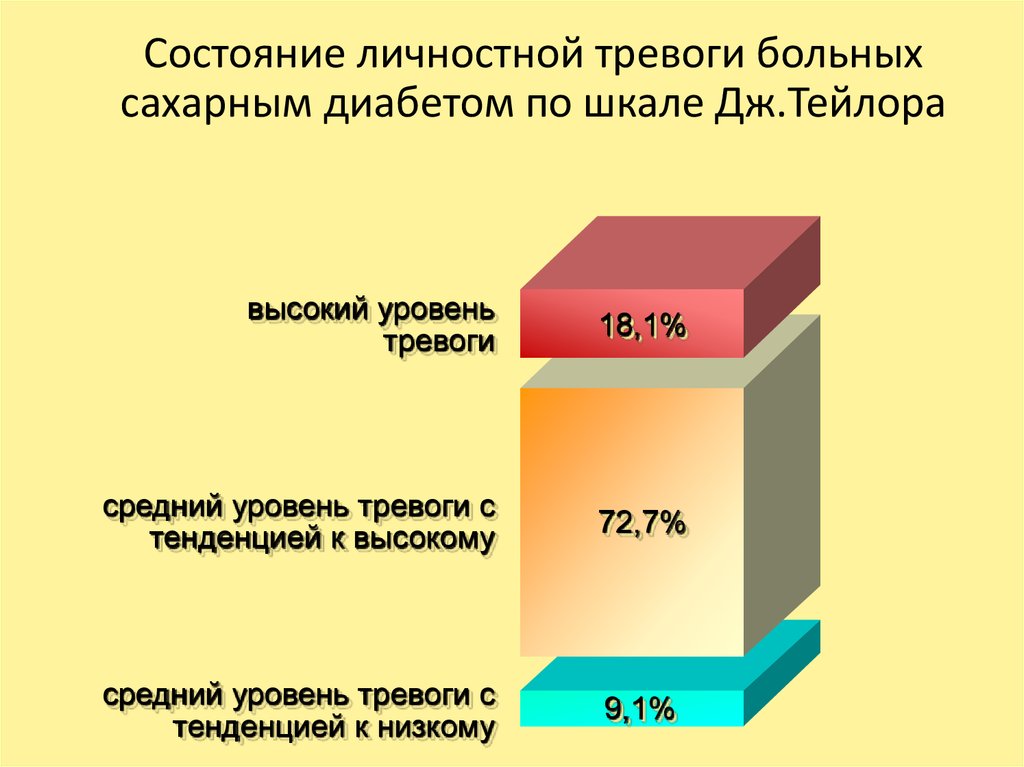
49. Состояние личностной тревоги больных сахарным диабетом по шкале Дж.Тейлора
высокий уровеньтревоги
18,1%
средний уровень тревоги с
тенденцией к высокому
72,7%
средний уровень тревоги с
тенденцией к низкому
9,1%
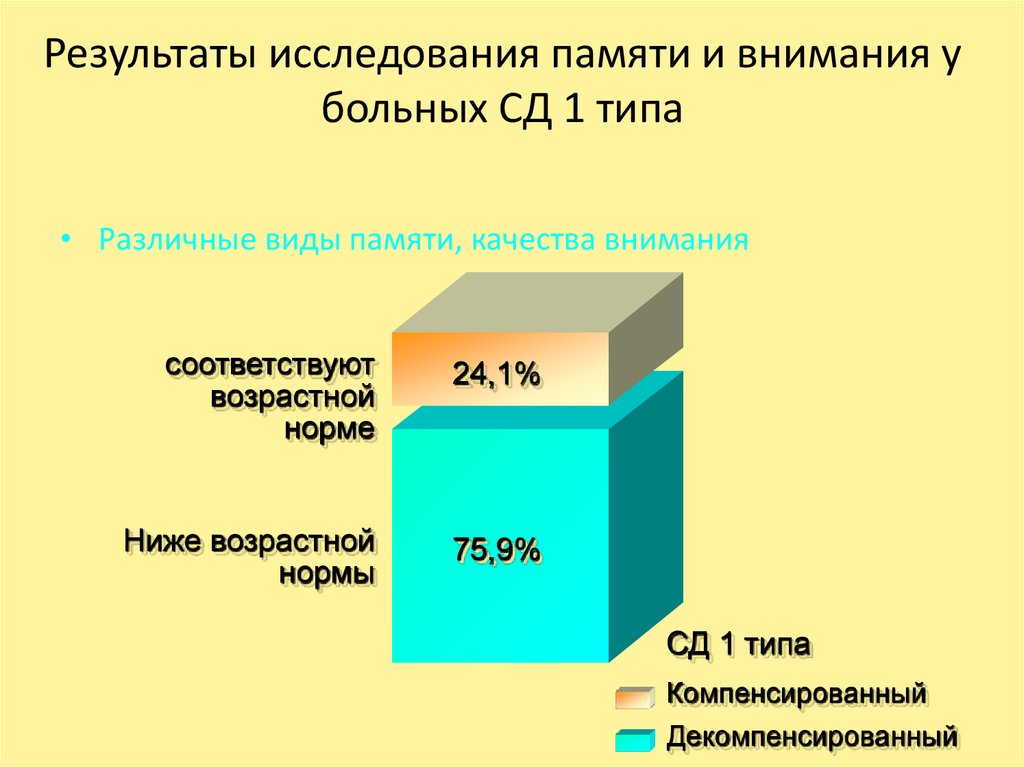
50. Результаты исследования памяти и внимания у больных СД 1 типа
• Различные виды памяти, качества вниманиясоответствуют
возрастной
норме
Ниже возрастной
нормы
24,1%
75,9%
СД 1 типа
Компенсированный
Декомпенсированный
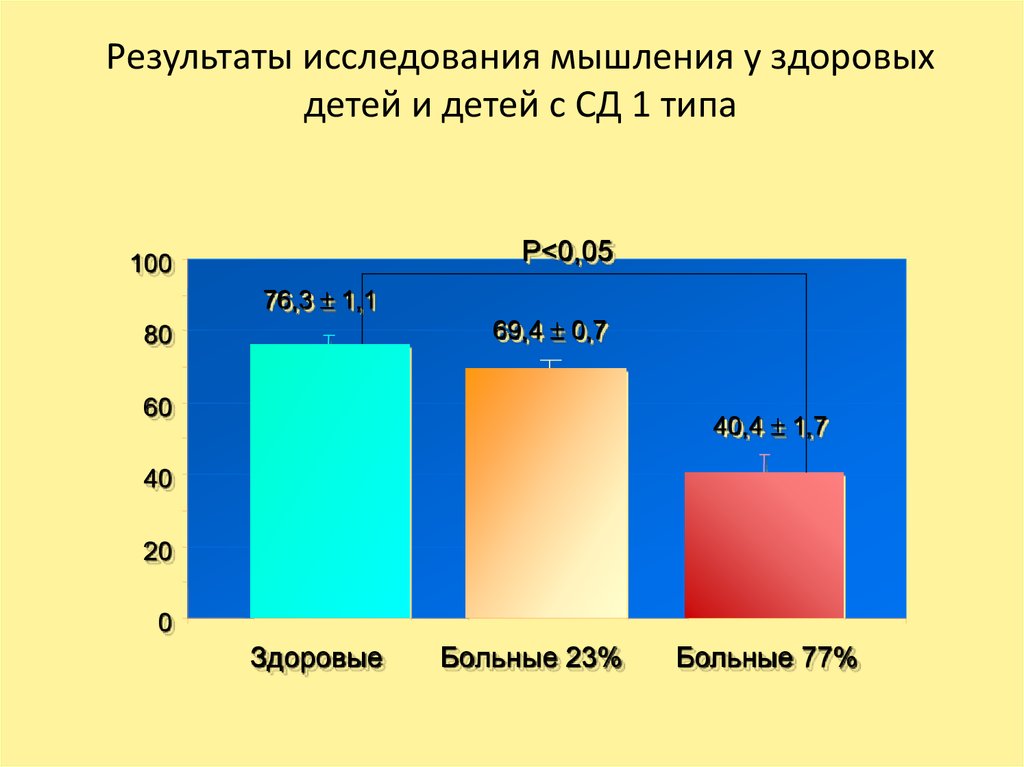
51. Результаты исследования мышления у здоровых детей и детей с СД 1 типа
Р<0,05100
76,3 1,1
80
69,4 0,7
60
40,4 1,7
40
20
0
Здоровые
Больные 23%
Больные 77%
52. Проведение больными самоконтроля заболевания (В %) после обучения по СПОД и ЛОСПОД
р<0,05(%) 100
80
60
40
20
0
После СПОД
После ЛОСПОД
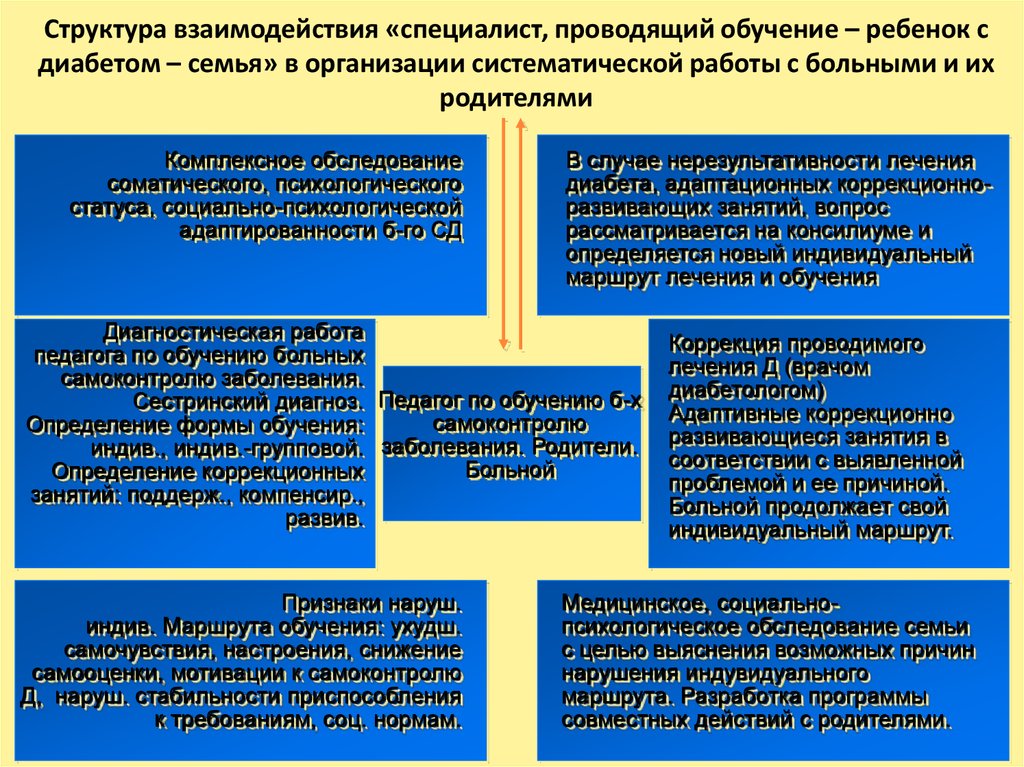
53. Структура взаимодействия «специалист, проводящий обучение – ребенок с диабетом – семья» в организации систематической работы с больными
и ихродителями
Комплексное обследование
соматического, психологического
статуса, социально-психологической
адаптированности б-го СД
В случае нерезультативности лечения
диабета, адаптационных коррекционноразвивающих занятий, вопрос
рассматривается на консилиуме и
определяется новый индивидуальный
маршрут лечения и обучения
Диагностическая работа
педагога по обучению больных
самоконтролю заболевания.
Сестринский диагноз. Педагог по обучению б-х
самоконтролю
Определение формы обучения:
индив., индив.-групповой. заболевания. Родители.
Больной
Определение коррекционных
занятий: поддерж., компенсир.,
развив.
Признаки наруш.
индив. Маршрута обучения: ухудш.
самочувствия, настроения, снижение
самооценки, мотивации к самоконтролю
Д, наруш. стабильности приспособления
к требованиям, соц. нормам.
Коррекция проводимого
лечения Д (врачом
диабетологом)
Адаптивные коррекционно
развивающиеся занятия в
соответствии с выявленной
проблемой и ее причиной.
Больной продолжает свой
индивидуальный маршрут.
Медицинское, социальнопсихологическое обследование семьи
с целью выяснения возможных причин
нарушения индувидуального
маршрута. Разработка программы
совместных действий с родителями.
54. Осложнения сахарного диабета
55. ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ И КЕТОАЦИДОТИЧЕСКАЯ КОМА
• ОСНОВНАЯ ПРИЧИНА - АБСОЛЮТНАЯ ИЛИ ВЫРАЖЕННАЯОТНОСИТЕЛЬНАЯ ИНСУЛИНОВАЯ НЕДОСТА ТО ЧНОСТЬ.
• ПРОВОЦИРУЮЩИЕ ФАКТОРЫ:
интеркуррентные заболевания:
острые воспалительные процессы,
обострения хронических заболеваний,
инфекционные болезни; «нарушения режима лечения:
пропуск или самовольная отмена инсулина пациентами (в том числе с дальными
целями),
ошибки в назначении или введении дозы инсулина,
введение просроченного или неправильно хранившегося инсулина,
неисправности в системах введения инсулина (шприц-ручках); «недостаточный
контроль (и самоконтроль) уровня глюкозы крови; •хирургические вмешательства и
травмы;
«беременность;
несвоевременная диагностика сахарного диабета, особенно 1 типа
хроническая терапия антагонистами инсулина (глюкокортикоидами, диуретиками,
половыми гормонами и др.).
56. ДИАГНОСТИКА ДКА
КЛИНИКА•Нарастающая сухость кожи и
слизистых оболочек
•Полиурия (впоследствии возможна
олигурия и анурия)
•Жажда
•Слабость, адинамия •Головная боль
•Отсутствие аппетита, тошнота, рвота
•Сонливость
•Запах ацетона в выдыхаемом воздухе
•Одышка, впоследствии дыхание
Куссмауля
В 30 — 50% случаев — "абдоминальный
синдром", т.е. клиника "острого живота"
(боли в животе, частая рвота,
напряжение и болезненность брюшной
стенки, уменьшение перистальтики,
возможен лейкоцитоз и повышение
активности амилазы)
57.
Общий клинический анализ крови•Лейкоцитоз (не всегда указывает на
инфекцию)
Общий анализ мочи
•Глюкозурия •Кетонурия
•Протеинурия (непостоянно)
Биохимический анализ крови
•Гиперкетонемия
•Повышение азота мочевины
(непостоянно)
•Повышение креатинина
(непостоянно; возможны
артефакты вследствие
перекрестного реагирования с
кетоновыми телами при
использовании некоторых
лабораторных методов)
•Уровень Na+ чаще нормальный,
реже снижен или повышен
Уровень К* чаще нормальный, реже
снижен, у больных с почечной
недостаточностью может быть
повышен
Кислотно-щелочное состояние
(КЩС)
•Декомпенсированный
метаболический ацидоз
58. ЛЕЧЕНИЕ ДКА
Цели лечения:• Регидратация.
• Восполнение дефицита инсулина.
• Коррекция кислотно-основного состояния.
• Коррекция электролитных нарушений.
• Лечение сопутствующих заболеваний,
приведших к развитию ДКА.
59.
Регидратационная терапия (необходимо начать сразу после установления
диагноза).
Регидратацию начинают с введения 0,9% раствора натрия хлорида, при
гиперосмолярности используют 0,45% раствор натрия хлорида, при снижении
гликемии <14 ммоль/л переходят на введение 5—10% раствора глюкозы.
« Скорость введения составляет 1000 мл/ч в течение 1-го часа, затем 500 мл/ч в
течение следующих 2 ч, начиная с 4-го часа скорость введения составляет 300 мл/ч.
Все растворы вводят подогретыми до 37 °С.
Инсулинотерапия незамедлительно после установления диагноза.
• Используют только инсулины короткого действия.
• В 1-й час инсулин вводят внутривенно струйно в дозе 10 ЕД (0,15 ЕД/кг) или
внутримышечно в дозе 10—20 ЕД, начиная со 2-го часа — внутривенно капельно со
средней скоростью 6 ЕД/ч (0,1 ЕД/кг) или внутримышечно со скоростью 6—8 ЕД/ч.
Показано, что режим малых доз не менее эффективен, чем использовавшийся ранее
режим больших доз.
При снижении гликемии до 13-14 ммоль/л переходят на внутривенное введение 5—
10% раствора глюкозы, введение инсулина не прекращают.
При нормализации кислотно-основного состояния пациента переводят на
подкожное введение инсулина каждые 2 ч, а затем — каждые 4 ч.
Коррекция калиемии.
60.
Исследование концентрации калия проводят до начала терапии, через 1 ч
после её начала, затем как минимум каждые 2 ч до нормализации
концентрации калия в крови. У большинства пациентов с ДКА возникает
дефицит калия, несмотря на его нормальное или даже повышенное
содержание в крови.
При наличии ЭКГ-признаков гипокалиемии и отсутствии анурии
калия хлорид вводят со скоростью 1,5 г/ч. При отсутствии экспрессдиагностики (и при отсутствии анурии) введение калия начинают не позднее
чем через 2 ч после начала терапии со скоростью 1,5 г/ч.
Коррекция кислотно-основного состояния. Кислотно-основное равновесие
восстанавливают непосредственно с начала терапии ДКА благодаря
регидратационной терапии и введению инсулина.
Натрия гидрокарбонат вводят только при рН <7,0, однако даже в данном
случае целесообразность введения натрия гидрокарбоната больным с ДКА,
по данным многочисленных исследований, остаётся дискутабельной. При рН
<6,9 100 ммоль натрия гидрокарбоната разводят в 400 мл стерильной воды и
вводят со скоростью 200 мл/ч каждые 2 ч до достижения рН >7,0. При рН
6,9—7,0 50 ммоль натрия гидрокарбоната разводят в 200 мл стерильной воды
и вводят со скоростью 200 мл/ч каждые 2 ч до достижения рН >7,0.
61. ГИПОГЛИКЕМИЧЕСКАЯ КОМА И ГИПОГЛИКЕМИИ
• ОСНОВНАЯ ПРИЧИНА :избыток инсулина в организме, связанный
с недостаточным поступлением
углеводов из вне (с пищей) или из
эндогенных источников (продукция
глюкозы печенью), а также при
ускоренной утилизации углеводов
(мышечная работа).
62. ПРОВОЦИРУЮЩИЕ ФАКТОРЫ:
• нарушение диеты (пропуск своевременного приема пищиили недостаточное содержание в ней углеводов);
• передозировка инсулина или препаратов
сульфонилмочевины, в том числе с суицидальной целью;
• прием алкоголя;
• физические нагрузки (незапланированные или без
принятия соответствующих мер профилактики
гипогликемии);
• нарушение функции печени и почек;
• отсутствие при себе легкоусваеваемых углеводов для
незамедлительного купирования легкой гипогликемии.
63. ДИАГНОСТИКА ГИПОГЛИКЕМИЧЕСКОЙ КОМЫ
Адренергические симптомы:тахикардия, мидриаз, дрожь,
бледность кожи, усиленная
потливость, тошнота, сильный голод,
беспокойство, агрессивность
Нейроглюкопенические
симптомы: слабость, снижение
концентрации внимания, головная
боль, головокружение, парестезии,
страх, дезориентация, речевые,
зрительные, поведенческие
нарушения, амнезия, нарушение
координации движений, спутанность
сознания, возможны судороги,
преходящие парезы и параличи, кома
Анализ крови
• Гликемия ниже 2,8 ммоль/л (при коме — как
правило, ниже 2,2 ммоль/л)
64. ЛЕЧЕНИЕ ГК
Легкая гипогликемия (без потери сознания и нетребующая посторонней помощи)
Тяжелая гипогликемия (с потерей сознания или без нее, но
требующая помощи другого лица)
Прием легкоусвояемых (простых) углеводов в количестве
1 — 2 ХЕ: сахар (4 — 5 кусков, лучше растворить в чае)
или мед, или варенье (1 — 1,5 стол, ложки), или 2001
сладкого фруктового сока, или 100 мл лимонада (пепсиколы, фанты), или 4 — 5 больших таблеток глюкозы
ковка из 10 таблеток по 3 г в виде "конфеты"), или 2шоколадные конфеты. Если гипогликемия вызвана инс
лином продленного действия, то дополнительно ст 1—2
ХЕ медленноусваяемых углеводов (кусок хлеба, 2 стол,
ложки каши и т.д.)
• До приезда врача потерявшего сознание пациента уложить
на бок, освободить полость рта от остатков пищи. При потере
сознания больному нельзя вливать в полость рта сладкие
растворы (опасность асфиксии!)
• В/в струйное введение 40% раствора глюкозы в количестве
от 20 до 100 мл — до полного восстановления сознания
• Альтернатива — и/к или в/м введение 1 мл раствора
глюкагона (может быть осуществлено
Если больной не приходит в сознание после в/в введения 100
мл 40% раствора глюкозы, начать в/в капельное введение 5—
10% раствора глюкозы и доставить больного в стационар
Если гипогликемическая кома вызвана передозировкой
пероральных сахароснижающих препаратов с большой
продолжительностью действия, особенно у больных
старческого возраста или при сопутствующем нарушении
функции почек, в/в капельное введение 5—10% раствора
глюкозы может продолжаться столько, сколько необходимо
для нормализации уровня гликемии
65. ДИАБЕТИЧЕСКИЕ МИКРОАНГИОПАТИИ
К диабетическим микроангиопатиямотносятся:
• диабетическая ретинопатия;
• диабетическая нефропатия.
66. ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
• Диабетическая ретинопатия (ДР) — этомикроангиопатия сосудов сетчатки глаза
при сахарном диабете, в терминальной
стадии приводящаяк полной потере
зрения.
67. Классификация ДР
Характеристика изменений сосудовсетчатки
1. Стадия
Непролиферативная
• Микроаневризмы, геморрагии, твердые
экссудаты
• Макулопатия (экссудативная,
ишемическая, отечная)
2. Стадия
Препролиферативная
Мягкие экссудативные очаги,
неравномерный калибр сосудов,
интраретинальные микрососудистые
аномалии
3. Стадия
Пролиферативная
Неоваскуляризация области диска
зрительного нерва и на периферии
сетчатки, кровоизлияния в стекловидное
тело, преретинальные кровоизлияния
68. Лечение ДР
• Компенсация углеводного обмена (НЬА1с?7,0%).
• Лазерная фотокоагуляция (локальная,
фокальная, панретинальная).
• Криокоагуляция (трансконъюнктивальная
или транссклеральная).
• Витрэктомия.
69. ДИАБЕТИЧЕСКАЯ НЕФРОПАТИЯ
• Диабетическая нефропатия (ДН) — этоспецифическое поражение сосудов почек
при сахарном диабете,
сопровождающееся формированием
узелкового или диффузного
гломерулосклероза, терминальная стадия
которого характеризуются развитием
хронической почечной недостаточности
(ХПН).
70. Классификация ДН
• Стадия микроальбуминурии (времяпоявления >5 лет от начала СД).
(микроальбуминурия от 30 до 300 мг/сут)
• Стадия протеинурии с сохранной
азотовыделительной функцией почек
(время появления >10-15 лет от начала СД).
• Стадия хронической почечной
недостаточности (уремии) (время
появления >15-20 лет от начала СД).
71. Лечение ДН
СТАДИЯ ДНПРИНЦИПЫ ЛЕЧЕНИЯ
Стадия
микроальбуминурии
Оптимальная компенсация углеводного
обмена (НЬА1с<7,0%)
Применение ингибиторов АПФ в
субпрессорных дозах при нормальном
АД и в среднетерапевтических дозах —
при АД > 130/85 мм рт.ст.
Коррекция дислипидемии (если она
есть)
Диета с умеренным ограничением
животного белка (не более 1 г белка на
1 кг массы тела)
72.
Стадия протеинурииОптимальная компенсация углеводного
обмена (НЪА1с<7,0%)
• Поддержание АД на уровне 120 —
130/75 — 80 мм рт.ст.; препараты
первого ряда выбора — ингибиторы
АПФ
• Коррекция дислипидемии (если
есть)
• Низкобелковая диета (не более 0,8 г
белка/кг МТ)
73.
Стадия ХПН• Консервативная
Терминальная
Компенсация углеводного обмена
(HbAic <7,0 %)
Поддержание АД на уровне 120 — 1
30/75 — 80 мм рт.ст. ; препараты
первого ряда выбора — ингибиторы
АПФ (при уровне креатинина крови
более 300 мкмоль/л — с
осторожностью); рекомендуется
комбинированная антигипертензивная
терапия ингибиторы АПФ + петлевые
диуретики + антагонисты кальция +
селективные $ -блокаторы +
препараты центрального действия)
Ограничение животного белка до 0,6
г/кг МТ
Лечение почечной анемии
(эритропоэтин)
Коррекция гиперкалиемии
Коррекция фосфорно-кальциевого
обмена
Энтеросорбция
Гемодиализ
Перитонеальный диализ
•Трансплантация почки






















































 medicine
medicine








