Similar presentations:
Алгоритм диагностики и оказания скорой помощи при угрожающих жизни инфекционных заболеваниях
1. Алгоритм диагностики и оказания скорой помощи при угрожающих жизни инфекционных заболеваниях
К.м.н., доцент кафедры СНМПАльмухамбетова Эльмира
Фаритовна
2. План лекции
Неотложныесостояния при
инфекционных заболеваниях:
гипертермический синдром,
нейротоксикоз, синдром крупа
ПТИ
ОКИ
Эксикоз
ООИ
диагностика, тактика врача СП
3. Актуальность
Вызоваскорой и неотложной
медицинской помощи по поводу
острых инфекционных заболеваний
составляют более 50% от общего
числа к детям
у детей раннего возраста – около
90% всех обращений за СП
4. Классы МКБ-10
R50 Лихорадка неясного происхожденияJ38.6 Стеноз гортани
A02 Другие сальмонеллезные инфекции Включена:
инфекция (или пищевое отравление), вызванная
Salmonella любого серотипа, отличной от S.typhi и
S.paratyphi
A03 Шигеллез
A04 Другие бактериальные кишечные инфекции
A00 Холера
A20 Чума
A21 Туляремия
A22 Сибирская язва
A98 Другие вирусные геморрагические лихорадки, не
классифицированные в других рубриках
5. Гипертермический синдром
Лихорадка– защитноприспособительная реакция организма,
возникающая в ответ на воздействие
патогенных раздражителей и
характеризующаяся перестройкой
процессов терморегуляции, приводящей
к повышению температуры тела,
стимулирующей естественную
реактивность организма
Установлено, что репродукция
микроорганизмов при повышении
температуры резко снижается
6. Классификация
По продолжительности лихорадка бывает:острая (до 2 недель)
подострая (до 6 недель)
хроническая (более 6 недель)
По степени повышения различают
температуру :
Субфебрильная (37-38° С)
Умеренно высокую, или фебрильная (3839° С)
Высокая, или пиретическая (39-41° С)
Сверхвысокая, или гиперпиретическая
(выше 41° С)
7. Клиническая классификация
«Красная» («розовая», «теплая»,«доброкачественная») лихорадка – кожные
покровы гиперемированы, горячие, влажные,
поведение практически не меняется,
теплопродукция соответствует теплоотдаче
«Белая» («бледная», «холодная»,
«злокачественная») лихорадка – выраженные
признаки централизации кровообращения,
кожа бледная с мраморным рисунком, губы и
кончики пальцев цианотичны, конечности
холодные, озноб, тахикардия, одышка,
судороги и бред. Эффект от
жаропонижающей терапии недостаточен
8. Надо ли понижать температуру?
В соответствии с рекомендациями ВОЗ,жаропонижающую терапию исходно
здоровому человеку проводят при
температуре тела свыше 38,5°С
Однако, при наличии в анамнезе судорог,
если независимо от степени
выраженности гипертермии отмечается
нарушение самочувствия, бледность
кожных покровов и др. проявления
токсикоза, антипиретическая терапия
должна быть начата незамедлительно
9. Неотложная помощь при «красной» гипертермии
oo
o
o
Физические методы: раскрыть, максимально обнажить б-го;
пузырь со льдом на голову, область крупных сосудов
(шейных, подмышечных, паховых); растирание кожи
туловища, конечностей полуспиртовым раствором, слабым
раствором уксусной кислоты
Обильное питье
Химические методы
Внутрь или ректально парацетамол (ацетаминофен, панадол,
калпол, тайлинол, эффералган упса и др.) 10-15 мг/кг внутрь
или 15-20 мг/кг ректально
Если в течение 30-45 мин температура не снижается, то
ввести антипиретическую смесь в/м:
анальгин (метамизол) 50% - 2,0 (детям 0,1 мл/год жизни) в
сочетании с димедролом 1% - 1,0 (детям 0,1 мл/год жизни)
или пипольфен 2,5% - 1,0 (детям 0,1-0,15 мл/год жизни
ребенка, но не более 1 мл)
При отсутствии эффекта в течение 30 мин – неотложная
помощь, как при «бледной» лихорадке
10. Неотложная помощь при «бледной» лихорадке
Одновременно с жаропонижающими средствами (см.выше) дать сосудорасширяющие препараты:
o Внутрь папаверин или но-шпа в дозе 1 мг/кг или
o папаверин 2% -2,0 (детям 0,1-0,2 мл/год жизни) или
но-шпа 2,0 (детям 0,1 мл/год жизни) или дибазол 1%
- 2,0 (детям 0,1 мл/год жизни) в/м
При нарастающих и выраженных признаках
централизации кровообращения
o Дроперидол 0,25%-4,0 (0,1 мл/кг веса ребенка) в/м
11. Нейротоксикоз
Нейротоксикоз (инфекционный токсикоз) ответная, быстро прогрессирующаягиперергическая реакция организма на
вирусную, микробную инфекцию,
характеризуется очень тяжелым состоянием
больного, развитием неврологических
расстройств различной степени
выраженности от прекомы до терминальной
комы, нарушениями кровообращения,
дыхания, метаболизма и водноэлектролитного равновесия
12. Нейротоксикоз
Чаще возникает при гриппе, аденовируснойинфекции
Наиболее тяжело протекает у детей до 3х
лет
Ведущие симптомы - неврологические
расстройства на фоне прогрессирования
ухудшения гемодинамики
В клинике: гипертермия, нарушения со
стороны центральной нервной системы,
сердечно-сосудистой системы, дыхательной
системы, функции почек
13. Патогенез
Поражение ЦНС при нейротоксикозеобусловлено непосредственным воздействием
вирусов и бактериальных токсинов,
сосудистыми нарушениями и метаболическими
расстройствами, а также рефлекторными
воздействиями с пораженных органов
В результате возникает спазм периферических
сосудов, повышается их проницаемость
изменяются реологические свойства крови
Эти процессы приводят к отеку головного
мозга и внутричерепной гипертензии
14. 3 степени тяжести нейротоксикоза:
1 степень – сознание сохранено, адинамия,беспокойный сон, судорожная готовность или судороги,
кожа бледная, акроцианоз, менингеальные симптомы
2 степень – очень тяжелое состояние, гипертермия
нарастает, менингеальные симптомы выражены
постоянно, патологические рефлексы, судороги
тонико-клонические
3 степень – кома. Состояние крайне тяжелое, сознание
отсутствует, исчезает реакция на свет, болевые
раздражители. Расходящееся косоглазие, нистагм,
менингеальные симптомы. Гипертермия стойкая
злокачественная. Вегетативные нарушения: цианоз,
мраморность, нарушения ритма дыхания (ЧейнСтокса, Биота) и сердечно-сосудистой деятельности
15. Дифференциальная диагностика
С нейроинфекциями (менингитом,энцефалитом)
Клинически менингизм и энцефалическую
реакцию при нейротоксикозе отличить трудно
без исследования спинномозговой жидкости
При люмбальной пункции у больных
нейротоксикозом определяется повышенное
внутричерепное давление до 250 мм за счет
раздражения сосудистых сплетений с
гиперпродукцией спинномозговой жидкости и
нарушением ее всасывания
16. Неотложная помощь при нейротоксикозе
Ликвидация гипертермии, судорогДезинтоксикация и улучшение периферического
кровообращения – в/в коллоидные растворы (гемодез) и
глюкоза 5% р-р, NaCl 0,9% р-р в соотношении 2:1.
Общее количество вводимой жидкости 20 -25 мл/кг
Глюкокортикостероиды - при токсикозе II - III ст. – 1-2
мг/кг веса в/в в 20 % растворе глюкозы
Стабилизация гемодинамики:
o токсикоз I ст. эуфиллин 2,4% - 10,0 (0,5-1,0 мл/год жизни)
o токсикоз II ст. дроперидол 0,25% - 4,0 (0,1 мл/кг веса)
o токсикоз III ст. допамин 10 мкг/кг/мин
Оксигенотерапия, по показаниям ИВЛ
Госпитализация в стационар
17. Круп
Острое воспаление гортани и трахеиразличной этиологии, осложняется
затруднением дыхания
Различают: истинный, дифтерийный и ложный,
вызванный другой инфекцией круп (парагрипп,
грипп, корь, скарлатина)
Наиболее часто развивается у детей второго и
третьего года жизни (более 50% заболевших),
Редко возникает у детей старше 5 лет и
никогда - в первые 4 месяца жизни
18. Предрасполагающие факторы
Анатомо-физиологические особенности детскойгортани и трахеи:
малый диаметр, мягкость и податливость хрящевого
скелета;
короткое узкое преддверие и воронкообразная
форма гортани;
высоко расположенные и непропорционально
короткие голосовые складки;
гипервозбудимость мышц-аддукторов, замыкающих
голосовую щель;
функциональная незрелость рефлексогенных зон и
гиперпарасимпатикотония
19. Основные механизмы развития стеноза гортани
1.2.
3.
Воспалительный и аллергический отек
с клеточной инфильтрацией слизистой
гортани (подскладковое пространство)
и трахеи
Рефлекторный спазм мышц гортани
Гиперсекреция слизистых желез,
скопление в области голосовой щели
густой мокроты, корок, фибринозных
или некротических наложений
20. Клинические проявления
Изменениетембра и осиплость
голоса
Кашель грубый, "лающий«
Стенотическое дыхание
Начало заболевания острое, часто
внезапное, преимущественно
ночью или в вечернее время
21.
Стеноз 1-й степени(компенсированный)
При беспокойстве, физической
нагрузке отмечается нарастание
глубины и шумности дыхания,
появляется инспираторная одышка
Клинические признаки гипоксемии
отсутствуют
Компенсаторными усилиями организма
газовый состав крови поддерживается
на удовлетворительном уровне
22. Стеноз 2-й степени (субкомпенсированный)
Характерное стенотическое дыхание хорошослышно на расстоянии, отмечается в покое
Одышка инспираторного характера
постоянная
Втяжение уступчивых мест грудной клетки в
покое, усиливающееся при напряжении
Дети обычно возбуждены, беспокойны, сон
нарушен
Кожные покровы бледные, появляется
периоральный цианоз, усиливающийся во
время приступа кашля, тахикардия
рО2 умеренно снижается
23. Стеноз 3-й степени (декомпенсированный)
Выраженное беспокойство, сменяетсязаторможенностью, сонливостью
Кашель, вначале грубый, громкий, по мере нарастания
стеноза становится тихим, поверхностным
Одышка постоянная, смешанного характера
Дыхание шумное, частое, с резким втяжением
уступчивых мест грудной клетки, сменяется тихим,
поверхностным.
Аускультативно над легкими выслушиваются вначале
грубые хрипы проводного характера, затем
равномерное ослабление дыхания
Тоны сердца приглушены, тахикардия
В крови выражены гипоксемия и гиперкапния
24. Стеноз 4-й степени (асфиксия)
Состояниекрайне тяжелое
Развивается глубокая кома, могут быть
судороги
Температура тела падает до нормальных
или субнормальных цифр
Дыхание частое, поверхностное или
аритмичное с периодическими апноэ
Тоны сердца глухие, возникает
брадикардия, а затем асистолия
Гипоксемия и гиперкапния достигают
крайних значений, развивается ацидоз
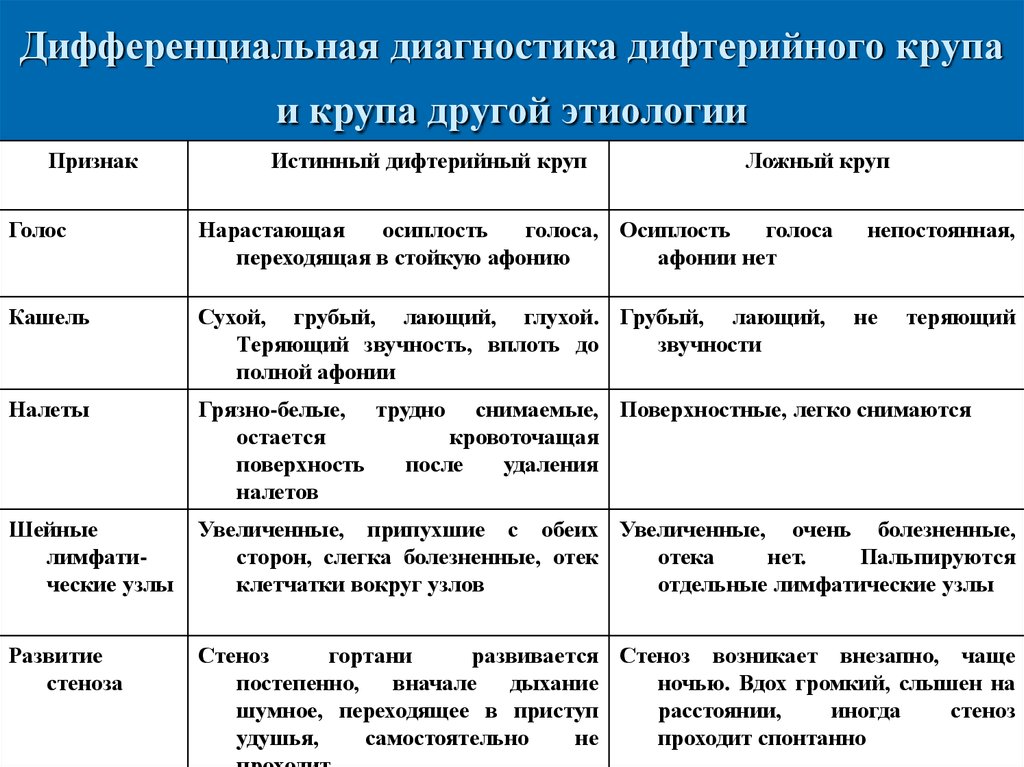
25. Дифференциальная диагностика дифтерийного крупа и крупа другой этиологии
ПризнакИстинный дифтерийный круп
Ложный круп
Голос
Нарастающая
осиплость
голоса, Осиплость
голоса
переходящая в стойкую афонию
афонии нет
непостоянная,
Кашель
Сухой, грубый, лающий, глухой. Грубый, лающий,
Теряющий звучность, вплоть до
звучности
полной афонии
Налеты
Грязно-белые, трудно снимаемые, Поверхностные, легко снимаются
остается
кровоточащая
поверхность
после
удаления
налетов
Шейные
лимфатические узлы
Увеличенные, припухшие с обеих Увеличенные, очень болезненные,
сторон, слегка болезненные, отек
отека
нет.
Пальпируются
клетчатки вокруг узлов
отдельные лимфатические узлы
Развитие
стеноза
Стеноз
гортани
развивается Стеноз возникает внезапно, чаще
постепенно, вначале дыхание
ночью. Вдох громкий, слышен на
шумное, переходящее в приступ
расстоянии,
иногда
стеноз
удушья,
самостоятельно
не
проходит спонтанно
не
теряющий
26. Неотложная помощь при стенозе гортани
При I степени:попытаться уменьшить явления стеноза с
помощью рефлекторно отвлекающих
процедур - горчичники, горячие ножные
ванны, полуспиртовой согревающий
компресс на область шеи и грудной клетки,
паровые ингаляции с содой
Полусидячее положение, теплое щелочное
питье
Десенсибилизирующие препараты –
димедрол 1% - 0,1 мл/год жизни.
27. Неотложная помощь при стенозе гортани
При II- III степени стеноза для устранения отечногокомпонента преднизолон 3-5 мг/кг, при III-IV степени 5-7 мг/кг в/м, в/в струйно
Для устранения возбуждения – натрия оксибутират
20% 50- 100 мг/кг в/в капельно или в/м с 10% р-ром
глюкозы
При III-IV степени стеноза – оксигенотерапия
вызов реанимационной бригады для проведения
ларингоскопии и интубации трахеи, перевод на ИВЛ
Госпитализация:
при I-II степени стеноза в инфекционное отделение
при III-IV степени - в реанимационное отделение
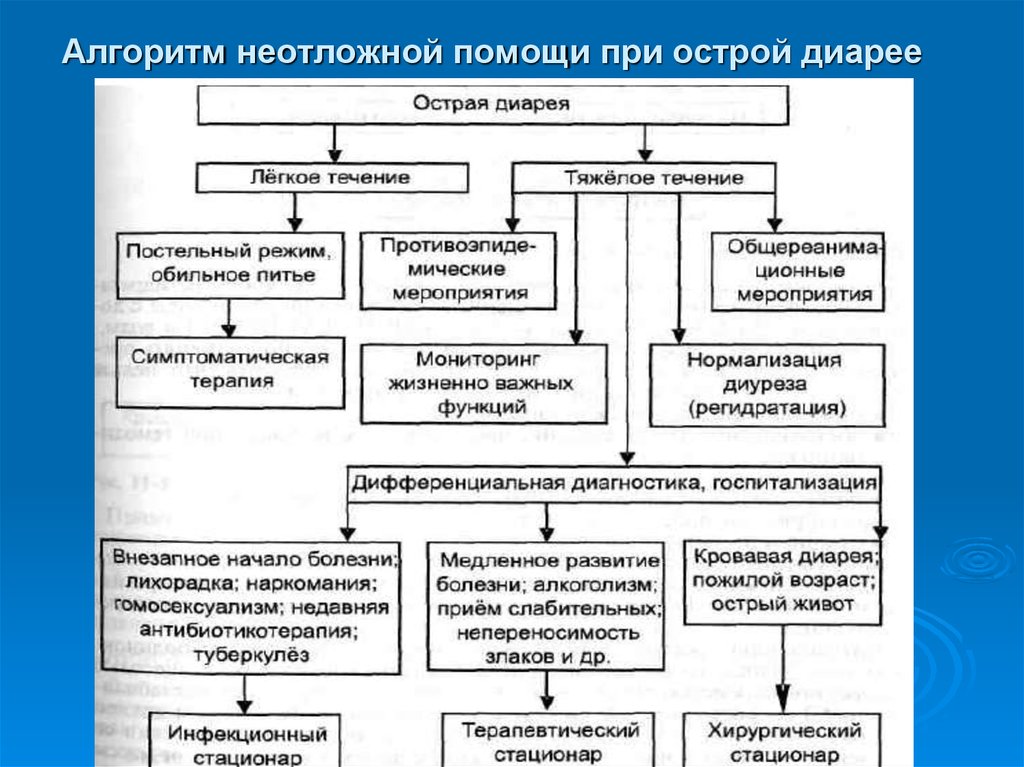
28. ОСТРЫЕ ЖЕЛУДОЧНО-КИШЕЧНЫЕ ИНФЕКЦИИ (ОКИ)
ОСТРЫЕ ЖЕЛУДОЧНОКИШЕЧНЫЕ ИНФЕКЦИИ (ОКИ)Острые
кишечные инфекции
нередко приобретают тяжелое
течение с развитием
обезвоживания и
гиповолемического шока или
выраженного токсикоза и
инфекционно-токсического шока,
особенно у детей
29. Пищевые токсикоинфекции
Этиология: бактерии из группы сальмонелл,эшерихии, стафилококк, протей и др. условнопатогенные микроорганизмы
Связаны с употреблением в пищу продуктов,
инфицированных бактериями и токсическими
продуктами их жизнедеятельности (мясные,
молочные, кондитерские продукты)
Инкубационный период от – 2 до 14 часов с
момента употребления недоброкачественной
пищи
Могут протекать в виде острого гастрита,
гастроэнтерита, гастроэнтероколита
30. ПТИ. Неотложная помощь
С целью дезинтоксикации:Промывание желудка водой или 2% р-ром
гидрокарбоната натрия до отхождения
чистых промывных вод 10 литрами воды
(детям – 1 литр на год жизни, но не более 10
литров). После промывания внутрь
слабительные (магния сульфат 25% р-р),
очистительная клизма
Регидратационная терапия – внутрь солевой
раствор (регидрон и др.)
Инфузионная терапия (при выраженной
интоксикации, эксикозе) – глюкозо-солевые рры в/в из расчета у детей 40 мл/кг веса в
первый час (контроль АД)
Госпитализация: в инфекционный
стационар
31. Алгоритм неотложной помощи при острой диарее
32. Эксикоз
Развиваетсявследствие значительных
потерь воды и электролитов с
рвотными массами и жидким стулом
Эти потери усугубляют вызванные
инфекционным агентом нарушения
периферического кровообращения и
приводят к прогрессирующим
метаболическим нарушениям
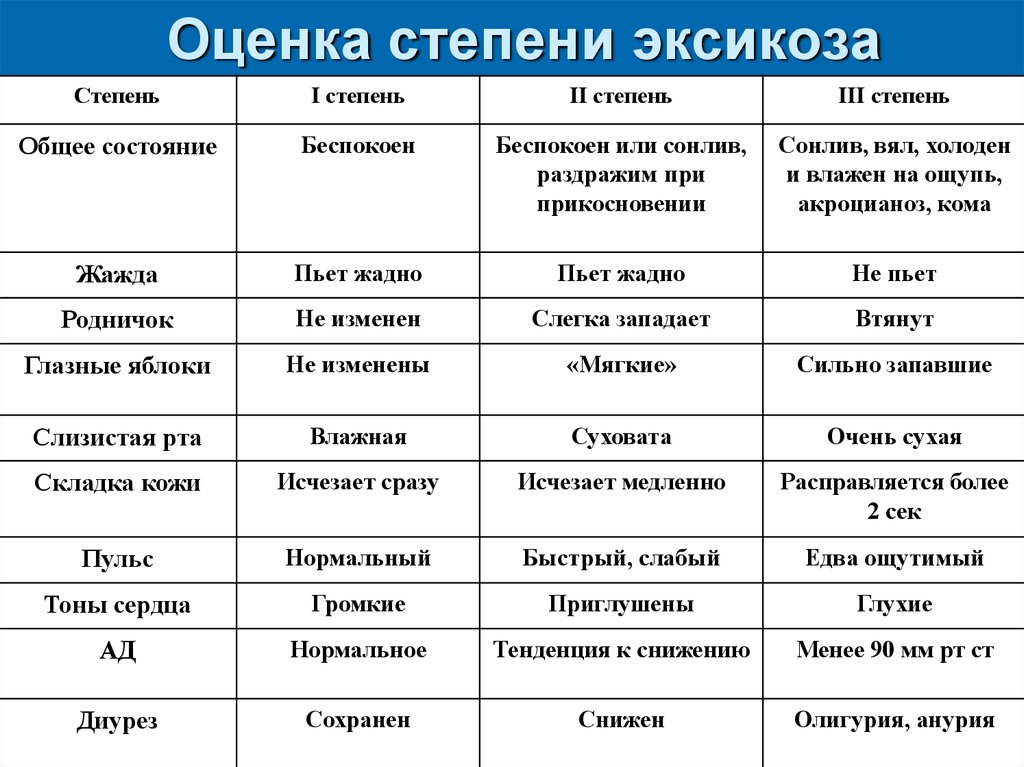
33. Оценка степени эксикоза
СтепеньI степень
II степень
III степень
Общее состояние
Беспокоен
Беспокоен или сонлив,
раздражим при
прикосновении
Сонлив, вял, холоден
и влажен на ощупь,
акроцианоз, кома
Жажда
Пьет жадно
Пьет жадно
Не пьет
Родничок
Не изменен
Слегка западает
Втянут
Глазные яблоки
Не изменены
«Мягкие»
Сильно запавшие
Слизистая рта
Влажная
Суховата
Очень сухая
Складка кожи
Исчезает сразу
Исчезает медленно
Расправляется более
2 сек
Пульс
Нормальный
Быстрый, слабый
Едва ощутимый
Тоны сердца
Громкие
Приглушены
Глухие
АД
Нормальное
Тенденция к снижению
Менее 90 мм рт ст
Диурез
Сохранен
Снижен
Олигурия, анурия
34. Алгоритм неотложной помощи при эксикозе
При I – II степенях обезвоживания – оральнаярегидратация глюкозо-солевым раствором
(регидрон и др.), чай, вода, рисовый отвар (дробно)
При II – III степенях обезвоживания - внутривенная
инфузия растворов глюкозы 5%, натрия хлорида
0,9%
Коллоидные растворы (реополиглюкин,
реомакродекс) не должны превышать ¼ части
количества жидкости и вводятся после восполнения
ОЦК из расчета 10-20 мл/кг
Госпитализация: по тяжести состояния, детей
раннего возраста в инфекционное отделение
35. Особо опасные инфекции
Всемирная организация здравоохраненияобъявила карантинными инфекциями
международного значения 4 болезни: чуму,
холеру, натуральную оспу (с 1980г. считается
искорененной ) и желтую лихорадку (а также
сходные с ней лихорадки Эбола и Марбург)
У нас в стране соответствующие
эпидемиологические правила
распространяются также на туляремию
и сибирскую язву
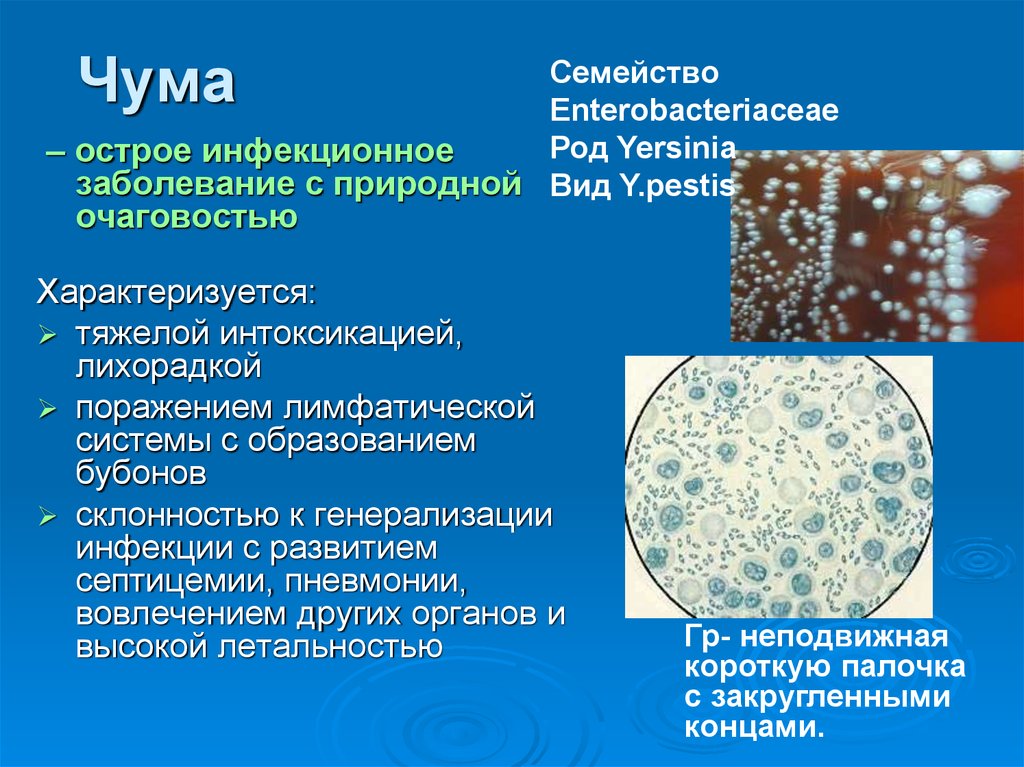
36. Чума
СемействоEnterobacteriaceae
Род Yersinia
– острое инфекционное
заболевание с природной Вид Y.pestis
очаговостью
Характеризуется:
тяжелой интоксикацией,
лихорадкой
поражением лимфатической
системы с образованием
бубонов
склонностью к генерализации
инфекции с развитием
септицемии, пневмонии,
вовлечением других органов и
высокой летальностью
Гр- неподвижная
короткую палочка
с закругленными
концами.
37.
Термин «чума» происходит от арабского «джумма» боб, отражая ведущий признак наиболеераспространенной бубонной формы этой болезни –
бубон (резко увеличенный л/у или конгломерат
спаянных л/у)
38.
Основнойрезервуар и
источник
инфекции: дикие
грызуны (крысы,
мыши, белки,
бурундуки,
суслики)
Переносчик
инфекции –
блохи
39. Пути передачи:
Трансмиссивный (через укусинфицированной блохи)
Воздушно-капельный! (от
больных легочной чумой)
Контактный
(при снятии шкур и
разделывании тушек инфицированных животных,
а также от больных чумой людей)
Алиментарный (с инфицированной
водой и продуктами)
40. Начало заболевания при всех клинических формах сходно:
Важен эпид.анамнез (пребывание внеблагополучном по чуме районе или общение с
больным человеком или животным)
Инкуб.период от неск.часов до 9 дней (сокращаясь при
легочной форме и удлиняясь у привитых людей)
Острое, внезапное начало, с высокой лихорадкой и
сильным ознобом
Выраженный синдром общей интоксикации: сильная
головная боль, боль в мышцах, общая слабость,
тошнота, рвота, быстро нарастают признаки
токсической энцефалопатии
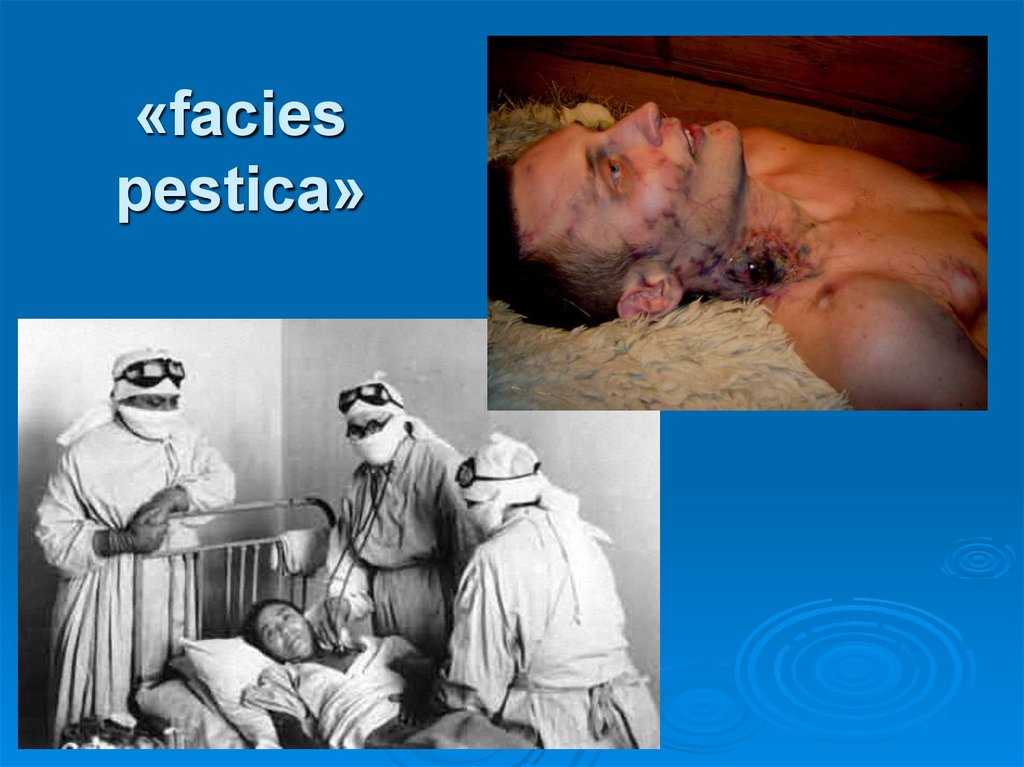
«Глаза разъяренного быка» инъекция сосудов склер,
41. «facies pestica»
42. Бубонная чума
Особенности чумного бубона: крупный,одиночный, плотный, резко болезненный
Спаян с окружающими тканями
Существует «излюбленная» локализация
бубона – пах, подмышечная область, шея
Явления лимфангита отсутствуют
Значительное улучшение состояния
наступает сразу после вскрытия бубона
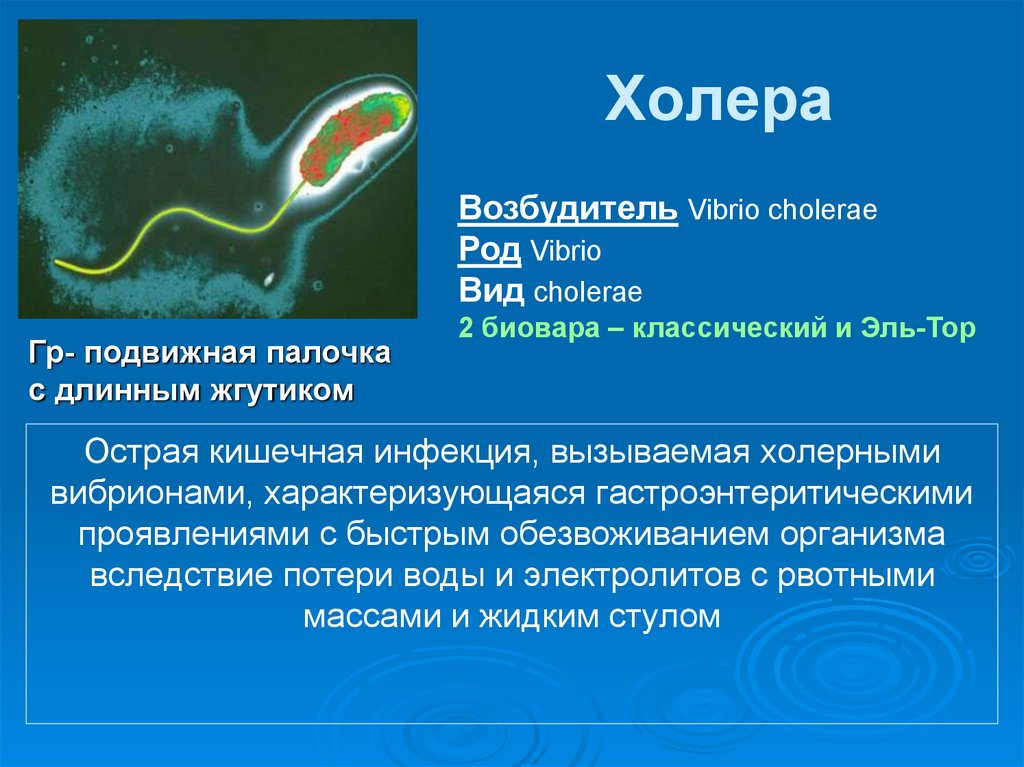
43. Холера
Возбудитель Vibrio choleraeРод Vibrio
Вид сholerae
Гр- подвижная палочка
с длинным жгутиком
2 биовара – классический и Эль-Тор
Острая кишечная инфекция, вызываемая холерными
вибрионами, характеризующаяся гастроэнтеритическими
проявлениями с быстрым обезвоживанием организма
вследствие потери воды и электролитов с рвотными
массами и жидким стулом
44. Эпидемиология
Источникинфекции - только человек.
Наибольшую эпидемиологическую опасность представляют
больные со стертыми формами заболевания и
вибриононосители, а также больной в остром периоде
Механизм
передачи – фекально-оральный,
реализуется тремя путями:
контактнобытовым
водным
пищевым
45. Клиническая картина
Инкуб.период от неск.часов до 6 днейОстрое начало с безудержной диареи
Отсутствие болей в животе, т.к. патологический процесс
носит невоспалительный характер
Отсутствие повышения температуры
Диарея предшествует рвоте
Рвота без предшествующей
тошноты фонтаном – в результате антиперистальтики
Стул в виде «рисового отвара» без запаха
Быстро развивается обезвоживание
46.
Ежегоднопроисходит 3-5
млн. случаев
заболевания
холерой и 100120 тыс.
случаев смерти
от холеры.
Вспышка холеры часто
бывает следствием
невысокого уровня
жизни, антисанитарии,
неблагополучия
47. Туляремия (Возбудитель: Francisella tularensis)
Природная очаговая особо опасная инфекцияпреимущественно трансмиссивным путем передачи,
реже
воздушно-пылевым,
алиментарным
и
различными
клиническими
проявлениями
(лихорадкой,
интоксикацией
и
поражением
лимфатических узлов) от локализованной до
септической формы.
Источник инфекции: больные грызуны (водяные
крысы, ондатры, зайцы, мыши и др.)
-
Очаги распределены в северных и восточных
областях РК
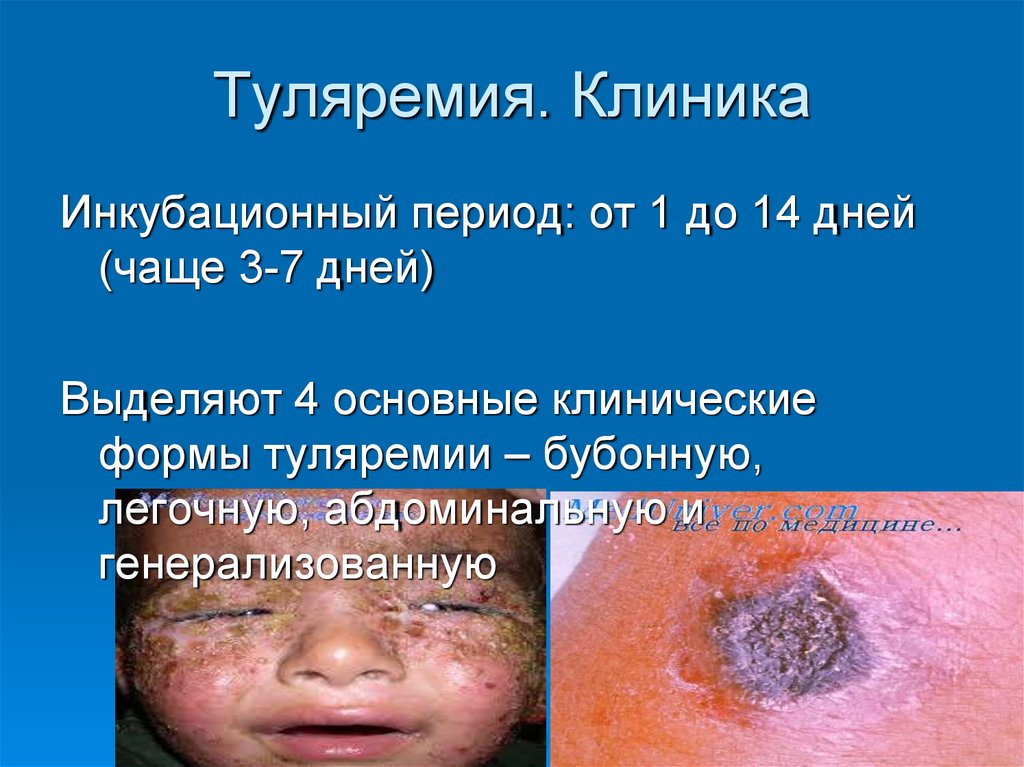
48. Туляремия. Клиника
Инкубационный период: от 1 до 14 дней(чаще 3-7 дней)
Выделяют 4 основные клинические
формы туляремии – бубонную,
легочную, абдоминальную и
генерализованную
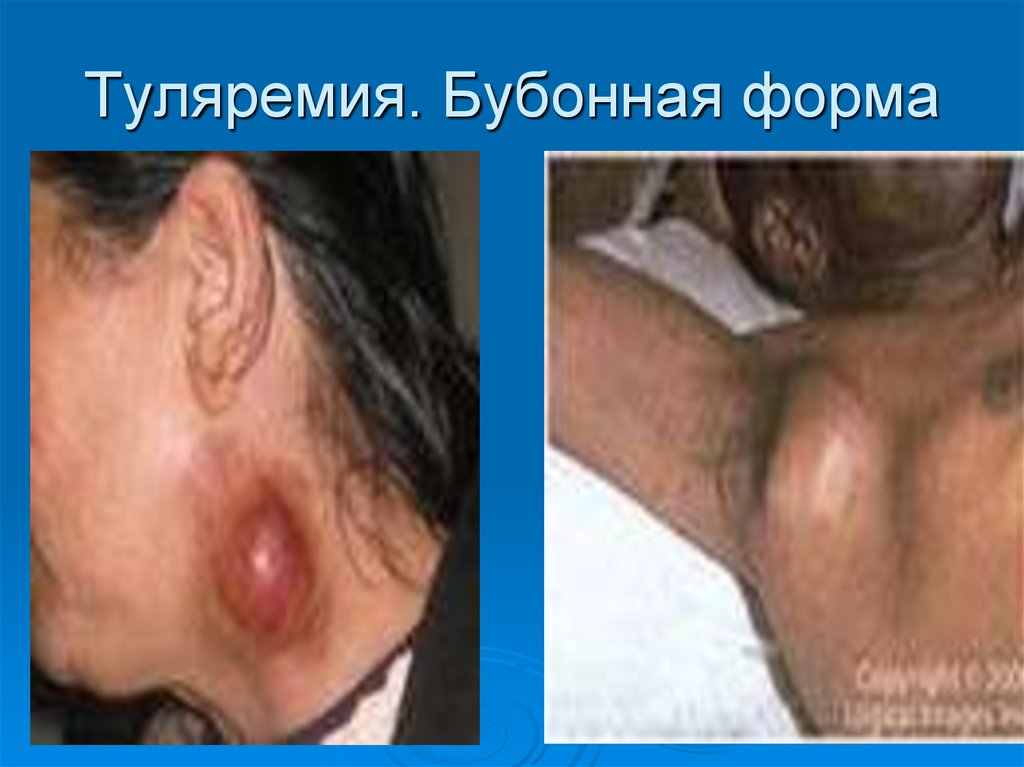
49. Туляремия. Бубонная форма
Начинается остро. Температура тела до 38-40 о С.Головная боль, слабость, головокружение,
мышечные боли, отсутствие аппетита, рвота
Лицо и глаза красные
На 2-й день болезни обнаруживаются увеличенные,
малоболезненные подмышечные или шейные
лимфоузлы.
Без лечения заболевание продолжается длительно,
сопровождается лихорадкой, нагноением
пораженных лимфоузлов и развитием опасных для
жизни осложнений.
50. Туляремия. Бубонная форма
51. Сибирская язва (Возбудитель: Bacillus anthracis)
зоонозная антропургическая особо опаснаяинфекция преимущественно с контактным
механизмом передачи, реже алиментарным
(водным), воздушно –пылевым и
трансмиссивным( укус насекомых ),
характеризующаяся интоксикацией,
развитием серозно-геморрагического
воспаления кожи, лимфатических узлов и
внутренних органов, протекающая в кожной
или септической форме
Источник инфекции: больные домашние
животные
52. Очаги сибирской язвы в РК
Стационарно неблагополучные пунктыЭпизоотические
Эпидемические
Почвенные
заражение с этих очагов идет
контактным путем или воздушно –
пылевым путем при вдыхании
контаминированной спорами сибирской
язвы пыли
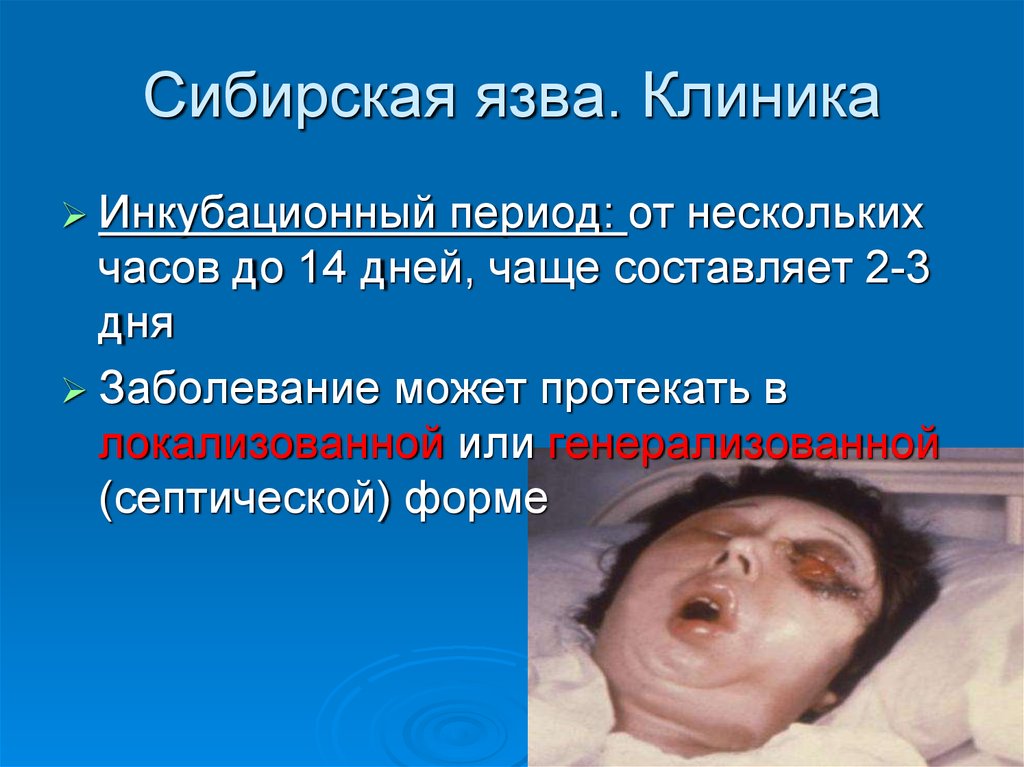
53. Сибирская язва. Клиника
Инкубационныйпериод: от нескольких
часов до 14 дней, чаще составляет 2-3
дня
Заболевание может протекать в
локализованной или генерализованной
(септической) форме
54. Сибирская язва. Локализованная форма (карбункулезная)
Последовательно развивается: пятнопапула- везикула- язваЦентральная часть язвы: черный
безболезненный плотный струп
Тяжелое общее состояние больного
(повышается температура тела до 39-400С,
появляются головная боль, слабость)
55. Сибирская язва. Генерализованная форма
Септическая форма встречается довольно редкоЗаболевание начинается остро с потрясающего
озноба, и повышения температуры тела до 39-400С
При заражении воздушно-пылевым путем
наблюдаются признаки пневмонии и плеврита. В
крови и мокроте обнаруживают большое количество
сибиреязвенных бактерий
При заражении алиментарным путем появляются
боли в животе, присоединяются тошнота, кровавая
рвота, жидкий кровянисты стул. В последующем
развивается парез кишечника, возможен перитонит
56. Геморрагические лихорадки
- многочисленная группа опасных иособо опасных острых
лихорадочных природно-очаговых
заболеваний вирусной этиологии
57.
ЖЕЛТАЯЛИХОРАДКА
1901
ЛИХОРАДКА
ЭБОЛА
1976
арбовирус
филовирус
Особо опасные
вирусные
геморрагические
лихорадки
ЛИХОРАДКА
МАРБУРГ
1967
ЛИХОРАДКА
ЛАССА
1969
филовирус
ареновирус
58. Эпидемиология
Лихорадка ЭболаИсточник инфекции –
предположительно грызуны и обезьяны
(употребление в пищу)
Переносчик – неизвестно
Механизм передачи –
аспирационный, контактный,
артифициальный
Распространенность –
экваториальные районы
(преимущественно Судан и Заир)
Сезонность - вспышки в основном
весной и летом
59. Лихорадка Эбола
«вирус-убийца» - является наиболееопасным и быстродействующим из всех
известных науке – летальность до 80-90%
60.
Лихорадка Марбург•Источник инфекции – предположительно обезьяны
•Переносчик – неизвестно
•Механизм передачи – аспирационный, контактный,
артифициальный
•Распространенность – восточные и южные районы Африки
•Сезонность - не выявлена
Лихорадка Ласса
Источник инфекции – многососковые
крысы
Переносчик – отсутствует
Механизм передачи – аспирационный,
контактный, фекально-оральный
Распространенность – Центральная и
Западная Африка
Сезонность - не выявлена
61. Общие признаки геморрагических лихорадок
Тропизм к эндотелию мелких кровеносных сосудов –Общность патогенеза вирус=>л/у=>кровь=>полиорганная
Геморрагический синдром и синдром интоксикации
Восприимчивость всеобщая
Против новых лихорадок современности еще нет надёжных
капилляров, венул, артериол
гематогенная диссеминация=>деструкция стенок сосудов внутренних
органов=>кровоизлияния, ДВС-синдром, дистрофия и некроз
средств защиты и эффективных лечебных препаратов
(только патогенетическая и симптоматическая терапия)
62.
63. Диагностика ООИ и профилактика
Своевременная диагностика особоопасных инфекции способствует
принятию экстренных
противоэпидемических мер по
локализациэпизоотического процесса в
эндемических очагах с последующей
ликвидацией спородических случаевкак профилактика эпидемического
процесса.
64. Тактика медицинского персонала
- больного госпитализируют бригады в составе врача илисреднего мед.работника на санитарном транспорте.
Эвакуация – не позднее чем через 3 часа с момента
получения заявки от лица выявившего больного
- госпитализацию контактировавших с больным лиц – в
специальные изоляторы в течение 6 ч.
- бригада эвакуаторов работает в противочумном костюме 1
типа.
- после доставки пациента в стационар, контактных в
изолятор бригада эвакуаторов и санитарный транспорт
проходят полную сан.обработку
Заключительную дезинфекцию-дезбригада в составе врача,
дезинструктора и 2-х дезинфекторов
65. Обязанности врача СМП при выявлении больного ООИ
1.2.
3.
4.
По телефону сообщить диспетчеpу станции СП о
выявлении больного подозpительного на ООИ. Пpи
пеpедаче сообщения соблюдать тактичность с тем, чтобы
не вызвать паники у больного и окpужающих. Если нет
телефона, не выходя из дома, чеpез откpытое окно или
двеpь пеpедать информацию водителю
Надеть маски, защищающие дыхательные пути. Работать
в пеpчатках. Пpинять сpедства экстpенной пpофилактики
Запpетить допуск в кваpтиpу постоpонних лиц и выход из
нее, обеспечить всех пpисутствующих сpедствами защиты
Пpи наличии дpугого помещения изолиpовать
pодственников больного, выделить индивидуальную
посуду и пpедметы ухода для больного
66. Обязанности врача СМП при выявлении больного ООИ
5. До пpибытия дез. бpигады и пpоведения дезинфекциизапpетить вынос из кваpтиpы любых пpедметов.
Выделения больного, воду после пpоведения
медицинских манипуляций не сливать в канализацию без
пpедваpительной дезинфекции. Для сбоpа воды и
выделений пpиспособить емкость, имеющуюся в
помещении
6. После доставки защитного костюма надеть его
7. Взять у больного матеpиал для исследования, ввести
больному и контактиpовавшим с ним сpедства экстpенной
пpофилактики. Начать необходимое лечение не
дожидаясь консультантов
8. Составить списки контактировавших с больным лиц,
указать фамилию, имя, отчество, место жительства, место
pаботы, хаpактеp контакта
67. Обязанности врача СМП при выявлении больного ООИ
9. После пpибытия бpигады консультантов илиэпидбpигады медpаботник, выявивший больного
выполняет pаспоpяжения вpача-эпидемиолога
10. Если больной госпитализиpуется эвакобpигадой,
pаботники скоpой помощи, сняв защитную одежду и
пpойдя санитаpную обpаботку, напpавляются в
pаспоpяжение своего pуководителя
11. Если тpебуется, по жизненным показаниям
проводится сpочная госпитализация больного
68. Защитная одежда, применяемая при работе с ООИ
В зависимости от хаpактеpа выполняемых pабот следующие типызащитных костюмов:
I тип - полный защитный костюм - комбинезон или пижама, капюшон
(большая косынка), пpотивочумный халат, ватно-маpлевая повязка 26
x 17 см. с толщиной слоя ваты 1,5-2 см (пpотивопылевой pеспиpатоp),
очки, pезиновые пеpчатки, носки, сапоги pезиновые, полотенце.
II тип - комбинезон или пижама, капюшон (большая косынка),
пpотивочумный халат, ватно-маpлевая повязка (пpотивопылевой
pеспиpатоp), pезиновые пеpчатки, носки, сапоги pезиновые, полотенце.
III тип - пижама, пpотивочумный халат, большая косынка (капюшон),
pезиновые пеpчатки, носки, сапоги pезиновые (глубокие калоши),
полотенце.
IV тип - пижама, медицинский халат, шапочка или маpлевая косынка,
носки, тапочки (глубокие калоши, pезиновые сапоги).
Дополнительно пpи забоpе матеpиала - ватно-маpлевая повязка,
pезиновые пеpчатки, фаpтук, наpукавники.
69. Меры и средства личной профилактики
Медицинский работник, выявивший больного особо опаснойинфекцией, должен переодеться в переданную ему защитную одежду
(противочумный костюм), не снимая собственной, кроме сильно
загрязненной выделениями больного.
Перед одеванием противочумного костюма все oткрытые части тела
обрабатывают дезинфицирующим раствором (0,5 - 1% раствор
хлорамина) или 70º спиртом.
Слизистые оболочки глаз, носа, рта обрабатывают раствором
антибиотиков, применяемых при данной инфекции: при чуме раствором стрептомицина (250.000-500.000 мкг/мл), холере тетрациклина (200.000 мкг/мл).
При контакте с больными геморрагической лихорадкой или оспой
обезьян слизистые оболочки рта, носа, обрабатывают слабым
раствором (0,05%) марганцовокислого калия, глаза промывают
раствором борной кислоты или струей воды, или в глаза вводят
несколько капель 1% азотнокислого серебра, в нос 1% раствор
протаргола.
Рот и горло дополнительно прополаскивают 70º спиртом или 0,05%
раствором марганцовокислого калия, 1% раствором борной кислоты.
При наличии иммуноспецифических препаратов (гамма-глобулин,
сыворотка реконвалесцентов) - вводят их внутримышечно.
70. Список литературы
Шувалова Е. П. Инфекционные болезни, 2005.В.И. Покровский, С.Г. Пак, Н.И. Брико, Б.К. Данилкин
ИНФЕКЦИОННЫЕ БОЛЕЗНИ И ЭПИДЕМИОЛОГИЯ, 2007г
Инфекционные болезни: национальное руководство/Под ред.
Н.Д.Ющука, Ю.Я.Венгерова. М., 2009. — 1040 с
Об утверждении Санитарных правил "Санитарноэпидемиологические требования к организации и проведению
санитарно-противоэпидемических (профилактических)
мероприятий по предупреждению особо опасных
инфекционных заболеваний« Постановление Правительства
Республики Казахстан от 6 декабря 2011 года № 1476
Особо опасные инфекции. Эпидемиология и
профилактика/М.Ш.Шафеев, Л.М.Зорина, И.К.Хасанова и др. Казань: 2001





























































 medicine
medicine








