Similar presentations:
Особо опасные инфекции
1. Особо опасные инфекции
2. Чума
- это зоонознаяприродно-очаговая
бактериальная
инфекция,
характеризующаяся
лихорадкой,
поражением
лимфатической
системы, сепсисом, в
ряде случаев
пневмонией и высокой
летальностью.
3.
Известно три пандемии чумы.Первая, известная как ≪юстинианова чума≫,
свирепствовала в Египте и Восточно-Римской империи в
527—565 гг.
Вторая, названая≪великой≫, или ≪чёрной≫ смертью, в
1345—1350 гг. охватила Крым, Средиземноморье и
Западную Европу; эта самая опустошительная пандемия
унесла около 60 млн жизней.
Третья пандемия началась в 1895 г. в Гонконге, затем
распространилась на Индию, где умерли свыше 12 млн
человек. В самом её начале были сделаны важные
открытия (выделен возбудитель, доказана роль крыс в
эпидемиологии чумы), что позволило организовать
профилактику на научной основе.
4.
Возбудитель чумы обнаружили Г.Н. Минх (1878) инезависимо от него А. Йерсен и Ш. Китазато (1894).
Начиная с XIV века, чума многократно посещала Россию
в виде эпидемий.
Работая
на
вспышках
по
предотвращению
распространения заболевания и лечению больных,
большой вклад в изучение чумы внесли российские
учёные Д.К. Заболотный, Н.Н. Клодницкий, И.И.
Мечников, Н.Ф. Гамалея и др. В XX веке Н.Н, ЖуковымВережниковым, Е.И. Коробковой ,
Г.П.
Рудневым
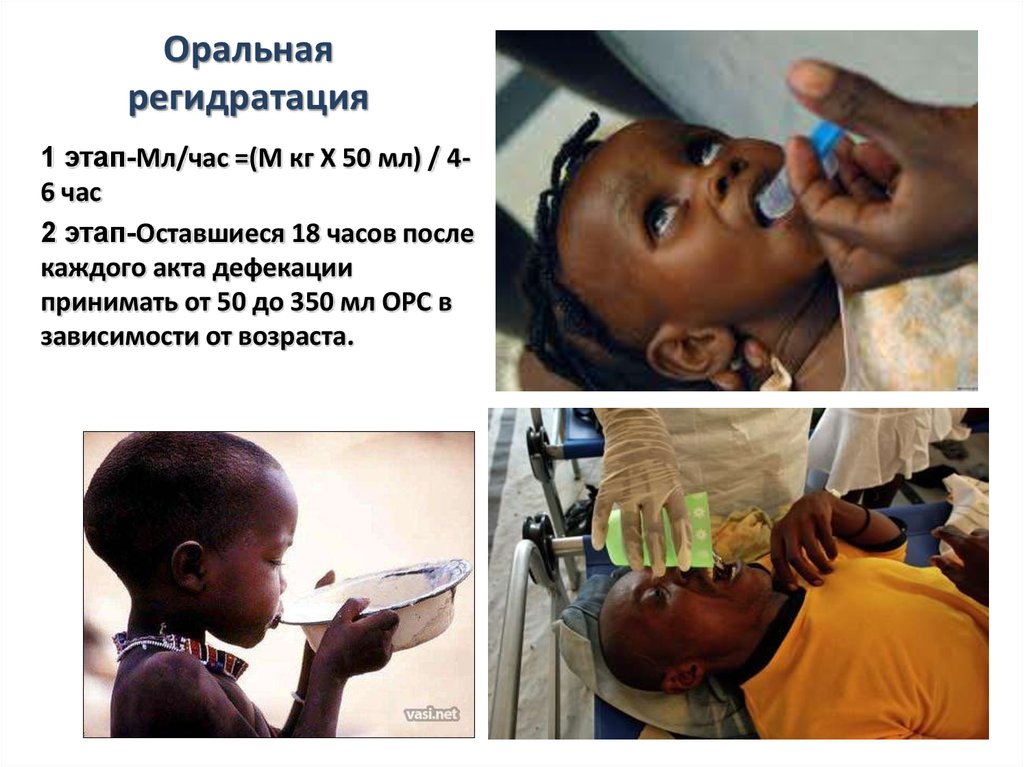
были
разработаны
принципы
патогенеза, диагностики и лечения больных чумой, а
также создана противочумная вакцина.
5. Этиология
• Возбудитель — грамотрицательная неподвижная факультативноанаэробнаябактерия
Y.
pestis
рода
Yersinia
семейства
Enterobacteriaceae.
• Выделяют несколько подвидов возбудителя, различных по
вирулентности. Растёт на обычных питательных средах с
добавлением гемолизированной крови или сульфита натрия для
стимуляции роста. Содержит более 30 Аг, экзо- и эндотоксины.
вырабатывает факторы агрессии - пестицин, фибринолизин,
коагулазу.
• Возбудитель чумы хорошо сохраняется в экскретах больных и
объектах внешней среды (в гное бубона сохраняется 20-30 дней, в
трупах людей, верблюдов, грызунов — до 60 дней), но
высокочувствителен к солнечным лучам, атмосферному кислороду,
повышенной температуре, реакции среды (особенно кислой),
химическим веществам (в том числе дезинфектантам). Под
действием сулемы в разведении 1:1000 гибнет через 1—2 мин. Хорошо
переносит низкие температуры, замораживание.
6.
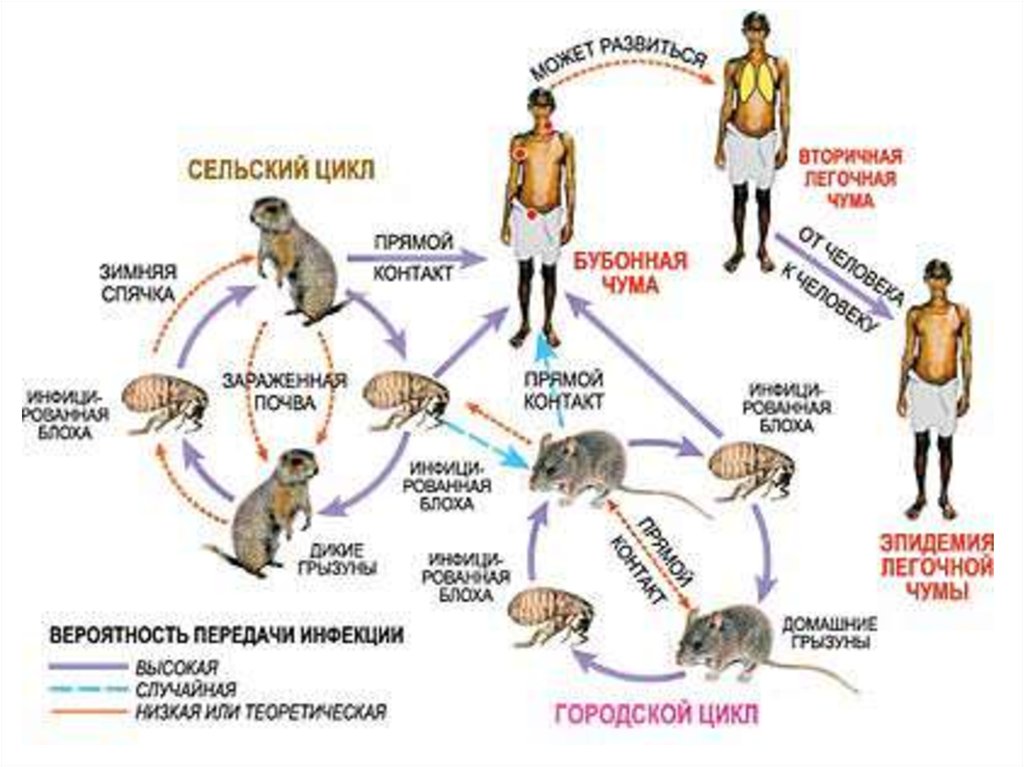
ЭпидемиологияЗаражение человека
происходит следующими путями:
- трансмиссивным (через укусы инфицированных
блох)
- контактным (при снятии шкурок инфицированных
промысловых грызунов и разделке мяса зараженных
верблюдов)
- алиментарным (при употреблении в пищу
недостаточно термически обработанного мяса)
- воздушно-капельным (при контакте с больными
легочной формой чумы)
7.
8.
ПатогенезПо данным Н.Н. Жукова-Вережникова, в патогенезе чумы различают 3
стадии:
Лимфогенный перенос возбудителя от мест проникновения до
лимфатического барьера и размножение в регионарной группе
лимфатических узлов с образованием чумного бубона.
Проникновение возбудителя в кровь (стадия бактериемии).
Бактерицидные факторы крови оказывают на чумную палочку
весьма слабое воздействие, это видно уже из того, что в крови
возбудитель чумы может сохранять жизнеспособность в течение
месяца.
Распространение из крови через ретикулоэндотелиальный барьер и
диссеминация по органам (стадия септицемии). Защитная роль
ретикулоэндотелиальной системы при этой инфекции проявляется
слабо ввиду общего снижения фагоцитарной активности.
Антитела имеют в борьбе с возбудителями чумы лишь
вспомогательное значение, да и появляются они поздно.
9. Классификация
1. Преимущественно локальные формы:кожная, бубонная, кожно-бубонная.
2. Внутреннедиссеминированные
(генерализованные): первично-септическая,
вторично-септическая.
3. Внешнедиссеминированные: первичнолегочная, вторично-легочная, кишечная.
Самостоятельность кишечной формы
большинством авторов не признается.
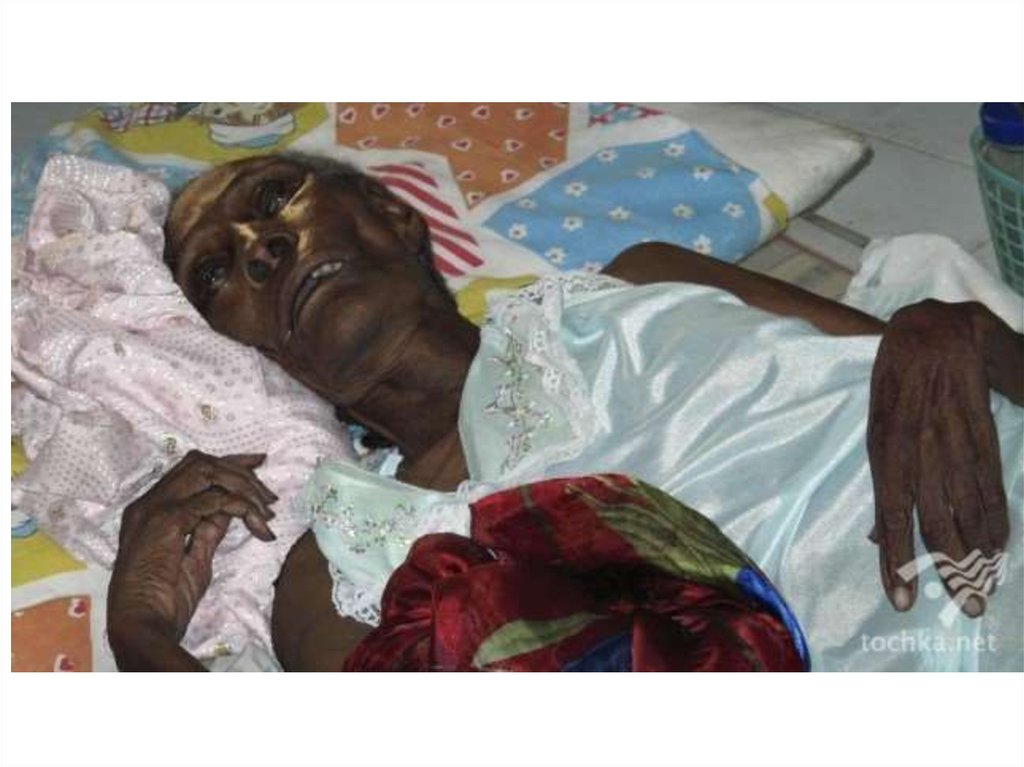
10. Клиника
Инкубационный период составляет 3—6 сут (при
эпидемиях или септических формах сокращается до 1—2
дней); максимальный срок инкубации — 9 дней.
• Характерно острое начало болезни, выражающееся
быстрым нарастанием температуры тела до высоких
цифр с потрясающим ознобом и развитием выраженной
интоксикации.
• Характерны жалобы больных на боли в области крестца,
мышцах и суставах, головную боль. Возникают рвота
(нередко кровавая), мучительная жажда.
• Уже
с
первых
часов
заболевания
развивается
психомоторное возбуждение.
• Больные беспокойны, чрезмерно активны, пытаются
бежать (≪бежит, как очумелый≫), у них появляются
галлюцинации, бред. Речь становится невнятной, походка
11.
• В более редких случаях возможны заторможенность, апатия, аслабость достигает такой степени, что больной не может встать
с постели. Внешне отмечают гиперемию и одутловатость лица,
инъекцию склер.
• На лице выражение страдания или ужаса (≪маска чумы≫). В более
тяжёлых случаях на коже возможна геморрагическая сыпь. Очень
характерными признаками заболевания являются утолщение и
обложенность языка густым белым налётом (≪меловой язык≫).
• Со стороны сердечно-сосудистой системы отмечают выраженную
тахикардию аритмию и прогрессирующее падение АД. Даже при
локальных формах заболевания развиваются тахипноэ, а также
олигурия или анурия.
Данная симптоматика проявляется, особенно в начальный период, при
всех формах чумы.
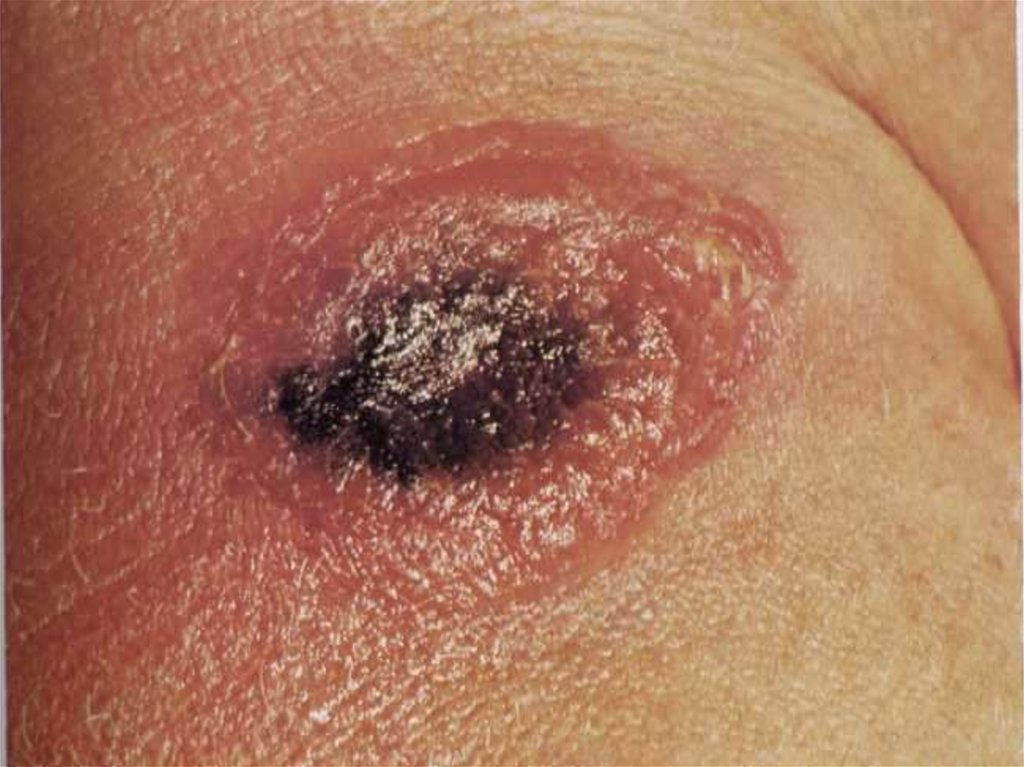
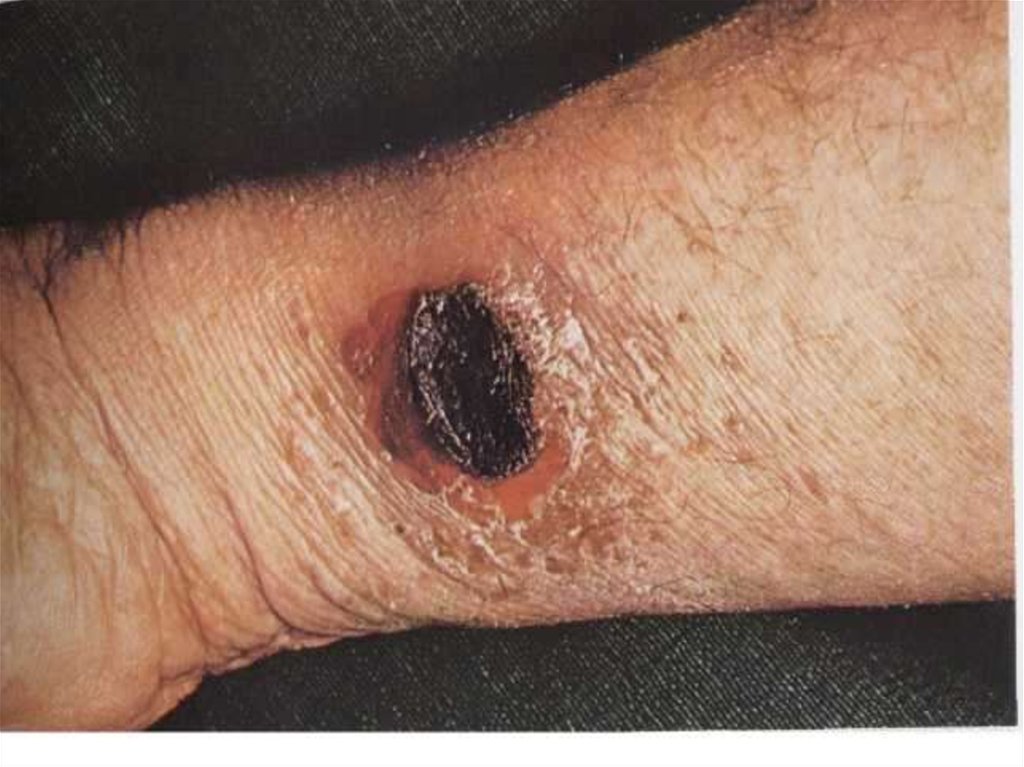
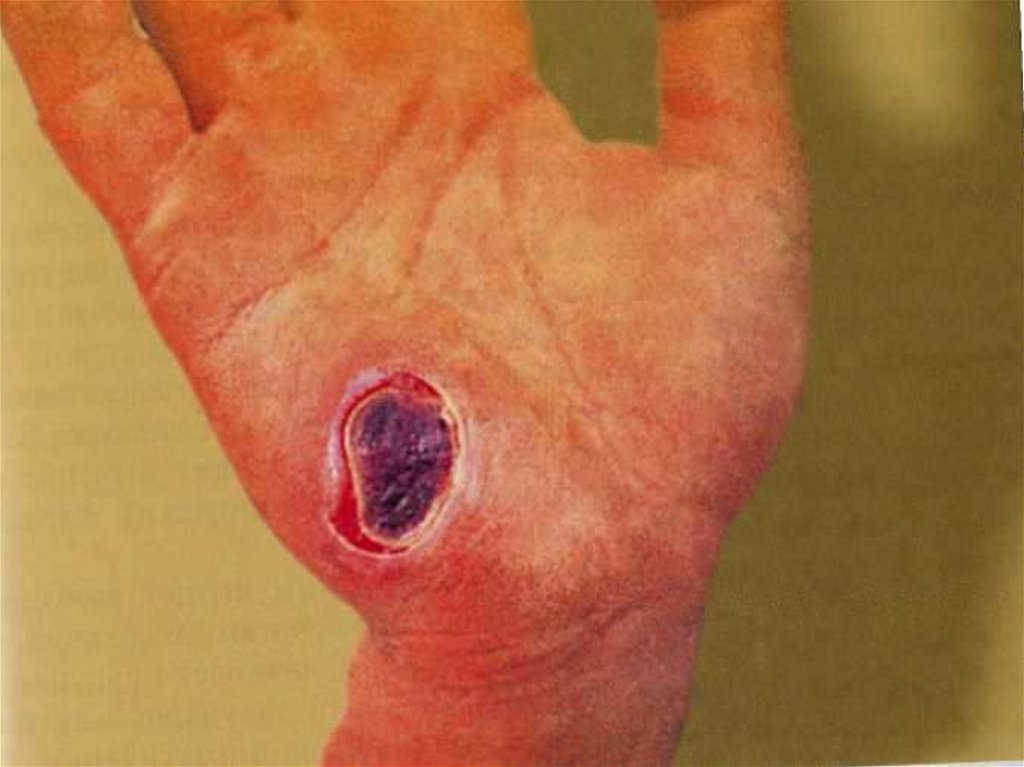
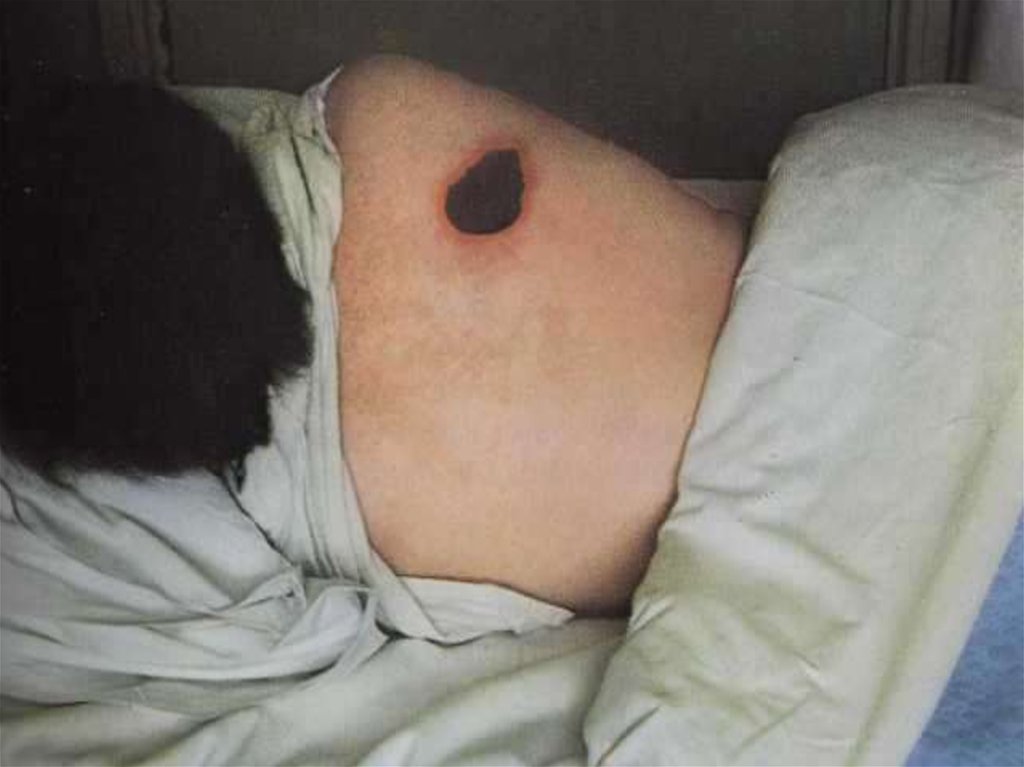
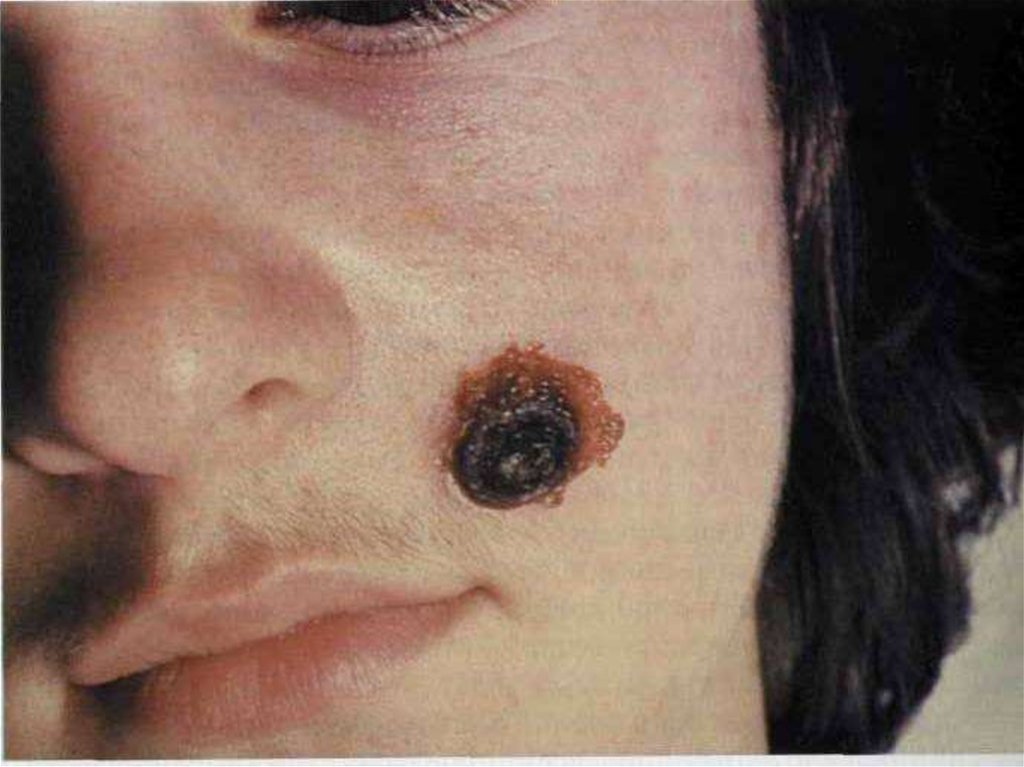
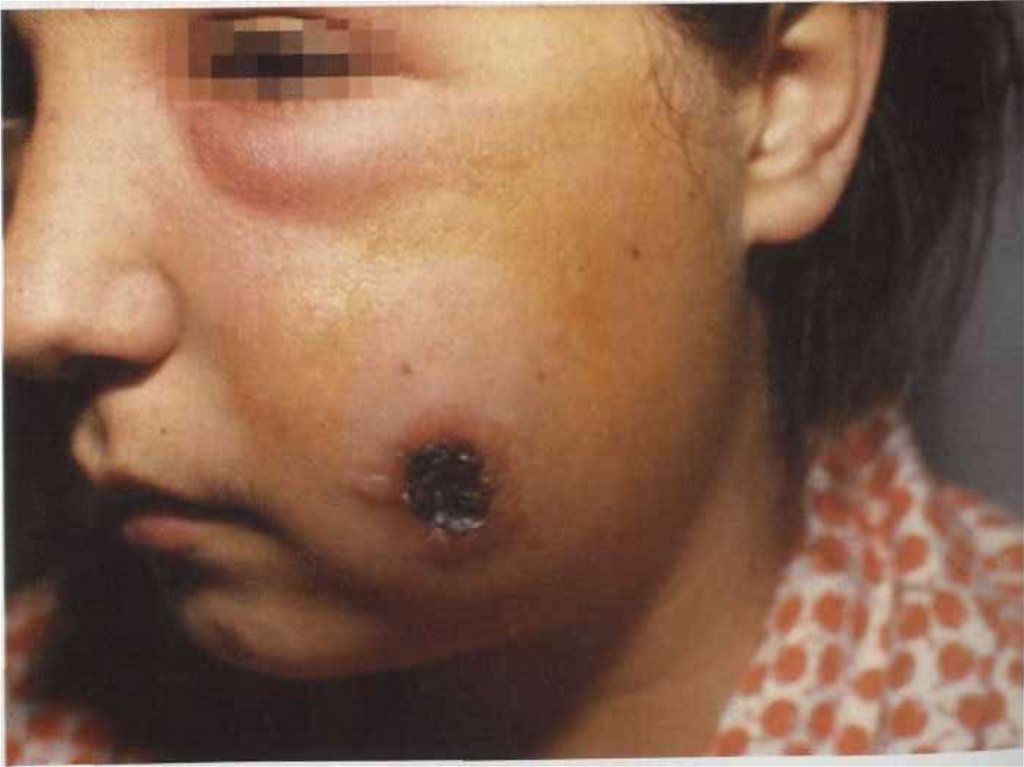
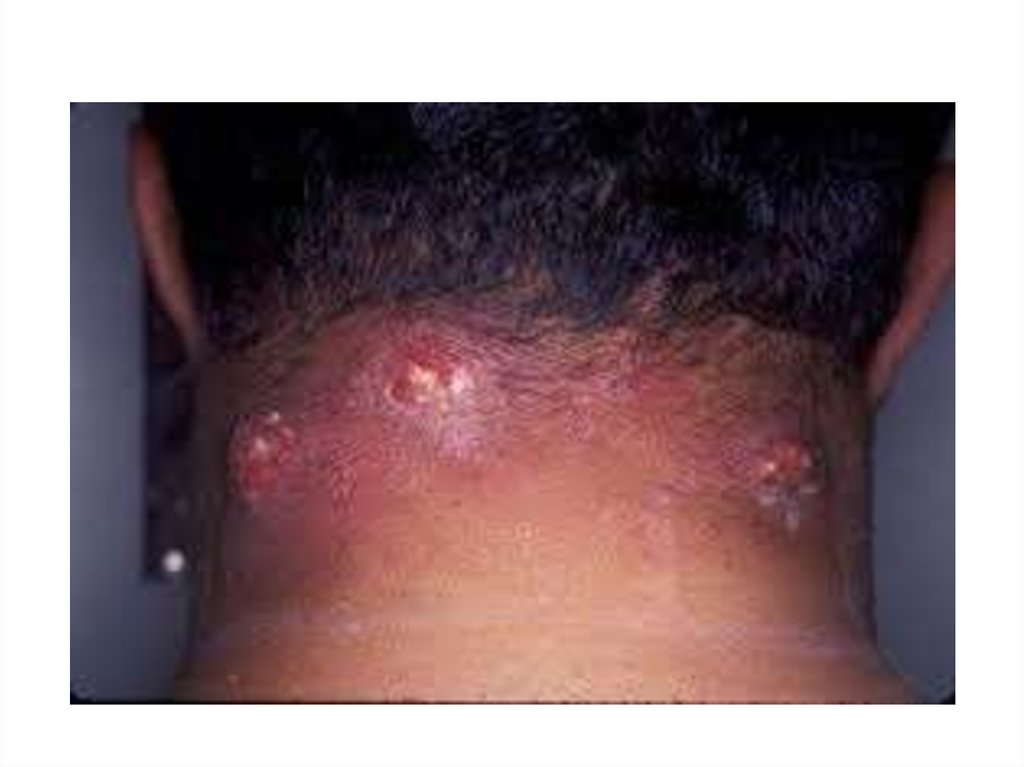
12. Кожная форма
• на коже возникает пятно, затем папула,везикула, пустула, язва. Пустула окружена
зоной гиперемии, наполнена темнокровянистым содержимым, значительно
болезненна. Когда пустула лопается,
образуется язва, дно которой покрыто темным
струпом.
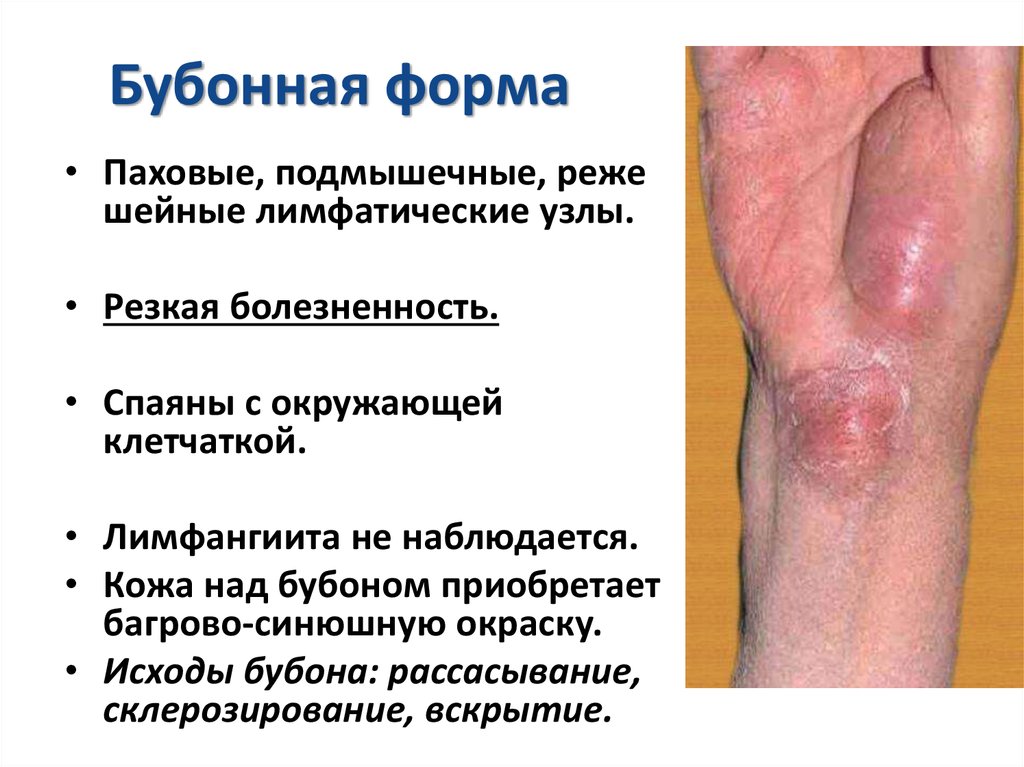
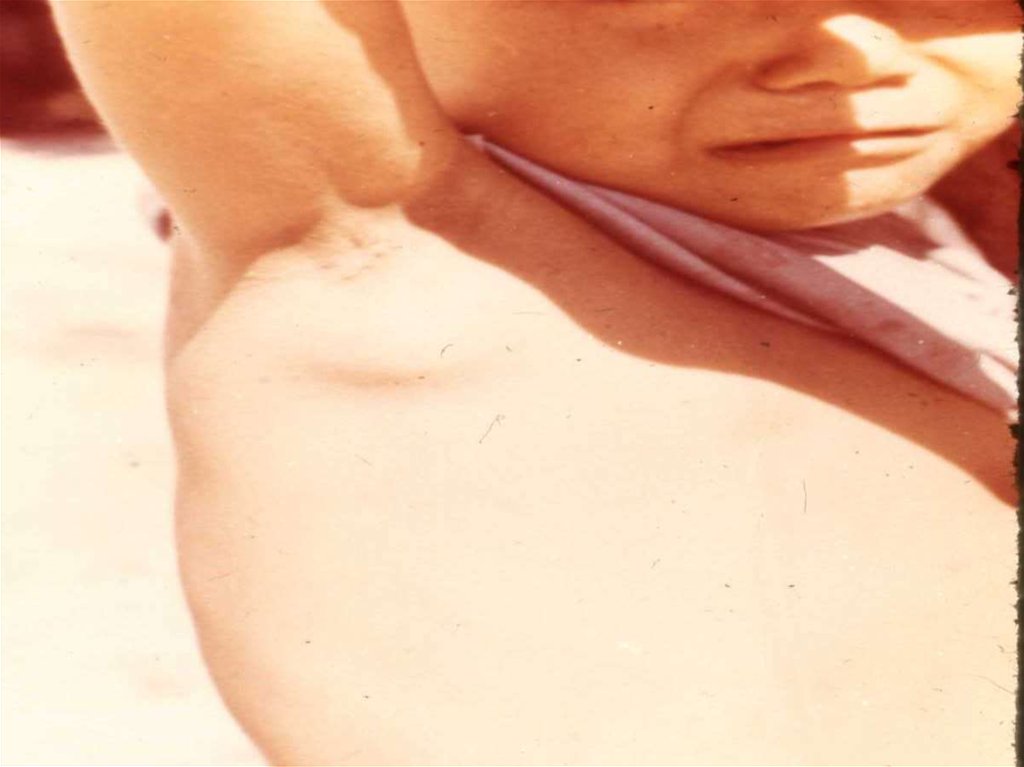
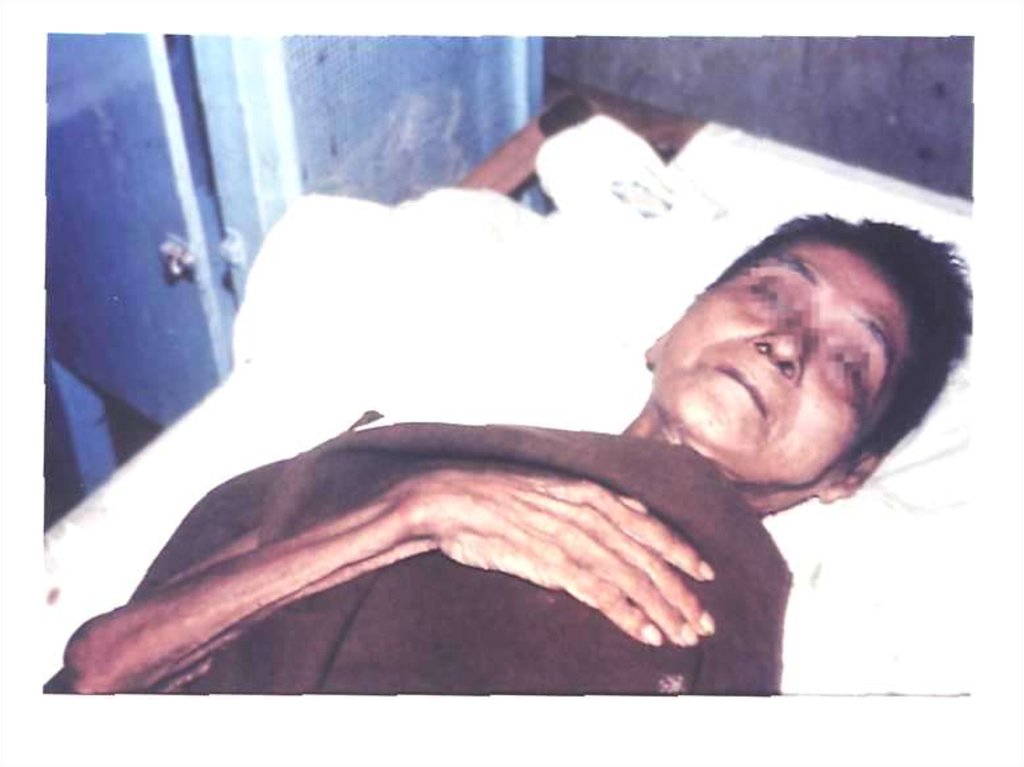
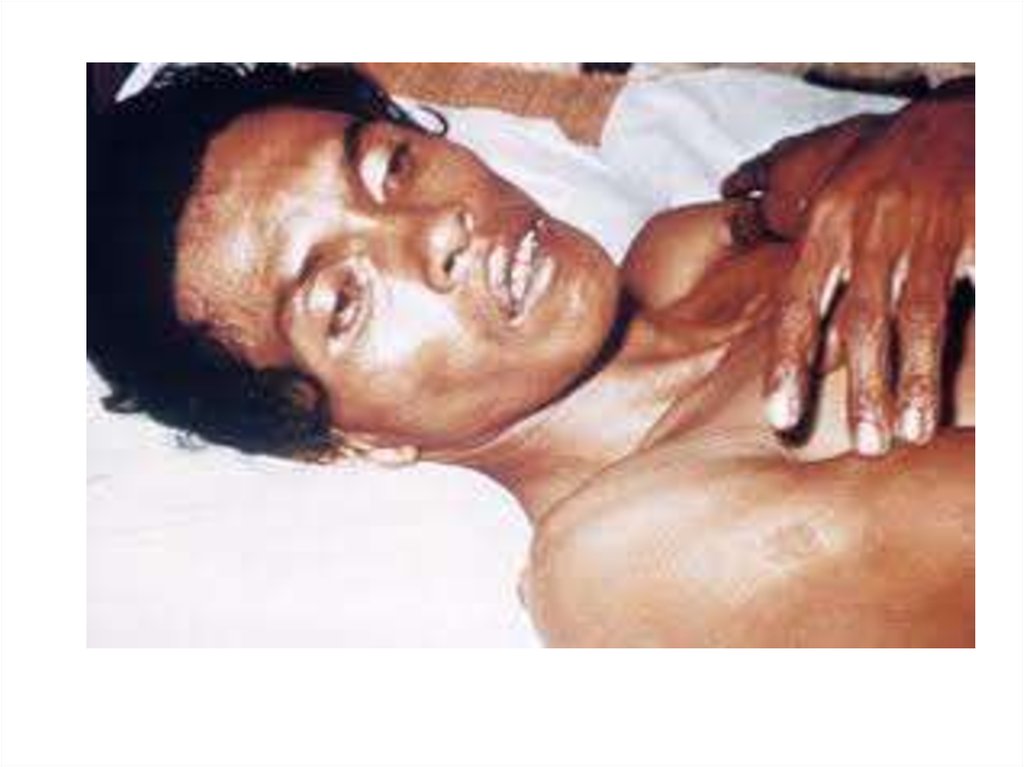
13. Бубонная форма
• Паховые, подмышечные, режешейные лимфатические узлы.
• Резкая болезненность.
• Спаяны с окружающей
клетчаткой.
• Лимфангиита не наблюдается.
• Кожа над бубоном приобретает
багрово-синюшную окраску.
• Исходы бубона: рассасывание,
склерозирование, вскрытие.
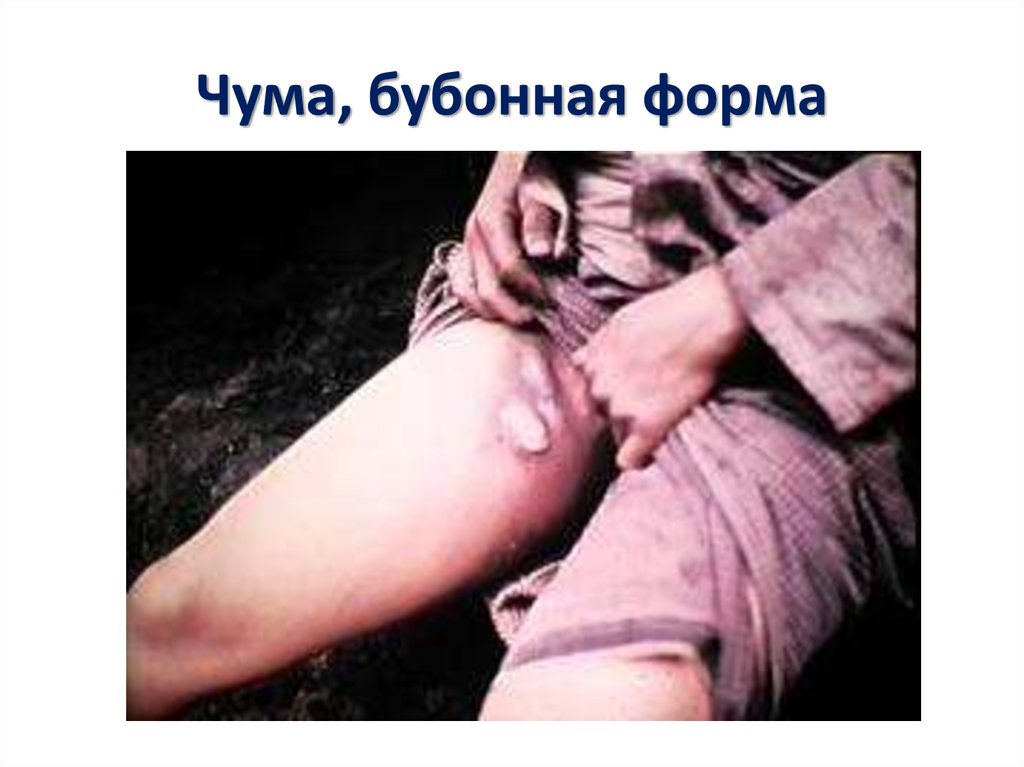
14. Бубонная форма
15. Чума, бубонная форма
16.
Кишечная форма.На фоне синдрома интоксикации у больных
возникают резкие боли в животе,
многократная рвота и диарея с тенезмами
и обильным слизисто-кровянистым
стулом. Поскольку кишечные проявления
можно наблюдать и при других формах
заболевания, до последнего времени
остаётся спорным вопрос о существовании
кишечной чумы как самостоятельной
формы, по-видимому, связанной с
энтеральным заражением.
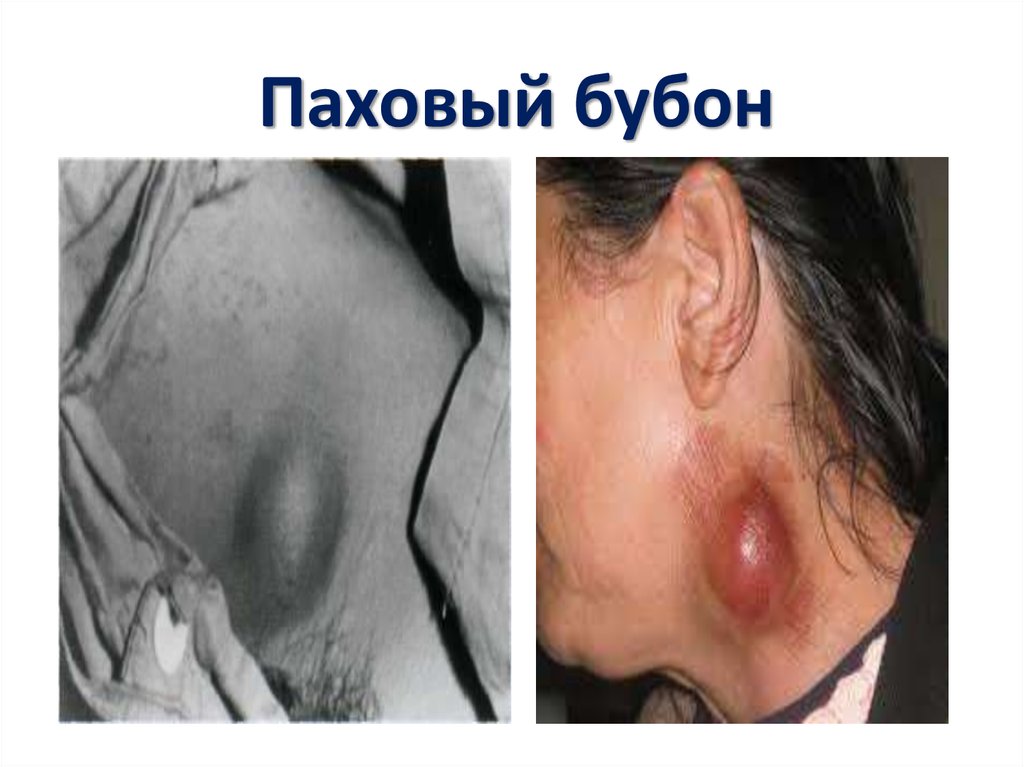
17. Паховый бубон
18.
19. Легочные формы
• ПЕРВИЧНО-ЛЕГОЧНАЯ ЧУМА• возникает при
воздушно-капельном пути инфицирования.
Заболевание имеет сверхострое начало, появляются сильные ознобы,
быстрое повышение температуры, сильная головная боль, рвота. В
первые часы выявляется тахикардия, нарастающая одышка, состояние
больных прогрессивно ухудшается. Развивается инфекционнотоксическая энцефалопатия, острая почечная недостаточность,
геморрагический синдром.
• Артериальное давление снижается. Со стороны системы дыхания
обращает на себя внимание скудность выявляемых физикальных
данных со стороны легких и их несоответствие тяжелому состоянию
больного.
• Больных беспокоят режущие боли в грудной клетке, кашель с большим
количеством жидкой мокроты. В мокроте - примесь алой крови. В
случае присоединения отека легких мокрота становится пенистой,
розовой.
• ВТОРИЧНО-ЛЕГОЧНАЯ ЧУМА
• имеет те же клинические проявления, что и первично-легочная,
развивается на фоне локализованных форм заболевания.
20. Генерализованные формы
Первично-септическая, вторично-септическая.Бурное развитие после короткой инкубации (до 1-2
суток).
Наиболее ярко выражены симптомы
интоксикации, быстро развивается картина
инфекционно-токсического шока, кома и
больные погибают.
21. Лабораторная диагностика
1. определение возбудителя чумы (бактериологическоеисследование. Пробами для проведения быстрого анализа и
посева являются содержимое бубонов, кровь и мокрота. Для
подтверждения инфекции можно исследовать серозную жидкость,
взятую на ранних и поздних стадиях болезни).
2. выявление антигена - ПЦР
3. определение специфических антител –
- реакция пассивной гемагглютинации (РПГА)
- реакция нейтрализации антител (РНат)
- ИФА для определения IgM и IgG
- метод флюоресцентных антител
Подтверждением диагноза служит сероконверсия (повышение титра в
4 и более раз в РА), либо титр антител более 1:128 у непривитых лиц
В гемограмме отмечают лейкоцитоз,
нейтрофилию со сдвигом влево, увеличение СОЭ.
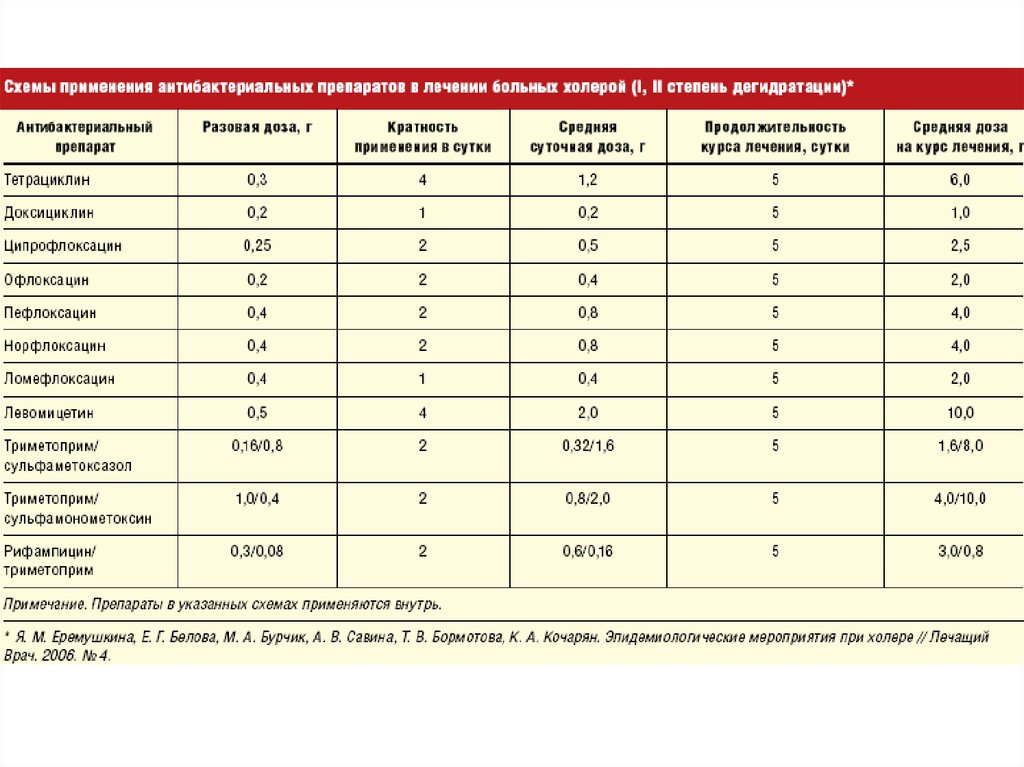
22. Терапия
Стрептомицин при кожной и бубонной форме начальная доза 1-1,5 гв/м, затем вводят по 0,5-1г каждые 8 часов
При нормализации температуры продолжают вводить еще в течение 35 дней в дозе 1,5-2 г в сутки
При септической и легочной форме дозу стрептомицина увеличивают
до 4,5-5 г
После нормализации температуры вводят в дозе 2 – 2,5 г в течение 5 – 7
дней
Кроме стрептомицина можно использовать тетрациклин по 0,2 г 6 раз в
день, левомицетин до 6 – 8 г/сут, рифампицин, гентамицин,
цефалоспорины
Эффективными при всех формах чумы считается: доксициклин 100 мг ЕВ
2 разасуг или хлорамфеникол (при непереносимости тетрациклинов) в
дозе 500 мг 4 разасут вв. или стрептомицин (при непереносимости
вышеуказанных антибиотиков) в дозе 1 г через 12 часов в м или в в, или
гентамицнн 80 мг 3 раза сут в м.
Продолжительность терапии не менее 10 дней.
23.
Дезинтоксикационная терапияКоррекция гомеостаза и ацидоза
При развитии ИТШ – кортикостероиды
Сердечно-сосудистые средства
Восстановление микроциркуляции и
клеточного метаболизма
24. Вакцинация
Применяется 2 вакцины –убитая американская VSP
195 и производимая в нашей
стране EV 76
Вакцинацию проводят
накожно однократно детям
до 7 лет 1 капля (1 млрд
микробных тел), 7-9 лет- 2
капли, 10-60 лет – 3 капли,
или подкожно однократно
0,5 мл
Ревакцинация через год
аналогичным способом
25.
Выписывают больных при бубонной форме чумы не ранее 4нед, при лёгочной не ранее 6 нед со дня клинического
выздоровления и 3 отрицательных результатов
бактериологического исследования.
После выписки переболевшего из стационара за ним
устанавливают медицинское наблюдение в течение 3 мес.
В очаге проводят текущую и заключительную дезинфекцию.
Лица, соприкасавшиеся с больными чумой, трупами,
заражёнными вещами, участвовавшие в вынужденном забое
больного животного и т.д., подлежат изоляции и
медицинскому наблюдению (6 дней).
При лёгочной чуме проводят индивидуальную изоляцию (в
течение 6 дней) и профилактику антибиотиками
(стрептомицин, рифампицин и др.) всем лицам, которые
могли инфицироваться.
26. Холера
Острое антропонозноеинфекционное заболевание с
фекально-оральным
механизмом передачи,
вызываемое холерным
вибрионом и
характеризующееся бурным
течением с выраженной
диареей, сопровождающееся
нарушением водноэлектролитного обмена и
обезвоживанием организма
27. ХОЛЕРА
• Возбудитель —Vibrio cholerae.• Источник инфекции - только человек ,
больной или носитель холерных
вибрионов.
• Механизм передачи – фекальнооральный.
• Пути передачи – водный,
алиментарный, контактно-бытовой.
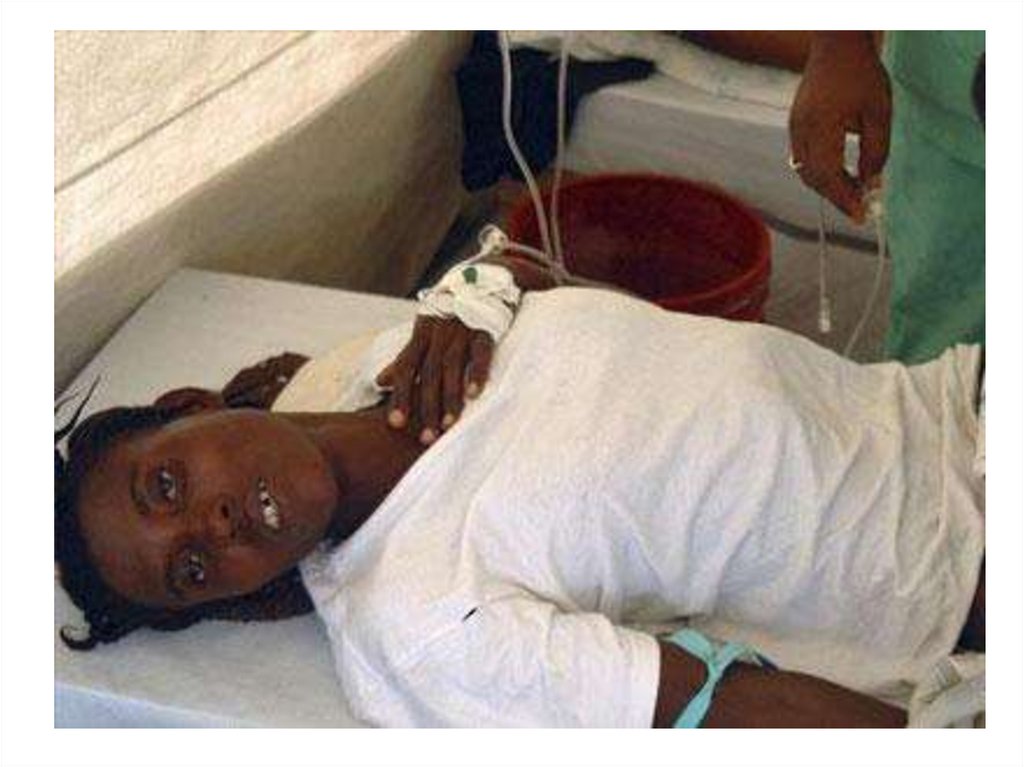
28. Клиника
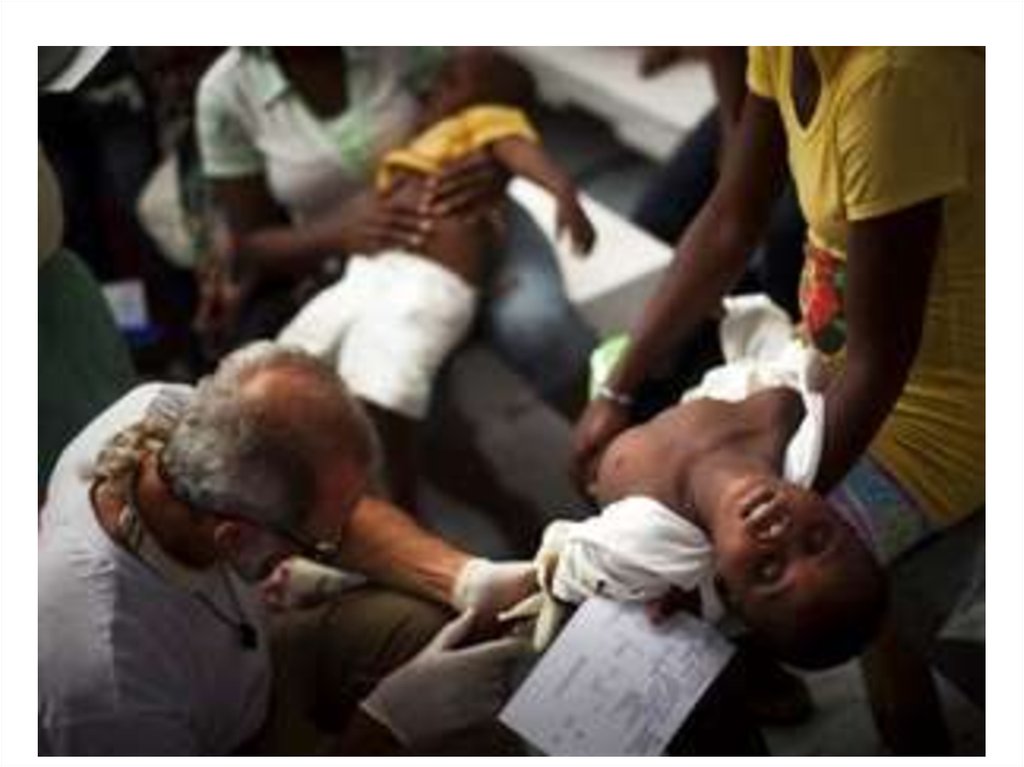
Инкубационный период: от 6 часов до 6 дней.Начало острое.
Нет интоксикационного синдрома.
Диарея обильная (напоминает «рисовый отвар»).
Рвота без предшествующей тошноты.
Признаки обезвоживания.
Олигурия и анурия.
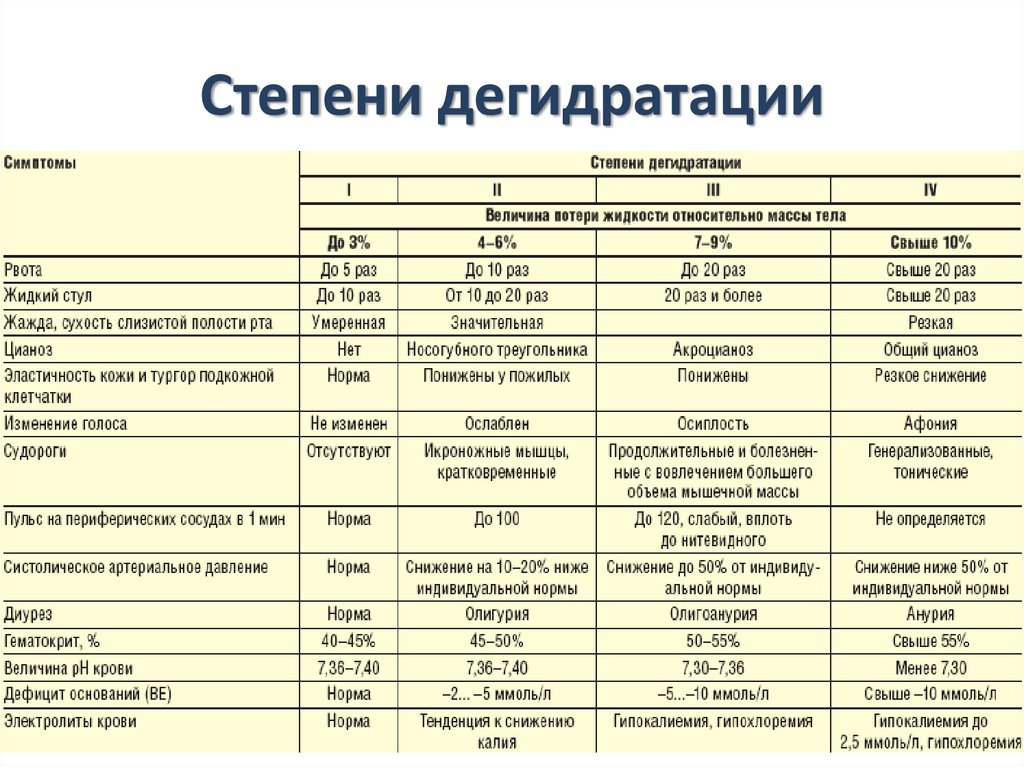
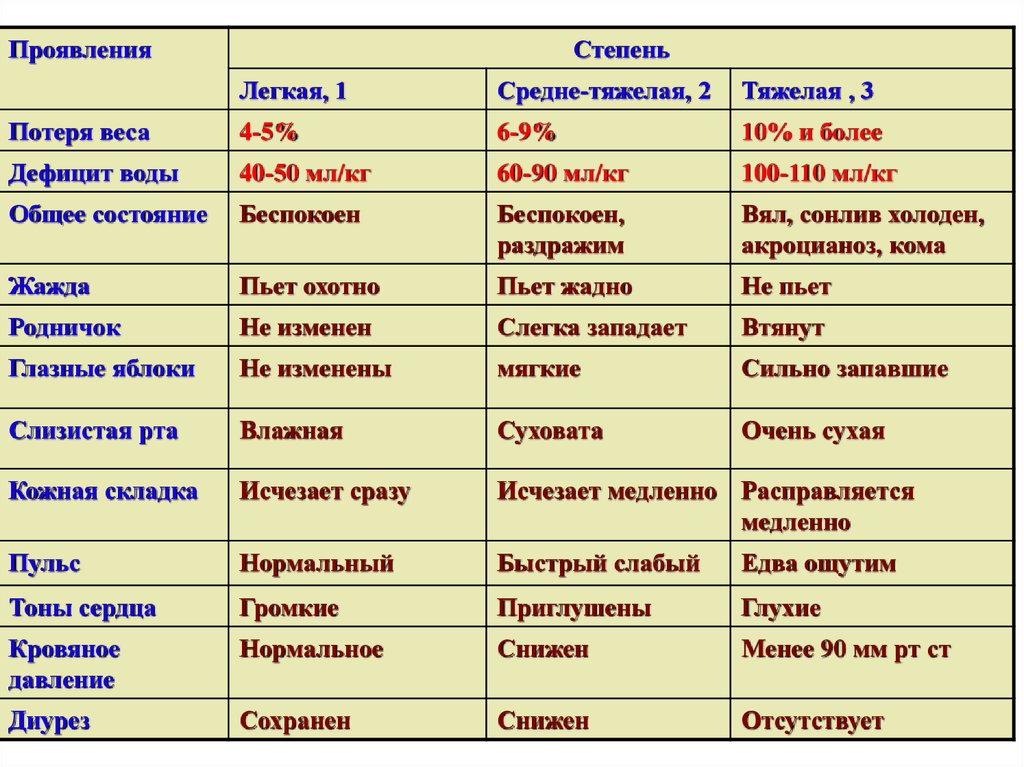
29. Степени дегидратации
30.
31.
32.
33.
34.
35.
36.
37.
38.
39.
ПроявленияСтепень
Легкая, 1
Средне-тяжелая, 2
Тяжелая , 3
Потеря веса
4-5%
6-9%
10% и более
Дефицит воды
40-50 мл/кг
60-90 мл/кг
100-110 мл/кг
Общее состояние
Беспокоен
Беспокоен,
раздражим
Вял, сонлив холоден,
акроцианоз, кома
Жажда
Пьет охотно
Пьет жадно
Не пьет
Родничок
Не изменен
Слегка западает
Втянут
Глазные яблоки
Не изменены
мягкие
Сильно запавшие
Слизистая рта
Влажная
Суховата
Очень сухая
Кожная складка
Исчезает сразу
Исчезает медленно Расправляется
медленно
Пульс
Нормальный
Быстрый слабый
Едва ощутим
Тоны сердца
Громкие
Приглушены
Глухие
Кровяное
давление
Нормальное
Снижен
Менее 90 мм рт ст
Диурез
Сохранен
Снижен
Отсутствует
40.
41.
42. Диагностика
• Бактериологический - «классическое исследование»выделение возбудителя.
• Ответ при наличии вибриона можно получить через
18-24 ч (отрицательный ответ - через 36 ч).
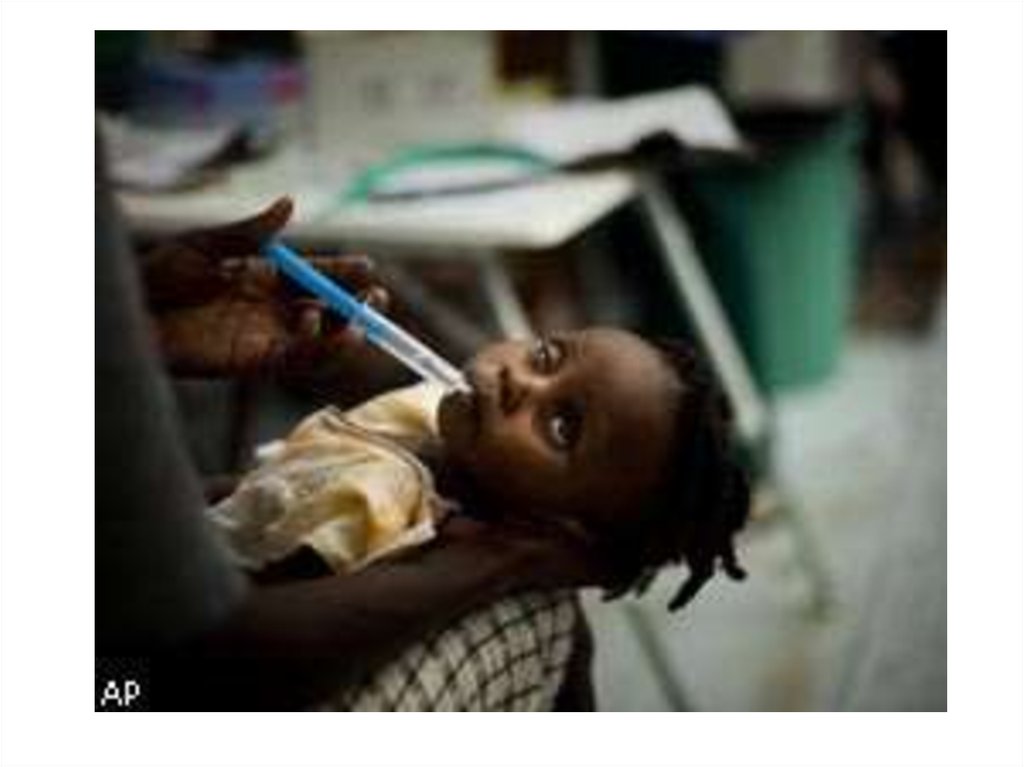
43. Регидратационная терапия
44. Оральная регидратация
1 этап-Мл/час =(М кг Х 50 мл) / 46 час2 этап-Оставшиеся 18 часов после
каждого акта дефекации
принимать от 50 до 350 мл ОРС в
зависимости от возраста.
45. Инфузионная регидратация
1 этап – 1-1,5 часа, внутривенно вводится жидкость вобъёме –
масса ( кг) х 70,0-120,0 мл,
нагретая до 42ºС
2 этап – 7-8 часов – компенсируются текущие
патологические потери
Для инфузионной регидратации используют
полиионные кристаллоидные растворы:
трисоль (натрия хлорид – 5,0 гр, калия хлорид – 1,0
гр, натрия гидрокарбоната 4,0 г на 1 литр
апирогенной воды, рн 8,4), ,
квартасоль (натрия хлорид – 4,75 гр, натрия ацетат
– 2,6 гр, калия хлорид – 1,5 гр, натрия бикарбонат –
1 гр на 1 литр апирогенной воды/).
хлосоль (натрия хлорид – 4,75 гр, калия хлорид –
1,5 гр, натрия ацетата 3,6 г на 1 литр апирогенной
воды, рн 7,0)
ацесоль (натрия хлорид – 5,0 гр, калия хлорид – 1,0
гр, натрия ацетата 2,0 г на 1 литр апирогенной
воды, рн 6,87),
46.
47.
По данным американских центров по контролю и профилактике
заболеваний, гаитянский вид холеры опаснее штамма, вызвавшего
эпидемию в Перу в 1991 году, в 11,5 раза, поскольку в его геноме заложена
мутация, способная привести к возникновению еще более серьезного
заболевания. Он имеет сходство с азиатским, поскольку также
вырабатывает, так называемый, классический токсин, до 1960-х годов
вызывавший пандемии.
Токсин с Гаити обладает мутацией, о которой впервые стало известно в 2002
году в Бангладеше, позднее он заявил о себе в Азии. По подсчетам
Массачусетского госпиталя в Бостоне, новый штамм способен полностью
вытеснить штаммы, циркулирующие с 1991 года в Южной Америке. По
сравнению с последними, у штамма с Гаити большое число генов, которые
отвечают за невосприимчивость к антибиотикам. Также его мутировавший
токсин провоцирует более сильную диарею - многие гаитяне умирали всего
в течение двух часов после проявления первых симптомов.
Ранее сообщалось, что эпидемия холеры началась на Гаити в конце октября.
Гаитяне считают, что инфекция распространилась из базы непальских
миротворцев, чьи отходы сливались в близлежащую реку.
48.
• 31.05.2011 |На Украине зафиксированы три случая холеры и пятеро лиц, контактировавших
с больными. Все они недавно ели рыбу, выловленную в море. Однако
случаи заболевания не связаны между собой.
Все три случая зарегистрированы в находящемся на побережье Азовского моря
в городе Мариуполе Донецкой области. Возраст больных составляет 55 и
более лет. Кроме того, врачи подозревают заболевание холерой и еще у
одного жителя. Все они помещены в противохолерный госпиталь, который
находится при инфекционной больнице Мариуполя. Состояние двух
больных удовлетворительное, у третьего появились признаки острой
почечной недостаточности.
В семьях пациентов проведено обследование на холеру. К счастью, все они
оказались здоровы, но на всякий случай им назначена
антибиотикопрофилактика. Кроме того, по месту жительства больных
проведена дезинфекция, отмечает РИА Новости.
Как пишет "Медпортал.ру" со ссылкой на РБК, инфекция была
подтверждена лабораторно. В биоматериалах больных обнаружен серовар
Огава биовара Эль-Тор холерного вибриона.
49.
Стаббинс Фертэто острое вирусное трансмиссивное
природно-очаговое двухфазное заболевание,
характеризующееся интоксикацией,
геморрагическим синдромом, поражением
печени и почек.
50. Этиология желтой лихорадки
Возбудителем является зоонозный вирус Viscerophilus tropicus.Данный вирус относиться к семейству Togaviridae,роду
флавовирусов,содержит РНК.
Вирус быстро инактивируется во внешней среде при
воздействии высокой температуры и стандартных
дезинфицирующих средств. Длительно сохраняется в
замороженном виде и при высушивании.
51. Эпидемиология
• Источником и резервуаром инфекцииявляются дикие животные - обезьяны,
опоссумы, ежи, ленивцы, муравьеды,а
так же больной человек. Переносчики комары различных родов. Вирус
проникает в организм человека при
укусе инфицированным комаром.
• Желтая лихорадка относится к
карантинным заболеваниям.
Эндемичными природными очагами
являются обширные территории Южной
Америки
(Боливия,Бразилия,Колумбия,Перу и
др.),а также Центральной и Западной
Африки.
52. Клинические симптомы желтой лихорадки
Инкубационный период - от 3 до 6 суток;Начало болезни внезапное, с сильной головной боли,выраженных болей в
пояснице, спине, конечностях. Уже к концу первых суток температура тела
повышается до 39 - 40 градусов и выше. Появляются покраснение и
одутловатость лица, отечность век, инъекция сосудов конъюнктивы. На вторые
сутки состояние ухудшается, появляется мучительная жажда, тошнота, рвота
слизью, а затем желчью. На 3-4 сутки могут появиться цианоз, желтуха.
На 5-6 сутки может отмечаться улучшение самочувствия, температура тела
снижается до субфебрильной. Но через несколько часов вновь повышается и
состояние больного резко ухудшается (реактивный период). Развивается
тромбогеморрагический синдром в виде кровавой рвоты, кровотечение из носа,
кишечника, появляются кровоизлияния на коже. У больного отмечается
брадикардия, снижение АД, анурия. Нарастает слабость, развивается бред. В
тяжелых случаях может наступить летальный исход от почечной или
печеночной недостаточности, ИТШ.
53.
54.
55. Диагностика
Диагноз выставляется на основании эпидемиологических иклинических данных, а также лабораторном
подтверждении.
Обязательные методы обследования:
Гистологическое исследование биоптатов печени;
Серологические исследования - РСК, реакция нейтрализации
и РТГА; обнаружение антител класса Ig М к вирусу желтой
лихорадки в помощью ИФА;
Вирусологическое исследование - выделение вируса из крови
методом инокуляции материала в культуру клеток моски
Обнаружение вирусной РНК методом ПЦР
56.
Лечение желтой лихорадкиГоспитализация больных обязательна;
Режим постельный на весть острый период;
Диета - пища механически-химически щадящая,обогащенная витаминами;
Поливитамины;
Противовирусная терапия – рибавирин, индукторы интерферона – амиксин.
Симптоматическая терапия - жаропонижающие средства (ибупрофен,парацетамол),при
сохранении температуры выше 40 градусов и более 3 часов - прометазин 2,5% р-р в/м или
в/в 0,5-1 мл однократно и хлорпромазин 2,5% р-р в/м или в/в 0,5-1 мл однократно.
Инфузионная терапия - с дезинтоксикационной целью и для коррекции водно-электролитного
баланса. Используют: альбумин,декстран,декстроза,гемодез и др;
Гемостатическая терапия(в период разгара) - аминокапроновая кислота,аскорбиновая кислота
в/в,этамзилат;
Иммунокорригирующая терапия - с целью специфического лечения используют иммунную
сыворотку по 20 мл и гипериммунный гаммаглобулин;
Гипосенсибилизирующая терапия - при средних и тяжелых формах применяют
гидрокортизон,дексаметазон или преднезолон. При легких - лоратадин,прометазин или
хлоропирамин;
При развитии тромбогеморрагического синдрома - гепарин натрий;
При острой почечной недостаточности - гемодиализ;
Антибактериальная терапия только при присоединении бактериальной инфекции.
57. Вакцина желтой лихорадки жив.сух.
Вакцинацию проводятоднократно подкожно,
шприцом под наружный
угол лопатки в дозе 0,5
мл для всех возрастных
групп не позднее, чем за
10 суток до выезда в
энзоотичный район.
Ревакцинацию, при
необходимости,
проводят спустя 10 лет
после вакцинации, той
же дозой.
58. Профилактика
Основным методом профилактики являетсявакцинация людей в эпидемических
очагах, а также уничтожение комаровпереносчиков и защита человека от укосов
комаров.
59.
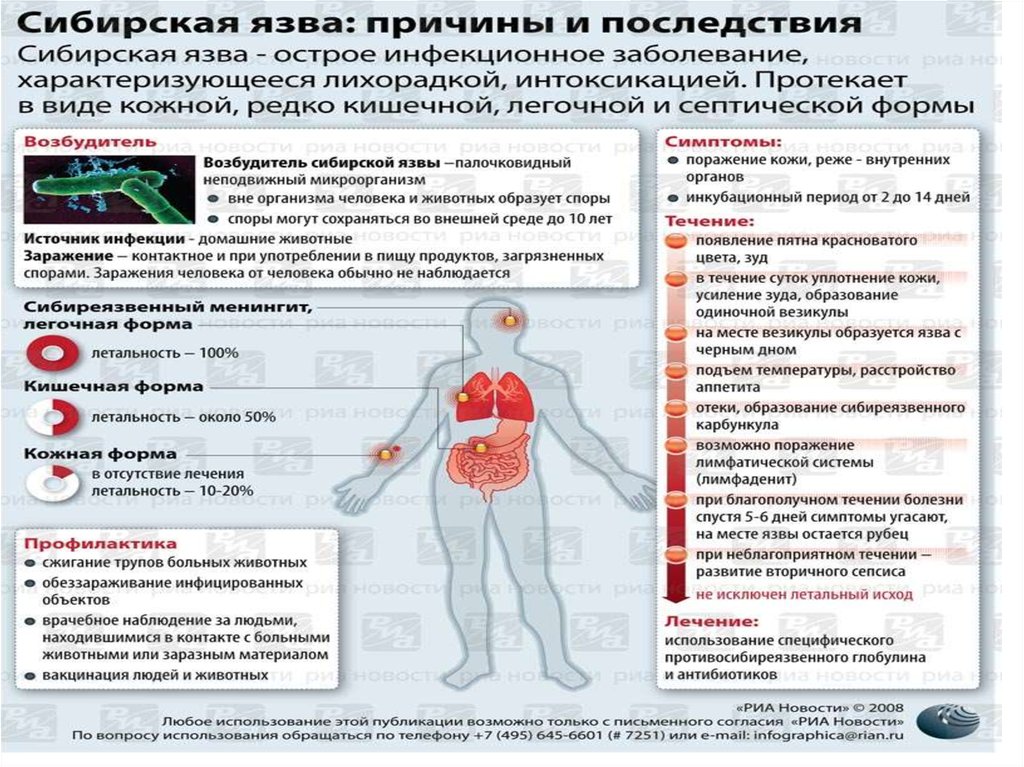
- это острая бактериальнаяантропозоонозная
инфекция,
характеризующаяся
интоксикацией, развитием
серозно-геморрагического
воспаления кожи,
лимфатических узлов и
внутренних органов,
протекающая в кожной или
септической форме.
60.
• Возбудитель - Bacillusanthracis.
• Источник инфекции больные домашние
животные.
• Пути передачи - контактный,
алиментарный, аэрогенный.
61.
62. Клиника
Инкубационный период: от несколькихчасов до 14 дней, чаще составляя 2—3 дня.
Заболевание может протекать в
локализованной или генерализованной
(септической) форме.
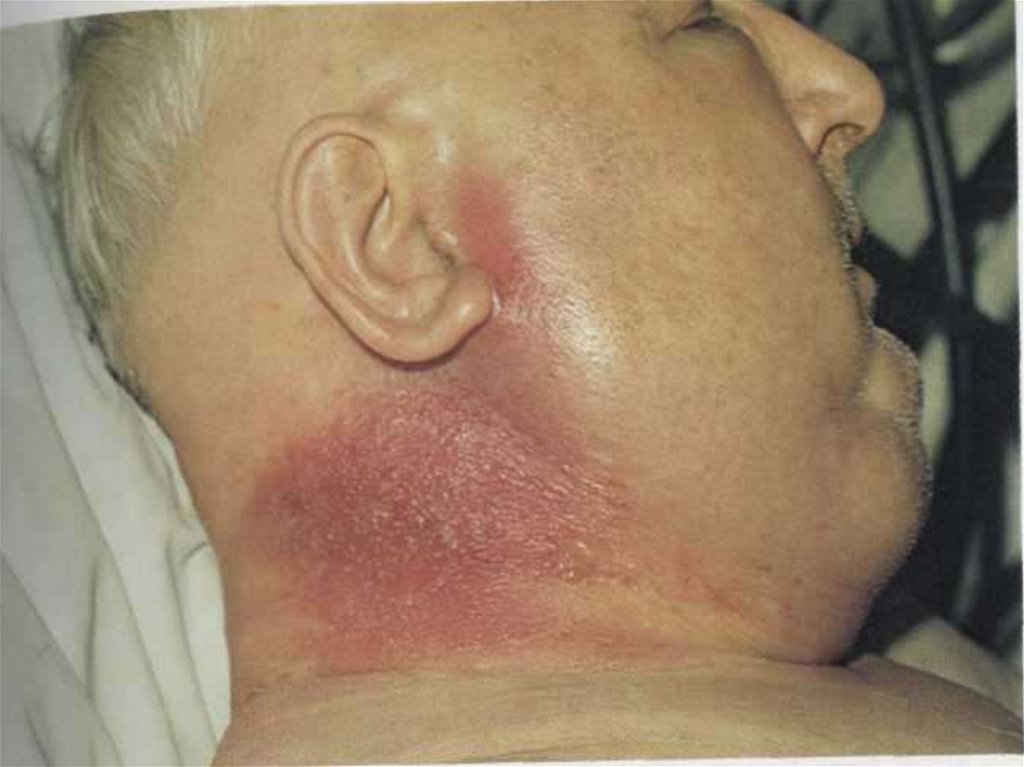
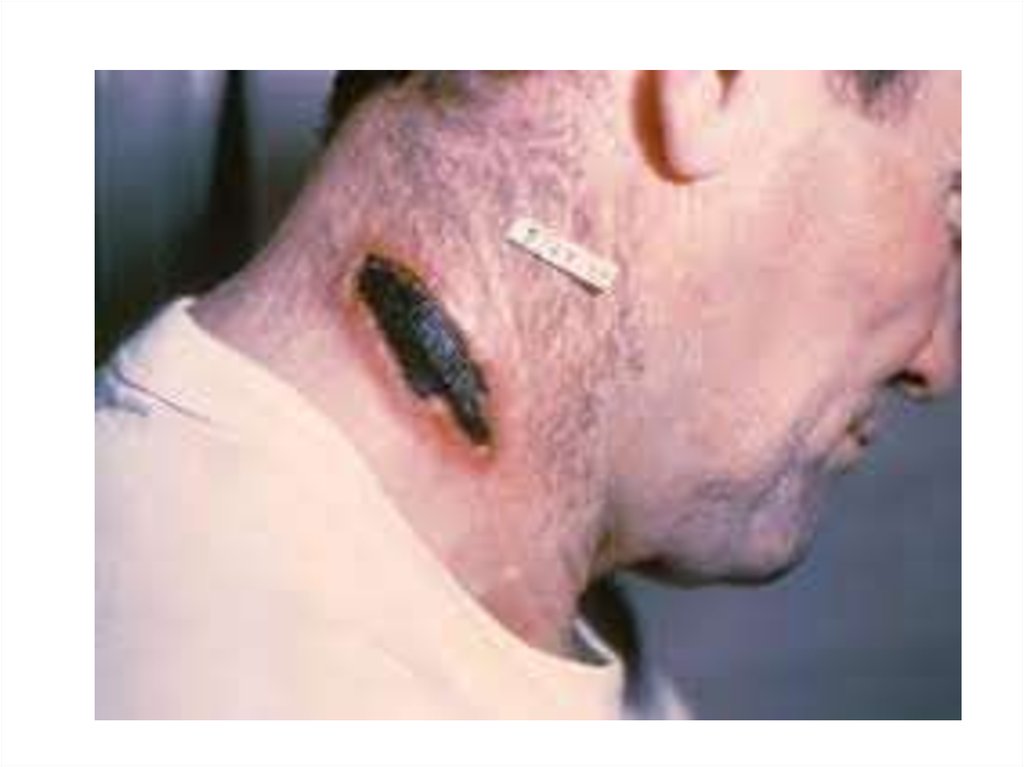
63. Локализованная форма (карбункулезная)
Последовательно развивается пятно, папула, везикула,язва.
Центральная часть язвы - черный безболезненный плотный
струп.
Тяжелое общее состояние больного (повышается t тела до
39—40°, появляются головная боль, слабость).
Отмечается регионарный лимфаденит.
64. Сибирская язва, локализованная форма
65.
66.
67.
68.
69.
70.
71.
72.
73.
74.
75.
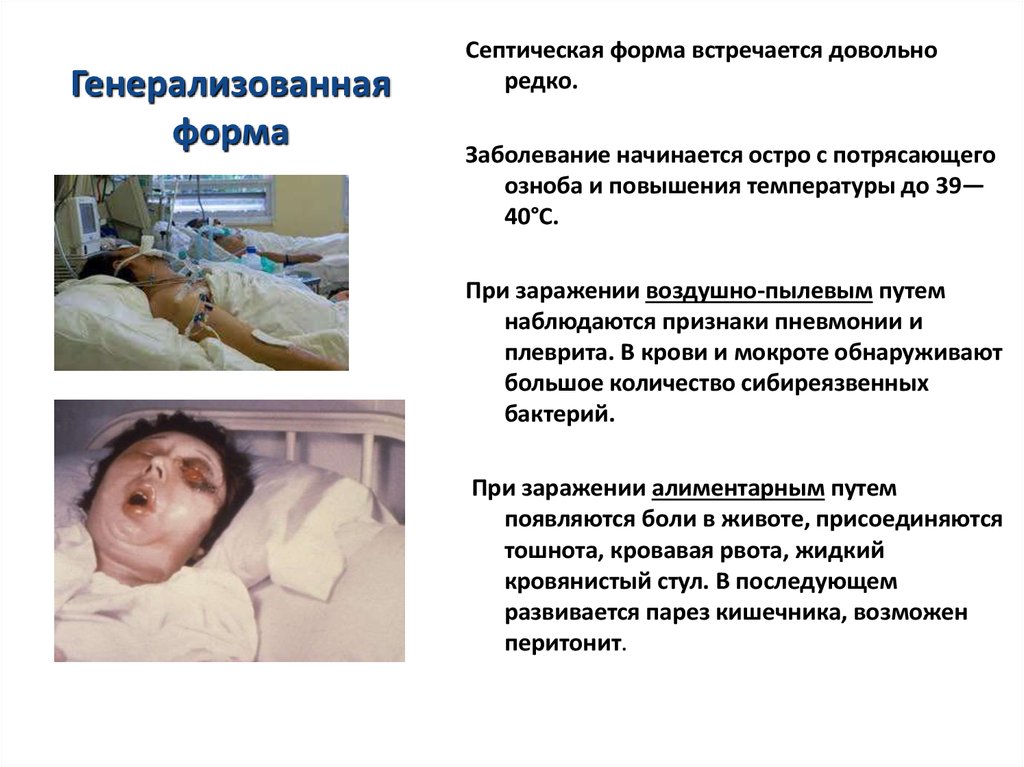
76. Генерализованная форма
Септическая форма встречается довольноредко.
Заболевание начинается остро с потрясающего
озноба и повышения температуры до 39—
40°С.
При заражении воздушно-пылевым путем
наблюдаются признаки пневмонии и
плеврита. В крови и мокроте обнаруживают
большое количество сибиреязвенных
бактерий.
При заражении алиментарным путем
появляются боли в животе, присоединяются
тошнота, кровавая рвота, жидкий
кровянистый стул. В последующем
развивается парез кишечника, возможен
перитонит.
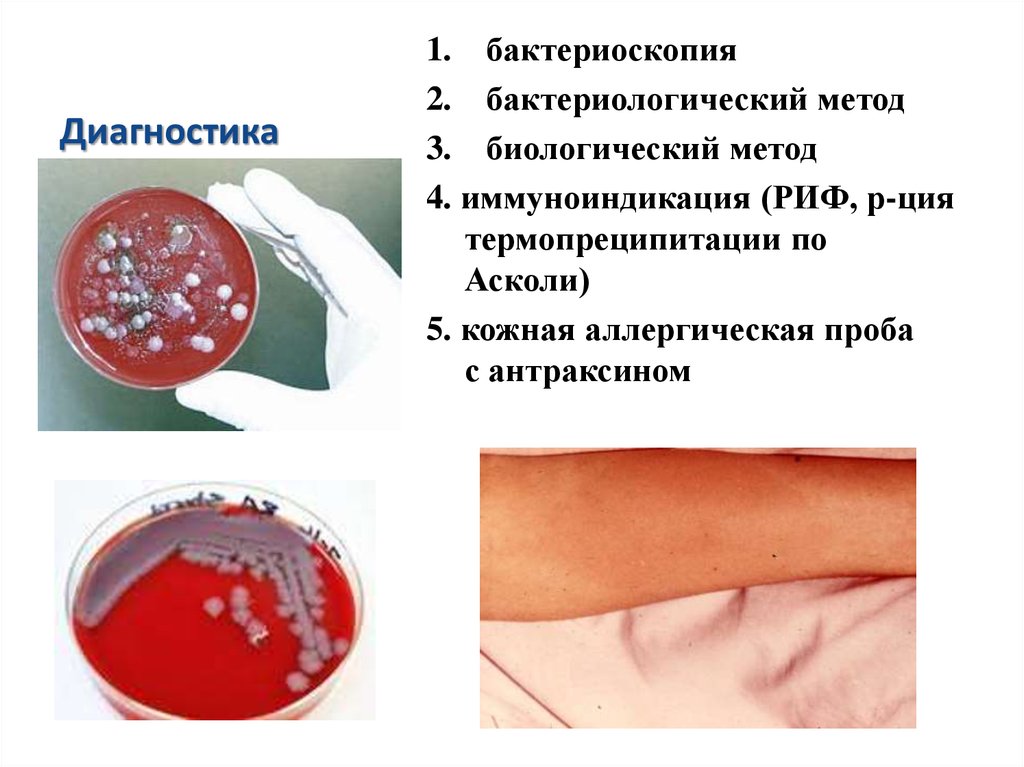
77. Диагностика
1. бактериоскопия2. бактериологический метод
3. биологический метод
4. иммуноиндикация (РИФ, р-ция
термопреципитации по
Асколи)
5. кожная аллергическая проба
с антраксином
78. Принципы лечения Антибактериальная терапия
При кожной форме – 10 – 14 дней,при ингаляционной форме – 2
месяца
- пенициллин при кожной форме
100 – 200 тыс/кг в 6 – 8 приемов,
при септической – 2-4млн/сут
- Ципрофлоксацин в/в 0,4г 2раза в
день, через рот 0,5г 2р в день
или офлоксацин по 0,5г 2 р в
день
- - доксициклин 0,1г 2 раза в день
79. Иммуноглобулин противосибиреязвенный
• с лечебной цельюприменяется по
установлению диагноза в
течение 3-4 дней в суточной
дозе 30-50 мл при
среднетяжелом и тяжелом
течении, 75-100 мл -при
крайне тяжелом течении и
сепсисе
80. Принципы лечения
десенсибилизирующаятерапия
- дезинтоксикационная
терапия
- кортикостероиды
- сердечные гликозиды
- иммуномодуляторы
81. Противоэпидемические мероприятия и профилактика
Меры в отношениифакторов передачи
возбудителя –
проводится
дезинфекция
Меры в отношении
контактных –
устанавливается
медицинское
наблюдение до полной
ликвидации очага,
проводится экстренная
профилактика
82. Туляремия
— острое инфекционное природно-очаговоезаболевание, характеризующееся полиморфизмом
клинических проявлений, зависящих от способа
заражения, проявляющаяся лихорадкой,
интоксикацией и поражением лимфатических
узлов.
83. ТУЛЯРЕМИЯ
Возбудитель — Francisellatularensis.
Источник инфекции больные животные.
Пути заражения –
контактный,
аспирационный,
алиментарный,
трансмиссивный.
84. ТУЛЯРЕМИЯ: классификация
1.
2.
3.
4.
5.
6.
7.
8.
Клинические формы:
Ульцерогландулярная форма (язвенно-бубонная)
Гландулярная форма (бубунная)
Окулогландулярная форма (глазо-бубонная)
Легочная форма (торакальная)
Желудочно-кишечная форма (абдоминальная)
Генерализованная форма (тифоидная, септическая)
Ангинозно-бубонная
Бессимптомная, латентная
ΙΙ. Степень тяжести: легкая, средней тяжести, тяжелая.
ΙΙΙ. Течение: острое, затяжное, рецидивирующее.
85. клиника
• Инкубационный период: часы – 1-3 нед. (чаще3-7 дней)
• Острое начало: лихорадка неправильного типа
(2-3 и более нед.), озноб, головная боль,
миалгии, тошнота, рвота, гиперемия лица и
конъюнктивы, потливость, нарушение сна
• Первичный аффект в месте входных ворот:
красный инфильтрат с регионарным
лимфаденитом (первичный бубон)
• Для всех клинических форм туляремии
характерно увеличение лимфоузлов размером
от «горошины» до «грецкого ореха»
86.
• Гепатомегалия со 2-го дня, спленомегалия на 6-9 день• Facies tularaemica – синебагровый цвет лица (особенно
на веках, вокруг глаз, мочках ушей, губах), бледный
носогубный треугольник; конъюнктивит, инъекция
склеральных сосудов
• Сыпь – эритематозная, папулезная, розеолезная,
петехиальная (может быть), симметричная («носки»,
«чулки», «перчатки»), держится 8-12 дней
• В крови: лейкопения в начале; затем п/я сдвиг,
лимфоцитоз, моноцитоз, эозинопения; в тяжелых
случаях – лейкоцитоз, увеличение СОЭ
• В моче: умеренная альбуминурия, цилиндрурия,
гематурия
87. Лимфаденит – центральный клинический симптом!
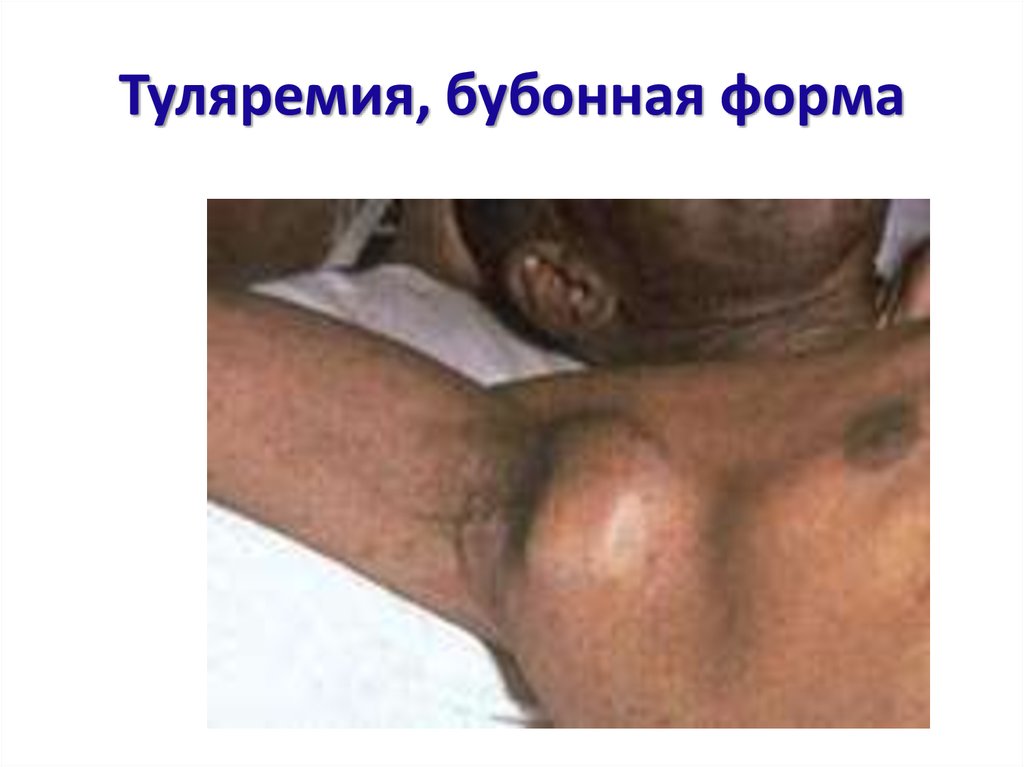
ГЛАНДУЛЯРНАЯ (БУБОНАЯ) ФОРМА• Первичный аффект в месте входных
ворот
• Лимфаденит на 2-3 день с
максимальным развитием к 5-7
дню
• Периоды развития лимфаденита:
1. начальный
2. полного формирования
3. угасания или обратного развития
• Исход:
1. рассасывание
2. нагноение с хирургическим или
самопроизвольным вскрытием с
сливкообразным гноем (ч/з 2-4 нед.
после нагноения)
3. рубцевание (медленное)
• Длительность 16-30 дней
КЛИНИЧЕСКАЯ
ХАРАКТЕРИСТИКА БУБОНА
Четкие контуры
Не спаяны с окружающими
тканями и между собой
Умеренно болезненны при
пальпации
Размером от 3-5 до 9 см. в
диаметре
Нагноение в конце 2-й или
начале 3-й недели
Первичный или вторичный
Одиночный или
множественный
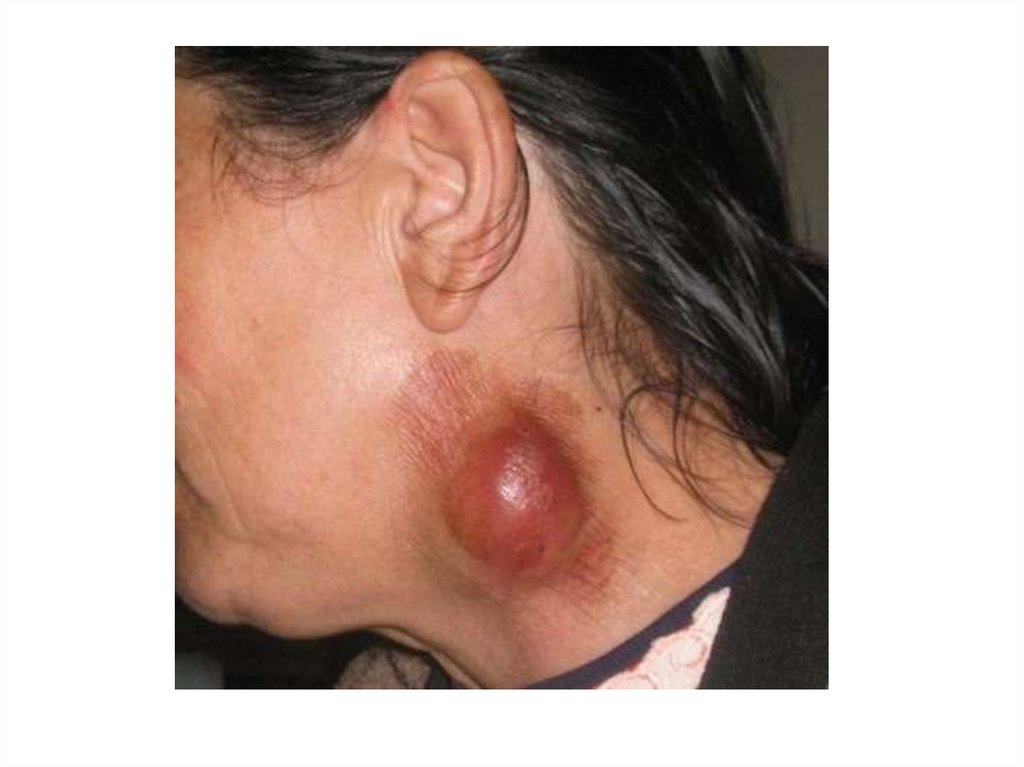
88. Туляремия, бубонная форма
89.
90.
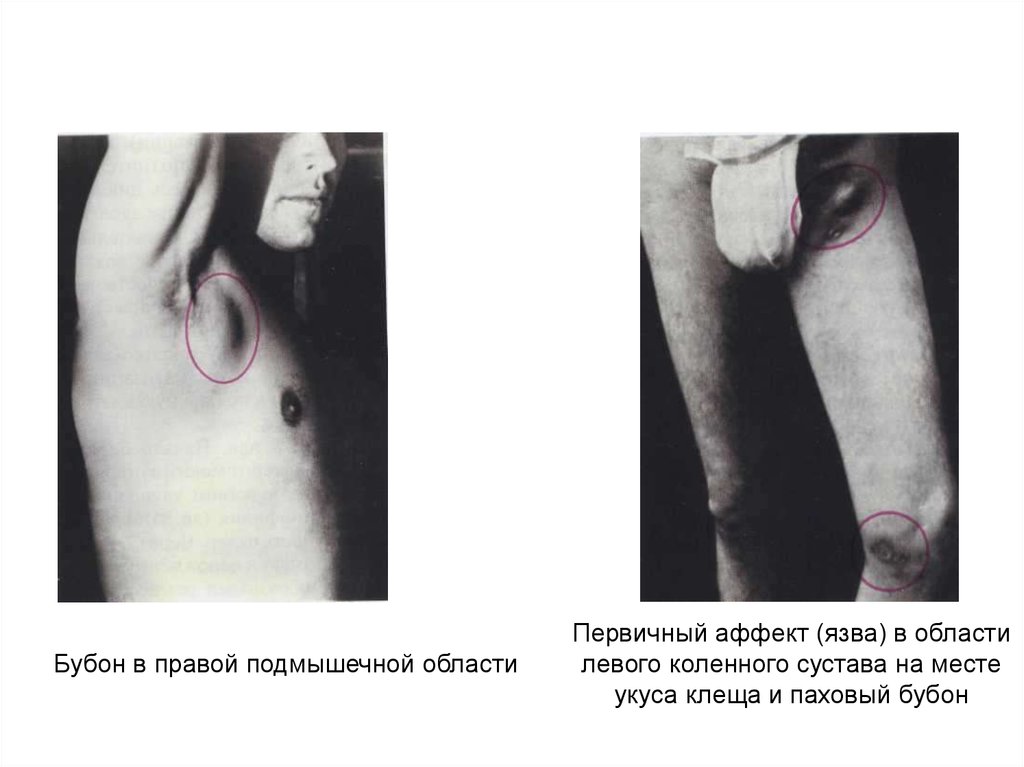
Бубон в правой подмышечной областиПервичный аффект (язва) в области
левого коленного сустава на месте
укуса клеща и паховый бубон
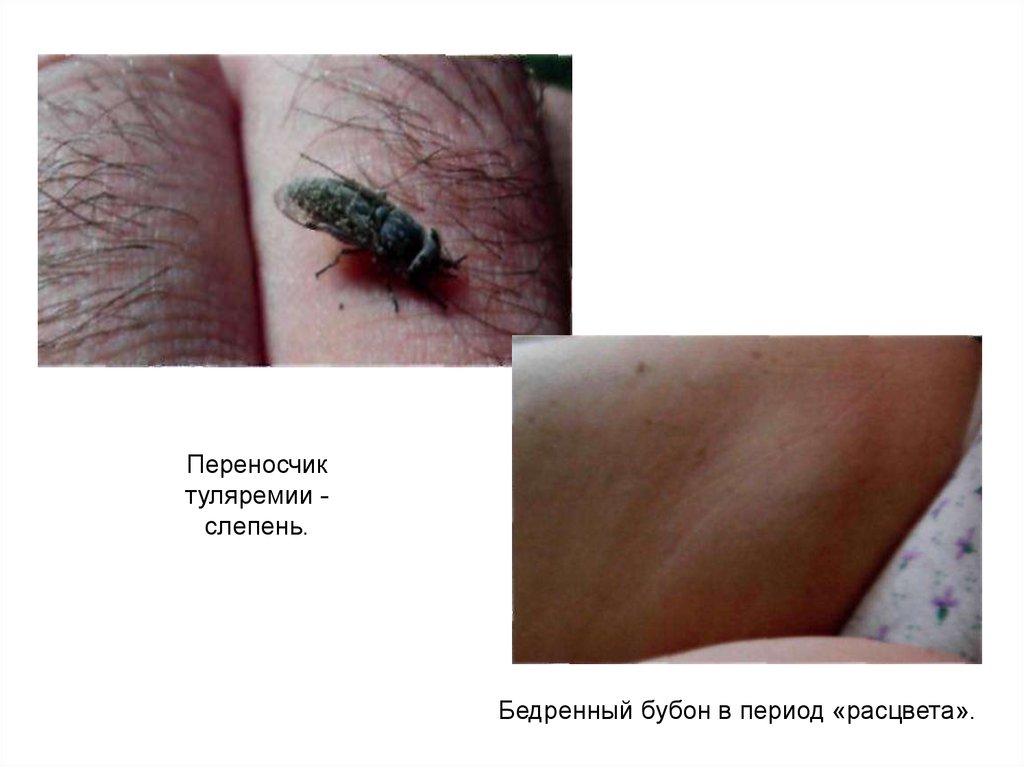
91.
Переносчиктуляремии слепень.
Бедренный бубон в период «расцвета».
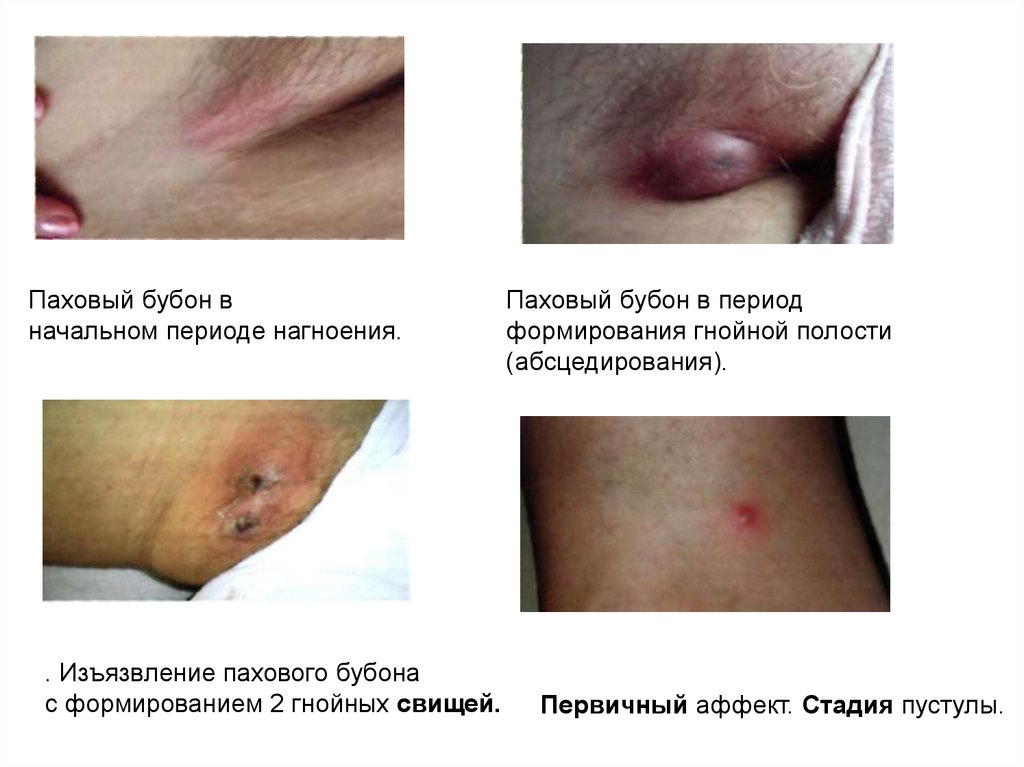
92.
Паховый бубон вначальном периоде нагноения.
. Изъязвление пахового бубона
с формированием 2 гнойных свищей.
Паховый бубон в период
формирования гнойной полости
(абсцедирования).
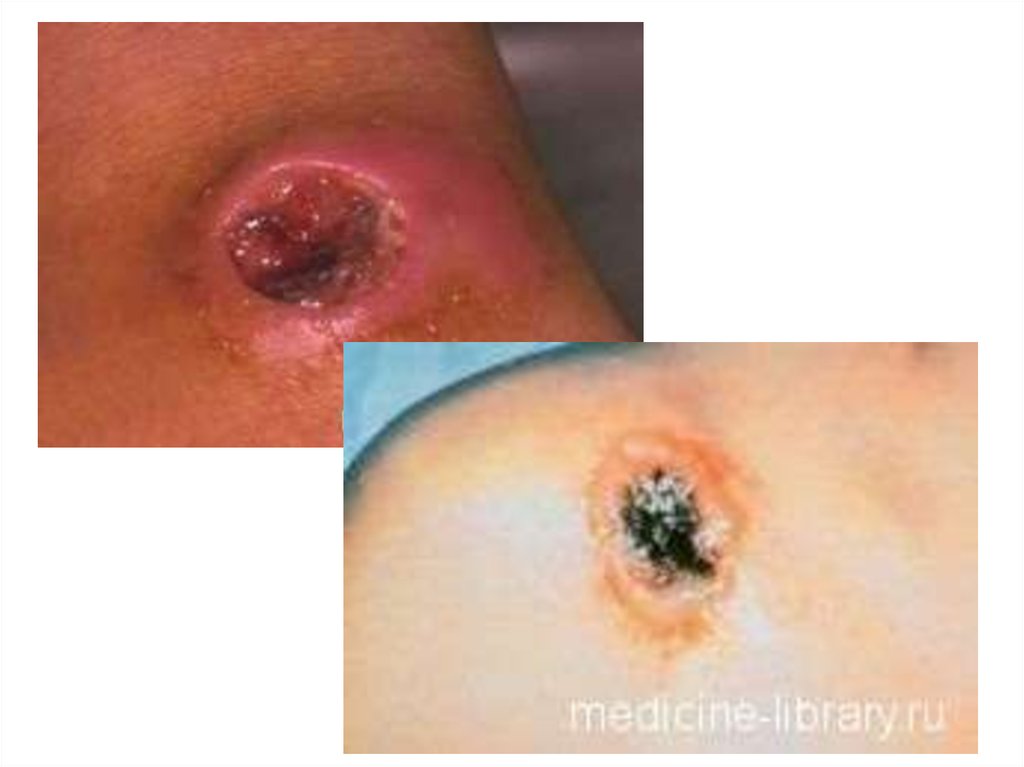
Первичный аффект. Стадия пустулы.
93.
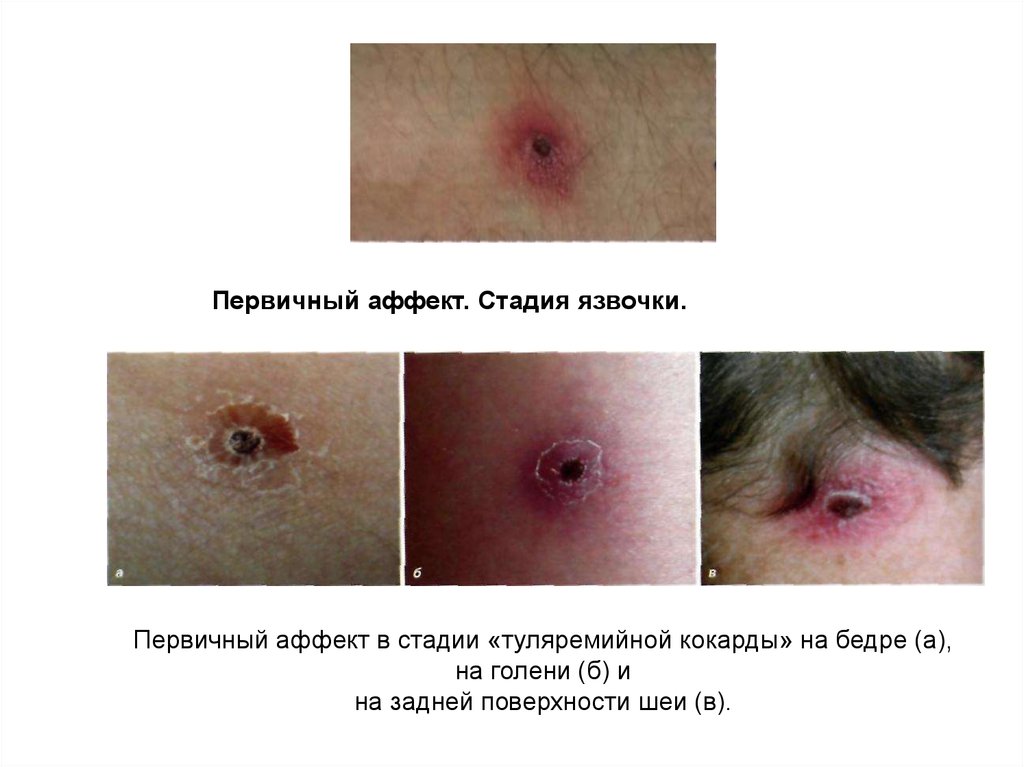
Первичный аффект. Стадия язвочки.Первичный аффект в стадии «туляремийной кокарды» на бедре (а),
на голени (б) и
на задней поверхности шеи (в).
94. ЯЗВЕННО-БУБОНАЯ ФОРМА
• В месте первичного аффекта в течении 6-8 днейразвивается:
красное пятно
папула
везикула
неглубокая язва с кратерообразными
приподнятыми краями
регионарный лимфаденит (бубон)
95. ГЛАЗО-БУБОНАЯ ФОРМА (1-2%)
• Фолликулярные разрастания желтого цвета наконъюнктиве одного глаза размером от
«булавочной головки» до «просяного зерна»;
слезотечение, отечность (конъюнктивит Парино)
• Дакриоцистит
• Бубон в околоушной или подчелюстной областях
• Длительное течение (до нескольких месяцев)
• Может быть потеря зрения
96. АНГИНОЗНО-БУБОНАЯ ФОРМА (1%)
На 4-5 день болезни развитие первичного аффекта(ангины)
• Серовато-белые налеты (возможны катаральные
и язвенно-некротические формы)
• Односторонний характер поражения
• Длительность ангины от 8 до 24 дней
• Бубон тонзиллярных, подчелюстных, шейных
л/у
• При выраженных некротических изменениях и
глубоких язвах – рубцевание миндалин
97.
98. ЛЕГОЧНАЯ ФОРМА (бронхитический и пневмонический варианты)
Тяжелое состояние
Лихорадка, озноб, потливость
Боль в груди, непродуктивный кашель
Слизисто-гнойная или кровянистая мокрота (скудная)
Физикальные изменения появляются поздно
Развитие пневмонии с корня легкого к периферии
На рентгенограмме – увеличение прикорневых,
паратрахеальных и медиастенальных л/у; очаговый,
сегментарный, лобарный, диссеминированный характер
пневмонии
• Возможность рецидивов, развитие абсцессов, бронхоэктазов,
плевритов
• Длится от 8-10 дней до 2-х мес. и более
99. АБДОМИНАЛЬНАЯ (ЖЕЛУДОЧНО-КИШЕЧНАЯ ФОРМА)
• Лихорадка, гепатоспленомегалия, боли вживоте, мезадениты, метеоризм,
диспепсия, артралгии
• Возможно развитие перитонитов
100.
ГЕНЕРАЛИЗОВАННАЯ ФОРМА(тифозная, септическая)
• Протекает крайне тяжело
• Развитие вторичных туляремийных менингитов,
менингоэнцефалитов, пневмоний, перикардитов,
перитонитов
• Возможно присоединение вторичной
бактериальной флоры, формирование абсцессов и
гангрены легкого
• Возможны летальные исходы
• Отсутствие воспалительных изменений в области
входных ворот инфекции и в регионарных л/у
101. ТУЛЯРЕМИЯ: лабораторная диагностика
Аллергические методы
–
Внутрикожная проба с тулярином
–
Накожная проба с тулярином
–
Реакция лейкоцитолиза
Серологические методы
–
РА
–
РПГА, РТНГА
–
ИФА
–
РНАт
–
непрямой ИФА
Бактериологические методы
–
посев на питательные среды
–
биологическая проба
–
РИФ, прямой метод
–
бактериоскопия
–
люминисцентная микроскопия (на основе РИФ)
Молекулярно-биологические методы (ПЦР)
Биологическая проба































































 medicine
medicine








