Similar presentations:
Ишемическая болезнь сердца
1. ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
2.
План лекции1. ИБС. Определение, эпидемиология, классификация.
2. Внезапная коронарная смерть.
3. Стенокардия.
-этиология
-патогенез
-клиника и диагностика
-принципы лечения и профилактики
4. ОИМ.
-этиология
-патогенез
-клиника и диагностика
-принципы лечения и профилактики
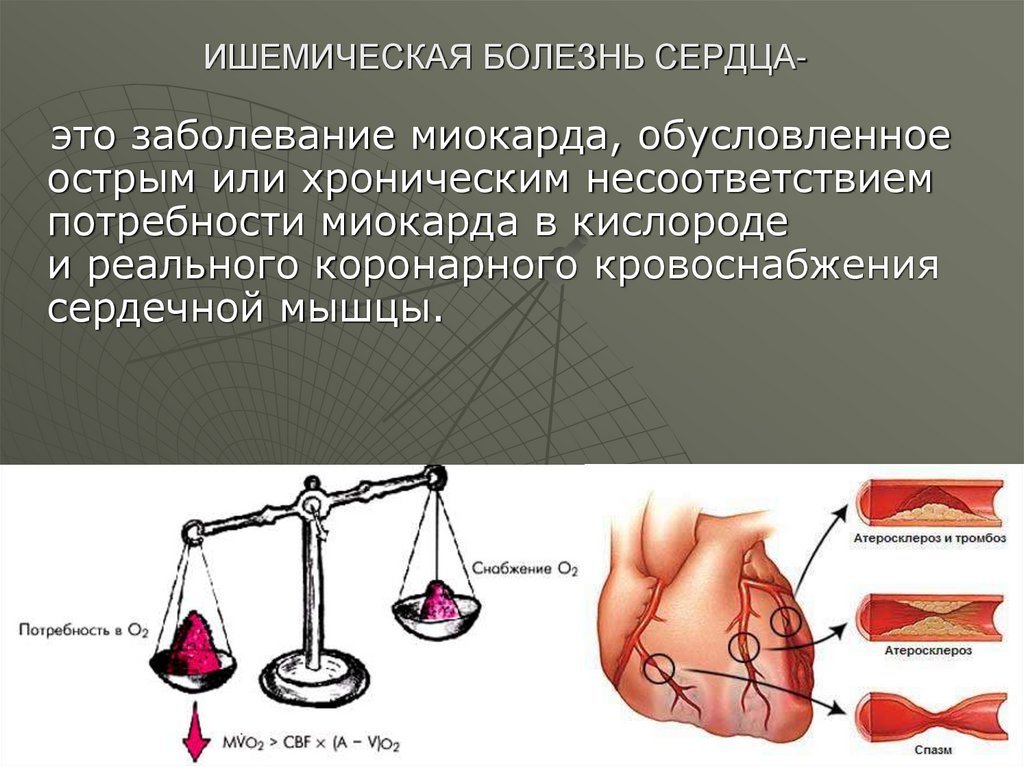
3. ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА-
это заболевание миокарда, обусловленноеострым или хроническим несоответствием
потребности миокарда в кислороде
и реального коронарного кровоснабжения
сердечной мышцы.
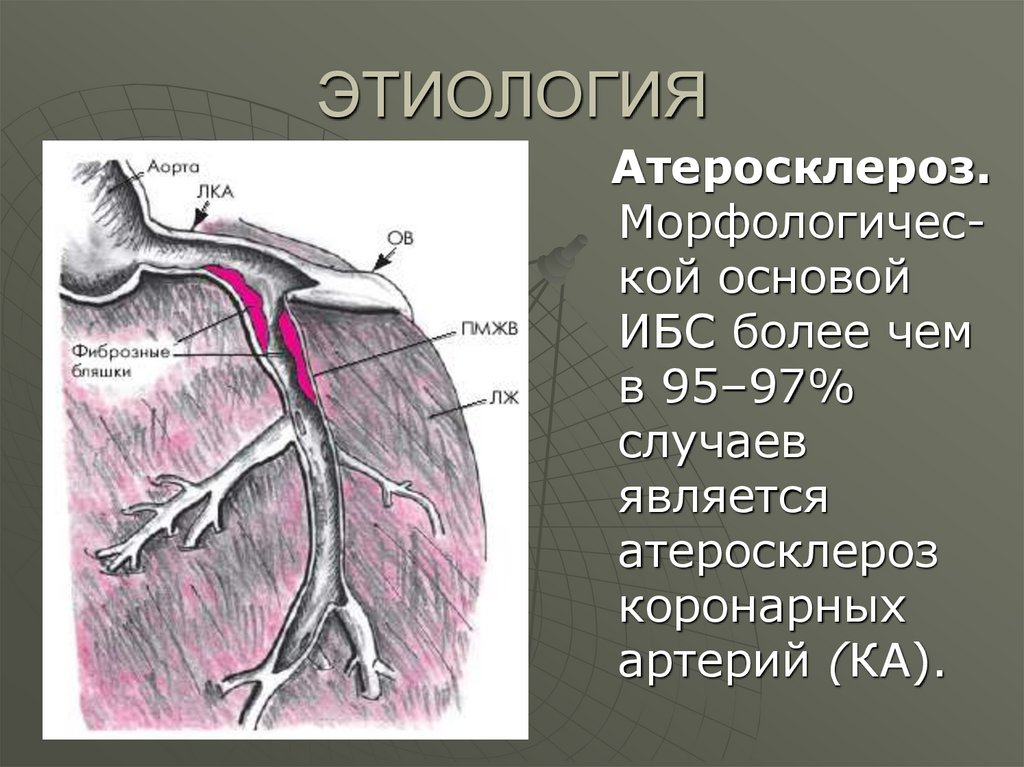
4. ЭТИОЛОГИЯ
Атеросклероз.Морфологической основой
ИБС более чем
в 95–97%
случаев
является
атеросклероз
коронарных
артерий (КА).
5. Рабочая классификация ИБС
1. Внезапная коронарная смертьс успешной реанимацией
летальный исход
2. Стенокардия.
Стенокардия напряжения
Впервые возникшая стенокардия напряжения
Стабильная стенокардия напряжения с указанием
функционального класса
Прогрессирующая стенокардия
Вазоспастическая стенокардия
3. Безболевая ишемия миокарда и атипичные формы.
4. Микроваскулярная стенокардия (“синдром Х”).
5. Инфаркт миокарда.
5.1. Инфаркт миокарда с зубцом Q (крупноочаговый, трансмуральный).
5.2. Инфаркт миокарда без зубца Q (мелкоочаговый).
6. Постинфарктный кардиосклероз.
7. Сердечная недостаточность (с указанием формы и стадии).
8. Нарушения сердечного ритма и проводимости (с указанием формы).
6.
Внезапная сердечная смерть (ВСС) — это смерть в течение 1 ч вприсутствии постороннего лица с момента появления первых
острых признаков болезни (этот фактор времени показывает, что
большая часть ВСС обусловлена аритмиями, чаще
злокачественной желудочковой тахикардией независимо от того,
известна или нет сопутствующая органическая патология сердца,
или неожиданная смерть без свидетелей у человека, который в
течение предшествующих 24 ч чувствовал себя хорошо
7.
Стенокардия –симптомокомплекс,
характеризующийся
особой рецидивирующей приступообразной
загрудинной (или в прилегающих областях)
болью
(либо
ее
эквивалентами)
или
дискомфортом (стеснением) в результате
острой ишемии миокарда (без развития его
некроза), вызванной нарушением равновесия
между
коронарным
кровотоком
и
потребностями
миокарда
в
кислороде
(последние превышают доставку).
8.
ФАКТОРЫ РИСКАбольшие — неуправляемые (возраст, мужской пол, генетическая
предрасположенность, постменопауза у женщин) и управляемые (АГ,
гиперхолестеринемия, СД, курение);
малые — ожирение, сидячий образ жизни, психические стрессы,
стрессорный тип личности, подагра, гиперурикемия, использование
оральных контрацептивных средств, недостаточная толерантность к
глюкозе;
потенциально корригирующиеся и сильно связанные с ИБС - высокий
уровень ОХС и ХСЛПНП, наличие АГ, СД и курение;
потенциально корригирующиеся, но слабо связанные с ИБС —
гипертриглицеридемия, низкий уровень ХСЛПВП, депрессия,
психосоциальный стресс, социально-экономический статус, ожирение,
гиподинамия, высокий уровень мочевой кислоты, прием контрацептивов и
злоупотребление алкоголем;
9.
экзогенные — гиперхолестеринемия с высокими уровнями ХСЛПНП, ХСЛПОНП вплазме крови; гипертриглицеридемия, высококалорийная диета, гиподинамия; курение
(его отрицательным эффектом «перевешивается» положительный от занятий ФН),
частые психоэмоциональные стрессы;
эндогенные — систолическая АГ (САД более 160 мм рт. ст.) или диастолическая (ДАД
более 95 мм рт. ст.), ожирение, наследственность (раннее, до 55 лет, развитие ИБС у
близких родственников) и СД. Последний ускоряет развитие атеросклероза
(превращение липидного пятна в нестабильную атеросклеротическую бляшку),
проявления ИБС (в том числе и частоту трансмуральных ИМ) и благоприятствует ВСС
(из-за диабетической нейропатии, нарушающей регуляцию сердца);
менее значимые — подагра, постменопаузальный период, болезни почек;
новые (их значение установлено не в полной мере) - оксидантный стресс; высокие
уровни гомоцистеина, СРП, фибриногена в сыворотке крови; инфекция (хламидия
пневмонии, цитомегаловирус, хеликобактер пилори).
10.
Три степени сужения артерий:несущественная - просвет артерии уменьшается менее 50% (поле
сечения диаметра менее 75%) В стабильном состоянии нет патологии,
имеется соответствие доставка—потребность;
существенная — просвет артерии снижен на 50—80% (поле
сечения — на 75—90%). В покое коронарный кровоток не нарушен
вследствие ауторегуляции в системе микроциркуляции, которой не
достаточно в период ФН, когда рост потребления кислорода (П02)
миокардом не компенсируется. Это приводит к ишемии миокарда, что
клинически проявляется стенокардией;
критическая — диаметр артерии снижен более 80% (поле сечения
более 90%). В этих случаях коронарный кровоток неадекватен
потребностям даже в покое. Каждое усилие вызывает приступ Ст.
Коронарная недостаточность (ишемия миокарда) возникает при появлении
сегментарного стеноза крупной коронарной артерии более чем на 50% ее
просвета (или двух, трех артерий), обусловливающего нарушение
равновесия между доставкой кислорода и потребление кислорода
миокардом.
11.
Дисбаланс определяютПричины, транзиторно снижающие кровоток в
миокарде, и транспорт кислорода к нему
(«стенокардия доставки».
Причины, повышающие П02 миокардом.
Причины, интенсифицирующие работу
миокарда
Причины, снижающие поступление кислорода
12.
Причины, транзиторно снижающие кровоток вмиокарде, и транспорт кислорода к нему
(«стенокардия доставки».
1.Окклюзивный атеросклероз
2.Неокклюзирующий внутрикоронарный тромб
3.Недостаточность коллатерального коронарного
кровообращения
4.Спазм коронарных артерий
5.Нарушения гемостаза
6.Феномен межкоронарного «обкрадывания»
13.
Причины, повышающие П02 миокардомактивация САС
стрессизбыточные метаболические потребности,
вызванные тахикардией
тиреотоксикозом или инфекцией с высокой
лихорадкой
холодный воздух
нарушения рецепторного и регуляторного аппарата
сердца
перфузионное давление
резистивность коронарных артерий
степень напряжения стенки ЛЖ в систолу
гемореологические параметры
14.
Причины, интенсифицирующие работу миокарданарушение регуляторного аппарата сердца
аритмии
АГ, высокое конечно-диастолическое
давление (КДД)
выраженная ГЛЖ (аортальный стеноз),
дилатация ЛЖ, повышение напряжения его
стенки
15.
Причины, снижающие поступление кислородаанемия (сердце усиливает сокращения, чтобы
компенсировать снижения ОЦК, обычно изменения
интервала ST—Т возникают при уменьшении
концентрации гемоглобина (НЬ) до 70 г/л и ниже),
аортальный стеноз или недостаточность,
гипоксемия (пневмония, хроническая обструктивная
болезнь легких — ХОБЛ, синдром ночного апноэ),
легочная гипертензия (ЛГ) и интерстициальный
легочный фиброз
16.
Последствия ишемии-Физиологические
- Биохимические
- Электрокардиографические
- Клинические
РАЗВИТИЕ ХРОНИЧЕСКОЙ СЕРДЕЧНОСОСУДИСТОЙ НЕДОСТАТОЧНОСТИ
17. Классификация стабильной стенокардии напряжения
Функциональ
ный
класс
(ФК)
Условия возникновения стенокардии
I ФК
Обычная, повседневная физическая активность (ходьба, подъем по
напряжения
лестнице) не вызывает приступов. Они появляются лишь на фоне
чрезвычайных, необычных ФН для данного больного или
интенсивной, быстро или долго выполняемой ФН. Эту латентную
Ст клинически поставить трудно, необходима ВЭМ. Величины
непрямых маркеров потребления кислорода миокардом таковы:
двойное произведение (отражающее возможности коронарного
кровотока) ДПр = ЧСС • САД : 100 > 278 усл. ед. и достигаемая на
ВЭМ мощность W >750 кГм/мин. В стационаре с больными Ст
ФК1 врачи, как правило, не сталкиваются.
18. Классификация стабильной стенокардии напряжения
II ФКФК2 — небольшое ограничение привычной ФН.
Приступы возникают при обычной нагрузке для
данного больного: ходьбе в нормальном темпе по
ровной местности на расстояние более 200 м,
восхождении на холм или быстром подъеме по
лестнице более чем на 1 этаж ДПр = 218 - 277 уел
ед, W = 450 - 600 кГм/мин Дополнительно
отмечается метеочувствительность человека.
Приступы могут появляться при ходьбе против
холодного ветра, после обильной еды или при
эмоциональном стрессе.
19.
III ФКФК3 — выраженное ограничение ФН. Приступы
возникают в период выполнения
незначительной ФН (при ходьбе в обычном
темпе на расстояние 100-200 м или подъеме по
лестнице на один пролет в нормальном темпе)
Порог нагрузки, требуемый для развития
приступа, может быть снижен
провоцирующими факторами (холодная
погода, курение, прием пищи) Может
отмечаться и редкая Ст покоя в положении
лежа или при психоэмоциональном стрессе
ДПр =151 — 217 уел ед , W < 300 кГм/мин
IV ФК
ФК4 — неспособность переносить любую
(малейшую) ФН без дискомфорта У большей
части больных в анамнезе отмечаются ИМ или
ХСН Достаточно часто ангинозный синдром
развивается в покое (в случае изменения ЧСС и
АД, что может быть в период сна) Как правило,
ВЭП не показана, поскольку больные в
большинстве своем не могут ее выполнить, но
если это все-таки удалось, то ДПр < 150 усл ед
20.
7 основных клинических признаков Ст:1. характер болей;
2.локализацию и иррадиацию болей;
3. связь начала болей с определенной ФН
или отягощающими факторами;
4. длительность болей;
5. окончание приступа;
6. чем купируются боли;
7. как быстро помогает нитроглицерин.
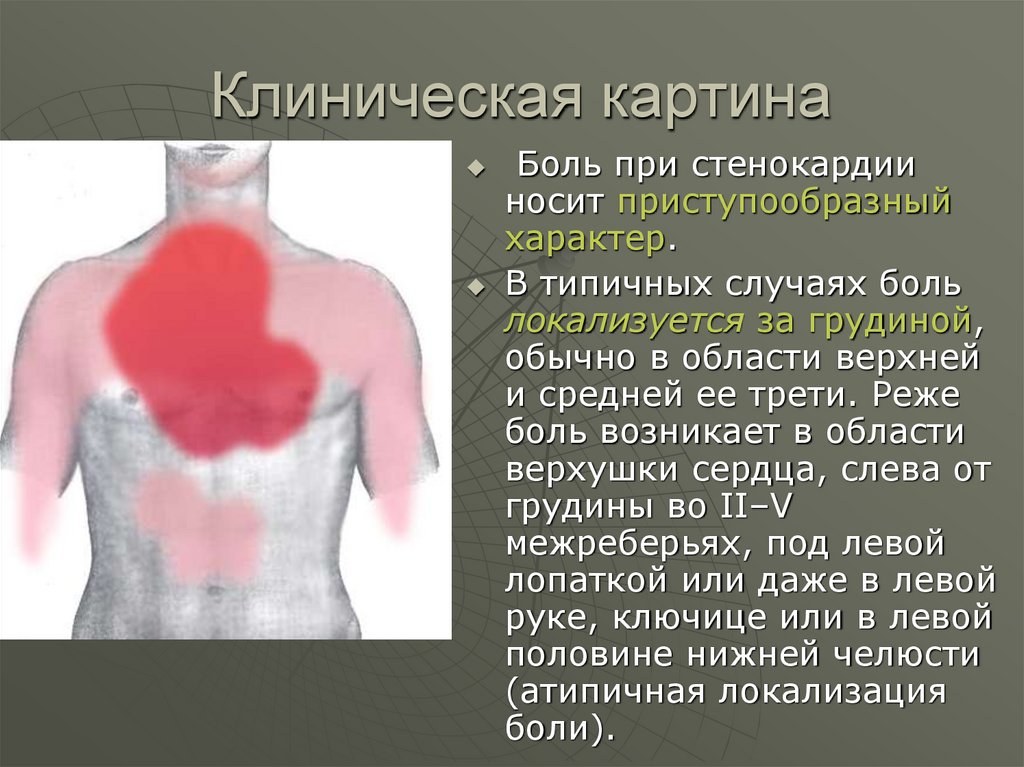
21. Клиническая картина
Боль при стенокардииносит приступообразный
характер.
В типичных случаях боль
локализуется за грудиной,
обычно в области верхней
и средней ее трети. Реже
боль возникает в области
верхушки сердца, слева от
грудины во II–V
межреберьях, под левой
лопаткой или даже в левой
руке, ключице или в левой
половине нижней челюсти
(атипичная локализация
боли).
22. Клиническая картина
Характер болевых ощущенийобычно жгучий, сжимающий,
давящий. Иногда больные
описывают стенокардию как
“чувство дискомфорта в грудной
клетке”. Во время приступа
стенокардии больные, как
правило, немногословны
и локализацию боли указывают
ладонью или кулаком,
прижатым к грудине (симптом
Левина).
23. Клиническая картина
Боль нередкоиррадиирует в левую
руку, плечо, лопатку,
ключицу, реже
в нижнюю челюсть
слева,
в эпигастральную
область (особенно при
ишемии
заднедиафрагмальной
стенки ЛЖ) и еще
реже — в правую часть
грудины и правую руку
24. Одышка
В некоторых случаях, особенно при наличииу больных со стабильной стенокардией
напряжения постинфарктного кардиосклероза
и признаков левожелудочковой
недостаточности, болевой синдром может
сопровождаться усугублением застойных
явлений в легких и появлением одышки.
В тяжелых случаях пароксизмы одышки,
возникающие при физическом или
эмоциональном напряжении или в ночное
время, являются у больных ИБС своеобразным
эквивалентом стенокардии и указывают на
возникновение преходящей ишемии миокарда
25. Нарушения ритма и проводимости
Нарушения ритмаи проводимости
Иногда приступ стенокардии
напряжения сопровождается
тахикардией или перебоями
в работе сердца, обусловленными
экстрасистолией, короткими
пароксизмами фибрилляции
предсердий или преходящими
нарушениями АВ-проводимости.
26. Электрокардиограмма
ЭКГ, зарегистрированная вне приступа стенокардии, примерноу 1/3 больных ИБС, особенно у лиц молодого возраста, мало
отличается от нормы. У другой части больных на ЭКГ можно выявить
следующие неспецифические изменения:
признаки гипертрофии ЛЖ (даже у пациентов, не страдающих
сопутствующей АГ);
признаки рубцовых изменений миокарда,
указывающие на перенесенный в прошлом ИМ: патологический зубец
Q в нескольких грудных и/или стандартных или усиленных отведениях
от конечностей;
различные нарушения ритма и проводимости
(внутрижелудочковые блокады, АВ-блокады);
умеренное увеличение продолжительности
комплекса QRS (до 0,10 с) и интервала Q–Т;
неспецифические изменения зубца Т (сглаженность,
двухфазность, инверсия Т или, наоборот, высокий гигантский зубец Т)
и сегмента RS–Т (чаще небольшое снижение RS–Т ниже
изоэлектрической линии).
27. Во время приступа стенокардии
можно выявить ЭКГпризнаки преходящейишемии миокарда,
к которым относятся
изменения полярности,
амплитуды и формы
зубца Т, а также
положения сегмента
RS–Т, которые во
многом зависят от
локализации
ишемизированного
участка по отношению
к полюсам
регистрируемого
отведения.
28. Функциональные нагрузочные тесты
Пробы с дозированной физическойнагрузкой:
велоэргометрия является наиболее
доступной нагрузочной пробой.
Используемый для этой цели
велоэргометр позволяет строго
дозировать физическую нагрузку
и оценивать величину выполненной
внешней работы в ваттах (Вт) или
килограммометрах (кГм). Для
проведения пробы необходим также
электрокардиограф (желательно
многоканальный), сфигмоманометр
для измерения уровня АД
и фонендоскоп. Кабинет
функциональной диагностики, где
проводится исследование, должен
быть оснащен дефибриллятором
и набором средств для оказания
неотложной помощи.
29. Велоэргометрия
Велоэргометрическую пробу проводят обычнов первой половине дня натощак или через 2–3
ч после еды. Желательно, чтобы за сутки до
проведения исследования пациент не
принимал лекарственных препаратов,
оказывающих влияние на результаты пробы
с физической нагрузкой: нитратов
пролонгированного действия, блокаторов βадренорецепторов, антагонистов кальция,
ингибиторов АПФ, сердечных гликозидов,
мочегонных средств, некоторых
противоаритмических препаратов.
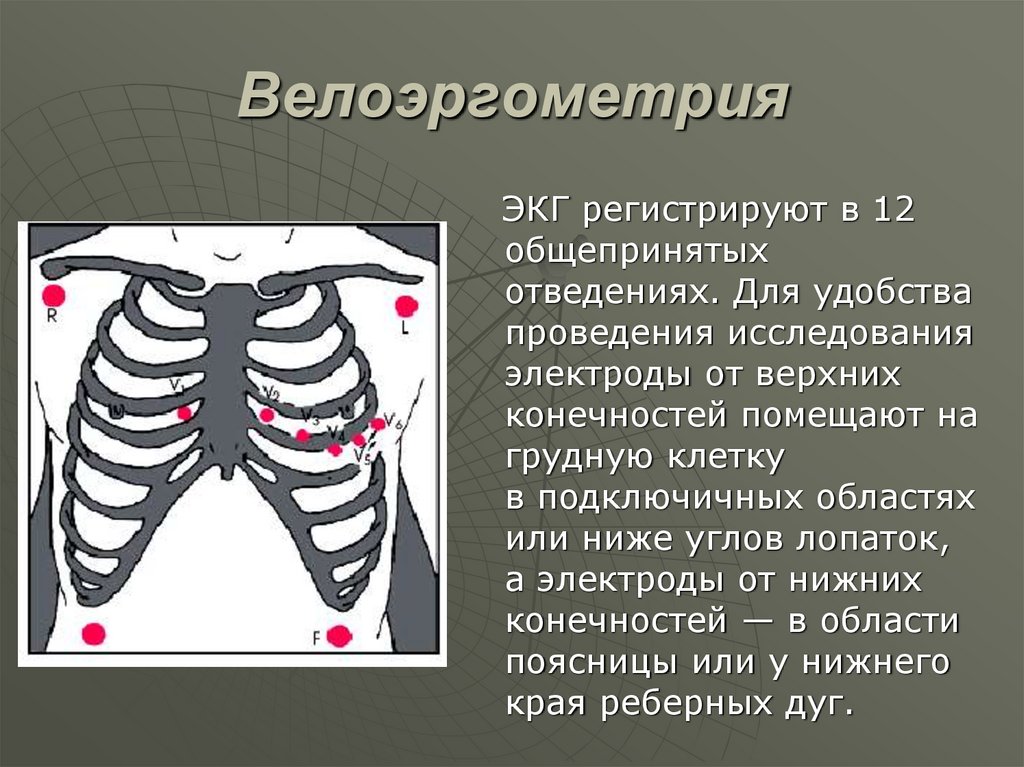
30. Велоэргометрия
ЭКГ регистрируют в 12общепринятых
отведениях. Для удобства
проведения исследования
электроды от верхних
конечностей помещают на
грудную клетку
в подключичных областях
или ниже углов лопаток,
а электроды от нижних
конечностей — в области
поясницы или у нижнего
края реберных дуг.
31. Тредмил
представляет собойдвижущуюся дорожку, которая
может устанавливаться под
различным углом. Скорость
движения дорожки и угол ее
наклона регулируются
в зависимости от задаваемой
мощности нагрузки
и протокола исследования.
Пациент, находящийся на
движущейся дорожке, шагает
или бежит по ней.
Развиваемая при этом
мощность и величина
выполненной работы
оцениваются по таблицам или
автоматически.
32. Противопоказаниями к проведению велоэргометрии и тредмил-теста являются:
Противопоказаниями к проведениювелоэргометрии и тредмил-теста являются:
1. Острый ИМ (или подозрение на ИМ).
2. Нестабильная стенокардия (НС).
3. Сердечная недостаточность II–III стадии.
4. Дыхательная недостаточность II–III степени.
5. Острое нарушение мозгового кровообращения или
хроническая дисциркуляторная недостаточность II–
III степени.
6. Острые инфекционные заболевания,
сопровождающиеся лихорадкой.
7. Острый тромбофлебит.
33. Дипиридамоловый тест
Проба с дипиридамолом (курантилом) применяется с цельювыявления коронарной недостаточности, особенно в тех
случаях, когда по разным причинам невозможно проведение
пробы с дозированной физической нагрузкой.
Внутривенное относительно быстрое введение больших доз
дипиридамола, являющегося мощным вазодилататором,
приводит к значительному расширению артериол в зонах
непораженных коронарных артерий, тогда как артериолы
в бассейне стенозированных коронарных сосудов расширяются
в значительно меньшей степени. Это приводит
к патологическому перераспределению крови в различных
участках сердечной мышцы: усиливается кровоснабжение
интактных участков миокарда и уменьшается коронарный
кровоток по стенозированным коронарным артериям (феномен
межкоронарного “обкрадывания”). В результате возникают
участки ишемии сердечной мышцы, локализация которых
соответствует бассейнам кровоснабжения пораженных
коронарных сосудов.
34. Проба с добутамином
Проба с добутаминомПроба с добутамином является одной из
самых информативных функциональных
нагрузочных проб и в настоящее время
широко используется в клинической
практике. Добутамин обладает, как известно,
выраженным бета-адреностимулирующим
действием. При введении препарата
увеличивается ЧСС, повышается АД,
значительно увеличивается работа сердца и,
соответственно, потребность миокарда
в кислороде. В условиях лимитированного
коронарного кровоснабжения это приводит
к возникновению преходящей ишемии
миокарда.
35. Чреспищеводная электрическая стимуляция сердца
Сущность метода заключаетсяв регулируемом увеличении числа сердечных
сокращений (ЧСС) путем навязывания
искусственного ритма электрической
стимуляцией предсердий. Для проведения
ЧПЭС используется гибкий биполярный
электрод-катетер, который вводится через
нос или рот в пищевод на глубину примерно
45 см и устанавливается на уровне
предсердий. Для возбуждения предсердий
используют силу тока от 20 мА до 30 мА. При
этом напряжение достигает 30–60 В.
36. Длительное мониторирование ЭКГ по Холтеру
У большинства больных ИБС методхолтеровского мониторирования ЭКГ позволяет
получить дополнительные объективные
подтверждения временной преходящей
ишемии миокарда в виде депрессии или/и
элевации сегмента RS–T, часто
сопровождающихся изменениями ЧСС и АД.
Важно, что непрерывная запись ЭКГ
проводится в условиях обычной для данного
пациента активности. В большинстве случаев
это дает возможность изучить взаимосвязь
эпизодов ишемических изменений ЭКГ
с разнообразными клиническими проявлениями
болезни, в том числе и атипичными.
37. Длительное мониторирование ЭКГ по Холтеру
38. Сцинтиграфия миокарда
Сцинтиграфия миокардаСцинтиграфия миокарда — это метод
визуализации сердечной мышцы,
основанный на способности интактного
или, наоборот, некротизированного
миокарда накапливать некоторые
радионуклидные соединения.
В клинической практике наиболее
широко применяют два метода
сцинтиграфии миокарда: перфузионную
сцинтиграфию с 201Тl и сцинтиграфию
с 99mТс.
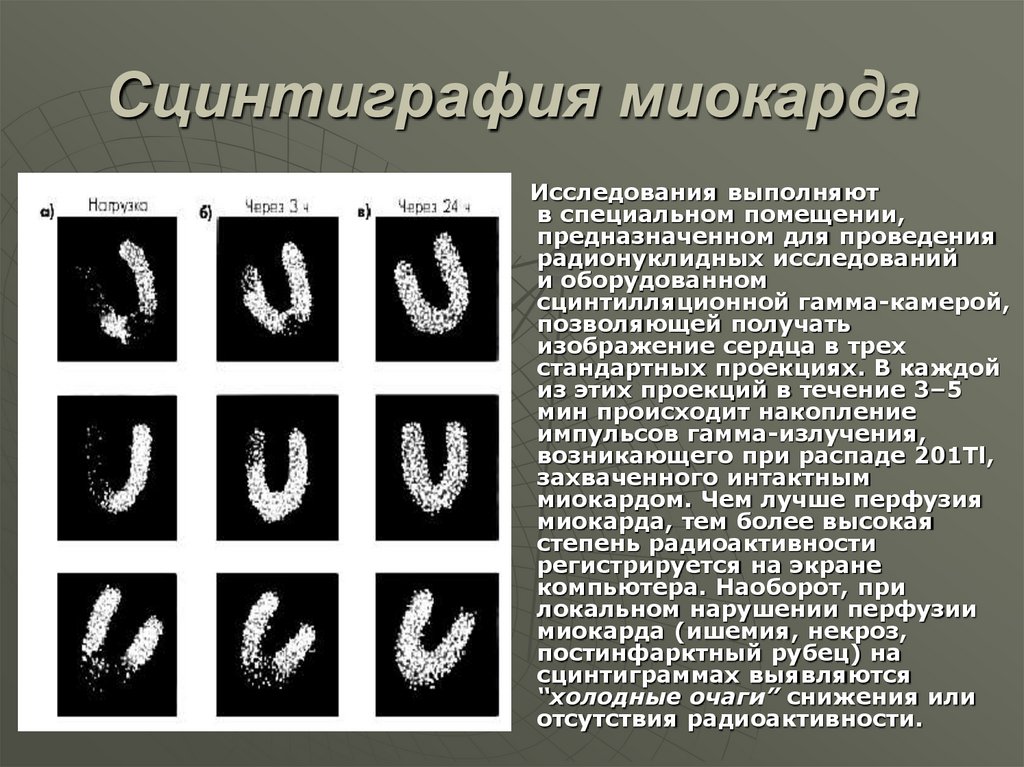
39. Сцинтиграфия миокарда
Исследования выполняютв специальном помещении,
предназначенном для проведения
радионуклидных исследований
и оборудованном
сцинтилляционной гамма-камерой,
позволяющей получать
изображение сердца в трех
стандартных проекциях. В каждой
из этих проекций в течение 3–5
мин происходит накопление
импульсов гамма-излучения,
возникающего при распаде 201Тl,
захваченного интактным
миокардом. Чем лучше перфузия
миокарда, тем более высокая
степень радиоактивности
регистрируется на экране
компьютера. Наоборот, при
локальном нарушении перфузии
миокарда (ишемия, некроз,
постинфарктный рубец) на
сцинтиграммах выявляются
“холодные очаги” снижения или
отсутствия радиоактивности.
40. Эхокардиография
С помощью эхокардиографии (ЭхоКГ) диагностируют:нарушения локальной сократимости ЛЖ,
жизнеспособность ишемизированного миокарда;
постинфарктный (крупноочаговый) кардиосклероз
и аневризму ЛЖ (острую и хроническую);
наличие внутрисердечного тромба;
наличие систолической и диастолической дисфункции ЛЖ;
признаки застоя в венах большого круга кровообращения;
признаки легочной артериальной гипертензии;
компенсаторную гипертрофию миокарда желудочков;
дисфункцию клапанного аппарата (пролабирование
митрального клапана, отрыв хорд и папиллярных мышц,
и др.);
изменение некоторых морфометрических параметров
(толщины стенок желудочков и размеров камер сердца);
нарушение характера кровотока в крупных КА
41. Стресс-эхокардиография
При хронических формах ИБС исследованиелокальной сократимости миокарда ЛЖ в покое
далеко не всегда бывает информативным.
Возможности ультразвукового метода исследования
существенно расширяются при использовании
метода стресс-эхокардиографии — регистрации
нарушений локальной сократимости миокарда
с помощью двухмерной эхокардиографии во время
нагрузки. Чаще используют динамическую
физическую нагрузку (тредмил или велоэргометрия
в сидячем или лежачем положении), пробы
с дипиридамолом, добутамином или
чреспищеводную электростимуляцию сердца
(ЧПЭС).
42. Коронароангиография
Коронароангиография (КАГ) — это методрентгенологического исследования коронарных
артерий сердца (КА) с помощью селективного
заполнения венечных сосудов контрастным
веществом. Являясь “золотым стандартом”
в диагностике ИБС, коронароангиография
позволяет определить характер,
локализацию и степень
атеросклеротического сужения КА,
протяженность патологического процесса,
состояние коллатерального
кровообращения, а также выявить
некоторые врожденные пороки развития
венечных сосудов.
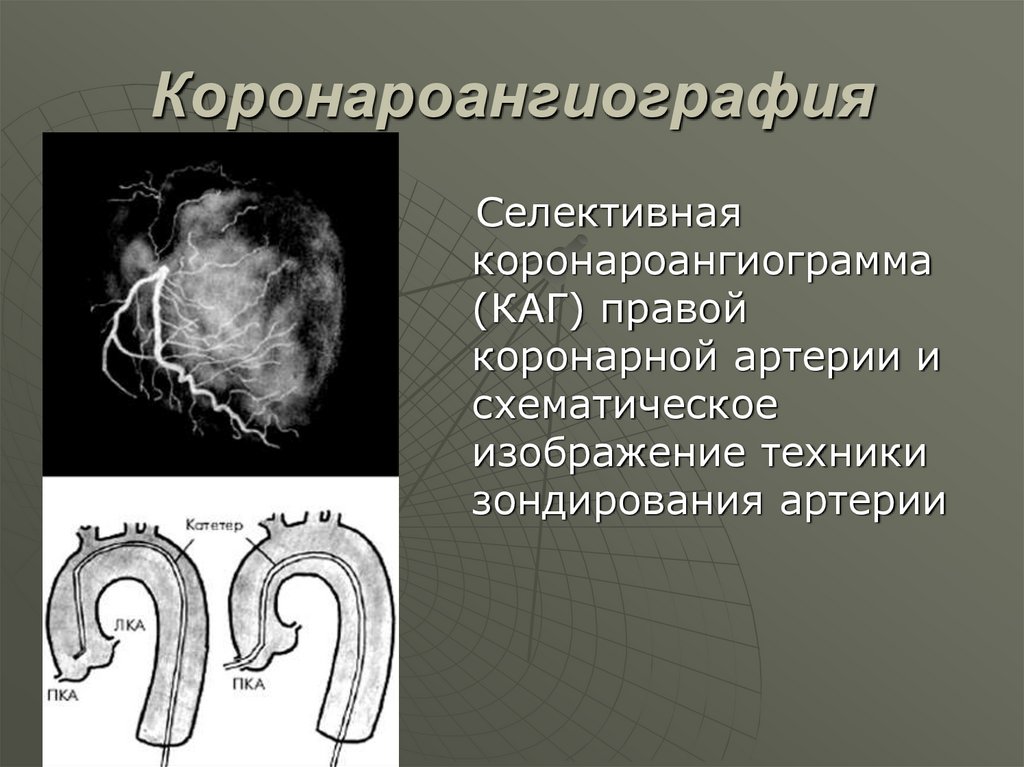
43. Коронароангиография
Селективнаякоронароангиограмма
(КАГ) правой
коронарной артерии и
схематическое
изображение техники
зондирования артерии
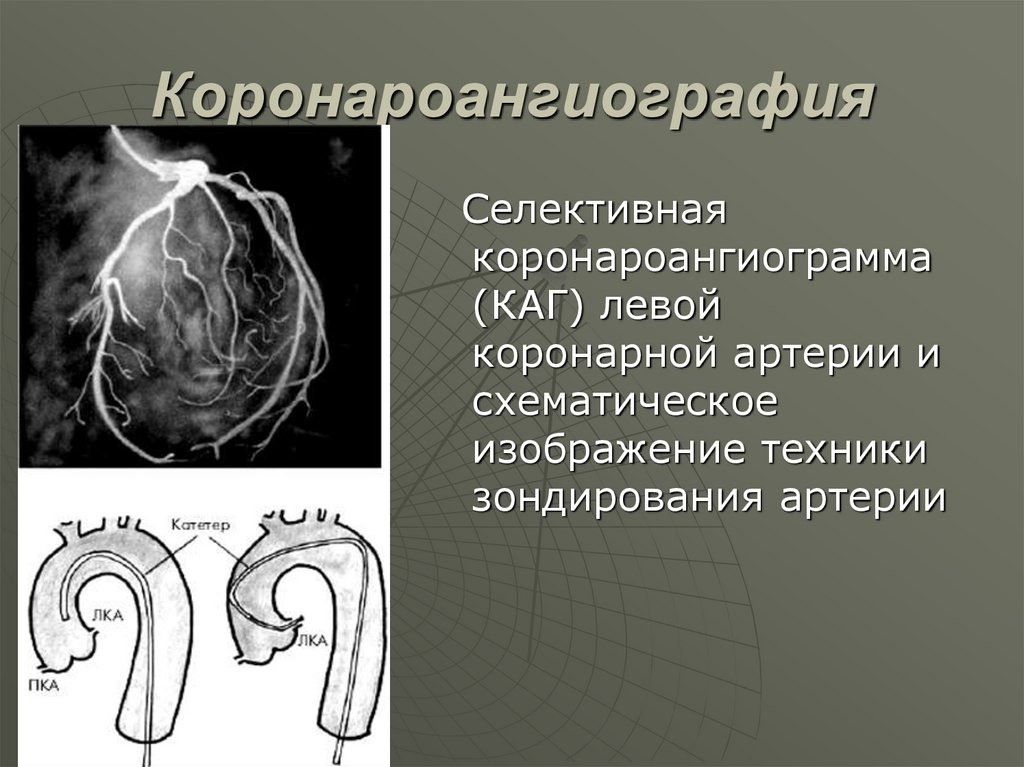
44. Коронароангиография
Селективнаякоронароангиограмма
(КАГ) левой
коронарной артерии и
схематическое
изображение техники
зондирования артерии
45. Коронароангиография
Коронароангиограмма,зарегистрированная у больного с
критическим
стенозом правой
коронарной
артерии (показан
стрелкой)
46. Лечение
І. Антитромбоцитарная терапияпроводится с целью профилактики
“обострений” ИБС, а также возникновения
нестабильной стенокардии и ИМ. Она
направлена на предотвращение
пристеночного тромбообразования и,
в известной степени, на сохранение
целостности фиброзной оболочки
атеросклеротической бляшки.
47. Антитромбоцитарная терапия
В настоящее время наиболее широкоераспространение в клинической
практике получили следующие
антитромбоцитарные препараты:
аспирин (ацетилсалициловая кислота)
75–325 мг в сутки;
тиклопидин (тиклид) 500 мг в сутки в 2
приема. Терапевтический эффект
наступает только через 3–5 дней после
начала лечения и сохраняется
в течение10 дней после отмены
препарата;
клопридогел (плавикс) 75 мг в сутки
однократно;
48. Антиангинальные средства
Антиангинальные (антиишемические) ЛС —это препараты, обладающие свойством
предупреждать или купировать приступы
стенокардии и уменьшать другие проявления
преходящей ишемии миокарда.
В клинической практике обычно используют
3 группы антиангинальных ЛС:
1. Нитраты.
2. β-адреноблокаторы.
3. Антагонисты кальция.
49. Нитраты
Основной механизм антиангинальногодействия нитратов заключается
в выраженной венодилатации,
ведущей к снижению венозного
возврата крови, уменьшению давления
наполнения и величины преднагрузки
на ЛЖ. В результате уменьшается
ударный объем, работа сердца
и потребность миокарда в кислороде.
Под действием нитратов происходит
также умеренная дилатация артерий
и артериол, снижение ОПСС
и величины постнагрузки.
50. Классификация нитратов
Для лечения больных ИБС в настоящее времяшироко используются три группы нитратов:
нитроглицерин;
изосорбида динитрат;
изосорбида 5-мононитрат.
С практической точки зрения целесообразно
условное деление всех нитратов и их
лекарственных форм в зависимости от
продолжительности их действия:
1. Нитраты короткого действия (длительность
эффекта до 1 ч).
2. Нитраты умеренно пролонгированного
действия (длительность эффекта от 1 ч до 6 ч).
3. Нитраты значительно пролонгированного
действия (длительность эффекта от 6 ч до 24 ч).
51. Нитроглицерин
Таблетки нитроглицерина (0,5 мг). При сублингвальномприеме нитроглицерина максимальный эффект наступает
через 1–2 мин. Продолжительность действия нитроглицерина
около 20–30 мин.
У подавляющего большинства больных со стенокардией
напряжения II-III ФК наибольшую ценность представляет
профилактический эффект нитроглицерина, например,
перед физической нагрузкой.
При тяжелых приступах стенокардии таблетки
нитроглицерина можно давать повторно, с интервалом 3–5
минут. Не рекомендуется в течение 15 мин. принимать в
общей сумме более 1,2–1,5 мг нитроглицерина.
Сублингвальный нитроглицерин вовсе не является
безобидным препаратом, его назначение должно быть строго
обосновано и требует соблюдения определенных мер
предосторожности.
Противопоказаний к приему нитроглицерина практически
нет, кроме выраженной глаукомы (повышает
внутриглазное давление).
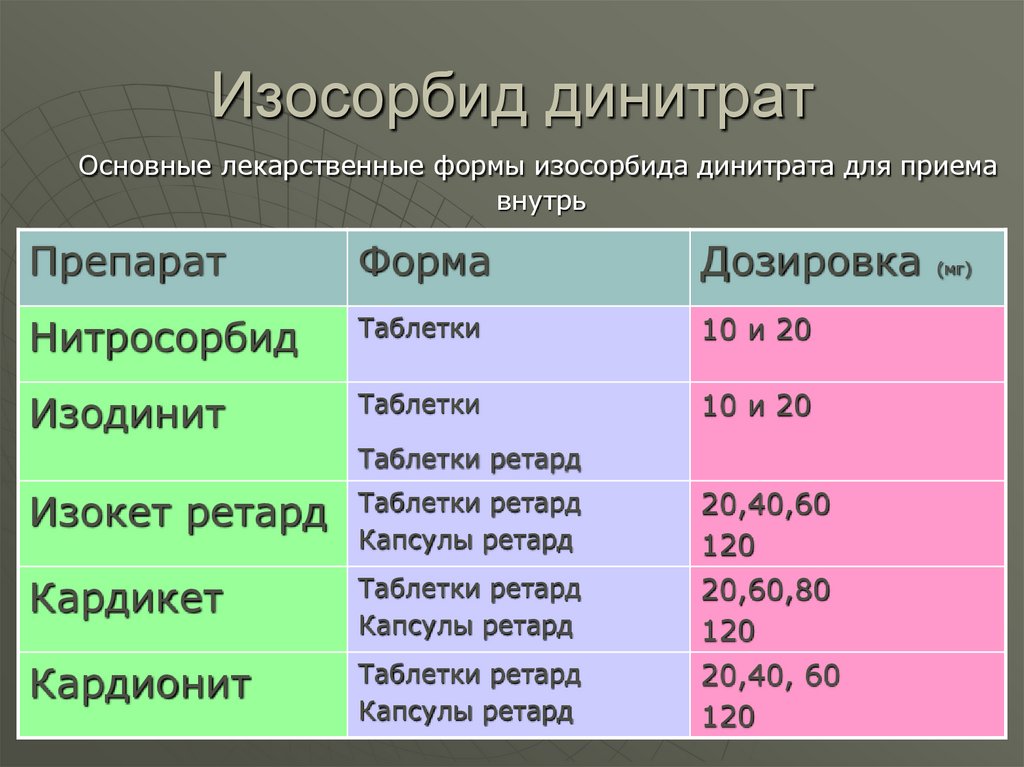
52. Нитроглицерин
Имеются также аэрозольные формы нитроглицерина (спрей),которые используются для купирования приступов стенокардии
(нитроспрей, нитроминт, нитролингвал) сублингвально 1–2
дозы.
Для снятия упорных повторяющихся тяжелых ангинозных
болей используют внутривенное введение
нитроглицерина. Для этого 1 мл 1 % раствора
нитроглицерина разводят в 200 мл 0,9 % раствора хлорида
натрия. Имеются и другие препараты нитроглицерина для
внутривенного введения: нирмин (1 ампула – 5 мг),
перлинганит (ампулы по 10 мл с содержанием
нитроглицерина 1 мг/мл), нитро-мак в/в (ампулы по 5 мл – 1
мг/мл).
Привыкание к нитроглицерину возникает относительно редко.
Снижение его эффективности должно насторожить, так как это
может свидетельствовать о переходе стенокардии в
нестабильную форму, неэффективность же препарата вообще
может потребовать пересмотра диагноза и поиска других
причин загрудинных болей.
53. Нитраты
Препараты с содержанием нитроглицерина 2,5–2,6 мг(нитрет, нитро-мак ретард, нитромит, сустак-мите) давно
утратили свое значение, будучи неэффективными или, в
лучшем случае, малоэффективными.
Мази, содержащие 2 % нитроглицерина (нитро, нитронг и
др.), были весьма популярны в 80 годы. В настоящее
время несовершенство этой лекарственной форма
нитроглицерина стало очевидно. Их действие в
значительной степени непредсказуемо. На абсорбцию
нитроглицерина через кожу влияют многие факторы,
поэтому даже у одного больного эффект в разные дни
может быть недостаточным или чрезмерным.
54. Изосорбид динитрат
Основные лекарственные формы изосорбида динитрата для приемавнутрь
Препарат
Форма
Дозировка (мг)
Нитросорбид
Таблетки
10 и 20
Изодинит
Таблетки
10 и 20
Таблетки ретард
Изокет ретард
Таблетки ретард
Капсулы ретард
20,40,60
120
Кардикет
Таблетки ретард
Капсулы ретард
20,60,80
120
Кардионит
Таблетки ретард
Капсулы ретард
20,40, 60
120
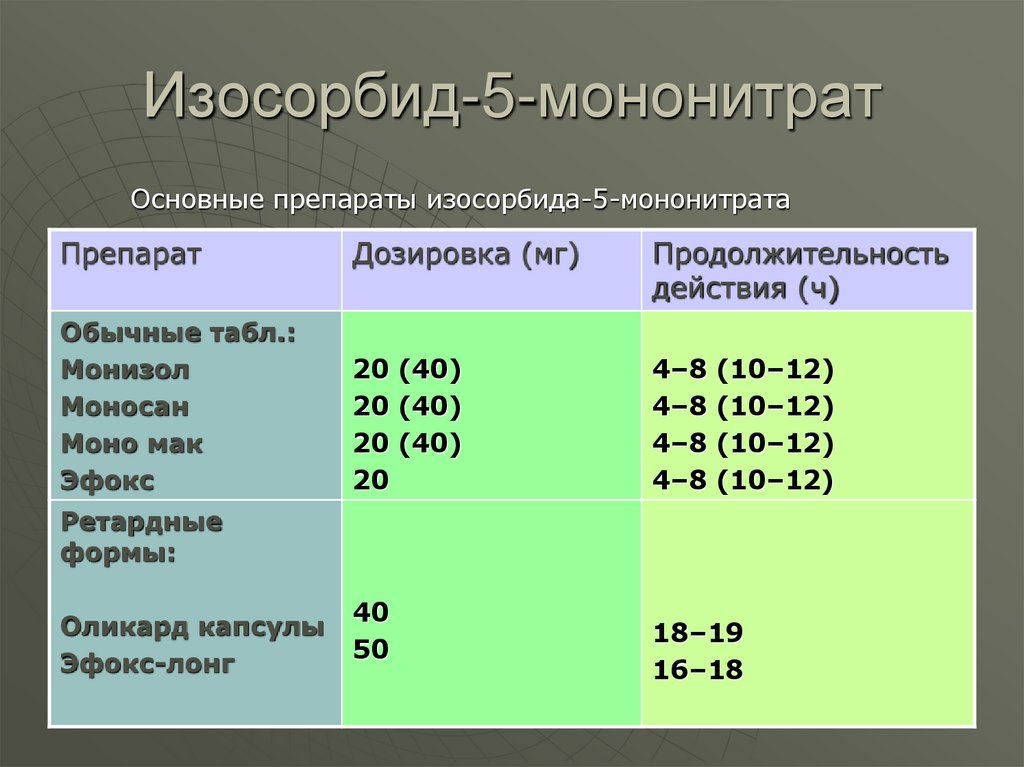
55. Изосорбид-5-мононитрат
Основные препараты изосорбида-5-мононитратаПрепарат
Дозировка (мг)
Продолжительность
действия (ч)
Обычные табл.:
Монизол
Моносан
Моно мак
Эфокс
20 (40)
20 (40)
20 (40)
20
4–8 (10–12)
4–8 (10–12)
4–8 (10–12)
4–8 (10–12)
Ретардные
формы:
Оликард капсулы
Эфокс-лонг
40
50
18–19
16–18
56. Молсидомин
отличаясь по своей химическойструктуре от нитратов, почти
полностью идентичен им по
механизму антиангинального
действия. В печени молсидомин
трансформируется в активный
метаболит SIN–1А, который выделяет
оксид азота (NО), что, как известно,
сопровождается отчетливым
вазодилатирующим и умеренным
антиагрегантным эффектом.
57. β-адреноблокаторы
относятся к наиболее широкораспространенным
антиангинальным средствам;
снижают потребность миокарда
в кислороде;
уменьшют риск возникновения
ишемии миокарда во время
нагрузки;
58. Группы наиболее известных b-адреноблокаторов в зависимости от их кардиоселективности и симпатомиметической активности
Некардиоселективные (b1- и b2-блокаторы):
а) не имеющие симпатомиметической активности:
пропранолол (анаприлин, обзидан, индерал),
тимолол, соталол, надолол;
б) имеющие симпатомиметическую активность:
пиндолол (вискен), окспренолол (тразикор).
Кардиоселективные (b1-блокаторы):
а) не имеющие симпатомиметической активности:
метопролол (беталок, корвитол, метопролол-Акри,
эгилок), атенолол (тенормин), талинолол
(корданум), небиволол (небилет), бисопролол
(конкор);
б) имеющие симпатомиметическую активность:
ацебуталол (сектраль), целипролол.
59. Ориентировочные дозы β-адреноблокаторов, рекомендуемые для лечения больных со стабильной стенокардией напряжения
ПрепаратОриентировочные дозы (мг) и кратность приема
суточные
разовые
кратность
приема
Пропранолол
60–160
20–40
3–4
Метопролол
75–225
25–75
3
Атенолол
50–200
50–100
1–2
Талинолол
100–200
100–200
1
Бисопролол
5–20
5–20
1
Пиндолол
15–40
5–10
3–4
Надолол
40–80
40–80
1
Бетаксолол
10–20
10–20
1
60. Блокаторы медленных кальциевых каналов (антагонисты кальция)
Наиболее важными свойствами, которыеопределяют терапевтический эффект
антагонистов кальция, являются:
1. Отрицательное инотропное действие.
2. Отрицательное хронотропное
действие (угнетение автоматизма САузла).
3. Системная вазодилатация, которая
приводит к снижению ОПСС и величины
постнагрузки.
4. Дилатация КА и/или предотвращение
коронароспазма.
61. Терапевтические дозы антагонистов кальция
ПрепаратРазовые дозы,
мг
Кратность
приема
Верапамил
80–120
2–3
Нифедипинретард
20
1–2
Амлодипин
5–10
1
Фелодипин
5–10
1
Дилтиаземретард
90–180
1
62. Препараты метаболического действия
Триметазидин (предуктал) —единственный из препаратов
метаболического действия,
который рекомендован
Европейским обществом
кардиологов для лечения
стенокардии. Его
противоишемический
и антиангинальный эффекты
подтверждены.
63. Ингибиторы АПФ
Ингибиторы АПФ в последнее времявсе шире используются в лечении
больных ИБС с целью
профилактики
прогрессирования дисфункции
ЛЖ. Они особенно показаны
больным, перенесшим ИМ
и имеющим признаки снижения
насосной функции сердца.
64. Гиполипидемическая терапия
Гиполипидемическая терапия(немедикаментозная
и медикаментозная) должна
являться обязательной составной
частью комбинированного лечения
больных со стабильной
стенокардией напряжения.
65. Хирургические методы реваскуляризации миокарда
В клинике чаще используют дваметода:
1) чрескожную транслюминальную
коронарную ангиопластику
(ЧТКА);
2) аортокоронарное шунтирование
(АКШ).
66. Общими показаниями к проведению реваскуляризации являются ангиографические и клинические признаки, указывающие на высокий риск
Общими показаниями к проведениюреваскуляризации являются
ангиографические и клинические
признаки, указывающие на высокий риск
развития ИМ и внезапной сердечной
смерти:
трехсосудистое поражение КА;
2–3-х сосудистое поражение КА
в сочетании с дисфункцией ЛЖ;
поражение ствола ЛКА;
ФВ ЛЖ меньше 30% (независимо от
количества пораженных КА).
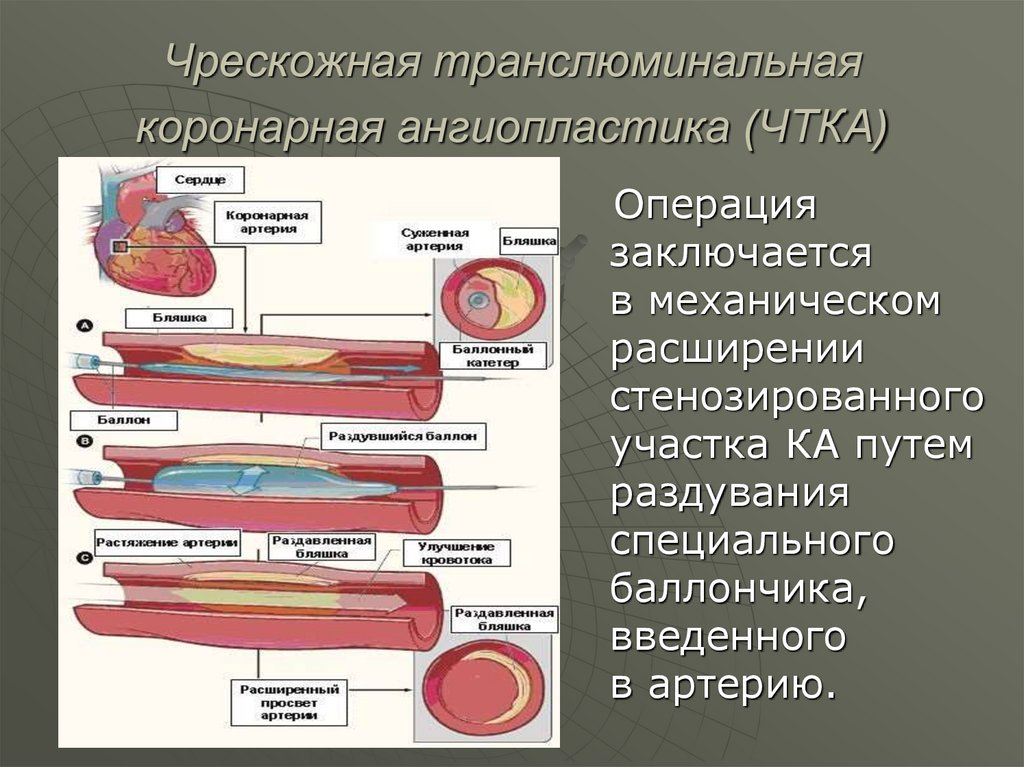
67. Чрескожная транслюминальная коронарная ангиопластика (ЧТКА)
Операциязаключается
в механическом
расширении
стенозированного
участка КА путем
раздувания
специального
баллончика,
введенного
в артерию.
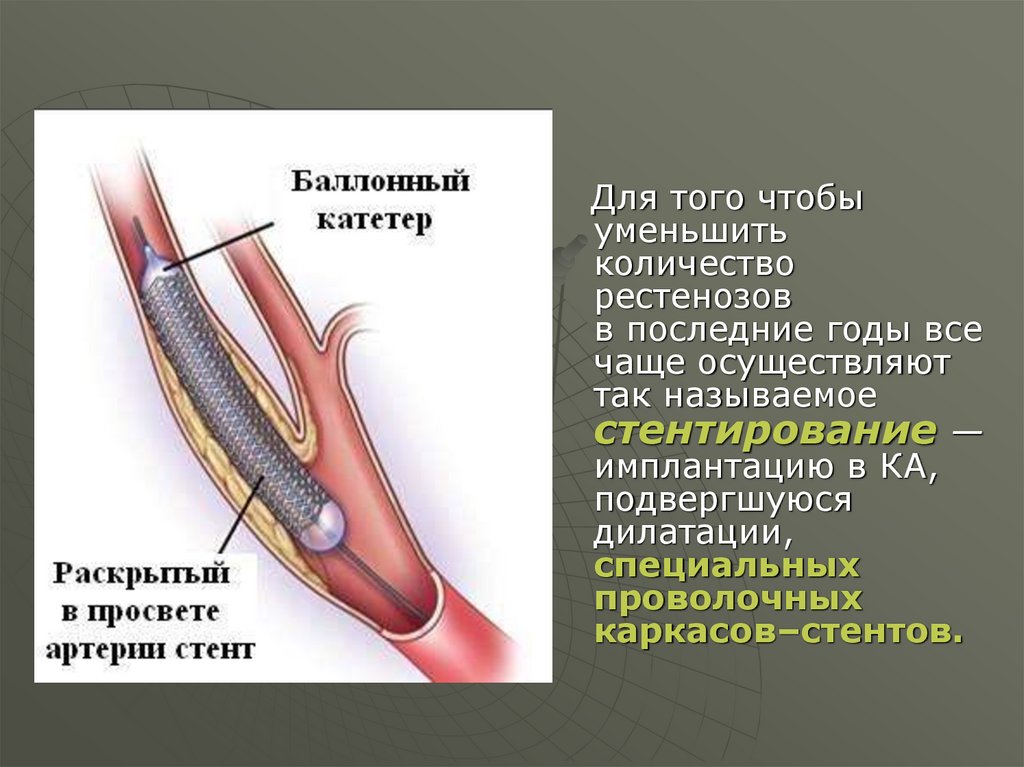
68.
Для того чтобыуменьшить
количество
рестенозов
в последние годы все
чаще осуществляют
так называемое
стентирование —
имплантацию в КА,
подвергшуюся
дилатации,
специальных
проволочных
каркасов–стентов.
69. Аортокоронарное шунтирование
Операцияаортокоронарного
шунтирования (АКШ)
заключается
в наложении обходных
анастомозов между
аортой и пораженной
КА дистальнее места ее
сужения. Для создания
анастомоза обычно
используют трансплантат
подкожной вены бедра
или левой внутренней
грудной артерии.
70. Профилактика ИБС
Больные должны придерживаться здорового образажизни, избегать стрессирующих воздействий, прекратить
курить, соблюдать диету с ограничением животных
жиров и продуктов, богатых холестерином.
Рекомендуются регулярные физические тренировки с
индивидуальным подбором по интенсивности и
длительности. В случае, если уровень холестерина
липопротеинов низкой плотности превышает 3,4 мМ/л,
рекомендуется прием гиполипидемических препаратов.
Артериальная гипертензия корригируется
соответствующей гипотензивной терапией с целевым
артериальным давлением не выше 130/85 мм рт. ст.
Необходима нормализация массы тела, причем индекс
массы тела не должен превышать 24,9 кг/м2. В случае
сахарного диабета гликолизированный гемоглобин
должен быть ниже 7%.
71. Инфаркт миокарда.
72. Инфаркт миокарда
одна из клинических форм ИБС, протекающая сразвитием ишемического некроза участка
миокарда, обусловленного абсолютной или
относительной недостаточностью его
кровоснабжения.
73.
Этиологиятромбоз коронарной артерии
длительный спазм коронарной артерии
поражения коронарных артерий
(коронариты)
эмболия коронарных сосудов
муральное утолщение коронарных
артерий
миокардиальный дисбаланс кислорода
гематологические нарушения
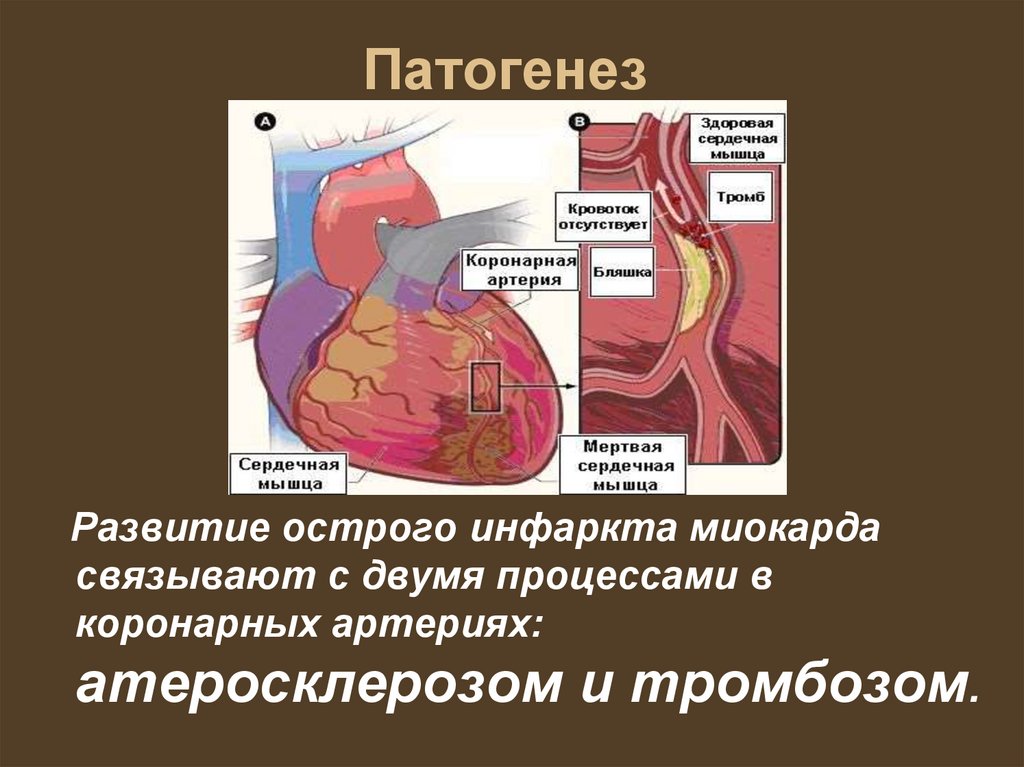
74. Патогенез
Развитие острого инфаркта миокардасвязывают с двумя процессами в
коронарных артериях:
атеросклерозом и тромбозом.
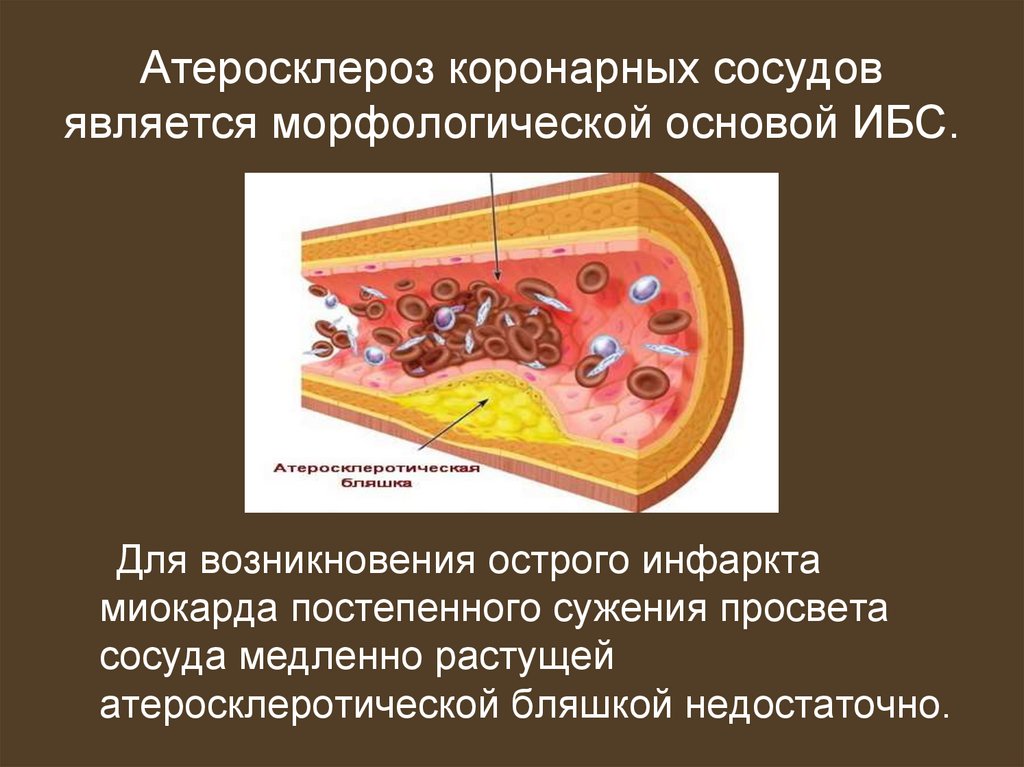
75. Атеросклероз коронарных сосудов является морфологической основой ИБС.
Для возникновения острого инфарктамиокарда постепенного сужения просвета
сосуда медленно растущей
атеросклеротической бляшкой недостаточно.
76.
Гораздо более вероятнойнепосредственной
причиной ишемического
некроза сердечной мышцы
является тромбоз
коронарного сосуда. Тромб
может развиться в
течение очень короткого
времени и за несколько
минут перекрыть
просвет коронарного
сосуда.
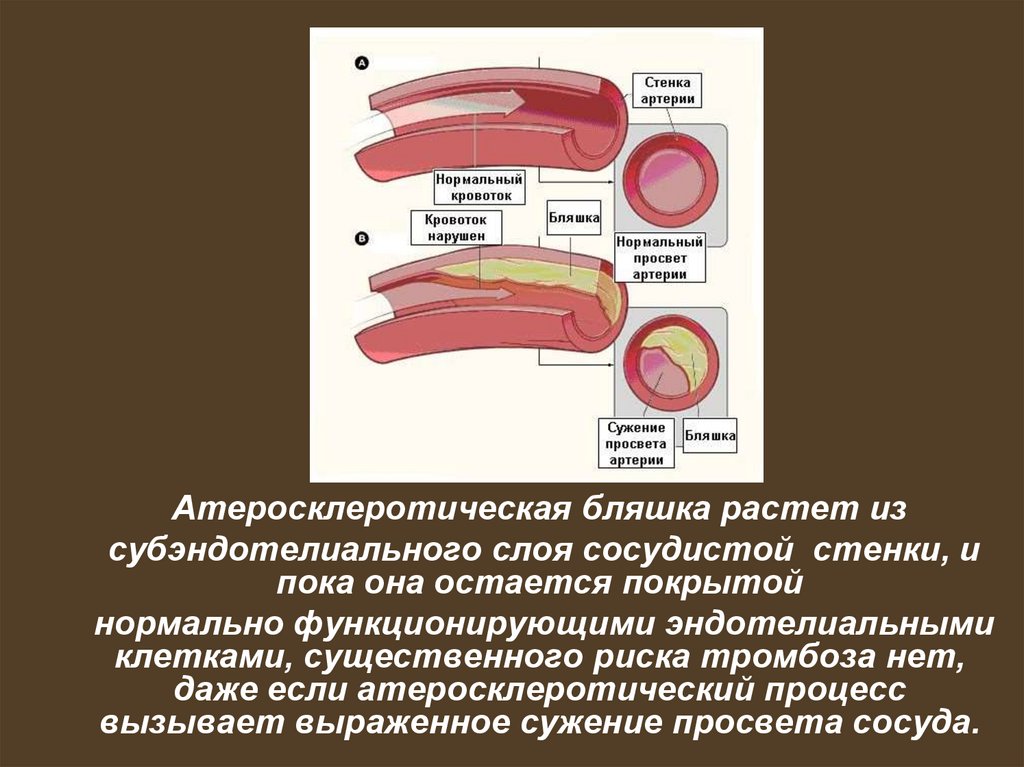
77.
Атеросклеротическая бляшка растет изсубэндотелиального слоя сосудистой стенки, и
пока она остается покрытой
нормально функционирующими эндотелиальными
клетками, существенного риска тромбоза нет,
даже если атеросклеротический процесс
вызывает выраженное сужение просвета сосуда.
78.
Атеросклеротическая бляшка запускает процесстромбообразования только тогда, когда повреждается
покрывающий ее эндотелиальный слой. Это происходит
чаще всего в тех случаях, когда лопается ее фиброзная
капсула и в непосредственный контакт с кровью вступает
очень тромбогенное содержимое ядра бляшки.
79.
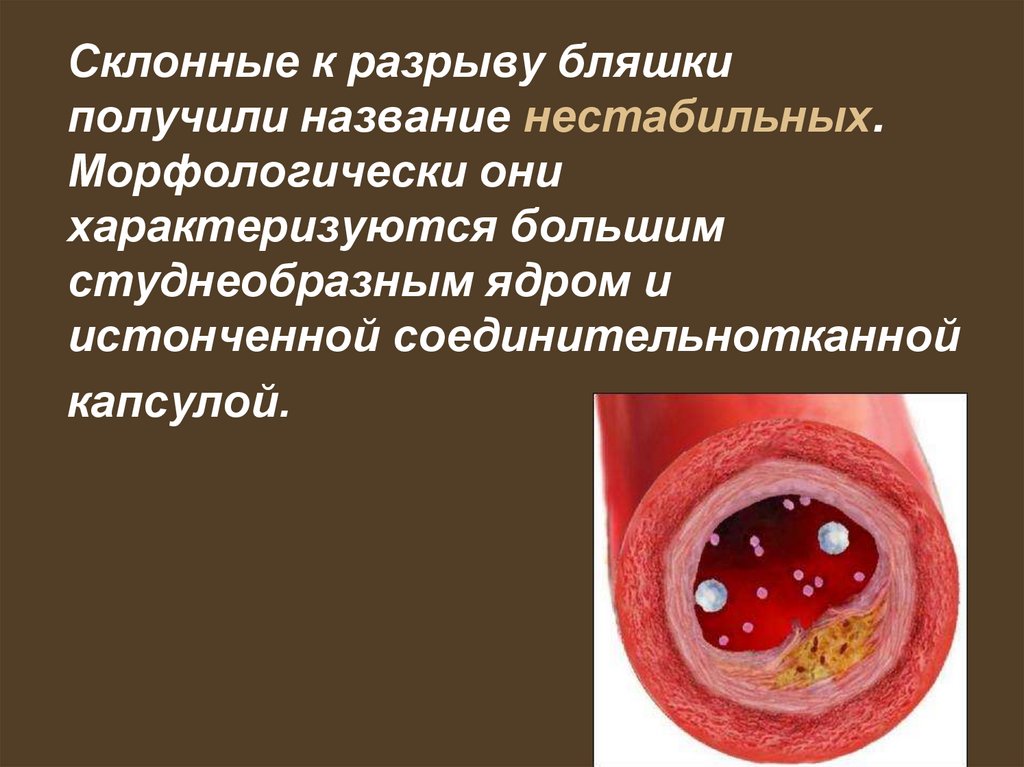
Склонные к разрыву бляшкиполучили название нестабильных.
Морфологически они
характеризуются большим
студнеобразным ядром и
истонченной соединительнотканной
капсулой.
80.
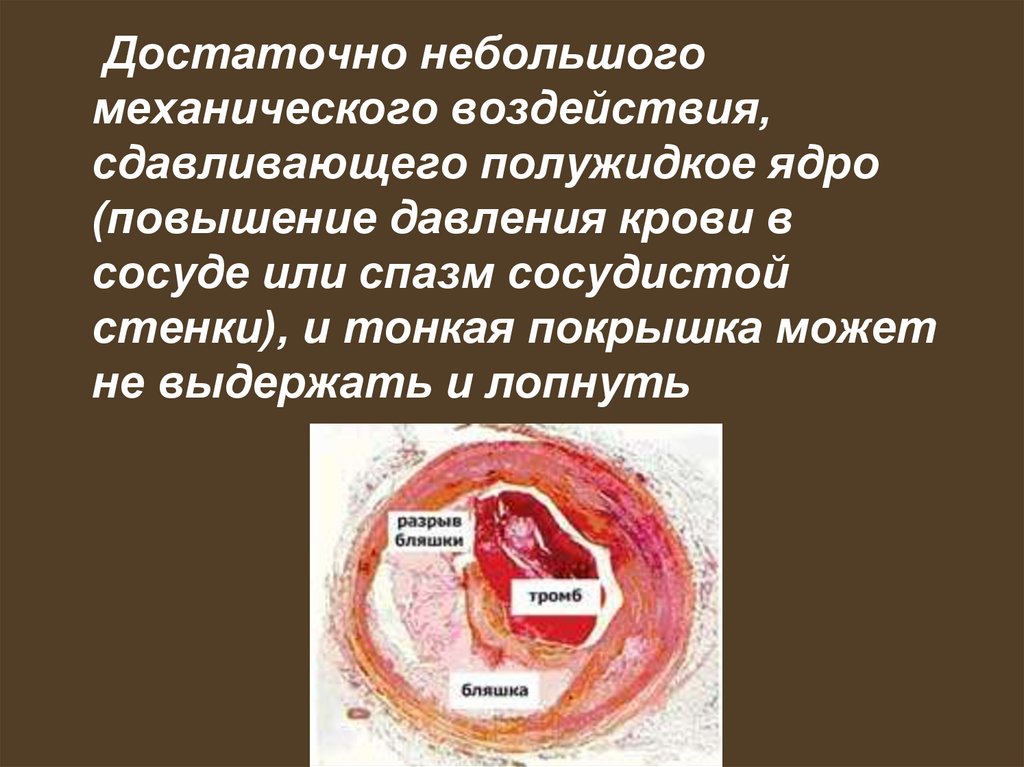
Достаточно небольшогомеханического воздействия,
сдавливающего полужидкое ядро
(повышение давления крови в
сосуде или спазм сосудистой
стенки), и тонкая покрышка может
не выдержать и лопнуть
81.
В отличие от нестабильных, несклонные к разрыву стабильные
бляшки состоят из небольшого
плотного ядра и толстой, мощной
покрышки.
82.
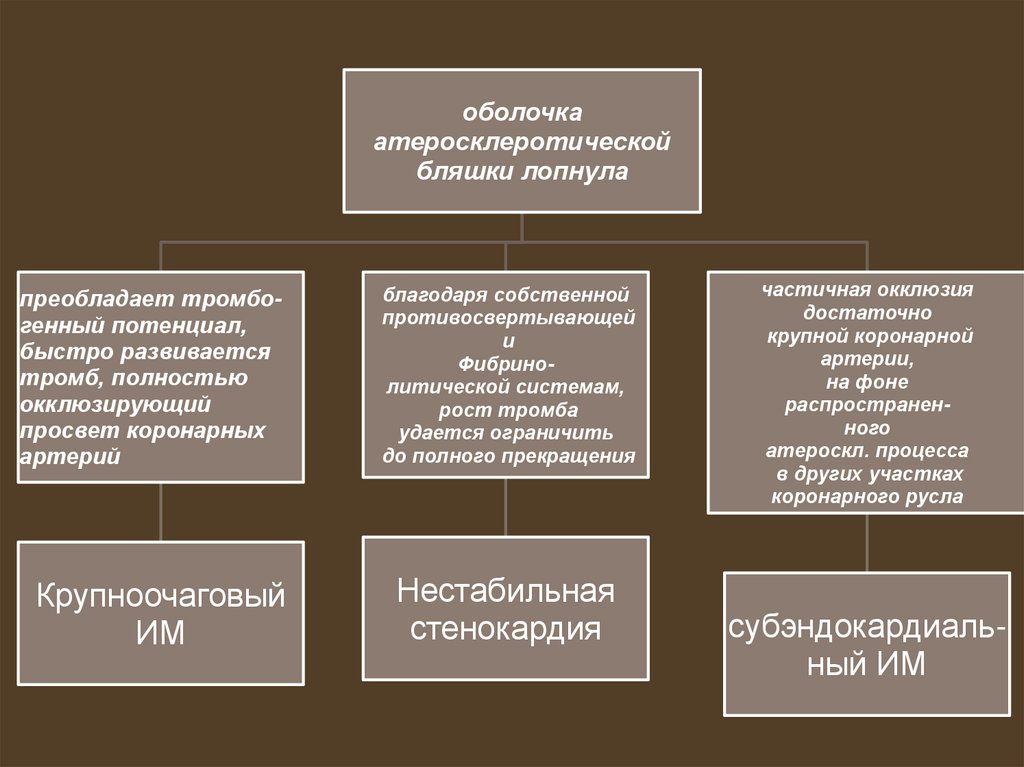
оболочкаатеросклеротической
бляшки лопнула
преобладает тромбогенный потенциал,
быстро развивается
тромб, полностью
окклюзирующий
просвет коронарных
артерий
благодаря собственной
противосвертывающей
и
Фибринолитической системам,
рост тромба
удается ограничить
до полного прекращения
Крупноочаговый
ИМ
Нестабильная
стенокардия
частичная окклюзия
достаточно
крупной коронарной
артерии,
на фоне
распространенного
атероскл. процесса
в других участках
коронарного русла
субэндокардиальный ИМ
83.
Морфология инфаркта миокардазона некроза («с нею мы ничего сделать уже не
сможем»), которая со временем замещается
соединительной тканью;
периинфарктная зона (ишемии) по условиям
метаболизма и функционирования находится в
промежуточном состоянии между интактным
и некротическим миокардом. Эта зона
сохраняется месяцы, и если лечить больного
начали вовремя, то некроз в ней не
развивается;
• зона повреждения.
84. Классификация
По объему поражения:
Крупноочаговый (трансмуральный), Q-инфаркт
Мелкоочаговый, не Q-инфаркт
Локализация очага некроза:
Инфаркт миокарда левого желудочка (передний,
боковой, нижний, задний).
Изолированный инфаркт миокарда верхушки сердца.
Инфаркт миокарда межжелудочковой перегородки
(септальный).
Инфаркт миокарда правого желудочка.
Сочетанные локализации: задне-нижний, переднебоковой и др.
85. Классификация
По стадиям развития:• Острейший период
• Острый период
• Подострый период
• Период рубцевания
По анатомии поражения:
• Трансмуральный
• Интрамуральный
• Субэндокардиальный
• Субэпикардиальный
86. Клинические формы ИМ
• ангинозная форма инфаркта миокарданачинается с развития ангинозного статуса приступа болей, локализующихся за грудиной
или в области сердца, давящего,
раздирающего, жгучего и другого характера,
интенсивных. Нередко нестерпимых,
иррадиирующих в левую руку, левую лопатку,
левую половину шеи, нижнюю челюсть,
длящихся часами, некупирующихся
нитроглицерином. Боль нередко
сопровождается страхом смерти, появлением
холодного пота;
87. Клинические формы ИМ (атипичные)
• астматическая форма инфаркта миокарда,начинается с приступа сердечной астмы;
• аритмическая форма инфаркта миокарда,
начинается с пароксизма нарушения ритма
сердца;
• коллаптоидная форма инфаркта миокарда,
начинается с развития коллапса;
• церебральная форма, начинается с появления
очаговой неврологической симптоматики;
• абдоминальная форма инфаркта миокарда,
начинается с появления болей в эпигастральной
области, диспептических явлений;
• безболевая форма инфаркта миокарда.
88. Диагностика
Диагноз инфаркта миокарда основывается,прежде всего, на
- клинике,
- анализе ЭКГ,
- определении в крови
биохимических маркеров,
отражающих гибель
кардиомиоцитов.
89. ЭКГ
Во всех случаях, когда возникаетхотя бы малейшее клиническое
подозрение на острый инфаркт
миокарда, необходимо как можно
быстрее снять ЭКГ.
90.
Во всех случаях, когда имеетсяклиническое подозрение на острый
инфаркт
миокарда, а ЭКГ этот диагноз не
подтверждает, решающее значение
приобретает
определение биохимических
маркеров.
91. Определение биохимических маркеров
Наиболее широко используемыммаркером инфаркта миокарда долгие
годы была
КФК и ее
кардиоспецифический
изофермент МВ-КФК.
МВ-КФК определяют 3-х кратно.
92. Определение биохимических маркеров
В последнее время, однако,пальма первенства переходит к
кардиоспецифическим
тропонинам.
93. Определение биохимических маркеров
- в норме они практически отсутствуютв крови;
- недостатком кардиоспецифических
тропонинов является как раз слишком
высокая чувствительность. Их
уровень в крови может повыситься
при любых, даже очень
незначительных повреждениях
миокарда.
94. Определение биохимических маркеров
Двукратный забор крови синтервалом 8-12 часов необходим,
так как выход тропонинов в кровь
начинается только через 6-8 часов
после гибели кардиомиоцитов, и
первый анализ может попасть
именно в этот временной интервал.
95. Сердечный тропонин I является специфическим маркером при диагностике инфаркта миокарда.
У здоровых людей в среднем уровеньсердечного тропонина I ниже 0.06 нг/мл,
он также не определяется у людей с
повреждением скелетной мускулатуры.
У некоторых пациентов с инфарктом
миокарда уровень сердечного
тропонина I может достигать отметок
100-1300 нг/мл.
96.
97. ЭХОКАРДИОГРАФИЯ
Эхокардиограмму необходимо делать всембольным с острым инфарктом миокарда
для
- оценки сократительной функции левого
желудочка и
- подозрений на такие осложнения, как
-разрыв миокарда,
- дисфункция сосочковой мышцы,
-аневризма левого желудочка.
Может помочь ЭхоКГ и для диагностики
самого инфаркта.
98. ЛЕЧЕНИЕ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
1. Уложить больного.2. Обезболивание: морфин, промедол,
омнопон.
3. Нитроглицерин под язык.
4. Разжевать аспирин ( 325-500 мг).
5. Догоспитальный тромболизис (при
отсутствии противопоказаний).
6. Лечение осложнений.
7. Доставка бригадой СМП в блок реанимации
и интенсивной терапии кард. отд.
99. ЛЕЧЕНИЕ
1. Обезболивание:морфина гидрохлорид 1%-1 мл в/в +
20 мл физ. р – ра;
2. Экстренная реперфузия миокарда. Только
восстановив коронарный кровоток, можно
реально уменьшить размеры некроза и тем
самым снизить летальность и риск развития в
последующем сердечной недостаточности.
100. Экстренная реперфузия миокарда
Существует два основных способареперфузии:
- тромболитическая терапия и
- экстренная ангиопластика
инфаркт- связанной артерии.
101. Экстренная реперфузия миокарда
В немедленном переводе дляпроведения экстренного
вмешательства на коронарных
артериях, безусловно, нуждаются
больные с противопоказаниями для
проведения тромболизиса и пациенты с
кардиогенным шоком (в последнем
случае только вовремя проведенная
ангиопластика дает шанс выжить).
102. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Чаще всего в нашейстране
используются
стрептокиназа,
главным достоинством
которой является
относительная
дешевизна, а главным
недостатком - частые
аллергические реакции,
включая гипотонию.
103. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Более эффективны вклинической
практике, оказались
препараты тканевого
активатора
плазминогена
(альтеплаза).
По сравнению со
стрептокиназой,
альтеплаза не только
лучше растворяет
тромбы и достоверно
снижает летальность
104. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Производные альтеплазы(ретеплала,
тенектеплаза) не
улучшили клинических
результатов лечения.
Их единственным
преимуществом перед
альтеплазой является
возможность болюсного
введения (удобно при
проведении тромболизиса на
догоспитальном этапе).
105. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Реперфузионная терапия приостром инфаркте считается
оправданной в первые 12 часов от
начала заболевания.
Полагают, что в более поздние
сроки основная масса
кардиомиоцитов в зоне ишемии
погибла, и восстанавливать их
кровоснабжение уже поздно.
106. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Бригада скороймедицинской помощи
первой контактирует с
пациентом, и
немедленное начало
реперфузии дает
выигрыш в 30-40 мин.
107. проведенный по всем критериям тромболизис в настоящее время рассматривается только как паллиативная мера
"Лизируй немедленно, стентируй потом"108. ЛЕЧЕНИЕ
• Независимо от того, каким именноспособом проводилась реперфузия
миокарда и проводилась ли она
вообще, любому больному с острым
инфарктом миокарда жизненно
необходимы дезагреганты.
109. ЛЕЧЕНИЕ
Поэтому, как только поставлен диагнозинфаркт миокарда, пациент должен
принять 325-500 мг аспирина, причем для
быстроты наступления эффекта таблетку
следует разжевать, а затем рассосать во рту.
Указанную достаточно высокую суточную дозу
аспирина следует сохранять в течение 5-7 дней.
Затем она может быть уменьшена до
100 мг, которые больной должен получать
постоянно.
110. ЛЕЧЕНИЕ
Эффективностьантиагрегантной терапии
при остром инфаркте
повышается, если к
аспирину добавить другой
антиагрегант -
клопидогрель.
Для более быстрого
наступления эффекта
клопидогрель назначают в
ударной дозе (300-600 мг) с
последующим переходом на
поддерживающий режим (75
мг в сутки).
111. ЛЕЧЕНИЕ
Еще одна наиболее мощная группаантиагрегантов - блокаторы IIв/IIIа
рецепторов тромбоцитов. Этим
механизмом действия обладают такие
препараты, как абцикцимаб,
интегрилин, тирофибан. Их
используют только для внутривенного
введения, главным образом, в случае
проведения экстренной ангиопластики.
112. ЛЕЧЕНИЕ
Антикоагулянты - препараты,препятствующие активации плазменных
факторов свертывания и тем самым
подавляющие образование фибрина.
В острой ситуации чаще всего с этой
целью используют гепарин, который
всегда вводят больным при
проведении экстренной ангиопластики.
113. ЛЕЧЕНИЕ
Низкомолекулярные гепарины:• эноксапарин(клексан) ,
• надропарин (фраксипарин)- не
используется,
• арикстра(фодапаринукс) 2.5 мг 1 раз в
сутки до 8 дней (при Q-инфаркте 1-я
доза в/в, затем п/к, при не Q-инфаркте
п/к).
114. ЛЕЧЕНИЕ
b-адреноблокаторы должен получатькаждый больной с инфарктом
миокарда, не имеющий абсолютных
противопоказаний (брадикардия < 50
в 1 мин, гипотония (систолическое
АД < 90 мм рт. ст.),
бронхообструктивный синдром).
115. ЛЕЧЕНИЕ
начинают обычно с внутривенноговведения с последующим переходом на
таблетировнные формы.
- метопролол 50-200 мг/сутки (2 приёма),
- беталок-зок 25 мг в амп. в/в стр. или кап.;
внутрь 1 приём
- бисопролол 2.5-10 мг/сутки (1 приём)
- карведилол 6.25-50 мг/сутки (в 2 приема)
116. ЛЕЧЕНИЕ
Внутривенное введение нитратовв первые 24-48 часов острого
инфаркта рекомендуется главным
образом при наличии
дополнительных показаний - ранней
постинфарктной стенокардии,
острой левожелудочковой
недостаточности, артериальной
гипертензии.
117. ЛЕЧЕНИЕ
Таблетированные пролонгированныеформы нитратов в острейшем периоде
инфаркта применяться не должны - при их
передозировке гипотония будет носить
длительный характер, что очень опасно
на фоне острой ишемии миокарда.
Единственным показанием для
длительного назначения нитратов per os в
дальнейшем является постинфарктная
стенокардия.
118. ЛЕЧЕНИЕ
Антагонисты кальция также не улучшаютпрогноз при неосложненном течении инфаркта
миокарда.
Достаточно безопасны при остром инфаркте
миокарда препараты дигидропиридинов
пролонгированного действия (амлодипин 510мг/сутки 1 приём, фелодипин(фелодип) 5-10
мг/сутки, исрадипин и т.д.), которые могут
назначаться в случаях артериальной
гипертензии или постинфарктной
стенокардии при неэффективности bадреноблокаторов и нитратов.
119. ЛЕЧЕНИЕ
Прием ингибиторов АПФ должен бытьначат в первые сутки инфаркта с
небольших доз, во избежание резкого
падения АД, затем доза постепенно
повышается.
- эналаприл 2.5-20 мг/сутки 2 приема,
- лизиноприл 5-10 мг/сутки 1 прием,
- периндоприл (престариум) 5-10 мг/сутки 1
прием,
- рамиприл (тритаце, амприл) 5-10 мг/сутки
1 прием
120. ЛЕЧЕНИЕ
Препараты с метаболическимдействием:
- милдронат в/в 10% 5 мл 1 раз в день;
- тиотриазолин 2.5% 4 мл в/м 2 раза в
день.
121. ЛЕЧЕНИЕ
Корвитин в/в кап.• 1 день 0.5 мг (1 фл.) в/в кап. (3 раза:1-й
сразу, 2-й через 2 часа, 3-й через 12
часов.)
• 2-3 день 0.5 мг (1 фл.) в/в кап. 2 раза.
122. Амбулаторное ведение больных после перенесенного инфаркта миокарда.
Устранение факторов риска:• прекращение курения,
• снижение уровня холестерина,
• эффективный контроль уровня АД и
сахара крови.
123. Амбулаторное ведение больных после перенесенного инфаркта миокарда.
Для достижения этих целей прежде всегонеобходимо назначить диету с низким
содержанием холестерина. Не так давно было
показано, что содержащиеся главным образом в
рыбе полиненасыщенные омега-3-жирные
кислоты могут встраиваться в структуру
клеточных мембран кардиомиоцитов, изменять
их электрофизиологические свойства и
существенно уменьшать риск фибрилляции
желудочков. Учитывая этот факт, больным после
инфаркта рекомендуется съедать
по крайне мере 2 рыбных блюда в неделю. При
наличии артериальной гипертензии или
недостаточности кровообращения необходимо
ограничение потребления поваренной соли.
124. Амбулаторное ведение больных после перенесенного инфаркта миокарда
Из лекарственных препаратов больные,перенесшие инфаркт миокарда, должны
неопределенно долго получать
- аспирин и
- b-адреноблокаторы. Желательно
продолжить прием
- клопидогреля. Практически всем
пациентам, перенесшим острый инфаркт
миокарда, показаны
- статины.
125. ЛЕЧЕНИЕ
Ингибиторыангиотензинпревращающего
фермента безусловно показаны
пациентам со сниженной фракцией
выброса левого желудочка и (или)
артериальной гипертонией.
126.
Особого внимания требуют больные,которым после перенесенного инфаркта
не проводилась реваскуляризация
миокарда. Если им не делался стресс-тест
(велоэргометрия, тредмил) перед
выпиской из стационара, то его
необходимо провести амбулаторно, после
чего решить вопрос о направлении
пациента на коронарографию.
Несомненно, в реваскуляризации
нуждаются пациенты с постинфарктной
стенокардией и сниженной фракцией
выброса левого желудочка.










































































































 medicine
medicine