Similar presentations:
Заболевания органов дыхания и кровообращения у детей
1.
Министерство здравоохранения Московской областиГосударственное бюджетное профессиональное образовательное учреждение
Московской области
«МОСКОВСКИЙ ОБЛАСТНОЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ № 1»
СЕРГИЕВО-ПОСАДСКИЙ ФИЛИАЛ
ПМ 02 Осуществление лечебно-диагностической
деятельности
Раздел. Диагностика в педиатрии
Заболевания органов дыхания и
кровообращения у детей.
Преподаватель ПМ
Суворова Людмила
Витальевна
2.
ПЛАНЗаболевания органов дыхания у детей.
Острый назофарингит.
Стенозирующий ларинготрахеит.
Острый трахеит.
Острый и обструктивный бронхит.
Пневмонии.
Бронхиальная астма.
Заболевания органов кровообращения у детей.
Острая ревматическая лихорадка у детей.
Вегетососудистая дистония у детей.
Клиническая картина поражений сердца у детей. Диагностика.
Осложнения. Дифференциальная диагностика.
3.
Заболевания органов дыхания у детей4.
5.
Причины назофарингитаПричиной назофарингита является проникновение инфекции (чаще всего вирусов)
или аллергена в носоглотку. В половине случаев возбудители назофарингита —
риновирусы, а также аденовирусы, вирус гриппа и коронавирусы. Всего
установлено более 200 инфекционных агентов. Пик активности вирусов приходится
на осень и зиму, поэтому люди чаще болеют именно в этот период.
Кроме вирусов, воспаление носоглотки вызывают бактерии (стрептококк,
стафилококк, пневмококк, менингококк, гемофильная палочка) или грибы.
Назофарингит аллергической этиологии может развиваться из-за домашней пыли,
шерсти и выделений животных, продуктов питания, бытовой химии и др.
Предрасполагающие факторы:
•Переохлаждение.
•Скудное, несбалансированное питание, недостаток витаминов.
•Искривлённая носовая перегородка.
•Хорошо развитые аденоидные вегетации (разрастание носоглоточной миндалины).
•Ослабленный иммунитет.
•Курение, в том числе пассивное в семье курильщика.
•Инородные тела в носу.
•Механические повреждения полости носа.
•Загрязнённый, запылённый воздух.
6.
7.
Патогенез назофарингитаБолезнетворные
микроорганизмы попадают в
организм воздушно-капельным
путём. Если человек вдохнул
инфекцию носом, то сначала
воспаляется слизистая оболочка
носа, затем процесс
спускается в глотку. Если
инфекция попадает через рот,
то в первую очередь воспалятся
горло, после этого воспаление
поднимается наверх в
носоглотку и нос.
Воспаление протекает в три фазы:
•альтерация (повреждение клеток);
•экссудация (выход жидкой части
крови за пределы сосуда);
•пролиферация (размножение и
дифференцировка клеток).
Классификация и стадии развития назофарингита
В зависимости от возбудителя выделяют:
•Вирусный назофарингит. Характеризуется
выраженным покраснением (гиперемией) слизистой.
•Бактериальный. При бактериальной форме период
гиперемии небольшой, и она может перейти в
гнойное состояние из-за большой концентрации
бактерий.
•Грибковый. При грибковом состоянии будет
беспокоить зуд и жжение в носу.
•Аллергический. Для аллергической формы
характерны прозрачные выделения из носа и обильная
ринорея (слизетечение из носа).
По длительности и характеру воспалительного
процесса выделяют две формы назофарингита:
•Острая — протекает с яркой симптоматикой и длится
до 2–3 недель. Чаще всего причиной становятся
вирусы.
•Хроническая — характеризуется длительным вялым
течением. Является следствием недолеченной острой
формы заболевания. Причина-бактерии или грибы.
8.
9.
Диагностика назофарингитаСбор анамнеза и осмотр
Сначала ЛОР-врач выясняет жалобы
больного. Затем врач проводит осмотр ЛОРорганов:
•Риноскопия — осмотр полости носа
специальными инструментами. Во время
процедуры врач может увидеть отёчность и
покраснение слизистой оболочки носа,
сужение носовых ходов и признаки
атрофии или гипертрофии слизистой при
хроническом воспалении.
•Фарингоскопия — осмотр глотки.
Показывает отёчность, покраснение
слизистой, гранулы и слизь на задней
стенке глотки.
10.
11.
Острые стенозирующие ларингиты иларинготрахеиты у детей
12.
Ларингит – воспаление гортани.Основной симптом, отличающий его
от иных болезней – осиплость голоса,
возникающая вследствие отека
голосовых связок. При трахеите же
поражается трахея, и, если он
протекает без поражения гортани,
голос пациента, не страдает, но имеет
место приступообразный грубый
кашель.
Обычно ларингит сопровождается
трахеитом, поэтому существует
понятие «ларинготрахеит»
13.
Острый ларингитПричины острого ларингита
Причиной заболевания является
повреждение слизистой оболочки
гортани и верхнего отдела трахеи, что
приводит к развитию выраженного
воспаления, приводящего к развитию
типичной клиники заболевания.
Причины повреждения слизистой
разнообразны, начиная от чрезмерного
переохлаждения или перенапряжения
голоса (например, у певцов), и
заканчивая колонизации слизистой
оболочки патогенными
микроорганизмами при общих острых
инфекциях (гриппа, кори и др.).
Воспалительный процесс может
захватывать или всю слизистую оболочку
гортани — разлитая форма ларингита,
или слизистую оболочку надгортанника,
голосовых складок, стенок подголосовой
полости.
Клиническая картина острого ларингита
Клиническая картина острого ларингита характеризуется
•Ухудшением общего состояния, нередко повышается
температура.
•В крови при лабораторном исследовании определяются
показатели воспалительного процесса (увеличивается
количество лейкоцитов, ускоряется СОЭ).
• При преимущественной локализации процесса в
области надгортанника или задней стенки гортани могут
наблюдаться боли при глотании.
• Голос становится хриплым.
•Затруднение дыхания может быть обусловлено сужением
голосовой щели вследствие её спазма, отёка (или даже
развития абсцесса).
• При остром ларингите больные жалуются на ощущение
сухости, першения, царапанья в горле.
•Кашель вначале сухой, а в дальнейшем сопровождается
откашливанием мокроты.
• голос становится хриплым, грубым или совсем
беззвучным.
• Иногда появляется боль при глотании, головная боль и
небольшое (до 37,4°) повышение температуры.
•Продолжительность болезни при соблюдении
назначенного врачом режима обычно не превышает 7-10
дней.
14.
15.
КРУП–
синдром , сопровождающийся
повреждением гортани с триадой
симптомов: громким «лающим» кашлем,
осиплостью голоса, инспираторной
одышкой.
16.
ГРУППЫ РИСКА РАЗВИТИЯ КРУПА У ДЕТЕЙ1.
Материнский анамнез
2.
АФО гортани детей раннего возраста (малые размеры,
мягкий хрящевой скелет, обильное кровоснабжение
слизистой, высокий тонус парасимпатики)
3.
ППЦНС
4.
ВУИ
5.
Группы частоболеющих детей (вторичные ИДС)
6.
Аномалии развития гортани
7.
Аллергический фенотип
8.
Вакцинация накануне заболевания
9.
Анемия
10. ЗВУР
17.
ЭТИОЛОГИЧЕСКАЯ СТРУКТУРА СТЕНОЗИРУЮЩИХЛАРИНГОТРАХЕИТОВ
1. ВИРУСЫ
Парагрипп (>50%)
Грипп (20-25%)
RS-вирусы (5-10%)
Риновирусы
Герпес вирусы: ЦМВ, ВЭБ, ВПГ 1,2
Энтеровирусы: ECHO, Коксаки
2. БАКТЕРИИ: ДИФТЕРИЙНАЯ ПАЛОЧКА, СТРЕПТОКОКК, УПФ(СТАФИЛОКОККИ,
синегнойная палочка)
3. ГРИБЫ: Candida, аспергеллы.
4. СМЕШАННЫЕ ИНФЕКЦИИ: ВИРУСНО-ВИРУСНЫЕ, ВИРУСНО-БАКТЕРИАЛЬНЫЕ,
ВИРУСНО-БАКТЕРИАЛЬНО-ГРИБКОВЫЕ ИНФЕКЦИИ
18.
Патогенез крупов и течение1. Внедрение возбудителей
и повреждение клеток –
мишеней
2. Вирусемия
3. Развитие иммунного
ответа и серозного
инфекционновоспалительного
процесса в слизистой
гортани и трахеи
два варианта течения:
инфекционновоспалительный вариант
атопический (насышенный
атопический анамнез у
ребенка и родителей)
4. Формирование
осложнений
(бактериальных, грибковых
и др)
5. Исходы (выздоровление,
затяжные формы, развитие
БА)
19.
ВИДЫ МОРФОЛОГИЧЕСКИХ ИЗМЕНЕНИЙВ ГОРТАНИ
КАТАРАЛЬНОЕ
ОТЕЧНО-ИНФИЛЬТРАТИВНОЕ
ФИБРИНОЗНОЕ
НЕКРОТИЧЕСКОЕ
Классификация
1.
Этиология ОРВИ
3.
Клинический вариант
5.
Грипп, парагрипп и др
ОРВИ (при отсутствии
экспресс-диагностики)
Внезапное начало при отсутствии
симптомов ОРВИ
Стадия стеноза
гортани
Компенсированная
Внезапное начало на фоне ОРВИ
Субкомпенсированная
2.
Форма
Декомпенсированная
Первичная
Постепенное нарастание ОРВИ и
стеноза гортани
Течение
Асфиксия
4.
Рецидивирующая
Непрерывное
асфиксия
Волнообразное
20.
КЛИНИКА СТЕНОЗИРУЮЩИХЛАРИНГОТРАХЕИТОВ
1.
Отечная или отечноинфильтративная форма
3.
Обтурационная
(гиперсекреторная)
Стеноз 1-2
Стеноз 3
Дыхание стенотическое четкое
Дисфония незначительная
2.
Спазматическая форма
Серозно-гнойный
нисходящий воспалительный
процесс
У детей с ППЦНС
Интоксикация+++
Ребенок возбужден, беспокоен
Дисфония +++
Кашель звонкий «петушиный»
Отек легких
Противоотечная терапия без
эффекта
Тяжелая пневмония
21.
КлиникаСтеноз гортани I степени (компенсированный стеноз)
Одышка при беспокойстве, затрудненный вдох
ЧДД до 40 в 1мин
Незначительное втяжение межреберий и яремной ямки на
вдохе
ДН 0-I степени. pO2 > 70 мм.рт.ст., pCO2 38-42 мм.рт.ст., pH
7,38-7,42, ВЕ -1 - (-2)мэкв/л (компенсированный
респираторный ацидоз)
22.
Клиника стеноза гортани II степени(субкомпенсированный стеноз)
Отмечается шумное дыхание с втяжением податливых
мест грудной клетки
Одышка усиливается при беспокойстве, периоральный
цианоз
ДН I-II степени. pO2 60-65 мм.рт.ст.,
pCO2 >42 мм.рт.ст., pH < или =7,35, РПК 2ст
(метаболический ацидоз)
ЧДД 40-60 в 1мин
23.
Клиника стеноза гортани III степени(декомпенсированный стеноз)
Выражена инспираторная одышка с удлиненным вдохом,
сопровождаемым стенотическим (гортанным) шумом;
Резкое втяжение надключичной и надгрудинной ямок,
эпигастральной области, межреберных пространств в
покое;
ДН II-III степени; pO2 50-55 мм.рт.ст., pCO2 50-70
мм.рт.ст., pH <7,3, ЧДД 40-60 в 1мин, укорочение выдоха,
ВЕ -7-(-10) (декомпенсированный метаболический
ацидоз)
24.
Клиника Стеноза гортани IV степени(асфиксия)
• Состояние ребенка крайне тяжелое;
• Сознание утрачено, могут появится судороги,
непроизвольное отхождение мочи, кала;
• Температура снижена;
• Парадоксальный тип дыхания (частое, очень
поверхностное или прерывистое, с короткими
остановками с последующим глубоким вдохом или
редкими попытками вдоха с втяжением грудины,
эпигастральной области).
• Отмечается падение АД
Выше описанная клиника предшествует остановке дыхания и
сердца;
pO2 20-30 мм.рт.ст., pCO2 >70 мм.рт.ст., pH 7,15-7,2, ВЕ>10
(декомпенсированный метаболический ацидоз)
25.
ЛЕТАЛЬНОСТЬ ПРИ ВИРУСНЫХ СТЕНОЗИРУЮЩИХЛАРИНГОТРАХЕИТАХ КОЛЕБЛЕТСЯ ОТ 0,03% ДО 5%, ПРИ ЕГО
ДЕКОМПЕНСАЦИИ МОЖЕТ ДОСТИГАТЬ 60%.
ОСНОВНЫЕ ПРИЧИНЫ СМЕРТИ БОЛЬНЫХ
СТЕНОЗИРУЮЩИМИ
ЛАРИНГОТРАХЕИТАМИ
1. АСФИКСИЯ КАК РЕЗУЛЬТАТ ПОЗДНЕЙ ГОСПИТАЛИЗАЦИИ
БОЛЬНОГО, ОТСУТСТВИЯ АДЕКВАТНОГО ЛЕЧЕНИЯ
2. РЕФЛЕКТОРНАЯ АСИСТОЛИЯ:
•СЛЕДСТВИЕ ЛАРИНГОСПАЗМА ПРИ ПРОХОЖДЕНИИ ЧЕРЕЗ
СУЖЕННУЮ ГОРТАНЬ ГУСТОЙ МОКРОТЫ ИЛИ ГНОЙНОСЛИЗИСТЫХ КОРОЧЕК
•ОБТУРАЦИЯ ИНТУБАЦИОННОЙ ТРУБКИ СЛИЗЬЮ
•РЯД МАНИПУЛЯЦИЙ – ИНТУБАЦИЯ, ЛАРИНГОСКОПИЯ
3. БАКТЕРИАЛЬНЫЕ ОСЛОЖНЕНИЯ
26.
Опорные клинические синдромы1.
2.
Острый эпиглоттит инспираторная
одышка
Лихорадка
Боли в горле
Стридор
ОДН
Отсутствие кашля
Заглоточный абсцесс
Лихорадка
Дисфагия, тризм
Стридор
Отсутствие кашля
Отсутствие дисфонии
3.
Аллергический
круп
4.
Инородное тело
гортани, трахеи,
бронхов
5.
Спазмофилия
Аллергический
анамнез
Среди полного
здоровья – острое
затруднение
дыхания
Ларингоспазм
Грубый
«лающий»
кашель
Усиление во
время плача
Катара ВДП нет
Понижение
уровня кальция в
крови
Гемограмма
без изменений
Повторяющийся
круп
Умеренность
признаков стеноза
Приступообразный
кашель с рвотой
Цианоз
Фаза покоя после
приступа
Нормальная T тела
Быстрый эффект
от применения
антигистаминной
терапии
Грубый «лающий»
кашель ч-з 1520мин
Синдром
баллотирования
Ателектаз легкого
Маятникообразное
смещение
средостения в
больную сторону
27.
28.
БРОНХИТЫу детей
29.
БРОНХИТ Класс X (J20.0-J20.9)воспалительное заболевание слизистой оболочки бронхов
различной этиологии (инфекционной,
аллергической,
химической,
физической и др.)
Бронхит – поражение бронхов любого
калибра
Бронхиолит – преимущественно мелкие
бронхи и бронхиолы
Трахеит – поражение трахеи
30.
Заболеваемость~ 100 ‰ (75-250/1000)
До 1 года – 70-80 ‰
1-3 года - 220 ‰
4-7 лет – 70 ‰
> 7 лет – 20 ‰
Пик заболеваемости – осенневесенний период
31.
Предрасполагающие факторыАнатомо-функциональные особенности ДП
Сниженная иммунологическая реактивность у
детей раннего возраста
Отягощенный преморбидный фон (недоношенность,
морфо-функциональная незрелость, ПГИП ЦНС, гипотрофия, анемия, рахит, раннее
искусственное вскармливание)
Химические факторы (неблагоприятная экологическая обстановка
мегаполиса,
курение, в том числе пассивное)
гиперреактивность бронхов
Физические факторы
«ожог» слизистой и асептическое
воспаление
Аллергические факторы
32.
ЭтиологияВирусы (~ 180 серотипов)
Бактерии
Вирусно-бактериальные ассоциации
Внутриклеточные возбудители
Грибы
Бактериальные
бронхиты чаще у детей
с нарушением
механизмов очищения
бронхов:
интубация
аспирация
МВ
трахеостомия и др.
33.
34.
Первичный бронхит отличается тем, что воспалительный процесс изначальноначинается в бронхах и затрагивает только их.
При вторичном бронхите присутствует также другой воспалительный очаг —
он может быть расположен, например, в другой части дыхательных путей (горло,
нос, трахея) или в другой системе органов.
35.
Классификация бронхитовОстрый бронхит
простой
обструктивный
бронхиолит
облитерирующий бронхиолит
Рецидивирующий бронхит
простой
обструктивный
Хронический бронхит
первичный
вторичный
с облитерацией
36.
Критерии диагностикиКашель (сухой, влажный)
Сухие и разнокалиберные влажные хрипы с обеих сторон
Отсутствие инфильтративных и очаговых теней в легких (м.б.
двустороннее усиление легочного рисунка и корней легких)
КТ и МРТ
Рентген легких
Бронхоскопия
Спирометрия
ОАК и биохимический анализ
37.
Обструктивные формы бронхитаУ детей раннего возраста обусловлены преимущественно РС-вирусом и
парагриппозной инфекцией 3-го типа, в 20% – другой вирусной этиологией
У детей старшего возраста – микоплазменная и хламидийная инфекция
Клинически – БОС
БОС-Бронхообструктивный синдром у детей – комплекс симптомов, который
характеризуется нарушением проходимости бронхиального дерева
функционального или органического происхождения. Клинически он проявляется
пролонгированным и шумным выдохом, приступами удушья, активацией
вспомогательной дыхательной мускулатуры, сухим или малопродуктивным
кашлем. Основная диагностика бронхообструктивного синдрома у детей
включает в себя сбор анамнестических данных, объективный осмотр,
рентгенографию, бронхоскопию и спирометрию.
38.
Обструктивный бронхит J21Дети раннего возраста
На фоне ОРВИ (на 2-3 сутки) экспираторная одышка (50-60-70 в
мин.)
В основе – бронхоспазм
Навязчивый сухой кашель, Т умеренная или отсутствует
Вздутие грудной клетки, коробочный звук
Дистанционные свистящие сухие хрипы на фоне удлиненного и
усиленного выдоха (у половины – влажные хрипы)
39.
Рецидивирующий бронхит J40.0Клиническая форма, присущая детям
2-3 раза в году в течение 1-2 лет на фоне ОРВИ
Длительность 2-3 недели и более
Чаще в раннем и дошкольном возрасте
Предрасполагающие факторы:
- перинатальная патология
- аномалии конституции
- отягощенный аллергоанамнез
- хроническая носоглоточная инфекция
- семейные и генетические факторы
- экзогенные факторы
- недостаточность мукоцилиарного
транспорта
В виде ОПБ (чаще) или
обструктивного бронхита
БОС на фоне ОРВИ у детей до 4
лет, не имеет
приступообразного характера и
не связан с неинфекционными
аллергенами
Нет прогрессирования
процесса
Отсутствуют необратимые
функциональ-ные и
морфологические изменения в
бронхолегочной системе
40.
Рецидивирующий бронхитБронхоскопия – катаральный или катарально-гнойный
эндобронхит
В межприступном периоде проявлений болезни нет, сохраняется
«кашлевая готовность»
ПТМ и СГ вне рецидива в норме
Исходы:
- стойкое выздоровление – у половины
детей
- повторные рецидивы – у 1/3 больных
- БА – у 10%
41.
Хронический бронхит J41Этиология: инфекция, курение, токсикомания, химические факторы внешней среды
Вторичный ХБ чаще, у детей всех возрастных групп:
- ВПР легких, наследственные заболевания, туберкулез, микозы легких
- ВПР сердца и сосудов
- ИДС
Продуктивный кашель, постоянные влажные хрипы в легких (в
течение 3 мес. и более), 2-3 обострения в году на протяжении не
менее 2-х лет
Редкое заболевание у детей
Первичный ХБ у подростков (4,3‰) и детей старшего возраста
(2,2‰ в детской популяции)
Клиника: упорный продуктивный кашель, иногда без мокроты
Постоянные разнокалиберные влажные хрипы
Первичный ХБ методом исключения
Бронхоскопия с биопсией, КТ
42.
Диагностика бронхитовЛАБОРАТОРНЫЙ:
вирусный – в норме, лейкопения, умеренный лейкоцитоз,
лимфоцитоз, ↑ СОЭ
микоплазменный – ↑ СОЭ
хламидийный – лейкоцитоз, эозинофилия, ↑ СОЭ
облитерирующий и бактериальный – нейтрофильный лейкоцитоз, ↑
СОЭ
43.
Показания к рентгенографиигрудной клетки
Фебрильная лихорадка 3 дня и более
Асимметрия хрипов
Нарастание частоты дыхания
Лейкоцитоз
Внезапное исчезновение симптомов обструкции
(присоединение пневмонии!)
44.
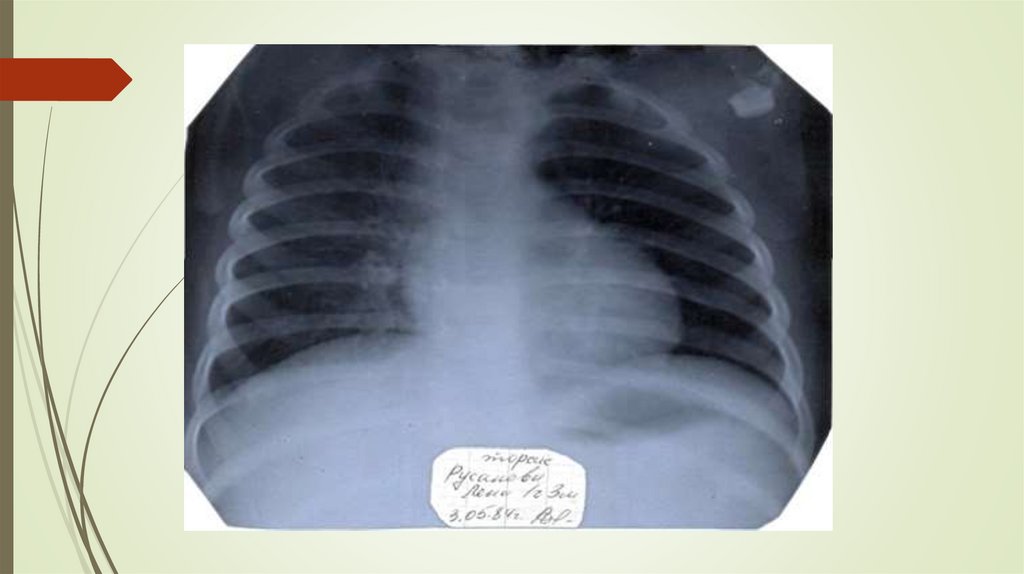
Диагностика бронхитовРентгенограмма грудной клетки:
Усиление легочного рисунка с обеих сторон, особенно в
прикорневых и нижнемедиальных зонах за счет
перибронхиальной инфильтрации
Снижение структурности и четкости корней легких
При ООБ – повышение прозрачности периферических отделов за
счет эмфизе-матозного вздутия паренхимы легких
45.
46.
47.
Диагностика бронхитовРентгенограмма грудной клетки:
При бронхиолите – деформация легочного
рисунка, очаговоподобные тени,
множест-венные, мелкие,
преимущественно в нижних отделах за
счет очаговых ателектазов
Облитерирующий бронхиолит – мягкотканевые
сливающиеся очаги, чаще
односторонние – «ватное легкое» с
картиной воздушной бронхограммы
При ХБ – изменения зависят от давности
процесса и причины
48.
Дифференциальный диагнозПневмония:
Стойкая фебрильная Т более 3-х дней
Токсикоз
Асимметрия хрипов (мелкопузырчатые, крепитирующие)
Нейтрофильный лейкоцитоз
Наличие тени на рентгенограмме
49.
Дифференциальный диагнозБронхиальная астма:
Внезапный приступ одышки, спровоциро-ванный, как правило,
неинфекционными аллергенами
Семейная предрасположенность
Эозинофилия
↑ Ig E
Эффект от симпатомиметиков
50.
Дифференциальный диагнозПри РБ и ХБ исключить:
Инородное тело
Коклюш
Бронхоэктатическую болезнь
Муковисцидоз и другие наследственные заболевания легких
Врожденную патологию легких и сердца
Туберкулез
51.
ПНЕВМОНИЯОбщие сведения
Пневмония у детей - острое инфекционное
поражения
легких,
сопровождающееся
наличием инфильтративных изменений на
рентгенограммах и симптомов поражения
нижних
дыхательных
путей.
Распространенность пневмонии составляет 520 случаев на 1000 детей раннего возраста и 5–
6 случаев на 1000 детей в возрасте старше 3
лет. Заболеваемость пневмонией среди детей
ежегодно повышается в период сезонной
эпидемии гриппа. Среди различных поражений
респираторного тракта у детей доля пневмонии
составляет 1-1,5%. Несмотря на достижения
диагностики и фармакотерапии, показатели
заболеваемости, осложнений и смертности от
пневмонии среди детей остаются стабильно
высокими. Все это делает изучение пневмонии
у детей актуальным вопросом педиатрии и
детской пульмонологии.
52.
ПричиныЭтиология пневмонии у детей зависит от возраста и условий инфицирования ребенка.
Пневмонии новорожденных обычно связаны с внутриутробным или внутрибольничным
инфицированием.
Врожденные пневмонии у детей часто вызываются вирусом простого герпеса типов 1 и 2
типов, ветряной оспы, цитомегаловирусом, хламидией. Среди внутригоспитальных
патогенов ведущая роль принадлежит стрептококкам группы В, золотистому стафилококку,
кишечной палочке, клебсиелле.
У недоношенных и доношенных новорожденных велика этиологическая роль вирусов –
гриппа, РСВ, парагриппа, кори и др.
У детей первого года жизни преобладающим возбудителем внебольничной пневмонии
выступает пневмококк (до 70-80% случаев), реже - гемофильная палочка, моракселла и др.
Факторами,
предрасполагающими
к
развитию
пневмонии
у
детей,
служат
недоношенность, гипотрофия, иммунодефицит, стресс, охлаждение, хронические очаги
инфекции (кариес зубов, гайморит, тонзиллит).
В легкие инфекция проникает преимущественно аэрогенным путем. Внутриутробная
инфекция
в
сочетании
с
аспирацией
околоплодных
вод
приводят
к
возникновению внутриутробной пневмонии. Развитие аспирационной пневмонии у детей
раннего возраста может происходить вследствие микроаспирации секрета носоглотки,
привычной аспирации пищи при срыгиваниях, гастроэзофагеальном рефлюксе, рвоте,
дисфагии.
53.
КлассификацияВ используемой в клинической практике классификации учитываются условия
инфицирования, рентгеноморфологические признаки различных форм
пневмонии у детей, тяжесть, длительность, этиология заболевания и т. д.
По условиям, в которых произошло инфицирование ребенка, выделяют
внебольничные
(домашние),
внутрибольничные
(госпитальные)
и
врожденные (внутриутробные) пневмонии у детей.
Внебольничная пневмония развивается в домашних условиях, вне
лечебного учреждения, главным образом, как осложнение ОРВИ.
Внутрибольничной считается пневмония, возникшая спустя 72 часа после
госпитализации ребенка и в течение 72 часов после его выписки.
Госпитальные пневмонии у детей имеют наиболее тяжелые течение и
исход, поскольку у внутрибольничной флоры нередко развивается
резистентность к большинству антибиотиков.
Отдельную группу составляют врожденные пневмонии, развивающиеся у
детей с иммунодефицитом в первые 72 часа после рождения и
неонатальные пневмонии у детей первого месяца жизни.
54.
С учетом рентгеноморфологических признаков пневмония у детей может быть:•Очаговой (очагово-сливной) – с очагами инфильтрации диаметром 0,5-1 см,
расположенными в одном либо нескольких сегментах легкого, иногда – билатерально.
Воспаление легочной ткани носит катаральный характер с образованием в просвете
альвеол серозного экссудата. При очагово-сливной форме происходит слияние отдельных
участков инфильтрации с образованием большого очага, нередко занимающего целую
долю.
•Сегментарной – с вовлечением в воспаление целого сегмента легкого и его ателектазом.
Сегментарное поражение часто протекает в виде затяжной пневмонии у детей с исходом
в легочный фиброз или деформирующий бронхит.
•Крупозной – с гиперергическим воспалением, проходящим стадии прилива, красного
опеченения, серого опеченения и разрешения. Воспалительный процесс имеет лобарную
или сублобарную локализацию с вовлечением плевры (плевропневмония).
•Интерстициальной – с инфильтрацией и пролиферацией интерстициальной
(соединительной) ткани легких очагового или диффузного характера. Интерстициальная
пневмония у детей обычно вызывается пневмоцистами, вирусами, грибами.
Ателектаз легкого (отказ легкого) – безвоздушность легочной ткани,
обусловленная спадением альвеол на ограниченном участке (в
сегменте, доле) или во всем легком.
55.
По тяжести течения различаютнеосложненные и осложненные формы
пневмонии у детей.
В последнем случае возможно
развитие дыхательной
недостаточности, отека легких, плеврита,
деструкции легочной паренхимы
(абсцесса, гангрены легкого),
экстрапульмональных септических очагов,
сердечно-сосудистых нарушений и т. д.
Течение пневмонии у детей может быть
острым или затяжным.
Острая пневмония разрешается в сроки
4-6 недель;
При затяжной пневмонии клиникорентгенологические признаки воспаления
сохраняются более 1,5 месяцев.
По этиологии
выделяются вирусную, бактериальную, гри
бковую, паразитарную, микоплазменную,
хламидийную, смешанную формы
пневмонии у детей.
56.
Заболеваемость составляет около 1%среди доношенных новорожденных и
до 10% среди недоношенных. У
младенцев, которые сразу после
рождения находились на длительной
ИВЛ,
распространенность нозокомиальной
пневмонии составляет до 40-45%.
Воспаление легких рассматривается в
качестве основной причины или
сопутствующего фактора до 25%
летальных исходов в период
неонатальности. По данным Росстата,
младенческая смертность от
пневмонии достигает 7,5%.
57.
58.
Принципы диагностики у новорожденных59.
Общие принципы диагностики60.
61.
Бронхиальная астмау детей
Этиология, патогенез, клиника,
диагностика,
дифференциальный диагноз
62.
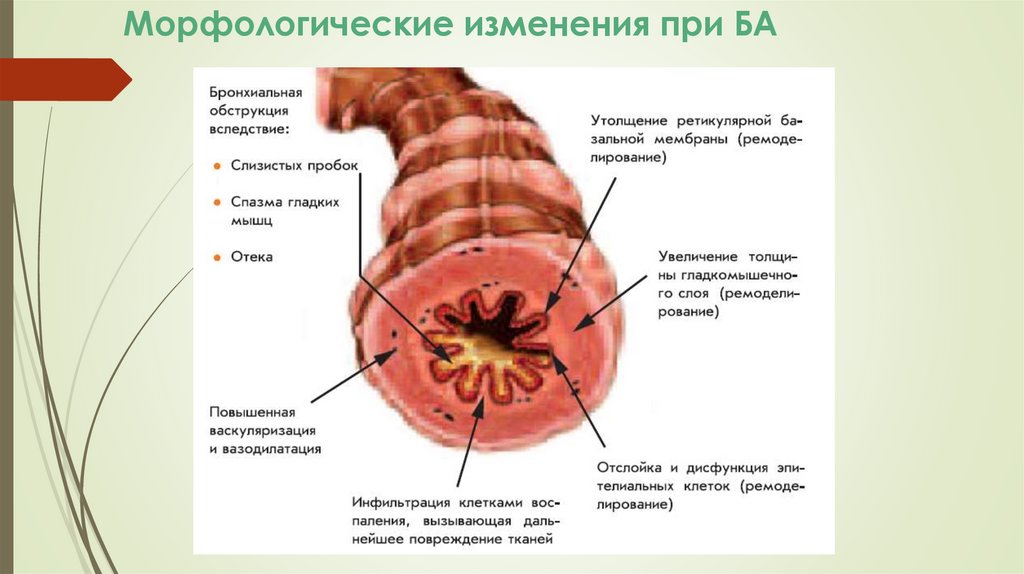
ОпределениеБронхиальная астма (БА) — хроническое воспалительное
заболевание дыхательных путей, которое проявляется:
полной или частичной обратимой обструкцией дыхательных путей,
возникающей вследствие спазма гладкой мускулатуры бронхов,
отёка слизистой оболочки, инфильтрации подслизистой оболочки
воспалительными клетками, гиперсекреции слизи, утолщения
базальной мембраны;
эпизодами кашля, свистящих хрипов, одышки, чувства стеснения в
груди, которые, как правило, бывают связаны с воздействием
специфических триггерных факторов и возникают
преимущественно в ночное время или ранним утром;
гиперреактивностью дыхательных путей.
63.
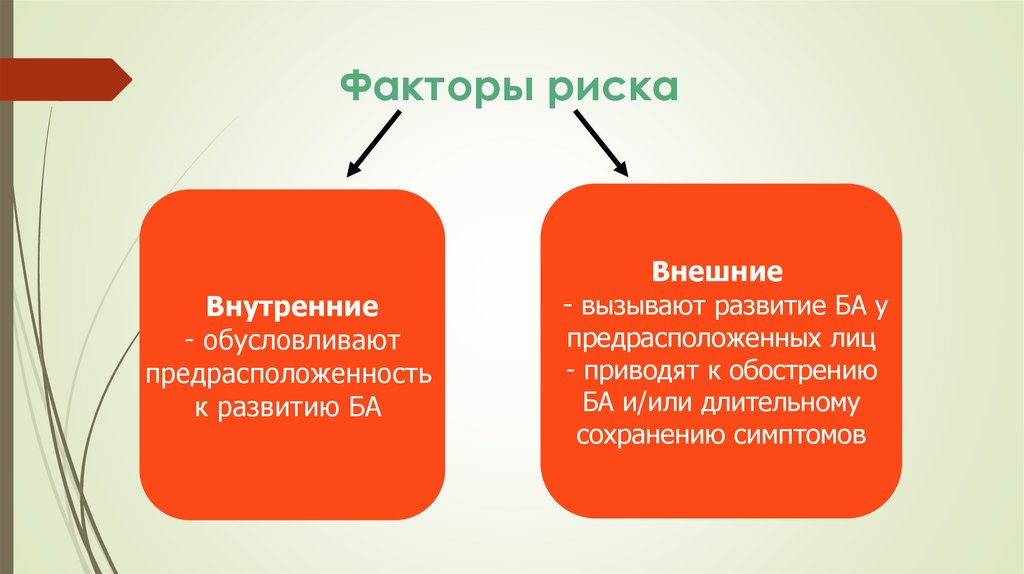
Факторы рискаВнутренние
- обусловливают
предрасположенность
к развитию БА
Внешние
- вызывают развитие БА у
предрасположенных лиц
- приводят к обострению
БА и/или длительному
сохранению симптомов
64.
Внутренние факторы рискабронхиальной астмы:
•Генетические, например:
• Гены, предрасполагающие к развитию атопии
• Гены, предрасполагающие к появлению
бронхиальной гиперреактивности
•Ожирение
•Пол
65.
Внутренние факторы рискабронхиальной астмы:
генетическая предрасположенность
•Если один родитель страдает БА,
риск развития бронхиальной астмы у ребенка
составляет 50%, если оба – 65%.
•Если общая частота БА в популяции составляет
4-10%, то среди близких родственников
больного БА она достигает 20-25%.
•Если из двух однояйцовых близнецов страдает
БА, риск развития БА у второго близнеца составит
35-7-%.
•Обнаружение генов, наличие которых повышает
риск БА.
66.
Внутренние факторы рискабронхиальной астмы:
атопия
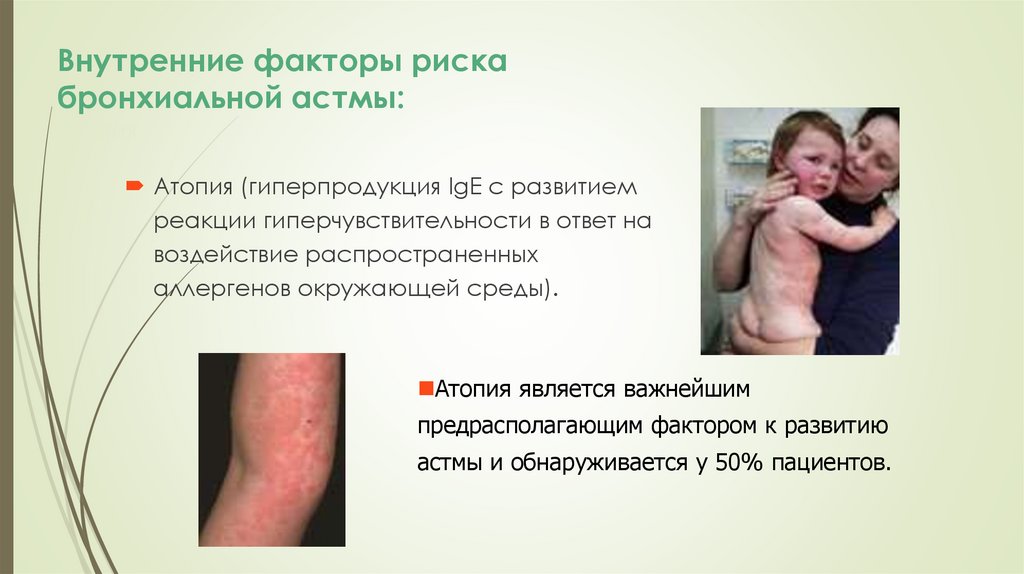
Атопия (гиперпродукция IgE с развитием
реакции гиперчувствительности в ответ на
воздействие распространенных
аллергенов окружающей среды).
Атопия является важнейшим
предрасполагающим фактором к развитию
астмы и обнаруживается у 50% пациентов.
67.
Внутренние факторы рискабронхиальной астмы:
пол, этническая принадлежность, социальные факторы
Мальчики страдают астмой чаще, чем девочки, в
пубертатном периоде различия исчезают
БА чаще наблюдают у городских жителей, чем у
сельских
Расовые различия в частоте БА, вероятно, во многом
обусловлены различиями в социально-экономическом
статусе (увеличение частоты и тяжести БА у лиц с низким
социально-экономическим статусом)
68.
Внешние факторы, провоцирующиеразвитие или ухудшение течения БА
69.
Внешние факторы, провоцирующиеразвитие или ухудшение течения БА.
Курение
Курение родителей:
увеличивает частоту возникновения
свистящих хрипов в грудном возрасте
увеличивает риск аллергической
сенсибилизации у детей
как пренатально, так и постнатально
оказывает неблагоприятное влияние на
течение заболеваний,
сопровождающихся бронхиальной
обструкцией: повышает частоту и тяжесть
симптоматики у детей,
страдающих БА
.
70.
Морфологические изменения при БА71.
НормаПриступ БА
72.
Клинические проявления БА::Могут отсутствовать на момент осмотра
Затрудненное дыхание:
наиболее частое проявление астмы, которое является следствием
повышенной работы дыхательной мускулатуры для преодоления
сопротивления суженных дыхательных путей. Более выражено ночью
или рано утром
Свистящие хрипы –
высокотональные свистящие звуки на выдохе. Иногда слышны на
расстоянии: приступообразные, усиливающиеся при выдохе,
купируются под действием ингаляций 2-агонистов
Кашель:
обычно сопутствует другим симптомам астмы, но также может быть
единственным проявлением заболевания (кашлевая астма).
Кашель является следствием гиперсекреции слизи, характерной для
воспаления и сужения бронхов
Чувство «заложенности» в грудной клетке
73.
Диагностика БА: ключевые положения (1)Клиническая диагностика БА основывается на выявлении
симптомов:
эпизодически возникающей одышки (нехватки воздуха),
свистящих хрипов,
кашля и
«заложенности» в грудной клетке.
Оценка функции легких (спирометрия или
пикфлоуметрия) позволяет определить тяжесть
бронхиальной обструкции, ее обратимость и
вариабельность, а также служит методом,
подтверждающим диагноз БА.
74.
Диагностика БА: ключевые положения (2)Оценка аллергологического статуса помогает выявить
факторы, провоцирующие развитие симптомов БА у
конкретного больного.
Диагностика БА у детей в возрасте 5 лет и младше
представляет особую сложность.
При наличии у больного жалоб, характерных для БА, но
нормальной функции легких для диагностики может
потребоваться оценка бронхиальной
гиперреактивности.
75.
Почему возникают трудности в постановкедиагноза астмы у детей?
Дети и родители не могут четко сформулировать
жалобы
Для астмы характерно волнообразное течение –
возможно отсутствие проявлений на момент
осмотра
Характерны широкая распространенность
эпизодов хрипов в грудной клетке и кашля у детей
даже в отсутствие БА
Не всегда возможны проведение или
интерпретация данных функциональных тестов
(как правило, только с 5-6-летнего возраста)
76.
Сбор анамнезаПри сборе анамнеза необходимо обращать внимание на:
• Наличие аллергических заболеваний (аллергического ринита, конъюнктивита, дерматита) у
ребенка или его родственников
• Наличие бронхиальной астмы у родственников.
• Наличие хотя бы одного из характерных симптомов:
– кашель, усиливающийся преимущественно в ночное время;
– рецидивирующие свистящие хрипы;
– повторные эпизоды затруднённого дыхания;
– рецидивирующее чувство стеснения в грудной клетке.
• Появление или усиление симптомов:
– в ночное время;
– при контакте с определенными аллергенами (◊животными; ◊химическими аэрозолями
◊клещами
домашней пыли; ◊пыльцой; ◊табачным дымом;)
– при перепадах температуры окружающей среды;
– при приёме определенных препаратов (ацетилсалициловая кислота, β-адреноблокаторы);
– при физической нагрузке;
– при ОРВИ;
– при сильных эмоциональных нагрузках
77.
АнамнезВопросы, позволяющие заподозрить бронхиальную
астму
• Бывают ли у ребенка эпизоды «свиста», хрипов в грудной клетке?
• Беспокоит ли ребенка кашель по ночам?
• Бывают ли у ребенка приступообразный кашель или свистящие
хрипы после физической нагрузки?
• Отмечает ли ребенок появление свистящих хрипов,
«заложенности» в грудной клетке или кашля после контакта с
аллергенами или иными ирритантами дыхательных путей?
• Отмечает ли ребенок длительный (>10 дней) кашель после
обычной простуды?
•Приносят ли облегчение лекарства для лечения бронхиальной
астмы?
78.
ОсмотрПри физикальном обследовании важно обращать внимание
на следующие признаки:
Гиперэкспансия («перераздувание»
грудной клетки)
Удлинение выдоха или свистящие хрипы
при аускультации.
Сухой кашель.
Ринит.
Периорбитальный цианоз – так называемые
аллергические тени (тёмные круги под
глазами из-за венозного застоя,
возникающего на фоне назальной
обструкции).
Поперечная складка на спинке носа.
Атопический дерматит.
79.
Оценка функции легкихСпирометрия
Показана при подозрении на астму детям
старше 5 лет
Позволяет оценить:
выраженность обструкции
обратимость обструкции
вариабельность бронхиальной
проходимости в динамике (обычно
только в стационаре)
тяжесть течения заболевания
эффективность терапии
Для диагностики БА наибольшее значение
имеют следующие показатели
спирометрии:
ОФВ1 – объем форсированного выдоха за
первую секунду,
ФЖЕЛ – форсированная жизненная емкость
Отношение ОФВ1/ФЖЕЛ
80.
Оценка функции легкихСпирометрия: ОФВ1
ОФВ1 – это объем воздуха,
который может выдохнуть
человек за первую секунду
форсированного выдоха.
ОФВ1 «норма»
ОФВ1, л
Норма (должный
показатель = 100%)
- должный
показатель для
4
ребенка данного
возраста и роста
ОФВ1 – основной показатель
функции легких у больных БА.
отражает тяжесть
бронхиальной обструкции
сравнительно независим от
усилий испытуемого.
ОФВ1 в норме и при бронхиальной обструкции
ОФВ1
астм
а
3
Астма
2
1
Полученный результат
сравнивают с должным (в %).
0
В норме ОФВ1 ≥ 80% от должного
(нормального) значения.
*должные значения ОФВ1 и других показателей функции легких зависят от
пола, возраста и роста (см. специальные таблицы)
1
2
3
4
5
Время, с
81.
Оценка функции легкихОбратимость и вариабельность обструкции
Важные термины
Обратимость – это быстрое увеличение ОФВ1 (или ПСВ),
выявляемое через несколько минут после ингаляции
бронходилататора быстрого действия (например, 200-400
мкг сальбутамола) – или более медленное улучшение
функции легких, развивающееся через несколько дней или
недель после назначения адекватной поддерживающей
терапии, например, ИГКС.
Вариабельность – это колебания выраженности симптомов и
показателей функции легких в течение определенного
времени (одних суток, нескольких дней, месяцев или в
зависимости от сезона).
Установление вариабельности симптомов и показателей
функции легких является важным компонентом
диагностики БА и оценки уровня контроля над БА.
82.
Оценка функции легких (обычно у детей с 5 лет)Спирометрия: оценка обратимости обструкции
•Для оценки обратимости
обструкции исследуют
функцию легких до и после
ингаляции
короткодействующего
бронходилататора
•Критерий обратимости
обструкции – увеличение
ОФВ1 на 12% и более
через 15-20 минут после
ингаляции
короткодействующего
бронходилататора (обычно
2-агониста сальбутамола
100-400 мкг).
ОФВ1 до и после ингаляции бронходилататора
Норма
Объем, л
ОФВ1
посл
е
После бронходилат.
4
3
До бронходилат.
2
ОФВ1
до
1
Прирост
ОФВ1>12%
0
1
2
3
Время, с
Обратимость = (ОФВ1 после – ОФВ1 до) / ОФВ1 до х 100%
*должные значения ОФВ1 и других показателей функции легких зависят от
пола, возраста и роста (см. специальные таблицы)
83.
Оценка функции легкихСпирометрия: критерии диагностики
бронхиальной астмы
Диагноз БА вероятен, если:
•ОФВ1 <80% от должного* значения и
•Через 15-20 минут после ингаляции
короткодействующего бронходилататора
(обычно 2-агониста сальбутамола 100-400
мкг) ОФВ1 увеличивается на 12% и
более от исходного значения
*должные значения ОФВ1 и других показателей функции легких
зависят от пола, возраста и роста (см. специальные таблицы)
84.
Оценка функции легкихПикфлоуметрия
Пиковая скорость выдоха (ПСВ) – это
максимальный объем воздуха, который пациент
способен выдохнуть за единицу времени после
максимально возможного вдоха (л/мин, также
оценивается в % от должной ПСВ*).
Пикфлоуметрия:
•отражает тяжесть бронхиальной обструкции
значительно более доступна, чем спирометрия
•может проводиться ежедневно, обеспечивая оценку
динамики обструкции и вариабельности показателей
функции легких
•зависит от усилий испытуемого
•Не всегда соответствует показателям
спирометрии
•Может обусловливать недооценку тяжести
обструкции
*должные значения ОФВ1 и других показателей функции легких зависят от
пола, возраста и роста (см. специальные таблицы)
85.
Оценка функции легкихПравила пользования пикфлоуметром:
Тест выполняют стоя, держа прибор в
горизонтальном положении. Указатель
должен быть в начале шкалы
Ребенок делает максимальный вдох,
берет мундштук в рот, плотно обхватывая
его губами, и затем выдыхает с
наиболее возможной силой и
скоростью. При этом нельзя заслонять
отверстие мундштука языком.
Необходимо сделать, как минимум, 3
попытки. Учитывается наибольший
результат
Для мониторинга заболевания пациент должен
постоянно регистрировать ПСВ дважды в день
утром и вечером, до приема лекарств.
86.
Оценка функции легкихПикфлоуметрия
Показана при подозрении на астму у детей
старше 5 лет
Позволяет оценить:
выраженность обструкции
обратимость обструкции
вариабельность бронхиальной
проходимости в динамике
тяжесть течения заболевания
эффективность терапии
Является чувствительным методом раннего
выявления обострений астмы
Измеряет единственный параметр – пиковую
скорость выдоха – ПСВ.
Наиболее достоверно измерение утренней ПСВ
87.
Оценка функции легкихПикфлоуметрия: критерии диагностики бронхиальной
астмы
Диагноз БА вероятен, если:
• ПСВ периодически становится <80% от
должной*
• Через 15 – 20 мин после ингаляции
короткодействующего бронходилататора (обычно
2-агониста сальбутамола 100-400 мкг) ПСВ
увеличивается на 20% (60 мл) и более**
•После стандартизованной физической нагрузки
ПСВ снижается на 20% и более
•Отмечается высокая вариабельность ПСВ
(разница между утренней и вечерней ПСВ
>20%).
*должные значения ОФВ1 и других показателей функции легких зависят от
пола, возраста и роста (см. специальные таблицы)
**до начала бронходилатационного теста необходимо отменить
бронхолитическую терапию: КДБА за 6 часов, ДДБА – за 24 часа
88.
Должная ПСВ (пиковая скорость выдоха) у детейв зависимости от роста, л/мин
Рост (см)
109 112
ПСВ
114
117
119
122 124 127 130 132 135
137
147 160 173 187
200 214 227 240 254 267 280
293
Рост (см)
140 142 145 147
150 152 155 158 160 163 165
167
ПСВ
307 320 334 347
360 373 387 400 413 427 440
454
Godfrey S. et al. Pulmonary Function Testing in Children: Techniques and Standards.
Philadelphia, Pa; W.B. Saunders Company, 1971
89.
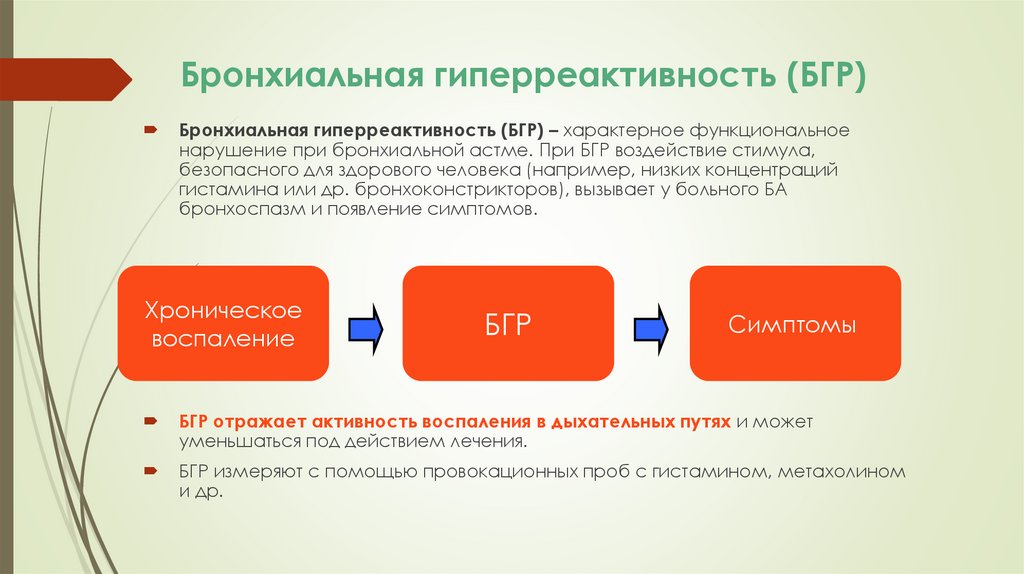
Бронхиальная гиперреактивность (БГР)Бронхиальная гиперреактивность (БГР) – характерное функциональное
нарушение при бронхиальной астме. При БГР воздействие стимула,
безопасного для здорового человека (например, низких концентраций
гистамина или др. бронхоконстрикторов), вызывает у больного БА
бронхоспазм и появление симптомов.
Хроническое
воспаление
БГР
Симптомы
БГР отражает активность воспаления в дыхательных путях и может
уменьшаться под действием лечения.
БГР измеряют с помощью провокационных проб с гистамином, метахолином
и др.
90.
Дополнительные методы обследования (1):Рентгенография органов грудной клетки (исключение
аспирации инородного тела, объемных образований
легких, поражения плевры, врожденных пороков развития,
бронхоэктазов и т.д.)
Фибробронхоскопия (исключение аспирации инородного
тела, врожденных пороков развития и т.д.)
Потовый тест (исключение муковисцидоза)
Фиброларингоскопия (исключение синдрома
парадоксального движения голосовых связок)
91.
Дополнительные методы обследования (2):Аллергическое тестирование (строго вне обострения) –
кожные prick-тесты и/или определение в крови уровня
специфического иммуноглобулина E (IgE)
Определение эозинофилов в мокроте (подтверждает
диагноз астмы и используется для оценки эффективности
лечения)
Клинический анализ крови (уровень эозинофилии). Если БА
сопровождается высокой эозинофилией 12 – 15%, то
следует исключать легочные васкулиты и другие системные
заболевания
92.
Дифференциальная диагностика (до 5 лет)Дифференциальную диагностику БА у детей чаще всего приходится
проводить со следующими заболеваниями (у детей до 5 лет):
Хронический риносинусит
Гастроэзофагеальный рефлюкс
Повторные вирусные инфекции нижних дыхательных путей
Муковисцидоз
Бронхолегочная дисплазия
Туберкулез
Пороки развития, обусловливающие сужение внутригрудных дыхательных
путей
Аспирация инородного тела
Синдром первичной цилиарной дискинезии
Иммунодефицит
Врожденный порок сердца
93.
Дифференциальная диагностика (после 5 лет)Дифференциальную диагностику БА у детей чаще всего
приходится проводить со следующими заболеваниями (у
детей старше 5 лет):
Гипервентиляционный синдром и панические атаки
• Обструкция верхних дыхательных путей и аспирация
инородных тел
• Дисфункция голосовых связок
• Другие обструктивные заболевания легких, в особенности
ХОБЛ
• Необструктивные заболевания легких
• Внелегочные заболевания (например, левожелудочковая
недостаточность)
94.
Классификация БА.Международная классификация болезней X пересмотра
J45
J45.0
J45.1
J45.8
J45.9
J46.0
Астма
Преимущественно аллергическая астма
Аллергический бронхит
Аллергический ринит с астмой
Атопическая астма
Экзогенная аллергическая астма
Сенная лихорадка с астмой
Неаллергическая астма
Идиосинкразическая астма
Эндогенная неаллергическая астма
Смешанная астма
(сочетание заболеваний, указанных в пп. J45.0 и J45.1)
Неуточненная астма
Астматическая бронхит
Поздно возникшая астма
Астматический статус
Острая тяжелая астма
95.
Классификация БА по степеням тяжестиДо начала терапии
Дневные симптомы
Ночные симптомы
ПСВ или ОФВ1
Вариабельность
ПСВ
2 в месяц
80%
<20%
> 2 в месяц
80%
20-30%
Ступень III
Средней тяжести
персистирующая
< 1 в неделю
Нет симптомов и
нормальная ПСВ между
обострениями
>1 в неделю, но < 1 в
день
Обострения могут
нарушать активность
Ежедневно
Обострения нарушают
активность
> 1 в неделю
60-80%
>30%
Ступень IV
Тяжелая
персистирующая
Постоянные
Ограничение
физической активности
Частые
60%
>30%
Ступень I
Интермиттирующая
Ступень II
Легкая
персистирующая
96.
Заболевания органов кровообращения удетей
Острая
ревматическая
лихорадка у
детей.
Вегетососудистая
дистония у детей.
Клиническая
картина
поражений
сердца у детей
97.
Структура заболеваний сердца и сосудов находятся в определённойзависимости от возраста ребёнка.
В первые месяцы или годы жизни ребёнка выявляется врождённая патология, к
которой относятся врождённые пороки сердца и сосудов.
Врождённые пороки сердца занимают одно из первых мест среди врождённых
аномалий развития внутренних органов. В мире каждый 100-й ребёнок рождается с
врождённым пороком сердца. Каждый 4-й ребёнок с ВПС погибает до 1-го года.
Высокая смертность, короткая продолжительность жизни, неблагоприятный
прогноз обусловливают актуальность своевременной диагностики,
консервативного и хирургического лечения детей с ВПС.
Острая ревматическая лихорадка наблюдается примерно у 1 % школьников, в
раннем возрасте (до 2 лет) практически не встречается. Ревматизм является
основной причиной приобретенного заболевания сердца у детей. Рост
благосостояния, улучшение жилищных условий, а также организация системы
специализированной помощи и комплексной профилактики ревматизма
обусловили значительное снижение заболеваемости - до 0,18 на 1000 детского
населения.
98.
Врождённые пороки сердца (ВПС)ВПС- аномалии морфологического развития сердца
и магистральных сосудов, возникшие на 2-8 неделе
эмбрионального развития в результате нарушения
процессов эмбриогенеза.
Этиология
1.Наследственная предрасположенность,
хромосомные аномалии.
2.Вирусные инфекции в первые три месяца
беременности (краснуха, грипп, корь, ветряная
оспа).
3.Профессиональные вредности матери.
4.Вредные привычки.
5.Лекарственные средства, радиации, химические
вещества и др.
Классификация ВПС
I.С обогащением малого круга кровообращения
Открытый артериальный (Боталлов) проток (ОАП),
дефекты межпредсердной и межжелудочковой
перегородок (ДМПП, ДМЖП)
Транспозиция магистральных сосудов, общий
артериальный ствол
99.
II. С обеднением малого круга кровообращенияИзолированный стеноз лёгочной артерии
Тетрада Фалло, атрезия трёхстворчатого клапана
III. С обеднением большого круга кровообращения
Коарктация аорты, стеноз легочной артерии
IV. Без нарушения гемодинамики
Аномалии положения дуги аорты и ее ветвей, небольшой дефект межжелудочковой
перегородки
Клиника
• Основные симптомы: цианоз, одышка, сердечные шумы, увеличение границ сердца
• Возможны: деформация грудной клетки, пальцы – «барабанные палочки», ногти – «часовые
стекла», тахикардия, аритмия, изменение АД, утомляемость, боли в сердце, задержка
физического развития.
Фазы в течении ВПС
• Первичной адаптации: приспособление организма к нарушениям гемодинамики
• Относительной компенсации: уменьшение жалоб, улучшение физического развития
• Терминальная: компенсаторные возможности исчерпаны, в средечной мышце развиваются
дегенеративные изменения. Летальный исход.
100.
101.
Потенциальные проблемыРиск развития:
• железодефицитной анемии
• инфекционных заболеваний: пневмония,
туберкулез, ревматизм
• сердечной недостаточности
Диагностика
• Рентгенография грудной клетки в трёх
проекциях
• ЭКГ
• Эхокардиография
• Доплерэхокардиография (для определения
уровня давления в полостях сердца и
крупных сосудах)
• УЗИ
• Катетеризация сердца
• Томография сердца
• Определение гематокрита
102.
Ревматизм, или острая ревматическая лихорадкаПо международной классификации болезней (МКБ), - системное воспалительное
заболевание соединительной ткани с преимущественной локализацией процесса в
сердечно-сосудистой системе, развивающееся в возрасте 7-15 лет.
Этиология
Основную роль в возникновении заболевания играет - гемолитический стрептококк группы
А, но возможно развитие заболевания после вирусных или других бактериальных
инфекций.
Предрасполагающие факторы:
• отягощенная наследственность по сердечно-сосудистой патологии и аллергии
• ЭКД
• хронические очаги инфекции (тонзиллит)
• переохлаждение
• неблагоприятные бытовые условия, неполноценное питание
Патогенез
Развитие заболевания связывают с сенсибилизацией организма, в результате чего
ревматизм развивается через 1,5-2 недели после перенесённых стрептококковых (ангина,
обострение хронического тонзиллита, скарлатина, рожа) или других инфекций.
Следовательно, ревматизм – это заболевание всего организма с обязательным
поражением сердца.
103.
Возбудитель вызывает заболевание только в случае повышенной чувствительности кнему.
В ответ на внедрение возбудителя инфекции в организме происходит сложная
иммунологическая перестройка с образованием иммунных комплексов: токсины
стрептококка обладают кардиотропностью и вызывают повреждение
соединительной ткани. Повреждённая ткань приобретает антигенные свойства, что
приводит к образованию аутоантител и дальнейшему повреждению
соединительной ткани, т. е. возникает аутоиммунный процесс.
Клиническая картина
• Симптомы интоксикации: недомогание, повышенная утомляемость, слабость,
бледность кожных покровов, лихорадка.
• Ревмокардит: бледность, акроцианоз, одышка, тахикардия, аритмия, снижение
АД, аритмия, расширение границ сердца. Возможны: отеки на ногах, асцит,
гепатомегалия.
• Полиартрит (поражение средних и крупных суставов)
• Хорея (повышение двигательной активности): дети расплескивают содержимое
тарелок и чашек, роняют ложку из рук, походка нарушается, изменяется почерк
(буквы становятся неровными, прыгающими, нарушение эмоциональной сферы.
Потенциальные проблемы
Риск развития:
• порока сердца
• сердечной недостаточности
• миокардиосклероз
104.
ДиагностикаЛабораторная:
• ОАК: нейтрофильный лейкоцитоз, ускорение СОЭ
• Биохимический анализ крови: диспротеинемия, С-реактивный белок,
овышение фибриногена и серомукоида
• Серологический анализ крови: нарастание титра
антистрептококковых антител
• Мазок из зева: выделение стрептококка группы А
Инструментальная:
• ЭКГ: признаки ревмокардита
• Фонокардиография (ФКГ): изменение тонов, появление шумов
• Рентгенография грудной клетки: расширение границ, повреждение
клапанов
Профилактика:
• Повышение иммунитета: закаливание, полноценное питание,
физкультура и т. п.
• Своевременное и адекватное лечение стрептококковых инфекций с
последующим лабораторным контролем (ОАК, ОАМ)
• Санация хронических очагов инфекции
105.
Вегето-сосудистая дистония (ВСД)ВСД – состояние, определяемое нарушением вегетативной регуляции
сердца, сосудов, внутренних органов, желез внутренней секреции, связанное
с первичными или вторичными отклонениями в структуре и функции
центральной и периферической нервной системы.
Этиология
• Наследственная предрасположенность
• приобретенные поражения ЦНС (ЧМТ, опухоли, интоксикации)
• неблагоприятное течение родов и беременности
• психоэмоциональное напряжение
• перинатальная гипоксия
• специические личностные особенности
Клиника
• обмороки (синкопе) – внезапное нарушение сознания, вплоть до его потери на 1-3
минуты
• брадикардия, сменяющаяся тахикардией
• мышечная гипотония
• мигрени
• одышка
• кардиалгии
• похудение
106.
Диагностика• применяется ортостатическая проба (измеряется артериальное давление и
ЧСС);
• измеряется индекс Кердо, который рассчитывается по формуле: индекс = 100
* ( 1 — диастолическое АД\ЧСС). Если индекс больше ноля, то преобладает
симпатика, если меньше ноля — парасимпатика;
• исследуется местный дермографизм (по коже с нажимом проводят рукояткой
неврологического молотка): красный дермографизм с разлитой зоной,
стойкий или с валиком считается проявлением повышения тонуса
парасимпатического отдела ВНС, а белый дермографизм — повышением
возбудимости симпатического отдела ВНС.
Лабораторная диагностика
• ОАК
• ОАМ
• ЭКГ, холтеровское мониторирование, ортостатические, фармакологические
пробы
• Электроэнцефалография, реоэнцефалография, реовазография
• КТ
В ходе диагностики исключается другая патология, имеющая сходные
клинические проявления: ревматизм, инфекционный эндокардит, ювенильная
артериальная гипертензия, бронхиальная астма, психические расстройства и др.
107.
Вопросы1. Назовите известные вам заболевания органов дыхания
у детей?
2. Назовите несколько заболеваний органов дыхания,
клинические проявления, методы диагностики?
3. Почему трудно диагностировать БА у детей?
4. Какие основные методы диагностики БА?
5. Проведите беседу с родителями о рисках развития БА?
6. Вегетососудистая дистония? Характеристика, клиника,
диагностика?
7. Острая ревматическая лихорадка у детей. Клиника и
диагностика? Осложнения?





































































































 medicine
medicine