Similar presentations:
Ампутации и экзартикуляции в травмотологии и ортопедии
1.
Ампутации и экзартикуляции втравмотологии и ортопедии
2.
Ампутация - усечение конечности на протяжении кости
(или нескольких костей). Термин ампутации применяют
также к усечению периферической части или даже целого
органа, например, прямой кишки, молочной железы.
Экзартикуляция - пересечение мягких тканей на уровне
сустава, при этом кости вычленяют. Таким образом
конечность оказывается усечена только на уровне
сустава.
3.
4.
Н.И.Пирогова: “ни одна из операций
не требеует столько соображения, столько
здравого смысла и внимания со сторны
врача,
как рациональное и отчетливое составление
показание к ампутации.”
5.
Выполняя ампутацию, врач создаёт новый орган культю, которая должна обладать определёнными
качествами, необходимыми для нормального
пользования протезом…. Послеоперационное
ведение - тренировка культи и психологическая
подготовка больного.Современные протезы для нижних
конечностей делаются с так называемой смешанной опорой: прямой, т.е.
на конец культи и косвенной – на боковые ее поверхности.
6.
В зависимости от времени заболевания различают ампутации ранние, поздние, повторные, или реампутации.Ранние ампутации выполняют по жизненным показаниям. К ним относят следующие состояния.
1. Повреждение конечности с раздроблением кости, обширным размозжением мягких тканей, разрывом магистральных сосудов и
основных нервных стволов.
Поставить закладку
2. Гангрена конечности различного происхождения (облитерирующий эндартериит, тромбоз, эмболия сосудов, отморожение, ожог и
пр.).
3. Злокачественная опухоль конечности. При некоторых злокачественных новообразованиях костей (хондросаркоме,
фибросаркоме и др.), имеющих более благоприятное течение по сравнению с остеогенной саркомой, возможны
органосохраняющие операции.
4. При наличии инфекции тяжёлой степени, угрожающей жизни больного, ранние ампутации могут быть выполнены по первичным
и вторичным показаниям. Ампутацию по первичным показаниям производят в порядке оказания неотложной хирургической
помощи в ранние сроки после травмы. Такая ампутация заключается в первичной хирургической обработке раны и наложении
первичных или отсроченных швов. Ампутацию по вторичным показаниям делают в результате присоединившейся к открытому
перелому или обширному повреждению мягких тканей инфекции, сопровождающейся общими явлениями и угрожающей жизни
пострадавшего, ишемической гангрены, а также в результате не поддающегося остановке вторичного кровотечения из размозжённых тканей или из тканей распадающейся опухоли.
7.
оздние ампутации выполняются по следующим показаниям.
1. Хронические свищевые формы остеомиелита, угрожающие амилоидозом паренхиматозных органов.
2. Трофические язвы, длительно существующие и не поддающиеся лечению или подвергшиеся
малигнизации.
3. Непоправимые деформации конечностей (посттравматические или паралитические).
4. Врождённые дефекты, затрудняющие протезирование или препятствующие ношению косметических
протезных изделий. При полидактилии показана экзартикуляция добавочных пальцев (рис. 219)
5. Слоновость врождённая .
8.
ОТНОСИТЕЛЬНЫЕ:
1. Хронический распространенный туберкулез костей и суставов у лиц
пожилого и старческого возраста
2. Хронический остеомиелит костей с угрозой остеомиелитного
перерождения внутренних органов
3.
Обширные
нейро-трофические
язвы,
не
поддающиеся
ни
консервативному, ни оперативному лечению
4. Врожденные уродства и недоразвитие конечности, не поддающееся
хирургической коррекции и протезированию
5. Тяжелые посттравматические и паралитические деформации, не
поддающиеся хирургическому лечению, которые делают конечность
функционально непригодной
9.
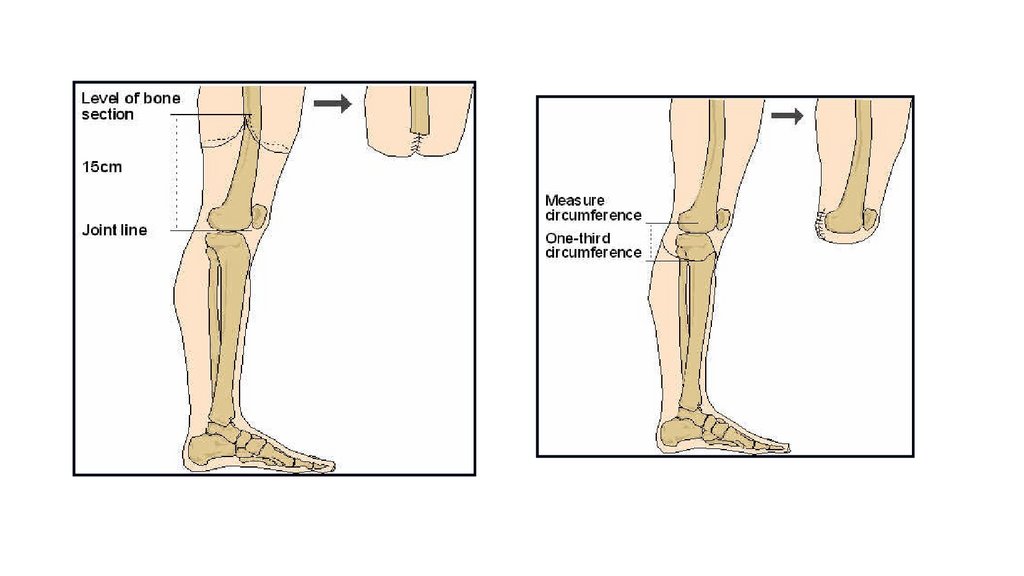
Выбор уровня ампутацииЭкзартикуляцию в коленном, голеностопном и лучезапястном суставах в плановом порядке
производить не следует. При сосудистых заболеваниях уровень ампутации определяют после
проведения комп- лексных методов исследования: функциональных проб Мошковича,
Короткова, ангиографии, осциллографии, электротермометрии. Уровень жизнеспособных
тканей при облитерирующем эндартериите можно определить по Годунову. Для этого под
жгутом внутрикостно вводят 150 мл 0,5% раствора прокаина. После снятия жгута через 4-5 мин
развивается кожная гиперемия до уровня непроходимости сосудов. Это и будет уровнем
ампутации.
При экстренных ампутациях основным принципом следует считать выполнение операции в
пределах здоровых тканей на уровне, который гарантирует спасение жизни пострадавшего и
обеспечивает благоприят- ное послеоперационное течение. Вместе с тем добиваться
первичного заживления послеоперационной раны ампутацией на более проксимальных
участках, нельзя, так как это ведёт к недопустимому укорочению конечности.
10.
При политравме и тяжёлом состоянии
пострадавшего перед хирургом прежде всего
стоит задача спасения жизни больного. В
подобных случаях ампутация травмированной
конечности может носить предварительный
характер, выполнять её следует как можно
дистальнее, па- мятуя о возможной реампутации.
11.
Схема уровней ампутации нижней
конечности, разработанная ЦНИИПП:
чёрный цвет - предпочтительный уровень
ампутации; серый - нежелательный уровень
ампутации.
12.
Абсолютные и относительные показания
13.
относительнык14.
Виды ампутацийКонусо-круговыеЛоскутные: однолоскутные,
двулоскотные(равно-, неравнолоскутные)
15.
Ампутации по срокамПервичные (в течение 24 часов)
Вторичные (в течение 7-8 суток)
Поздние (по относительным показаниям)
Плановые (коррекция состояний после
предыдущих операций)
16.
Ампутации по способу рассечениямягких тканей
Одномоментные (гильотинные)
Двухмоментные (1 этап – кожа, п/клетчатка,
поверхностная фасция; 2 этап - мышцы)
Трёхмоментные (1 этап – кожа, п/клетчатка,
поверхностная фасция; 2 этап – мышцы
поверхностного слоя; 3 этап – мышцы
глубокого слоя)
17.
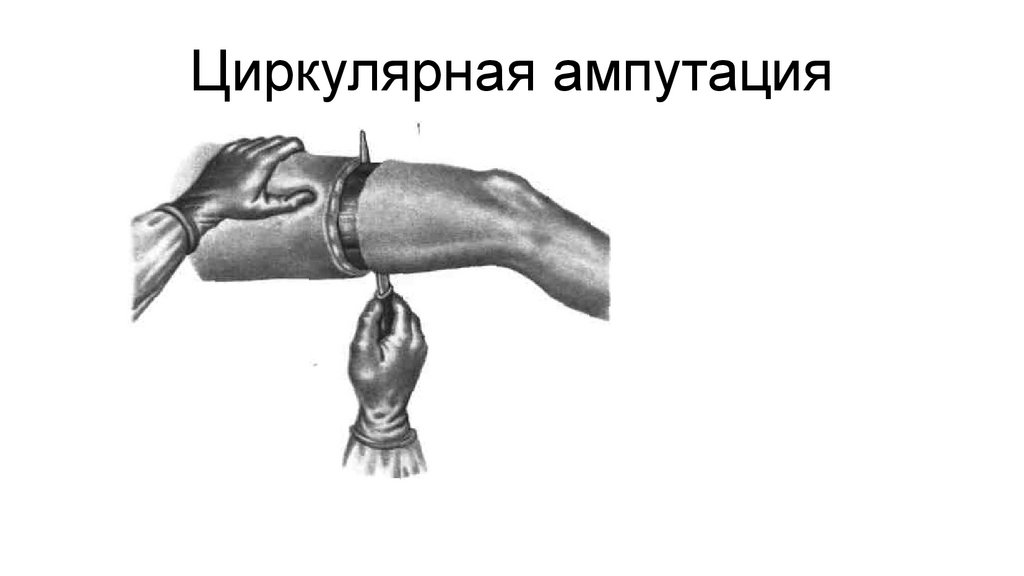
Циркулярная, одномоментная илигильотинная ампутация
В пере сечении мягких тканей и перепиливание костей на одном уровне
Недостаток: после одномоментой ампутации необходима реампутация для
создания полноценной культи
Этот способ можно применять только по экстренным показаниям: при тяжёлом
состоянии больного (имеет значение скорость выполнения операции),
анаэробной инфекции или очень загрязнённой раневой поверхности, когда для
сохранения длины культи хирург оперирует в заведомо инфицированных тканях.
Послеоперационную рану ушивают редкими швами, при этом она хорошо
просматривается, не образуя карманов в мягких тканях, где мог бы скопиться
гной. Одномоментные ампутации являются в большинстве своем
предварительными.
18.
Двухмоментная ампутацияКость и мышцы пересекают в разных плоскостях.
Рассекают кожу, подкожную клетчатку и фасцию.
По краю оттянутой в проксимальном направлении
кожи пересекают мышцы и по края сократившихся
мышц перепиливают кость
культя формируется конусообразной из-за разной
сократимости поверхностных и глубоких мышц.
19.
Трехмометная (консусо-круговая)Рассекают кожу, подкожную клетчатку и фасцию. По краю сократившейся
кожи рассекают поверхностные мышцы, а после оттягивания кожи в
проскимальном направлении производят повторное пересечение
глубокого слоя мышц до кости. По краю сократившихся мышц
перепиливают кость
Наилучшая форма культи, пригодная для протезирования современными
протезами бедра и голени с полноконтактными приёмными полостями, цилиндрическая. Такая форма позволяет значительно сни- зить давление
на отдельные участки культи, уменьшить её поршнеобразные движения в
приёмной полости протеза, сократить степень возникновения
циркуляторных расстройств кровообращения
20.
Трёхмоментный способампутации бедра: а - рассечение
кожи, подкожной клетчатки,
фасции; б - круговое пересечение
мышц до кости; в дополнительное пересечение
глубоких мышц бедра.
21.
22.
Циркулярные ампутации“манжетка”, применяются только на
предплечье и на голени в нижней трети8
23.
Преимущества:
1) усечение конечности производится на более
низком уровне с образованием более
длинной культи.
2) кожа отделяется от подлежащих тканей на
меньшем протяжении и лучше кровоснабжается.
Недостатки: рубец помещается на опорной поверхности культи и постоянно
соприкасается с “посадочной” подушкой протеза.
24.
Лоскутные ампутацииОднолоскутные – при которых один лоскут
имеет длину равную диаметру конечности
Двулоскутные – два лоскута по длине
составляют в сумме диаметр конечности,
один длиннее, другой короче
25.
Кожный лоскут может включать кость (рис. 223), тогда ампутацию называют костно-пластической (костнопластическая ампутация по Пирогову, Гритти-Шимановскому, Биру-Альбрехту и др.). После кост- нопластических ампутаций культи становятся опорными, что особенно важно при ампутации обеих ног.
Классические лоскутные ампутации можно выполнять при плановых операциях. При экстренных
ампутациях культю нередко укрывают атипично расположенными лоскутами - в зависимости от травмы и
сохранности мягких тканей.
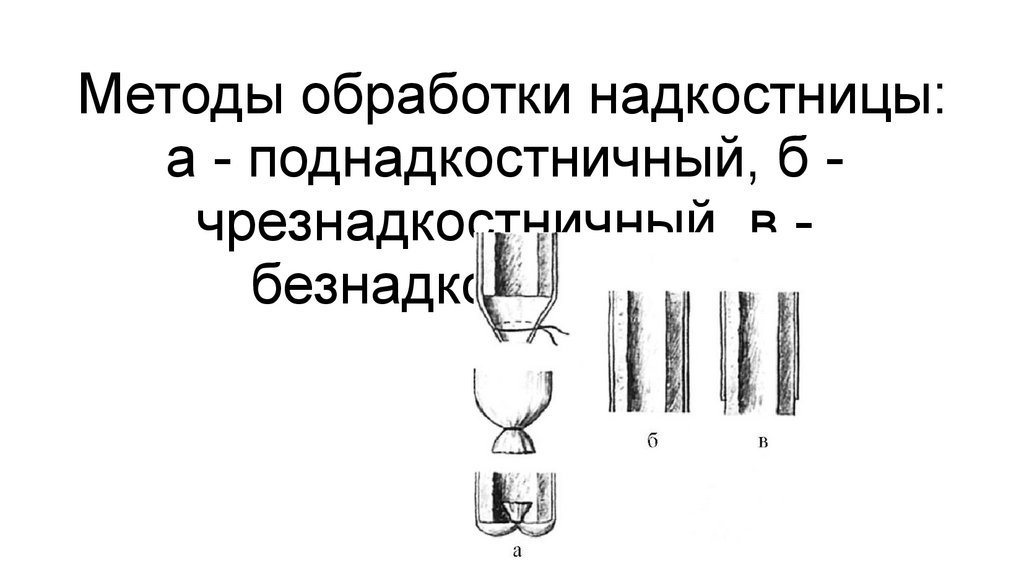
Важный момент в технике ампутации - способ обработки костного опила. Небрежное обращение с
надкостницей и надламывание заднего края при перепиливании кости, как правило, ведёт к образованию
остеофитов. Для профилактики этих явлений существует три основных метода обработки надкостницы
(рис. 224): поднадкостничный (субпериостальный), безнадкостничный (апериостальный) и
чрезнадкостничный. При чрезнадкостничном методе пересекают надкостницу, сдвигают её распатором
дистально. Отступая от края на 0,1-0,2 см, перепиливают кость. Края костного опила зачищают мелким
рашпилем.
26.
Костно-пластическая ампутациястопы по Н.И. Пирогову.
27.
Методы обработки надкостницы:а - поднадкостничный, б чрезнадкостничный, в безнадкостничный.
28.
29.
30.
Ампутации по способу формированиякульти
Фасциопластические (опил кости укрывается
листками собственной фасции)
Миопластические (опил кости укрывается мышцами)
Периостопластические (опил кости укрывается
листками собственной фасции с полосой
надкостницы)
Костнопластические (опил кости укрывается
фрагментом другой кости)
31.
Выбор уровня ампутации зависит прежде всего от локализации повреждения.
Ампутация производится на том уровне, который дает наибольшие гарантии против
возмлжности распространения инфекции из области травмы.Лишь при усечениях,
предпринимаемых по поводу газовой гангрены или некровзов при облитерирующем
артериите, ампутация производится как можно выше. Помимо этого уровень ампутации
определяется характером повреждения и последующей реабилитацией, медицинской и
социально-бытовой. Поэтому хирург должен решить какой будет произведенная
ампутация: предварительной или окончательной.
32.
Предварительная ампутация - расширенная хирургическая обработка раны, которая
выполняется при невозможности первоначально точно установить уровень ампутации.
Окончательная ампутация - обработка раны, осуществляемая без последующей
реампутации, они делаются в случаях когда нет оснований ожидать опасных
воспалительных осложнений и образования непригодной для протезирования культи.
В зависимости от срока и показаний к производству к выполнению ампутации
различают первичные, вторичные и повторные ампутации, или реампутации.
Первичная ампутация выполняется немедленно после доставки больного в учебное
учреждение или в течение 24 часов после травмы, то есть еще до развития
воспалительных явлений в области повреждения. Вторичной называется ампутация,
производимая в более поздние сроки, в пределах 7-8 дней. Первичные и вторичные
ампутации относятся к операциям, производимым по ранним показаниям.
Поздними называют ампутациями по поводу длителдьно не заживающих ран и
свищей при длительном течении хирургического остеомиелита, угрожающем
амилоидным перерождением паренхиматозных органов или функционально-бесполезной
конечности при множественных анкилозах в порочном положении после повторного и
безрезультатного их лечения.
Экстренная ампутация производится как можно выше с целью сохранения болшей
длины культи, короткие культи голени функционально более пригодны для
протезирования, чем культи при ампутировании на уровне бедра.При короткой культе
голени во время ходьбе на протезе можно осуществлять активные движения в коленном
суставе. Поэтому же не стоит производить ампутацию бедра на уровне мыщелков, так как
образуется очень длинная культя. Высокая ампутация более выгодна, чем экзартикуляция
в тазобежренном суставе, так как пртез бедра со специальным креплением в
функционально отношение лучше, чем сложная конструкция протеза на бедро после его
экзартикуляции.
33.
Используя рисунок 11.1, назовите возможные способы рассечения
мягких тканей.
1.______________________________
2.______________________________
3.______________________________
4.______________________________
5.______________________________
Рис.11.1. Рассечение мягких тканей при ампутациях
34.
принципом Н.И. Пирогова “ампутировать
так низко, как только возможно”.
35.
Циркулярная ампутация36.
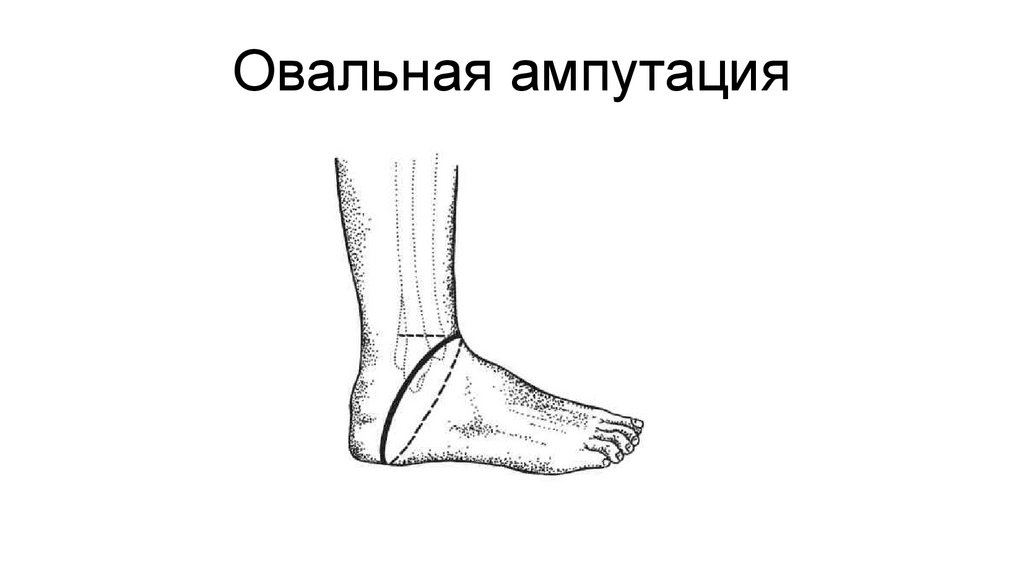
Овальная ампутация37.
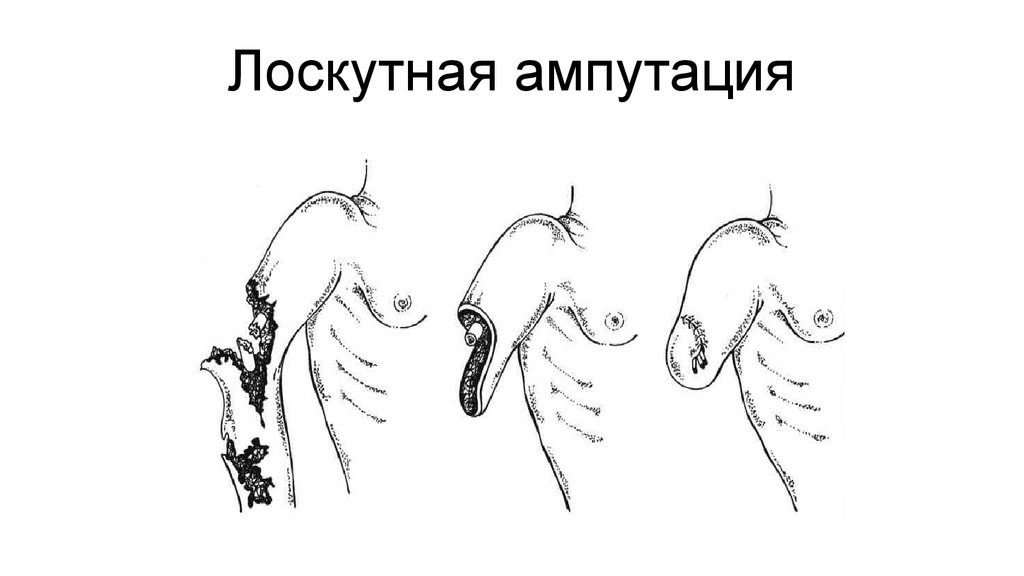
Лоскутная ампутация38.
39.
ОРассечение кожи, подкожной клетчатки и собственной
фасции.
Рассечение мышц.
Перевязка (с прошиванием) магистральных сосудов,
обработка и пересечение нервных стволов
Обработка надкостницы.
Перепиливание кости.
Наложение жгута и обезболивание
Формирование культи.
40.
41.
Специальные хирургические
инструменты:
42.
Техника ампутации:Формирование культи
43.
Обработка сосудов и нервов приампутации
Обработка магистральных кровеносных сосудов.
1) Находят сосуды в операционной ране.
2) Изолируют артерию от вены.
3) Самостоятельно перевязывают каждый сосуд. Крупные сосуды
обязательно прошиваются во избежание соскальзывания лигатуры.
бработка нервов.
1) В ране находят и осторожно выделяют крупные стволы нервов.
2) Вводят субэпиневрально 2% р-р новокаина (2-5 мл).
3) Пересекают нервы на 4-6 см выше уровня мягких тканей одним
ударом лезвия безопасной бритвы, предупреждая этим возможность
вовлечения развивающейся концевой невромы в рубец.
44.
Наиболее простая и щадящая обработка нерва - одномоментное пересечение его
острой бритвой после предварительного эпиневраль- ного введения 2% раствора
прокаина. Культю нерва перевязывают кетгутовой лигатурой, выше которой
эпиневрально вводят 2% раствор прокаина со спиртом (10:1).
Обработку культи конечности заканчивают гемостазом. Крупные артерии и вены
перевязывают изолированно двумя-тремя кетгутовыми лигатурами. Мышечные сосуды
прошивают. Шёлковые нити, наложенные на сосуды, при инфицировании раны нередко
являются причиной образования длительно незаживающих лигатурных свищей. Поэтому
шёлковые лигатуры допустимо применять только при перевязке крупных магистральных
сосудов с указанием их количества в протоколе операции. На этом обработка элементов
культи заканчивается, приступают к ушиванию операционной раны.
45.
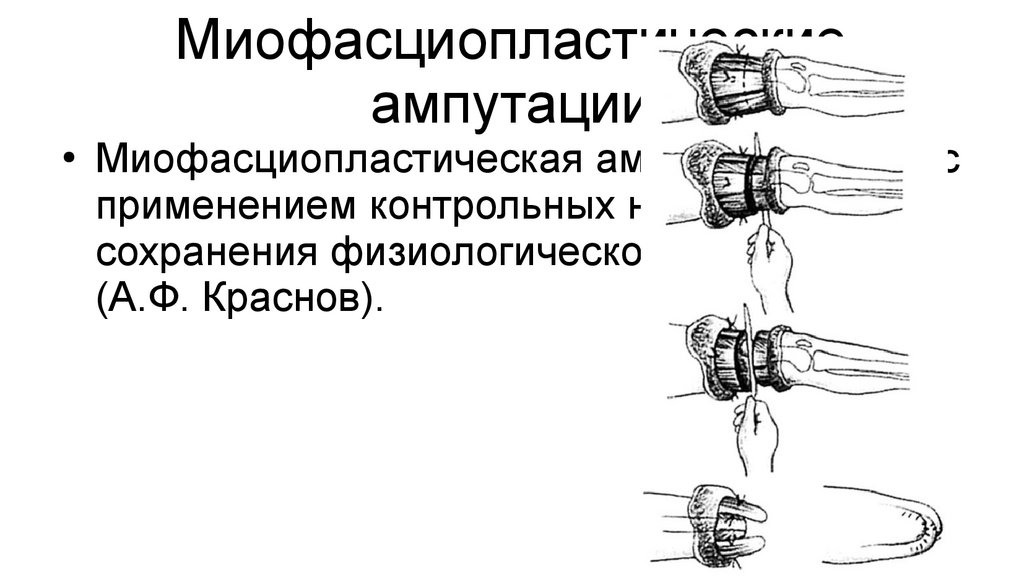
Миофасциопластическиеампутации
Миофасциопластическая ампутация бедра с
применением контрольных ниточек для
сохранения физиологического тонуса мышц
(А.Ф. Краснов).
46.
Особенности миофасциопластического метода (рис. 225).
1. Создаются новые точки фиксации пе- ресечённым мышцам. Назначение фантомной (статической) гимнастики (фантом - сохранение чувства
отсечённой конечности) позволяет сохранить физиологический тонус мышц и предохранить культю от атрофии.
2. Не нарушается проприоцептивная сиг- нализация, а следовательно не теряется динамический стереотип. Это способствует большей устойчивости
при ходьбе в протезе.
3. С восстановлением сократимости мышц не нарушается венопрессорный механизм, что является профилактикой цирку-
ляторных расстройств кровообращения и других заболеваний культи.
4. Сохранение мышечной сократимости и физических фантомных ощущений даёт возможность обеспечивать инвалидов современными
биоэлектрическими и миотоническими протезами на культи верхних конечностей или протезировать с полноконтактными приёмными полостями
культи голени и бедра.
Миофасциопластические ампутации должны стать операцией выбора при плановых вмешательствах. Их можно применять и при экстренных
ампутациях, если последние выполняют в зоне неповреждённых тканей.
47.
Способы обработки опила костиАпериостальный (безнадкостничный)
по Бунге
Субпериостальный (поднадкостничный)
по Пти
48.
Апериостальный метод БунгеСуть метода заключается в циркулярном рассечении
надкостницы с последующим ее смещением распатором
дистально на 0,3-0,5 см ниже предполагаемого уровня
распила кости. При этом производят вычерпывание
небольшой порции костного мозга .
Суть метода заключается в циркулярном рассечении
надкостницы и отворачивании ее по типу манжетки
проксимально на 0,1–0,2 см с последующим прикрытием
опила кости. По предложенному способу не следует
вычерпывать костный мозг.
Субпериостальный метод Пти
49.
ри ампутации конечности, где имеется две кости или больше
рекомендуется пилить кости вместе и заканчивать распил
одновременно. Исключением являются кости голени, где малоберцовая
кость должна быть распилена несколько выше большеберцовой. После
перепиливания кости распил закрывают надкостницей, сшивая ее края
или инвагинируя ее в костномозговой канал по Волкову.
Надкостницу нельзя удалять более чем на 0,2—0,З см от места распила
для избежания образования концевых секвестров, требующих
оперативного удаления или реампутации. Сохранение на конце кости
обрывков надкостницы может иметь следствием образование костных
шипов — остеофитов.
50.
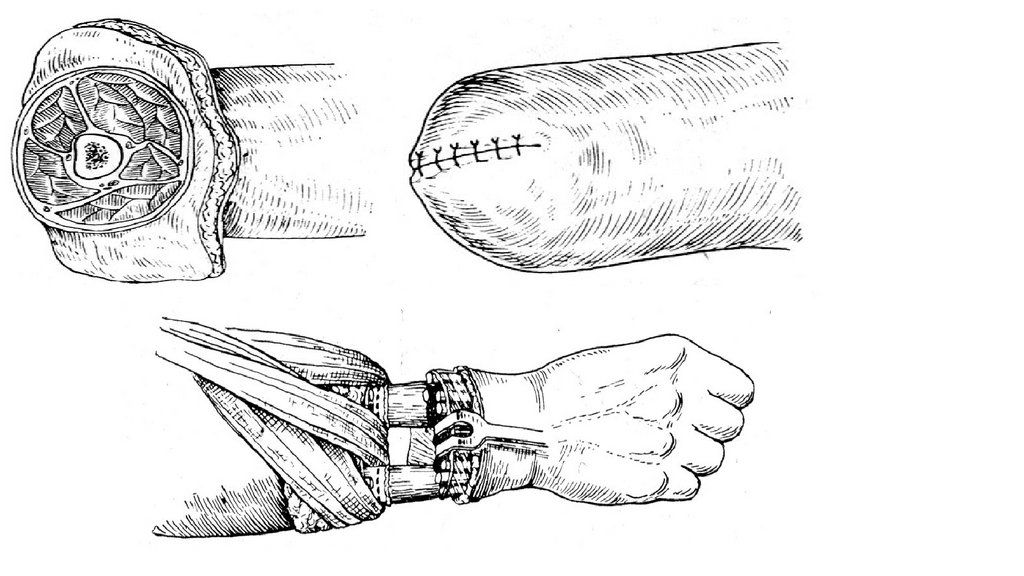
Ампутация плеча в средней третиспособом
двухлоскутным
Рассекают кожу и собственную фасцию в виде двух (переднего длинного и заднего
короткого) лоскутов и отпрепаровывают их кверху.
На уровне основания отвернутых лоскутов пересекают мышцы; при этом m. biceps
brachi пересекают дистальнее остальных.
Несколько проксимальнее места предполагаемого распила кости рассекают
надкостницу и немного сдвигают вниз, затем перепиливают кость.
Производят перевязку сосудов плеча и усечение нервов.
Края пересеченной фасции соединяют узловыми швами и накладывают швы на кожу
Рассекают межкостную перегородку, обрабатывают надкостницу и распиливают
кости. У детей лучевую кость перепиливают на 1-1,5 см проксимальнее локтевой.
Концы усеченных мышц сшивают над опилом костей
Над опилом костей соединяют друг с другом лодонный и тыльный лоскуты фасций без
мышц.
Швы на кожу.
51.
52.
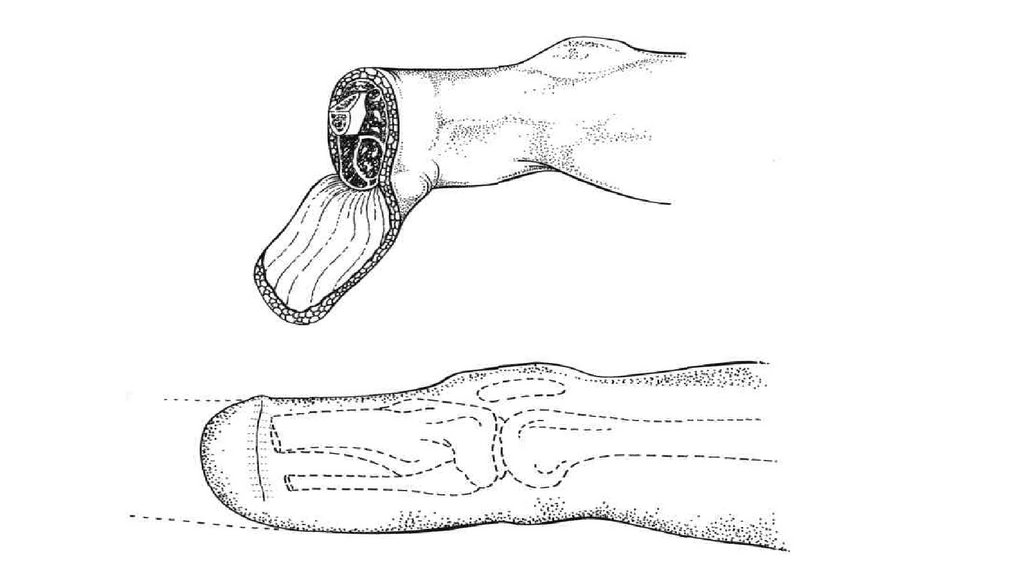
Основной принцип ампутации фаланг пальцев кисти: лоскут выкраиваетсяс ладонной стороны, а рубец располагается на тыльной.
Хирург захватывает удаляемую фалангу, сгибает ее и намечает
проекцию суставной линии.
По намеченной суставной линии скальпелем рассекают все мягкие
ткани на тыле пальца и проникают в полость сустава с
рассечением боковых связок
53.
Наилучшим местом ампутации бедра является
граница между средней и нижней его третью
54.
Экзартикуляция стопы по ГаранжоПоказания: травма всех пальцев стопы с размозжением или их некрозом
вследствии отморожения
55.
Отпрепаровывают тыльный и подошвенный лоскуты до головок
плюсневых костей.
Сгибают все пальцы в подошвенную сторону и одним разрезом слева
направо вскрывают суставы.
После вычленения пальцев в промежутках между головками плюсневых
костей находят пальцевые артерии и перевязывают их. При этой
операции сохраняется опасность ранения r. dorsalis a. tibialis ant.
Рассекают подошвенную часть суставной капсулы и поочередно слева
направо производят вылущивание каждого пальца. С головок
плюсневых костей хрящ не срезают.
Подошвенный кожный лоскут сшивают с тыльным лоскутом.
56.
Клинический случай.
Техника наложения фиксирующего лоскута
для заживления раны с обнаженной костью
после дисартикуляции тазобедренного
сустава: клинический случай и краткий обзор
литературы
57.
. В конкретных клинических ситуациях, характеризующихся плохим состоянием тканей, окружающих рану,
достижение стабильной фиксации лоскута стандартными швами может быть сложной задачей. Техника
наложения фиксирующего лоскута, которая обычно используется для прикрепления мягких тканей к кости
в случаях травмы, может быть альтернативным и эффективным подходом. Клинический случай. В этом
отчете описывается успешное применение техники наложения фиксирующего лоскута для заживления
раны с обнаженной костью у пациентки 39 лет. У нее была 7%-ная рана TBSA левого туловища после
дисартикуляции тазобедренного сустава. После 4 операций осталась рана с обнаженной подвздошной
костью. Учитывая неблагоприятное состояние тканей, окружающих обнаженную кость, авторы решили
закрепить локальный лоскут непосредственно на обнаженной кости. Устойчивая фиксация лоскута была
достигнута с использованием метода наложения фиксирующего лоскута, что привело к полному
заживлению этой раны. Примечательно, что никаких краткосрочных или долгосрочных осложнений,
связанных с наложением лоскута, не наблюдалось. Через три месяца после выписки из больницы
пациент восстановил подвижность, передвигаясь на одной ноге с помощью четырехногих ходунков.
Заключение. Техника наложения фиксирующего лоскута представляется надежным и эффективным
методом лечения, особенно в случаях, когда недостаточное количество мягких тканей не позволяет
использовать традиционную фиксацию лоскута стандартными швами.
58.
39-летняя женщина без какого-либо значимого анамнеза попала
в дорожно-транспортное происшествие. Во время
госпитализации в периферийное учреждение у нее развился
некротизирующий фасциит левой нижней конечности,
вызванный Acinetobacter baumannii. Несмотря на агрессивную
хирургическую обработку и последующую ампутацию ниже
колена, прогрессирующую инфекцию остановить не удалось.
Хотя дисартикуляция левого тазобедренного сустава в конечном
итоге ослабила опасную для жизни инфекцию, она оставила
после себя значительную рану на левом туловище.
59.
60.
На момент поступления состояние пациентки оставалось стабильным.
Результаты лабораторных тестов были следующими: количество
лейкоцитов 6,73 × 10⁹ / л (референсный диапазон 4,0 × 10 ⁹ / л–10,0 ×
10⁹/л); Hb 126,0 г / л (референсный диапазон 120,0 г / л–180,0 г /л);
уровень сывороточного альбумина 25,6 г / л (референсный диапазон
40,0 г / л–55,0 г /л); уровень преальбумина 0,09 г/л (контрольный
диапазон 0,2 г/л–0,4 г/л); уровень PCT 0,147 нг/мл (контрольный
диапазон <0,05 нг/мл); и HbA1c, 6,5% (контрольный диапазон 4,0%6,0%). Физикальное обследование выявило разрыв прямой мышцы,
наружной косой мышцы и внутренней косой мышцы левой брюшной
стенки. В ране были обнажены часть брюшины и левый таз.
61.
На второй день после поступления была проведена первая процедура санации. Кожные лоскуты толщиной в два слоя,
взятые с волосистой части головы, использовались для покрытия раны с 2% TBSA (рисунок 2A). NPWT накладывали
на рану и область кожного лоскута. На девятый день после поступления у пациента поднялась высокая температура
(39,8 °C). Результаты лабораторных исследований показали повышенное количество лейкоцитов 8,38 × 10 ⁹ / л и
уровень PCT 0,3 нг / мл, а в мазке крови были обнаружены грамотрицательные бактерии. Внутривенное введение
антибиотиков (тигециклин по 50 мг два раза в день) было начато на основании результатов обнаружения микробов в
раневом экссудате, что выявило множественную лекарственную устойчивость A baumannii. Вторая хирургическая
процедура была выполнена для заживления раны и дальнейшего снижения бактериальной нагрузки.
На 16-й день после поступления была проведена третья операция по заживлению оставшихся дефектов мягких тканей
с использованием разрезных кожных лоскутов, взятых с волосистой части головы (рисунок 2B). Кроме того, во время
этой операции был использован разрезной кожный лоскут для устранения пролежней в нижней части спины.
На 30-й день после поступления пациенту была проведена четвертая операция, в ходе которой для удаления
некротизированной кости и подготовки раневого ложа использовалась проволочная пила (рисунок 2С).
62.
На 45-й день после поступления было выполнено заключительное хирургическое
вмешательство для заживления раны с обнаженной костью. Как показано на изображении
аксиальной компьютерной томографии (рисунок 3А), оставшиеся раны в основном состояли
из двух отдельных областей: области с обнаженной костью (область 1) и области с дефектами
мягких тканей (область 2). Интраоперационно было предпринято 4 шага для заживления
оставшейся раны. На этапе 1 мягкие ткани в области 2 были тщательно очищены, а кожа и
подкожная клетчатка сохранены для создания локального лоскута (рисунок 3B). На этапе 2
подготовленный локальный лоскут был сдвинут, чтобы закрыть соответствующую область в
области 1, и была отмечена область, которая должна быть закрыта лоскутом. На этапе 3 была
удалена обнаженная кость в области 1, которая не могла быть закрыта подготовленным
лоскутом (рисунок 3B). На этапе 4 оставшаяся рана была тщательно заживлена с помощью
подготовленного местного лоскута. Впоследствии возникли опасения по поводу фиксации
лоскута из-за повреждения мягких тканей вокруг обнаженной кости. Авторы решили
прикрепить этот кожный лоскут непосредственно к обнаженной кости.
63.
64.
Как показано на рисунке 4, в обнаженной кости с помощью штифта Киршнера были аккуратно
просверлены 3 отверстия с обильным орошением. Отверстия располагались на расстоянии 2 см друг
от друга, каждое отверстие также располагалось на расстоянии 1 см от края кости. Диаметр отверстий
не превышал 0,15 см. После процесса сверления хирургические проволочные нити из нержавеющей
стали с иглами, обернутыми силиконовыми трубками, были пропущены через 3 подготовленных
отверстия, чтобы закрепить среднюю часть лоскута на обнаженной кости. Другие части этого лоскута
были зашиты нитью 1-0. Шов 1-0 был снят через 14 дней после операции. Стальные спицы были
удалены через 17 дней после операции, к этому времени рана была полностью заживлена.
Через девятнадцать дней после поступления у пациента появился ряд симптомов, включая потерю
аппетита, печаль, безнадежность, проблемы со сном и обострение фантомных болей в конечностях.
Психолог поставил пациенту диагноз "посттравматическое стрессовое расстройство". Для облегчения
этих симптомов были начаты медикаментозное вмешательство, психотерапия и семейная
медицинская поддержка.
65.
66.
Пациент был выписан в реабилитационный центр
для дальнейшего лечения после достижения
полного заживления раны на 59-й день (рисунок
5А). Через три месяца после выписки пациент смог
ходить на одной ноге с помощью четырехногих
ходунков (рисунок 5B). Однако травматическая
брюшная грыжа из-за разрушения брюшной
мускулатуры стала очевидной.



























































 medicine
medicine








