Similar presentations:
Заболевания кишечника (запор, ишемический колит, опухоли). Особенности клиники, течения, лечения в пожилом возрасте
1. Северо-Казахстанский университет имени М. Козыбаева КафедраКлинических дисциплин
На тему: «Заболевания кишечника (запор, ишемический колит,опухоли). Особенности клиники, течения, лечения в пожилом и
старческом возрасте.».
Петропавловск 2023год
2.
Физиологическое старение организма сопровождается серьезнойфункциональной и органической перестройкой органов
пищеварительной системы. Этот процесс, называется «инволюцией» и
начинается задолго до наступления периода биологической старости
человека. Уже в возрасте 40–50 лет органы пищеварения претерпевают
функциональные изменения, что позволяет желудочно-кишечному
тракту приспосабливаться к меняющимся условиям жизни и
деятельности организма. В последующем функциональные изменения
приобретают необратимый органический характер.
Наиболее значительные изменения при старении происходят в
двигательной функции кишечника. Развивается атрофия кишечной
мускулатуры, ухудшается кровоснабжение кишечника. В результате
ухудшается продвижение по кишечнику его содержимого. Особенно
интенсивно данные изменения происходят у лиц, с малоподвижным
образом жизни и при неправильном питании при дефиците в рационе
пищевых волокон.
3.
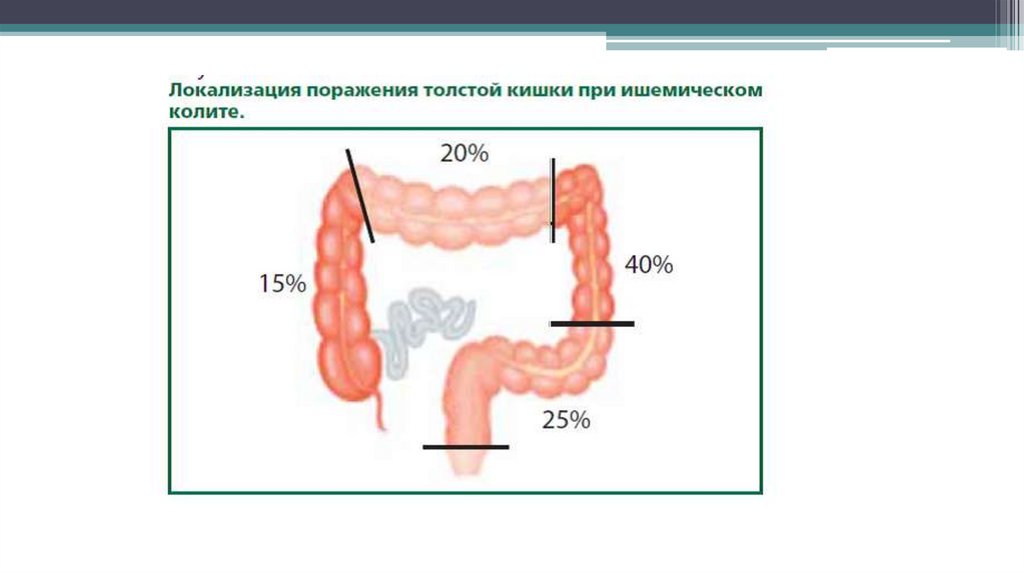
Ишемический колит (синоним «ишемическая колонопатия») – воспалительныеизменения и нарушение целостности стенки толстой кишки, обусловленные нарушением
кровоснабжения кишечной стенки. Основной причиной недостаточного поступления
артериальной крови к стенке кишечника в пожилом возрасте является атеросклероз
сосудов, питающих толстую кишку.
Чаще всего при ишемических нарушениях поражаются левые отделы толстой кишки (селезеночный изгиб в 80% случаев), что
обусловлено особенностями кровоснабжения кишки в этой области. Прямая кишка, имеющая обильное кровоснабжение,
чрезвычайно редко подвержена ишемическим поражениям. Толстая кишка в норме имеет меньшее кровоснабжение, чем тонкая
кишка и, соответственно, более чувствительна к ишемии. Кроме того, показано, что физиологическая моторная активность
толстой кишки сопровождается уменьшением кровотока, тогда как, например, кровоснабжение тонкой кишки усиливается во время
пищеварения и перистальтической активности. Таким образом, сочетание в норме сниженного кровоснабжения и уменьшения
кровотока во время функциональной активности выделяет толстую кишку в качестве уникального органа кровотока. Уменьшение
кровотока в толстой кишке также наблюдается в результате воздействия эмоциональных стрессов.
Дополнительным фактором, усиливающим ишемию кишки у пожилых, является запор. Хронический запор (натуживание)
повышает внутрикишечное давление и уменьшает кровоток в стенке толстой кишки.
Наиболее частой формой ишемии толстой кишки являются обратимые (преходящие) нарушения целостности стенки кишечника,
встречающиеся в 60% случаев. При прогрессировании атеросклероза и критическом нарушении кровоснабжения кишечника,
возникает омертвление тканей с развитием тяжелых состояний требующих экстренного хирургического лечения.
4.
5.
Классификация ишемического колита- Основанная на этиологических факторах: окклюзивная/неокклюзивная
ишемия.
- Основанная на патологических изменениях:
• Гангренозный ишемический колит (15-20%).
• Негангренозный ишемический колит (80-85%):
- Преходящий, обратимый (60-70%).
- Хронический необратимый => хронический сегментарный колит (20-25%) =>
стриктура (10-15%).
6.
Группы риска по ишемии толстого кишечника – пациенты старше 60 лет и наличием:•сердечно-сосудистой патологии;
•артериальной гипертензией;
•хронического нарушения мозгового кровообращения;
•метаболического синдрома.
Наиболее частыми симптомами ишемии толстой кишечника являются:
1. Боль в животе – основной симптом (наблюдается у 100% пациентов):
•появляется через 15-20 мин после еды, после небольшого объема съеденной пищи (синдром «малых
порций»);
•локализуется в левой половине живота, около пупка, в нижних отделах живота;
•провоцируется физическими нагрузками, длительной задержкой стула;
•незначительные (чувство тяжести) в начальных стадиях заболевания; приступообразные, интенсивные,
облегчающиеся приемом нитратов;
•часто сопровождаются ложными позывами на стул;
•часто выделение слизи после болевого приступа.
2. Дисфункция кишечника (встречается у 50% больных) - метеоризм, урчание в животе, чувство быстрой
насыщаемости, неустойчивый стул (диарея, чередующаяся с запорами) или упорные запоры.
3. Кишечные кровотечения. Наблюдаются у 80% больных.
4. Прогрессирующее похудание (часто проявляется в поздней стадии заболевания).
5. Нейровегетативные расстройства - головные боли, головокружения, обмороки, сердцебиения,
повышенное потоотделение, плохая переносимость тепла, зябкость.
7.
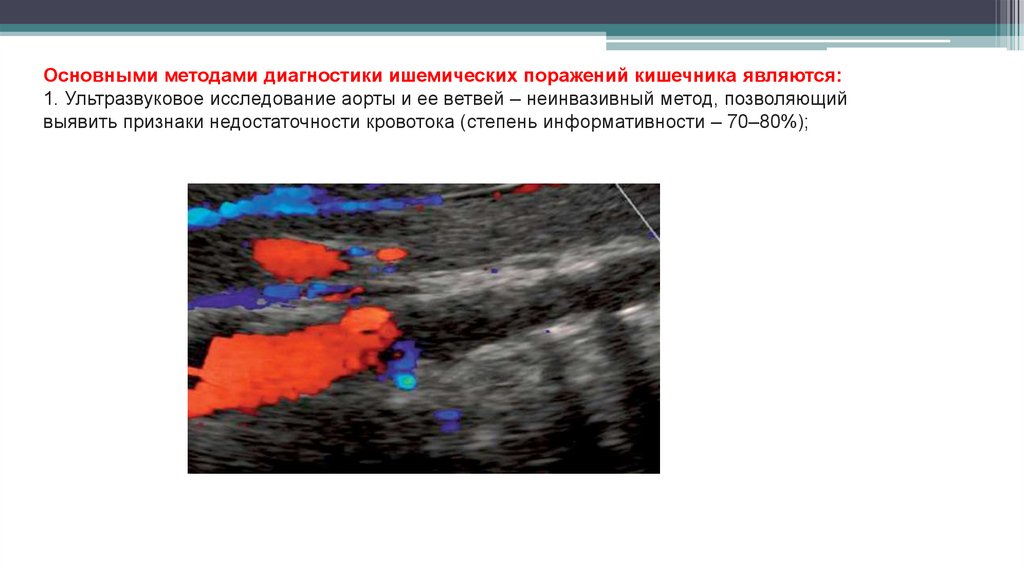
Основными методами диагностики ишемических поражений кишечника являются:1. Ультразвуковое исследование аорты и ее ветвей – неинвазивный метод, позволяющий
выявить признаки недостаточности кровотока (степень информативности – 70–80%);
8.
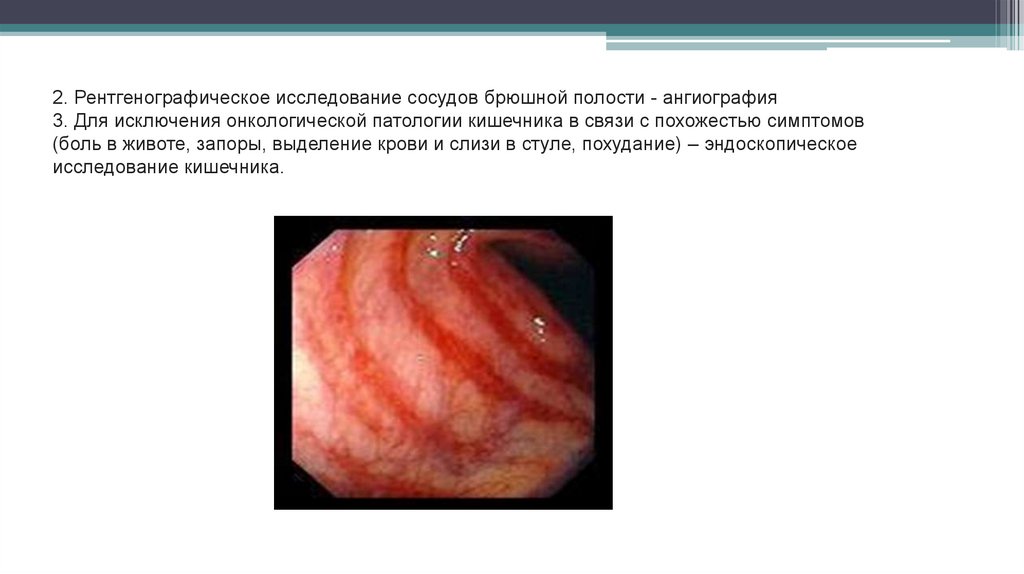
2. Рентгенографическое исследование сосудов брюшной полости - ангиография3. Для исключения онкологической патологии кишечника в связи с похожестью симптомов
(боль в животе, запоры, выделение крови и слизи в стуле, похудание) – эндоскопическое
исследование кишечника.
9.
10.
Меры профилактики•Воду пить желательно до еды. Это же касается любой жидкости. Иначе желудочный сок
будет смываться в нижние отделы кишечника, что может привести к перегрузке аппарата
секреции и к гастриту.
•После еды пить можно не ранее, чем через два с половиной часа. В противном случае
создаётся дополнительная нагрузка на поджелудочную железу и печень.
•С утра можно выпивать стакан теплой воды. В некоторых случаях жидкость рекомендуют
смешать с медом и лимоном.
•Пищу необходимо тщательно пережевывать, а если есть проблемы с зубами, то не
рекомендуется есть твердые продукты.
•Еда должна иметь температуру тела. Также не нужно есть незнакомые продукты в больших
количествах.
•Питание должно быть частым, а порции небольшими. Это снимает нагрузку с органов
пищеварения.
•Сырые овощи, тяжелая мучная или жареная еда противопоказана пожилым людям, так как
может провоцировать различные болезни.
•При возникновении болей в животе, при запоре или поносе необходимо обратиться к врачу,
так как только специалист сможет поставить правильный диагноз и назначить подходящее
лечение с учетом особенностей пациента.
11.
Лечение без операцииишемического колита:
• Восстановление
гемодинамических показателей:
восполнение объема важнее
применения вазопрессоров.
• Антибиотики широкого спектра,
серия клинических исследований с
периодами «отдыха» для толстой
кишки.
• Гепаринизация, если переносима.
• Возможно, интервенционная
радиология.
• Повторные колоноскопии:
мониторинг эффективности
лечения, повторное обследование
толстой кишки в оптимальных
условиях для выявления других
патологических изменений.
Лечение
Операция при ишемическом колите:
Показания:
• Острая ишемия: перитонит, боли,
несоответствующие данным
клинического обследования, признаки
гангрены, рефрактерный к лечению
сепсис, пневмоперитонеум; отсутствие
улучшения, персистирующая потеря
белка в связи с патологическими
изменениями кишки
(продолжительностью > 14 дней).
• Хроническая ишемия:
рецидивирующий сепсис, симптомная
стриктура толстой кишки, любая
стриктура, при которой не исключено
наличие опухоли.
12.
Хирургический подход:1. Острая ишемия:
• Резекция пораженного сегмента => интраоперационная оценка жизнеспособности
толстой кишки: кровотечение из краев слизистой, венозные тромбы, наличие
пальпируемого пульса? - Первичный анастомоз или стома (например, двуствольная). Спорная жизнеспособность: планируемая релапаротомия или более расширенная
резекция.
• Эксплоративная лапаротомия, если область некроза слишком велика и
несопоставима с жизнью.
2. Хроническая ишемия:
• Резекция пораженного сегмента с формированием первичного анастомоза.
13.
Запор у пожилых — это нарушение стула у пациентов 60 лет и старше, прикотором частота дефекаций составляет менее 3-х раз в неделю или
опорожнение кишечника требует дополнительных усилий. Симптом чаще
обусловлен естественными возрастными изменениями кишечной стенки, но
может вызываться и органическими заболеваниями пищеварительного тракта.
Для выяснения причин запора проводят ультразвуковое, рентгенологическое
и эндоскопическое обследование, лабораторные анализы. Для нормализации
состояния пожилым людям назначают растительные отвары, осмотические
слабительные, ректальные суппозитории.
14.
Причины запора у пожилыхФизиологические особенности
Согласно статистическим данным, около 60% людей после 60 лет страдают из-за нарушений дефекации. Запоры значительно ухудшают
качество жизни и способствуют возникновению органических патологий нижних отделов ЖКТ. У подавляющего большинства пожилых
задержка стула обусловлена естественными изменениями нервной регуляции и возрастной дистрофией гладкой мускулатуры
пищеварительного тракта. Основные физиологические причины нарушения нормальной частоты дефекаций:
•Атония кишечника. Для людей пожилого возраста с ослабленным тонусом кишечной стенки характерно отсутствие кала в течение 3
дней и более, не сопровождающееся другими диспепсическими симптомами. Из-за расстройств иннервации пациенты не ощущают
позывов к испражнению. Чтобы опорожнить кишечник, требуются усилия. Часто больные прибегают к различным манипуляциям —
надавливают руками на промежность, разводят ягодицы в стороны, что способствует выделению кала.
•Гиподинамия. Запоры возникают у пожилых людей, которым по медицинским показаниям необходимо придерживаться постельного
режима. Как правило, самостоятельное отхождение кала затруднено или невозможно. На фоне длительной задержки каловых масс
отмечается вздутие живота или боли в левой подвздошной области. Дефекация чаще наступает только после очистительной клизмы,
масляных микроклизм или слабительных препаратов.
•Слабость мышц пресса. Нормальное опорожнение нарушается из-за дистрофических и дегенеративных изменений мускулатуры
брюшной стенки. Позывы ощущаются, но выделение кала затруднительно. В тяжелых случаях больные вынуждены прибегать к
мануальной помощи. При дефекации приходится натуживаться, чрезмерное напряжение может сопровождаться резкой болезненностью в
области заднего прохода.
•Особенности диеты. Пожилые люди испытывают проблемы с опорожнением после приема большого количества сдобной выпечки,
молочных каш, белого хлеба. Обычно кал отсутствует на протяжении 2-3 дней, после чего дефекация происходит самостоятельно с
выделением сухих испражнений в виде комочков. Задержка стула также бывает обусловлена употреблением нескольких чашек крепкого
чая в день, перееданием.
•Расстройства эндокринной системы. У пожилых выделяют особую категорию нарушений — эндокринный запор, связанный с
возрастной гипофункцией щитовидной, паращитовидной и половых желез. Самостоятельное опорожнение наблюдается крайне редко (1-2
раза в неделю), больные жалуются на тяжесть и дискомфорт слева в подвздошной области. При дефекации выделяются твердые комки
кала, которые травмируют слизистую оболочку прямой кишки.
•Стрессовые ситуации. Из-за нарушения скоординированной работы разных структур мозга и вегетативной нервной системы запоры у
пожилых становятся реакцией на сильные эмоциональные потрясения. Многие пациенты жалуются на задержку кала после изменения
привычных условий жизни: переезда, госпитализации в стационар. Эти расстройства кратковременны и хорошо поддаются лечению
немедикаментозными
методами.
15.
ОпухолиЗлокачественные новообразования толстого кишечника являются частой причиной запора у
пожилых, поскольку развиваются преимущественно после 55-60 лет. Пациентов беспокоит
хроническая задержка стула, которая не устраняется даже после применения слабительных
препаратов. Дефекация затруднена, для опорожнения необходимо сильно натуживаться.
Выделение кала сопровождается сильными болями в анальной области, иногда больные
замечают примеси темной крови в каловых массах. Нарастают общие изменения:
ухудшение аппетита, снижение веса.
Кишечная непроходимость
Отсутствие каловых масс с резкими болями в животе и многократной рвотой — характерный
признак острого нарушения кишечной проходимости. Возможно возникновение как
механической формы болезни (при обтурации просвета кишки опухолью, каловым камнем,
при ущемлении грыжи вместе с кишечной петлей или брыжейкой), так и динамической —
кишечного пареза. В норме у пожилых стул может задерживаться на 2-3 дня, поэтому
при хронической кишечной непроходимости пациенты обращают внимание на наличие
проблем с ЖКТ только при отсутствии дефекации в течение 5 и более дней.
16.
Осложнения фармакотерапииЗадержка кала является побочной реакцией на многие лекарственные средства, применяемые для
лечения гипертонической болезни, анемических состояний, эмоциональных и когнитивных расстройств,
других хронических заболеваний у пожилых. Медикаментозные запоры чаще всего развиваются при
злоупотреблении секреторными слабительными и систематическом приёме фармацевтических
препаратов следующих групп:
•Антагонисты кальция: верапамил, финоптин, нифедипин, коринфар.
•β-адреноблокаторы: атенолол, бисопролол, корвитол.
•Холинолитики: атропин, пахикарпин, циклодол.
•Диуретики: фуросемид, гипотиазид.
•Нестероидные противовоспалительные средства: аспирин, ибупрофен, индометацин, напроксен.
•Наркотические анальгетики: морфин, кодеин, их производные.
•Антидепрессанты: ниаламид, транилципромин, пиразидол, бефол.
•Нейролептики фенотиазинового ряда: аминазин, тиоридазин, пипотиазин.
•Барбитураты: барбовал, корвалдин, корвалол, реладорм.
•Противоэпилептические средства: дифенин.
•Противоанемические препараты с железом: сульфат, фумарат, глюконат железа.
•Антациды: гидроокись алюминия, карбонат кальция.
•Противодиарейные
средства:
фталазол,
активированный
уголь,
лоперамид.
17.
Обследование•Ректальный осмотр. Пальцевое исследование прямой кишки производится для изучения структуры
слизистой оболочки, определения увеличенных геморроидальных узлов, трещин и объемных
образований.
По
показаниям
обследование
дополняют
проведением аноскопии или ректороманоскопии для визуализации нижних отделов толстого кишечника.
•Эндоскопия. Колоноскопия назначается всем пожилым людям с жалобами на задержку дефекации для
детального изучения структуры ободочной и сигмовидной кишки, выявления опухолевых
новообразований. При обнаружении подозрительных участков осуществляется биопсия для
дальнейшего гистологического анализа.
•Рентгенологическое исследование. Выполнение рентгеновских снимков после перорального
контрастирования ЖКТ сульфатом бария необходимо для обнаружения органических изменений
кишечной стенки, признаков язвенных дефектов, воспалительных процессов. Отсроченные снимки
делают для определения скорости пассажа химуса по кишечнику.
•Сонография. При помощи УЗИ брюшной полости оцениваются структурно-функциональные
особенности пищеварительного тракта, выявляются патологические изменения, способные
спровоцировать запор. При необходимости производится УЗИ крупных сосудов брюшной полости для
исключения окклюзии мезентериальных артерий.
•Анализы кала. Запоры у пожилых сопровождаются изменением консистенции и состава каловых масс,
что устанавливается с помощью копрограммы. Для изучения микрофлоры толстого кишечника
осуществляют бактериологический анализ. Исключить хронические кровотечения из ЖКТ помогает
реакция
Грегерсена
на
скрытую
кровь.
18.
Терапевтическая тактика при Запорах в значительной степени зависит от их типа и прежде всегопредусматривает лечение заболевания, симптомом к-рого может быть 3.
При алиментарных 3. хорошие результаты достигаются корригирующей диетой. Рекомендуют пищу с
большим содержанием клетчатки и достаточным количеством жидкости (1,5—2 л в сутки), продукты,
способствующие опорожнению кишечника (кислое молоко, фруктовые соки, хлеб из муки грубого помола и
др.). Полезно употребление размоченных в воде чернослива и инжира, настоя из них, пюре из сухофруктов.
При дискинетических 3. с гипермоторикой прежде всего следует назначать бесшлаковую диету с примесью
жиров, постепенно добавляя в пищу клетчатку нежной, а впоследствии более грубой консистенции.
Следует избегать продуктов, способствующих усиленному газообразованию (бобовые, молоко и др.).
При гипокинетических 3. назначают растительные жиры, в частности оливковое масло; пищу нужно
принимать в достаточном объеме.
Несмотря на большую роль диеты в лечении 3., она может не дать никакого результата, если у больного не
выработана привычка освобождать кишечник в определенное время дня. Особенно важно учитывать это
при лечении 3., возникших вследствие подавления позывов на дефекацию. Для восстановления этого
рефлекса рекомендуется выпивать по утрам натощак стакан холодной воды или фруктового сока,
активизирующих перистальтику. Через полчаса после приема пищи больной должен с помощью
определенных приемов (соответствующая поза, массаж живота, ритмичное втягивание заднего прохода,
надавливание на область между копчиком и задним проходом) попытаться вызвать дефекацию. При
повторной попытке целесообразно введение в задний проход глицериновой свечи. Очень важно, чтобы
врач с психотерапевтической целью подчеркнул абсолютную эффективность этого метода во всех случаях
подобного рода 3. Необходимыми при лечении 3. являются мероприятия, регулирующие режим труда и
отдыха больных, способствующие налаживанию нормального стула.
19.
Медикаментозная терапия при 3. должна проводиться с большойосторожностью, кратковременными курсами, под строгим врачебным
контролем.
Показанием к применению слабительных средств служат острые 3. В течение
короткого времени целесообразно использовать спазмолитические препараты. При
нарушении состава и свойств кишечной микрофлоры показаны препараты из
живых культур молочнокислых бактерий в сухом виде от 50 до 150 мг в сутки (или в
виде простокваши от 250 мл до 1 л в сутки) в течение 4 нед. В некоторых случаях
целесообразно назначение бактериальных препаратов — колибактерина,
бификола. Послабляющим и ветрогонным действием обладают мхи, морские
водоросли, лечебные травы (александрийский лист, кора крушины, плоды жостера,
семена укропа, цветы ромашки, листья мяты, корень валерианы, цветы
бессмертника), которые назначают в виде различных сборов. Иногда эффективны
масла (вазелиновое, оливковое), препараты кафиол, агарол и др.
При лечении проктогенных 3. используют средства для ректального применения —
свечи, микроклизмы. При 3. показаны минеральные воды (Джермук, Ессентуки,
Баталинская и др.) внутрь в холодном или подогретом виде, ректальные способы
введения их.















 medicine
medicine








