Similar presentations:
Невынашивание и перенашивание беременности
1.
Невынашивание иперенашивание
беременности
Презентацию подготовили студентки 4 курса 12 группы
Ансокова Ф.Ф.
Дьяченко В.Н.
2.
Невынашиваниебеременности
—
самопроизвольное прерывание
беременности на сроке до 37
нед. Прерывание беременности
до 22-й недели называют
абортом/выкидышем
(самопроизвольный,
искусственный, криминальный,
септический); в 22— 36,6 нед
— преждевременными родами
(спонтанные, индуцированные).
Привычное невынашивание —
прерывание
двух
беременностей и более до 37-й
недели.
3.
Основные причины:► инфекции, возбудителями которых могут быть персистирующие вирусы (Коксаки А, В,
вирус простого герпеса I, II, цитомегаловирус), условнопатогенные (микоплазма, хламидии,
уреаплазма, стрептококки группы В), патогенные (трихомонады, гонококки) микроорганизмы
или различные бактериальные или вирусные ассоциации; влияние инфекционного агента
заключается в развитии не только внутриутробной инфекции, но и хронического эндометрита
с поражением рецепторов матки;
► эндокринные нарушения: различные формы гиперандрогении (яичниковая,
надпочечниковая), гиперпролактинемия, недостаточность лютеиновой фазы, дисфункция
щитовидной железы;
► аутоиммунные и аллоиммунные нарушения: АФС; наличие антител к ХГЧ,
тиреоглобулину, тиреопероксидазе щитовидной железы; аномальная активность
естественных киллеров; повышение соотношения Т-хелпера-1 и Т-хелпера-2;
иммунологическая совместимость супругов по системе HLA;
► врожденные дефекты гемостаза: дефицит антитромбина III, протеина С, протеина S,
мутация фактора V, мутация гена протромбина G20210A, гипергомоцистеинемия;
► генетические факторы — аномалии кариотипа: трисомии, моносомии 45Х, триплоидии,
тетраплоидии, транслокации, мозаицизм;
► маточная патология: пороки развития матки (седловидная, двурогая), внутриматочные
синехии и перегородки, полипы эндометрия, множественная миома матки; рубцы на матке
после миомэктомии, КС, особенно с расположением плаценты в области
послеоперационного рубца; истмико-цервикальная недостаточность (ИЦН);
► вредные привычки (курение, наркотики);
► воздействие неблагоприятных производственных факторов (таких как химические агенты,
нахождение в помещении с высокой температурой или вибрацией).
4.
САМОПРОИЗВОЛЬНЫЙ АБОРТ(ВЫКИДЫШ)
Самопроизвольный аборт (выкидыш) происходит в 15—20%
случаев всех желанных беременностей. В зависимости от срока
гестации различают ранний аборт (до 13-й недели) и поздний (с
13-й по 22-ю неделю). Самопроизвольные выкидыши в I
триместре могут быть проявлением естественного отбора: при
цитогенетическом
исследовании
абортного
материала
хромосомные аномалии выявляются у 50—80% эмбрионов.
Самопроизвольное прерывание беременности начинается либо
с сокращения матки, отслойки плодного яйца, гибели
эмбриона, либо с первоначальной гибели эмбриона и
последующей экспульсии плодного яйца.
Иногда эти два механизма действуют одновременно.
В зависимости от стадии прерывания беременности выделяют
угрожающий, начавшийся, аборт в ходу, полный, неполный
аборты.
5.
Угрожающий аборт — повышение сократительной активности матки,плодное яйцо сохраняет связь со стенкой матки. Клинически угрожающий
аборт проявляется ощущением тяжести или тянущими болями внизу живота
и в области крестца. Кровяные выделения отсутствуют. При влагалищном
исследовании шейкаматки сохранена илиукорочена, наружный зев может
пропускать кончик пальца, внутренний зев закрыт, тонус матки повышен.
Величина матки соответствует сроку беременности.
Начавшийся аборт — отслойка плодного яйца от стенки матки. Появляются
кровяные выделения при маточных сокращениях, схваткообразные болевые
ощущения в нижних отделах живота, поясничной области. Причиной
кровяных выделений является краевая отслойка хориона (плаценты). При
центральной отслойке возможно образование ретрохориальной или
межоболочечной гематомы.
При влагалищном исследовании определяют укороченную шейку матки, ее
наружный зев слегка приоткрыт, величина матки соответствует сроку
беременности. Диагностика угрожающего и начавшегося аборта включает
УЗИ и определение уровня (3-ХГЧ в динамике.
6.
Аборт в ходу — плодное яйцо полностью отслаивается отстенки матки и опускается в ее нижние отделы, в том числе
в цервикальный канал.
Пациентка предъявляет жалобы на схваткообразные боли
внизу живота и обильное кровотечение из влагалища. Аборт
в ходу может завершиться неполным или полным абортом.
При неполном аборте после изгнания плодного яйца в
полости матки находятся его остатки, обычно плодные
оболочки и части хориона/плаценты, определяемые при
УЗИ. Тест на беременность ((3-ХГ) может быть
положительным.
При двуручном исследовании определяется раскрытие
шейки матки, цервикальный канал свободно пропускает
палец. В шейке матки может обнаруживаться мягковатая
ткань — остатки плодного яйца, нижний полюс которого
может выступать во влагалище. Размеры матки меньше, чем
таковые для предполагаемого срока беременности.
Кровяные выделения имеют различную интенсивность
вплоть до обильных.
7.
Полный аборт — полноеизгнание плодного яйца из матки,
которое чаще происходит в конце
I триместра беременности. При
влагалищном
исследовании
шейка сформирована, матка либо
нормальных
размеров,
либо
несколько увеличена. Выделения
кровяные. При УЗИ полость
матки щелевидная, Р-ХГ в крови
не определяется. Лечение при
аборте в ходу и неполном аборте
заключается в инструментальном
удалении
маточного
содержимого, более щадящим
методом
является
вакуумаспирация
8.
Криминальныйаборт.
Криминальным считается аборт,
произведенный
либо
вне
больничного учреждения, либо в
больнице,
но
лицом,
не
имеющим врачебного диплома.
Криминальные аборты чаще
выполняются
на
сроке
беременности более 12—13 нед,
когда, согласно нормативным
документам,
прерывание
беременности
по
желанию
пациентки запрещено. В целях
прерывания беременности в
цервикальный
канал/матку
вводят инородные тела или
химические растворы. Подобные
аборты чрезвычайно опасны для
жизни
женщины
из-за
инфицирования и возможного
кровотечения.
9.
Септический аборт. При любомаборте, особенно при криминальном,
возможно
инфицирование
содержимого матки. Септический
аборт, наряду с воспалением матки,
может сочетаться с воспалением ее
придатков (аднекситом), параметрия
(параметритом) и генерализованным
воспалением (сепсисом). Клиническая
картина
септического
аборта
выражается
в
повышении
температуры тела, ознобе. При
гинекологическом
осмотре
цервикальный
канал
пропускает
кончик пальца, матка несколько
увеличена, мягковата, болезненна.
Выделения гнойные. Септический
аборт
является
показанием
к
аспирации
содержимого
матки.
Лечение осуществляется так же, как
при сепсисе любого генеза
10.
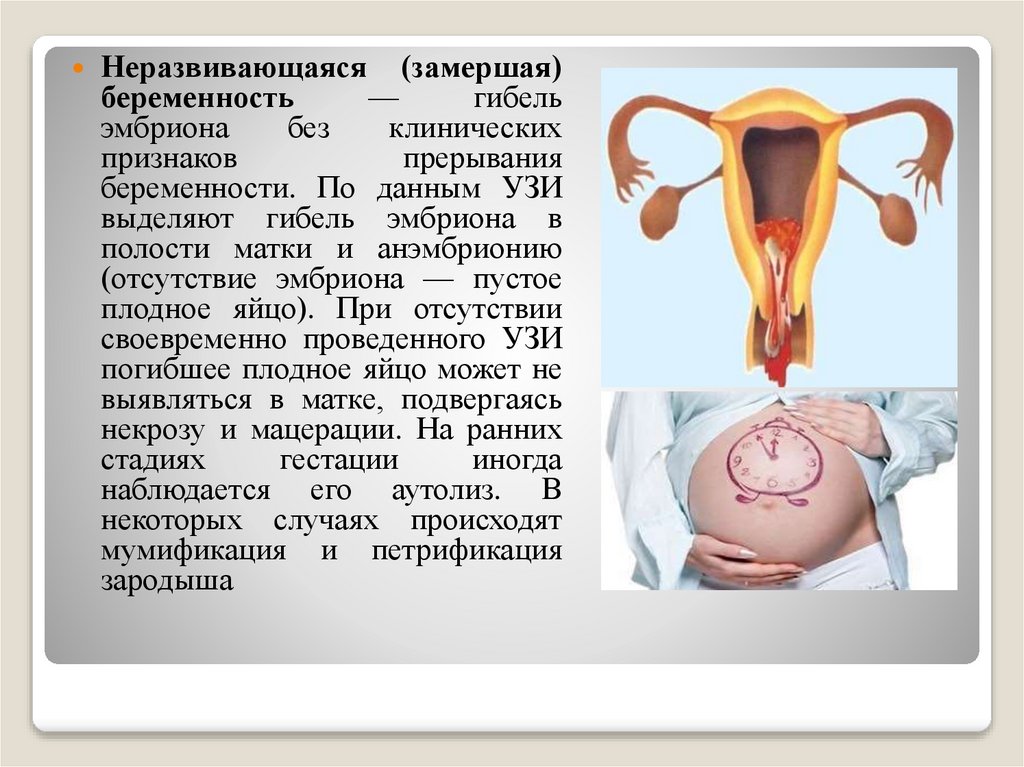
Неразвивающаяся(замершая)
беременность
—
гибель
эмбриона
без
клинических
признаков
прерывания
беременности. По данным УЗИ
выделяют гибель эмбриона в
полости матки и анэмбрионию
(отсутствие эмбриона — пустое
плодное яйцо). При отсутствии
своевременно проведенного УЗИ
погибшее плодное яйцо может не
выявляться в матке, подвергаясь
некрозу и мацерации. На ранних
стадиях
гестации
иногда
наблюдается его аутолиз. В
некоторых случаях происходят
мумификация и петрификация
зародыша
11.
ПРИВЫЧНОЕ НЕВЫНАШИВАНИЕПривычное невынашивание (недонашивание)
— два прерывания беременности и более на сроке
до 37 нед.
12.
Проводятся следующие исследования и мероприятия:► определение бактериологического и вирусологического статуса
(посев на микрофлору отделяемогоиз влагалища, цервикального
канала, полости матки);
► определение содержания основных гормонов, ответственных за
репродукцию (прогестерона, эстрадиола, ФСГ, ЛГ, пролактина,
андрогенов, антимюллерова гормона);
выявление
антиспермальных
антител,
волчаночного
антикоагулянта, антител к фосфолипидам, кардиолипинам, Р-2
гликопротеину 1; HLAтипирование супружеской пары;
► исследование системы гемостаза с определением его врожденных
дефектов;
► изучение семейного анамнеза (невынашивание у родителей,
наследственные заболевания, врожденные аномалии, рождение детей
с задержкой умственного развития), кариотипа супругов, данных
цитогенетического анализа абортусов, генетическая консультация;
► в целях исключения маточной патологии (синехии, полипы
эндометрия, ИЦН) осуществляют УЗИ, гистероскопию, по
показаниям (подозрение на седловидную матку, удвоение матки и т.д.)
— лапароскопию; для диагностики хронического эндометрита
проводят УЗИ, гистероскопию, пайпель-биопсию эндометрия.
13.
ПРЕЖДЕВРЕМЕННЫЕ РОДЫПреждевременными считаются роды, произошедшие на сроке от
22 до 36,6 нед (154—258 дней) беременности, считая от первого дня
последней менструации.
Частота ПР составляет 5—18% всех родов, не имея тенденции к
снижению. Дети, рожденные в результате ПР, называются
недоношенными.
В мире ежегодно рождаются 15 млн недоношенных детей. В
структуре перинатальной смертности недоношенные дети составляют
70—75%. Самая высокая перинатальная смертность отмечается в
22—24 нед — до 80%.
Основные причины гибели недоношенных детей: внутричерепные
кровоизлияния III—IV степени, внутриутробная инфекция, сердечнолегочная недостаточность, некротический энтероколит. Дети,
родившиеся с экстремально низкой массой тела, составляют группу
риска таких осложнений, как детский церебральный паралич,
ретинопатия, бронхолегочная дисплазия, что обусловливает их
инвалидизацию.
14.
Классификация.В зависимости от
срока гестации, согласно классификации
ВОЗ, выделяют:
► экстремально ранние ПР (от 22 до 27 нед 6 дней);
► очень ранние ПР (от 28 до 31 нед 6 дней); ► ранние ПР (от
32 до 33 нед 6 дней);
► поздние ПР (от 34 до 36 нед 6 дней). На долю ПР с 22-й до
28-й недели приходится 5—7% всех ПР.
Недоношенных
новорожденных
классифицируют
в
зависимости от массы тела при рождении:
► дети с экстремально низкой массой — от 500 до 1000 г; ► с
очень низкой — от 1000 до 1500 г;
► с низкой — от 1500 до 2000 г. По механизму наступления П
Р делятся на:
► индуцированные (30—40%), вызванные искусственно по
медицинским показаниям со стороны матери или плода;
► спонтанные (60—70%), которые начинаются либо с родовой
деятельности (60—70%), либо с ПИОВ (30-40%
15.
Этиология и патогенез.К факторамриска П Р относятся:
► нарушение полового здоровья девочек и подростков;
► ранние половые связи;
► низкое социально-экономическое положение женщины;
► наркомания и курение, стрессы;
► наследственность;
► возраст моложе 18 или старше 35 лет;
► осложнения предшествующей беременности: ПН, преэклампсия,
ЗРП;
► невынашивание (ПР) в анамнезе;
► экстрагенитальные заболевания: артериальная гипертензия,
гипертиреоз, заболевания сердца, анемия, тромбофилии;
► вирусная инфекция, инфекции мочеполовой системы до и во время
беременности,
наличие
условно-патогенной
и
патогенной
микрофлоры в половых путях;
► пороки развития матки;
► хирургические операции во время беременности, особенно на
органах брюшной полости, или травмы;
► перерастяжение матки: многоводие, многоплодие, макросомия
при сахарном диабете;
16.
Клиническая картина.► угрожающие роды;
► начавшиеся роды.
Дифференцировать переход одной стадии в другую сложно. Следует ориентироваться
на выраженность сократительной деятельности матки, динамику укорочения и
раскрытия шейки матки.
Угрожающие ПР проявляются болями в нижней части живота, поясничной области.
Пальпаторно определяется повышенный тонус матки, который можно регистрировать
при токографии. При влагалищном исследовании определяется укорочение шейки
матки, возможно открытие наружного зева. Начавшиеся ПР проявляются регулярными
схватками. При влагалищном исследовании шейка матки укорочена или сглажена
(открытие до 2—3 см). Возможно ПИОВ.
ПР могут сопровождаться:
► внутриутробным инфицированием, хориоамнионитом (при длительном безводном
промежутке);
► аномалиями родовой деятельности (слабая или чрезмерно сильная родовая
деятельность);
► монотонностью частоты и интенсивности схваток;
► повышенной скоростью раскрытия шейки матки как в латентной, так и в активной
фазе родов.
17.
ВЕДЕНИЕ БЕРЕМЕННОСТИ ИПРЕЖДЕВРЕМЕННЫХ РОДОВ ПРИ
ПРЕЖДЕВРЕМЕННОМ ИЗЛИТИИ
ОКОЛОПЛОДНЫХ ВОД
Преждевременный
разрыв
плодных
оболочек
в
30—40%
случаев
предшествует
ПР.
Смертность
и
заболеваемость
детей
при
преждевременных родах, осложнившихся
ПИОВ, в 3—4 раза выше, что
обусловлено
внутриутробным
инфицированием.
При
наличии
внутриутробного
инфицирования
возрастает риск развития некротического
энтероколита,
внутрижелудочковых
кровоизлияний,
перивентрикулярной
лейкомаляции
и
впоследствии
—
детского церебрального паралича
18.
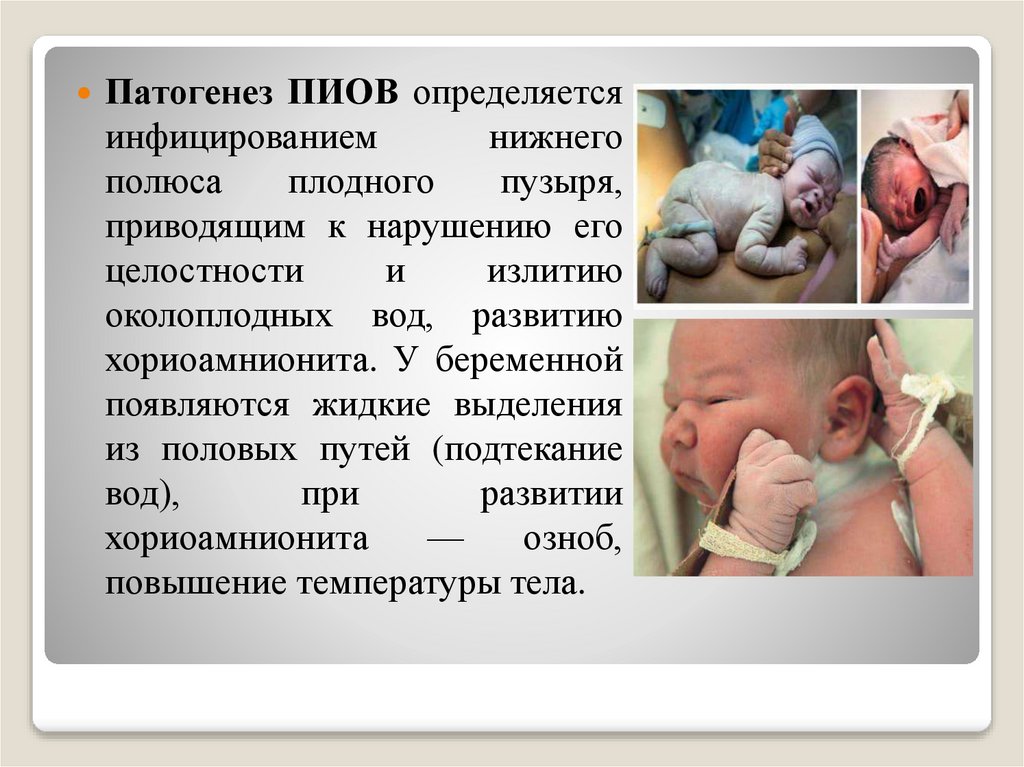
Патогенез ПИОВ определяетсяинфицированием
нижнего
полюса
плодного
пузыря,
приводящим к нарушению его
целостности
и
излитию
околоплодных вод, развитию
хориоамнионита. У беременной
появляются жидкие выделения
из половых путей (подтекание
вод),
при
развитии
хориоамнионита
—
озноб,
повышение температуры тела.












 medicine
medicine