Similar presentations:
Невынашивание беременности
1. НЕВЫНАШИВАНИЕ БЕРЕМЕННОСТИ
2.
Невынашивание беременности (преждевременнаяпотеря беременности) - это самопроизвольное
прерывание ее от начала до 37 недель
Невынашивание беременности (преждевременная потеря
беременности) принадлежит к числу довольно частых
видов акушерской патологии, частота этой патологии в
разных странах колеблется в пределах от 10 до 20-25% к
общему числу беременностей и не имеет тенденции к
снижению…
ПНБ 1-5%
ПР-7-12%, в РБ – 3,9-4%
3. Ежегодно умирает > 1 миллиона недоношенных детей
Ежегодно умирает > 1 миллионанедоношенных детей
Число преждевременных родов
ВОЗ, 2009
4. Недоношенность: факты
7,5% родов (преждевременных) являютсяпричиной 69-83% перинатальных смертей
У выживших в 10 раз повышена вероятность
заболеваний/инвалидности
Вероятность двукратной госпитализации в
течение первого года жизни составляет 95%
5. Перинатальная смертность (в зависимости от сроков гестации и веса плода)
6.
Актуальность проблемы• Большая частота – до 20% от числа
зарегистрированных желанных беременностей
• Угроза прерывания беременности – самое частое
осложнение беременности и наиболее частое
показание к госпитализации (экономические затраты)
• Привычное невынашивание ведет к бездетности в
семье (медицинская и социальная проблема)
• Эффективное преодоление невынашивания – резерв
повышения рождаемости
7. Частота невынашивания беременности
Частота невынашивания беременностиколеблется по триместрам
беременности:
В I триместре она может достигать 50-80%
Во II триместре – 20%
В III триместре – 30%
8. Классификация невынашивания
Невынашивание беременности- прерывание беременности в сроках от момента
зачатия до 37 недель (259 дней)
Самопроизвольный выкидыш
- прерывание беременности с момента зачатия до 22
недель (153 дней)
Неразвивающаяся беременность
- гибель эмбриона либо плода до срока 21 недели
- разновидность - анэмбриония
9. Классификация невынашивания
Преждевременные роды- роды, наступившие при сроке беременности от 22 до
37 недель беременности
Привычное невынашивание
- прерывание двух и более беременностей
Синдром потери плода
-один или более самопроизвольных выкидышей в анамнезе
- неразвивающаяся беременность в сроке 10 и более недель
-мертворождение, неонатальная смерть
-3 и более самопроизвольных аборта до 8 недель
10.
ПРЕДМЕТ ОБСУЖДЕНИЯдо 12
нед.
12
16
Невынашивание
или выкидыш
(до 21 нед.+ 6 дней)
22
24
28
32
36
42
Недонашивание или
преждевременные роды (ПР)
(с 22 до 36 нед.+6 дней)
Преждевременными родами считаются роды в 22 – 36/6 недель беременности, когда рождается
ребенок с массой тела от 500 до 2500 г, длиной от 25 до 45 см, с признаками незрелости
(Хельсинская конвенция)
11. Спонтанный аборт
Всемирная Организация Здравоохранения(ВОЗ) определяет спонтанный аборт как
«изгнание или удаление плода весом в 500 г
или менее, что приблизительно равно сроку
беременности до 20-22 недель, или любого
другого специфического продукта
беременности (например, пузырного заноса)
вне зависимости от его веса и срока
беременности и наличия или отсутствия
признаков жизни» (FIGO, 1977)
12. Привычный аборт
Привычный аборт (привычный выкидыш,повторный спонтанный аборт,
рецидивирующий спонтанный аборт, RSA)
определяется как последствие двух (трех)
или более беременностей, заканчивающихся
выкидышем; если серии этих эпизодов
предшествовала нормальная успешная
беременность, то оно определяется как
«вторичный привычный выкидыш»; если нет,
то используется термин «первичный
привычный выкидыш»
13. КЛАССИФИКАЦИЯ ИСХОДОВ БЕРЕМЕННОСТИ ПРИ НЕВЫНАШИВАНИИ
Самопроизвольные аборты(спонтанные выкидыши)
Позднего срока
(до 22 недель)
Раннего срока
(до 12 недель)
Преждевременные роды
(ПР)
Очень ранние ПР
(22-27 недель)
Ранние ПР
(28-33 недели)
Собственно ПР
(34-37 недель)
14. СТЕПЕНИ ВЫРАЖЕННОСТИ НЕДОНОШЕННОСТИ НОВОРОЖДЕННЫХ (по весу)
Степень недоношенностиНедоношенные с
экстремальной массой
Недоношенные с
низкой массой
(500-1000 грамм)
(1000-1500 грамм)
Просто недоношенные
(более 1500 грамм)
NB! Ребенок с массой менее 2500 г, но рожденный после
37 недель гестации, считается гипотрофичным, но
доношенным!
15.
ЭТИОЛОГИЯ НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИ ИПРЕЖДЕВРЕМЕННЫХ РОДОВ (доказанные факторы)
Материнские факторы
Отягощенный
акушерскогинекологический
анамнез
Экстрагенитальная
патология
Осложнения текущей
беременности
Социальноэкономические
факторы
16.
ЭТИОЛОГИЯ НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИ ИПРЕЖДЕВРЕМЕННЫХ РОДОВ (доказанные факторы)
Отягощенный акушерскогинекологический
анамнез
Аборты, выкидыши
Преждевременные роды
Генитальный инфантилизм
Нарушения менструальной
функции
Эндометриты, цервициты
Эндометриоз, миома
Осложнения текущей
беременности
Предлежание плаценты
Преждевременная
отслойка плаценты
Истмико-цервикальная
недостаточность
Преэклампсия
Антифосфолипидный
синдром
17.
ЭТИОЛОГИЯ НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИИ ПРЕЖДЕВРЕМЕННЫХ РОДОВ (доказанные
факторы)
Экстрагенитальная
патология
Социальноэкономические факторы
Инфекционные болезни во
время беременности
Стрессовые ситуации
Эндокринные болезни
Плохие материальнобытовые условия
Тяжелые соматические
болезни
Возраст матери более 30 и
менее 16 лет
Большие физические
нагрузки
Привычные интоксикации
(алкоголь, курение, наркотики)
18.
ЭТИОЛОГИЯ НЕВЫНАШИВАНИЯ БЕРЕМЕННОСТИИ ПРЕЖДЕВРЕМЕННЫХ РОДОВ
ПЛОДОВЫЕ ФАКТОРЫ
Генетические
(хромосомные) нарушения
Внутриутробное
инфицирование
Резус-конфликт
Многоводие
Многоплодие
Неправильное предлежание
19. Основные причины невынашивания беременности
Пороки развитияматки 12%
Аномалия кровоснабжения
матки от 3 до 15%.
Иммунологические
факторы (50%)
Другие факторы (10%)
Истимико-цервикальная
недостаточность 10-17%
Невынашивание
беременности
Инфекционные
факторы (15%)
Эндокринные факторы
(20%)
Генные и
хромосомные нарушения 5%
20. распределение рисков выкидыша
РАСПРЕДЕЛЕНИЕ РИСКОВ ВЫКИДЫША21. НА ЧТО МЫ РЕАЛЬНО МОЖЕМ ВЛИЯТЬ???
22. Возможности контроля рисков…
Социально-биологические факторы: низкоесоциально-экономическое положение (низкий
доход, низкий уровень образования,
недостаточное питание); работа, связанная с
физическим напряжением; психо-социальные
стрессы
23. Возможности контроля рисков…
Данные акушерско-гинекологическогоанамнеза: возраст первородящей матери
менее 16 и более 30 лет; преждевременные
роды в анамнезе; отягощенный акушерский
анамнез
Разъяснительная работа
Сан-просвет работа
Борьба с абортами
24. Возможности контроля рисков…
Наличие экстрагенитальной патологии:сахарный диабет, артериальная гипертензия,
заболевания сердечно-сосудистой системы,
бронхиальная астма, заболевания почек
(пиелонефрит), привычные интоксикации (приём
алкоголя, курение), наркомания
Ремиссия
Медикаментозная ремиссия
Санация очагов инфекции
Здоровый образ жизни
25. Возможности контроля рисков…
Осложнения беременности: многоплодие,многоводие, тазовое предлежание плода, предлежание
плаценты (преждевременные роды возникают в 5 раз
чаще), отслойка плаценты (преждевременные роды
возникают в 4 раза чаще), внутриматочная инфекция,
внутриутробное инфицирование плода, гипертензии
беременных
Обеспечение процесса имплантацииплацентации
Нормализация влагалищного биоценоза
Решение проблемы укорочения шейки
матки
26.
Возможность №1: обеспечение процессовимплантации-плацентации
27. Основа формирования системы мать-плацента-плод
Отторжение……или Защита?
ОСНОВА ФОРМИРОВАНИЯ СИСТЕМЫ МАТЬ-ПЛАЦЕНТА-ПЛОД
28.
Имплантационный потенциал эндометрияОснова формирования системы мать-плацента-плод
Имплантация эмбриона
нормальный уровень
рецепторов к Э и П
7-й день
Отторжение…
синхронизация фазовых
изменений эндометрия,
соответствующая
колебаниям
стероидных гормонов
яичников
достаточный биохимический
энергетический уровень
Не нарушенный
локальный иммунитет
нормальное
кровоснабжение
…или Защита?
29. Первичная плацентарная недостаточность
прогестеронаАФС:АФА- адгезивныехарактеристики
Дефицит
снижение децидуализации
эндометрия,
плацентарного
амикроглобулина (ПАМГ)
Хромосомные
аберрации
(триплоидии)
Врожденные или
приобретенные
аномалии
развития матки.
предимплантационной морулы, протромботические
механизмы и десинхронизируют процессы
фибринолиза и фибринообразования, ингибируют
межклеточное слияние клеток трофобласта,
продукцию ХГЧ.
I волна
инвазии
трофо
бласта
Инфекция
протео
литических
свойств
трофобласта,
про
дукции регуляторных и
провоспалительных
цитокинов локального
тромбообразования
-
Неполная инвазия трофобласта в эндометрий уменьшение числа и
объема гестационных изменений в спиральных артериях эндометрия
Снижение маточно-плацентарно-эмбрионального кровообращения
формирование первичной плацентарной недостаточности + высокий
риск развития преэклампсии. В критических случаях – спонтанные
выкидыши и замершая беременность в течение I триместра.
30. Первичная плацентарная недостаточность
прогестерона,АФС:АФА- протромботические
механизмы,
Дефицит
андрогенов повышение
базального тонуса миометрия спазм радиальных и аркуатных артерий
миометрия
Нарушение
процессов I волны
инвазии
трофобласта
Врожденные или
приобретенные
аномалии
развития матки.
десинхронизируют
процессы
фибринолиза
и
фибринообразования,
ингибируют
межклеточное
слияние
клеток
трофобласта,
повышение
тромбообразования за счет предоставления матриц
для реакций свертывания
II волна
инвазии
трофо
бласта
Инфекция - протео
литических
свойств
трофобласта, про
дукции регуляторных и
провоспалительных
цитокинов локально
го тромбообразования
Неполная миграция трофобласта в миометрий уменьшение числа и
объема гестационных изменений в спиральных и радиальных артериях
миометрия
Нет физиологического прироста объема и скорости маточноплацентарно-плодового кровообращения гипоплазия плаценты
СЗВРП + высокий риск развития преэклампсии
31.
Пренатальная профилактика осложненийгестации
Именно в первом триместре должны быть получены ответы на вопросы
• о жизнеспособности и здоровье плода
• благоприятном течении беременности
трофобласт
эндометрий
32. Пренатальная диагностика
Пренатальный скринингБиопсия ворсин хориона
Амниоцентез
Материнские сывороточные маркеры
Плодовая внеклеточная ДНК
в материнской крови
Визуализация плода
Высокоразрешающая эхография
МРТ плода
Фетоскопия/микрофетоскопия
Большинство
генетических
аномалий будут
диагностированы
до родов
Молекулярная диагностика
Проект генома человека
Терапия плода ?
Пренатальная терапия ожидаемого постнатально заболевания
Т.Н.Захаренкова, «Инновации в решении проблемы невынашивания беременности», доклад,
25.01.2019 г.
33. Пренатальная диагностика
Основание для проведенияпренатального скрининга
конец I триместра беременности
представляет собой идеальное
диагностическое «окно» для оценки
риска развития поздних акушерских
осложнений в рамках существующей
программы скрининга
обсуждаемые осложнения обусловлены
множеством этиологических факторов,
характеризуются длительным
доклиническим периодом, оказывают
неблагоприятное влияние на плод,
имеют поздние клинические проявления
эффективный результат профилактики
поздних осложнений гестации может
быть достигнут только при ее назначении
с конца I триместра в группе беременных
женщин высокого риска
34. Биохимический скрининг
В стандарт обследования беременных в отношениихромосомной патологии плода входит определение двух
сывороточных маркеров, показавших наибольшую
диагностическую эффективность: РАРР-А (ассоциированного
с беременностью протеина А) и свободной бетасубъединицы ХГ (гликопротеин с гонадотропной
активностью) в 11-13,6 недель беременности
и параллельно проводится скрининговое УЗ-исследование с
последующим компьютерным расчетом уровней риска
35. Ультразвуковой скрининг
С целью прогнозирования развития ПР комбинированныйпренатальный скрининг расширен трансвагинальным УЗИ шейки
матки
Длину шейки матки в I триместре беременности оценивают как
отрезок, соответствующей длине просвета цервикального канала
между наружным и внутренним зевом (ограничен слизистой
эндоцервикса)
При этом в измерение не включается истмический отдел матки,
поскольку последний представлен частью нижнего маточного
сегмента между внутренним зевом (границей железистой зоны) и
плодным мешком
Под шеечно-истмическим комплексом понимают сумму длины
шейки матки и истмического отдела матки
36. Ультразвуковой скрининг
Рисунок – Измерение длины шейки матки (отрезок 0-2) иистмического отдела матки (отрезок 2-3) при трансвагинальном УЗИ
в I триместре беременности
А – cканограмма шейки матки при беременности 12+0 недель
Б – cканограмма шейки матки при беременности 12+1 недель,
центральном предлежании хориона
37. Ультразвуковой скрининг
Рисунок – Измерение длины шейки матки (отрезок 0-2) и истмического отдела матки(отрезок 2-3) при трансвагинальном УЗИ в I триместре беременности
Расширение диагностических возможностей комбинированного
пренатального скрининга I триместра беременности стандартизацией
УЗИ-измерения только длины шейки матки показывает, что группу
высокого риска по преждевременным родам составляют пациенты
без отягощенного акушерского анамнеза с наличием трех клинически
значимых факторов: истинная длина шейки матки в I триместре ≤
39,4 мм, возраст ≥ 30 лет, рост ≤ 1,64 м
38.
Эпидемиология спонтанных абортов• Частота СА - составляет в среднем 15% от числа
клинически диагностированных беременностей
• При учете беременностей по определению ХГЧ – частота
СА возрастает до 30%, при этом 70% из них прерывается
на стадии «биохимической беременности», когда она не
может быть распознана клинически
• Часть беременностей прерывается еще раньше – до
имплантации (на стадии зиготы, морулы, «свободной»
бластоцисты), когда ХГЧ не попадает в кровь
С учетом прерывания в очень ранние сроки - на
стадии «добиохимической» и «биохимической»
беременности – прерывается каждая вторая
беременность
39.
ЧАСТОТА СПОНТАННОГО ВЫКИДЫША В ПОПУЛЯЦИИСамопроизвольные
выкидыши происходят
столь часто, что можно
считать их частью
нормального процесса
репродукции
Риск самопроизвольного
прерывания беременности
уменьшается с увеличением
срока гестации
50%
1535%
2%
Преклинические потери
(подтвержденные только
биохимически)
Ранний спонтанный
выкидыш
Поздний спонтанный
выкидыш
40.
ПРОБЛЕМА !????Самопроизвольные аборты – «вечная проблема»,
постоянно изучается и обсуждается, вместе с тем не
все вопросы на сегодняшний день решены:
• дискутируются вопросы тактики: о необходимости
госпитализации при угрозе выкидыша в ранние
сроки, о целесообразности проведения
«сохраняющей» терапии и ее компонентах, о
показаниях для назначения препаратов
прогестерона
• до настоящего времени большинство женщин после
СА , даже повторных неудач, остаются без внимания
(не проводится обследование и реабилитация
репродуктивной функции)
41. Классификация абортов МКБ-10
LOGOМКБ-10
О03 Самопроизвольный
аборт
О02.1 Несостоявшийся
выкидыш
О20.0 Угрожающий аборт
N96 Привычный выкидыш
О26.2 Медицинская
помощь женщине с ПНБ
Угроза прерывания
беременности – это
кровотечение в
течение первых 20
недель беременности
при закрытой шейке
матки
Возникает при 20%
всех беременностей
Медицинский предметный указатель (MeSH, Medical Subject Headings 2012) Национальной
медицинской библиотеки США
42. Невынашивание беременности
• Невынашивание беременности можетбыть спорадическим (одноразовым) и
привычным (2-3 и более
самопроизвольных выкидышей,
следующих один за другим)
43. Спорадические аборты
• Спорадический аборт – «случайный аборт»,действие повреждающих факторов носит
преходящий (временный) характер
• Большинство самопроизвольных абортов это спорадические аборты (90-95%)
• Каждая вторая женщина имела в жизни
спорадический аборт ( если потеря беременности
произошла на доклинической стадии – женщина и
не догадывается о том, что была «небольшая»
беременность и эта беременность потеряна)
44. Факторы риска (возможные причины) спорадических абортов
• Острые инфекции• Курение (более 10 сигарет в день), употребление
алкоголя, наркотиков, психотропных препаратов
• Употребление кофеина (более 100 мг/сутки,
4 чашки)
• Облучение (рентгеновские исследования)
• Прием некоторых лекарств (прием НПВС в
период, предшествующий зачатию, в 1,5 раза
повышает риск СА)
45.
• Гипертермия• Дефицит фолиевой кислоты (риск ВПР,
невынашивания)
• Травма, включая инвазивные методики
пренатальной диагностики (биопсия хориона,
амниоцентез)
• Стресс
• Кратковременная дисфункция яичников
(случайный «неудачный» яичниковый цикл с
недостаточностью желтого тела)
46.
47.
ПРИЧИНЫ, КОТОРЫЕ НЕ ПРЕДУПРЕДИМЫСпонтанный
выкидыш
70%
ХРОМОСОМНЫЕ АНОМАЛИИ
(наследственные или
приобретенные).
Инструмент
естественного генетического отбора
ПРОФИЛАКТИКА НЕ ИЗВЕСТНА
48.
ПРИЧИНЫ, КОТОРЫЕ МОЖНО ПРЕДУПРЕДИТЬСпонтанный
выкидыш
30%
Другие причины, не связанные с
мутациями
Иммунологические (АФС,
антигены HLA, гистосовместимость)
Инфекционные
Реабилитация и
предгравидарная
подготовка после первой
неудачной беременности
Анатомические (врожденные
аномалии, генитальный
инфантилизм, внутриматочные
синехии, истмико-цервикальная
недостаточность)
Эндокринные (дефицит
прогестерона)
ПРОФИЛАКТИКА ВОЗМОЖНА
49.
• Вероятность хромосомных нарушений упродукта зачатия при аборте тем больше,
чем в более раннем сроке прервалась
беременность
• Выкидыш при наличии хромосомных
нарушений и ВПР – защитный природный
механизм, направленный на
предупреждение рождения больных детей
– «естественный отбор»
• Из 100% случаев беременностей с
хромосомными нарушениями в 95% - они
прерываются, и лишь в 5% случаев
заканчиваются родами (может быть
благодаря нашим чрезмерным усилиям по
сохранению беременности !?)
50.
Выводы:Во-первых, не стоит при угрозе выкидыша в
ранние сроки «во чтобы то ни стало»
сохранять любую беременность, особенно
незапланированную, а также в случаях, когда в
преконцепционном или эмбриональном периоде
имели место потенциально опасные факторы!
С другой стороны, не следует полностью
переносить данные о большой частоте ХА у
абортуса при уже свершившемся аборте на
аборт угрожающий (при котором расклад
причин несколько иной)
51.
СТАДИИ И КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯСАМОПРОИЗВОЛЬНОГО АБОРТА
Угрожающий
(боли или боли + кровянистые выделения,
шейка матки закрыта, не укорочена,
cердцебиение определяется (СБ +)
Начавшийся
Консервативная
терапия
(боли + усиливаются кровянистые выделения,
цервикальный канал приоткрыт, шейка
укорачивается, СБ + )
В ходу
(элементы плодного яйца в цервикальном
канале)
Состоявшийся:
1. Полный (полость матки по данным УЗИ
сомкнута)
2. Неполный (задержка элементов плодного
яйца в полости матки, риск кровотечения и
инфекционных осложнений)
Хирургическое
лечение
52.
КРОВЯНИСТЫЕ ВЫДЕЛЕНИЯ – СИМПТОМНАЧАВШЕГОСЯ ИЛИ УГРОЖАЮЩЕГО ВЫКИДЫША?
Ранее: кровянистые выделения расценивались
как симптом начавшегося самопроизвольного
выкидыша
Современные представления:
кровянистые выделения
УЗИ (оценка сердцебиения эмбриона, предлежания или
низкого прикрепления хориона, наличия гематомы,
саморедукции одного из нескольких эмбрионов, длины шейки
матки и открытия внутреннего зева)
Угрожающий самопроизвольный
выкидыш
53. ТАКТИКА
Беременность I (повторная)54.
САМОПРОИЗВОЛЬНЫЙ ВЫКИДЫШ: ТАКТИКАВЕДЕНИЯ
Критерий назначения сохраняющей
терапии – сердцебиение эмбриона по
данным УЗИ
Угрожающий выкидыш (СБ +) – сохраняющая
терапия в полном объеме
Начавшийся выкидыш – объем терапии
зависит от тактики, принятой в ЛПУ
55.
Тактика при угрожающем и начавшемсяпредположительно спорадическом
самопроизвольном аборте
Госпитализация (предложить, но не настаивать!)
Охранительный режим, психологическая поддержка
Седативная терапия (по показаниям)
Спазмолитики (но-шпа, папаверин, магне-В6)
Гемостатики по показаниям (трансаминовая
кислота, дицинон)
• Препараты прогестерона , учитывая большую
частоту хромосомных нарушений при
спорадических абортах, назначать по
показаниям !
56. Основные клинические проблемы:
Целесообразность сохраняющих технологий:•Лечебно-охранительный (но не
постельный!!!) режим
•Фармакотерапия: препарат; путь введения;
дозировки; длительность применения
Гормонотерапия
Гемостатики
Спазмолитики
Антибактериальная терапия
57. Проблема №1: лечебно-охранительный режим
• Не постельныйрежим!!!!!
• Доказан вред постельного
режима
• Атрофия мышц
• Риск тромбозов
• Психо-эмоциональное
напряжение
58. Проблема №2: полипрагмазия
Не все известные средства используются
Выбор не более 3-х воздействий…
Выбор медикаментозного средства
Адекватная доза
Адекватный путь введения
Длительность терапии
Сочетаемость препаратов
Комплайнс (эффективность терапии от
следования пациента врачебным
рекомендациям и в достаточно большой степени
от желания пациента сотрудничать с врачом)
59. Проблема №3: спазмолитики – «благополучная» беременность?
• Спазмолитики – снимают спазм, носпазм – не причина УПБ
• Влияют на гладкомышечные органы
• Плацебо-эффект для пациентки
• «Доказана эффективность» для врача
60. Проблема №4: Гемостатики
• Транексам (ампулы,таблетки)
• Дицинон
• Викасол
• Прегнакеа (витамин К)
Важно!!! Вовремя отменить….
61. Проблема №5: Препараты магния:
Магния сульфатМагне В6
Вредность преувеличена
Дозы не превышать
Проверка сухожильных рефлексов
Вовремя отменить!
62. Проблема №6: Гестагенные препараты
Цель – профилактика привычного и угрожающеговследствие недостаточности прогестерона
аборта
Показания к назначению препаратов прогестерона
Привычное невынашивание беременности
Нарушения менструального цикла, бесплодие в анамнезе
Беременность, индуцированная или возникшая в
результате ЭКО
Половой инфантилизм (риск НЛФ и дефицит эндогенного
прогестерона)
Хронический эндометрит
Угроза прерывания при запланированной беременности и
доказанном дефиците прогестерона (КЦ, базальная
температура)
Высокий риск хронической плацентарной
недостаточности
63. Алгоритм действий врача акушера-гинеколога при угрожающем аборте
УЗИНарушение
развития
плодного яйца
и эмбриона
Развитие плодного
яйца и эмбриона в
норме
Выяснение
причины угрозы
Ведение в
амбулаторных условиях
Госпитализация в стационар
для хирургического лечения
по возможности с
определением кариотипа
Отсутствие
риска
Пролонгирование
беременности
УЗИ, РАРР-А-тест, Всубъединица ХГЧ,
консультация генетика в
12 нед
Лечение в
соответствии с
выявленными
причинами
Риск хромосомных
аномалий
Биопсия
хориона
64.
Тактика ведения при аборте в ходуСрок
беременности
менее 16
недель
• Проводят вакуум-аспирацию или кюретаж
стенок полости матки в ургентном
порядке под адекватным обезболиванием
и мероприятия, направленные на
стабилизацию гемодинамики, в
зависимости от объема кровопотери
• Обязательное патогистологическое
исследование удаленной ткани
Срок
беременности
больше 16
недель
• После спонтанного изгнания плода
проводят вакуум-аспирацию или кюретаж
стенок полости матки и мероприятия,
направленные на стабилизацию
гемодинамики в зависимости от объема
кровопотери
65.
В случае необходимости при аборте в ходувозможно использование утеротоников
Для ускорения изгнания плода в сроке гестации более 16 недель
используют окситоцин (в дозе 10 ЕД в/м или в/в капельно в 500 мл
изотонического раствора хлорида натрия - до 40 капель за минуту)
В случае кровотечения после изгнания плода или во время кюретажа для
улучшения сокращения матки вводят один из утеротоников
- окситоцин 10 ЕД в/м или в/в капельно в 500 мл изотонического раствора
хлорида натрия со скоростью до 40 капель за минуту
- эргометрин 0,2 мг в/м или в/в (в случае необходимости возможно повторить
введение указанной дозы, максимальная суточная доза не больше 1 мг)
- мизопростол 800 мкг ректально
66.
Тактика ведения при неполном абортеМизопростол – 800-1200мкг однократно интравагинально в условиях стационара.
Препарат вводят в задний свод влагалища врачом при осмотре в зеркалах. Через
несколько часов после введения мизопростола начинаются маточные сокращения
и изгнание остатков плодного яйца (метод эффективен в 70-96% - при первичном
диагнозе неполного аборта)
Переход к хирургической эвакуации после медикаментозной эвакуации
осуществляют в случае:
· возникновение значительного кровотечения
· появления симптомов инфекции
· если эвакуация остатков не началась в течение 8 часов после введения
мизопростола
· выявление остатков плодного яйца в полости матки во время УЗИ через 7-10
дней
67. Неразвивающаяся беременность
• Гибель эмбриона (до 9 недель) или плода на сроке до 22 недельбеременности при отсутствии экспульсии продуктов зачатия из
полости матки.
• Отставание размера матки от гестационного срока
• Низкий уровень β-ХГЧ
Неразвивающаяся
беременность по
типу гибели
эмбриона
68.
Тактика ведения при замершей беременностиВ случае подтверждения диагноза - срочно провести эвакуацию
эмбриональных/плодовых тканей из полости матки хирургическим или
медикаментозным путями
Нахождение беременности, которая не развивается, в полости матки в
течение 4 недель и больше, увеличивает риск коагулопатических
осложнений, в связи с чем необходимо быть готовым для борьбы с
возможным кровотечением (определить группу крови, резус,
коагулограмму)
Индукция сократительной деятельности при беременности, которая не
развивается во втором триместре, осуществляется применением
препаратов простагландинов (мизопростол) или утеротонических средств
(окситоцин)
69. Несостоявшийся аборт
Медикаментозный кюретаж – разумнаяальтернатива хирургическому опорожнению
матки, хотя пока полностью не заменил его
• Мифепристон 600 мг
• Мизопростол 800 мг
70.
Реабилитация репродуктивной функции посленепроизвольного аборта
1.Медико-генетическое консультирование
2. Профилактика инфекционных воспалительных заболеваний,
санация очагов хронического воспаления, нормализация биоценоза
влагалища, диагностика и лечение TORCH-инфекций
3. Психологическая реабилитация после перенесенного аборта
4. Неспецифическая прегравидарная подготовка: антистрессовая
терапия, за 3 месяца до зачатия назначение фоллиевой кислоты
400 мкг в день, отказ от вредных привычек
71. ЧАСТИЧНАЯ ОТСЛОЙКА ХОРИОНА :
Клиническое проявление неполноценной имплантациии нарушения плацентации
72.
Невынашивание беременности при РХГРетрохориальная гематома -(субхорионическое
кровотечение) специфическое патологическое
состояние, возникающее обычно в первом
триместре беременности, проявляющееся в виде
кровоизлияния и скопления крови (гематомы) в
субхориальном (ретрохориальном) пространстве
ретрохориальная гематома обуславливает 18%
всех случаев кровотечений в первом триместре
беременности
локализация гематомы на участке имплантации
свидетельствует о плохом прогнозе, поскольку при
этом нарушается или прекращается обмен между
эмбрионом и маткой
прогноз благоприятен, если размеры гематомы не
превышают ¼ площади поверхности плодного
яйца
крупные РХГ (с площадью поверхности более двух
третей окружности плодного яйца) увеличивают
частоту спонтанных абортов до 49%
73. Эффективность прогестерона при кровянистых выделениях
Уменьшение размеров ретрохориальных гематом у 84%74.
XIIXII a
XI
XI a
IX
VIII
Транексам ингибирует
фибринолиз, инактивируя
плазминоген
IX a
VIIIa
Протромбиназа
X a + V+ фосфолипид + Са 2+
X
Протромбин
Тромбин
Фибриноген
Плазминоген
Плазмин
Транексам
Лизис сгустка
Фибрин
мономер
XIII
Фибрин
полимер
75. Применение транексама в первом и втором триместрах беременности
• Преимущественно перорально в суточнойдозе 1500 мг в течение 3 дней, далее
750 мг до 7 дней
• При выраженном кровотечении
(анатомический фактор, заоболочечные
гематомы) лечение начинают с
внутривенного капельного введения в
дозе 500 мг – 1 г в сутки (на 2
введения) с последующим переходом на
пероральный прием (step down therapy)
76. Необходима психотерапия, особенно у пациенток с осложненным акушерским анамнезом, у которых формируется «синдром
нереализованногоматеринства», который характеризуется
невротическими расстройствами,
наличием депрессии!
77.
Поддержка гестагенами приневынашивании беременности
78. ПРИНЦИПИАЛЬНЫЕ ПОДХОДЫ К ГЕСТАЦИОННОЙ ГОРМОНОТЕРАПИИ
Проблема №6ПРИНЦИПИАЛЬНЫЕ ПОДХОДЫ К ГЕСТАЦИОННОЙ ГОРМОНОТЕРАПИИ
79. Принципы гормонотерапии при беременности
• Показания к применению: «Быть или небыть…»
• Выбор гестагена
• Выбор пути введения
• Выбор дозы
• Сроки гестации (8 – 12) (до 20) (до 34-х)
• Длительность использования
Медикаментозные интервенции, направленные
на сохранение беременности, должны быть
максимально обоснованы и целесообразны!
80. Назначение прогестерона в ранние сроки беременности снижает риск угрозы преждевременных родов у женщин группы риска
Причины потерибеременности при
дефиците прогестерона:
Нарушение функции
плаценты
Уменьшение объема
амниотической жидкости
Задержка роста плода
Дистресс плода
Гибель плода
81. Роль прогестерона
Прогестерон в организме женщины– основной гормон,
обеспечивающий наступление
беременности и ее поддержку.
Это - его единственная и основная
задача
Кажется, что фактически более ни
для чего этот гормон не нужен
82. Механизм действия прогестерона
Обеспечивает• Адекватную секреторную трансформацию
эндометрия в «имплантационном окне»
• Синхронность трансформации эндометрия,
созревания яйцеклетки, развития эмбриона на
преимплантационной стадии
Условия зависят от двух факторов:
- полноценного воздействия эстрогенов во время первой
фазы М.Ц.
- достаточной концентрации и длительности
секреции прогестерона в лютеиновую фазу
83.
Эффекты прогестеронаПрогестерон – гормон плодовитости и «протектор беременности»
На ранних сроках синтезируется гравидарным желтым телом яичника под
влиянием ХГЧ, позднее - в плаценте; передача гормональной функции от
желтого тела к плаценте (овариально-плацентарный переход) происходит в 810 недель (окончательно к 14-16 неделе)
Еще до беременности прогестерон вызывает секреторную и
децидуальную трансформацию эндометрия, от качества которых
зависит успех имплантации и плацентации
Прогестерон участвует в формировании матки – как
плодовместилища (способствуя гипертрофии мышечных волокон,
васкуляризации миометия)
Способствует выполнению шейкой «замковой функции» поддержанию тонуса истмико-цервикального отдела (опора для
растущего плодного яйца)
84.
Эффекты прогестеронаТОКОЛИТИЧЕСКИЙ
«Покой» матки во время имплантации и беременности, снижая
чувствительность миометрия к окситоцину и подавляя синтез
простагландинов
ГЕСТАГЕННЫЙ
Формирование секреторной трансформации эндометрия и «окна
имплантации», нивелирование действия эстрогенов
ИММУНОМОДУЛИРУЮЩИЙ
Препятствует отторжению эмбриона матерью как
аллотрансплантанта, участвуя в формировании состояния
гестационной иммуносупресии
85.
ИММУНОМОДУЛИРУЮЩИЙ ЭФФЕКТЭмбрион иммунологически представляет собой
наполовину чужеродный трансплантат, вызывающий
реакцию со стороны иммунной системы матери
Прогестерон, контактируя с лимфоцитами крови,
способствует образованию белка –прогестерониндуцируемого блокирующего фактора –
PIBF(ПИБФ),которому и отведена ключевая роль в
регуляции иммунного ответа матери
Блокирует иммунные механизмы
отторжения плода
86.
Особенности нейропротекторногодействия прогестерона
Доказаны нейропротекторный и анксиолитический
эффекты прогестерона – его метаболиты 5αпрегнанолон и аллопрегнанолон воздействуют на ГАМКэргические структуры головного мозга, защищая нейроны
от повреждения и физиологическим путем обеспечивая
эмоциональную стабильность при воздействии
стрессовых факторов
Этот эффект прогестерона, наиболее ярко
проявляющийся при его сублингвальном приеме (ввиду
отсутствия эффекта пресистемного метаболизма
препарата в печени), стоит взять на вооружение в
акушерско-гинекологической практике при ведении
пациенток с угрозой выкидыша и привычным
невынашиванием беременности
Появление в арсенале акушерской службы (Украина)
натурального микронизированного прогестерона в форме
сублингвальных таблеток с модифицированным
высвобождением (Лютеина) раскрывает
фармакологические и клинические преимущества
прогестерона при таком пути введения
87.
СТРЕСС ПРИВОДИТ К ПОВЫШЕНИЮ УРОВНЯЦИТОКИНОВ, ОБЛАДАЮЩИХ АБОРТИВНЫМИ
ЭФФЕКТАМИ,
СНИЖАЯ КОНЦЕНТРАЦИЮ ПРОГЕСТЕРОНА и ПИБФ
Синтетические гестагены
(дидрогестерон) НЕ
обладают анксиолитическим
и нейропротекторным
эффектами
Прогестерон и его
активные метаболиты
УГРОЗА
ПРЕРЫВАНИЯ
БЕРЕМЕННОСТ
И
Анксиолитический и
нейропротекторный
эффект
Гестационная адаптация
ЦНС матери и защитное
действие
на мозг плода
Профилактика репродуктивных потерь на ранних и поздних сроках беременности
88.
Гестагены, которые рекомендованы в акушерствеНатуральные гестагены
Синтетические
гестагены
Прогестерон
в масляном
растворе 2,5%
Натуральный
микронизированный
прогестерон
(Сустен, Утрожестан)
Дидрогестерон
(Дюфастон )
Для внутимышечного
введения
Вагинально или
перорально
Перорально
89. Применение микронизированного ПРОГЕСТЕРОНА при УПБ:
Вагинальный путь введенияПероральный путь введения
200-400 мг в сутки в течение 1 и 2
триместра
Во всех случаях Сустен, Утрожестан могут применяться
вагинально, перорально и комбинированно в зависимости от
ситуации, что удобно как для врача, так и для пациентки!
90. Влияние вагинального прогестерона на неонатальные исходы
ВЛИЯНИЕ ВАГИНАЛЬНОГО ПРОГЕСТЕРОНА НА НЕОНАТАЛЬНЫЕИСХОДЫ
91.
92. Продолжительность лечения угрожающего аборта?
Что касается продолжительностилечения прогестероном или
Дюфастоном, то она вполне может
быть ограничена сроками 8-10-12
недель беременности
Лечение может быть продолжено до
18-22 недель по показаниям
М.А. Репина
САМОПРОИЗВОЛЬНЫЙ АБОРТ И ЕГО ПРОФИЛАКТИКА. В ПОМОЩЬ ПРАКТИЧЕСКОМУ
ВРАЧУ
ТОМ XLIX ВЫПУСК 4 Санкт-Петербург 2005
93. ВОЗМОЖНОСТЬ №2: ДИАГНОСТИКА И КОРРЕКЦИЯ УКОРОЧЕНИЯ ШЕЙКИ МАТКИ
94. Причины укорочения шейки матки
Врожденное состояниеСостояние после конизации
Инфекции (интраамниотическая, «осадок» в
амниотической жидкости)
Укорочение шейки матки= ИЦН?
ИЦН
Цервикальная недостаточность
Цервикальная несостоятельность
95.
Международные рекомендацииLOGO
Что эффективно в предотвращении самопроизвольных
ПР?
У женщин с длиной шейки матки 10 мм - 25 мм
Зашивание шейки матки при предыдущих потерях
беременности (хирургический серкляж) до 24 недель
Постановка пессария (акушерского или цервикального)
для отклонения (сакрализации) шейки матки после 24
недель
Прогестерон (17-оксипрогестерон 250 мг в/м 1 раз в
неделю, вагинальный прогестерон гель 90 мг,
прогестерон капсулы 200 мг в день) позволяет снизить
частоту самопроизвольных ПР до 33 недель на 45%
96. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Укорочение шейки матки <2,5 см
ПРЕЖДЕВРЕМЕННЫЕ РОДЫУкорочение шейки матки <2,5 см
Профилактика преждевременных родов
Наложение швов (при наложении швов на
шейку матки менее 15 мм дополнительное
интравагинальное введение прогестерона
снижает частоту ПР!)
Акушерский пессарий
Антибактериальная терапия (бессимптомная
бактерурия, сифилис, гонорея)
97. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Укорочение шейки матки <2,5 см
ПРЕЖДЕВРЕМЕННЫЕ РОДЫУкорочение шейки матки <2,5 см
Профилактика преждевременных родов
Назначение препаратов прогестерона до 36 нед
(Оксипрогестерон капронат 250 мг в/м 1 раз в неделю,
микронизированный прогестерон 200 мг вагинально 1
раз в день, гель прогестерона дидрогестерон);
При назначении препаратов прогестерона во II и III
триместрах беременности необходимо
информированное согласие женщины (в показаниях не
зарегистрированы угрожающие преждевременные
роды)
98.
Силиконовыйцервикальный песарий
Рандомизированное контролируемое исследование (Maria Goya, et al.,
2012)
385 беременных: 192 - установлен пессарий, остальные выжидательная тактика.
В группе беременных, которым был установлен пессарий,
преждевременные роды в сроке <34 недели случались достоверно
реже, чем в контрольной группе (12 [6%] по сравнению с 51 [27%]
Не было вредного влияния на течение беременности.
Шеечный пессарий может предупреждать преждевременные
роды у женщин с короткой шейкой матки во втором триместре
беременности
99. Показания для установки пессария:
• Диагностированная ИЦН: пессарии используется как моносредство икак дополнение к хирургическому серкляжу (шву на шейку матки)
• В целях профилактики выкидышей и преждевременных родов у
женщин, страдающих привычным невынашиванием
• При наступлении долгожданной беременности после
продолжительного бесплодия, у возрастных и совсем юных
беременных, у женщин с дисфункцией яичников и генитальным
инфантилизмом
• При прогрессирующем укорочении и раскрытии шейки матки, то есть
при возникновении угрозы невынашивания
• У женщин, занятых физическим трудом
• У беременных с деформацией и рубцами на шейке матки
• При многоплодной беременности
• У женщин с измененным психоэмоциональным состоянием по
отношению к прогнозу беременности
100. Противопоказания для пессария
• При наличии у матери или плодапатологии, при которой не показано
сохранение беременности
• При кровянистых выделениях из половых
путей (2-3 триместр беременности)
• При воспалительных заболеваниях
влагалища и шейки матки, требующих
лечения
• При выраженных степенях ИЦН и
пролабировании плодного пузыря
101. В ЧЕМ ПРОБЛЕМА ПРЕЖДЕВРЕМЕННЫХ РОДОВ?
Высокая интранатальная и постнатальнаясмертность новорожденных (до 50% всех
смертей новорожденных)
Проблемы маловесных новорожденных:
• респираторный дистресс синдром (РДС)
• бронхо-легочная дисплазия
• мозговое внутрижелудочковое кровоизлияние (ВЖК)
• некротический колит
• сепсис
Значительные материальные затраты на
выхаживание недоношенных детей
102. ФАКТОРЫ РИСКА ПРЕЖДЕВРЕМЕННЫХ РОДОВ
СтрессВагинальная инфекция
Преждевременные роды в
анамнезе
Короткая шейка матки (ИЦН)
103. СТРАТЕГИЯ ПРОФИЛАКТИКИ ПРЕЖДЕВРЕМЕННЫХ РОДОВ*
Вагинальная инфекцияОценка биоценоза
Симптомы вульвовагинита
или верифицированная
инфекция
Умеренный дисбиоз
Местные антибиотики
Пробиотики
*Кокрановское руководство: Беременность и роды. М., 2010.
104. ДОСРОЧНОЕ БЕССИМПТОМНОЕ УКОРОЧЕНИЕ ШЕЙКИ МАТКИ СВЯЗАНО С РИСКОМ ПР
˂ 20 мм – риск ПР более 50%Встречается у 2,5%*
20 – 30 мм – риск ПР 35%
Встречается у 10%*
*S.S.Hassan, R.Romero, … V.Potapov et all., 2011
105.
Короткая шейка матки – шейка матки длиной 25 мм и менеевыявленная в середине 2 триместра (20-21 неделя) при
проведении трансвагинальной цервикометрии
(Abdulrahman Sinno,
R. Romero, Hee Joong Lee, Joseph R. Wax, Berghella V, Goya M, et al.)
« Короткой» считается длина
шейки матки ниже 10-го
процентиля для данного
гестационного срока
На сроке беременности от 19 до 25 недель 10й процентиль соответствует длине шейки
матки менее 25 мм
!!!В 32 недели 50-й процентиль для шейки
матки составляет 25 мм
(Tracy A. Manuck, 2014)
Обнаружение укороченной шейки матки при цервикометрии не означает,
что у женщины точно произойдут преждевременные роды.
Речь идёт именно о высоком риске!!!!!
106.
АКУШЕРСКАЯ СТРАТЕГИЯ ПРИ РАЗЛИЧНОЙДЛИНЕ ШЕЙКИ МАТКИ
ИСТМОРАФИЯ
При длине шейки матки ≤ 15 мм +
преждевременные роды в анамнезе
или пролабирование плодного пузыря
107.
АКУШЕРСКАЯ СТРАТЕГИЯ ПРИ РАЗЛИЧНОЙДЛИНЕ ШЕЙКИ МАТКИ
ПРОГЕСТЕРОН
Для всех пациентов с длиной
шейки матки ≤ 15 мм
Для женщин с длиной шейки
матки ≤ 30 мм, имеющих в
анамнезе преждевременные
роды
108. ПРОГЕСТЕРОН БЛОКИРУЕТ МЕХАНИЗМЫ НЕЗАПЛАНИРОВАННОГО «СОЗРЕВАНИЯ» ШЕЙКИ МАТКИ
• Ингибирует сокращения матки• Антагонист окситоцина и
простагландинов
• Тормозит лейкоцитарную и
цитокиновую воспалительную реакцию
в шейке матки
109. Результаты влияния прогестерона
Сокращает частоту РДС новорожденныхСнижает (на 42%) суммарный показатель
неонатальной заболеваемости и смертности
Сокращает частоту перевода новорожденных в
отделение интенсивной терапии
Уменьшает частоту рождения детей с массой
тела < 1500г
110.
Интравагинальный прогестерон существенно влияетна сонографическую длину шейку матки
Увеличение сонографической длины шейки матки и
исчезновение воронки в зоне внутреннего зева через месяц
лечения
111. Тактика при «короткой» шейке - доказательная база!!!!
Тактика при «короткой» шейке доказательная база!!!!• Одноплодная беременность при ПР в
анамнезе с короткой шейкой –
Прогестерон (Сустен, Утрожестан) или шов
на шейку (снижение частоты ПР на 25 %)
• Одноплодная беременность + короткая
шейка (до 15 мм) – прогестерон снижает
риск на 45 %
112. Многоплодная беременность: профилактика ПР
• Частота ПР до 34 недели – 13 %• Постельный режим повышает риск ПР
• Шов на шейку (менее 25 мм длины) –
увеличивает риск ранних ПР на 50%
• Прогестерон НЕ уменьшает риск ранних ПР
113. Многоплодная беременность: профилактика ПР
Лечение прогестероном не предупреждает ПРпри двойне!!!
Но…НЕ ВРЕДНО (в отличие от профилактического
шва на шейку)
Прогестерон МОЖНО, но не в двойной дозе!!!
Нормализация биоценоза влагалища
114. Многоплодная беременность: профилактика ПР
При беременности двойней наложение швов наукороченную шейку матки повышает риск
преждевременных родов
Вместе с тем, рядом авторов описывается
положительный опыт наложения П-образных и
циркулярных швов, которые способствуют
пролонгированию беременности до рождения
жизнеспособных детей (>33-34 недель беременности), при
двойнях, тройнях и даже четверне
Решение о наложении швов должно быть
«персонализировано» в зависимости от клинической
ситуации, профессиональной подготовки врача и выбора
пациентки!!!
115. ПОСТКОНЦЕПТИВЫЙ ЭТАП
Дополнительное введениевитаминов, микронутриентов и компонентов
питания (омега-3полиненасыщенные жирные
кислоты, аспирин)
Трансвагинальная
эхоцервикометрия
Циркулярный шов на ш/м
Вагинальное введение
прогестерона
Использование шеечного
пессария у беременных с
укороченной шейкой матки
116. ПРОГНОЗИРОВАНИЕ НАЧАЛА НАСТУПЛЕНИЯ ПРЕЖДЕВРЕМЕННЫХ РОДОВ
С прогностической целью в настоящее времяиспользуются следующие маркеры преждевременных
родов:
• Определение длины шейки матки с помощью
гинекологического исследования или УЗИ: чаще всего
используют показатели: < 2,5 см, < 3 см - при неосложненной
беременности эти методы позволяют выявить женщин с
повышенным риском преждевременных родов(например, при
длине шейки 2,5 см и менее риск преждевременных родов
повышается в 6 раз по сравнению с таковым в популяции)
• Однако чувствительность этого метода низкая (25-30% для
гинекологического исследования и 35-40% для УЗИ), что не
позволяет использовать данный тест в качестве скрининга
117. ПРОГНОЗИРОВАНИЕ НАЧАЛА НАСТУПЛЕНИЯ ПРЕЖДЕВРЕМЕННЫХ РОДОВ
Тест на определение фосфорилированногопротеина-1, связывающего инсулиноподобный
фактор роста (ПСИФР-1) в цервикальном
секрете для оценки зрелости шейки матки.
Отрицательный результат указывает на низкий
риск преждевременных родов в течение 7 дней
после проведения теста
Прогностическая ценность отрицательного
результата - 94 %
Принцип теста
Фосфорилированный ПСИФР-1 (ф ПСИФР-1)
производится децидуальными клетками. Плодные
воды, сыворотка плода и беременной женщины ,
напротив,
содержат
большие
количества
нефосфорилированного
ПСИФР-1.
При
приближении срока родов плодная оболочка
начинает отделяться от децидуальной оболочки.
В результате высвобождается небольшое
количество фосфорилированного ПСИФР-1
118. ПРОГНОЗИРОВАНИЕ НАЧАЛА НАСТУПЛЕНИЯ ПРЕЖДЕВРЕМЕННЫХ РОДОВ
Наиболее точный на сегодня маркер преждевременных родов выявление фибронектина в шеечно-влагалищном секрете насроке беременности до 35 недель (свидетельствует о
повышенном риске преждевременных родов, особенно в течение 2
недель с момента проведения теста)
Обычно фибронектин плода отсутствует в шеечно-влагалищном
секрете с 24 недель беременности почти до родов, однако в 24—
26 недель его обнаруживают у 3-4% женщин; риск
преждевременных родов у этих женщин значительно повышен
Для клинической практики очень важно то, что этот тест
имеет высокую прогностическую ценность отрицательного
результата — при отсутствии фибронектина во
влагалищном секрете вероятность того, что женщина
родит в течение недели, составляет около 1 %.
119. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ
120. Преждевременные роды
Причины не всегда известныДиагноз эмпирический
Методы лечения обсуждаются
Прогноз непредсказуемый
Затраты
колоссальные
121. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ
oСамопроизвольные
или
индуцированные
преждевременные
роды
определяют
уровень
перинатальной
смертности
и
младенческой
заболеваемости
(50-70%
ранней
неонатальной
смертности; 50% неврологических заболеваний)
o
Социальные последствия: тяжелая психическая травма
для
семьи,
высокая
стоимость
выхаживания
недоношенных, значительная частота инвалидности
детей (нарушения зрения, слуха, ДЦП, тяжелые
хронические заболевания легких)
122. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ МКБ-060 Определение
Преждевременные роды – роды, наступившие насроке беременности от 22 до 37 недель (154 -259
дней) начиная с первого дня последней нормальной
менструации при регулярном менструальном цикле,
при этом масса плода составляет от 500 до 2500 г.
Частота 5-10%
123. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Классификация
Спонтанные преждевременные роды (70-80%):- Регулярная родовая деятельность при целом плодном пузыре (4050%)
- Излитие околоплодных вод при отсутствии регулярной родовой
деятельности
Индуцированные преждевременные роды (20-30%):
- Показания со стороны матери: тяжелые ЭГЗ, тяжелый гестоз, ПОНРП,
гепатоз беременных
- Показания со стороны плода: некурабельные ВПР, прогрессивное
ухудшение состояния плода, антенатальная гибель плода
124. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Классификация по сроку гестации
22 – 27 недель и 6 дней включительно– оченьранние преждевременные роды
28 – 33 недели и 6 дней включительно–
ранние преждевременные роды
34 – 37 недель – преждевременные роды
125. Классификация преждевременных родов
Преждевременные роды в 22—27 недель- масса плода от 500 до 1000 г
- легкие плода незрелы, высокая перинатальная смертность
Преждевременные роды в 28—33 недели
- масса плода от 1000 до 1800 г
- возможна выжидательная тактика и пролонгирование
беременности
Преждевременные роды в 34—37 недель
- масса плода от 1900 до 2500 г
- легкие плода практически зрелы,
- пролонгирование беременности целесообразно
126. Классификация преждевременных родов (по клиническому течению)
Угрожающие- Пролонгирование беременности
Начинающиеся
- Возможно пролонгирование беременности
Начавшиеся
- Тактически правильное ведение преждевременных
родов
127. Клиническая картина преждевременных родов
Угрожающие преждевременные родыхарактеризуются незначительными болями внизу
живота или в пояснице. При пальпации матки
выявляется повышенный тонус и возбудимость.
Сердцебиение плода не страдает.
При влагалищном исследовании изменений со
стороны шейки матки не находят
При начинающихся преждевременных родах
боли усиливаются, приобретают схваткообразный и
регулярный характер. При влагалищном исследовании
обнаруживают укороченную или сглаженную шейку
матки. Нередко наблюдается излитие
околоплодных вод
Начавшиеся преждевременные роды
характеризуются регулярными схватками.
Раскрытие шейки матки составляет 4 см и более,
что свидетельствует о необратимости процесса
прерывания беременности
128. Причины преждевременных родов
Преждевременные роды – это роды у больнойматери больным ребенком
22 – 27 недель – ИЦН, инфекция
28 – 33 недели – полиэтиологичное прерывание
34 – 37 недель – преэклампсия, плацентарная
недостаточность,
ПОНРП,
Rh–конфликт,
многоплодие
129. Преждевременные роды
• Срок беременностиАкушерская
тактика
• Клиника (угрожающие или
начавшиеся роды)
• Наличие или отсутствие
плодного пузыря
130. Угрожающие и начинающиеся преждевременные роды
Дифференциальный диагноз:Патология органов брюшной полости,
заболевания почек и мочевыводящих путей
Некроз миоматозного узла
Несостоятельность рубца на матке
ПОНРП
131. Угрожающие преждевременные роды
Прогнозирование начала наступления преждевременных родов(вопрос о госпитализации):
Изменение шейки матки (укорочение при влагалищном исследовании
и УЗИ). При шейке матки больше 3 см вероятность начала родов в
течение ближайшей недели ≈ 1%
Определение фибронектина плода в шеечно – влагалищном секрете.
Отрицательный тест больше 24 недель – вероятность родов в течение
недели ≈ 1%
Определение
фосфорилированного протеина-1, связывающего
инсулиноподобный фактор роста (ПСИФР-1)
Определение провоспалительных цитокинов (ФНО – y, ИЛ – 1β, ИЛ – 6,
ИЛ – 8) в крови и цервикальной слизи
132. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ
Основные вопросыРегионализация перинатальной помощи (оказание
помощи в стационарах соответствующего уровня);
Применение кортикостероидов
Сурфактант
Применение антибиотиков
Улучшение методов вентиляции легких у
недоношенных детей
Улучшенный неонатальный уход
133.
Тактика ведения припреждевременных родах
Консервативновыжидательная
тактика
Активная
тактика
При угрожающих
и начинающихся
преждевременных
родах
При начавшихся
преждевременных
родах
134. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Тактика ведения
Активная тактикаПодготовка к родоразрешению при гестозе (средней и
тяжелой степени), гепатозе, хориоамнионите, тяжелых
ЭГЗ, ухудшении состояния плода (профилактика
дистресс-синдрома)
135. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Тактика ведения
Выжидательная тактика:токолитическая
профилактика
терапия
новорожденного
обследование
респираторного
дистресс-синдрома
для определения предполагаемой причины
угрозы
прерывания
(инфекция,
плацентарная
недостаточность,
тромбофилические
нарушения,
экстрагенитальная патология и др.)
136. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Токолитическая терапия
Токолитическиемедикаментозные
матку
препараты
(токолитики)
–
средства, которые расслабляют
Цель:
- Проведение профилактики РДС новорожденного
- Перевод беременной в перинатальный центр
137. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Токолитическая терапия
Токолитики:β-миметики;
Антагонист окситоцина (атосибан – трактоцил);
Блокаторы
кальциевых
каналов
(нифедипин→информированное
согласие
женщины);
Сульфат магния;
Нестероидные противовоспалительные
препараты
138.
Выбор токолитикаВ настоящее время наиболее
популярными токолитиками являются
селективные β2-адреномиметики
блокаторы рецепторов окситоцина
блокаторы кальциевых каналов
139. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Токолитическая терапия
β-миметики (ритордин, партусистен, гинипрал,сальбутамол) – производные эпинефрина и
норэпинефрина
Стимуляция β-рецепторов (β2 – рецепторов) →
расслабление мускулатуры матки
Достаточное количество β2 – рецепторов в
миометрии после 24-26 недель беременности
140. Токолитическая терапия Показания к назначению β – миметиков:
-Угрожающие преждевременные роды-Начинающиеся преждевременные роды (открытие
маточного зева не более 3 см)
-Целый плодный пузырь
-Подтекание околоплодных вод при отсутствии
хориоамнионита (время для профилактики РДС)
-Живой плод без ВПР
-Отсутствие противопоказаний для использования β –
миметиков
141. Токолитическая терапия Противопоказания для использования β – миметиков:
-Сердечно-сосудистые заболевания матери
Гипертиреоз
Закрытоугольная форма глаукомы
Инсулинозависимый сахарный диабет
Дистресс плода, не связанный с гипертонусом матки
142. Токолитическая терапия Акушерские противопоказания
ХориоамнионитМноговодие
ПОНРП
Несостоятельность рубца на матке
143. Токолитическая терапия Побочные эффекты β – миметиков:
Материнские: тошнота, рвота, головные боли,гипокалиемия, повышение уровня глюкозы крови,
нервозность , беспокойство, тремор, тахикардия,
одышка, боли в груди, отек легких.
Плодовые: тахикардия, гипербилирубинемия,
гипокальциемия.
144. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Токолитическая терапия
Схема применения гинипрала (гексопреналинасульфат)
25 мкг гинипрала в 400 мл изотонического раствора натрия хлорида
в/в капельно с начальной скоростью 8 капель в минуту (0,3 мкг в
минуту), постепенно увеличивая дозу до появления терапевтического
эффекта – прекращения схваток
Средняя скорость введения 15 – 20 капель в минуту,
продолжительность 6 – 12 часов
Пероральный прием гинипрала после окончания инфузии не
эффективен, поэтому использовать оральные таблетированные
токолитики для поддерживающей терапии после успешного лечения
преждевременных родов не рекомендуется
145. Токолитическая терапия Гинипрал
Внутривенный токолиз проводят в положении женщинына левом боку под контролем
ЧСС
АД
Уровня глюкозы крови
Объема вводимой жидкости и диуреза
Электролитов крови
Состояния легких
Состояния плода и СДМ
146. Блокаторы рецепторов окситоцина
• Антагонисты окситоциновыхрецепторов являются принципиально
новым классом токолитических
препаратов, они блокируют
окситоциновые рецепторы,
способствуют снижению тонуса
миометрия и уменьшению сократимости
матки
• Кроме того, препараты этой группы
угнетают эффекты вазопрессина путем
связывания с его рецепторами. В эту
группу входит препарат атозибан
147.
Атозибан вводят в/в в 3 последовательныхэтапа:
1. Вначале в течение 1 минуты вводится 1 флакон
по 0,9 мл препарата без разведения (начальная
доза 6,75 мг)
2. Сразу после этого в течение 3-х часов
проводится инфузия препарата в дозе 300
мкг/мин (скорость введения 24 мл/час или 8
капель/мин.)
3. После этого проводится продолжительная (до
45 часов) инфузия атозибана в дозе 300 мкг/мин
(скорость введения 8 мл/час или 3 капли/мин.).
148. Основными противопоказаниями к применению блокаторов рецепторов окситоцина являются:
• • срок беременности 33 полных недель;• • преждевременный разрыв оболочек при беременности сроком >30
нед;
• задержка роста и/или признаки его дистресса;
• • маточное кровотечение;
• • тяжелая преэклампсия;
• • внутриутробная смерть плода;
• • подозрение на внутриматочную инфекцию;
• • предлежание или преждевременная отслойка нормально
расположенной плаценты;
• • любые другие состояния, которые касаются как матери, так и
плода, при которых сохранение беременности представляет
опасность
149. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Токолитическая терапия
Сульфат магния – антагонист ионов кальцияПоказания:
Наличие противопоказаний к использованию
непереносимость β – миметиков
Противопоказания:
Нарушение внутрисердечной проводимости
Миастения
Сердечная недостаточность
Хроническая почечная недостаточность
или
150. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Токолитическая терапия
Сульфат магния - 20 мл 25% раствора на 200 мл 0,9%раствора хлорида натрия со скоростью 20 капель в минуту.
!!! Контроль:
АД
Диурез
Сухожильные рефлексы
Частота дыханий
151. УГРОЖАЮЩИЕ ПРЕЖДЕВРЕМЕННЫЕ РОДЫ Токолитическая терапия
Ингибиторы простагландинов (применение с 16 до 26 недель(32 недель) беременности)
Острый токолиз:
Индометацин 50 – 100 мг ректально, затем по 25 мг каждые
6 часов, не более 48 часов
Обычный режим токолиза:
Ректально 100 мг, а затем по 50 мг каждые 8 часов в течение
5 – 7 дней. Курсовая доза – 1000 мг. Повторное
использование препарата через 14 дней.
152. Особенности течения преждевременных родов (осложнения)
ПИОВАномалии родовой деятельности (слабость,
дискоординация)
Быстрые (ИЦН) или затяжные (незрелая шейка матки)
Гипоксия плода
ПОНРП или низко расположенной плаценты
Дородовое кровотечение при предлежании плаценты
Кровотечение в последовом и раннем послеродовом
периодах
Инфекционные осложнения в родах и послеродовом
периоде
153.
Диагностика и подтверждение началапреждевременных родов
-
У беременной после 22 недель появляются схваткообразные
боли внизу живота и крестце с появлением слизистокровянистых или водянистых (в случае отхождения
околоплодных вод) выделений из влагалища;
-
Наличие 1 схватки на протяжении 10 минут, которая
продолжается 15-20 секунд;
-
Изменение формы и расположения шейки матки прогрессивное укорочение шейки матки и ее сглаживание
- Постепенное опускание головки плода к малому тазу
относительно плоскости входа в малый таз (по данным
наружного акушерского исследования) или при внутреннем
акушерском исследовании).
154.
Ведение беременных с преждевременным разрывомплодных оболочек (ПРПО)
Преждевременный разрыв плодных оболочек (ПРПО)
- это спонтанный их разрыв до начала родовой деятельности
в сроки беременности от 22 до 42 недель (10 - 15% родов)
Избирается индивидуальная тактика ведения в
зависимости от срока беременности, сопутствующей
патологии,
акушерской
ситуации,
акушерскогинекологического анамнеза
Во всех случаях пациентка и ее семья должны получить
подробную информацию о состоянии беременной и
состоянии плода, преимущества и возможную опасность
того или иного способа дальнейшего ведения беременности
с получением письменного согласия пациентки!
155. Преждевременное излитие околоплодных вод при недоношенной беременности
Частота ПИОВ 18-51%Диагностика ПИОВ:
Жалобы беременных на излитие вод
Осмотр с помощью зеркал ???
Тесты для диагностики ПИОВ
Определение в мазках содержимого влагалища элементов
плода: пушковых волосиков, частиц серовидной смазки,
плодовых эпителиальных клеток
УЗИ: объем амниотической жидкости в динамике
156. Преждевременное излитие околоплодных вод при недоношенной беременности
Тактика:Активная тактика
Выжидательная тактика
157. Преждевременное излитие околоплодных вод при недоношенной беременности
Активная тактикаПоказания для родоразрешения:
Хориоамнионит (повышение температуры, тахикардия, лейкоцитоз,
сдвиг формулы влево, повышенный тонус матки вне зависимости от
срока беременности)
Тяжелый гестоз
ПОНРП
Гепатоз
Декомпенсация ЭГЗ
Выпадение петель пуповины
Декомпенсированные состояния плода
158.
Выжидательная тактика при ПРПО (без индукцииродовой деятельности) может быть выбрана:
• У беременных с низкой степенью прогнозируемого
перинатального и акушерского риска (A)
• При удовлетворительном состоянии плода
• При отсутствии клинико-лабораторных признаков
хориоамнионита (повышение температуры тела до 38 ° C,
запах околоплодных вод, сердцебиение плода до170 уд./мин .
• Наличие двух или более симптомов дает основание для
постановки диагноза хориоамнионита)
• При отсутствии осложнений после излития околоплодных вод
(выпадение петель пуповины, отслойка плаценты и других
показаний для ургентного родоразрешения)
159. Преждевременное излитие околоплодных вод при недоношенной беременности
Выжидательная тактика при сроке до 34 недель, при сроке до24 недель информированное согласие беременной (точное
определение срока беременности)
Длительность латентного периода зависит от срока
гестации: чем меньше срок, тем больше период до
развития регулярной родовой деятельности
160. Преждевременное излитие околоплодных вод при недоношенной беременности
Выжидательная тактикаКонтроль за состоянием матери и плода (каждые 3-4
часа запись в истории болезни):
Температура тела
Пульс
ЧСС плода
Характер выделений из половых путей
Оценка СДМ
161. Преждевременное излитие околоплодных вод при недоношенной беременности
Дополнительное обследование:Посев отделяемого из цервикального канала (β –
гемолитический стрептококк, чувствительность к
антибиотикам);
ОАК – 1 раз в 2-3 дня при отсутствии клинических признаков
инфекции;
Оценка состояния плода (УЗИ, допплерометрия, КТГ не реже 1
раза в 2-3 дня)
Профилактическое назначение антибиотиков с момента
ПИОВ до рождения ребенка (7-10 дней)
162.
Преждевременный разрыв плодных оболочек припреждевременных родах
Срок беременности 22 - 24 недель:
• Наблюдение за состоянием матери и плода без
проведения внутреннего акушерского
исследования проводится в условиях акушерского
стационара III уровня оказания медицинской
помощи
• Антибактериальная терапия с момента
госпитализации в акушерский стационар
163.
Преждевременный разрыв плодных оболочек припреждевременных родах
Срок беременности 24 - 34 недели:
• Наблюдение за состоянием матери и плода без
проведения внутреннего акушерского исследования
проводится в условиях акушерского стационара III
уровня оказания медицинской помощи
• Антибактериальная терапия с момента
госпитализации в акушерский стационар
• Профилактика респираторного дистресс-синдрома
плода
164.
Назначения антибиотиков при преждевременныхродах
В случаях наличия признаков инфекции
При преждевременном отхождении околоплодных вод до 34
недель, с момента их отхождения (профилактическое
назначение антибиотиков приводит к статистически
достоверному снижению частоты послеродовых инфекций у
матери и неонатальной инфекции)
При 35-36 неделях беременности, при условии отсутствия
признаков инфекции, антибактериальную терапию
начинают через 18 часов безводного промежутка
Макролиды (азитромицин, амоксиклав, аугментин)
предпочитают антибиотикам более широкого спектра
действия, так как их назначение приводит к меньшему
количеству осложнений
165.
Тактика ведения при наличии инфекционныхосложнений
o В случае развития хориоамнионита показано
завершения беременности
o Метод родоразрешения определяется сроком
беременности, состоянием беременной и плода,
акушерской ситуацией
o В случае оперативного родоразрешения
проводится интенсивная антибактериальная
терапия (2 антибиотика и метронидазол или
орнидазол)
166. Показания для проведения профилактики РДС:
• преждевременный разрыв плодных оболочек;• клинические признаки преждевременных родов в
24-34 полные (34 недель 0 дней) недели (любое
сомнение в истинном гестационном сроке стоит
трактовать в сторону меньшего и провести
профилактику)
• беременные, нуждающиеся в досрочном
родоразрешении из-за осложнений беременности
или декомпенсации ЭГЗ (гипертензивные
состояния, СЗРП, предлежание плаценты,
сахарный диабет, гломерулонефрит и т.д).
167. Профилактика респираторного дистресс-синдрома плода
Профилактика респираторного дистресссиндрома плодаГлюкокортикоиды способствуют созреванию
сурфактанта легких плода (категория А-1в)
Показания:
Угрожающие и начинающиеся преждевременные роды
на сроке 24 – 34 недели
168. Профилактика респираторного дистресс-синдрома плода
Профилактика респираторного дистресссиндрома плодаПротивопоказания:
Хориоамнионит
Язвенная болезнь двенадцатиперстной кишки
Тяжелая преэклампсия
Тяжелая форма диабета
Активная форма туберкулеза
Эндокардит
Остеопороз
Недостаточность кровообращения III степени
Острая инфекция или обострение хронической
Синдром Кушинга
169. Профилактика респираторного дистресс-синдрома плода
Профилактика респираторного дистресссиндрома плодаОптимальная длительность профилактики – 48 часов.
Профилактическое
действие
глюкокортикоидов
отмечается через 24 часа после начала терапии и
продолжается 7 дней
Польза повторного курса профилактики не доказана
Допускается повторное (через 7 дней) введение при
сроке меньше 34 недель беременности
170. Профилактика респираторного дистресс-синдрома плода
Профилактика респираторного дистресссиндрома плодаБетаметазон 12 мг в/м 2 дозы через 24 часа
Дексаметазон:
- 6 мг в/м 4 дозы через 12 часов (4 мг в/м 3 дозы в течение 48
часов)
- перорально: 2 мг (4 таблетки) 4 раза в сутки в первый день, 2
мг 3 раза в сутки - второй день, 2 мг 2 раза в сутки – третий день
171. ВРАЧЕБНАЯ ТАКТИКА ПРИ ПРЕЖДЕВРЕМЕННЫХ РОДАХ
Врачебная тактика при преждевременных родах зависитот гестационного срока, клинической картины
(угрожающие или начавшиеся преждевременные роды),
целости плодного пузыря и должна придерживаться
следующих основных направлений:
1. Прогнозирование наступления преждевременных родов
2. Повышение жизнеспособности плода (профилактика
РДС плода)
3. Пролонгирование беременности для перевода матери в
учреждение соответствующей группы, проведения
профилактики РДС, подготовки к рождению
недоношенного ребенка
4. Профилактика и лечение инфекционных осложнений, в
том числе при преждевременном разрыве плодных
оболочек
172.
Принципы ведения преждевременных родов1.
Оценка степени прогнозируемого риска развития материнской и
перинатальной патологии с целью определения уровня предоставления
стационарной помощи
2.
Определение плана ведения родов и проинформированного согласования
его с женщиной
3.
Контроль за состоянием матери и плода в родах с ведением
партограмы
4.
Профилактика респираторного дистрес-синдрома плода до 34 недель
беременности
5.
Обезболивание родов по показаниям - эпидуральная анестезия
6.
Оценка состояния ребенка, поддержка тепловой цепочки, проведение
первичного туалета новорожденного, общее пребывание матери и
ребенка с первых часов после рождения, более широкое использование
метода «кенгуру» при выхаживании детей с низкой массой
173.
Последовательность действий приначавшихся преждевременных родах
1. Во время госпитализации роженицы в акушерский стационар
врач акушер-гинеколог осуществляет измерение высоты
стояния дна матки, окружности живота и размеров таза.
Определяется срок беременности и дата родов
2. Определяется характер родовой деятельности, раскрытие
шейки матки и период родов, нахождение головки плода
относительно плоскостей малого таза
3. До 34 недель беременности при открытии шейки матки менее
чем 3 см, отсутствии амнионита, преэклампсии,
кровотечения, отсутствии дисстреса плода проводится
токолиз (токолиз не проводить более чем 24 - 48 часов)
4. Если преждевременные роды прогрессируют – токолиз
отменяется. Дальше роды ведутся по партограмме
174.
Ведение ПР во II периоде родовВо II периоде родов обеспечивается право женщины выбрать
удобное положение, как для нее, так и для медицинского персонала
Ведется наблюдение за общим состоянием роженицы,
гемодинамическими показателями, состоянием плода - контроль
сердечной деятельности плода каждые 5 минут и продвиженим
головки плода по родовому каналу
Следует предоставлять преимущество технике "не управляемых
физиологических потуг", когда женщина делает несколько
коротких спонтанных мощных усилий без задержки дыхания
Рутинную эпизио-перинеотомию и пудендальную анестезию не
проводят
Обязательно присутствие врача неонатолога и наличие подготовленного
оборудование для оказания медицинской помощи недоношеному
новорожденному!
175. Тактика ведения преждевременных родов через естественные родовые пути
Интранатальный токолизМониторирование ЧСС плода (КТГ)
Адекватное обезболивание - предпочтительно эпидуральная
аналгезия:
Профилактика аномалий СДМ
Снижение гиперактивной родовой деятельности
Стойкая релаксация мышц тазового дна
!!! «Ведение преждевременных родов без обезболивания
следует расценивать как неоказание медицинской помощи»
В. Е. Радзинский, 2011 год
176. NB! Nota bene (обратите внимание!)
• При преждевременных родах может быть использован любой видобезболивания, немедикаментозного и медикаментозного
• NB! Эпидуральная анальгезия предпочтительнее применения
наркотических анальгетиков для обезболивания
преждевременных родов из-за большей эффективности и
меньшей токсичности
• Неэффективно рутинное использование эпизиотомии для
профилактики травм плода
• Опасно использование выходных щипцов для рождения головки
• Вакуум-экстракцию плода не следует применять при
преждевременных родах до срока 34 недель беременности из-за
повышения риска неонатальной заболеваемости, связанной с
высокой частотой субглиальных (между апоневрозом и
надкостницей) гематом
177. Тактика ведения преждевременных родов через естественные родовые пути.
Преждевременные роды не являютсяпоказанием для проведения рутинной
эпизиотомии
После рождения недоношенного ребенка отсрочка пережатия пуповины на 30-120 секунд
(при отсутствии особых показаний)
178.
После рождения недоношенного ребенка отсрочка пережатия пуповины на 30-120секунд имеет ряд преимуществ по сравнению с ранним пережатием: снижается
риск анемий, требующих гемотрансфузии, и ВЖК.
Имеются убедительные данные о более благоприятном течении неонатального
периода при применении методики «доения» (сцеживания) пуповины
179. Тактика ведения преждевременных родов
Выбор метода родоразрешения (при точном определениисрока беременности):
Меньше 28 недель – вопрос о родоразрешении путем кесарева
сечения в интересах плода решается строго
индивидуально
28 – 33 недели – кесарево сечение предпочтительно при тазовом
предлежании, многоплодии, АСД при ПИОВ,
ПИОВ при незрелой шейке матки
34 – 37 недель – ПИОВ при незрелой шейке матки, АСД
До 36 недель – извлечение плода в плодном пузыре
180.
NB!При ножном предлежании показано КС
КС также производится при наличии даже
начальных признаков нарушения состояния плода по
данным антенатальной КТГ или УЗдопплерометрии
Выбор вида разреза па матке во время КС зависит
от срока беременности, предлежания плода,
выраженности нижнего сегмента
181. Исход преждевременных родов благоприятный при условиях:
Роды в стационаре соответствующего уровня (наличиесовременной аппаратуры для интенсивной терапии
новорожденных)
Профилактика СДР
Рациональное ведение родов
182. РОДОРАЗРЕШЕНИЕ
Регулярные схватки (4 за20 мин) и раскрытие
маточного зева
До 33 нед 6 дней
беременности
34-36 нед 6 дней
беременности
Менее 3 см
Перевод в стационар 3-й
группы
Начать профилактику РДС
Начать токолиз
Перевод в стационар 2-й
группы
Начать токолиз (на
время транспортировки)
3 см и более
Для стационара 1-й
группы - вызов
мобильной
неонатологической
реанимационной
бригады
Роды
Вызов неонатолога
Роды
183.
АППАРАТНЫЕ ДЕТИВрач лечит,
природа
излечивает
Гиппократ
184. Факторы риска
Курение;Низкий социально-экономический уровень жизни;
Низкий индекс массы – недоедание;
Ожирение;
Стрессовая ситуация на работе и /или в семье;
Возраст <18 или >35 лет;
Интервал между беременностями < 6 месяцев;
Многоплодная беременность;
Многоводие или маловодие;
Индуцированная беременность;
Тяжелая экстрагенитальная патология – декомпенсация;
Инфекция мочевыводящих путей (в т. ч. бессимптомная бактериурия)
Пародонтит;
Цервико-вагинальная инфекция;
Маточные кровотечения в 1 и 2-ом триместрах;
Предлежание плаценты, ПОНРП
Хирургические вмешательства (операции на органах брюшной полости);
Травмы
185.
В случае выбора выжидательной тактики в акушерскомстационаре необходимо проводить:
Измерение температуры тела беременной и пульсометрия дважды в сутки
Определение количества лейкоцитов в периферической крови не реже чем 1
раз в трое суток
Бактериоскопическое исследование выделений из влагалища 1 раз в трое
суток (с подсчетом количества лейкоцитов в мазке)
Наблюдение за состоянием плода методом аускультации дважды в сутки и,
при необходимости, записи КТГ не реже 1 раза в сутки с 32 недель
беременности
Предупреждение беременной о необходимости самостоятельного
проведения теста движений плода и обращения к дежурному врачу в случае
изменений двигательной активности плода
Профилактическое введение полусинтетических пенициллинов или
цефалоспоринов II поколения в средних терапевтических дозах с момента
госпитализации в течение 5 - 7 суток при отсутствии признаков инфекции у
матери
186. Вмешательство третьего уровня направленны на уменьшение негативных последствий у недоношенных новорожденных
• Их начинают применять к беременным с очень высокимриском преждевременных родов (преждевременный разрыв
плодных оболочек при недоношенной беременности,
неизбежные
спонтанные
преждевременные
роды,
запланированое преждевременное родоразрешение по
показаниям) или после начала родовой деятельности.
• Токолитики.
• Транспортировка беременной на III уровень перинатальной
помощи – перинатальный центр.
• Антенатальные кортикостероиды.
• Антибиотики при преждевременном разрыве плодных
оболочек.
• Профилактика интранатального инфицирования ребенка
стрептококком группы В.
• Антенатальный сульфат магния для профилактики
церебрального паралича у недоношенных детей.
187.
Токолитическая терапияНазначается на срок 48 часов, необходимых для проведения
антенатальной профилактики РДС глюкокортикоидами, и при
необходимости перевода беременной на высший уровень
предоставления помощи.
Для токолитической терапии могут применяться блокаторы
кальциевых каналов (нифидепин), бета-миметики, антагонисты
окситоцина (антоцин, атоcибан).
1. Нифидепин 10 мг сублингвально каждые 15 минут на протяжении
первого часа до прекращения схваток, потом назначают 20 мг 3 раза в
сутки в зависимости от маточной активности;
2. Бета-миметиками (гинипрал, ритодрин и их аналоги); гинипрал в дозе 10
мкг (2 мл) применяется в виде в/в инфузий на 500 мл изотонического
раствора натрия хлорида со скоростью 5-10 капель за минуту;
3. Использовать оральные таблетированные токолитики для
поддерживающей терапии после успешного лечения преждевременных
родов не рекомендуется;
4. Научно доказано, что сульфат магния не только не имеет выраженной
токолитической активности, то есть, не предупреждает
преждевременные роды, а почти в три раза повышает постнатальную
смертность.
188.
Профилактика респираторного дистресс-синдромаплода проводится в сроки 24-34 нед
внутримышечным введением дексаметазона по 6
мг каждые 12 часов (на курс 24 мг)
или бетаметазона по 12 мг каждые 12:00 (на курс
24 мг).
Повторные курсы профилактики не проводятся (A).
189. Антенатальные кортикостероиды
Мета-анализ 21 РКИ продемонстрировал, что один
антенатальный курс стероидов (24 мг бетаметазона или 24
мг дексаметазона в течение 48 часов) достоверно снижает:
Уровень неонатальной смертности на 31% (95% ДИ 0,580,81)
Частоту РДС на 34% (95% ДИ 0,59-0,73)
Частоту ВШК на 46% (95% ДИ 0,43-0,69)
Частоту НЕК на 54% (95% ДИ 0,29-0,74)
Частоту раннего сепсиса в течение первых 48 часов жизни
на 44% (95% ДИ 0,38-0,85)
Потребность в искусственной вентиляции легких на 20%
(95% ДИ 0,65-0,99)
190.
Оценка состояния недоношенного новорожденного иобеспечения надлежащего ухода
Поддержка тепловой цепочки, проведения первичного
туалета новорожденного.
Совместное пребывание матери и ребенка с первых часов
после рождения, более широкое использование метода
"кенгуру" у детей с малой массой.
Обеспечение необходимого лечения новорожденного по
показаниям: своевременная и адекватная первичная
реанимация (Приказ МОЗ №225 от 28.03.2014г.).
Быстрая транспортировка в отделение реанимации
новорожденных с соблюдением принципов тепловой
цепочки.
Респираторная поддержка и использование сурфактанта,
рациональное использование антибиотиков.
191. Отдельные методы профилактики в группе беременных высокого риска преждевременных родов:
• Швы на шейку матки.• Считается неэффективным наложение швов при
короткой шейке матки всем беременным, кроме
женщин из группы высокого риска
преждевременных родов.
192. NB! При беременности двойней наложение швов на укороченную шейку матки, наоборот, повышает риск преждевременных родов.
Вместе с тем, рядом авторов описываетсяположительный опыт наложения П-образных и
циркулярных швов, которые способствуют
пролонгированию беременности до рождения
жизнеспособных детей (>33-34 недель
беременности), при двойнях, тройнях и даже
четверне.
193.
• Производные прогестерона. По данныммировой литературы эффективно назначение
прогестерона в группе высокого риска у
«асимптомных» женщин (прежде всего среди
женщин, в анамнезе которых имеются
преждевременные роды) снижает риск
повторных преждевременных родов на 35 %.
194. Антибактериальная профилактика
Скрининг и лечение бессимптомный бактериурии, определяемой как наличиебактерий в посеве в количестве более 10 КОЕ/мл. Выбор препарата зависит
от результатов посева (чувствительности к антибиотикам). Возможная
схема лечения:
• 500 мг 4 раза в день per os в течение 3 дней;
Лечение сифилиса. Возможные схемы лечения:
• - первичный, вторичный и ранний латентный: пенициллин 2,5 млн. ЕД (1,5
г) однократное внутримышечное введение;
- поздний латентный: пенициллин 2,5 млн. ЕД (1,5 г) трехкратное
внутримышечное введение с интервалом в 1 неделю.
Лечение гонококковой инфекции в группе высокого риска по гонорее.
Возможные схемы лечения: цефтриаксон 125 мг или цефиксим 400 мг
однократное внутримышечное введение.
Не рекомендуется:
назначение антибиотиков при целом плодном пузыре (даже
при положительном фибронектиновом тесте);
• рутинный скрининг на патогенную и условно-патогенную
флору нижних отделов половых путей у беременных из
группы низкого риска преждевременных родов, а также
антибактериальная терапия при колонизации.
195.
NB!• Имеется положительный опыт пролонгирования
беременности при включении в комплекс
лечебных мероприятий антибактериальной
терапии при лейкоцитозе с нейтрофильным
сдвигом, выявлении высокой колонизации
патогенных и условно-патогенных
микроорганизмов в бактериологических посевах
из влагалища и шейки матки у беременных
высокого риска
196.
Рекомендуется:Скрининг и лечение бактериального вагиноза у
беременных с преждевременными родами в
анамнезе. Имеются данные о том, что лечение
бактериального вагиноза, проведенное на сроке
беременности менее 20 недель, может снизить риск
преждевременных родов.
Возможные схемы лечения: метронидазол 500 мг 2
раза в день per os в течение 7 дней, или
метронидазол 250 мг 3 раза в день per os в течение 7
дней, или препараты клиндамицина 300 мг 2 раза в
день per os 7 дней
NB! В I-м триместре стоит воздержаться от лечения,
так как метронидазол и клиндамицин
противопоказаны
при этом сроке беременности.
197.
Скрининг и лечение хламидийнойинфекции
Возможные схемы лечения:
азитромицин 1 г однократно per os или
эритромицин (кроме эритромицина
эстолата) 500 мг 4 раза в день per os в
течение 7 дней [74], или амоксицилин
500 мг 4 раза в день - 7 дней, или
джозамицин 500 мг 3 раза в день per
os в течение 7 дней
198. ПРОГНОЗИРОВАНИЕ НАЧАЛА НАСТУПЛЕНИЯ ПРЕЖДЕВРЕМЕННЫХ РОДОВ
С прогностической целью в настоящее времяиспользуются следующие маркеры преждевременных
родов:
• определение длины шейки матки с помощью
гинекологического исследования или УЗИ. Чаще всего
используют показатели: < 2,5 см, < 3 см. При
неосложненной беременности эти методы позволяют
выявить женщин с повышенным риском
преждевременных родов(например, при длине шейки
2,5 см и менее риск преждевременных родов
повышается в 6 раз по сравнению с таковым в
популяции). Однако чувствительность этого метода
низкая (25-30% для гинекологического исследования и
35-40% для УЗИ), что не позволяет использовать данный
тест в качестве скрининга;
199. Тест на определение фосфорилированного протеина-1, связывающего инсулиноподобный фактор роста (ПСИФР-1) в цервикальном секрете
Тест на определение фосфорилированного протеина-1, связывающегоинсулиноподобный фактор роста (ПСИФР-1) в цервикальном секрете
для оценки зрелости шейки матки. Отрицательный результат указывает
на низкий риск преждевременных родов в течение 7 дней после
проведения теста. Прогностическая ценность отрицательного
результата - 94 %
Принцип теста
Фосфорилированный ПСИФР-1 (ф
ПСИФР-1) производится децидуальными
клетками. Плодные воды, сыворотка
плода и беременной женщины ,
напротив, содержат большие количества
нефосфорилированного ПСИФР-1. При
приближении срока родов плодная
оболочка начинает отделяться от
децидуальной оболочки. В результате
высвобождается небольшое количество
фосфорилированного ПСИФР-1.
200.
NB! Nota bene (обратите внимание!)Наиболее точный на сегодня маркер преждевременных родов
- выявление фибронектина в шеечно-влагалищном секрете на
сроке беременности до 35 недель, что свидетельствует о
повышенном риске преждевременных родов, особенно в течение
2 недель с момента проведения теста.
Обычно фибронектин плода отсутствует в шеечновлагалищном секрете с 24 недель беременности почти до родов,
однако в 24—26 недель его обнаруживают у 3-4% женщин; риск
преждевременных родов у этих женщин значительно повышен.
Для клинической практики очень важно то, что этот тест имеет
высокую прогностическую ценность отрицательного результата —
при отсутствии фибронектина во влагалищном секрете
вероятность того, что женщина родит в течение недели, составляет
около 1 %.
201. ПРОФИЛАКТИКА РДС ПЛОДА
• Усилия, направленные на повышениежизнеспособности плода при преждевременных
родах, заключаются в антенатальной профилактике
РДС кортикостероидными препаратами.
• Антенатальная кортикостероидная терапия (АКТ)
для ускорения созревания легких плода
используется с 1972 года.
• АКТ высокоэффективна в снижении риска развития
РДС, ВЖК и неонатальной смерти недоношенных
новорожденных при сроке беременности 24-34
полные недели (34 недель 0 дней). Курсовая доза
АКТ составляет 24 мг.
202.
• Схемы применения: 2 дозыбетаметазона в/м по 12 мг с
интервалом 24 часов (наиболее
часто используемая схема в РКИ,
вошедших в систематический
обзор); или 4 дозы дексаметазона
в/м по 6 мг с интервалом 12
часов;
• или 3 дозы дексаметазона в/м по
8 мг через 8 часов
• NB! Эффективность
вышеуказанных препаратов
одинакова, однако следует
учитывать, что при назначении
дексаметазона отмечается более
высокая частота госпитализации в
ПИТ, но более низкая частота
ВЖК, чем при использовании
бетаметазона
203. ТОКОЛИЗ
• Токолиз при угрожающих преждевременныхродах направлен на подготовку плода к
преждевременному рождению, что заключается
в проведении профилактики РДС плода и
переводе беременной в перинатальный центр
(лечебное учреждение 3-4 группы)
204. Общие противопоказания к проведению токолиза:
Акушерские противопоказания:• хориоамнионит;
• отслойка нормально или низко расположенной
плаценты (опасность развития матки Кювелера);
• состояния, когда пролонгирование беременности
нецелесообразно (эклампсия, преэклампсия,
тяжелая экстрагенитальная патология матери).
Противопоказания со стороны плода:
• пороки развития, несовместимые с жизнью;
• антенатальная гибель плода.
205. Селективные β2-адреномиметики
Селективные β2адреномиметики• Препараты этой группы являются наиболее
изученным в плане материнских и перинатальных
эффектов. Их представителями в нашей стране
являются гексопреналина сульфат и фенотеро
• При использовании этих препаратов релаксация
миометрия достигается связыванием их с β2адренергическими рецепторами и повышением
уровней внутриклеточного циклического аденозинмонофосфата, что, в свою очередь, активирует
протеин-киназу. Инактивирует легко-цепочечную
миозин-киназу и подавляет сократительную
активность миометрия.
206.
Противопоказания для использования βадреномиметиков:• сердечно-сосудистые заболевания матери
(стеноз устья аорты, миокардит, тахиаритмии,
врожденные и приобретенные пороки сердца,
нарушения сердечного ритма);
• гипертиреоз;
• закрытоугольная форма глаукомы
• инсулинзависимый сахарный диабет;
• дистресс плода, не связанный с гипертонусом
матки.
207. Рекомендуемые схемы применения гексопреналина сульфат
• острый токолиз следует начинать с болюсного введения 10 мкг (1ампула по 2 мл) препарата, разведенного в 10 мл изотонического
раствора, в течение 5-10 минут с последующей инфузией со
скоростью 0,3 мкг/мин;
• при проведении длительного токолиза рекомендуемая доза
гексопреналина сульфат- 0,075 мкг/мин. Максимальная суточная
доза 430 мкг. При приготовлении раствора для введения с
использованием внутривенных систем концентрат для инфузий
разводят 500 мл изотонического раствора натрия хлорида.
Приготовленный раствор вводят в/в капельно. Расчет дозы 0,3
мкг/мин соответствует: 1 ампула (25 мкг)
- 120 капель в минуту,
- 2 ампулы (50 мкг) - 60 капель в минуту и т.д.;
• при использовании инфузоматов: 75 мкг
концентрата для инфузий (3 ампулы) разводят
в 50 мл изотонического раствора натрия
хлорида; скорость введения 0,075 мкг/мин
указанная дозировка используется как
ориентировочная - подбирается
индивидуально.
208. Рекомендуемые схемы применения Фенотерол (фенотерола гидробромид)
• При приготовлении раствора длявведения с использованием внутривенных
систем концентрат для инфузий 2
ампулы по 0,5 мг (1 мл - 2,5 мкг) разводят
в 500 мл изотонического раствора
натрия хлорида. Начинают инфузию со
скоростью 0,5 мкг/мин (5 капель в
минуту), увеличивая дозу при
необходимости каждые 15 мин до
достижения эффекта. Чаще всего
эффективная доза соответствует 1,5-2
мкг/мин (15-20 капель в минуту).
• Внутривенный токолиз проводят в
положении женщины на левом боку под
кардиомониторным контролем.
209.
!!! При использовании β2-адреномиметиковнеобходимы:
• контроль ЧСС матери каждые 15 минут;
• контроль АД матери каждые 15 минут;
• контроль уровня глюкозы крови каждые 4 часа;
• контроль объема вводимой жидкости и диуреза;
в аускультация легких каждые 4 часа;
• контроль за состоянием плода и сократительной
активностью матки.
210. Блокаторы кальциевых каналов
На сегодняшний день перспективнымипрепаратами для токолитической терапии
вследствие меньшей выраженности
побочных эффектов со стороны беременной
являются блокаторы кальциевых каналов.
Чаще используется нифедипин, поскольку
доказаны его преимущества по сравнению с
другими токолитическими препаратами:
• меньшая частота побочных эффектов;
• увеличение пролонгирования
беременности (снижение неонатальных
осложнений - некротизирующего
энтероколита, ВЖК и неонатальной
желтухи).
211. Схемы применения нифедипина:
• 20 мг per os; далее - если сокращения маткисохраняются — через 30 минут 20 мг повторно,
затем по 20 мг каждые 3-8 часов в течение 48
часов по показаниям. Максимальная доза 160
мг/сутки; или 10 мг сублингвально, затем, при
необходимости, каждые 20 минут по 10 мг
(максимальная
212.
Побочные эффекты (только состороны матери):
• гипотензия (крайне редко проявляется у пациенток с
нормотонией);
• тахикардия;
• головные боли, головокружение, тошнота
Рекомендуемый мониторинг при токолизе
нифедипином:
1. постоянный контроль ЧСС плода, пока имеются
маточные сокращения;
2. измерение пульса, АД каждые 30 минут в течение
первого часа, затем каждый час в течение первых
24 часов, затем каждые 4 часа
213. Ингибиторы циклооксигеназы — индометацин (применяется до 32 недель беременности)
Побочные эффекты:• со стороны матери: тошнота, рефлюкс, гастрит;
• со стороны плода: преждевременное закрытие
артериального протока, олигурия и маловодие.
Противопоказания:
• нарушения свертываемости;
• кровоточивость;
• нарушения функции печени;
• язвенная болезнь
• астма
• повышенная чувствительность к аспирину
Схема острого токолиза: начиная с 50-100 мг ректально или per
os, затем по 25 мг каждые 6 часов (не более 48 часов).
214. ПРОФИЛАКТИКА ИНФЕКЦИОННЫХ ОСЛОЖНЕНИЙ
• Во время преждевременных родов антибиотикидолжны быть назначены с профилактической целью.
Первую дозу следует вводить как минимум за 4 часа до
рождения ребенка. Схема применения: ампициллин —
начальная доза 2 грамма в/в сразу после диагностики
преждевременных родов, затем по 1 грамму каждые 4
часа до родоразрешения;
• или цефалоспорины 1-го поколения - начальная доза 1
грамм в/в, затем каждые 6 часов до родоразрешения;
или при положительном результате посева на
стрептококк группы В (БГСА) начальная доза 3 г
пенициллина в/в, затем по 1,5 грамм каждые 4 часа до
родоразрешения .
215. Методы родоразрешения
• Выбор метода родоразрешения зависит от состоянияматери, плода, его предлежания, срока беременности,
готовности родовых путей и возможностей учреждения,
где происходят преждевременные роды.
• Нет убедительных данных в пользу кесарева сечения в
плане более благоприятного течения неонатального
периода при преждевременных родах и задержке роста
плода.
• Плановое КС по сравнению с вагинальными родами не
улучшает исходов для недоношенного ребенка, увеличивая
материнскую заболеваемость.
• Поэтому вагинальные роды для недоношенного плода в
головном предлежании предпочтительны, особенно при
сроке беременности более 32 недель.
• КС должно проводиться по обычным акушерским
показаниям. Данные об эффективности оперативного
родоразрешения при тазовом предлежании противоречивы.
Выбор метода родоразрешения должен быть
индивидуальным и основываться на клинических
показаниях.
216. ДОРОДОВОЕ ИЗЛИТИЕ ОКОЛОПЛОДНЫХ ВОД ПРИ НЕДОНОШЕННОЙ БЕРЕМЕННОСТИ
• Дородовое излитие околоплодных вод (ДИВ)встречается в 30% преждевременных родов и является
причиной неонатальной иаболеваемости и смертности.
• Три основные причины неонатальной смертности
связаны с ДИВ при недоношенной беременности:
недоношенность, сепсис и гипоплазия легких.
• Смертность новорожденных с внутриутробной
инфекцией, проявившейся сепсисом, в 4 раза выше.
Риск для матери связан, прежде всего, с
хориоамнионитом (13-60%).
• Доказана связь между восходящей инфекцией из
нижних отделов генитального тракта и ДИВ. У каждой
третьей пациентки с ДИВ при недоношенной
беременности имеются положительные результаты
посевов культуры генитального тракта.
217. ВРАЧЕБНАЯ ТАКТИКА ПРИ ДОРОДОВОМ ИЗЛИТИИИ ОКОЛОПЛОДНЫХ ВОД
• Вероятность развития родовой деятельности приизлитии околоплодных вод находится в прямой
зависимости от гестационного срока: чем меньше
срок, тем больше период до развития регулярной
родовой деятельности (латентный период).
• В пределах первых суток после преждевременного
излития вод спонтанные роды в 26 % случаев
начинаются при массе плода 500-1000 грамм, в 51%
- при массе плода 1000-2500 грамм, в 81 % - при
массе плода более 2500 грамм.
• Пролонгирование беременности при сроке до 22
недель нецелесообразно из-за неблагоприятного
прогноза для плода (ниже срока жизнеспособности)
и высокой частоты гнойно-сетических осложнений у
матери. Рекомендуется прерывание беременности.
218.
Выбор тактики ведения при ДИВ при недоношеннойбеременности должен быть оформлен в виде
информированного согласия пациентки!
• Одна из основных задач при поступлении пациентки
с подозрением на отхождение вод - как можно
более точно определить срок беременности, так как
от этого зависит выбор тактики.
• При сроке до 34 недель при отсутствии
противопоказаний показана выжидательная
тактика.
Однако в последнее время появились данные о
нецелесообразности пролонгирования
беременности более 28 нед, которое не снижает
частоту тяжелых неонатальных инфекционных
осложнений.
219. Противопоказания для выбора выжидательной тактики
Противопоказания длявыбора выжидательной
тактики
• хориоамнионит;
• осложнения беременности, требующие
срочного родоразрашения:
преэклампсия/эклампсия, отслойка плаценты,
кровотечение при предлежании плаценты;
декомпенсированные состояния матери;
• декомпенсированные состояния плода.
При поступлении пациентки в стационар 1-й и
2-й группы с подозрением на ДИВ при сроке
беременности до 34 недель рекомендуется
перевод в акушерский стационар 3-го уровня.
220. Выжидательная тактика (без влагалищного осмотра):
Наблюдение за пациенткой осуществляется впалате отделения патологии беременности с
ведением специального листа наблюдений в
истории родов с фиксацией каждые 4 часа:
1. температуры тела;
2. пульса;
3. ЧСС плода;
4. характера выделений из половых путей;
5. родовой деятельности
221. Объем лабораторного обследования:
• посев отделяемого из цервикального канала наБГСА, флору и чувствительность к антибиотикам
- при первом осмотре в зеркалах;
• общий анализ крови - лейкоциты, формула - 1 раз в
2-3 дня при отсутствии клинических признаков
инфекции;
• определение С-реактивного белка в крови, как
предиктора хориоамнионита ;
• оценка состояния плода - УЗИ, УЗдопплерометрия, КТГ регулярно, не реже 1 раза в
2-3 дня.
222.
• Токолитики при преждевременных родахпоказаны на период не более 48 часов для
перевода в перинатальный центр и проведения
курса кортикостероидов. Профилактическое
использование токолитиков неэффективно.
• Для профилактики РДС плода используют
кортикостероиды: • 24 мг бетаметазона (по 12
мг в/м через 24 часов) или • 24 мг
дексаметазона (по 6 мг в/м каждые 12 часов)
• Антибиотикопрофилактику следует начинать
сразу после постановки диагноза ДИВ и
продолжать до рождения ребенка (в случае
задержки родов она может быть ограничена 710 сут).
223. Первичная профилактика ПР (вне беременности):
Рекомендуется:• ограничение повторных внутриматочных
манипуляций (выскабливание полости матки)
• информирование общественности о
повышенном риске преждевременного
рождения детей, зачатых с помощью
вспомогательных репродуктивных технологий
• ограничение количества переносимых
эмбрионов в зависимости от возраста пациентки
и прогноза
224.
Не рекомендуется:• рутинное применение поливитаминов до зачатия и на
протяжении первых двух месяцев беременности;
• назначение белково-энергетических пищевых добавок в
период беременности;
• дополнительный прием кальция во время
беременности;
• дополнительный прием антиоксидантов - витаминов С и
Е;
• постельный режим (bed-rest);
• гидратация (усиленный питьевой режим, инфузионная
терапия), используемая в целях нормализации
фетоплацентарного кровотока для предотвращения
преждевременных родов
225. Вторичная профилактика ПР (в период беременности)
• Внедрение антиникотиновых программ средибеременных
• Назначение вагинального прогестерона в капсулах
беременным с короткой шейкой матки (10-25 мм) или с
преждевременными родами в анамнезе
226. Профилактика спорадических абортов
• Планирование желанной беременности(позволяет свести к минимуму вероятность
действия повреждающих факторов в
преконцепционном и эмбриональном
периодах)
• Надежные методы защиты от случайной
беременности - контрацепция
227.
Благодарю за внимание!228.
УЗИ признаки замершейбеременности в зависимости от срока
гестации
В 5-6 недель:
несоответствие
размеров плодного
яйца сроку гестации,
не визуализируется
желточный мешок, не
визуализируется
эмбрион
В 7-8 недель:
отсутствие
сердечных
сокращений
эмбриона,
несоответствие
размеров матки сроку
гестации
В 9-12 недель (и до
22 недель):
отсутствие
сердечных
сокращений и
движений эмбриона,
несоответствие
размеров матки сроку
гестации


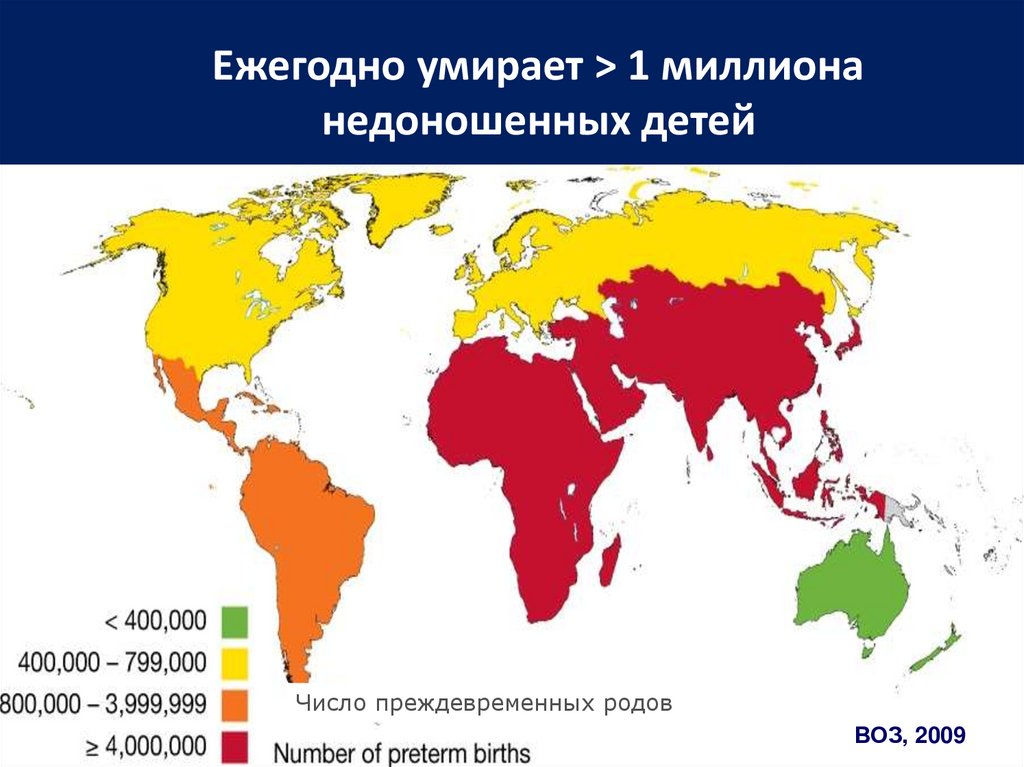

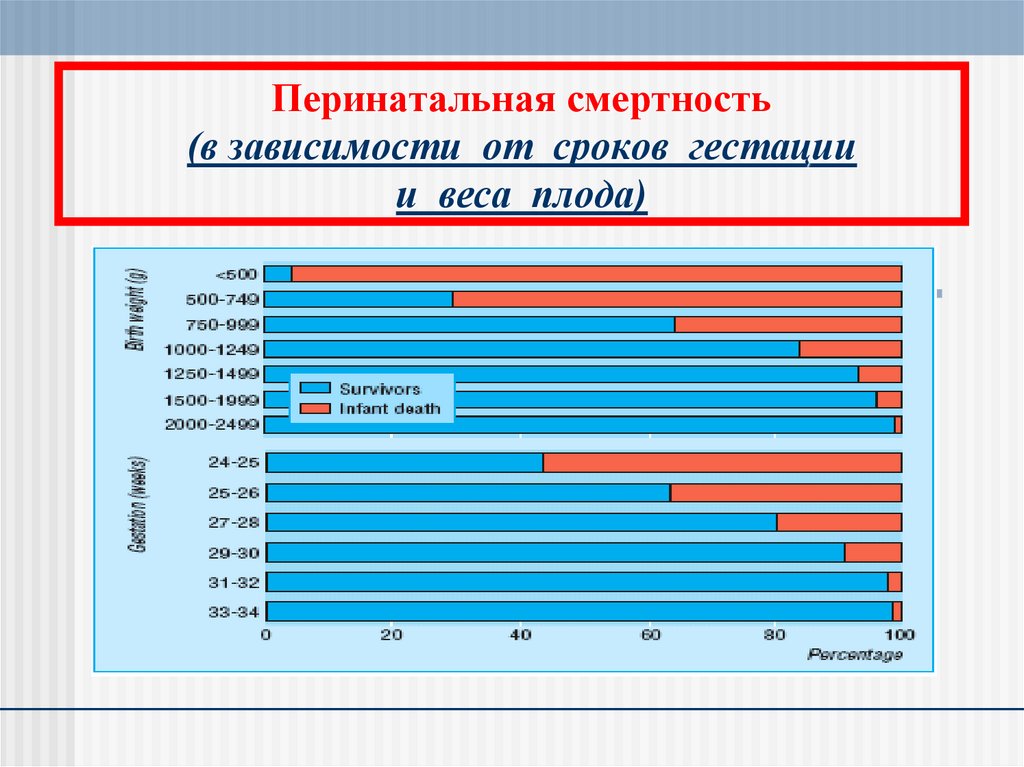


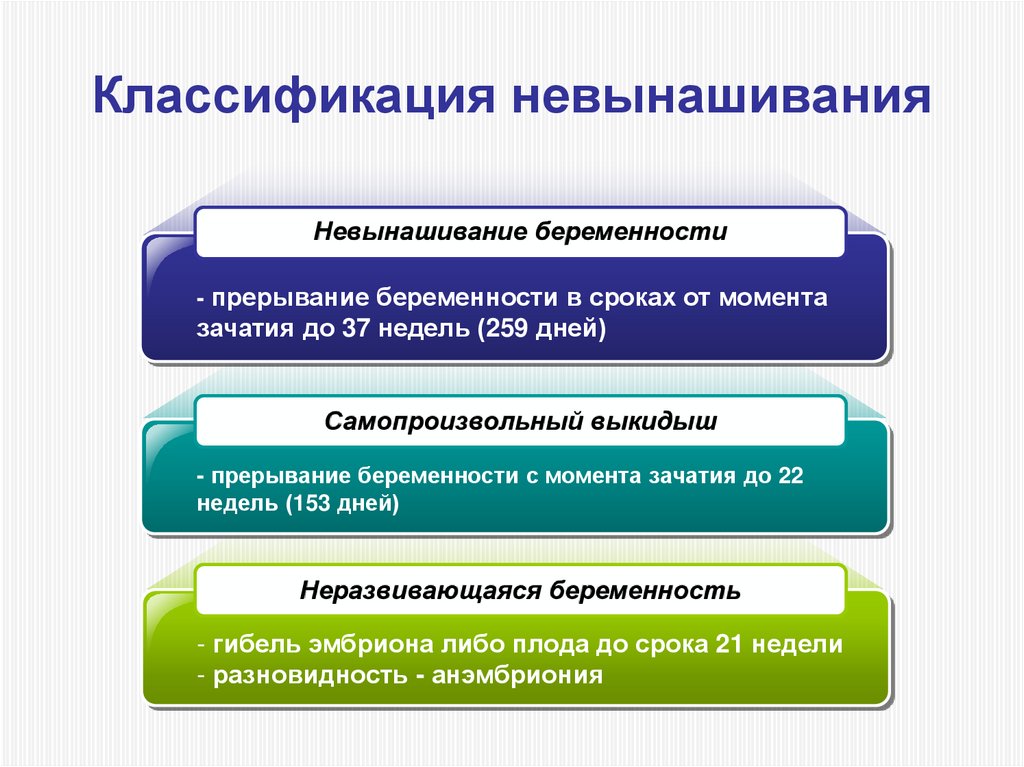
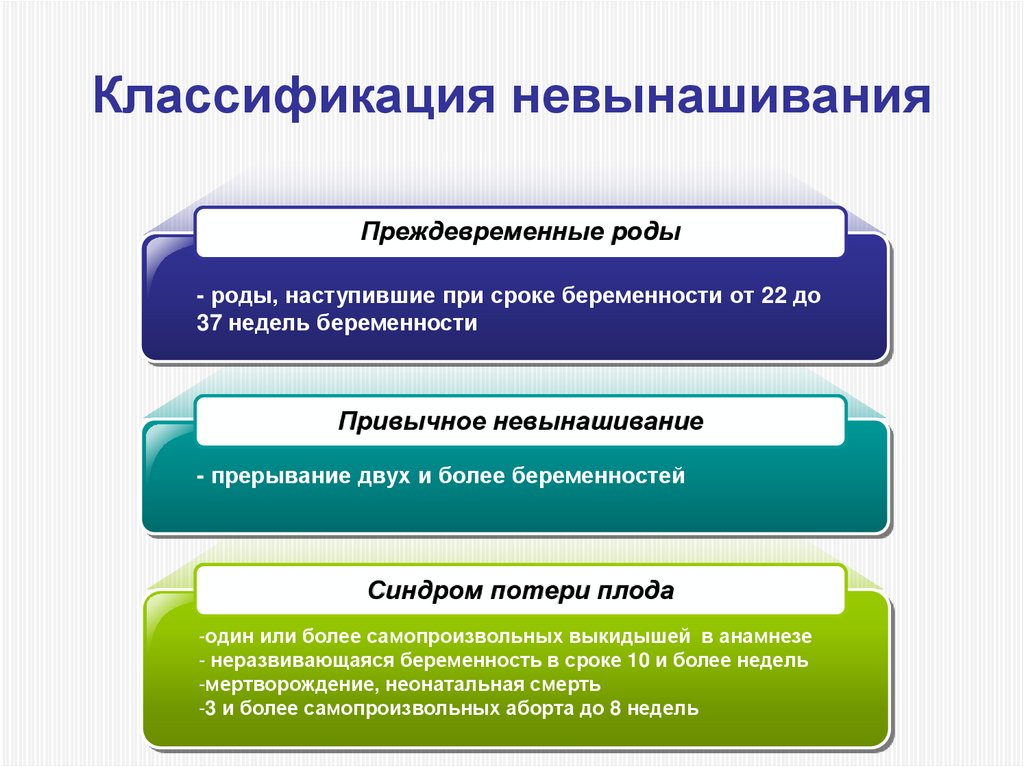



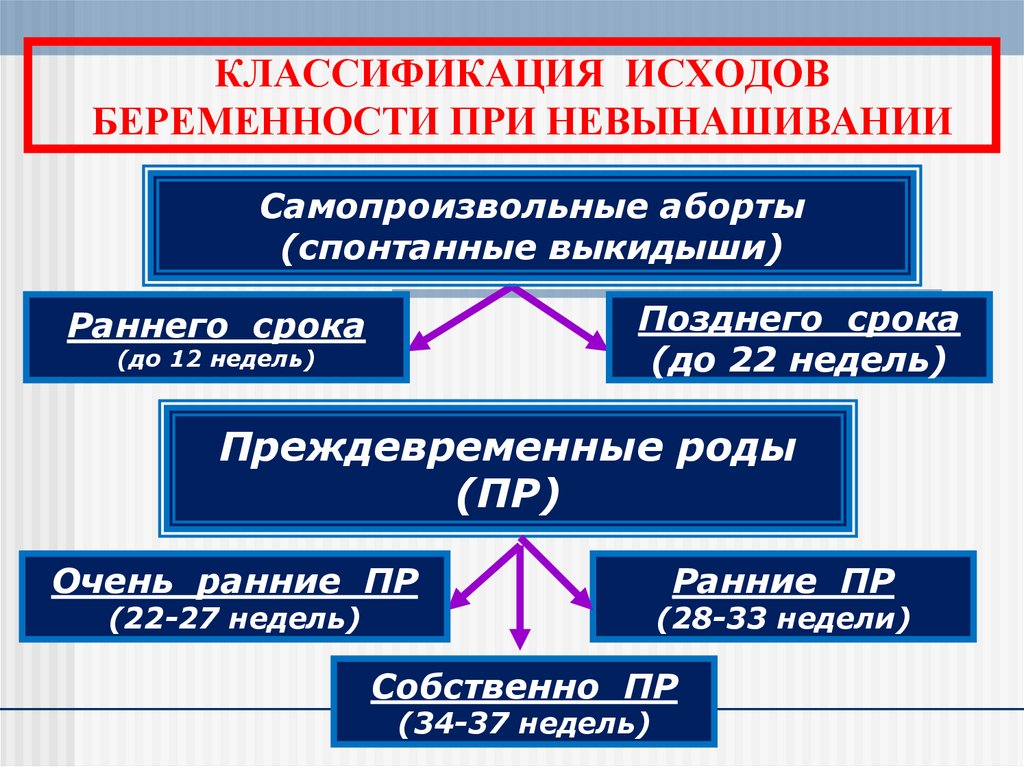

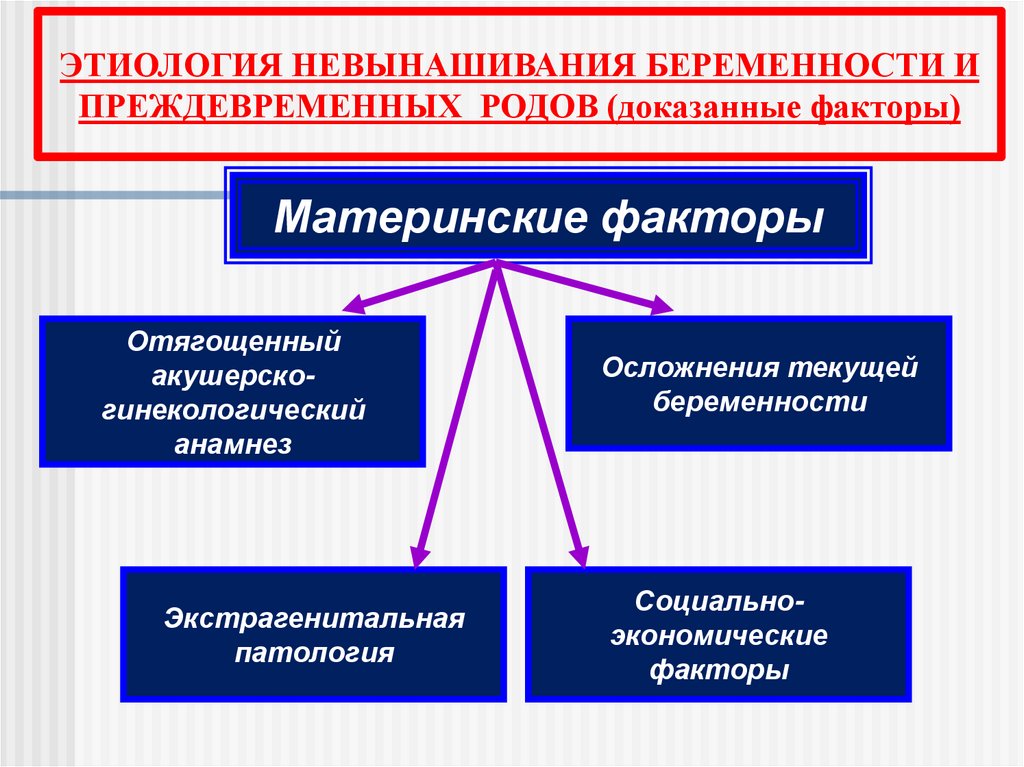
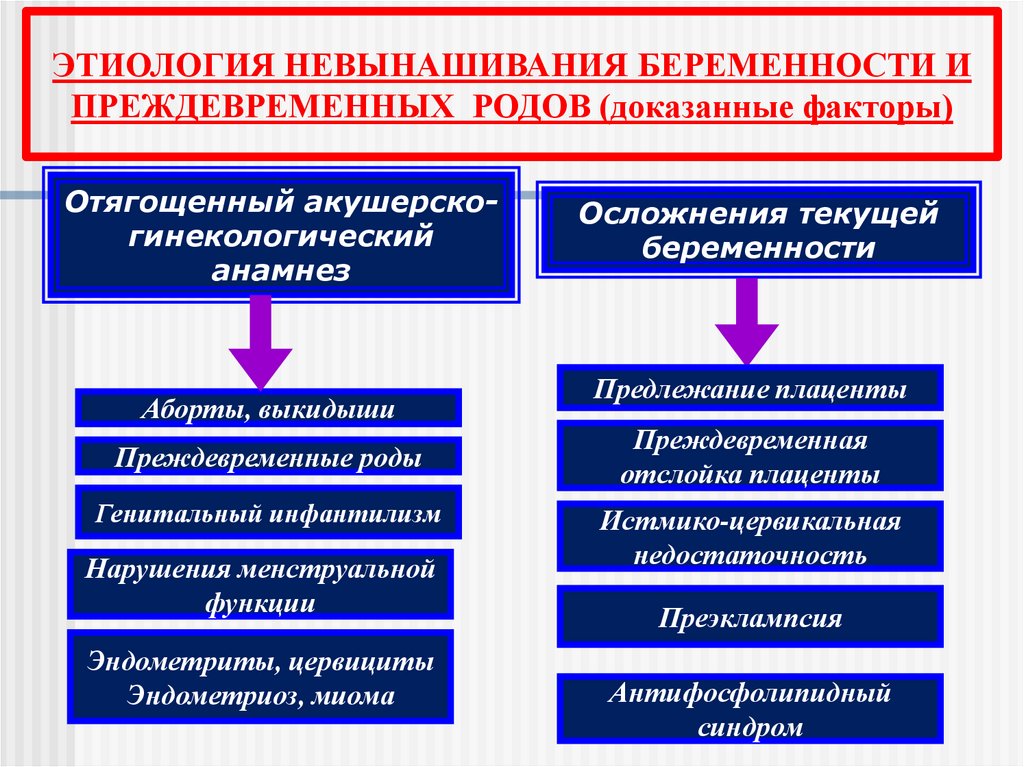
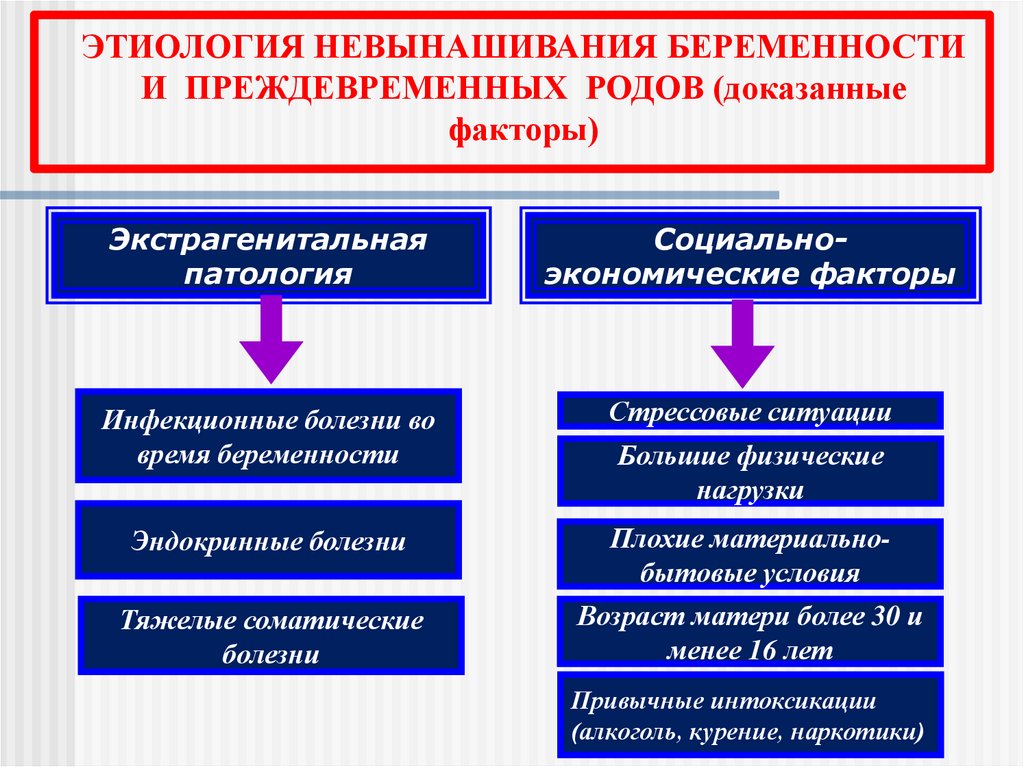
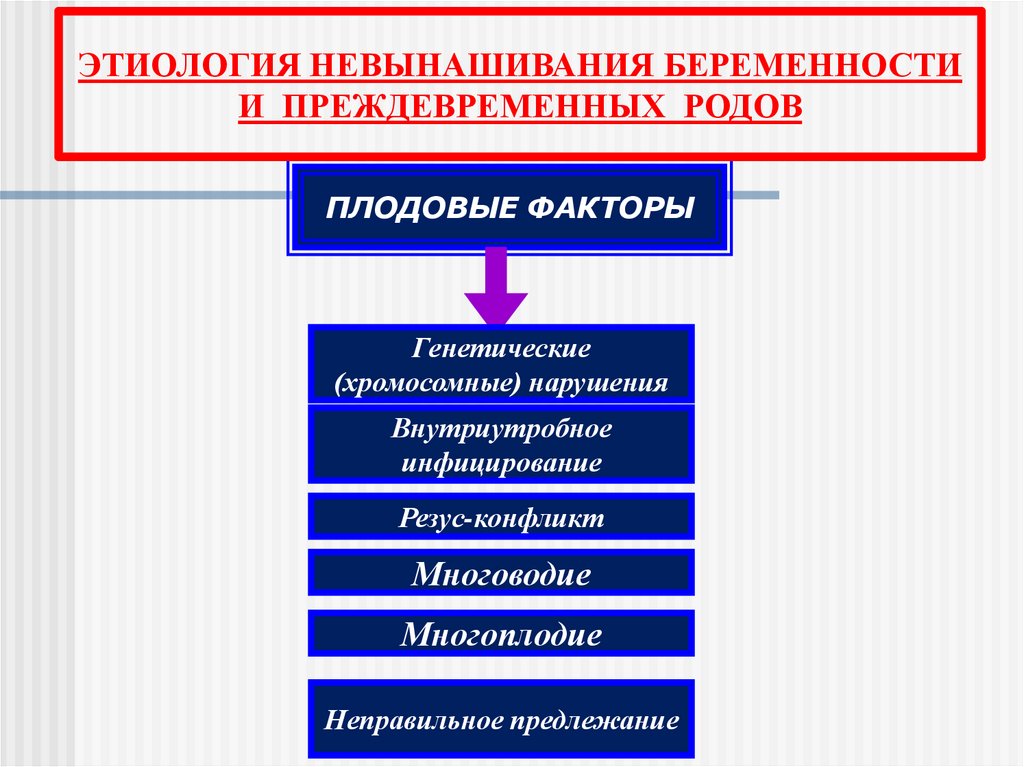

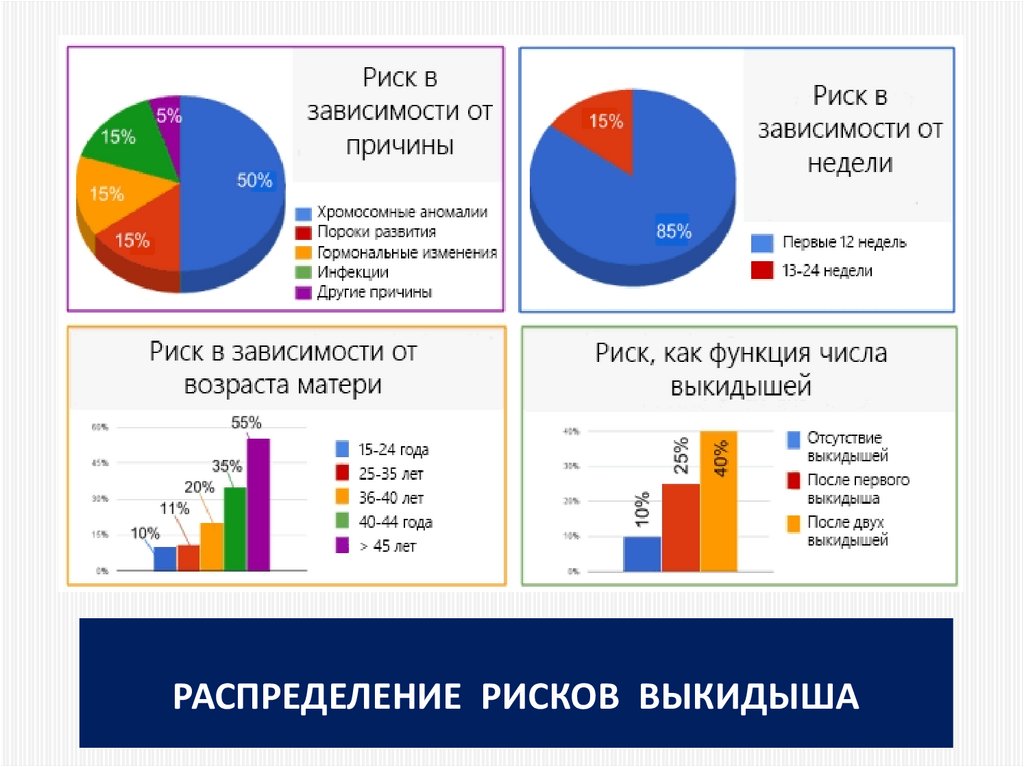





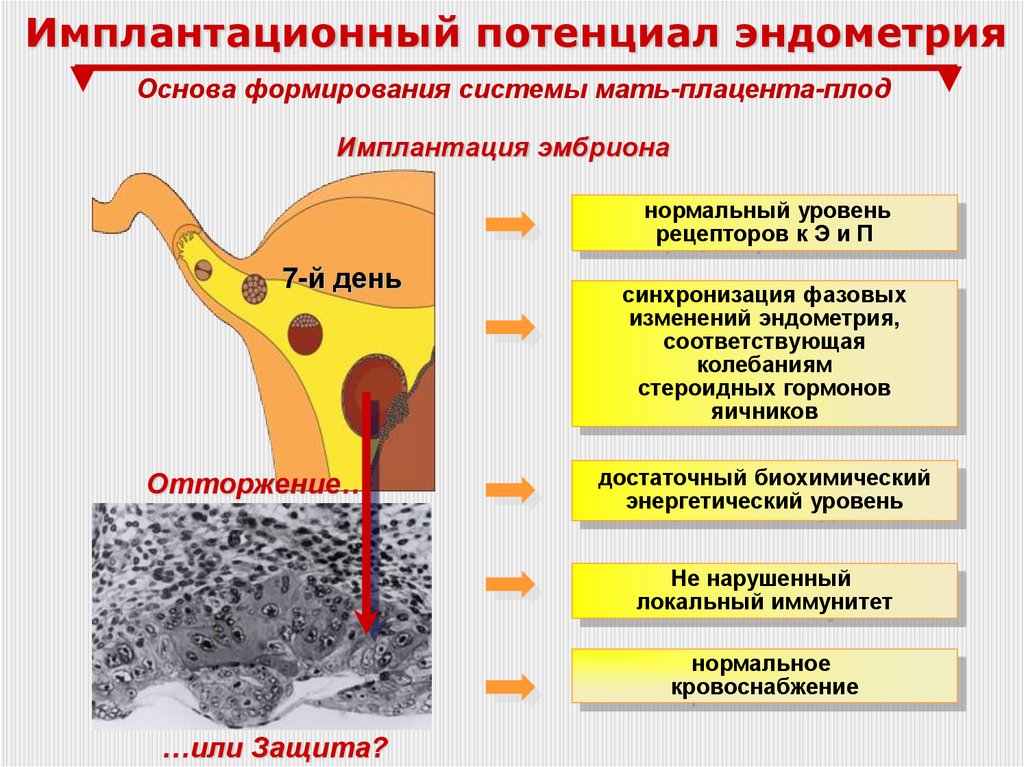
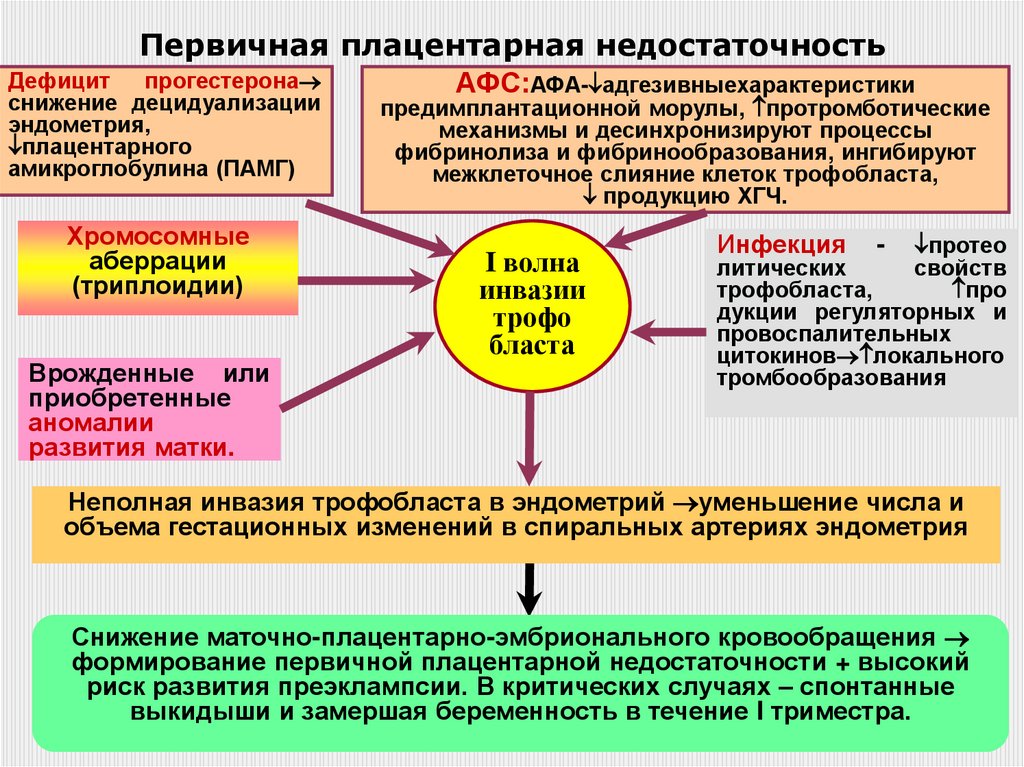
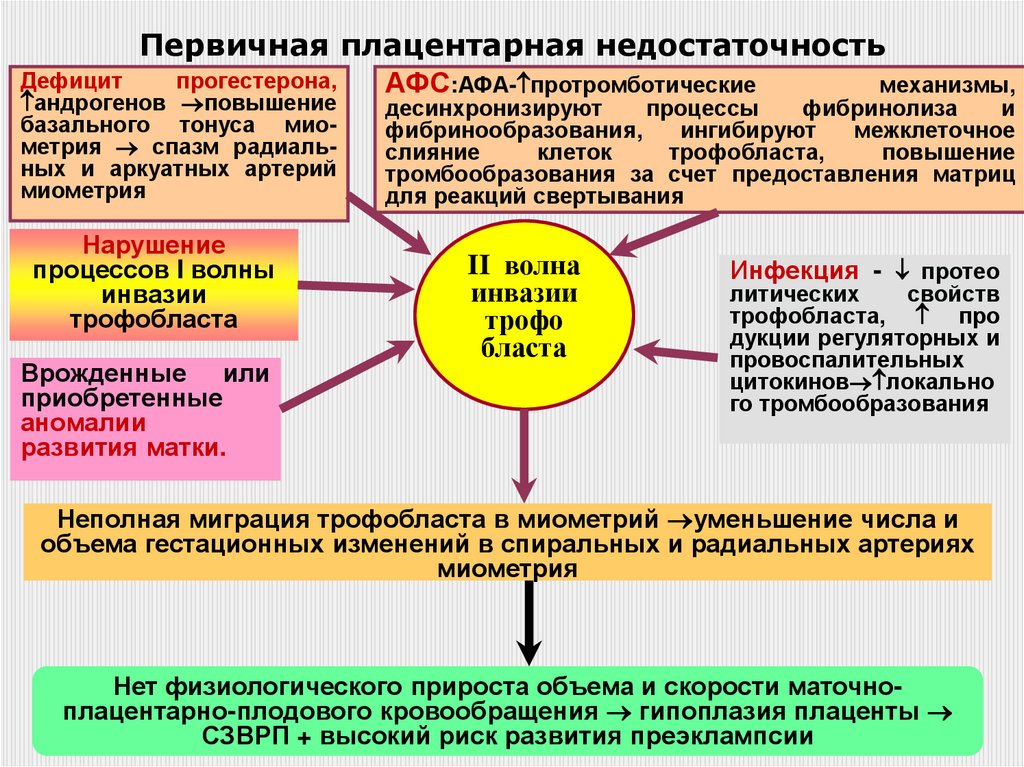



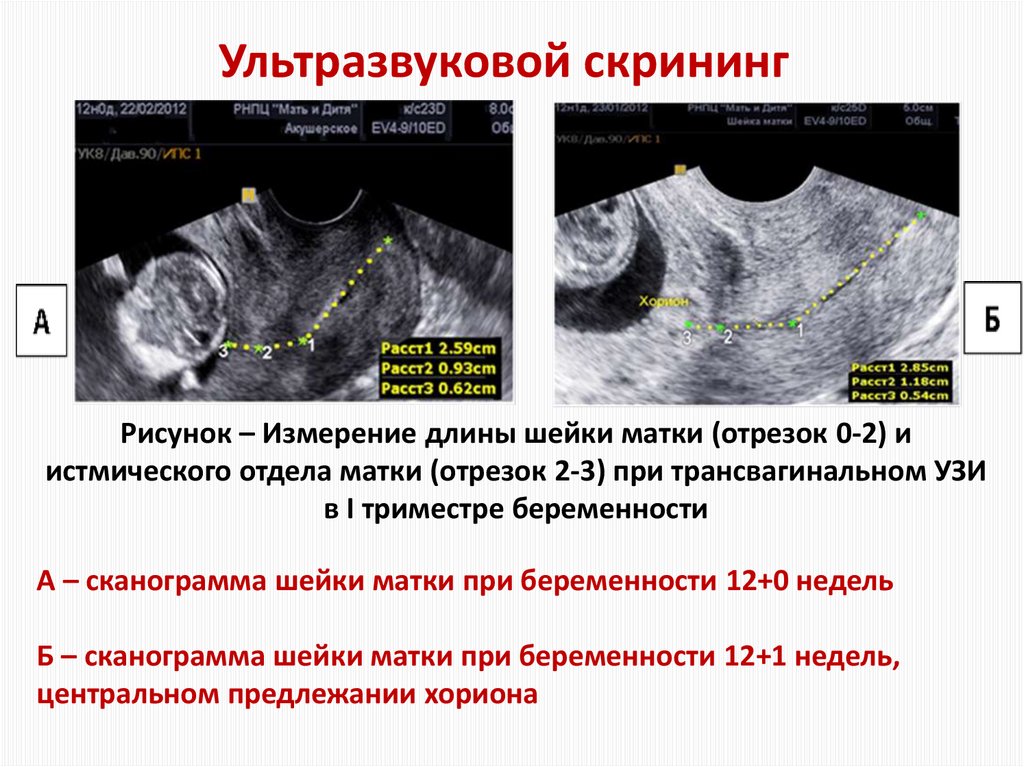
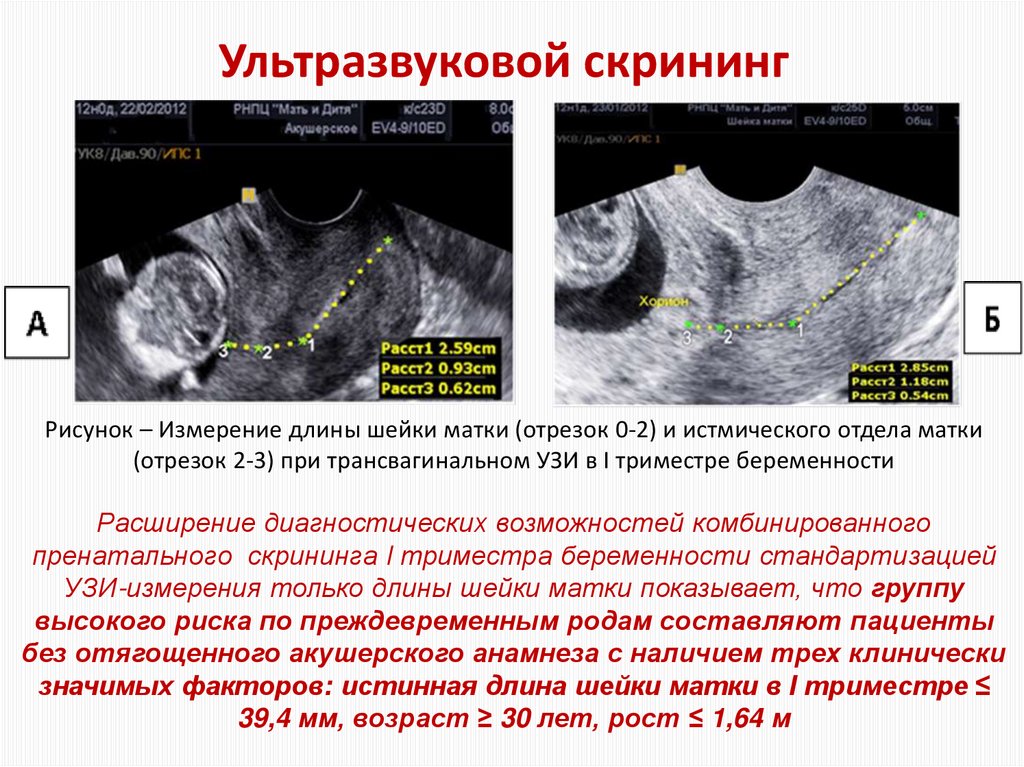












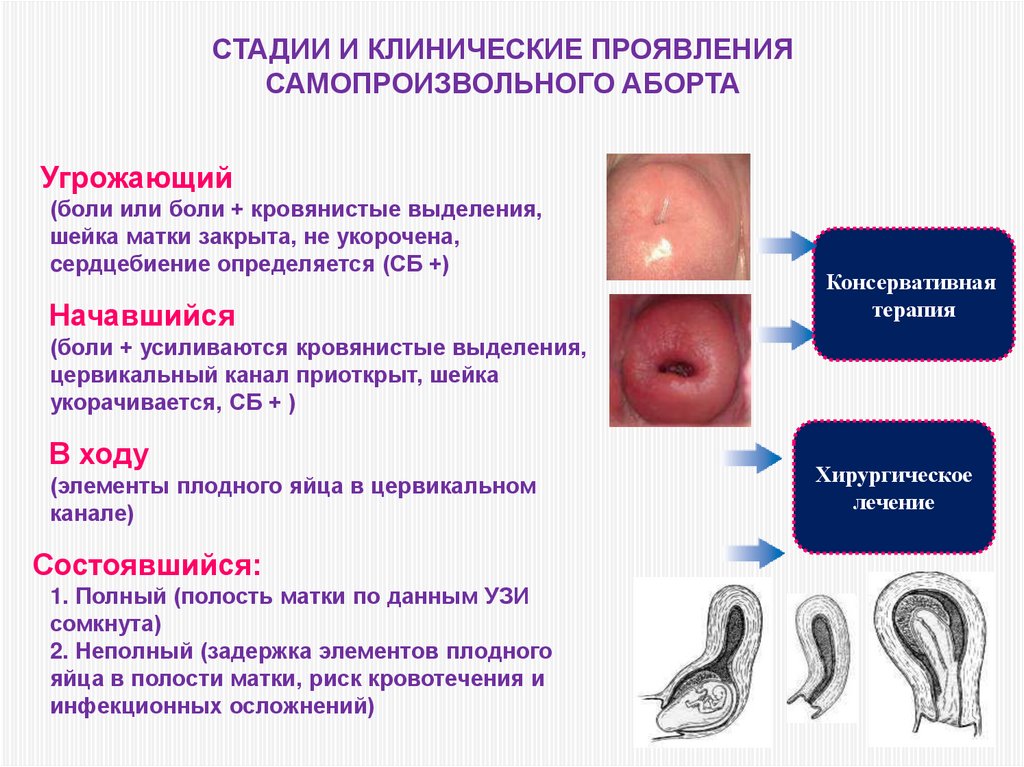
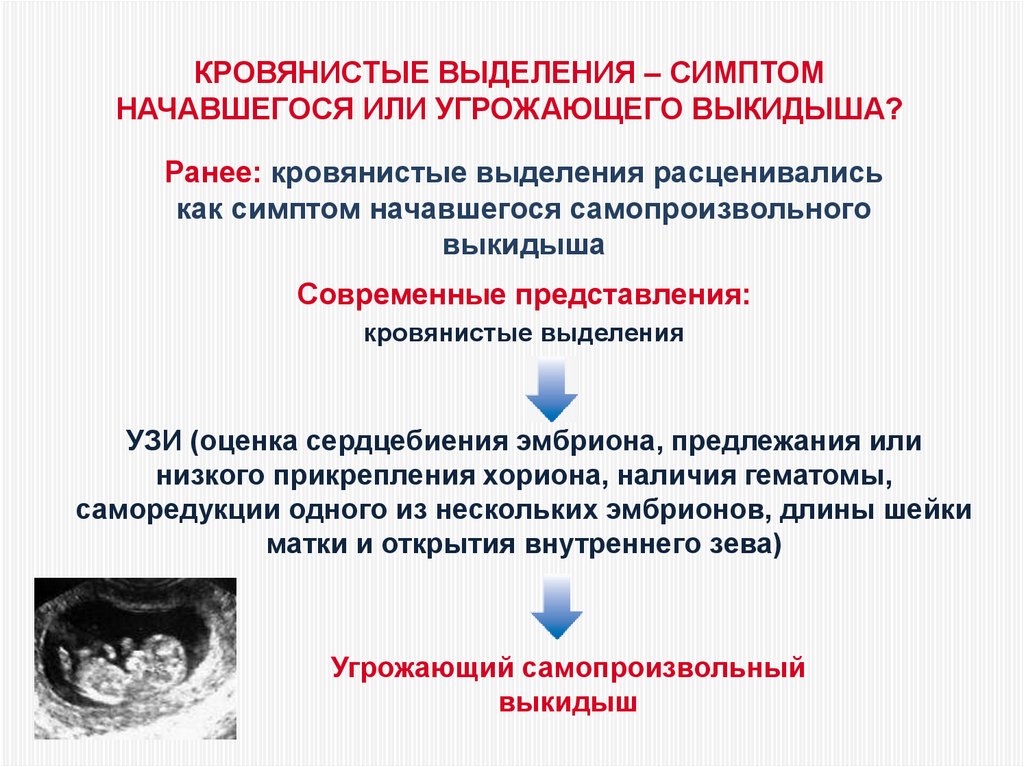
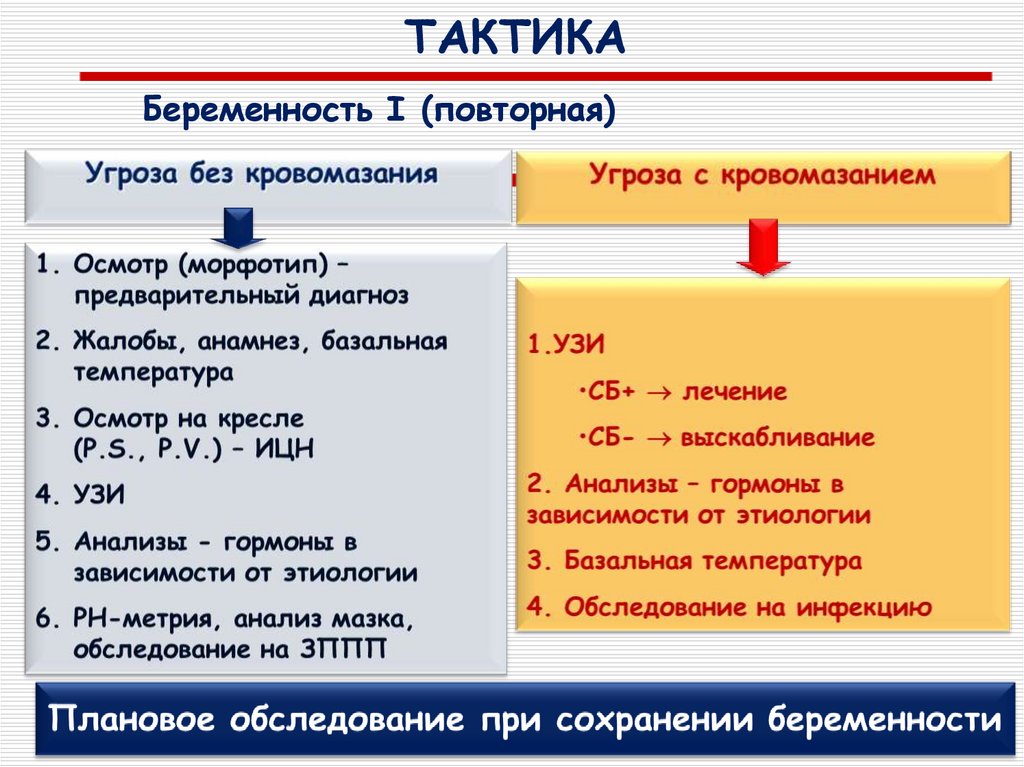
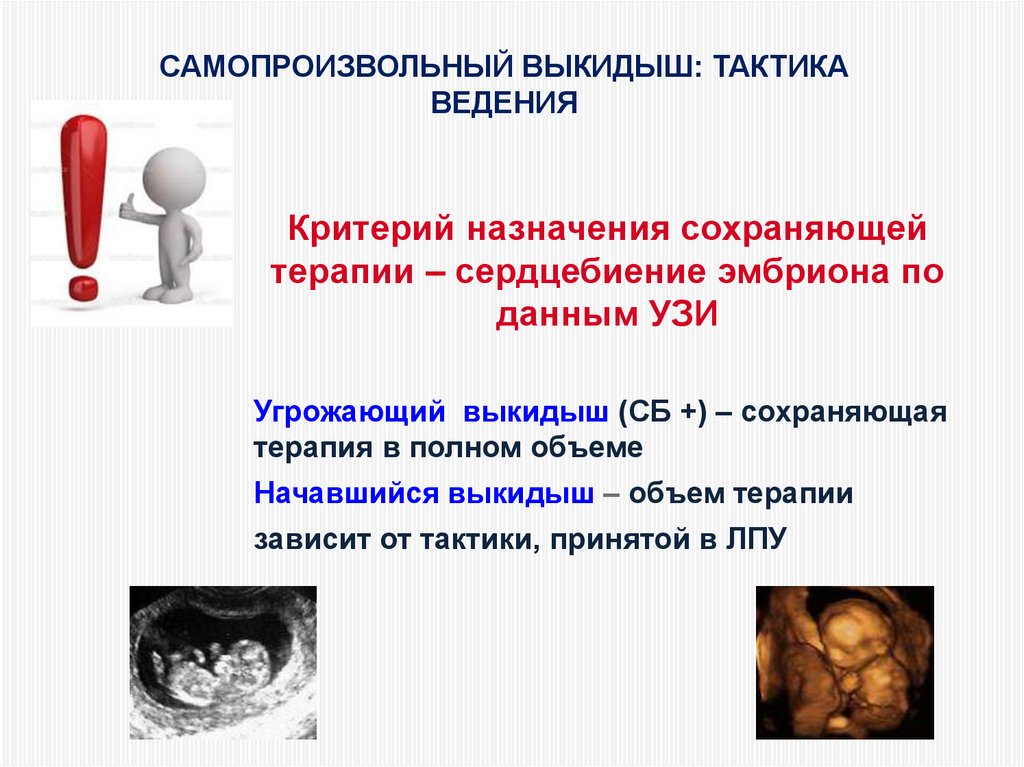




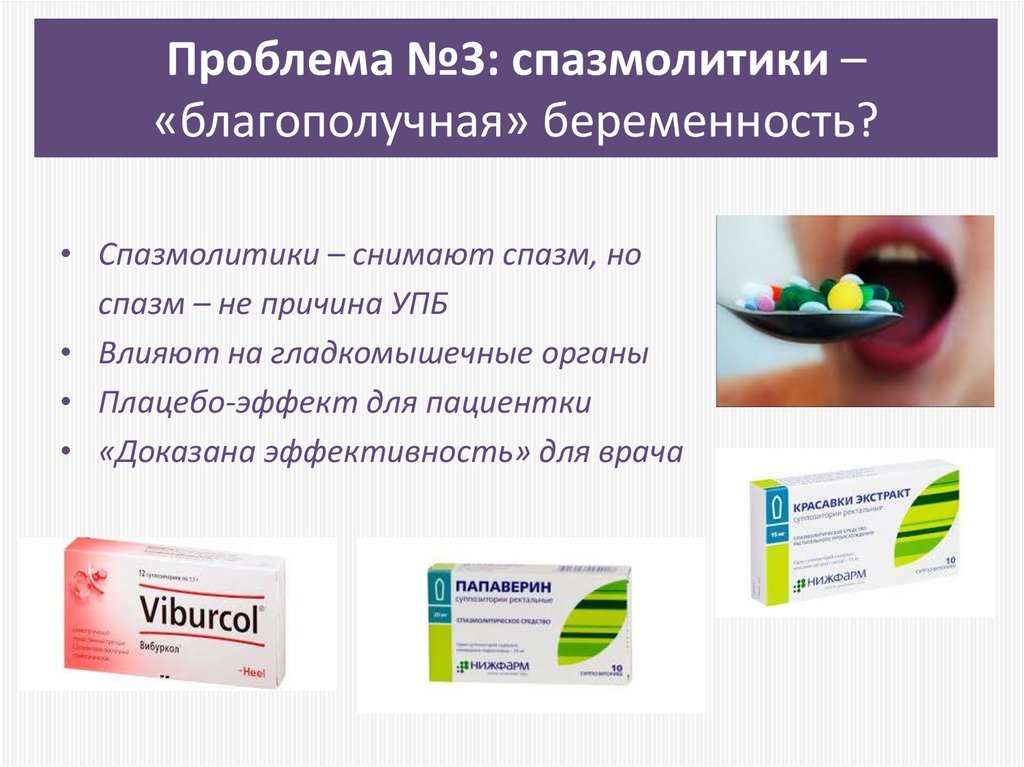

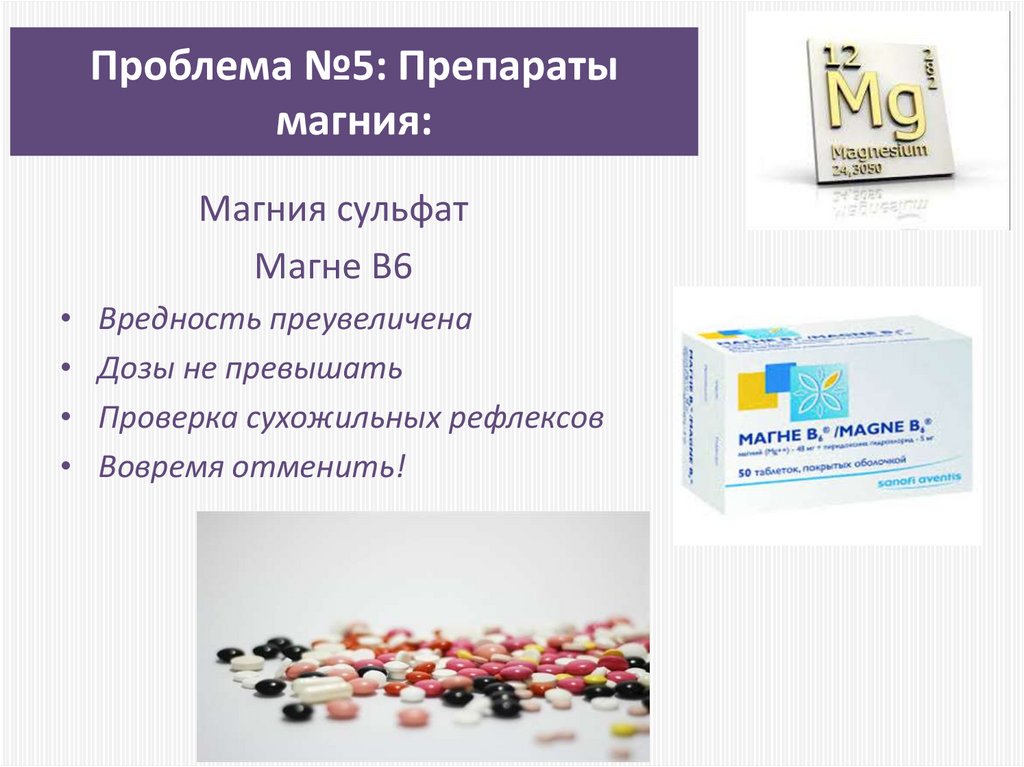

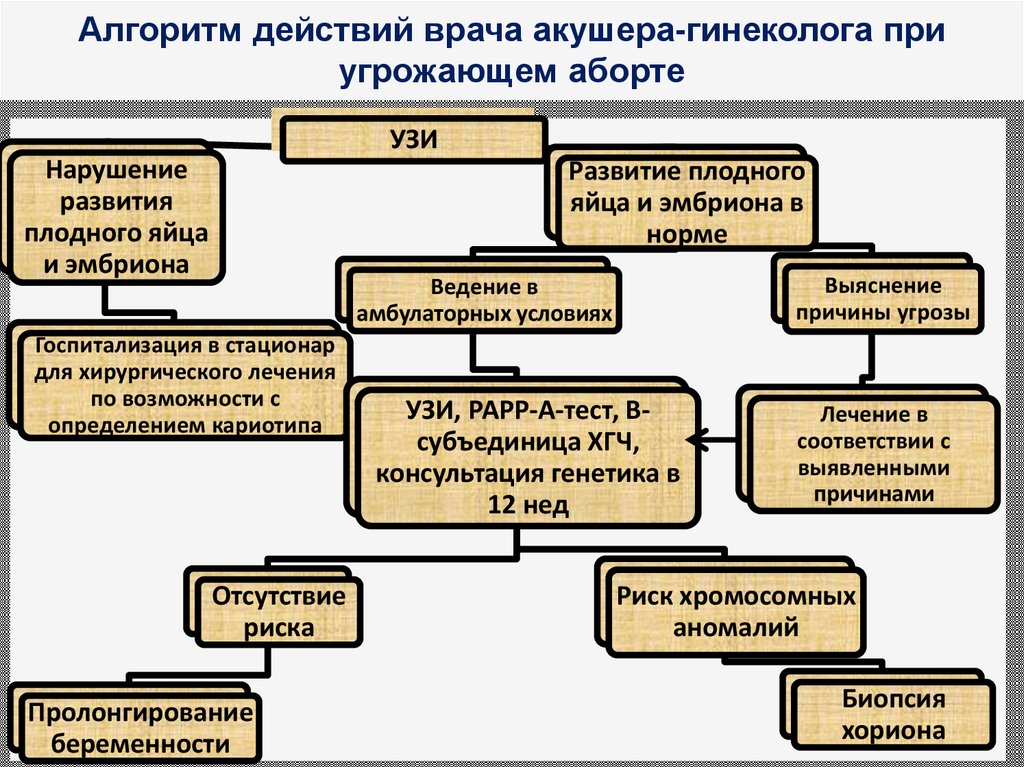

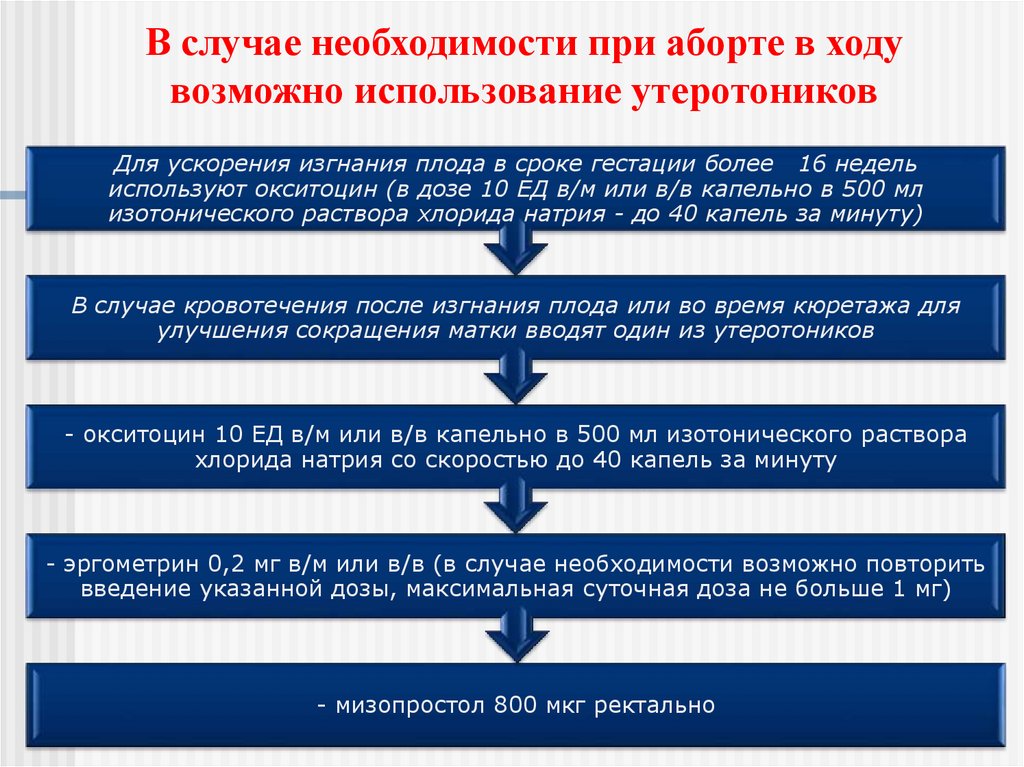
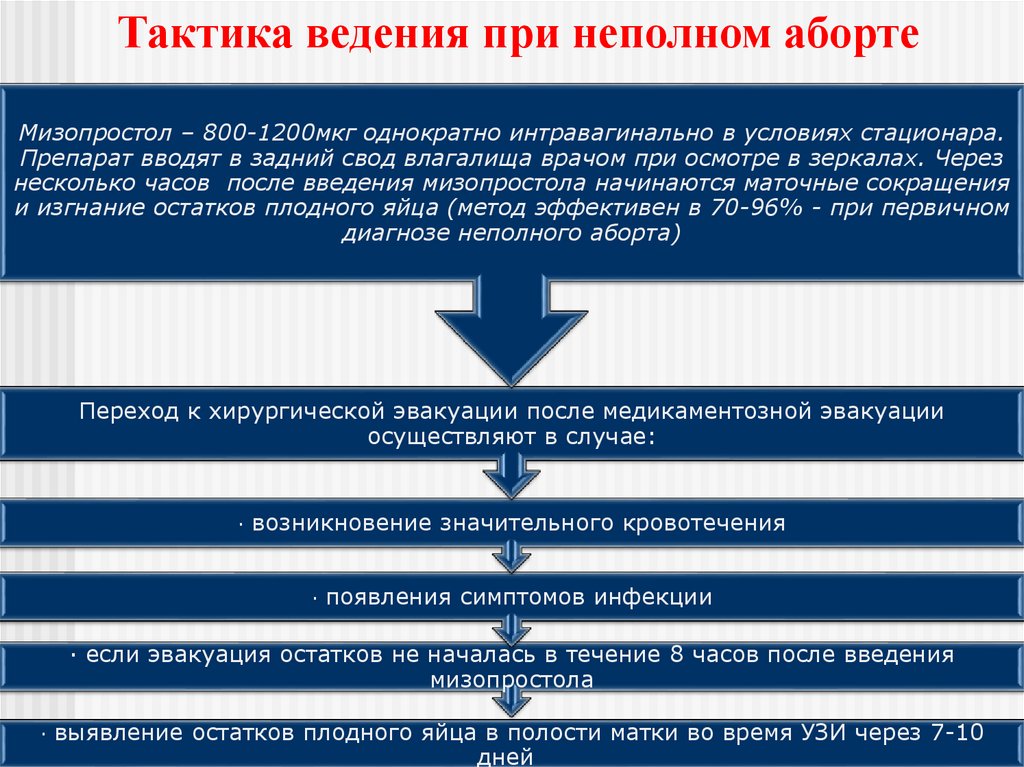
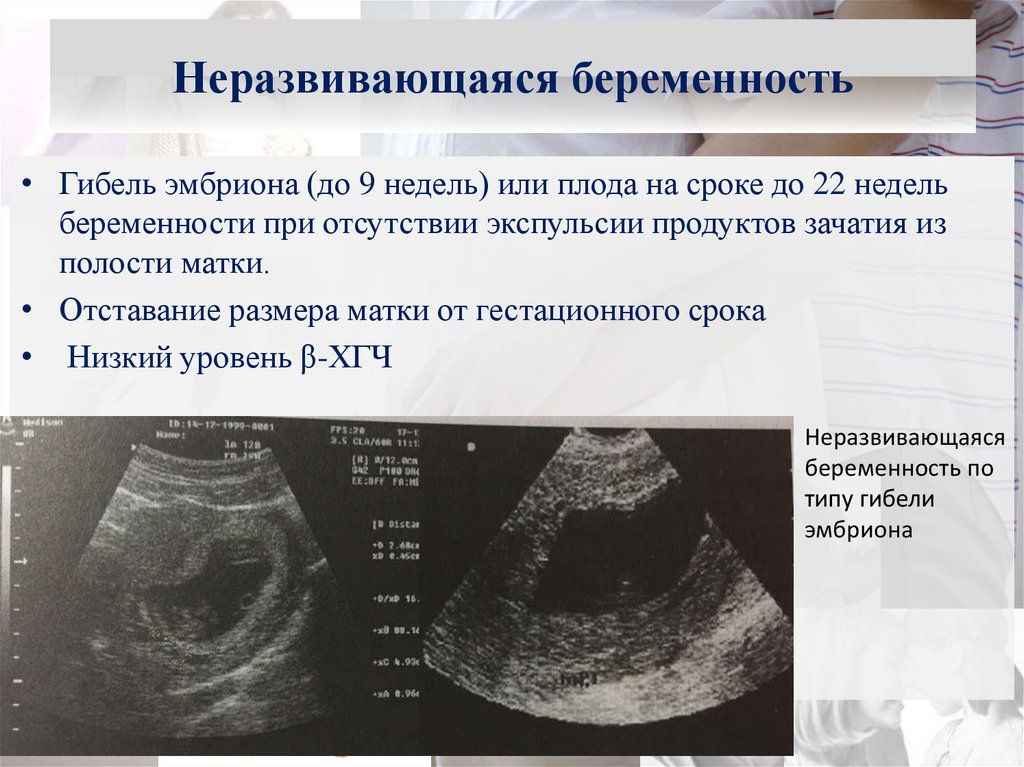
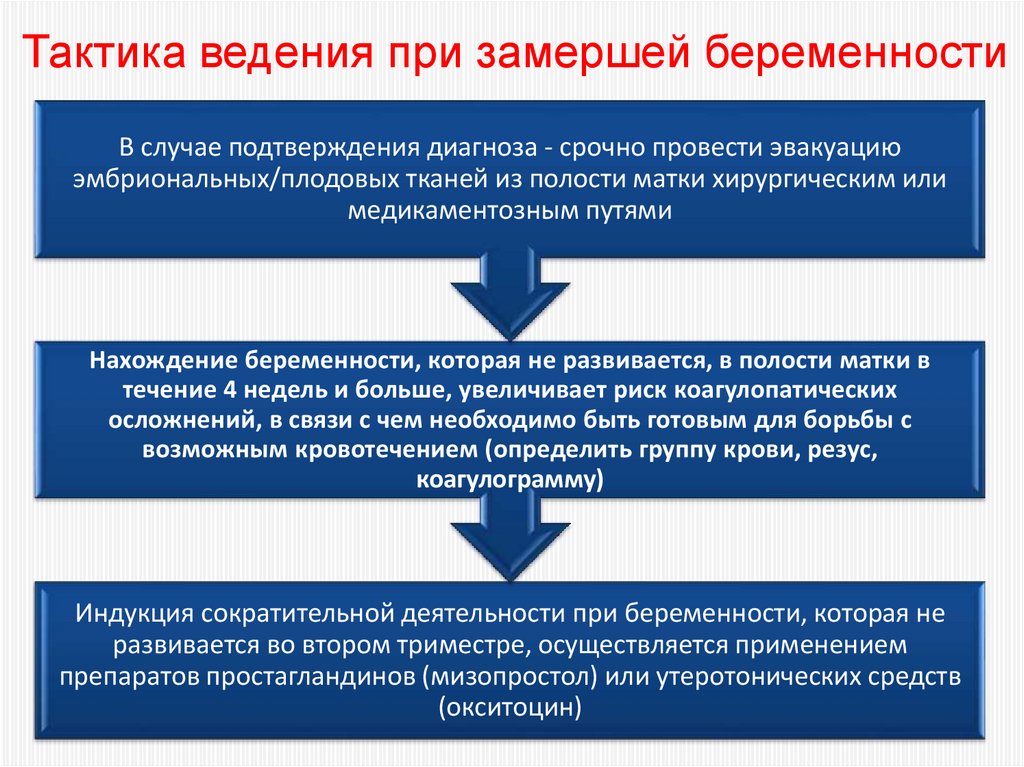


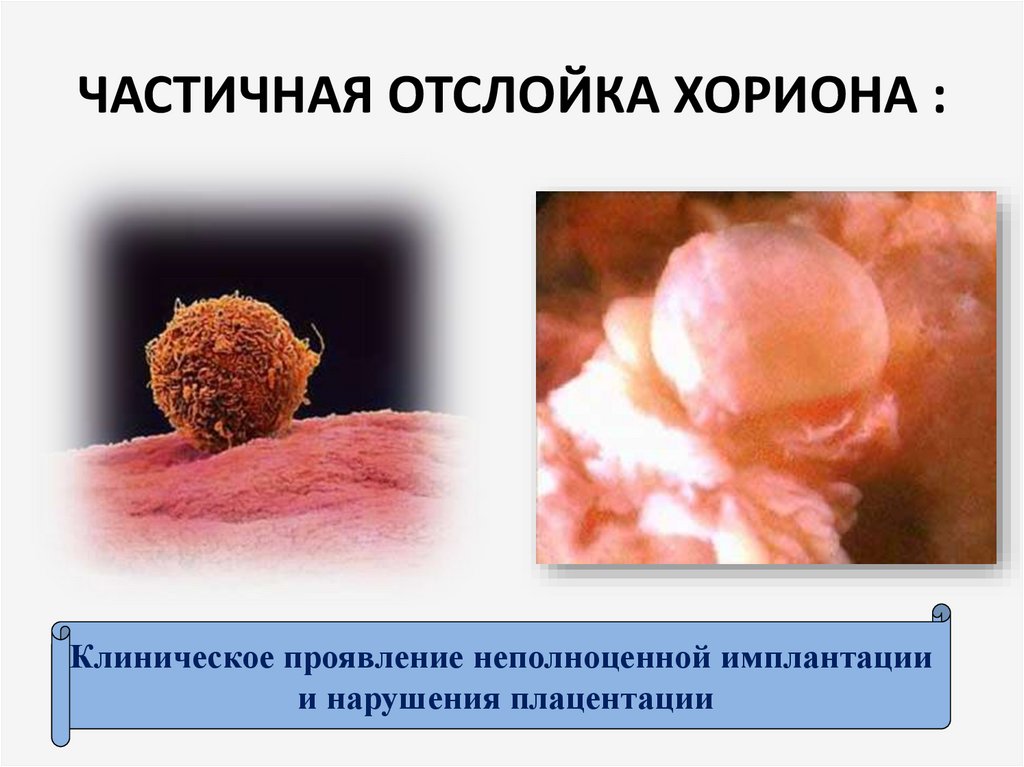

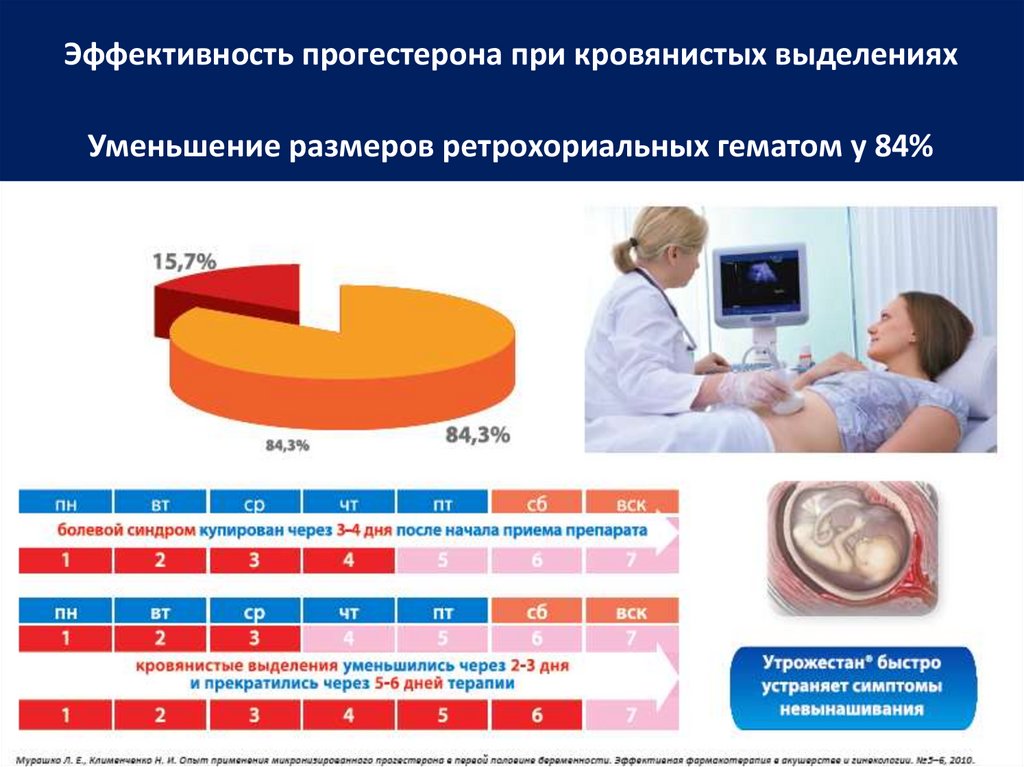
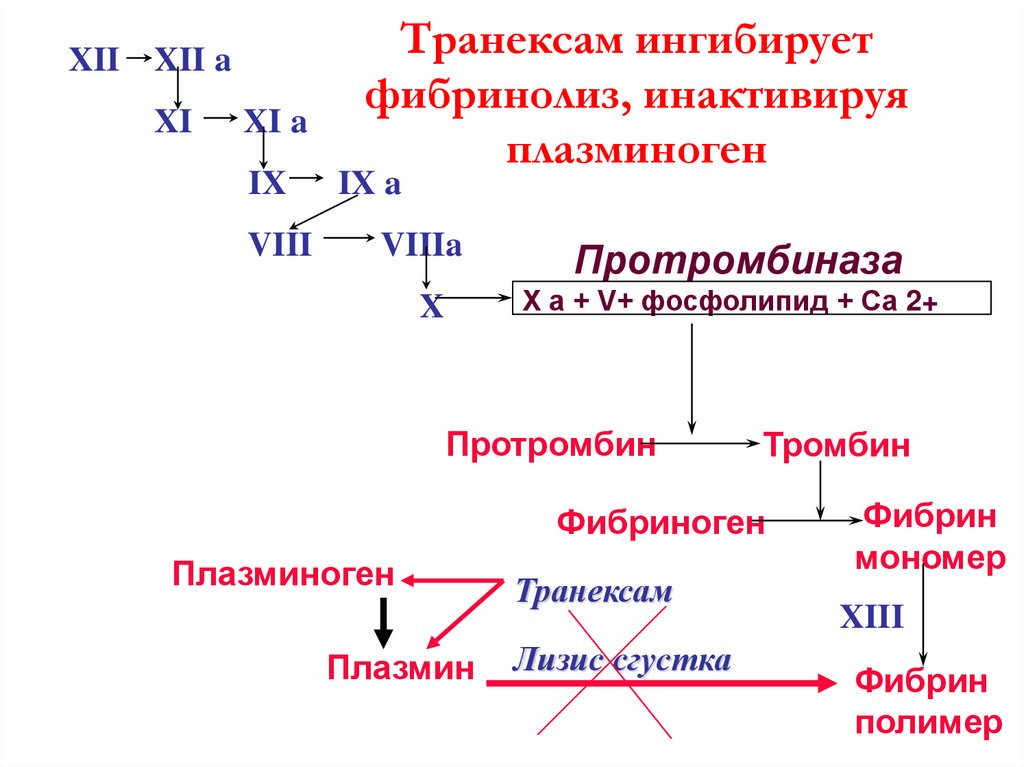




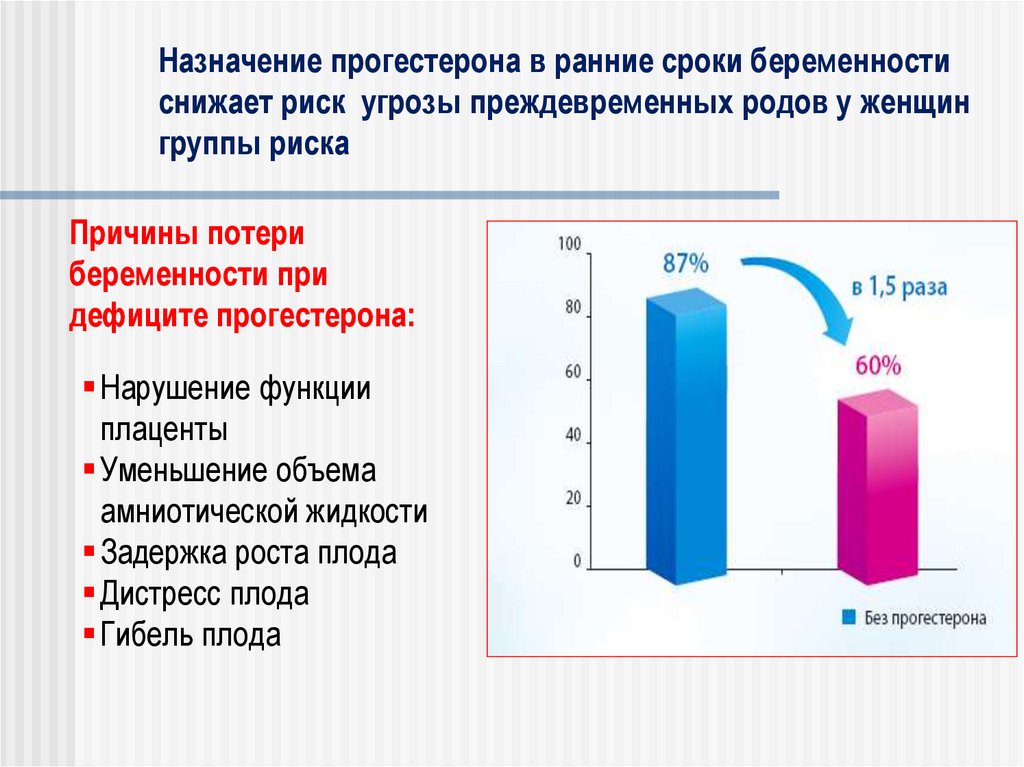



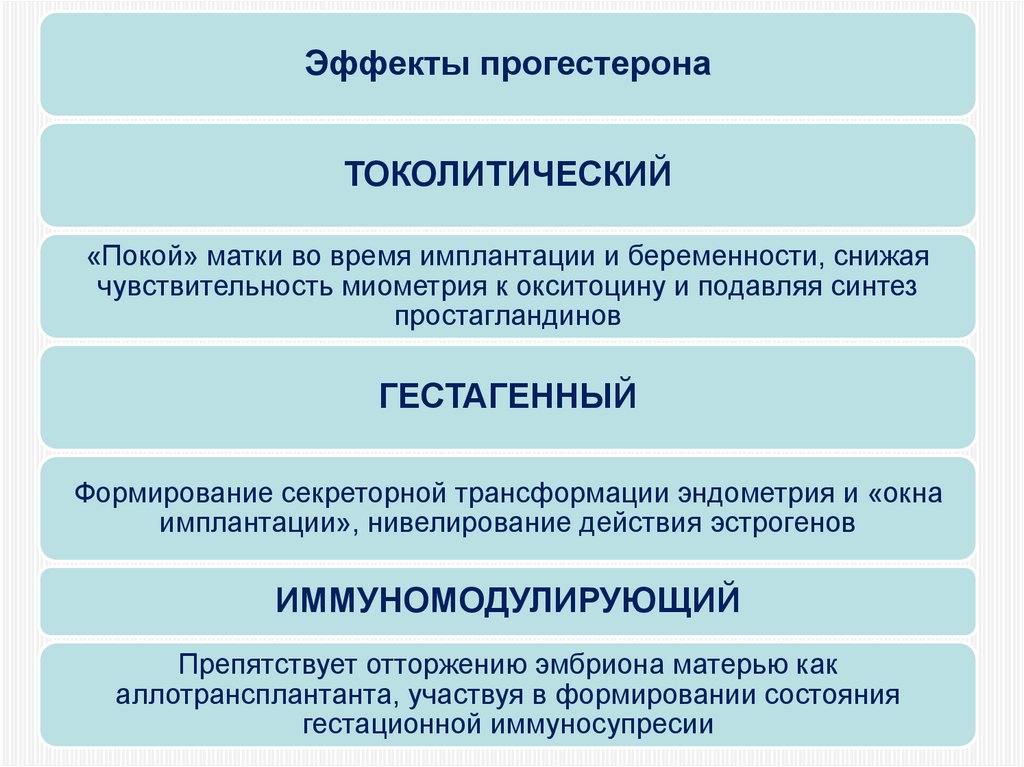
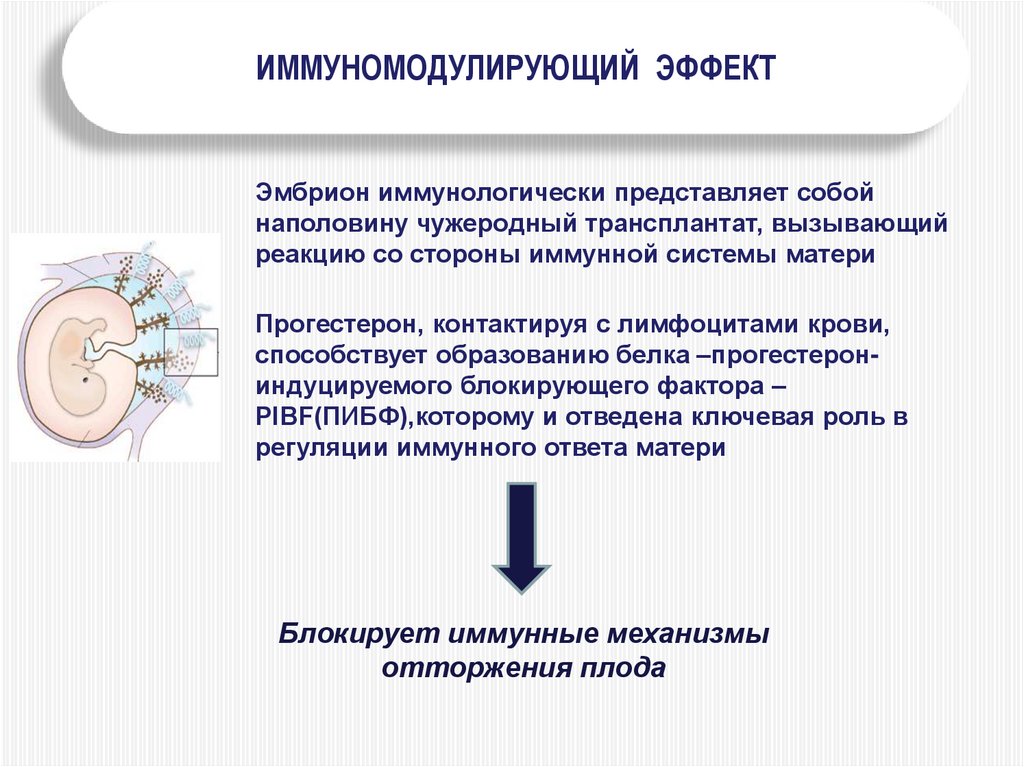

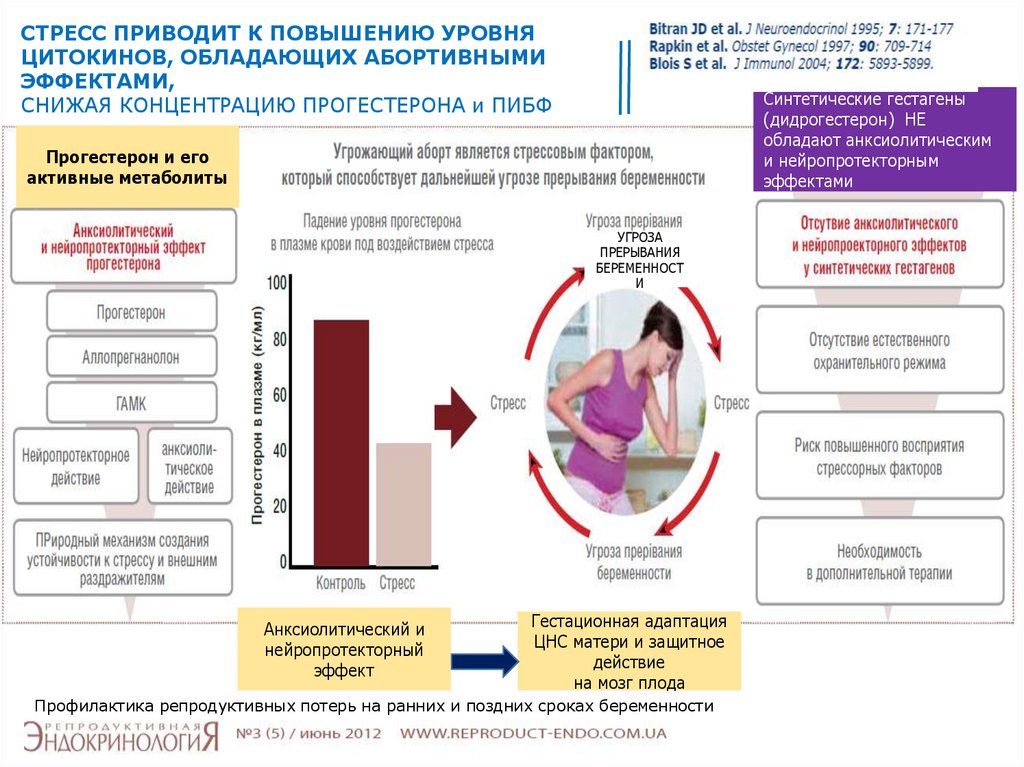
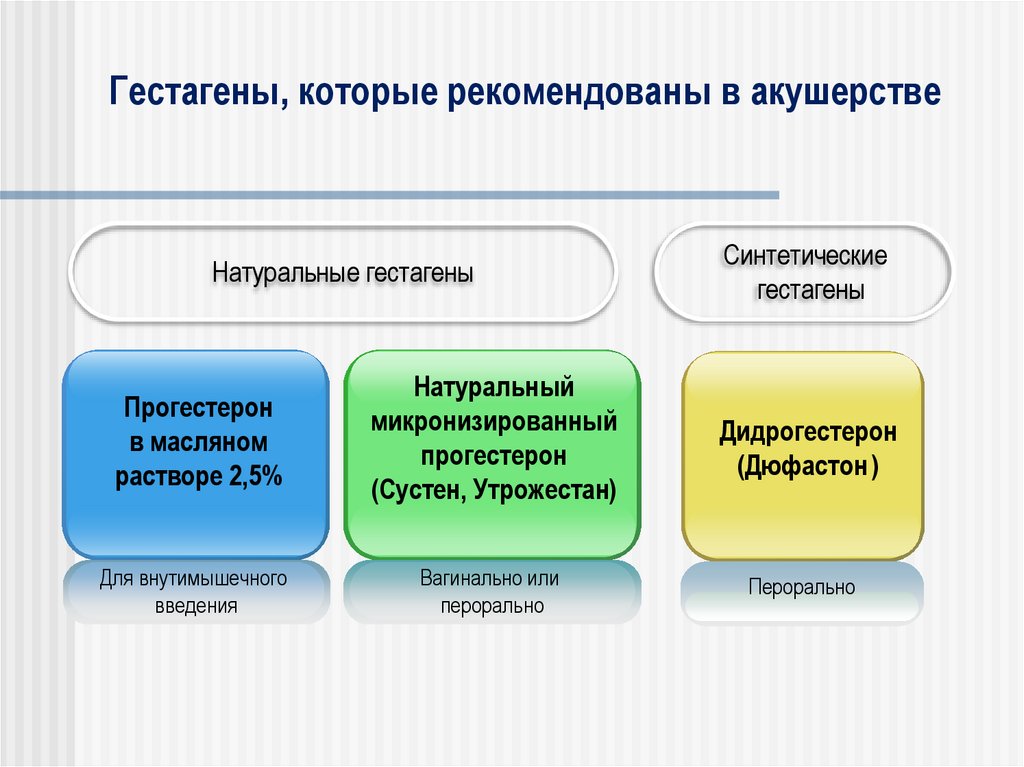
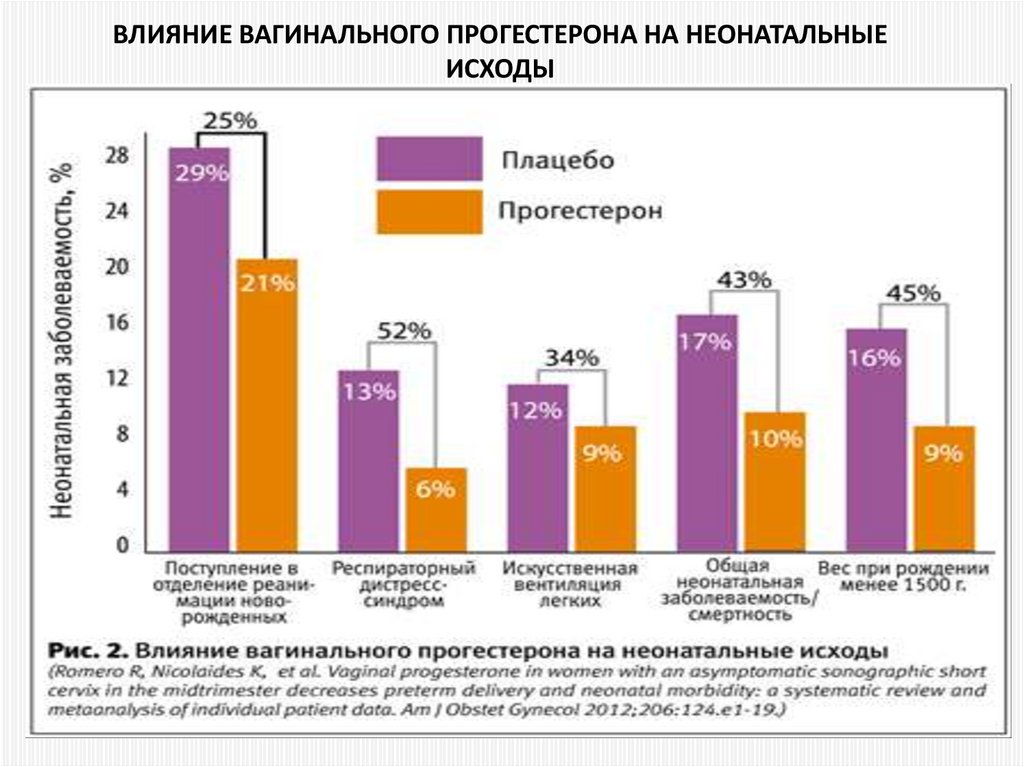









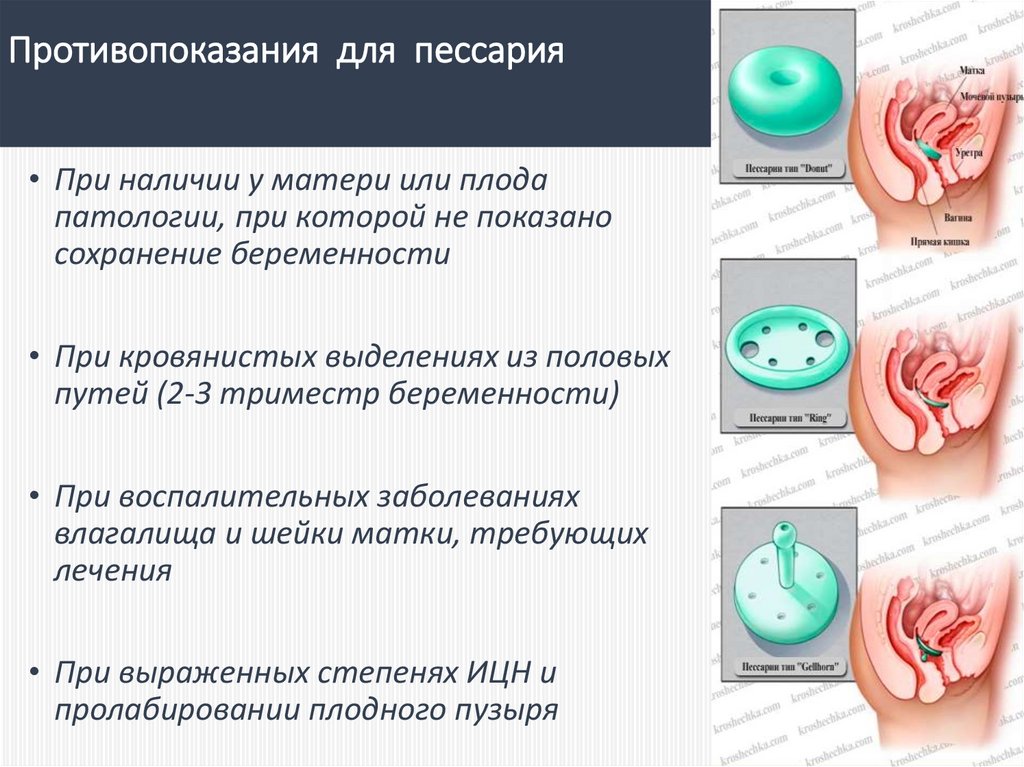


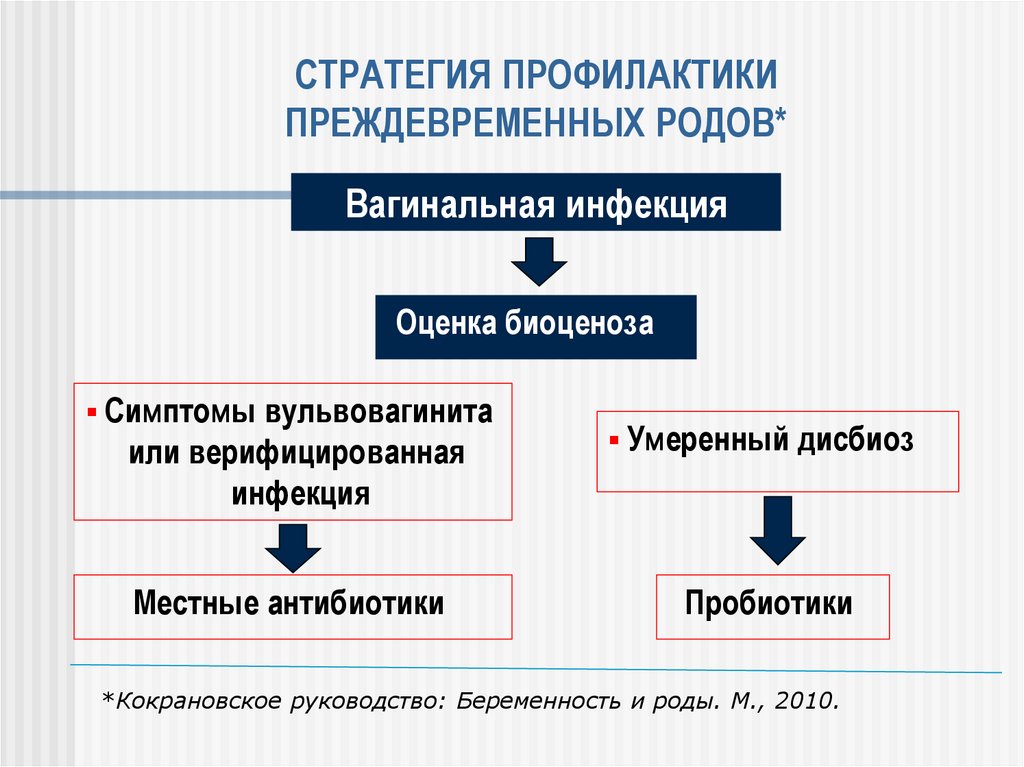
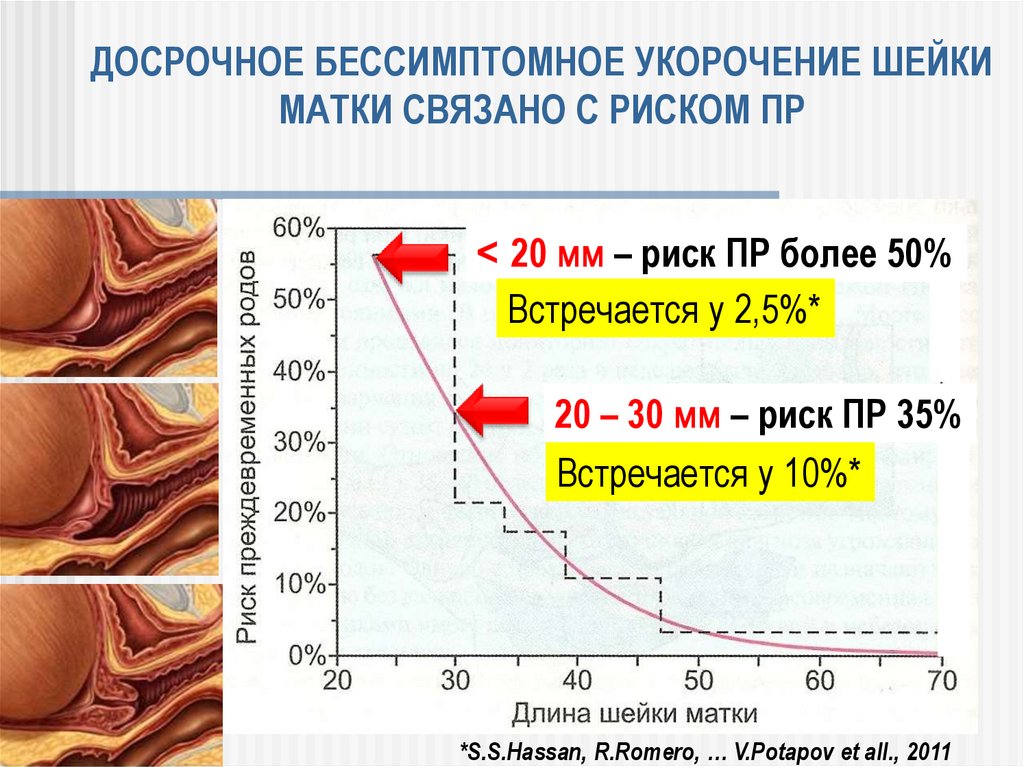
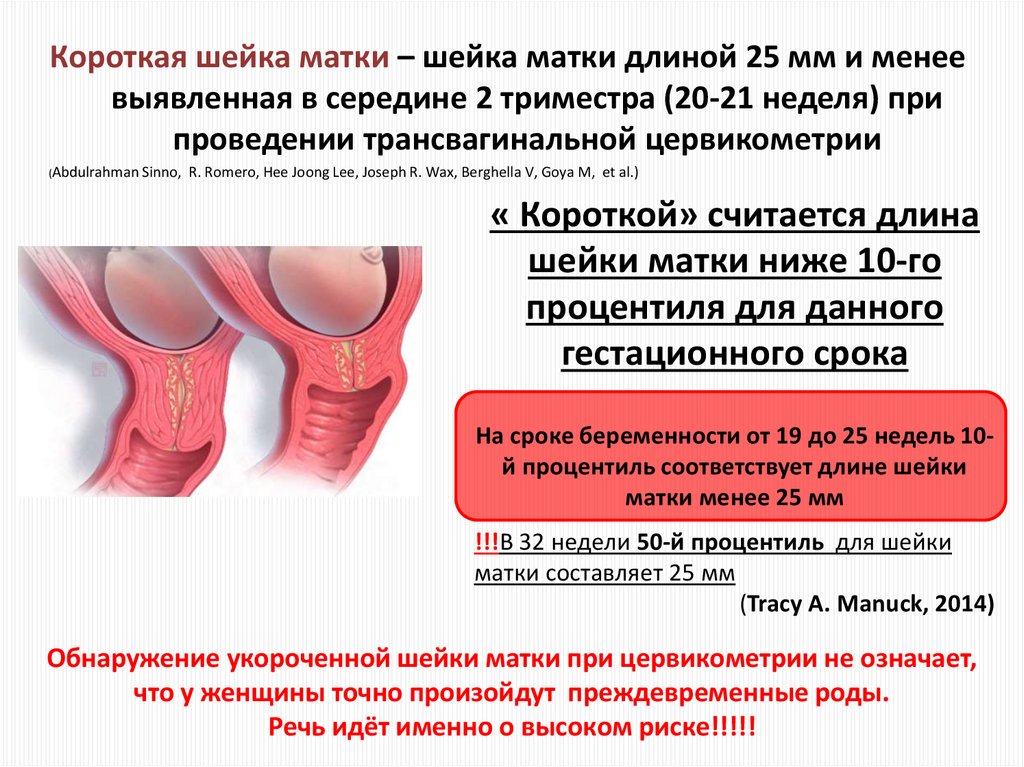
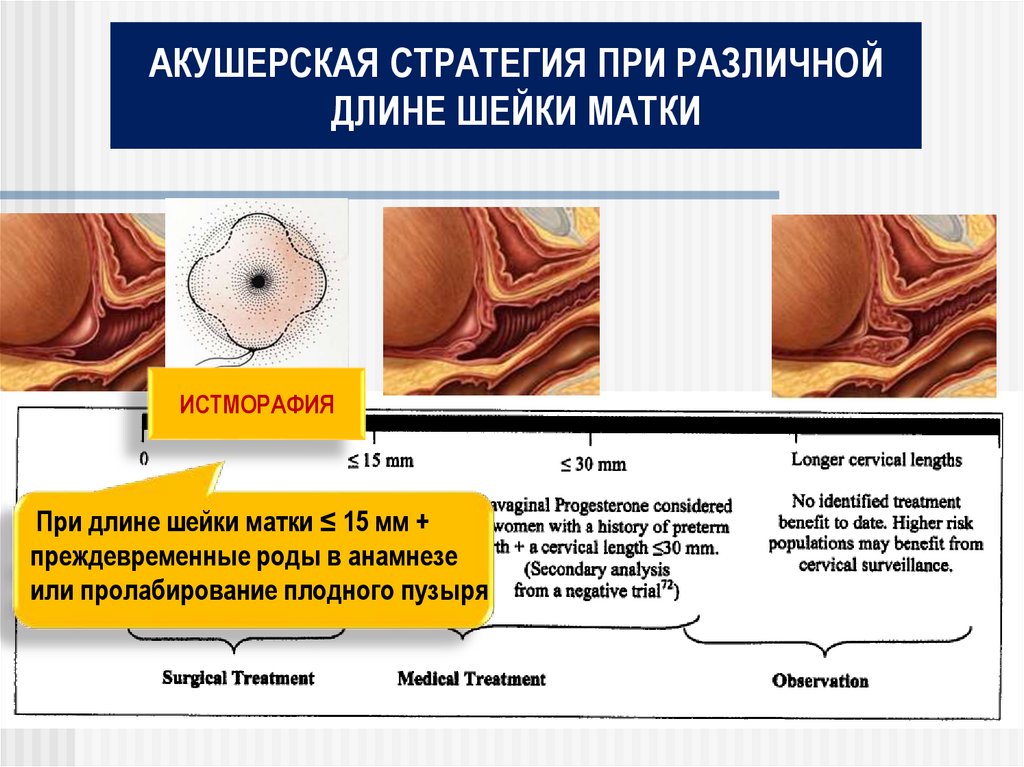
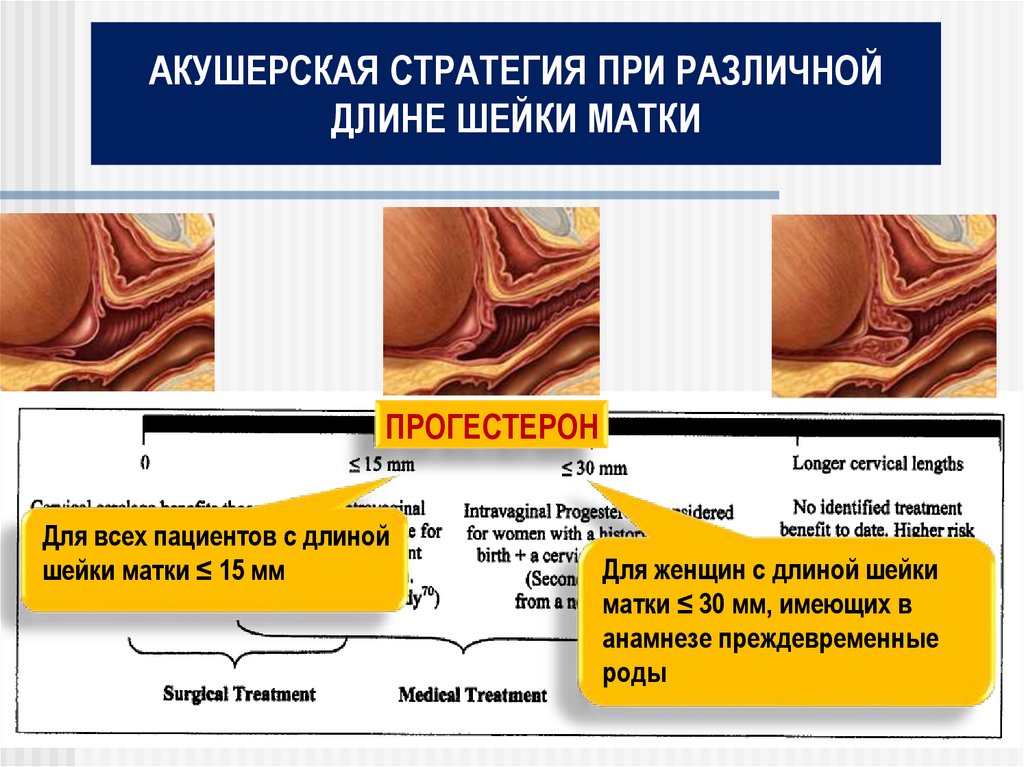
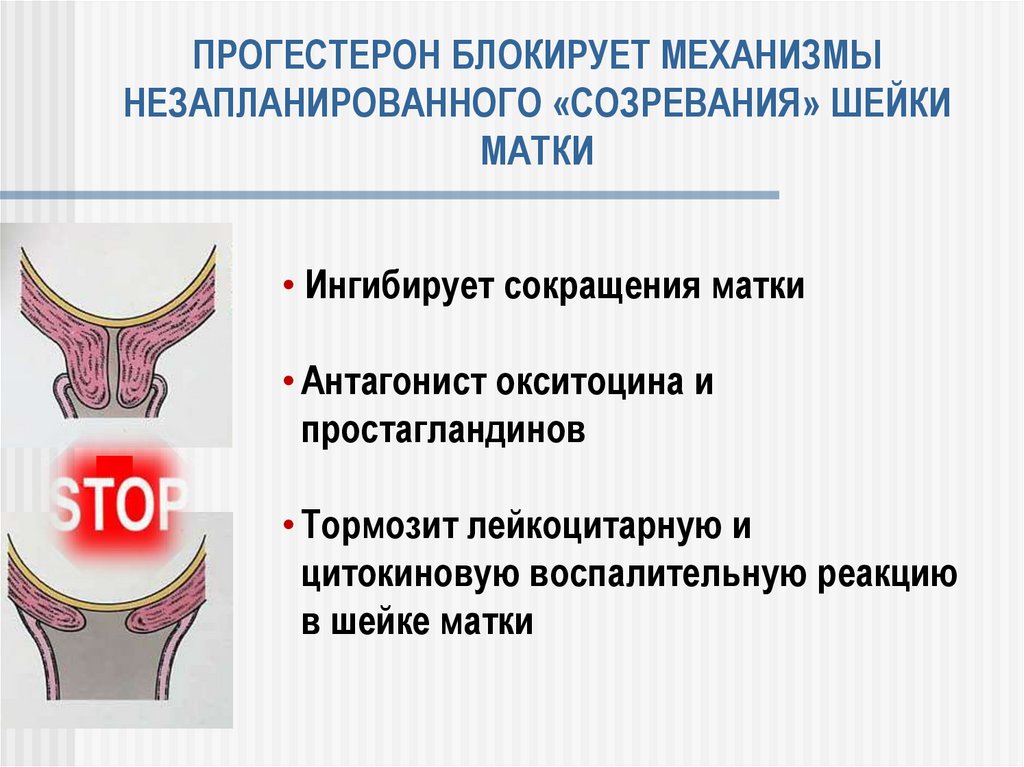

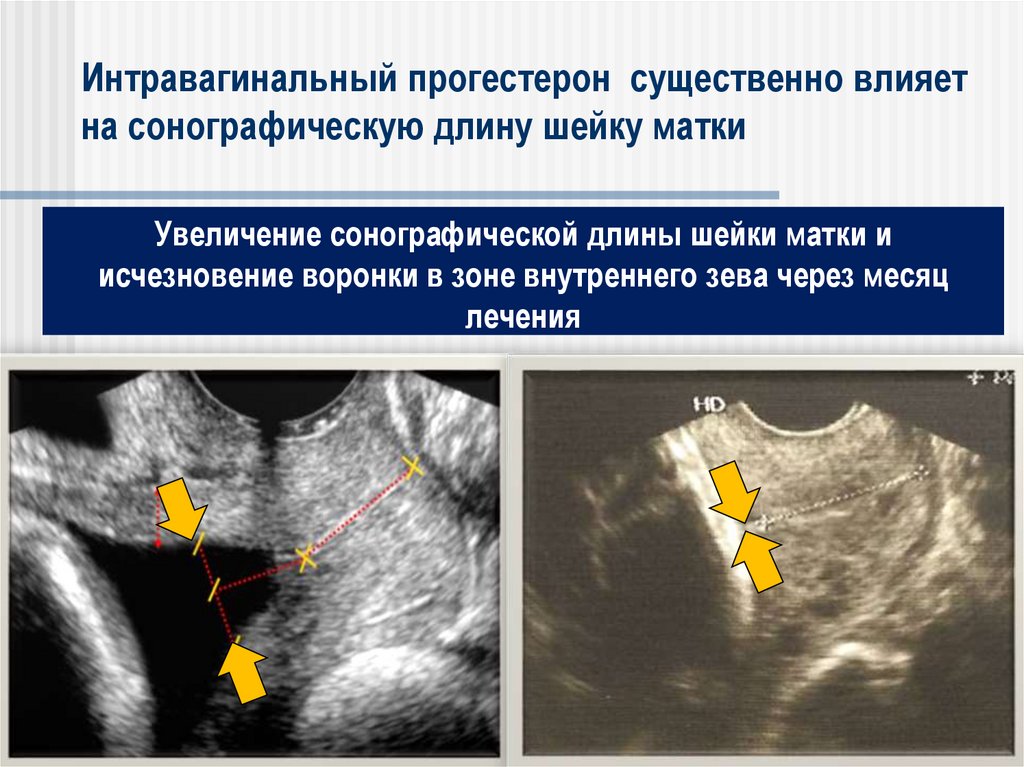


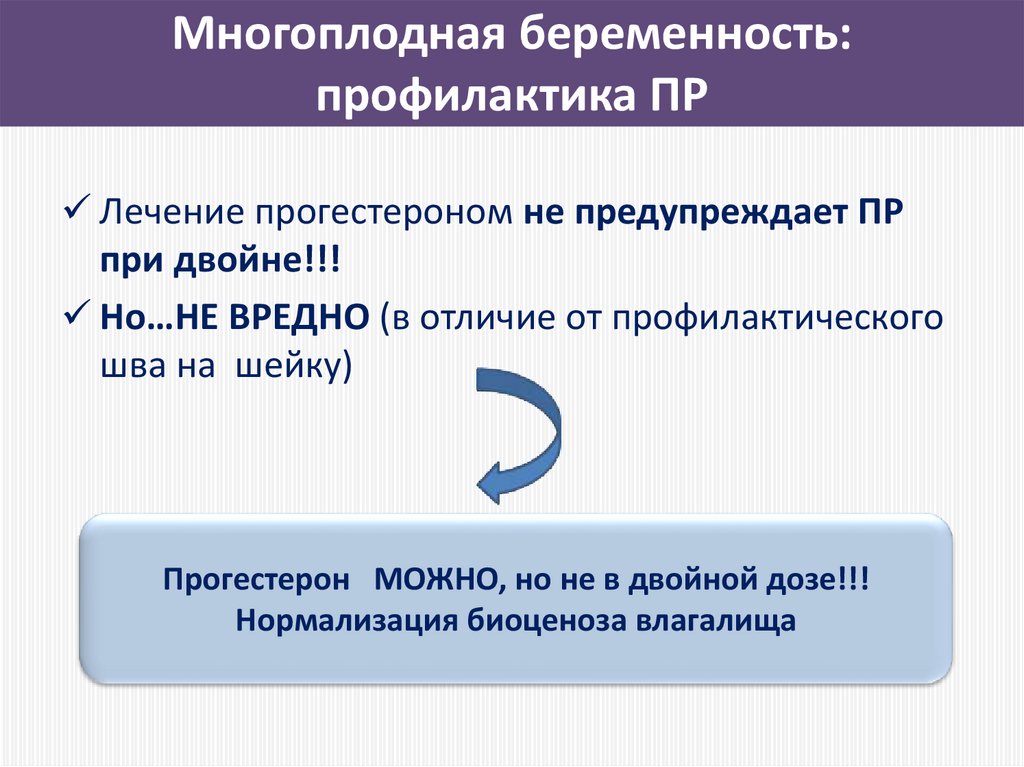

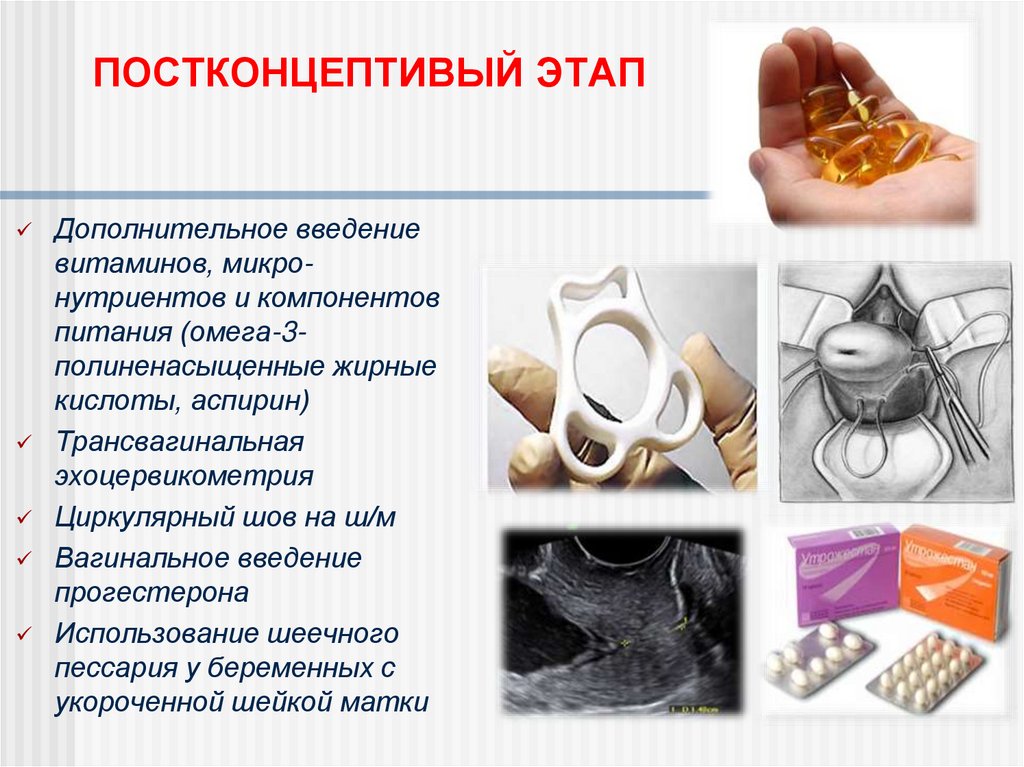









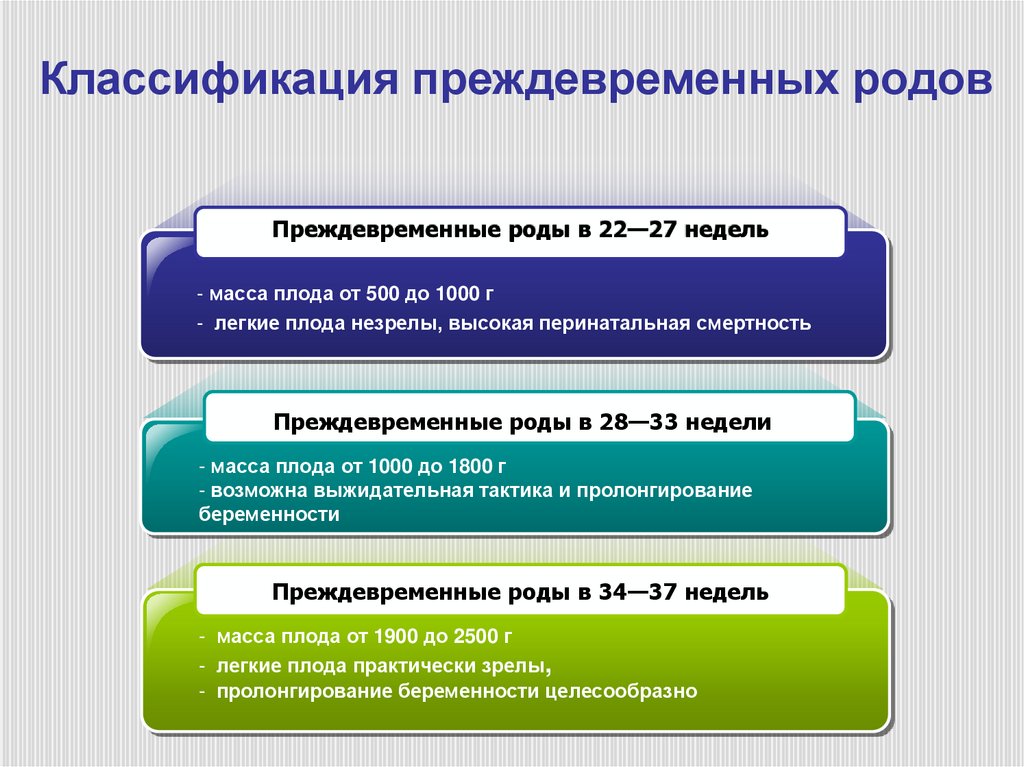
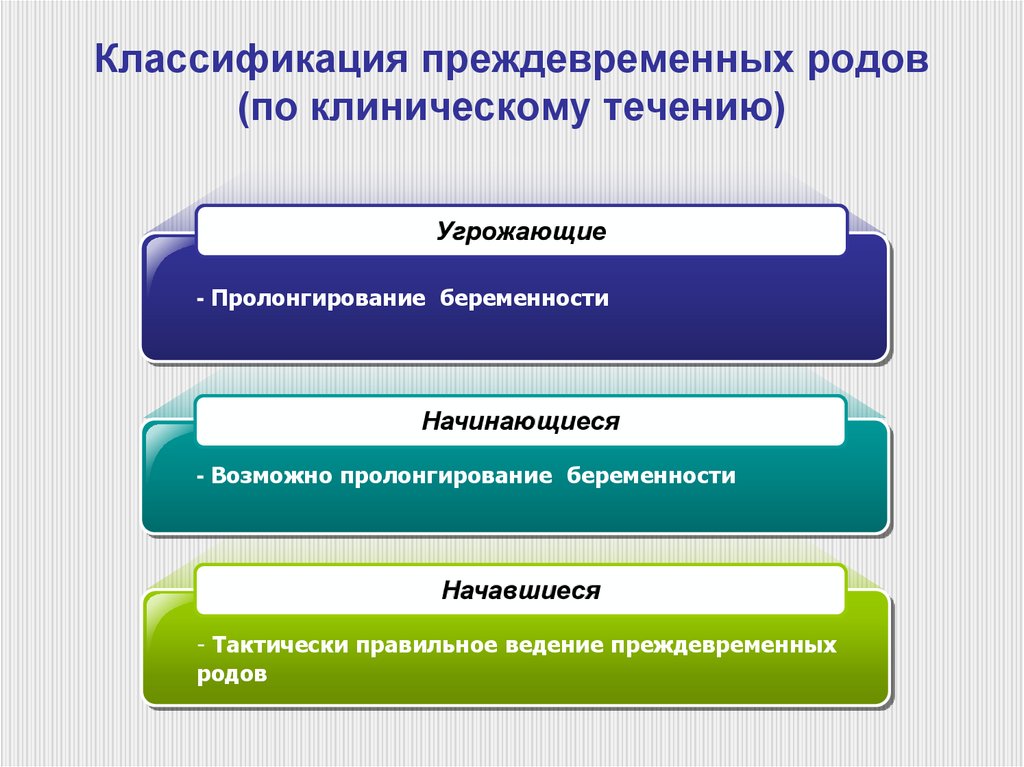
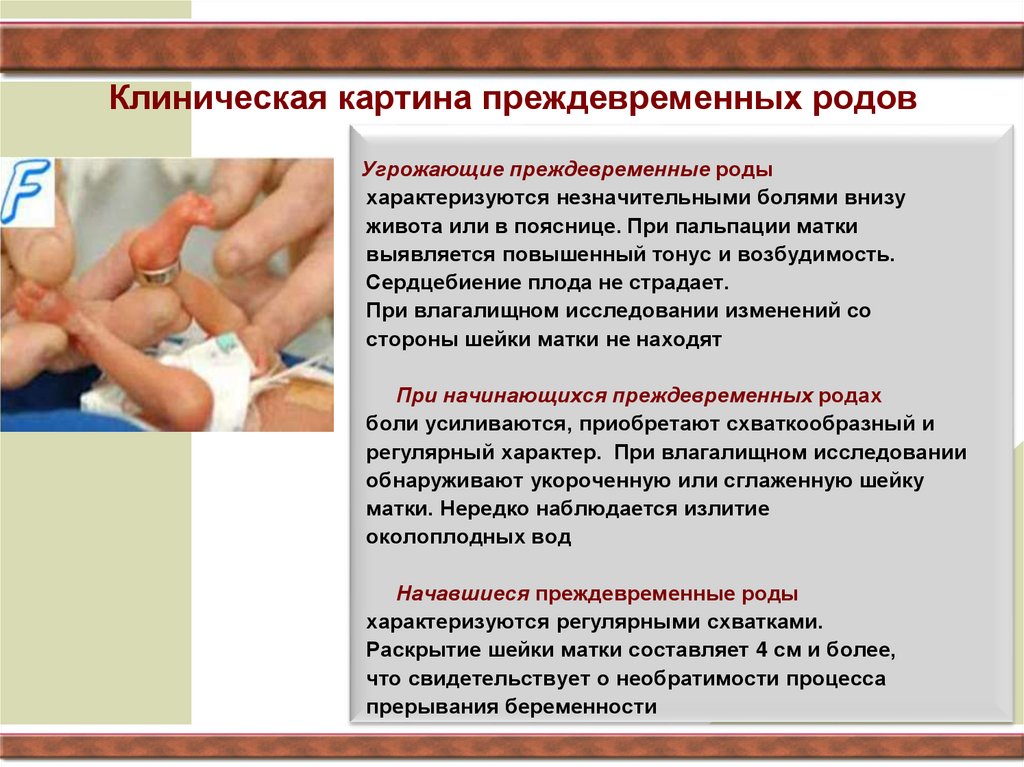





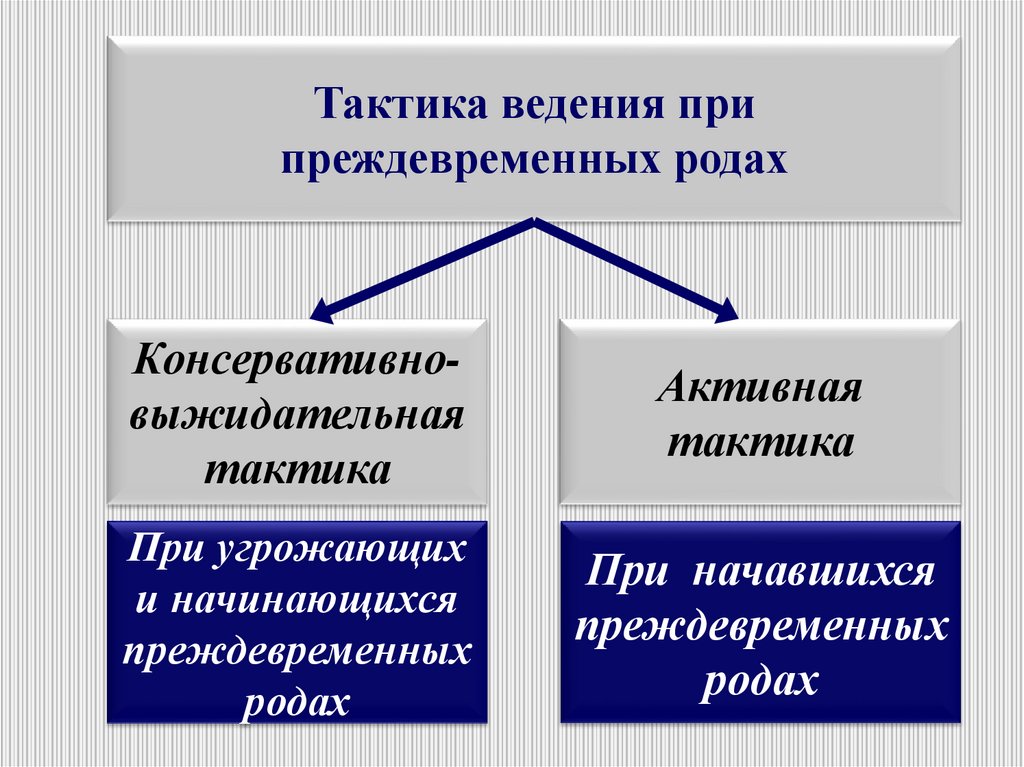




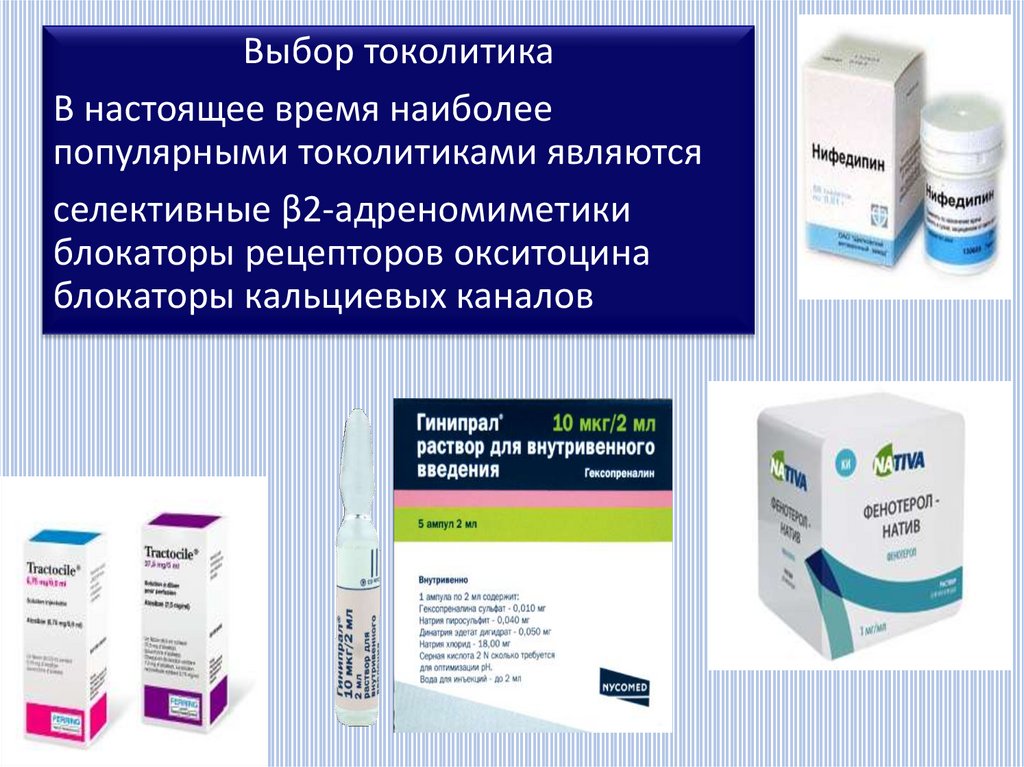







































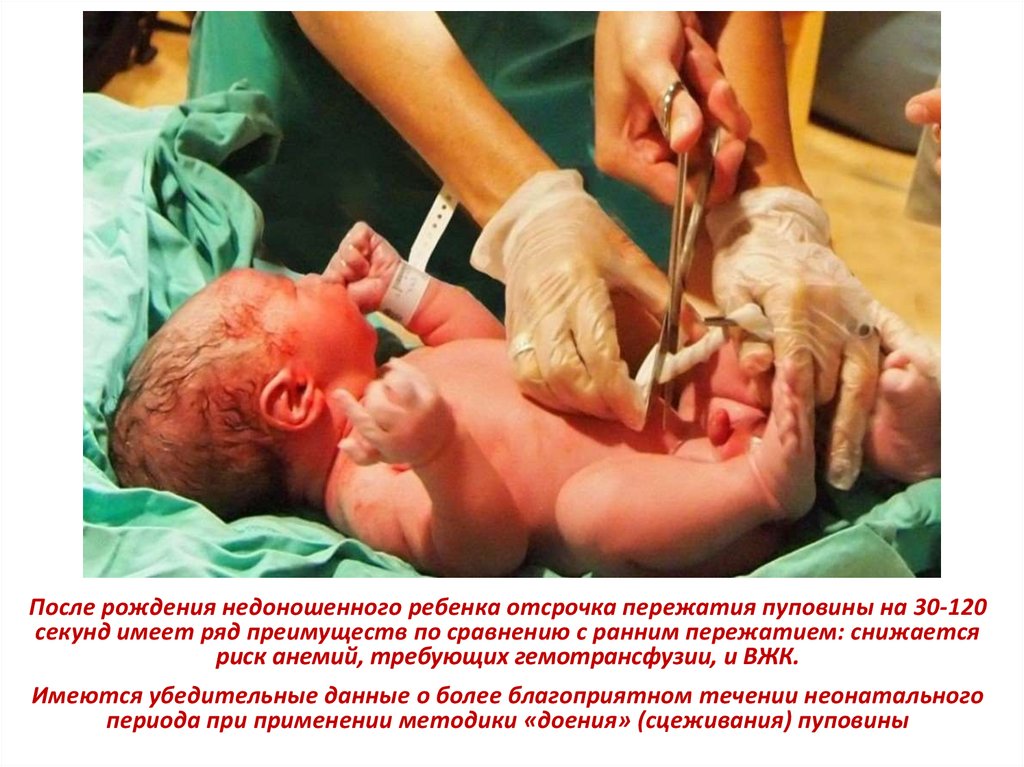



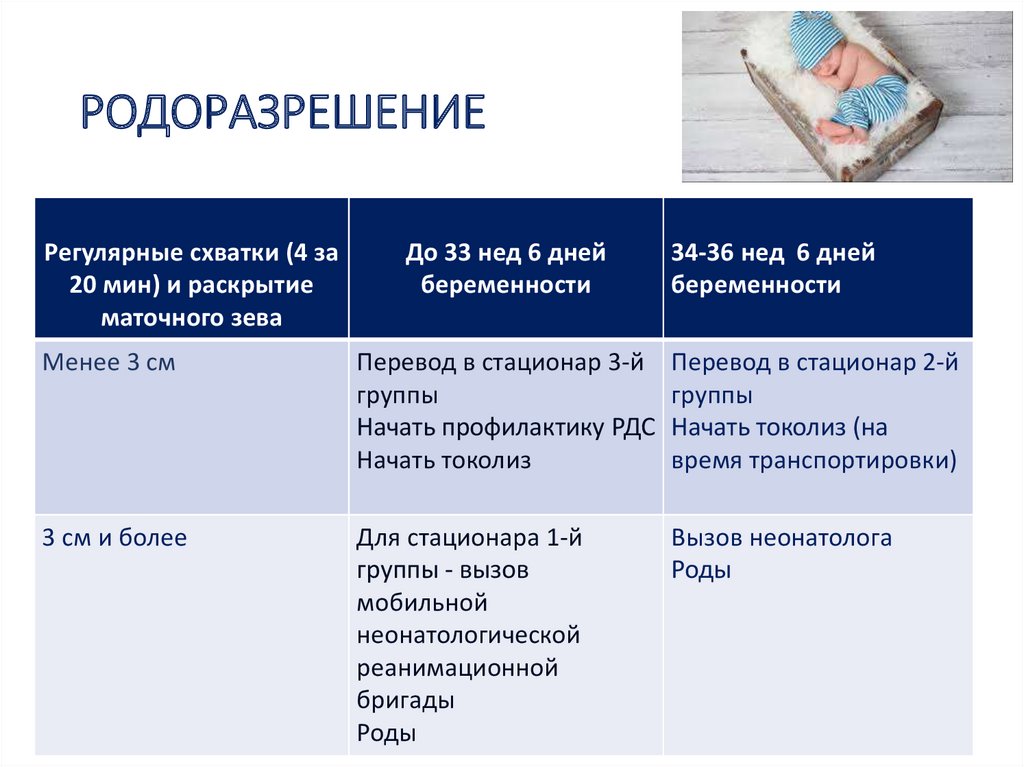


















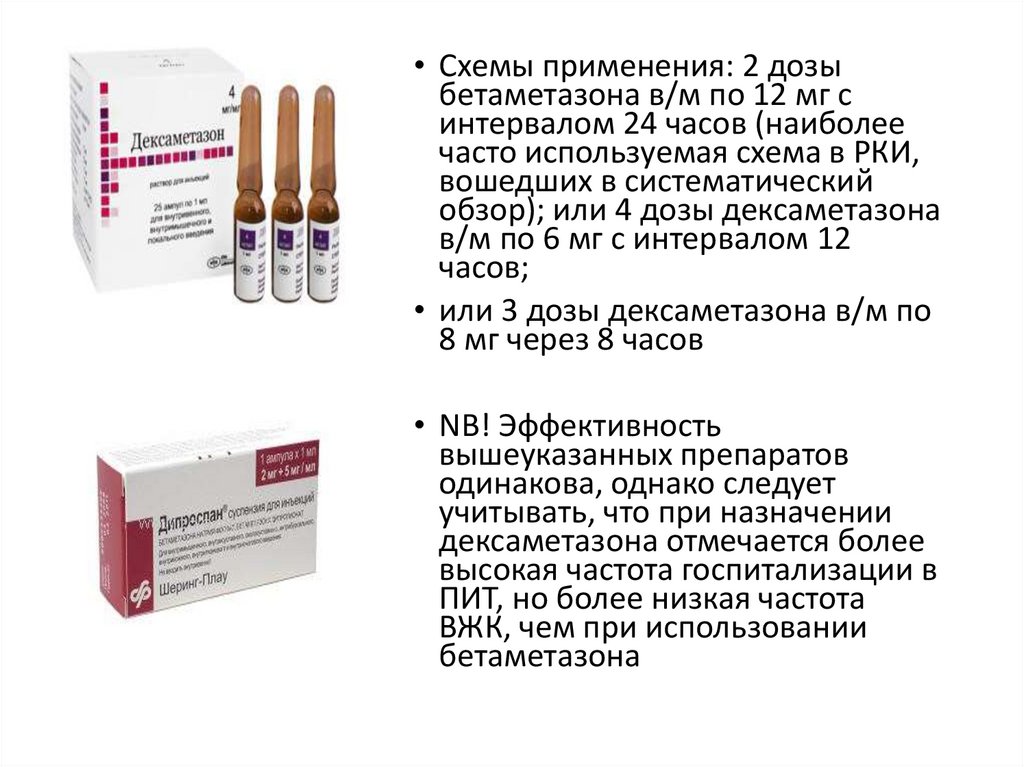


























 medicine
medicine








