Similar presentations:
Преждевременные роды. Переношенная беременность
1.
Преждевременные родыПереношенная беременность
Заведующая кафедрой акушерства и гинекологии ИГМА
М.В. Семенова
Ижевск, 2023
2.
2012 гРекомендованные Всемирной организацией
здравохранения новые критерии живорождения
27 декабря 2011 года
Приказ N 1687н
О медицинских критериях
рождения, форме документа о
рождении и порядке его выдачи
2022 г
3.
Невынашивание беременностинедели беременности
12
Ранние
Поздние
выкидыши
22
28
37
Прерывания
Преждевременные роды
беременности в
сроках ...
за
ча
т
ие
Самопроизвольные
выкидыши
Преждевременные роды
22
37
4.
ЭПИДЕМИОЛОГИЯЧастота невынашивания беременности составляет 10-25% всех
беременностей, в том числе 5-10% - преждевременные роды. В
России этот показатель
в 2010 г составил 3,9%, в США - 7,5%,
во Франции – 5%, в Австралии – 6%,
в Норвегии – 8%,
в Шотландии – 6,8%.
5.
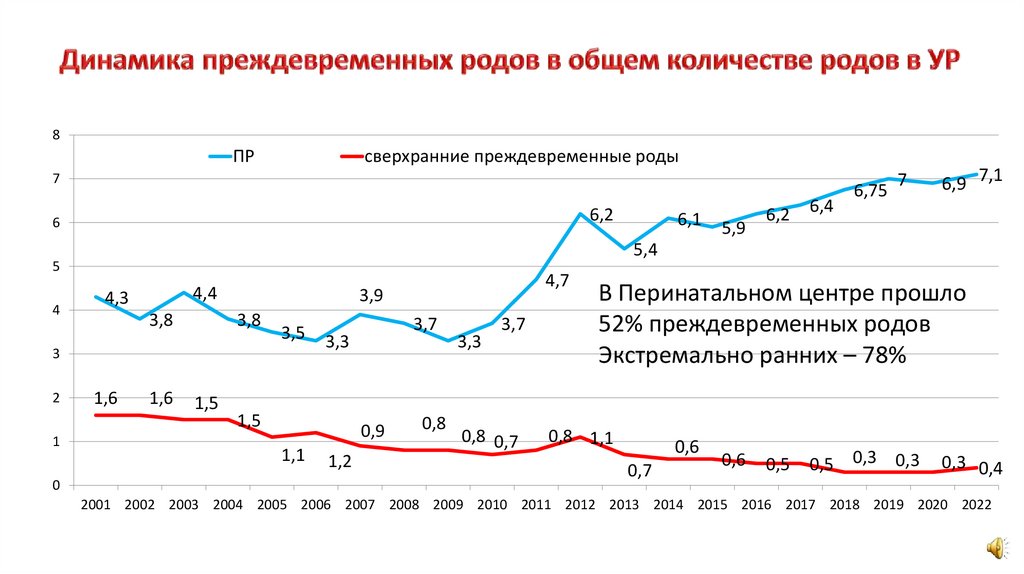
8ПР
сверхранние преждевременные роды
7
6,2
6
4,4
4,3
3,8
1
0
1,6
1,6
3,8
1,5
4,7
3,9
3,5
3
2
5,9
6,2
6,75
6,9 7,1
5,4
5
4
6,1
6,4
7
3,7
3,3
1,5
0,9
1,1
1,2
0,8
3,3
3,7
0,8 0,7
В Перинатальном центре прошло
52% преждевременных родов
Экстремально ранних – 78%
0,8 1,1
0,6
0,7
0,6
0,5
0,5 0,3 0,3
0,3 0,4
2001 2002 2003 2004 2005 2006 2007 2008 2009 2010 2011 2012 2013 2014 2015 2016 2017 2018 2019 2020 2022
6.
• Нормальные роды - своевременные роды одним плодом,начавшиеся спонтанно (в 37,0 - 41+6
недель беременности), с низким риском акушерских осложнений к
началу родов и прошедшие без осложнений, при которых ребенок
родился самопроизвольно в головном предлежании, после которых
родильница и новорожденный находятся в удовлетворительном
состоянии.
Данные рекомендации могут быть также применены к пациенткам
группы высокого риска акушерских осложнений в случае, если роды
протекают без осложнений.
7.
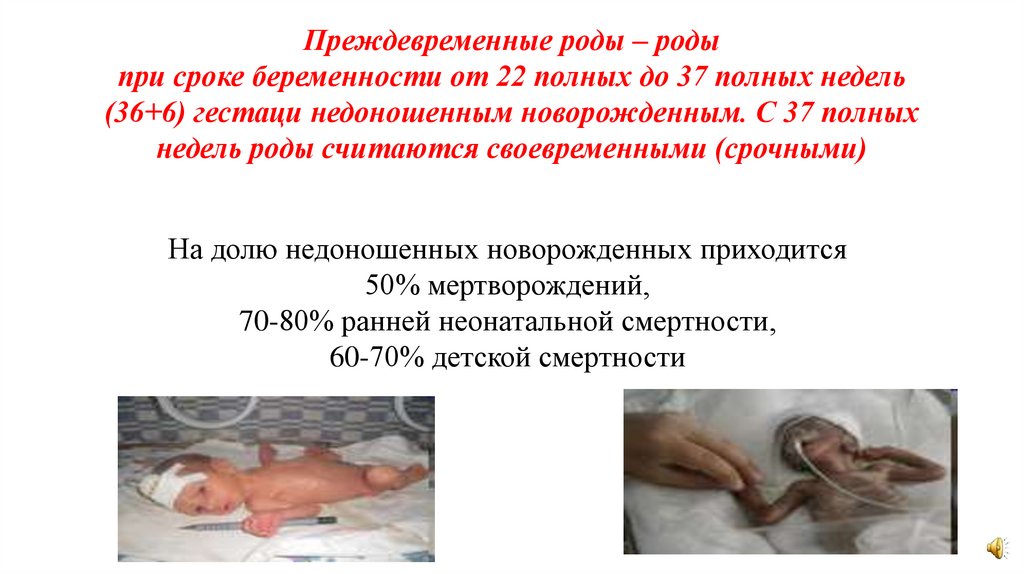
Преждевременные роды – родыпри сроке беременности от 22 полных до 37 полных недель
(36+6) гестаци недоношенным новорожденным. С 37 полных
недель роды считаются своевременными (срочными)
На долю недоношенных новорожденных приходится
50% мертворождений,
70-80% ранней неонатальной смертности,
60-70% детской смертности
8.
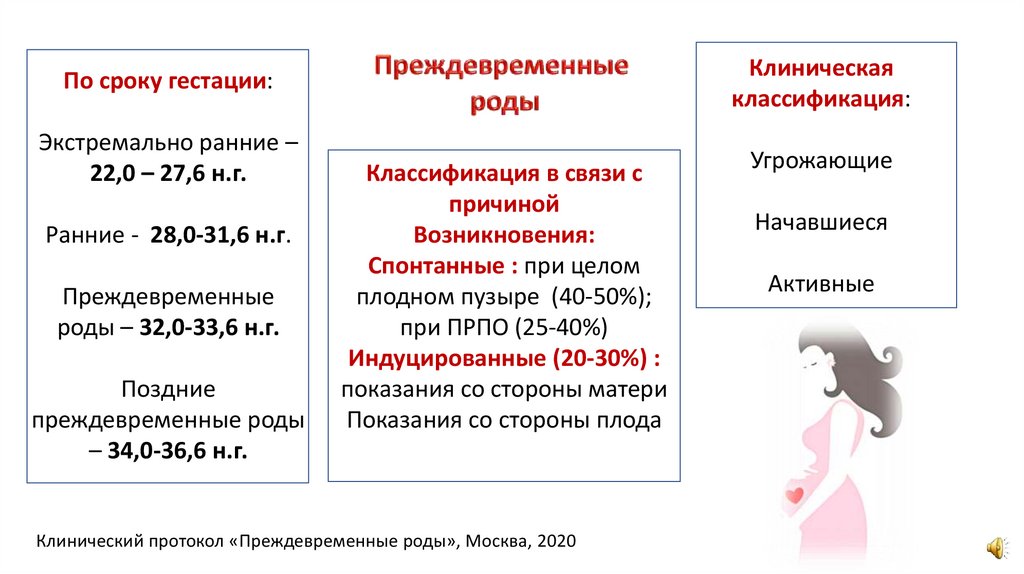
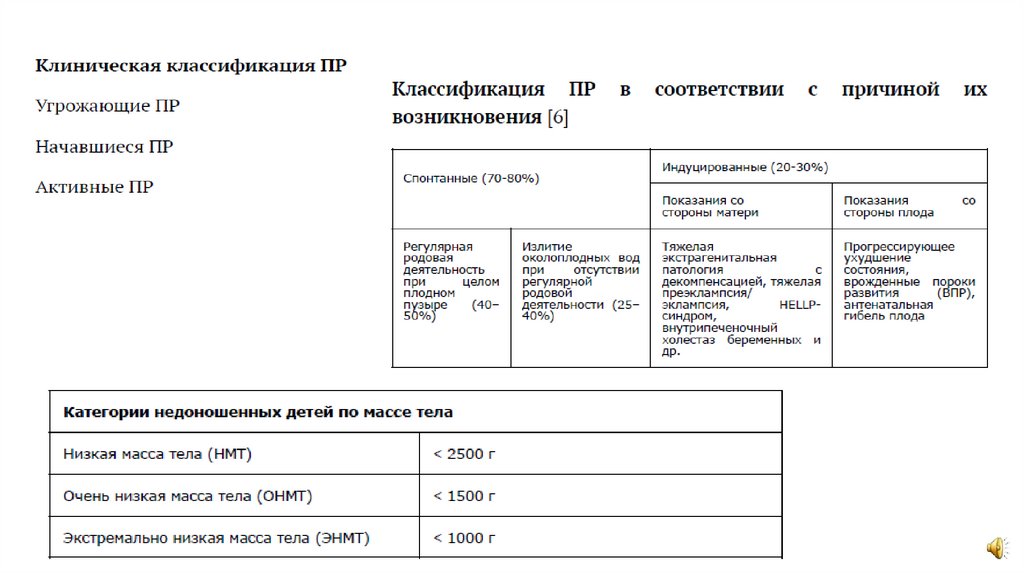
Клиническаяклассификация:
По сроку гестации:
Экстремально ранние –
22,0 – 27,6 н.г.
Ранние - 28,0-31,6 н.г.
Преждевременные
роды – 32,0-33,6 н.г.
Поздние
преждевременные роды
– 34,0-36,6 н.г.
Классификация в связи с
причиной
Возникновения:
Спонтанные : при целом
плодном пузыре (40-50%);
при ПРПО (25-40%)
Индуцированные (20-30%) :
показания со стороны матери
Показания со стороны плода
Клинический протокол «Преждевременные роды», Москва, 2020
Угрожающие
Начавшиеся
Активные
9.
10.
Принципы оказания медицинской помощи при преждевременных родах1. Выявление факторов риска преждевременных родов (предиктивность)
2. Организация динамического наблюдения в амбулаторных условиях
(пренатальный скриниг, цервикометрия (акушерский пессарий, серкляж)
3. Токолиз, антенатальная кортикостероидная терапия, прогестероновая поддержка
4. Маршрутизация в соответствии с трехуровневой системой
5. Организация наблюдения при преждевременном разрыве плодных оболочек
6. Планирование сроков и способов родоразрешения
11.
Принципы оказания медицинской помощи при преждевременных родах1. Выявление факторов риска преждевременных родов (предиктивность)
2. Организация динамического наблюдения в амбулаторных условиях
(пренатальный скриниг, цервикометрия (акушерский пессарий, серкляж)
3. Токолиз, антенатальная кортикостероидная терапия, прогестероновая поддержка
4. Маршрутизация в соответствии с трехуровневой системой
5. Организация наблюдения при преждевременном разрыве плодных оболочек
6. Планирование сроков и способов родоразрешения
12.
ЭтиологияИНФЕКЦИИ
ЭНДОКРИНОПАТИИ
ИММУНОЛОГИЧЕСКИЕ
ФАКТОРЫ
ГЕНЕТИЧЕСКИЕ
ФАКТОРЫ
ТРОМБОФИЛИЧЕСКИЕ
СОСТОЯНИЯ
СОЦИАЛЬНОБИОЛОГИЧЕСКИЕ
ФАКТОРЫ
МАТОЧНЫЕ ФАКТОРЫ, В ТОМ
ЧИСЛЕ ИСТМИКО-ЦЕРВИКАЛЬНАЯ
НЕДОСТАТОЧНОСТЬ
13.
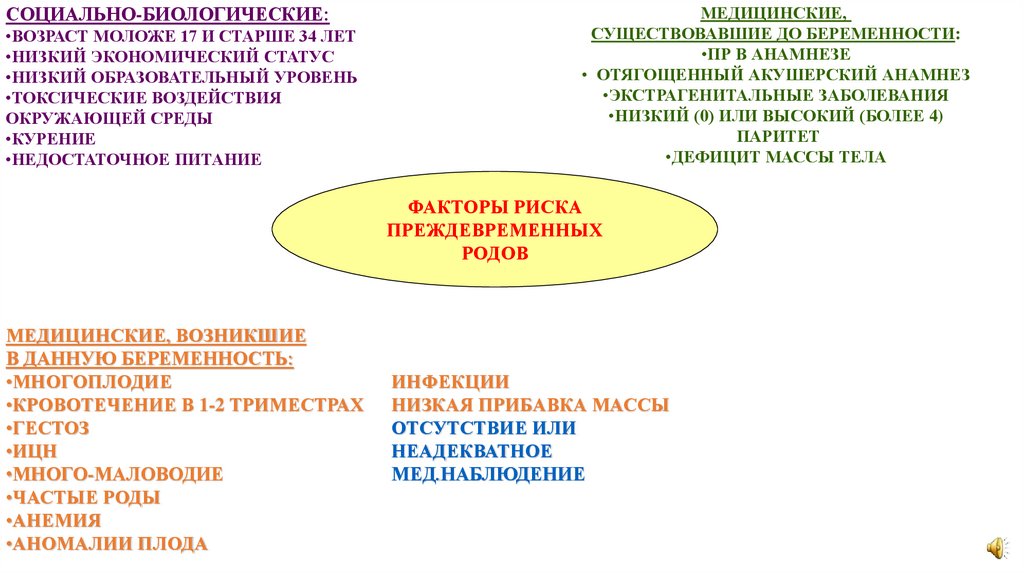
СОЦИАЛЬНО-БИОЛОГИЧЕСКИЕ:•ВОЗРАСТ МОЛОЖЕ 17 И СТАРШЕ 34 ЛЕТ
•НИЗКИЙ ЭКОНОМИЧЕСКИЙ СТАТУС
•НИЗКИЙ ОБРАЗОВАТЕЛЬНЫЙ УРОВЕНЬ
•ТОКСИЧЕСКИЕ ВОЗДЕЙСТВИЯ
ОКРУЖАЮЩЕЙ СРЕДЫ
•КУРЕНИЕ
•НЕДОСТАТОЧНОЕ ПИТАНИЕ
МЕДИЦИНСКИЕ,
СУЩЕСТВОВАВШИЕ ДО БЕРЕМЕННОСТИ:
•ПР В АНАМНЕЗЕ
• ОТЯГОЩЕННЫЙ АКУШЕРСКИЙ АНАМНЕЗ
•ЭКСТРАГЕНИТАЛЬНЫЕ ЗАБОЛЕВАНИЯ
•НИЗКИЙ (0) ИЛИ ВЫСОКИЙ (БОЛЕЕ 4)
ПАРИТЕТ
•ДЕФИЦИТ МАССЫ ТЕЛА
ФАКТОРЫ РИСКА
ПРЕЖДЕВРЕМЕННЫХ
РОДОВ
МЕДИЦИНСКИЕ, ВОЗНИКШИЕ
В ДАННУЮ БЕРЕМЕННОСТЬ:
•МНОГОПЛОДИЕ
•КРОВОТЕЧЕНИЕ В 1-2 ТРИМЕСТРАХ
•ГЕСТОЗ
•ИЦН
•МНОГО-МАЛОВОДИЕ
•ЧАСТЫЕ РОДЫ
•АНЕМИЯ
•АНОМАЛИИ ПЛОДА
ИНФЕКЦИИ
НИЗКАЯ ПРИБАВКА МАССЫ
ОТСУТСТВИЕ ИЛИ
НЕАДЕКВАТНОЕ
МЕД.НАБЛЮДЕНИЕ
14.
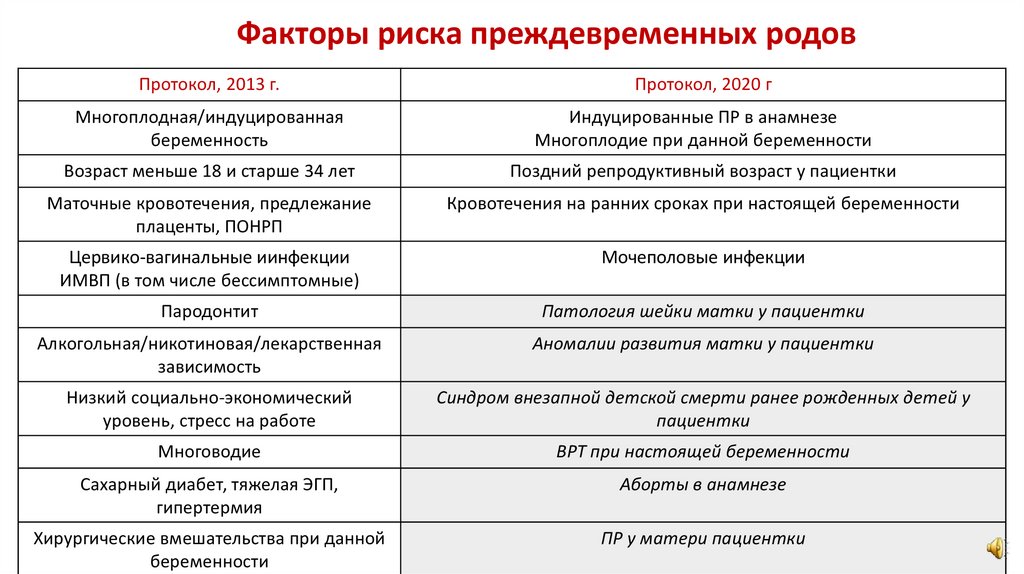
Факторы риска преждевременных родовПротокол, 2013 г.
Протокол, 2020 г
Многоплодная/индуцированная
беременность
Индуцированные ПР в анамнезе
Многоплодие при данной беременности
Возраст меньше 18 и старше 34 лет
Поздний репродуктивный возраст у пациентки
Маточные кровотечения, предлежание
плаценты, ПОНРП
Кровотечения на ранних сроках при настоящей беременности
Цервико-вагинальные иинфекции
ИМВП (в том числе бессимптомные)
Мочеполовые инфекции
Пародонтит
Патология шейки матки у пациентки
Алкогольная/никотиновая/лекарственная
зависимость
Аномалии развития матки у пациентки
Низкий социально-экономический
уровень, стресс на работе
Синдром внезапной детской смерти ранее рожденных детей у
пациентки
Многоводие
ВРТ при настоящей беременности
Сахарный диабет, тяжелая ЭГП,
гипертермия
Аборты в анамнезе
Хирургические вмешательства при данной
беременности
ПР у матери пациентки
15.
О важности момента….Средний возраст женщин
в России 42 года…
Средний возраст
беременных женщин
31 год…
Основные вопросы: 1. повышение фертильности
2. вынашивание наступившей беременности
3. профилактика осложнений гестации
4. родоразрешение (желательно в сроки доношенной
беременности живым здоровым плодом)
5. профилактика и терапия осложнений детского возраста
Профессор В.Е. Радзинский, 2021 «Донские сезоны»
16.
Принципы оказания медицинской помощи при преждевременных родах1. Выявление факторов риска преждевременных родов (предиктивность)
2. Организация динамического наблюдения в амбулаторных условиях
(пренатальный скриниг, цервикометрия (акушерский пессарий, серкляж)
3. Токолиз, антенатальная кортикостероидная терапия, прогестероновая поддержка
4. Маршрутизация в соответствии с трехуровневой системой
5. Организация наблюдения при преждевременном разрыве плодных оболочек
6. Планирование сроков и способов родоразрешения
17.
1. Выявление факторов риска2. УЗДГ в 11-14 н.г. с определением пульсационного
индекса в маточных артериях.
3. Цервикометрия.
4. Тесты на преждевременные роды (ПСИФР, ПАМГ),
на отхождение околоплодных вод
5. Серкляж и пессарий
18.
В целях определения риска задержки роста плода,преждевременных родов и преэклампсии при сроке
беременности 11 - 14 недель беременной женщине в
условиях межрайонного кабинета антенатальной
охраны плода выполняется измерение роста, веса,
артериального
давления,
ультразвуковое
допплеровское исследование маточных артерий с
определением
пульсационного
индекса,
трансвагинальная ультразвуковая цервикометрия.
19.
20.
21.
Истмико-цервикальная недостаточность (ИЦН) укорочение длины шейки матки (ШМ) ≤25 мм и/или дилатацияцервикального канала (ЦК) ≥10 мм (на всем
протяжении) ранее 37 недель беременности без клинической
картины угрожающего выкидыша/ преждевременных родов (ПР)
Выкидыш - самопроизвольное прерывание беременности
(изгнание или экстракция эмбриона/плода) до 22 недель
беременности.
Выкидыш привычный (ПВ) – наличие у женщины двух и
более самопроизвольных потерь беременности в сроках
до 22 недель.
Клинический протокол «Истмико-цервикальная недостаточность
22.
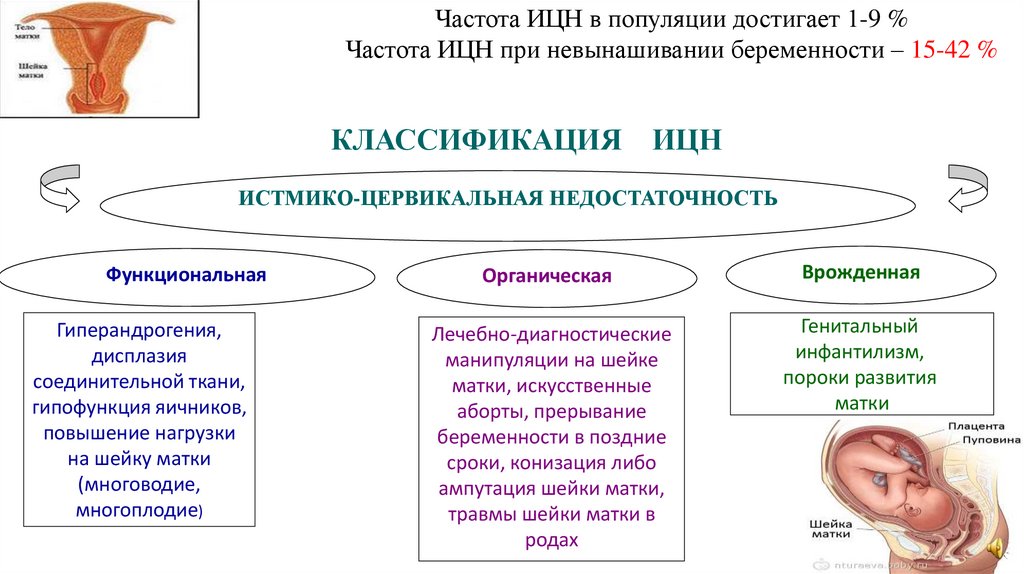
Частота ИЦН в популяции достигает 1-9 %Частота ИЦН при невынашивании беременности – 15-42 %
КЛАССИФИКАЦИЯ
ИЦН
ИСТМИКО-ЦЕРВИКАЛЬНАЯ НЕДОСТАТОЧНОСТЬ
Функциональная
Гиперандрогения,
дисплазия
соединительной ткани,
гипофункция яичников,
повышение нагрузки
на шейку матки
(многоводие,
многоплодие)
Органическая
Врожденная
Лечебно-диагностические
манипуляции на шейке
матки, искусственные
аборты, прерывание
беременности в поздние
сроки, конизация либо
ампутация шейки матки,
травмы шейки матки в
родах
Генитальный
инфантилизм,
пороки развития
матки
23.
Факторы риска ИЦН:Отягощенный акушерско-гинекологический анамнез: поздний выкидыш,привычный выкидыш (ПВ), ПР, ПРПО до
32 недель, укорочение ШМ ≤25 мм до 27 недель
Особенности течения настоящей беременности: многоплодие, многоводие.
Соматические заболевания: избыточная масса тела и ожирение, железодефицитная анемия, системные
поражения соединительной ткани.
Инфекционно-воспалительные заболевания и дисбиотические состояния влагалища: бактериальный вагиноз,
вульвовагинит, воспалительные заболевания органов малого таза (ВЗОМТ).
Гормональные нарушения (синдром поликистозных яичников, врожденная гиперплазия коры надпочечников,
недостаточность прогестерона).
Генитальный инфантилизм.
Аномалии развития матки (двурогая, седловидная матка, внутриматочная перегородка).
Врожденное укорочение ШМ.
Приобретённые деформации ШМ вследствие разрывов ШМ в родах, инструментального расширения ЦК при
гинекологических операциях, оперативных вмешательств на ШМ (диатермокоагуляция, конизация, в том числе
радиохирургическая).
Наследственность (≈30% беременных с ИЦН имеют родственниц первой линии сИЦН в анамнезе).
Дисплазия соединительной ткани, в том числе синдромы Эллерса-Данло и Марфана.
24.
Основные направления терапии при ИЦНПрогестероновая
поддержка
Пациентке с одноплодной
или
многоплодной
беременностью с целью
снижени яриска выкидыша
или
ПР
и
улучшения
перинатальных
исходов
рекомендовано назначить
препараты прогестерона**
вагинально по 200 мг/сутки
до 34 недель беременности
при условии отсутствия
противопоказаний
к
назначению прогестерона
Акушерский разгружающий
пессарий
Пациентке
с
одноплодной
беременностью с поздним
выкидышем
или
ПР
в
анамнезе с целью снижения
риска выкидыша или ПР и
улучшения
перинатальных
исходов
рекомендовано
введение
акушерского
разгружающего
пессария.
Акушерский
разгружающий
пессарий вводится с 12 до 34
н.г.
и
является
предпочтительным
методом
при
многоплодной
беременности.
Хирургическая коррекция –
серкляж: абдоминальный,
Вагинальный
Срок беременности 12-26,6 н.г.
Серкляж может быть также
выполнен экстренно, когда у
пациентки
наблюдается
укорочение ШМ ≤15 мм,
нередко сопровождающееся
пролабированием
плодных
оболочек. После 24 н.г.
серкляж проводится только в
стационаре
3-го
уровня.
Серкляж предпочтителен у
беременных с ИЦН и числом
поздних выкидышей и ПР в
анамнезе ≥2.
Клинический протокол ИЦН
•2021 Jun;261:166-177. Role of progesterone, cerclage and pessary in preventing preterm birth in twin pregnancies: A systematic review and network meta-analysis
Francesco D'Antonio 1 , Vincenzo Berghella 2 , Daniele Di Mascio 3 , Gabriele Saccone 4 , Filomena Sileo 5 , Maria Elena Flacco 6 , Anthony O Odibo 7 , Marco Liberati 8 , Lamberto Manzoli 6 , Asma Khalil 9
25.
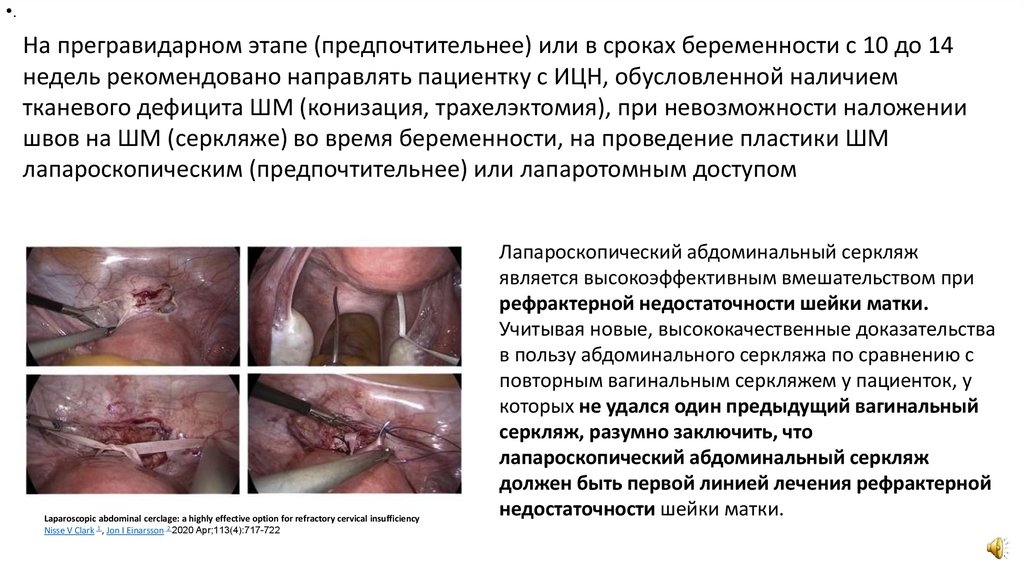
•.На прегравидарном этапе (предпочтительнее) или в сроках беременности с 10 до 14
недель рекомендовано направлять пациентку с ИЦН, обусловленной наличием
тканевого дефицита ШМ (конизация, трахелэктомия), при невозможности наложении
швов на ШМ (серкляже) во время беременности, на проведение пластики ШМ
лапароскопическим (предпочтительнее) или лапаротомным доступом
Laparoscopic abdominal cerclage: a highly effective option for refractory cervical insufficiency
Nisse V Clark 1 , Jon I Einarsson 2 2020 Apr;113(4):717-722
Лапароскопический абдоминальный серкляж
является высокоэффективным вмешательством при
рефрактерной недостаточности шейки матки.
Учитывая новые, высококачественные доказательства
в пользу абдоминального серкляжа по сравнению с
повторным вагинальным серкляжем у пациенток, у
которых не удался один предыдущий вагинальный
серкляж, разумно заключить, что
лапароскопический абдоминальный серкляж
должен быть первой линией лечения рефрактерной
недостаточности шейки матки.
26.
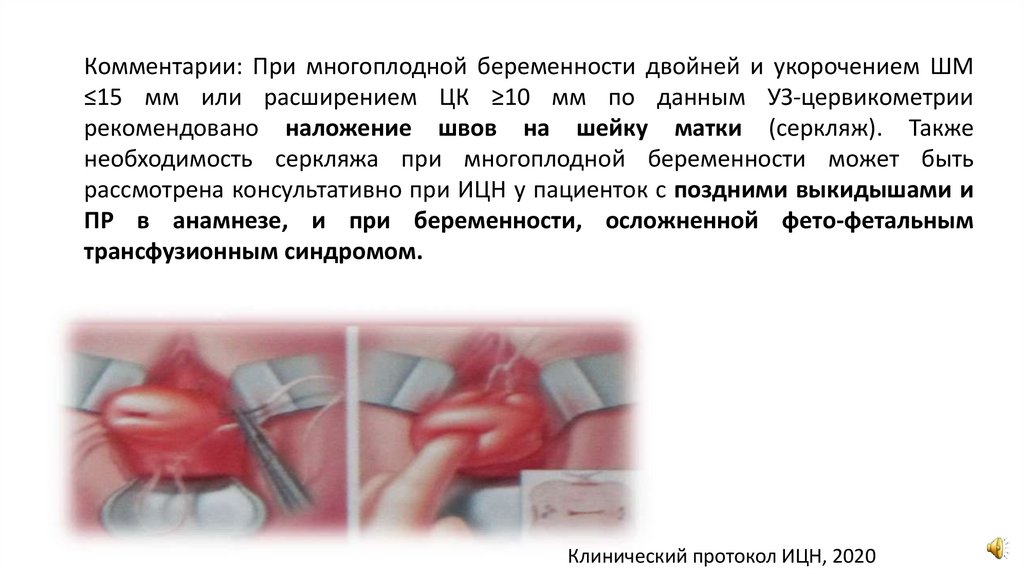
Комментарии: При многоплодной беременности двойней и укорочением ШМ≤15 мм или расширением ЦК ≥10 мм по данным УЗ-цервикометрии
рекомендовано наложение швов на шейку матки (серкляж). Также
необходимость серкляжа при многоплодной беременности может быть
рассмотрена консультативно при ИЦН у пациенток с поздними выкидышами и
ПР в анамнезе, и при беременности, осложненной фето-фетальным
трансфузионным синдромом.
Клинический протокол ИЦН, 2020
27.
Серкляж проводится в 16 - 26 недель беременности.Серкляж может быть выполнен как профилактическая мера
у пациенток с отягощенным анамнезом (поздний выкидыш
и/или ПР) или применен экстренно, когда у пациентки
наблюдается преждевременное созревание и укорочение
шейки матки, нередко сопровождающееся
пролабированием плодных оболочек . Необходимо
тщательно взвесить пользу и риск от проводимой
процедуры с учетом срока беременности (с увеличением
срока риски повышаются), степени раскрытия шейки матки,
квалификации врача акушера-гинеколога и возможностей
стационара. После 24 недель беременности серкляж
проводится только в стационаре 3-й группы.
28.
Силиконовый пессарий «Юнона»Рекомендовано применение
акушерского пессария при укорочении
шейки матки менее 25 мм с целью
профилактики ПР до 37 недель
беременности
Пессарий доктора Шнейдермана
При ПР, включая ПРПО, при сроке беременности 3336 недель, осуществляется госпитализация
пациентки в акушерский стационар 3а группы, или
при отсутствии
возможности, акушерский стационар 2-й группы
(имеющий отделение (палаты) реанимации и
интенсивной терапии для новорожденных)
29.
При угрожающих, начавшихся ПР и при ПРПО рекомендованоопределение антигена стрептококка группы В (СГВ) (S. agalactiae) в
отделяемом цервикального канала или микробиологическое
(культуральное) исследование отделяемого женских половых
органов
на
аэробные
и
факультативно-анаэробные
микроорганизмы (оптимально – в вагино-ректальном посеве) для
своевременной диагностики и профилактики септических
осложнений
Для исключения/подтверждения инфекционно-воспалительного
процесса и для решения вопроса о целесообразности
хирургической коррекции истмико-цервикальной
недостаточности (ИЦН) при длине шейки матки ≤25мм в сроке
22 -23 недели беременности на основании коллегиального
решения (совместный осмотр, консилиум) рекомендован
диагностический трансабдоминальный амниоцентез
30.
Рекомендовано профилактическое назначениепрепаратов прогестерона** (действующеевещество
прогестерон натуральный микронизированный) по
200 мг в день вагинально с 22 до 34 недель
беременным группы высокого риска ПР: с
бессимптомным укорочением шейки матки по
данным УЗ-цервикометрии менее 25 мм в сроках 16
- 24 недели беременности и/ или наличием ПР (до
34 недель) или позднего выкидыша (после 16
недель) в анамнезе как при одноплодной, так и
многоплодной беременности
31.
Принципы оказания медицинской помощи при преждевременных родах1. Выявление факторов риска преждевременных родов (предиктивность)
2. Организация динамического наблюдения в амбулаторных условиях
(пренатальный скриниг, цервикометрия (акушерский пессарий, серкляж)
3. Токолиз, антенатальная кортикостероидная терапия, прогестероновая поддержка
4. Маршрутизация в соответствии с трехуровневой системой
5. Организация наблюдения при преждевременном разрыве плодных оболочек
6. Планирование сроков и способов родоразрешения
32.
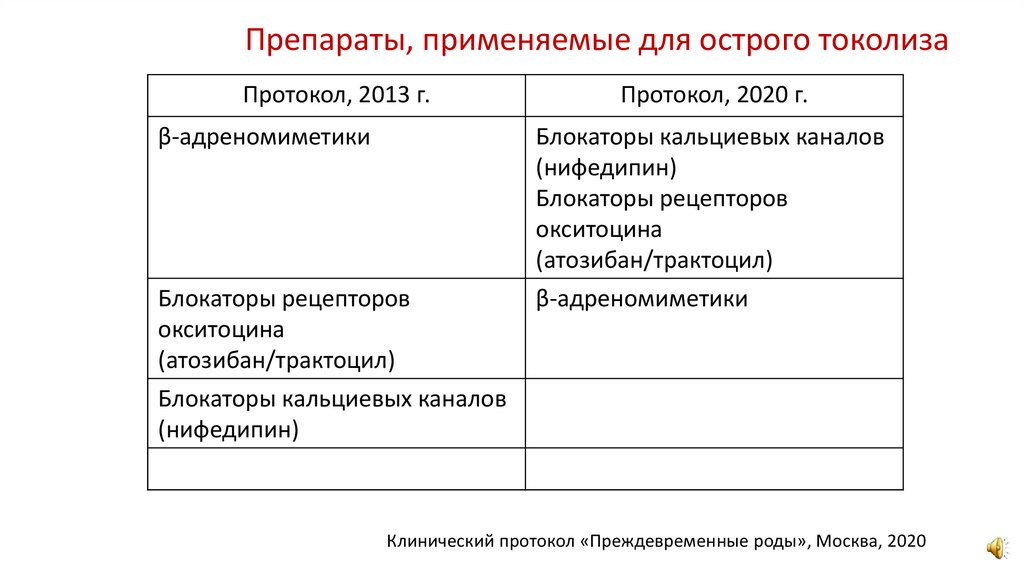
Препараты, применяемые для острого токолизаПротокол, 2013 г.
Протокол, 2020 г.
β-адреномиметики
Блокаторы кальциевых каналов
(нифедипин)
Блокаторы рецепторов
окситоцина
(атозибан/трактоцил)
Блокаторы рецепторов
окситоцина
(атозибан/трактоцил)
β-адреномиметики
Блокаторы кальциевых каналов
(нифедипин)
Клинический протокол «Преждевременные роды», Москва, 2020
33.
При ПРПО рекомендовано исследование уровня лейкоцитов вкрови и исследование уровня С-реактивного белка в сыворотке
крови для своевременной диагностики септических осложнений.
Уровень убедительности рекомендаций В (уровень достоверности
доказательств - 2).
Комментарии: Число лейкоцитов возрастает через 24 часа после
введения кортикостероидов (КС) и постепенно возвращается к
исходному уровню через 3 дня после профилактики
респираторного дистресс-синдрома (РДС) плода. Наиболее точным
маркером является С-реактивный белок, его чувствительность
составляет 68,7%, специфичность -77,1%
34.
Принципы оказания медицинской помощи при преждевременных родах1. Выявление факторов риска преждевременных родов (предиктивность)
2. Организация динамического наблюдения в амбулаторных условиях
(пренатальный скриниг, цервикометрия (акушерский пессарий, серкляж)
3. Токолиз, антенатальная кортикостероидная терапия, прогестероновая поддержка
4. Маршрутизация в соответствии с трехуровневой системой
5. Организация наблюдения при преждевременном разрыве плодных оболочек
6. Планирование сроков и способов родоразрешения
35.
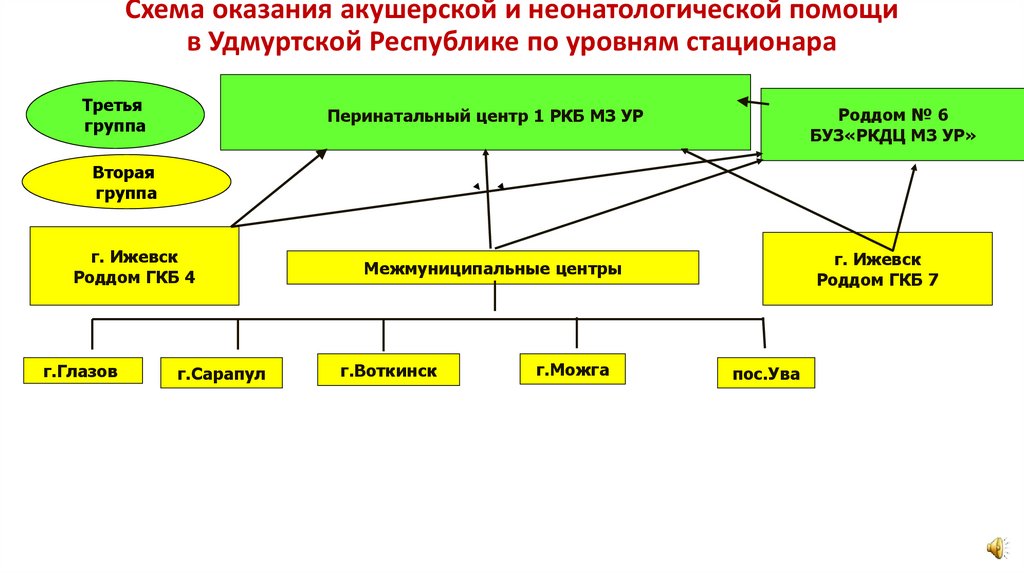
Схема оказания акушерской и неонатологической помощив Удмуртской Республике по уровням стационара
Третья
группа
Роддом № 6
БУЗ«РКДЦ МЗ УР»
Перинатальный центр 1 РКБ МЗ УР
Вторая
группа
г. Ижевск
Роддом ГКБ 4
г.Глазов
г.Сарапул
г. Ижевск
Роддом ГКБ 7
Межмуниципальные центры
г.Воткинск
г.Можга
пос.Ува
36.
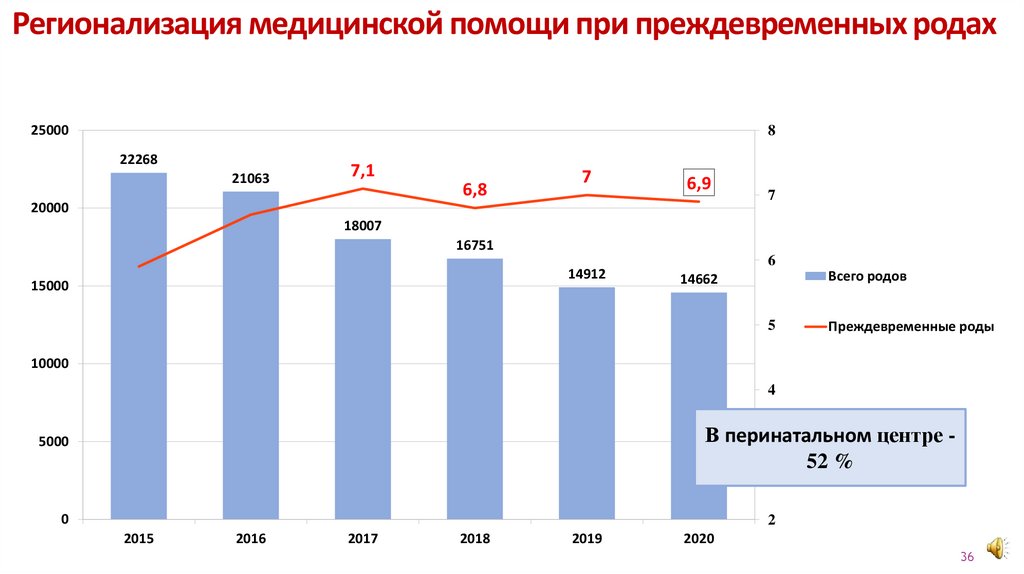
Регионализация медицинской помощи при преждевременных родах25000
8
22268
21063
7,1
6,8
7
6,9
20000
7
18007
16751
14912
15000
6
Всего родов
14662
5
Преждевременные роды
10000
4
В перинатальном центре 3
52 %
5000
0
2
2015
2016
2017
2018
2019
2020
36
37.
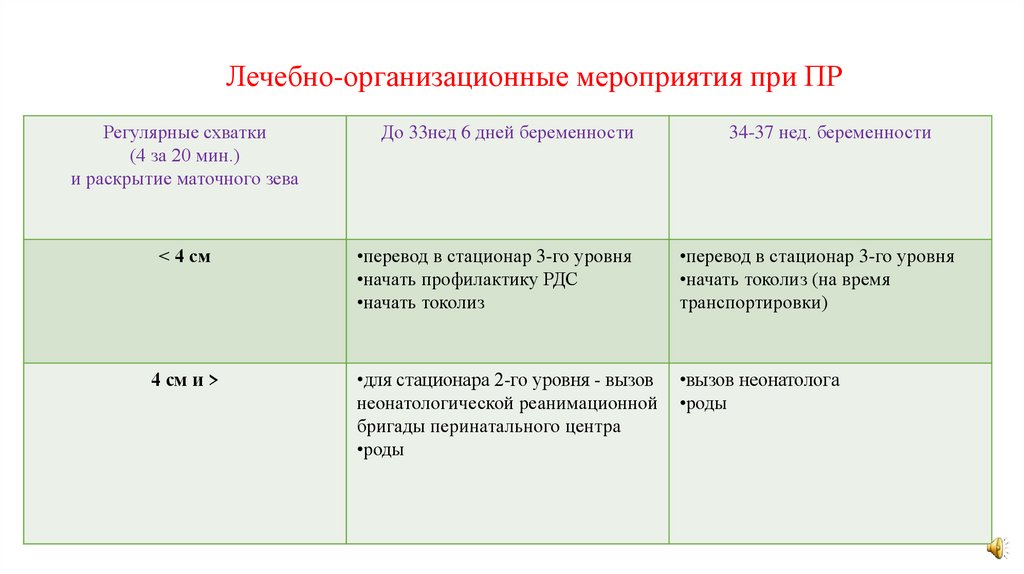
Лечебно-организационные мероприятия при ПРРегулярные схватки
(4 за 20 мин.)
и раскрытие маточного зева
До 33нед 6 дней беременности
34-37 нед. беременности
< 4 см
•перевод в стационар 3-го уровня
•начать профилактику РДС
•начать токолиз
•перевод в стационар 3-го уровня
•начать токолиз (на время
транспортировки)
4 см и >
•для стационара 2-го уровня - вызов
неонатологической реанимационной
бригады перинатального центра
•роды
•вызов неонатолога
•роды
38.
Принципы оказания медицинской помощи при преждевременных родах1. Выявление факторов риска преждевременных родов (предиктивность)
2. Организация динамического наблюдения в амбулаторных условиях
(пренатальный скриниг, цервикометрия (акушерский пессарий, серкляж)
3. Маршрутизация в соответствии с трехуровневой системой
4. Токолиз, антенатальная кортикостероидная терапия, прогестероновая поддержка
5. Организация наблюдения при преждевременном разрыве плодных оболочек
6. Планирование сроков и способов родоразрешения
39.
ПРЕЖДЕВРЕМЕННОЕ ИЗЛИТИЕ ВОДПРИ НЕДОНОШЕННОЙ БЕРЕМЕННОСТИ
ПРИ СРОКЕ БЕРЕМЕННОСТИ ДО 34 недель, отсутствии противопоказаний
возможна выжидательная тактика.
АНТИБИОТИКИ назначаются сразу после установления факта отхождения вод
ПРОТИВОПОКАЗАНИЯ: хориоамнионит, осложнения беременности,
требующие досрочного родоразрешения, декомпенсированные состояния матери,
декомпенсированные состояния плода.
ТОКОЛИТИКИ могут быть использованы не более 48 часов.
ГЛЮКОКОРТИКОИДЫ противопоказаны при манифестирующих признаках
инфекции
ПРИЗНАКИ ХОРИОАМНИОНИТА – ЛИХОРАДКА МАТЕРИ (БОЛЕЕ 38 *С),
ТАХИКАРДИЯ ПЛОДА (БОЛЕЕ 160 уд/мин),ТАХИКАРДИЯ МАТЕРИ
(БОЛЕЕ 100 уд/мин), выделения из влагалища с гнилостным запахом,
повышение тонуса матки
40.
Наблюдение за пациенткой осуществляется в палате отделения патологии беременности с ведениемспециального листа наблюдений в истории родов с
фиксацией каждые 4 часа:
температуры тела
пульс
ЧСС плода
Характера выделений из половых путей
Родовой деятельности
Объем дополнительного обследования:
Посев отделяемого из цервикального канала на β-гемолитический стрептококк, флору и
чувствительность к АБ - при первом осмотре в зеркалах
ОАК – лейкоциты, формула – 1 раз в 2-3 дня при отсутствии клинических признаков инфекции
Определение С-реактивного белка в крови
Оценка состояния плода – УЗИ, УЗ-допплерометрия, КТГ регулярно, не реже 1 раза в 2-3 дня
41.
ПОВЫШЕНИЕЖИЗНЕСПОСОБНОСТИ
ПЛОДА
ПРОФИЛАКТИКА РЕСПИРАТОРНОГО
ДИСТРЕСС – СИНДРОМА ПЛОДА
РАЦИОНАЛЬНА В 24-34 н.г.
АНТЕНАТАЛЬНАЯ КОРТИКОСТЕРОИДНАЯ
ТЕРАПИЯ (курсовая доза кортикостероидов
должна составить 24 мг за 48 часов)
Бетаметазон (дипроспан)
4 дозы дексаметазона по 6 мг
2 дозы по 12 мг
внутримышечно с интервалом
внутримышечно с интервалом в 24
в 12 часов
часа
3 дозы дексаметазона
внутримышечно по 8 мг
с интервалом в 8 часов
42.
Принципы оказания медицинской помощи при преждевременных родах1. Выявление факторов риска преждевременных родов (предиктивность)
2. Организация динамического наблюдения в амбулаторных условиях
(пренатальный скриниг, цервикометрия (акушерский пессарий, серкляж)
3. Маршрутизация в соответствии с трехуровневой системой
4. Токолиз, антенатальная кортикостероидная терапия, прогестероновая поддержка
5. Организация наблюдения при преждевременном разрыве плодных оболочек
6. Планирование сроков и способов родоразрешения
43.
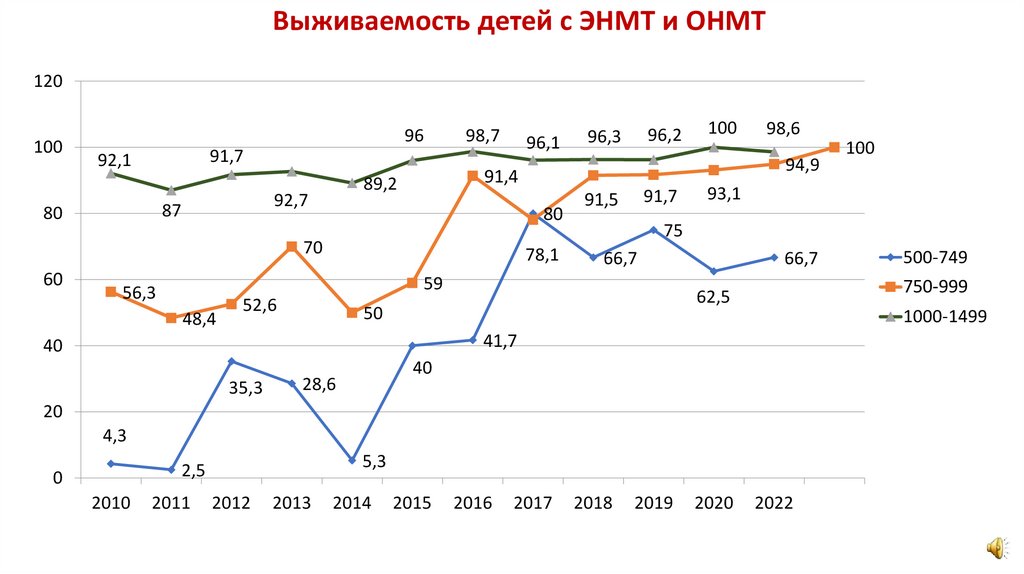
Выживаемость детей с ЭНМТ и ОНМТ120
100
96
98,7
96,1
91,7
92,1
87
80
80
70
60
78,1
91,7
91,5
48,4
52,6
98,6
93,1
66,7
66,7
1000-1499
41,7
40
28,6
20
4,3
5,3
2,5
0
2010
2011
2012
2013
2014
500-749
750-999
62,5
50
40
35,3
100
75
59
56,3
100
94,9
91,4
89,2
92,7
96,2
96,3
2015
2016
2017
2018
2019
2020
2022
44.
45.
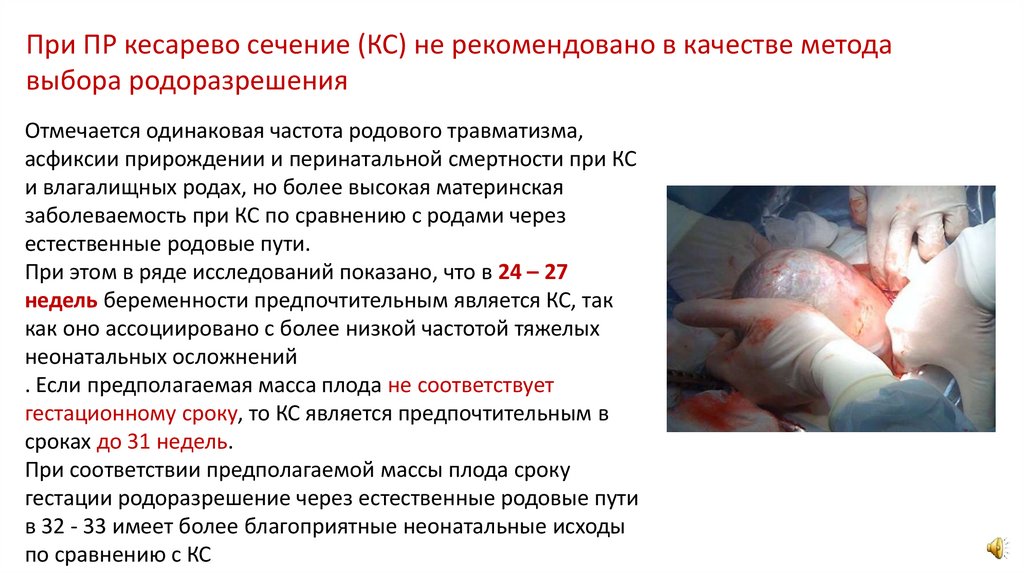
При ПР кесарево сечение (КС) не рекомендовано в качестве методавыбора родоразрешения
Отмечается одинаковая частота родового травматизма,
асфиксии прирождении и перинатальной смертности при КС
и влагалищных родах, но более высокая материнская
заболеваемость при КС по сравнению с родами через
естественные родовые пути.
При этом в ряде исследований показано, что в 24 – 27
недель беременности предпочтительным является КС, так
как оно ассоциировано с более низкой частотой тяжелых
неонатальных осложнений
. Если предполагаемая масса плода не соответствует
гестационному сроку, то КС является предпочтительным в
сроках до 31 недель.
При соответствии предполагаемой массы плода сроку
гестации родоразрешение через естественные родовые пути
в 32 - 33 имеет более благоприятные неонатальные исходы
по сравнению с КС
46.
М.В. Семенова, 2023 г.47.
Переношенная беременность - это беременность, которая продолжается 42 недели иболее (294 дня) [Всемирная организация здравоохранения].
Роды при такой беременности называют запоздалыми (postterm labor, delivery).
Ребёнок, родившийся от такой беременности, в большинстве случаев имеет
признаки «перезрелости» (postmaturity, postmature fetus, postmature infant).
«Переношенность» и «перезрелость» — не синонимы. Возможны как запоздалые
роды плодом без признаков перезрелости, так и своевременные роды (term delivery)
перезрелым плодом.
Таким образом, «переношенность» — понятие календарное, а «перезрелость» —
понятие, применяемое для оценки физического статуса новорождённого.
48.
Частота переношенной беременности (далее ПБ), по данным различных источников,колеблется от 0,8-4% до 8-10%. Разница зависит от частоты индукции родов и методик
определения гестационного срока. Причины перенашивания не выяснены, но существует
связь между частотой ПБ и следующими факторами: генетическими, мужским полом
плода, высоким ИМТ пациентки до беременности.
Диагностика:
1. Наиболее точный метод – по данным УЗ-фетометрии В первом триместре (8-12 нед.)
– по копчико-теменному размеру; b. Во втором триместре – (14-20 нед.) по
совокупности нескольких параметров: бипариетальный размер, окружность живота и
длина бедра;
2. Менее точный метод – по первому дню последней менструации при регулярном
цикле.
49.
Осложнения, связанные с переношенностью:• Во время беременности:
♦ Антенатальная гибель плода;
• Во время родов:
♦ Аномалии родовой деятельности;
♦ Дистоция плечиков; Клинически узкий таз;
♦ Материнский травматизм;
• После родов:
♦ Послеродовое кровотечение;
♦ Рождение ребенка с низкой оценкой по шкале Апгар;
♦ Необходимость перевода в неонатальный ПИТ;
♦ Синдром аспирации мекония
♦ Перелом ключицы;
♦ Паралич Эрба.
50.
АЛГОРИТМ ВЕДЕНИЯ:По достижении гестационного срока 40+0 нед.:
• провести консультирование по вопросам переношенной беременности;
• Возможно, предложить влагалищное исследование для оценки шейки матки и
отслойки нижнего полюса плодного пузыря, снижающей потребность в последующей
индукции.
♦ Возможные осложнения отслойки нижнего полюса плодного пузыря: дискомфорт и
болезненные ощущения, кровянистые выделения, нерегулярные схватки в течение 24
часов после манипуляции.
• Обсудить дальнейший план наблюдения, включая возможную индукцию родов в
41+0 нед. Проведение индукции родов в сроке 41+0 нед. по сравнению со сроком 42+0
нед. имеет следующие преимущества : • Снижение частоты перинатальной смертности
(на 70%): ♦ NB. Абсолютный риск смертности чрезвычайно мал; • Снижение частоты
мекониальной аспирации (на 71%).
51.
52.
53.
Выводы:1. Разнообразие причин преждевременных родов
диктует
необходимость междисциплинарного
подхода
2. Соблюдение клинических протоколов
является
составной
частью
успешного
вынашивания
беременности
3. Выживаемость новорожденных зависит от сроков
гестации,
состояния
плода
к
моменту
родоразрешения







































 medicine
medicine