Similar presentations:
Менингококковая инфекция у детей (для студентов 5 курса лечебного факультета)
1.
Менингококковаяинфекция
(для студентов 5 курса
лечебного факультета)
зав. кафедрой детских инфекций
Поздеева О.С.
2020-2021 уч.год
2.
Менингококковая инфекция(МКБ - 10: А 39.0)
- острая респираторная инфекционная
болезнь, вызываемая менингококками;
характеризуется широким диапазоном
клинических проявлений – от
бессимптомного бактерионосительства
до генерализованных форм с
развитием менингококкемии и
менингита, реже других форм.
3.
Актуальность:Отличия от других инвазивных
инфекций:
1. Особые требования по организации
медицинского обслуживания, по
диагностике.
2. Организация лечения с первых часов
от начала заболевания.
3. Исход определяет диагностика и
лечение.
4.
4. 1/3 – гипертоксические формы,приводящие к летальным исходам.
5. 80% заболевших – дети.
6. 1/4 – тяжесть состояния обусловлена
развитием шока и отека головного
мозга.
7. Отсутствие настороженности →
поздняя диагностика → развитие
декомпенсированного шока.
5.
Этиология:Возбудитель МИ – Neisseria
meningitidis, Гр (-) диплококк,
расположен внутри- и внеклеточно,
вырабатывает эндо- и экзотоксин.
Очень неустойчив во внешней среде:
- погибает вне человеческого организма
через 30 минут,
- при обработке дезинфектантами, УФО
– через несколько минут.
Оптимальная tº - 37ºС.
6.
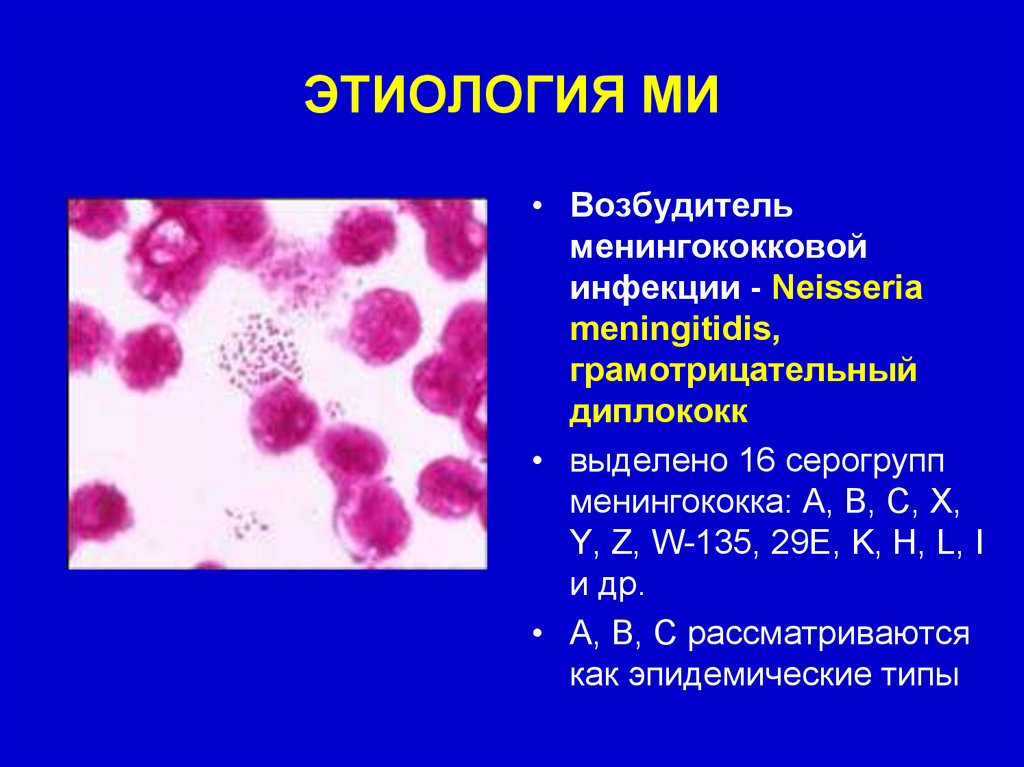
ЭТИОЛОГИЯ МИ• Возбудитель
менингококковой
инфекции - Neisseria
meningitidis,
грамотрицательный
диплококк
• выделено 16 серогрупп
менингококка: А, В, С, Х,
Y, Z, W-135, 29E, K, H, L, I
и др.
• А, В, С рассматриваются
как эпидемические типы
7.
ТЕРРИТОРИАЛЬНОЕ РАСПРОСТРАНЕНИЕМЕНИНГОКОККОВ РАЗНЫХ СЕРОГРУПП В МИРЕ (2009 г)
• АМЕРИКА И ЕВРОПА
ВиС
• АФРИКА И АЗИЯ
А и немного С
• СЕВЕРНАЯ АМЕРИКА
эпидемия Y
• САУДОВСКАЯ АРАВИЯ И
БУРКИНА-ФАСО
• ГАНА И НИГЕР
эпидемия W-135
вспышка
«редкая» Х
8.
Серогрупповой пейзаж менингококковA B C D43, 44 X Y Z45, 46 W135, 46 29E H I K47 L48
Регистрация в России
9.
Классификация Neisseria meningitis1. По капсульным полисахаридам –
серогруппы (более 16 серогрупп)
A B C D43.44X Y Z45,46 W135,46 29e H I K47 L48
2. По антигенам в мембранных протеинах –
серотипы и субтипы (более 20 серотипов)
3. По иммунотипам липополисахарида (более
11 иммунотипов)
ПРИМЕР «портрета» менингококка серогруппы
В, циркулирующего в СПб
В(серогруппа):15 (серотип):Р (субтип):1,16 (иммунотип)
10.
• Пандемия по миру с высокойлетальностью штамма А:З:S17
• Появление па Востоке РФ штаммов
W135:2а:Р1,2,3 с летальным исходом
11.
Эпидемиология:МИ – типичный антропоноз.
Источник инфекции:
- менингококконосители (2000 раз);
- больные назофарингитом;
- больные ГФ МИ.
Механизм передачи инфекции:
Воздушно-капельный, возможен
контактно-бытовой.
12.
Из-за нестойкости менингококка вовнешней среде для заражения имеют
значение:
- длительность контакта;
- скученность детей в помещении;
- скученность в спальных комнатах.
Входные ворота – слизистые ВДП.
Восприимчивость невысокая.
Контагиозный индекс составляет 1015%.
13.
Возраст: МИ встречается в любомвозрасте, 70-80% всех заболевших –
дети до 14 лет, среди них преобладают
дети до 5 лет.
Летальность зависит:
- от возраста (дети до 1 года и лица
пожилого возраста с сопутствующими
заболеваниями);
- от своевременности диагностики и
правильно проведенного лечения.
14.
Патогенез:Основная роль:
- возбудитель;
- эндотоксин;
- аллергизирующая субстанция.
15.
ПАТОГЕНЕЗ локализованных форм• Менингококконосительство
1 Бескапсульные формы –
неинвазивны
2. Местный иммунитет S
IgA, IgG, лизоцим,
фагоцитоз
Препятствие адсорбции
и адгезии возбудителя
на слизистые оболочки
3. Антителообразование
• Назофарингит
1. Снижение уровня
иммунитета (s IgA)
2. Менингококк проникает
в подслизистый слой
3. Активизация
фагоцитоза при слабой
вирулентности
менингококка
16.
Менингококконосительство –высокий уровень
иммунологического барьера.
Менингококковый назофарингит:
- снижение местного иммунитета;
- снижение резистентности
организма.
17.
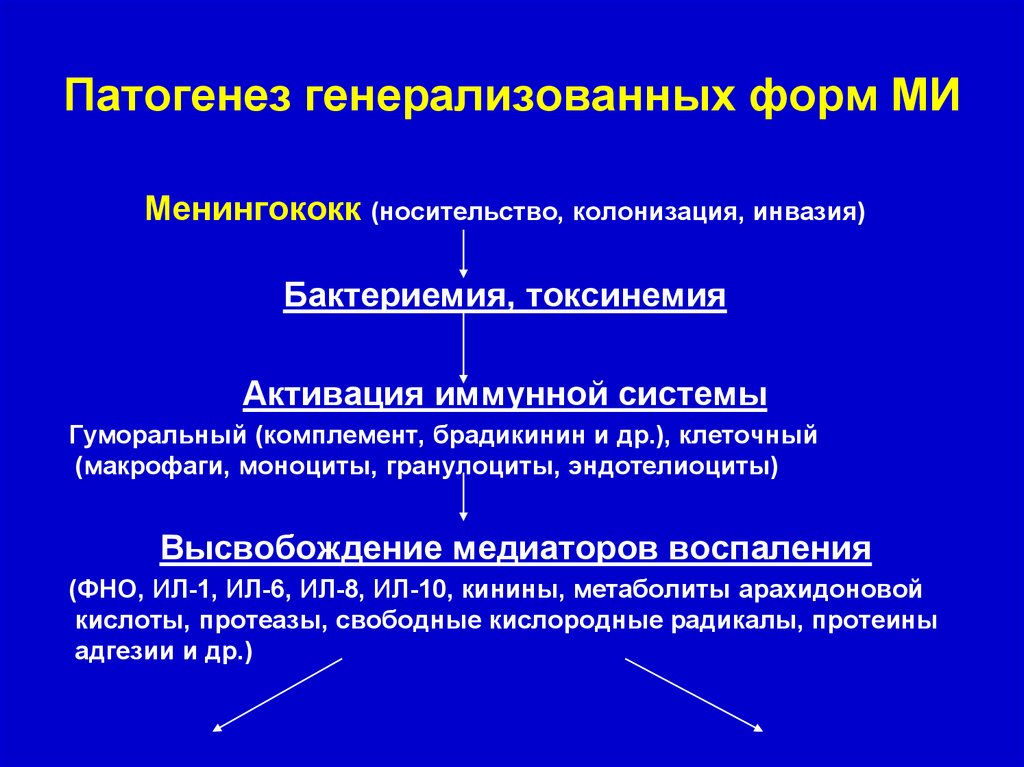
Патогенез генерализованных форм МИМенингококк (носительство, колонизация, инвазия)
Бактериемия, токсинемия
Активация иммунной системы
Гуморальный (комплемент, брадикинин и др.), клеточный
(макрофаги, моноциты, гранулоциты, эндотелиоциты)
Высвобождение медиаторов воспаления
(ФНО, ИЛ-1, ИЛ-6, ИЛ-8, ИЛ-10, кинины, метаболиты арахидоновой
кислоты, протеазы, свободные кислородные радикалы, протеины
адгезии и др.)
18.
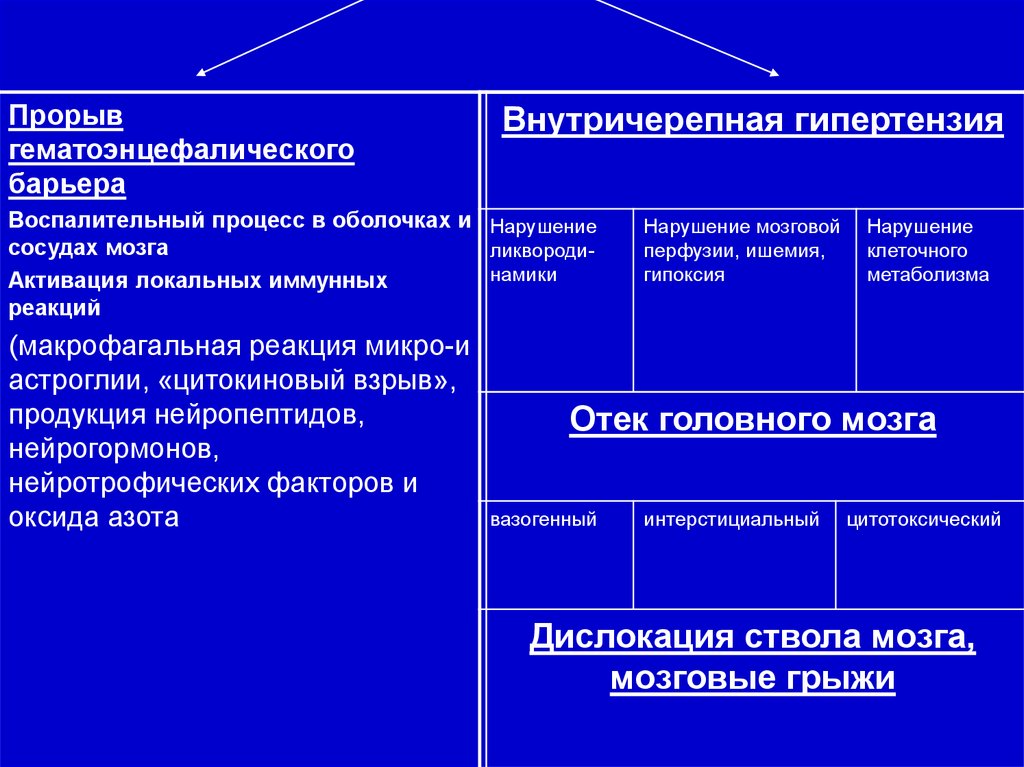
Прорывгематоэнцефалического
барьера
Внутричерепная гипертензия
Воспалительный процесс в оболочках и Нарушение
сосудах мозга
ликвородинамики
Активация локальных иммунных
реакций
Нарушение мозговой
перфузии, ишемия,
гипоксия
Нарушение
клеточного
метаболизма
(макрофагальная реакция микро-и
астроглии, «цитокиновый взрыв»,
продукция нейропептидов,
Отек головного мозга
нейрогормонов,
нейротрофических факторов и
вазогенный
интерстициальный цитотоксический
оксида азота
Дислокация ствола мозга,
мозговые грыжи
19.
Менингококцемия:• воздействие на эндотелий
(микроциркуляторные расстройства):
- спазм капилляров;
- нарушение проницаемости.
• изменение гемокоагуляции по
тромбогеморрагическому типу (ДВС,
коагулопатия потребления): обширные
кровоизлияния в кожу, внутренние
органы, надпочечники, почки, вещество
головного мозга.
20.
Гипертоксические(молниеносные) формы:
- резко выраженная эндотоксинемия
(быстрый и массивный распад
микробных клеток);
- гиперсенсибилизация;
- изменение реактивности
организма.
21.
Классификация менингококковой инфекции(В.И. Покровский и соавт., 1976)
Локализованные формы:
- менингококковое носительство
- острый назофарингит
Генерализованные формы:
- менингококцемия
- менингококковый менингит
- менигококковый менингоэнцефалит
- смешанный вариант менингококцемии с гнойным
менингитом
Редкие формы:
- менингококковый эндокардит
- менингококковый артрит
- менингококковая пневмония
- менингококковый иридоциклит
22.
Классификация МИ(МКБ, Х пересмотр, 1995)
Класс I. Некоторые инфекционные и паразитарные болезни
А 39 Менингококковая инфекция
А 39.0 менингококковый менингит
А 39.1 Синдром Уотерхауса-Фридериксена (менингококковый
геморрагический адреналит, менингококковый адреналовый
синдром)
А 39.2 Острая менингококкемия
А 39.3 Хроническая менингокеккемия
А 39.4 Менингокеккемия неуточненная (менингококковая
бактериемия)
А 39.5 Менингококковая болезнь сердца (менингококковый кардит,
эндокардит, миокардит, перикардит)
А 39.8 Другие менингококковые инфекции (менингококковый артрит,
конъюктивит, энцефалит, неврит зрительного нерва;
постменингококковый артрит)
А 39.9 Менингококковая инфекция неуточненная (менингококковая
болезнь)
23.
Клинические формы:Локализованные формы:
Менингококконосительство:
- нет клинических проявлений
- 15-20 дней
- неск. недель и мес. – при хр. заб.
носоглотки
- во время эпидемий – на 1 больного 2-3
тыс. носителей
24.
Здоровое носительство менингококка• Бессимптомный инфекционный процесс
взаимодействия микроорганизма и
организма хозяина на субклеточном и
молекулярном уровне без органических
нарушений.
• В основе менингококконосительства лежит
процесс колонизации рото- и носоглотки
(1 этап инфекции).
• Носительство – основной резервуар
возбудителя в природе
25.
Особенности возбудителя при носительствеНаличие пилей, имеющих липкий конец для прикрепления
менингококка к рецепторам эпителия слизистой.
Большинство носительских изолятов лишены капсул –
основного фактора инвазии (неспособность к
капсулообразованию у непатогенных штаммов).
Не экспрессирует факторы инвазии – белки – порины А и
В, Ора- и Орс- белки (этими факторами обладают
гиперинвазивные клоны).
Распространенность носительства не коррелирует с
заболеваемостью менингококковой инфекцией
С заболеваемостью может коррелировать
распространенность только гиперинвазивных клонов
26.
• Почему не бактерионоситель, а больной ГФМИявляется более эпидемиологически опасным?
• При ГФМИ на фоне бактериемии клетки
менингококка периодически возвращаются из крови
через эндотелий и эпителий на поверхность
носоглоточного эпителия
• На слизистой носо- и ротоглотки колонизирует
повторно высокоинвазивный штамм менингококка
• Передача воздушно – капельным путем
27.
Менингококковый назофарингитНачинается обычно с подъема температуры,
умеренно выраженной интоксикации.
Больные жалуются на боль и першение в горле,
головную боль, головокружение.
При осмотре определяется бледность лица,
гиперемия и зернистость задней стенки глотки,
мягкого неба, передних дужек.
У детей старшего возраста отмечается заложенность
носа или скудные вязкие выделения, у младших обильное слизистое или слизисто-гнойное
отделяемое.
При риноскопии определяется гиперемия и отек
задних отделов слизистой носа. Носовое дыхание
затруднено, речь приобретает носовой оттенок.
Лихорадка обычно держится 2-4 дня, иногда
отсутствует.
28.
Генерализованные формы:Менингококцемия – 45% всех ГФ.
• tº 39-40ºC 8-10 дней;
• интоксикация;
• вялость, головная боль, рвота;
• возможны диспепсические
явления;
29.
• экзантема:- геморрагическая звездчатая сыпь;
- плотная, инфильтрированное
основание;
- не исчезает при надавливании;
- излюбленная локализация сыпи.
30.
Гипертоксическая (сверхострая,молниеносная) форма:
Измененная реактивность организма:
- перенесенные незадолго до
заболевания различные инфекции,
травмы;
- профилактические прививки;
- аллергические реакции
(сенсибилизация организма,
способствующая развитию
гиперэргических состояний).
31.
Прогностическинеблагоприятные признаки:
1. Ранний возраст детей – до 1 года.
2. Быстрое нарастание
геморрагической сливной сыпи с
некротическим компонентом.
3. Преимущественное расположение
сыпи на лице и туловище.
32.
4. Низкое артериальное давление,плохо поддающееся коррекции
гормонами.
5. Гипотермия.
6. Отсутствие менингита.
7. Отсутствие лейкоцитоза в крови.
8. Тромбоцитопения.
33.
Теплый шокГипермия кожи
Горячие дистальные отделы конечностей
Озноб
Лихорадка
Тахикардия
Артериальное давление в пределах нормы или
слегка снижено
• Пульсовое давление не изменено (используется
для оценки сердечного выброса)
• Олигурия
• Расстройства сознания (апатия, сомноленция),
психомоторное возбуждение
34.
Холодный шок• Бледность кожи.
• Выраженные нарушения
микроциркуляции (дистальные отделы
конечностей холодные).
• Тахикардия.
• Гипотензия.
• Олигоанурия.
• Глубокие расстройства сознания
(сопор, кома)
35.
МЕНИНГИТ• это воспаление мозговых оболочек
головного и спинного мозга,
преимущественно паутинной и мягкой.
36.
Менингококковый менингит:• tº фебрильная;
• сильная головная боль;
• рвота;
• гиперестезия.
37.
Основные синдромы1 – общеинфекционный;
2 – общемозговой;
3 – синдром раздражения
мозговых оболочек
(менингеальный синдром);
38.
Клиническиепроявления менингита:
1. общеинфекционные
симптомы;
2. общемозговые симптомы
(менингеальные, оболочечные);
3. нарушение состава СМЖ.
39.
Признаки менингеальногосиндрома:
1. головная боль (чаще диффузная);
2. тошнота;
3. рвота (раздражение n. vagus);
4. общая гиперестезия (гиперакузия,
блефароспазм) – повышенная
чувствительность (кожная, слуховая,
световая) на обычные раздражители;
40.
5. Менингеальные симптомы:- ригидность мышц затылка;
- Брудзинского: верхний, средний,
нижний;
- Кернига и другие (всего 18
симптомов);
6. Изменения со стороны ликвора.
41.
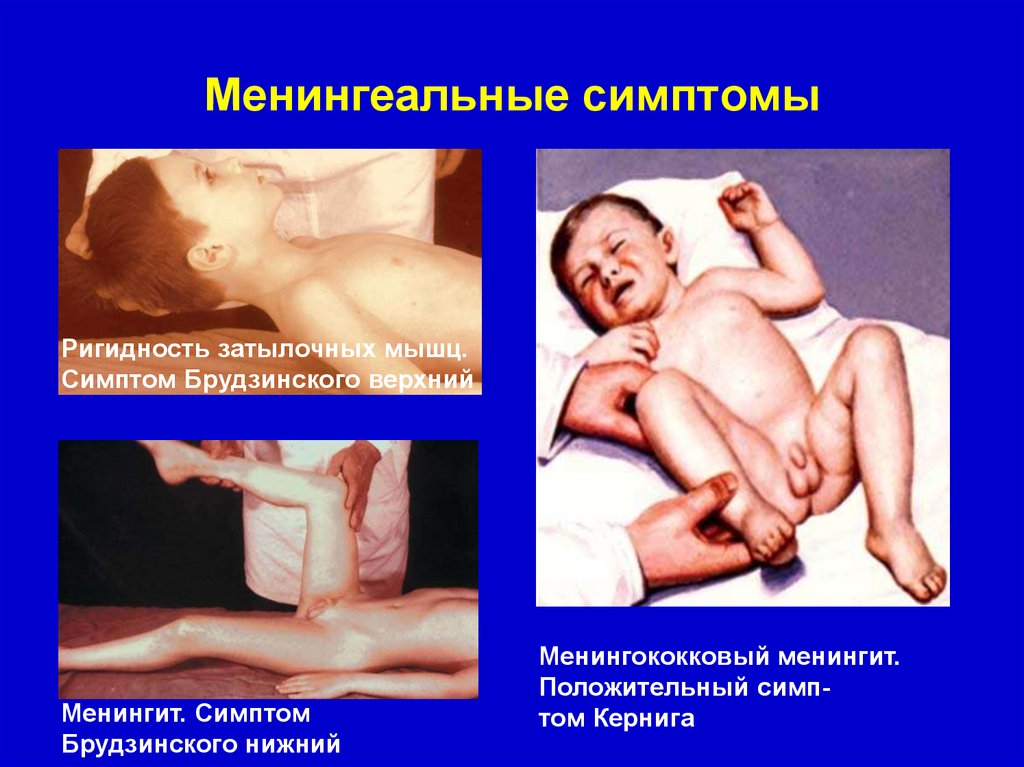
Менингеальные симптомыРигидность затылочных мышц.
Симптом Брудзинского верхний
Менингит. Симптом
Брудзинского нижний
Менингококковый менингит.
Положительный симптом Кернига
42.
МенингоэнцефалитМенингоэнцефалит относится к числу редких форм
МИ (3-6%)
• Заболевание начинается остро с высокой лихорадки,
выраженной интоксикации
• появляются сильная головная боль, рвота,
• общемозговые расстройства - нарушение сознания
различного характера: спутанность, оглушенность,
бред, галлюцинации, резкое возбуждение или
угнетение, сопорозное состояние
• очаговые симптомы: поражение отдельных черепных
нервов, корковые и подкорковые параличи или
парезы
• генерализованные судороги
43.
Смешанная форма МИМенингококкемия и менингит является
наиболее частой (47-55%) формой
• Клиническая картина заболевания
складывается из сочетания симптомов
обеих форм инфекции менингококкемии и менингита,
выраженных в различной степени.
44.
Редкие формы МИПоражения суставов при МИ встречаются в 36% случаев. Артриты, как правило,
развиваются в конце первой недели болезни
(на 5-7 сутки). Чаще страдают мелкие
суставы пальцев рук - с развитием отека и
гиперемии; могут поражаться и крупные
суставы (чаще голеностопные и локтевые).
Исход артритов обычно благоприятный.
Иридоциклит, эндофтальмит наблюдаются
крайне редко.
45.
Исход МИ зависит от:Тяжести течения болезни – ½
больных
поступают в ОРИТ с осложненным течением,
фульминантная форма
Качества догоспитальной помощи: ранняя
диагностика,
оценка
тяжести
состояния,
рациональная догоспитальная терапия, быстрая
госпитализация в профильный стационар
Качества диагностики и лечения в условиях
специализированного стационара: быстрой
этиологической
диагностики,
адекватной
антибактериальной терапии, тактики грамотного
проведения
патогенетической
терапии,
своевременной
интенсивной
терапии
и
реанимации
46.
Исходы и последствияменингококковой инфекции
• У 10 – 20% пациентов, перенесших
менингококкцемию или менингококковый
менингит , развиваются осложнения
• Осложнения менингококковых заболеваний
включают:
– Нарушение или потерю слуха
– Неврологические нарушения
– Нарушения зрения
– Кожные рубцы
– Ампутация конечностей
47.
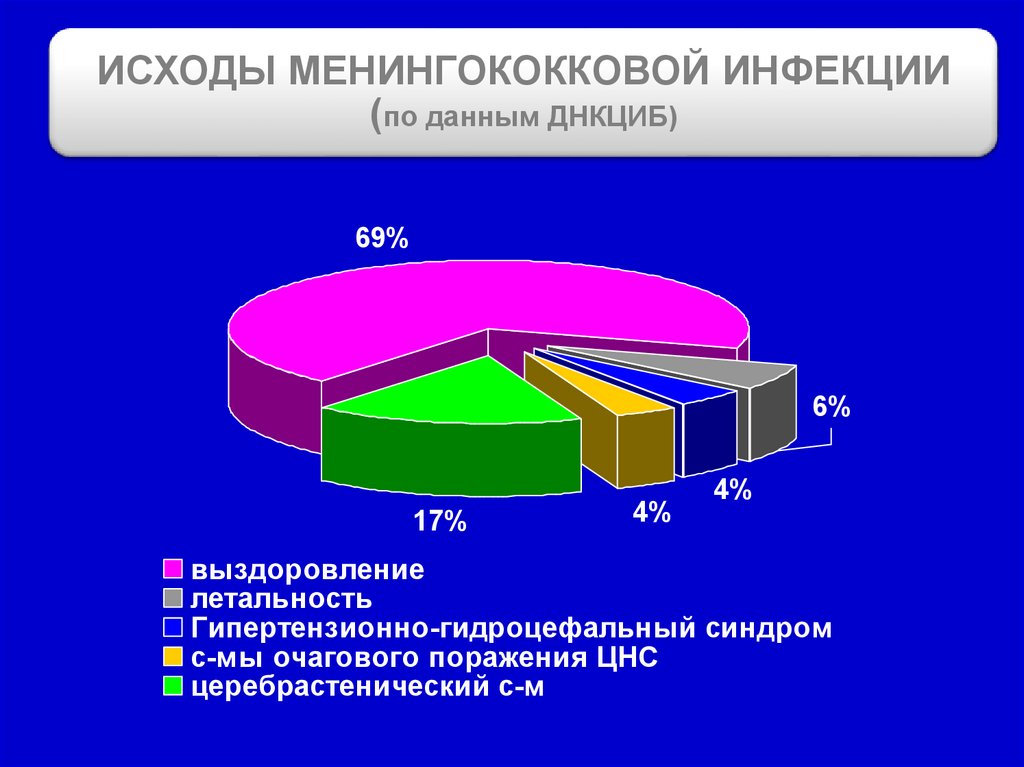
ИСХОДЫ МЕНИНГОКОККОВОЙ ИНФЕКЦИИ(по данным ДНКЦИБ)
69%
6%
17%
4%
4%
выздоровление
летальность
Гипертензионно-гидроцефальный синдром
с-мы очагового поражения ЦНС
церебрастенический с-м
48.
Диагностика1) Культуральный – выделение N.meningitidis из
крови, ЦСЖ, синовиальной жидкости,
содержимого плевральной полости, из мазков
носоглоточной слизи.
2) Бактериоскопический – исследование мазков
ЦСЖ и «толстой капли» крови (диплококки
внутри- и внеклеточные).
3) Молекулярно – генетический – определение
возбудителя в ликворе и крови (ПЦР).
4) РЛА – реакция латекс агглютинации – антиген
менингококка.
5) РПГА – иммунологическая диагностика
49.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКАГнойные бактериальные менингиты
неменингококковой этиологии
острая респираторная вирусная
инфекция с нейротоксикозом
грипп с геморрагическим синдромом,
геморрагический васкулит (болезнь
Шенлейн-Геноха)
тромбоцитопеническая пурпура
(болезнь Верльгофа)
реже – экзантемы вирусной этиологии:
герпесвирусы, корь, краснуха
50.
Дифференциальная диагностика менингитовМенингококковый менингит
- чаще дети первых 3 лет жизни, редко дети до 3
мес.
- преморбидный фон не изменен.
- чаще в зимне-летний период.
- острейшее начало заболевания.
- t 39-40° в течение 3-7 дней.
- менингеальный синдром резко выраженный с
первых часов болезни.
- ЦСЖ:
• мутная, беловатая
• цитоз – нейтрофильный
• белок 0,6-4,0 г/л
51.
- картина крови: лейкоцитоз, нейтрофилезсо сдвигом влево, повышение СОЭ.
- ведущий клинический синдром –
менингеальный, токсический.
- симптомы поражения ЦНС – в первые дни
нарушение сознания, судороги; нарушение
слуха, гемисиндром, атаксия.
- соматические нарушения – артриты,
миокардит, при смешанных формах
геморрагическая сыпь.
- острое течение болезни. Санация ЦСЖ на
8-12 сутки.
52.
Пневмококковый менингит:- чаще дети первых 3 лет жизни.
- преморбидный фон: пневмония, гайморит, отит;
недавно перенесенное ОРЗ.
- чаще в осенне-зимний период.
- подострое начало заболевания у младших детей,
у старших – острое, бурное.
- t 39-40° в течение 7-25 дней.
- менингеальный синдром выраженный, иногда
неполный.
- ЦСЖ:
• мутная, зеленоватая
• цитоз – нейтрофильный
• белок 0,9-8,0 г/л
53.
- картина крови: лейкоцитоз, нейтрофилез сосдвигом влево, повышение СОЭ.
- ведущий клинический синдром –
интоксикационный, энцефалитический.
- симптомы поражения ЦНС –картина
менингоэнцефалита: с первых дней нарушение
сознания, очаговые судороги, параличи,
поражение черепных нервов; гидроцефалия.
- соматические нарушения – пневмония, отит,
синуситы.
- острое течение болезни у старших детей, у
младших – нередко затяжное. Санация ЦСЖ
на 14-30 сутки.
54.
Hib-менингит- в основном дети первых 18 мес. жизни,
новорожденные болеют редко.
- преморбидный фон – ослабленные дети (рахит,
гипотрофия, частые ОРВИ, отиты, пневмонии).
- чаще в осенне-зимний период.
- подострое начало заболевания.
- t в начале 38-39°, затем субфебрильная, до 4-6 нед.
- менингеальный синдром выраженный, иногда
неполный.
- ЦСЖ:
• мутная, зеленоватая
• цитоз – нейтрофильный
• белок 0,3-1,5 г/л
55.
- картина крови: анемия, лейкоцитоз,нейтрофилез, повышение СОЭ.
- ведущий клинический синдром –
интоксикационный.
- симптомы поражения ЦНС – иногда
поражение черепных нервов, парезы
конечностей.
- соматические нарушения – трахеит, бронхит,
ринит, пневмония, артриты, конъюнктивит,
буккальный целлюлит, остеомиелит.
- течение болезни волнообразное. Санация
ЦСЖ на 10-20, иногда 30-60 сутки.
56.
Стафилококковый менингит- чаще новорожденные и дети первых месяцев
жизни
- преморбидный фон – гнойные поражения кожи,
костей, внутренних органов; сепсис.
- сезонность не выражена.
- подострое начало заболевания, реже бурное.
- t 38-40°, реже субфебрильная, волнообразная.
- менингеальный синдром умеренно выраженный.
- ЦСЖ:
• мутная, желтоватая
• цитоз – нейтрофильный
• белок 0,6-8,0 г/л
57.
Принципы лечениягенерализованных форм
менингококковой инфекции
предусматривают:
• антибактериальную терапию;
• инфузионную терапию (поддержание
адекватного ОЦК и КЩС);
• предупреждение развития осложнений со
стороны других органов и систем;
• предупреждение распространения инфекции;
58.
При развитии септического шокана ранних этапах основными
направлениями медикаментозной
терапии являются:
• стабилизация гемодинамики;
• борьба с гипоксией;
• антибактериальная терапия;
• нормализация КЩС.
59.
• При признаках септического шока убольного рекомендуется вызов на дом
бригады интенсивной терапии, которая
начинает реанимационные мероприятия
на дому, продолжая их при
транспортировке в стационар.
• Терапия септического шока должна
начинаться с момента постановки
диагноза с догоспитального периода.
60.
Порядок оказания помощи присептическом шоке
0 – 5 мин
● Оценить ментальный статус, микроциркуляцию.
● Обеспечение проходимости дых.путей,
ингаляция 100% 02 через маску (10-15 л/мин).
5 – 10 мин
● Обеспечение сосудистого доступа.
- На догоспитальном этапе при затруднении постановки
перифер.венозного катетера, необходимо обеспечить
внутрикостное введение растворов.
● Начало инфузии с болюсного введения NaCl 0,9% - 20 мл/кг
(максимум 500 мл).
10 – 15 мин
● Повторные болюсные введения NaCl 0,9% либо 5% раствор
человеческого альбумина – 20 мл/кг (дважды) с последующей
оценкой гемодинамического профиля.
61.
• При возможности быстрой (до 30-40 мин)госпитализации больного в стационар и
невозможности проведения ИТ от введения
антибиотиков на догоспитальном этапе
рекомендуется воздержаться (D).
• При длительной транспортировке при
налаженной противошоковой терапии в качестве
стартовой антибиотикотерапии
предпочтительнее введение цефалоспоринов
3-го поколения (в разовых дозах: цефотаксим
или цефтриаксон 50 мг/кг) .
62.
Лечение септического шока• При терапии генерализованной
фульминантной менингококковой
инфекции всем пациентам необходимо
введение глюкокортикоидов.
• При септическом шоке показано
введение гидрокортизона
гемисукцината в разовой дозе 10 мг на
кг массы.
63.
При менингите терапия включает:• антибактериальную терапию;
• инфузионную терапию (поддержание
адекватного ОЦК, КЩС);
• мероприятия, направленные на купирование
внутричерепной гипертензии;
• применение глюкокортикоидов;
• лечение интра- и экстракраниальных
осложнений;
• купирование судорог;
• гипертермии.
64.
Этиотропная антимикробная терапия приГФМИ
(положительный латекс-тест, рост из СМЖ, ПЦР)
ЭТИОЛОГИЯ
ПРЕПАРАТЫ
ВЫБОРА
N.мeningitidis
- Пенициллин 300500 тыс. ЕД/кг/сут
в/в через 4 часа
- Цефтриаксон 4 гр
1 раз\сут в\в
дети: 100 мг\кг\сут
однократно в сутки
- Цефотаксим 200
мг\кг\сут *4р/сут. (812 г\сут)
АЛЬТЕРНАТИВНЫ
Е ПРЕПАРАТЫ
Резервные
препараты
- Левомицетинсукцинат 80-100
мг/кг/сут *4р/сут
(для взрослых 1,5
г *4р/сут)
- Цефепим в/в 2г
*3р/сут.
- Ципрофлоксацин
1600 мг\сут
- Пефлоксацин 800
мг в 2 введения
- Меропенем 2г
*3р/сут
1. Менингококковая инфекция у взрослых. Менингококкемия. Клинические рекомендации (протокол лечения).
Упоминание
международных непатентованных наименований / торговых наименований препаратов приведено на данном слайде исключительно в научных целях и не направлено на
Москва, 2015
продвижение, привлечение внимания или акцентирование преимуществ какого-либо препарата или производителя. Информация предназначена исключительно для медицинских работников.
65.
Введение антибиотикацефтриаксон* по 50 мг/кг 2 раза в сутки в/в или цефтриаксон*
100 мг/кг 1 раз в сутки в/в (max 4 г/сут)
Или цефотаксим 50 мг/кг 4 раза в сутки (суточная доза 200 мг/кг/сут, max 8
г/сут)
• *цефтриаксон не должен смешиваться с растворами содержащими кальций, даже при
введении через разные каналы катетера и в разные вены
• при необходимости введения кальция – перевод на другой антибактериальный препарат
при аллергии на пенициллины – меронем 40 мг/кг 3 раза в сутки в/в
(суточная доза 120 мг/кг/сут, max 6 г/сут )
если есть опасения, что менингит может быть вызван устойчивыми к
бета-лактамам микроорганизмами (например, пневмококком) – добавить
ванкомицин 15 мг/кг 4 раза в сутки (суточная доза 60 мг/кг/сут)
66.
Препараты, рекомендованные для лечениябактерионосительства менингококка
и менингококкового назофарингита
Препарат
Взрослые, дети
старше 12 лет
Дети
1-12 лет
Дети до 1 года
Рифампицин
600 мг/с в 2
приема
10 мг/кг/сут в 2
приема
5мг/кг в 2 приема
Ципрофлоксацин
500 мг 1 раз/с
С 5 лет 250 мг/1
раз/с
Не назначается
Цефтриаксон
250 мг в/м 1 р/с
125 мг в/м 1 р/с
Азитромицин
500 мг 1 р/с
5 мг/кг 1 р/с
67.
Экстренную химиопрофилактику МИ проводят одним из следующихпрепаратов, согласно Санитарно-эпидемиологическим правилам
3.1.3542-18 г. «Профилактика менингококковой инфекции»
Рифампицин – внутрь (детям от 1 года из расчета 10 мг/ кг веса
каждые 12 часов в течение 2-х дней; детям до 1 года 5 мг/кг
веса каждые 12 час., взрослым – 600 мг каждые 12 часов в
течение 2-х дней);
Ампициллин – внутрь (взрослым по 0,5 мг/кг 4 раза в день
в течение 4 -х дней; детям - в возрастной дозировке 4 раза в
день в течение 4 дней;
Ципрофлоксацин – внутрь (лицам старше 18 лет – 500 мг 1 раз)
68.
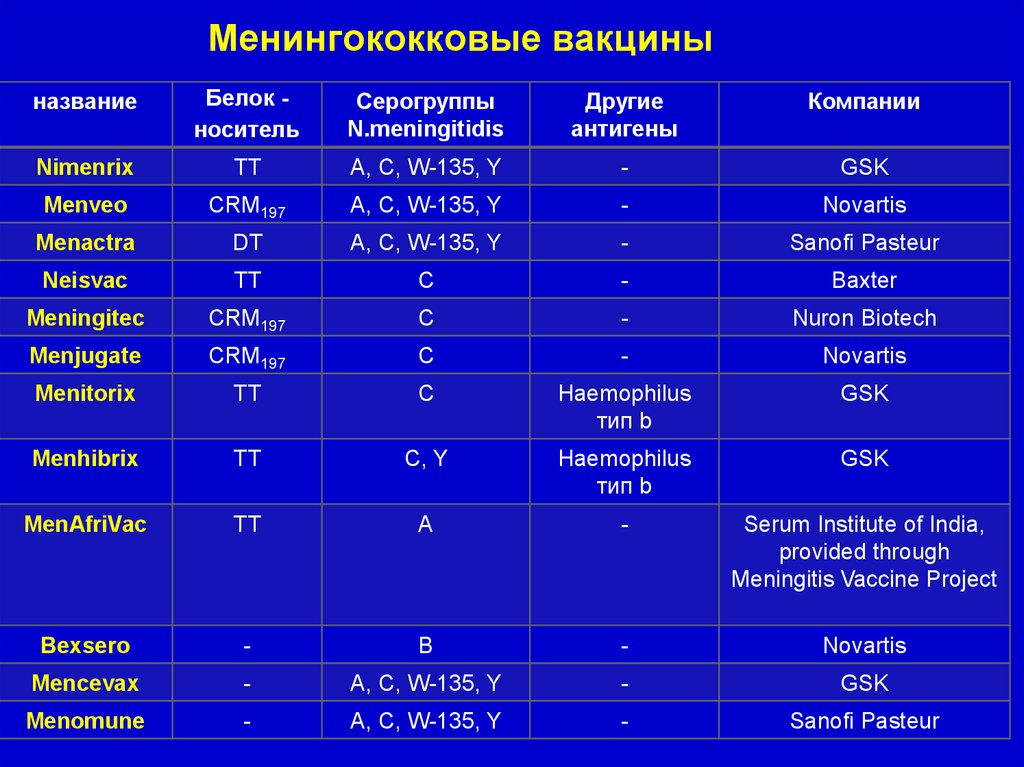
Менингококковые вакциныназвание
Белок носитель
Серогруппы
N.meningitidis
Другие
антигены
Компании
Nimenrix
TT
A, C, W-135, Y
-
GSK
Menveo
CRM197
A, C, W-135, Y
-
Novartis
Menactra
DT
A, C, W-135, Y
-
Sanofi Pasteur
Neisvac
TT
C
-
Baxter
Meningitec
CRM197
C
-
Nuron Biotech
Menjugate
CRM197
C
-
Novartis
Menitorix
ТТ
C
Haemophilus
тип b
GSK
Menhibrix
ТТ
C, Y
Haemophilus
тип b
GSK
MenAfriVac
ТТ
А
-
Serum Institute of India,
provided through
Meningitis Vaccine Project
Bexsero
-
В
-
Novartis
Mencevax
-
A, C, W-135, Y
-
GSK
Menomune
-
A, C, W-135, Y
-
Sanofi Pasteur
69.
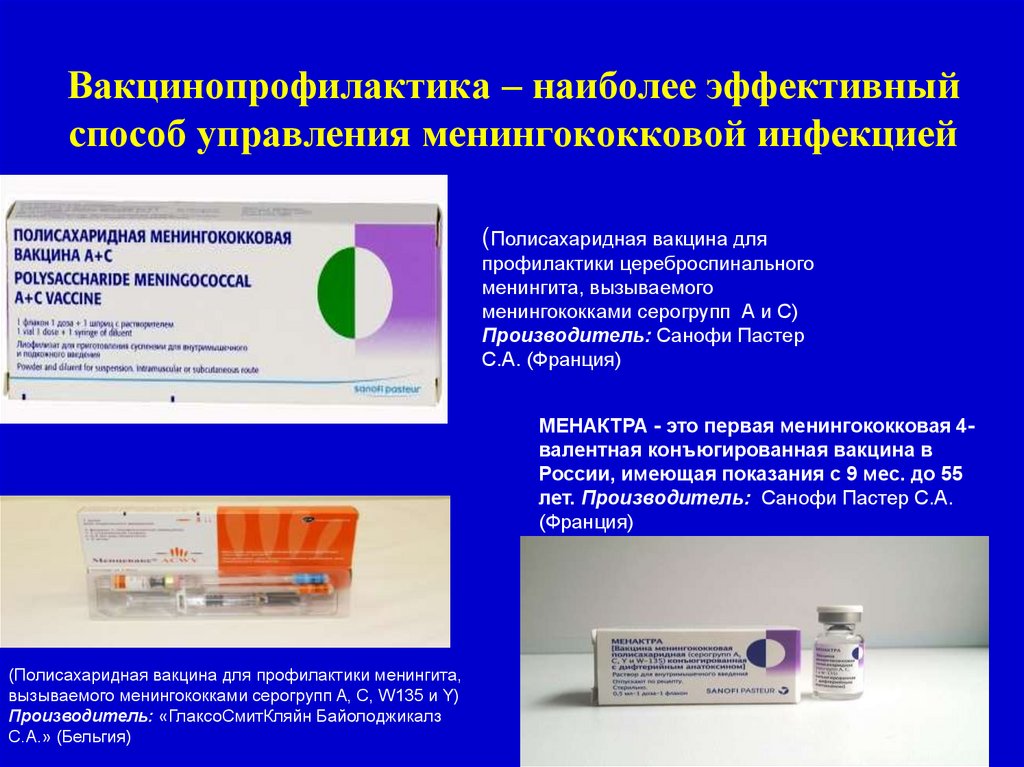
Вакцинопрофилактика – наиболее эффективныйспособ управления менингококковой инфекцией
(Полисахаридная вакцина для
профилактики цереброспинального
менингита, вызываемого
менингококками серогрупп А и С)
Производитель: Санофи Пастер
С.А. (Франция)
МЕНАКТРА - это первая менингококковая 4валентная конъюгированная вакцина в
России, имеющая показания с 9 мес. до 55
лет. Производитель: Санофи Пастер С.А.
(Франция)
(Полисахаридная вакцина для профилактики менингита,
вызываемого менингококками серогрупп A, C, W135 и Y)
Производитель: «ГлаксоСмитКляйн Байолоджикалз
С.А.» (Бельгия)
70.
Менактра[вакцина менингококковая полисахаридная (серогрупп А, С, Y и
W), конъюгированная с дифтерийным анатоксином]
ПОКАЗАНИЯ К ПРИМЕНЕНИЮ
• Профилактика инвазивной менингококковой инфекции, вызываемой
N. meningitidis серогрупп A, C, Y и W у лиц в возрасте от 9 мес до
55 лет.
• Контроль вспышек менингококковой инфекции. Группы риска,
которым особенно показана вакцинация, см. в разделе «Особые
указания».
• Ревакцинация против менингококков серогруппы С у лиц,
прошедших первичную иммунизацию моновалентной
конъюгированной вакциной против данной серогруппы.
СПОСОБ ПРИМЕНЕНИЯ И ДОЗЫ
Вакцинация проводится лицам 2 – 55 лет однократно в дозе 0,5 мл.
Вакцинация проводится двукратно детям 9 – 23 мес с минимальным
интервалом 3 месяца
Вакцину следует вводить внутримышечно, предпочтительно в
дельтовидную мышцу плеча или в переднюю боковую поверхность бедра (в
71.
72.
III. Выявление, учет и регистрация больных ГФМИ, лиц сподозрением на это заболевание, больных острым назофарингитом
3.1. Выявление больных ГФМИ, а также случаев, подозрительных на ГФМИ,
проводится врачами, фельдшерами и медицинскими сестрами всех
специальностей, в том числе индивидуальными предпринимателями, при оказании
любых видов медицинской помощи, проведении профилактических и иных видов
медицинских осмотров и обследований, диспансеризации, а также при
медицинском наблюдении за лицами, общавшимися с больными менингококковой
инфекцией
3.2. Выявление больных ГФМИ, а также лиц с подозрением на ГФМИ, должно
осуществляться при оказании населению медицинской помощи в амбулаторных и
стационарных условиях (в том числе в условиях дневного стационара), включая
оказание медицинской помощи в образовательных и оздоровительных
организациях, а также вне медицинских организаций.
3.3. О каждом случае заболевания ГФМИ, а также при подозрении на ГФМИ,
медицинские работники обязаны в течение 2 часов сообщить по телефону, а затем
в течение 12 часов направить экстренное извещение в территориальный орган
(организацию) федерального органа исполнительной власти, уполномоченного на
осуществление федерального государственного санитарно-эпидемиологического
надзора, по месту выявления больного (независимо от места проживания и
временного пребывания больного). Передача сообщений и экстренных извещений
может осуществляться с использованием электронных средств связи и
специализированных информационных систем.
73.
III. Выявление, учет и регистрация больных ГФМИ, лиц сподозрением на это заболевание, больных острым назофарингитом
• 3.4. Медицинская организация, изменившая или уточнившая диагноз
ГФМИ, в течение 12 часов подает новое экстренное извещение в
территориальный орган (организацию) федерального органа
исполнительной власти, уполномоченного на осуществление
федерального государственного санитарно-эпидемиологического
надзора по месту выявления больного, указав первоначальный
диагноз, измененный (уточненный) диагноз и дату установления
уточненного диагноза.
• 3.5. Каждый случай ГФМИ подлежит регистрации и учету в журнале
учета инфекционных заболеваний по месту их выявления, а также в
территориальных органах (организациях) федерального органа
исполнительной власти, уполномоченного на осуществление
федерального государственного санитарно-эпидемиологического
надзора
• 3.6. Выявление больных острым назофарингитом осуществляется
в очаге с целью проведения лечения.
• Больные острым назофарингитом в очаге ГФМИ регистрации и учету не
подлежат.
74.
III. Выявление, учет и регистрация больных ГФМИ, лиц сподозрением на это заболевание, больных острым назофарингитом
3.7. Ответственными за полноту, достоверность и своевременность
учета заболеваний ГФМИ, а также оперативное и полное сообщение
о нем в территориальный орган (организацию) федерального
органа исполнительной власти, уполномоченного на
осуществление федерального государственного санитарноэпидемиологического надзора, являются индивидуальные
предприниматели, осуществляющие медицинскую деятельность,
руководители медицинских, оздоровительных, образовательных и
других организаций, выявившие больного
3.8. Сведения о регистрации случаев ГФМИ на основании
окончательных диагнозов вносятся в формы федерального
государственного статистического наблюдения в соответствии с
санитарно-эпидемиологическими требованиями
3.9. В территориальных органах (организациях) федерального
органа исполнительной власти, уполномоченного на
осуществление федерального государственного санитарноэпидемиологического надзора, имеющиеся данные о
зарегистрированных случаях ГФМИ анализируются специалистами
в рамках эпидемиологического надзора за менингококковой
инфекцией с целью составления эпидемиологического прогноза и
75.
V. Мероприятия в очаге ГФМИ5.3. При выявлении лиц с подозрением на ГФМИ, медицинский работник, проводящий
осмотр, организует их немедленную госпитализацию в медицинскую организацию,
оказывающую специализированную медицинскую помощь по профилю "инфекционные
болезни".
О результатах лабораторного исследования биологического материала от больного
ГФМИ по этиологической расшифровке этого заболевания и о результатах
серогруппирования менингококка (глава IV Санитарных правил) медицинская организация
информирует территориальный орган федерального органа исполнительной власти,
уполномоченный на осуществление федерального государственного санитарноэпидемиологического надзора, по месту выявления больного (независимо от места
проживания больного).
Выявленные лица с признаками острого назофарингита подлежат госпитализиции в
медицинскую организацию, оказывающую специализированную медицинскую помощь по
профилю "инфекционные болезни" для проведения лечения (по клиническим
показаниям).
Допускается их лечение на дому при условии организации за ними регулярного
медицинского наблюдения, а также при отсутствии в семье или квартире детей
дошкольного возраста и лиц, работающих в дошкольных образовательных организациях,
учреждениях стационарного социального обслуживания с круглосуточным пребыванием
(дома ребенка, детские дома, интернаты), оказывающих медицинскую помощь детям в
амбулаторных и стационарных условиях.
76.
V. Мероприятия в очаге ГФМИ5.5. Лицам, общавшимися с больным ГФМИ, не имеющим воспалительных
изменений в носоглотке, медицинский работник (врач, фельдшер, медицинская
сестра) проводит экстренную химиопрофилактику одним из антибиотиков с учетом
противопоказаний
Отказ от химиопрофилактики оформляется записью в медицинской документации,
подписывается лицом, отказавшимся от химиопрофилактики, родителем или иным
законным представителем несовершеннолетних, и медицинским работником в
соответствии с законодательством РФ , проводится экстренная специфическая
профилактика актуальной вакциной (в соответствии с серогруппой менингококка,
выделенного из ликвора и (или) крови больного ГФМИ).
В случае отсутствия возможности проведения определения серогруппы
менингококка, экстренную иммунопрофилактику проводят без ее установления
многокомпонентными вакцинамисийской Федерации.
5.6. В очаге лицам, общавшимся с больным,иммунизация контактных лиц
проводится в соответствии с инструкцией по применению вакцины. Проведение
химиопрофилактики не является противопоказанием для иммунизации.
5.7. В период эпидемического подъема заболеваемости менингококковой
инфекцией в очагах ГФМИ экстренная иммунопрофилактика проводится без
установления серогруппы возбудителя многокомпонентными вакцинами.
77.
V. Мероприятия в очаге ГФМИ5.8. В дошкольных образовательных организациях,
общеобразовательных организациях, в организациях с круглосуточным
пребыванием детей, в том числе медицинских организациях
неинфекционного профиля, организациях отдыха и оздоровления
детей, в профессиональных образовательных организациях и
образовательных организациях высшего образования медицинское
наблюдение за лицами, общавшимися с больным,
химиопрофилактику и проведение иммунопрофилактики лицам,
общавшимся с больным, обеспечивают медицинские работники
данных организаций.
• При отсутствии медицинских работников в этих организациях,
указанные мероприятия обеспечиваются (организуются)
руководителями (администрацией) медицинских организаций, на
территории которых расположены вышеуказанные организации.
• 5.10. Выписку из стационара реконвалесцентов ГФМИ и острого
назофарингита и их допуск в дошкольные образовательные
организации, общеобразовательные организации, в организации с
круглосуточным пребыванием детей, организации отдыха и
оздоровления детей, в профессиональные образовательные
организации и образовательные организации высшего образования
осуществляют после полного клинического выздоровления.





































































 medicine
medicine








