Similar presentations:
Неотложные состояния
1. НЕОТЛОЖНЫЕ СОСТОЯНИЯ
Часть 12. План лекции:
I. Дыхательная недостаточностьII. Частные случаи острой дыхательной
недостаточности
III. Аллергические реакции
3. I. Дыхательная недостаточность
Острая дыхательная недостаточность (ОДН) –угрожающее жизни состояние, при котором
развивается выраженная нехватка кислорода,
которая при несвоевременной помощи может
привести к смерти.
4. Частые причины ОДН:
Инородные тела верхних дыхательных путей
Отек гортани при отеке Квинке
Ларингоспазм (в т.ч. у детей)
Бронхоспазм (аспирация, аллергические реакции,
бронхиальная астма)
• Тяжелые травмы (в т.ч. грудной клетки,
электротравма, странгуляционная асфиксия)
• Передозировка наркотиками
5. Общие проявления:
• Одышка, чувство нехватки воздуха,удушье
• Цианоз кожных покровов, либо
акроцианоз
• Втяжение межреберных промежутков,
надключичных областей, участие в акте
дыхания вспомогательной мускулатуры
• Вынужденное положение
• Психомоторное возбуждение
6. Клиническая классификация:
ОДН I ст.• Больной в сознании, беспокоен, может быть
эйфоричен.
• Жалобы на ощущение нехватки воздуха.
• Кожные покровы бледные, влажные, легкий
акроцианоз.
• ЧД=25-30 в мин., ЧСС=100-110 в мин., АД в пределах
нормы или несколько повышено.
7. Клиническая классификация:
ОДН II ст.• Сознание нарушено, часто возникает психомоторное
возбуждение.
• Жалобы на сильное удушье. Возможна потеря
сознания, бред, галлюцинации.
• Кожные покровы цианотичны, иногда в сочетании с
гиперемией, профузный пот.
• ЧД=30-40 в мин., ЧСС=120-140 в мин., отмечается
артериальная гипертензия.
8. Клиническая классификация:
ОДН III ст.• Сознание отсутствует.
• Клонико-тонические судороги, расширение зрачков с
отсутствием их реакции на свет, пятнистый цианоз.
• Часто наблюдается быстрый переход тахипное
( ЧД более 40 ) в брадипное ( ЧД менее 8-10 ).
• ЧСС более 140 в мин., часто возникает мерцательная
аритмия. АД снижено.
9. II. Обструкция дыхательных путей инородными телами.
Обструкция дыхательных путей- это попадание инородного тела в
дыхательные пути,
препятствующее дыханию и
способное вызвать смерть от
удушья т.е. асфиксии.
10. Причины механической асфиксии
1. Запавший язык у пострадавшего с отсутствующимсознанием;
2. Инородные тела в верхних дыхательных путях:
• Попытки проглотить большие куски плохо
прожеванной пищи (мясо - наиболее частая причина
удушья);
• Прием алкоголя;
• Скользящие зубные протезы.
3. Содержимое желудка, блокирующее дыхание при
рвоте;
4. Сгустки крови, которые могут формироваться в
результате травм лица или головы.
11.
Инородное тело в верхнихдыхательных путях может вызвать
частичную или полную их
обструкцию
12. Частичная обструкция дыхательных путей.
пострадавший может кашлять
дыхание сиплое или хриплое
может дышать
хватает себя руками за шею, у него
выраженное двигательное возбуждение.
13. Полная обструкция дыхательных путей.
• пострадавший не кашляет• не говорит
• не дышит
14.
• Если у пострадавшего слабый кашель с шумнымипопытками вдоха в паузах между кашлевыми
толчками, бледность кожи, синеватый или
сероватый оттенок губ или ногтей, то Вы
должны действовать как при полной обструкции
дыхательных путей.
• Если пострадавший без сознания, а вы не можете
вдохнуть воздух в его легкие, это также следует
считать полной обструкцией дыхательных путей.
15. Освобождение проходимости дыхательных путей
Шаг 1-й• Если пострадавший подавился, спросите, может
ли он говорить.
Шаг 2-й
• Если пострадавший может говорить, значит у
него еще проходимы дыхательные пути поощрите его попытки кашлять; Если он
способен эффективно кашлять, не мешайте
ему откашливать инородное тело.
16. Освобождение проходимости дыхательных путей
Шаг 3-й• Прислушайтесь, кашляет ли пострадавший, дышит
ли он. Если дыхание слабое или отсутствует,
вызовите скорую помощь и немедленно начните
ручные (грудные или брюшные) толчки.
17.
• Брюшной толчок руками, расположенными междуталией и грудной клеткой называют брюшным
сдавлением или приемом Геймлиха (Heimlich).
• Толчок в грудь (руки расположены в середине
грудины), применяется только у пациенток в поздних
сроках беременности, у очень тучных пострадавших, у
детей до 5 лет и у пострадавших с ранениями живота.
18. БРЮШНЫЕ ТОЛЧКИ применяют, используя следующий порядок действий:
• Поддержать пострадавшего и охватить руками еготалию.
• Сжать одну руку в кулак, и обхватить этот кулак другой
рукой. Сторона большого пальца вашего кулака должна
быть прижата к животу пострадавшего в средней линии
и чуть выше пупка, но значительно ниже конца грудины.
• Сильно сдавить живот в направлении
«на себя и вверх» и быстро ослабить руки.
• Каждый толчок должен быть раздельным
от другого, сильным и резким.
19.
• Если пострадавший не начинает кашлять,оставайтесь с ним и повторяйте грудные сдавления,
пока он сохраняет сознание.
• Эффективность ваших действий у пациента без
сознания проверяйте попыткой проведения
искусственной вентиляции легких.
20. Освобождение проходимости дыхательных путей у пострадавшего без сознания
Если пострадавший подавился при Васи находится без сознания:
• вызвать помощь,
• открыть дыхательные пути
запрокидыванием головы
• попытаться начать ИВЛ “рот ко рту”.
21.
Если Вы не можете сделать искусственный вдох,то проведите приемы, описанные далее.
Если причина потери сознания неизвестна:
• оценить ситуацию,
• вызвать помощь,
• уложить пострадавшего на спину,
• запрокинуть его голову и попытаться начать ИВЛ.
Если воздух в легкие не поступает (грудь пострадавшего
не поднимается)
• выполнить 6 - 10 приемов брюшного или грудного
сдавления.
22.
Обратите внимание, что брюшные толчкииспользуются:
• когда пострадавший не имеет ран живота;
• не является чрезвычайно тучным;
• если это не беременная женщина и не ребенок до 5
лет.
23. Брюшной толчок у пациента без сознания:
1. Встаньте на колени рядом с бедромпострадавшего или сядьте верхом на его бедра.
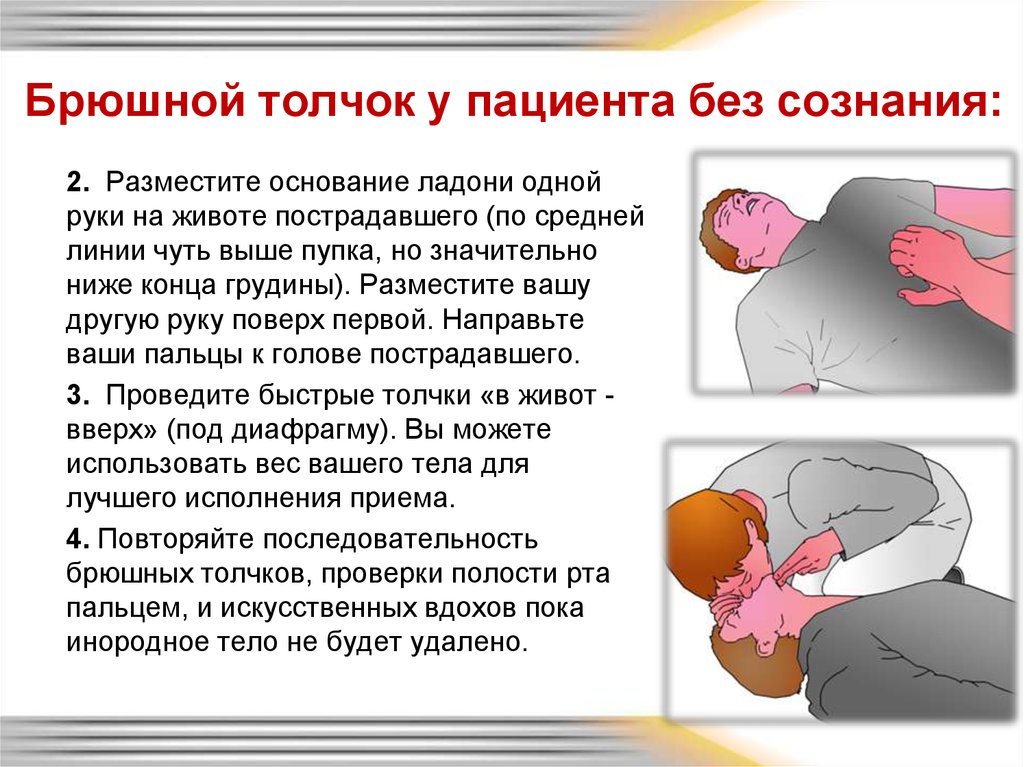
24. Брюшной толчок у пациента без сознания:
2. Разместите основание ладони однойруки на животе пострадавшего (по средней
линии чуть выше пупка, но значительно
ниже конца грудины). Разместите вашу
другую руку поверх первой. Направьте
ваши пальцы к голове пострадавшего.
3. Проведите быстрые толчки «в живот вверх» (под диафрагму). Вы можете
использовать вес вашего тела для
лучшего исполнения приема.
4. Повторяйте последовательность
брюшных толчков, проверки полости рта
пальцем, и искусственных вдохов пока
инородное тело не будет удалено.
25. Брюшной толчок у пациента без сознания:
5. Если грудь пострадавшего приподнимается, проверьте пульсна сонной артерии или оцените «признаки жизни»
(кашель-дыхание-движения).
6. Если пульс или «признаки жизни» есть, проводите
искусственное дыхание 10 в минуту (10 вдохов + 10 сек
наблюдения за дыханием)
7. Если пульса или «признаков жизни» нет, проводите полный
комплекс реанимации 30 : 2
26. Приемы удаления инородных тел из верхних дыхательных путей у детей:
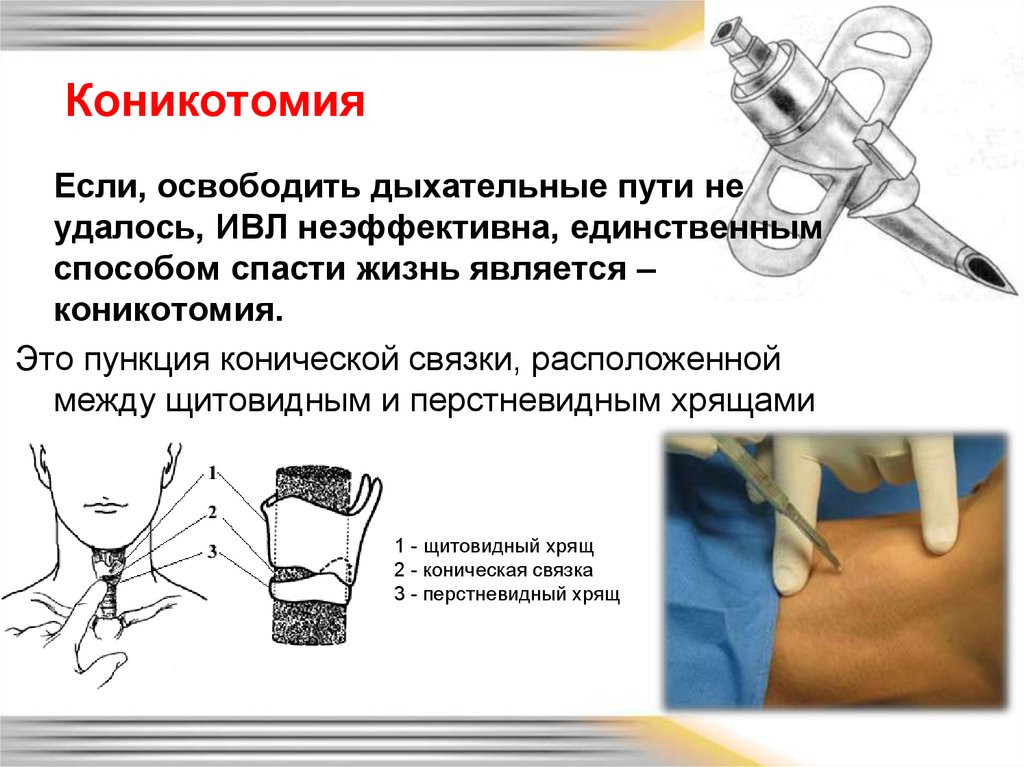
27. Коникотомия
Если, освободить дыхательные пути неудалось, ИВЛ неэффективна, единственным
способом спасти жизнь является –
коникотомия.
Это пункция конической связки, расположенной
между щитовидным и перстневидным хрящами
гортани.
1 - щитовидный хрящ
2 - коническая связка
3 - перстневидный хрящ
28. Бронхоспазм
Это - сужение бронхов, вызванное сокращениеммышц в ответ на действие ряда факторов, например,
при астме или бронхите, аспирации, вдыхании дыма
и раздражающих веществ.
29. Проявления:
• Свободный вдох, затрудненный выдох• Шумное дыхание на выдохе – «Свист»
• Участие вспомогательной мускулатуры.
Первая помощь:
• Успокоить пациента, Вызвать 103
• Обеспечить доступ свежего воздуха
• Провести ингаляцию бронхолитического
препарата (Сальбутамол).
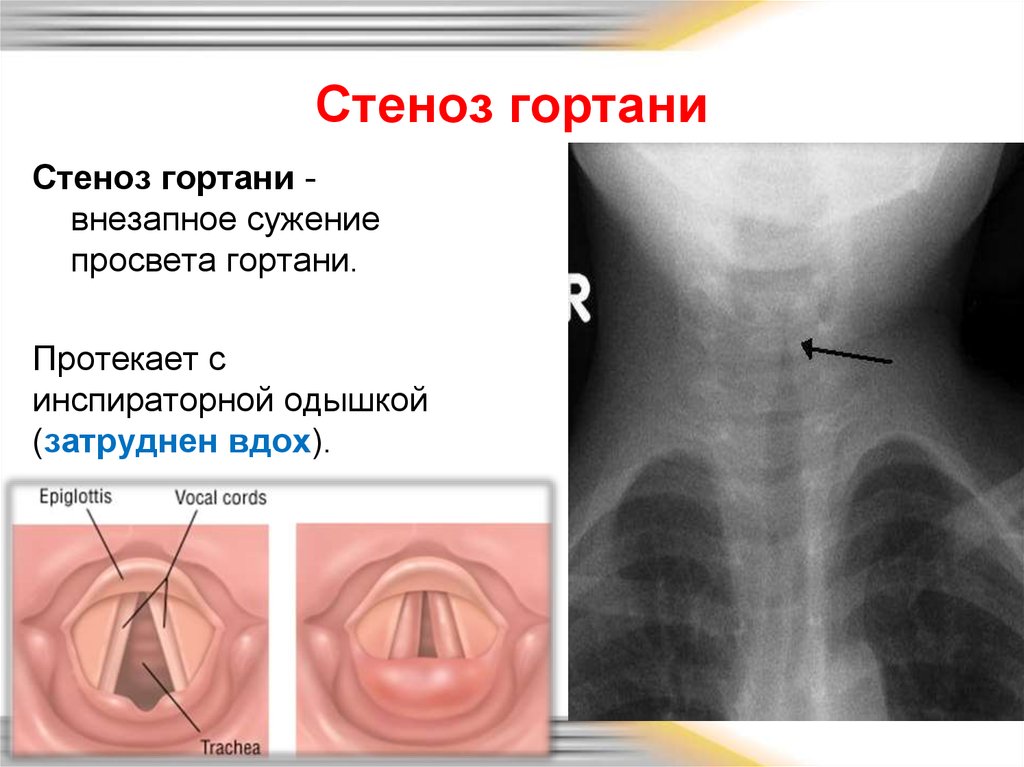
30. Стеноз гортани
Стеноз гортани внезапное сужениепросвета гортани.
Протекает с
инспираторной одышкой
(затруднен вдох).
31.
Проявления:• Свободный выдох, затрудненный вдох
• Шумное дыхание на вдохе – «Стридор»
• «Лающий» кашель
• Участие вспомогательной мускулатуры.
Причины развития:
• У взрослых - вдыхание воздуха, содержащего
раздражающие вещества (пыль и др.),
воспалительные процессы в гортани, аллергия.
• У детей — чаще всего воспалительные процессы
гортани (ОРВИ), возможно во время плача, смеха,
кашля, при испуге.
32. Первая помощь:
• Успокоить пациента, Вызвать 103• Обеспечить доступ свежего
воздуха
• Дать антигистаминный препарат
• Поместить пациента в комнату с
влажным воздухом (ванная
комната)
• Сделать горячую ножную ванну
(длительностью не более 15 минут)
33. Передозировка наркотиками.
Неотложное состояние, часто развивающеесявследствие приема большой дозы наркотических
средств.
Признаки передозировки наркотиков:
• Нарушение сознание (сопор или кома)
• Поверхностное, редкое дыхание или его полное
отсутствие
• Цианоз кожных покровов
• «Точечные» зраки
• Признаки употребления наркотиков (следы инъекций),
либо информация со слов очевидцев.
34. Первая помощь:
• Вызвать 103 с указанием причины - «передозировканаркотиками»
• Обеспечить собственную безопасность
• Обеспечить проходимость дыхательных путей
• При признаках нарастающей дыхательной
недостаточности – ИВЛ любым доступным методом.
35. Странгуляционная асфиксия.
Странгуляционная асфиксия — вид механическойасфиксии, вызываемой сдавлением органов шеи,
например, при повешении, удушении.
36. Признаки:
• Наличие странгуляционной борозды на шее больного• Нарушение дыхания (Учащенное или замедленное,
или его отсутствие)
• Синюшность кожных покровов
• Нарушение сознания (Кома, либо психомоторное
возбуждение).
37. Первая помощь:
Вызвать 103
Обеспечить собственную безопасность
Обеспечить проходимость дыхательных путей
Иммобилизация шейного отдела позвоночника
При необходимости проведение СЛР
38. III. Аллергические реакции
Причиной аллергических реакций немедленного типаявляется контакт с аллергеном, после чего
появляется ряд симптомов, часто приводящих к
развитию неотложных состояний.
39. Аллергены
насекомыеАллергены
Анестетики и антибиотики
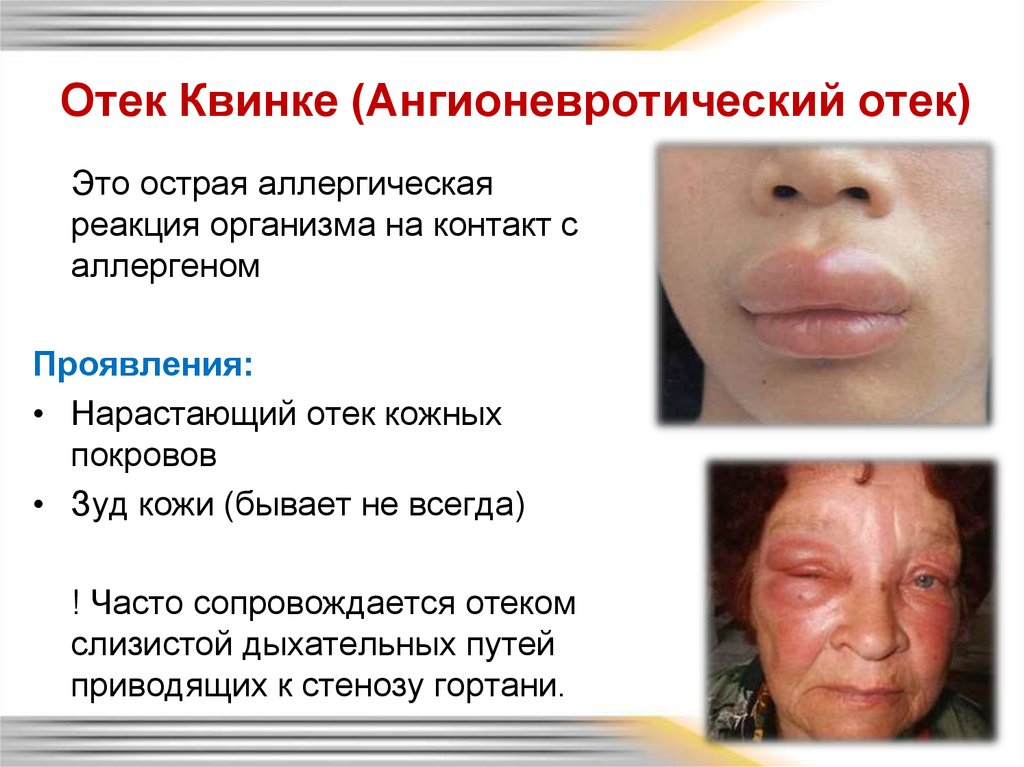
40. Отек Квинке (Ангионевротический отек)
Это острая аллергическаяреакция организма на контакт с
аллергеном
Проявления:
• Нарастающий отек кожных
покровов
• Зуд кожи (бывает не всегда)
! Часто сопровождается отеком
слизистой дыхательных путей
приводящих к стенозу гортани.
41. Первая помощь:
• Вызвать 103• Дать антигистаминный (противоаллергический)
препарат.
• Обеспечить покой и доступ воздуха.
42. Крапивница
Форма аллергической реакциинемедленного типа,
характеризующееся преимущественно
кожными проявлениями
(зуд, уртикарная сыпь).
Первая помощь:
• Дать антигистаминный
(противоаллергический) препарат.
• Если симптомы не проходят в
течение 12 часов – обратиться в
ЦСМ.
43. Аллергический шок.
Крайняя степень проявления аллергической реакции.Для нее характерно:
• Резкое снижение артериального давления
• Бледность и влажность кожных покровов
• Нитевидный пульс или его отсутствие на лучевой
артерии
• Головокружение, слабость, тошнота
• Возможна потеря сознания, остановка дыхания и
сердечной деятельности.
44. Первая помощь:
• Вызвать 103• Уложить пациента, приподнять ножной конец
• Обеспечить доступ свежего воздуха и проходимость
ВДП
• Дать антигистаминный препарат
• При необходимости начать СЛР и проводить её до
приезда бригады Скорой помощи.








































 medicine
medicine








