Similar presentations:
Отделение эндокринологии с кабинетами “Диабетической стопы” и “Нарушений дыхания во сне”
1.
Кафедра эндокринологии и диабетологии ФДПО ФГАОУ ВОРНИМУ им. Н.И. Пирогова МЗ РФ
Отделение эндокринологии с кабинетами
“Диабетической стопы” и “Нарушений дыхания во сне”
ЦКБ с Поликлиникой Управления Делами Президента РФ
Гестационный сахарный диабет
Рагозин Антон Константинович
a_ragozin@mail.ru
+7 925 5023146
2023
2.
Критерии диагноза ГСДИстория вопроса
1982
ВОЗ
1824
1982
Carpenter и Coustan изменили
критерии O'Sullivan
1980
ВОЗ
1964
O'Sullivan и Mahan
1960
1970
1999
ВОЗ
1996
EASD
1979
NDDG изменила
критерии O'Sullivan
1980
1990
2000
2010
Noctor E, Dunne FP. Type 2 diabetes after gestational diabetes: The influence of changing diagnostic
criteria. World J Diabetes. 2015 Mar 15;6(2):234-44
3.
Критерии диагноза ГСДИстория вопроса
1982
ВОЗ
1824
1982
Carpenter и Coustan изменили
критерии O'Sullivan
1980
ВОЗ
1964
O'Sullivan и Mahan
1960
1970
1999
ВОЗ
1996
EASD
1979
NDDG изменила
критерии O'Sullivan
1980
1990
2000
2010
Noctor E, Dunne FP. Type 2 diabetes after gestational diabetes: The influence of changing diagnostic
criteria. World J Diabetes. 2015 Mar 15;6(2):234-44
4.
Факторы риска ГСД• СД у ближайших родственников
• Возраст ≥ 25 лет
• ИМТ до беременности ≥ 25 кг/м2
• Нарушение углеводного обмена в анамнезе (НГН, НТГ, ГСД)
• Отягощенный акушерский анамнез
- Перинатальная гибель плода
- Пороки развития
- Рождение ребенка весом ≥4000 г
- Три самопроизвольных аборта на ранних сроках
- Многоводие
• Принадлежность к этническим группам с высокой
предрасположенностью к СД
Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications . Report of a WHO
Consultation; WHO/NCD/NCS/1999.02
Алгоритмы специализированной медицинской помощи больным сахарным диабетом сахарным
диабетом 5-й выпуск приложение к журналу Сахарный диабет №3 2011 72С
5.
ДиагностикаГестационный сахарный диабет до 2014 г
(средний и высокий риск)
Гликемия
венозная плазма
ммоль/л (мг/дл)
Случайное определение
вне зависимости от приема пищи
≥ 11,1 (≥ 200)
Натощак
≥ 7,0 (≥ 126)
Через 120 минут после ПГТТ с 75 г глюкозы
≥ 7,8 (≥ 140)
Значение НГН во время беременности еще было не установлено
(при выявлении рекомендовалось провести ОГТТ с 75 г глюкозы)
Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications . Report of a WHO Consultation;
WHO/NCD/NCS/1999.02
Алгоритмы специализированной медицинской помощи больным сахарным диабетом сахарным диабетом 5-й
выпуск приложение к журналу Сахарный диабет №3 2011 72С
6.
Выявление ГСДГруппы риска vs. Диагностический тест
”Заключение: ориентация в скрининге на группы
риска ГСД приводит к потере более трети (38,9%)
реальных случаев нарушения углеводного обмена”
N.J Dahanayaka, S.B Agampodi, O.R.J.C Ranasinghe,
P.M.E.DJayaweera, W.A.N.D Wickramasinghe, A.N.C.W.B.
Adhikari, H.K.J.U. Chathurani, U.T. Dissanayaka. Inadequacy
of the risk factor based approach to detect gestational diabetes
mellitus. // Ceylon Medical Journal 2012; 57: 5-9
7.
Diabetes Care March 2010 33:676-682;8.
The Hyperglycemia and Adverse PregnancyOutcome (HAPO) study
• Слепое рандомизированное исследование
• 15 ведущих мировых центров
• 25.505 беременным разных этнических групп был проведен ОГТТ с
75 г. глюкозы на 24-32 неделе беременности
• Пациентки были открыты для врачей при гликемии натощак (VP) >5,8
и через < 2 часа после нагрузки >11,1 ммоль/л, <2,6 ммоль/л, или
>8,6 ммоль/л натощак после 30 недели беременности
• 23.316 беременных велись вслепую
HAPO Study Cooperative Research Group.
The Hyperglycemia and Adverse Pregnancy Outcome (HAPO) Study.
Int J Gynaecol Obstet. 2002;78:69-77.
9.
The Hyperglycemia and Adverse PregnancyOutcome (HAPO) study
Анализируемые показатели:
Первичные:
• Рождение детей весом > 90 перцентили
• Кесарево сечение
• Неонатальная гипогликемия
• Уровень С-пептида в пуповинной крови > 90
перцентили (фетальная гиперинсулинемия)
Вторичные:
• Преждевременные роды (< 37 недель)
• Дистоция плечиков, травма в родах
• Необходимость в реанимации новорожденных
• Гипербилирубинемия новорожденных
• Преэклампсия
HAPO Study Cooperative Research Group.
The Hyperglycemia and Adverse Pregnancy Outcome (HAPO) Study.
Int J Gynaecol Obstet. 2002;78:69-77.
10.
The Hyperglycemia and AdversePregnancy Outcome (HAPO) study
• Категории гликемии (венозная плазма):
Категории
гликемии
натощак
мг/дл (ммоль/л)
+ 60 мин
мг/дл (ммоль/л)
+ 120 мин
мг/дл (ммоль/л)
7
≥ 100 (≥ 5,6)
≥ 212 (≥ 11,8)
≥ 178 (≥ 9,9)
6
95-99 (5,3-5,5)
194-211 (10,8-11,7)
158-177 (8,8-9,8)
5
90-94 (5,0-5,2)
172-193 (9,6-10,7)
140-157 (7,8-8,7)
4
85-89 (4,8-4,9)
156-171 (8,7-9,5)
126-139 (7,0-7,7)
3
80-84 (4,5-4,7)
133-155 (7,4-8,6)
109-125 (6,1-6,9)
2
75-79 (4,2-4,4)
106-132 (5,9-7,3)
91-108 (5,1-6,0)
1
< 75 (< 4,2)
≤ 105 (≤ 5,8)
≤ 90 (≤ 5,0)
11.
The Hyperglycemia and AdversePregnancy Outcome (HAPO) study
HAPO Study Cooperative Research Group. The Hyperglycemia and Adverse Pregnancy Outcome
(HAPO) Study. Int J Gynaecol Obstet. 2002;78:69-77.
12.
Критерии диагноза ГСДИстория вопроса
1982
ВОЗ
1824
1982
Carpenter и Coustan изменили
критерии O'Sullivan
1980
ВОЗ
1964
O'Sullivan и Mahan
1960
1970
1996
EASD
2013
ВОЗ - IADPSG
2011
ADA - IADPSG
2010
IADPSG – новые критерии на
основании результатов HAPO
study
1979
NDDG изменила
критерии O'Sullivan
1980
1999
ВОЗ
1990
2000
2010
Noctor E, Dunne FP. Type 2 diabetes after gestational diabetes: The influence of changing diagnostic
criteria. World J Diabetes. 2015 Mar 15;6(2):234-44
13.
14.
Категории гипергликемииES 2013
J Clin Endocrinol Metab 98: 4227–4249, 2013
15.
16.
17.
World Health Organization 201318.
World Health Organization 201319.
World Health Organization 201320.
21.
ГСД: дефиниция• Заболевание, характеризующееся гипергликемией, установленной,
или впервые выявленной во время беременности, но не
соответствующей критериям манифестного СД
1. Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение»
2. Diagnostic Criteria and Classification of Hyperglycaemia First Detected in Pregnancy. 2013.
WHO/NMH/MND/13.2
22.
ГСД ≠ манифестный* илипрегестационный СД
*явный, впервые выявленный СД, возможна ремиссия после
родов, или далее в течение жизни
23.
Диагностика нарушений углеводного обмена во времябеременности
Симптомы гипергликемии
Классические симптомы гипергликемии
• Полиурия
• Полидипсия
• Потеря веса
• Слабость
Иногда встречающиеся симптомы гипергликемии
• Полифагия
• Расстройства зрения
• Симптомы, встречающиеся при длительной гипергликемии
• Склонность к инфекциям
• Задержка роста (дети)
Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications . Report of a WHO
Consultation; WHO/NCD/NCS/1999.02
Алгоритмы специализированной медицинской помощи больным сахарным диабетом сахарным
диабетом 5-й выпуск приложение к журналу Сахарный диабет №3 2011 72С
24.
Диагностика нарушений углеводногообмена во время беременности
25.
Ошибки лабораторных исследований18,5%
Этапы лабораторного
процесса
13,3%
18,5%
13,3%
23,1%
Постаналитический
Преаналитический
Аналитический
15,0%
68,2%
68,2%
2007 год
61,9%
2012 год
1. M Plebani and P Carraro. Mistakes in a stat laboratory: types and frequency. Clinical Chemistry
43:8 1348-1351 (2007)
2. M Plebani and P Carraro. Mistakes in a stat laboratory: 10 years later. Clinical Chemistry 53:7
1338-1342 (2012)
26.
Распределение ошибок в течение всего процессаклинико-лабораторных исследований
Фазы процесса клинико-лабораторных исследований
Преаналитическая
• Заказ теста
Аналитическая
Постаналитическая
• Создание отчета
• Идентификация пациента
• Идентификация
образцов
• Требования к пробирке
• Маркировка пробирок
• Интерпретация отчета
• Умение медперсонала
• Штрих-кодирование
• Технические требования
• Обработка образцов
• Маркировка пробирок
• Анализ
• Сбор образцов
• Контроль качества
• Получение отчета
• Обработка образцов
• Транспорт образцов в
лабораторию
• 30%–75% от общей ошибки
• 5–30% от общей ошибки
• 10%–55% от общей ошибки
27.
Правила забора проб крови!
…”Использование капиллярных проб крови для
диагностики СД (ГСД в том числе) только для
слабо развитых стран”…
Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia :
report of a WHO/IDF consultation 2006
28.
Минимизация преаналитической ошибки практическиможет быть достигнута следующими способами:
• Взятие проб крови в холодную пробирку (с флюоридом натрия и EDTA)
• После взятия пробы крови, эта пробирка перемешивается до 8 раз, и
помещается в лед
• Центрифугирование (-30’1,3) для получения плазмы с ОЦС 1300 G, 10’’
• Немедленное отделение плазмы от форменных элементов после забора
проб крови2
• Перенос плазмы во вторичную пробирку
• Концентрация глюкозы стабильна в течение 8 часов при t 25° С или 72 часа
при t 4° С в такой отцентрифугированной, негемолизированной, стерильной
пробе плазмы крови даже без флюорида натрия
• Идеальная вакуумная пробирка: холод + флюорид натрия + EDTA +
цитратный буфер
1.
WHO. Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia: report of a WHO/IDF consultation. Geneva:
WHO; 2006
2.
Sacks DB. Carbohydrates. In: Burtis CA, Ash-wood ER, Bruns DE, eds. Tietz textbook of clinical chemistry and molecular
diagnostics. 4th ed. St. Louis: Elsevier Saunders; 2006. p 837– 902
3.
Gambino R, Piscitelli J, Ackattupathil TA, Theriault JL, Andrin RD, Sanfilippo ML, Etienne M. Acidification of blood is superior
to sodium fluoride alone as an inhibitor of glycolysis. Clin Chem 2009; 55:1019–21
4.
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение»
29.
Глюкоза VP натощак – I триместр:преаналитическая ошибка
• Центрифугирование одновременно взятых проб крови у 60
в пробирку с флюоридом натрия при комнатной температуре
- через 30-45 минут
- через 5 минут
Потеряны
ГСД (N=13)
СД (N=2)
R. Festa, M. Carta, A. Ceriello, R. Testa. Time Is Glucose, Can’t Miss Gestational Diabetes.
DIABETES TECHNOLOGY & THERAPEUTICS. Volume 14, Number 5, 2012
30.
ГемоглобинНазвание
Строение
HbA
Hb взрослых, состоит из 2-х α и 2-х цепей, составляет 97% Hb
HbA2
2,5% Hb
HbF
0,5% Hb
HbA0
Негликированный Hb, синоним HbA
HbA1
Состоит из HbA1a, HbA1b, HbA1c
Общий GHb
Состоит из HbA1 и других видов Hb, содержащих углеводы
«Гликированный гемоглобин» – термин, относящийся к общему GHb
31.
Гемоглобины,модифицированные углеводами
Название Hb
Сайт
Модификация
A1a1 (0,19% A1)
NH2 конец а.к. валин -цепи
Фруктоза 1,6-дифосфат
A1a2 (0,19% A1)
NH2 конец а.к. валин -цепи
Глюкоза 6-фосфат
A1b (0,48% A1)
NH2 конец а.к. валин -цепи
Пируват
A1c (3,3% A1)
NH2 конец а.к. валин -цепи
Глюкоза
Общий GHb
NH2 конец а.к. валин, лизин α и -цепей
Гексозы
«Гликированный гемоглобин» – термин, относящийся к общему GHb
32.
HbA1c. История• Впервые выделен Huisman and Meyering в 1958 г.
• Химическая характеристика HbA1c, как гликопептида
Bookchin и Gallop – 1968 г.
• Samuel Rahbar (12.05.1929 – 10.11.2012 г.г.)
- В 1969 г. Обнаружил значительное его у больных СД
• В 1976 г.y Anthony Cerami и Ronald Koenig предложили
использовать исследование уровня HbA1c для оценки
степени компенсации углеводного обмена
1.
2.
3.
Rahbar S, Blumenfeld O, Ranney HM (1969). "Studies of an unusual hemoglobin in patients with
diabetes mellitus".Biochem. Biophys. Res. Commun. 36 (5): 838–43.
Bunn HF, Haney DN, Gabbay KH, Gallop PM (1975). "Further identification of the nature and linkage
of the carbohydrate in haemoglobin A1c". Biochem. Biophys. Res. Commun. 67 (1): 103–9.
Koenig RJ, Peterson CM, Jones RL, Saudek C, Lehrman M, Cerami A (1976). "Correlation of glucose
regulation and hemoglobin AIc in diabetes mellitus". N. Engl. J. Med. 295 (8): 417–20.
33.
Методы определения A1c1Разделение фракций HbA на основании:
Разности зарядов
• ion-exchange chromatography
• high-performance liquid chromatography [HPLC]
• electrophoresis
• isoelectric focusing
Структурных различий
Разница результатов в одном
• affinity chromatography
образце крови при сравнении 7
различных методик определения A1c
• Immunoassay
2
составляет
от
4.0
до
8.1%
Химический анализ
• Photometry
• spectrophotometry
1. Sacks DB. Carbohydrates. In Tietz Textbook of Clinical Chemistry. 3rd ed. Burtis C, Ashwood E, Eds.
Philadelphia, Saunders,1994, p. 928–1001
2. Little RR, Wiedmeyer HM, England JD, et al. Interlaboratory standardization of measurements of
glycohemoglobins. Clin Chem 1992;38:2472–2478
34.
Методы определения A1c1Разделение фракций HbA на основании:
Разности зарядов
• ion-exchange chromatography
• high-performance liquid chromatography [HPLC]*
• electrophoresis
• isoelectric focusing
Структурных различий
Разница результатов в одном
• affinity chromatography
образце крови при сравнении 7
различных методик определения A1c
• Immunoassay*
2
составляет
от
4.0
до
8.1%
Химический анализ
• Photometry
• spectrophotometry
1. Sacks DB. Carbohydrates. In Tietz Textbook of Clinical Chemistry. 3rd ed. Burtis C, Ashwood E, Eds.
Philadelphia, Saunders,1994, p. 928–1001
2. Little RR, Wiedmeyer HM, England JD, et al. Interlaboratory standardization of measurements of
glycohemoglobins. Clin Chem 1992;38:2472–2478
35.
Сертификация методовопределения A1c (NGSP)
National Glycohemoglobin Standardization Program (NGSP)
• The Central Primary Reference Laboratory (CPRL)
• Метод определения только HbA1c Bio-Rex 70 cation-exchange HPLC (стандарт DCCT,
UK PDS
• 3 reference laboratories (PRLs)
• 8 second reference laboratories (SRLs) – работают с компаниями производителями
методов определения на коммерческих методиках определtния уровня HbA1c
• Смысл стандартизации если уровень в данной пробе крови определенный
«золотым» стандартом, 7,0%, то и по сравниваемой методике он должен быть 7,0%
• Сертификат дается на один год
• На 2011 г. cтандартизировано 112 методов определения HbA1c (список можно
посмотреть на сайте http://www.ngsp.org, ежегодно обновляется)
• Результат – в %
1. Little RR, Rohlfing CL, Sacks DB; National Glycohemoglobin Standardization Program (NGSP) Steering
Committee. Status of hemoglobin A1c measurement and goals for improvement: from chaos to order for
improving diabetes care. Clin Chem 2011;57:205–214
36.
Сертификация методовопределения A1c (IFCC)
International Federation of Clinical Chemistry and Laboratory Medicine (IFCC)
Метод определения только HbA1c:
• Ферментативное разрушение Hb (эндопротеаза Glu-C)
- Для отделения NH2-концевых гексапептидов -цепей Hb
• Гликированные гексапептиды отделяются от негликированных с
помощью reverse-phase HPLC
• Результат – ммоль HbA1c на моль HbA0 (ммоль/моль)
1. Little RR, Rohlfing CL, Sacks DB; National Glycohemoglobin Standardization Program (NGSP) Steering
Committee. Status of hemoglobin A1c measurement and goals for improvement: from chaos to order for
improving diabetes care. Clin Chem 2011;57:205–214
37.
Диагностика38.
Факторы риска развития СД 2 типа• Избыточная масса тела и ожирение (ИМТ ≥ 25 кг/м2) +
- Сахарный диабет типа 2 у родственников 1-ой степени родства
- Привычно низкая физическая активность
- Нарушенная гликемия натощак или нарушенная толерантность к глюкозе в
анамнезе
- Гестационный СД, или рождение ребенка весом ≥ 4000 г в анамнезе
- Артериальная гипертензия (≥ 140/90 ммHg, или прием антигипертензивных
препаратов)
- Холестерин ЛВП ≤ 0,9 ммоль/л, и/или уровень триглицеридов ≥ 2,82 ммоль/л,
или прием гиполипидемических препаратов
- Синдром поликистозных яичников
- Наличие сердечно-сосудистых заболеваний
39.
Факторы риска развития СД 2 типа40.
Факторы риска развития СД 2 типа41.
ДиагностикаЕсли:
• Гликемия натощак в венозной плазме
или
• HbA1c (стандарт DCCT/UKPDS)
или
• Нет симптомов гипергликемии, и гликемия в
венозной плазме в любое время дня вне
зависимости от приема пищи
• Подтверждение в другой день
- (глюкоза венозной плазмы натощак)
≥ 7,0 ммоль/л (126 мг/дл)
≥ 6,5%
≥ 11,1 ммоль/л (200 мг/дл)
42.
ДиагностикаЕсли:
• Гликемия натощак в венозной плазме
и
• HbA1c (стандарт DCCT/UKPDS)
• Подтверждение в другой день
- глюкоза венозной плазмы натощак
≥ 7,0 ммоль/л (126 мг/дл)
< 6,5%
43.
ДиагностикаМанифестный (впервые выявленный) СД
Если:
• Гликемия натощак в венозной плазме
и
• HbA1c (стандарт DCCT/UKPDS)
• Подтверждение в другой день
- HbA1c
< 7,0 ммоль/л (126 мг/дл)
≥ 6,5%
44.
ДиагностикаЕсли есть симптомы гипергликемии и
Натощак
≥11,1 ммоль/л (200 мг/дл)
Глюкоза венозной плазмы
или
В любое время суток вне зависимости от приема пищи
Глюкоза венозной плазмы
≥11,1 ммоль/л (200 мг/дл)
• Диагноз манифестного СД не вызывает сомнения
45.
ДиагностикаЕсли
Натощак
≥7,0 ммоль/л (126 мг/дл)
Глюкоза венозной плазмы
и
HbA1c
• Диагноз манифестного СД не вызывает сомнения
≥6,5%
46.
Скрининг нарушений углеводногообмена в здоровой популяции
Исследование уровня венозной плазмы натощак
• Возраст ≥ 45 лет (если N, то каждые 3 года)
• Возраст < 45 лет при наличии факторов риска СД 2 типа:
• Ретесты чаще, чем каждые 3 года, если есть 1 или более факторов риска
СД 2 типа
Возраст
Группы людей
Любой взрослый С ИМТ ≥ 25 кг/м2 + 1 из факторов риска
Частота обследования
При N результате – 1 раз в 3 года
Лица с предиабетом – 1 раз в год
≥ 45 лет Все
При N результате – 1 раз в 3 года
1. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications . Report of a WHO Consultation;
WHO/NCD/NCS/1999.02
2. Алгоритмы специализированной медицинской помощи больным сахарным диабетом сахарным диабетом 2017
47.
Скрининг нарушений углеводногообмена в здоровой популяции
48.
Критерии диагноза сахарный диабет (РФ)Глюкоза венозной плазмы (ммоль/л)
Натощак*
≥7,0
или
Через 2 часа после ПГТТ
≥11,1
или
Случайное определение**
≥11,1
HbA1c (%)
Случайное определение*
≥6,5
*Диагноз СД всегда следует подтверждать повторным определением гликемии в последующие дни,
за исключением случаев несомненной гипергликемии с острой метаболической декомпенсацией,
или с очевидными симптомами
** При наличии классических симптомов гипергликемии
1. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications . Report of a WHO Consultation;
WHO/NCD/NCS/1999.02
2. Алгоритмы специализированной медицинской помощи больным сахарным диабетом сахарным диабетом 2017
49.
Диагностические критерии сахарного диабетаГлюкоза венозной плазмы натощак
≥ 6,1 ммоль/л
< 7,0 ммоль/л
Показан ПГТТ!!!
1. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications . Report of a WHO Consultation;
WHO/NCD/NCS/1999.02
2. Алгоритмы специализированной медицинской помощи больным сахарным диабетом сахарным диабетом 2017
50.
Дополнительное показание дляпроведения ПГТТ
Метаболический синдром
+
Глюкоза венозной плазмы натощак
≥ 5,6 ммоль/л и < 7,0 ммоль/л
Показан ПГТТ!!!
1. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications . Report of a WHO Consultation;
WHO/NCD/NCS/1999.02
2. Алгоритмы специализированной медицинской помощи больным сахарным диабетом сахарным диабетом 2017
51.
Диагностика при первом обращенииГестационный сахарный диабет
Глюкоза венозной плазмы натощак
Натощак
ммоль/л
мг/дл
≥ 5.1
≥ 92
< 7.0
< 126
52.
Диагностика при первом обращенииГлюкоза венозной плазмы натощак
Натощак
ммоль/л
мг/дл
< 5.1
< 92
• Нарушения углеводного обмена в настоящее время не выявлено
• Все ♀, с неустановленным диагнозом нарушения углеводного обмена
на ранних сроках гестации, активно вызываются на 24-28 неделях
беременности после ночного голодания для проводится 2-х часовой
ОГТТ с 75 г глюкозы
53.
Диагностика• Всем ♀ (с не выявленным на ранних сроках гестации манифестным,
или гестационным СД) на 24-28 неделях Б проводится 2-х часовой
ОГТТ с 75 г глюкозы после ночного голодания (8-14 часов)
• Особенность во время беременности – 3 точки забора проб венозной
плазмы
54.
Пероральный глюкозотолерантный тестПГТТ с 75 г глюкозы является безопасным диагностическим тестом для
выявления нарушения углеводного обмена во время беременности
• На фоне стандартной диеты в течение последних трех дней (не менее 150 г
углеводов в день)
• Утром натощак (последний прием пищи не менее 30-50 г углеводов 8-14
часов назад, до и во время проведения теста питье простой воды не
запрещается)
• Факторы, влияющие на интерпретацию результатов теста должны быть
зафиксированы (прием лекарственных препаратов, заболевания)
• Курение во время теста не разрешается
• Измерение уровня гликемии до и через 1 и 2 часа после нагрузки (75 г
сухого вещества глюкозы или моногидрат глюкозы 82,5 г, растворенных в
250-300 мл воды, выпить в течение 5 минут)
55.
56.
Диагностика (24 – 28 недели Б)Результаты ПГТТ с 75 г. глюкозы
Глюкоза венозной плазмы [ммоль/л (мг/дл)]
Диагноз
натощак
+ 1 час
+ 2 часа
Манифестный СД
≥ 7,0 (126)
NA
≥ 11,1 (200)
Гестационный СД*
≥ 5,1 (92)
≥ 10,0 (180)
≥ 8,5 (153)
• *в одной и более точках
57.
Патогенез ГСДФизиологическая
Инсулинорезистентность
Относительный дефицит
инсулина
Гипергликемия
(ГСД)
Неблагоприятные исходы беременности
для матери и плода
Frenkel N. Effect of the conceptus on maternal metabolism during pregnancy. In:
Leibel BS, Wrenshall GA, On the Nature and Treanment of Diabetes. Excerpta
Medica, Amsterdam, 1965; 679 – 91.
58.
Патогенез ГСДФизиологическая
Инсулинорезистентность?
Относительный дефицит
инсулина
Гипергликемия
(ГСД)
Неблагоприятные исходы беременности
для матери и плода
Frenkel N. Effect of the conceptus on maternal metabolism during pregnancy. In:
Leibel BS, Wrenshall GA, On the Nature and Treanment of Diabetes. Excerpta
Medica, Amsterdam, 1965; 679 – 91.
59.
Особенности обмена веществ во времяфизиологической беременности
“Maternal – Fetal Medicine”
60.
1-я половина беременностиУглеводный обмен, чувствительность и секреция
инсулина
• Ответ инсулина на ПГТТ, толерантность к глюкозе и чувствительность к
инсулину N, или > чем N
Гиперинсулинемический-эугликемический клэмп
1-я фаза секреции инсулина
(мкЕд/мл)
600
p = 0.0001
p = 0.025
500
400
p = 0.025
300
200
100
0
До беременности
Ранние сроки
Поздние сроки
Изменения 1-й фазы секреции инсулина во время в/в ГТТ (M ± sd)
Catalano PM, Tyzbir ED, Roman NM, Amini SB, Sims EA. Longitudinal changes in insulin release
and insulin resistance in nonobese pregnant women. Am J Obstet Gynecol 1991; 165: 1667–1672.
61.
1-я половина беременностиУглеводный обмен, чувствительность и секреция
инсулина
• Ответ инсулина на ПГТТ, толерантность к глюкозе и чувствительность к
инсулину N, или > чем N
Гиперинсулинемический-эугликемический клэмп
2-я фаза секреции инсулина
(мкЕд/мл)
5000
p = 0.001
4000
3000
2000
1000
0
До беременности
Ранние сроки
Поздние сроки
Изменения 2-й фазы секреции инсулина во время в/в ГТТ (M ± sd)
Catalano PM, Tyzbir ED, Roman NM, Amini SB, Sims EA. Longitudinal changes in insulin release
and insulin resistance in nonobese pregnant women. Am J Obstet Gynecol 1991; 165: 1667–1672.
62.
1-я половина беременностиУглеводный обмен, чувствительность и секреция
(мг/дл)
инсулина
190
Изменение эндогенной продукции
• При этом базальная гликемия остается в
пределах N, с тенденцией к
p = 0.05
p = 0.0005
150
(мг/дл)
100
глюкозы
170
Изменение гликемии натощак
95
130
110
90
90
(мкЕд/мл)
85
14
80
Изменение уровня инсулина
натощак
12
10
75
p = 0.02
p = 0.025
8
До беременности
6
Ранние сроки
4
Поздние сроки
2
Catalano PM, Tyzbir ED, Roman NM, Amini SB, Sims EA. Longitudinal changes in insulin release
and insulin resistance in nonobese pregnant women. Am J Obstet Gynecol 1991; 165: 1667–1672.
63.
Инсулинорезистентность и беременность• чувствительности к инсулину возникает и прогрессивно нарастает
во 2-й половине беременности до 36 – 37 недели
Гликемия (мг/дл)
Инсулин (мкЕд/мл)
Небеременные ♀
2-я половина (26 – 30 НБ)
N беременности
+ ГСД
в/в ГТТ с 300 мг декстрозы на кг веса (минуты)
[24 – 36 недели беременности]
Buchanan TA, Metzger BE, Freinkel N, Bergman RN. Insulin sensitivity and B-cell responsiveness
to glucose during late preg nancy in lean and moderately obese women with normal glu cose
tolerance or mild gestational diabetes. Am J Obstet Gynecol 1990; 162: 1008–1014
64.
1-я половина беременности• В период развития эмбриона, изменения обмена веществ беременной
обеспечивают накопление энергии и питательных веществ
- аппетита
- N или чувствительность к инсулину
• Если беременная не голодает
• Это способствует
• Утилизации глюкозы и липидов жировой тканью
• Увеличению массы жировой ткани
1. Knopp RH, Montes A, Childs M, Li JR, Mabuchi H. Metabolic adjustments in normal and diabetic pregnancy. Clin
Obstet Gynecol 1981; 24: 21–49
2. Knopp RH, Bonet B, Zhu XD. Lipid metabolism in pregnancy. In: Cowett RM, ed., Principles of Perinatal-Neonatal
Metabolism, Springer: Berlin, Germany, 1998, pp. 221–258
3. Catalano PM, Tyzbir ED, Wolfe RR, Roman NM, Amino SB, Sims EAH. Longitudinal changes in basal hepatic glucose
produc tion and suppression during insulin infusion in normal pregnant woman. Am J Obstet Gynecol 1992; 167:
913–919
4. Hytten RE, Thomson AM, Taggart N. Total body water in normal pregnancy. BJOG 1966; 73:553–561
5. Hay WW. Glucose metabolism in the fetal-placental unit. In: Cowett RM, ed., Principles of Perinatal-Neonatal
Metabolism, Springer: Berlin, Germany, 1998, pp. 337–367
65.
2-я половина беременности• При окончательном формировании фето-плацентарного комплекса на
фоне возникающей инсулинорезистентности и происходит выраженный
сдвиг в обмене веществ
- утилизация глюкозы инсулин-зависимыми тканями матери
- обеспечивает достаточное потребление глюкозы фето-плацентарным
комплексом путем облегченной диффузии по градиенту концентрации
(30 – 50 г/день)
• Гликемия плода <<<< Гликемия матери
• Плод самостоятельно не может синтезировать глюкозу путем
глюконеогенеза
1. Kalhan S, Rossi K, Gruca L, Burkett E, O’Brien A. Glucose turn over and gluconeogenesis in human pregnancy. J Clin
Invest 1997; 100: 1775–1781
2. Spelleacy WN, Goetz FC. Plasma insulin in normal late preg nancy. N EnglJ Med 1963; 268: 988–991
3. Bleicher SJ, O’Sullivan JB, Freinkel N. Carbohydrate metabolism in pregnancy. V. The interrelations of glucose,
insulin, and free fatty acids in late pregnancy and postpartum. NEnglJ Med 1964; 271: 866–872.
66.
Особенности липидного обмена во время беременностиПЛГ
ПГР
Пролактин
Кортизол
Адипоцит
Жировая капля
• Perilipin
• Adipocyte triacylglycerol lipase
(ATGL)
• Hormone-sensitive lipase (HSL)
• Diacylglycerols (DAG)
• Monoacylglycerols (MAG)
• Monoacylglycerol lipase (MAGL)
• Nonesterified fatty acids (NEFAs)
• Lipoprotein lipase (LPL)
• Phosphodiesterase (PDE
• Acyl-CoA synthetase (ACS)
• Acyl-CoA monoacylglycerol
acyltransferase (MGAT)
• Acyl-CoA diacylglycerol
acyltransferase (DGAT)
E. Herrera, H. Ortega-Senovilla. Metabolism in normal pregnancy. Textbook of Diabetes and Pregnancy. 3rd Edition. M. Hod, L.G.
Jovanovic, G.C. Di Renzo, A. De Leiva, O. Langer. 2016. p. 535. p.p. 17 - 27
67.
Обеспечение плода питательнымивеществами при голодании матери
B. Bonet, M. Bonet-Alavés, I. Sánchez-Vera. Intermediary metabolism in pregnancies complicated
by gestational diabetes. Textbook of Diabetes and Pregnancy. 3rd Edition. M. Hod, L.G. Jovanovic,
G.C. Di Renzo, A. De Leiva, O. Langer. 2016. p. 535. p.p. 17 - 27
68.
Плацентарный лактоген (ПЛГ)• фосфорилирование субстрата рецептора инсулина (IRS)-1
1. Pecile A, Finzi C, eds. The Feto-Placental Unit. Amsterdam: Excerpta Medica; 1969:340
2. Williams Textbook of Endocrinology, 13th Edition. By Shlomo Melmed, Kenneth S. Polonsky, P. Reed
Larsen, Henry M. Kronenberg. 2016. 1936 pages.
69.
Обмен веществВне беременности
2-я половина N беременности
ГСД
B. Bonet, M. Bonet-Alavés, I. Sánchez-Vera. Intermediary metabolism in pregnancies complicated by gestational diabetes. Textbook of
Diabetes and Pregnancy. 3rd Edition. M. Hod, L.G. Jovanovic, G.C. Di Renzo, A. De Leiva, O. Langer. 2016. p. 535. p.p. 17 - 27
70.
Обмен веществВне беременности
2-я половина N беременности
ГСД
B. Bonet, M. Bonet-Alavés, I. Sánchez-Vera. Intermediary metabolism in pregnancies complicated by gestational diabetes. Textbook of
Diabetes and Pregnancy. 3rd Edition. M. Hod, L.G. Jovanovic, G.C. Di Renzo, A. De Leiva, O. Langer. 2016. p. 535. p.p. 17 - 27
71.
Чем может быть опасна гипергликемия?“Maternal – Fetal Medicine”
72.
Обмен веществОсновные факторы, способствующие росту
плода в N и при ГСД
Вес плода
Макросомия
N вес плода
ЗВРП
Глюкоза
Триглицериды
Окисление ЛПНП
Повреждение плаценты
73.
Патогенез перинатальных осложнений на фонегипергликемии у матери
мать
плацента
Комплексы
инсулин-Ат
Глюкоза
АК
ИПФР
Разветвление ворсин
Межворсинчатое
пространство
Г ?
И
П
Е
Р
И
Н
С
У
Л
И
Н
Е
М
И
Я
плод
новорожденный
Многоводие
Преждевременные роды
Макросомия
Асфиксия, травма в родах
Органомегалия
Зрелость легких
(перелом ключицы, дистоция
плечевого пояса, паралич Эрба)
HbF HbA
Дистресс-синдром,
транзиторное тахипное
Липогенез
Мобилизация липидов
Потребность в
кислороде
Продукция глюкозы в печени
Гипогликемия
ГИПОКСИЯ
Эритроцитоз
Вязкость крови
Кровоток
Эритропоэтин
Билирубинемия
Тромбоз почечных вен
HbA1c
Кетоновые
тела
Кислород
Эритропоэз
Proceedings of the Fourth International Workshop-Conference on
Gestational Diabetes Mellitus, 1998
74.
Неблагоприятные исходыбеременности
Гестационный сахарный диабет
• Материнская смертность
- Артериальная гипертензия
- Преэклампсия, эклампсия
• Перинатальная смертность
- Диабетическая фетопатия
- Макросомия
- Преждевременные роды
- Травматизм матери и плода в родах
• Кесарево сечение
• Неонатальные болезни (гипогликемия новорожденных и т.д.)
• Отдаленные последствия для матери и для потомства
Proceedings of the Fourth International Workshop-Conference on
Gestational Diabetes Mellitus, 1998
75.
76.
Скрининг гипергликемии77.
Скрининг гипергликемии78.
Эмбриогенез островков Лангерганса• Поджелудочная железа эмбриона идентифицируется с 4 недели Б
- α- и β-клетки могут быть распознаны только через 8–9 Н
- Инсулин, Глюкагон, Соматостатин и PP поддаются измерению
через 8–10 недель Б
- α-клетки в это время более многочисленны, чем β-клетки, и
достигают относительного пика к середине беременности
- Пул β-клеток продолжает в течение 2-й половине Б
• Только к моменту родов их соотношение (α:β) составит ~ 1:1
Edlund H. Pancreatic organogenesis: developmental mechanisms and implications for
therapy. Nat Rev Genet. 2002;3:524-532.
79.
Эмбриогенез островков Лангерганса• Поджелудочная железа эмбриона идентифицируется с 4 недели Б
- Содержание Инсулина в поджелудочной железе увеличивается
• с <3,6 пмоль/г (0,5 Ед/г) через 7–10 недель
• до 30 пмоль/г (4 Ед/г) к 16–25 неделям Б и
• в ближайший срок до 93 пмоль/г (13 Ед/г)
• Концентрация Инсулина во взрослой поджелудочной железе
составляет ~ 14 пмоль/г (~1,9 Ед/г)
- Содержание Глюкагона в поджелудочной железе увеличивается
• 6 мкг/г к 20 неделе Б
• Концентрация Глюкагона во взрослой поджелудочной железе
составляет ~ 2 мкг/г
• К 20 неделе Б эндокринные клетки рассеяны еще по всей ткани
поджелудочной железы
• Островки Лангерганса четко дифференцированы только к 31 неделе Б
Edlund H. Pancreatic organogenesis: developmental mechanisms and implications for
therapy. Nat Rev Genet. 2002;3:524-532.
80.
Секреторная функция островков ЛангергансаС 14 НБ – секреция инсулина
• >>>, чем у взрослого человека
- Содержание Инсулина в поджелудочной железе
- R к Инсулину представлены во всех тканях
• R к Глюкагону <<<
• Постоянное поступление глюкозы путем облегченной диффузии исключает
необходимость эндогенного глюконеогенеза и глюконеогенеза у плода
- Активность ферментов в печени плода очень низкая
Но
• Гомеостаз глюкозы плода не зависит от Инсулина и Глюкагона до III
триместра
- Отсутствует даже механизм даун-регуляции R к инсулину
- Острая Гипергликемия и Гипогликемия матери никак не влияют на уровень
Инсулина и Глюкагона плода
• Секреция инсулина и глюкагона в кровоток у плода очень низкая
Edlund H. Pancreatic organogenesis: developmental mechanisms and implications for
therapy. Nat Rev Genet. 2002;3:524-532.
81.
Липолитическая активностьжировой ткани и обмен
липопротеинов в III
триместре Б
B. Bonet, M. Bonet-Alavés, I. Sánchez-Vera. Intermediary metabolism
in pregnancies complicated by gestational diabetes. Textbook of
Diabetes and Pregnancy. 3rd Edition. M. Hod, L.G. Jovanovic, G.C. Di
Renzo, A. De Leiva, O. Langer. 2016. p. 535. p.p. 17 - 27
82.
Липогенез и формирование жировойткани плода
William W. Hay, Jr., Paul J. Rozance, Stephanie R. Wesolowski, and Laura D. Brown. Nutrient delivery
and metabolism in the fetus. Textbook of Diabetes and Pregnancy. 3rd Edition. M. Hod, L.G. Jovanovic,
G.C. Di Renzo, A. De Leiva, O. Langer. 2016. p. 535. p.p. 17 - 27
83.
ПлодУглеводный и жировой обмен в III триместре
• Образование и хранение гликогена в пчени у плода модулируется
- Глюкокортикоидами плода
- Плацентарным лактогеном
• Фетальный инсулин начинает играет определенную роль только на этом
(III триместр) этапе Б
- Стимулирует (<<<<) гликогеногенез и липогенез
• Рецепторы к инсулину присутствуют в большинстве фетальных клеток в
большем количестве, чем в клетках взрослого человека
• Отсутствует даун-регуляция
- Гиперинсулинемия в ответ на умеренную гипергликемию не подавляет
экспрессию рецепторов к инсулину у плода
• Экспрессия рецепторов глюкагона в печени плода снижена
• Эти условия усиливают анаболическую среду плода в период быстрого
роста в последнем триместре беременности
84.
Патогенез перинатальных осложнений на фонегипергликемии у матери
мать
плацента
Комплексы
инсулин-Ат
Глюкоза
АК
ИПФР
Разветвление ворсин
Межворсинчатое
пространство
Г ?
И
П
Е
Р
И
Н
С
У
Л
И
Н
Е
М
И
Я
плод
новорожденный
Многоводие
Преждевременные роды
Макросомия
Асфиксия, травма в родах
Органомегалия
Зрелость легких
(перелом ключицы, дистоция
плечевого пояса, паралич Эрба)
HbF HbA
Дистресс-синдром,
транзиторное тахипное
Липогенез
Мобилизация липидов
Потребность в
кислороде
Продукция глюкозы в печени
Гипогликемия
ГИПОКСИЯ
Эритроцитоз
Вязкость крови
Кровоток
Эритропоэтин
Билирубинемия
Тромбоз почечных вен
HbA1c
Кетоновые
тела
Кислород
Эритропоэз
Proceedings of the Fourth International Workshop-Conference on
Gestational Diabetes Mellitus, 1998
85.
Реакция плода на гипергликемию материво 2-й половине беременности
Острая гипергликемия: легкая – умеренная
• потребления глюкозы
• образования и секреции инсулина
• Гиперинсулинемия
• утилизации глюкозы
• потребления кислорода
• Умеренная гипоксия
• Ацидоз
• продукции лактата плацентой
• потребления и утилизации лактата плодом
Hay, W.W., Jr. et al., Nutrition and devel opment of the fetus: Carbohydrate and lipid metabolism, in:
Duggan, C.P., Watkins, J.B., Koletzko, B., and Walker, W.A., eds., Nutrition in Pediatrics: Basic Science
and Clinical Applications, 5th ed., PMPH-USA, Ltd., Shelton, CT, in press, 2015, Chapter 28.
86.
Реакция плода на гипергликемию материво 2-й половине беременности
Острая гипергликемия: тяжелая
• Гипоксия
• Гипоинсулинемия
• эритропорез
• потребления кислорода
• Метаболический ацидоз
• перфузии плаценты
• Гибель плода
Hay, W.W., Jr. et al., Nutrition and devel opment of the fetus: Carbohydrate and lipid metabolism, in:
Duggan, C.P., Watkins, J.B., Koletzko, B., and Walker, W.A., eds., Nutrition in Pediatrics: Basic Science
and Clinical Applications, 5th ed., PMPH-USA, Ltd., Shelton, CT, in press, 2015, Chapter 28.
87.
Реакция плода на гипергликемию материво 2-й половине беременности
Хроническая гипергликемия
• секреции, и/или продукции инсулина
• чувствительности к инсулину на периферии
• отношения потребления глюкозы плацентой к переносу глюкозы
через плаценту к плоду
Hay, W.W., Jr. et al., Nutrition and devel opment of the fetus: Carbohydrate and lipid metabolism, in:
Duggan, C.P., Watkins, J.B., Koletzko, B., and Walker, W.A., eds., Nutrition in Pediatrics: Basic Science
and Clinical Applications, 5th ed., PMPH-USA, Ltd., Shelton, CT, in press, 2015, Chapter 28.
88.
β-клеткиНоворождённый
• У новорождённого насчитывается 200 – 300 × 106 β-клеток
- В 3 раза меньше, чем у взрослого человека
• Тем не менее, большая часть фактического изменения массы
происходит в период новорождённости и связана с изменениями
размера β-клеток, а не их количества
• Какая масса β-клеток является определяющим фактором
предрасположенности к сахарному диабету 2 типа неясно
89.
Частота неблагоприятных исходовбеременности при ПГСД
• Частота СА – 30–60% (в 2 раза выше чем в общей популяции)1
• Частота ВПР – 6–12% (в 2 – 5 раз выше чем в общей популяции)2,3
• ВПР являются одной из основных причин перинатальной
смертности ( 40%)4
• Общий риск СА и ВПР при декомпенсации СД составляет 65%5
1. Miodovnik M., et al Spontaneous abortion among insulin-dependent diabetic women. Am J Obstet Gynecol
150 : 372-75, 1984
2. Kitzmiller JL., et al. Diabetic pregnancy and perinatal outcome. Am J Obstet Gynecol 131 : 560-80, 1978
3. Reece EA., et al. The prevention of diabetes associated birth defects. Semin Perinatol 12: 292-302, 1988
4. Reece EA., et al. Diabetic embryopathy: pathogenesis< prenatal diagnosis and prevention. Obstet Gynecol
Surv 41: 325 – 35, 1986
5. Green MF., et al. Prevention and diagnosis of congenital anomalies in diabetic pregnacy. Clin Perinatol
20:533-47, 1993
90.
Диагностика• При первом обращении беременной необходимо исключить
манифестный сахарный диабет
• Во время 1-го визита к врачу всем беременным проводится
исследование:
- Гликемии натощак в венозной плазме
- HbA1c (стандарт DCCT)
- Гликемии в венозной плазме в любое время дня вне
зависимости от приема пищи
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение,
послеродовое наблюдение».
91.
Частота самопроизвольных абортовв I триместре у женщин с ПГСД
ПГСД 1 типа
37,5%
% женщин с СА
40
30
23,1%
20
10
14,8%
16,3%
9,3%
0
< 6,05
6,05–7,20
7,20-8,35
8,35-9,05
> 9,05
HbA1c (%)
New England Journal of Medicine, 316: 1617 – 23, 1988.
92.
Частота развития врожденныхпороков при ПГСД
частота развития ВПР (%)
50
ПГСД 1 типа
40%
40
30
20%
10 – 15%
20
4 – 5%
10
0 – 1%
0
< 6,9
HbA1c (%)
7,0 – 8,5
>8,6
>10,0
>14,4
ПГСД
HbA1c
ВПР
<9.3%
3.0%
>14.4%
40%
ОШ
95% ДИ
13.2
4.3 – 40.4
1. New England Journal of Medicine, 316: 1617 – 23, 1988
2. Greene MF, Hare JW, Cloherty JP, Benacerraf BR, Soeldner JS. First-trimester hemoglobin A1 and risk
for major malformation and spontaneous abortion in diabetic pregnancy. Teratology 1989; 39: 225-23
93.
Врожденные пороки при СД 1 типаКоэффициент встречаемости
• Caudal regression syndrome
• Situs invertus
• Аномалии почек
- Удвоенный мочеточник
- Агенезия
- Поликистоз
• Пороки сердца
• Пороки ЦНС
• Анэцефалия
• Spina bifida
1.
2.
3.
600
84
23
6
4
4
16
13
20
Mills JL et al. Diabetes Care, 1979; 48: 109 - 17
Kusera J. J Reprod Med, 1971; 7: 61-70
Rosenkrantz TS et al. Am J Physiol. Dec 1993;265(6 Pt 2):R1262-9.
94.
Синдром каудальной регрессии95.
Врожденные пороки развития пода при ПГСД• В 2 – 9 раз чаще чем в общей популяции
Без СД
с ПГСД
2,0%
3,0%
2,7%
0,0
18,6%
5,0
10,0
15,0
20,0 (%)
1.
Temple R, Aldridge V, Greenwood R, Heyburn P, Sampson M, Stanley K. Association between outcome of pregnancy and
glycaemic control in early pregnancy in type 1 diabetes: population based study. BMJ 2002; 325: 1275-1276
2.
Galindo A, Burguillo AG, Azriel S, Fuente Pde L. Outcome of fetuses in women with pregestational diabetes mellitus. J Perinat
Med 2006; 34: 323-331
3.
Lemons JA, Vargas P, Delaney JJ. Infant of the diabetic mother: review of 225 cases. Obstet Gynecol 1981; 57: 187-192
4.
Schaefer UM, Songster G, Xiang A, Berkowitz K, Buchanan TA, Kjos SL. Congenital malformations in offspring of women with
hyperglycemia first detected during pregnancy. Am J Obstet Gynecol 1997; 177: 1165-1171
5.
Moore TR. Diabetes in pregnancy. In: Maternal-fetal medicine, 4th edition. 1999: 964-965
6.
Wender-Ozegowska E, Wróblewska K, Zawiejska A, Pietryga M, Szczapa J, Biczysko R. Threshold values of maternal blood
glucose in early diabetic pregnancy--prediction of fetal malformations. Acta Obstet Gynecol Scand 2005; 84: 17-25
7.
Wren C, Birrell G, Hawthorne G. Cardiovascular malformations in infants of diabetic mothers. Heart 2003; 89: 1217-1220
96.
Большие ПР и СД• Мета-анализ 15 исследований с 01.01.1995 по 31.12.2009
Balsells M, García-Patterson A, Gich I, Corcoy R. Major congenital malformations in women with gestational
diabetes mellitus: a systematic review and meta-analysis. Diabetes Metab Res Rev. 2012 Mar; 28(3): 252-7
97.
Большие ПР и ГСД• Мета-анализ исследований с 01.01.1995 по 31.12.2009
Balsells M, García-Patterson A, Gich I, Corcoy R. Major congenital malformations in women with gestational
diabetes mellitus: a systematic review and meta-analysis. Diabetes Metab Res Rev. 2012 Mar; 28(3): 252-7
98.
Большие ПР и ПГСД• Мета-анализ исследований с 01.01.1995 по 31.12.2009
Balsells M, García-Patterson A, Gich I, Corcoy R. Major congenital malformations in women with gestational
diabetes mellitus: a systematic review and meta-analysis. Diabetes Metab Res Rev. 2012 Mar; 28(3): 252-7
99.
Риск БПР и СД• Мета-анализ исследований с 01.01.1995 по 31.12.2009
Вид исследований
ОР/ОШ
95% ДИ
Когортные исследования
ОР 1.16
1.07 – 1.25
Исследования случай – контроль
ОШ 1.40
1.22 – 1.62
Когортные исследования
ОР 2.66
2.04 – 3.47
Исследований случай - контроль
ОШ 4.70
3.01 – 6.95
ГСД
ПГСД
Balsells M, García-Patterson A, Gich I, Corcoy R. Major congenital malformations in women with gestational
diabetes mellitus: a systematic review and meta-analysis. Diabetes Metab Res Rev. 2012 Mar; 28(3): 252-7
100.
Большие ПР и СД• Мета-анализ 21 исследования с 01.1990 по 10.2014
Zhao E, Zhang Y, Zeng X, Liu B. Association between maternal diabetes mellitus and the risk of congenital malformations: A metaanalysis of cohort studies. Drug Discov Ther. 2015 Aug;9(4):274-81. doi: 10.5582/ddt.2015.01044
101.
Большие ПР и СД• Мета-анализ 21 исследования с 01.1990 по 10.2014
Zhao E, Zhang Y, Zeng X, Liu B. Association between maternal diabetes mellitus and the risk of congenital malformations: A metaanalysis of cohort studies. Drug Discov Ther. 2015 Aug;9(4):274-81. doi: 10.5582/ddt.2015.01044
102.
Большие ПР и ГСД• Мета-анализ 17 исследования с 01.1990 по 10.2014
Zhao E, Zhang Y, Zeng X, Liu B. Association between maternal diabetes mellitus and the risk of congenital malformations: A metaanalysis of cohort studies. Drug Discov Ther. 2015 Aug;9(4):274-81. doi: 10.5582/ddt.2015.01044
103.
Большие ПР и ПГСД• Мета-анализ 13 исследования с 01.1990 по 10.2014
Zhao E, Zhang Y, Zeng X, Liu B. Association between maternal diabetes mellitus and the risk of congenital malformations: A metaanalysis of cohort studies. Drug Discov Ther. 2015 Aug;9(4):274-81. doi: 10.5582/ddt.2015.01044
104.
Риск БПР и СД• Мета-анализ 21 исследования с 01.1990 по 10.2014
Заболевание
ОР
95% ДИ
I2
p
ГСД (N = 17)
1.11
1.11 – 1.27
9.9%
<0.001
ПГСД (N = 13)
2.44
1.92 – 3.10
78.3%
0.342
Zhao E, Zhang Y, Zeng X, Liu B. Association between maternal diabetes mellitus and the risk of congenital malformations: A metaanalysis of cohort studies. Drug Discov Ther. 2015 Aug;9(4):274-81. doi: 10.5582/ddt.2015.01044
105.
СА и ГСДB.M. Buhary, O. Almohareb, N. Aljohani, S.H. Alzahrani, S. Elkaissi, S. Sherbeeni, A. Almaghamsi, M.
Almalki. Glycemic control and pregnancy outcomes in patients with diabetes in pregnancy: A
retrospective study. Indian J Endocrinol Metab. 2016 Jul-Aug; 20(4): 481–490.
doi: 10.4103/2230-8210.183478
106.
Необходимость диагностики ГСДв 1-й половине беременности
107.
Диагностика ГСД в 1-й половинебеременности
108.
Доказательность• Эти диагностические критерии ГСД не основаны на диагностической точности,
потому что нет эталонного теста («золотого стандарта») для определения
статуса заболевания
• Диагностические критерии должны быть основаны на прогностической
точности, что означает риск развития неблагоприятного исхода у людей в
определенный период времени
• Методология GRADE была разработана для оценки диагностической точности,
но не для прогностической точности
• Поэтому WHO (GDG) решила использовать GRADE для оценки предложенных
критериев посредством их гипотетического применения в универсальной
программе скрининга, применяя структуру GRADE для вмешательств
• Используя структуру GRADE HAPO-Study было сочтено наблюдательным
исследованием
- Оно началось с данных из когорт, оценивающих риск
- Поэтому доверие к оценкам было понижено на два уровня из-за косвенности
109.
The Hyperglycemia and Adverse PregnancyOutcome (HAPO) study
• Слепое рандомизированное исследование
• 15 ведущих мировых центров
• 25.505 беременным разных этнических групп был проведен ПГТТ с
75 г. глюкозы на 24-32 неделях беременности
• Оценивались только пробы крови венозной плазмы
• 23.316 беременных велись вслепую
HAPO Study Cooperative Research Group.
The Hyperglycemia and Adverse Pregnancy Outcome (HAPO) Study.
Int J Gynaecol Obstet. 2002;78:69-77.
110.
HAPO study: ОГТТ с 75 г глюкозы на 24 – 28 неделях БГлюкоза VP и отношение шансов (OR)
нежелательных исходов беременности
Глюкоза (VP)
ммоль/л (мг/дл)*
Odds Ratio
1.0
1.5
1.75
2.0
Натощак
4,5 (81)
5,0 (90)
5,1 (92)
5,3 (95)
+ 1 час
7,4 (133)
9,3 (167)
10,0 (180)
10,6 (191)
+ 2 часа
6,2 (112)
7,9 (142)
8,5 (153)
9,0 (162)
⃰
Средний пороговый уровень : вес плода, уровень C-peptide в пупочной
вене, % жировой ткани > 90 перцентиля
1. Metzger BE, Lowe LP, Dyer AR, Trimble ER, Chaovarindr U, Coustan DR et al. Hyperglycemia and
adverse pregnancy outcomes. New England Journal of Medicine 2008; 358(19):1991-2002
2. HAPO Group. 2011
111.
HAPO study: ОГТТ с 75 г глюкозы на 24 – 28 неделях БГлюкоза VP и отношение шансов (OR)
нежелательных исходов беременности
Глюкоза (VP)
ммоль/л (мг/дл)*
Odds Ratio
1.0
1.5
1.75
2.0
Натощак
4,5 (81)
5,0 (90)
5,1 (92)
5,3 (95)
+ 1 час
7,4 (133)
9,3 (167)
10,0 (180)
10,6 (191)
+ 2 часа
6,2 (112)
7,9 (142)
8,5 (153)
9,0 (162)
⃰
Средний пороговый уровень : вес плода, уровень C-peptide в пупочной
вене, % жировой ткани > 90 перцентиля
1. Metzger BE, Lowe LP, Dyer AR, Trimble ER, Chaovarindr U, Coustan DR et al. Hyperglycemia and
adverse pregnancy outcomes. New England Journal of Medicine 2008; 358(19):1991-2002
2. HAPO Group. 2011
112.
The Hyperglycemia and Adverse PregnancyOutcome (HAPO) study
Анализируемые показатели:
Первичные:
• Рождение детей весом > 90 перцентили
• Кесарево сечение
• Неонатальная гипогликемия
• Уровень С-пептида в пуповинной крови > 90
перцентили (фетальная гиперинсулинемия)
Вторичные:
• Преждевременные роды (< 37 недель)
• Дистоция плечиков, травма в родах
• Необходимость в реанимации новорожденных
• Гипербилирубинемия новорожденных
• Преэклампсия
HAPO Study Cooperative Research Group.
The Hyperglycemia and Adverse Pregnancy Outcome (HAPO) Study.
Int J Gynaecol Obstet. 2002;78:69-77.
113.
The Hyperglycemia and AdversePregnancy Outcome (HAPO) study
HAPO Study Cooperative Research Group. The Hyperglycemia and Adverse Pregnancy Outcome
(HAPO) Study. Int J Gynaecol Obstet. 2002;78:69-77.
114.
The Hyperglycemia and AdversePregnancy Outcome (HAPO) study
• Категории гликемии (венозная плазма):
Глюкоза венозной плазмы мг/дл (ммоль/л)
Категории
натощак
+ 60 мин
+ 120 мин
7
≥ 100 (≥ 5,6)
≥ 212 (≥ 11,8)
≥ 178 (≥ 9,9)
6
95-99 (5,3-5,5)
194-211 (10,8-11,7)
158-177 (8,8-9,8)
5
90-94 (5,0-5,2)
172-193 (9,6-10,7)
140-157 (7,8-8,7)
4
85-89 (4,8-4,9)
156-171 (8,7-9,5)
126-139 (7,0-7,7)
3
80-84 (4,5-4,7)
133-155 (7,4-8,6)
109-125 (6,1-6,9)
2
75-79 (4,2-4,4)
106-132 (5,9-7,3)
91-108 (5,1-6,0)
1
< 75 (< 4,2)
≤ 105 (≤ 5,8)
≤ 90 (≤ 5,0)
115.
The Hyperglycemia and Adverse PregnancyOutcome (HAPO) study
• Слепое рандомизированное исследование
• 15 ведущих мировых центров
• 25.505 беременным разных этнических групп был проведен ПГТТ с
75 г. глюкозы на 24-32 неделе Б
• Оценивались только пробы венозной плазмы
• Пациентки были открыты для врачей при:
- Гликемии натощак (VP) >5,8 и через < 2 часа после нагрузки
>11,1 ммоль/л
- <2,6 ммоль/л, или >8,6 ммоль/л натощак после 30 недели Б
• 23.316 беременных велись вслепую
HAPO Study Cooperative Research Group.
The Hyperglycemia and Adverse Pregnancy Outcome (HAPO) Study.
Int J Gynaecol Obstet. 2002;78:69-77.
116.
Снижение уровня гликемии натощакв 1-й половине физиологической беременности
• Достоверное ГВПН на 0,5 ммоль/л (p = 0,016) у “стройных” ♀ в
конце I и начале II триместров
J.L. Mills, L. Jovanovic, R. Knopp, J. Aarons, M. Conley, E. Park, Y.J. Lee, L. Holmes, J.L.
Simpson, B. Metzger. Physiological reduction in fasting plasma glucose concentration in the first
trimester of normal pregnancy: The diabetes in early pregnancy study. Metabolism. Volume 47,
Issue 9, September 1998, Pages 1140-1144
117.
Спорный вопросГликемия натощак ≥5,1 ммоль/л, но <7,0 ммоль/л
• Следует отметить, что у беременных, не страдающих ожирением, ГВПН
примерно на 0,5 ммоль/л (9 мг/дл) к концу I триместра или в начале II
триместра
• Следовательно, тестирование в начале I триместра с использованием
контрольной точки 5,1 ммоль/л (92 мг/дл) может привести к
гипердиагностике ГСД у ♀ без ожирения
• В настоящее время неизвестно, есть ли польза от диагностики и
лечения ГСД до обычного периода беременности 24–28 недель
118.
Диагностика ГСД на ранних сроках беременности• ГСД на 24 – 28 НБ при ПГТТ 75 г глюкозы (%)
χ2 = 959.3; p = 0.001
Гликемия (VP) натощак
в I триместре
5,1 - 5,59
37,0%
5,6 - 6,09
52,7%
6,1 - 6,99
0,0%
66,2%
20,0%
40,0%
60,0%
80,0%
Zhu WW, Yang HX, Wei YM, Yan J, Wang ZL, Li XL, Wu HR, Li N, Zhang MH, Liu XH, Zhang H, Wang
YH, Niu JM, Gan YJ, Zhong LR, Wang YF, Kapur A. Evaluation of the value of fasting plasma glucose in
the first prenatal visit to diagnose gestational diabetes mellitus in china. Diabetes Care. 2013
Mar;36(3):586-90. doi: 10.2337/dc12-1157. Epub 2012 Nov 27
119.
Диагностика ГСД на ранних срокахбеременности
Гликемия VP натощак в I триместре
5,1 ммоль/л
Чувствительность
0,24
Специфичность
0,92
Ложно положительный результат
0,08
Ложно отрицательный результат
0,76
Zhu WW, Yang HX, Wei YM, Yan J, Wang ZL, Li XL, Wu HR, Li N, Zhang MH, Liu XH, Zhang H, Wang
YH, Niu JM, Gan YJ, Zhong LR, Wang YF, Kapur A. Evaluation of the value of fasting plasma glucose in
the first prenatal visit to diagnose gestational diabetes mellitus in china. Diabetes Care. 2013
Mar;36(3):586-90. doi: 10.2337/dc12-1157. Epub 2012 Nov 27.
120.
Консенсус IDF - FIGO• В настоящее время неизвестно есть ли какая то выгоды в диагностике и
лечении ГСД на ранних сроках беременности (до 24 – 28 недель беременности)
Colagiuri S, Falavigna M, Agarwal MM, Boulvain M, Coetzee E, Hod M, Meltzer SJ, Metzger B, Omori Y, Rasa
I, Schmidt MI, Seshiah V, Simmons D, Sobngwi E, Torloni MR, Yang HX. Strategies for implementing the WHO
diagnostic criteria and classification of hyperglycaemia first detected in pregnancy. Diabetes Res Clin Pract.
2014 Mar;103(3):364-72. doi: 10.1016/j.diabres.2014.02.012. Epub 2014 Feb 25
121.
122.
Рекомендации для исследований:• Распространенность ГСД и СД во время беременности в соответствии с
новыми критериями
• Оценка новых диагностических критериев в различных условиях и
этнических группах: затраты, приемлемость
• Рандомизированные исследования (например, в зависимости от страны
или региона), в которых сравниваются различные стратегии диагностики
ГСД
• Оценка «одношаговой процедуры» в диагностике ГСД
• Исследования экономической эффективности различных стратегий
диагностики
• Долгосрочные риски, связанные с ГСД у матери и ребенка
• Влияние лечения ГСД на долгосрочные результаты у матери и ребенка
123.
Оценка риска• ИМТ >30 кг/м2
• Рождение ранее ребенка с макросомией (весом ≥4,5 кг)
• ГСД в предыдущие беременности
• Наследственность по СД среди родственников 1-й линии родства
• Этнические меньшинства с высокой распространенностью СД
• Обследование на ГСД предлагается только ♀ с одним любым фактором
риска
• Не используется исследование уровня для оценки риска ГСД:
- Глюкозы в венозной плазме натощак
- Глюкозу крови в любое время суток, вне зависимости от приема пищи
- HbA1c
- Контрольный (повторный, проверочный тест) тест на глюкозу
- Глюкозурия
Gestational diabetes: risk assessment, testing, diagnosis and management.
http://pathways.nice.org.uk/pathways/diabetes-in-pregnancy
124.
Обследование ♀ с факторами риска- Этой категории ♀ рекомендуется проведение ПГТТ с 75 г. глюкозы
• ♀ с ГСД в предыдущие беременности рекомендуется
- Ранний самоконтроль гликемии, или
- Проведение ПГГТ с 75 г. глюкозы при первом обращении в I, II
триместрах беременности
- Если результаты в N ПГТТ с 75 г. глюкозы на 24 – 28 неделях Б
Gestational diabetes: risk assessment, testing, diagnosis and management.
http://pathways.nice.org.uk/pathways/diabetes-in-pregnancy
125.
Критерии диагноза ГСД• Глюкоза венозной плазмы
- Натощак – ≥5,6 ммоль/л
- +120’ после нагрузки 75 г глюкозы – ≥7,8 ммоль/л
Gestational diabetes: risk assessment, testing, diagnosis and management.
http://pathways.nice.org.uk/pathways/diabetes-in-pregnancy
126.
ADA 2020127.
Лечение ГСД, выявленного в ранние сроки• Введение дополнительного тестирования на ранних сроках беременности
- заболеваемости ГСД в Бельгии с 8.2% до 18.4% (p < 0.0001)
- Из них у 57.6% ГСД был диагностирован в 1-й половине беременности по критериям
IADPSG
- Назначенное им лечение никах не повлияло на исходы беременности
P.Oriota, J.Radikovb, U.Gillemanb, R.Loumayeb, V.Ryckoortb, E.Debuea, C.Nevea, A.Grubera, S. Vermeulena, M.Jacoba, G.Hermanb,
M.Buysschaertc. Gestational diabetes mellitus screening according to Carpenter–Coustan and IADPSG criteria: A 7-year follow-up
of prevalence, treatment and neonatal complications at a Belgian general hospital. Diabetes & Metabolism. Volume 44, Issue
3, June 2018, Pages 309-312. https://doi.org/10.1016/j.diabet.2017.09.003
128.
Отдаленные последствия(макросомия) при рождении
Старший брат (возраст 4 дня)
• Родился в 1978 г. – средства самоконтроля
не были доступны
• Вес при рождении 11 lbs 5 oz ≈ 5.130 г.
129.
Отдаленные последствия(макросомия) при рождении
Младший брат (возраст 3 недели)
• Родился в 1980 г. - через 2 года
• Появились средства самоконтроля
• Вес при рождении 8 lbs 3 oz ≈ 3.700 г.
130.
Отдаленные последствия(макросомия) при рождении
• Прошло 20 лет
131.
HAPO Study: Ассоциация веса и ГСДс исходами беременности
Дистоция плечиков/травма
Жировая ткань > 90%
ПЭ
ГСД+; Ожирение+
ГСД-; Ожирение+
ГСД+; ОжирениеГСД-; Ожирение-
Кесарео сечение
С-пептид > 90%
Вес при рождени > 90%
0,00
2,00
4,00
6,00
8,00
(OR)
P.M. Catalano, H.D. McIntyre, J.K. Cruickshank, D.R. McCance, A.R. Dyer, B.E. Metzger, L.P. Lowe, E.R. Trimble,
D.R. Coustan, D.R. Hadden, B. Persson, M. Hod, J.J.N. Oats, and for the HAPO Study Cooperative Research Group.
The Hyperglycemia and Adverse Pregnancy Outcome Study:Associations of GDM and obesity with pregnancy
outcomes. // Diabetes Care April 2012 35:780-786;
132.
Реклассификация степенинарушения углеводного обмена
• Через 4 – 8 недель после родоразрешения или окончания
физиологической лактации нарушение углеводного обмена
должно быть реклассифицировано:
• сахарный диабет
• нарушенная толерантность к глюкозе
• нарушенная гликемия натощак
• норма
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение».
133.
Риск развития СД в будущем уженщин с ГСД
СД 2 типа развивается
• у 40% женщин с ожирением до беременности
в течении 4 лет
• У 80% женщин с НТГ и/или НГН после родов
в течении 5 лет
• Каждая последующая беременность повышает риск
в 3 раза
134.
Риск развития СД в будущем у детейот матерей с ГСД
30% детей имеют вес, превышающий ИМТ
• в 5 – 9 лет
• в возрасте старше 10 лет
на 40%
на 60 – 70%
• Риск развития диабета в подростковом и среднем возрасте
составляет 20 – 40%
135.
HAPO (+7 лет, Гонконг):ГСД и СС риски у детей
W.H. Tam, R.C. Wan Ma, R. Ozaki, A.M. Li, M.H.M. Chan, L.Y. Yuen, T.T.H. Lao, X. Yang, C.S. Ho, G.E.
Tutino, J.C.N. Chan. In Utero Exposure to Maternal Hyperglycemia Increases Childhood
Cardiometabolic Risk in Offspring. Diabetes Care 2017 May; 40(5): 679-686.
https://doi.org/10.2337/dc16-2397
136.
HAPO (+7 лет, Гонконг):ГСД и СС риски у детей в 7 лет
• Каждое повышение на 1-SD для всех 3-х результатов уровня глюкозы VP при
ОГТТ с 75 г глюкозы у матери во время беременности OR у детей в 7 лет
- Нарушения толерантности к глюкозе на 1,85 – 2,00
- Избыточного веса и ожирения – на 1,55 – 1,79
• Каждое повышение на 1-SD уровня глюкозы VP при ОГТТ с 75 г глюкозы у
матери во время беременности достоверно AUG у детей в 7 лет
Мальчики
Девочки
ОГТТ у матери
ОШ
95% ДИ
P
ОШ
95% ДИ
P
+ 60 минут
19.1
7.5 – 30.6
< 0.001
17.8
5.1 – 30.4
< 0.006
+ 120 минут
23.6
11.4 – 35.6
< 0.001
23.8
11.8 – 35.9
< 0.001
1-SD гликемии VP: натощак = 0,3 ммоль/л, +60’ = 1,6 ммоль/л, +120’ = 1,3 ммоль/л
W.H. Tam, R.C. Wan Ma, R. Ozaki, A.M. Li, M.H.M. Chan, L.Y. Yuen, T.T.H. Lao, X. Yang, C.S. Ho, G.E. Tutino,
J.C.N. Chan. In Utero Exposure to Maternal Hyperglycemia Increases Childhood Cardiometabolic Risk in
Offspring. Diabetes Care 2017 May; 40(5): 679-686. https://doi.org/10.2337/dc16-2397
137.
Ведение женщин с ГСД• Ведение с женщин с ГСД отличается от таковых с СД
(прегестационный СД или впервые выявленный СД во
время беременности)
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение».
138.
Лечение ГСДДостоверно снижает относительный риск:
• Макросомии – 0.47; 95% ДИ 0.34-0.65)
• LGA – 0.57; 95%; ДИ 0.47-0.71
• Дистоции плечиков – 0.41; 95% ДИ 0.22-0.76
• Прэклампсии – 0.61; 95% ДИ 0.46-0.81
• Артериальной гипертензии – 0.64; 95% ДИ 0.51-0.81
• Кесарева сечения – на 10%
Crowther CA, Hiller JE, Moss JR, McPhee AJ, Jeffries WS, Robinson JS. Effect of treatment of
gestational diabetes mellitus on pregnancy outcomes. New England Journal of Medicine 2005;
352(24):2477-2486
Landon MB, Spong CY, Thom E, Carpenter MW, Ramin SM, Casey B et al. A multicenter, randomized
trial of treatment for mild gestational diabetes. New England Journal of Medicine 2009;
361(14):1339-1348
139.
Ведение женщин с ГСД• На первом этапе врач установивший диагноз ГСД рекомендует:
- Обучение
- Диетотерапию
- Физическую активность
- Самоконтроль гликемии натощак и через 1 час после приема
пищи, перед сном
- Самоконтроль кетонурии или ежедневно утром натощак
- Ведение дневника питания и самоконтроля
- Консультация эндокринолога?
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение».
140.
Контроль гликемииИзменение образа жизни во время
беременности
Только
• Диетотерапия
• Физическая активность
эффективны при ГСД в 70 – 85%
American Diabetes Association. Management of diabetes in pregnancy. Standards of
medical care in diabetes —2015. Diabetes Care 2015;38(1):S77–9.
141.
Гомеостаз глюкозы во время длительногоголодания (более 60 часов)
• Запасы гликогена в печени быстро истощаются
• Вначале глюконеогенез в общем незначительно
- В почках – практически в 4 раза
- В печени – на ≈ 45%
• Эндогенная продукция Glu < ее потребления
тканями
мкмоль/кг/мин
3,5
2,7
1,0
• При более длительном голодании:
- Глюконеогенез
- Создается псевдо-устойчивое состояние
- Продукция Glu = ее потреблению
- Гликемия 55 – 65 мг/дл
≈6,0
0,2
2,8
0,4
0,5
0,4
1. Ekberg K, Landau B, Wajngot A, et al. Contributions by kidney and liver to glucose production in the postabsorptive
state and after 60 h of fasting. Diabetes. 1999;48:292–298
2. Gerich JE. Role of the kidney in normal glucose homeostasis and in the hyperglycaemia of diabetes mellitus:
therapeutic implications. Diabet Med 2010;27:136–42
3. Gerich JE, Meyer C, Woerle HJ, et al. Renal gluconeogenesis: its importance in human glucose homeostasis. Diabetes Care
2001;24:382–91
4. Meyer C, Dostou JM, Welle SL, et al. Role of human liver, kidney, and skeletal muscle in postprandial glucose
homeostasis.Am J Physiol Endocrinol Metab 2002;282:E419–27
142.
Постпрандиальная гликемия• Длительность и интенсивность физической активности после последнего
приема пищи
• Состав и вид принятой пищи (жидкая vs сухая, гликемический индекс,
гликемическая нагрузка)
• Скорость опорожнения желудка
Утилизация Glu
после приема пищи
• Особенности пищеварения
• Скорость абсорбции в v. Portae
100 г.
• Метаболизм глюкозы
15 г.
15 г.
- Экстракция печенью
- Экстра-печеночный метаболизм
• Утилизация
30 г.
8 г.
70 г.
• Хранение
• Окисление
• Гликолиз
27 г.
5 г.
M.Z. Shrayyef, J.E. Gerich. Normal Glucose Homeostasis. Textbook of Endocrinology Volume 1 edited by LJ DeGroot
and JL Jameson, chapter entitled “Hypoglycemia” authored by John Gerich, p. 923. Copyright © Elsevier 2001
143.
Прегравидарная подготовка и беременностьДиетотерапия
• Рекомендуется всем пациенткам с СД, т.к.
- помогает достигнуть целевых показателей гликемии
- обеспечивает всеми необходимыми питательными веществами
1 (ØØOO)
I. Blumer, E. Hadar, D.R. Hadden, L. Jovanovič, J.H. Mestman, M.H. Murad, Y. Yogev. Diabetes and Pregnancy:
An Endocrine Society Clinical Practice Guideline. // J Clin Endocrinol Metab 98: 4227–4249, 2013
144.
Прегравидарная подготовка и беременностьДиетотерапия
• «Учитывающий углеводы» индивидуальный план питания, обеспечивающий
- полноценный рацион, соответствующий прибавке веса и прогрессированию
беременности
- нормогликемию
- отсутствие кетоза
• Это здоровое, сбалансированное, порционное питание с соответствующей
кулинарной обработкой (Good Cooking Practices)
- с у четом:
• индивидуальных и культуральных предпочтений
• ИМТ до беременности
• желаемой прибавки веса
• физической активности
• уровня препрандиальной гликемии
• целевого уровня гликемии
American Dietetic Association. Nutrition Practice Guidelines for Gestational Diabetes.
Chicago, IL: American Dietetic Association; 2002
145.
Диетотерапия• 30 ккал/кг/сутки – нормальный вес (300 ккал в день)
• 25 ккал/кг/сутки – 120-150% идеальной массы тела
• 12-15 ккал/кг/сутки – > 150% идеальной массы тела
• 40 ккал/кг/сутки – < 70% идеальной массы тела
• Углеводы – 38-45% (с содержанием пищевых волокон) 2 (ØØOO)
• Белки – 20-25% (1,3 г/кг)
• Жиры – 30% (моно- и полиненасыщенные ЖК)
• Йодид калия 250 мкг 1 (ØØØØ),
• Фолиевая кислота 5 мг (за 3 месяца до зачатия) 1 (ØØOO), с 12 НБ до
окончания лактации 0,8-1,0 мг 2 (ØØOO)
1. ADA. Nutrition recommendation and principles for people with diabetes mellitus. // Diabetes Care. – 2000. –
23. – S43 – S46
2. American Dietetic Association. Nutrition Practice Guidelines for Gestational Diabetes. Chicago, IL: American
Dietetic Association; 2002
3. Managing Preexisting Diabetes Care for Pregnancy. Consensus statement. Diabetes Care, volume 31, 5, May 2008
4. Проект Российского консенсуса. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение». Сахарный диабет. 2012;(2):6–12
5. I. Blumer, E. Hadar, D.R. Hadden, L. Jovanovič, J.H. Mestman, M.H. Murad, Y. Yogev. Diabetes and Pregnancy: An
Endocrine Society Clinical Practice Guideline. // J Clin Endocrinol Metab 98: 4227–4249, 2013
146.
Гликемический индексГликемический индекс
Пики гликемии в течение 2-х дней
после обеда у беременной с СД
%
Низкий
0 – 55
Средний
55 – 69
Высокий
≥ 70
http://www.glycemicindex.com
147.
Пациентка должна знать от чегозависит ГИ продукта питания
• Вид углеводов
• Количество углеводов
• Промышленная обработка продукта питания
• Кулинарная обработка пищи
• Физическая обработка пищи
• Температура пищи
• Количество жира и белка в пище
• Кислотность пищи
• Наличие пищевых волокон
• Особенности пищеварения
http://www.glycemicindex.com
148.
Суточный профиль глюкозы убеременной с СД
149.
Гликемическая нагрузка• ГН = [ГИ (%) х Количество углеводов (г)] : 100
Гликемическая нагрузка
Углеводы (граммы)
Во время приема пищи
Низкая
0 – 10
Средняя
11 – 19
Высокая
20 +
В течение дня
Низкая
< 80
Средняя
100
Высокая
> 120
http://www.glycemicindex.com
150.
ГН vs ГИ• Гликемический индекс
Качество углеводов
Качество углеводов
• Гликемическая нагрузка
Количество углеводов
Порция (100 г)
ГИ (%)
Углеводы (г)
Гликемическая нагрузка (г)
Арбуз
75
6,8
(75 х 6,8) : 100 = 6,6
Пончики
76
38,8
(76 х 28,8) : 100 = 29,5
Гречка рассыпчатая
50
30,6
(50 х 30,6) : 100 = 15,3
Перловка
22
23
(22 х 23) : 100 = 5,1
http://www.glycemicindex.com
151.
Разовая нагрузка углеводамиКоличество углеводов
Гликемия через 1 часа после начала приема пищи
Прием пищи
7,8 ммоль/л
6,7 ммоль/л
Завтрак
45%
33%
Обед
55%
45%
Ужин
50%
40%
Остальное количество углеводов во время перекусов
Peterson CM, Jovanovic-Peterson L.
Percentage of carbohydrate and glycemic response to breakfast, lunch, and dinner in women with
gestational diabetes. Diabetes. 1991 Dec;40 Suppl 2:172-4.
152.
Распределение количества углеводов втечение дня
Углеводы
Прием пищи
г
Ккакл (%)
Завтрак
15 – 30
10 – 15
2-й Завтрак
15 – 30
5 – 10
Обед
30 – 60
20 – 25
Полдник
15 – 45
10 – 15
Ужин
30 – 60
20 – 30
2-й Ужин
30
5 - 10
2 (ØØOO)
1. ADA. Nutrition recommendation and principles for people with diabetes mellitus. // Diabetes Care. – 2000. –
23. – S43 – S46
2. American Dietetic Association. Nutrition Practice Guidelines for Gestational Diabetes. Chicago, IL: American
Dietetic Association; 2002
3. Managing Preexisting Diabetes Care for Pregnancy. Consensus statement. Diabetes Care, volume 31, 5, May 2008
4. Проект Российского консенсуса. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение». Сахарный диабет. 2012;(2):6–12
5. I. Blumer, E. Hadar, D.R. Hadden, L. Jovanovič, J.H. Mestman, M.H. Murad, Y. Yogev. Diabetes and Pregnancy: An
Endocrine Society Clinical Practice Guideline. // J Clin Endocrinol Metab 98: 4227–4249, 2013
153.
ГИ пищи и потребность винсулинотерапии
Беременные с ГСД
(n=63)
Низкий ГИ
(n=31)
Без инсулина
(n=22)
Высокий ГИ
(n=32)
На инсулине
(n=9)
Смена диеты
( ГИ) (n=19)
Без инсулина
(n=9)
Без инсулина
(n=13)
На инсулине
(n=10)
R.G. Moses, M. Barker, M. Winter, P. Petocz, J.C. Brand-Miller. Can a Low–Glycemic Index Diet
Reduce the Need for Insulin in Gestational Diabetes Mellitus? // Diabetes Care 32:996–1000, 2009
154.
Низкий гликемический индексL.V. Viana, J.L. Gross, M.J. Azevedo. Dietary Intervention in Patients With Gestational Diabetes Mellitus: A
Systematic Review and Meta-analysis of Randomized Clinical Trials on Maternal and Newborn Outcomes //
Diabetes Care, 2014 (12) 37:3345-3355; doi:10.2337/dc14-1530
155.
Снижение калорийности пищиСнижение содержания углеводов
L.V. Viana, J.L. Gross, M.J. Azevedo. Dietary Intervention in Patients With Gestational Diabetes Mellitus: A
Systematic Review and Meta-analysis of Randomized Clinical Trials on Maternal and Newborn Outcomes //
Diabetes Care, 2014 (12) 37:3345-3355; doi:10.2337/dc14-1530
156.
ДиетотерапияГСД
Диета с низким гликемическим индексом vs контроль
• Необходимость в инсулинотерапии
- RR: 0,767 [95% ДИ: 0,587 – 0,986] P = 0,039
• Вес новорожденного (средняя разница веса)
- RR: 2161,9 г [95% ДИ: 2246,4 – 277,4]; P = 0.000
1. ADA. Standards of Medical Care in Diabetes—2015. January 2015 Volume 38, Supplement 1
2. Dietary Intervention in Patients With Gestational Diabetes Mellitus: A Systematic Review and Metaanalysis of Randomized Clinical Trials on Maternal and Newborn Outcomes. Diabetes Care. Volume
37, December 2014, 3345-3355
157.
Диетотерапия:ГИ (LGI) vs пищевые волокна (HF)
• 99
c ГСД, диагностированным на 20-32 НБ
• Возраст 26-32 г
• ИМТ 24 ± 5 кг/м2
• LGI ≈ 50, HF – достижение ГИ ≈ 60
LGI достигли меньшего ГИ (47 ± 1 vs. 53 ± 1; P < 0.001)
Показатель (M ± m)
LGI (n=50)
HF (n=49)
P
Вес новорожденного (кг)
3,3 ± 0,1
3,3 ± 0,1
0,619
Перцентиль веса новорожденного
52,5 ± 4,3
52,2 ± 4,0
0,969
Макросомия (%)
2,1
6,7
0,157
Инсулинотерапия (%)
53
65
0,251
J.C. Yu Louie, T.P. Markovic, N. Perera, D. Foote, P. Petocz, G.P. Ross, J.C. Brand-Miller. A Randomized
Controlled Trial Investigating the Effects of a Low–Glycemic Index Diet on Pregnancy Outcomes in Gestational
Diabetes Mellitus. // Diabetes Care November 2011 34:2341-2346
158.
Прибавка веса во время беременностиОбщая прибавка веса
Скорость прибавки веса
во II и III триместрахa
кг
кг/нед
< 18,5
12,5 – 18,0
0,51 (0,44 – 0,58)
18,5 – 24,9
11,5 – 16,0
0,42 (0,35 – 0,50)
25,0 – 29,9
7,0 – 11,5
0,28 (0,23 – 0,33)
≥ 30,0
5,0 – 9,0
0,22 (0,17 – 0,27)
ИМТ до беременности
(кг/м2)
a. Прибавка веса в I триместре 0,5 – 2,0 кг
1. IOM (Institute of Medicine) and NRC (National Research Council). Weight Gain During Pregnancy:
Reexamining the Guidelines. Washington, DC: The National Academies Press; 2009
2. I. Blumer, E. Hadar, D.R. Hadden, L. Jovanovič, J.H. Mestman, M.H. Murad, Y. Yogev. Diabetes and Pregnancy:
An Endocrine Society Clinical Practice Guideline. // J Clin Endocrinol Metab 98: 4227–4249, 2013
159.
Комплаентность женщин с ГСД во время ипосле беременности
Рекомендаций по диете
Шкала VAS (0=0%, 10=100%
10,0
8,0
6,0
4,0
2,0
0,0
Во время беременности
После беременности
Persson M, Winkvist A, Mogren I. Lifestyle and health status in a sample of Swedish women four years after pregnancy: a
comparison of women with a history of normal pregnancy and women with a history of gestational diabetes mellitus.
BMC Pregnancy Childbirth. 2015 Mar 13;15(1):57
160.
БеременнаяПреимущество аэробных физических нагрузок
1.
Rankin J. The effects of Antenatal Exercise on Psychological Well-being, Pregnancy and Birth Outcomes.
Philadelphia: Whurr Publishers, 2002
2. Kerr J, Johnstone R, Phillips M. Historical Review of British obstetrics and gylecology. London: E.S.
Livingstone, 1954
3. Briend A. Maternal physical activity, birth weight and perinatal mortality. Med Hypotheses 1980; 6: 11571170
4. Mittelmark RA, Gardin SK. Historical Perspectives. Artal R, Wiswell RA, Drinkwater BL, editors. Exercise in
Pregnancy. Williams & Wilkins: Baltimore, 1991: 1-8
5. Clapp JF, Capeless EL. Neonatal morphometrics after endurance exercise during pregnancy. Am J Obstet
Gynecol 1990; 163:1805-1811
6. Bung P, Artal R, Khodiguian N, Kjos S. Exercise in gestational diabetes. An optional therapeutic approach?
Diabetes 1991; 40 Suppl 2: 182-185
7. Jovanovic-Peterson L, Peterson CM. Is exercise safe or useful for gestational diabetic women? Diabetes 1991; 40
Suppl 2: 179-181
8. Brankston GN, Mitchell BF, Ryan EA, Okun NB. Resistance exercise decreases the need for insulin in
overweight women with gestational diabetes mellitus. Am J Obstet Gynecol 2004; 190: 188-193
9. Stafne SN, Salvesen KÅ, Romundstad PR, Eggebø TM, Carlsen SM, Mørkved S. Regular exercise during
pregnancy to prevent gestational diabetes: a randomized controlled trial. Obstet Gynecol 2012; 119: 29-36
10. Kluge J, Hall D, Louw Q, Theron G, Grové D. Specific exercises to treat pregnancy-related low back pain in a
South African population. Int J Gynaecol Obstet 2011; 113: 187-191
11. Wadsworth P. The benefits of exercise in pregnancy. The JNP 2007; 3: 333-339
12. Marcoux S, Brisson J, Fabia J. The effect of leisure time physical activity on the risk of pre-eclampsia and
gestational hypertension. J Epidemiol Community Health 1989; 43: 147-152
13. Sorensen TK, Williams MA, Lee IM, Dashow EE, Thompson ML, Luthy DA. Recreational physical activity
during pregnancy and risk of preeclampsia. Hypertension 2003; 41: 1273-1280
14. Mottola MF. The role of exercise in the prevention and treatment of gestational diabetes mellitus. Curr Diab
Rep 2008; 8: 299-304
15. Clapp JF. Exercise during pregnancy. A clinical update. Clin Sports Med 2000; 19: 273-286
16. The America College of Obstericians and Gynaecologists. Exercise during pregnancy: frequently asked questions
in FAQ0119 Pregnancy. Available from: URL: http://www.acog.org/-/media/ForPatients/faq119.pdf?dmc=1&ts=20150407T2135095292
161.
БеременнаяПреимущество аэробных физических нагрузок
• прибавка веса во время беременности
• Профилактика запоров
• Контроль АД, базальной и постпрандиальной гликемии
• Возможность контроля гликемии без инсулина при ГСД и СД 2 типа
• Возможность контроля гликемии при ГСД и СД 2 типа только на базальном,
или только на прандиальном инсулине
- количество инъекций
• суточной дозы инсулина
• Профилактика периферических отеков и ПЭ
• тонус мышц тазового дна
• Меньший вес плода при рождении
• Лучше родовая деятельность
• Облегчение потери веса после родов
C. Padayachee, J.S. Coombes. Exercise guidelines for gestational diabetes mellitus.
World J Diabetes 2015 July 25; 6(8): 1033-1044
162.
Плод и новорожденныйПреимущества аэробных физических нагрузок
• Незначительное изменение ритма
сердца плода на нагрузку матери
• околоплодных вод
• жизнеспособности и размеров
плаценты
• Быстрый рост и количества
ворсин плаценты
• Улучшение фето-плацентарного
кровотока
• риск гипоксии
• Лучшая переносимость родов
• вес при рождении
• риск преждевременных родов
• Лучше развитие нервной системы
• количества жировой массы
• Лучшая адаптация к внеутробной жизни
• В 5 лет дети имеют лучшие показатели
психо-моторного, речевого развития,
жировой ткани
1. Brenner IK, Wolfe LA, Monga M, McGrath MJ. Physical conditioning effects on fetal heart rate responses to graded maternal exercise.
Med Sci Sports Exerc 1999; 31: 792-799
2. Clapp JF, Kim H, Burciu B, Lopez B. Beginning regular exercise in early pregnancy: effect on fetoplacental growth. Am J Obstet
Gynecol 2000; 183: 1484-1488
3. Bergmann A, Zygmunt M, Clapp JF. Running throughout pregnancy: effect on placental villous vascular volume and cell
4. proliferation. Placenta 2004; 25: 694-698
5. San Juan Dertkigil M, Cecatti JG, Sarno MA, Cavalcante SR, Marussi EF. Variation in the amniotic fluid index following moderate
physical activity in water during pregnancy. Acta Obstet Gynecol Scand 2007; 86: 547-552
6. Kalisiak B, Spitznagle T. What effect does an exercise program for healthy pregnant women have on the mother, fetus, and child? PM
R 2009; 1: 261-266
7. Royal College of Obstetricians and Gynaecologists Exercise in Pregnancy: Statement 4 2012, Royal College of Obstetricians and
Gynecologists. Available from: URL: https://www.rcog.org.uk/en/guidelines-research-services/guidelines/exercise-inregnancystatement-no.4/
8. Prather H, Spitznagle T, Hunt D. Benefits of exercise during pregnancy. PM R 2012; 4: 845-850;
9. Clapp JF. Exercise during pregnancy. A clinical update. Clin Sports Med 2000; 19: 273-286
163.
Противопоказания к аэробным физическимнагрузкам во время беременности
Абсолютные
Относительные
Обструктивные заболевания легких
Курение (> 12 сигарет в день)
Подтекание воды
Крайне малоподвижный образ жизни
Преэклампсия
Ортопедические ограничения
Впервые выявленная АГ беременных
Плохо контролируемая АГ, ИБС, ХСН
Кровянистые выделения
Морбидное ожирение
Короткая шейка или серкляж
Экстремально низкая масса тела (ИМТ < 12 кг/м2)
Placenta previa после 26 НБ
Декомпенсированный СД 1 типа
Гемодинамически значимые ССЗ
Хронический бронхит
Многоплодная беременность (≥ 3)
Анемия (Hb < 100 г/л)
Неустановленные нарушения ритма сердца у матери
Декомпенсированные тяжелые хр. заболевания
Неконтролируемый тиреотоксикоз
Двойня (после 28 НБ)
Расстройства питания и пищевого поведения
C. Padayachee, J.S. Coombes. Exercise guidelines for gestational diabetes mellitus.
World J Diabetes 2015 July 25; 6(8): 1033-1044
164.
Аэробные физические нагрузкиЧСС – целевая зона
ЧСС
Ударов / мин
Ударов / 10 сек
Ударов / мин
СИМТ / СО
< 20
140 – 155
23 – 26
-
20 – 29
135 – 150
22 – 25
102 – 124
30 – 39
130 – 145
21 – 24
101 – 120
≥ 40
125 – 140
20 – 30
Возраст матери
СИМТ: сидячий образ жизни + избыточная масса тела
СО: сидячий образ жизни + ожирение
1. C. Padayachee, J.S. Coombes. Exercise guidelines for gestational diabetes mellitus. World J Diabetes 2015
July 25; 6(8): 1033-1044
2. Davies GA, Wolfe LA, Mottola MF, MacKinnon C; Society of Obstetricians and gynecologists of Canada, SOGC
Clinical Practice Obstetrics Committee. Joint SOGC/CSEP clinical practice guideline: exercise in pregnancy
and the postpartum period. Can J Appl Physiol 2003; 28: 330-341
3. Davenport MH, Charlesworth S, Vanderspank D, Sopper MM, Mottola MF. Development and validation of
exercise target heart rate zones for overweight and obese pregnant women. Appl Physiol Nutr Metab 2008;
33: 984-989
165.
Физическая активность и беременность• Аэробные физические нагрузки > 30 минут в день
- Еще лучше: + в течение 130 минут после каждого приема углеводов
• Следует прекратить физические упражнения и обратиться за
консультацией к врачу, если:
- Одышка
- Боль за грудиной
- Головокружения, головная боль
- Отеки
- Аномальное маточное кровотечение
- Гипертонус матки
- Подтекание околоплодных вод
1. Diabetes in pregnancy: management of diabetes and its complications from preconception to the postnatal period NICE guideline
Published: 25 February 2015 nice.org.uk/guidance/ng3
2. American Diabetes Association. Physical activity/exercise and diabetes (Position Statement). Diabetes Care 2004;27 (Suppl 1):S58–S62.
3. Sigal RJ, Kenny GP, Wasserman DH, Castaneda-Sceppa C, White RD. Physical activity/exercise and type 2 diabetes: a consensus
statement from the American Diabetes Association. Diabetes Care 2006;29:1433–1438.
4. U.S. Dept. Health Human Services, U.S. Dept. Agriculture. 2005 Dietary Guidelines Advisory Committee Report. Available from
www.health.gov/dietaryguidelines
5. Davies GA, Wolfe LA, Mottola MF, MacKinnon C, Arsenault MY, Bartellas E, Cargill Y, Gleason T, Iglesias S, Klein M, Martel MJ,
Roggensack A, Wilson K, Gardiner P, Graham T, Haennel R, Highson R, MacDougall D, McDermott J, Ross R, Tiidus O, Trudeau F.
Society of Obstetricians and Gynecologists of Canada Clinical Practice Obstetrics Committee, Canadian Society for Exercise Physiology
Board of Directors. Exercise in pregnancy and the postpartum period. J Obstet Gynecol Can 2003;25:516–529.
166.
Вывод• Необходимо проведение большого многоцентрового слепого
рандомизированного контролируемого исследования в разных этнических
популяциях для оценки:
- Причинно-следственной связи между приемом ПССП с исходами
беременности
- Отдаленных результатов
• В России для фармакотерапии ГСД разрешен ТОЛЬКО ИНСУЛИН
167.
Ведение женщин с ГСД• ПССП во время беременности и лактации противопоказаны
• Инсулинотерапия (только официально разрешенные торговые
марки препаратов инсулинов категории B [FDA])
- Показания
• гликемия натощак > 5,0*
• гликемия через 1 час после еды > 7,0*
• УЗ признаки диабетической фетопатии при нормальном уровне
гликемии
* 2 аномальных значения в течение 1-й недели на фоне диетотерапии
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение».
168.
Препараты инсулина (категория B),разрешенные в РФ во время беременности
Препарат инсулина
Способ введения
Генно-инженерные инсулины человека короткого действия
Актрапид HM
Шприц, шприц-ручка, помпа
Инсуман Рапид
Шприц, шприц-ручка, помпа
Хумулин Р
Шприц, шприц-ручка, помпа
Генно-инженерные инсулины человека длительного действия (NPH-инсулины)
Протафан HM
Шприц, шприц-ручка
Хумулин НПХ
Шприц, шприц-ручка
Инсуман Базал
Шприц, шприц-ручка
Аналоги инсулина ультракороткого действия
Новорапид
Шприц, шприц-ручка, помпа
Хумалог
Шприц, шприц-ручка, помпа
Аналоги инсулина длительного действия
Левемир
Шприц, шприц-ручка
169.
Препараты инсулина и беременность170.
171.
Препараты инсулина и беременность172.
173.
Алгоритм сахароснижающей терапииГСД
Диетотерапия
1 неделя
Гликемия
• натощак
• через 1 час после еды
• через 2 часа после еды
да
нет
УЗИ плода
(29 – 33 недели беременности)
< 75 перцентиль
Диетотерапия
< 5,0 ммоль/л
< 7,0 ммоль/л
< 7,0 ммоль/л
Инсулинотерапия
75 перцентиль
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение,
послеродовое наблюдение».
174.
Встречаемость ДФ в зависимости отсроков назначения инсулинотерапии
(%) 35
*р<0,05
30
25
30,0%*
23,3%*
20
до 30-й недели
15
после 30-й недели
11,5%
10
8,6%
5
0
Макросомия
Метаболические
нарушения
175.
Сроки родоразрешения у женщин с ГСД и ПГСД38 – 39 НБ
< 3800 или соответствует сроку гестации
3800-4000 или LGA
Неудовлетворительный контроль
Низкая приверженность
Мертворождение в анамнезе
ССЗ
Да
> 4000 г
Нет
Пролонгирование беременности до 40-41 Н
Индукция родов
Плановое КС
Hod, M., et al., The International Federation of Gynecology and Obstetrics (FIGO) Initiative on gestational
diabetes mellitus: A pragmatic guide for diagnosis, management, and care. International journal of
gynaecology and obstetrics: the official organ of the International Federation of Gynaecology and
Obstetrics, 2015. 131: p. S173
176.
ГСД: ведение в раннемпослеродовом периоде
• Отмена инсулина
• Контроль гликемии натощак в венозной плазме и в течение дня
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение».
177.
Лактация ассоциирована со снижением гликемии натощак иболее низкий уровень инсулина через 6-9 недель после родов
Лактация обладает положительным эффектом на уровень
гликемии и инсулинорезистентность, что может явиться
профилактикой СД в будущем у женщин с ГСД в анамнезе
Diabetes Care January 2012 35:50-56
178.
ГСД СД 2 типаПольза грудного вскармливания (ОШ)
• Грудное (ГВ) vs искусственное вскармливание (ИВ)
Только ГВ
0,46
P тренда = 0,016
В основном ГВ
0,54
В основном ИВ
0,64
0,2
0,3
0,4
0,5
0,6
0,7
• Длительность ГВ (vs от 0 до 2-х месяцев)
> 10 месяцев
0,43
5 - 10 месяцев
P тренда = 0,007
0,5
2 - 5 месяцев
0,55
0,2
0,3
0,4
0,5
0,6
0,7
Gunderson EP; Study of Women, Infant Feeding and Type 2 Diabetes After GDM Pregnancy Investigatorsю
Lactation and Progression to Type 2 Diabetes Mellitus After Gestational Diabetes Mellitus.
Ann Intern Med. 2016 Aug 16;165(4):299-300
179.
ГСД СД• ♀ с ГСД в анамнезе представляют собой идеальную группу для
разработки, тестированию и внедрению программы первичной
профилактики сахарного диабета в будущем
• Скрининг гипергликемии после родов (каждые 3 года глюкоза VP
натощак)
• Диета, направленная на снижение веса и поддержание нормальной
массы тела
• Физические нагрузки
• Метформин, Ингибиторы α-гликозидаз
• Лираглютид (Саксенда, Виктоза)?
• Планирование последующих беременностей:
Обследование всех женщин с ИМТ >25 кг/м2, и/или факторами
риска СД 2 типа
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение, послеродовое
наблюдение».
180.
Выводы:Нарушение углеводного обмена, выявленное
во время беременности
• ГСД ≠ Манифестный СД
• ГСД Риск развития сахарного диабета 2 типа
• Беременность - состояние физиологической
инсулинорезистентности
• Сама беременность является фактором риска развития
нарушения углеводного обмена (ГСД)
• Единые стандарты диагностики – глюкоза венозной плазмы
натощак и 2-х часовой ОГТТ с 75 г глюкозы
Российский консенсус. «Гестационный сахарный диабет: диагностика, лечение,
послеродовое наблюдение».
181.
Женщина с риском развития ГСД,планирующая беременность
♀ с факторами риска СД 2 типа
• Наследственность по СД
• Ожирение (висцеральное ожирение)
• Артериальная гипертензия
• Дислипидемия
• СКЯ
• Предиабет, ГСД в анамнезе
• Возраст > 45 лет, сохранившая фертильность
Отягощенный акушерский анамнез (ВПР, НП, рождение ребенка с макросомией)
Беременная
Российский консенсус. «Гестационный сахарный диабет: диагностика,
лечение, послеродовое наблюдение».
182.
Факторы риска ГСД• Бесконтрольное питание
Модифицируемые
факторы риска
• Избыточный вес и ожирение
• Низкая физическая активность
• Артериальная гипертензия
+
• Этнос
• Возраст > 30 лет
Немодифицируемые
факторы риска
• ГСД в анамнезе
• Беременность
• СПКЯ
• Наследственность
• АГ беременных
=
риск ГСД
183.
Профилактика ГСД на этапепланирования беременности
C. Zhang и соавтор.
• (21765 ♀ [у 1428 во время беременности развился ГСД])
- Физическая нагрузка
RR – 0,77
- Быстрая ходьба
RR – 0,66
- Малоподвижный образ жизни
RR – 2,30
Zhang C, Solomon CG, Manson JE, Hu FB. A prospective study of pregravid physical activity and
sedentary behaviors in relation to the risk for gestational diabetes mellitus. Arch Intern Med 2006;
166: 543-548
184.
ГСД у матери риск СД у отцаKaplan-Meier analysis (наблюдение 13 лет [sd 5.3])
• 70.890 отцов (50% партнерш с ГСД)
• Возраст в исходе < 40 лет (87% vs. 87.8%)
• Живущие с партнершей (93.1% vs. 91.5%)
• Заболеваемость СД у отцов
- ГСД у матери – 4.01 на 1.000 (95% ДИ 3.83 – 4.20)
- Без ГСД у матери – 3.03 на 1.000 (95% ДИ 2.87 – 3.19)
- ГСД у матери +33% СД у отца (HR 1.33; 95% ДИ 1.24 – 1.43)
K. Dasgupta, N. Ross, S. Meltzer, D. Da Costa, M. Nakhla, Y.
Habel, E. Rahme. Gestational Diabetes Mellitus in Mothers
as a Diabetes Predictor in Fathers: A Retrospective Cohort
Analysis. // Diabetes Care. 2015; 38: e130–e131
185.
Кафедра эндокринологии и диабетологии ФДПО ФГАОУ ВОРНИМУ им. Н.И. Пирогова МЗ РФ
Отделение эндокринологии с кабинетами
“Диабетической стопы” и “Нарушений дыхания во сне”
ЦКБ с Поликлиникой Управления Делами Президента РФ
Большое спасибо за внимание!
Рагозин Антон Константинович
a_ragozin@mail.ru
+7 925 5023146









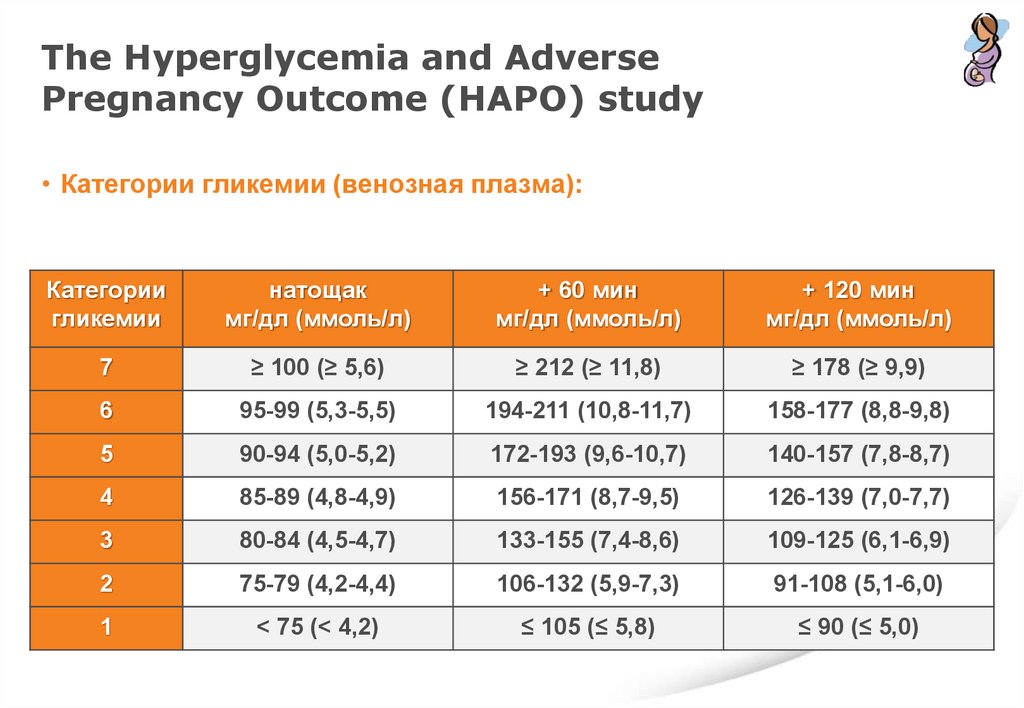



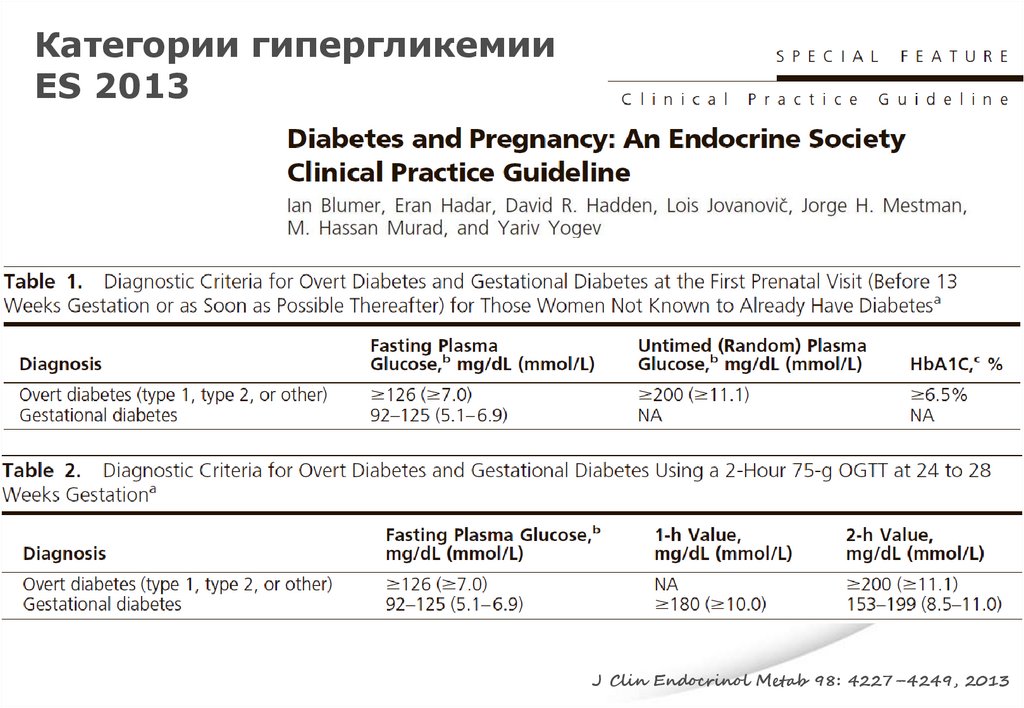










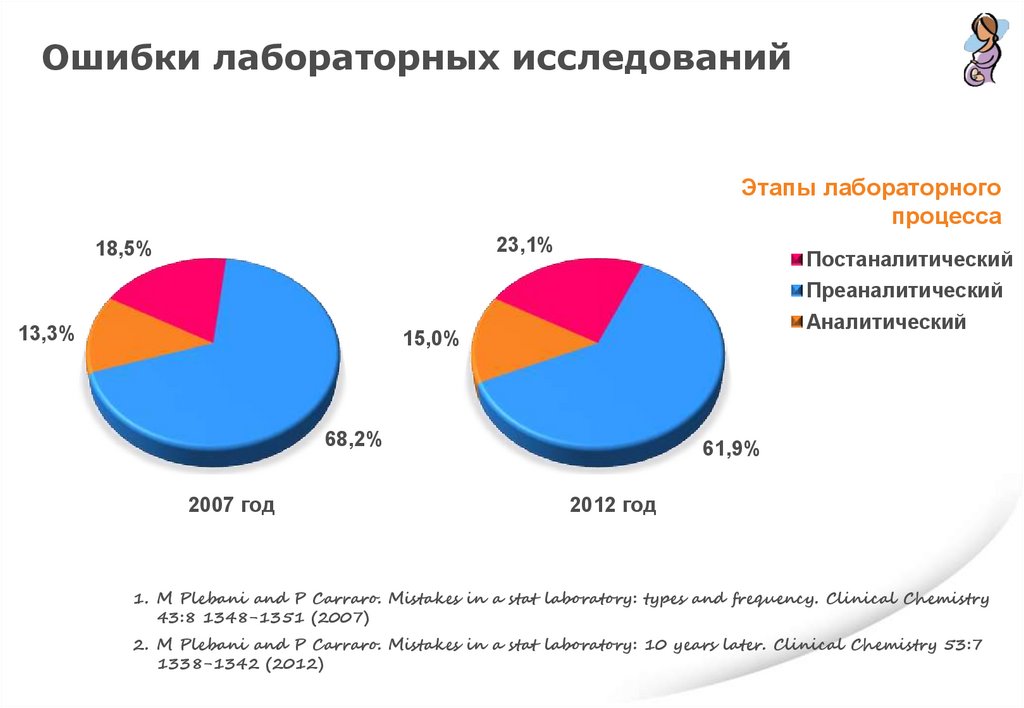





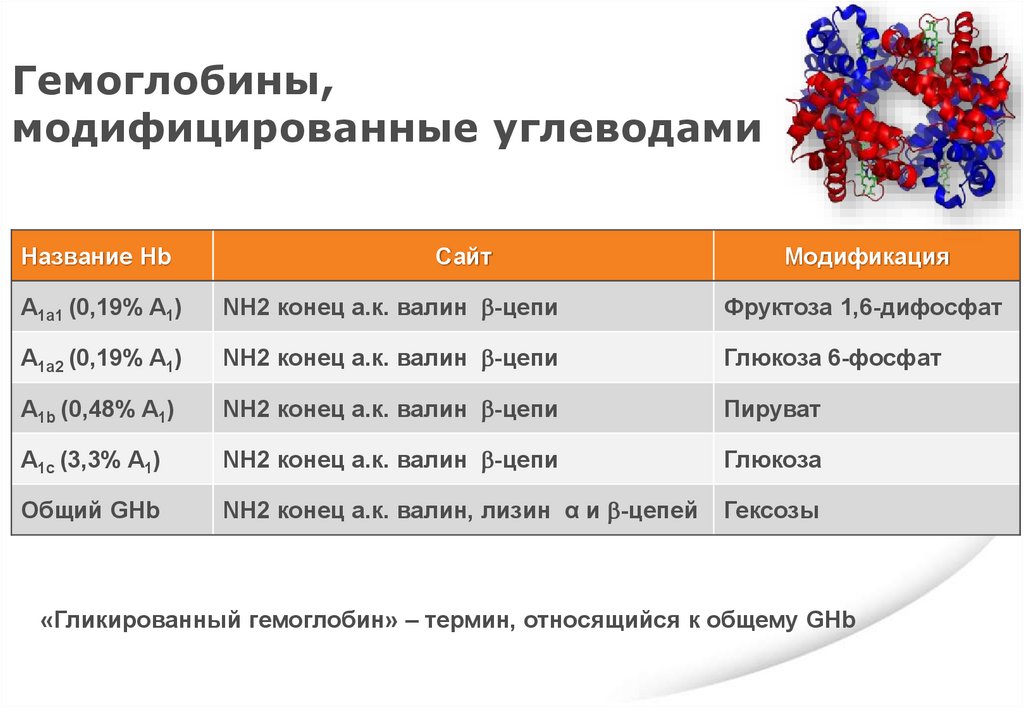












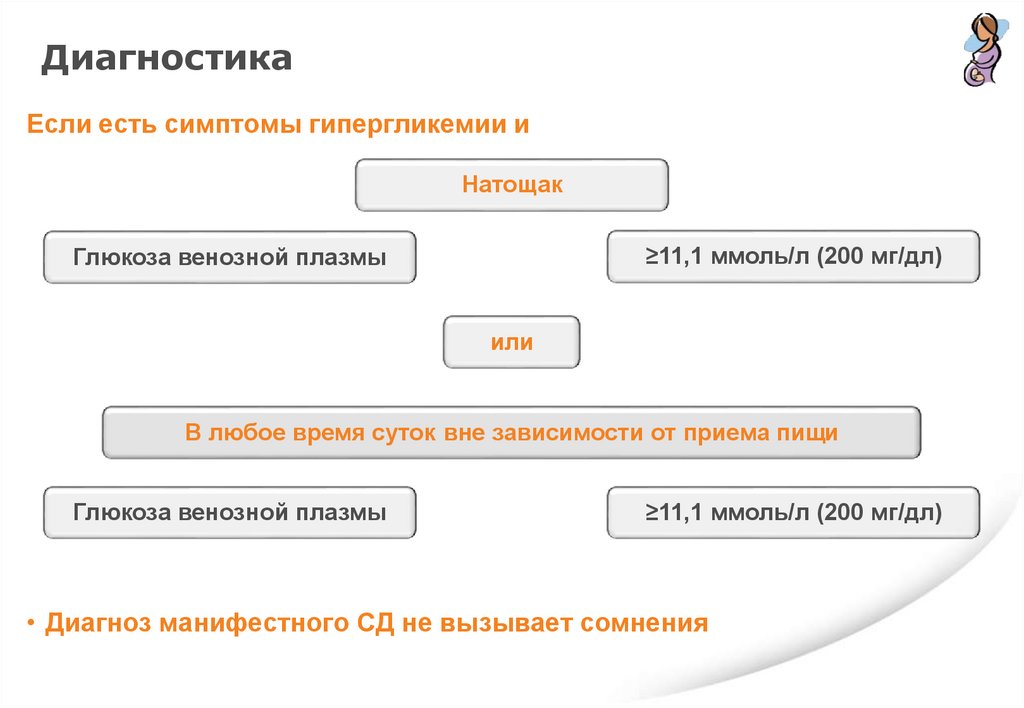
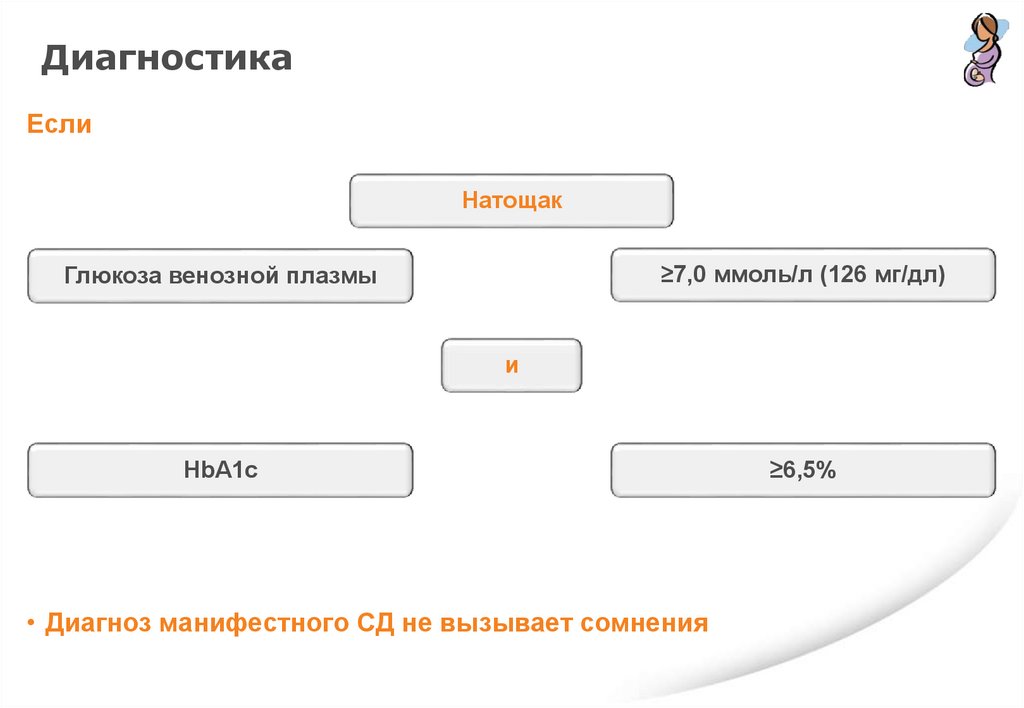











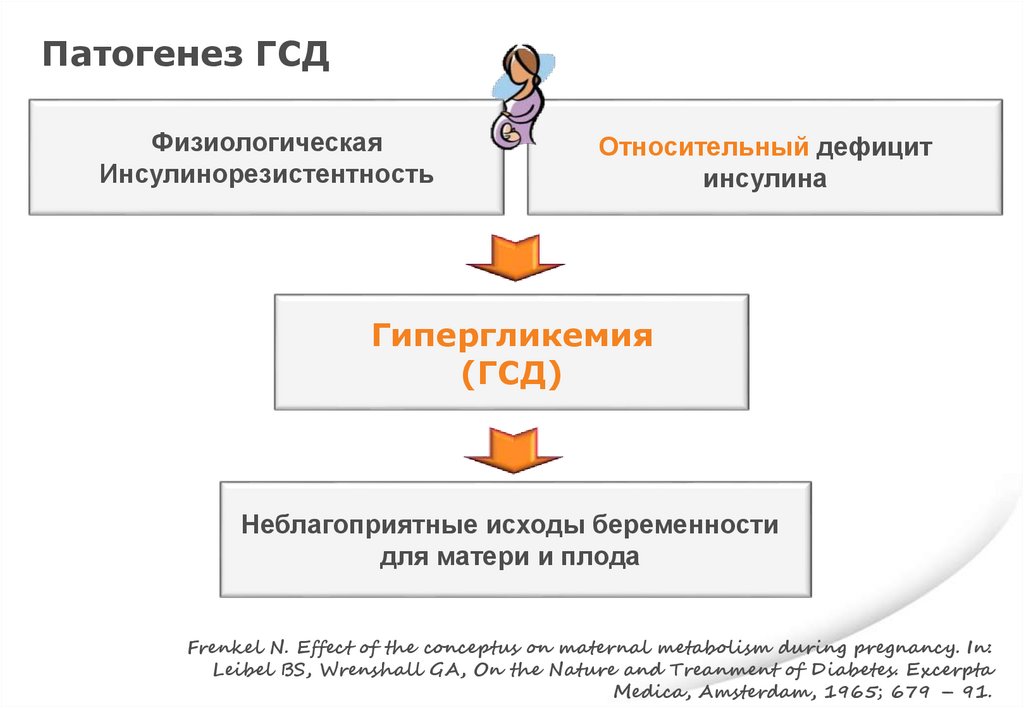
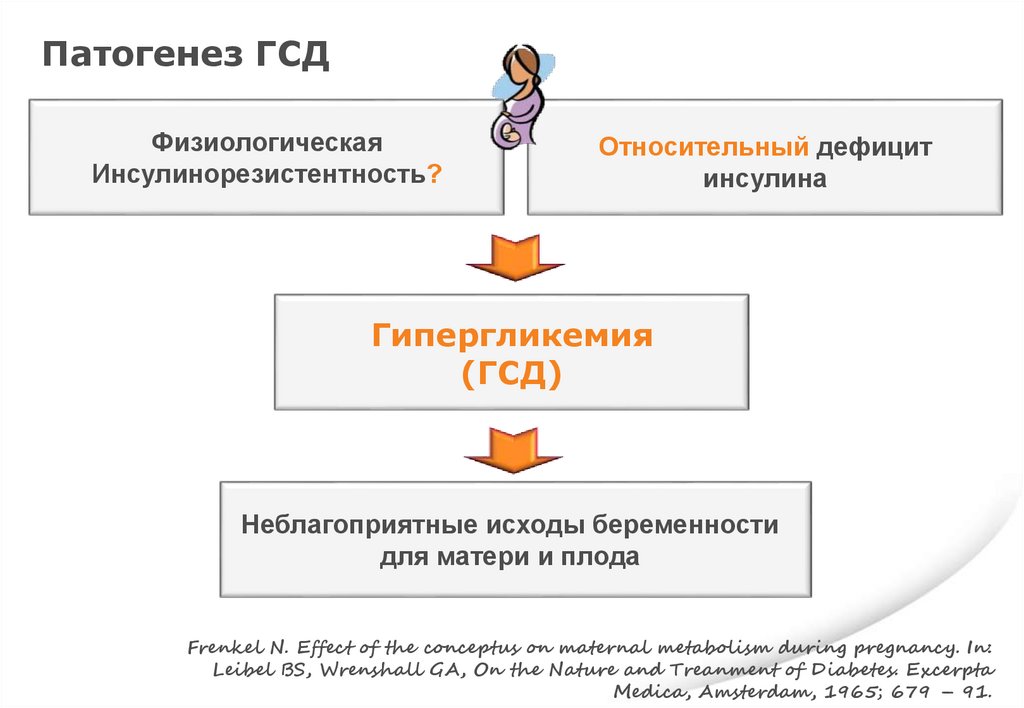

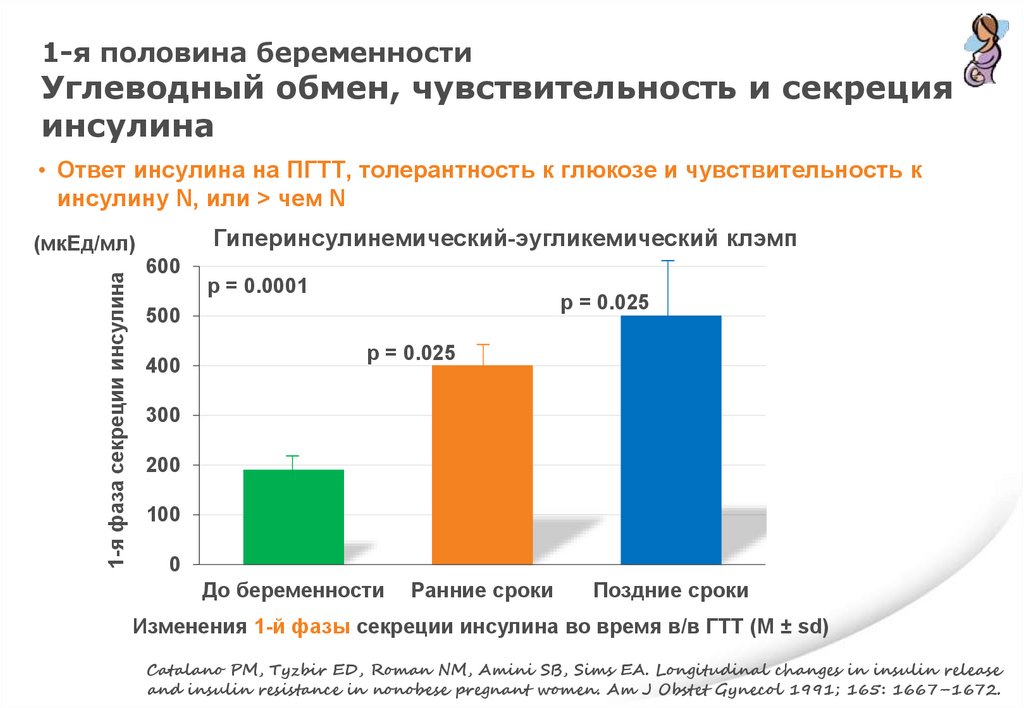

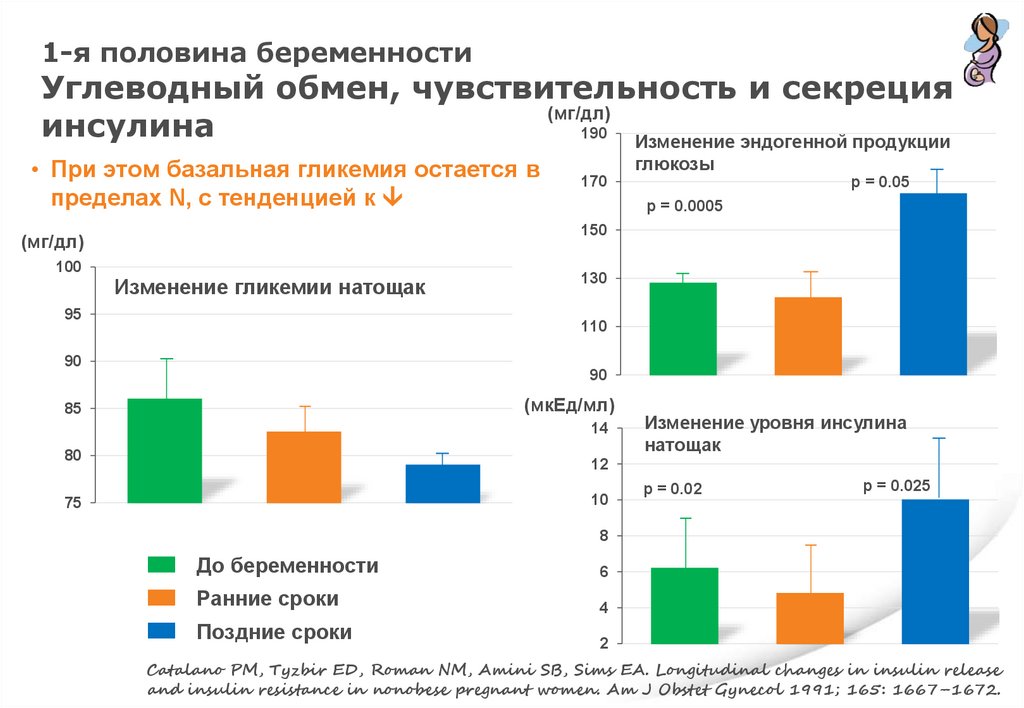
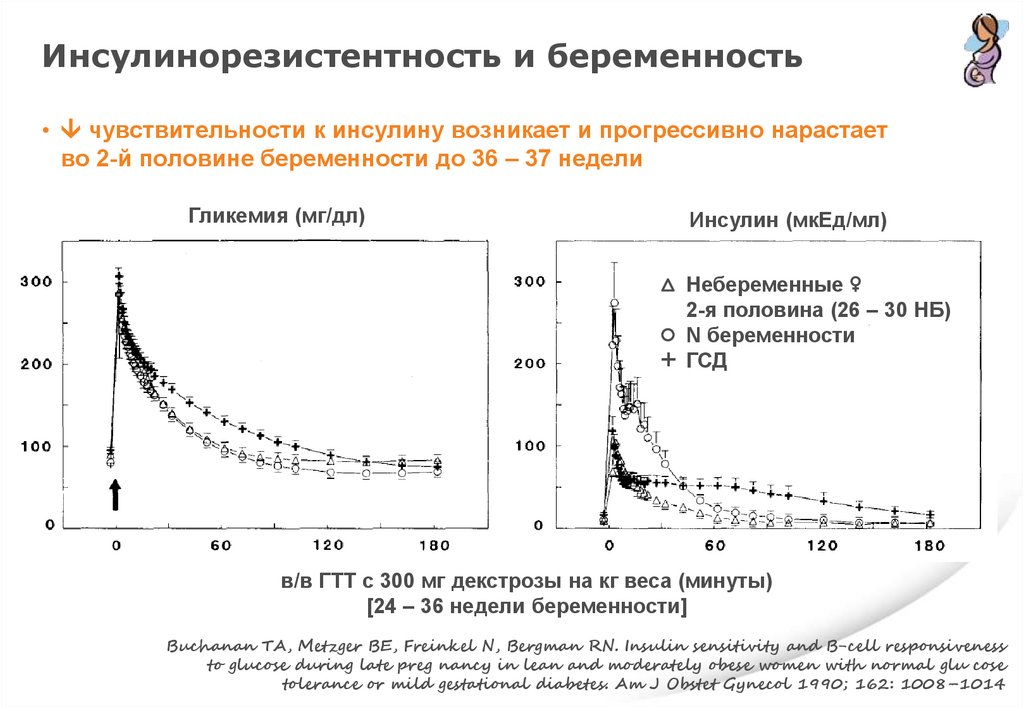


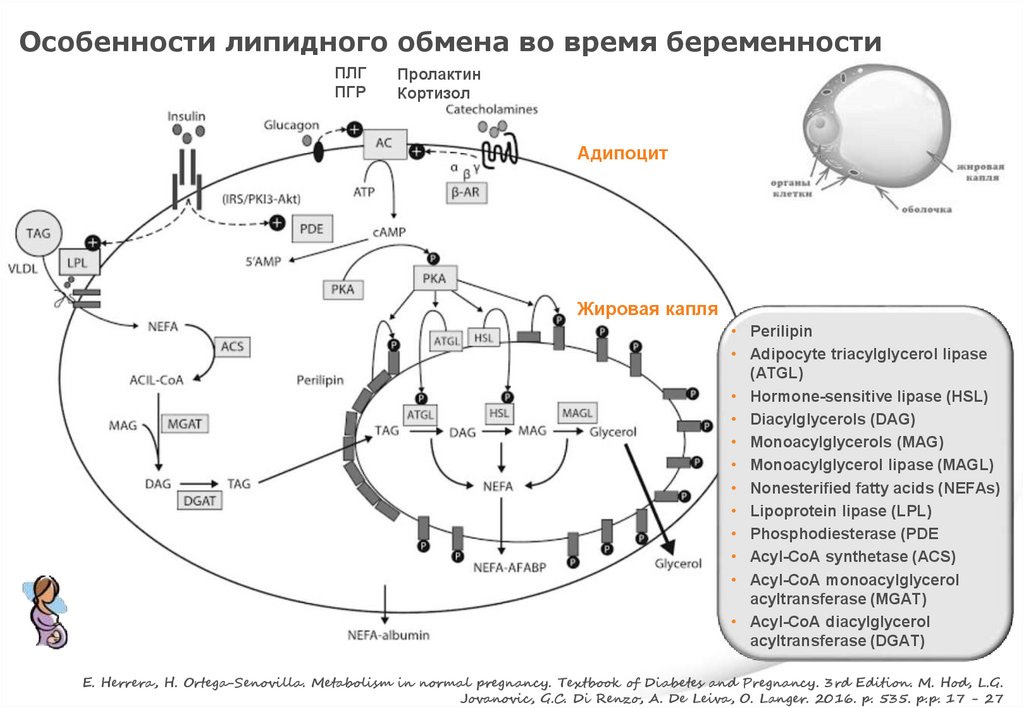

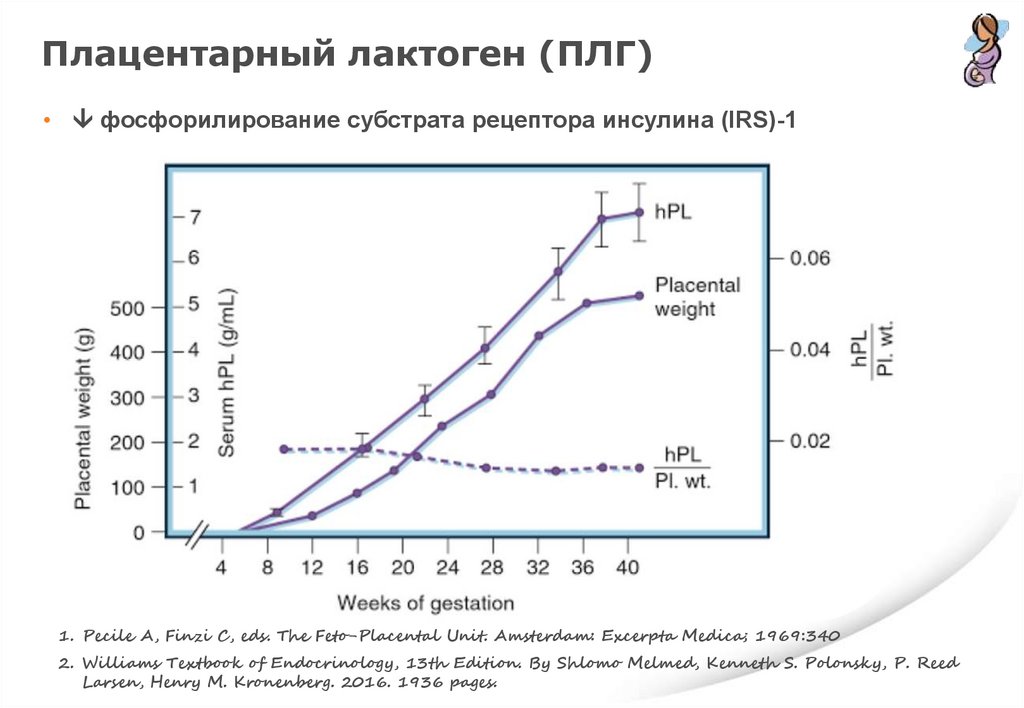
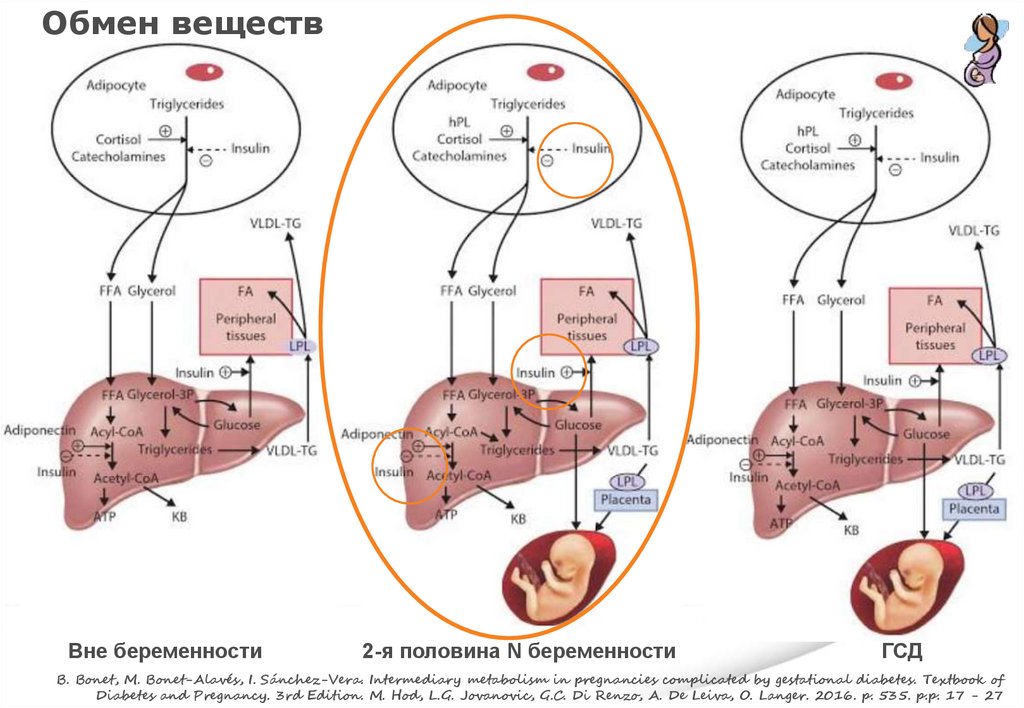
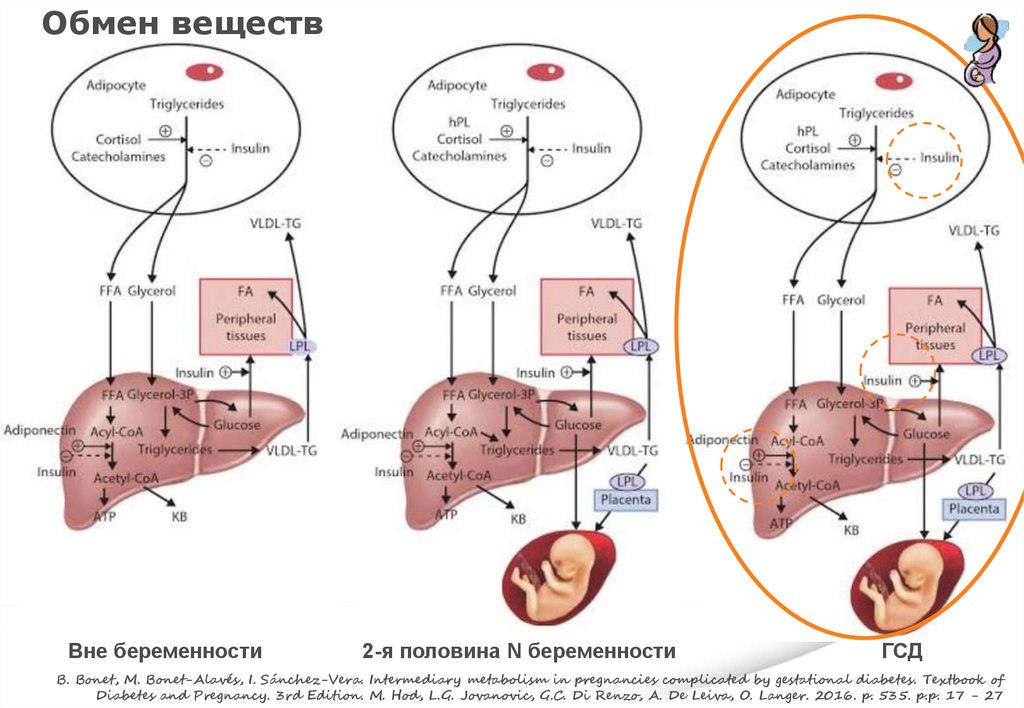

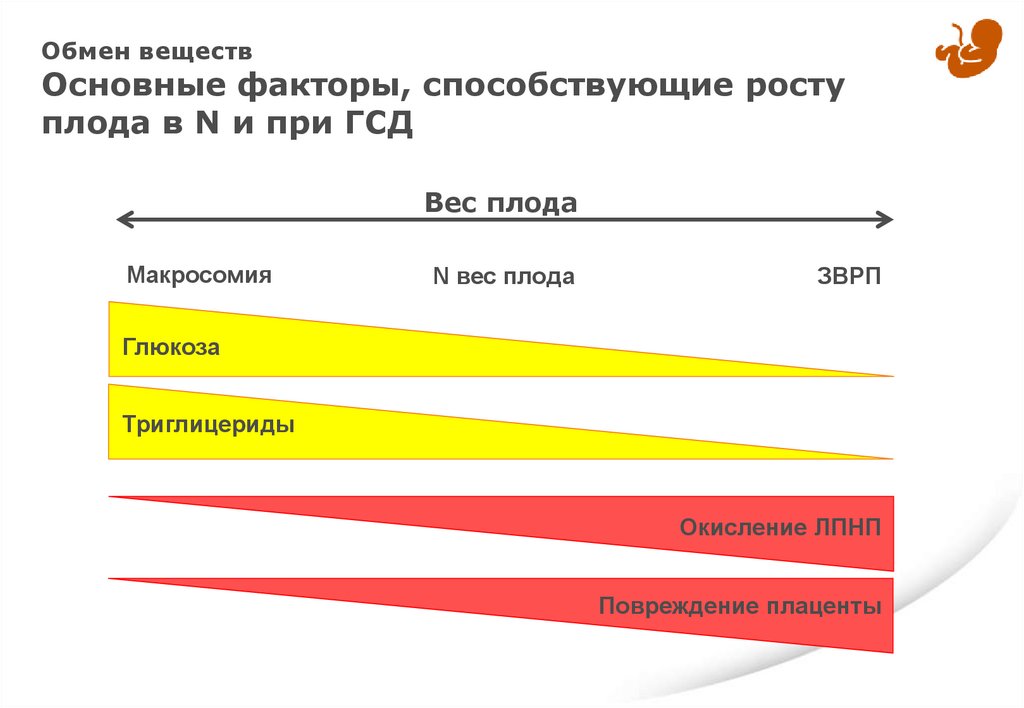
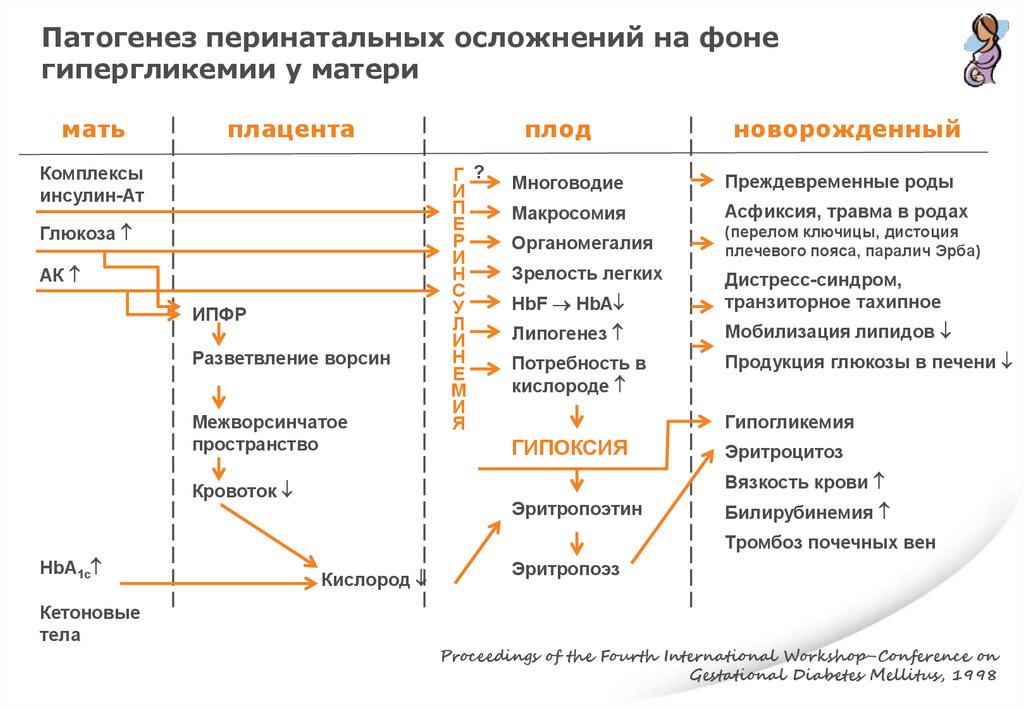







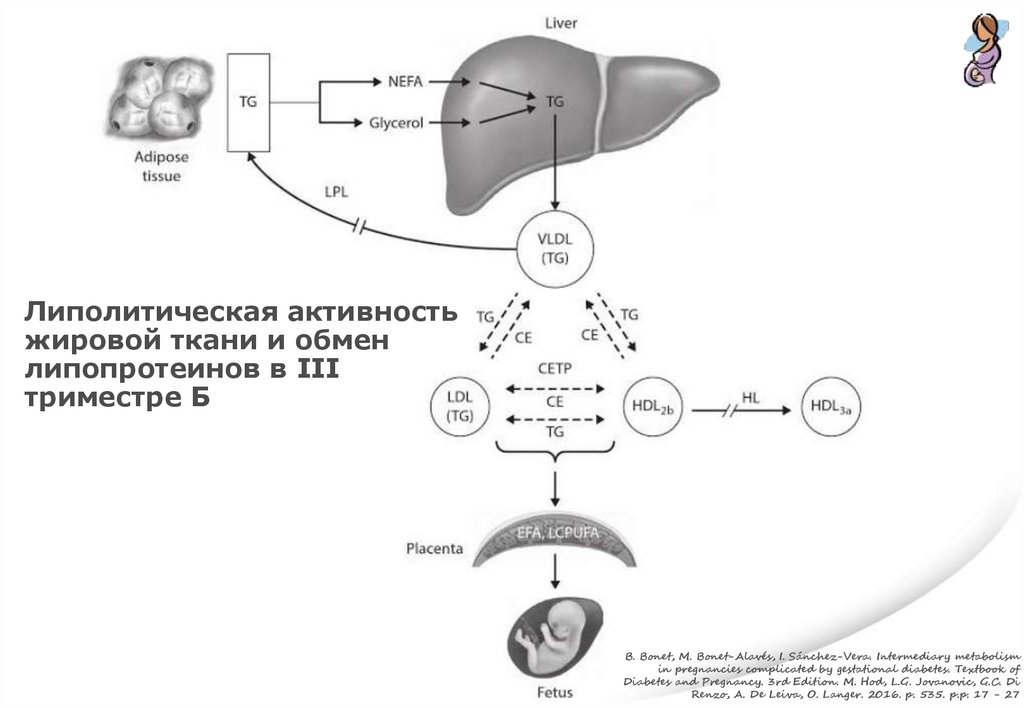


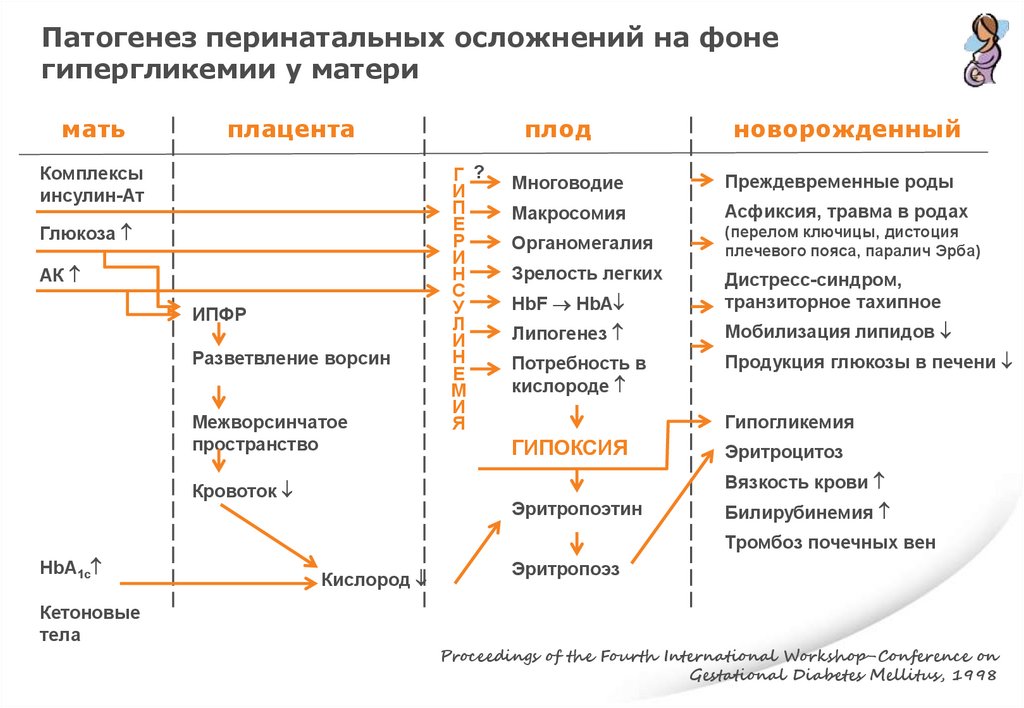






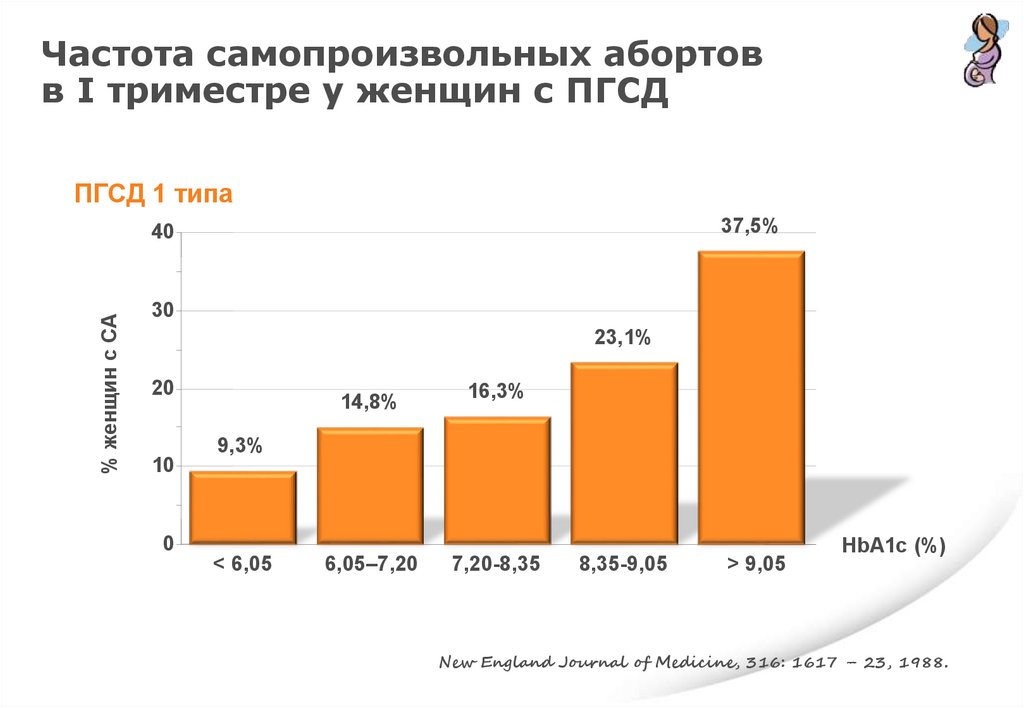
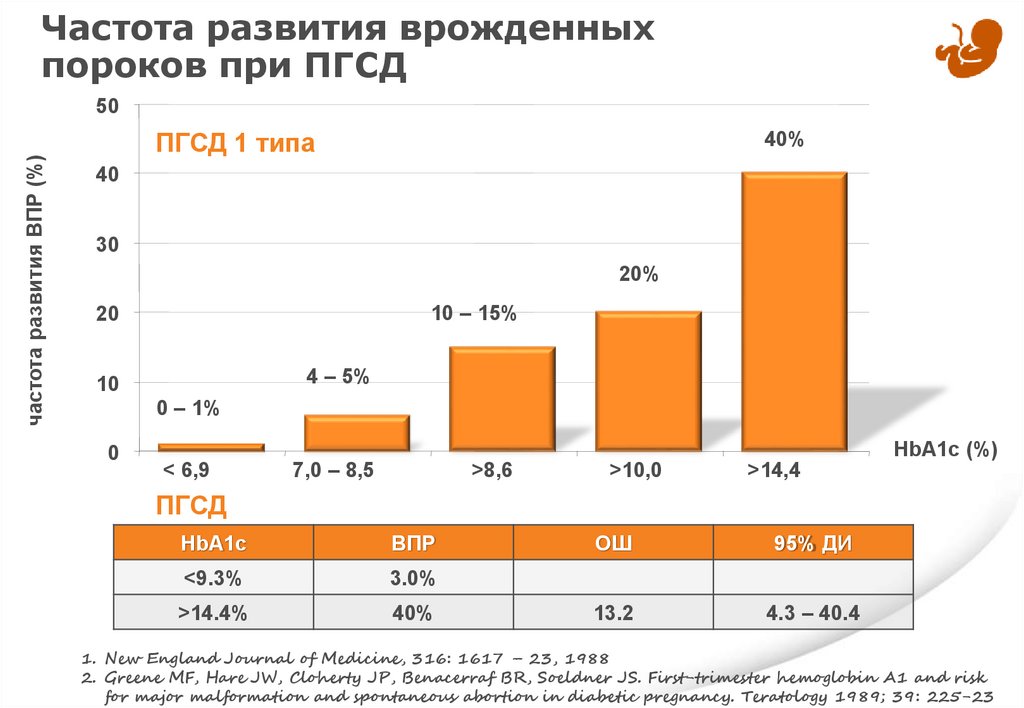
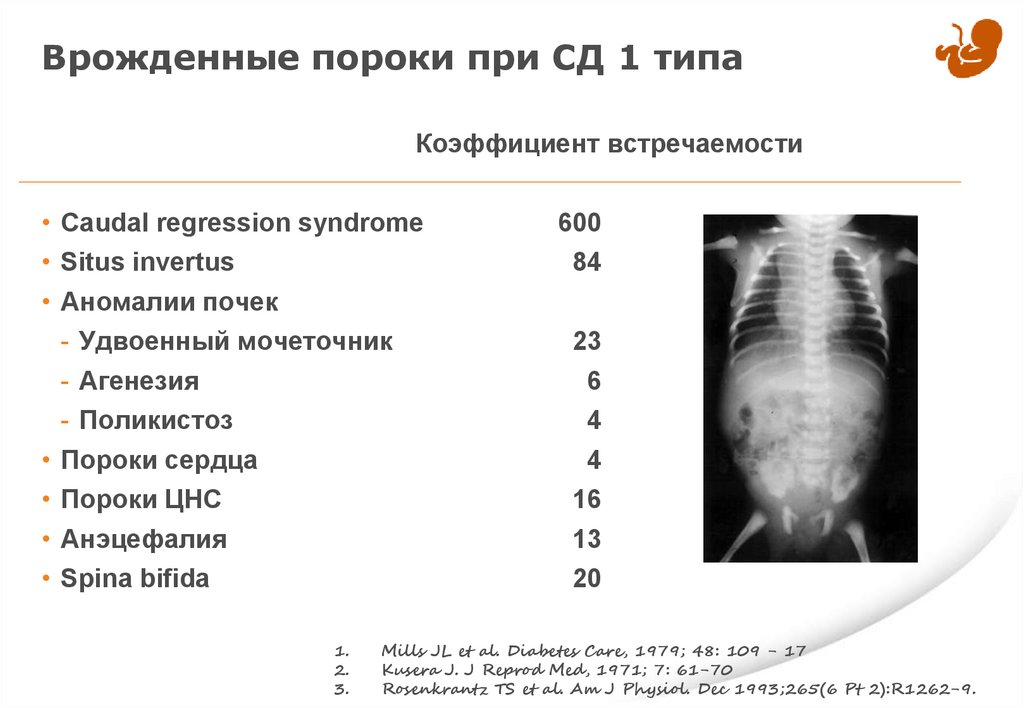
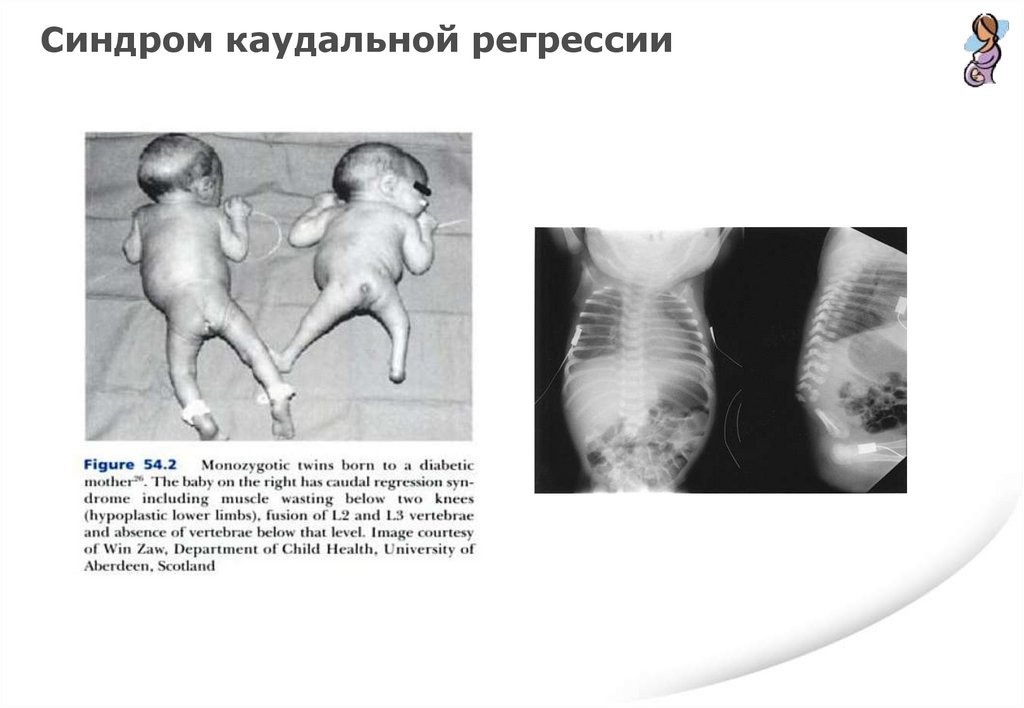
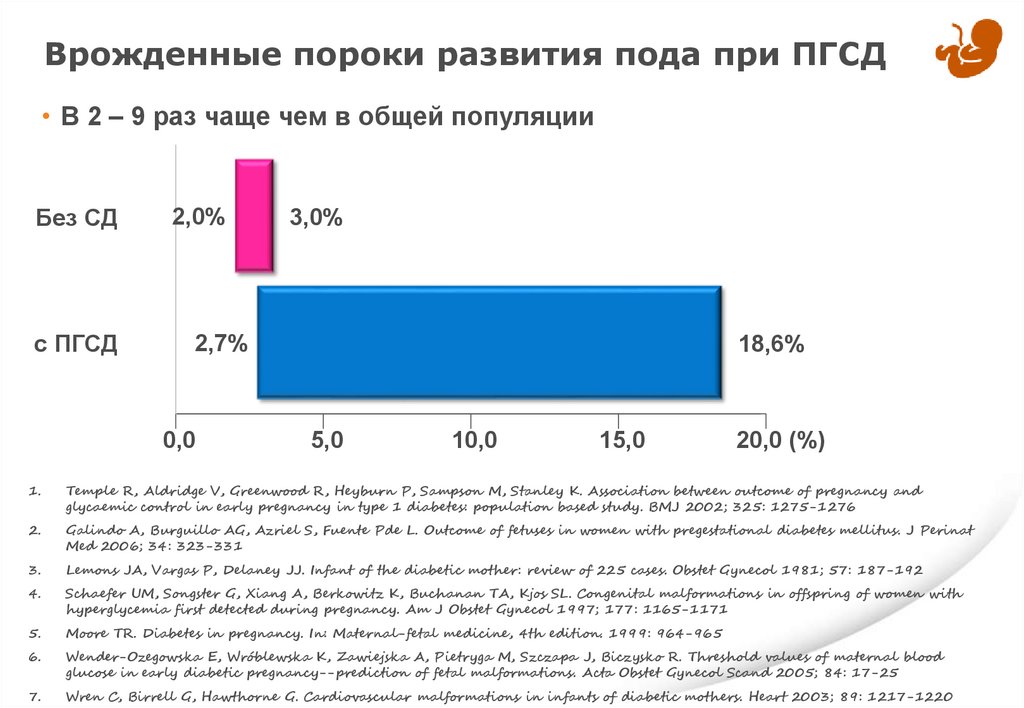
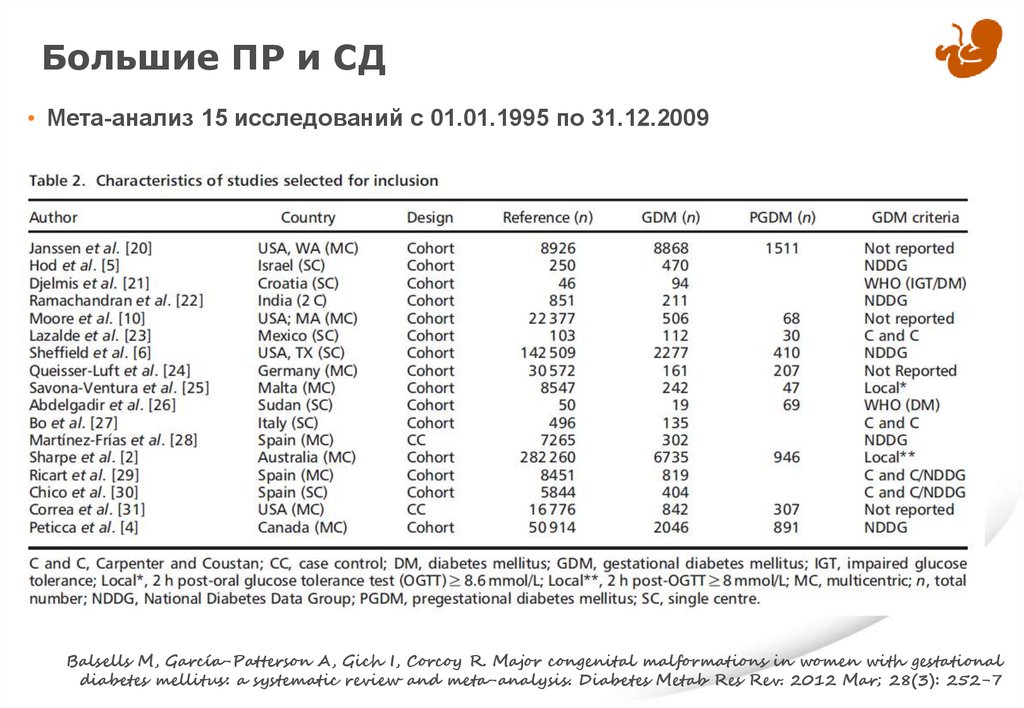
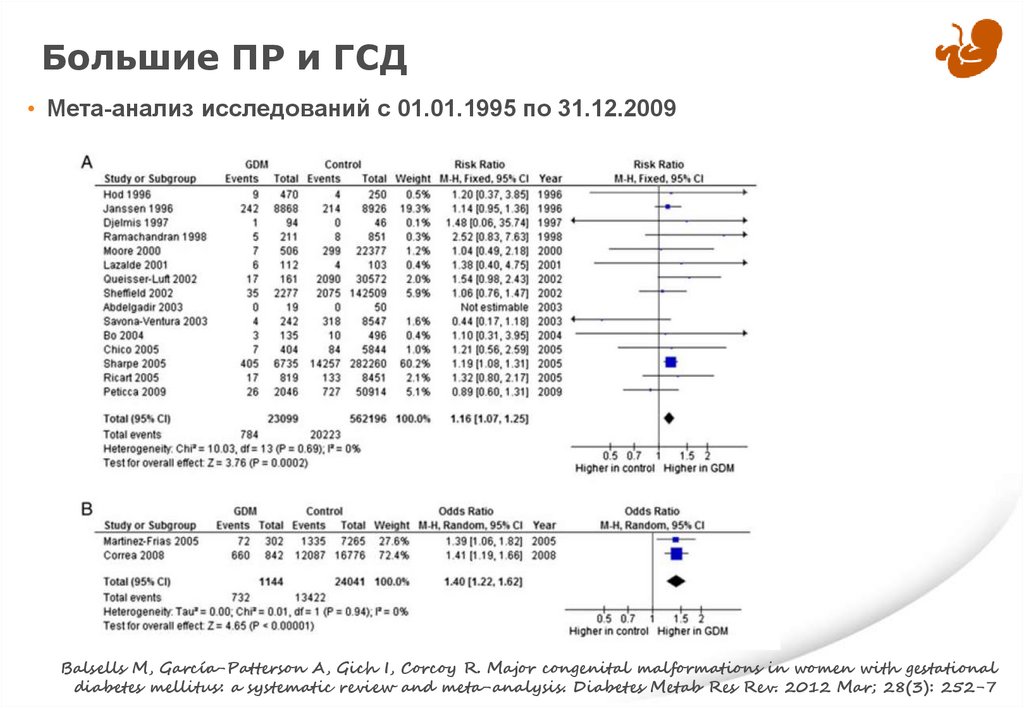
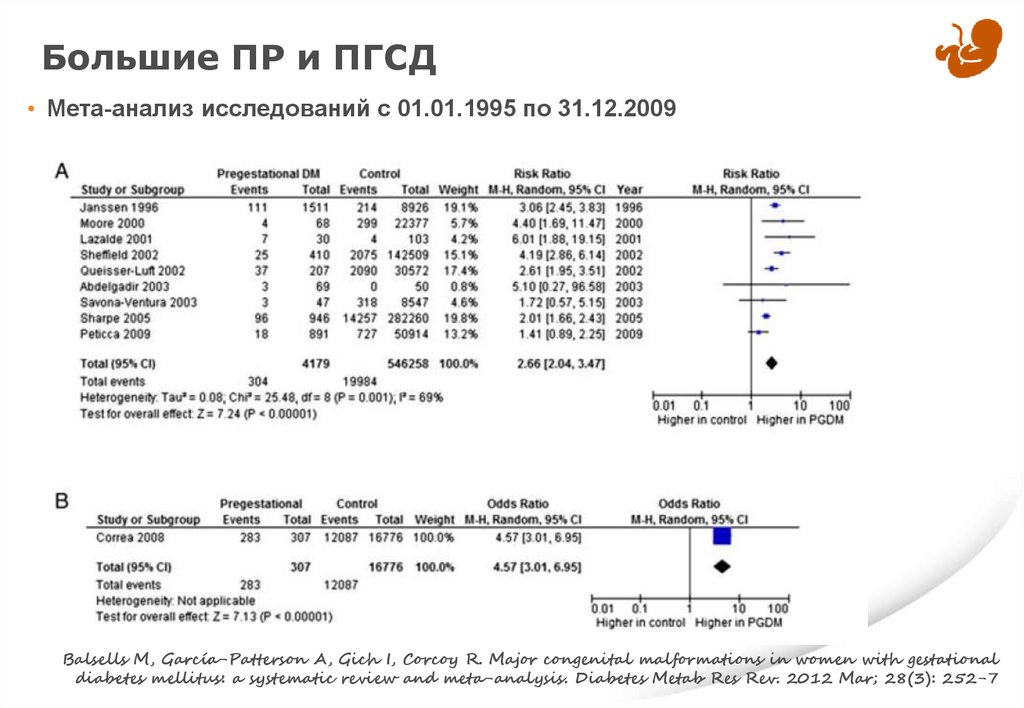


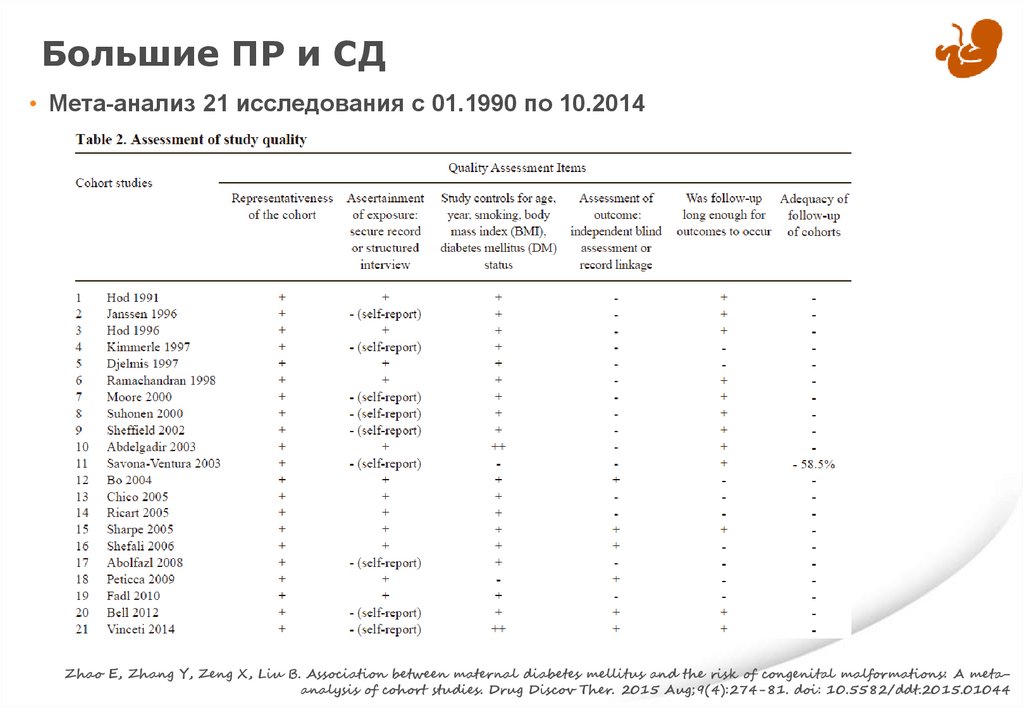
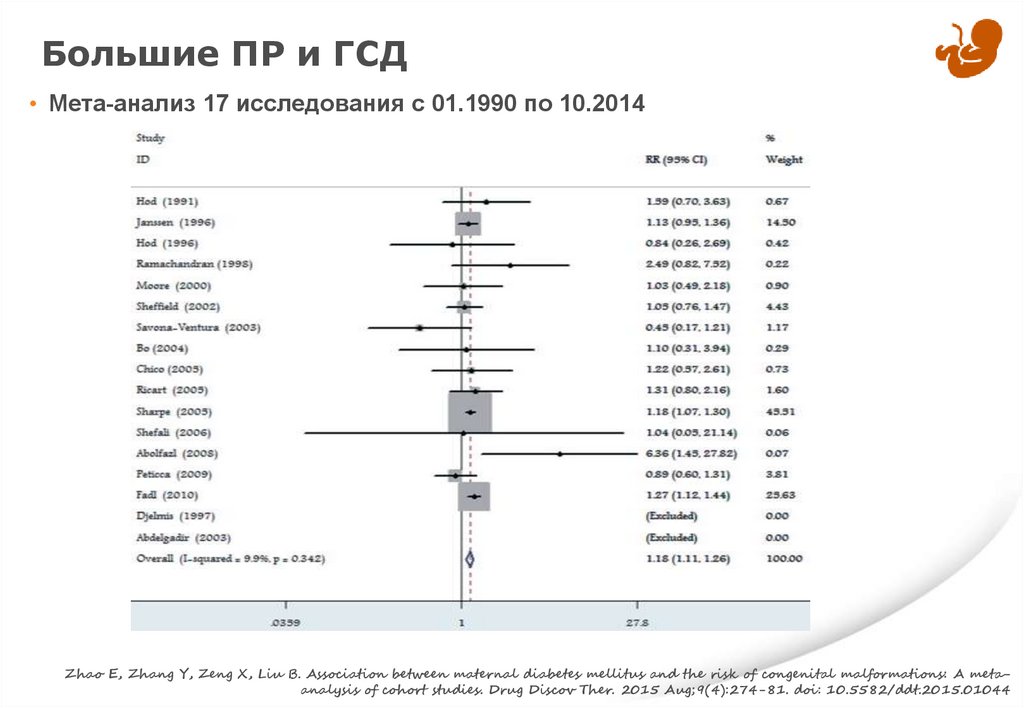
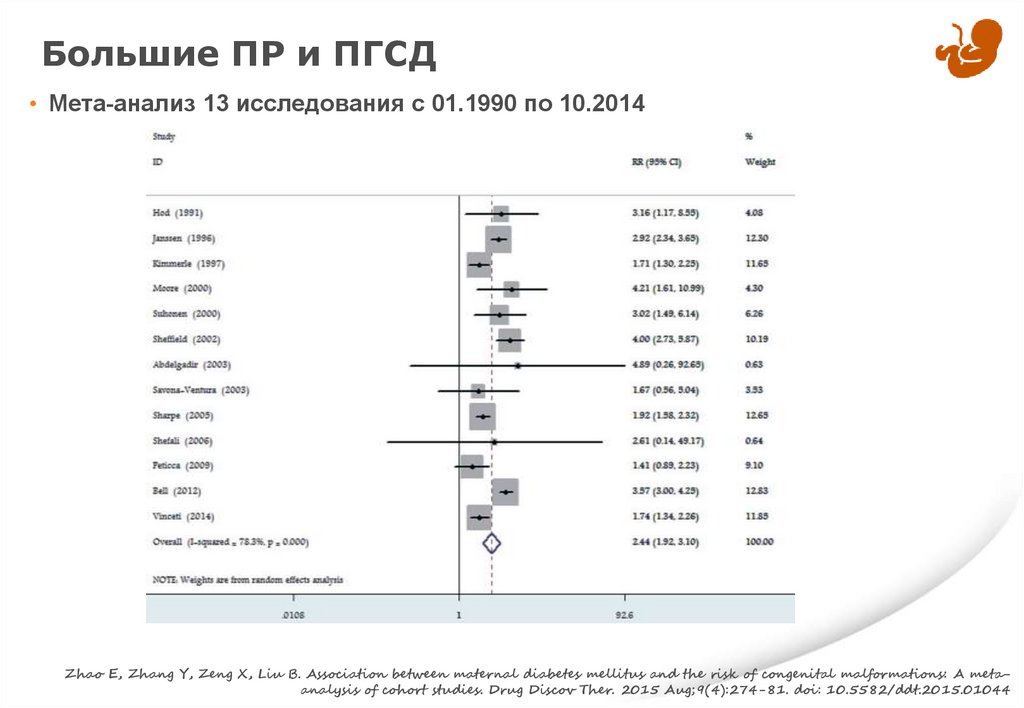
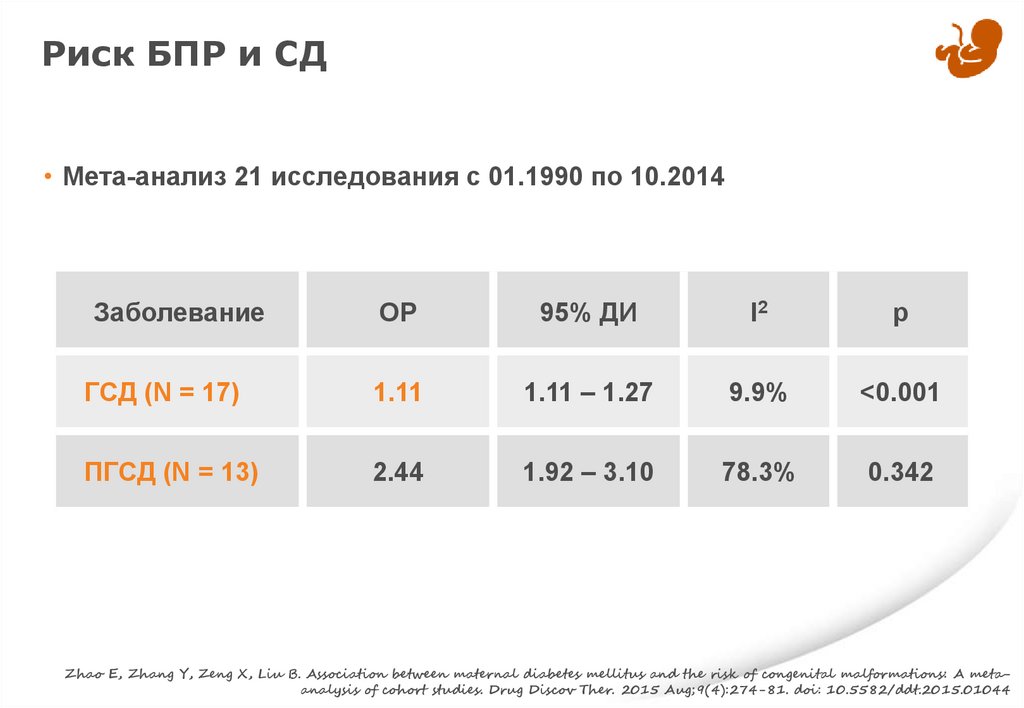
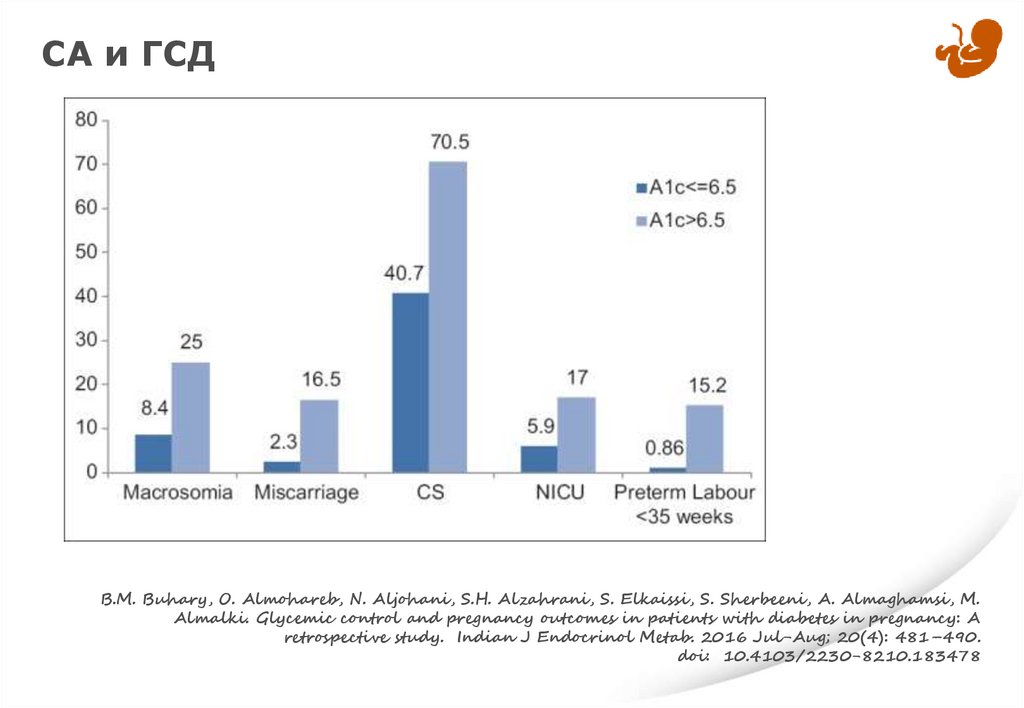




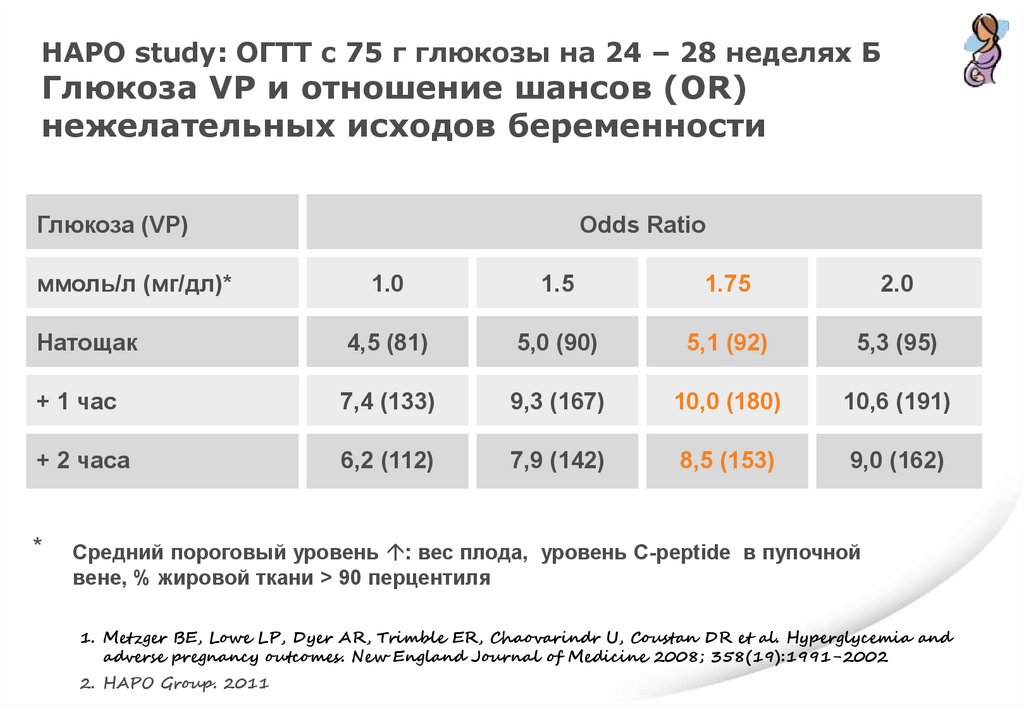


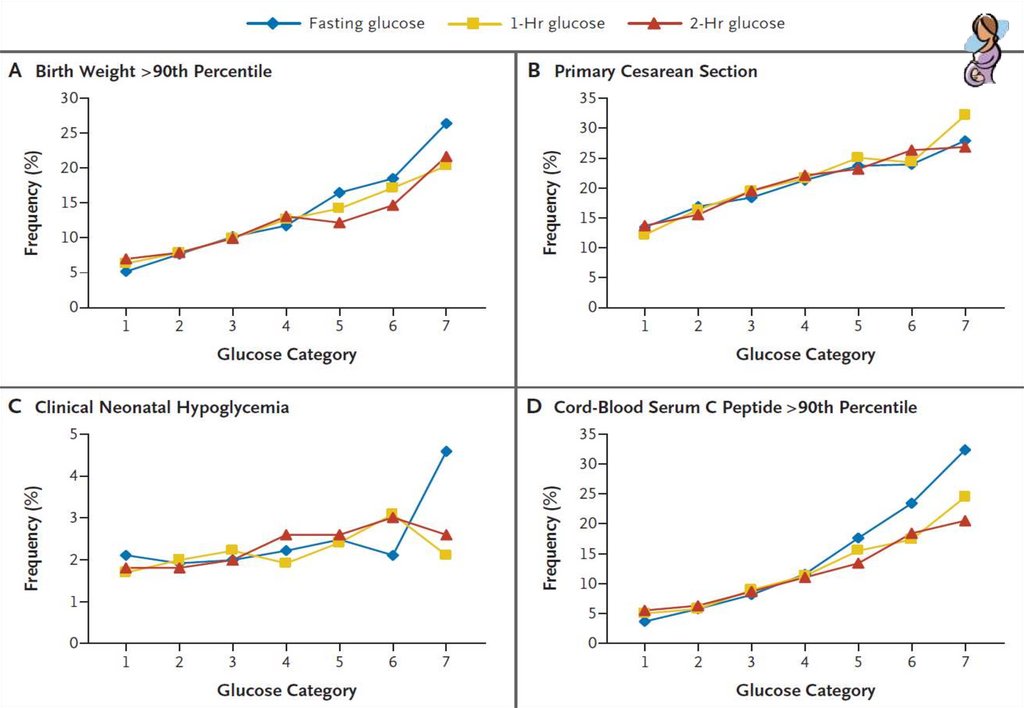
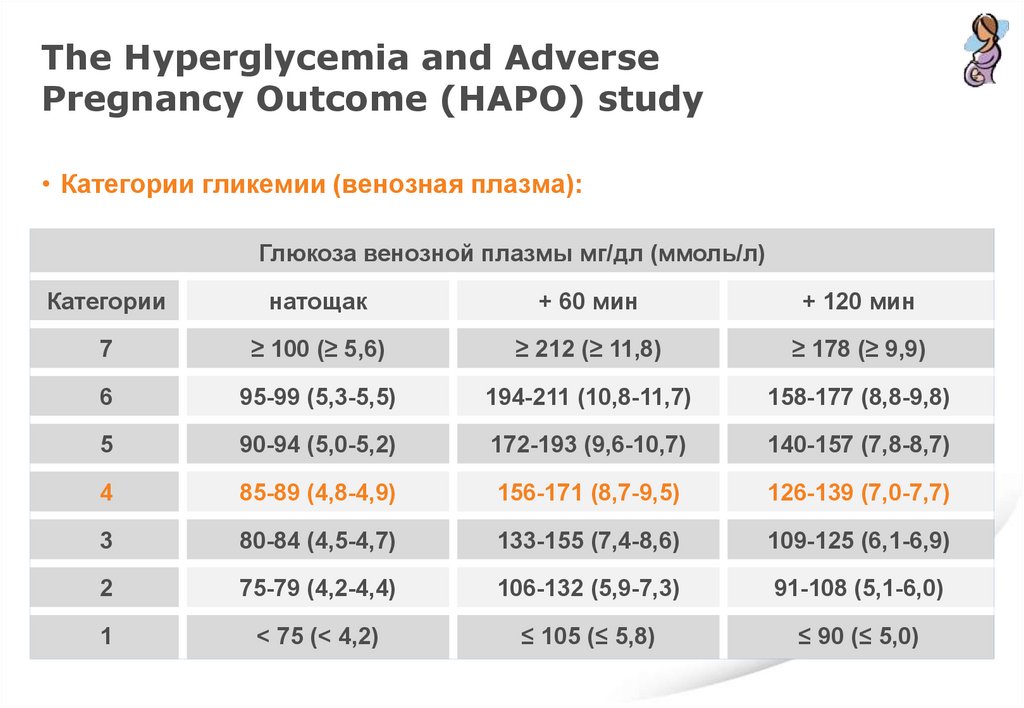

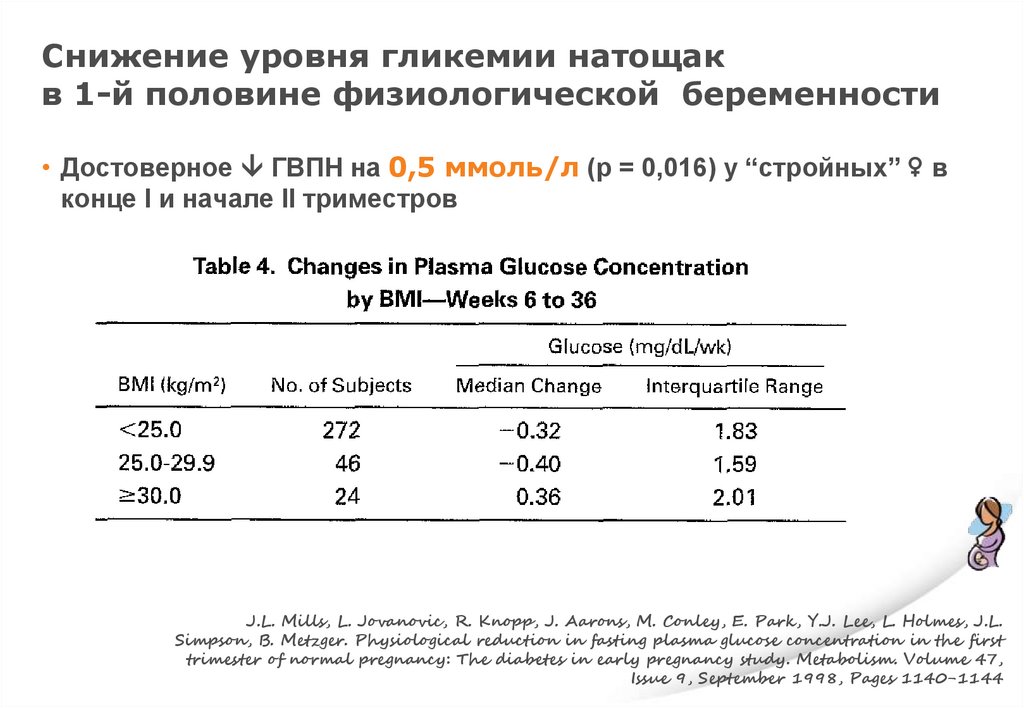









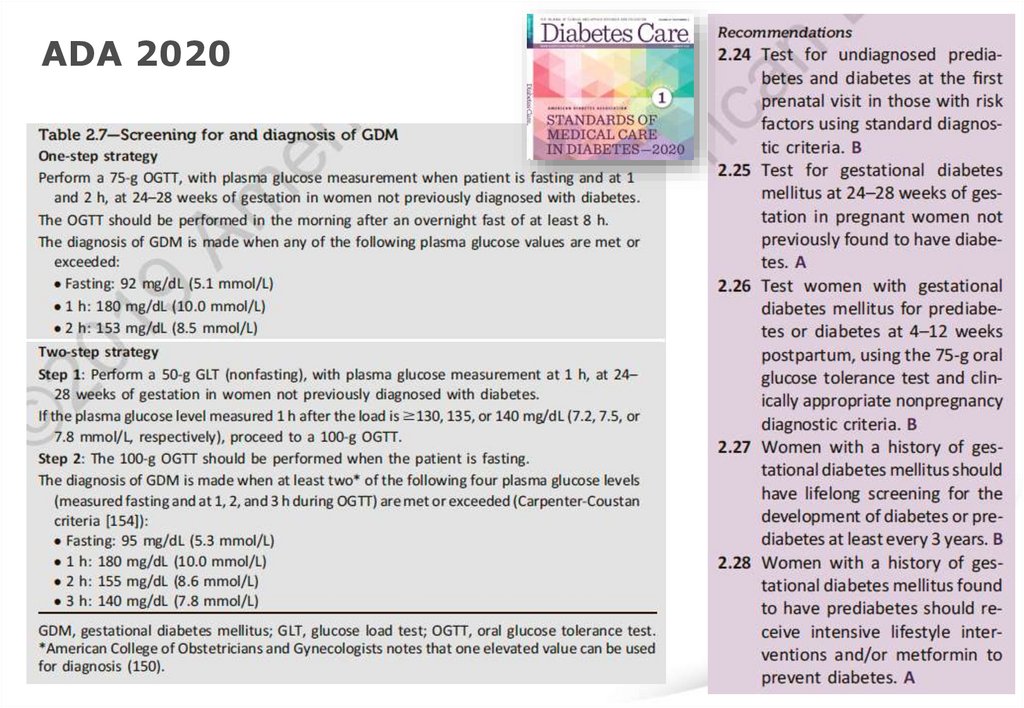
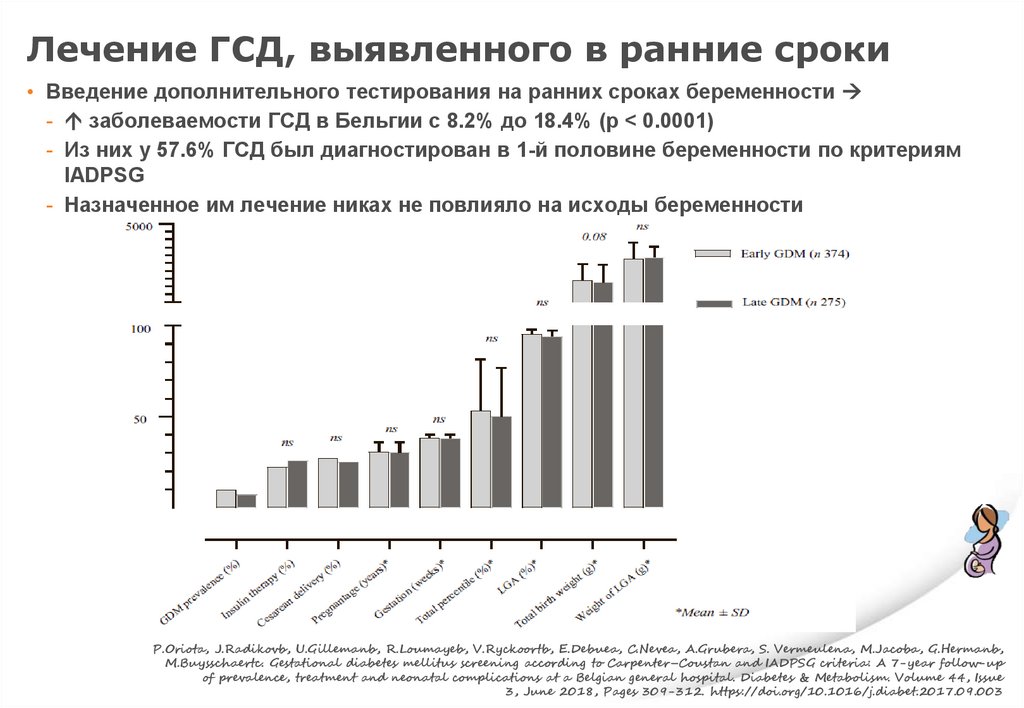
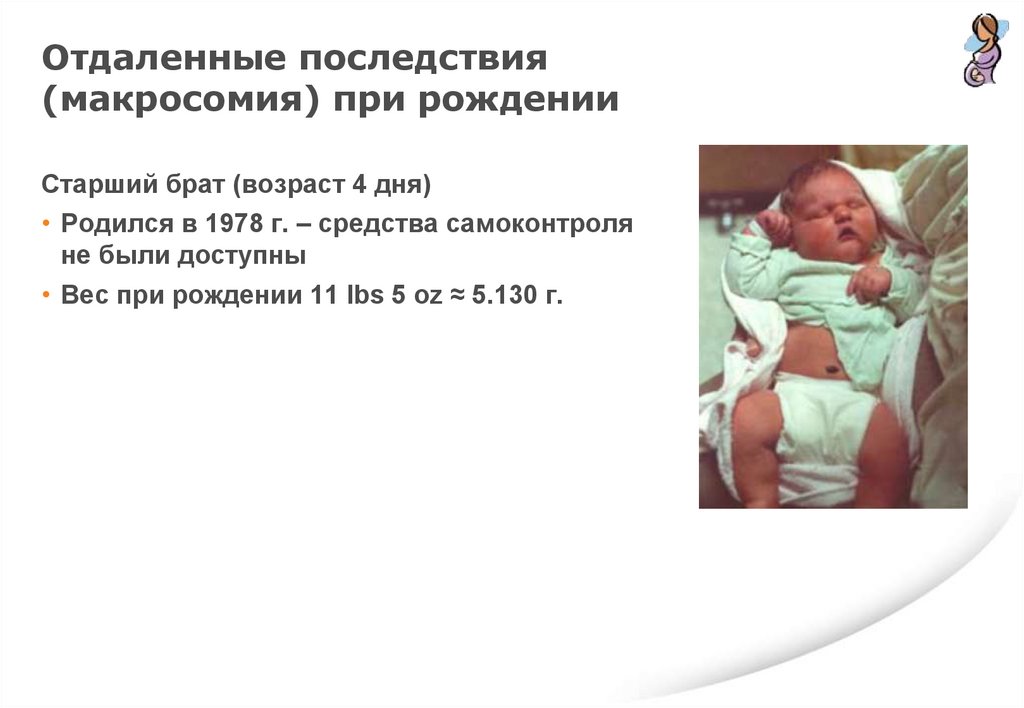






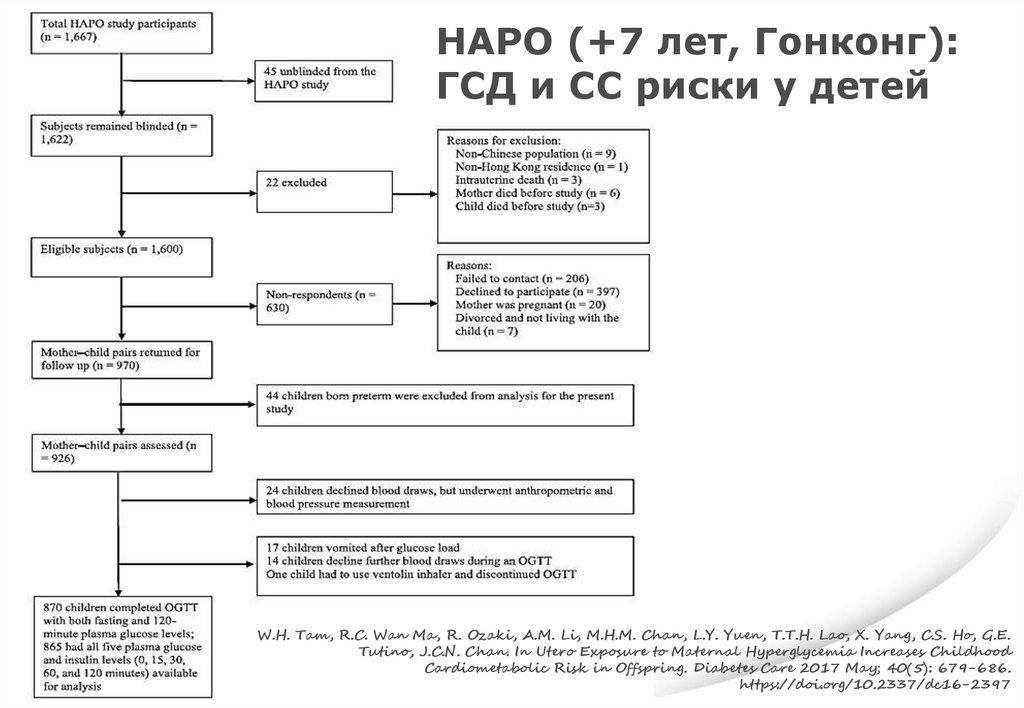
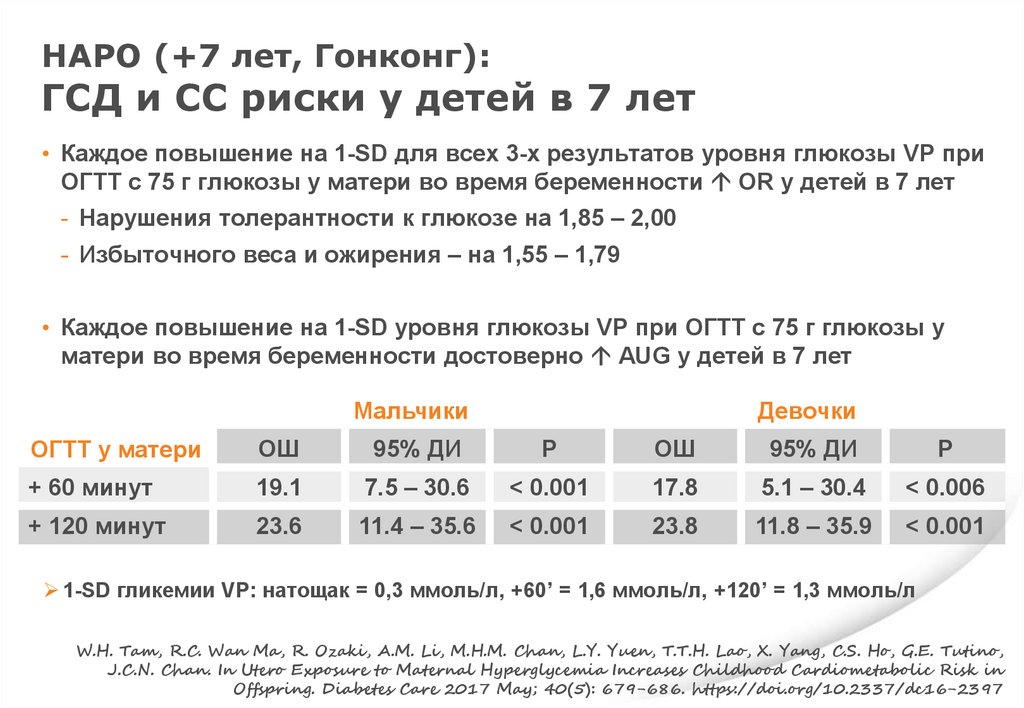





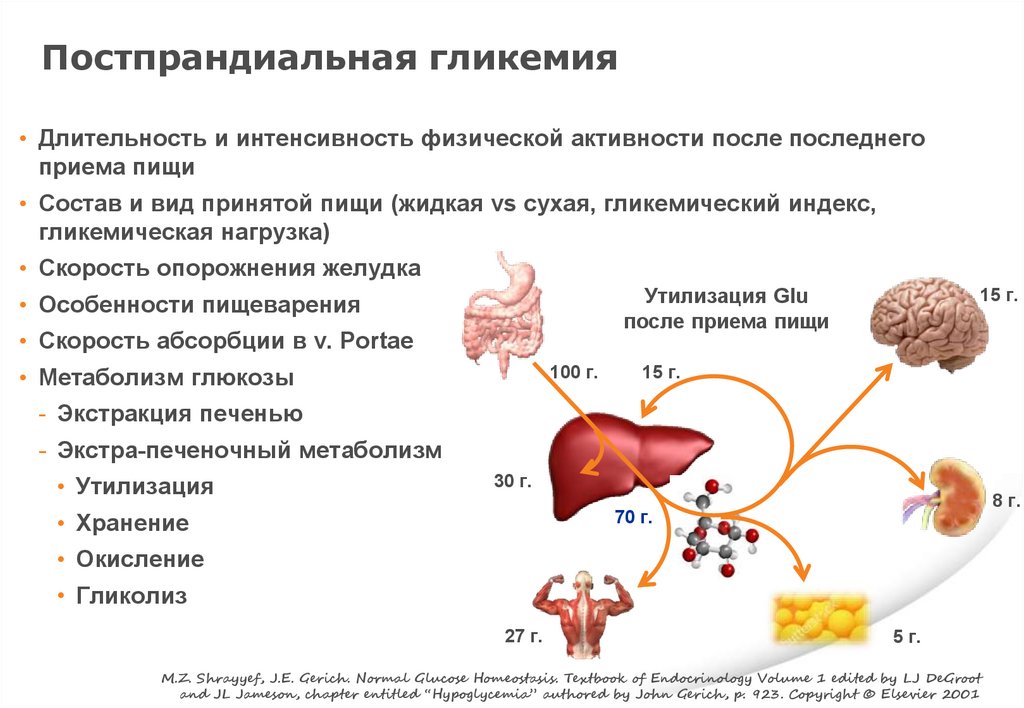







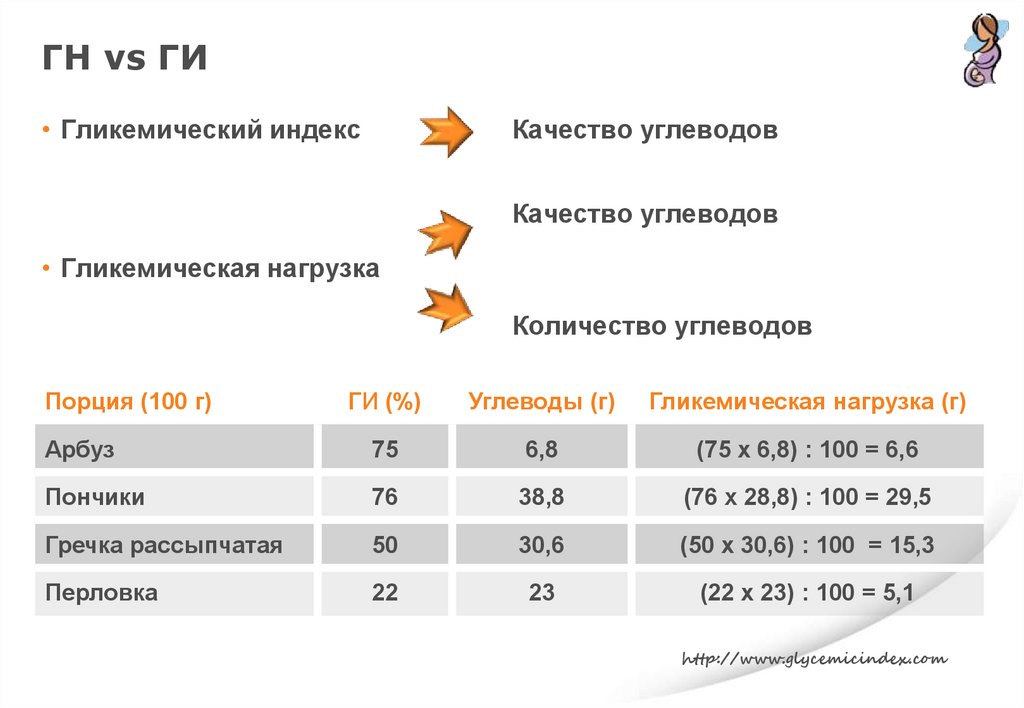
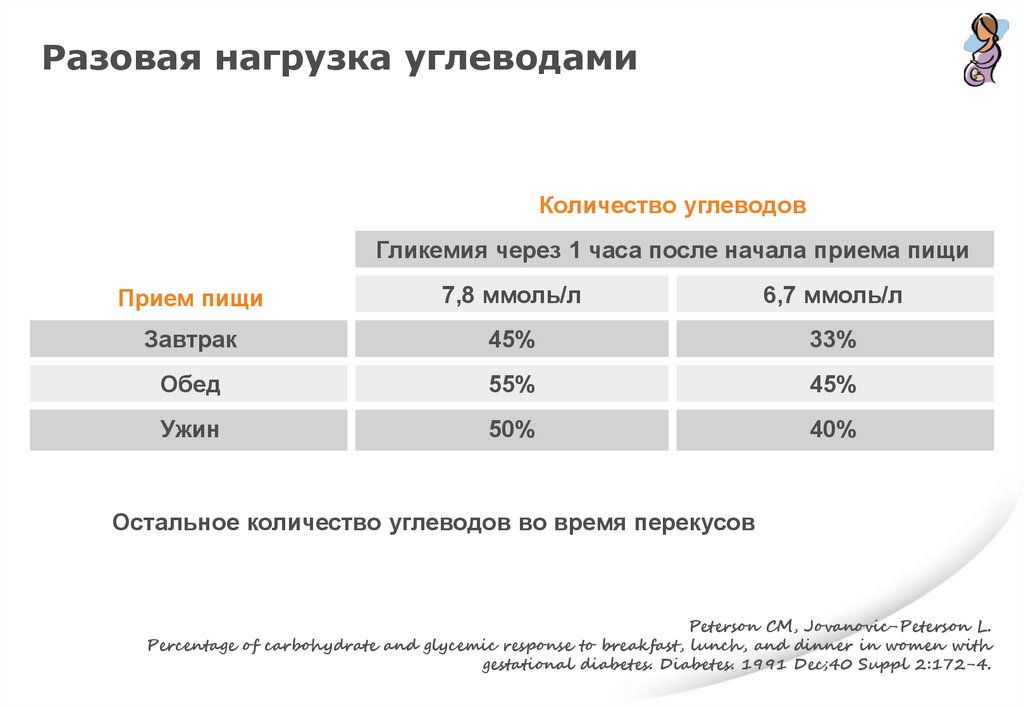

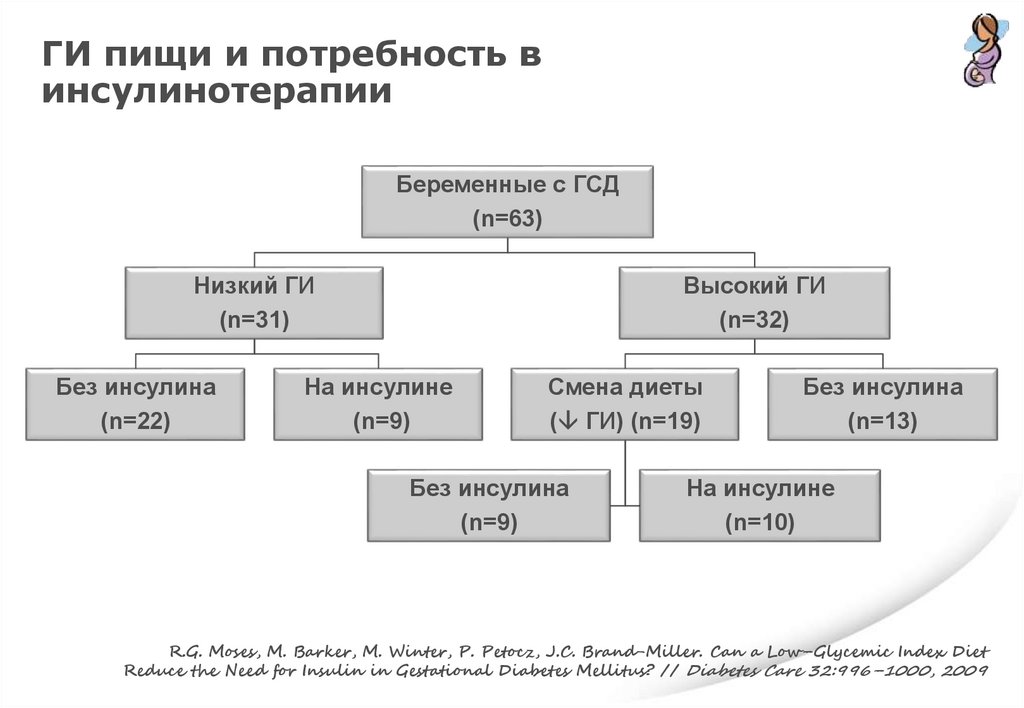
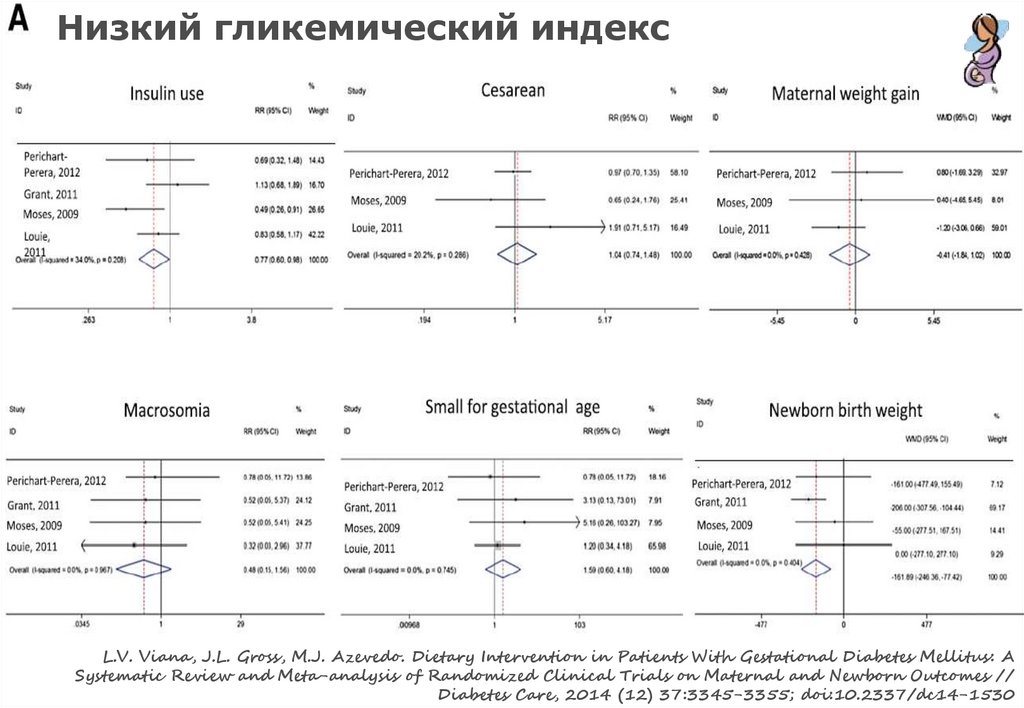
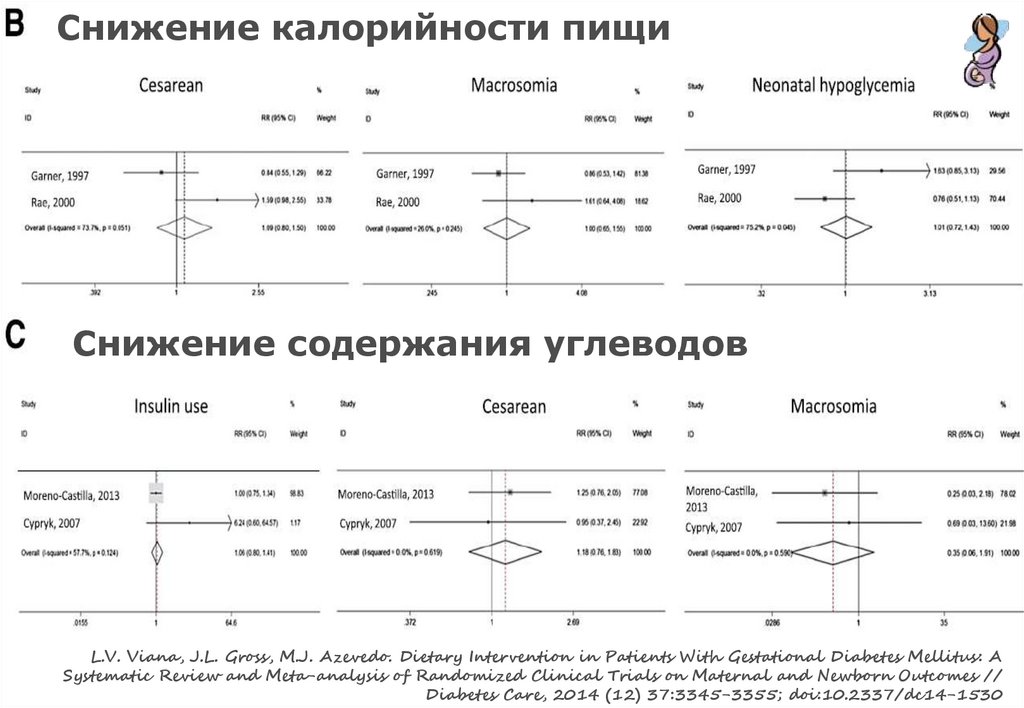








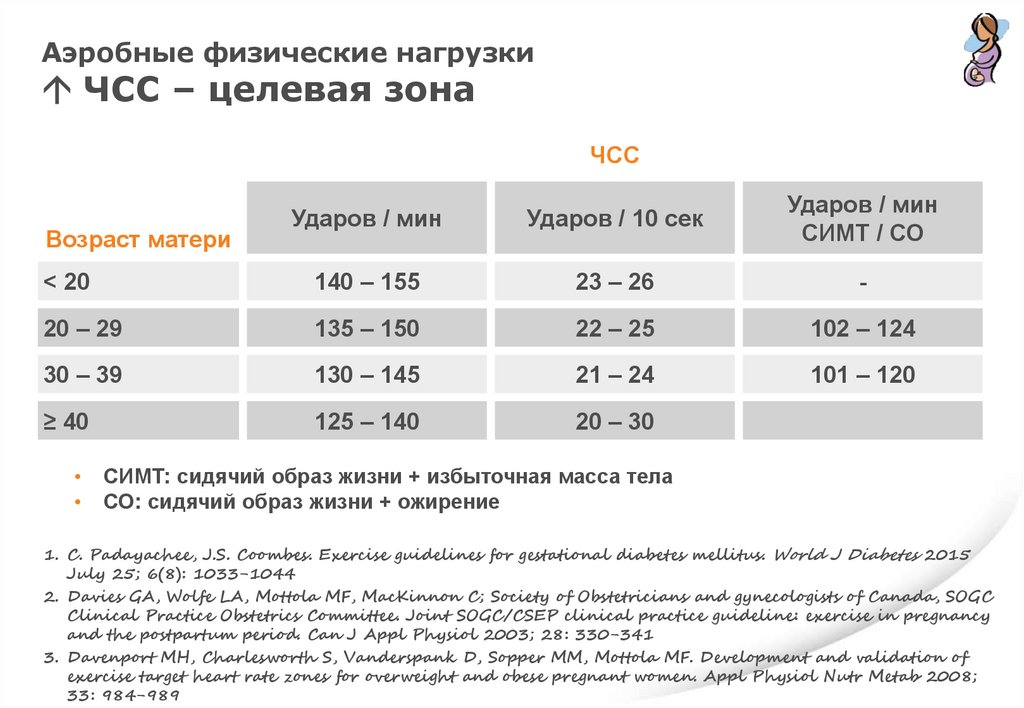







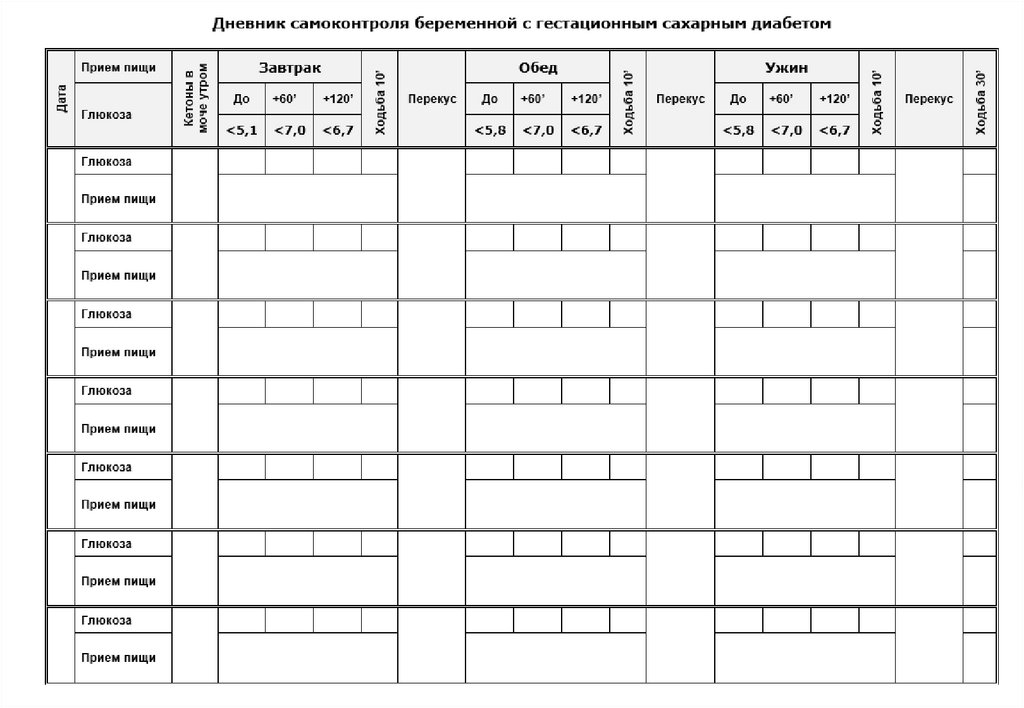
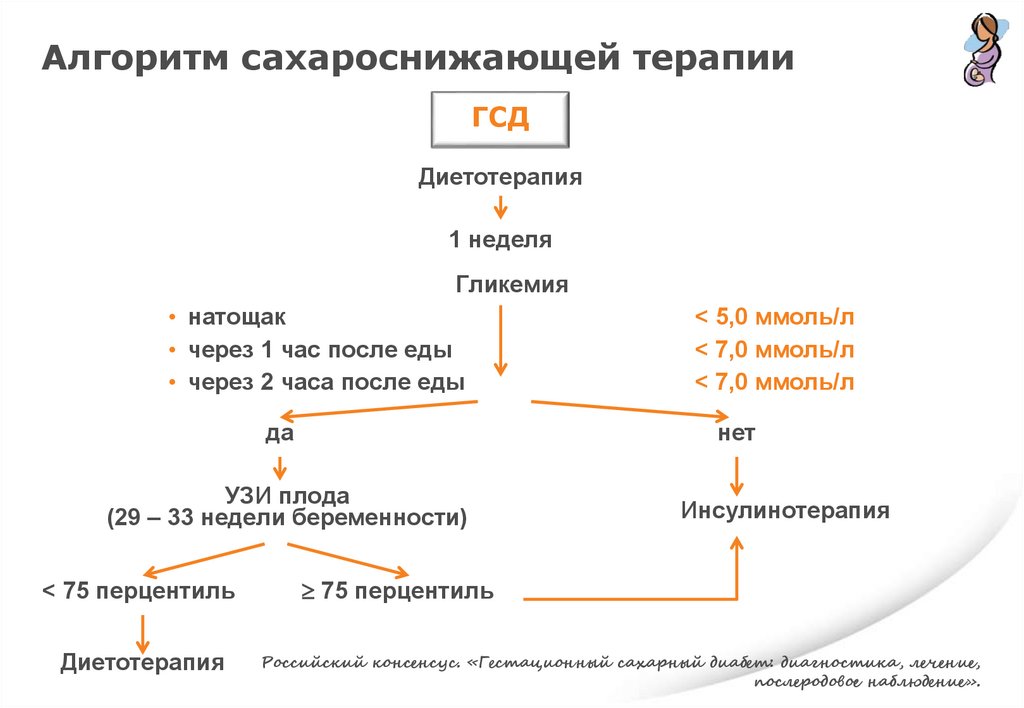
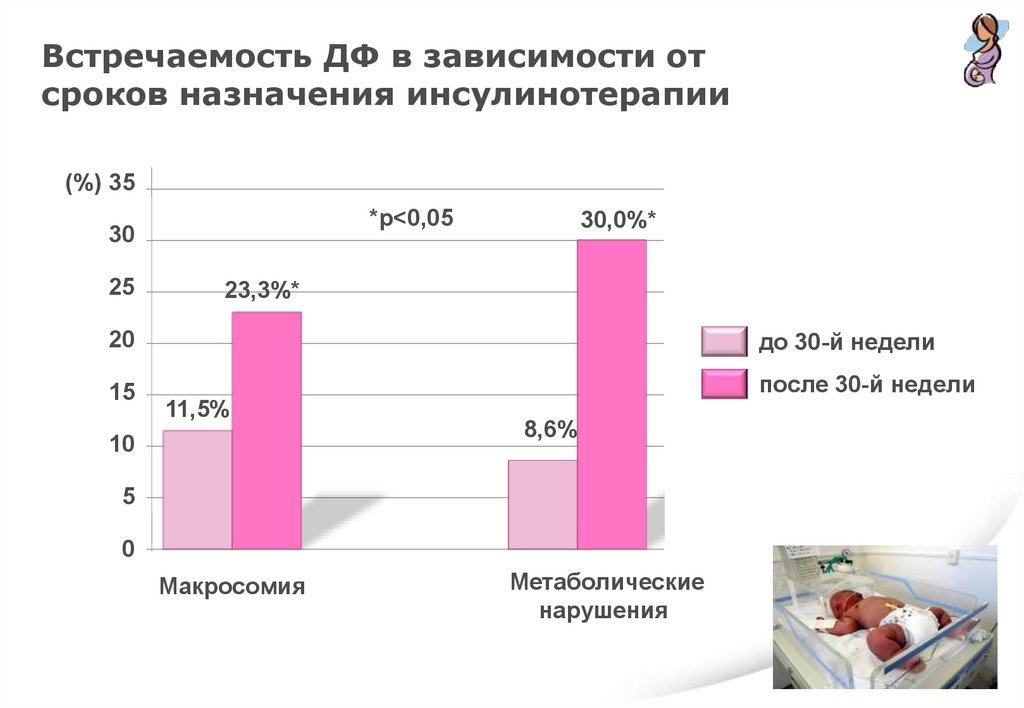
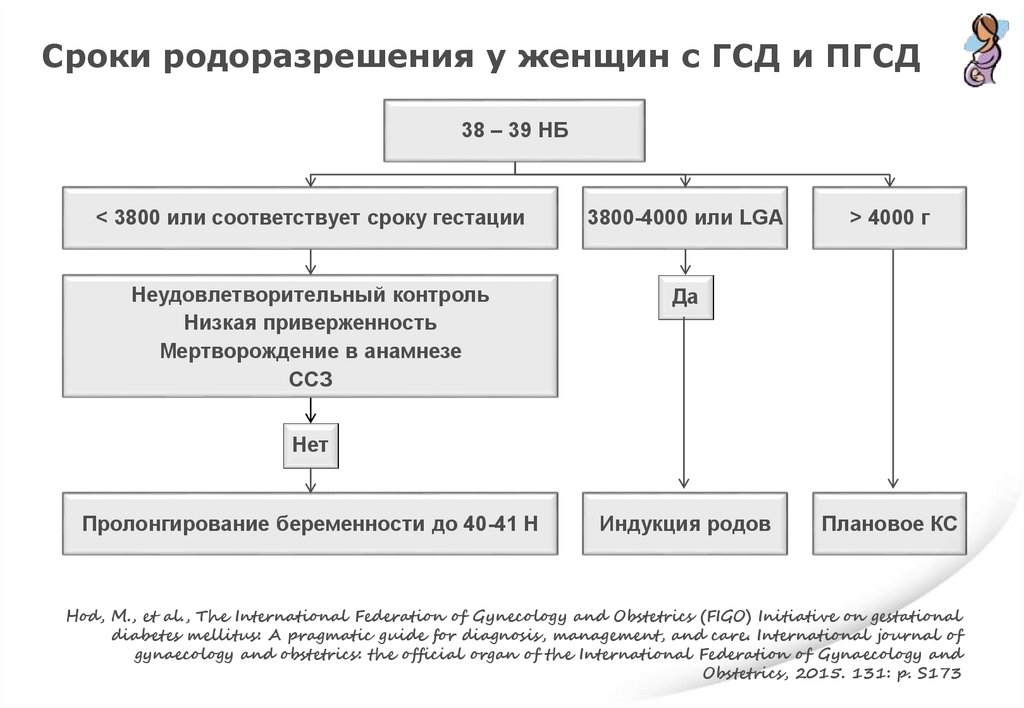








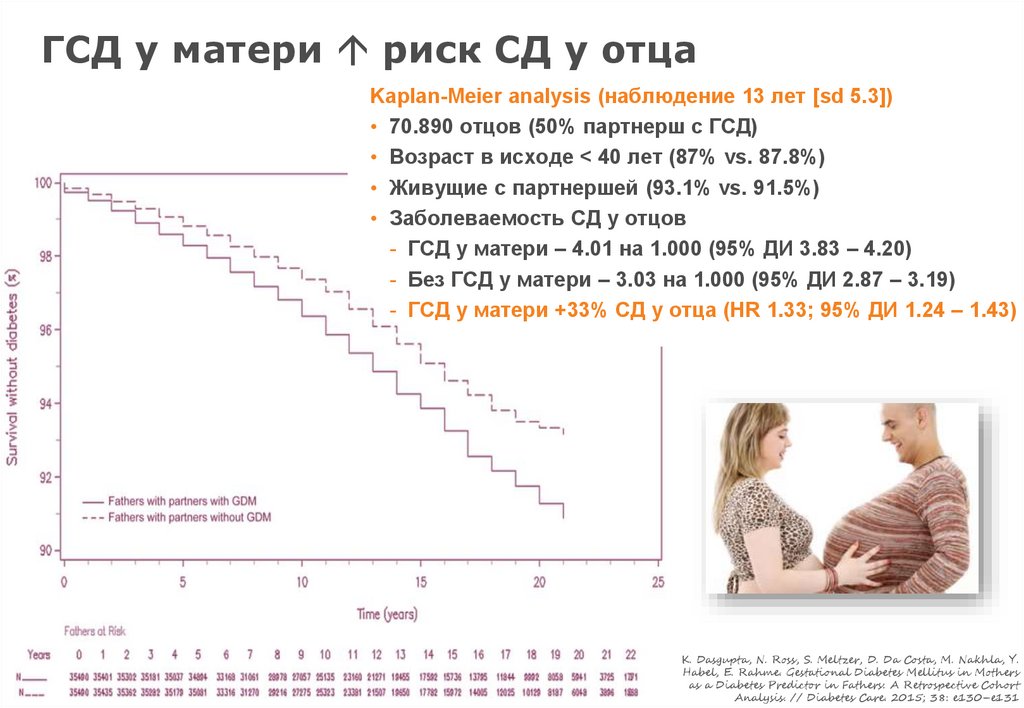

 medicine
medicine