Similar presentations:
Надпочечниковая недостаточность. Диагностика, дифференциальная диагностика, лечение
1.
Надпочечниковая недостаточность.Диагностика, дифференциальная
диагностика, лечение.
Чередникова Марина Анатольевна
Зав. эндокринологическим отделением ГКБ № 1,
Челябинск
2. Анатомия надпочечников
Надпочечники представляют собойпарный орган, располагающийся
забрюшинно возле верхних
полюсов почек, весом 4 г
Кровоснабжение:
•a. suprarenalis superior (a.phrenica
inferior)
•suprarenalis media (aorta adominalis)
•a. suprarenalis inferior (a.renalis)
Иннервация
•n. splanchnicus major (через plexus
celiacus et plexus renalis)
•волокна блуждающего и
диафрагмального нервов
3. Строение надпочечника
• Корковое вещество:- Клубочковая зона
(минералокортикоиды альдостерон)
- Пучковая зона
(глюкокортикоиды, в
основном, кортизол)
- Сетчатая зона (половые
гормоны, в основном,
андрогены
(дегидроэпиандростерон, его
сульфат, андростендион))
• Мозговое вещество
(катехоламины (адреналин))
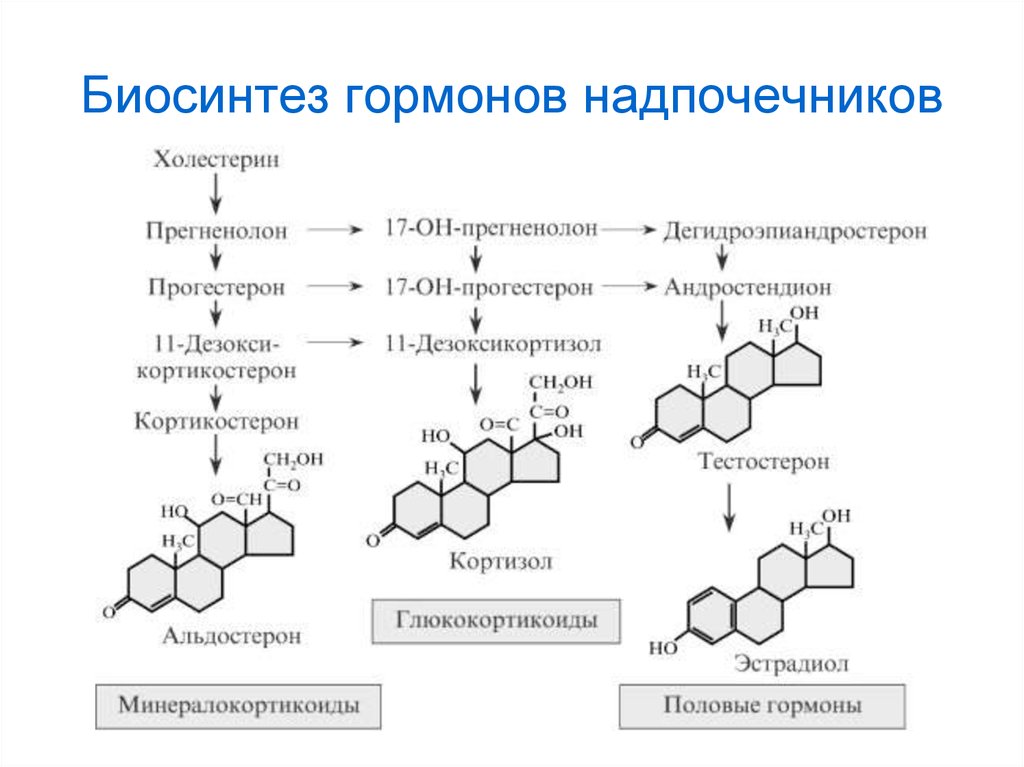
4. Биосинтез кортикостероидов осуществляется в различных зонах коры надпочечников
1. В клубочковой зоне
образуются:
альдостерон
дезоксикортикостерон
18-оксикортикостерон
18-оксидезоксикортикостерон
5.
2. В пучковой зоне• кортизол
• кортизон
• кортикостерон
• 11-дезоксикортизол
• 11-дегидрокортикостерон
3. В сетчатой зоне
• андрогены (андростерон,
андростендион, тестостерон,
этиохоланолон)
• эстрогены (эстрон, эстриол,
эстрадиол)
• небольшое количество прогестерона
6. Биосинтез гормонов надпочечников
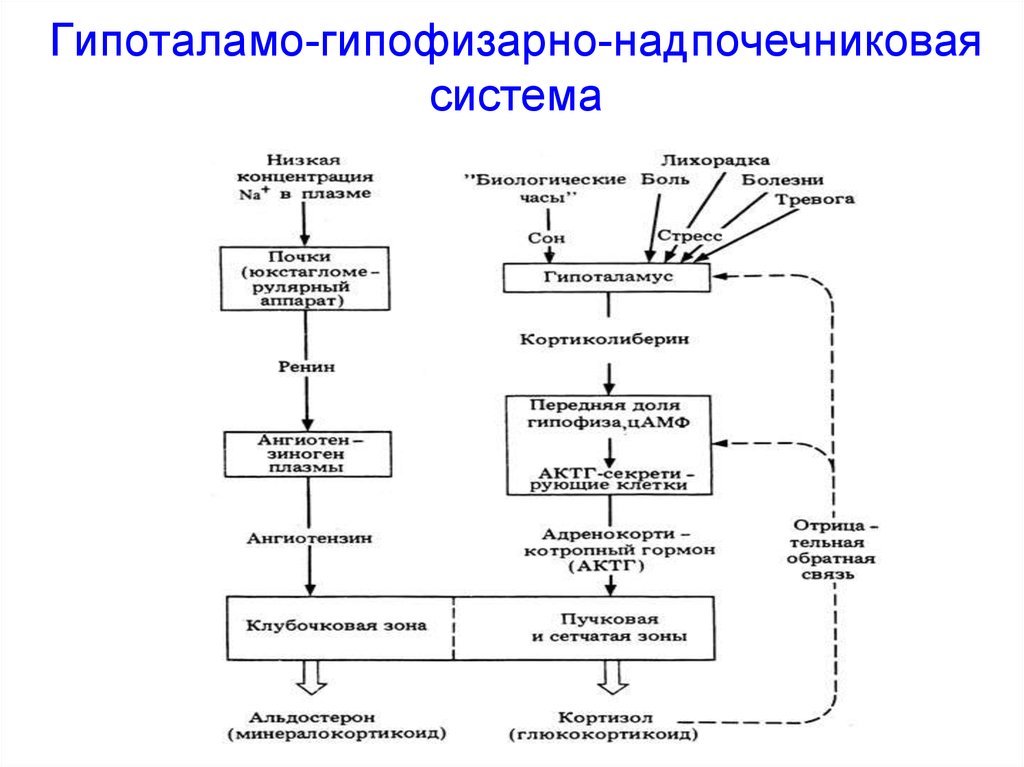
7. Регуляция секреции
• Клубочковая зона – АКТГ –независимая и секреция
альдостерона регулируется
концентрацией калия в
сыворотке крови и активностью
системы ренин – ангиотензин –
альдостерон
• Для пучковой и сетчатой
зоны основным секреторным и
трофическим регулятором
является АКТГ (выделение
которого регулируется КРГ по
принципу отрицательной
обратной связи)
8. Гипоталамо-гипофизарно-надпочечниковая система
9. Адренокортикотропный гормон
• Контролирует синтез и секрецию гормонов корынадпочечников, в основном, глюкокортикоидов —
кортизола, кортизона, кортикостерона.
• Усиление синтеза холестерина и скорости
образования прегненолона из холестерина.
• Усиление пигментации кожи за счет повышения
синтеза меланина.
• Стимулирует липолиз (выход из депо и окисление
жиров).
• Фрагмент АКТГ 4-9 влияет на избирательное
внимание, память, мотивацию, процессы обучения.
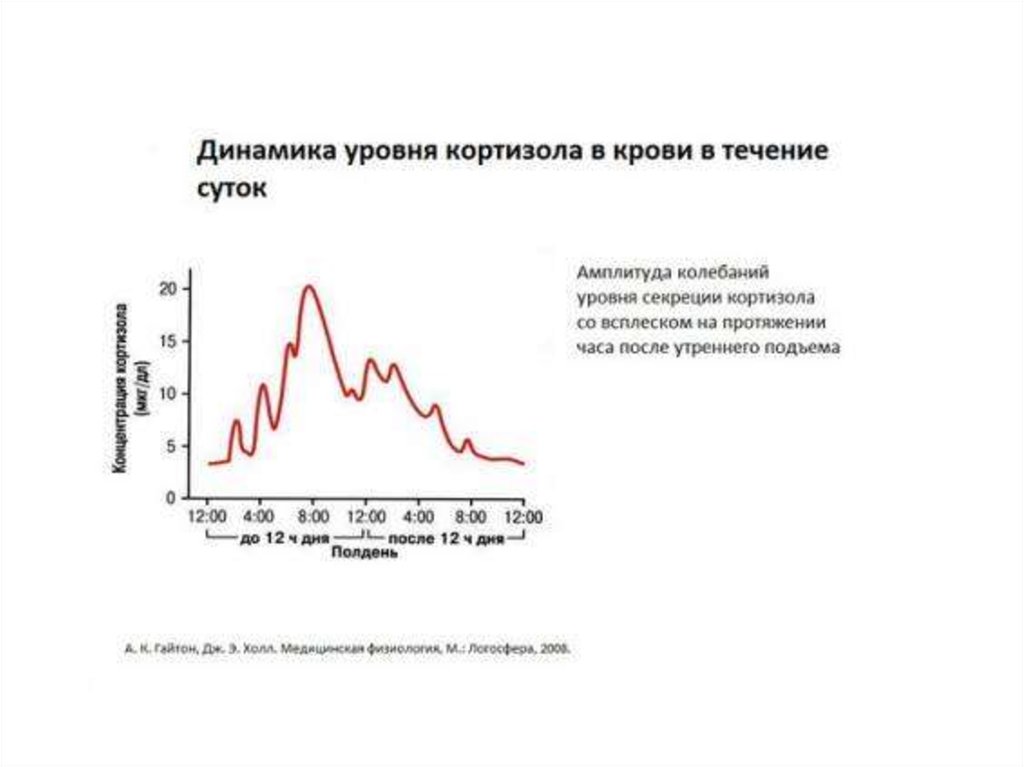
•Пик секреции утром в 6-8 ч, минимум 18-23 ч
10.
11.
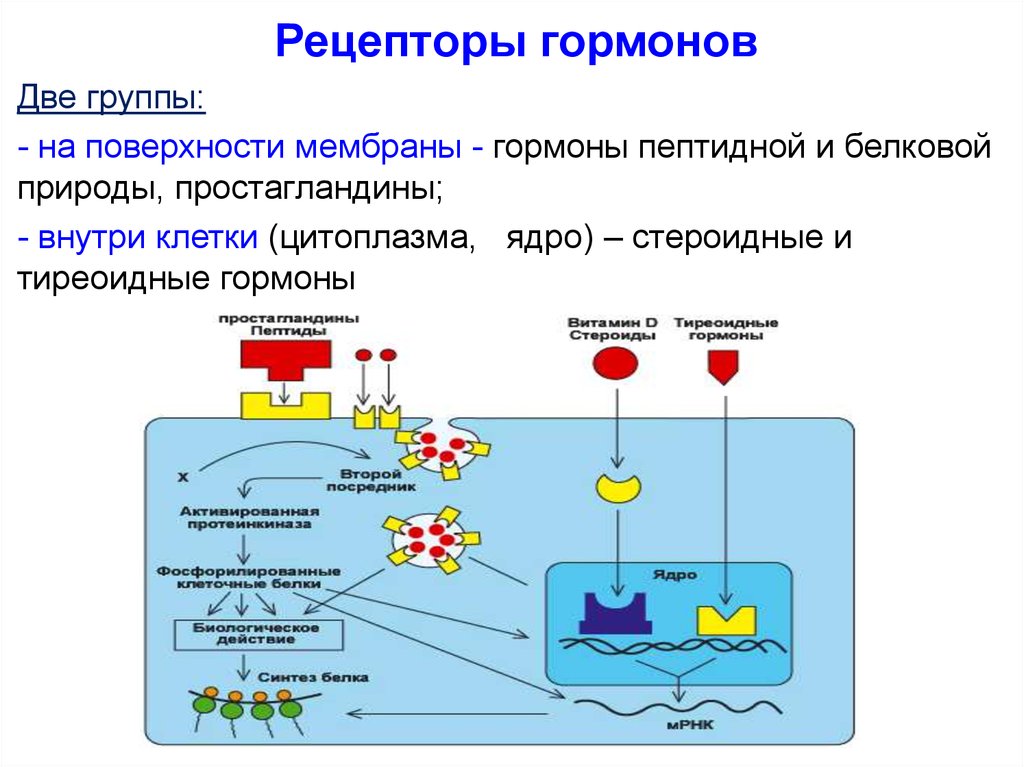
Рецепторы гормоновДве группы:
- на поверхности мембраны - гормоны пептидной и белковой
природы, простагландины;
- внутри клетки (цитоплазма, ядро) – стероидные и
тиреоидные гормоны
12. МЕХАНИЗМ действия глюкокортикоидов
1.На углеводный обмен• повышают концентрацию глюкозы
в крови за счет резкого увеличения
глюконеогенеза в печени;
• снижают утилизацию глюкозы на
периферии путем уменьшения
пострецепторной
чувствительности в
инсулинзависимых тканях;
13.
• усиливают действиеадреналина на гликогенолиз в
печени и в мышцах;
• повышают содержание
гликогена в печени и в
меньшей степени в мышцах;
• уменьшают мембранный
транспорт глюкозы.
14.
2. На жировой обмен• уменьшают образование жиров;
• увеличивают липолиз в жировой
ткани, особенно на ягодицах и
конечностях;
• увеличивают в крови содержание
свободных жирных кислот (СЖК);
• повышают в крови уровень
липопротеидов очень низкой
плотности (гиперлипидемия и
гиперхолестеринемия).
15.
З. На белковый обмен• усиливают катаболизм белков и
тормозят их анаболизм;
• усиливают катаболические
процессы в коже, мышцах, жировой
и других тканях;
• ингибируют синтез белка и рост
клеток в лимфоидных тканях,
хрящах, костях, мягких
соединительных тканях;
• в печени, почках, кишечнике они
способствуют синтезу белков, в
частности ферментов.
16.
• вызывают повышениеконцентрации свободных
аминокислот в крови, таких
как аланин, лейцин, изолейцин,
цистин, фенилаланин.
• лейцин, изолейцин и аргинин
стимулируют β-клетки
инсулярного аппарата, вызывая
увеличение секреции инсулина
и глюкагона, что приводит к
гиперинсулинизму и
гипергликемии);
17.
4. На минеральный обменглюкортикоиды воздействуют в дозе,
превышающей физиологическую:
• способствуют задержке ионов Na и
выделению ионов K; увеличивают объём
внеклеточной жидкости и уменьшают
количество внутриклеточной жидкости;
• увеличивают выделение кальция с
мочой в результате повышенной
фильтрации почками;
• при длительном избытке они угнетают
включение кальция в костную ткань,
что приводит к декальцинации костей.
18.
5. На артериальное давление:• потенцируют влияние катехоламинов на
стенку сосудов;
• увеличивают образование
ангиотензиногена.
6. На костно-мозговое кроветворение
• стимулируют лейкопоэз, особенно
образование нейтрофилов;
• стимулируют эритропоэз, т.е.
способствуя повышению эритроцитов в
крови;
• стимулируют тромбоцитопоэз, повышая
склонность к образованию тромбов.
19.
7. На воспалительный процессоказывают противовоспалительное
действие, т.е. угнетают все
компоненты воспалительной реакции:
уменьшают проницаемость капилляров;
оказывают тормозное действие на
экссудацию;
снижают миграцию лейкоцитов, а
также фагоцитоз как лейкоцитами, так
и клетками ретикулоэндотелиальной
системы;
уменьшают пролиферацию
гистиоцитов, фибробластов и
образование грануляционной ткани;
20.
• в больших дозах вызываютлизис лимфоцитов и
плазматических клеток,
уровень в крови антител
снижается, уменьшается
гиперчувствительность и
сенсибилизация организма к
различным агентам;
• стабилизируют мембраны
лизосом, содержащих многие
протеолитические ферменты.
21.
МинералокортикоидыНаиболее активным из
минералокортикоидов является
альдостерон.
Секретируемый надпочечниками
альдостерон с кровотоком
достигает почек, где проникает в
эпителиальные клетки
дистальных отделов канальцев и
связывается со специфическим
цитоплазматическим рецептором.
22.
1. Альдостерон действует наэпителиальные клетки почек,
слюнных и потовых желез,
слизистой оболочки кишечника,
мочевой пузырь и кожу.
2. В этих органах альдостерон
специфически:
• усиливает реабсорбцию ионов
натрия;
• выделение ионов калия и водорода,
контролируя при этом кислотнощелочное равновесие.
23.
3. В скелетных мышцах, миокарде, печении других органах альдостерон
стимулирует:
выведение калия из клеток;
захват натрия клетками
в) транспорт ионов натрия через
клеточные мембраны;
г) повышает уровень клубочковой
фильтрации почек;
д) изменяет активность транспортной
Nа+, К+-АТФазной системы различных
клеток, и прежде всего нефрона.
24.
• Секреция альдостерона ворганизме контролируется
следующими факторами:
• активностью ренинангиотензинной системы;
• концентрацией ионов натрия
и калия в сыворотке крови;
• частично АКТГ.
25. Механизм действия половых гормонов надпочечников
У взрослых мужчин роль надпочечниковых андрогенов (впериферических тканях трансформируются в тестостерон) по
сравнению с тестостероном, который образуется в яичках –
незначительна.
У женщин кора надпочечников – основной источник
андрогенов, которые играют роль в поддержании нормального
роста волос в аксилярных областях и на лобке, возможно в
формировании либидо
-В печени и жировой ткани из андрогенов надпочечникового
происхождения образуется эстрон
-Принимают участие в синтезе белка (анаболический эффект)
-Влияют на задержку натрия, воды, кальция и фосфора
26. Хроническая надпочечниковая недостаточность -
Хроническая надпочечниковаянедостаточность клинический синдром обусловленный
недостаточной секрецией гормонов
коры надпочечников в результате
нарушения функционирования одного
или нескольких звеньев гипоталамо –
гипофизарно – надпочечниковой
системы
27. Классификация надпочечниковой недостаточности
• Первичная (результат деструкции корынадпочечников). Впервые клинически
исчерпывающе было описано в 1855 г.
английским врачем Томасом Аддисоном (1793 –
1860)
• Центральная:
- Вторичная (в результате недостаточной
продукции АКТГ аденогипофизом)
- Третичная (при нарушении секреции КРГ,
а возможно и других гипоталамических
стимуляторов секреции АКТГ)
• Ятрогенные формы (чаще результат
длительного приема кортикостероидов)
28. Классификация ХНН
• Степени тяжестилегкая
средняя
тяжелая
• Стадии компенсации
компенсации
субкомпенсации
декомпенсации
29. Этиология первичной надпочечниковой недостаточности
• 1. Аутоиммунная деструкция корынадпочечников (80-85 % всех случаев):
• А. изолированная 1-НН аутоиммунного
генеза; Б. 1-НН в рамках аутоиммунных
полигландуральных синдромов:
• Сочетание 1-НН и аутоиммунных тиреопатий
(аутоиммунный тиреоидит или диффузный
токсический зоб) - синдром Шмидта;
• Сочетание 1-НН и сахарный диабет 1 типа синдром Карпентера;
• Сочетание 1-НН с гипопаратиреозом,
слизисто-кожным кандидозом - синдром
Уайткера.
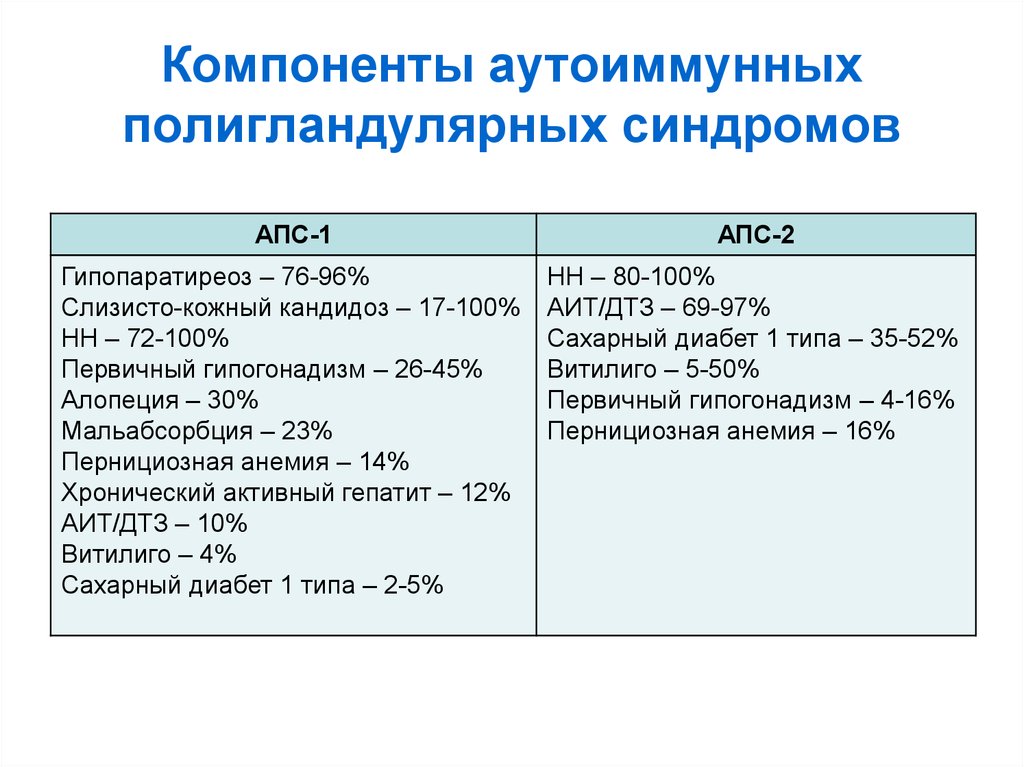
30. Компоненты аутоиммунных полигландулярных синдромов
АПС-1АПС-2
Гипопаратиреоз – 76-96%
Слизисто-кожный кандидоз – 17-100%
НН – 72-100%
Первичный гипогонадизм – 26-45%
Алопеция – 30%
Мальабсорбция – 23%
Пернициозная анемия – 14%
Хронический активный гепатит – 12%
АИТ/ДТЗ – 10%
Витилиго – 4%
Сахарный диабет 1 типа – 2-5%
НН – 80-100%
АИТ/ДТЗ – 69-97%
Сахарный диабет 1 типа – 35-52%
Витилиго – 5-50%
Первичный гипогонадизм – 4-16%
Пернициозная анемия – 16%
31.
2.Туберкулезное поражение надпочечников (510%)• активный процесс в надпочечниках
(первичный очаг находится в легких);
• имеются следы ранее перенесенного
туберкулеза.
3. Адренолейкодистрофия
(болезнь Зимерлинга-Крецтцфельдта,
меланодермическая форма,) - около 6 %. Для
неё характерно:
• Х-сцепленный рецессивный тип
наследования;
• Избыточное накопление предельных
длинноцепочечных жирных кислот в миелине
белового вещества ЦНС, коры надпочечников
и яичек
32.
4. Метастатическое поражениенадпочечников
• Метастазы рака молочной железы (58 %);
• Меланомы (33 %);
• Бронхогенный рак легкого;
• Неходжкинская крупноклеточная
лимфома
5. Поражение надпочечников при
диссеминированных грибковых
инфекциях (микозы)
33.
6. ВИЧ- ассоциированный комплекс (у 8-12%больных с ВИЧ-инфекцией)
• инфильтративный процесс с деструкцией
(цитомегаловирусная и грибковая
инфекция, саркома Капоши, лимфома)
7. Ятрогенная
• двусторонняя адреналэктомия по поводу
болезни Иценко Кушинга;
• двустороннее кровоизлияние в надпочечники на фоне терапии антикоагулянтами
• применение различных медикаментозных
препаратов, влияющих на стероидогенез
(кетоконазол, рифампицин, фенитоин)
34.
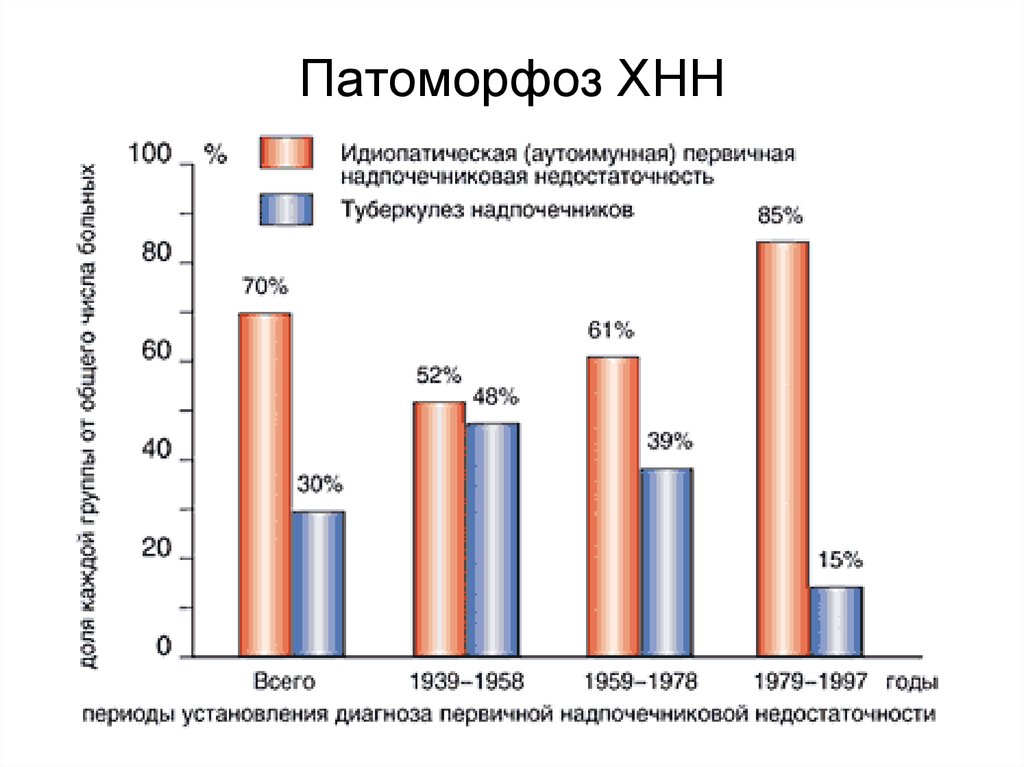
35. Патоморфоз ХНН
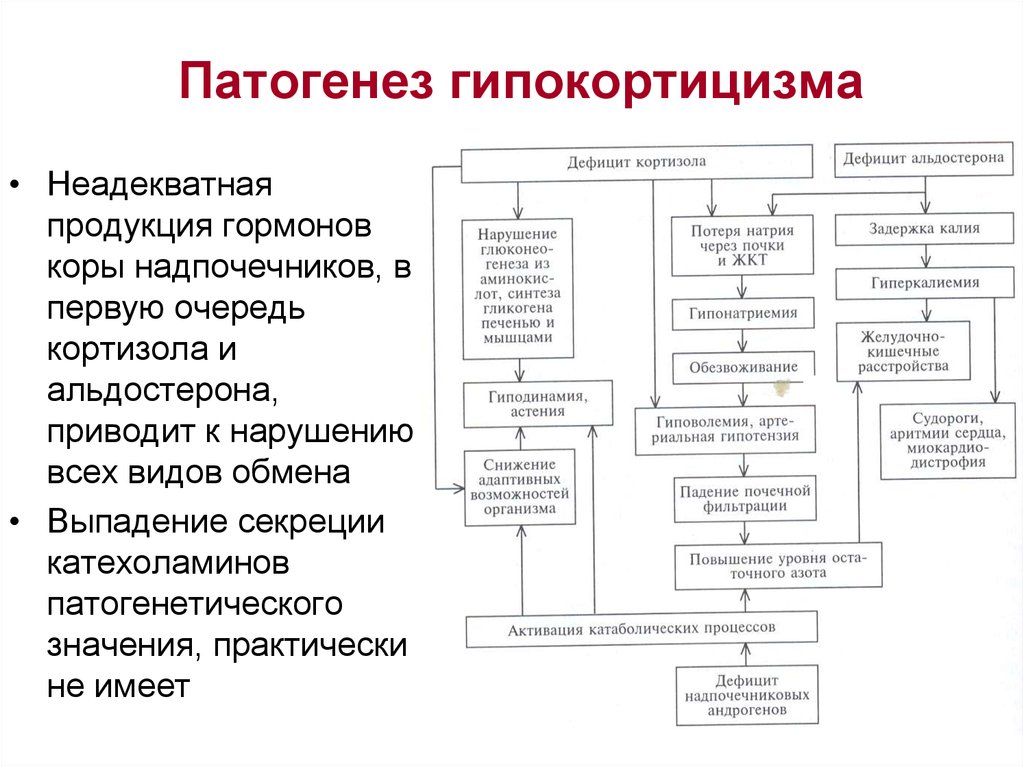
36. Патогенез гипокортицизма
• Неадекватнаяпродукция гормонов
коры надпочечников, в
первую очередь
кортизола и
альдостерона,
приводит к нарушению
всех видов обмена
• Выпадение секреции
катехоламинов
патогенетического
значения, практически
не имеет
37. Клиническая картина
• Жалобы:-
Быстрая утомляемость, общая слабость, астения
Мышечная слабость
Потеря веса
Потеря или снижение аппетита
Пристрастие к соленой пище
Нарушение памяти, апатия, снижение инициативы,
потеря интереса к жизни, депрессия
Отдельно взятые симптомы малоспецифичны и
имеют значение лишь в сочетании друг с другом
38. Клиническая картина
Гиперпигментация кожи и слизистых - один изнаиболее ярких и часто самый первый признак первичной
надпочечниковой недостаточности, отличающий ее от
центральных форм.
Выраженность гиперпигментации соответствует тяжести и
выраженности процесса.
Вначале темнеют открытые, а затем закрытые части тела.
Места трения одежды. Ладонные линии.
Места, которые в норме более сильно пигментированы
(соски, мошонка, наружные половые органы, анальное
отверствие). Гиперпигментация десен, слизистых оболочек
губ, щек, мягкого и твердого неба
(патогенез: гипокортизолемия → избыточная продукция АКТГ и других
дериватов проопиомеланокортина → меланотропный эффект)
В 5 – 20 % - витилиго
39. Меланодермия
40. Клиническая картина ХНН
• Артериальная гипотензия (хотя если ХНН развиласьна фоне гипертоничесой болезни или после
двосторонней адреналэктомии при болезни Иценко –
Кушинга, АД может быть нормальным или иметь
тенденцию к повышению)
• Тахикардия
• Похудание (связано с истинным уменьшением объема
мышечной ткани и потерей тканями жидкости)
• Желудочно – кишечные нарушения (снижение или
потеря аппетита, боль в животе без четкой локализации,
чередование запора и поноса, тошнота, рвота,
пристрастие к соленой пище, развитие гастритов,
колитов, язвенного поражения желудка и 12-перстной
кишки)
41. Клиническая картина
• Астенизацияв легких случаях слабость, вялость, беспокоят во
второй половине дня, постепенно работоспособность
исчезает полностью, невозможно вести активный
образ жизни, отдых не приводит к восстановлению
сил и бодрости, больному трудно встать с постели изза головокружения, потемнения в глазах, тошноты.
• Нарушение функции половых желез
нарушается циклическое выделения гонадотропинов,
снижается либидо, чему на фоне астенизации
больные не придают значения, менструальная
функция, фертильность обычно сохранены.
Беременность может быть фактором манифестации и
декомпенсации заболевания (I триместр – ухудшение
II и III – улучшение, увеличение концентрации
плацентарных стероидов).
42. Клиническая картина ХНН
• Психические и неврологические нарушения(нарушение метаболизма в мозговой ткани
вследствие гипогликемии и увеличения
концентрации АКТГ)
• Гипогликемические состояния
43. ДИАГНОСТИКА ХНН
Неспецифические лабораторные сдвиги• Гиперкалиемия
• Гипонатриемия
• Гиперкальциемия
• Нормохромная или гипохромная анемия
• Умеренная лейкопения
• Относительный лимфоцитоз и
эозинофилия
Исследования уровня гормонов
• Кортизол в крови снижен (менее 83
нмоль/л)
• АКТГ повышен более 100 пг/мл
• Повышен ренин в крови
• Дефицит альдостерона в крови
44.
Этиологическая диагностика• Рентгенография грудной
клетки, обследование у
фтизиатра;
• Компьютерная томография,
МРТ, УЗИ надпочечников (при
туберкулёзе - увеличены или
определяются кальцинаты).
45.
Этиологическая диагностика ХНН• Определение антител к Р450с21
(аутоиммунный характер
поражения надпочечников)
• Определение уровня
длинноцепочечных жирных
кислот (АЛК)
46.
• При стертой клиническойкартине 1-НН или сомнительных
результатах определения
экскреции кортизола показано
проведение теста с АКТГ для
выявления резервной
способности коры
надпочечников. Для этого в/в
вводится 25 ЕД АКТГ. До, через
30 и 60 мин после введения
определяется уровень кортизола
крови. В норме уровень
кортизола повышается в 2 раза
47.
«Золотой стандарт» диагностики2-НН - тест с гипогликемией.
•Для этого в/в вводится инсулин
короткого действия в дозе 0,1- 0,15
Ед/кг. Тест имеет диагностическое
значение, если уровень гликемии
снижается менее 2,2 ммоль/л и
развивается
клинически
гипогликемия.
Если
уровень
кортизола превысит 500 нмоль/л,
НН исключена.
48. Дифференциальный диагноз
• Первичная и вторичная надпочечниковаянедостаточность
• Гиперпигментация (гемохроматоз, пеллагра,
склеродермия, дерматомиозит, синдром Пейтца –
Джегерса, хлоазмы)
• Желудочно – кишечные расстройства (гастрит,
язва, беременность, нервная анорексия)
• Гипотония
• Гиперинсулинизм
49. Дифференциальная диагностика меланодермии
1. Гемахроматоз (пигментный цирроз, бронзовыйдиабет)
Бронзовый оттенок кожи открытых частей тела,
подмышечных впадин, крайне редко слизистых
оболочек. Наследственная патология, связанная
с избыточным всасыванием железа и
депонированием его в печени, сердце,
поджелудочной железе, коже. Характерны
гепатомегалия, цирроз печени, аритмии,
сахарный диабет, гипогонадизм.
2. Склеродермия
• Восковидного оттенка
«плотный отек»,
• телеангиэктазии, синдром Рейно, суставной
синдром, эзофагит, базальный пневмосклероз.
50.
3.Тирогенная надпочечниковаянедостаточность
Гиперпигментация, как правило, выражена
умеренно, чаще вокруг глаз (симптом Еллинека).
От сочетания первичного гипокортицизма с
тиреотоксикозом тиреогенная надпочечниковая
недостаточность, отличается
сохранением
нормальной
или компенсаторно избыточной
секрецией кортизола.
4. Пеллагра. (Гиповитаминоз РР, недостаток
никотиновой кислоты)
Симметричные грязно-бурые пятна на лице,
шее, разгибательных поверхностях кистей и
предплечий, диарея, глоссит, невриты.
51.
5. ХлоазмыГиперпигментированные пятна
неправильных очертаний, единичные или
множественные, с тенденцией к слиянию.
Могут появляться при беременности,
приёме эстрогенсодержащих препаратов.
6. Синдром Пейтца - Джегерса
Генерализованный полипоз кишечного
тракта, сопровождающийся пигментными
пятнами слизистой оболочки губ, щек,
кожи пальцев.
52.
7. Интоксикации (медикаментами)Мышьяком, серебром (аргироз), золотом
(хризиазис)
8. Меланоз Риля
Острая и хроническая интоксикация
углеводородами (продукты нефти и
каменного угля) в сочетании с
полигиповитаминозом. Темные пятна на
лице, шее, груди, окруженные
шелушащимся слоем
53.
9.Синдром мальабсорбцииПанкреатическая недостаточность,
кишечные ферментопатии, синдром
короткой тонкой кишки и экссудативной
энтеропатии, диффузные заболевания
тонкой кишки (спру, целиакия, амилоидоз,
цистинурия, болезнь Крона и Уиппла)
54. Лечение ХНН
• Немедикаментозное (повышенное количествобелков, витаминов, соли, увеличенная калорийность)
• Медикаментозное:
- Этиологическое (разрушение более 90 % коры
надпочечников, при котором манифестирует заболевания
требует пожизненной терапии кортикостероидами)
Природные глюкокортикоиды: гидрокортизон, кортизон
имеют относительно короткую длительность действия
(лучше назначать трижды на день, что может быть
обременительно для больного)
Синтетические препараты бывают средней
продолжительности (преднизолон) и длительного
(дексаметазон) действия. Но последний имеет
нефизиологически длительное действие, куммулирует, возможна
передозировка, поэтому назначение должно быть строго ограничено.
55. Заместительная терапия
• При впервые выявленной надпочечниковойнедостаточности и при декомпенсации процесса:
- Гидрокортизона ацетат (только в/м) или
гемисукцинат (в/в или в/м) парентерально (первые 3
– 7 дней: 8.00 – 75 мг, 13.00 – 50 мг, 17.00 – 25
мг;
- потом 3 – 5 дней: 8.00 – 50 мг, 13.00 – 35 мг
- После этого при улучшении состояния переходят
на пероральные препараты
Гидрокортизон в дозе 75 – 100 мг дает глюко – и
минералокортикоидные эффекты. При снижении дозы
его необходимо комбинировать с минералокортикоидами
(9α-фторкортизолом (кортинеф, флоринеф))
56. Примеры схем заместительной терапии первичной ХНН средней тяжести
• С использованием препаратов короткого действияГидрокортизон – 20 мг утром, 10 мг после обеда (или кортизон
25 мг и 12,5 мг соответственно) в сочетании с кортинефом
0,05 – 0,2 мг утром
• С использованием препаратов средней
продолжительности действия
Преднизолон 5 – 7,5 мг утром, 2,5 мг после обеда в
сочетании с кортинефом 0,05 – 0,2 мг утром
• С использованием препаратов длительного
действия
Дексаметазон 0,5 мг на ночь в сочетании с кортинефом
0,05 – 0,2 мг утром
57. Критерии адекватности заместительной терапии
• Глюкокортикоидами: • Минералокортикоидами:- Поддержание нормального веса тела
- Отсутствие выраженной
гиперпигментации или ее
постепенный регресс
- Отсутствие жалоб на
слабость, нормальная
работоспособность
- Отсутствие гипогликемии
- Отсутствие признаков
передозировки
глюкокортикоидов
- Отсутствие выраженной
гиперсекреции АКТГ
Нормальные уровни калия и
натрия в плазме крови
Нормальный уровень
активности ренина плазмы
Нормальное артериальное
давление на протяжении
суток
58. Острая надпочечниковая недостаточность
• Ургентный клинический синдром,обусловленный внезапным и/или
значительным снижением
функциональных резервов
надпочечников
59. Классификация ОНН
По клинической симптоматике:•Сердечно-сосудистая – доминируют явления
коллапса и острой сердечно-сосудистой
недостаточности
•Гастроинтестинальная – преобладают
выраженная рвота, понос
•Церебральная – выражена неврологическая
симптоматика, делирий
По течению:
•Острейшая – при кровоизлиянии в надпочечники,
резкой отмене ГКС
•Декомпенсация ХНН – развивается в течение
нескольких дней, недели.
60. Принципы лечения
• Массированная заместительнаятерапия кортикостероидами
• Коррекция электролитных расстройств,
борьба с обезвоживанием и коллапсом
• Лечение заболевания, вызвавшего
декомпенсацию (манифестацию)
процесса
• Симптоматическия терапия
61. Лечение ОНН
• Гидрокортизона гемисукцинат 100 – 150 мг одномоментновнутривенно струйно, далее
• 100 – 200 мг в/в капельно на 500 мл физ. раствора и
глюкозы на протяжении 2 – 4 часов (40 – 100 кап. в мин)
• Гидрокортизона ацетат (действует более длительно чем сукцинат при
аналогичном введении) 50 – 75 мг в/м каждые 4 – 6 час.
• 1-е сутки: 400 – 600 – 800 – 1000 мг гидрокортизона в/в
вводят до выведения больного из коллапса и стабилизации
АД (>100 мм рт.ст.). Потом 50 – 75 мг 4 – 6 раз в сутки,
потом 25 – 50 мг 2 – 4 раза в сутки 5-7 дней, а потом на
пероральное применение преднизолона и кортизона
• 1-е сутки: 2 – 3 л изотонического раствора хлорида натрия
и 1 л 10 – 20 % глюкозы), калийсодержащие растворы
противопоказаны
• Симптоматическая терапия: катехоламины
62. Особенности терапии при сочетании с другими заболеваниями
• При сочетании ХНН и язвенной болезни желудка и/илидвенадцатиперстной кишки назначают
глюкокортикоиды с малых доз под прикрытием
антацидных препаратов.
• В редких случаях, при тяжелом язвенном поражении,
применяют внутримышечное введение
пролонгированных форм (депо-формы).
63. Особенности терапии при сочетании с другими заболеваниями
• В случае сочетания ХНН и артериальнойгипертензии назначаются глюкокортикоиды с
минимальным минералокортикоидным эффектом
(преднизолон). Контролируются электролиты, сахар
крови, уровень АД.
• При сочетании гипотиреоза и надпочечниковой
недостаточности заместительная терапия
левотироксином назначается только после
компенсации последней.
• При сочетании гипопаратиреоза и ХНН, имеется
повышенный риск передозировки препарата
витамина Д.
64.
При сопутствующих заболеванияхнеобходимо дозу глюкокортикоидов
увеличивать в 2-3 раза.
•Перед малыми вмешательствами
(гастроскопия, экстракция зуба) больному
необходимо внутримышечно ввести 25-50 мг
гидрокортизона.
•При тяжелых соматических заболеваниях
(пневмония и т.д.) пациент переводится на
парентеральную терапию гидрокортизоном.
65.
• При больших хирургических операциях и родахлечение проводится по следующей схеме: накануне
операции (начало родовой деятельности)
внутримышечно вводится 75 мг гидрокортизона
• Во время операции (родов) внутривенно капельно
вводится 75-100 мг гидрокортизона гемисукцината
на 5-10% раствора глюкозы.
• В послеоперационном периода в первые три дня
пациент получает внутримышечные инъекции
гидрокортизона в дозе 100-150 мг/сут., затем 3-5
дней по 75-100 мг/сут., после чего переводится на
таблетированные препараты по обычной схеме.



























































 medicine
medicine