Similar presentations:
Тифо-паратифозные заболевания
1.
ТИФО-ПАРАТИФОЗНЫЕЗАБОЛЕВАНИЯ
2.
Брюшной тиф- острая антропонознаябактериальная инфекция с фекальнооральным механизмом передачи
возбудителя. Характеризуется язвенным
поражением лимфатической системы
тонкой кишки, бактериемией,
циклическим течением с явлениями общей
интоксикации.
3.
ЭтиологияВозбудитель брюшного
тифа (S. Typhi
abdominalis) относится к
семейству
Enterobacteriaceae, роду
Salmonella, виду
Salmonella enterica,
подвиду enterica, serovar
typhi и морфологически
не отличается от других
сальмонелл.
4.
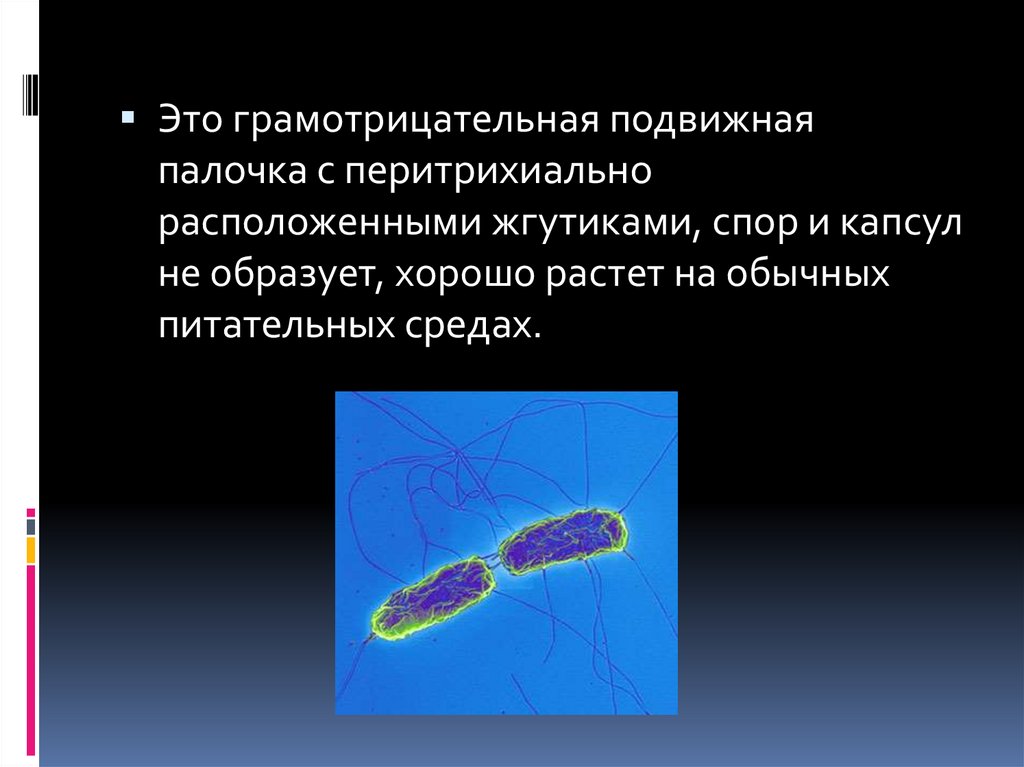
Это грамотрицательная подвижнаяпалочка с перитрихиально
расположенными жгутиками, спор и капсул
не образует, хорошо растет на обычных
питательных средах.
5.
Антигенная структура S. typhiхарактеризуется наличием соматического
О (9, 12, Vi) - комплекса и жгутикового
антигена Н (d). В зависимости от
количества и расположения Vi-антигена
различают 3 варианта культур:
6.
1) V-форма содержит Vi-антиген,покрывающий О-комплекс, колонии таких
культур непрозрачны и не
агглютинируются О-сывороткой;
2) W-форма не содержит Vi-антигена,
колонии прозрачны, культура хорошо
агглютинируется О-сывороткой;
3) VW-форма имеет гнездное расположение
Vi-антигена и агглютинируется О- и Viсыворотками.
7.
При разрушении брюшнотифозныхбактерий освобождается эндотоксин,
обусловливающий основную роль в
патогенезе заболевания.
Наряду с эндотоксином патогенность
брюшнотифозных бактерий определяют
«ферменты агрессии» - гиалуронидаза,
фибринолизин, лецитиназа, каталаза.
Возбудители брюшного тифа способны к Lтрансформации, они подразделяются по
чувствительности к типовым
бактериофагам.
8.
Фаготипаж – удобная метка для установленияэпидемиологической связи между заболеваниями и
выявлением источника инфекции.
Salmonella typhi abdominalis – длительно сохраняется
во внешней среде:
1. Почва и вода – до 3-х месяцев
2. Испражнения - до 25 дней
3. На белье – 2 недели
4. В пищевых продуктах (молочные, мясные,
овощные салаты) при t 18 способны
размножаться.
Дез. Средства (лизол, хлорамин, фенол) губительны для
возбудителя в течение нескольких минут
9.
ЭпидемиологияРезервуар и источник инфекции - человек (больной
или бактериовыделитель). Опасность больного для
окружающих в разные периоды болезни неодинакова.
В инкубационном периоде заражённый человек
практически не опасен.
Опасность больного для окружающих увеличивается
по мере развития болезни и достигает максимума на
2-3-й неделе болезни - в период выделения бактерий с
испражнениями, мочой и потом; также их можно
обнаружить в грудном молоке и носоглотке.
Не исключается возможность кратковременного
транзиторного бактериовыделения у здоровых
людей, контактировавших с больными брюшным
тифом.
10.
Механизм передачи фекально-оральный,реализуется водным, пищевым и бытовым путями;
В районах с повышенным уровнем
заболеваемости распространение идёт
преимущественно водным путём. Последнее
происходит за счёт использования воды, взятой из
загрязнённых открытых или технических
водоёмов, а также из-за неудовлетворительного
санитарно-технического состояния
водопроводных и канализационных сооружений.
Загрязнение пищевых продуктов ( молоко, студни)
может привести к эпидемической вспышке.
11.
При контактно-бытовом пути (включаямушиный фактор) чаще отмечается
спорадическая заболеваемость.
Контактные эпидемии характеризуются
медленным развитием в условиях низкого
санитарного развития местности и культуры
населения.
Подъем заболеваемости начинается с июля,
достигая максимума в сентябре – октябре.
12.
ПатогенезДля возникновения заболевания
необходима определенная минимальная
инфицирующая доза микробов –
возбудителей.
Возбудитель попадает в организм
человека через рот, частично выводится с
испражнениями, частично внедряется в
лимфатические образования тонкой кишки
( солитарные фолликулы, пейеровы
бляшки).
13.
Интенсивно возбудитель размножатся вбрыжеечных лимфоузлах с дальнейшим
проникновением в кровеносное русло,
бактериемия – конец инкубационного периода
и начало клинических проявлений.
Часть микробов погибает, выделяя эндотоксин,
который оказывает выраженное нейротропное
действие с токсическим поражением нервных
центров и развитием в них процессов
торможения.
Клинически выражается инфекционнотоксической энцефалопатией
(заторможенность больных, затуманенность
сознания)
14.
При тяжелом течении заболеванииэнцефалопатия особенно выражена и
получила название «тифозный статус» (status
typhosus)
Эндотоксин действует на симпатические
окончания чревного нерва и вегетативные
ганглии,поражения которых приводит к
трофическим и сосудистым нарушениям
слизистой оболочки и лимфатических
образований тонкой кишки.
15.
Патоморфология1. На первой неделе болезни наблюдается
значительное набухание лимф. аппарата
тонких кишок. Пейеровы бляшки и
солитарные фолликулы припухают и ясно
выступают над уровнем слизистой
оболочки. На разрезе они имеют серокрасный цвет, напоминающий вещество
мозга ребенка, отсюда и термин
«мозговидное набухание».
16.
2. На второй неделе (период некроза)припухшие бляшки начинают
некротизироваться. Поверхность их
становится грязно-серой или желтоватозеленой. В одних случаях некроз
охватывает главную массу бляшки и
фолликула (секвестрирующая форма), в
других -- только отдельные участки.
Иногда на участках некроза появляется
фибринозный выпот, (серый налет)
17.
3. На третьей неделе (период образованияязв) происходит отпадение
некротических масс и образование язв.
Эти процессы сопровождаются
обнажением глубоких частей слизистой и
подслизистого слоя с залегающими здесь
кровеносными сосудами, что
обусловливает кишечные кровотечения.
18.
4. В конце третьей или на четвертой неделеболезни процесс отпадения
некротических участков заканчивается, и
наступает четвертый период - период
чистых язв: в области пейеровых бляшек
и солитарных фолликулов,
располагающихся по длине подвздошной
кишки, в ее нижнем отделе образуются
язвы с чистым гладким дном и слегка
набухшими краями.
19.
5. Пятая и шестая недели характеризуютсяпроцессами заживления язв. На месте язв
остается незначительная аспидно-серая
пигментация. Как правило,
обезображивающие или стягивающие
рубцы на месте язв не образуются.
20.
21.
Клиническая классификация брюшного тифаI. По характеру течения:
1)типичные формы;
2)атипичные формы (стертые, абортивные,
амбулаторные, редко встречающиеся:
пневмотиф, менинготиф, нефротиф,
колотиф, тифозный гастроэнтерит и др.).
22.
II. По длительности течения:1) острая;
2) рецидивирующая.
III. По тяжести течения:
1) легкая;
2) средней тяжести;
3) тяжелая.
23.
IV. По наличию осложнений:1) без осложнений;
2) осложненная:
а) специфические осложнения (кишечное
кровотечение, перфорация кишечника,
инфекционно-токсический шок);
б) неспецифические осложнения
(пневмония, паротит, холецистит,
тромбофлебит, отит и др.).
24.
Клиническая картинаВ течении болезни выделяют следующие
периоды:
начальный;
разгар болезни;
угасание основных клинических
проявлений;
выздоровление.
25.
Инкубационный период варьирует отнескольких дней до 3 нед (в среднем 10-14
сут). Ранее было принято считать, что
брюшной тиф начинается постепенно.
Однако в настоящее время более чем в 2/3
случаев наблюдают острое начало
заболевания.
26.
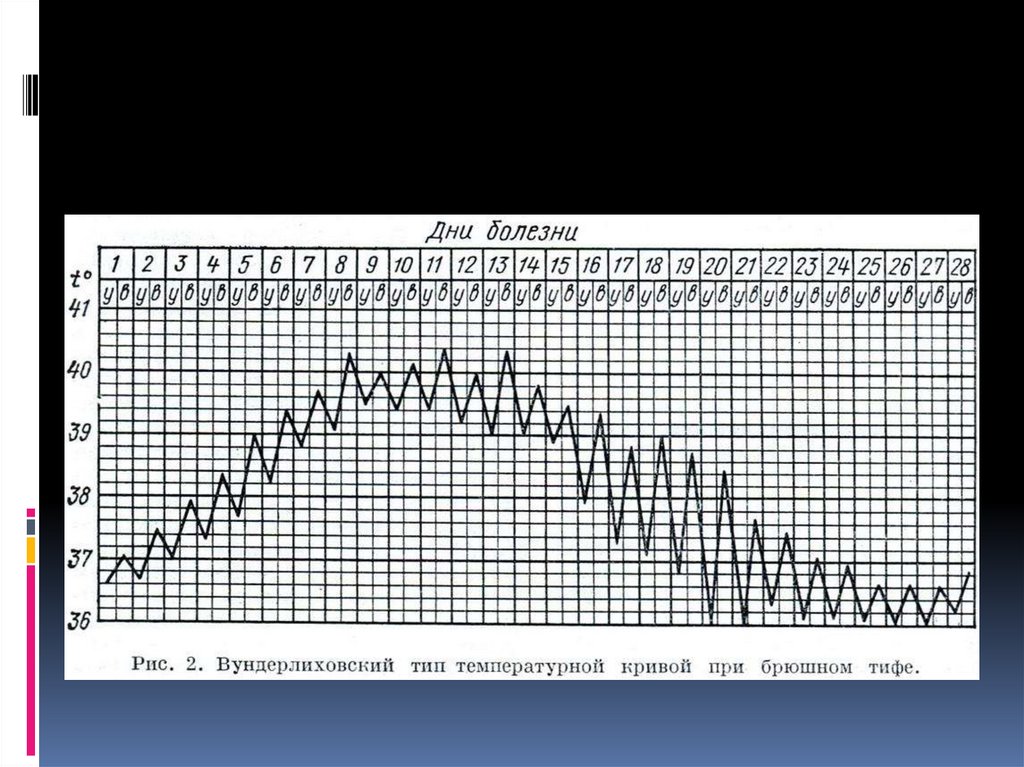
Первую неделю клинических проявленийобозначают как начальный период болезни.
Если заболевание развивается постепенно,
то в течение первых 3-4 сут происходит
нарастание температурной реакции,
достигающей к концу этого срока 39-40 °С.
Так же постепенно развивается синдром
интоксикации, проявляющийся головной
болью, анорексией, прогрессирующей общей
слабостью, головокружением, бессонницей.
При остром начале заболевания симптомы
интоксикации развиваются в более сжатые
сроки (1-2 дня).
27.
Период разгара приходится на конецпервой - начало 2-й недели болезни и
может продолжаться от нескольких дней
до 2-3 нед. Характерно нарастание
симптомов интоксикации. Температура
тела остаётся высокой, приобретает
постоянное, волнообразное или
неправильное течение.
28.
Период реконвалесценции проявляетсяпадением температуры тела (иногда по
амфиболическому типу) и постепенным
исчезновением признаков интоксикации.
Необходимо подчеркнуть, что несмотря на
исчезновение симптомов интоксикации,
особенно под воздействием лечебных
мероприятий, временные рамки
формирования язв в тонкой кишке
сохраняются, поэтому остаётся опасность
развития кишечных кровотечений и
перфораций кишки.
29.
30.
31.
Особенности течения современного течениябрюшного тифа:
острое начало заболевания;
выраженная потливость во все периоды болезни,
всех больных:
отсутствие реакции со стороны селезенки;
расстройство стула в виде диареи у 44.4% больных:
нахождение эозинофилов в крови у 22.2% больных
на протяжении всею периода болезни, что, повидимому, связано с ранней аллергической
перестройкой организма;
отсутствие осложнений и тяжелых форм течения
заболевания.
32.
Осложнения.Прободение кишечника
Инфекционно-токсический шок (ИТШ)
Пневмония.
Миокардит
Перфорация стенки тонкого кишечника.
Хроническое бактерионосительство.
33.
Факторами риска развития осложнений икритических состояний у больных тифопаратифозными заболеваниями являются:
поздняя госпитализация больных (позже 7го дня болезни);
физическая нагрузка в конце
инкубационного периода и в начале
заболевания;
неадекватная антибактериальная и
патогенетическая терапия;
34.
возраст: дети моложе 3 лет и взрослыестарше 65 лет;
сопутствующие инфекционные заболевания
(малярия, вирусный гепатит и др.)
хронические заболевания: сердечная
недостаточность любого генеза, цирроз
печени, сахарный диабет с поражением
сердца и почек, хроническая почечная
недостаточность и др.;
35.
Диагностика.При лабораторной диагностике используют
бактериологический и серологический
методы исследования.
На 1-й неделе заболевания возбудителя
легче выделить из крови,
со 2-3-й недели - из испражнений и мочи, в
стадии реконвалесценции - из
дуоденального содержимого.
Можно выделить возбудителя при посеве
костного мозга, гноя, экссудата, мокроты.
36.
Посевы крови для выделения гемокультурынеобходимо осуществлять с 1-го дня
болезни и на протяжении всего
лихорадочного периода.
Следует помнить, что отрицательный
результат исследования не исключает
диагноза брюшного тифа.
37.
1. Бактериологические исследования:Гемокультура
Копрокулътура и уринокультура
Билликультура
Миело- лактокультуры (при необходимости).
38.
2. Серологические реакции:С первых дней – реакция
агрегатгемагглютинации (РАГА); реакция
коагглютинации (РКА).
Со второй недели болезни – реакция
непрямой (пассивной) гемагглютинации
(РНГА).
Реакция агглютинации Видаля с
адсорбированными антигенами
брюшнотифозных бактерий - О, Н.
39.
Иммунофлюоресцентная диагностика(достоинство метода и трудность индикации
возбудителей кишечных инфекций).
ИФА на специфические антитела.
Перспективно использование ПЦР
40.
Дифференциальная диагностикаПри осмотре и пальпации живота обнаруживается метеоризм
с умеренной чувствительностью в правой подвздошной
области. Прощупывание селезенки, которая при брюшном
тифе плотновата, удается только к 5--б дню болезни. Однако
возможно констатировать ее увеличение в более ранние
сроки путем перкуссии.
Брадикардия как основной опорный симптом при брюшном
тифе в отличие от брадикардии, например при гриппе,
характеризуется своей стойкостью. Брадикардия отсутствует
у детей и нередко у лиц с невропатическими явлениями.
Срок появления сыпи -- 8-й день и позже. Нужно иметь в
виду, что высыпание розеол может продолжаться и на исходе
заболевания, и в период апирексии. Эти «поздние розеолы»
более крупные, более сочные, более папулезные. Они очень
быстро созревают и так же быстро подвергаются обратному
развитию.
41.
Лечение1. Уход
2. Строгий постельный режим ( до 7-8 дня
после нормализации температуры)
3. Диета №4 (ограничение жиров и
углеводов). Исключение продуктов
питания, вызывающих торможение
кишечника.
42.
4.Этиотропная терапия:
фторхинолоны (ципрофлоксацин, офлоксацин,
норфлоксацин, пефлоксацин, моксифлоксацин).
Не использовать фторхинолоны детям до 10 лет и
беременным женщинам.
Препараты резерва – цефалоспорины III поколения
(цефтриаксон по 2,0 х 1р/сут. в/м). Целесообразно
для лечения детей (цефтриаксон, цефотоксим,
цефтазидим
При тяжелом течении совместимость
фторхинолонов с другими антибактериальными
препаратами (метронидозол), особенно с
аминогликозидами (гентамицин, амикацин)
43.
В настоящее время препаратыхлорамфениколовой группы (левомецитин),
ампициллин и котримоксазол в лечении
тифо-паратифозных заболеваний не
оправданы ни с терапевтической, ни с
фармакоэкономической точки зрения
5. Патогенетическая терапия –
дезинтоксикация, коррекця гомеостаза,
борьба с гипоксией, коррекция водноэлектролитного баланса и кислотноосновного состояния.
6. Интенсивная терапия
44.
Важное значение имеют борьба с гипоксией,коррекция водно-электролитного баланса и
кислотно-основного состояния.
Для дезинтоксикации в легких случаях
назначают обильное питье (до 2,5-3 л/сут),
прием энтеросорбентов через 2 ч после еды
(энтеродез -15 г/сут, полифепан-75 г/сут,
угольные сорбенты - 90 г/сут).
45.
При среднетяжелом течении брюшноготифа дезинтоксикация усиливается
парентеральным введением изотонических
глюкозо-солевых растворов до 1,2-2 л/сут
(5% раствор глюкозы, лактасол, квартасоль
и др.), 5-10% раствора альбумина по 50-100
мл.
Проводятся ингаляции кислорода через
носовые катетеры по 45-60 мин 3-4 раза в
день.
46.
В результате широкого распространениялекарственной устойчивости S. typhi в
России к левомицетину, ампициллину,
гентамицину, ко-тримоксазолу
применение этих средств для
этиотропной терапии брюшного тифа,
паратифов А и В утратило свою ведущую
роль.
47.
Цефалоспорины I и II поколенияклинически не эффективны и не должны
применяться для терапии брюшного
тифа, несмотря на их кажущуюся
эффективность in vitro.
48.
Критерии выписки больного из стационара.Выписка реконвалесцентов, перенесших
брюшной тиф (паратифы А и В), из
стационара проводится после полного
клинического выздоровления при
нормальных общих анализах крови и мочи,
показателях электрокардиограммы, но не
ранее 21-го дня нормальной температуры
тела.
Умеренно выраженные признаки астении
противопоказанием для выписки не
являются.
49.
Обязательным условием выписки являютсятрехкратные отрицательные результаты
бактериологического исследования кала и
мочи на возбудителей тифо-паратифозной
группы, выполненные после отмены
противобактериальных средств с
интервалами 1-2 дня между исследованиями,
и один отрицательный посев желчи (порций В
и С), выполненный не ранее 15-го дня
нормальной температуры.
50.
Профилактика.С целью специфической профилактики
брюшного тифа применяются
брюшнотифозные вакцины и поливалентный
брюшнотифозный бактериофаг.
51.
Вакцинация против брюшного тифа неявляется обязательной при международных
поездках, но рекомендуется экспертами
ВОЗ перед длительным пребыванием в
эндемичных по брюшному тифу регионах
(Индийский полуостров, Юго-Восточная
Азия, Африка, Таджикистан и др).Кроме
того, показана иммунизация
лабораторному персоналу, работающему с
S. typhi, и членам семьи хронических
бактериовыделителей.

















































 medicine
medicine








