Similar presentations:
Сестринский уход при хронических заболеваниях кишечника
1.
Михайловский филиал ГАПОУ «Волгоградский медицинский колледж»ПМ 02. Участие в лечебнодиагностическом пи
реабилитационном процессах
МДК 02.01. Сестринский уход при различных заболеваниях и
состояниях
Тема: Сестринский уход при хронических заболеваниях
кишечника.
Составитель: преподаватель Н.Г.Акимова
г.Михайловка, 2023г.
2.
ПЛАН:Дискинезия кишечника: причины возникновения, клинические
проявления, особенности сестринского ухода, принципы лечения
и профилактики.
Хронический энтерит: причины возникновения, клинические
проявления, особенности сестринского ухода, принципы лечения
и профилактики.
Хронический неязвенный колит, неспецифический язвенный
колит (НЯЗ): причины возникновения, клинические проявления,
особенности сестринского ухода, принципы лечения и
профилактики.
3.
Дискинезия кишечника – функциональное расстройствокишечника, проявляющееся болевым синдромом, дискомфортом в
брюшной полости, изменением частоты и консистенции стула.
4.
Причины дискинезии кишечника: острый либо хроническийстресс, хроническая стрессовая ситуация, нерациональное
питание, злоупотребление алкоголем.
Провоцирующие факторы:
некоторые особенности личности: слабое умение различать
эмоциональную и физическую боль, соматизация (проявление
эмоциональной нестабильности соматическими симптомами);
повышенная тревожность, неспособность к эмоциональной
разрядке и др.;
острые кишечные инфекции.
5.
Классификация дискинезии кишечника (в зависимости отизменения консистенции каловых масс):
-с запорами (более четверти всех актов дефекации проходит с
выделением плотного, фрагментированного стула, менее четверти
– с диареей);
-с диареей (более четверти случаев дефекации – с жидким стулом,
менее четверти – с плотным);
-смешанную форму (и плотный, и жидкий стул встречаются более
чем в 25% случаев);
-неклассифицируемую форму (изменения консистенции стула
недостаточно для верификации любой из перечисленных выше
форм заболевания).
6.
Симптомы дискинезии кишечника.К кишечным симптомам относят боль в животе, метеоризм,
диарею и запор.
Боль в животе при дискинезии кишечника никогда не
возникает в ночное время. Боль может быть неопределенной,
ноющей, тупой, либо же кинжальной, постоянной,
выкручивающей. Чаще всего боль локализуется в
подвздошной области, больше слева. Усиление болей связано с
приемом пищи, ослабление – с дефекацией и отхождением
газов.
Метеоризм обычно нарастает к вечеру или после приема
пищи.
7.
Симптомы дискинезии кишечника.Для диареи также характерно отсутствие в ночные часы и
появление утром после завтрака. Первые порции кала обычно
более плотные, затем в течение короткого промежутка времени
возникает несколько позывов на дефекацию водянистым стулом.
Характерно ощущение неполного опорожнения кишечника.
Общий суточный объем кала очень маленький, не более двухсот
граммов. При запорах стул плотный, по форме может быть по
типу овечьего кала, в виде карандаша. Часто за плотными
каловыми массами выходит полужидкий стул. Примеси крови и
гноя нехарактерны для дискинезии кишечника, а вот слизь
встречается достаточно часто.
8.
Диагностика дискинезии кишечника.собранный анамнез;
эзофагогастродуоденоскопия;
УЗИ органов брюшной полости;
обзорная рентгенография ОБП;
ирригоскопия;
эндоскопическое
сигмоскопия).
исследование
толстого
кишечника
(колоноскопия,
лабораторные исследования:
анализ кала на скрытую кровь, соскоб на
энтеробиоз, анализ кала на яйца гельминтов, биохимический анализ крови,
определение уровня С-реактивного белка.
9.
Лечение дискинезии кишечника.Госпитализация в отделение гастроэнтерологии только при первичном
обращении (для полного обследования и установки диагноза) и
трудностях в подборе терапевтических мероприятий. В большинстве
случаев лечение проводится амбулаторно.
Немедикаментозное лечение: консультация психолога для снятия
тревоги, донесения до пациента сути его заболевания; консультация
диетолога - выявляются продукты, употребление которых приводит к
обострению симптомов, разрабатывается индивидуальная диета.
10.
Питание при запорах• Следует ограничить прием жирной и газообразующей пищи,
алкоголя, кофеина, иногда - избыточного количества клетчатки.
• следует попытаться увеличить количество балластных
веществ в рационе. Источники: злаки, корнеплоды (свекла,
морковь, тыква), фрукты, крупа (гречневая, овсяная). Наиболее
выраженное послабляющее действие оказывают черный хлеб,
сухофрукты, особенно чернослив, курага. Традиционно при
запорах количество овощей и фруктов в рационе должно
составлять не менее 500—700 г ежедневно. При вздутии и болях
вначале их следует принимать в вареном, тушеном и запеченном
виде. По мере стихания болей индивидуально подбирается
сочетание сырых и вареных, тушеных, запеченных овощей и
фруктов.
11.
Питание при диареи• исключаются молоко, сырые овощи и фрукты,
возможно использование небольшого количества (100200 г) вареных или тушеных моркови, кабачков,
запеченных яблок.
• Разрешается употреблять говядину, мясо курицы,
кролика, рыбу, яйца, кисло-молочные продукты, в том
числе творог, сыр, белый хлеб, каши. При выраженных
поносах пищу протирают. По мере улучшения
самочувствия количество и состав овощей и фруктов
определяется больным индивидуально.
12.
Лекарственная терапияСредства, активизирующие моторику ЖКТ: (прокинетики). Они оказывают
послабляющее действие и заметно уменьшают вздутие живота (координакс,
перистил).
При преобладании запоров слабительные средства (увеличивающие
объем каловых масс, стимулирующие моторику кишечника, осмотические
слабительные).
Эффективны адсорбенты и пеногасители: активированный уголь, белая глина,
гидроокись алюминия, препараты висмута. Лучший пеногаситель —
симетикон (эспумизан)
При преобладании диареи — лоперамид.
Спазмолитики.
Пробиотики с бифидобактериями.
Антибактериальная терапия - по строгим показаниям.
13.
Прогноз для жизни при дискинезии кишечника благоприятный. Длявыздоровления прогноз неблагоприятный, так как достигнуть
длительной ремиссии удается лишь у каждого десятого больного, а более
чем у половины пациентов симптомы не регрессируют, несмотря на
проводимую терапию.
Специфической профилактики дискинезии кишечника не существует.
14.
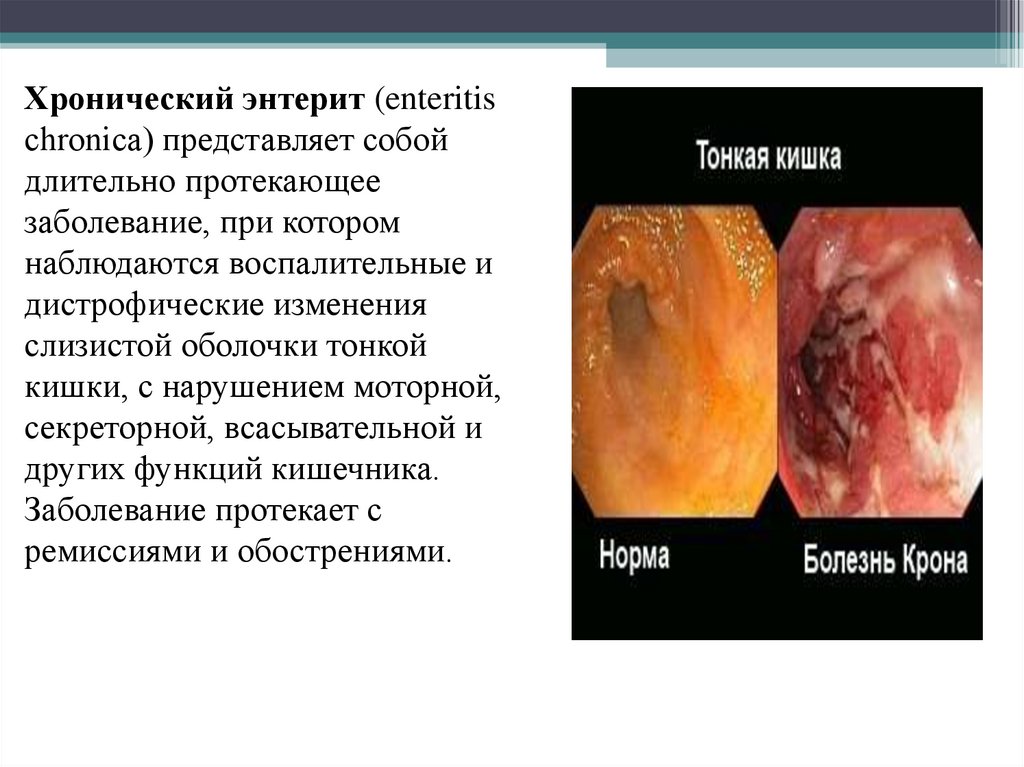
Хронический энтерит (enteritischronica) представляет собой
длительно протекающее
заболевание, при котором
наблюдаются воспалительные и
дистрофические изменения
слизистой оболочки тонкой
кишки, с нарушением моторной,
секреторной, всасывательной и
других функций кишечника.
Заболевание протекает с
ремиссиями и обострениями.
15.
Причины развитияхронического энтерита весьма
разнообразны:
инфекционные заболевания,
протекающие с поражением ЖКТ
(сальмонеллез, шигеллез,
стафилококковые инфекции,
лямблиоз; инфицирование
кампилобактером,
псевдомонадами, протеями,
энтеровирусами).
протозойные и глистные
инвазии (аскариды, криптоспоры,
широкий лентец и др.)
16.
Факторы рискаалиментарные факторы: механическое травмирование слизистой
тонкого отдела кишечника слишком сухой и плотной пищей, избыток в
рационе пряностей и острых приправ, бедная углеводами и белками
пища, злоупотребление алкоголем;
пищевая аллергия;
действие на кишечник токсинов и солей тяжелых металлов,
ионизирующего излучения;
длительный прием определенных лекарственных средств (стероиды,
НПВС, цитостатики, антибиотики);
аномалии развития (недостаточность сфинктерного аппарата большого
дуоденального сосочка);
дисбактериоз кишечника.
17.
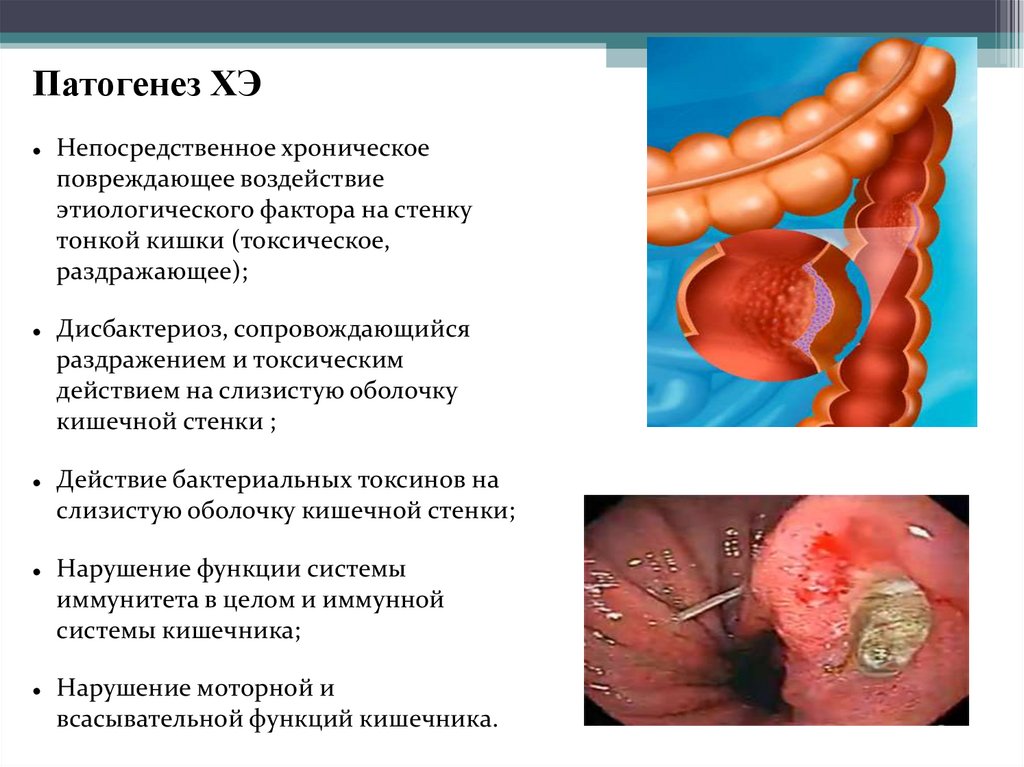
Патогенез ХЭНепосредственное хроническое
повреждающее воздействие
этиологического фактора на стенку
тонкой кишки (токсическое,
раздражающее);
Дисбактериоз, сопровождающийся
раздражением и токсическим
действием на слизистую оболочку
кишечной стенки ;
Действие бактериальных токсинов на
слизистую оболочку кишечной стенки;
Нарушение функции системы
иммунитета в целом и иммунной
системы кишечника;
Нарушение моторной и
всасывательной функций кишечника.
18.
Симптомы хронического энтерита.К местным относят обложенность языка, расстройства стула,
метеоризм, боли в животе в пупочной области;
к общим - повышенная утомляемость, раздражительность,
головные боли и головокружения, проблемы с кожей, ногтями и
волосами, эндокринопатии.
19.
Симптомы хронического энтерита.частый (до 20 раз в сутки) стул; позывы на дефекацию возникают
сразу после еды, количество каловых масс увеличено в объеме;
во время дефекации может отмечаться дрожь в конечностях,
тахикардия, артериальная гипотония, слабость;
каловые массы жидкие, содержат непереваренные комочки пищи
и волокна;
если значительно нарушен обмен жира, отмечается стеаторея –
каловые массы замазкообразные, глинисто-серого цвета,
блестящие.
20.
Симптомы хронического энтерита.при преимущественном преобладании процессов брожения
кал пенистый, зловонный;
вздутие живота и боли, проходящие после дефекации и
отхождения газов; возникает чаще во второй половине дня.
21.
Симптомы хронического энтерита.При хроническом энтерите регистрируют нарушение обмена
жиров, углеводов, белка, витаминов, микроэлементов.
Эндокринные нарушения присущи не менее чем трети
пациентов с данной патологией, преимущественно с
тяжелым течением. Они проявляются полиэндокринной
недостаточностью.
22.
Общие проявления:• слабость, снижение массы тела
• плохой аппетит, головные боли, головокружение
• потливость после приема пищи, сердцебиение,
• снижение тургора и эластичности тканей;
• сухость кожи, выпадение волос; тусклые, ломкие ногти;
• «заеды» в углах рта; боли в костях и суставах; нарушение
походки.
23.
Диагностика хронического энтерита.ОАК: признаки анемии, снижение уровня белка, электролитов,
микроэлементов, гормонов.
Копрограмма: мальдигестия и мальабсорбция.
Бактериологические анализы кала – рост патологической
микрофлоры.
Анализ кала на дисбактериоз положительный.
24.
Диагностика хронического энтерита.Кал на гельминтозы.
ЭГДС с биопсией слизистой оболочки кишки с последующим
гистологическим исследованием.
Контрастное рентгенологическое исследование.
УЗИ ОБП.
Обзорная рентгенография ОБП.
Рентгенография желудка проводятся по показаниям для
дифференциальной диагностики и выявления сопутствующих
заболеваний ЖКТ.
25.
Лечение хронического энтерита осуществляетсягастроэнтерологом.
Категорически запрещается курение и прием алкоголя. Диета
должна быть полноценной, содержать нормальное
количество углеводов, жиров и полноценного белка в
несколько
увеличенном
количестве
(130-140г.)
Рекомендуется все суточное количество пищи принимать 45 раз (дробное питание).
26.
Лечение хронического энтеритаИз медикаментозных препаратов назначаются:
средства для эрадикации инфекционного агента, нормализации
микрофлоры кишечника (эубиотики);
вяжущие, обволакивающие и абсорбирующие препараты;
при необходимости – желудочный сок и панкреатические ферменты;
средства для нормализации моторики кишечника, против диареи.
Симптоматическое лечение включает в себя коррекцию нарушений обмена,
витаминотерапию, заместительную гормональную терапию,
иммуномодуляторы. При хроническом энтерите показано лечение травами и
минеральными водами, санаторнокурортные мероприятия, физиотерапия.
27.
Профилактика хронического энтерита заключается впредупреждении и своевременном лечении кишечных инфекций
и острого энтерита, которые могут окончиться переходом в
хроническую форму; соблюдении здорового образа жизни и
питания; исключении этиологических факторов этого
заболевания; санитарном просвещении населения.
28.
Хронический неязвенный колит – это заболевание,характеризующееся хроническим течением и, главными
проявлениями которого являются воспалительно-дистрофические
и атрофические преобразования в слизистой оболочке толстого
кишечника.
29.
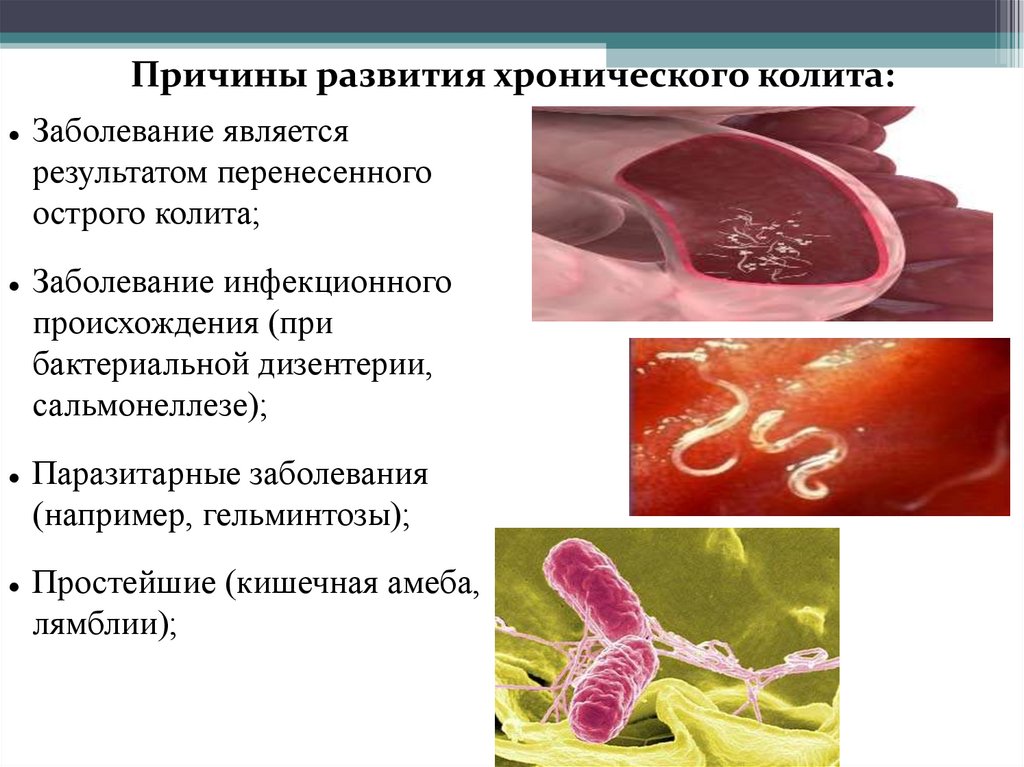
Причины развития хронического колита:Заболевание является
результатом перенесенного
острого колита;
Заболевание инфекционного
происхождения (при
бактериальной дизентерии,
сальмонеллезе);
Паразитарные заболевания
(например, гельминтозы);
Простейшие (кишечная амеба,
лямблии);
30.
Причины развития хронического колита:нерациональное питание, гиподинамия;
•хронические заболевания желудочно-кишечного тракта
(хронический гастрит с секреторной недостаточностью,
хронический энтерит, хронический панкреатит).
31.
Предрасполагающимифакторами
развития
колита являются:
Аномалии развития толстой
кишки;
Атеросклеротические поражения
сосудов кишечника (ишемический
колит);
Облучение (радиационный колит);
Злоупотребление алкоголем;
Пищевая аллергия;
Длительный прием некоторых
лекарственных средств.
32.
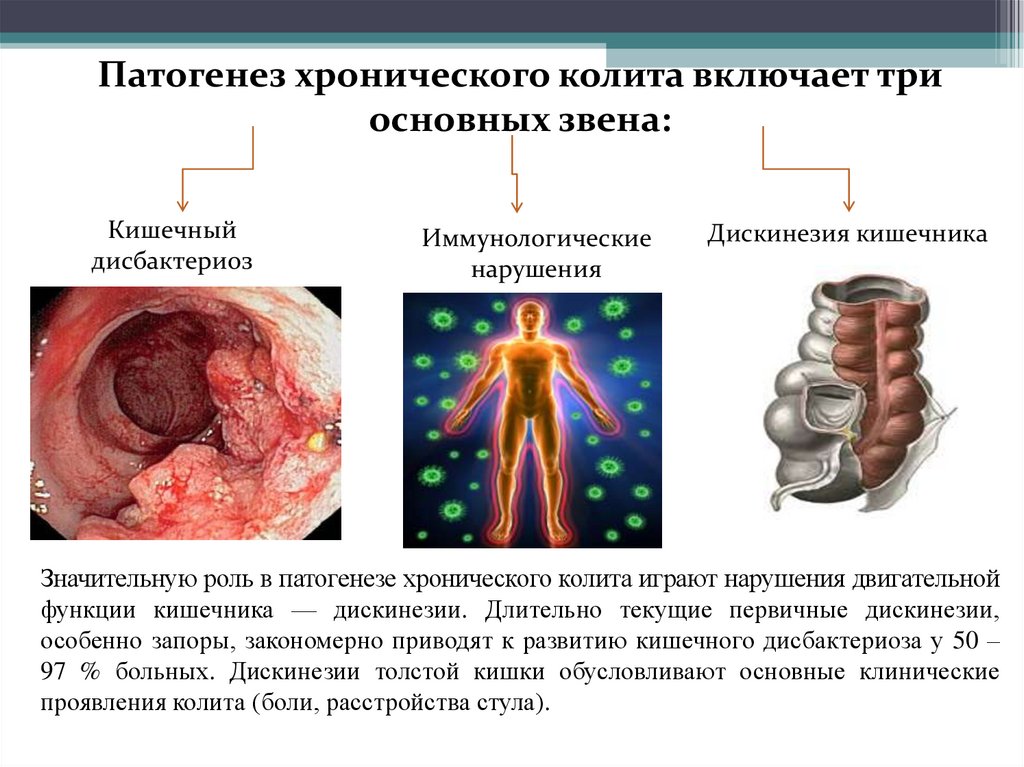
Патогенез хронического колита включает триосновных звена:
Кишечный
дисбактериоз
Иммунологические
нарушения
Дискинезия кишечника
Значительную роль в патогенезе хронического колита играют нарушения двигательной
функции кишечника — дискинезии. Длительно текущие первичные дискинезии,
особенно запоры, закономерно приводят к развитию кишечного дисбактериоза у 50 –
97 % больных. Дискинезии толстой кишки обусловливают основные клинические
проявления колита (боли, расстройства стула).
33.
Клиника:тупые ноющие боли по ходу толстого кишечника, в нижней области
живота, нередко ноющие боли сменяются резкими, колющими,
схваткообразными болями;
болевые ощущения имеют тенденцию к усилению спустя 8 часов после
последнего приѐма пищи, а также во время позывов на дефекацию и в
ночное или утреннее время (так называемый «симптом будильника»);
боль стихает после приѐма спазмолитических препаратов, опорожнения
кишечника и отхождения кишечных газов;
если воспалительному процессу в кишечнике сопутствует его спазм, то
боль описывается пациентом «словно сидишь на шиле»;
если в воспалительный процесс вовлекается серозная оболочка и
регионарные лимфатические узлы, боли становятся хроническими;
34.
вздутие живота, ощущение переполнения и распирания желудка икишечника;
нарушение процесса дефекации: наблюдается довольно частое
чередование запоров и поносов, например, около недели человек
страдает поносами, а следующие 3-10 дней может мучиться от поносов;
если имеется тенденция к преобладанию гнилостных процессов в
кишечнике - наблюдается «коровий кал» — жидкий обильный стул по
4-7 раз в течение суток;
при неязвенном колите возникают так называемые «ложные поносы» —
когда человек ощущает частые позывы на дефекацию, однако потом
выделяется малое количество кашицеобразного кала с примесью слизи,
иногда крови;
35.
после калодефекации ощущается неполное опорожнение полостикишечника, в утреннее время либо сразу после еды возникают позывы
на дефекацию, следующие один за другим с короткими интервалами»;
при пальпации наблюдается возникновение болевых ощущений по ходу
толстого кишечника, особенно в проекции поперечно-ободочной и
сигмовидной кишок;
частое урчание кишечника;
общая воспалительная симптоматика: общая слабость, головная боль,
иногда лихорадочное состояние;
наблюдается небольшая потеря массы тела и признаки гиповитаминоза;
изменения со стороны ЦНС: резкая смена настроения, депрессивный и
тревожный ипохондрический синдромы.
36.
Потенциальные проблемыКровотечения
Некроз ткани кишечника
Перфорация стенки
кишечника
Спаечные процессы
37.
Лабораторная диагностика• При преобладании бродильных процессов в кале
обнаруживаются: большое количество клетчатки, йодофильной
флоры и крахмала;
• при гнилостных процессах развивается дисбактериоз с
уменьшением в кале количества бифидо- и лактобактерий,
увеличением содержания аммиака, патогенного стафилококка,
стрептококка, протея.
38.
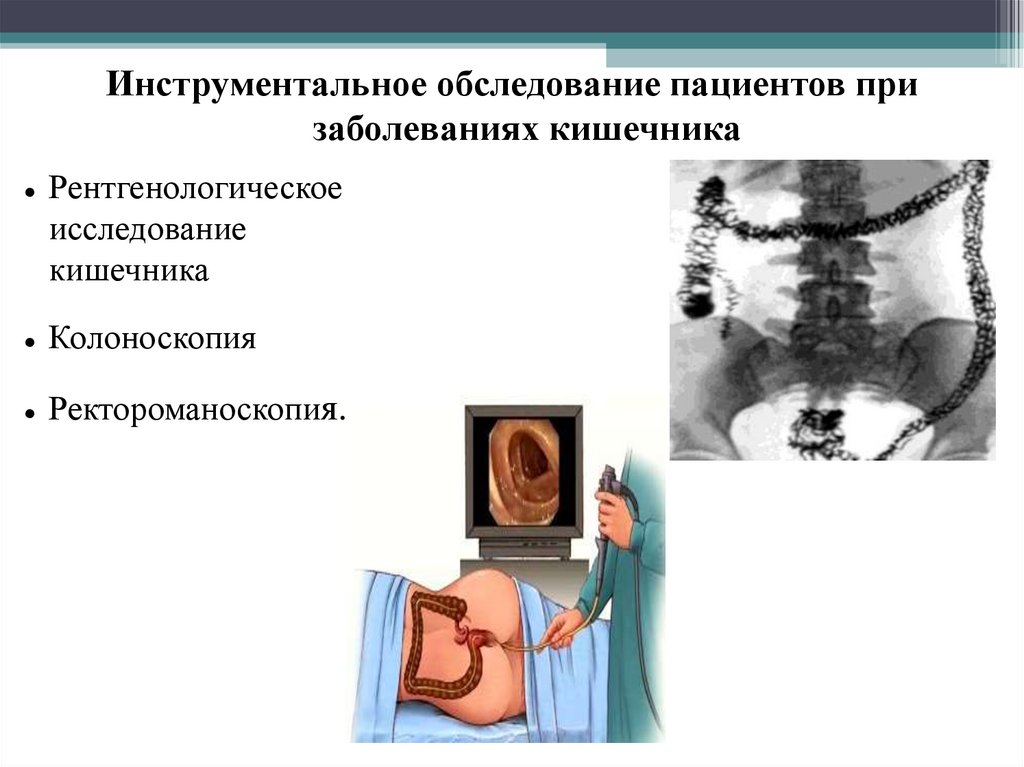
Инструментальное обследование пациентов призаболеваниях кишечника
Рентгенологическое
исследование
кишечника
Колоноскопия
Ректороманоскопия.
39.
Медикаментозное лечение-антибиотиков (короткими курсами): сульгин, Левомицетин, Фталазол;
-препаратов, корректирующих состав нормальной микрофлоры кишечника:
Бифидумбактерин, Колибактерин, Лактобактерин;
-препаратов уменьшающих газообразования;
-адсорбирующих лекарственных средств.
Соблюдение предписанной врачом диеты. Пищевые продукты должны
подвергаться тщательной термической и механической обработке. Если в
течение заболевания преобладают запоры, то рекомендуется принимать пищу с
большим содержанием волокон (свекла, морковь, гречневая каша,
простокваша). При преобладании поносов необходимо отказаться от
чрезмерного употребления пищевых продуктов, имеющих в составе большое
количество углеводов (молоко, бобовые, ржаной хлеб, капусту).
40.
Профилактика• Первичная: устранение факторов риска, здоровый образ жизни,
рациональное питание, соблюдение правил гигиены и гигиены
питания, предупреждение острых кишечных инфекций,
своевременное лечение острых колитов, санация очагов
инфекции в организме.
• Вторичная: диспансерное наблюдение, физикальное и
лабораторное обследования (2 раза в год), ректороманоскопия (1
раз в год), колоноскопия (1 раз в 3 года), 2 раза в год (весной и
осенью) проводится профилактическое общеукрепляющее
лечение.
41.
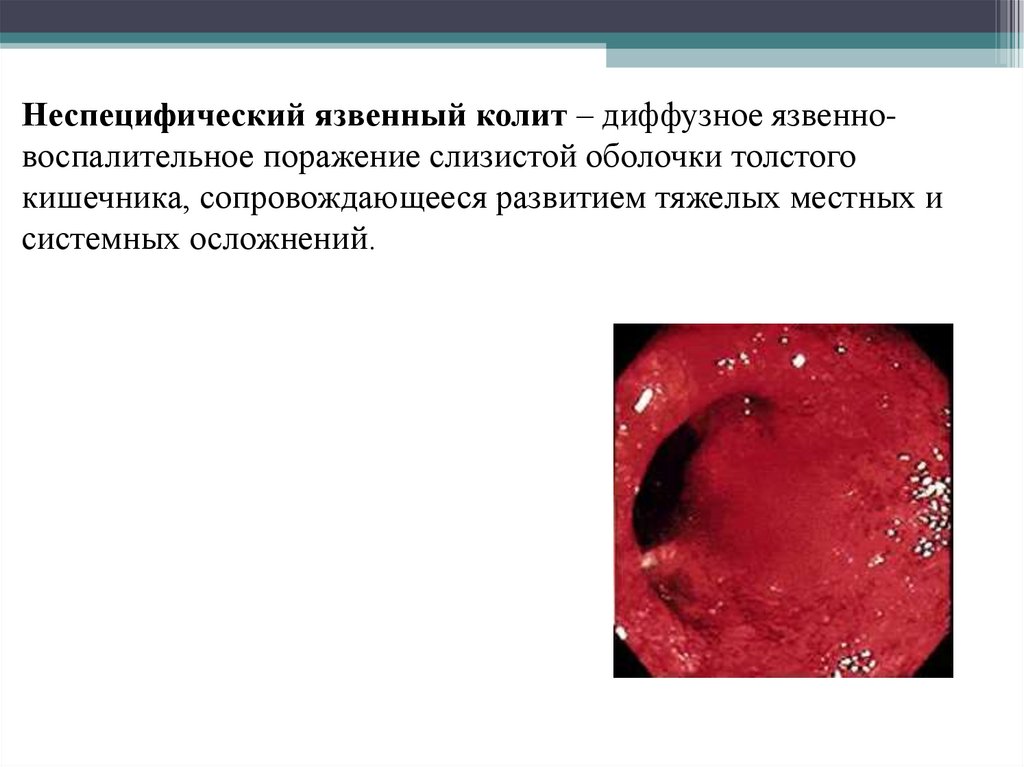
Неспецифический язвенный колит – диффузное язвенновоспалительное поражение слизистой оболочки толстогокишечника, сопровождающееся развитием тяжелых местных и
системных осложнений.
42.
Причина развития неспецифического язвенного колита внастоящее время неизвестна.
Впатогенезе данного заболевания могут играть роль иммунные и
генетически обусловленные факторы. Одна из теорий
возникновения неспецифического язвенного колита предполагает,
что причиной могут служить вирусы или бактерии,
активизирующие иммунную систему, либо аутоиммунные
нарушения (сенсибилизация иммунитета против собственных
клеток). Кроме того, отмечено, что неспецифический язвенный
колит чаще встречается у людей, близкие родственники которых
страдают этим заболеванием.
43.
Симптомы: периоды ремиссии сменяются обострениями.При обострении язвенный колит проявляется симптоматикой в
зависимости от локализации воспалительного процесса в кишечнике и
интенсивности патологического процесса.
При поражении прямой кишки (язвенном проктите) могут отмечаться
кровотечения из заднего прохода, болезненные тенезмы, боли в низу
живота. Иногда кровотечения являются единственным клиническим
проявлением проктита.
При левостороннем язвенном колите, когда поражена нисходящая
ободочная кишка, обычно возникает диарея, каловые массы содержат
кровь. Боли в животе могут быть довольно выраженные,
схваткообразные, преимущественно в левой стороне и (при сигмоидите)
в левой подвздошной области. Снижение аппетита, продолжительная
диарея и нарушение пищеварения часто приводят к снижению массы
тела.
44.
Неспецифический Язвенный Колит•начало постепенное с проктита,
сигмоидита;
•боль в животе схваткообразная,
•усиливающаяся перед дефекацией и
стихающая после опорожнения кишечника;
•диарея достигает 20 раз и более в сутки,
•выделение крови с калом;
•запоры;
•симптомы интоксикации - лихорадка,
слабость, прогрессирующее похудание.
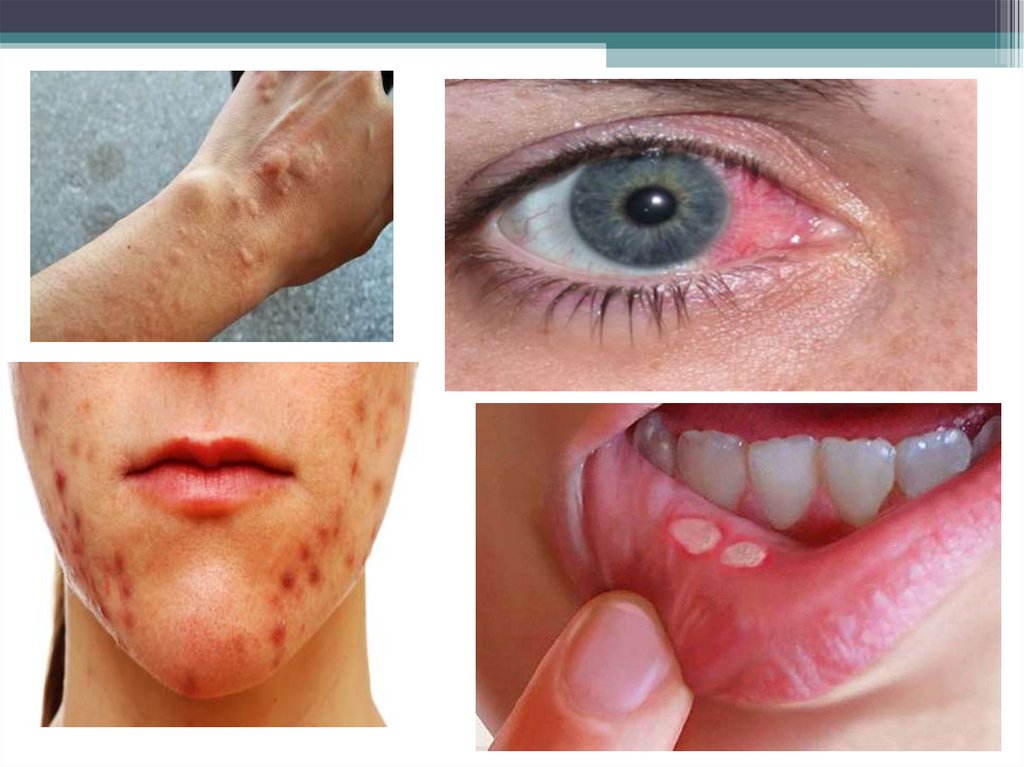
Внекишечные проявления
•Боль в суставах
•Узловатая эритема
•Склерит
•Пиодермии
•Афтозные язвы в полости рта
• Тотальный колит
• Левостороннее
поражение
• Ректосигмоидит
45.
46.
Диагностика неспецифического язвенного колита.колоноскопия с биопсией измененного участка стенки толстой кишки
для гистологического исследования
ирригоскопия и рентгенологическое исследование
компьютерная томография
копрограмма
тест на скрытую кровь, бактериологический посев
ОАК, БАК.
47.
Лечение неспецифического язвенного колита.Одним из немаловажных элементов симптоматической терапии
неспецифического язвенного колита является диетическое
питание. При тяжелом течении заболевания в разгар клинических
проявлений проктолог может порекомендовать полный отказ от
приема пищи, ограничившись употреблением воды. Прием пищи
возобновляют сразу после того, как аппетит восстанавливается.
48.
Медикаментозная терапия НЯК включаетпротивовоспалительные средства, иммунодепрессанты (азатиоприн,
метотрексат, циклоспорин, меркаптопурин) и антицитокины
(инфликсимаб);
симптоматические средства: противодиарейные, обезболивающие,
препараты железа при имеющих место признаках анемии;
противовоспалительные препараты: нестероидные
противовоспалительные средства – производные 5аминосалициловой кислоты (сульфасалазин, месалазин) и
кортикостероидные гормональные препараты.
49.
Показаниями к хирургическому лечению является неэффективностьдиеты и консервативной терапии, развитие осложнений (массированного
кровотечения, перфорации толстой кишки, при подозрении на
возникновение злокачественного новообразования и т. д.).
Резекция толстого кишечника с последующим созданием
илеоректального анастомоза (соединения свободного конца
подвздошной кишки с анальным каналом) является наиболее
распространенной хирургической методикой лечения неспецифического
язвенного колита. В некоторых случаях удалению подвергается
ограниченный в пределах здоровых тканей участок пораженного
кишечника (сегментарная резекция).
50.
Осложнения неспецифического язвенного колита:токсический мегаколон - расширение толстой кишки в результате паралича
мускулатуры стенки кишечника на пораженном участке. При токсическом
мегаколоне отмечают интенсивные боли и вздутие в животе, повышение
температуры тела, слабость;
массированное кишечное кровотечение;
разрыв кишечника;
сужение просвета толстой кишки;
обезвоживание в результате большой потери жидкости с диареей;
рак толстого кишечника.
51.
Профилактика и прогноз неспецифического язвенного колита.Специфической профилактики НЯК на данный момент нет, поскольку
причины, вызывающие это заболевание, до конца не ясны.
Профилактическими мерами возникновения рецидивов обострения
является соблюдение предписаний врача по образу жизни
(рекомендации по питанию, снижение количества стрессовых ситуаций
и физического перенапряжения, психотерапия) и регулярное
диспансерное наблюдение. Неплохой эффект, в плане стабилизации
состояния дает санаторно-курортное лечение.










































 medicine
medicine