Similar presentations:
Опухоли яичников
1. Опухоли яичников
Опухоли яичниковзанимают по
частоте 2-е место среди всех
новообразований женских половых
органов. Среди них
доброкачественные формы
составляют 70%, злокачественные30%.
2.
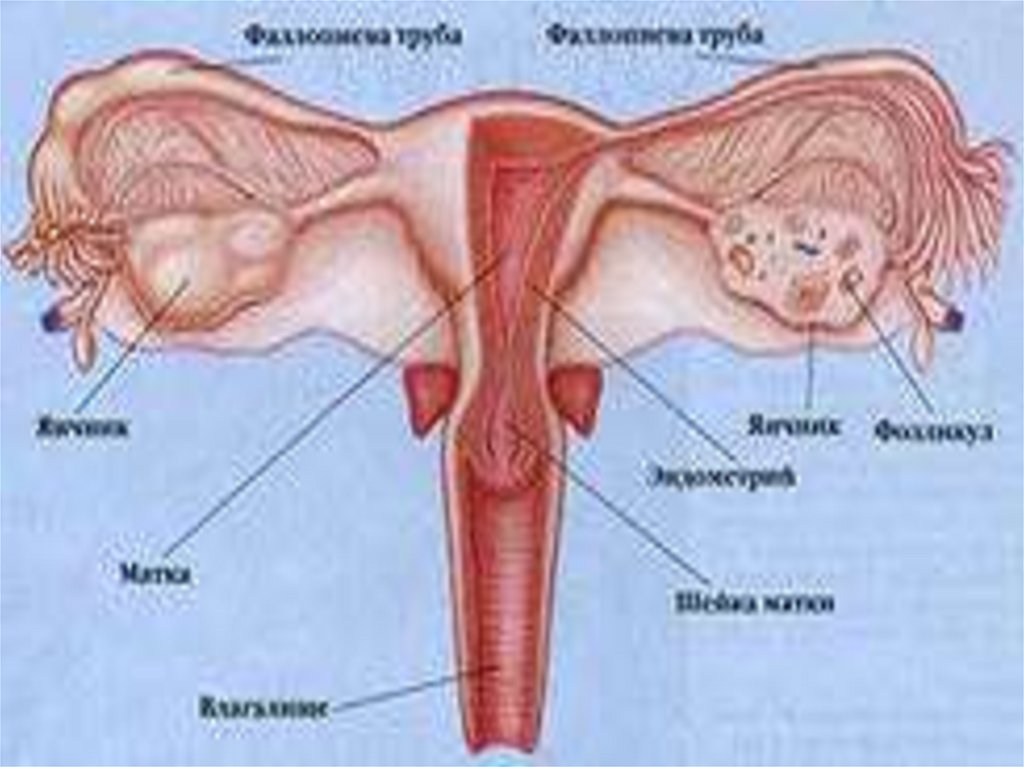
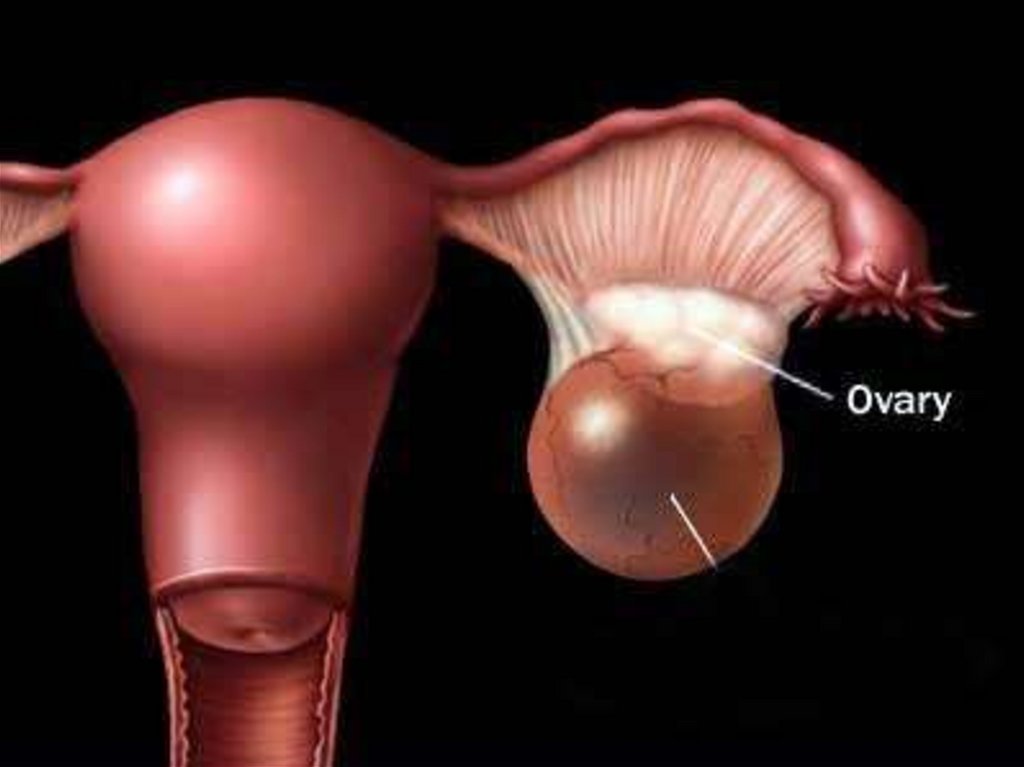
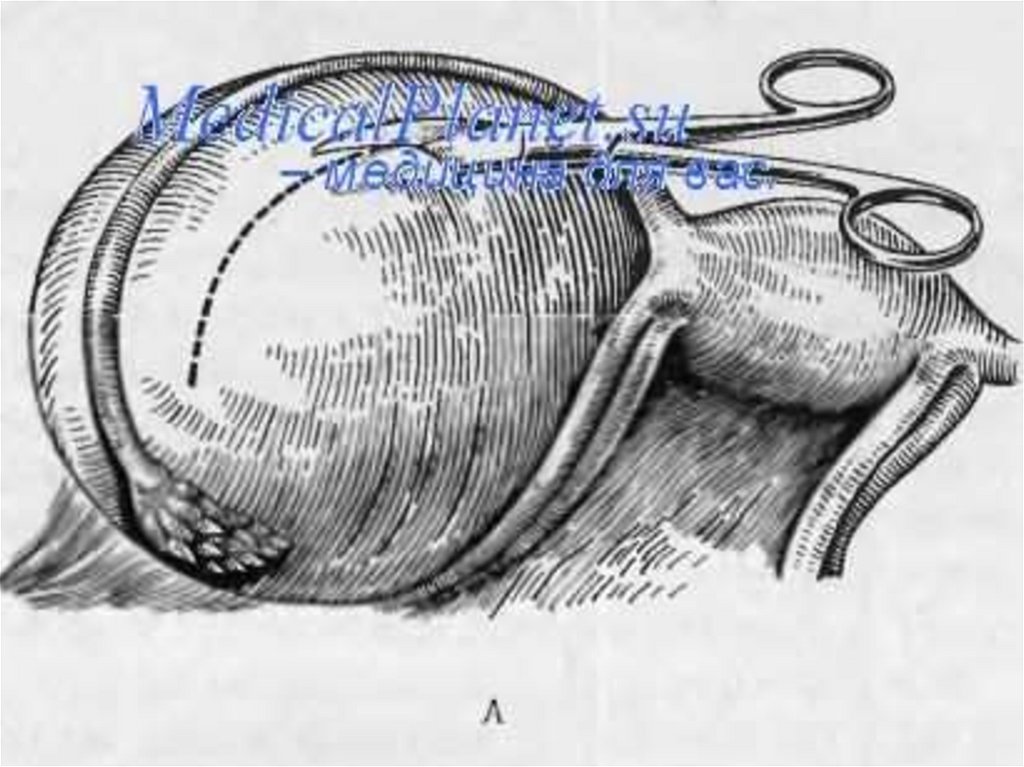
3. Кисты яичников
Кисты яичников - этодоброкачественные ретенционные
образования, характеризующиеся
отсутствием эпителиальной
выстилки, ретенционные кисты
возникают вследствие накопления
секрета (retentio-задержка) и
растяжения имеющейся в органе
полости.
4.
5. Классификация кист яичников
1.параовариальная киста2.воспалительные трубнояичниковые кисты
3.фолликулярные кисты
4.киста желтого тела
5.текалютеиновые кисты .
6. Истинные опухоли- кистомы яичников могут развиваться из 4-х эмбриональных элементов, принимающих участие в формировании
яичниковой ткани:целомического эпителия,
первичных половых клеток,
специализированной стромы
яичников, неспецифической
мезенхимы.
7. Фолликулярные кисты яичников.
Фолликулярнаякиста ретенционное образование в
полости кистозно-атрезирующегося
фолликула. По мере накопления
жидкости фолликулярный эпителий
атрофируется. В патогенезе
фолликулярной кисты
определенную роль играет
нарушение деятельности гипофиза.
8.
9. Фолликулярная киста яичника
Клиника: течение может бытьбессимптомным или может быть
нарушение менструального цикла. При
бимануальном исследовании
пальпируется округлое подвижное
образование размерами с куриное яйцо,
с гладкой поверхностью, диаметром 6-8
см. Опухоль занимает часть яичника,
внутренняя поверхность гладкая,
содержимое прозрачное.
Возраст больных 16- 45 лет.
10. Фолликулярная киста яичника
Макроскопически- однокамерноетонкостенное образование
тугоэластической консистенции.
Иногда при этой патологии происходит
разрыв кисты - развивается апоплексия
яичника, при этом показано
хирургичекое лечение – резекция
измененного участка яичника.
Дополнительные методы
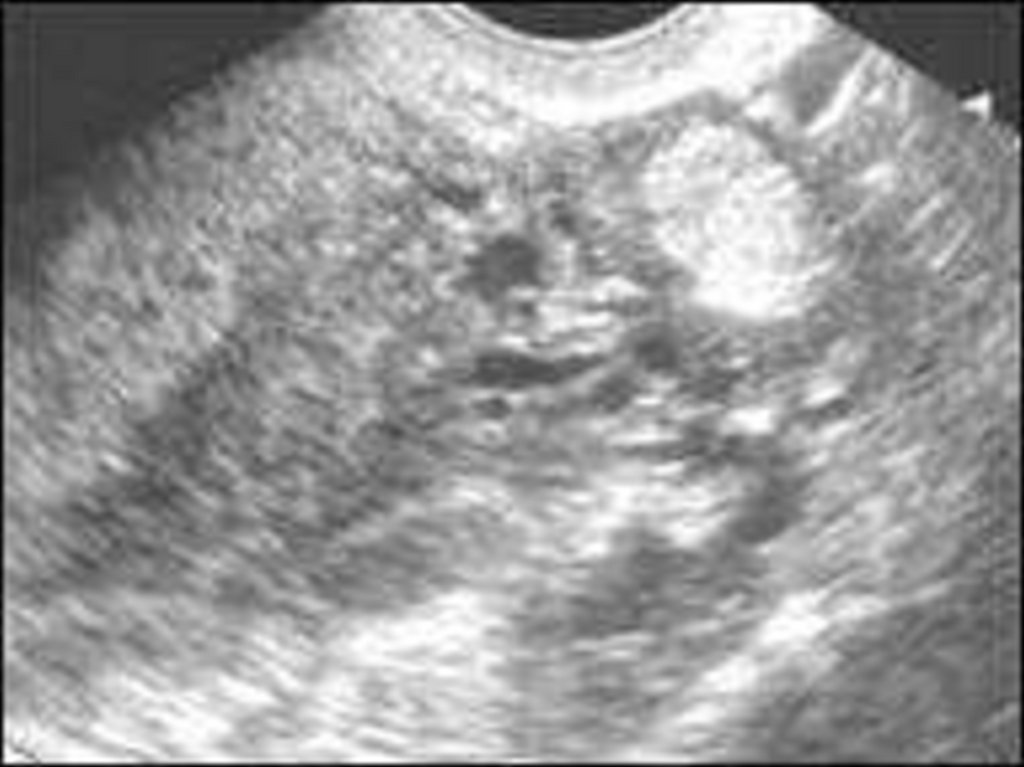
исследования: УЗИ, лапароскопия.
Лечение: оральные контрацептивы
(ОК) и рассасывающие средства.
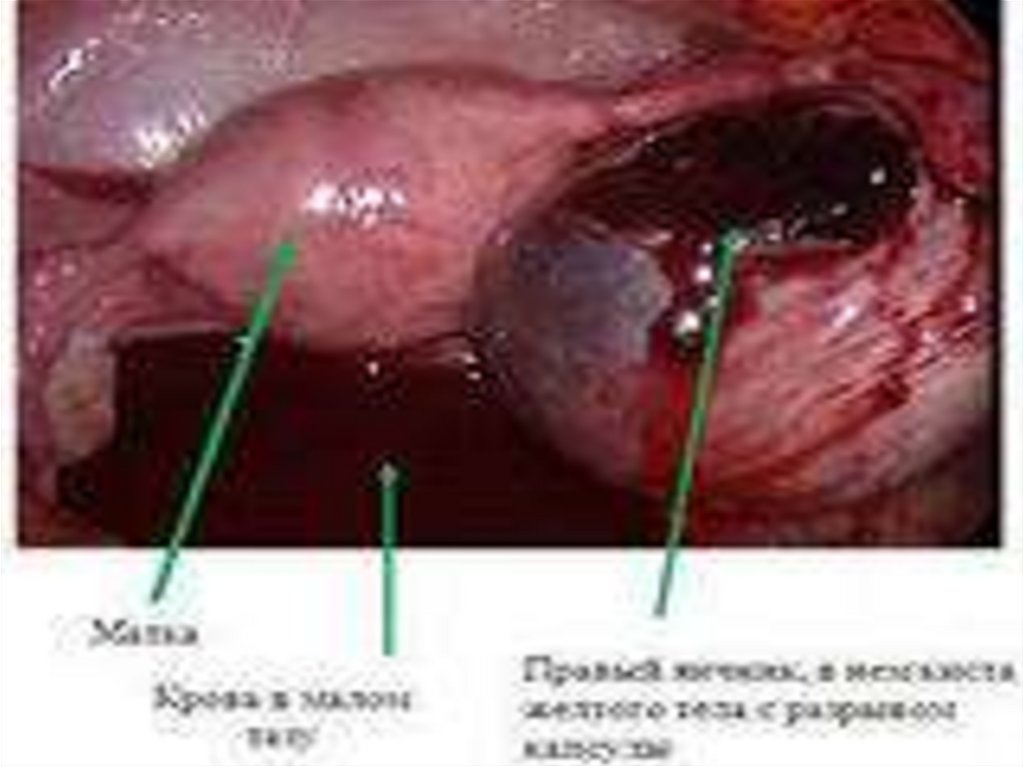
11. Киста желтого тела
Составляет2-5% всех кист.
Клиника:
односторонние тазовые боли, может быть
задержка месячных или кровотечение.
При бимануальном исследовании
пальпируется слегка увеличенная
размягченная матка, с одной стороны от
матки определяется округлое
образование, не превышающее 8 см в
диаметре. Капсула складчатая,
содержимое красновото-желтого цвета.
Возраст больных 16-45 лет. Разрыв
кисты сопровождается картиной острого
живота, в этом случае лечение
хирургическое. При отсутствии
симптоматики- выжидательная тактика,
антигонадотропные препараты или ОК.
12.
13. Параовариальная киста
Возникает из остатков вольфова канала- мезонефрального протока, который
расположен в мезовариуме. Является
ретенционным образованием. Частота8-16%. Возраст 20-40 лет.
Малигнизируется редко.
Клиника: часто немые образования.
При бимануальном исследовании
пальпируется опухолевидное
образование и яичник.
Лечение: единственная из всех кист
яичников лечится хирургически, в том
числе и при отсутствии клиники
острого живота.
14.
15. Гистогенетическая классификация кистом яичников:
1.Эпителиальные опухоли, которыесоставляют 70% всех истинных
новообразований, причем 50% из них
злокачественные. К эпителиальным опухолям
относятся: серозные (50%), муцинозные (
15%), эндометроидные (20%). Чаще
встречаются в пожилом возрасте.
2.Опухоли стромы полового тяжа,
которые относят к факультативному раку.
Они реже метастатируют и дают
деструктивный рост. Эти опухоли обладают
гормональной активностью
(гранулезоклеточные-1-3%, андробластомы ).
3.Липидоклеточные - редко
встречаются, чаще злокачественные,
секретируют кортикостероиды.
16. Гистогенетическая классификация кистом яичников:
4.Герминогенные опухоли - кроме зрелойтератомы (дермоидная кистома) всегда
злокачественные. Чаще встречаются в детском
и юношеском возрасте. Возникают из 3-х
зародышевых листков. Дисгерминомы
составляют от 1 до 4% герминогенных
опухолей.
5.Гонадобластомы.
6.Опухоли мягких тканей.
7.Неклассифицируемые
8.Метастатические.
.
Последние 4 класса опухолей - разной
степени злокачественности.
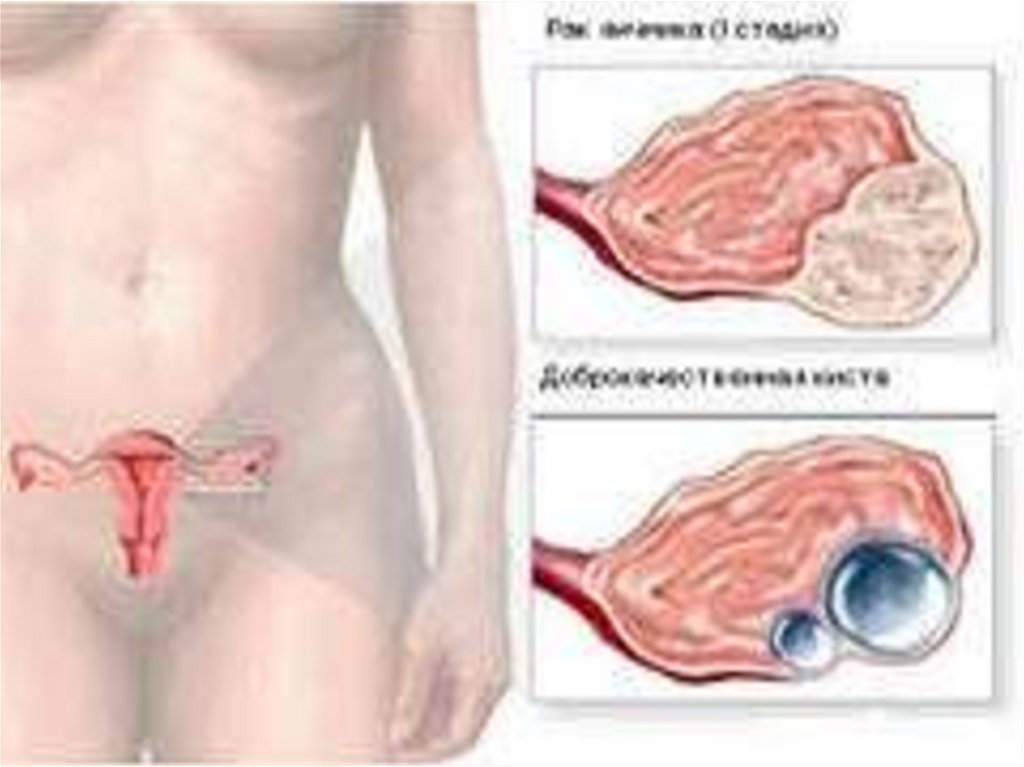
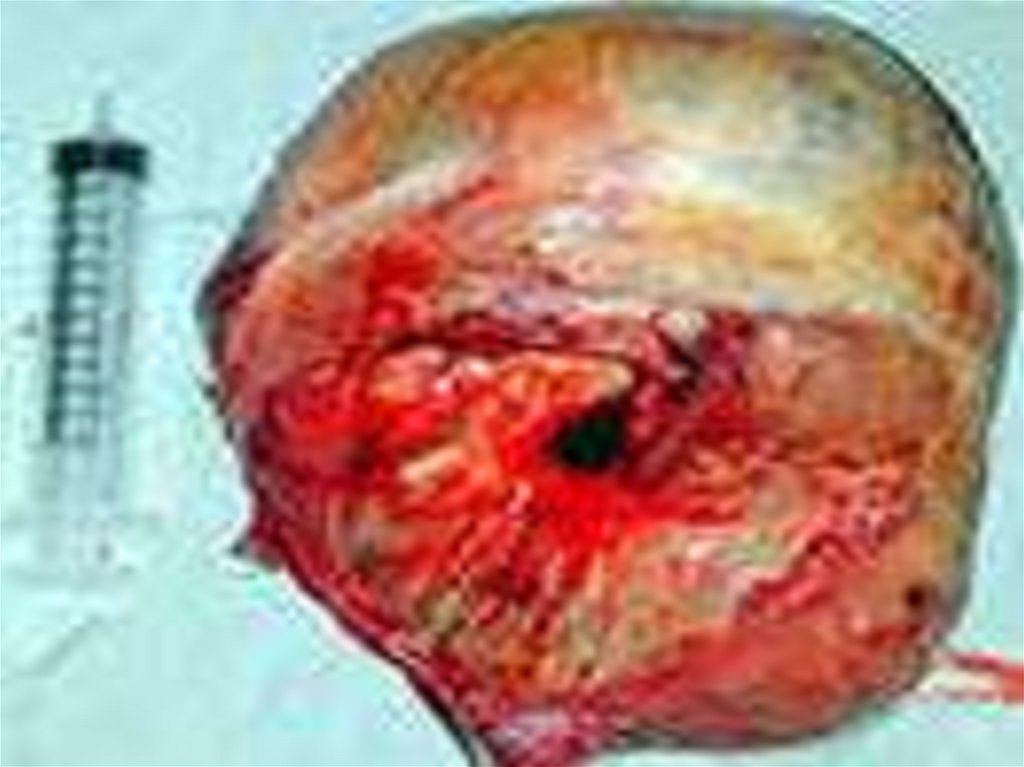
17. Дифференциальная диагностика опухолей яичников
ДоброкачественныеОдносторонние, с
неповрежденной
капсулой, подвижные
Поверхность гладкая
Асцит отсутствует
Опухоль обозрима
Брюшина гладкая
Структура кистозная
Внутренняя
поверхность гладкая
Однотипный внешний
вид
Кисты содержат
волосы,
зубы,салоподобное
вещество
Злокачественные
Двусторонние с
разрывом капсулы
Спаянные с
подлежащей тканью
Разрастания на
поверхности
Асцит , нередко
геморрагический
Участки
кровоизлияний,
некрозы
Брюшинные
имплантанты
Солидное или
полусолидное
строение
На внутренней.
поверхности
разрастания
(сосочковые )
18.
19.
20.
21.
22. Опухоли яичников
В СНГ среди всех новообразованийопухоли яичников составляют 715% . В США отмечено увеличение
смертности при этой патологии в 2
раза за последние 30 лет.; 47 %
смертности от рака гениталий
составляет смертность от рака
яичников( РЯ). Пятилетняя
выживаемость составляет всего
13 %.
23.
24. Опухоли яичников
Злокачественность - понятие нетолько морфологическое, но и
клиническое. Злокачественная
опухоль характеризуется:
1) инфильтративным и
деструктивным ростом,
2) метастазированием по
лимфо- и кровеносному руслу,
3) асцитом,
4) распадом опухоли.
25. Факторы риска
1.Больные с доброкачественными опухолямияичников.
2.Больные с диагнозом миома матки.
3.Больные, длительно лечившиеся по поводу
воспалительных
заболеваний гениталия.
4.Больные с неопределенными опухолевыми
массами в малом тазу.
5.Больные с неясными жалобами и выпотом в
плевральной и в
брюшной полости.
6.Больные, леченные по поводу
злокачественных опухолей другой локализации.
7.Увеличение размеров яичников по
сравнению с возрастной
нормой при УЗИ.
Возраст-41-60 лет, особенно первые 4 года после
менопаузы.
у женщин не живущих половой жизнью
возрастает в 3.75 раза.
Среди нерожавших риск в 5 раз больше,
26. Риск снижается:
У женщин с 3 и более родов ванамнезе
Прием ОК в течение 1 года снижает
риск в 2 раза
Не менее 2-х чашек зеленого чая в
день
27.
Сочетается с обменно-эндокринныминарушениями и соматической патологией.
Нередко заболеванию способствуют
колиты,
язвенная болезнь, аппендицит, хронический
тонзиллит, пороки развития.
Гипертоническая болезнь встречается у
32%
женщин с РЯ.
Сахарный диабет - 21%.
Ожирение - 36%.
Миома матки - 52%.
Эндометриоз - 63%.
Гиперпластические процессы эндометрия 60%
Хронические воспалительные заболевания
наблюдались почти у всех женщин, у которых
возник рак яичника.
В анамнезе женщин высок процент
гинекологических операций.
Часто РЯ сочетается с раком молочной железы,
карциномой матки.
Наличие у близких родственников риск
увеличивается в 20 раз.
Неблагоприятно влияние
работы с асбестом
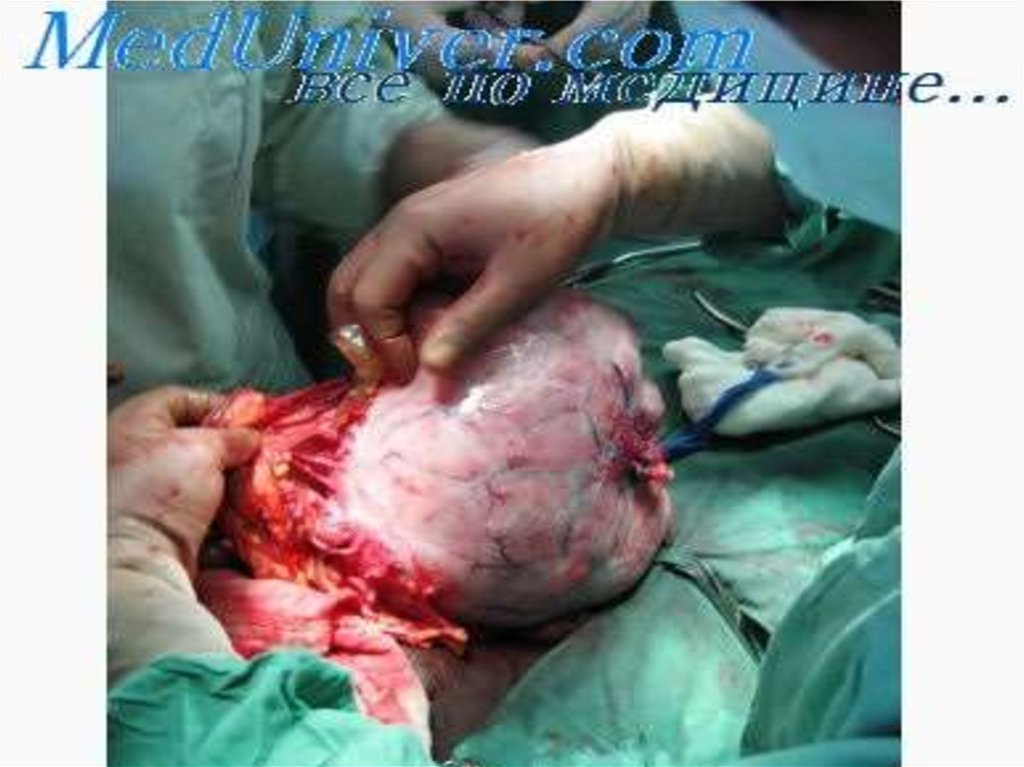
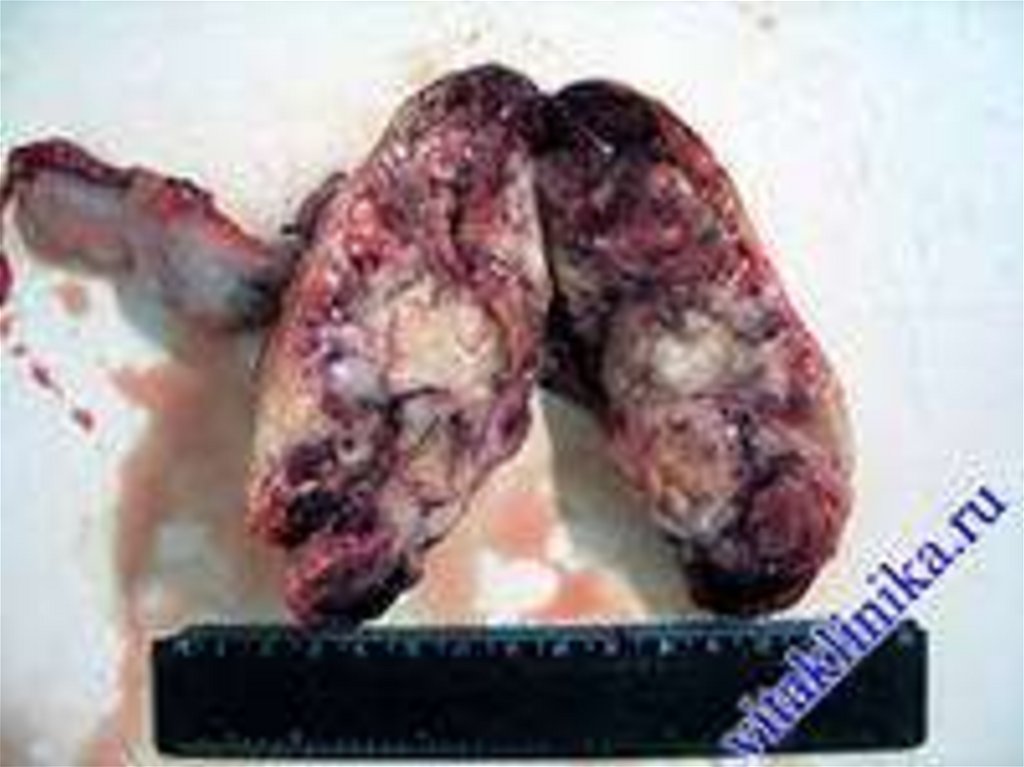
28. ЭПИТЕЛИАЛЬНЫЕ ОПУХОЛИ ЯИЧНИКОВ
Псевдомуцинозная кистома яичникасоставляет 20% всех кистом и относится к
пограничным опухолям яичников. Возраст 4050 лет. Злокачественное перерождение в 7%
случаев. Опухоль обычно односторонняя
многокамерная, подвижная на ножке, с гладкой
капсулой, нередко достигает больших
размеров.
Цилиоэпителиальная - составляет 2530% всех кистом. Чаще развивается в
репродуктивном периоде. Сецернирующая
цилиоэпителиальная кистома называется
также простой серозной кистой. Около
40% женщин с диссеминированными
серозными опухолями умирают.
29.
30.
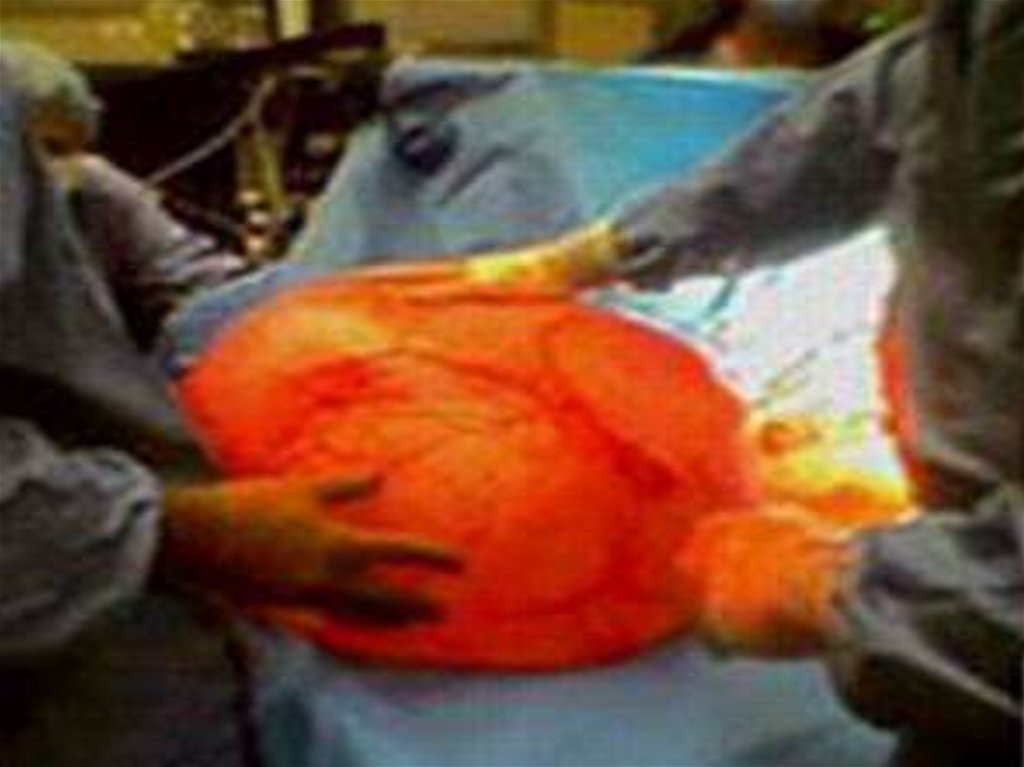
31. ЭПИТЕЛИАЛЬНЫЕ ОПУХОЛИ ЯИЧНИКОВ
Первичный солидныйрак - 4,5%
опухолей яичников. Выделяют три
степени дифференцировки серозного
рака яичников.
В высокодифференцированном серозном
раке преобладают сосочковые и
железистые структуры.
Низкодифференцированный
серозный рак отличается солидными
участками. Существует промежуточная
форма между двумя этими состояниями.
Опухоль обычно двусторонняя, асцит.
32. Эндометриоидные опухоли.
Шоколадные кисты стоят отдельно вклассификации. Шоколадные кисты - это
кистомы. Увеличение этих кистом происходит
за счет накопления крови. Составляют 6-8 %
эпителиальных опухолей яичников.
В 1925 году Sampson впервые предположил,
что РЯ может развиваться из очагов
эндометриоза. Риск озлокачествления
эндометриоидных опухолей невелик, но он
существует.
Как для злокачественных, так и для
доброкачественных эндометриоидных
опухолей яичника характерны
кровоизлияния. Как правило, они могут
сопровождаться выраженнейшим спаечным
процессом. Страдают, как правило, молодые
женщины в возрасте перименопаузы.
33. ОПУХОЛИ СТРОМЫ ПОЛОВОГО ТЯЖА.
Составляют 5 -8% всехзлокачественных опухолей яичника.
Гранулезоклеточные : возраст любой,
но чаще встречаются в возрасте 40-45
лет. Представляет собой
высокодифференцированную
злокачественную опухоль. Размеры ее
от нескольких мм до 20 см и более.
Чаще всего это одностороняяя,
небольшая опухоль солидного строения,
имеет на разрезе пестрый вид.
Поверхность опухоли гладкая.
Опухоль экскретирует эстрогены,
поэтому клиника зависит от возраста.
34.
35. Опухоли стромы полового тяжа
При развитии опухоли у девочек в 75%случаев наблюдается ложное
преждевременное половое созревание.
В детородном возрасте опухоль проявляется
различными нарушениями менструального
цикла. Часто наблюдается гиперплазия
эндометрия.
Больные в постменопаузе обычно обращаются
к врачу по поводу кровянистых выделений из
половых путей. Секреция эстрогенов
значительно повышает риск развития рака
тела матки. Его диагностируют у 5% больных
с гранулезоклеточной опухолью яичника.
У 10% наблюдается асцит, реже может иметь
место выпот в плевральную полость.
Характерно прогрессирование опухоли через
10-5 лет. Могут наблюдаться метастазы в
легкие, печень, головной мозг.
36.
37. Опухоли стромы полового тяжа
Текаклеточная -2%всех случаев. чаще
развивается у женщин старше 50 лет, в 4-5 %
случаев -злокачественная. Ее клинические
проявления не отличаются от таковых при
гранулезоклеточных опухолях.
Андробластома или опухоль клеток Сертоли
и Лейдига. Маскулинизирующая опухоль,
развивающаяся чаще в возрасте 20-40 лет.
В большинстве случаев представляет собой
высокодифференцированные злокачественные
опухоли. Андробластомы обычно
секретируют андрогены. Вирилизация
наблюдается у 70-85% больных. Характерны
олигоменорея, а затем аменорея, уменьшение
молочных желез, гирсутизм, появление угрей,
залысин. Величина опухоли может быть
горошины до головы новорожденного.
38. ГЕРМИНОГЕННЫЕ ОПУХОЛИ.
Развиваются из первичныхполовых клеток. Гистологическая
классификация
Дисгерминома
Тератома (зрелая и незрелая),
которая может быть солидной и
кистозной. Зрелые тератомы
называют дермоидная киста,
тератоид.
39.
40. ГЕРМИНОГЕННЫЕ ОПУХОЛИ
Дисгерминома:самая частая
злокачественная герминогенная
опухоль, составляющая 30-40%
злокачественных герминогенных
опухолей яичника, 1-3 % всех
злокачественных опухолей яичника
и 5-10% злокачественных
опухолей яичников в возрасте до
20 лет.
41. Дисгерминома
Развивается из дисгенетической гонады, вчастности при чистой и смешанной дисгенезии
гонад, а также при тестикулярной
феминизации. При этом опухоль часто
сочетается с гонадобластомой. Часто
поражаются оба яичника. Нередко генитальный инфантилизм. Рост быстрый, у
25% больных на момент постановки диагноза
опухоль диссеминированная. Основной путь
метастазирования – лимфогенный, реже –
гематогенный и контактный. Прогноз
неблагоприятный. Иногда имеются симптомы
кровоизлияния.
42. ПУТИ РАСПРОСТРАНЕНИЯ:
Самый рань путь – контактный.Опухолевые
клетки слущиваются с поверхности опухоли и
прикрепляются к париетальной и висцеральной
брюшине. Благодаря дыхательным движениям
опухолевые клетки вместе с жидкостью
перемещаются по ней. В связи с этим
метастазы рака яичников чаще всего
локализуются в прямокишечно - маточном
углублении, вдоль латеральных каналов, на
капсуле печени, в правом поддиафрагмальном
пространстве, а также большом сальнике.
Лимфогенный путь: Часто наблюдаются
метастазы в тазовые (78%), поясничные
(42%) лимфоузлы могут поражаться
парааортальные лимфоузлы, средостение,
грудная клетка, область головы. Гематогенный
путь: у 2-3% наблюдаются метастазы в печени
и легких.
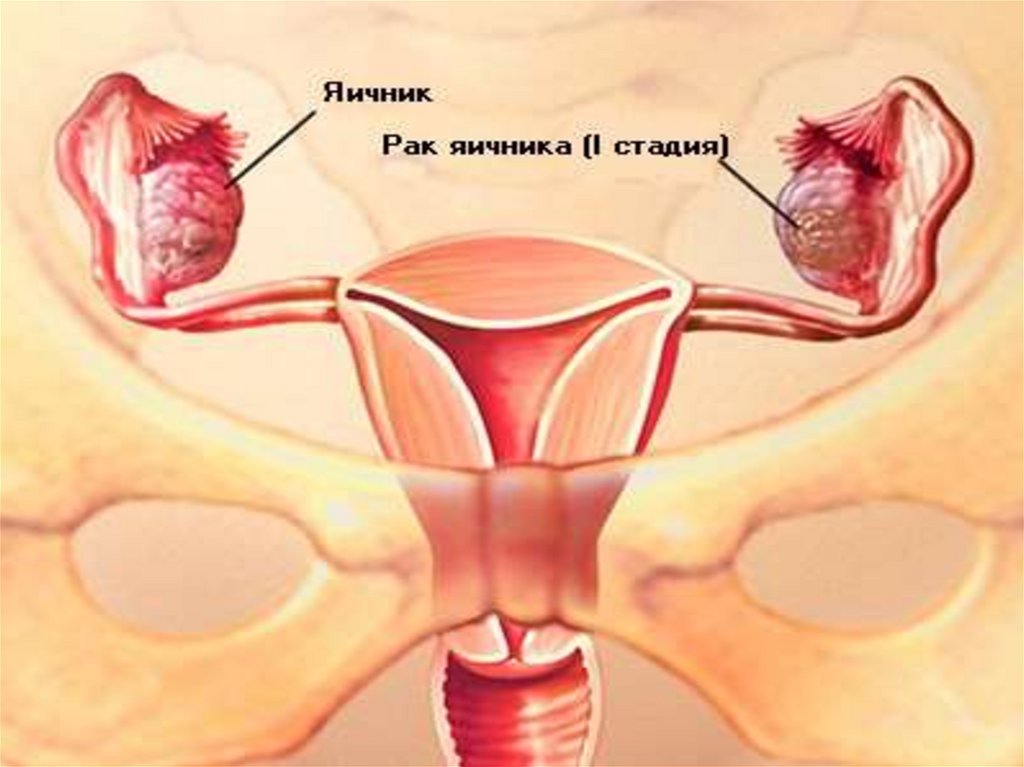
43. Стадии заболевания по Международной классификации акушеров гинекологов.
I-я стадия. Опухоль ограниченаяичниками.
1.А. Опухоль ограничена одним
яичником, капсула интактна,
1.В.Поражены оба яичника,
капсула цела, опухолевых клеток в
перитонеальной жидкости нет.
1.С. В асцитической жидкости
обнаруживаются опухолевые
клетки
44.
45. Стадии заболевания по Международной классификации акушеров гинекологов.
II-я стадия. Опухоль ограничена малым тазом.II.А. Опухоль распространяется на матку и на
маточные трубы, но сосочковых разрастаний
на поверхности опухоли нет, в смывах из
брюшной полости атипические клетки не
выявляются.
II.В. Опухоль распространяется на другие
структуры малого таза, но сосочковых
разрастаний на поверхности опухоли нет, в
смывах из брюшной полости атипические
клетки не выявляются.
II.С. распространение в пределах малого таза,
имеется разрыв капсулы, опухолевые клетки в
смывах из брюшной полости, есть сосочковые
разрастания по поверхности опухоли.
46. Стадии заболевания по Международной классификации акушеров гинекологов.
III-я стадия. Имеются метастазы по брюшинеза пределами малого таза или метастазы в
паховые или забрюшинные лимфатические
узлы, большой сальник, по капсуле печени.
III.А. Опухоль ограничена малым тазом, есть
метастазы по брюшине, в лимфоузлах
метастазов нет.
III.В. Метастазы по брюшине, диаметром не
более 2 см.
III.С. Метастазы по брюшине, диаметром
более 2 см, метастазы в паховые или
забрюшинные лимфатические узлы.
IY–я стадия. Отдаленные метастазы за
пределами брюшной полости, метастазы в
печень, опухолевые клетки в плевральном
выпоте.
47. ДИАГНОСТИКА.
ЖАЛОБЫ:неясные,
неопределенные боли, увеличение
живота, кровянистые выделения,
нарушение функции мочевого
пузыря и кишечника, потеря
аппетита, похудание, слабость,
снижение работоспособности,
одышка, повышение температуры.
Часто первый признак - острый
живот.
48. ДИАГНОСТИКА.
НАСЛЕДСТВЕННОСТЬ: злокачественныезаболевания
среди родственников 1
и 2 степени.
ДАННЫЕ ОБЩЕГО ОСМОТРА: форма
живота, Caput meduzae, перкуссия
живота (асцит), пальпация паховых и
надключичных лимфоузлов, области
пупка.
ДАННЫЕ БИМАНУАЛЬНОГО
ИССЛЕДОВАНИЯ: опухолевые массы в
малом тазу, при ректо-вагинальном
исследовании - резко болезненные
шиповидные разрастания.
49.
50.
51.
52.
53. ДИАГНОСТИКА.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ:Общий анализ крови – ускорение СОЭ и
увеличение числа базофилов. Снижение
общего белка, диспротеинемия.
Повышение концентрации щелочной
фосфатазы. Иммуно -ферментный
анализ выявляет высокую концентрация
Са -125. В последние годы исследуют
раковые эритроцитарные антитела,
увеличение содержания которых более
10 нг/л подозрительно на наличие
злокачественного процесса.
54. ДИАГНОСТИКА.
Пункция заднего свода. Цитологическоеисследование перитонеальной и
плевральной жидкости ( у 1/3 больных
обнаруживают атипические клетки, но
у 1/3 больных с 4 стадией рака
результат отрицательный).
Рентгенография грудной клетки,
желудка и мочевыводящих путей.
Лимфография (для определения
стадии распространения процесса).
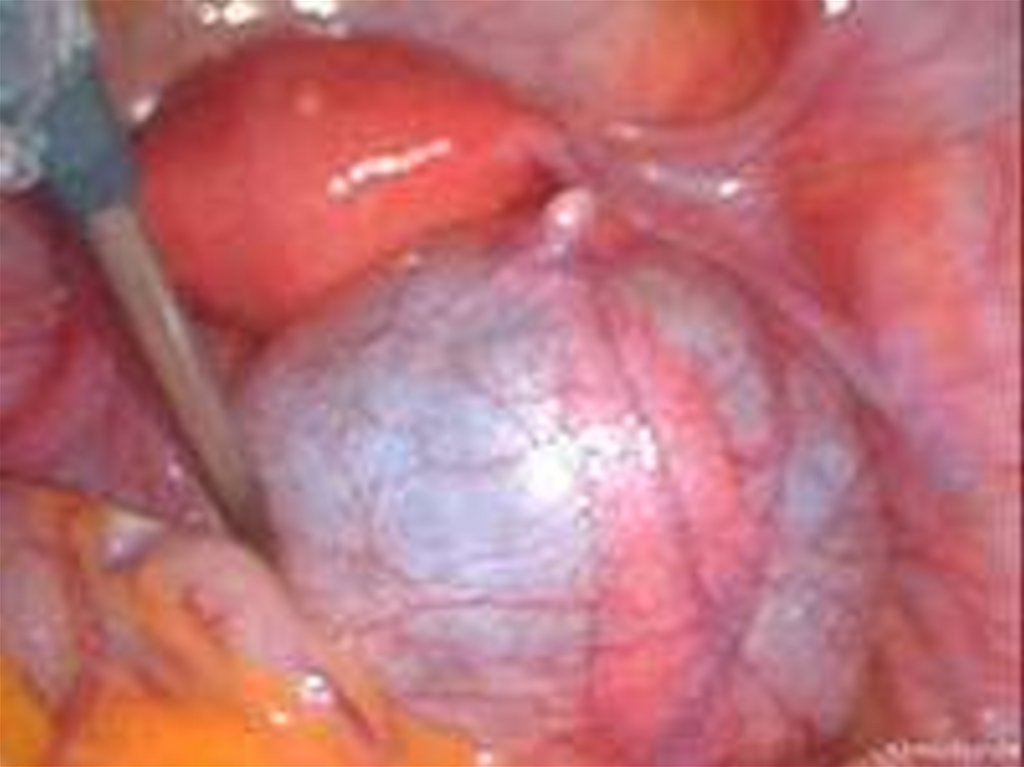
Колоноскопия или ирригография
(функция прямой кишки). Гастроскопия
(для выяснения состояния желудка - рак
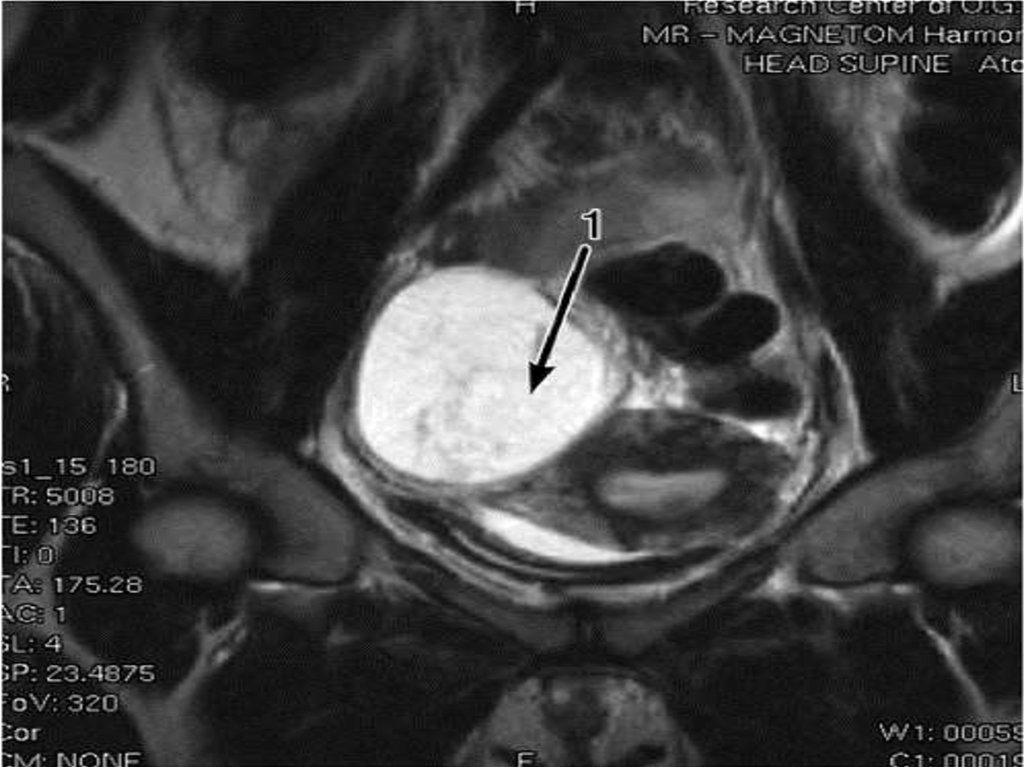
Крукенберга). УЗИ. Компьютерная
томография. Лапароскопия
55.
56. Лечение
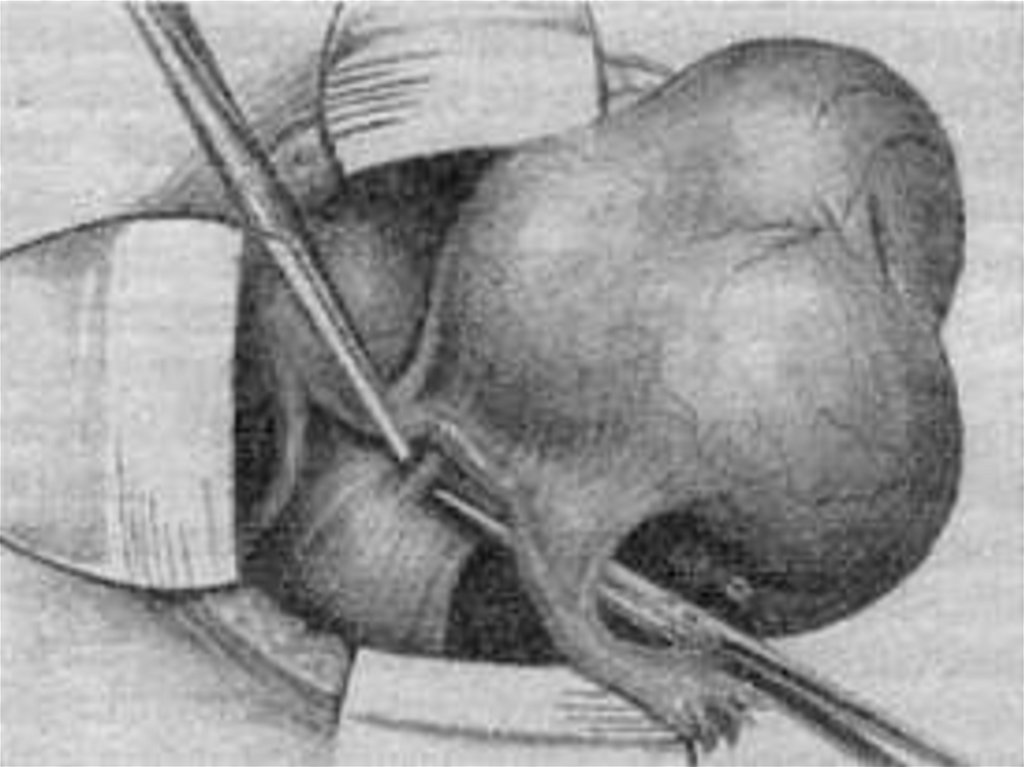
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ имеет не тольколечебное, но и диагностическое значение. Объем
операций - удаление матки с придатками и большим
сальником, тщательная ревизия органов брюшной
полости. 5-летняя выживаемость составляет 6-15%.
Большое значение имеют повторные
чревосечения, так называемые "second
look"(операции повторного взгляда), которые
производятся в следующих ситуациях:
- больным в стадии ремиссии после первичного
комбинированного лечения, с целью контроля за
состоянием ремиссии
- после нерадикальных по объему операций,
произведенных в
других лечебных учреждениях
- при подозрении на рецидив после первичного
комбинированного лечения
- при клинически несомненном рецидиве с целью
установления
степени распространенности
процесса.
57. Лечение
Основные схемы полихимиотерапии:Цислаптин 75-100 мг/м2
- в/в + паклитаксел, 135
– 175 мг/м2 в/в – 3 нед.
Карбоплатин + паклитаксел, 135 – 175 мг/м2 в/в
– 3 –4 нед.
Цисплатин 75-100 + циклофосфамид 650-1000
мг/м2 в/в –3 нед.
Карбоплатин + циклофосфамид 600 мг/м2
в/в –4
нед.
Цисплатин 50 мг/м2
в/в +Доксорубицин 50 мг/м2
в/в + циклофосфамид 500 мг/м2 в/в – 3-4 нед.
Альтрезамин 150 мг/м2
внутрь с 1 по 14 сутки +
циклофосфамид 500 мг/м2 в/в в 1 и 8 сутки +
Доксорубицин 20 мг/м2 в/в в 1 и 8 сутки +
Цисплатин 50 мг/м2 в/в в 1 сутки.
Побочное действие - нефротоксичность
(цисплатина), кардиотоксичность (адриамицин,
5-фторурацил), подавление гемопоэза,
иммунитета.
58. Лечение
ГОРМОНОТЕРАПИЯ эстрогенотерапия, андрогены,прогестинотерапия в сочетании с
химиотерапией. Эффективна в
возрастной группе до 55 лет с
менопаузой не более 6 лет, чаще
при гормонально-активных
опухолях яичников.
59. Лечение
ЛУЧЕВАЯ ТЕРАПИЯ в последние годыиспользуется реже, так как
малоэффективна. Используют гаммалучи, Cu-60, AU-198, P-32.
Противопоказания к лучевой
терапии:
- общее тяжелое состояние
- большой объем опухолевых масс
- лейкопения (менее 3,0 х 10 /л)
- мощный жировой слой
- асцит
- высокодифференцированный
характер опухоли.












































 medicine
medicine








