Similar presentations:
Иерсиниозы
1. ИЕРСИНИОЗЫ – группа сапронозных бактериальных инфекций, преимущественно с фекально-оральным механизмом передачи, вызываемых
микроорганизмами рода Yersinia.Характеризуются полиморфизмом клинических проявлений,
интоксикацией, экзантемой, поражением ЖКТ и суставов,
склонностью к рецидивирующему, затяжному и
хроническому течению с формированием
иммунопатологических синдромов.
2.
Известны три вида микроорганизмов из этого рода, способныхвызывать заболевание у человека:
1. Y. pestis – Возбудитель чумы,
2. Y. pseudotuberculosis - возбудитель псевдотуберкулеза и
3. Y. enterocolitica - возбудитель кишечного иерсиниоза.
Иерсиниоз
(кишечный иерсиниоз)
— острое инфекционное заболевание, характеризующееся преимущественным
поражением желудочно-кишечного тракта с тенденцией к генерализованному
поражению различных органов и систем.
Псевдотуберкулез
(дальневосточная скарлатиноподобная лихорадка)
— острое инфекционное заболевание, характеризующееся полиморфизмом
клинических проявлений с преимущественным поражением желудочнокишечного тракта, кожи и опорнодвигательного аппарата.
3. История
Возбудитель псевдотуберкулеза открыт французскими ученымиL. Malassez и W. Vignal в 1883 г. и подробно описан A. Pfeiffer в
1889 г.
В 1885 г. С. Eberth ввел термин «псевдотуберкулез», обнаружив в
органах погибших животных бугорки, сходные по виду с
туберкулезными.
В 1959 г. во Владивостоке зарегистрирована вспышка заболевания,
сходного со скарлатиной, которое было названо
«дальневосточная скарлатиноподобная лихорадка».
Окончательно вопрос об этиологии дальневосточной скарлатиноподобной
лихорадки был решен после выделения О. А. Михайловой с сотрудниками
псевдотуберкулезного микроба из удаленных аппендиксов и опыта
самозаражения, проведенного В. А. Знаменским.
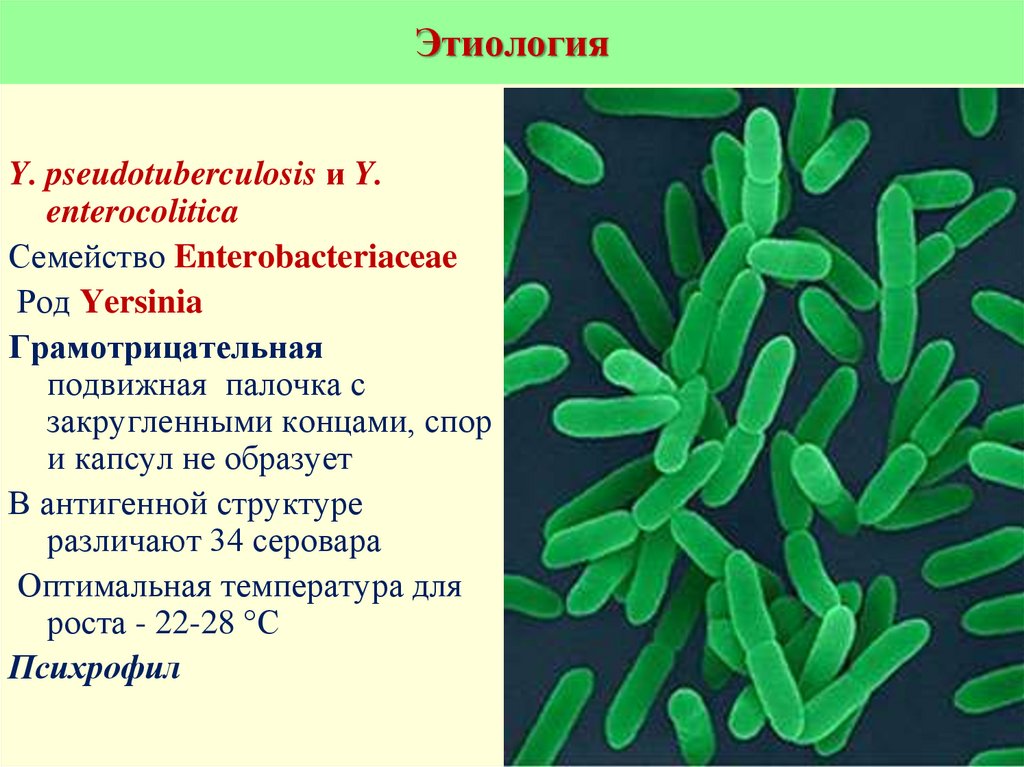
4. Этиология
Y. pseudotuberculosis и Y.enterocolitica
Семейство Enterobacteriaceae
Род Yersinia
Грамотрицательная
подвижная палочка с
закругленными концами, спор
и капсул не образует
В антигенной структуре
различают 34 серовара
Оптимальная температура для
роста - 22-28 °С
Психрофил
5. Устойчивость
Выдерживают:1. Нагревание до 100°С - 30-40 секунд.
2. Кипячение, прямой солнечный свет, дезинфицирующие
средства -в течение нескольких минут.
Сохраняется:
– в воде при температуре 18-20°С -1,5 месяца,
– при 4°С — до 8 месяцев,
– в кале при комнатной температуре — 7 дней,
– в замороженном состоянии — до 3 месяцев.
– на свежей капусте при температуре - 55 суток
– на яблоках, моркови, репчатом луке- 2 месяца.
– на хлебе при комнатной температуре 16 до 24 дня
– в сахаре — до 3-х недель.
6. Эпидемиология
Распространение: повсеместноРезервуар и источник инфекции – различные животные (свиньи, крупный и
мелкий рогатый скот, собаки, грызуны и др.)
Больной человек не опасен для окружающих
Механизм передачи – фекально-оральный,
Пути передачи:
• алиментарный
• водный,
• контактно-бытовой,
Сезонность- зимне-весенний
Восприимчивость: всеобщая.
Фактор передачи: сырые либо неправильно
термически обработанных мясных, молочных
и овощных продуктов
Иммунитет — типоспецифический
7. Патогенез
1.2.
3.
4.
5.
6.
7.
Заражение — проникновение иерсиний в кишечник, их
репродукция.
Местная воспалительная реакция (аппендицит, энтеррит,
терминальный илеит).
Проникновение возбудителя в лимфоузлы (мезентериальний
лимфаденит).
Бактериемия (общетоксическое синдром).
Паренхиматозная диффузия (незавершенный фагоцитоз,
диффузное метастатическое очаговое поражение внутренних
органов, в котором возникают очаги воспаления).
Повторная генерализация, формирования новых очагов
воспаления (рецидивы, обострения, роль аутоиммунных и
аллергических реакций).
Освобождение от инфекции (фагоцитоз, специфические
антитела).
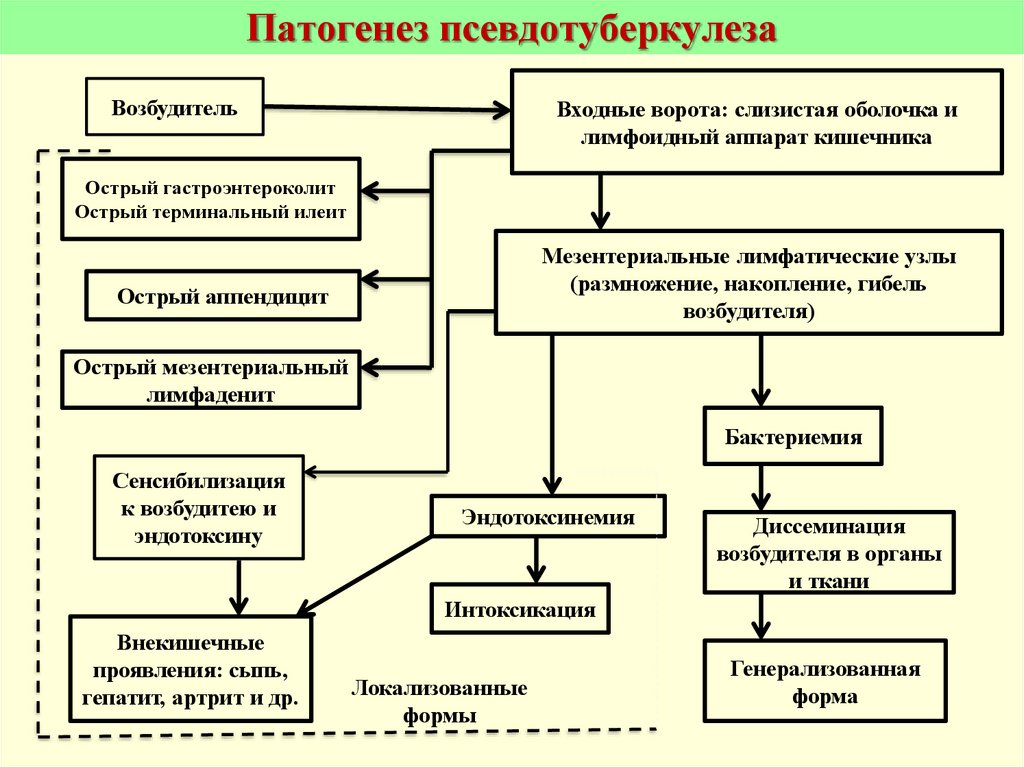
8. Патогенез псевдотуберкулеза
ВозбудительВходные ворота: слизистая оболочка и
лимфоидный аппарат кишечника
Острый гастроэнтероколит
Острый терминальный илеит
Мезентериальные лимфатические узлы
(размножение, накопление, гибель
возбудителя)
Острый аппендицит
Острый мезентериальный
лимфаденит
Бактериемия
Сенсибилизация
к возбудитею и
эндотоксину
Эндотоксинемия
Диссеминация
возбудителя в органы
и ткани
Интоксикация
Внекишечные
проявления: сыпь,
гепатит, артрит и др.
Локализованные
формы
Генерализованная
форма
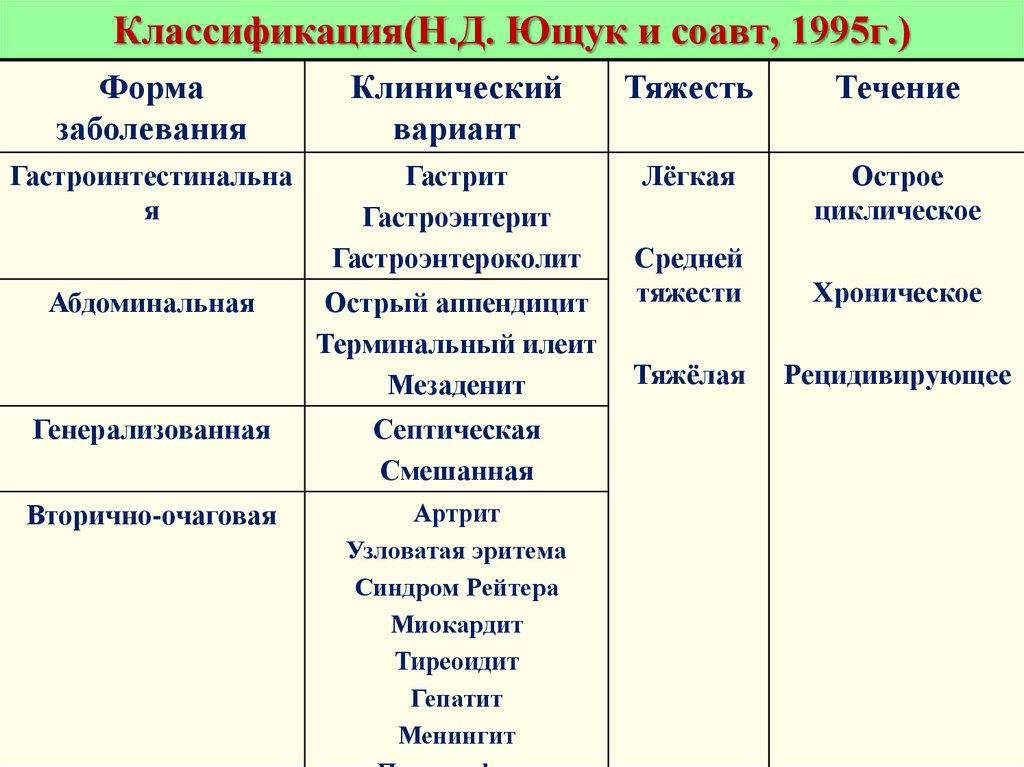
9. Классификация(Н.Д. Ющук и соавт, 1995г.)
Формазаболевания
Клинический
вариант
Тяжесть
Течение
Гастроинтестинальна
я
Гастрит
Гастроэнтерит
Гастроэнтероколит
Лёгкая
Острое
циклическое
Абдоминальная
Острый аппендицит
Терминальный илеит
Мезаденит
Генерализованная
Септическая
Смешанная
Вторично-очаговая
Артрит
Узловатая эритема
Синдром Рейтера
Миокардит
Тиреоидит
Гепатит
Менингит
Средней
тяжести
Хроническое
Тяжёлая
Рецидивирующее
10. Периоды заболевания
1. Инкубационный периодпсевдотуберкулёзе от 3 до 18 дней,
- кишечном иерсиниозе - 1- 6 сут.
2. Начальный период(1-5 дней)
3. Период разгара
4. Период реконвалесценции
5. Период рецидивов и обострений
11. 2. Начальный период
Клиника:• синдром интоксикации
• повышение температуры тела до 38—39 °С и более
• умеренно выраженный полиморфизм местных проявлений
12. 3. Период разгара
Общетоксический синдром:повышение температуры тела до 38-40 °С (7-14 дней)
озноб
головная боль
миалгии
общую слабость
снижение аппетита
Диспептический синдром :
боли в животе
тошнота
диарея
рвота
Катаральный синдром (при псевдотуберкулёзе ):
• боли в горле
• гиперемия слизистой оболочки ротоглотки
• пятнистая энантема на слизистых
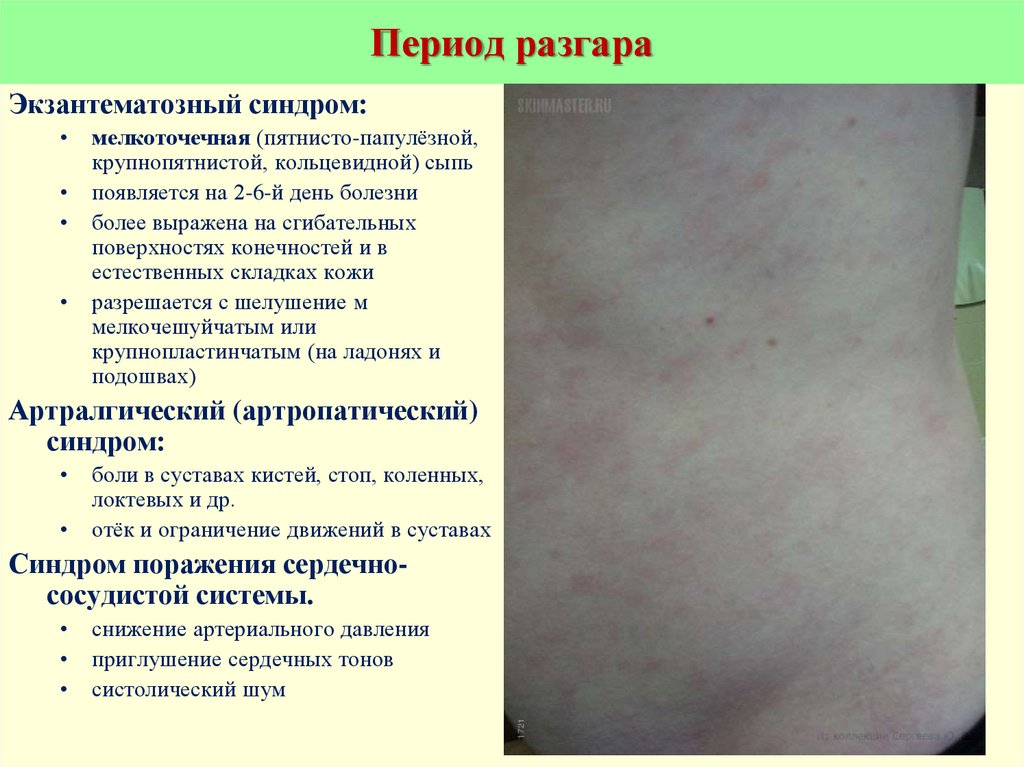
13. Период разгара
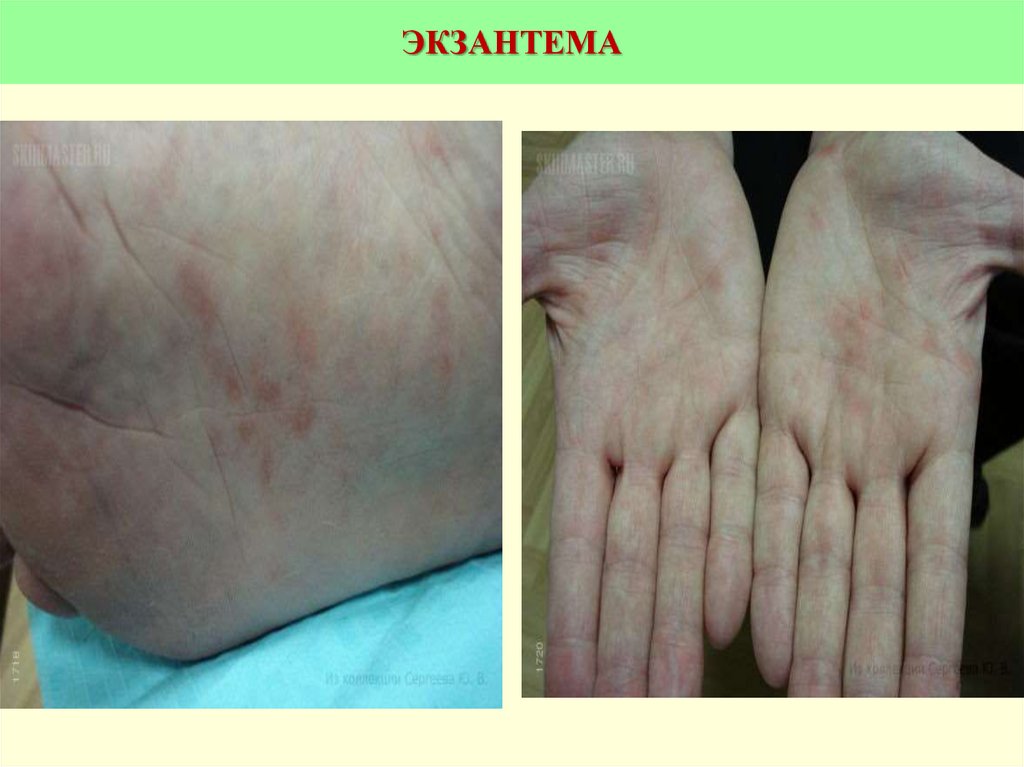
Экзантематозный синдром:мелкоточечная (пятнисто-папулёзной,
крупнопятнистой, кольцевидной) сыпь
появляется на 2-6-й день болезни
более выражена на сгибательных
поверхностях конечностей и в
естественных складках кожи
разрешается с шелушение м
мелкочешуйчатым или
крупнопластинчатым (на ладонях и
подошвах)
Артралгический (артропатический)
синдром:
боли в суставах кистей, стоп, коленных,
локтевых и др.
отёк и ограничение движений в суставах
Синдром поражения сердечнососудистой системы.
снижение артериального давления
приглушение сердечных тонов
систолический шум
14. ЭКЗАНТЕМА
15. Период реконвалесценции
Период реконвалесценции 1 мес. и более.Характерно:
• астения
• слабость
• снижение работоспособности
• вегетососудистая дистония
• нарушение сна
• боли в суставах, мышцах, области сердца
Период обострений и рецидивов
На первый план выступают локальные поражения (артриты, узловатая
эритема, миокардиты)
Симптомы интоксикации и лихорадки не являются обязательными
Начало рецидива постепенное
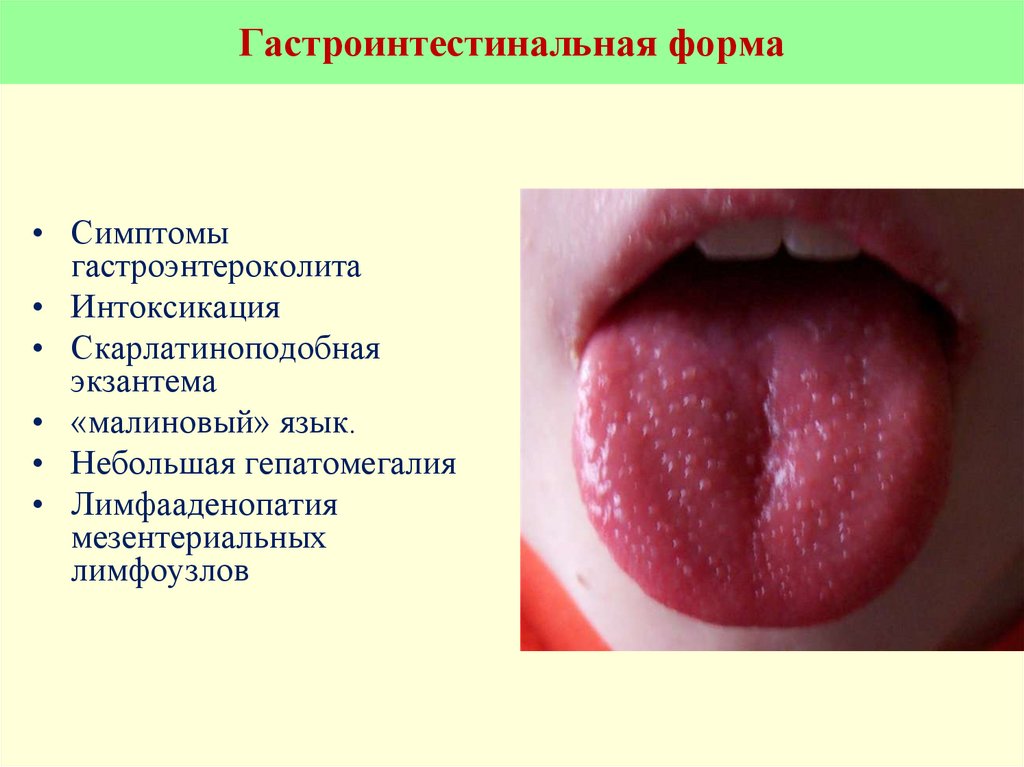
16. Гастроинтестинальная форма
• Симптомыгастроэнтероколита
• Интоксикация
• Скарлатиноподобная
экзантема
• «малиновый» язык.
• Небольшая гепатомегалия
• Лимфааденопатия
мезентериальных
лимфоузлов
17. Абдоминальная форма
Мезаденит:• нерезкие боли в правой подвздошной области,
• лихорадка
• диарея
• справа от пупка пальпируются болезненные мезентериальные
лимфатические узлы
Терминальный илеит:
• лихорадка,
• постоянная ноющая боль в правой подвздошной области
• явления энтероколита.
• ренгенологически симптом «шнура»
Аппендицит:
• начало болезни сходно с гастроинтестинальной формой
• через 1-3 дня появляются боли в правой подвздошной области или
вокруг пупка
Гемограмма: лейкоцитоз
18. Генерализованная форма (смешанная)
Заболевание начинается остро.ХАРАКТЕРНО:
• лихорадка и симптомы интоксикации
• тупые боли в эпигастрии и вокруг пупка, тошнота, рвота
• стул кашицеобразный или жидкий, без патологических примесей;
• полиморфная сыпь
• артралгии
• симптомы "капюшона", «перчаток» и «носков».
• конъюнктивит и склерит.
• неяркая желтуха.
• в лёгких сухие хрипы.
• при пальпации живота часто определяется болезненность в правом
подреберье, правой подвздошной области и книзу от пупка
• гепатомегалия, спленомегалия.
• колющая боль в области сердца, сердцебиение,
• пульс и артериальное давление лабильные.
На ЭКГ - признаки инфекционной кардиопатии или миокардита.
19. Генерализованная форма (септическая)
Развивается у больных с тяжелыми сопутствующимизаболеваниями и иммунодефицитными состояниями.
ХАРАКТЕРНО:
• выраженная интоксикация (гектическая или
ремитирующая длительная лихорадка, ознобы, поты)
• гепатоспленомегалия,
• желтушный синдром,
• геморрагическая сыпь,
• полиартрит,
• миокардит,
• пневмония,
• поражением ЦНС,
Гемограмма: гиперлейкоцитоз, анемия, высокая СОЭ
20. Вторично-очаговая форма
1. АртритическаяХарактерно:
– полиартрит с поражением крупных и мелких суставов
(кистей, стоп).
– поражения суставов носят реактивный характер;
– артриты несимметричны,
– отёк в области суставов,
– гиперемия кожи(+/-).
– интенсивные боли в пораженных суставах
– гемограмма: лейкоцитоз и СОЭ, эозинофилия.
2. Узловатая эритема: подкожные узлы большие, болезненные,
яркие с локализацией на голенях, бёдрах, ягодицах.
3. Синдром Рейтера : одновременное сочетание поражений глаз
(конъюнктивит, склерит), уретры и суставов.
4. Миокардит
21. Осложнения
Миокардит,
Гепатит,
Холецистит и холангит,
Панкреатит,
Аппендицит,
Спаечная кишечная непроходимость,
Перфорация кишечника,
Перитонит,
Очаговый гломерулонефрит,
Менингоэнцефалит
22. Исходы
1. Выздоровление2. Летальный исход
3. Хронические заболевания опорно-двигательного аппарата и
ЖКТ
4. Хронические коллагенозы
23. Лабораторная диагностика
1. Гемограмма:• лейкоцитоз,
• палочкоядерный сдвиг
• ускорение СОЭ.
• анемия
2. Биохимический ан. крови:
• увеличение уровня билирубина в крови.
• увеличение активности аминотрансфераз,
• увеличение фибриногена
• увеличение СРБ
3. Ан.мочи общий:
• альбуминурия
• лейкоцитурия
• микрогематурия
• цилиндрурия
24. Верификация диагноза
4. Бактериологическое исследование:– Посев на агар Эндо или среду Серова
– Материал для посева: фекалии больных, смывы с зева,
моча, мокрота, спинномозговая жидкость, кровь, жёлчь,
операционный материал (мезентериальные лимфатические
узлы, участки кишечника)
5. Серологическая диагностика:
– РНГА (диагностический титр 1/100),
– РА(диагностический титр 1/200),
– РНИФ,
– ИФА.
25. Лечение
Режим 1Диета
Этиотропная терапия: фторхинолоны, тетрациклины, цефалоспорины III
поколения , аминогликозиды II—III поколения ( курс до 10-12 дня
нормальной температуры)
4. Дезинтоксикационная терапия
5. Десенсибилизация;
6. Нестероидные противовоспалительные препараты,
7. При узловатой эритеме гормонотерапия коротким курсом в течение 4-5
дней по 60-80 мг/сут.
8. При полиартритах назначают антиревматические средства, лечебную
физкультуру, физиотерапевтические мероприятия; временное облегчение
приносит местное введение глюкокортикоидов.
9. Антиоксиданты
10. Ферменты
11. Сердечно-сосудистые препараты.
12. Пробиотики.
1.
2.
3.
26. Правила выписки (СП 3.1.7.2615-10 )
Выписка больных осуществляется:1. После полного клинического выздоровления и
нормализации всех показателей функционального состояния
переболевших,
2. Без проведения контрольных лабораторных исследований на
псевдотуберкулез и кишечный иерсиниоз по решению
врача-инфекциониста.
27. Диспансерное наблюдение (СП 3.1.7.2615-10 )
1. За реконвалесцентами проводится диспансерное наблюдение вусловиях поликлиники.
2. Наблюдение за переболевшими детьми осуществляется
участковыми педиатрами, за взрослыми - врачамиинфекционистами поликлиники, а при их отсутствии участковыми терапевтами.
3. Диспансерное наблюдение осуществляется в течение 1 мес.
после выписки из стационара при неосложненных формах, при
затяжном течение - не менее 3 мес.
4. Допуск на работу персонала детских учреждений, детей к
посещению детских организованных коллективов проводится на
основании справки о выздоровлении.
28. Мероприятия в эпидемическом очаге
1. Госпитализацию больного проводят по клиническим показаниям.2. Больных выписывают из стационара после полного клинического
выздоровления, не ранее 10-го дня нормальной температуры тела
и при нормализации лабораторных показателей.
3. После выписки рекомендуется диспансерное наблюдение всех
переболевших сроком не менее 3 мес.
4. Мероприятия в детских коллективах и семейных очагах. При
заболевании ребёнка бактериологическому обследованию
подлежат все члены семьи; показано наблюдение (термометрия,
осмотр) в течение 7-10 дней. Экстренную профилактику не
проводят.
5. Выделения больного (фекалии, мочу) дезинфицируют 3-5%
раствором хлорной извести с экспозицией не менее 1 ч. и только
после этого выбрасывают в канализацию или выгребные ямы.






















 medicine
medicine








