Similar presentations:
Женская половая система (лекция 5)
1. Тема «Женская половая система»
ПЛАН1. Общая
характеристика
2. Яичники
3. Фолликулогенез
4. Овогенез
5. Матка и маточные
трубы
6. Шейка матки.
Влагалище. Молочная
железа
1
2. ОБЩАЯ ХАРАКТЕРИСТИКА
Органы женской половой системы (ЖПС) подразделяются на:1) Внутренние - расположенные в полости малого таза —
яичники, маточные трубы, матка, влагалище;
2) Наружные – лобок, малые и большие половые губы, клитор.
Молочные железы также относятся к органам женской половой
системы
Они достигают полного развития с наступлением полового
созревания, когда устанавливается их циклическая деятельность
(овариально-менструальный цикл), продолжающаяся в течение
репродуктивного периода женщины и прекращающаяся с его
завершением, после чего органы половой системы утрачивают
функцию и атрофируются.
2
3. ОБЩАЯ ХАРАКТЕРИСТИКА
Репродуктивный, или детородный, периодженщины начинается первым менструальным
циклом (менархе) в возрасте 9-14 лет, длится
около 30-45 лет, при этом характеризуется
циклической деятельностью органов женского
организма, контролируемой гормональными и
нейрональными механизмами – овариальноменструальный цикл (28-35 дней).
3
4.
Эмбриональное развитие органов женскойполовой системы
Органы женской половой системы развиваются из
следующих источников:
а) целомическийэпителий покрывающий I почки
(спланхнотомы) фолликулярные клетки яичников;
б) энтодерма желточного мешка овоциты;
в) мезенхима соединительная ткань и гладкая
мускулатура органов, интерстициальные клетки яичников;
г) парамезонефральный (Мюллеров) проток эпителий
маточных труб, матки и части влагалища.
4
5. Развитие - Закладка половой системы на начальных этапах эмбриогенеза (до 6-ой недели) протекает у обоих полов одинаково, притом
в тесномконтакте с развитием органов мочеобразования и мочевыделения
одинаково
а - схема первичной локализации
гоноцитов (окрашены) в
желточном мешке зародыша и их
последующей миграции в зачаток
гонад (по Пэттену, с изменениями
А. Г. Кнорре):
1 - эпителий желточного пузырька;
2 - мезенхима;
3 - сосуды;
4 - первичная почка (мезонефрос);
5 - зачаток гонады; 6 - первичные
половые клетки; 7 поверхностный эпителий; б половой валик зародыша человека
31-32 сут развития (препарат В. Г.
Кожухаря): 1 - эпителий полового
5
валика; 2 – гоноциты
6.
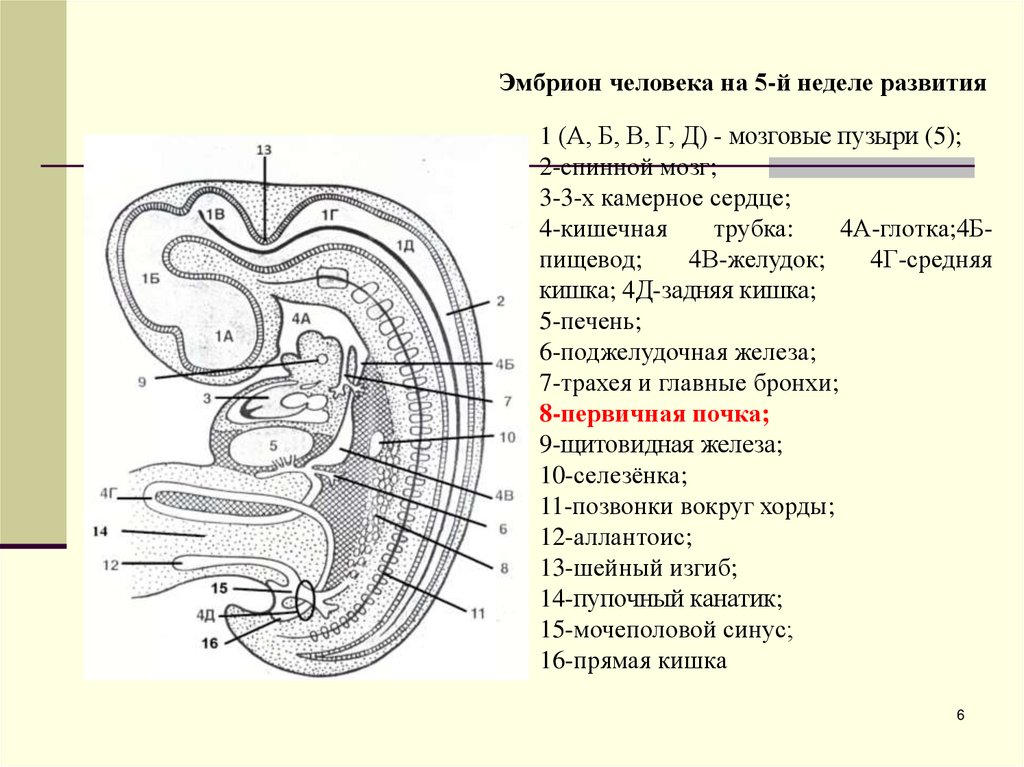
Эмбрион человека на 5-й неделе развития1 (А, Б, В, Г, Д) - мозговые пузыри (5);
2-спинной мозг;
3-3-х камерное сердце;
4-кишечная
трубка:
4А-глотка;4Бпищевод;
4В-желудок;
4Г-средняя
кишка; 4Д-задняя кишка;
5-печень;
6-поджелудочная железа;
7-трахея и главные бронхи;
8-первичная почка;
9-щитовидная железа;
10-селезёнка;
11-позвонки вокруг хорды;
12-аллантоис;
13-шейный изгиб;
14-пупочный канатик;
15-мочеполовой синус;
16-прямая кишка
6
7.
Стадии развития гонад и становления их гормональной регуляции в онтогенезе(по Б. В. Алешину, Ю. И. Афанасьеву, О. И. Бриндаку, Н. А. Юриной):
7
8. Развитие
Таким образом, индифферентная гонада к 6-ой неделе содержитпредшественники всех основных структур гонад: половые тяжи, состоящие
из гоноцитов, окруженных эпителиальными клетками, вокруг половых
тяжей – клетки мезенхимы. Клетки индифферентной гонады
чувствительны к действию продукта гена Y - хромосомы, в отсутствие
которого на 8-ой неделе эмбриогенеза развивается яичник: половые тяжи
перемещаются на периферию гонады, формируя корковое вещество,
почечные канальцы первичной почки редуцируются, мезенхима с
врастающими сосудами располагается в центральной части – будущее
мозговое вещество. Мезонефральные протоки атрофируются, тогда как
парамезонефральные — становятся маточными трубами, концы которых
расширяются в воронки, охватывающие яичники. Нижние части
мюллеровых протоков, сливаясь, дают начало матке и большей части
влагалища
8
9.
Появление и миграция гоноцитов:Первичные половые клетки (гоноциты)
* впервые появляются в стенке желточного мешка,
* затем мигрируют по кровеносным сосудам к первичным почкам
* и внедряются в целомический эпителий, покрывающий эти почки
9
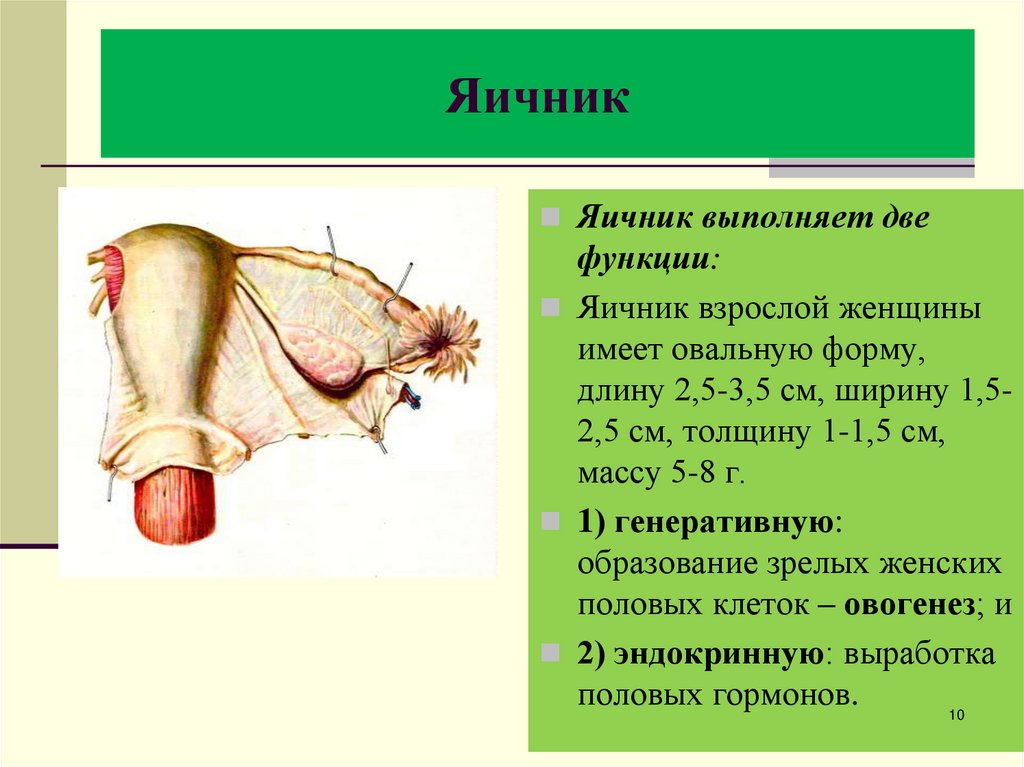
10. Яичник
Яичник выполняет двефункции:
Яичник взрослой женщины
имеет овальную форму,
длину 2,5-3,5 см, ширину 1,52,5 см, толщину 1-1,5 см,
массу 5-8 г.
1) генеративную:
образование зрелых женских
половых клеток – овогенез; и
2) эндокринную: выработка
половых гормонов.
10
11. Овогенез
Овогенез протекает вкорковом веществе яичника,
за исключением
завершающих этапов, и
включает три фазы:
1) размножения,
2) роста и
3) созревания
Яйцеклетка в момент
оплодотворения
(сканирующая
электронограмма)
11
12. ОВОГЕНЕЗ
1) Стадия размножения овогонийпроисходит внутриутробно.
Овогонии развиваются из гоноцитов
индифферентной гонады на 8-й неделе и
делятся митозом до 4-5 месяца
внутриутробного развития, в результате чего
образуется до 7 млн!!! овогоний.
12
13. Овогенез
Стадия роста складывается из двух периодов:малого и большого роста.
Стадия роста складывается из двух периодов: малого и большого
роста.
Под действием местных регуляторных факторов прекращается деление
овогоний, которые увеличиваются в размерах, накапливая в
цитоплазме белок вителлин, становятся тетраплоидными
овоцитами 1-го порядка и с 5-го месяца внутриутробного развития
вступают в первое деление мейоза.
Овоцит проходит следующие стадии профазы 1-го деления мейоза:
- лептотену, зиготену, пахитену, диплотену когда происходит
кроссинговер, после чего мейоз останавливается, и на этом к 7-му
месяцу эмбриогенеза завершается малый рост яйцеклеток.
13
14. Овогенез
Овоциты в стадии диплотены профазы 1-го деления мейозанаходятся в составе примордиальных фолликулов длительное
время. К рождению в яичнике остается до 1-2 млн овоцитов.
Большой рост происходит с наступлением циклической
деятельности под влиянием гонадотропных гормонов гипофиза в
течение 10-14 дней (в фолликулиновую стадию овариального
цикла).
Овоцит увеличивается в размерах, готовится к возобновлению
мейоза и находится в растущем фолликуле.
Стадия покоя яйцеклетки начинается после малого роста и длится
до большого роста, в это время овоцит находится в составе
примордиальных фолликулов на стадии диплотены профазы 1го деления мейоза.
14
15. Овогенез
Стадия созревания начинаетсянепосредственно перед овуляцией
в третичном (зрелом) фолликуле и
длится 1-2 суток.
Возобновляется мейоз: клетка
заканчивает профазу, метафазу,
анафазу и телофазу 1-го
мейотического деления, в
результате чего образуется овоцит
2-го порядка с диплоидным
набором хромосом и первое
редукционное тельце.
15
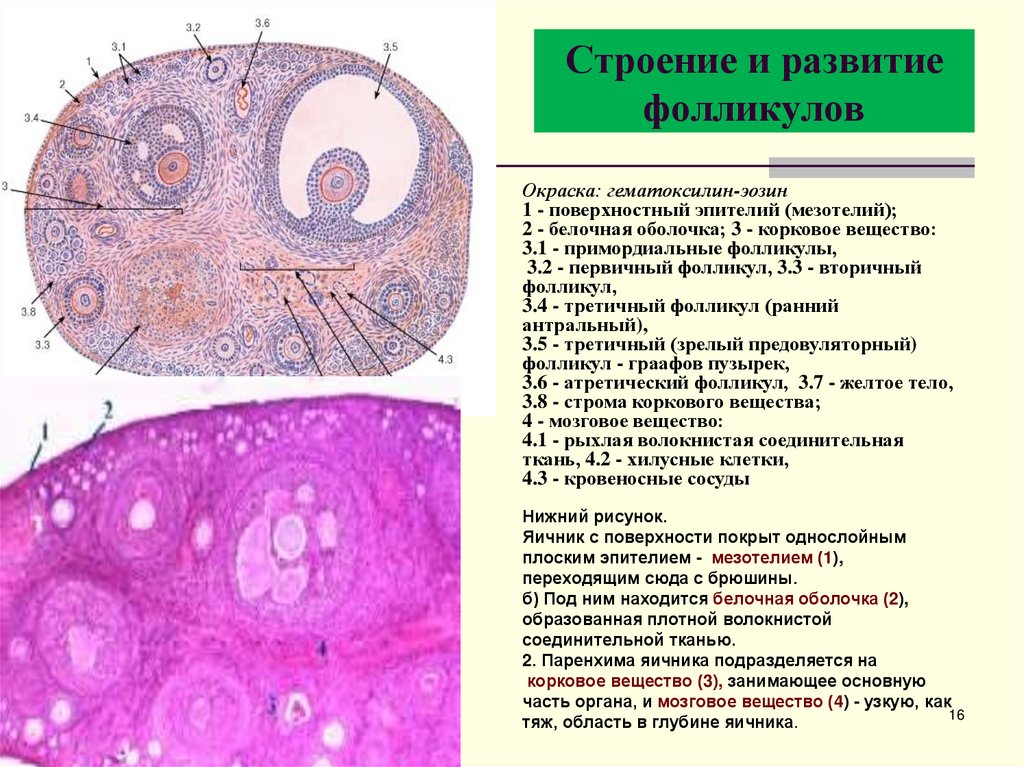
16.
Строение и развитиефолликулов
Окраска: гематоксилин-эозин
1 - поверхностный эпителий (мезотелий);
2 - белочная оболочка; 3 - корковое вещество:
3.1 - примордиальные фолликулы,
3.2 - первичный фолликул, 3.3 - вторичный
фолликул,
3.4 - третичный фолликул (ранний
антральный),
3.5 - третичный (зрелый предовуляторный)
фолликул - граафов пузырек,
3.6 - атретический фолликул, 3.7 - желтое тело,
3.8 - строма коркового вещества;
4 - мозговое вещество:
4.1 - рыхлая волокнистая соединительная
ткань, 4.2 - хилусные клетки,
4.3 - кровеносные сосуды
Нижний рисунок.
Яичник с поверхности покрыт однослойным
плоским эпителием - мезотелием (1),
переходящим сюда с брюшины.
б) Под ним находится белочная оболочка (2),
образованная плотной волокнистой
соединительной тканью.
2. Паренхима яичника подразделяется на
корковое вещество (3), занимающее основную
часть органа, и мозговое вещество (4) - узкую, как
16
тяж, область в глубине яичника.
17. Строение и развитие фолликулов
Вкорковом
веществе
яичника
новорожденной девочки насчитывается
до 2 млн фолликулов, к моменту
менархе – до 500 тыс., из них
созревают до стадии овуляции 300-400.
Выделяют
следующие
этапы
развития фолликула:
- примордиальный фолликул,
-первичный (преантральный) фолликул,
-вторичный (антральный) фолликул,
-третичный (преовуляторный, зрелый)
фолликул, или Графов пузырек.
17
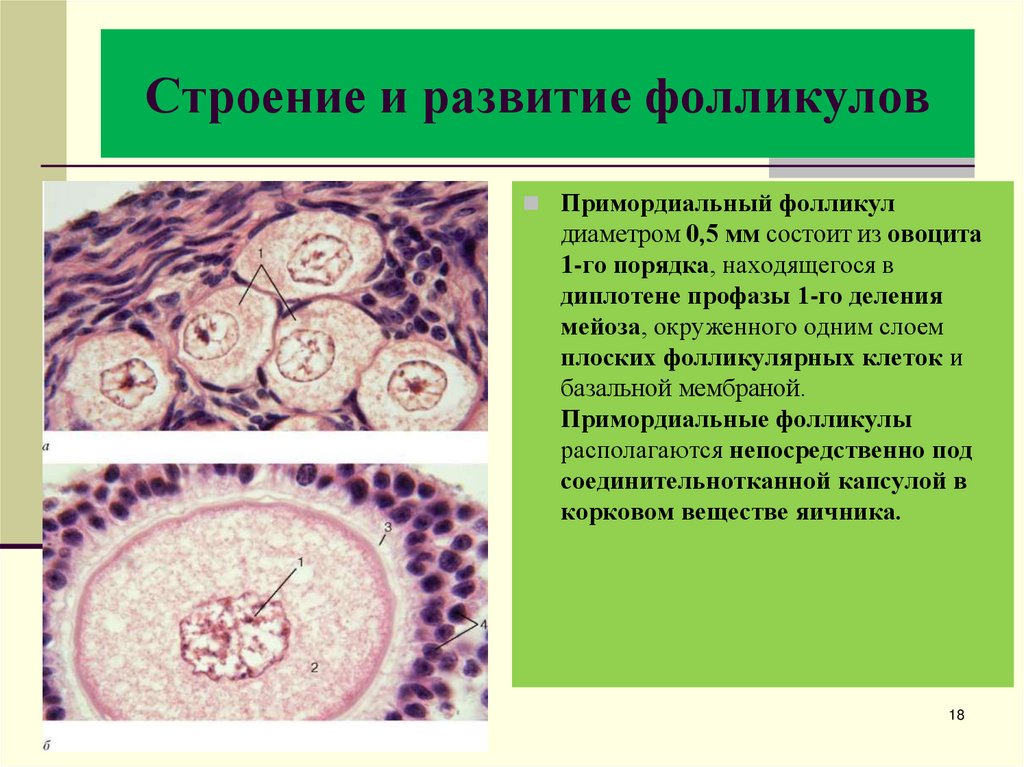
18. Строение и развитие фолликулов
Примордиальный фолликулдиаметром 0,5 мм состоит из овоцита
1-го порядка, находящегося в
диплотене профазы 1-го деления
мейоза, окруженного одним слоем
плоских фолликулярных клеток и
базальной мембраной.
Примордиальные фолликулы
располагаются непосредственно под
соединительнотканной капсулой в
корковом веществе яичника.
18
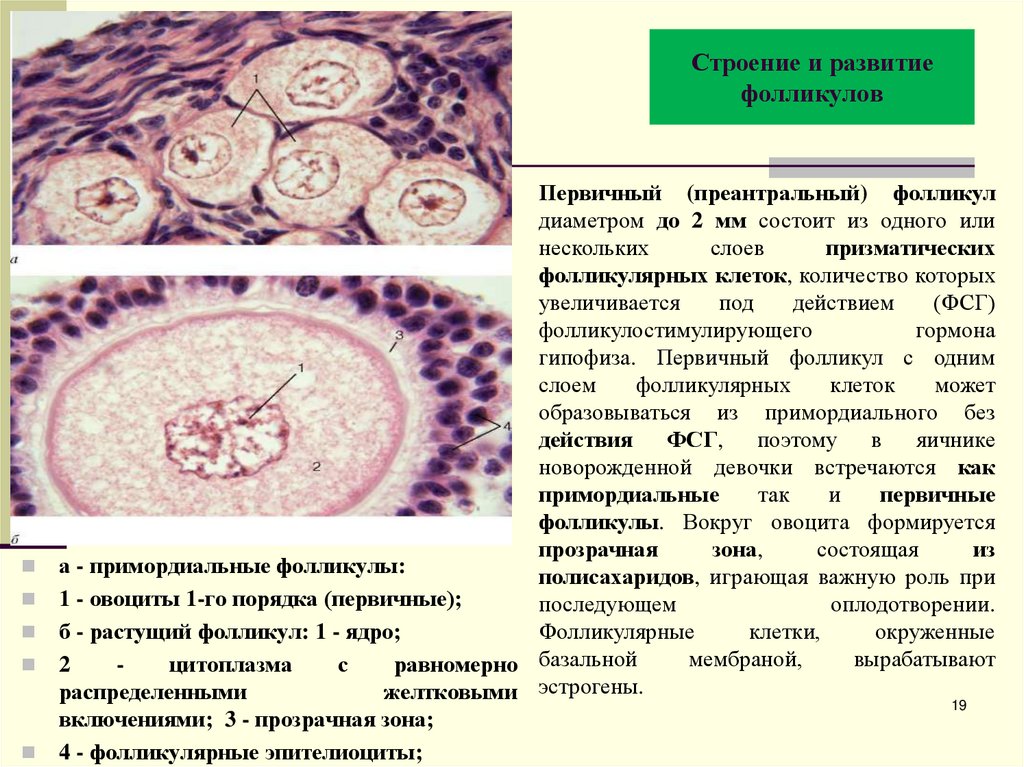
19. Строение и развитие фолликулов
Первичный (преантральный) фолликулдиаметром до 2 мм состоит из одного или
нескольких
слоев
призматических
фолликулярных клеток, количество которых
увеличивается
под
действием
(ФСГ)
фолликулостимулирующего
гормона
гипофиза. Первичный фолликул с одним
слоем
фолликулярных
клеток
может
образовываться из примордиального без
действия ФСГ, поэтому в яичнике
новорожденной девочки встречаются как
примордиальные
так
и
первичные
фолликулы. Вокруг овоцита формируется
прозрачная
зона,
состоящая
из
а - примордиальные фолликулы:
полисахаридов, играющая важную роль при
1 - овоциты 1-го порядка (первичные);
последующем
оплодотворении.
б - растущий фолликул: 1 - ядро;
Фолликулярные
клетки,
окруженные
мембраной,
вырабатывают
2
цитоплазма
с
равномерно базальной
распределенными
желтковыми эстрогены.
19
включениями; 3 - прозрачная зона;
4 - фолликулярные эпителиоциты;
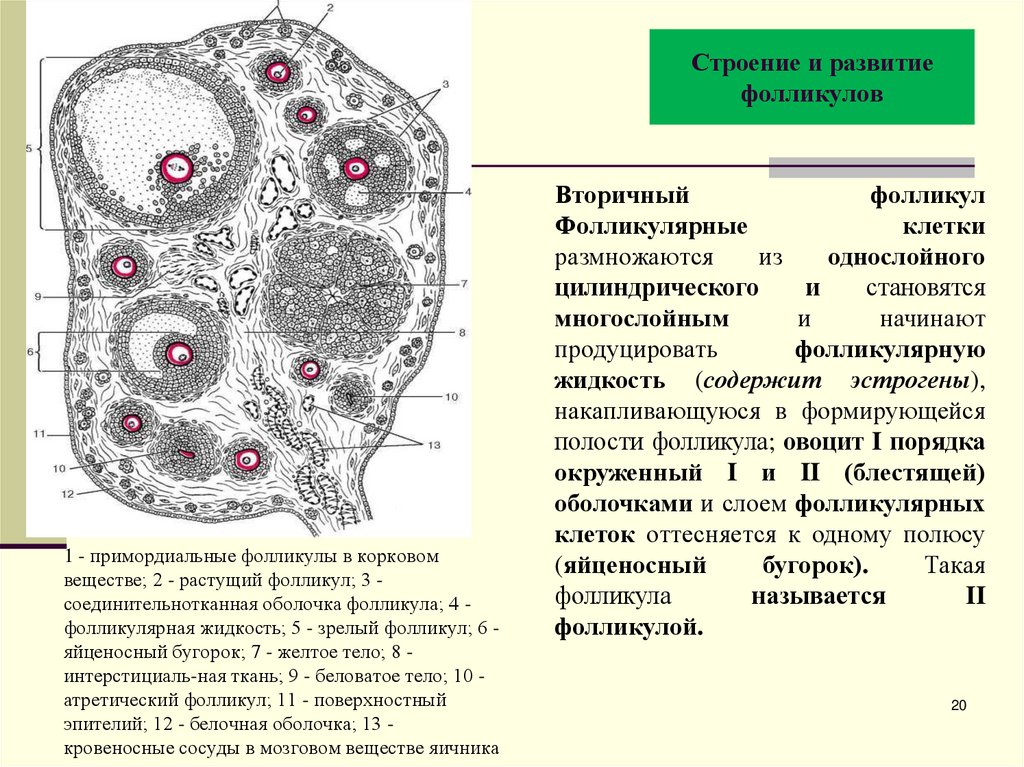
20. Строение и развитие фолликулов
1 - примордиальные фолликулы в корковомвеществе; 2 - растущий фолликул; 3 соединительнотканная оболочка фолликула; 4 фолликулярная жидкость; 5 - зрелый фолликул; 6 яйценосный бугорок; 7 - желтое тело; 8 интерстициаль-ная ткань; 9 - беловатое тело; 10 атретический фолликул; 11 - поверхностный
эпителий; 12 - белочная оболочка; 13 кровеносные сосуды в мозговом веществе яичника
Вторичный
фолликул
Фолликулярные
клетки
размножаются
из
однослойного
цилиндрического
и
становятся
многослойным
и
начинают
продуцировать
фолликулярную
жидкость (содержит эстрогены),
накапливающуюся в формирующейся
полости фолликула; овоцит I порядка
окруженный I и II (блестящей)
оболочками и слоем фолликулярных
клеток оттесняется к одному полюсу
(яйценосный
бугорок).
Такая
фолликула
называется
II
фолликулой.
20
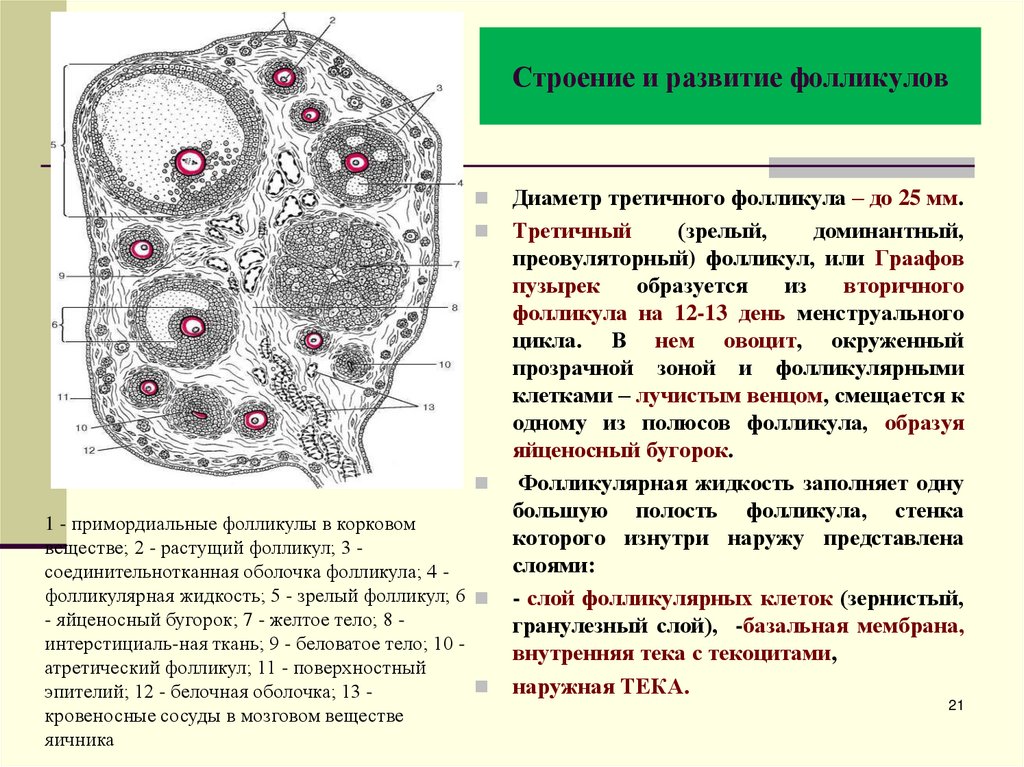
21. Строение и развитие фолликулов
1 - примордиальные фолликулы в корковомвеществе; 2 - растущий фолликул; 3 соединительнотканная оболочка фолликула; 4 фолликулярная жидкость; 5 - зрелый фолликул; 6
- яйценосный бугорок; 7 - желтое тело; 8 интерстициаль-ная ткань; 9 - беловатое тело; 10 атретический фолликул; 11 - поверхностный
эпителий; 12 - белочная оболочка; 13 кровеносные сосуды в мозговом веществе
яичника
Диаметр третичного фолликула – до 25 мм.
Третичный
(зрелый,
доминантный,
преовуляторный) фолликул, или Граафов
пузырек
образуется
из
вторичного
фолликула на 12-13 день менструального
цикла. В нем овоцит, окруженный
прозрачной зоной и фолликулярными
клетками – лучистым венцом, смещается к
одному из полюсов фолликула, образуя
яйценосный бугорок.
Фолликулярная жидкость заполняет одну
большую полость фолликула, стенка
которого изнутри наружу представлена
слоями:
- слой фолликулярных клеток (зернистый,
гранулезный слой), -базальная мембрана,
внутренняя тека с текоцитами,
наружная ТЕКА.
21
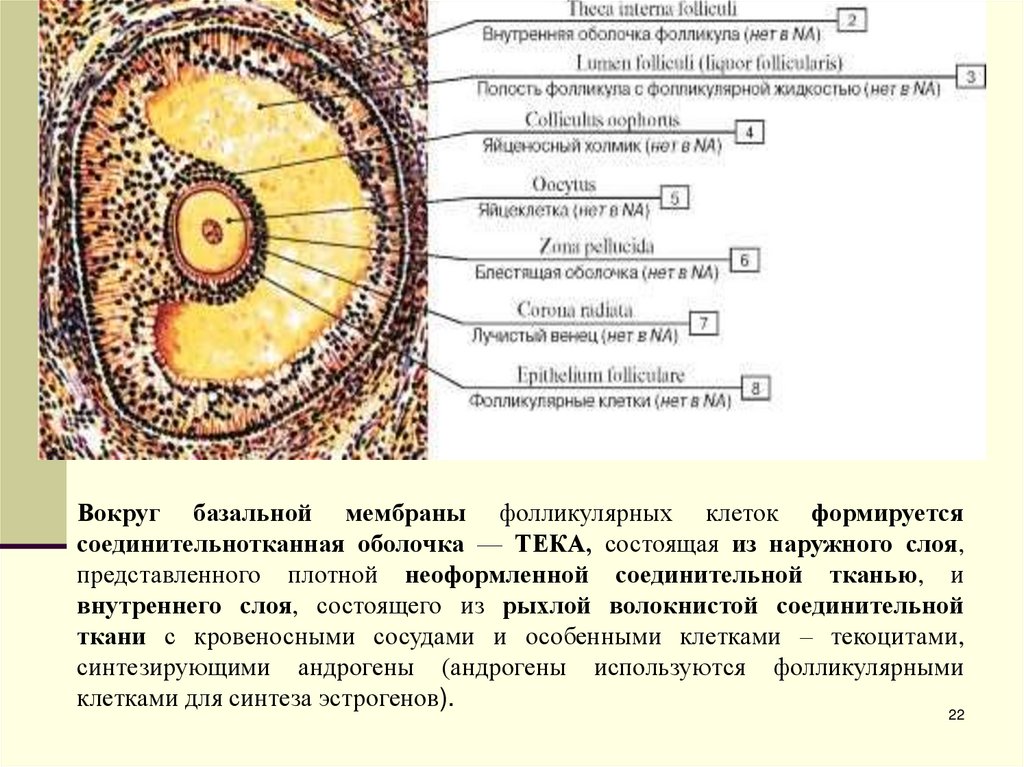
22.
Вокруг базальной мембраны фолликулярных клеток формируетсясоединительнотканная оболочка — ТЕКА, состоящая из наружного слоя,
представленного плотной неоформленной соединительной тканью, и
внутреннего слоя, состоящего из рыхлой волокнистой соединительной
ткани с кровеносными сосудами и особенными клетками – текоцитами,
синтезирующими андрогены (андрогены используются фолликулярными
клетками для синтеза эстрогенов).
22
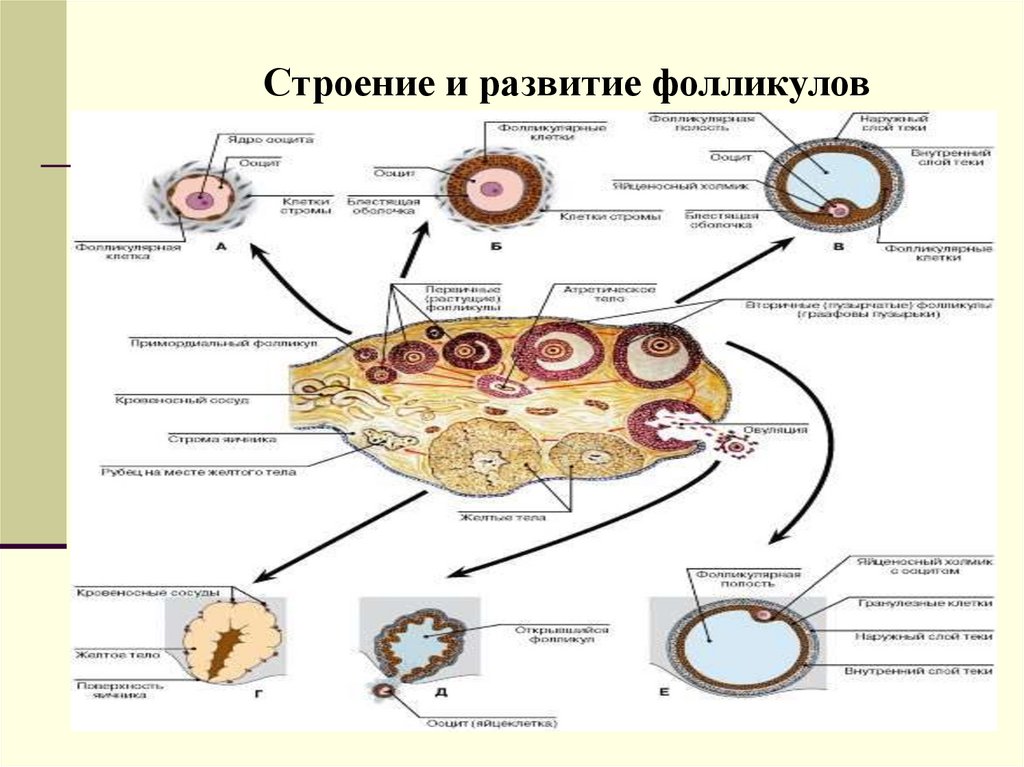
23.
Строение и развитие фолликулов23
24. Атрезия фолликулов
Значительное число фолликулов не достигает стадии зрелости, апретерпевает атрезию — своеобразную перестройку деструктивного
характера. Атрезия овоцитов начинается с лизиса органелл,
кортикальных гранул и сморщивания ядра. При этом блестящая зона
утрачивает свою шаровидную форму и становится складчатой,
утолщается и гиалинизируется. Одновременно атрофируются и
клетки зернистого слоя, а интерстициальные клетки оболочки при
этом не только не погибают, но, наоборот, усиленно размножаются и,
гипертрофируясь, начинают напоминать по форме и виду лютеиновые
клетки желтого тела, находящиеся в расцвете. Так возникает
атретическое тело (corpus atreticum), внешне несколько напоминающее
желтое тело, но отличающееся от последнего наличием в центре
блестящей зоны овоцита.
24
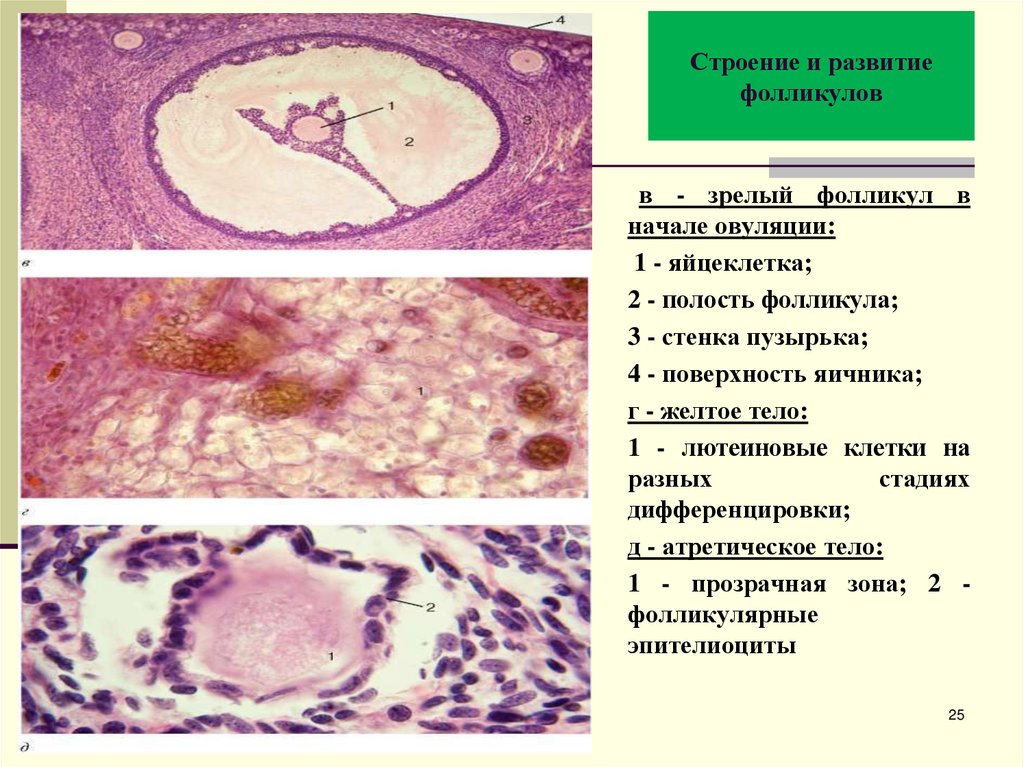
25. Строение и развитие фолликулов
в - зрелый фолликул вначале овуляции:
1 - яйцеклетка;
2 - полость фолликула;
3 - стенка пузырька;
4 - поверхность яичника;
г - желтое тело:
1 - лютеиновые клетки на
разных
стадиях
дифференцировки;
д - атретическое тело:
1 - прозрачная зона; 2 фолликулярные
эпителиоциты
25
26. желтое тело (corpus luteum)
Под влиянием избытка лютеинизирующего гормона,вызвавшего овуляцию, элементы стенки лопнувшего
зрелого
пузырька
претерпевают
изменения,
приводящие к формированию желтого тела —
временной добавочной эндокринной железы в составе
яичника. При этом в полость запустевшего пузырька
изливается кровь из сосудов внутренней оболочки,
целость которых нарушается в момент овуляции.
Сгусток крови быстро замещается соединительной
тканью в центре развивающегося желтого тела.
26
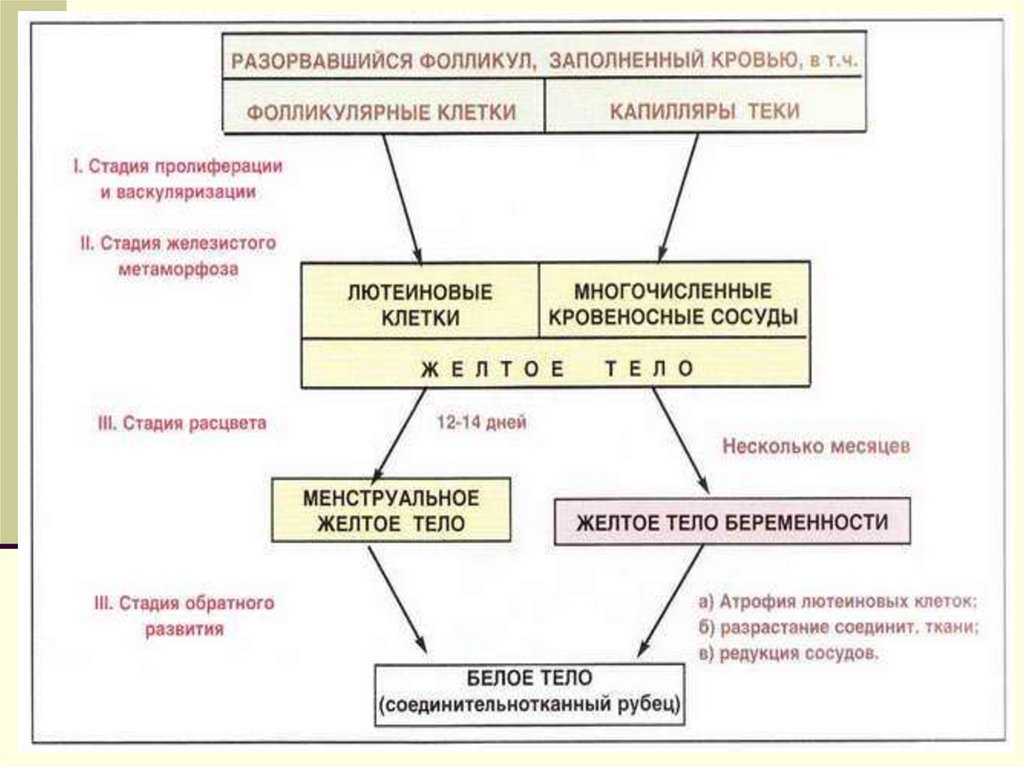
27. Развитие желтого тела (corpus luteum)
Развитие желтого тела происходит поддействием лютеотропного гормона
гипофиза. выделяют следующие 4
стадии:
развития пролиферации;
железистого метаморфоза;
расцвета;
инволюции.
27
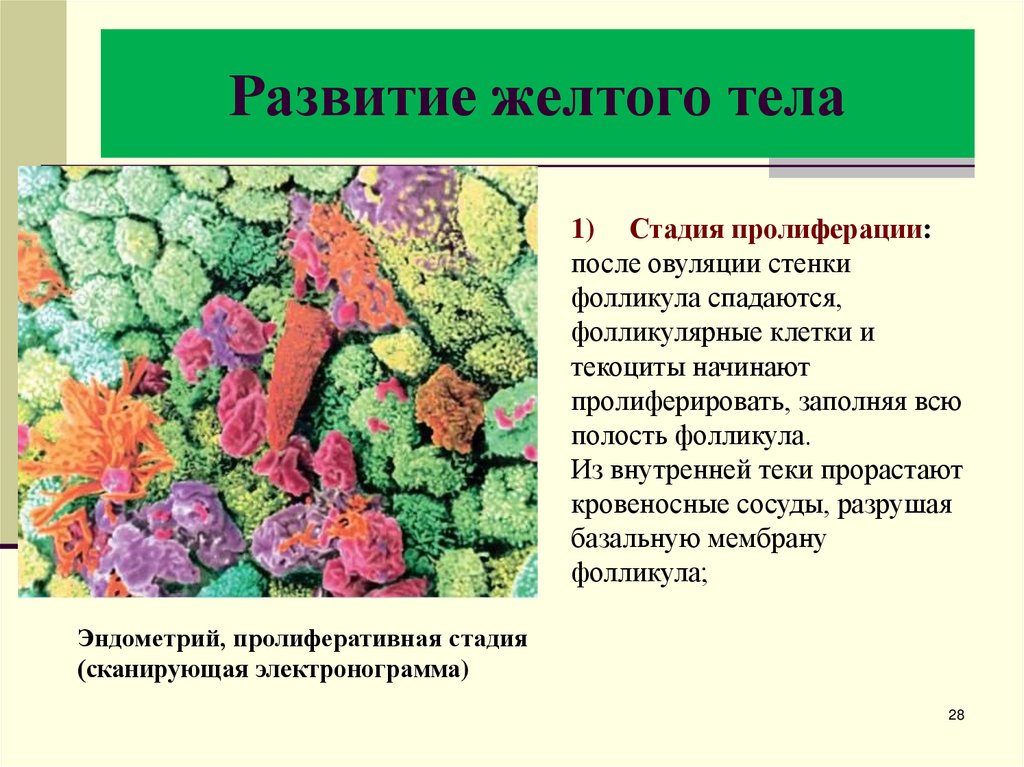
28. Развитие желтого тела
1) Стадия пролиферации:после овуляции стенки
фолликула спадаются,
фолликулярные клетки и
текоциты начинают
пролиферировать, заполняя всю
полость фолликула.
Из внутренней теки прорастают
кровеносные сосуды, разрушая
базальную мембрану
фолликула;
Эндометрий, пролиферативная стадия
(сканирующая электронограмма)
28
29. Развитие желтого тела
2) Стадия железистого метаморфоза:фолликулярные клетки и текациты
трансформируются в лютеоциты,
вырабатывающие гормоны прогестерон (в
большем количестве) и эстрогены.
29
30. Развитие желтого тела
3) СТАДИЯ РАСЦВЕТА.Продолжительность этой стадии различна. Если
оплодотворения не произошло, период расцвета
желтого тела ограничивается 12…14 днями. В
этом случае оно называется менструальным
желтым телом (corpus luteum menstruationis).
Более длительно желтое тело сохраняется, если
наступила беременность — это желтое тело
беременности (corpus luteum graviditationis).
30
31. Развитие желтого тела
4) Разница между желтым телом беременности именструальным ограничивается только длительностью
периода расцвета и размерами (1,5…2 см в диаметре у
менструального и более 5 см в диаметре у желтого
тела
беременности).
После
прекращения
функционирования как желтое тело беременности, так и
менструальное претерпевают инволюцию (стадию
обратного развития). Железистые клетки атрофируются,
а
соединительная
ткань
центрального
рубца
разрастается. В результате на месте бывшего желтого
тела формируется белое тело (corpus albicans) —
соединительнотканный рубец. Оно сохраняется в яичнике
на протяжении несколько лет, но затем рассасывается.
31
32.
3233.
1 — лютеиновые клетки;2 — прослойки соединительной
ткани в желтом теле;
3 — капилляры;
4 — более крупный кровеносный
сосуд.
33
34.
1 — лютеиновые клетки: образуютсяиз фолликулярных клеток
овулировавшего фолликула.
Крупные, округлые, с ячеистой
цитоплазмой; содержат желтый
пигмент (лютеин).
Лежат сплошной массой. Образуют
гормон прогестерон.
2 — кровеносные сосуды: врастают
из теки;
3 — волокнистая соединительная
ткань вокруг желтого тела
34
35. Эндокринная функция яичника.
Основными гормонами яичника являются эстрогены, прогестерон и андрогены. Все онисинтезируются из холестерина под влиянием
определенных ферментов.
В репродуктивном периоде гормональная
функция яичника достигает расцвета, синтез
половых гормонов имеет четко выраженный
циклический характер и зависит от фазы
менструального цикла
35
36. Эндокринная функция яичника.
Фолликулярные клетки под действиемфолликулостимулирующего гормона гипофиза в
фолликулиновую стадию овариального цикла вырабатывают
эстрогены, преимущественно эстрадиол, который
активизирует процессы пролиферации в эндометрии матки.
Эстрадиол образуется из тестостерона или других стероидов
путем его ароматизации.
36
37.
Гормон прогестеронГормон прогестерон регулирует следующие
процессы:
1. Подготавливает матку к принятию зародыша
(увеличивается
толщина
эндометрия,
увеличивается количество децидуальных клеток,
увеличивается
количество
и
секреторная
активность
маточных
желез,
снижается
сократительная активность мускулатуры матки).
2.
Препятствует
вступлению
следующих
премордиальных фолликул яичника в путь
созревания.
37
38. Эндокринная функция яичника
Тека-клетки (аналоги клеток Лейдига яичек)под действием лютеотропного и
фолликулостимулирующего гормонов
продуцирует андрогены, которые поступают
в фолликулярные клетки и превращаются
там в эстрогены.
38
39. Эндокринная функция яичника
Эстрогены обладают широким спектром биологического действия:- способствуют росту и развитию наружных и внутренних половых
органов,
- в пубертатном периоде стимулируют рост молочных желез, рост и
созревание костей, обеспечивают формирование скелета и
перераспределение жировой ткани по женскому типу.
Андрогены способствуют росту и созреванию костей, оволосению
лобка и подмышечных впадин.
Эстрогены и прогестерон вызывают циклические изменения в
слизистой оболочке матки и влагалища, эпителии молочных желез.
Прогестерону принадлежит определяющая роль в подготовке матки
и молочных желез к беременности, родам и лактации. Половые
гормоны участвуют в водном и электролитном обмене.
Эстрогены и прогестерон обладают выраженным
иммунодепрессивным свойством.
39
40. Овариальный цикл
Овариальный –менструальный цикл включает стадии:1. Постменструальная фаза или фолликулиновая при 5-14 дни цикла 28дневного менструального цикла) под действием гонадолиберина гипоталамуса
идет выработка ФСГ в гипофизе, под его действием в яичнике происходит рост
фолликула, фолликулярные клетки которого вырабатывают гормоны
эстрогены, влияющие на другие органы женской половой системы, в том числе на
эндометрий
тела
матки,
в
котором
происходит
восстановление
функционального слоя (фаза пролиферации).
2. Лютеиновая (14-й день менструального цикла), границей между которыми
является овуляция. В середине цикла увеличивается количество лютеотропного
гормона гипофиза, что способствует овуляции – выходу яйцеклетки из яичника
(14-й день).
3. Предменструальная фаза (15-28 дни) под действием того же ЛГ идет
образование желтого тела в яичнике, лютеоциты которого вырабатывают
гормон прогестерон, активирующий секрецию маточных желез (фаза секреции в
эндометрии).
4. Менструальная фаза происходит падение уровня гормонов гипофиза, под
действием чего функциональный слой эндометрия отторгается (фаза
40
десквамации).
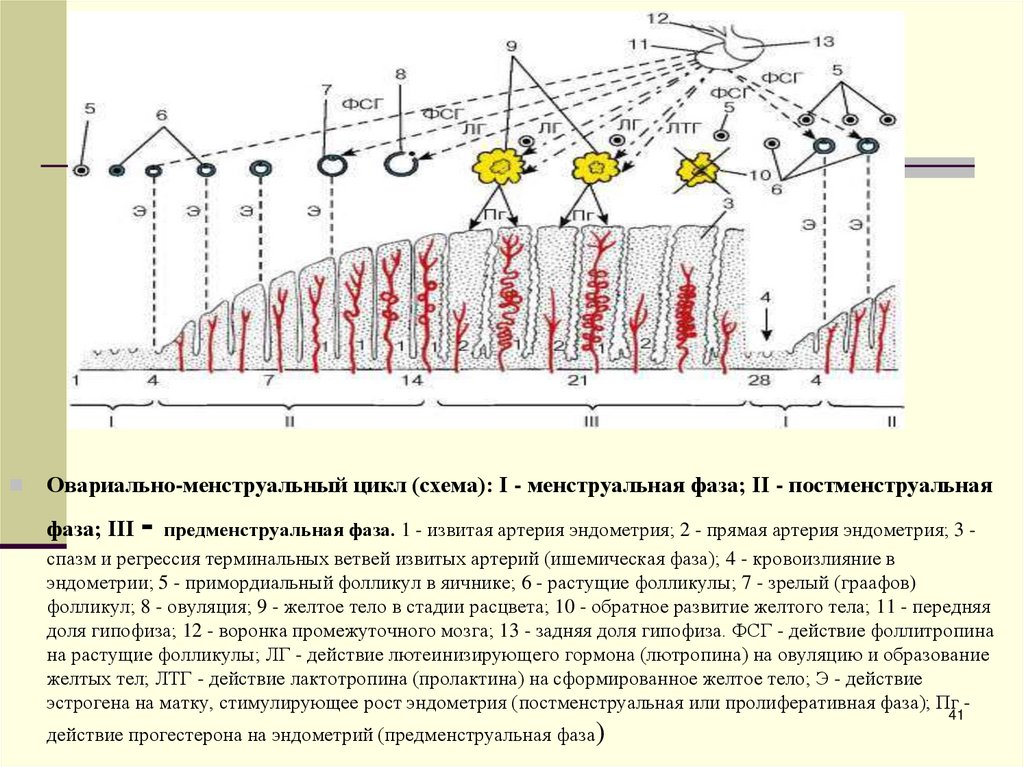
41.
Овариально-менструальный цикл (схема): I - менструальная фаза; II - постменструальнаяфаза; III
- предменструальная фаза. 1 - извитая артерия эндометрия; 2 - прямая артерия эндометрия; 3 -
спазм и регрессия терминальных ветвей извитых артерий (ишемическая фаза); 4 - кровоизлияние в
эндометрии; 5 - примордиальный фолликул в яичнике; 6 - растущие фолликулы; 7 - зрелый (граафов)
фолликул; 8 - овуляция; 9 - желтое тело в стадии расцвета; 10 - обратное развитие желтого тела; 11 - передняя
доля гипофиза; 12 - воронка промежуточного мозга; 13 - задняя доля гипофиза. ФСГ - действие фоллитропина
на растущие фолликулы; ЛГ - действие лютеинизирующего гормона (лютропина) на овуляцию и образование
желтых тел; ЛТГ - действие лактотропина (пролактина) на сформированное желтое тело; Э - действие
эстрогена на матку, стимулирующее рост эндометрия (постменструальная или пролиферативная фаза); Пг действие прогестерона на эндометрий (предменструальная фаза)
41
42. Овариальный цикл
Разрыва фолликула и выброса овоцита 2-го порядка в брюшную полость —вызывается
действием
гипофизарного
лютеинизирующего
гормона
(лютропина), когда выделение его гипофизом резко увеличивается.
В предовуляторной стадии происходит выраженная гиперемия яичника,
повышение проницаемости гематофолликулярного барьера с последующим
развитием интерстициального отека, инфильтрацией стенки фолликула
сегментоядерными лейкоцитами. Объем фолликула и давление в нем быстро
возрастают, стенка его резко истончается. Известную роль в овуляции
может играть окситоцин. Перед наступлением овуляции секреция
окситоцина увеличивается в ответ на раздражение нервных окончаний
(располагающихся во внутренней оболочке), обусловленное повышением
внутрифолликулярного давления.
Овоцит 2-го порядка, окруженный фолликулярным эпителием, из брюшной
полости попадает в воронку и далее в просвет маточной трубы. Здесь (при
наличии мужских половых клеток) быстро происходит второе деление
созревания и образуется зрелая яйцеклетка, готовая к оплодотворению
42
43.
Гематоовариальный барьерЖенские половые клетки, так же как и мужские, в
определенной степени отделены от микроокружения
гематофолликулярным барьером, который создает
оптимальные условия для метаболизма овоцитов.
Барьер состоит:
из эндотелия и базальной мембраны капилляра
соматического типа внутренней теки,
базальной мембраны фолликулярных клеток,
самих фолликулярных клеток и
прозрачной зоны вокруг овоцита
43
44. Отличия овогенеза от сперматогенеза
- отсутствие фазы формирования;- фаза размножения происходит внутриутробно;
- длительная фаза роста;
- завершение овогенеза вне гонады и лишь при
оплодотворении;
гибель большинства клеток, вступивших в этот процесс;
- образование при созревании неодинаковых клеток;
- выраженная цикличность овогенеза;
- прекращение после менопаузы с полным исчезновением
половых клеток
44
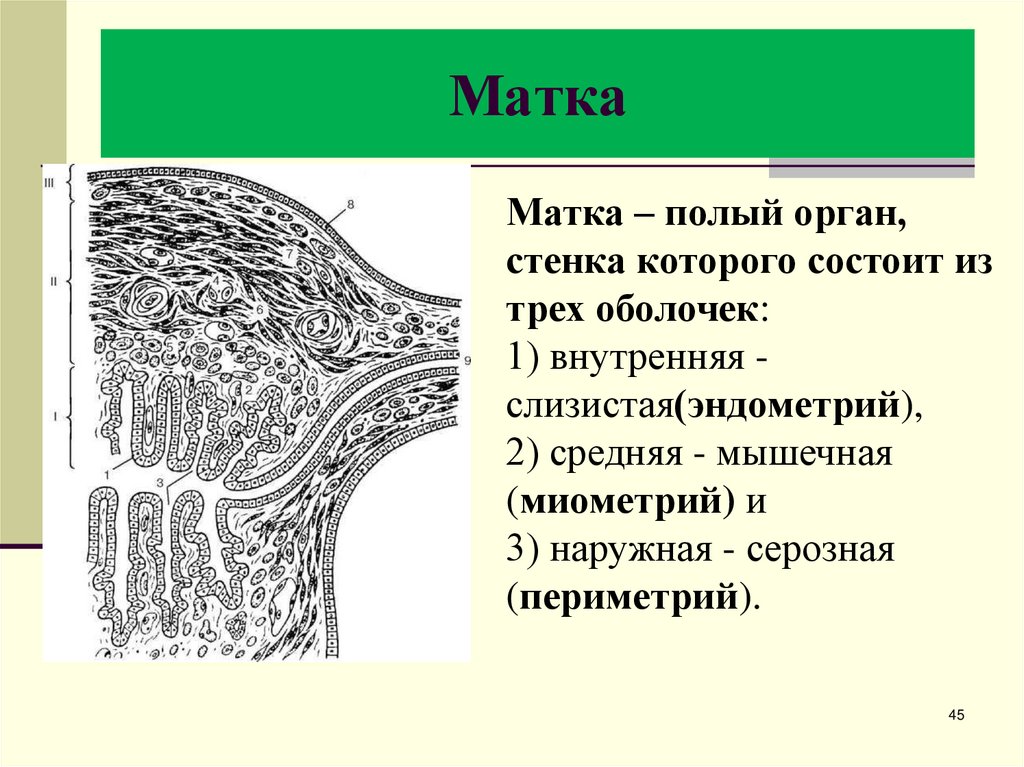
45. Матка
Матка – полый орган,стенка которого состоит из
трех оболочек:
1) внутренняя слизистая(эндометрий),
2) средняя - мышечная
(миометрий) и
3) наружная - серозная
(периметрий).
45
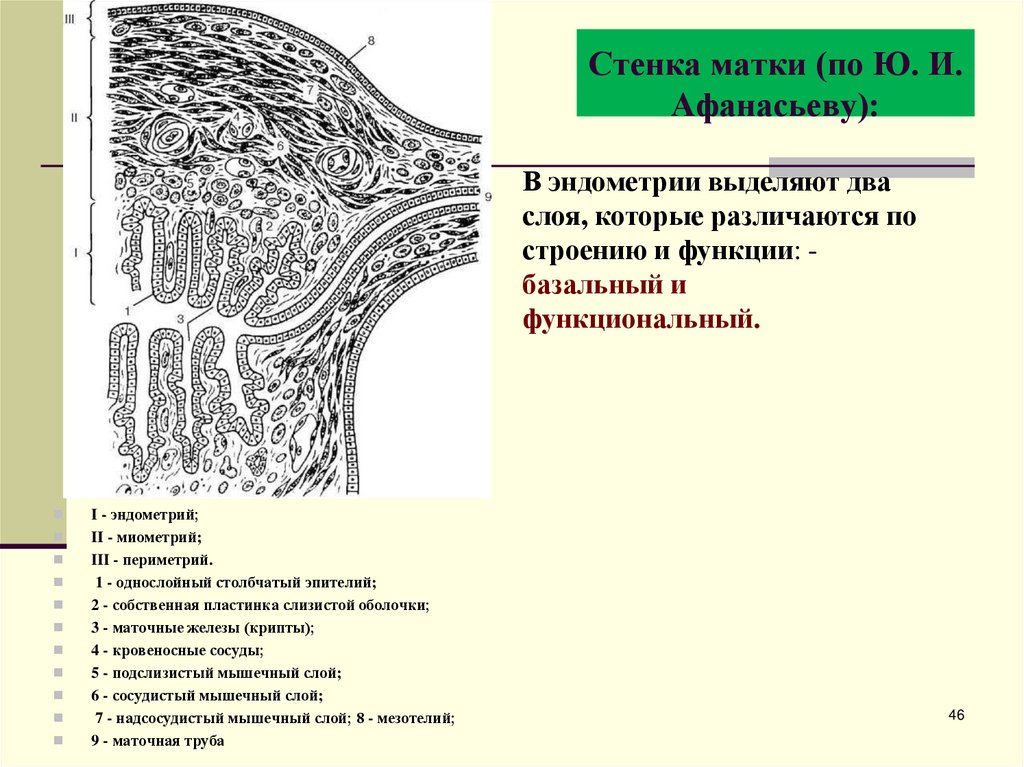
46. Стенка матки (по Ю. И. Афанасьеву):
Стенка матки (по Ю. И.Афанасьеву):
В эндометрии выделяют два
слоя, которые различаются по
строению и функции: базальный и
функциональный.
I - эндометрий;
II - миометрий;
III - периметрий.
1 - однослойный столбчатый эпителий;
2 - собственная пластинка слизистой оболочки;
3 - маточные железы (крипты);
4 - кровеносные сосуды;
5 - подслизистый мышечный слой;
6 - сосудистый мышечный слой;
7 - надсосудистый мышечный слой; 8 - мезотелий;
9 - маточная труба
46
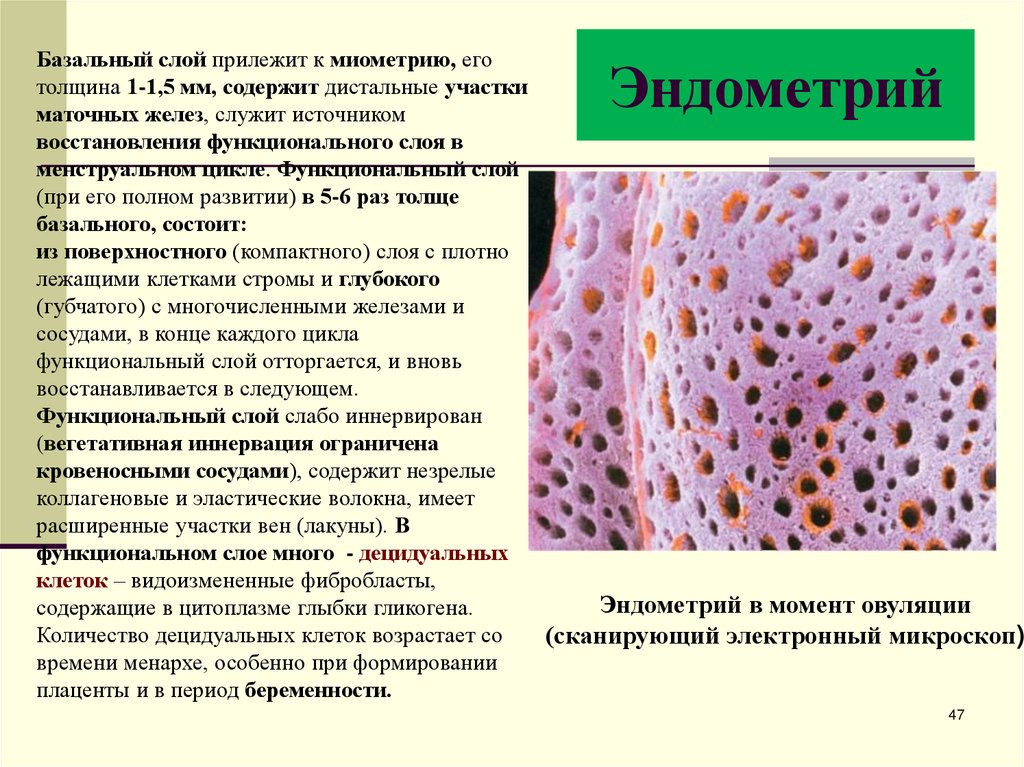
47. Эндометрий
Базальный слой прилежит к миометрию, еготолщина 1-1,5 мм, содержит дистальные участки
маточных желез, служит источником
восстановления функционального слоя в
менструальном цикле. Функциональный слой
(при его полном развитии) в 5-6 раз толще
базального, состоит:
из поверхностного (компактного) слоя с плотно
лежащими клетками стромы и глубокого
(губчатого) с многочисленными железами и
сосудами, в конце каждого цикла
функциональный слой отторгается, и вновь
восстанавливается в следующем.
Функциональный слой слабо иннервирован
(вегетативная иннервация ограничена
кровеносными сосудами), содержит незрелые
коллагеновые и эластические волокна, имеет
расширенные участки вен (лакуны). В
функциональном слое много - децидуальных
клеток – видоизмененные фибробласты,
Эндометрий в момент овуляции
содержащие в цитоплазме глыбки гликогена.
Количество децидуальных клеток возрастает со
(сканирующий электронный микроскоп)
времени менархе, особенно при формировании
плаценты и в период беременности.
Эндометрий
47
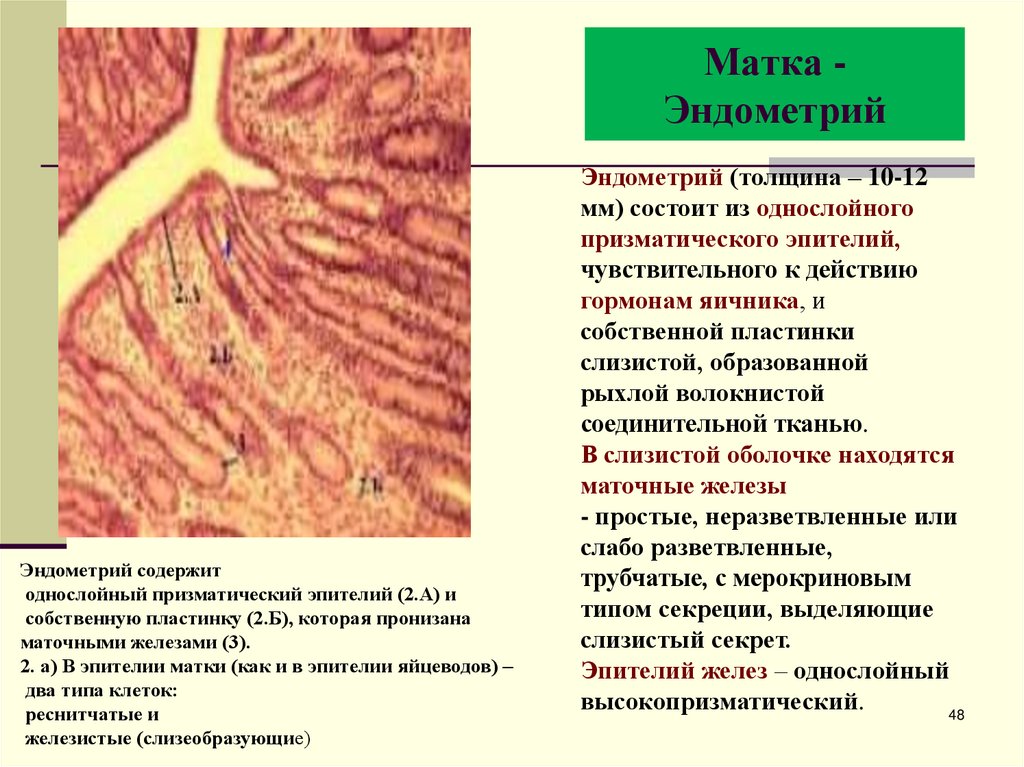
48. Матка - Эндометрий
Матка ЭндометрийЭндометрий содержит
однослойный призматический эпителий (2.А) и
собственную пластинку (2.Б), которая пронизана
маточными железами (3).
2. а) В эпителии матки (как и в эпителии яйцеводов) –
два типа клеток:
реснитчатые и
железистые (слизеобразующие)
Эндометрий (толщина – 10-12
мм) состоит из однослойного
призматического эпителий,
чувствительного к действию
гормонам яичника, и
собственной пластинки
слизистой, образованной
рыхлой волокнистой
соединительной тканью.
В слизистой оболочке находятся
маточные железы
- простые, неразветвленные или
слабо разветвленные,
трубчатые, с мерокриновым
типом секреции, выделяющие
слизистый секрет.
Эпителий желез – однослойный
высокопризматический.
48
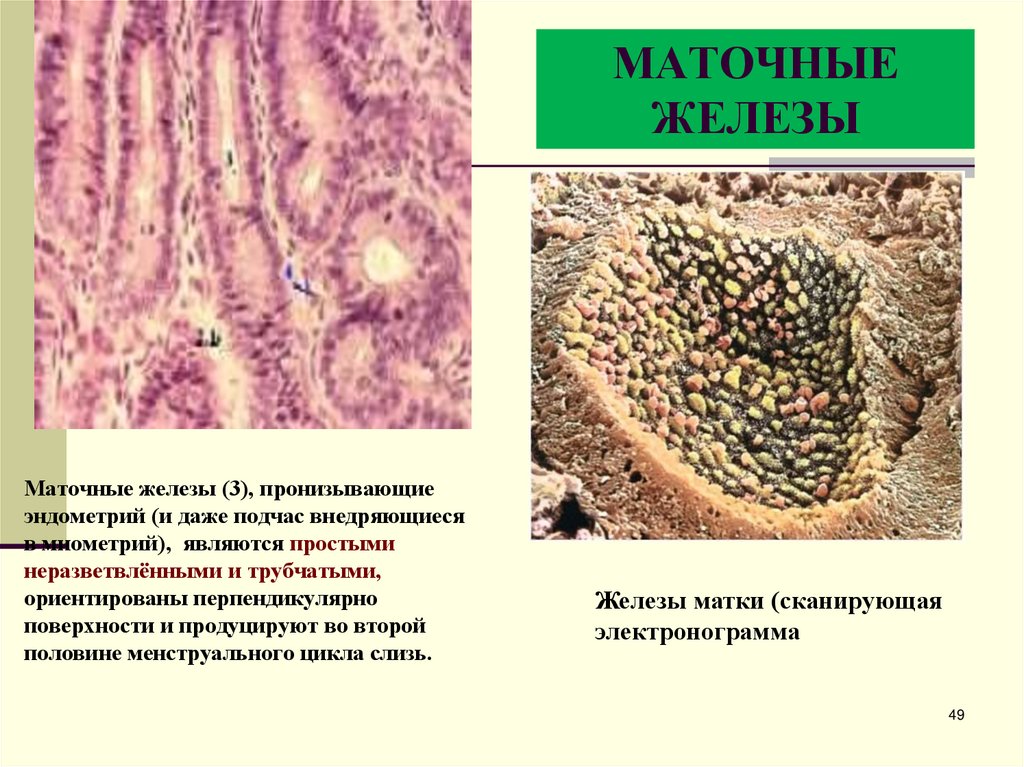
49. МАТОЧНЫЕ ЖЕЛЕЗЫ
Маточные железы (3), пронизывающиеэндометрий (и даже подчас внедряющиеся
в миометрий), являются простыми
неразветвлёнными и трубчатыми,
ориентированы перпендикулярно
поверхности и продуцируют во второй
половине менструального цикла слизь.
Железы матки (сканирующая
электронограмма
49
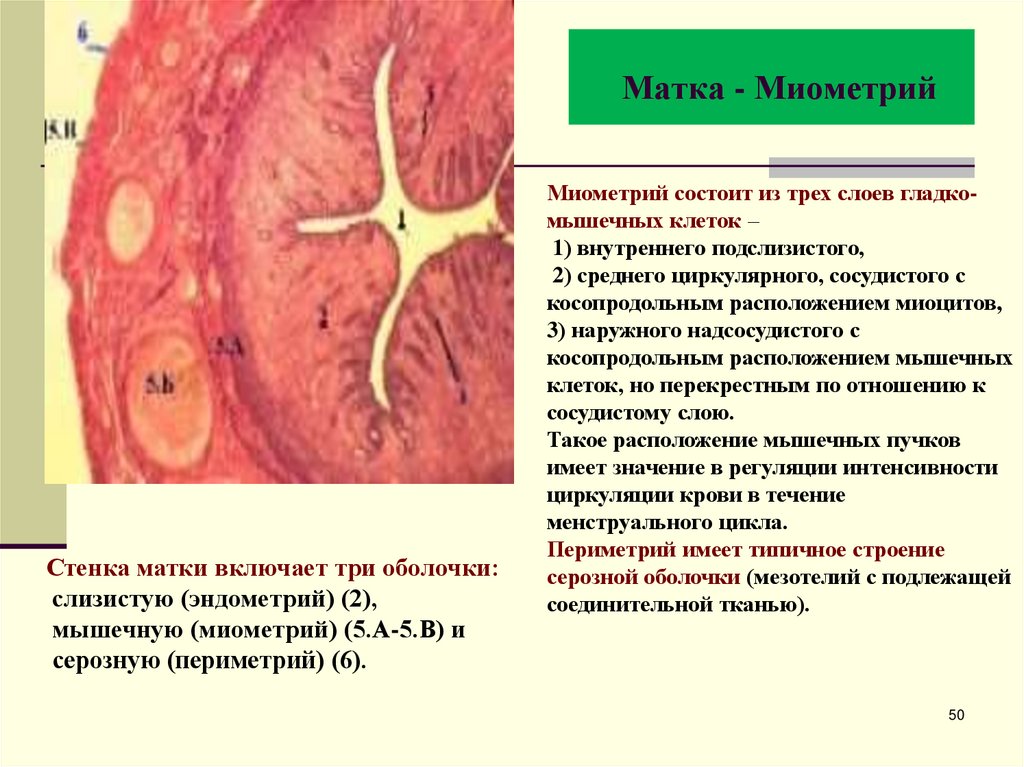
50. Матка - Миометрий
Стенка матки включает три оболочки:слизистую (эндометрий) (2),
мышечную (миометрий) (5.А-5.В) и
серозную (периметрий) (6).
Миометрий состоит из трех слоев гладкомышечных клеток –
1) внутреннего подслизистого,
2) среднего циркулярного, сосудистого с
косопродольным расположением миоцитов,
3) наружного надсосудистого с
косопродольным расположением мышечных
клеток, но перекрестным по отношению к
сосудистому слою.
Такое расположение мышечных пучков
имеет значение в регуляции интенсивности
циркуляции крови в течение
менструального цикла.
Периметрий имеет типичное строение
серозной оболочки (мезотелий с подлежащей
соединительной тканью).
50
51. Матка Васкуляризация и иннервация матки
Артерии, несущие кровь к эндометрию и миометрию, в циркулярном слоемиометрия спиралевидно закручиваются, что способствует их сжатию при
сокращении матки, что особенно важно во время родов, так как
предотвращается возможность сильного маточного кровотечения в после
отделения плаценты.
Входя в эндометрий, приносящие артерии дают начало мелким артериям двух
видов: прямым, которые не выходят за пределы базального слоя, и
спиральным, которые снабжают кровью функциональный слой.
Иннервация матки, в основном, происходит за счет симпатических волокон
подчревного сплетения, которые образуют хорошо развитое маточное
сплетение на поверхности матки в периметрии. Также имеется некоторое
количество парасимпатических волокон. В эндометрии обнаружено
большое количество нервных рецепторных окончаний различной
структуры, раздражение которых не только вызывает сдвиги в
функциональном состоянии самой матки, но и отражается на многих общих
функциях организма.
51
52.
МаткаШейка матки
Шейка матки - Толстостенная трубка, большую часть стенки которой образует
миометрий, состоящий из циркулярных пучков гладкомышечных клеток.
Шеечный канал выстлан однослойным призматическим эпителием, который
вдается в собственную пластинку, образуя несколько десятков разветвленных
слизистых шеечных желез. Эпителий влагалищной части шейки матки –
многослойный плоский неороговевающий.
Граница двух эпителиев – резкая, проходит выше наружного зева, имеет важное
клиническое значение, так как нередко подвергается диспластическим
процессам. Под действием эстрогенов (в середине цикла) слизь желез шейки
матки становится жидкой, способствующей проникновению сперматозоидов. Под
действием прогестерона мицеллы слизи образуют плотную сеть,
препятствующую движению спермиев
52
53.
МаткаШейка матки
Маточная часть маточной трубы,
просвет (сканирующая
электронограмма)
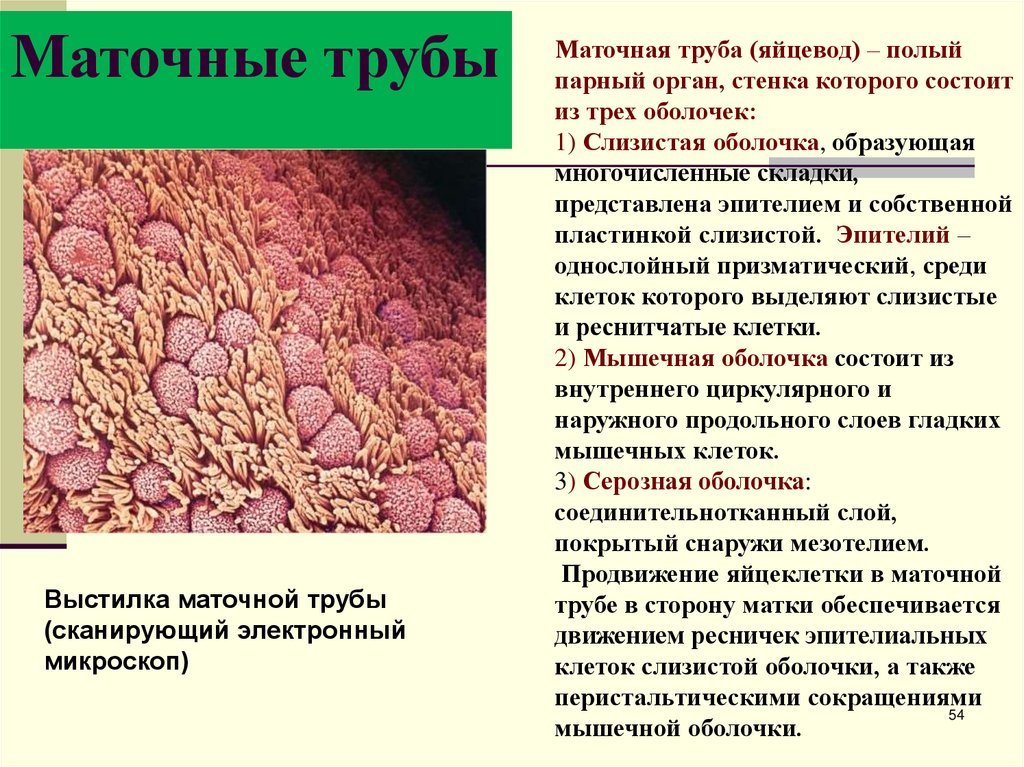
Маточная труба (яйцевод) – полый парный
орган, стенка которого состоит из трех
оболочек:
1) Слизистая оболочка, образующая
многочисленные складки, представлена
эпителием и собственной пластинкой
слизистой. Эпителий – однослойный
призматический, среди клеток которого
выделяют слизистые и реснитчатые клетки. 2)
Мышечная оболочка состоит из внутреннего
циркулярного и наружного продольного слоев
гладких мышечных клеток. 3) Серозная
оболочка: соединительнотканный слой,
покрытый снаружи мезотелием. Продвижение
яйцеклетки в маточной трубе в сторону матки
обеспечивается движением ресничек
эпителиальных клеток слизистой оболочки, а
также перистальтическими сокращениями
мышечной оболочки.
53
54.
Маточные трубыВыстилка маточной трубы
(сканирующий электронный
микроскоп)
Маточная труба (яйцевод) – полый
парный орган, стенка которого состоит
из трех оболочек:
1) Слизистая оболочка, образующая
многочисленные складки,
представлена эпителием и собственной
пластинкой слизистой. Эпителий –
однослойный призматический, среди
клеток которого выделяют слизистые
и реснитчатые клетки.
2) Мышечная оболочка состоит из
внутреннего циркулярного и
наружного продольного слоев гладких
мышечных клеток.
3) Серозная оболочка:
соединительнотканный слой,
покрытый снаружи мезотелием.
Продвижение яйцеклетки в маточной
трубе в сторону матки обеспечивается
движением ресничек эпителиальных
клеток слизистой оболочки, а также
перистальтическими сокращениями
54
мышечной оболочки.
55.
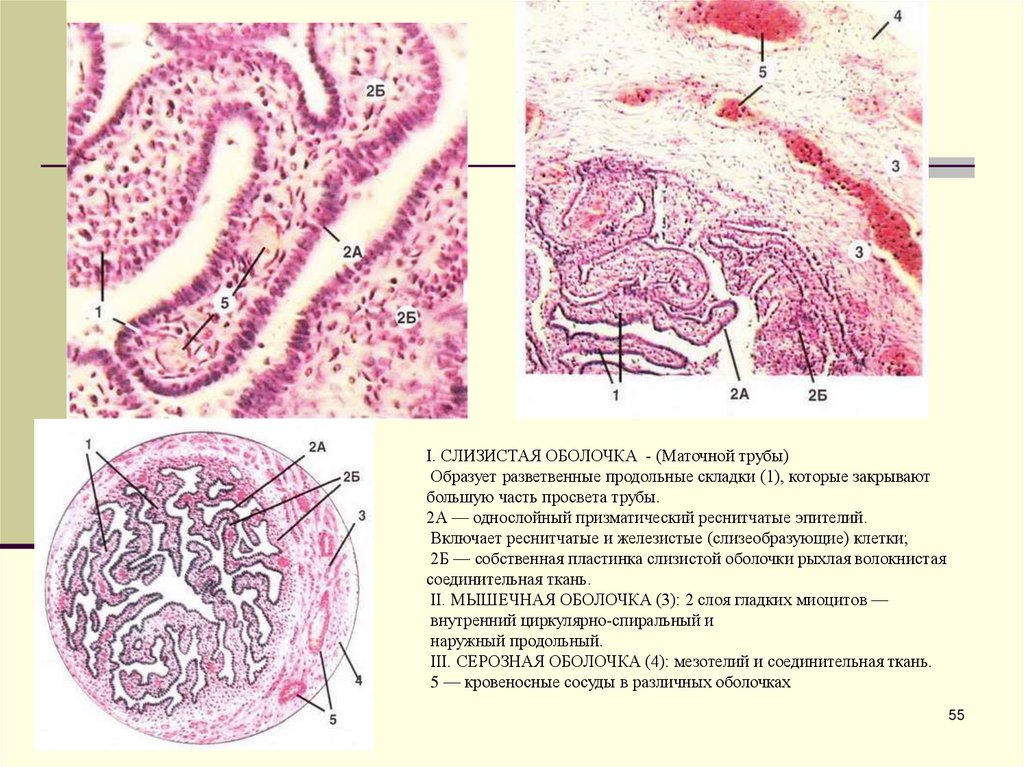
I. СЛИЗИСТАЯ ОБОЛОЧКА - (Маточной трубы)Образует разветвенные продольные складки (1), которые закрывают
большую часть просвета трубы.
2А — однослойный призматический реснитчатые эпителий.
Включает реснитчатые и железистые (слизеобразующие) клетки;
2Б — собственная пластинка слизистой оболочки рыхлая волокнистая
соединительная ткань.
II. МЫШЕЧНАЯ ОБОЛОЧКА (3): 2 слоя гладких миоцитов —
внутренний циркулярно-спиральный и
наружный продольный.
III. СЕРОЗНАЯ ОБОЛОЧКА (4): мезотелий и соединительная ткань.
5 — кровеносные сосуды в различных оболочках
55
56. Влагалище
Слизистая оболочка влагалища(сканирующийэлектронный
микроскоп)
Влагалище имеет стенку,
состоящую из трех оболочек:
слизистой,
мышечной и
адвентициальной.
Слизистая оболочка выстлана
многослойным плоским
неороговевающим
эпителием, лежащим на
собственной пластинке
(рыхлая соединительная
ткань).
56
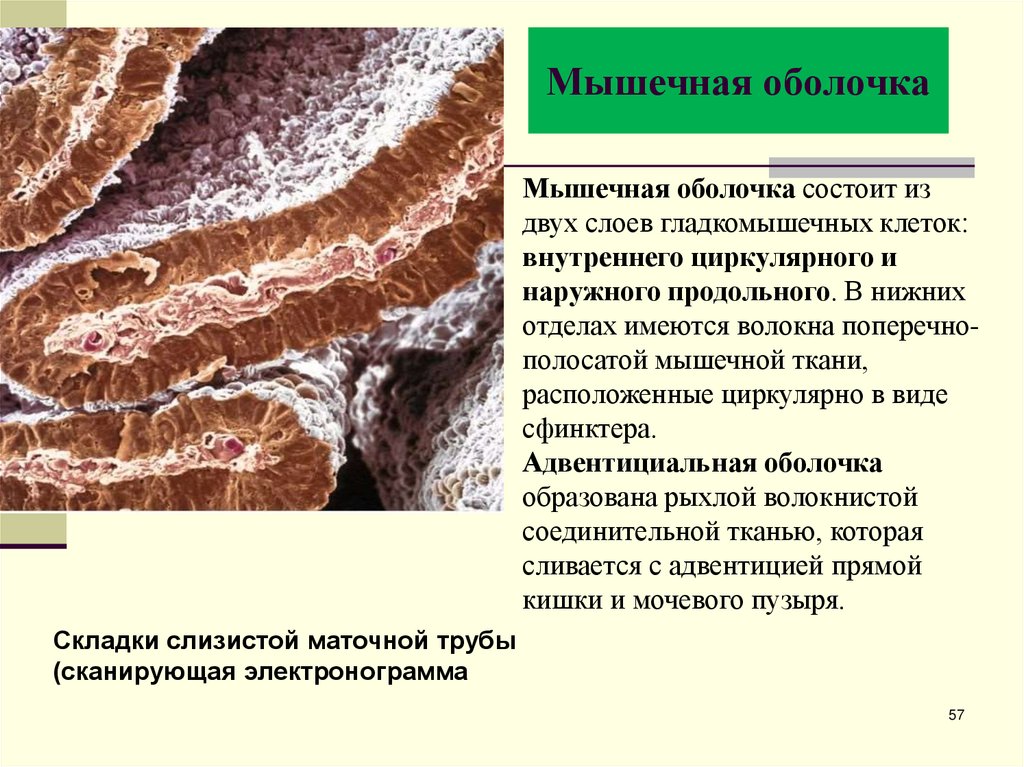
57. Мышечная оболочка
Мышечная оболочка состоит издвух слоев гладкомышечных клеток:
внутреннего циркулярного и
наружного продольного. В нижних
отделах имеются волокна поперечнополосатой мышечной ткани,
расположенные циркулярно в виде
сфинктера.
Адвентициальная оболочка
образована рыхлой волокнистой
соединительной тканью, которая
сливается с адвентицией прямой
кишки и мочевого пузыря.
Складки слизистой маточной трубы
(сканирующая электронограмма
57
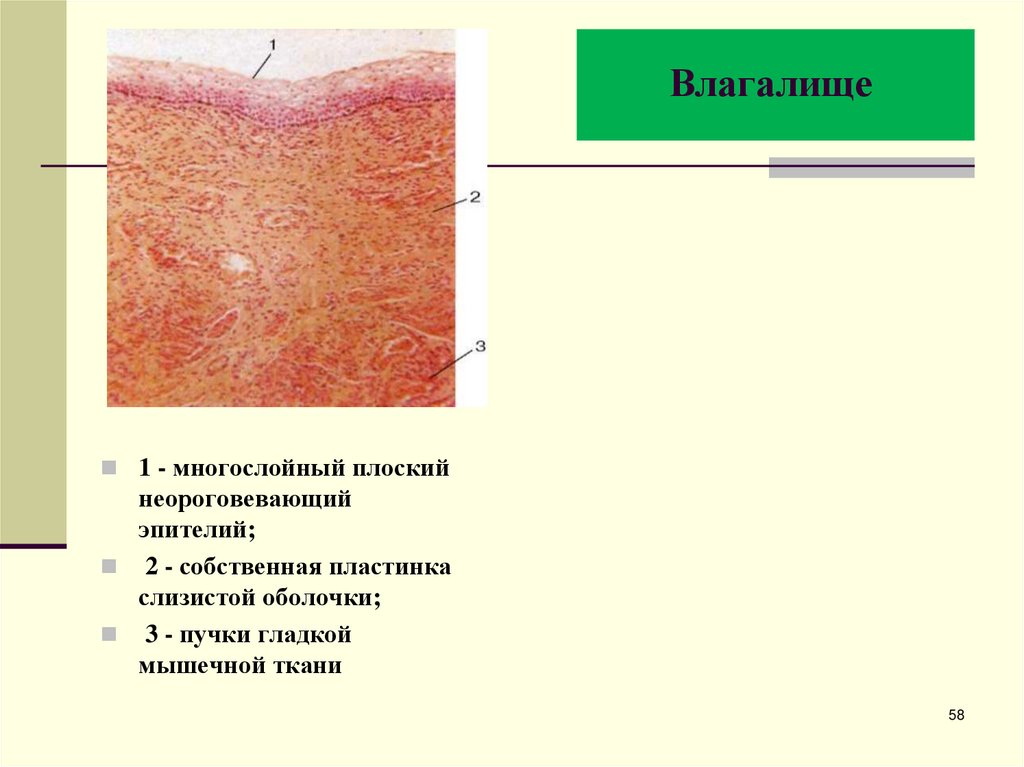
58. Влагалище
Влагалище1 - многослойный плоский
неороговевающий
эпителий;
2 - собственная пластинка
слизистой оболочки;
3 - пучки гладкой
мышечной ткани
58
59. Влагалище
Многослойный эпителий, состоящий из трех слоев клеток:-базальный, -шиповатый (промежуточный) и -поверхностный, претерпевает
циклические изменения в течение овариально-менструального цикла, будучи
чувствительным к действию овариальных гормонов. Чем больше эстрогенов (в
середине цикла), тем больше поверхностных клеток в мазке – крупные,
плоские, полигональной формы клетки с мелким пикнотическим ядром.
Индекс созревания – соотношение базальных/шиповатых/поверхностных
клеток имеет важное диагностическое значение: 0/5/95 – индекс перед
овуляцией на пике эстрогенов, 100/0/0 – при атрофии слизистой (при дефиците
эстрогенов). Действие прогестерона в лютеиновую фазу сопровождается
преобладанием в мазке шиповатых клеток, десквамацией эпителия в виде
пластов и закручиванием краев клеток. Бактериальная микрофлора влагалища
разлагает гликоген, освобождающийся из разрушенных клеток, с образованием
молочной кислоты, обладающей бактерицидными свойствами.
59
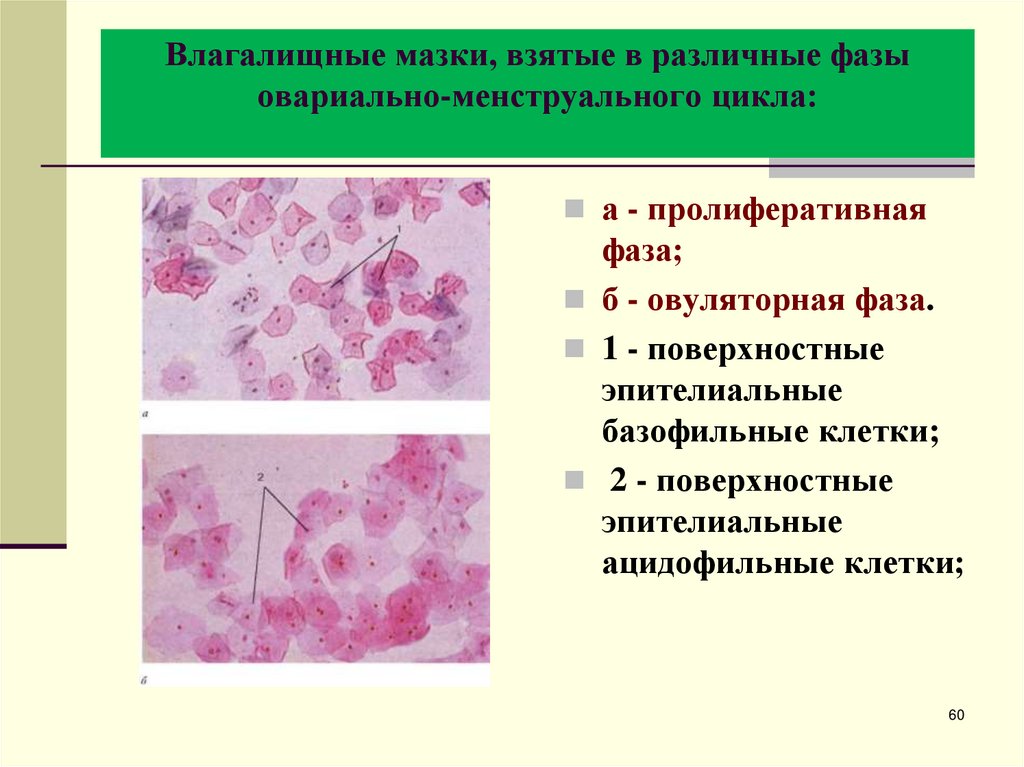
60. Влагалищные мазки, взятые в различные фазы овариально-менструального цикла:
Влагалищные мазки, взятые в различные фазыовариально-менструального цикла:
а - пролиферативная
фаза;
б - овуляторная фаза.
1 - поверхностные
эпителиальные
базофильные клетки;
2 - поверхностные
эпителиальные
ацидофильные клетки;
60
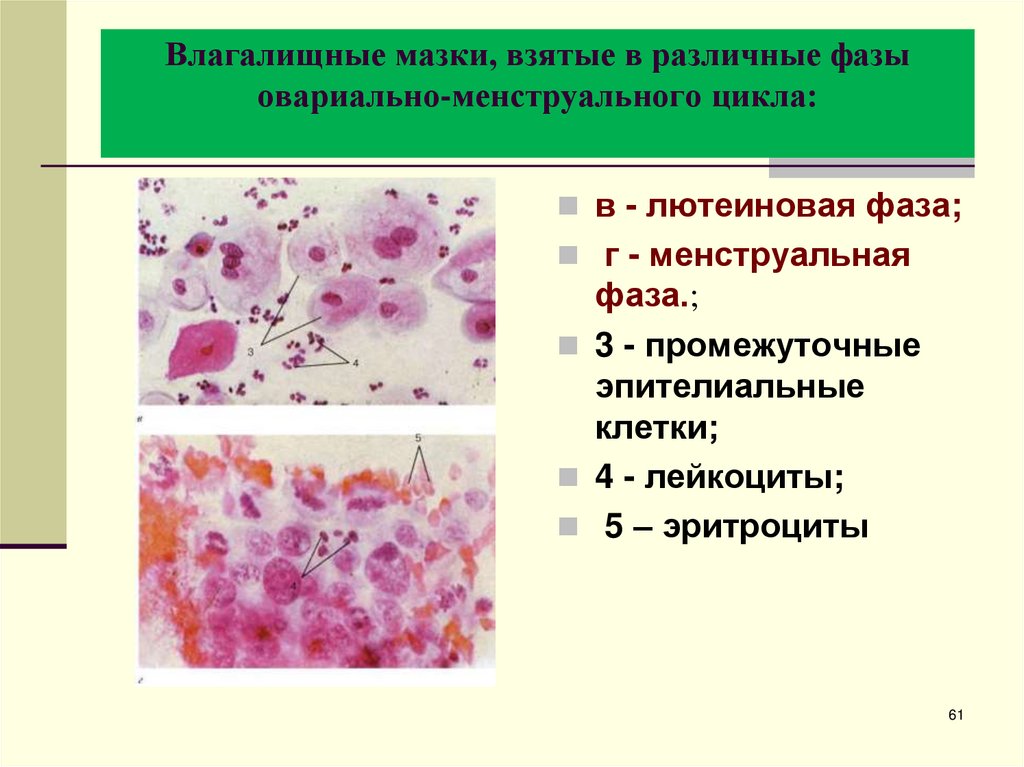
61. Влагалищные мазки, взятые в различные фазы овариально-менструального цикла:
Влагалищные мазки, взятые в различные фазыовариально-менструального цикла:
в - лютеиновая фаза;
г - менструальная
фаза.;
3 - промежуточные
эпителиальные
клетки;
4 - лейкоциты;
5 – эритроциты
61
62.
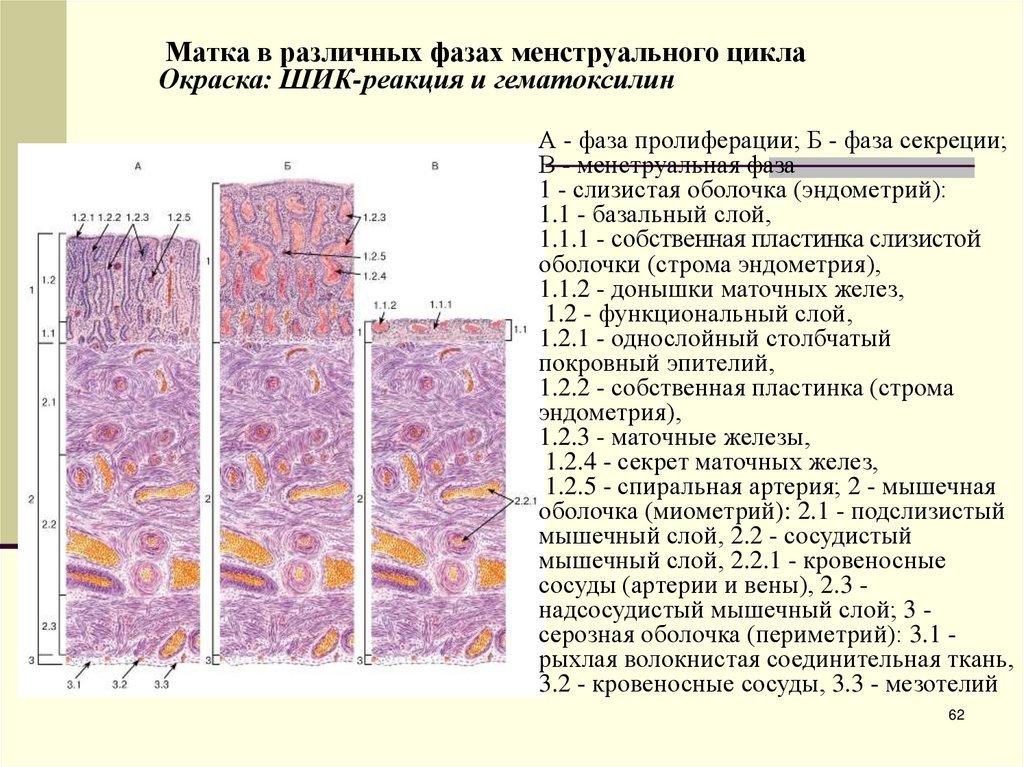
Матка в различных фазах менструального циклаОкраска: ШИК-реакция и гематоксилин
А - фаза пролиферации; Б - фаза секреции;
В - менструальная фаза
1 - слизистая оболочка (эндометрий):
1.1 - базальный слой,
1.1.1 - собственная пластинка слизистой
оболочки (строма эндометрия),
1.1.2 - донышки маточных желез,
1.2 - функциональный слой,
1.2.1 - однослойный столбчатый
покровный эпителий,
1.2.2 - собственная пластинка (строма
эндометрия),
1.2.3 - маточные железы,
1.2.4 - секрет маточных желез,
1.2.5 - спиральная артерия; 2 - мышечная
оболочка (миометрий): 2.1 - подслизистый
мышечный слой, 2.2 - сосудистый
мышечный слой, 2.2.1 - кровеносные
сосуды (артерии и вены), 2.3 надсосудистый мышечный слой; 3 серозная оболочка (периметрий): 3.1 рыхлая волокнистая соединительная ткань,
3.2 - кровеносные сосуды, 3.3 - мезотелий
62
63.
Молочные железыРазвитие.
Закладка происходит на 6-7 неделе внутриутробного развития в
виде двух уплотнений эпидермиса, из которых формируются
«молочные точки». Из них в подлежащую мезенхиму врастают
эпителиальные тяжи, которые ветвятся и формируют зачатки
молочных желез. С наступлением половой зрелости у мальчиков
образование новых ходов замедляется и затем прекращается, у
девочек развитие железистых трубок ускоряется и к менархе на
молочных ходах появляются первые концевые отделы. В течение
менструально-овариального цикла происходят циклические
изменения концевых отделов: во вторую половину цикла (под
действием прогестерона) появляются, в первые дни после
менструации они подвергаются обратному развитию. Однако
окончательно развитие молочной железы в женском организме
происходит только при беременности и в период лактации.
63
64.
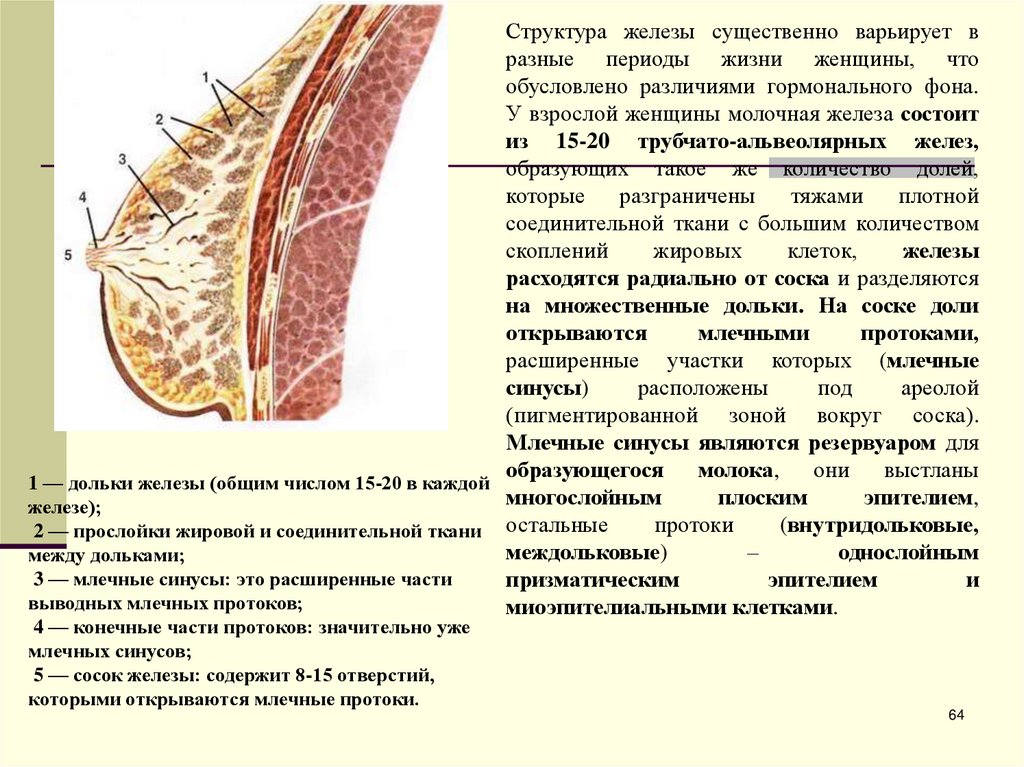
Структура железы существенно варьирует вразные периоды жизни женщины, что
обусловлено различиями гормонального фона.
У взрослой женщины молочная железа состоит
из 15-20 трубчато-альвеолярных желез,
образующих такое же количество долей,
которые
разграничены
тяжами
плотной
соединительной ткани с большим количеством
скоплений
жировых
клеток,
железы
расходятся радиально от соска и разделяются
на множественные дольки. На соске доли
открываются
млечными
протоками,
расширенные участки которых (млечные
синусы)
расположены
под
ареолой
(пигментированной зоной вокруг соска).
Млечные синусы являются резервуаром для
образующегося
молока,
они
выстланы
1 — дольки железы (общим числом 15-20 в каждой
многослойным
плоским
эпителием,
железе);
протоки
(внутридольковые,
2 — прослойки жировой и соединительной ткани остальные
междольковые)
–
однослойным
между дольками;
3 — млечные синусы: это расширенные части
призматическим
эпителием
и
выводных млечных протоков;
миоэпителиальными клетками.
4 — конечные части протоков: значительно уже
млечных синусов;
5 — сосок железы: содержит 8-15 отверстий,
которыми открываются млечные протоки.
64
65.
Молочные железыФункционально активная (лактирующая) железа образована
дольками, состоящими из альвеол, строение которых: лактоциты
(секретирующие клетки), расположенные на базальной мембране,
и миоэпителиальные клетки, своими отростками охватывающие
лактоциты. Миэпителиальные клетки под влиянием окситоцина
обеспечивают выделение молока из альвеол и выводных протоков.
По окончании периода лактации молочная железа подвергается
инволютивным изменениям, часть альвеол, образовавшихся во
время беременности, сохраняется.
65
66.
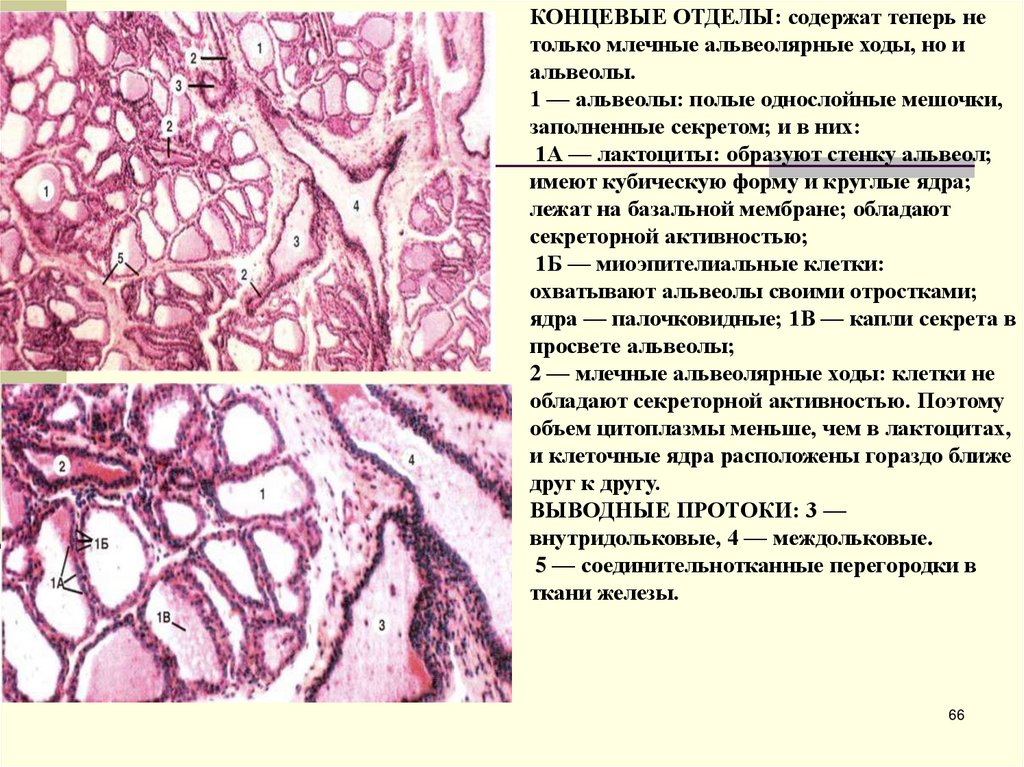
КОНЦЕВЫЕ ОТДЕЛЫ: содержат теперь нетолько млечные альвеолярные ходы, но и
альвеолы.
1 — альвеолы: полые однослойные мешочки,
заполненные секретом; и в них:
1А — лактоциты: образуют стенку альвеол;
имеют кубическую форму и круглые ядра;
лежат на базальной мембране; обладают
секреторной активностью;
1Б — миоэпителиальные клетки:
охватывают альвеолы своими отростками;
ядра — палочковидные; 1В — капли секрета в
просвете альвеолы;
2 — млечные альвеолярные ходы: клетки не
обладают секреторной активностью. Поэтому
объем цитоплазмы меньше, чем в лактоцитах,
и клеточные ядра расположены гораздо ближе
друг к другу.
ВЫВОДНЫЕ ПРОТОКИ: 3 —
внутридольковые, 4 — междольковые.
5 — соединительнотканные перегородки в
ткани железы.
66
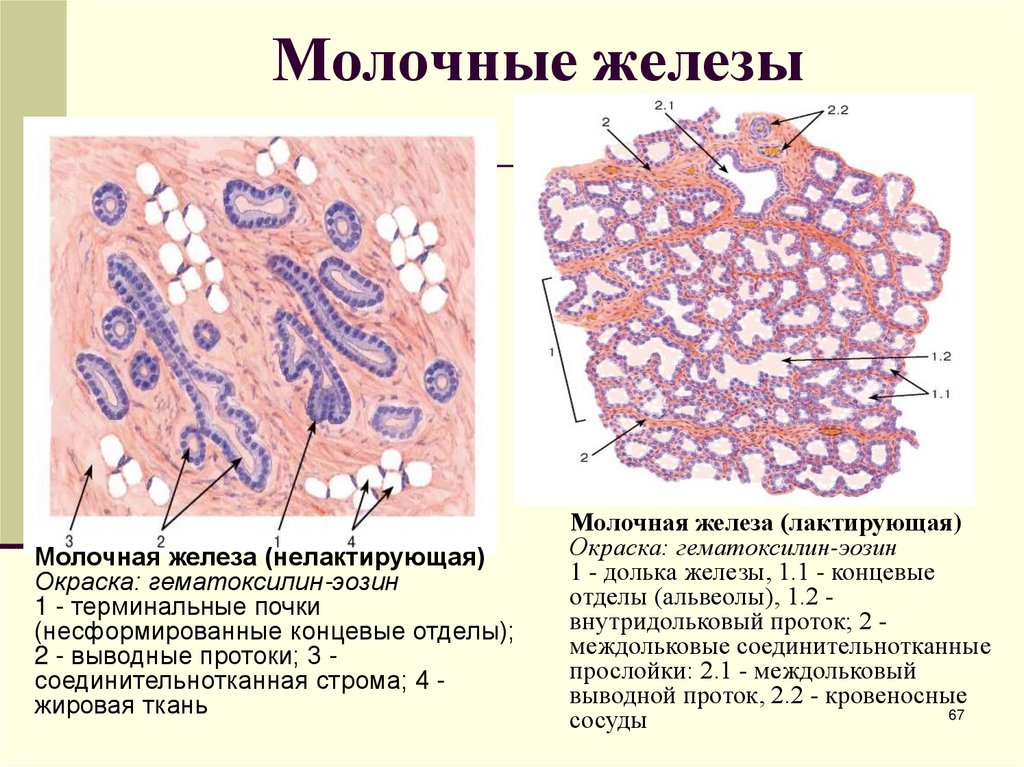
67. Молочные железы
Молочная железа (нелактирующая)Окраска: гематоксилин-эозин
1 - терминальные почки
(несформированные концевые отделы);
2 - выводные протоки; 3 соединительнотканная строма; 4 жировая ткань
Молочная железа (лактирующая)
Окраска: гематоксилин-эозин
1 - долька железы, 1.1 - концевые
отделы (альвеолы), 1.2 внутридольковый проток; 2 междольковые соединительнотканные
прослойки: 2.1 - междольковый
выводной проток, 2.2 - кровеносные
67
сосуды
68.
Регуляция лактациимолочной железы
Регуляция лактации осуществляется, в первую очередь, пролактином
гипофиза, который стимулирует лактоциты к биосинтезу молока, а
также
другими
гормонами:
эстрогенами,
прогестероном,
кортикостероидами, инсулином, тиреоидными, а также факторами
роста.
Окситоцин гипофиза способствует выделению молока из альвеол и
продвижению его по выводящим путям. Механическая стимуляция
соска (сосание) – главный стимулятор лактации, при этом
возникающие нервные импульсы поступают в спинной мозг, через
ядра одиночного пути к супраоптическому и паравентрикулярному
ядрам гипоталамуса, что способствует высвобождению окситоцина.
68




































 biology
biology








