Similar presentations:
Острая сосудистая недостаточность
1.
ГАПОУ РБ «Сибайский медицинский колледж»ОСТРАЯ СОСУДИСТАЯ
НЕДОСТАТОЧНОСТЬ
ВЫПОЛНИЛ СТУДЕНТ ГРУППЫ 201А
РЫСКИЛЬДИНА ДИНАРА
2.
ОСТРАЯ СОСУДИСТАЯ НЕДОСТАТОЧНОСТЬразвивается при нарушении нормального соотношения
между емкостью сосудистого русла и объемом
циркулирующей крови. Развивается при уменьшении
количества крови в организме или
при падении
сосудистого русла.
Клинические проявления: обморок, коллапс, шок.
Обморок R55
- ОСН, которая проявляется кратковременной потерей
сознания, вызванной гипоксией мозга.
Ведущий симптом – потеря сознания.
3.
ПРИЧИНЫ:Кардиальные: брадиаритмии, синдром слабости синусового узла, стеноз устья
аорты, недостаточность аортальных клапанов, кардиты.
Нейрокардиогенные (вазовазальные): артериальная гипотензия, стресс,
пребывание в душном помещение, страх, испуг, болевой синдром).
Ортостатические: при резком переходе из горизонтального в вертикальное
состояние (недостаточный тонус периферических сосудов).
Цереброваскулярные: поражение мозговых артерий, остеохондроз шейных
позвонков.
Гипогликемические.
Гиповолемические: кровопотери, неукратимые рвота и диарея.
4.
СТАДИИ ОБМОРОКА:• Предсинкопальное состояние, или предвестников: слабость, мельканием «мушек» перед глазами,
шум в ушах, тошнота, нехватка воздуха.
• Нет предобморочного периода при аритмическом, ортостатическом и церебро-васкулярном
обмороках.
• Синкопальное состояние характеризуется кратковременной потерей сознания от нескольких секунд
до 3-5 минут.
Объективно:
- сознание отсутствует, кожные покровы бледные, покрыт холодным потом, конечности холодные,
- пульс: слабого наполнения, - АД: снижено, сердце: тоны приглушены,
- дыхание редкое, поверхностное.
3. Постсинкопальный период (послеобморочное состояние): возвращается сознание, кожа
приобретает обычный цвет, нормализуются пульс и АД. Но зависит от причины обморока.
5.
НЕОТЛОЖНАЯ ПОМОЩЬнеобходимо уложить пациента горизонтально с приподнятыми ногами (300) без подголовника;
расстегнуть одежду;
обеспечить доступ свежего воздуха;
обрызгать лицо и грудь водой, похлопать по лицу;
дать вздохнуть пары нашатырного спирта;
если обморок продолжается, ввести по назначению врача 2 мл 25% раствора кордиамина в/м или
1 мл 10% раствора кофеина бензоата п/к.
• при гипогликемической коме: глюкоза 40% 20,0 мл внутривенно по назначению врача;
• при брадикардии: атропин 1% 1,0 мл по назначению врача.
• Если пациент не приходит в себя, надо исключить гипогликемию, эпилепсию, истерию или черепномозговую травму (ЧМТ).
• Всех больных, обнаруженных на улице в бессознательном состоянии, после оказания неотложной
помощи госпитализировать лежа с низким изголовьем.
6.
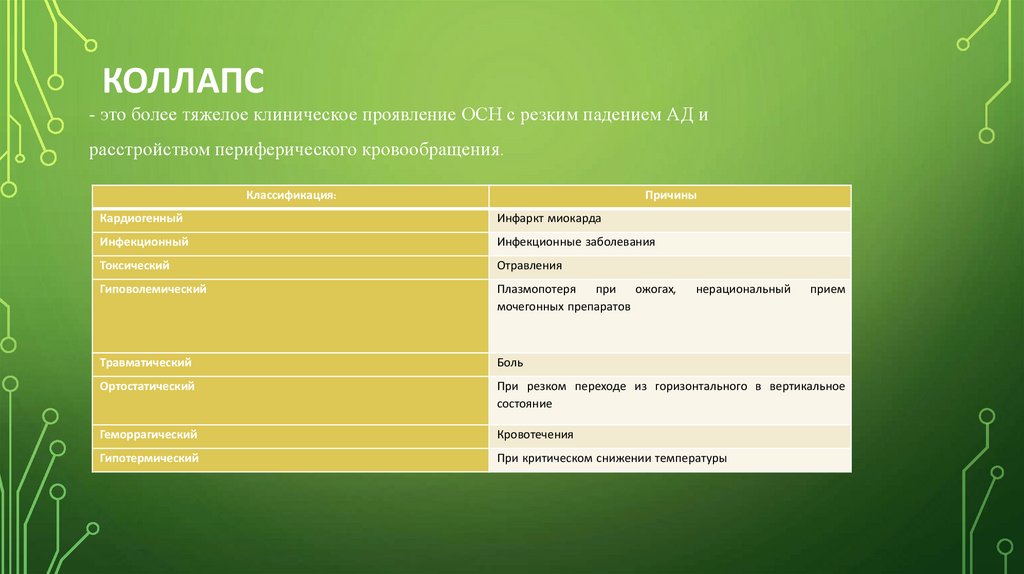
КОЛЛАПС- это более тяжелое клиническое проявление ОСН с резким падением АД и
расстройством периферического кровообращения.
Классификация:
Причины
Кардиогенный
Инфаркт миокарда
Инфекционный
Инфекционные заболевания
Токсический
Отравления
Гиповолемический
Плазмопотеря
при
ожогах,
мочегонных препаратов
Травматический
Боль
Ортостатический
При резком переходе из горизонтального в вертикальное
состояние
Геморрагический
Кровотечения
Гипотермический
При критическом снижении температуры
нерациональный
прием
7.
КЛИНИКА:слабость;
головокружение;
иногда озноб;
шум в ушах.
Объективно:
• больной в сознании, но заторможен;
• кожа становится бледной, покрытой липким холодным потом;
лицо землистого цвета, черты лица заостряются, взгляд становится безразличным, глаза тускнеют и западают;
снижается температура тела;
дыхание поверхностное, редкое;
пульс нитевидный или отсутствует;
АД снижено (80-60/40 мм.рт.ст.).
8.
НЕОТЛОЖНАЯ ПОМОЩЬ• Уложить горизонтально без подголовника. Обеспечить пациенту полный покой.
• Утеплить (укрыть одеялом, грелки – к пояснице и конечностям).
• Обеспечить доступ свежего воздуха и оксигенотерапию
• Ввести по назначению врача 2-3 мл кордиамина или 2 мл 10% раствора кофеина бензоата п/к, в/м или 2 мл
10% раствора сульфокамфокаина (кроме случаев геморрагического коллапса).
• При отсутствии эффекта – 1 мл 1% раствора мезатона в\м по назначению врача .
• Ввести в/в 60-90 мг преднизолона или 125 мг гидрокортизона на физиологическом растворе, по назначению
врача.
• Вводят 0,1% раствор адреналина подкожно по 0,2-1 мл в зависимости от возраста или 0,2-0,5 мл 5% раствора
эфедрина. Показаны глюкокортикоиды (преднизолон по 1-2 мг/кг внутривенно или внутримышечно).
• При артериальной гипотензии — введение в/в титрование допамина в дозе 6-8-10 мкг/кг/мин под контролем АД
и ЧСС.
• Полиглюкин или реополиглюкин внутривенно капельно 400,0 мл по назначению врача.
• Транспортировка лежа осуществляется на носилках в присутствии фельдшера или врача с низким изголовьем.
9.
ШОК• это тяжёлый патологический процесс, который остро развивается при
воздействии на организм экстремальных факторов: кровопотеря,
аллерген, тяжелая травма, переливание несовместимой крови и
инфаркт миокарда и др.
• В результате этого воздействия происходит резкое угнетение функций
жизненно важных органов вплоть до необратимых изменений.
10.
КЛАССИФИКАЦИЯ:Гиповолемический (кровотечения,
обезвоживание, потеря белков):
• Ожоговый,
• Травматический,
• Геморрагический,
• Кардиогенный (ИМ,
декомпенсированный порок сердца,
тампонада сердца).
• Сосудистый:
• Анафилактический шок,
Токсико- Септический .
Эндокринный (недостаточность
гормонов надпочечников и
щитовидной железы),
Неврогенный,
Обструктивный (напряженный
пневмоторакс, ТЭЛА),
Холодовой,
Гемотрансфузионный
11.
КЛИНИКА:• 1. Эректильная фаза:
• возбуждение,
• тахикардия,
• кратковременное повышение АД.
• 2. Торпидная фаза:
• заторможенность или отсутствие
сознания,
• бледность к/п,
• резко сниженное АД,
• редкое поверхностное дыхание,
• частый нитевидный пульс,
• снижение температуры,
• анурия.
12.
НЕОТЛОЖНАЯ ПОМОЩЬ:Уложить пациента с низким головным концом.
Дофамин 0,5% 5,0 мл на 5% глюкозы (вазопрессорное средство) по назначению врача .
Покой.
Оксигенотерапия.
120-150 мг преднизолона в/в на физрастворе по назначению врача.
Полиглюкин или реополиглюкин внутривенно капельно 400,0 мл – если нет отека легких по
назначению врача .
При необходимости СЛР.
+
Патогенетическая терапия.
Транспортировка лежа осуществляется на носилках в присутствии медицинского работника или
врача с низким изголовьем.
13.
ОСТРАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ• Острая сердечная недостаточность — внезапное снижение
сократительной способности миокарда, приводящий к уменьшению
кровоснабжения органов (недостаточность выброса) и относительному
застою крови в венозной системе и в лёгочном круге кровообращения
(недостаточность притока).
14.
КЛАССИФИКАЦИЯ• По типу гемодинамики различают следующие варианты острой сердечной недостаточности:
• Застойный тип: левожелудочковая острая сердечная недостаточность (сердечная астма, отёк лёгких) и
правожелудочковая острая сердечная недостаточность (венозный застой в большом круге кровообращения);
• Тотальный (глобальный) тип: проявляется застоем в малом и большом кругах кровообращения.
• Классификация по степени тяжести (классы по шкале Killip):
• I (нет признаков СН),
• II (слабо выраженная СН, мало хрипов),
• III (более выраженная СН, больше хрипов),
• IV (кардиогенный шок, систолическое артериальное давление ниже 90 мм рт. ст)
15.
ЛЕВОЖЕЛУДОЧКОВАЯ ОСТРАЯ СЕРДЕЧНАЯНЕДОСТАТОЧНОСТЬ
• Сердечная астма – это приступ инспираторной одышки с сухим
отрывистым кашлем, возникающим чаще ночью.
• Патогенез: Ослабление работы левого желудочка, повышение
давления в малом круге кровообращения, пропотевание жидкости из
расширенных капилляров в альвеолы – отек легких.
• Причины: миокардиты, ОИМ, аортальные пороки сердца, митральный
стеноз, чрезмерная физическая нагрузка и т.д.
16.
КЛИНИКА:Левожелудочковая острая сердечная
недостаточность характеризуется появлением нескольких из
нижеперечисленных симптомов:
нарастающая одышка разной степени
выраженности (вплоть до удушья);
положение ортопноэ;
иногда дыхание Чейна—Стокса
(чередование коротких периодов
гипервентиляции с остановками дыхания);
кашель (сначала сухой, а затем с
отделением мокроты), позже — пенистая
мокрота, нередко окрашенная в розовый
цвет;
чувство страха, беспокойство, страх смерти;
лицо пациента бледное, с сероватосинюшным оттенком;
выражение лица страдальческое;
бледность;
акроцианоз;
проливной пот;
тахикардия (до 120-150 в минуту);
17.
ОБЪЕКТИВНОЕ ОБСЛЕДОВАНИЕ (ПРОВОДИМОЕВРАЧОМ) ВЫЯВЛЯЕТ:
• при перкуссии притупление перкуторного звука в нижних отделах
(застой крови легких),
• при аускультации наличие мелкопузырчатых
отделах, тахикардию.
• ЭКГ: перегрузку левого желудочка
хрипов в нижних
18.
ПОМОЩЬ (ПО АЛГОРИТМУ НЕОТЛОЖНОЙ ПОМОЩИПРИ ПРИСТУПЕ СЕРДЕЧНОЙ АСТМЫ):
• пациента усадить с опорой для спины,
• успокоить
• обеспечить доступ свежего воздуха или дать кислород (по назначению врача через пеногаситель спирт этиловый 33% или др.)
• дать таблетку нитроглицерина (при АД ниже 100 мм рт. ст. противопоказан)
• если нет необходимых лекарственных средств, наложить венозные жгуты на бедра (каждые 15 мин
жгуты снимаются и после перерыва накладываются вновь)
По назначению врача:
наркотические анальгетики (морфин, омнопон или промедол в сочетании с атропином);
мочегонные (в/венно 40-160 мг фуросемида (лазикса) при нормальном АД);
ганглиоблокаторы (1-2 мг 5% раствора пентамина в/в - при артериальной гипертензии);
эуфиллин (2,4% в/венно).
Уменьшению застоя в почках способствует теплая горчичная ванна для ног (до верхней трети
голени), иногда проводят кровопускание (300-400 мл, при нормальном АД).
19.
ПРАВОЖЕЛУДОЧКОВАЯ ОСТРАЯ СЕРДЕЧНАЯНЕДОСТАТОЧНОСТЬ
• Патогенез правожелудочковой острой сердечной
недостаточности:
• • уменьшается или теряется способность сердца
перекачивать кровь в малый круг
кровообращения;
• • возникает венозный застой в большом круге
кровообращения;
• • развивается острая дыхательная недостаточность.
• Причины: чаще ТЭЛА, реже- ОИМ, спонтанный
пневмоторакс (развивается самопроизвольно без
травмы), астматический статус, тотальная
пневмония (распространяется на всё лёгкое) и т.д.
• Клиника Правожелудочковая острая сердечная
недостаточность:
• • одышка;
• • набухание шейных вен;
• • застой в венах верхней половины туловища;
• симптом Куссмауля (набухание ярёмных вен на
вдохе);
• увеличение печени;
• интенсивные боли в правом подреберье,
усиливающиеся при пальпации
• отёки в нижних отделах тела (при горизонтальном
положении — на спине или на боку), асцит;
• в некоторых случаях диспепсия (застойный гастрит);
• более выраженный цианоз;
• тахикардия;
• возможно развитие артериальной гипотензии вплоть
до картины шока.
При аускультации врач определяет – акцент II тона на
лёгочной артерии, ритм галопа, систолический шум
над мечевидным отростком.
При пальпации - увеличенную, болезненную печень.
20.
ОСЛОЖЕНИЯ• В случае неоказания медицинской помощи возможен летальный исход
(смерть).
21.
НЕОТЛОЖНАЯ ПОМОЩЬ:• оксигенотерапия;
• введение гепарина;
• срочная транспортировка в специализированное лечебное
учреждение;
• эуфиллин в/венно, глюкокортикоиды, сердечные гликозиды,
диуретики.
• При неэффективности помощи – ИВЛ.





















 medicine
medicine








