Similar presentations:
Хирургические заболевания печени и селезенки
1.
ФГБОУ ВО СОГМА МИНЗДРАВАРОССИИ
Лекция ”ХИРУРГИЧЕСКИЕ ЗАБОЛЕВАНИЯ
ПЕЧЕНИ И СЕЛЕЗЕНКИ”
Кафедра хирургических болезней №2
1
2.
План лекцииОСНОВНЫЕ ТЕМЫ:
1 – Анатомо-физиологические особенности печени
2 – Нагноительные заболевания печени
3 – Непаразитарные кисты печени
4 – Паразитарные кисты печени
5 – Доброкачественные опухоли печени
6 – Портальная гипертензия
7 - Анатомо-физиологические особенности селезенки
8 - Хирургические заболевания селезенки
9 – Лечебная спленэктомия
РАЗДЕЛЫ:
• Актуальность
• Определение
• Классификация
• Клиника
• Диагностика
• Лечебная тактика
• Исходы
ЛИТЕРАТУРА
2
3.
Анатомо-физиологическиеособенности печени
Печень – самая крупная железа человеческого
организма, выполняющая более 20 важнейших
функций организма.
Печень обладает высокими компенсаторными
возможностями. 20%- 30% объема ткани сохраняют
ее функцию и регенеративную способность. Лишь
при гибели 80% - 90% паренхимы печени
отмечаются нарушения углеводного, жирового,
белкового обменов.
3
4.
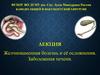
Сегментарно-долевоестроение печени
А правая латеральная доля
Б правая парамедиальная
доля
В левая парамедиальная
доля
Г левая латеральная доля
а главная или средняя щель
б правая портальная щель
в левая портальная щель
1 нижняя полая щель
2 правая печеночная вена
3 средняя или сагиттальная
печеночная вена
4 левая печеночная вена
5 мелкие печеночные вены
хвостатой доли
6 воротная вена
7 левая ветвь воротной вены
8 правая ветвь воротной
вены
4
5.
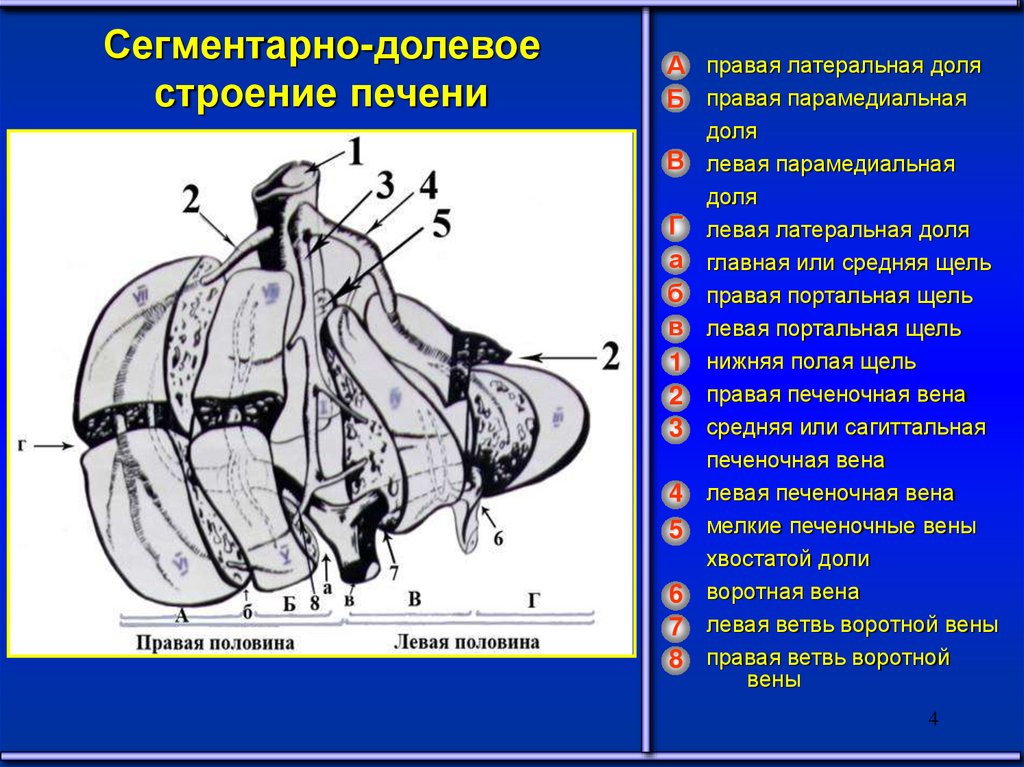
Классификация заболеваний печениНагноительные
Специфические
хронические
воспалительные
заболевания
Непаразитарныек
исты
Паразитарные
кисты и
опухолеподобные
заболевания
Новообразования в
печени
доброкачественные
и злокачественные
ОЧАГОВЫЕ
Заболевания
печени
ДИФФУЗНЫЕ
Цирроз печени с
портальной
гипертензией
Болезни, связанные с нарушением кровообращения в печени
(тромбоз портальных сосудов, ветвей печеночной артерии,
собственных печеночных вен)
5
6.
Нагноительные заболевания печениКлассификация
А. Первичные нагноения (абсцессы) печени
Б.
Вторичные нагноения (абсцессы) печени
Первичные:
I. Бактериальные:
1 – кокковые
2 – бациллярные
3 – смешанные (80%)
II. Паразитарные:
1 – амебные
2 – аскаридные
3 – эхинококковые
4 – редкие формы (при
описторхозе, трихомонозе,
лямблиозе)
Вторичные:
I. Нагноение патологических
новообразований печени:
1- нагноение непаразитарных
кист печени
2 - нагноение распадающихся
сифилитических или
туберкулезных гранулем печени
II. Посттравматические
нагноения печени:
1 – нагноение раны или
гематомы
2 – нагноение вокруг инородного
тела печени
6
7.
БАКТЕРИАЛЬНЫЕ (ПИОГЕННЫЕ) АБСЦЕССЫ ПЕЧЕНИБактериальные абсцессы занимают сравнительно
небольшой удельный вес среди нагноительных заболеваний
печени 0,04 – 0,007% . Чаще встречаются абсцессы, вызванные
Eschirichia coli билиарного происхождения (33%). Встречаются во
всех странах мира.
Пути проникновения:
1. Гематогенный: а – артериальный путь
б - через воротную вену
2. Лимфогенный
3. Через желчные пути – восходящая билиарная
инфекция
4. Ранения печени
5. Со смежных органов - контактно
7
8.
ПАРАЗИТАРНЫЕ АБСЦЕССЫ ПЕЧЕНИПаразитарные абсцессы, в частности амебные, имеют свои
эпидемические зоны распространения: Азия, Африка, Южная
Америка, в России – Закавказье. Возможны у лиц, раннее
побывавших в этих зонах риска.
Амебный абсцесс печени патогенетически связан с амебной
дизентерией (гистолитическая амеба – Ent-amoeba histolytica). Пик
заболевания - летне-осенние месяцы. Мужчины чаще болеют
женщин в 2 раза, возраст – старше 20 лет, городское население
болеет чаще сельского в 8 – 9 раз. Провоцирующий фактор –
употребление алкоголя. Локализация абсцесса – чаще правая
доля, вблизи верхней поверхности печени. Бывают одиночные,
множественные, милиарные. Содержимое – шоколадного цвета без
запаха, при смешанных формах (паразитарно - бактериальных) –
белого цвета с зловонным запахом.
8
9.
КЛИНИКА АБСЦЕССОВ ПЕЧЕНИРазличают 3 группы симптомов:
1 группа – симптомы общей гнойной
интоксикации
2 группа – симптомы местного поражения
печени
3 группа – реакция соседних с печенью органов
9
10.
1 группа – температура 39 – 40 гр., тахикардия до 130-140 в 1 мин.,потрясающие ознобы и проливной пот. Состояние быстро утяжеляется,
лихорадка становится гектической, анемия, гиперлейкоцитоз, истощение,
апатия, кожа цвета воска, черты лица заостряются, щеки вваливаются. В
запущенных случаях – отеки ног, передней брюшной стенки, асцит, в моче
элементы почечных канальцев.
2 группа – боль, мышечное напряжение в правом подреберье,
определяется увеличенная и болезненная печень, возможна пастозность
кожи, сглаженность или выбухание в проекции пораженного участка
печени. Боли постоянные, усиливающиеся при движении, кашле, глубоком
вдохе, иррадиируют в правую ½ грудной клетки и область правой ключицы.
При компрессии печени спереди и сзади у реберной дуги определяется
болезненность тем выраженее и сильнее, чем ближе к поверхности печени
расположен абсцесс, + с-м Крюкова – при пальпации по ходу нижних
межреберьев можно определить наиболее болезненную точку,
соответствующую расположению абсцесса. При множественных
абсцессах, особенно холангиогенных, часто развивается желтуха. При
солитарных желтуха редко.
3 группа – прорыв в соседние полости и органы.
10
11.
Диагностика абсцессов печени1 Рентгеноскопия органов грудной клетки - высокое
стояние правого купола диафрагмы, ограничение ее
подвижности, выпот в правой и/или левой
плевральных полостях
2
Пневмоперитонеум
3 Сцинтиграфия печени – выявляются «немые» участки
в проекции печени
4 УЗИ печени, КТ, МРТ, СКТ, селективная ангиография
(аваскулярные зоны или смещение сосудов печени)
5
Дополнительные исследования: серологические
анализы, ректороманоскопия с биопсией слизистой
прямой кишки
11
12.
Лечение абсцессов печениОбщая летальность 6% - 17%
При прорыве в другие органы - 30-40%
Лечебные мероприятия:
1 – ликвидация причины абсцесса;
2 – антибактериальная терапия;
3 – вскрытие и дренирование полости абсцесса через
лапаротомию, тораколапаротомию, люмботомию;
4 - пункция или дренирование абсцесса под
ультразвуковым наведением или КТ;
5 – при амебных абсцессах дополнительно эмитин,
хлорохин, тетрациклин, амебицит, метранидозол.
12
13.
Непаразитарные кисты печениКлассификация
I. Ложные: а – травматические
б – воспалительные
II. Истинные (покрытые изнутри эпителием):
1 - дермоидные;
2 - лимфоидные;
3 –эндотелиальные;
4-ретенционные;
5-пролиферативные (цистаденомы)
III.
а – единичные;
б - множественные как проявление поликистозной
болезни Кароли с поражением почек, поджелудочной
13
железы
14.
Непаразитарные кисты печениКлиника: чаще всего обращаются к врачу при развитии
осложнений: кровоизлияния, сдавление кистой
соседних органов, желчных потоков, нагноение,
перфорация с развитием клинической картины
острого живота
Диагностика: такая же как при абсцессах печени
Лечение: энуклеация через лапаротомию, при нагноении
дренирование – лучше под контролем УЗИ.
Цистоэнтеро – цистогастроанастомозы. Резекция
печени. Лапароскопическая фенестрация кист до 7
см в диаметре. Склерозирующая терапия –
алкоголизация кист: под контролем УЗИ или
лапароскопа эвакуируется содержимое кисты и
заполняется 96 % спиртом до 25% объема ее. 14
15.
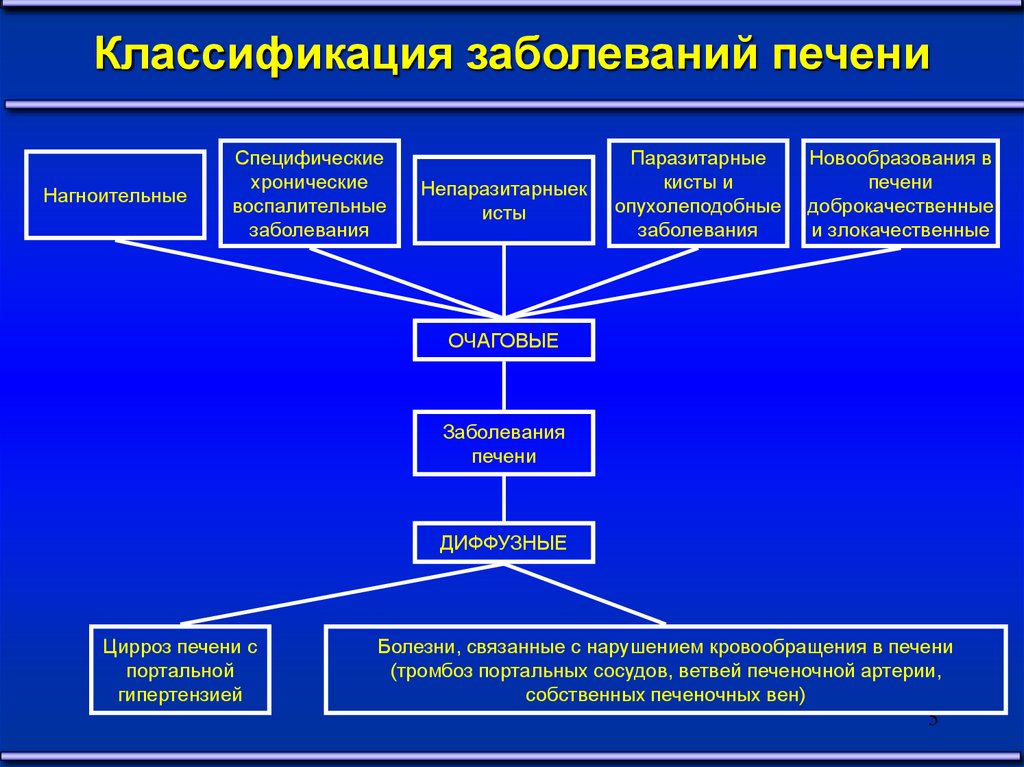
Паразитарные кисты печениК объемным поражениям печени относят эхинококкоз
(Echinococcus granulosus) и альвеококкоз (Alveococcus
granulosus). Первый протекает с формированием кист,
второй – опухолевидных образований.
Эхинококкоз - распространен: Австралия, Новая
Зеландия, Южная Америка, Северная Африка.
В России - Закавказье, Якутия, Западная Сибирь,
Саратовская область.
15
16.
Цикл развития гидатидного эхинококка16
17.
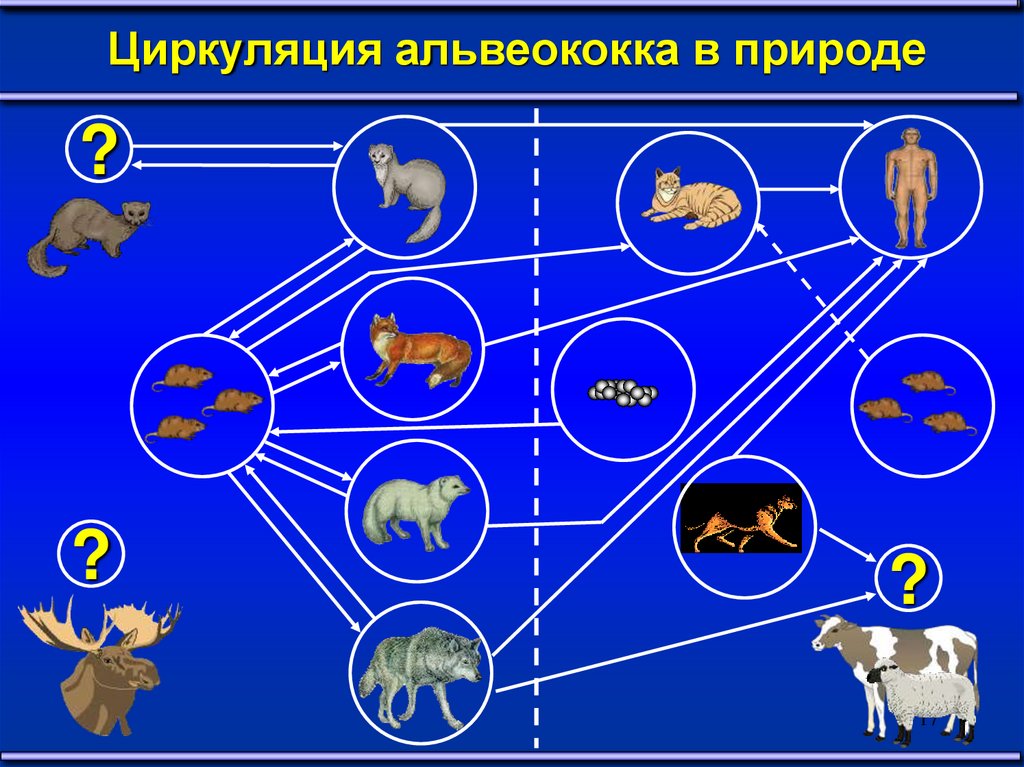
Циркуляция альвеококка в природе?
?
?
17
18.
ЭхинококкозСтенка кисты эхинококка состоит из 2-х слоев:
А – наружного хитинового (кутикула)
Б – внутреннего зародышевого
Вокруг эхинококкового пузыря образуется фиброзная капсула.
Зародышевая продуцирует дочерние кисты и сколексы, которые
плавают в жидкости, а внутри их формируются внучатые пузыри. Может
быть несколько кист паразита – однокамерных или многокамерных.
В патогенезе эхинококковой болезни большое значение имеет
сенсибилизация человека продуктами обмена паразита, что проявляется
зудом, крапивницей, эозинофилией, при прорыве в брюшную полость
возможен анафилактический шок с одновременным обсеменением
брюшной полости сколексами с образованием новых пузырей. Вторичная
бактериальная инфекция приводит к нагноению пузыря. При гибели
паразита происходит обызвествление его стенок. Кисты растут медленно,
достигая огромных размеров, содержать до 10 л жидкости. Локализуются
чаще в правой доле печени.
18
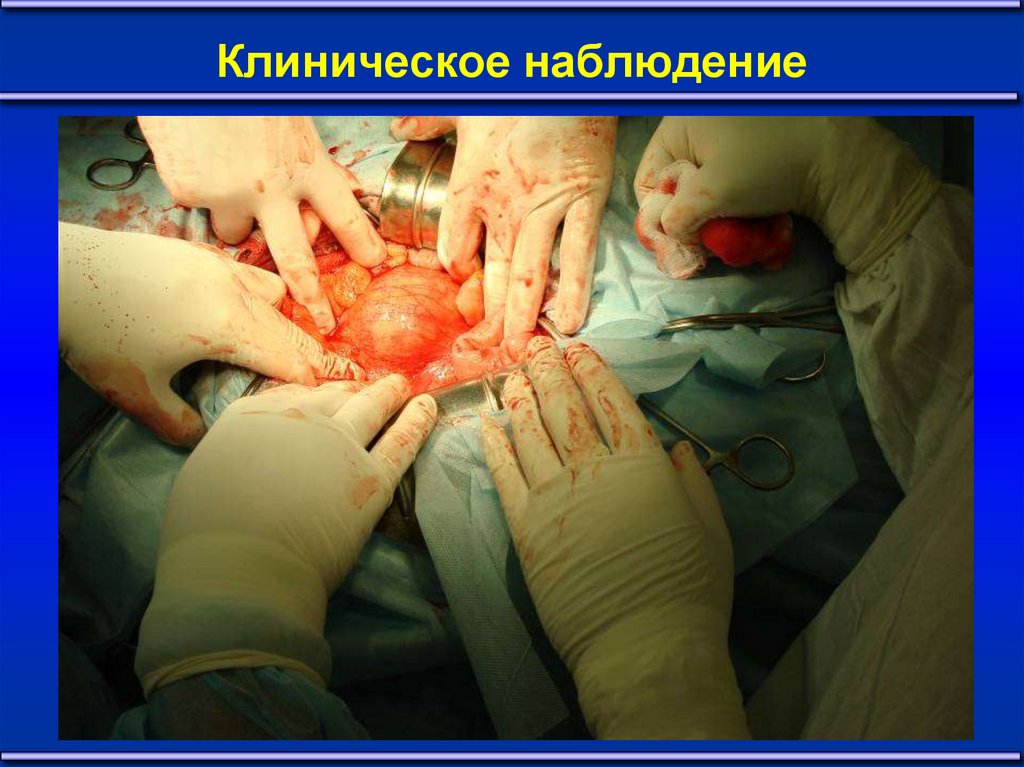
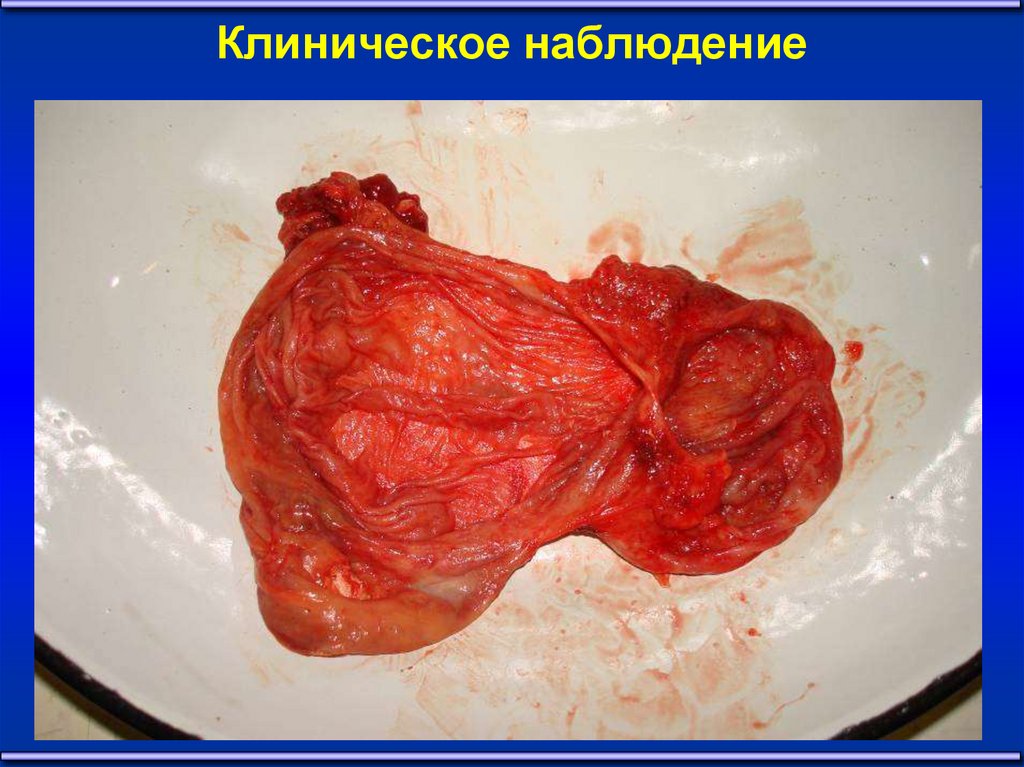
19. Клиническое наблюдение
1920. Клиническое наблюдение
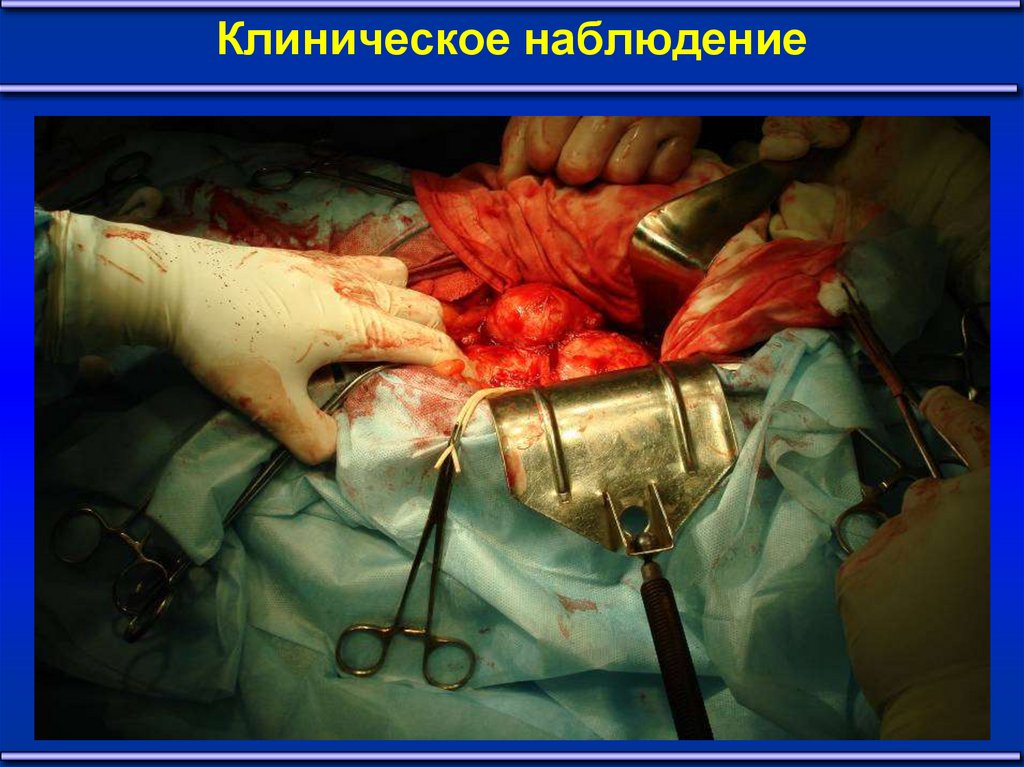
2021. Клиническое наблюдение
2122. Клиническое наблюдение
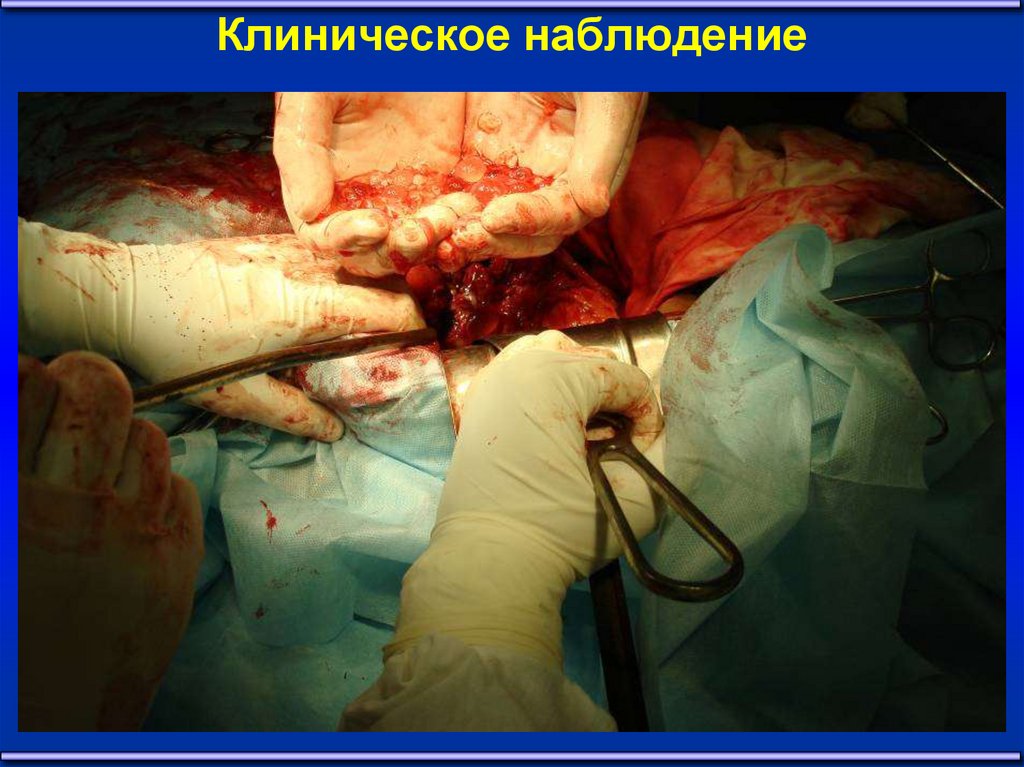
2223. Клиническое наблюдение
2324.
ЭхинококкозКлиника – эхинококковая болезнь имеет 3 периода (стадии) течения :
I. Бессимптомный (начальная стадия) – протекает медленно, человек
заражается в детстве, а проявления заболевания лишь в среднем
возрасте. Общее состояние не страдает, жалоб нет.
II. Период клинических проявлений – появляется болезненность,
тяжесть в правом подреберье, слабость, общее недомогание, снижается
аппетит, быстрая утомляемость, одышка, крапивница, поносы, тошнота,
рвота, увеличивается печень, возможно выпячивание передней брюшной
стенки, деформация реберной дуги. Пальпаторно можно определить
опухолевидное образование безболезненное с гладкой поверхностью,
эластичное, при этом определяется с-м «дрожание гидатид». При
обызвествлении образование плотное или каменистой плотности.
III. Период осложнений – нагноение (15 – 34%); разрыв кисты; прорыв
кисты в брюшную полость, во внутренние протоки печени; обтурационная
желтуха; асцит.
24
25.
Диагностика:1 – иммуннобилогические реакции:
- реакция непрямой гемагглютинации (достоверность 89%);
- реакция латекс-агглютинации (97-98%);
- реакция Каццони (80-98%);
- реакция сколепреципитации.
2 – специфические пробы:
- проба Анфилогова – при пальпации живых кист увеличивается
количество эозинофилов;
- проба Одьене-Лиана – при перкуссии области кисты определяется
звук, напоминающий ЭХО.
3 – рентгенологические метода: при рентгеновском
исследовании можно обнаружить обызвествленную кисту, высокое
стояние диафрагмы, смещение желудка и петель кишечника. При
селективной ангиографии выявляется дугообразное оттеснение
сосудов печени.
4 – УЗИ: имеет специфическую картину паразитарной кисты.
5 - лапароскопия.
25
26.
Лечение эхинококкоза1
Радикальные операции (резекция печени в пределах здоровых
тканей, вылущивание – экскохлеация)
2 Условно – радикальные операции (резекции, когда после удаления
большей части паразитарной опухоли оставляют участки паразитарной
ткани в области ворот печени, нижней полой или воротной вены, которые
инфильтрируют антипаразитарными средствами
3
Паллиативные операции, способствующие продлению жизни больных
(частичное удаление паразита - кускование узла, опорожнение и
дренирование полости распада - марсупиализация, криодеструкция узла)
4
Ликвидация осложнений (холангиоеюноанастомозы, каверноеюноанастомозы, транспеченочное дренирование, гепатостомия)
5
Лапароскопическое дренирование паразитарных кист с введением или
гипертонического раствора, или 2% формалина, или глицерина
6 Пересадка печени
ИСХОДЫ: при эхинококкозе летальность 3 - 4%. Отдаленные
результаты – рецидив от 2 – 3% – до 30%. При альвеококкозе, при
котором чаще выполняются условно-радикальные резекции печени,
26
летальность 11 – 30% (прогноз неблагоприятный).
27.
Доброкачественные опухоли печениЧаще всего встречаются два вида:
1 – гепатоцеллюлярная аденома (из эпителиальной ткани)
2 – гемангиома (из стромальных и сосудистых элементов)
Гепатоцеллюлярная аденома - развивается из гепатоцитов, чаще
ограничена капсулой, возможен разрыв опухоли при ее росте с
кровотечением. Росту способствует длительное применение
противозачаточных средств, реже - анаболических стероидов.
Диагностика – чаще всего обнаруживается случайно, т.к. протекает
малосимптомно. Может сдавливать желчные протоки, что приводи к
желтухе. УЗИ, КТ, СКТ, МРТ, сцинтиграфия, целиакография.
Дифферницировать с паразитарными кистами.
Лечение – резекция печени с опухолью, при кровотечении –
эмболизация питающих опухоль печеночных артерий.
27
28.
Гемангиома – развивается из венозных сосудов вследствиенарушения эмбриогенеза.
Различают:
1-капилярные;
2-скиррозные;
3-кавернозные формы
а –одиночные; б - множественные
Диагностика – имеет более четкую клинику: боли, признаки
портальной гипертензии, может быть желтуха, гепатомегалия при
диаметре опухоли более 4 см. Опасна разрывами с массивными
кровотечени-ями. УЗИ, СКТ, сцинтиграфия, ангиография.
Лечение: при небольших размерах гемангиом, отсутствии клиники
и тенденции к росту – диспансерное наблюдение с УЗИ или КТ
контролем.
При выраженной клинике, наличии роста в динамике, осложнения
гемангиом или высокий риск осложнений показаны хирургические
пособия:
1 – радикальные (резекция печени с опухолью)
28
2 – паллиативные (перевязка или эмболизация сосудов, лучевая
терапия, пункционное склерозирование при опухолях до 5 см)
29.
Портальная гипертензияПод портальной гипертензией (ПГ) понимают комплекс изменений,
возникающих при затруднении тока крови в портальной системе,
вызванных различными заболеваниями
Эти изменения характеризуются:
1 – нарастающим портальным давлением с замедлением
кровотока;
2 – раскрытием коллатерального портального кровотока;
3 – спленомегалией;
4 – формированием асцита.
Нормальные величины портального давления 70 – 150 мм
водного столба
29
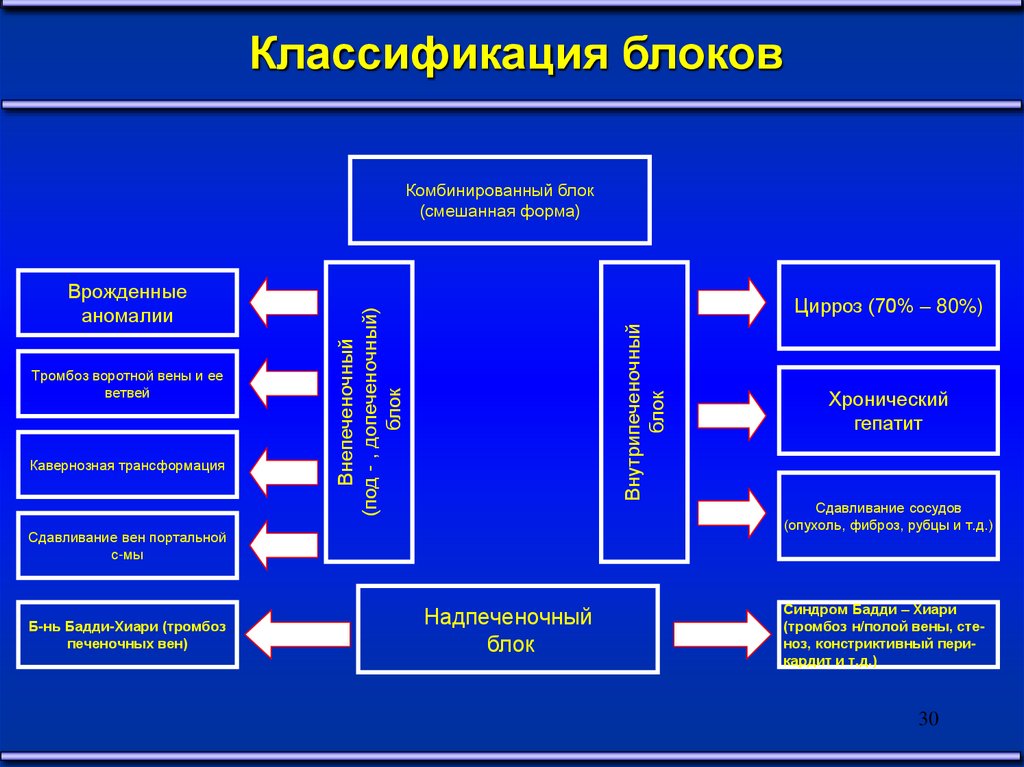
30.
Классификация блоковКомбинированный блок
(смешанная форма)
Кавернозная трансформация
Внутрипеченочный
блок
Тромбоз воротной вены и ее
ветвей
Цирроз (70% – 80%)
Внепеченочный
(под - , допеченочный)
блок
Врожденные
аномалии
Сдавливание вен портальной
с-мы
Б-нь Бадди-Хиари (тромбоз
печеночных вен)
Надпеченочный
блок
Хронический
гепатит
Сдавливание сосудов
(опухоль, фиброз, рубцы и т.д.)
Синдром Бадди – Хиари
(тромбоз н/полой вены, стеноз, констриктивный перикардит и т.д.)
30
31.
Нарушения внутрипеченочного кровотока1 тип – пресинусоидальная блокада – до синусов печени;
2 тип – парасинусоидальная блокада (разбухание печеночных клеток при
остром гепатите, жировой дистрофии печени; облитерация мелких
желчных протоков и при циррозе печени)
3
тип – постсинусоидальная блокада (нарушение проходимости
печеночных вен, недостаточность правой ½ сердца)
31
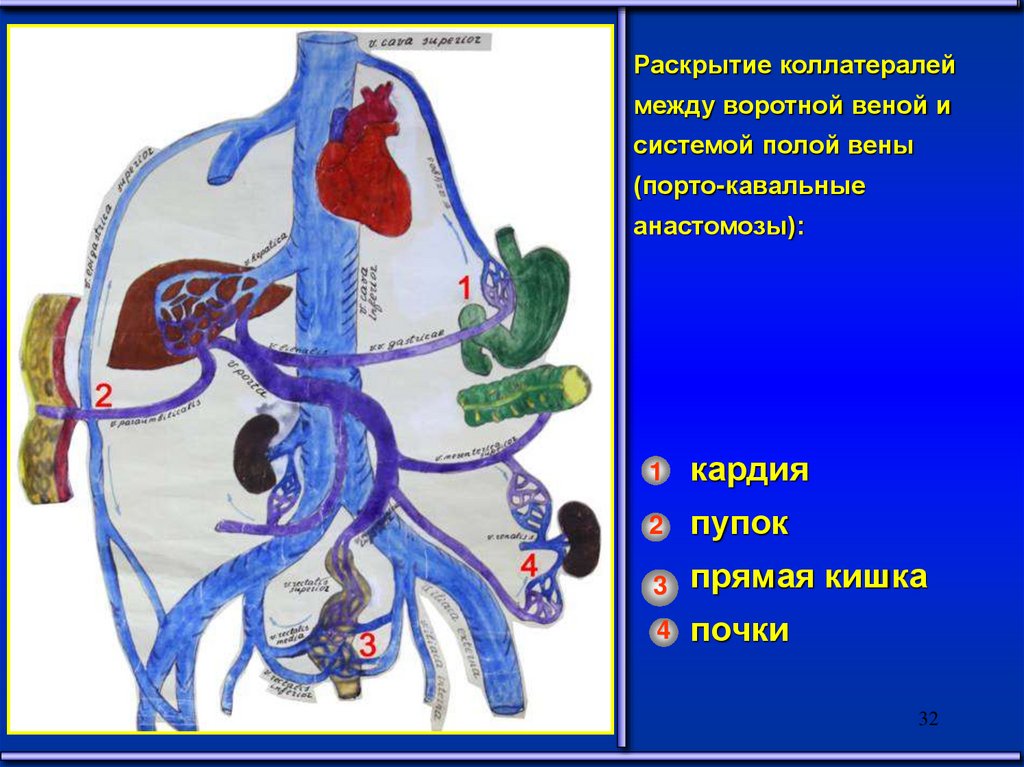
32.
Раскрытие коллатералеймежду воротной веной и
системой полой вены
(порто-кавальные
анастомозы):
1
кардия
2
пупок
3
прямая кишка
4
почки
32
33.
СпленомегалияГенез спленомегалии при ПГ – концепция о вторичном,
застойном характере. При ПГ особенно при кризах
давление в селезенке увеличивается в 2 – 3 раза,
является буфером, забирая 30 – 40% портального
кровотока. В связи с этим удаление селезенки при ПГ
только по строгим показаниям:
1 – тромбоз селезеночной вены;
2 – гиперспленизм;
3 – внутриселезеночные артерио – венозные свищи.
Асцит
Выявляется как правило у больных с внутрипеченочным блоком.
5 механизмов формирования асцита при ПГ:
1 – увеличение капиллярной фильтрации париетальной и висцеральной брюшины, вызванное ПГ;
2 – гипопротеинемия;
3 – нарушение водно-электролитного баланса;
4 – нарушение лимфоотока;
5 – снижение резорбтивных возможностей брюшины при асците
33
34.
Клинические проявления ПГКлассические:
спленомегалический синдром, пищеводно – желудочные
кровотечения из варикознорасширенных вен пищевода,
геморроидальные кровотечения, геморрагический диатез,
расстройства со стороны ЖКТ – боль в животе, чувство
тяжести в эпигастральной области, анорексия, тошнота,
запоры, асцит, изменения со стороны сердечно-сосудистой
системы, расширение вен брюшной стенки и грудной клетки
I
Другие признаки:
нарушение функции печени, поджелудочной железы,
«барабанные пальцы», сосудистые «паучки» и «звездочки» в
связи с накоплением эстрогенов вследствие понижения их
инактивации в печени, гиперемия ладоней («печеночные
ладони»), симптом гиперспленизма, признаки пустоты в
правом подреберье при атрофическом циррозе, бугристая
поверхность печени, бочкообразная грудная клетка
34
II
35.
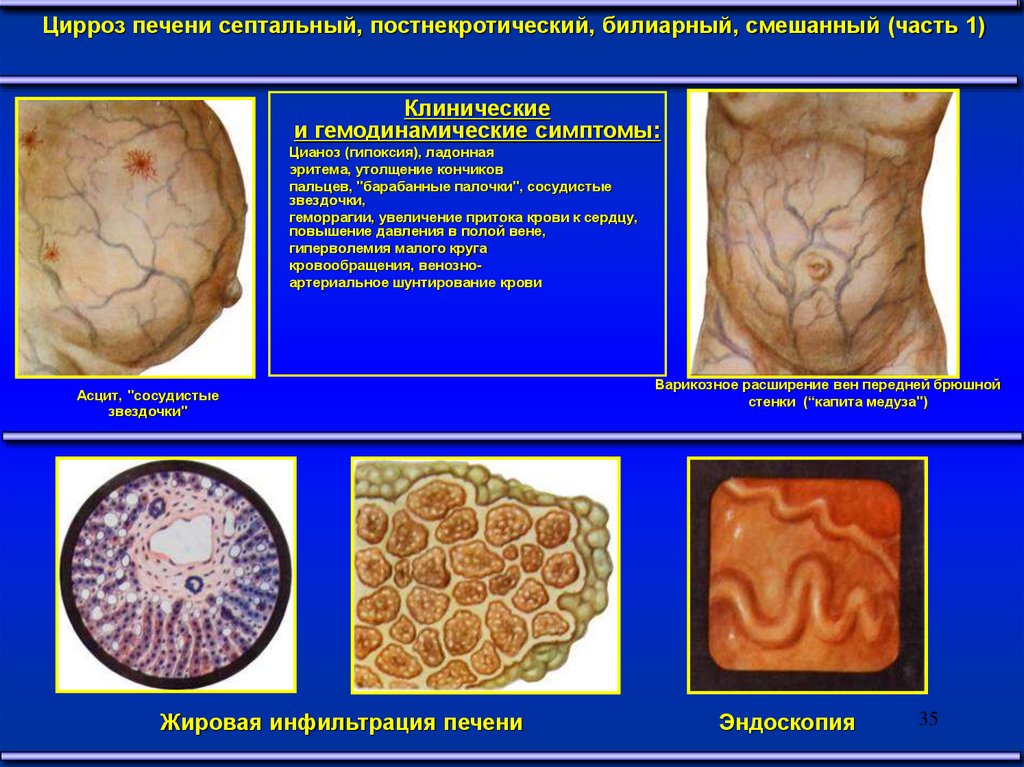
Цирроз печени септальный, постнекротический, билиарный, смешанный (часть 1)Клинические
и гемодинамические симптомы:
Цианоз (гипоксия), ладонная
эритема, утолщение кончиков
пальцев, "барабанные палочки", сосудистые
звездочки,
геморрагии, увеличение притока крови к сердцу,
повышение давления в полой вене,
гиперволемия малого круга
кровообращения, венозноартериальное шунтирование крови
Асцит, "сосудистые
звездочки"
Жировая инфильтрация печени
Варикозное расширение вен передней брюшной
стенки (“капита медуза")
Эндоскопия
35
36.
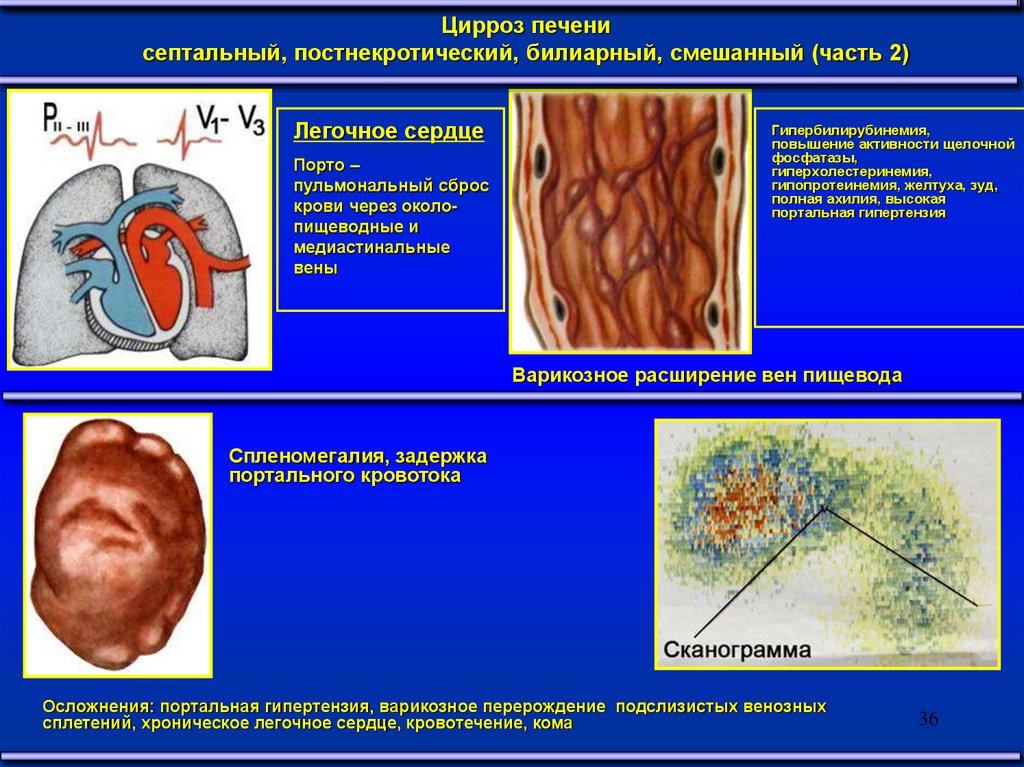
Цирроз печенисептальный, постнекротический, билиарный, смешанный (часть 2)
Легочное сердце
Порто –
пульмональный сброс
крови через околопищеводные и
медиастинальные
вены
Гипербилирубинемия,
повышение активности щелочной
фосфатазы,
гиперхолестеринемия,
гипопротеинемия, желтуха, зуд,
полная ахилия, высокая
портальная гипертензия
Варикозное расширение вен пищевода
Спленомегалия, задержка
портального кровотока
Осложнения: портальная гипертензия, варикозное перерождение подслизистых венозных
сплетений, хроническое легочное сердце, кровотечение, кома
36
37.
Классификация портальной гипертензии по стадиямI стадия – начальная
Клинические признаки проявляются эпизодически в период портальных кризисов
(метеоризм, боли, тошнота)
II
стадия – умеренно выраженная
Эти симптомы постоянны; периодически асцит; внутри-портальное давление 250 –
300 мм. водного столба.
III стадия – резко выраженная
отечно-асцитический синдром, рецидивирующие кровотечения, гиперспленизм;
внутрипортальное давление 400 – 500 мм. водного столба.
IV
стадия – терминальная
повторяющиеся профузные пищеводно-желудочные кровотечения, резистентный
асцит; внутрипортальное давление 400 – 500 мм. Водного столба.
37
38.
Диагностика ПГРентгеноскопия пищевода, ФГДС, УЗИ, КТ, МРТ, СКТ,селективная ангиография,
бактериологичекое, биохимическое и цитологическое исследование асцитической
жидкости, сканирование печени и селезенки (отсутствие накопления в селезенке
колоидного золота исключает ПГ), спленомонометрия, спленопортограия,
диагностическая лапароскопия с биопсией печени.
Дифференцировать с болезнью Крювелье – Баумгартена (незаращение пупочной вены
и недоразвитие системы воротной вены вследствие чего с детства имеет место
расширение поверхностных вен передней брюшной стенки в виде «головы медузы» ,
увеличение селезенки, над расширенными венами выслушивается громкий
систолический шум, особенно в области пупка).
38
39.
3 группы показаний к операции:1
Абсолютные показания, при которых отказ от операции может быть опасен для жизни пациента – это
пищеводно-желудочные кровотечения у больных с ВРВ пищевода и желудка или тотальное
расширение вен пищевода без кровотечений в анамнезе
2 Относительные – оперативное лечение может улучшить течение заболевания, предупредить
кровотечения – это ВРВ, распространяющиеся за пределы н/3 пищевода, повышение портального
давления более 400 мм вод.ст. независимо от распространенности ВРВ пищевода, вторичный
гиперспленизм, хр. асцит при портальном давлении более 350 мм вод.ст. при неэффективности
консервативной терапии
3
Условные показания – это ПГ без ВРВ в н/3 пищевода, без кровотечений в анамнезе, умеренный
вторичный гиперспленизм
39
40.
Принципы хирургического леченияцирроза печени с ПГ
1
2
Портокавальные анастомозы (прямые, непрямые)
3
4
Разъединение портального кровотока (операции Таннера, Шалимова, БеремаКрайля, деваскуляризация кардии и дна желудка)
Декомпрессия лимфатической системы
Операции при асците (Тальма, Кальба, перитонеовенозное шунтирование и
др.)
5 Стимуляция регенераторной функции печени (резекция, электрокоагуляция,
лазерно- криодеструкция, туннелирование печени тубусными скальпелями
диаметром 6-10 мм под контролем УЗИ, лазерная транспеченочная
реваскуляризация)
Рентгеноэндоваскулярная окклюзия селезеночной артерии
Трансплантация печеночных клеток. Пересадка печени
6
7
40
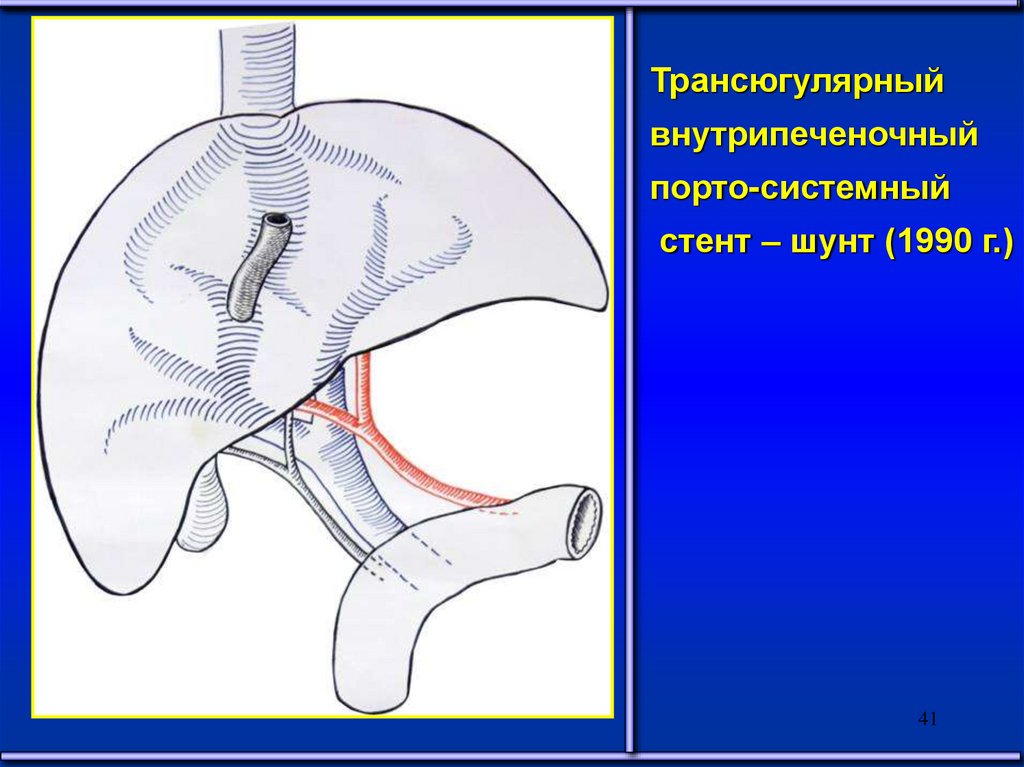
41.
Трансюгулярныйвнутрипеченочный
порто-системный
стент – шунт (1990 г.)
41
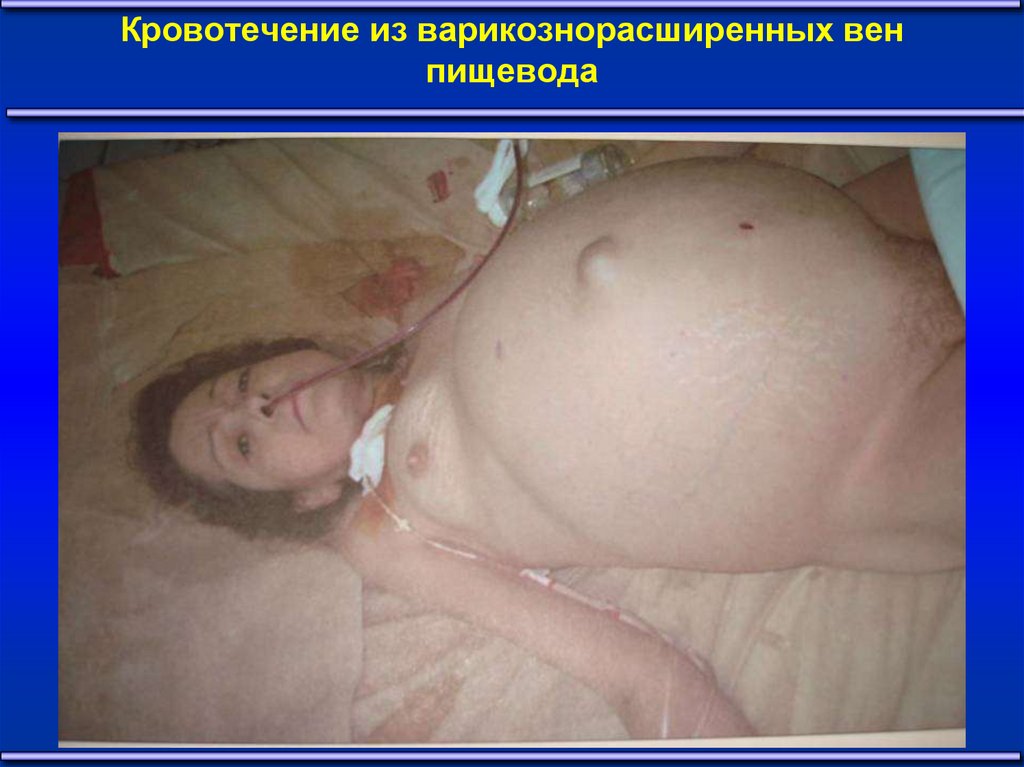
42. Кровотечение из варикознорасширенных вен пищевода
4243.
Тактика при кровотечениях из варикознорасширенных венпищевода
3 основные задачи:
1 – остановка кровотечения;
2 – восполнение кровопотери;
3 – предотвращение универсальной печеночной недостаточности (комы)
Для остановки кровотечения из ВРВ используют:
- питуитрин в/в, в/м до 20 мг в сутки
-
нитроглицерины инъекционные
викасол, дицинон, хлористый кальций
склерозирующая терапия
эмболизация вен пищевода
использование зонда обтуратора Сенгстакена – Блекмора
эндоскопическая фибринклеевая окклюзия варикознорасширенных вен
лигирование
аппаратная транссекция с деваскуляризацией верхних отделов желудка с помощью
видеолапароскопической техники
43
44.
Анатомо-физиологические особенностиселезенки
Функции селезенки:
1 участие в кроветворении – кроверазрушении
2 гормональная (угнетение функции костного мозга)
3 в обмене веществ (обмен железа, жировой, липоидный,
углеводный)
4 играет определенную роль в эндокринной системе (связь
с вилочковой железой, щитовидной, половыми железами
– так, например, у женщин спленомегалия приводит к
прекращению менструаций, а спленэктомия возвращает
эту функцию)
5 участвует в выработке иммунных тел
44
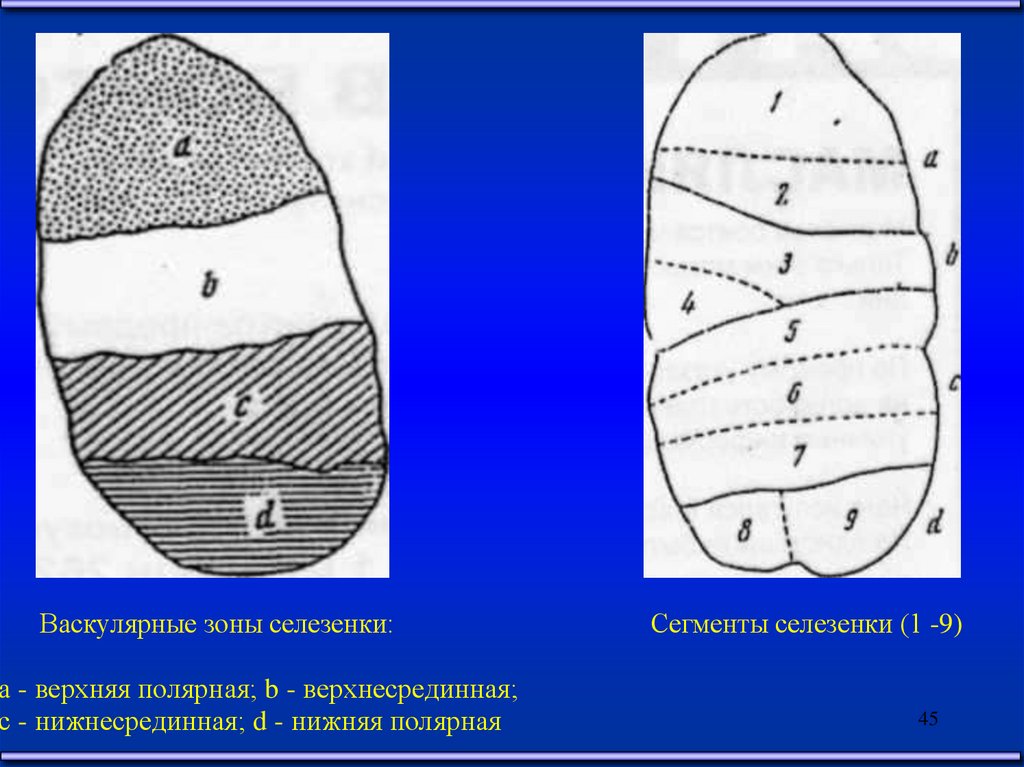
45.
Васкулярные зоны селезенки:а - верхняя полярная; b - верхнесрединная;
с - нижнесрединная; d - нижняя полярная
Сегменты селезенки (1 -9)
45
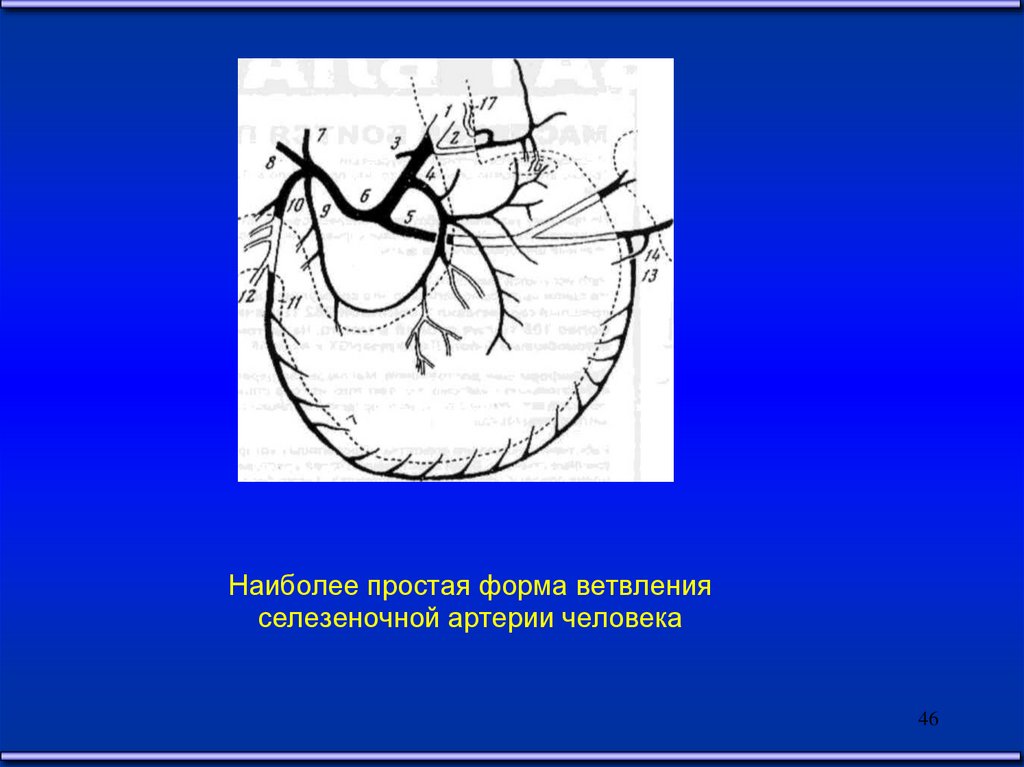
46.
Наиболее простая форма ветвленияселезеночной артерии человека
46
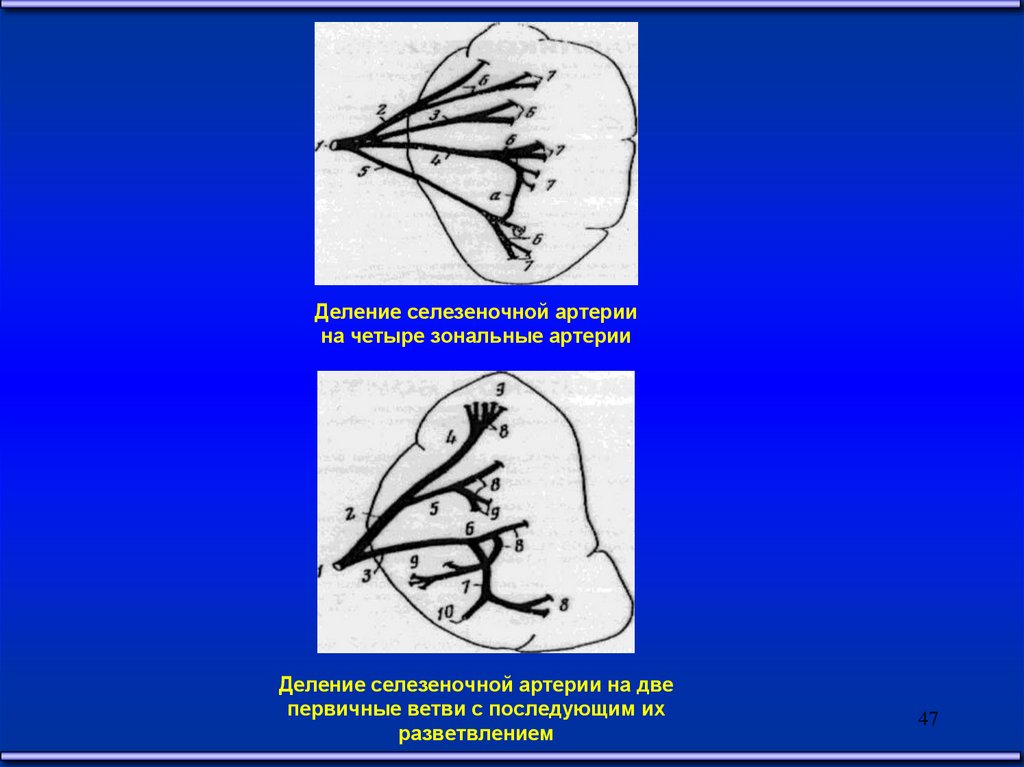
47.
Деление селезеночной артериина четыре зональные артерии
Деление селезеночной артерии на две
первичные ветви с последующим их
разветвлением
47
48.
Классификация хирургическихзаболеваний селезенки
I. Пороки развития (отсутствие селезенки, дольчатая селезенка,
добавочные селезенки, блуждающая селезенка)
II. Травматические повреждения:
А – открытые – закрытые Б – изолированные - сочетанные
III. Острые заболевания селезенки (заворот селезенки,
спонтанный разрыв, инфаркт в результате эмболии или тромбоза
селезеночной артерии, некроз, абсцесс селезенки)
IV. Новообразования селезенки
Диагностика: осмотр, пальпация, перкуссия,
сцинтиграфия УЗИ,КТ,МРТ,СКТ, пневмоперитонеум,
спленопортография (редко), селективная ангиография,
48
лапароскопия с пункций патологических очагов
49.
Травматические повреждения селезенки:Одномоментные (повреждение и паренхимы и капсулы)
Двухмоментные (повреждение паренхимы без капсулы)
Клиника одномоментного разрыва: 1- явления острой
кровопотери; 2 – обморочное состояние; 3 – боли в левом подреберье с
иррадиацией в левое плечо; 4 – вынужденное положение в виде с-ма
«Ваньки-Встаньки»; 5 – постгеморрагическая нарастающая анемия; 6 –
при перкуссии притупление в отлогих местах; 7 - + с-м Куленкампфа (при
перкуссии передней брюшной стенки определяется резкая болезненность
на фоне мягкой передней брюшной стенки).
Клиника двухмоментного разрыва: «первичный обморок» кратковременная потеря сознания после чего наступает светлый
промежуток: боли стихают, общее самочувствие улучшается,
длительность светлого промежутка от нескольких часов до 3 – 4 недель.
«Вторичный обморок» с кратковременной потерей сознания и
нарастающими явлениями профузного внутрибрюшного кровотечения.
49
50.
Диагностика: срочное УЗИ, при отсутствииУЗИ возможна диагностическая пункция
брюшной полости или использование
методики «шарящего катетера» - лапароцентез,
в сомнительных случаях – лапароскопия.
Лечение: без кровотечения-наблюдение под
контролем УЗИ, спленэктомия, спленоррафия,
рентгеноэндоваскулярная эмболизация
селезеночной артерии.
50
51.
Заворот, перекрут селезенкиПри бурном развитии – внезапные сильные боли в животе, может
быть потеря сознания, напряжение брюшной стенки и раздражение
брюшины.
При медленном развитии – боли различной интенсивности и
длительности, метеоризм без напряжения мышц брюшной стенки,
общее состояние почти не изменяется.
Лечение - хирургическое
Блуждающая селезенка – диспептические расстройства (тошнота,
рвота), расстройства мочеиспускания, половой сферы, пальпаторно
определяется опухоль гладкая, безболезненная. Лечение –
спленэктомия
Спонтанный разрыв – клиника, диагностика, лечение как при
разрыве селезенки
Инфаркт селезенки – эмболия или тромбоз селезеночной артерии
или ее ветвей. Чаще как осложнение при эндокардитах, портальной
гипертензии, тифах (возвратный, брюшной, сыпной).
Клиника – внезапное начало с резкими болями в левом
подреберье, рвота, температура 38 гр., напряжение брюшной стенки в
левом подреберье, пульс до 120 в 1 мин., отсутствует лейкоцитоз,
может быть даже лейкопения. Небольшие инфаркты протекают
латентно, возможно самоизлечение.
51
52.
Абсцесс селезенки – возникают после травм, метастатическиКлиника: боли с иррадиацией в левое плечо, увеличенная селезенка,
болезненность при пальпации, резкое напряжение брюшной стенки, может
быть серозный выпот в левой плевральной полости, температура высокая,
озноб, лейкоцитоз. Возможен прорыв в брюшную полость с развитием
перитонита, в другие органы.
Лечение – спленотомия, спленэктомия, дренирование гнойника под
контролем УЗИ
Тромбоз селезеночной вены (тромбофлебетическая спленомегалия)
Различают 3 периода течения заболевания: 1 – латентный; 2 –
кровотечений; 3 – других осложнений
Клиника: боли в животе слева, высокая температура, увеличенная
селезенка, возможно увеличение печени, селезенка плотная, умеренно
болезненная, ВРВ пищевода и желудка, постгеморрагическая анемия, изза выраженной тромбоцитопении – носовые кровотечения, кровотечения
из десен, матки.
Лечение – при изолированном тромбозе – спленэктомия в сочетании с
органными или сосудистыми анастомозами, перевязкой вен пищевода,
52
левой желудочной артерии как при портальной гипертензии
53.
Гематологические заболевания, при которых спленэктомия является потенциальным методом лечения:1 – болезнь Верльгофа. Хирургическое лечение: спленэктомия,
лапароскопическая спленэктомия, рентгеноэндоваскулярная
эмболизация селезеночной артерии
2 – гемолитическая анемия (врожденная и приобретенная).
Хирургическое лечение: спленэктомия, лапароскопическая
спленэктомия, эмболизация селезеночной артерии.
3 – талассемия (среднеземноморская анемия). Хирургическое
лечение: спленэктомия
4 – идиопатическая тромбоцитопеническая пурпура. Хирургическое
лечение: спленэктомия или поэтапная эмболизация селезеночной
артерии
5 – синдром Фелти. Хирургическое лечение: спленэктомия
6 – болезнь Гоше. Хирургическое лечение: спленэктомия, полная
или частичная эмболизация селезеночной артерии
7 – онкогематологические заболевания (ЛГМ, неходжинские
лимфомы и т.д.). Хирургическое лечение: спленэктомия
53
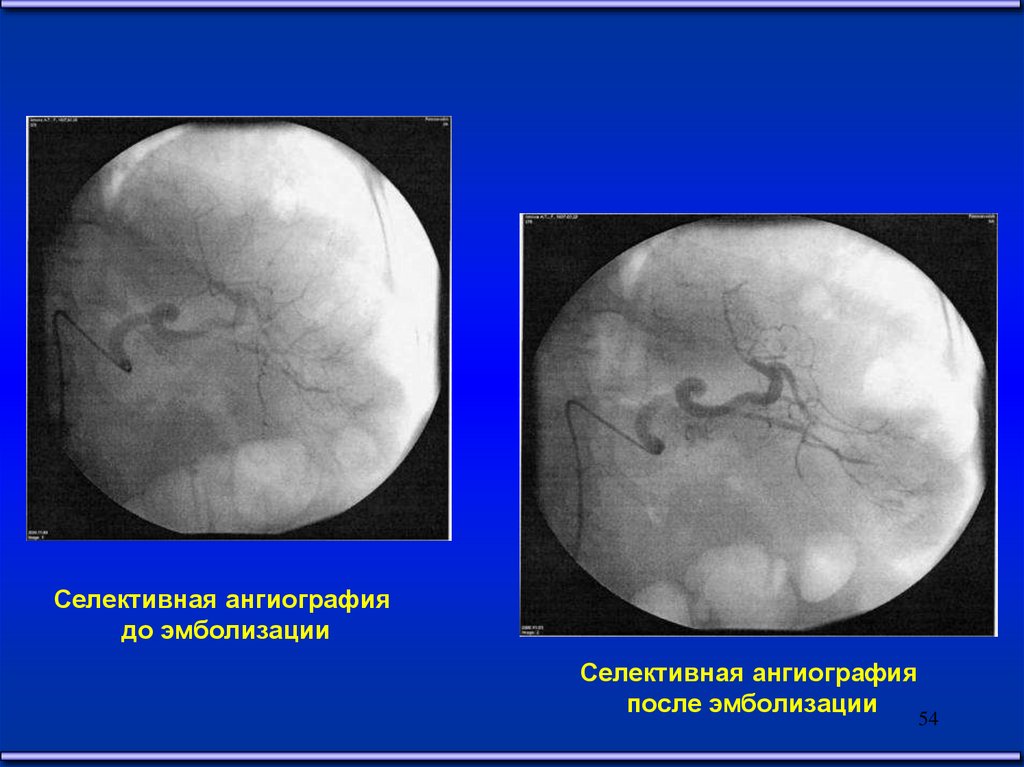
54.
Селективная ангиографиядо эмболизации
Селективная ангиография
после эмболизации
54
55.
Осложнения спленэктомии1
Постспленэктомический синдром – возникает в
первые часы после спленэктомии и сопровождается
высоким тромбоцитозом (более 300 000), что опасно
развитием тромбоэмболических осложнений (инсульт,
инфаркт, тромбоз брыжеечных сосудов и т.д.)
2 Аспленический синдром (OPSI) –
постспленэктомическая непреодолимая инфекция
55
56. ЛИТЕРАТУРА
I. Заболевания печени
Альперович Б.И. Хирургия печени. Томск, 1983.
Альперович Б.И. Хирургия эхинококкоза и альвеококкоза печени. Томск, 1977.
Альперович Б.И. Альвеококкоз и его лечение. М., 1972.
Блюгер А.Ф., Новицкий И.Н. Практическая гепатология. Рига, 1984.
Боровков С.А., Блюгер А.Ф. Методы исследований при хирургических заболеваниях печени.
– М.: Медицина, 1973.
Брегадзе И.Л., Ванцян Э.Н. (ред.). Хирургия паразитарных заболеваний. М, 1976.
Гранов А.М., Борисов А.Е. Эндоваскулярная хирургия печени. Л., 1986.
Дейнека И.Я. Эхинококкоз человека. М., 1968.
Журавлев В.А., Сухоруков В.П. Пищеводно-желудочные кровотечения при синдроме
портальной гипертензии и их лечение – Киров, 1998.
Земсков В.С., Радзиховский А.П., Панченко С.Н. Хирургия печени. Киев, 1985.
Лечение печеночной недостаточности методами трансплантации и экстракорпорального
подключения печени и других тканей /Под общей ред. В.И.Шумакова, Н.А.Онищенко. – М. 1994.
Логинов А.С., Блок Ю.Е. Хронические гепатиты и циррозы печени. М., 1987.
Милонов О.Б., Бабур А А. Эхинококкоз печени. Ташкент, 1982.
Ногаллер А.М., Юлдашев К.Ю. Хронические гепатиты и цирроз печени. Ташкент, 1977.
Пациора М. Д. Хирургия портальной пшертензни. М., 1974.
Петровский Б. В., Милонов О. Б., Дееничен П. Г. Хирургия эхинококкоза. М., София, 1985.
Прохорова И.П.Заболевания печени: (Пиогенные и амеб. абсцессы, эхинококк печени,
опухоли печени) -Ташкент, 1990.
Углов Ф. Г., Корякина Т. О. Хирургическое лечение портальной гипертензии. Л., 1964.
Усов Д. В. Регенерация печени и обратимость цирроза в клинической практике. Тюмень, 1994.
Шалимов А. А. и др. Хирургическое лечение и профилактика осложнений цирроза печени.
Киев, 1988.
56
Шалимов А. А. (ред.). Хирургия печени и желчных протоков. Киев, 1975.
57. ЛИТЕРАТУРА
II. Заболевания селезенкиБарта И. Селезенка. Анатомия, физиология, патология, клиника. – Будапешт: Издво АН Венгрия, 1976
Габий А. В. Хирургия селезенки у детей. - М.: Медицина, 1969.
Геллер Л.И. Физиология и патология селезенки. М.; 1964.
Григорьев Е. Г., Апарцин К. А., Белых Г. К. Хирургия повреждений селезенки. Иркутск, 1996.
Органосохраняющая хирургия селезенки / Под ред. Е.Г. Григорьева, К.А.
Апарцина). - Новосибирск: Наука, 2001.
Савельев B.C., Абакумов М.М., Бакулева Л.П. и др. Руководство по неотложной
хирургии органов брюшной полости / Под ред. B.C. Савельева. - М.: Медицина,
1986.
Тимербулатов М.В. Органосохраняющая и мини-инвазивная хирургия селезенки. М.: Медпресс, 2004.
Фаерман И.Л. Болезни селезенки. М.; Л., 1928.
Федосеев Г. Б.(ред.) Синдромная диагностика внутренних болезней. Т.4. - СПб.:
Специальная литература, 1996.
57






































 medicine
medicine