Similar presentations:
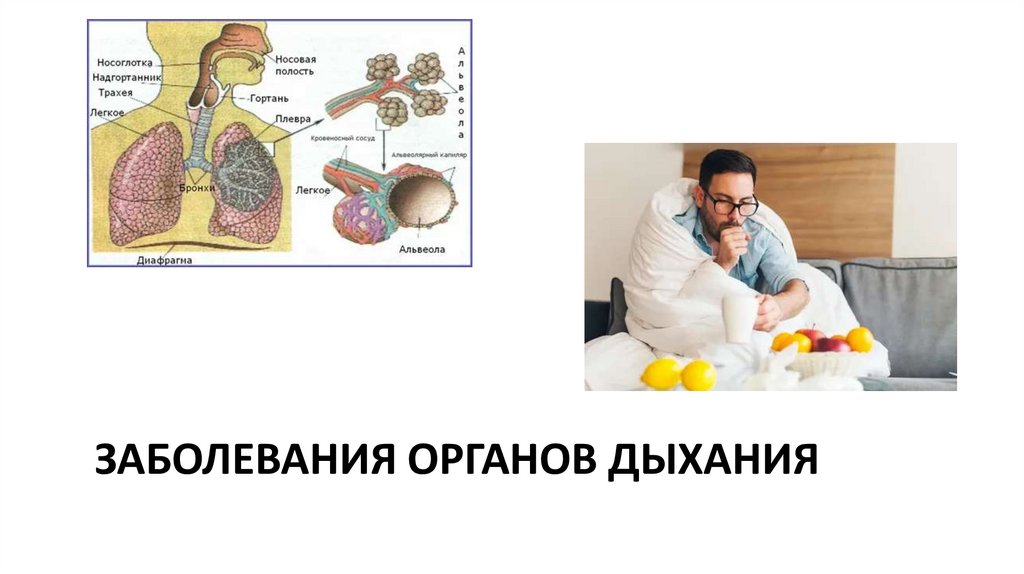
Заболевания органов дыхания
1.
ЗАБОЛЕВАНИЯ ОРГАНОВ ДЫХАНИЯ2.
Бронхолегочные заболевания по смертностизанимают 3 -4 -е место.
Чрезвычайно распространенной патологией среди
населения России остаются хронический бронхит и
пневмония (частота — 20% ). Наблюдается рост
заболеваемости раком легкого, что повышает роль
ранней диагностики заболевания.
Основные симптомы
Кашель, выделение мокроты, кровохарканье,
одышка,
цианоз, повышение температуры тела.
Кашель — один из основных симптомов заболеваний
органов дыхания. Иногда встречается у здоровых как
защитный рефлекторный акт (удаление инородных
тел из дыхательных путей)
3.
Сухой кашель, начавшийся внезапно иимеющий приступообразный характер, часто
появляется при попадании инородного тела
в дыхательные пути
Влажный кашель. Бывает при хроническом
бронхите, бронхоэктатической болезни,
при разрешении пневмонии, острого бронхита,
при хроническом абсцессе легкого.
Выделение мокроты . Симптом
свидетельствует о воспалении слизистой
оболочки верхних дыхательных путей или
альвеол.
Кровохарканье. Характеризуется
появлением в мокроте прожилок или
сгустков крови либо легочным
кровотечением.
4.
Острый бронхитОстрый
бронхит
—
заболевание,
проявляющееся
остро
возникающим
воспалением
слизистой
оболочки
трахеобронхиального дерева в системе ОРЗ,
имеющее четкие начало и окончание.
Острый бронхит является одним из самых
частых заболеваний органов дыхания
Этиология. В качестве этиологических факторов
острого бронхита можно выделить следующие
факторы: инфекционные (вирусы, бактерии, другие
микроорганизмы);
физические (чрезмерно сухой, горячий или холодный
воздух); химические (кислоты, щелочи, окислы азота
и др.);
аллергические
(органическая
пыль,
пыльца
растений).
5.
К острому бронхиту предрасполагаютфакторы, снижающие общую и местную
резистентность организма: климатические
факторы и условия труда, создающие
переохлаждение;
курение
табака;
алкоголизм; застойные изменения в легких
при сердечной недостаточности.
6.
Патогенез. Вирусы или химические, физическиевоздействия повреждают эпителиальные клетки
слизистой оболочки бронхов и вызывают их гибель,
что
создает
благоприятные
условия
для
проникновения в ткани бронхов бактериальной
флоры (чаще пневмококка или гемофильной
палочки).
Клиническая
картина
острого
бронхита.
Клиническая картина складывается из симптомов
общей интоксикации и поражения бронхов.
Появление сухого, раздражающего кашля, чувства
саднения или боли за грудиной
у пациента с симптомами острой респираторной
вирусной
инфекции свидетельствует о распространении
воспалительного процесса на трахею.
7.
Изменения со стороны других органов частовыражены незначительно. Может наблюдаться
тахикардия,
головная
боль,
вялость,
раздражительность, нарушение сна.
Течение острого бронхита обычно легкое с
постепенным урежением, стиханием и полным
прекращением кашля, отделением мокроты на фоне
нормализации самочувствия и температуры тела.
Длительность клинических проявлений чаще всего
7—14 дней с последующим выздоровлением .
8.
Лабораторные и инструментальныеисследования
ОАК: может быть умеренный нейтрофильный
лейкоцитоз и небольшое увеличение СОЭ.
Б А К : возможно появление С-реактивного белка,
повышение содержания сиаловых кислот.
ОАМ : обычно без патологии.
Общий анализ мокроты: при гнойном бронхите
определяется большое количество лейкоцитов.
Рентгенологические изменения при остром бронхите
часто отсутствуют. Вместе с тем в ряде случаев можно
выявить усиление легочного рисунка за счет
перибронхиального отека, а также расширение и
нечеткость корней легки х в связи с реакцией на
инфекцию
Исследование функции внешнего дыхания: у
пациентов с бронхитом определяются признаки
нарушения бронхиальной проходимости.
При проксимальных бронхитах функция внешнего
дыхания не изменена
9.
Лечение острого бронхитаЛечение проводится чаще всего амбулаторно. Исключение
составляют пациенты с тяжелой интоксикацией и серьезной
сопутствующей
(легочной, сердечно-сосудистой) патологией.
Лечение в основном симптоматическое: жаропонижающие,
болеутоляющие средства (анальгин, ацетилсалициловая кислота,
парацетамол.),
витамины , особенно витамин С, витамин А
Рекомендуется обильное питье теплой жидкости (чай с
лимоном или малиновым вареньем), потогонные средства
(чай из липового цвета). Состояние пациентов облегчают
также горчичники или перцовый пластырь на область грудины и
паровые ингаляции.
При одновременном поражении носоглотки применяют
аэрозольные препараты: каметон, ингалипт . Эти препараты
оказывают антисептическое, противовоспалительное и местное
обезболивающее действие. С целью облегчения мучительного
сухого кашля назначают либексин, а также кодеин-содержащие
препараты (кодтерпин), бромгексин.
10.
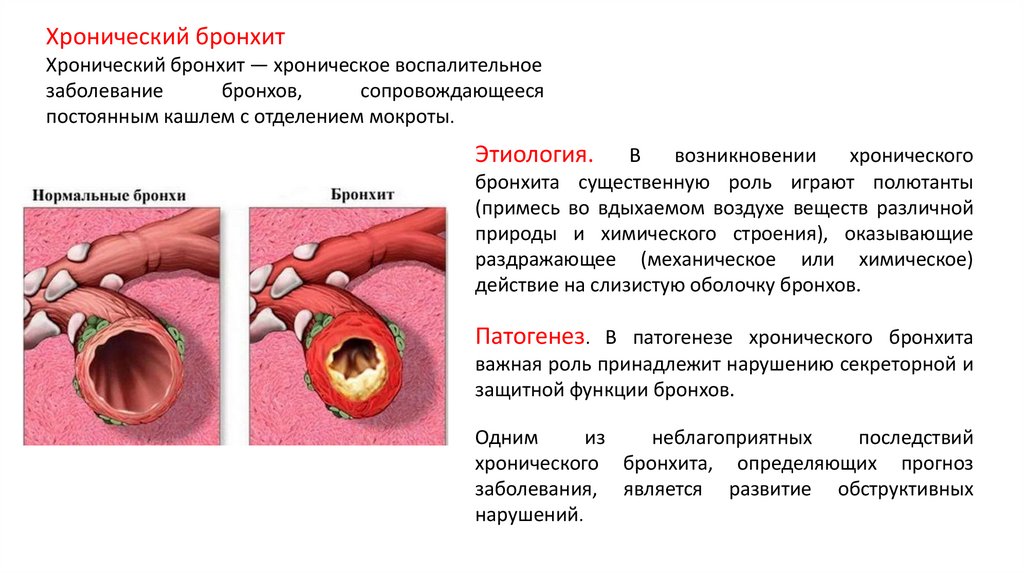
Хронический бронхитХронический бронхит — хроническое воспалительное
заболевание
бронхов,
сопровождающееся
постоянным кашлем с отделением мокроты.
Этиология.
В
возникновении
хронического
бронхита существенную роль играют полютанты
(примесь во вдыхаемом воздухе веществ различной
природы и химического строения), оказывающие
раздражающее (механическое или химическое)
действие на слизистую оболочку бронхов.
Патогенез. В патогенезе хронического бронхита
важная роль принадлежит нарушению секреторной и
защитной функции бронхов.
Одним
из
неблагоприятных
последствий
хронического бронхита, определяющих прогноз
заболевания, является развитие обструктивных
нарушений.
11.
Клиническая картина хронического бронхитаОсновными жалобами является кашель с мокротой
(при необструктивном бронхите) и одышка со
снижением толерантности к физической нагрузке
(при хроническом обструктивном бронхите).
Постепенно кашель становится более выраженным,
усиливается в холодную и сырую погоду,
после
переохлаждения
и
сопровождается
периодическим выделением слизисто-гнойной или
гнойной мокроты.
Лабораторные и инструментальные исследования
ОАК: без существенных изменений. При выраженном
обострении гнойного бронхита возможен небольшой
нейтрофильный лейкоцитоз и умеренное увеличение СОЭ.
БАК: повышение уровня С-реактивного белка, сиаловых
кислот в сыворотке крови — основные показатели
активности воспаления при бронхите.
Анализ мокроты.
12.
Бронхоскопия: может выявить катаральный,гнойный, гипертрофический, атрофический
бронхит.
Рентгенография легких. Рентгенологические
признаки хронического бронхита вы являются
лишь у длительно болеющих. Характерно
усиление и деформация легочного рисунка по
петлисто-ячеистому
типу,
повышение
прозрачности легочных полей, расширение
теней корней легких.
Исследование функции внешнего дыхания.
13.
Лечение хронического бронхитаОтказ от курения является чрезвычайно важным мероприятием , которое улучшает прогноз заболевания. Оно
должно занимать первое место в лечении хронического бронхита.
Стационарное лечение и постельный режим показаны
только определенным группам больных:
1. Выраженное обострение хронического бронхита с
нарастанием дыхательной недостаточности, несмотря на
активное амбулаторное лечение.
2. Острая пневмония или спонтанный пневмоторакс.
3. Появление или усиление правожелудочковой недостаточности.
4. Значительная интоксикация и выраженное ухудшение общего состояния.
5. Неудовлетворительный социальный статус.
Больным хроническим бронхитом рекомендуется сбалансированная диета с достаточным содержанием
витаминов, белка. При декомпенсированном легочном сердце назначается диета № 10 с ограничением соли и
жидкости и повышенным содержанием калия.
Адекватная бронхолитическая терапия у пациентов с
хроническим бронхитом не только приводит к временному уменьшению одышки и улучшению функциональных
показателей легочной вентиляции, но и способна замедлить темпы прогрессирования заболевания.
Ингаляционные холинолитики (атровент) — препараты первого выбора при лечении хронического
обструктивного бронхита.
14.
Эмфизема легкихОтносится к обструктивной хронической болезни
легких (ХОБЛ).
В 1926 г. Р. Лаэннек назвал эмфиземой заболевание,
вызванное расширением легких и увеличением их
воздушности. Предполагалось, что вздутие легких
возникает вследствие разрыва альвеолярных стенок.
По патогенезу:
а) первичная (идиопатическая) эмфизема легких,
развивающаяся в непораженном легком;
б) вторичная — возникает на основе существующих
заболеваний легких (чаще всего хронического
бронхита).
Этиология.
Причины развития первичной диффузной эмфиземы
как
самостоятельной
нозологической
формы
заболевания остаются неизвестными.
15.
Клиническая картина.Основной жалобой пациентов с эмфиземой
легких является одышка, которая в начале
заболевания может появляться только при
физической нагрузке, а затем и в покое.
Усиливается одышка в осенне-зимний
период, при простудных заболеваниях,
обострении бронхита; резко увеличивается
она во время приступов кашля. Одышка
обычно носит экспираторный характер:
здоровый человек выдыхает воздух, а
пациент с эмфиземой «выдавливает» его
16.
При осмотре:Одутловатость лица, цианоз слизистых
оболочек, щек, носа и мочек ушей, серо-землистый
цвет кожи. Часто отмечаются ногти типа «часовых
стекол» и пальцы в виде «барабанных палочек»
При длительном течении заболевания грудная клетка
приобретает бочкообразную форму.
Надключичные ямки сглажены или выбухают, под
ключицам и также отмечается выбухание, ребра идут
горизонтально, межреберья расширены.
В акте дыхания активно участвуют вспомогательные
дыхательные мышцы . Во время выдоха набухают
шейные вены.
Если присоединяется сердечная недостаточность,
набухание шейных вен не исчезает и в фазе вдоха.
17.
Лабораторные и инструментальныеисследования
ОАК:
эритроцитоз,
повышенное
содержание
гемоглобина, уменьшение СОЭ до 2—4 мм/час.
Рентгенологическое
исследование:
отмечается
повышенная прозрачность легочных полей, низкое
стояние и ограничение подвижности куполов
диафрагмы, расширение межреберий, усиление
легочного рисунка в прикорневых областях.
Спирография выявляет увеличение остаточного
объема
воздуха,
снижение
максимальной
вентиляции и жизненной емкости легких.
Лечение. Основные мероприятия направлены на
борьбу с дыхательной недостаточностью и лечение
основного заболевания, вызвавшего развитие
эмфиземы легких.
18.
ПневмонияОстрая пневмония — острый инфекционновоспалительный процесс в легких с вовлечением всех
структурных
элементов
легочной
ткани
и
обязательным поражением альвеол легких с
внутриальвеолярной воспалительной экссудацией.
Пневмония
является
одним
из
наиболее
распространенных заболеваний. В России за год
пневмонией заболевают около 1,5 млн человек.
Наиболее часто болеют лица моложе 5 лет и
старше 75 лет.
Риск заболевания пневмонией увеличивается с
возрастом (летальность — 1 5 -3 0 % ).
19.
Этиология.Причиной пневмонии могут быть все известные в
настоящее время инфекционные агенты, однако на
практике подавляющее большинство случаев
пневмонии вызывается ограниченным количеством
видов микроорганизмов
Патогенез.
Можно выделить 4 патогенетических механизма,
обусловливающих развитие пневмонии: аспирация
секрета
ротоглотки-,
вдыхание
аэрозоля,
содержащего микроорганизмы ; гематогенное
распространение микроорганизмов из внелегочного
очага инфекции; непосредственное распространение
инфекции из соседних пораженных органов
(например, из абсцесса печени).
Причинами развития воспалительной реакции в
респираторных отделах легких могут быть как
снижение эффективности защитных механизмов
20.
Клиническая картина.Пневмония начинается внезапно, часто с озноба,
головной боли и боли в грудной клетке на стороне
поражения, усиливающейся при дыхании и кашле.
Боли в грудной клетке могут быть настолько
сильными, что больной задерживает дыхание и
подавляет кашель. При локализации пневмонии в
нижней доле и при вовлечении в процесс
диафрагмальной плевры боли могут иррадировать в
брюшную полость, симулируя картину «острого
живота» (аппендицит, холецистит, почечная и
печеночная колика).
Больных беспокоят также одышка, сухой кашель,
чувство разбитости, повышение температуры
до 3 9 -4 0 °С
21.
Аппетит отсутствует, отмечается обложенность языка,сухость слизистой рта, запор, олигурия. Со стороны
нервной системы, помимо бредовых состояний, могут
наблюдаться менингиальные явления с ригидностью
затылочных мышц, помрачением сознания.
22.
Лабораторные и инструментальные исследованияОАК: характерным является наличие нейтрофильного лейкоцитоза, сдвига лейкоцитарной формулы влево с
увеличением числа палочкоядерных нейтрофилов, встречаются лейкоциты с токсической зернистостью. В ряде
случаев, часто прогностически неблагоприятных, число лейкоцитовостается нормальным или даже выявляется
лейкопения. СОЭ обычно увеличена, нередко достигает 50—70 мм/час.
Б А К : повышается содержание фибриногена (до 6 ,0 -8,0 г/л и выше), сиаловых кислот, мукопротеинов,
сывороточных глобулинов и снижение альбуминов. Реакция на С-реактивный белок положительная.
О A M : во время лихорадочного периода отмечается умеренная протенурия, цилиндрурия, определяются единые
эритроциты.
Рентгенологически характерным для пневмонии является гомогенное затемнение той или иной доли,
или ее сегментов . При очаговой пневмонии у большинства больных выявляются очаговые тени средней или
малой интенсивности, часто с неровными контурами
23.
Режим и диетаПостельный режим соблюдается в течение всего
лихорадочного периода и интоксикации. Через три
дня после нормализации температуры тела
назначается полупостельный режим и затем
палатный режим.
В остром периоде болезни при отсутствии сердечной
недостаточности следует рекомендовать пациенту
употреблять около 2,5 - 3 л жидкости: слегка
подкисленную минеральную и кипяченую воду с
соком лимона,
Клюквенный морс, фруктовые соки, настой
шиповника.
В первые дни диет а состоит из разнообразных легко
усваивающихся продуктов, компотов, фруктов.
В дальнейшем назначается диета, обеспечивающая
достаточное количество белков, жиров, углеводов,
витаминов, т. е. столы № 10 и № 15.
Полезны куриные бульоны.
Курение и алкоголь запрещаются.
Антибактериальная терапия
24.
Восстановление дренажной функции бронхов.1. Муколитики: бромгексин, лазолван
2. Противокашлевые препараты: тусупрекс
3. Сульфанитамидные препараты: бисептол
4. Нестероидные противовоспалительные препараты
(при болях в грудной клетке): диклофенак при болях.
5. Инфузионная терапия. Назначается при выраженной лихорадке,
снижении АД или диуреза либо при других симптомах дегидратации.
6. Кислородотерапия. Назначается при явлениях гипоксемии.
В лечении пациентов с острой пневмонией широко используют различные
физические методы.
Однако физиотерапевтические процедуры не назначают в период
выраженной интоксикации, при тяжелом течении пневмонии, когда
температура тела выше 38 °С, при наличии сердечной недостаточности и
кровохарканья.
К средствам восстановительной терапии относят лечебную физкультуру.
Лечебная гимнастика назначается на 2 -3 -й день после нормализации
температуры тела или при ее снижении до субфебрильных цифр.
Критериями выздоровления при пневмонии являются:
нормализация общего состояния и температуры тела, ликвидация
клинических, лабораторных и рентгенологических признаков пневмонии
25.
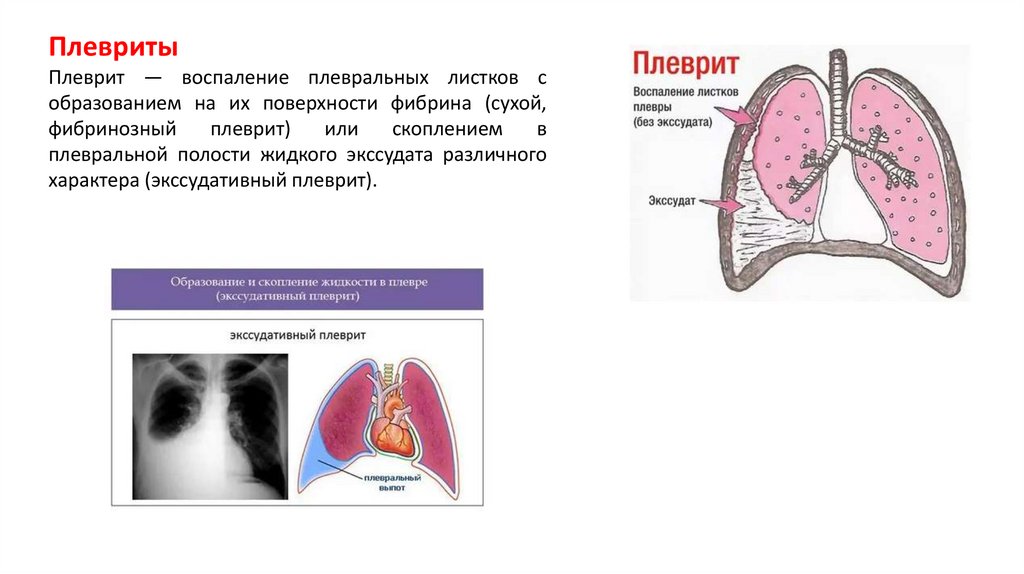
ПлевритыПлеврит — воспаление плевральных листков с
образованием на их поверхности фибрина (сухой,
фибринозный
плеврит)
или
скоплением
в
плевральной полости жидкого экссудата различного
характера (экссудативный плеврит).
26.
По этиологииИнфекционные (с указанием возбудителя:
пневмококковые, стрепто-стафилококковые,
туберкулезные);
Неинфекционные или асептические (с указанием
основного заболевания, проявлением или
осложнением которого является плеврит);
Опухолевые плевриты,
Аллергические, аутоиммунные уремические,
плевриты при
Инфекционны е плевриты вызываются следующими
диффузных заболеваниях соединительной ткани,
микроорганизмами: бактериями (пневмококк,
Посттравматические при инфаркте миокарда и др.; стрептококк, стафилококк, гемофильная палочка,
Идиопатические плевриты (неизвестной
клебсиелла и др.); микобактериями туберкулеза;
этиологии)
риккетсиями; простейшими; грибками; вирусами.
Неинфекционные (асептические) плевриты
наблюдаются при следующих заболеваниях:
злокачественные опухоли; системные заболевания
соединительной ткани; травмы грудной клетки;
инфаркт легкого; острый панкреатит; инфаркт
миокарда ; хроническая почечная недостаточность
27.
Патогенез.Важнейшим условием развития инфекционных
плевритов является проникновение возбудителя в
плевральную полость одним из следующих путей:
1) непосредственный переход инфекции из
инфекционных очагов, расположенных в легочной
ткани (пневмония, абсцесс, туберкулезное поражение
легких);
2) лимфогенное инфицирование полости плевры;
3) гематогенный путь;
4) прямое инфицирование плевры из внешней среды
при ранениях грудной клетки и операциях.
Накопление жидкости постепенно приводит к
сдавлению легкого с уменьшением его воздушности.
28.
Клиническая картина плеврита.У большинства больных заболевание начинается
внезапно. Характерные жалобы больных: боли в
грудной клетке, повышение температуры тела, общая
слабость.
Боль появляется при глубоком вдохе, усиливается при
наклоне туловища в здоровую сторону, при смехе и
чихании. Боль локализуется в передних и
нижнебоковых отделах. На высоте вдоха часто
появляется кашель.
Характерны также жалобы на преходящие
неинтенсивные боли в мышцах, суставах, на головную
боль
29.
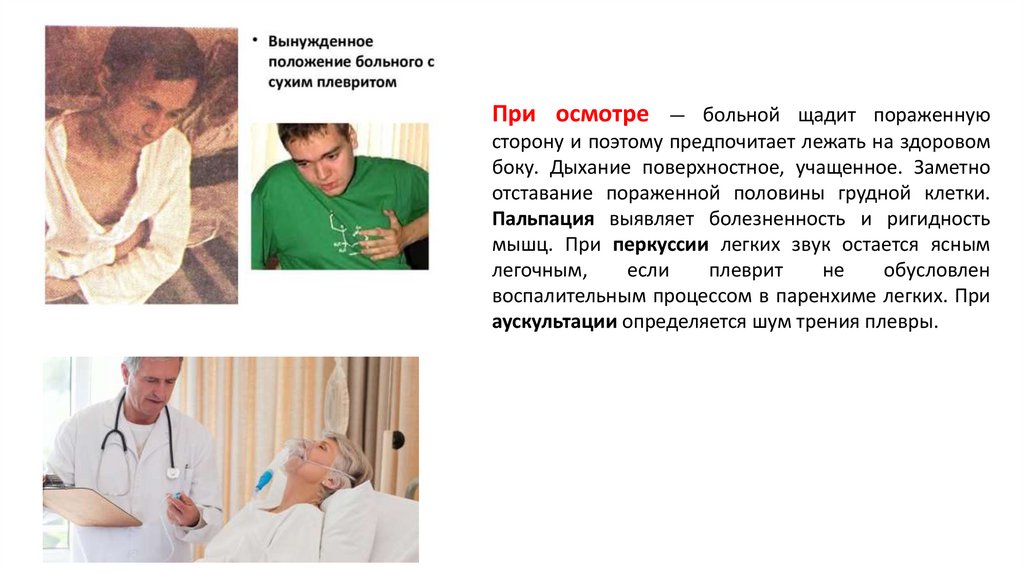
При осмотре— больной щадит пораженную
сторону и поэтому предпочитает лежать на здоровом
боку. Дыхание поверхностное, учащенное. Заметно
отставание пораженной половины грудной клетки.
Пальпация выявляет болезненность и ригидность
мышц. При перкуссии легких звук остается ясным
легочным,
если
плеврит
не
обусловлен
воспалительным процессом в паренхиме легких. При
аускультации определяется шум трения плевры.
30.
Клиническая картина плеврита.Жалобы пациентов: лихорадочное состояние, боль
или тяжесть в боку, одышка (она появляется в
результате дыхательной недостаточности, вызванной
сдавливанием легкого). Кашель обычно бывает
сухим, а иногда совсем отсутствует. Общее состояние
обычно тяжелое, особенно при гнойном плеврите,
который сопровождается высокой лихорадкой с
большими размахами суточной температуры,
ознобом, признаками общей интоксикации
31.
Лабораторные и инструментальны еисследования
ОАК: на фоне пневмонии отмечается лейкоцитоз со
сдвигом лейкоцитарной формулы влево, увеличение СОЭ,
нередко эозинофилия
ОAM : на высоте лихорадки может отмечаться умеренная
протеинурия и выявляется плотная гомогенная
тень с косой верхней границей. При развитии спаечного
процесса наблюдается облитерация плеврального синуса,
сужение межреберий. При малом количестве экссудата
(менее 300 мл) необходимо применять множественное
исследование в прямой и боковой проекциях,
а также рентгенологическое исследование пациента на
больном боку.
УЗИ плевральной полости позволяет выявить наличие
в плевральной полости уж е 10—20 мл жидкости
32.
Лечение.Лечение экссудативного плеврита
проводится в зависимости от основного заболевания.
1. Этиотропное лечение
2. Противовоспалительные и десенсибилизирующие
средства. Противовоспалительные средства способствуют
быстрейшему
купированию
плеврита,
оказывают
болеутоляющее действие
3. Эвакуация экссудат а. П оказанием для экстренного
проведения плевральной пункции является большие
экссудаты, вызывающие одышку,
4. Дезинтоксикация и коррекция нарушений белкового
обмена. С дезинтоксикационной целью назначаются
внутривенные капельные вливания гемодеза, раствора
Рингера, 5% раствора глюкозы.
5.
Физиотерапия.
При
экссудативном
плеврите
физиотерапия
проводится
в
фазе
разрешения
(рассасывания
экссудата)
с
целью
быстрейшего
исчезновения экссудата, уменьшения плевральных спаек.
Широко применяется дыхательная гимнастика.
























 medicine
medicine