Similar presentations:
Невідкладні стани. Лекція №20
1.
Невідкладні станиЛекція № 20
Викладач Тітова Т.В.
2.
План лекціїАлергійний синдром
Токсичний
Коматозний
Геморагічний
Астматичний стан
ГСЛТ
Синдром недостатності
кровообігу
ГНН
Гіпокальціємічний синдром
Судомний синдром
Гіпертермічний синдром
3.
Алгоритм збору анамнезу у випадку невідкладногостану - використовуйте схему SAMPLE:
• S (signs/symptoms) — симптоми,
описані пацієнтом або помічені
порушення,
про
які
можна
запитати;
• A (allergies) — алергія (на ліки, інші
хімічні речовини, отрути комах);
• M (medication) — медикаменти, що
приймає пацієнт;
• P (past and present illnesses of
significance) — перенесені та наявні
хвороби;
• L (last food and drink) — останній
прийом їжі та напоїв (важливо, при
необхідності
проведення
загального знеболення);
• E (events leading up to the patient’s
presentation) — події, що призвели
до події.
4.
5.
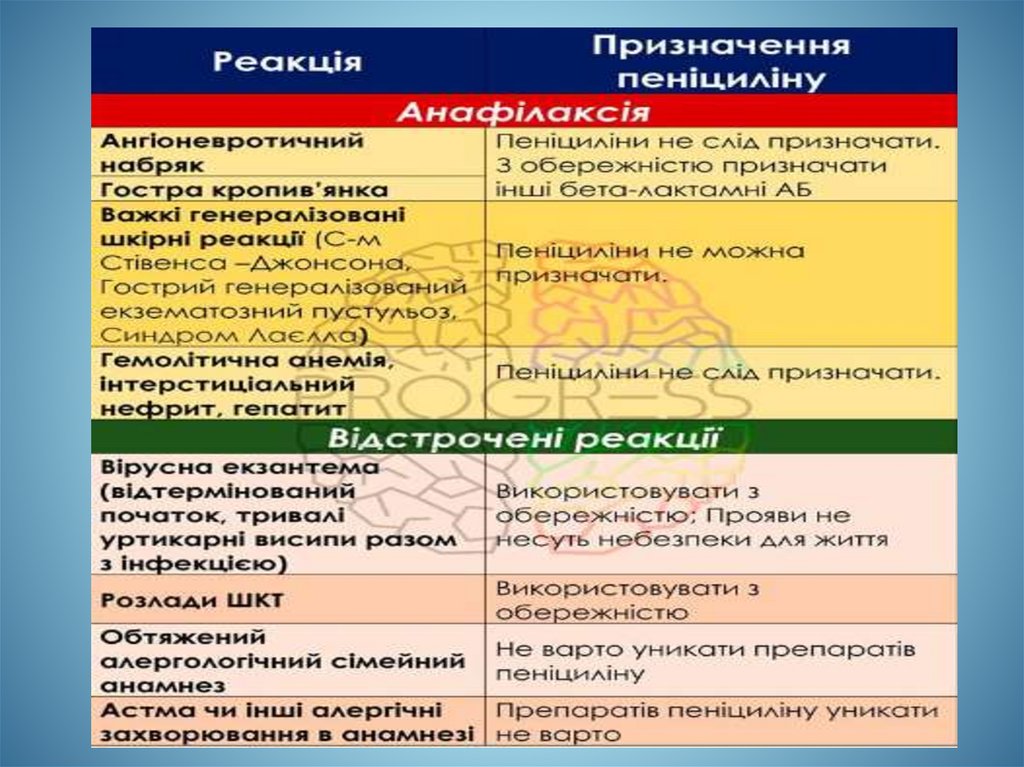
Наказ № 1269 від 05.06.2019• ПРОТОКОЛИ
НАДАННЯ МЕДИЧНОЇ
ДОПОМОГИ ПРИ
НЕВІДКЛАДНИХ
СТАНАХ У ДІТЕЙ НА
ШПИТАЛЬНОМУ І ДО
ШПИТАЛЬНОМУ
ЕТАПАХ
6.
НЕВІДКЛАДНІ СТАНИ У ДІТЕЙУМОВНО ПОДІЛЯЮТЬ НА:
- ЗАГРОЗЛИВІ СТАНИ – ЦЕ СТАНИ, ПОВЯЗАНІ З
НЕБЕЗПЕКОЮ РОЗВИТКУ ПОРУШЕНЬ
ВІТАЛЬНИХ ФУНКЦІЙ ОРГАНІЗМУ
-
ТЕРМІНАЛЬНІ
СТАНИ
–
СТАНИ
ДЕКОМПЕНСАЦІЇ
ВІТАЛЬНИХ
ФУНКЦІЙ
ОРГАНІЗМУ,
ЯКІ
ЗА
ВІДСУТНОСТІ
ЕКСТРЕННИХ ЗАХОДІВ, НАПРАВЛЕНИХ НА ЇХ
ПІДТРИМКУ
ТА
ВІДНОВЛЕННЯ,
ЗАКІНЧУЮТЬСЯ РОЗВИТКОМ ПРЕДАГОНІЇ,
АГОНІЇ ТА КЛІНІЧНОЇ СМЕРТІ
7.
ЕТАПИ НАДАННЯ НЕВІДКЛАДНОЇДОПОМОГИ
1 ЕТАП (ЕКСТРЕННИЙ) – ПЕРВИННИЙ ОГЛЯД
ТА РЕАНІМАЦІЯ ЗАГРОЖУЮЧИХ ДЛЯ ЖИТТЯ
СТАНІВ
2 ЕТАП (ЗОСЕРЕДЖЕННИЙ) – ВТОРИННИЙ
ОГЛЯД ТА НЕВІДКЛАДНА ТЕРАПІЯ
3
ЕТАП
(ДЕТАЛЬНИЙ)
–
ПОВТОРНІ
ОБСТЕЖЕННЯ,
СТАБІЛІЗАЦІЯ
СТАНІВ,
ТРАНСПОРТУВАННЯ
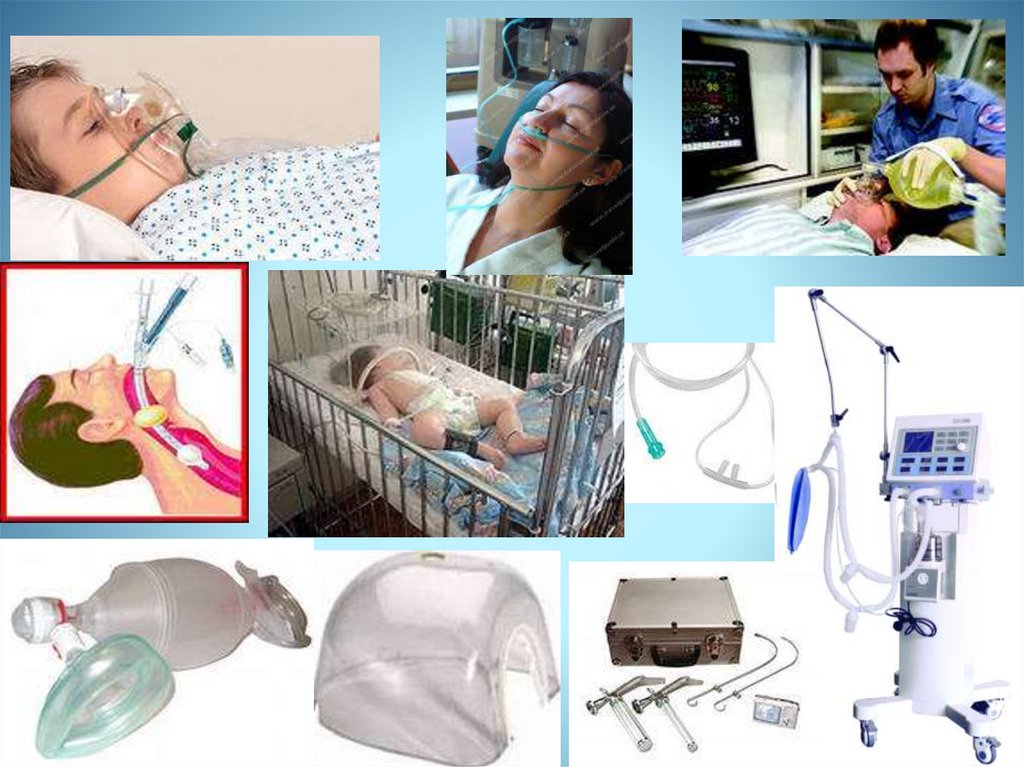
8.
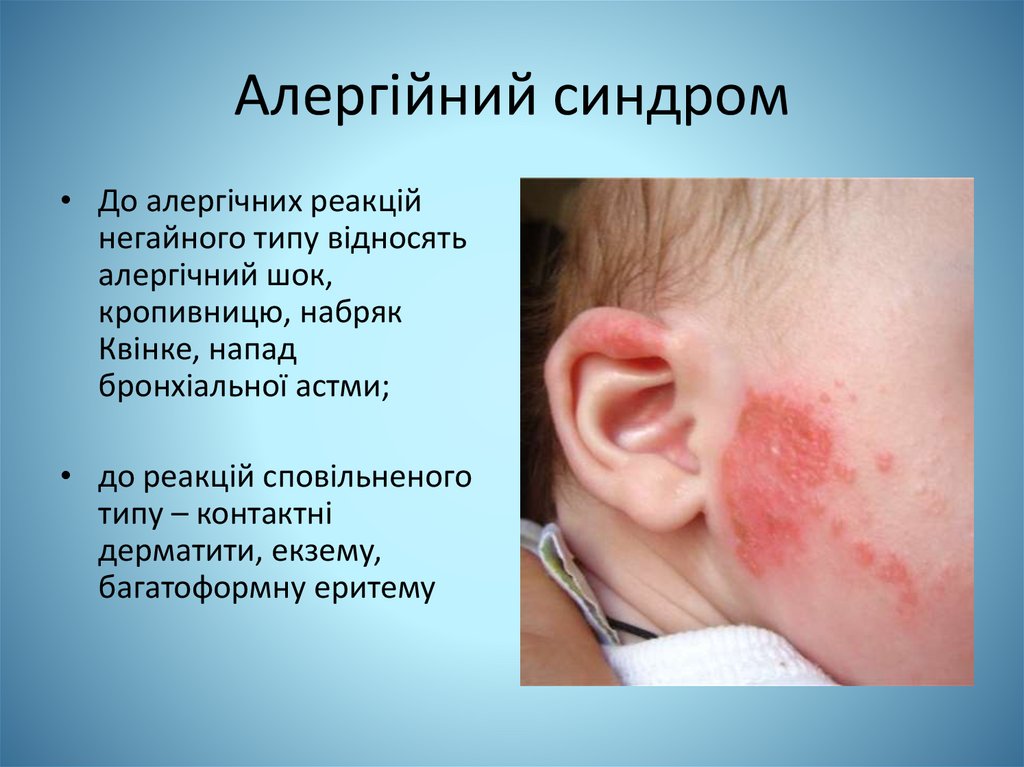
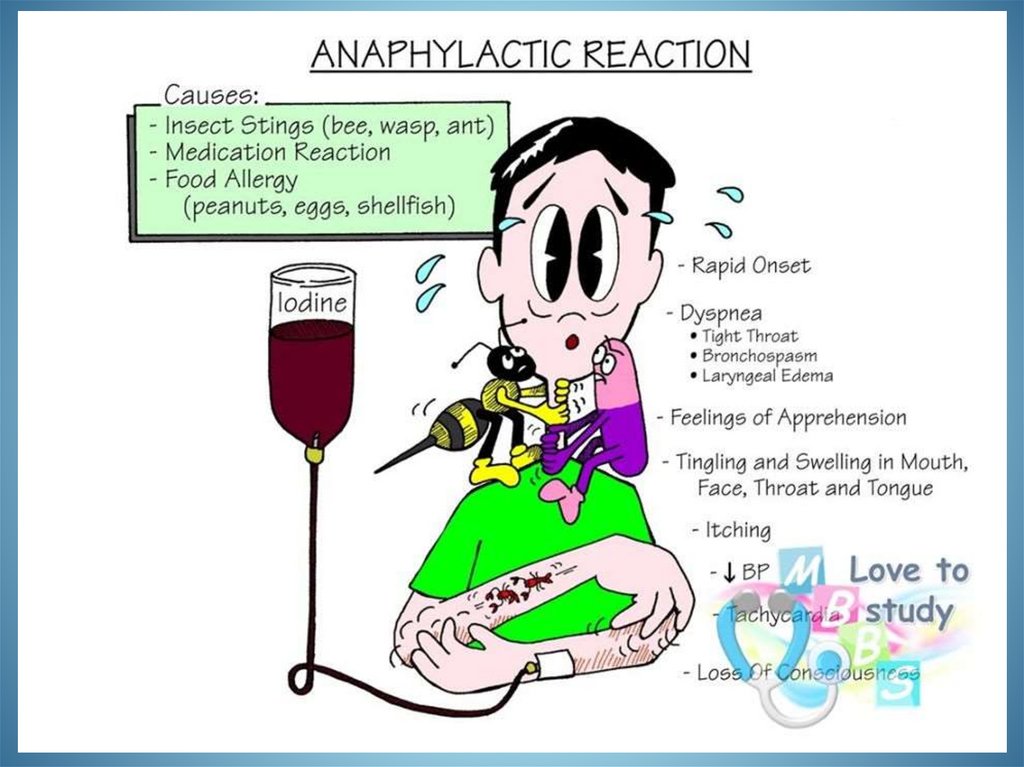
Алергійний синдром• До алергічних реакцій
негайного типу відносять
алергічний шок,
кропивницю, набряк
Квінке, напад
бронхіальної астми;
• до реакцій сповільненого
типу – контактні
дерматити, екзему,
багатоформну еритему
9.
АНАФІЛАКСІЯЦе тяжка, загрозлива для
життя форма реакції
гіперчутливості , яка
характеризується
швидким початком
з
небезпечними для життя
порушеннями дихання
та кровообігу та, як
правило, пов’язана з
проявами на шкірі та
слизових оболонках
10.
Медикаментозний анафілактичний шок- Це гіперергічна реакція негайного типу, яка
виникає в сенсибілізованому організмі при
введенні медикаментозних алергенів, а
також в результаті укусів бджіл, комах,
рідше як прояв харчової та інших видів
алергії
11.
12.
13.
Необхідні критерії постановки діагнозу• Раптовий початок і швидкий прогрес
клінічних проявів
• Небезпечні для життя проблеми з диханням
і /або кровообігом
• Зміни шкіри і /або слизових оболонок
(гіперемія, кропив’янка, набряк Квінке)
• Підтверджує діагноз контакт з відомим для
пацієнта алергеном
14.
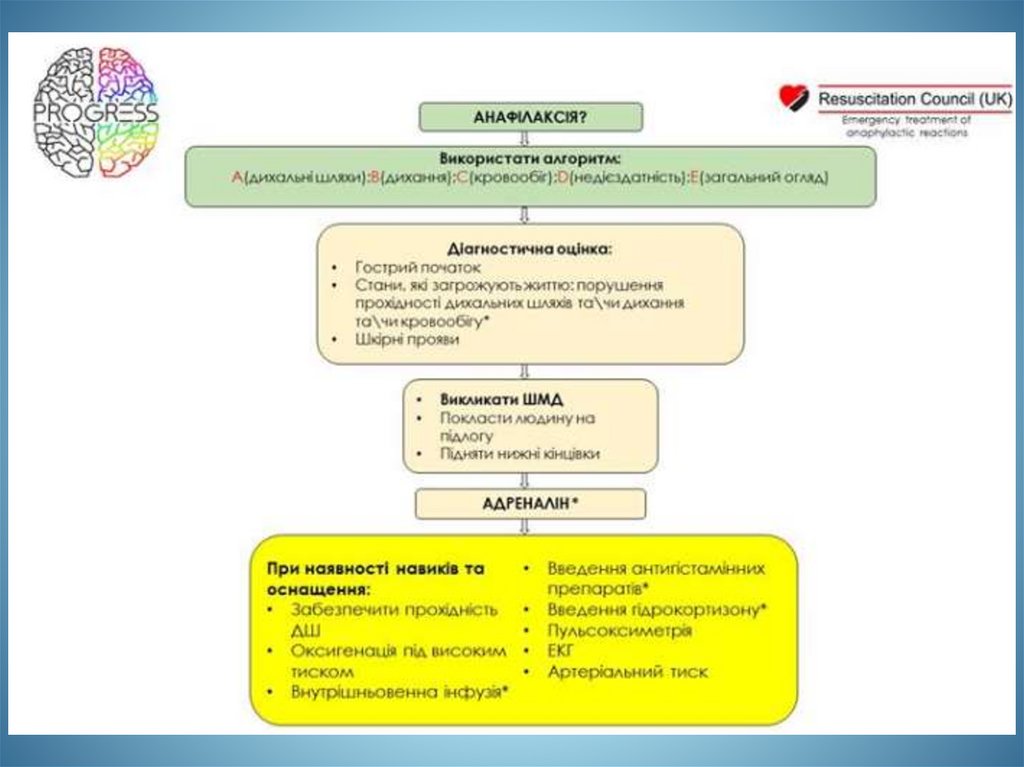
Алгоритм діагностики• Airway (дихальні шляхи)
• Breathing (дихання)
• Circulation (кровообіг)
• Disability (неврологічний статус)
• Exposure (експозиція)
Ранній виклик спеціалізованої допомоги
15.
Оцінка стану пацієнта• Оцініть прохідність дихальних шляхів та наявність
набряку ротової порожнини.
• Аускультуйте грудну клітку для виявлення свистячих
звуків та оцініть дихальні зусилля.
• Оцініть адекватність перфузії.
• Оцініть наявність ознак анафілаксії.
• а) подразнення шкіри (кропивниця) та/або слизової
оболонки з одночасним порушенням дихання або
зниженням АТ (артеріальний тиск) чи появи ознак
дисфункції органу-мішені
16.
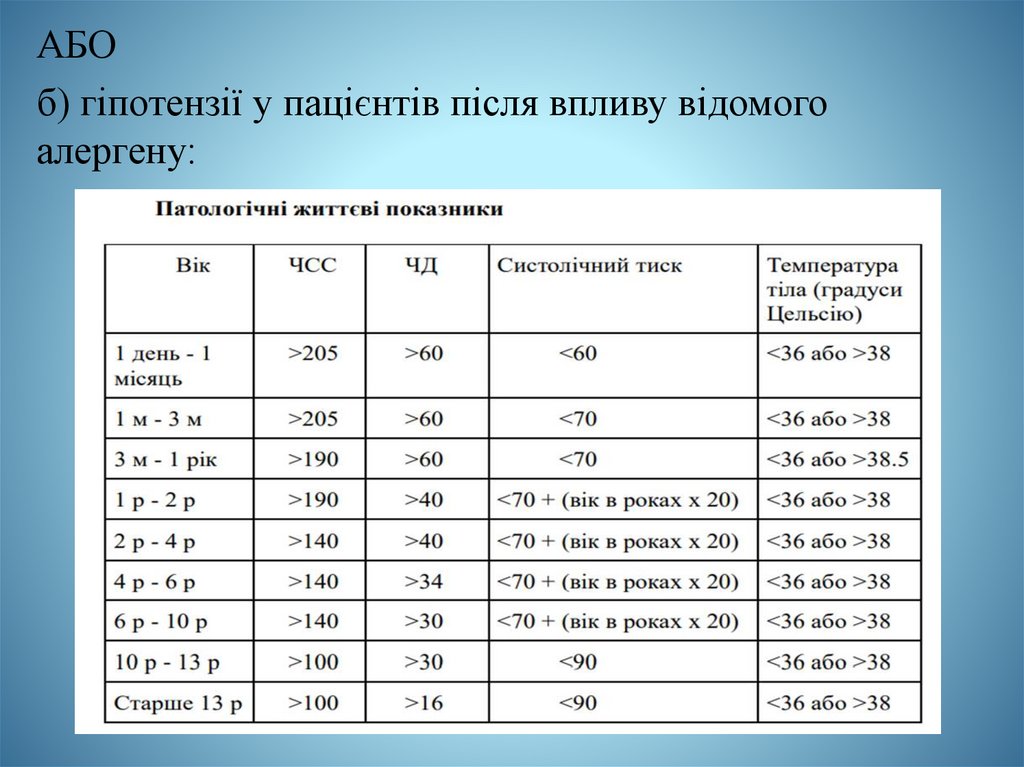
АБОб) гіпотензії у пацієнтів після впливу відомого
алергену:
17.
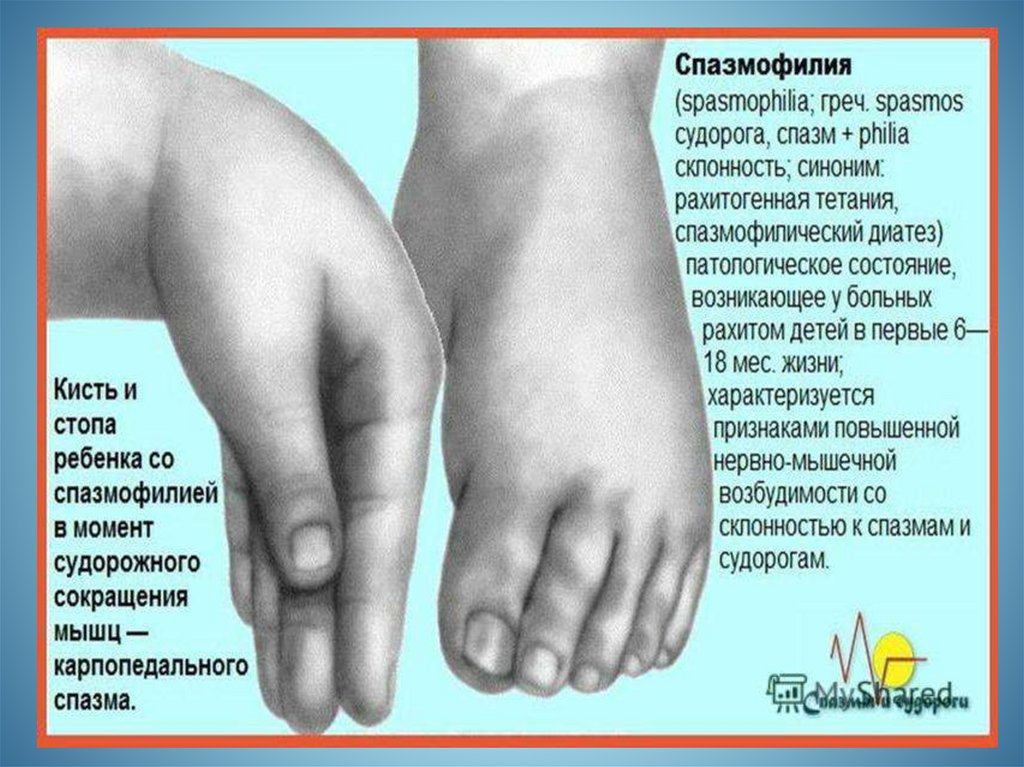
АБО2 або більше з наведених симптомів
проявляються одразу після дії потенційного
алергену:
- подразнення шкіри та/або слизової оболонки
(кропивниця,
свербіж,
набряк
язика/губ),
подразнення шкіри відсутнє у 40% випадків
анафілаксії
- порушення дихання (диспное, свист, стридор,
гіпоксемія)
- стійкі симптоми в шлунково-кишковому тракті
(блювання, біль у животі, діарея)
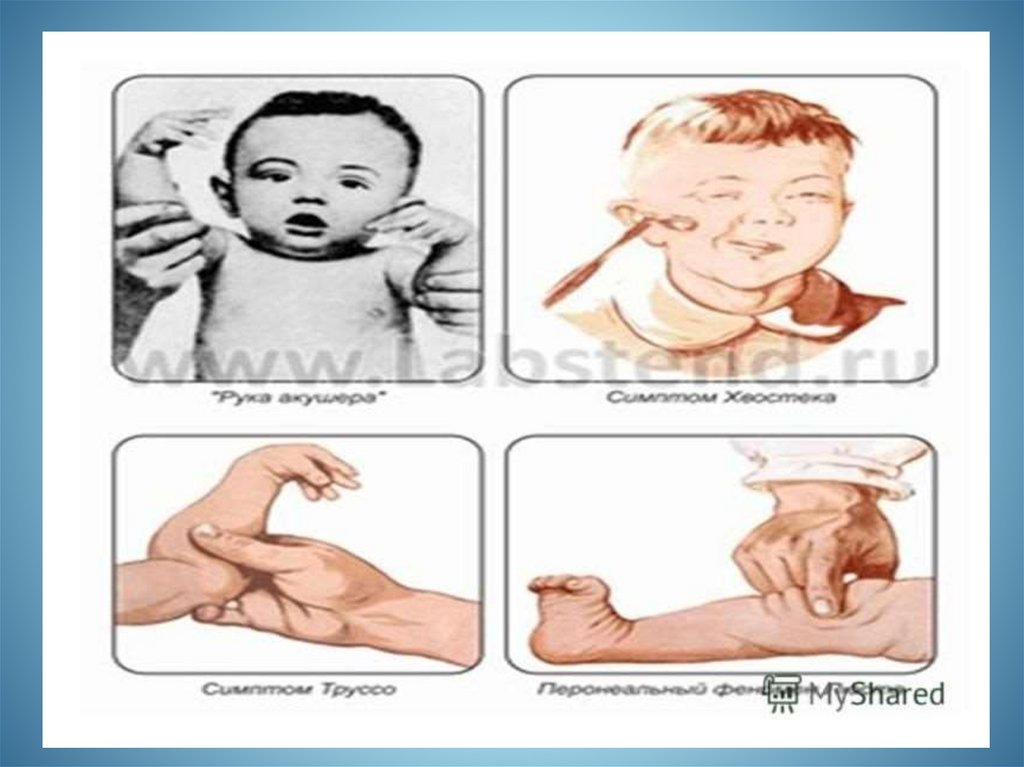
- гіпотензія або пов’язані симптоми (втрата
свідомості, гіпотензія, нетримання сечі).
в)
18.
Допомога• Припиняють введення ліків алергенів, що
викликають анафілактичний шок
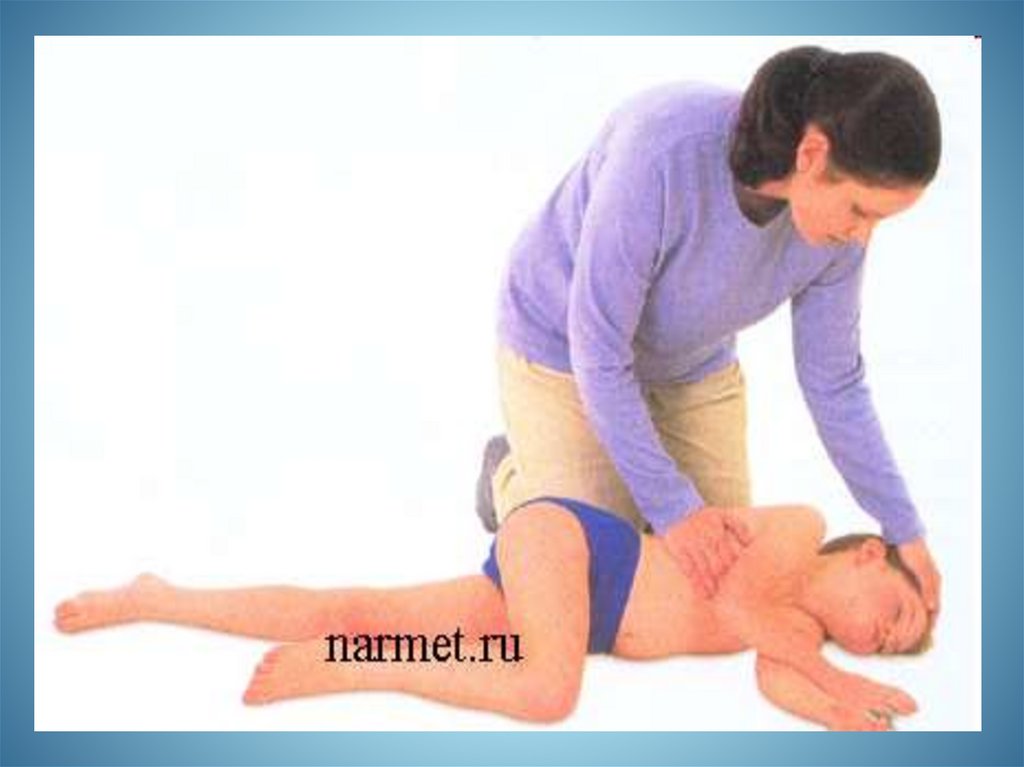
• Покласти пацієнта на тверду поверхню з
піднятим ніжним кінцем
• Повернути голову на бік
• Забезпечити доступ свіжого повітря
19.
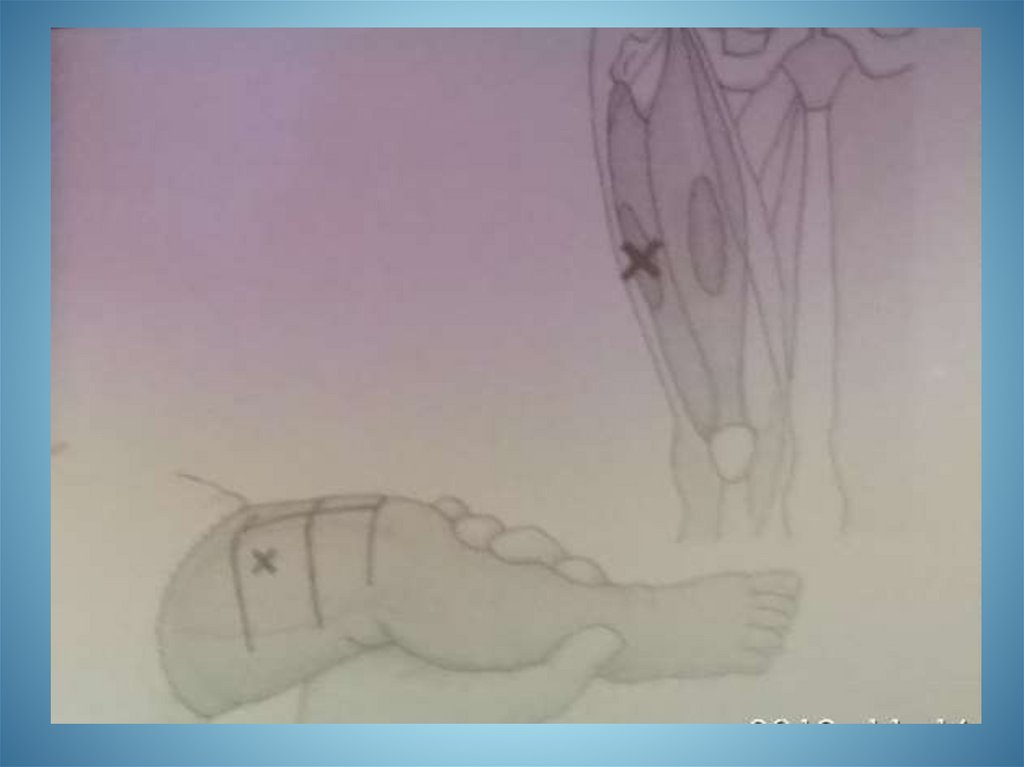
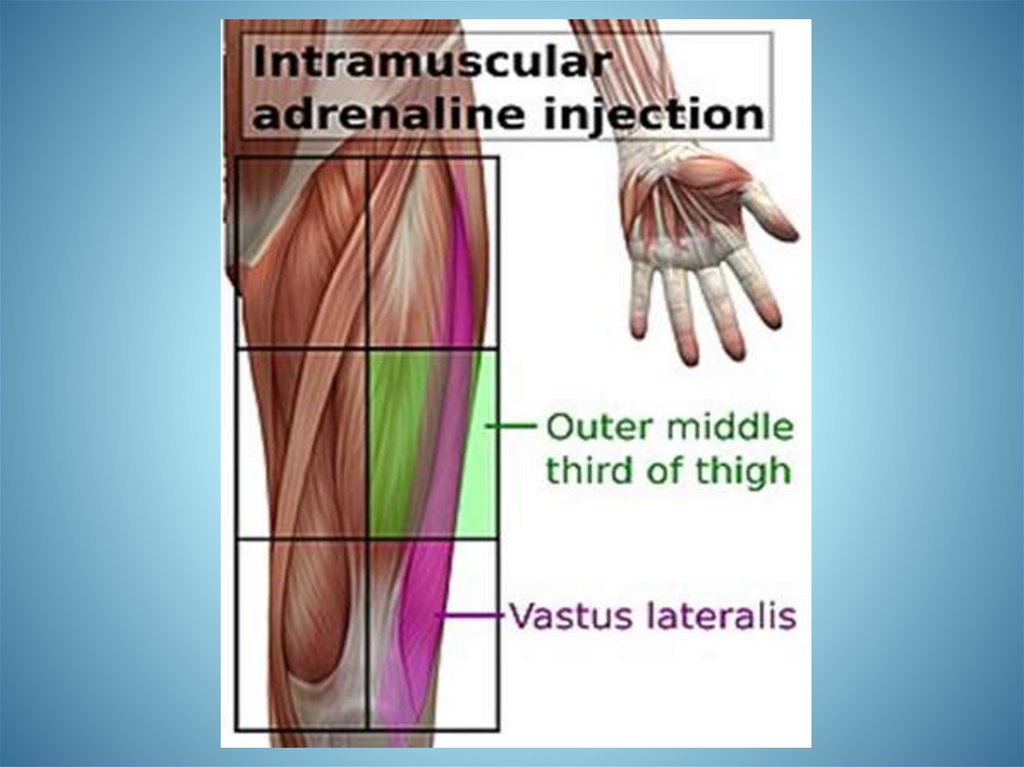
Якщо є ознаки анафілаксії, введіть епінефрин (1 мг/мл) :- діти (менше 25 кг): 0,15 мг в верхньо-зовнішню поверхню
стегна;
- епінефрин 1 мг/мл може вводитися через набирання з
ампули або автоматичного шприца (за наявності).
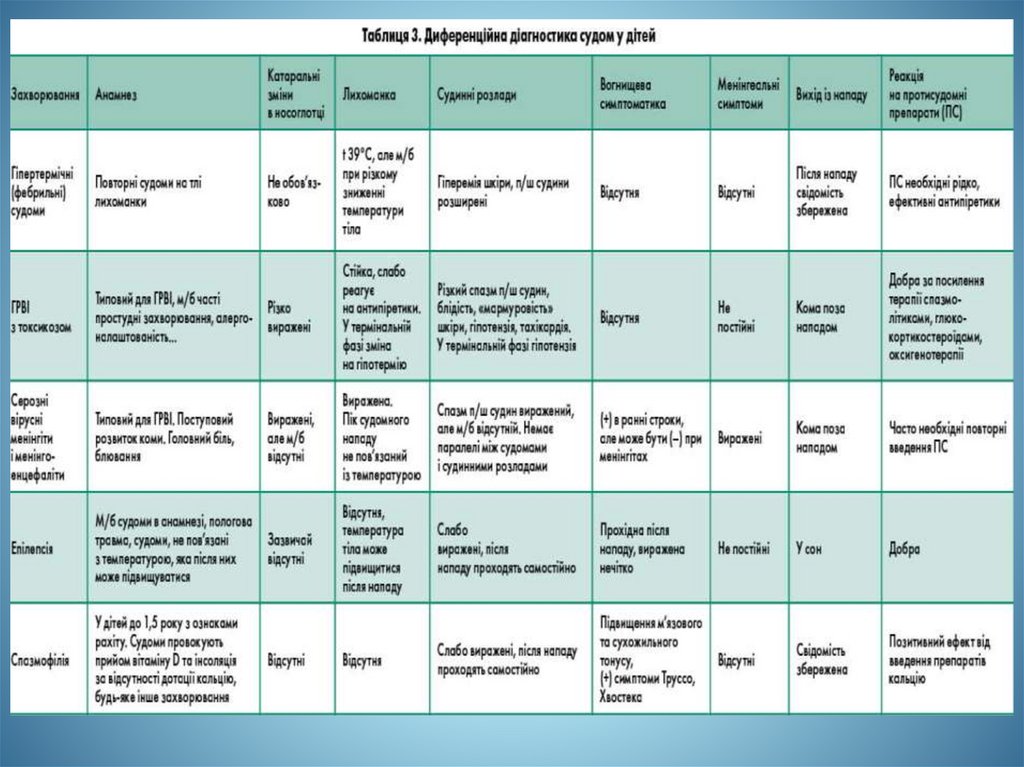
При кропивниці або свербожу введіть дифенгідрамін 1 мг/кг,
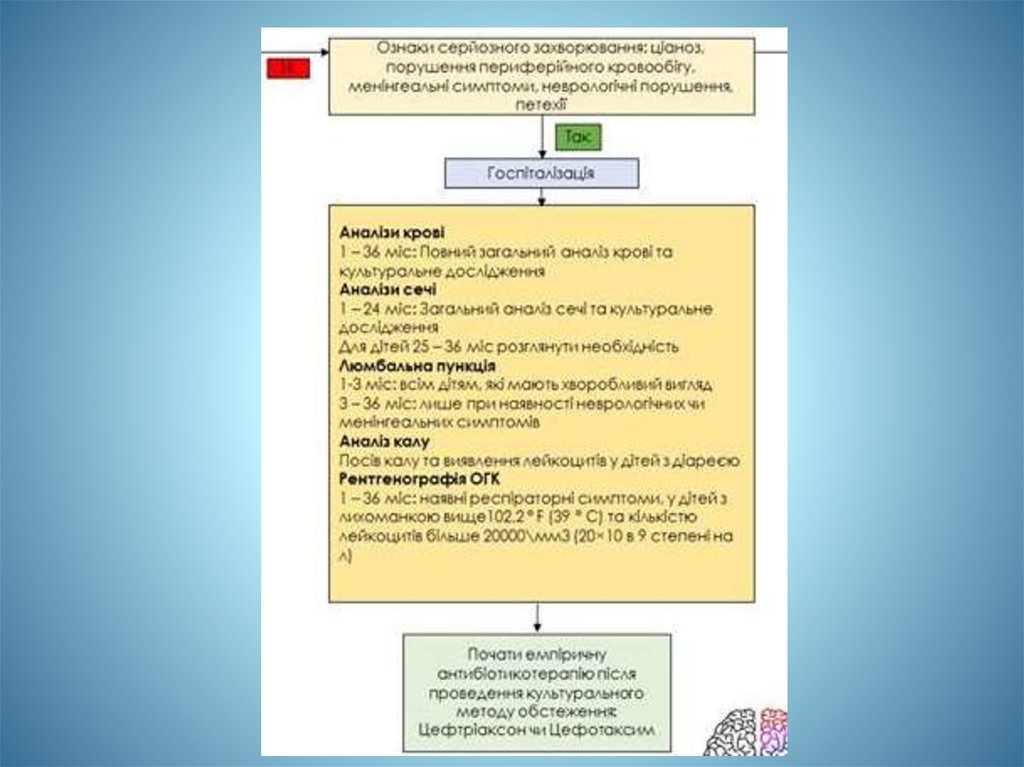
максимальна доза - 50 мг в/м, в/в, перорально:
- в/в застосування рекомендується за наявності тяжкого
шоку;
- для підсилення дії
можна одночасно вводити
антигістамінні препарати (блокатори Н2 гістамін
рецепторів (наприклад - фамотидин, циметидин), шляхи
введення - в/в, перорально.
20.
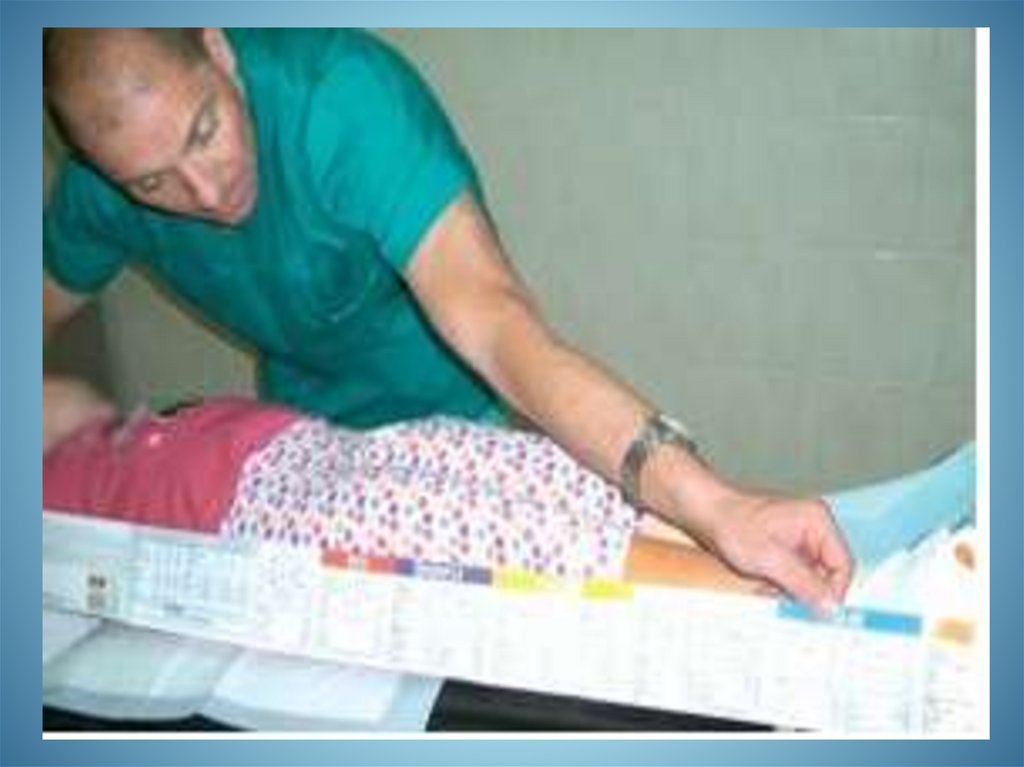
Внутрішньом’язово!!!!!Цей шлях введення адреналіну є найкращим
при лікуванні більшості анафілактичних
реакцій
• Він найбільш безпечний
• Не вимагає внутрішньовенного доступу
• Легко виконується
21.
22.
Адреналін• Дитина старше 12 років – 500 мкг (0,5 мл)
• Дитина віком 6-12 років – 300 мкг (0,3 мл)
• Дитина молодше 6 років – 150 мкг (0,15 мл)
Україна
0.01 мл/кг
або
0,15 мл дитині з вагою 7,5 – 25 кг
0,3 мл дитині з вагою > 25 кг
23.
Адреналін в/в• Спочатку 5 мкг/кг, далі інфузія -1 мкг/кг/хв
• 50 мкг БОЛЮС
• Тільки досвідченим лікарем
ІНФУЗІЙНА ТЕРАПІЯ
• Забезпечення надійного венозного доступу
• Кристалоїди внутрішньовенно
• Діти – 20 мл/кг
• При необхідності повторно
24.
Епінефрин автоін’єктор(або адреналін автоін’єктор)
медичний
прилад для
введення
виміряної
дози адреналіну.
25.
26.
1. Фіксуючий механізм який, утримуєпоршень.
2. Пружина, яка приводить до руху поршня та
голки
3. Плунжер.
4. Адреналін розчин.
5. Зовнішнє тіло. При відведенні вверх
(ліворуч) оголюється голка та спрацьовує
механізм засувки. Потім пружини
повертаються, щоб закрити голку після
використання.
6. Коли голка притискається до шкіри, вона
виходить через захисний бар’єр.
Прилад містить
фіксовану дозу
адреналіну та
підпружинену голку,
яка виходить з кінчика
приладу та проникає в
шкіру , виконуючи
внутрішньом’язову
ін’єкцію
27.
28.
29.
30.
- За наявності порушення дихання з характернимисвистячими звуками ввести:
- сальбутамол 2,5-5 мг через небулайзер ТА/АБО
- епінефрин 1 мг/мл, 5 мл через небулайзер.
- За наявності стридору можна ввести епінефрин 1
мг/мл, 5 мл через небулайзер.
- Якщо ознаки анафілаксії та гіпоперфузії
продовжуються після введення першої дози
епінефрину, додаткове введення епінефрину (в/м)
можна проводити кожні 5-15 хвилин з використанням
наведених вище доз.
31.
- За наявності ознак гіпоперфузії введіть 20 мл/кгізотонічного розчину протягом 15 хвилин в/в або
в/к, повторіть процедуру за необхідності при
наявності ознак гіпоперфузії.
- При судинному колапсі введіть епінефрин в/в
методом
крапельниці
(0,5
мкг/кг/хвил)
(гіпотензія,
що
супроводжується
зміною
свідомості,
блідістю
шкіри,
надмірним
потовиділенням та/або затримкою капілярного
наповнення), незважаючи на повторні в/м дози
епінефрину в комбінації з болюсами ізотонічних
рідин дозою не менше 60 мл/кг.
32.
• Негайнотранспортуйте
пацієнта,
паралельно проводячи постійну оцінку та
моніторинг стану.
• Моніторинг серцевих ритмів не є
обов’язковим, проте, може знадобитися,
якщо в анамнезі є серцеві захворювання
або пацієнту вже вводили кілька доз
епінефрину.
33.
34.
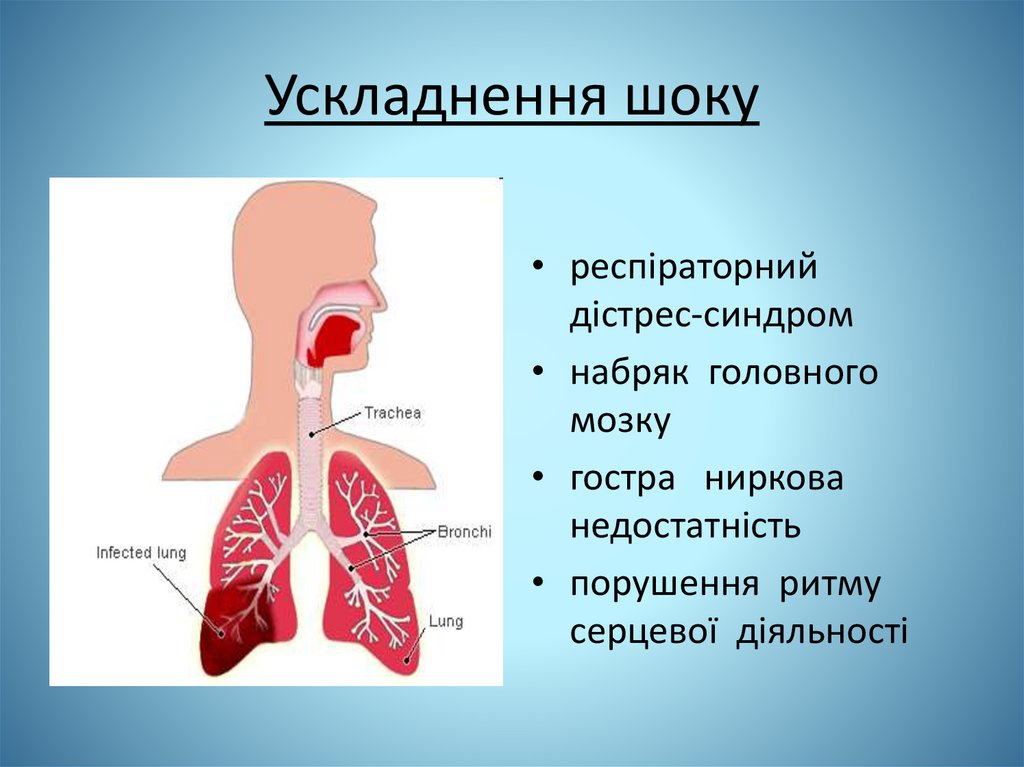
Ускладнення шоку• респіраторний
дістрес-синдром
• набряк головного
мозку
• гостра ниркова
недостатність
• порушення ритму
серцевої діяльності
35.
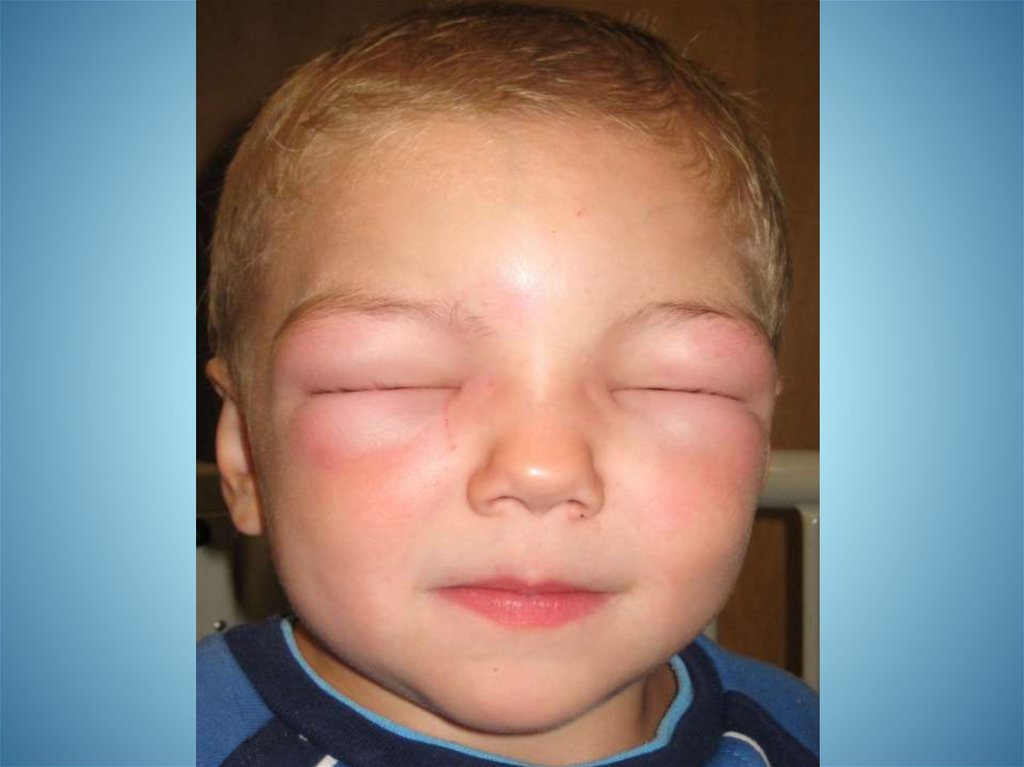
Алергічний набряк Квiнке( протокол надання допомоги)
Діагностичні критерії:
- Розвивається при влученні різних алергенів
(харчових, пильцевих, лікарських і ін.).
- Виникає гостро, відзначається набряк
клітковини губ, вушних раковин, кистей,
стіп, статевих органів.
- Найчастіше виникає
набряк слизової
оболонки
гортані,
осиплiсть
голосу,
дисфонiя, iнспiраторна задишка.
36.
37.
Медична допомога:1.Десенсибiлiзуючi препарати: в/м’язово або
в/венно.
2.Лазiкс 2% р-р - 1-2 мг/кг в/м’язово.
3.Адреналін 0.1% р-н - 0.2-0.3 мл в/м’язово.
4.Преднізолон - 1-2 мг/кг в/м’язово або в/венно.
5.При ентеральному влученні алергену –
ентеросорбенти (активоване вугілля 0.5-1.0 г/кг
або 5% розчин Ентеродезу 10-50 мл), очисна
клізма.
6.Госпіталізація до ВIТ.
38.
39.
Наказ МОЗ України№ 916 від 30.12.2015
Уніфікований клінічний протокол екстреної,
первинної, вторинної (спеціалізованої) та
третинної (високоспеціалізованої) медичної
допомоги при медикаментозній алергії,
включаючі анафілаксію
40.
41.
Токсичний синдром• Токсикоз з ексикозом
та нейротоксикоз
• Токсико – інфекційний
шок
( бактеріємічний,
септичний )
42.
43.
44.
45.
46.
47.
48.
49.
Ведення пацієнтів- Впевніться в безпечності місця події. Застосуйте
датчик СО2 за наявності.
- Одягніть спеціальний захисний костюм або відповідні
засоби індивідуального захисту.
- Проведіть первинний огляд (ABCDE), роздягніть
пацієнта для проведення огляду, після цього накрийте
для збереження тепла.
- Оцініть життєві показники, включно з температурою.
- Підключіть кардіомонітор та оцініть наявність аритмії
- Перевірте рівень глюкози.
- Слідкуйте за показанням пульсоксиметрії для
виявлення дихальної недостатності.
50.
51.
Лікування- Впевніться в прохідності дихальних шляхів.
- Забезпечте кисневу терапію з цільовою сатурацією 9498%.
- Забезпечте в/в доступ для проведення інфузійної
терапії та/або комбінований лікарський засіб зі
складом натрію хлорид + калію хлорид + натрію
лактат + кальцію хлориду або фізіологічного розчину,
якщо показано
- Рідина болюсно (20 мл/кг) за наявності гіпоперфузії.
- Введіть відповідний антидот або інгібітор
52.
53.
Токсико – інфекційний шок( бактеріємічний, септичний)
це гостра недостатність кровообігу, яка характеризується
розладами макро – і мікро циркуляції з подальшим розвитком
гіпоксії тканин організму, порушенням функції життєво
важливих органів.
Спричинюється потраплянням до організму інфекції, яка
у поєднанні з особливою імуно – гуморальною реакцією
організму призводить до тяжких порушень гемодинаміки.
У розвитку тяжких форм ІТШ в дітей провідна роль
належить вірусно – бактеріальній інфекції.
Вірусна інфекція в цьому разі відіграє роль пускового
фактора, який створює передумови для генералізації
бактеріальної інфекції.
54.
Діагноз септичного шоку визначається принаявності двох або більше симптомів
системної запальної відповіді:
- лихоманка (вище 37,2 С) або гіпотермія (нижче
35,2 С),
- тахікардія (частота серцевих скорочень вище
вікової норми),
- тахіпное (частота дихання вище вікової норми),
- лейкоцитоз (більш 12 109/л) або лейкопенія
(менше 4 109/л)
- «омолодження» лейкоцитарної формули –
збільшення кількості незрілих форм нейтрофілів
понад 10%;
55.
Медична допомога- Перевірте життєві показники.Оксигенотерапія –
метою є досягнення рівня сатурації крові 94-98%.
- Кардіомоніторинг. Пульсоксиметрія
- Глюкометрія, ЕКГ.
- Забезпечте в/в доступ - у разі невдачі після двох
спроб або протягом 90 сек., необхідно
забезпечити в/к доступ.
- В/в рідини протягом менш ніж 15 хвилин
56.
Медична допомога:1.Оксигенотерапія 100% киснем.
2.Iнфузiя сольових розчинів в дозі 20-30
мл/кг/година або препаратів гідроксієтіл
крохмалю в дозі 4-8 мл/кг/година.
3.Внутрівенно преднізолон 5-7 мг/кг.
4.При явищах шоку, що зберігаються - після
попередньої премедiкацiї 0.1% атропіну
сульфату 0.1 мл/рік життя (не більш 0.5 мл)
внутрівенно, ввести кетамiн в дозі 5 мг/кг
внутрівенно та провести iнтубацiю трахеї і
перевести хворого на ШВЛ.
5.Госпіталізація до ВIТ.
57.
Коматозний синдром• Кома – глибоке
пригнiчення функції
ЦНС із утратою
свідомості, відсутністю
всіх рефлексів,
порушенням життєво
важливих функцій
організму
58.
59.
60.
Коматозний синдром61.
62.
Найчастiшими причинами коми в дітей є:гiпоглiкемiчна і гiперосмолярна (гiперглiкемiчна)
коми,
інтоксикації
лікарськими
препаратами,
епілепсія, метаболiчнi розлади, гострі отруєння,
важка черепно-мозкова травма, уремія й інші.
У дітей раннього віку рівень свідомості оцінюється
по модифікованій педіатричній шкалі і модифікованій
шкалі ком Глазго :
-відкривання очей;
-вербальний контакт;
-рухова активність ;
-рух очей
При комі нез'ясованої етіології необхідна екстрена
госпіталізація до ВIТ.
63.
64.
Кетоацидозна діабетична кома ( протокол надання допомоги)Діагностичні критерії:
1.Причинами кетоацидозної коми є вперше виявлений цукровий
діабет, або припинення введення інсуліну, значне зниження його
дози, грубі порушення дієти.
2. Порушення свідомості, зіниці частіше вузькі, слабо реагують або
не реагують на світло, гіпотонія м'язів, очні яблука м'які.
3.Симптоми токсикозу і ексикозу: шкіра бліда суха, тургор
знижений.
4.Риси обличчя загострені, «діабетичний рум'янець», гнійничкові
поразки шкіри, сухість і яскраво червоний колір слизової оболонки
порожнини рота, язик сухий.
5.Температура тіла знижена.
6.Різкий запах ацетону у видихуваному повітрі.
7.Подих гучний, глибокий, аритмічний по типу Кусмауля.
8.Тахікардія,нитковидний пульс на периферії, артеріальна гiпотензiя
9.Блювота з домішкою крові («кавової гущавини»)
65.
Допомога :- При зміненому рівні свідомості надавайте
допомогу згідно з настановою
- За наявності ознак гіперкаліємії розпочніть в/в
введення рідин та застосуйте:
а) кальцію хлорид – 1 г в/в протягом 5 хвилин,
впевніться в прохідності системи і не
перевищуйте дозу вище 1 мл на хвилину
АБО
б) кальцію глюконат – 2 г в/в протягом 5 хвилин з
постійним моніторингом серцевих ритмів.
66.
67.
- За наявності гіперкаліємії, введіть бікарбонатнатрію 1 ммоль/кг (максимальна доза - 50 ммоль)
в/в болюсно протягом 5 хвилин та застосуйте
сальбутамол 5 мг невеликим порціями через
небулайзер.
- Якщо показник глюкози вище 14 ммоль/л з
ознаками дегідратації, блюванням, болем у
животі або зміненому стану свідомості.
- Введіть додатково болюсно об’єми фізіологічного
розчину: нормальний фізіологічний розчин 10
мл/кг болюсу в/в; повторний огляд і введення за
необхідності з максимальною дозою до 40 мл/кг.
- Госпіталізація
68.
69.
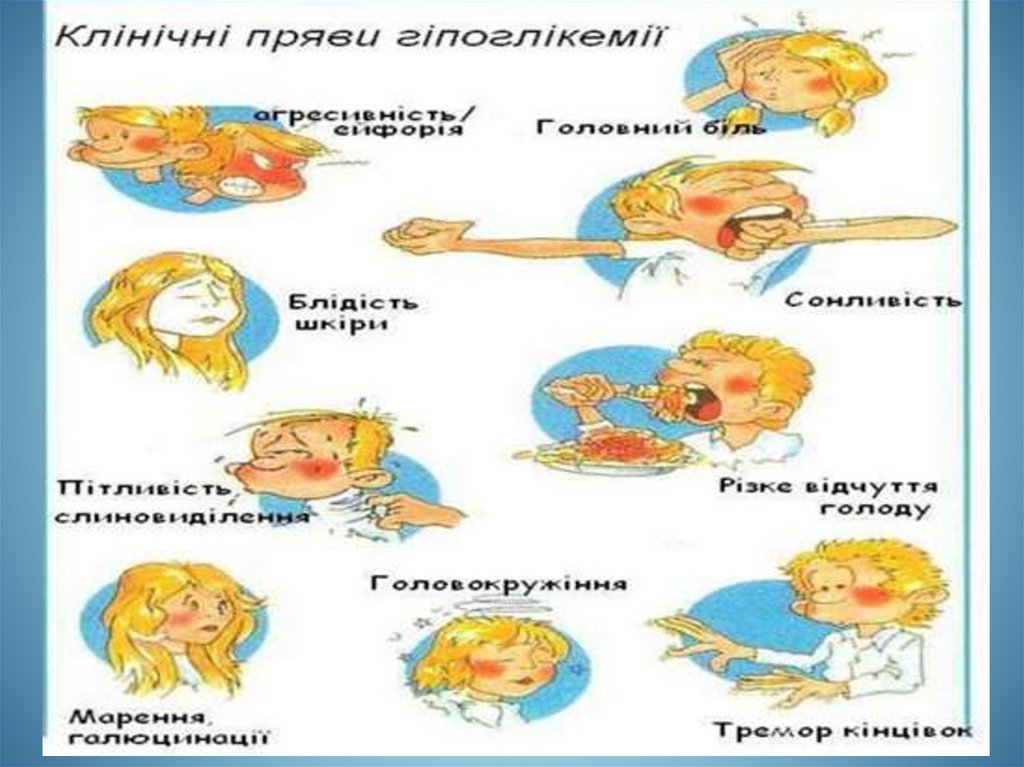
Гiпоглiкемiчна комаДіагностичні критерії:
1.Причинами
є некомпенсований цукровий діабет і/або
передозування інсуліну, недостатній прийом вуглеводів при
адекватній дозі інсуліну, м'язове навантаження.
2.Раптовий гострий початок: почуття голоду, тремор, головний
біль, підвищена пітливість, слабість, серцебиття, озноб.
3. Порушення свідомості, галюцинації, почуття страху, тонічні і
клонiчнi судороги, втрата свідомості, обличчя амiмiчнe, тризм
жувальної мускулатури.
4.Зіниці звужені, реакції на світло немає, гіпотонія очних яблук;
язик вологий, шкіра волога, бліда, профузний холодний піт,
гіпотермія; у видихуваному повітрі відсутній запах ацетону;
подих поверхневий, аритмічний; тони серця приглушені, аритмії,
артеріальна гiпотензiя.
70.
71.
ДопомогаПри зміненому рівні свідомості лікування При
показнику глюкози 3,3 ммоль/л та нижче введіть один з
наведених препаратів.
Притомний пацієнт з прохідними дихальними
шляхами: глюкоза, перорально (у формі таблеток
глюкози, гелю глюкози, трубочок з льодяною кіркою ) доза – 0,5-1 г/кг
Непритомний пацієнт або, який самостійно не
здатний контролювати дихальні шляхи: декстроза в/в вводьте з поступовим збільшенням дози до поліпшення
стану свідомості або досягнення максимальної
кумулятивної дози.
72.
Максимальна доза для дітей:0,5-1 г/кг 10-25% декстрози в/в
- 2-4 мл/кг 25% декстрози
- 4-8 мл/кг 12.5% декстрози
- 5-10 мл/кг 10% декстрози;
Глюкагон в/м/назально
Діти: - 1 мг в/м/назально, якщо вага ≥ 20 кг
або ≥ 5 років
- 0,5 мг в/м/назально, якщо вага менше 20 кг
або молодше 5 років;
- Госпіталізація
73.
Ацетонемiчна кома ( протокол надання допомоги)Діагностичні критерії:
1.Розвивається в дітей раннього віку при алергійній
реактивності, НАД, нераціональному харчуванні ,
хронічних
розладах
харчування,
інфекційних
захворюваннях, ексикозі.
2.Гостре блювання , слабкість, головний біль, болі в
животі і кістковому скелетi, анорексiя, рухові
занепокоєння, галюцинації.
3.Свідомість втрачена, гіпотонія, гiпорефлексiя; шкіра
блідо-сіра, суха, тургор тканин і очних яблук знижений;
запах ацетону у видихуваному повітрі і блювотних
масах.
4.Патологічний подих типу Кусмауля, тони серця
ослаблені, артеріальна гіпотонія, тахікардія, олiго - або
анурія.
74.
Медична допомога:1.За показниками - реанімаційні заходи. Інгаляція
100% кисню.
2.Катетеризація магістральних судин: iнфузiя 5%
розчину глюкози і iзотонiчного розчину натрію
хлориду (співвідношення 2:1) з розрахунку 5-10
мл/кг/годину.
3.Симптоматична терапія.
4.Термінова госпіталізація до спеціалізованого
відділення або ВIТ,
75.
Геморагічний синдром• схильність до
кровоточивості і
частих кровотеч,
повторним
крововиливам, що
пов’язані з
порушенням
гемостазу.
76.
Геморагічна хвороба• Розвивається
в
результаті
генетичних
дефектів
і
мутацій,
біологічного та хімічного
впливу,
аутоімунних
проявів,
інтоксикацій,
раку,
пошкоджень
печінки
• Процес згортання
крові пригнічується
при:
• Дефіциті вітаміну К
(регулює протромбін)
• Захворюваннях
печінки
• Генетичних
порушеннях
• Високому вмісті
фібринолізину
77.
78.
Загальні методи лікуванняскладаються з:
• Введення аналогу вітаміну К, аскорбінової
кислоти, кальцію хлориду
• Застосування ліків, що стабілізують гемостаз
• Прийому нестероїдних протизапальних
препаратів
• Вливання кровозамінників
• Підтримуючої симптоматичної терапії
79.
Геморагічний шок• Виникає як наслідок масивної
крововтрати з кровоносного русла.
• Розвивається синдром малого викиду,
гіпоперфузія тканин, поліорганна та
полісистемна недостатність.
80.
81.
Інтенсивна терапія• Усунути причину розвитку синдрому
• комплексне введення тренталу, курантилу і
реополіглюкіну.
• гепарин: початкова доза 10 000 ОД в/в ,
• інгібітори протеолітичних ферментів .
• трансфузійна терапія.
• профілактика синдрому множинної недостатності
органів, корекція КОС, водно – електролітного обміну.
82.
83.
Допомога- Перевірте життєві показники. Оксигенотерапія –
метою є досягнення рівня сатурації крові 94-98%.
- Кардіомоніторинг. Пульсоксиметрія та капнометрія
- Глюкометрія, за необхідності, відповідне лікування (у
разі якщо показник нижче 3,3 ммоль/л (60 мг/дл).
- ЕКГ. Визначити рівень лактату за можливості
(показник вище 2 ммоль/л є патологією).
- Забезпечте в/в доступ - у разі невдачі після двох спроб
або протягом 90 сек., необхідно забезпечити в/к
доступ.
- В/в рідини (30 мл/кг ізотонічної рідини; максимум 1
літр) протягом менш ніж 15 хвилин
84.
Бронхоастматичний стан.Діагностичні критерії:
• Приступ
задухи
на
тлі
тотального
бронхіолоспазма
або
тотальної
бронхообструкції («німа легеня»),
• припинення відділення мокротиння,
• резистентність до симпатоміметиків, синдром
рикошету при застосуванні;
• гіперкапнія, гіпоксія;
• порушення реології крові.
85.
86.
Оцінка ступеня тяжкості• I стадія - відносної компенсації: багаторазові
приступи задухи, експіраторна задишка,
неефективність бронхолітиков, змушене
положення, участь допоміжної мускулатури в
акті подиху,
• II стадія - «німа легеня»,постійна задуха, ціаноз,
виражена задишка в спокої, повна відсутність
хрипів при аускультації;
• III стадія - гіпоксична кома, що приводить до
смерті
87.
Астматичний статус• Це затяжний напад, який не купується
впродовж 6 годин і більше
• Резистентність до симпатоміметиків
• Порушення дренажної функції бронхів
• Розвиток гіпоксемії, гіперкапнії
88.
Астматичний статус• Зумовлений глибокою блокадою бета –
адренергічних рецепторів
• Частим використанням симпатоміметиків
• Інфекційним процесом
• Недостатністю ГКС в лікуванні
89.
90.
Астматичний статусІ стадія
компенсація
ІІ стадія
декомпенсація
ІІІ стадія
Гіпоксична кома
Утруднене дихання,
експіраторна задишка
Дифузний ціаноз
Дифузний ціаноз
Стійкий кашель,
коробковий перкуторний
звук
«Німа» легеня в нижніх
відділах
«Німа» легеня
Сухі свистячі хрипи,
ослаблене дихання
Гіпоксична енцефалопатія
Артеріальна гіпотензія
Тахікардія, зниження АТ,
набряки, гепатомегалія
Втрата свідомості
Ацидоз
Судоми
Глухість тонів серця,
тахікардія, підвищення АТ
Торпідність до
симпатоміметиків
91.
ДопомогаМоніторинг:
- пульсоксиметрія та CO2 кінцевого спокійного видиху
- зніміть ЕКГ, якщо відсутнє покращення після
лікування дихальної недостатності.
Дихальні шляхи:
a) проведіть оксигенотерапію - почніть з використання
назальної канюлі та перейдіть до звичайної маски
для підтримки нормального рівня оксигенації;
b) проведіть санацію носової та/або ротової порожнини
(з використанням аспіраційного катетеру) за
наявності надмірної секреції.
92.
Аерозольні лікарські засоби:- сальбутамол 5 мг у формі спрею через небулайзер
(6 стандартних вдихів за допомогою інгалятора)
потрібно
вводити
дітям
при
сильному
респіраторному дистресі та ознаках бронхоспазму
- іпратропію бромід 0,5 мг через небулайзер,
максимум 3 дози разом з сальбутамолом.
- Корисність в/в катетера і рідин – в/в катетери слід
розміщувати, коли існують клінічні побоювання
зневоднення з метою введення рідини або при
введенні в/в препаратів.
93.
Стероїди - метилпреднізолон (2 мг/кг) в/в або в/м; абодексаметазон (0,6 мг/кг) в/в, в/м або перорально можна
застосовувати на долікарняному етапі.
Магнію сульфат (40 мг/кг в/в) протягом 10-15 хв при
вираженому бронхоспазмі та при занепокоєнні щодо
наростаючій дихальній недостатності.
Епінефрин (0,01 мг/кг в 1 мг) лише при наростаючій
дихальній недостатності
Покращення вентиляції та/або сатурації при дихальній
недостатності за допомогою неінвазивних допоміжних
пристроїв:
- неінвазивна вентиляція з постійним позитивним тиском
при гострій дихальній недостатності;
- вентиляція мішком АМБУ дітям при зупинці дихання.
94.
95.
96.
• Стеноз підзв'язкового простору удітей
(круп, несправжній круп,
набряково-інфільтративний стеноз,
гострий
стенозуючий
ларінготрахеобронхіт)
• Шифр МКХ 10 – R 06.1
97.
98.
Діагностичні критеріїСтеноз підзв'язкового простору поділяють на І,
II, II, IV ступінь.
І ступінь стенозу характеризується :
• сиплий голос, гавкаючий кашель,
• незначне подовження вдиху,
• непостійна інспіраторна задишка при
фізичному навантаженні і під час плачу.
• Показники кислотно-лужного стану крові в
межах норми.
99.
Стеноз гортані100.
II ступінь стенозу• характеризується
неспокоєм
дитини,
постійно
намагається знайти положення, при якому зменшиться
опор під час вдиху. постійна наявність інспіраторної
задишки.
• Під час вдиху задіяна допоміжна мускулатура,
втягування слабких місць грудної клітини (над- та
підключичні ділянки), міжреберні проміжки, грудина
наближується до хребта
• наявний „симптом гойдалки", який однаково
виявляється при кожному вдиху.
• В
легенях
вислуховується
жорстке
дихання
(інтерстиціальний набряк легень) і велика кількість
хрипів. Дихання шумне, чутне на відстані.
• З'являється периферичний спазм судин, який
супроводжується тахікардією і гіпертензією.
101.
102.
/// ступінь стенозу• порушення свідомість дитини (дитина реагує лише
на сильний подразнюючий фактор - тактильні,
звукові, світлові подразники).
• апное, як наслідок виснаження дитини
• Зменшується „симптом гойдалки", але не зникає.
Найбільше він виражений під час перших вдихів
після апное. Перед апное „симптом гойдалки"
максимально зменшується і навіть може з'явитися
«лад'євидний живіт»
• Під час аускультації реєструються хрипи
крепітуючого характеру.
• гіпертензія, тахікардія, з'являються екстрасистоли.
Ціаноз зберігається навіть при інгаляції кисню
103.
104.
IV ступінь стенозу.• Дитина втомлюється боротися з задухою.
Зникають „симптом гойдалки", шум під час
вдиху.
• свідомість у дитини відсутня, ціаноз
змінюється на блідість.
• Судоми, мимовільна дефекація.
• Артеріальний тиск не визначається,
з'являється брадикардія.
105.
106.
107.
108.
109.
110.
ДопомогаМоніторинг:
- пульсоксиметрія та капнографія,
- ЕКГ тільки у випадку відсутності ознак клінічного
покращення після лікування дихального дистресу.
Дихальні шляхи:
- оксигенотерапія - почніть з назальної канюлі та
перейдіть до звичайної маски для підтримки
нормального рівня оксигенації;
- проведіть санацію носової та/або ротової порожнини
(з використанням санаційного катетеру) за наявності
надмірної секреції.
111.
Аерозольні медичні препарати:- небулайзерний епінефрин 5 мл 1 мг/мл (5 мг) при
сильному респіраторному дистресі з ознаками
стридору у пацієнта в стані спокою - дана доза
препарату може повторюватися безліч разів у разі
затяжного респіраторного дистресу;
- дексаметазон 0,6 мг/кг перорально, в/в, в/м; слід
вводити за підозри на круп.
- Отримання в/в доступу та застосування рідин використання
в/в
доступу
дітям
при
респіраторному дистресі має відбуватись лише за
умов ознак дегідратації або необхідності введення
препаратів.
112.
113.
Поліпшення оксигенації та/або респіраторногодистресу неінвазивними методами:
- терапія з використанням киснево-гелієвої суміші
при крупі за наявності респіраторного дистресу,
який не полегшується після введення 2 доз
епінефрину;
- при сильному респіраторному
дистресі
вентилятор ППТД (постійний позитивний тиск в
дихальних шляхах);
- вентиляція
через
мішок
АМБУ
має
застосовуватися лише у разі дихальної
недостатності у дитини.
114.
115.
Чужорідні тіла дихальних шляхівЧужорідні тіла дихальних шляхів можуть знаходитися :
• в носових ходах
• гортані
• трахеї
• бронхах
• в тканинах самої легені
• в плевральній порожнині.
• По локалізації найнебезпечніше місце - гортань і
трахея. Чужорідні тіла в цій ділянці можуть повністю
перекрити доступ повітря. Якщо не надати негайну
допомогу, то смерть може наступити за 1-2 хвилини.
116.
117.
118.
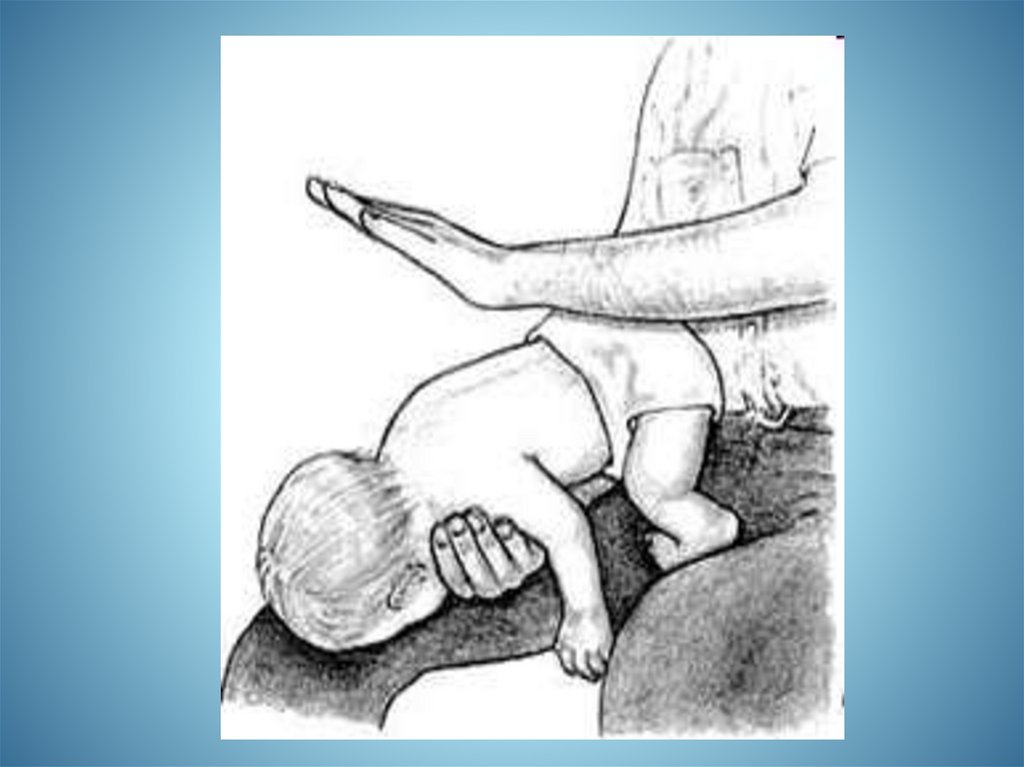
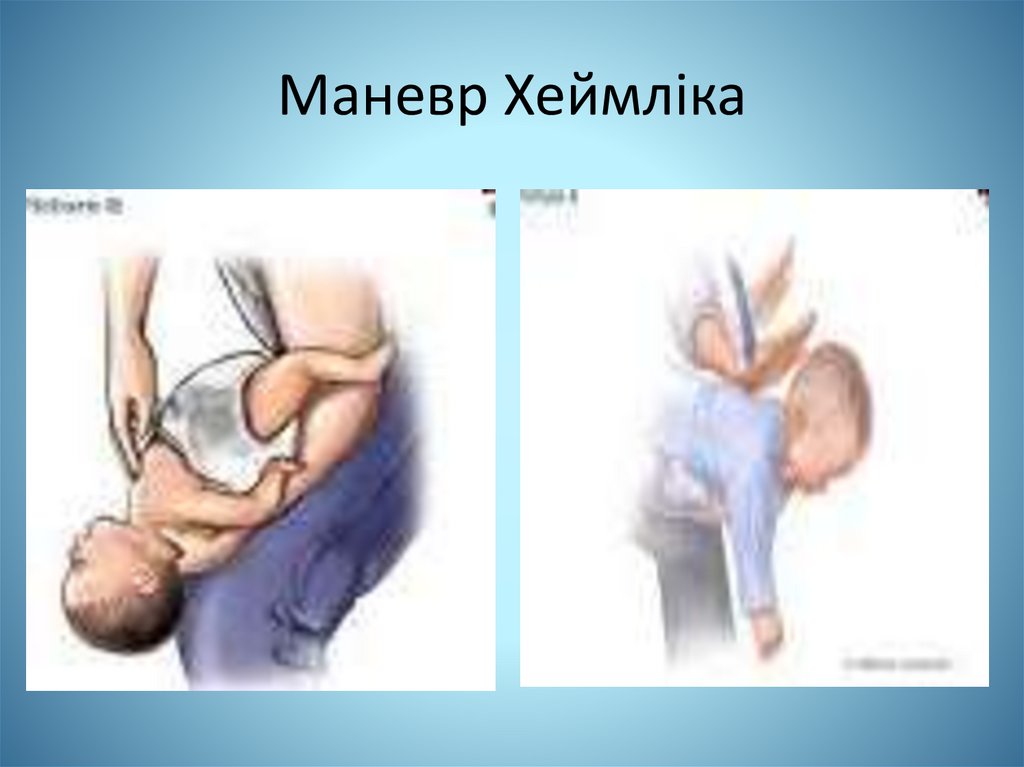
Маневр Хеймліка119.
120.
Серцево – судинна недостатність• Умовно
недостатність
кровообігу ( серцево –
судинну недостатність )
розділяють на серцеву і
судинну.
Порушення
гемодинаміки
у
разі
недостатності
серця
зумовлено
патологією
серця,
а
судинної
недостатності
–
зниженням тонусу судин.
121.
Гостра серцева недостатністьДіагностичні критерії:
• Гостра серцева недостатність – порушення
насосної функції серця зі зменшенням
серцевого викиду і хвилинного обсягу крові.
• Причина: токсикоз, септичний i алергічний
стан, міокардит, отруєння або передозування
кардiотропних засобів, гіпоксія, вади серця,
гостре порушення коронарного кровообігу.
• Оцінка
клінічних
даних:
наявність
акроцiанозу, ціанозу, задишки (частіше
експіраторного або змішаної), болю за
грудиною, занепокоєння.
122.
123.
Гостра серцева недостатність• Лівошлуночковий
тип – клінічним
проявом є серцева
астма і набряк легень
• Правошлуночковий
тип – клінічними
проявами є
периферичні
набряки, асцит,
гепатоспленомегалія
124.
125.
Гостра серцева недостатністьДіагностичні критерії:
• Гостра серцева недостатність – порушення
насосної функції серця зі зменшенням
серцевого викиду і хвилинного обсягу крові.
• Причина: токсикоз, септичний i алергічний
стан, міокардит, отруєння або передозування
кардiотропних засобів, гіпоксія, вади серця,
гостре порушення коронарного кровообігу.
• Оцінка
клінічних
даних:
наявність
акроцiанозу, ціанозу, задишки (частіше
експіраторного або змішаної), болю за
грудиною, занепокоєння.
126.
127.
128.
129.
130.
Лікування та втручання• Контролюйте дихальні шляхи.
• Проведіть кисневу терапію, мета - сатурація на рівні
94-98%.
• Розпочніть первинний моніторинг стану та запишіть
ЕКГ.
• Забезпечте в/в доступ.
• Гліцерилу тринітрат (нітрогліцерин) 0,4 мг
сублінгвально, можна повторити кожні 3- 5 хвилин
поки систолічний тиск вище 100 мм.рт.ст. (якщо
немає протипоказань у встановленні проміжку часу,
використовуйте показник 3 хвилини).
131.
132.
133.
134.
135.
136.
137.
138.
Синкопе є ознакою одночасної втратисвідомості та м’язового тонусу,
може
вирішитись спонтанно і без медичного
втручання.
Синкопе проявляється доволі неочікувано і
так само швидко може пройти.
Пресинкопальний стан визначається як
настання симптомів, що передують втраті
свідомості (синкопе). Зазвичай цей стан
продовжується від кількох секунд до хвилин і
його загалом можна описати як «практична
втрата свідомості»
139.
140.
141.
ДопомогаУсі втручання повинні бути направлені на ліквідацію
порушень, які було виявлено в ході фізикального
обстеження, і можуть включати ведення аритмії, ішемії
або під час повторного огляду.
- контроль серцевого ритму, , кровотечі, шоку,
- контроль дихальних шляхів (за необхідності);
- оксигенотерапія (за необхідності);
- оцінка наявності кровотечі та лікування шоку за
наявних показань;
- встановлення в/в доступу;
- введення рідин (за необхідності);
- кардіомоніторинг;
142.
143.
144.
145.
146.
147.
наказ МОЗ України від 03.07.2006№ 430
Клінічний протокол
надання медичної допомоги
хворим із гострою нирковою
недостатністю
• Код МКХ-10: D59.3+
148.
149.
Ознаки та критерії діагностики ГНН• Загальний хворого стан порушений.
• Обсяг добового діурезу знижений до рівня оліго анурії .
• Гіпергідратація – периферичні набряки, підвищення
ЦВТ, набряк мозку, легень.
• В біохімічному дослідженні плазми крові
гіперазотемія, гіперкаліемія , метаболічний ацидоз.
• В аналізі периферичної крові спостерігається
помірно виразний
лейкоцитоз
із зсуненням
формули вліво, зниження рівня гемоглобіну та
кількості еритроцитів .
• Може виникати гіпертензивний синдром.
150.
151.
152.
Діагностична програма.-
– контроль обсягу добового діурезу;
– контроль балансу маси тіла за добу;
– визначення стану показників дихальної та серцево-судинної
терапії (вимірювання АТ, ЧСС, ЦВТ, ЧД);
– оцінка стану ЦНС ( визначення наявності та ступеню
порушення свідомості).
Лабораторне обстеження:
– загальний аналіз крові; загальний аналіз сечі;
– біохімічне дослідження крові;
– коагулограма;
– визначення групи та резусу крові; КЛС.
Інструментальні та інші дослідження:
рентгенологічне дослідження легень;
УЗД органів черевної порожнини та нирок;
ЕКГ;
урографія.
153.
Лікувальна програма.Перелік і обсяг медичних послуг обов’язкового асортименту:
• інфузійна терапія (в обсязі залишкового діурезу,
патологічних втрат та перспіраційних втрат);
• антибактеріальна терапія;
• глюкокортикоїдна терапія;
• реокорегуюча терапія;
• стимуляція діурезу (в разі наявності чутливості до неї);
• декантамінація кишечнику;
• ентеросорбція;
• десенсибілізуюча терапія.
Перелік і обсяг медичних послуг додаткового асортименту:
• проведення замісної ниркової терапії (ГД або ПД);
• застосування методів ГД та обмінного плазмафорезу.
154.
Показання щодо застосування методівзамісної ниркової терапії
(гемодіаліз або перитонеальний діаліз)
• неспроможність адекватної підтримки систем
життєзабезпечення хворого засобами консервативної
терапії;
• наявність енцефалопатії (уремічного походження);
• неспроможність забезпечення ентерального харчування ;
• наявність геморагічного синдрому ;
• підвищення рівню креатиніну >0.46 ммоль\л (у хворих з
ХНН) та >0.3 ммоль\л (у хворих з ГНН);
• підвищення рівню калію >7.0 ммоль\л.
Показанням до початку діалізної терапії є наявність у
хворого будь-якої з вищезазначених ознак.
155.
Спазмофілія(гіпокальціємічний синдром, тетанія)
• захворювання, яке характеризується
схильністю дітей віком перших 6 – 18 міс життя
до судом і спастичних станів, патогенетично
пов’язаних з рахітом. Спостерігається частіше у
хлопчиків, захворювання дає прояви рано
навесні, з підвищенням інсоляції.
156.
157.
158.
159.
160.
161.
162.
Спазмофілія (лікування)• Харчування
переважно
вуглеводне,
показане різке обмеження коров'ячого
молока(багато фосфатів)
• Призначають соли кальцію, протисудомні,
броміди, вітамінотерапія.
• Після насичення організму кальцієм на тлі
його подальшого приймання і отримання
вітамінів,
проводять
протирахітичне
лікування
163.
164.
Судоми• Це універсальна реакція організму на
різноманітні фактори екзо- та ендогенної
природи, що проявляється мимовільним
скороченням м'язів тонічного, клонічного або
тоніко-клонічного характеру.
• Перебіг судом може супроводжуватись як з
порушенням свідомості, так і без.
165.
166.
167.
Судомний синдром• мимовільне
скорочення скелетних
або гладких м’язів
різної інтенсивності,
тривалості й
поширеності, що
мають характер
нападів
168.
169.
Судомний синдромДіагностичні критерії:
• Оцінити колір шкіряних покровів - ціаноз,
багряні-синюшні, бліді.
• Порушення подиху - апноe, патологічні типи
подиху, задишка.
• Порушення серцевої діяльності - тахi- або
брадикардія, розлади гемодiнамiки.
• Менiнгеальнi симптоми - ригідність м'язів
потилиці, позитивні симптоми Кернiга,
Брудзiнського.
• Вегетативні порушення – розповсюджений
дермографізм, анізокорія .
170.
171.
Тонічна фаза• Раптова втрата свідомості.
Під час падіння хворий
видає своєрідний крик,
пов’язаний з судомами
м’язів голосової щілини
• Дихання призупиняється і
після початкової блідості
розвивається різкий ціаноз
• Спазм усіх груп м’язів
172.
Клонічна фаза• Періодичне
напруження і
розслаблення м’язів
• Відновлюється
дихання, стає шумним,
дитина хрипить,
ціаноз зникає
• З рота виділяється піна
173.
Фаза затухання та сну• Розслаблення
м’язів
• Глибоке
приглушення
• Сон
174.
175.
ДопомогаЗа наявності ознак непрохідності дихальних шляхів і закидання
голови, висування щелепи, зміна положення тіла та/або
використання відсмоктувача не допомагає - застосуйте
орофарингеальний повітровід (за відсутності блювотного
рефлексу) або назофарингеальний повітровід.
Застосуйте пульсоксиметр та/або капнограф для моніторингу
показників оксигенації/вентиляції.
Надайте кисень за необхідності, метою оксигенотерапії є
досягнення показників сатурації на рівні 94-98%. У разі
порушення вентиляції/оксигенації застосуйте мішок АМБУ, який
під’єднаний до маски для введення кисню.
Оцініть перфузію.
Оцініть неврологічний статус.
176.
Невідкладна допомога:• При легких формах всередину 5-10% розчин
кальцію хлориду або кальцію глюконату 0,1-0,15 г/кг
на добу.
• При важких нападах парентерально: 10% розчин
кальцію глюконату в дозі 0,2 мл/кг (20 мг/кг) в/в
повільно після попереднього розведення його
розчином 5% глюкози в 2 рази;
• При судомах, що продовжуються, 25% розчин
магнію сульфату 0,2 мл/кг в/м або 0,5% розчин
седуксену 0,05 мл/кг (0,3 мг/кг) в/м.
177.
Шляхи введення медичних препаратів:- в/назальний в/м спосіб є більш оптимальний , ніж
ректальний, в/в чи в/к лише за наявності відповідних
навичок в надавача допомоги; ректальне застосування
діазепаму в дозі 0,2 мг/кг є прийнятним;
- отримання в/в доступу не є необхідним під час
лікування нападів, лише за необхідності.
Лікування за допомогою антиконвульсантів:
- за відсутності в/в доступу: мідазолам 0,2 мг/кг , в/м, або
назально;
- якщо є доступ до судинної системи (в/в або в/к): - діазепам
0,1мг/кг в/в або в/к,
- - лоразепам 0,1мг/кг в/в або в/к,
- - мідазолам 0,1мг/кг, в/в або в/к
178.
Глюкометрія:- за наявності судом - перевірте рівень глюкози в крові;
- якщо показник нижче 3,3 ммоль/л , надавайте
допомогу згідно настанови «Гіпоглікемія».
- застосування магнію сульфату за наявності судом при
еклампсії.
- при фебрильних судомах, після зупинення судом,
(вони полегшують симптоматику, проте не зупиняють
судоми) введіть парацетамол 15 мг/кг,
шляхи
введення - ректальний/ в/в /в/к (якщо пацієнт не може
ковтати) або пероральний (якщо пацієнт може
ковтати)
179.
ТА/АБО- кеторолак 1 мг/кг, в/в (якщо пацієнт не
може ковтати)
АБО
- ібупрофен 10 мг/кг, перорально (якщо
пацієнт може ковтати)
ТА/АБО
- зняти надлишковий шар одягу
180.
Гіпертермічний синдром• Патологічний варіант лихоманки, при якому
відмічається
швидке
та
неадекватне
підвищення
температури
тіла,
що
супроводжується
порушенням
мікроциркуляції, метаболічними розладами та
прогресивно наростаючою дисфункцією
життєво важливих органів та систем.
• Характерно:
• стійке (більше 6 год.) та значне підвищення t°
тіла (39°-39,5°С і вище)
• відсутність ефекту від жарознижуючих засобів
181.
182.
Лихоманка, синдром гiперпiрексiїДіагностичні критерії:
• Гiперпiрексiя у дітей виникає як наслідок
багатьох
інфекційних
і
неврологічних
захворювань
через
невідповідність
теплопродукції і тепловіддачі.
• Синдром гiперпiрексiї у малюків може бути
еквівалентом шоку: стан дитини раптово
погіршується, шкіряні покрови бліді, наростаюча
тахікардія,
занепокоєння,
прискорений
поверхневий подих, судороги, може з'являтися
блювання
• Температура тіла підвищується до 39-40 С,
подальше підвищення температури може
привести до набряку мозку з порушенням
вітальних функцій організму.
183.
• «Рожева» гіпертермія: стан дитини залежить відтяжкості основного захворювання, самопочуття
практично не змінюється, шкірні покриви помірно
почервонілі, теплі, вологі, температура тіла
підвищується поступово.
• «Бліда» гіпертермія: стан тяжкий, часті зміни
свідомості (оглушення, сопор, кома), можливі судоми,
шкірні покриви бліді з ціанотичним відтінком
слизових оболонок і нігтьових фаланг, холодні на
дотик, надмірна тахікардія, зниження АТ, температура
тіла підвищується швидко, пацієнти скаржаться на
холод і озноб. Прогностично це свідчить про
подальше підвищення температури тіла.
184.
Диференційна діагностика лихоманок185.
Ведення лихоманки у дітей до 36 міс186.
187.
188.
Жарознижуючі препарати пригiперпiрексiї призначають :
• раніше здоровим дітям при температурі тіла
вище 39 С i/або при м'язовій ломоті та
головному болю,
• дітям з фебрiльними судомами в анамнезі при
температурі тіла вище 38-38,5 С,
• дітям з важкими захворюваннями серця і
легень при температурі тіла вище 38,5 С,
• дітям перших 3 місяців життя при температурі
тіла вище 38 С.
189.
190.
191.
Медична допомога:• Парацетамол або iбупрофен (дітям старше 3 місяців)
усередину, або ацелiзiн або 50% розчин анальгіну в дозі 0.1
мл/рік життя в/м або в/в.
• При неефективності або порушеннях мікроциркуляції
(холодні кінцівки при гіпертермії, озноб) - папаверин 2% або
бензодiазепiни (седуксен, реланiум, дiазепам, сiбазон) в/м.
• При
відновленій
мікроциркуляції
(шкіра
гаряча,
гiперемована, кінцівки теплі) застосовують фізичні методи
збільшення тепловіддачі: розкрити дитину, обтерти шкіру
водою, оцтові обгортання, обдування вентилятором; у важких
випадках - пакети з льодом (холодною водою) на області
проекції великих судин.
• Забезпечити
вільну
прохідність
дихальних
шляхів,
оксигенотерапія 100% киснем.
• При явищах шоку - iнфузiя iзотонiчного розчину натрію
хлориду , або препаратів ГЕК .
• За показниками - реанімаційні заходи.
• Госпіталізація у важких випадках до ВIТ.
192.
193.
194.
У багатьох країнах світу для екстреноїпедіатричної допомоги використовують стрічку
Брозлоу (Брозлоу — Лютена) з колірним кодом,
яка дозволяє швидко визначити масу тіла дитини,
розмір необхідного медичного обладнання та
дози препаратів для екстреної медичної
допомоги . Винахід розроблений у 1985 році
лікарем Брозлоу як прототип стрічки. Після
проведення досліджень разом із лікарем
Лютеном, який був членом підкомітету
Розширеної педіатричної підтримки життя (APLS),
відбулося оновлення стрічки .
195.
• Ідеологія застосування цієї стрічки полягає втому, щоб будь-який медичний працівник
(лікар або медсестра), незалежно від свого
фаху та досвіду роботи з дітьми, зміг якомога
швидко почати надавати допомогу дитині за
стандартизованим
принципом
ABCDE.
Необхідний для розрахунків термін забирає
час, якого потім бракує для оцінки, початку та
контролю лікування хворого. Стрічку Брозлоу
визнають як стандарт для екстреного
лікування дітей
196.
Оригінальна стрічка Брозлоу була розділена назони по 25 кілограм для дозування ліків і на
вісім колірних зон для вибору обладнання. У
подальших версіях стрічки Брозлоу зони
обладнання та дозування було об'єднано, таким
чином, вісім колірних зон містять інформацію і
про дозування, і про обладнання одночасно . Це
створило легку візуальну систему для вибору
лікарських засобів та обладнання, що
використовується
у
більшості
відділень
екстреної медичної допомоги за кордоном.
197.
СтрічкаБрозлоу
198.
199.
200.
201.
202.
• За допомогою стрічки Брозлоу вимірянийзріст дитини співвідносять із масою тіла та
визначають
дозування
ліків,
розмір
обладнання, що слід використовувати, і
рівень заряду дефібрилятора . Усі ці
показники розраховуються індивідуально
для хворої дитини. Передумовою розробки
стрічки Брозлоу було розуміння, що у разі
екстреної ситуації час дуже цінний. Стрічку
Брозлоу застосовують для дітей приблизно
до 12 років, які мають максимальну масу тіла
до 36 кілограмів.
203.
204.
205.
206.
207.
208.
209.
210.
211.
212.
Відповідно до кожного кольору стрічки Брозлоу зібраніта упаковані набори необхідного обладнання (Broselow
Paediatric Emergency System). Набори комплектуються
під окремі етапи ABC — для забезпечення оксигенації
(киснева маска, повітровід, назальні канюлі, трубка для
підключення до джерела кисню); прохідності ДШ
(клинок ларингоскопа, ендотрахеальна трубка, катетер
для санації, назогастральний зонд, лубрикант); для
встановлення венозного або внутрішньокісткового
доступу (в/венний катетер, внутрішньокісткова голка,
спиртова серветка, безлатексний джгут, пластир,
фіксуюча пов’язка). Кольорове маркування наборів для
екстреної допомоги відповідає кольоровим зонам
стрічки Брозлоу
213.
214.
Ящикиобладнання з
кольоровим
кодуванням

















































































































































































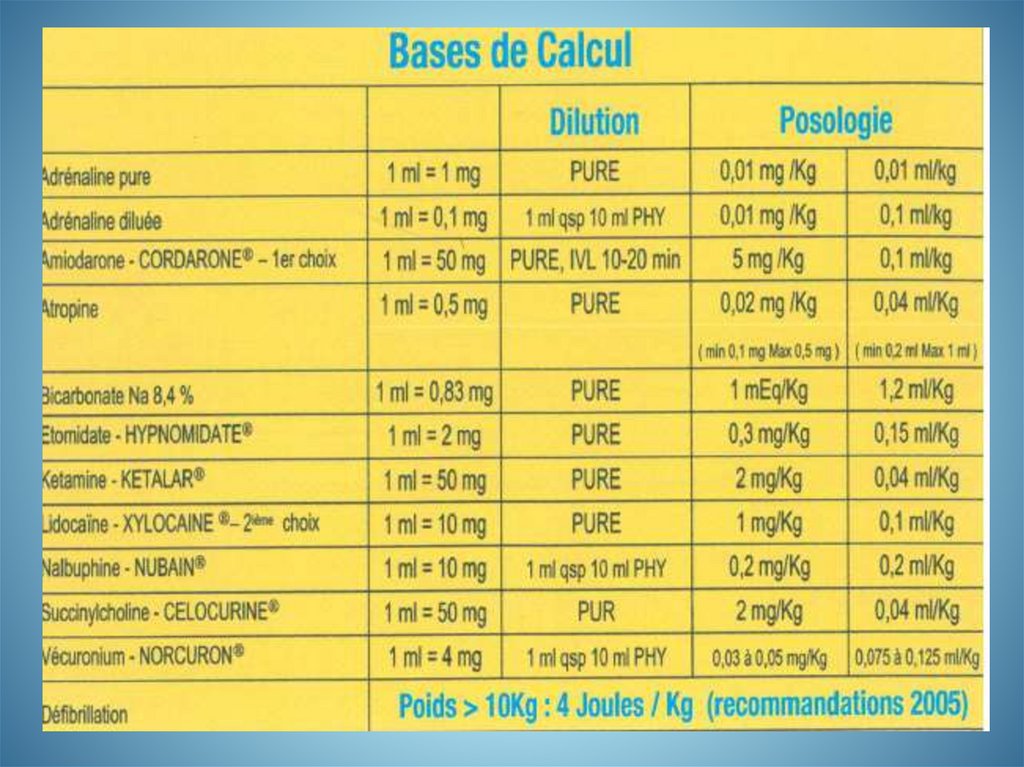



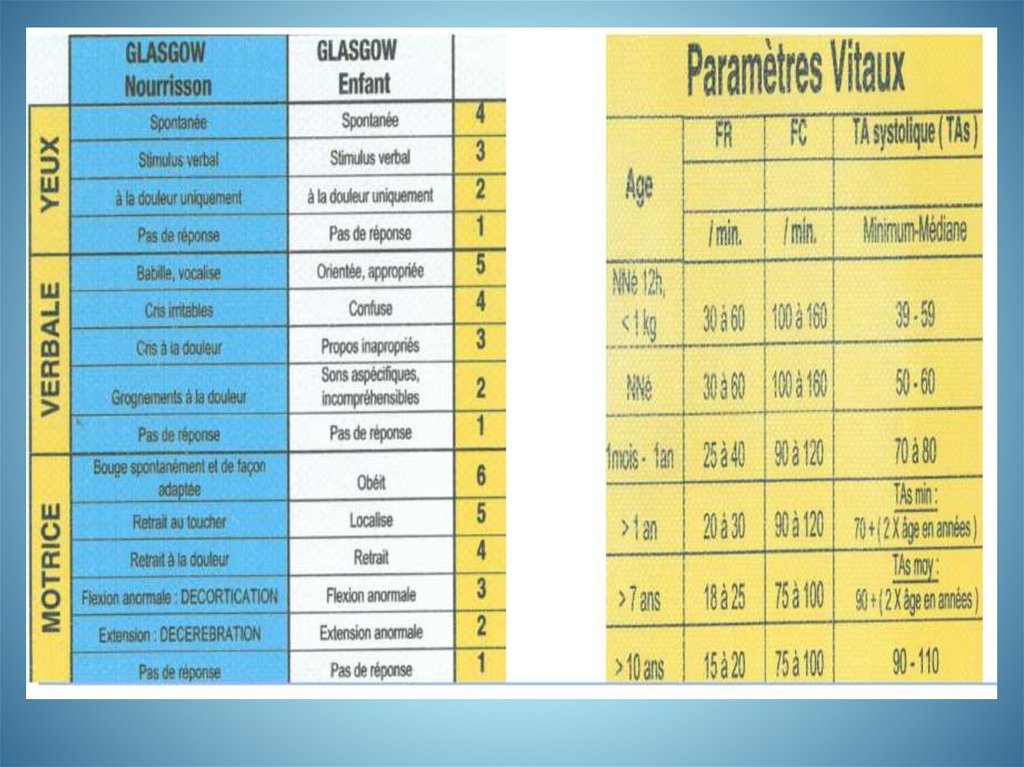
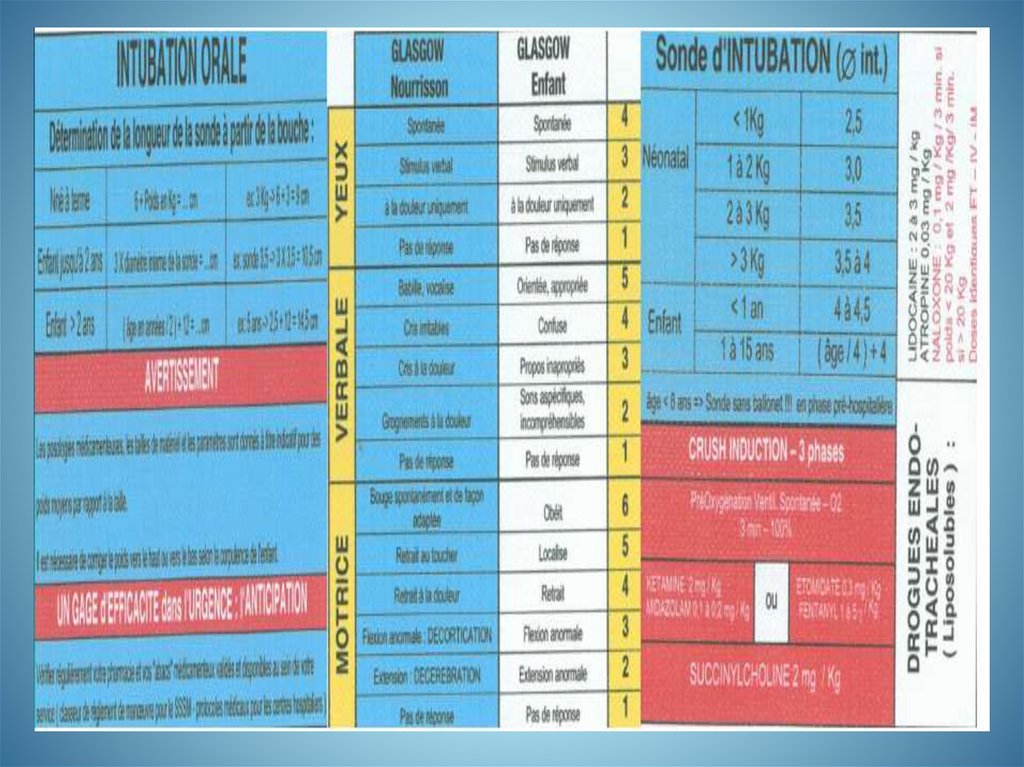



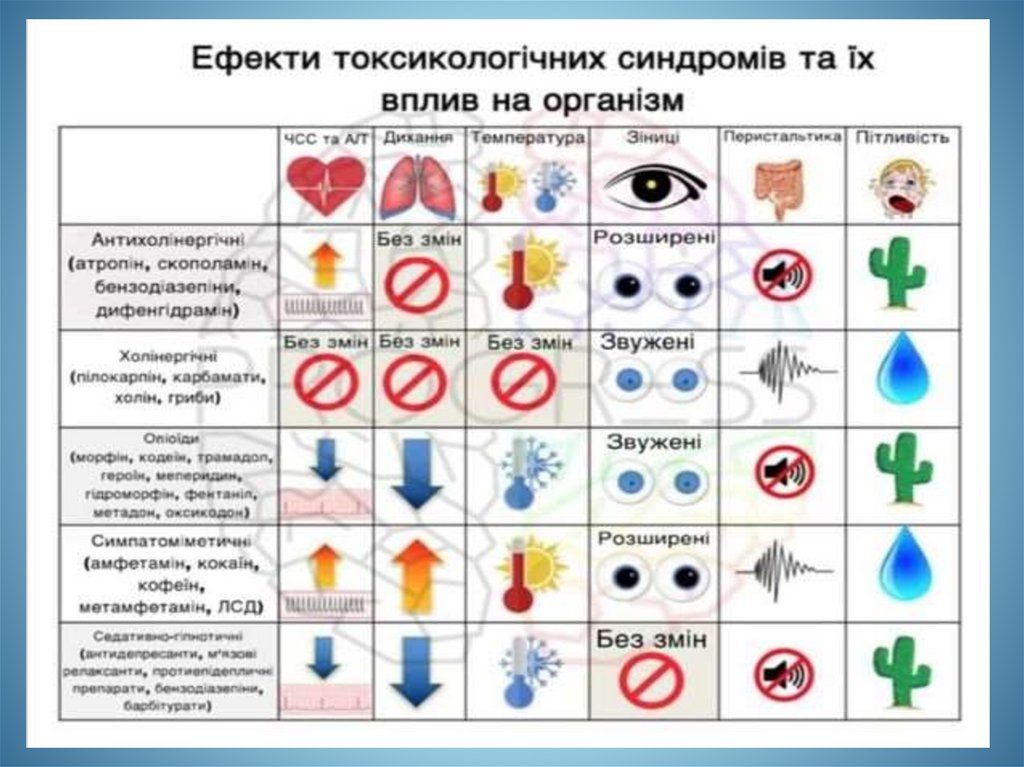

 medicine
medicine








