Similar presentations:
Анатомо-фізіологічні особливості новонародженої дитини та догляд за нею. Лекція №2
1.
Лекція № 2.“АНАТОМО – ФІЗІОЛОГІЧНІ
ОСОБЛИВОСТІ
НОВОНАРОДЖЕНОЇ ДИТИНИ
ТА ДОГЛЯД ЗА НЕЮ”
2.
План лекції:• Плід та його розвиток;
• Характеристика доношеної дитини;
• Медсестринський процес при фізіологічних станах;
• Догляд за н/нар дитиною
• Визначення, чинники,ступені недоношеності;
• Характеристика недоношеної дитини; Чинні накази МОЗ України.
• Принципи диспансеризації недоношених, догляд.
3.
Визначення доношеної дитиниДоношеною
новонародженою
вважається дитина, що
пройшла 10 місячний
цикл
розвитку
внутрішньоутробно, що
народилася в строк 37 –
40
тижнів
і
є
функціонально зрілою, з
масою не менше 2500 г, і
довжиною тіла не менше
45 см.
4.
Ознаки доношеної дитини:• Голосний крик
• Пупкове кільце розташовано посередині між мечоподібним
відростком грудини і кістками лона.
• У дівчаток великі статеві губи прикривають малі, у хлопчиків яєчка
опущені в калитку.
• Вуха прижаті до кісток черепу
• Шкіра покрита сироподібною змазкою в невеликої кількості
• Нігті доходять до кінчиків пальців
• На плечах та спині шкіра вкрита ніжним пушком (лануго)
• Маса тіла більше 2500 г, зріст більше 45 см.
5.
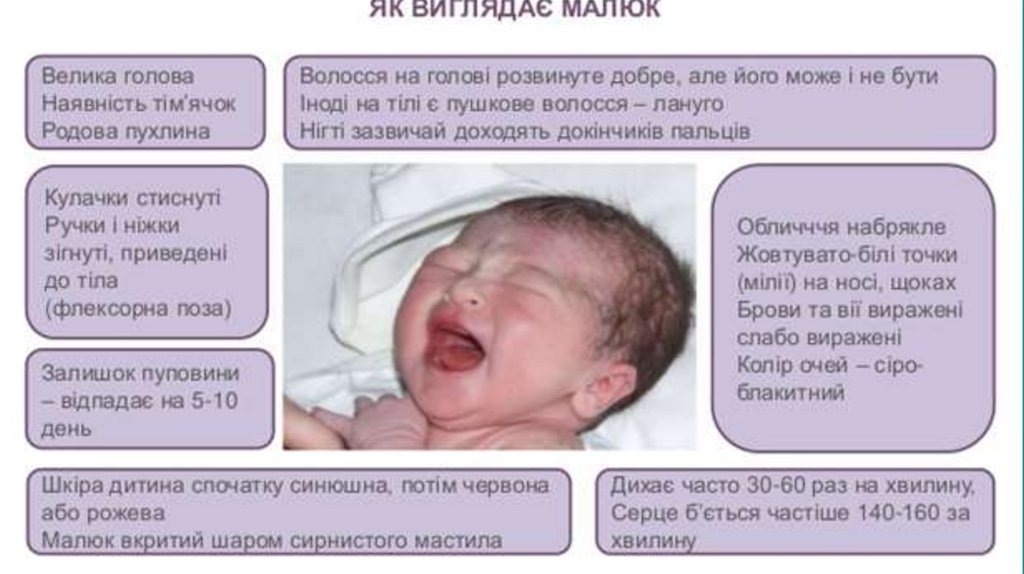
6.
Зовнішній вигляд новонародженогоЛицьова частина черепу новонародженого відносно
мала в порівнянні з мозковою частиною. Волосяний
покрив на голові добре виражений. В перші години
після народження обличчя у новонародженого
набрякле, очі закриті, шкіра рожева, підшкірна
клітковина добре розвинута. Грудна клітка коротка,
малорухома. Кінцівки короткі, м’язи розвинуті
слабо. Характерна м’язова гіпертонія. Рухи хаотичні
7.
8.
9.
10.
11.
12.
13.
Інструкціяз визначення критеріїв перинатального періоду,
живонародженості та мертвонародженості ( витяг)
від 29.03.2006 № 179
14.
Перинатальний період• період, який починається з 22-го
повного тижня вагітності (з 154 доби від
першого дня останнього нормального
менструального циклу – термін гестації,
якому в нормі відповідає маса плода 500
г) і закінчується після 7 повних діб
життя новонародженого (168 годин після
народження).
15.
Живонародженнявигнання або вилучення з організму
матері плода, який після вигнання /
вилучення (незалежно від тривалості
вагітності, від того чи перерізана
пуповина і чи відшарувалась плацента)
дихає або має будь-які інші ознаки життя,
такі як серцебиття, пульсація пуповини,
певні рухи скелетних м’язів.
–
16.
17.
Мертвонародження– вигнання або вилучення з організму матері плода з 22-го
повного тижня вагітності (з 154 доби від першого дня
останнього нормального менструального циклу) або
масою 500 г та більше, який не дихає та не виявляє будьяких інших ознак життя, таких як серцебиття, пульсація
пуповини або певні рухи скелетних м’язів.
18.
19.
Плід• внутрішньоутробний продукт зачаття,
починаючи з повного 12-го тижня
вагітності (з 84 доби від першого дня
останнього нормального менструального
циклу) до вигнання/вилучення з організму
матері.
20.
Викидень (аборт)• народження плода до повного 22-го тижня вагітності зростом
менше 25 см та масою менше 500 г незалежно від наявності ознак
життя.
21.
22.
Антенатальна смертьзагибель плода, що настала у період з 22-го повного тижня
вагітності (з 154 доби від першого дня останнього
нормального менструального циклу) до початку пологів.
Інтранатальна смерть – загибель плода, що настала у
першому або другому періоді пологів.
23.
Доношений новонароджений – живонароджена дитина,що народилася у терміні вагітності від 37 повних тижнів
до закінчення 42-го тижня вагітності (259-293 доби).
Зрілий новонароджений – новонароджений, який має
зріст 47 см і більше та / або масу 2500 г і більше.
24.
25.
Додаткові ознаки зрілостіновонародженого
розвинений підшкірний жировий шар;
рожево-білий колір шкіри;
пушок, збережений лише на плечовому поясі, верхніх відділах
спини та плечах;
складки, що займають усю підошву, досягають п’яти;
яєчка, що розташовані нижче лінії зрощення;
калитка повністю вкрита складками;
великі статеві губи прикривають клітор і малі статеві губи;
вушні раковини розправлені і мають гострі краї;
тканина молочної залози 5 мм і більше;
нігті ледь виступають на кінчиках пальців;
очі відкриті;
місце відходження пуповини розташоване по середині між
лоном та мечоподібним відростком ;
фізіологічні рефлекси; розвинені рефлекси смоктання та
ковтання; наявна реакція на світло; активні рухи кінцівок;
голосний крик.
26.
Первинний туалетновонародженого
• Проводиться за наказом № 152
від 04.04.2005 року
• « Протокол медичного догляду
за здоровою новонародженою
дитиною».
27.
Відразу післянародження
• дитину викладають на живіт матері (контакт «шкіра до шкіри»)
здійснюють обсушування голови і тіла дитини попередньо підігрітою
пелюшкою, одягають дитині шапочку, рукавички та шкарпетки,
накривають сухою чистою пелюшкою та ковдрою.
28.
29.
Первинна оцінкастану
новонародженого
• Одночасно лікар – педіатр –
неонатолог, а за його відсутності
лікар – акушер – гінеколог,
здійснює первинну оцінку стану
новонародженого.
30.
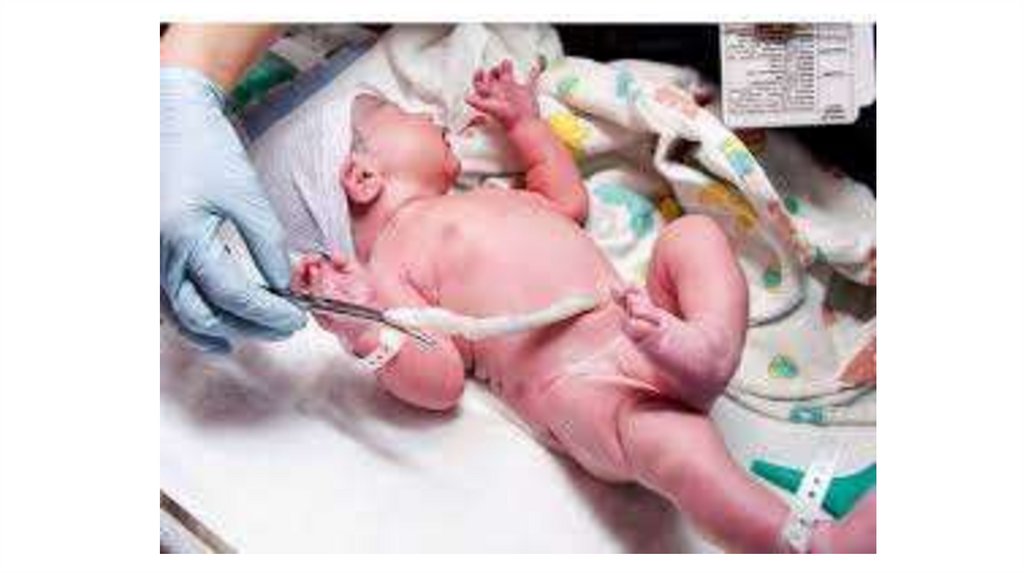
Після закінчення пульсаціїпуповини
• але не пізніше 1 хв. після народження дитини
перетискають та перетинають пуповину ( накладають
стерильні затискачі на пуповину – перший затискач на
відстані 10 см від пупкового кільця, другий – на
відстані 12 см, перерізають стерильними ножицями .
31.
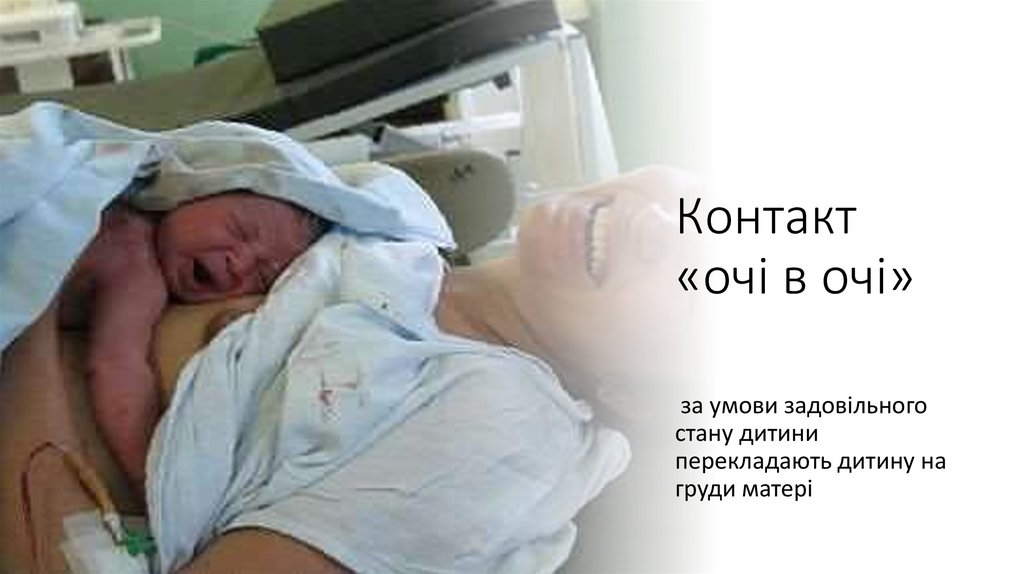
Контакт«очі в очі»
за умови задовільного
стану дитини
перекладають дитину на
груди матері
32.
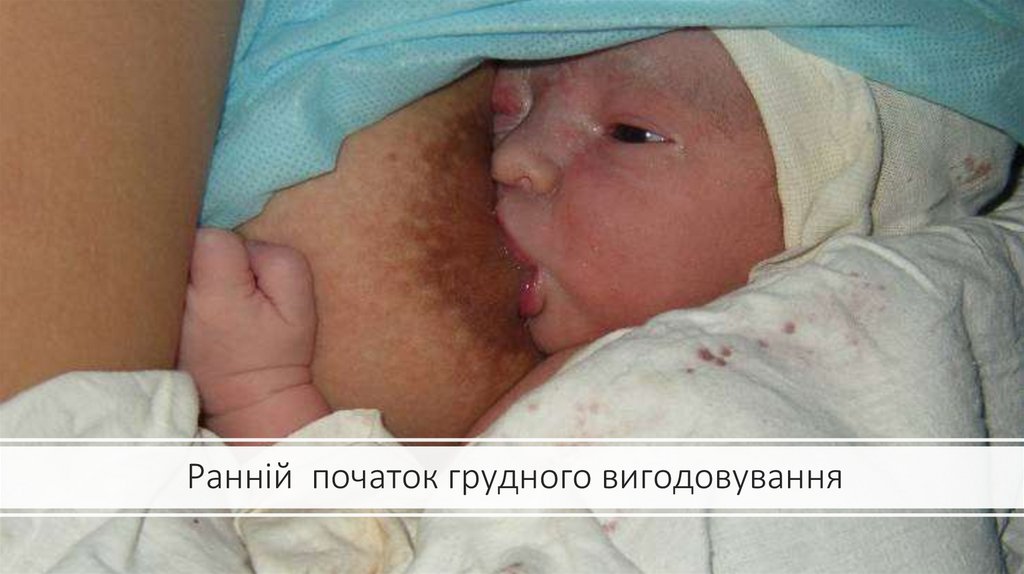
Природневигодовування
• За появи пошукового і
смоктального рефлексу дитині
допомагають здійснити перше
раннє прикладання дитини до
грудей матері.
33.
Ранній початок грудного вигодовування34.
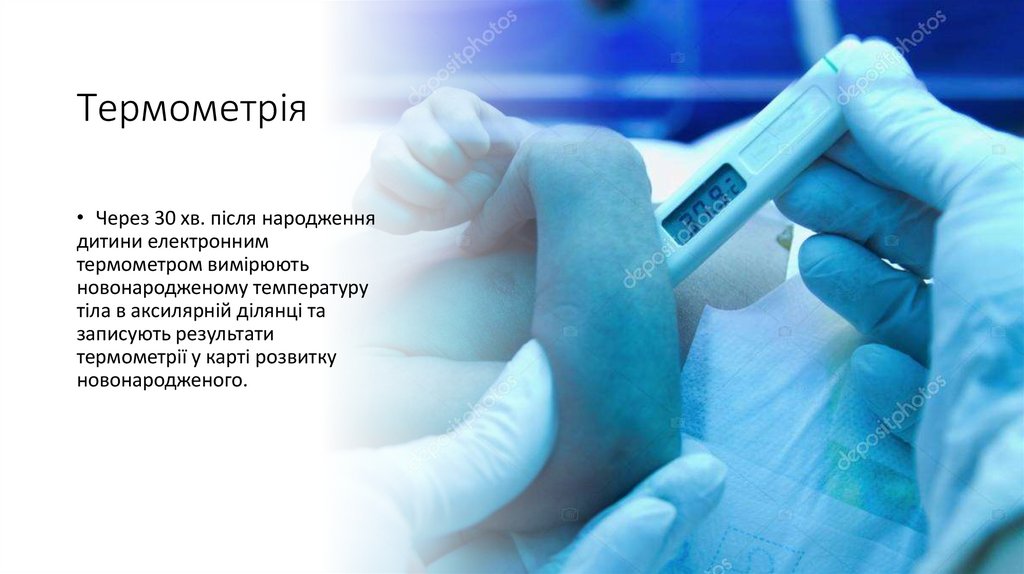
Термометрія• Через 30 хв. після народження
дитини електронним
термометром вимірюють
новонародженому температуру
тіла в аксилярній ділянці та
записують результати
термометрії у карті розвитку
новонародженого.
35.
Наказ № 289• Наказ МОЗ від 01.04.2010 “Про внесення змін до
наказу МОЗ України від 04.04.2005 №152”
• «застосування очних крапель Тобрекс (0,3% розчин
тобраміцину) або Флоксал (0,3% розчин офлоксацину).
36.
Профілактикаофтальмії
• Після
проведення
контакту матері і дитини
«очі в очі»
• ( але не пізніше першої
години життя дитини)
проводять профілактику
офтальмії
із
застосуванням
крапель
одноразово
37.
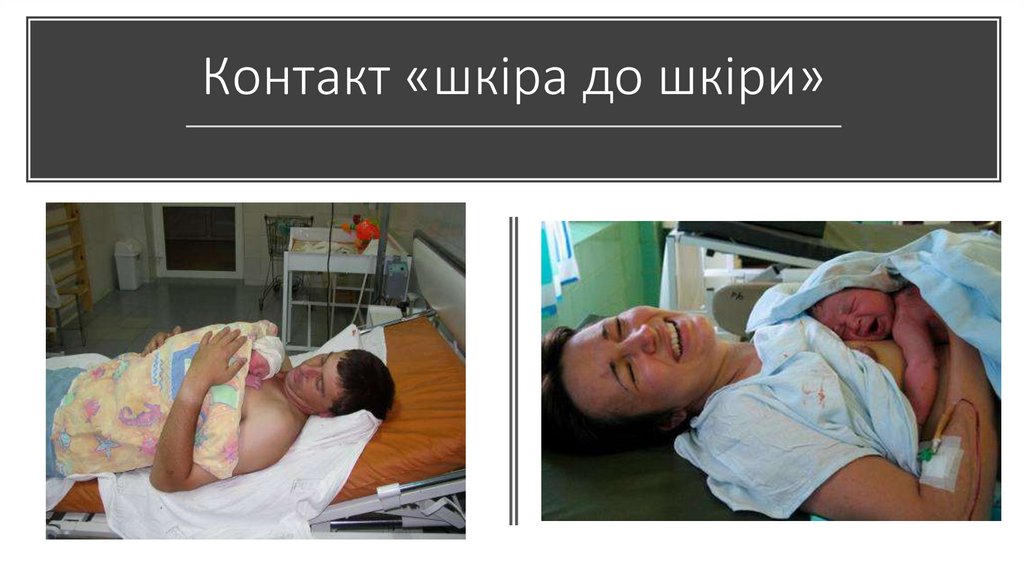
Контакт «шкірадо шкіри»
• проводиться не менше 2
годин у пологовій залі, за
умови задовільного стану
матері та дитини
38.
Контакт «шкіра до шкіри»39.
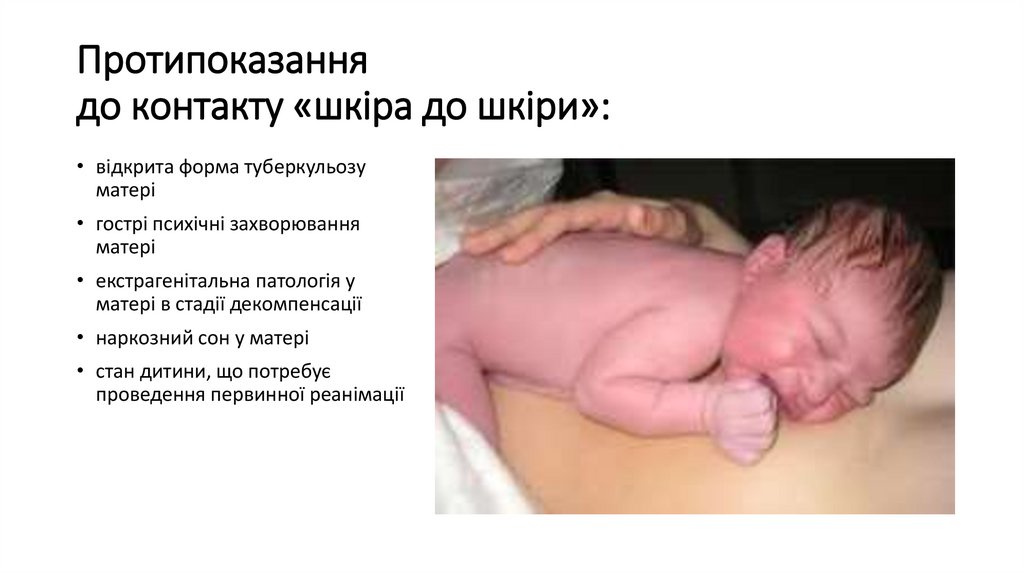
Протипоказаннядо контакту «шкіра до шкіри»:
• відкрита форма туберкульозу
матері
• гострі психічні захворювання
матері
• екстрагенітальна патологія у
матері в стадії декомпенсації
• наркозний сон у матері
• стан дитини, що потребує
проведення первинної реанімації
40.
Після завершення контакту «шкіра до шкіри»• перекладають дитину на зігрітий
сповивальний стіл, здійснюють
обробку та клемування пуповини,
вимірювання зросту, обводу
голови та грудної клітини,
зважування.
41.
Переодяганнядитини
• Лікар – педіатр – неонатолог
здійснює первинний
лікарський огляд
новонародженого за схемою.
Медсестра одягає дитині чисті
повзуни, сорочечку, шапочку,
шкарпетки, рукавички
42.
Перевод впалату спільного
перебування
• Дитина разом з матір’ю
накривається ковдрою і
переводиться в палату
спільного перебування з
дотриманням умов теплового
ланцюжка.
43.
• Тепла пологова кімната.• Негайне обсушування дитини.
• Контакт «шкіра до шкіри».
• Грудне вигодовування.
10 КРОКІВ
ТЕПЛОВОГО
ЛАНЦЮЖКА
• Відкласти зважування та купання.
• Правильно одягнути та загорнути дитину.
• Цілодобове спільне перебування матері та дитини.
• Транспортування в теплих умовах.
• Реанімація в теплих умовах .
• Підвищення рівня підготовки та знань.
Найважливішою умовою дотримання теплового
ланцюжка є забезпечення температури у пологовій
залі (операційній) не нижче ніж 25 С.
44.
Тепла пологовакімната
• Приміщення повинно бути чистим та
теплим, без протягів з відчинених вікон,
дверей та кондиціонерів (вентиляторів).
Оптимальною (безпечною) для матері та
дитини вважається температура
навколишнього середовища 25оС –28оС.
• Все необхідне для зігрівання дитини
(пелюшки, шапочка, шкарпетки,
сорочечки, повзунки, ковдра) треба
підготувати і підігріти завчасно.
45.
46.
Негайнеобсушування
дитини
• Відразу після народження (до перетинання
пуповини) акушерка повинна обсушити тіло та
голову дитини стерильними, сухими,
попередньо підігрітими пелюшками.
• Викласти дитину на живіт матері і закінчити
обсушування. Вологі пелюшки треба відкласти,
одягнути на дитину чисті шапочку і шкарпетки та
накрити чистою сухою попередньо підігрітою
пелюшкою.
47.
Контакт “шкіра –до –шкіри”
- Контакт “шкіра-до-шкіри” запобігає
втратам тепла та сприяє колонізації
організму дитини флорою матері. На
грудях матері дитина накривається чистою
попередньо підігрітою пелюшкою та
спільною з матір’ю ковдрою і знаходиться
там до переведення в палату спільного
перебування не менше 2 годин.
- З метою контролю дотримання заходів
теплового ланцюжка перше
вимірювання температури тіла н/нар
здійснюється через 30 хв після
народження в аксілярній ділянці
електронним термометром.
48.
Грудневигодовування
• Грудне вигодовування треба починати як можна
раніше протягом першої години після
народження, коли дитина проявляє ознаки
готовності до початку годування та знаходиться
з матір’ю в контакті “шкіра-до-шкіри”. Не треба
примушувати дитину розпочинати перше
годування, якщо вона не проявляє цих ознак.
49.
• Купання та зважування новонародженого відразу післянародження приводить до втрат тепла , тому ці
процедури треба відкласти.
Відкласти
зважування та
купання.
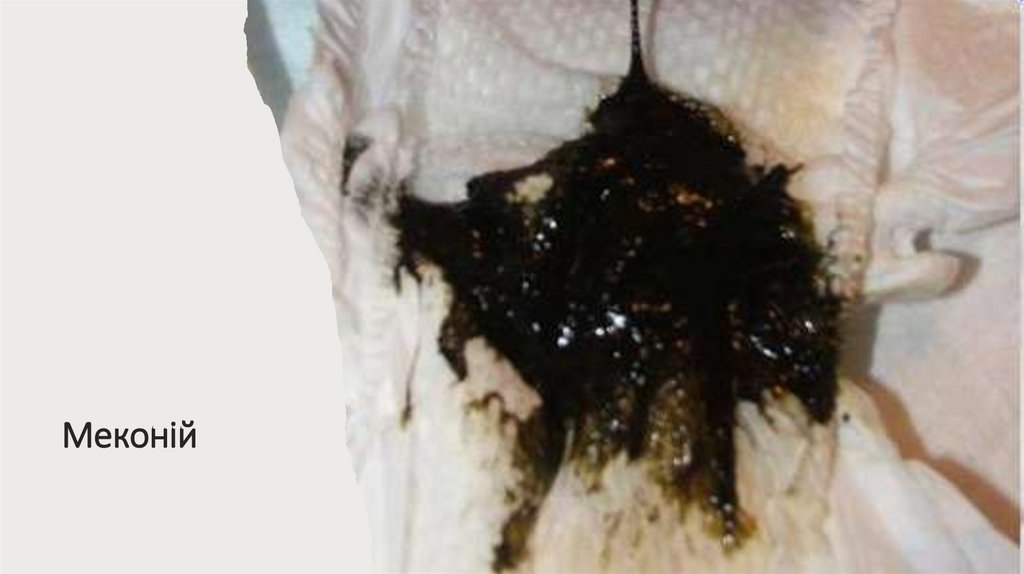
• Кров та меконій частково видаляються зі шкіри
новонародженого при обсушуванні після пологів.
Залишки родової змазки не видаляються у дитини. Перше
купання доцільно здійснювати вдома.
• Зважування та антропометрію дитини необхідно
проводити після здійснення контакту “шкіра-до-шкіри”
перед переведенням в палату спільного перебування.
50.
Правильноодягнути та
загорнути дитину
• Туге сповивання шкідливе для
новонародженого, тому що зменшує
ефективність підтримання тепла
дитиною, обмежує рухи дитини,
обмежує дихальні рухи.
• У зв'язку з цим дитину необхідно
одягнути в чисті теплі повзунки,
сорочечку, шапочку, шкарпетки та
накрити теплою ковдрою.
51.
Цілодобовеспільне
перебування
матері та дитини
• За умови відсутності протипоказань
новонароджена дитина повинна цілодобово
перебувати разом з матір’ю в одному
приміщенні. Спільне перебування матері та
дитини забезпечує годування на вимогу,
профілактику гіпотермії та профілактику
внутрішньолікарняної інфекції.
52.
Транспортування в теплих умовах.• Якщо дитину треба транспортувати в інше відділення (палату) - медичні працівники зобов’язані
забезпечити підтримку та контроль температури тіла для запобігання виникнення гіпотермії. В
палату спільного перебування новонароджений повинен транспортуватися разом з матір’ю.
• При народженні дитини шляхом кесарського розтину, новонароджений транспортується в
кувезі або в дитячому ліжечку, вкритий теплою ковдрою.
53.
Реанімація втеплих умовах.
• Новонароджена дитина з асфіксією не
може виробляти достатню кількість
тепла, в зв'язку з чим підвищується ризик
виникнення гіпотермії. Тому важливо
забезпечити проведення реанімаційних
заходів у теплих умовах.
54.
Підвищення рівняпідготовки та знань.
• Всі медичні працівники повинні мати відповідну
підготовку та навички з принципів дотримання
теплового ланцюжка.
• Члени сім’ї інформуються медичними
працівниками щодо важливості підтримання
нормальної температури тіла дитини.
55.
56.
57.
571952 Вірджинія Апгар
58.
5859.
БАЛИОЗНАКИ
Шкала Апгар
0
1
2
Забарвлення
шкіри
Біла або
ціанотична
Рожева,
кінцівки
синюшні
Рожева
Серцебиття
Відсутнє
Менш ніж 100
за хвилину
Більш ніж 100
за хвилину
Дихання
Відсутнє
Поодинокі
дихальні рухи
Добре, крик
М’язовий тонус
Відсутній
Понижений
Активні рухи
Рефлекторне
збудження
Відсутнє
З’являється
гримаса або
рухи
Рухи, голосний
крик
60.
Оцінка новонародженого за шкалою Апгар• Здорові новонароджені мають
оцінку 7 – 10 балів.
• 1 ступень асфіксії ( середня) – 4 –
6 балів
• 2 ступень асфіксії ( важка) – 1 – 3
балів
• Клінічна смерть – 0 балів
61.
Спільне перебування62.
«ПРО ОРГАНІЗАЦІЮ ПРОФІЛАКТИКИ ВНУТРІШНЬОЛІКАРНЯНИХ ІНФЕКЦІЙ
Витяг з наказу
№234 від
10.05.07р.
В АКУШЕРСЬКИХ СТАЦІОНАРАХ»
• Виписка з акушерського стаціонару за умови
фізіологічного перебігу пологів та післяпологового
періоду здійснюється на 3 – тю добу після пологів.
• Нормальні пологи визначаються як чиста (не
стерильна) процедура.
63.
Витяг з наказу №234• рекомендується присутність на пологах партнера або
родичів за бажанням жінки;
• при проведенні операції кесаревого розтину
новонароджений може викладатися на груди до батька
(за умови його згоди та підготовленості до пологів, що
сприяє колонізації новонародженого мікрофлорою
родини і профілактиці колонізації новонародженого
внутрішньо лікарняною мікрофлорою) з наступною
обробкою за загальними правилами;
64.
• Мінімізація методів інвазивного втручаннядозволяє значно знизити ризик внутрішньо
лікарняного інфікування як пацієнтів, так і
медперсоналу. З цією метою дотримуються таких
вимог:
Витяг з наказу №
234
• гоління волосся на лобку вагітної,
випорожнюючи клізми рутинно не
застосовуються;
• обмеження показань для медикаментозного
знеболювання, чому сприяють партнерські
пологи;
• слиз з ротової порожнини н/нар відразу після
народження видаляється лише за необхідності
• перевірка прохідності стравоходу у здорових
новонароджених рутинно не проводиться;
65.
66.
67.
68.
69.
Перелікперехідних
станів у
новонароджених
дітей, які
мають клінічне
значення:
Органи дихання: транзиторне підвищення
частоти дихання (тахіпное)
Органи кровообігу: транзиторні поліцитемія і
гіперволемія (без або з порушенням
мікроциркуляції)
Шлунково-кишковий тракт: транзиторний
катар кишківника;
Шкіра: проста еритема; токсична еритема; міліа
Обмін речовин: втрата первинної маси тіла;
Гемопоез: транзиторна жовтяниця;
Органи сечовиділення: транзиторна олігурія;
сечокислий інфаркт
Ендокринна система: гормональний статевий
криз (набухання молочних залоз, десквамативний
вульвовагініт, вагінальні кровотечі, гідроцеле)
69
70.
• перший вдих, транзиторнагіпервентиляція
• фізіологічна втрата первинної маси тіла
• фізіологічна жовтяниця
• фізіологічна еритема
Фізіологічні стани
• транзиторна гіпертермія
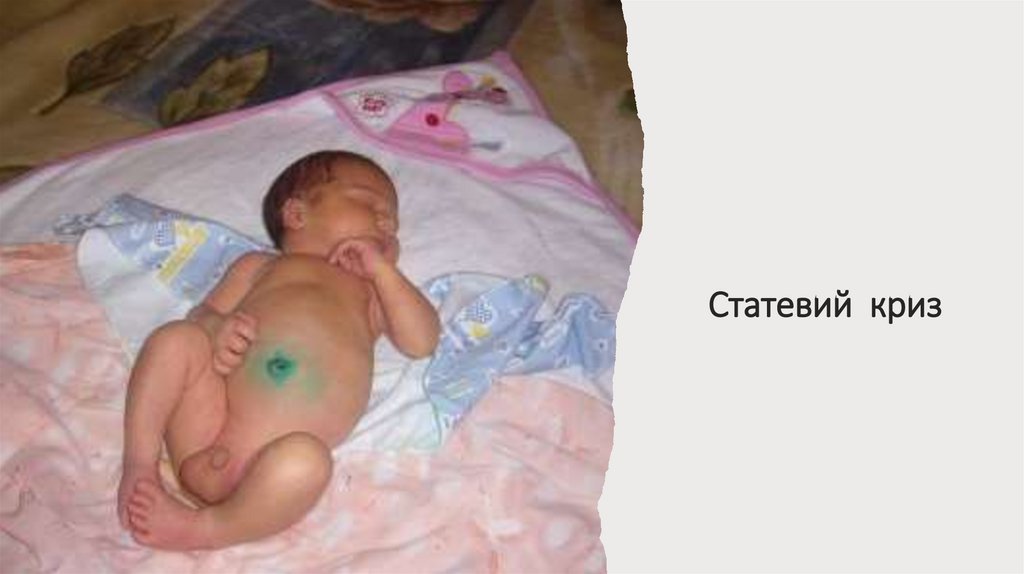
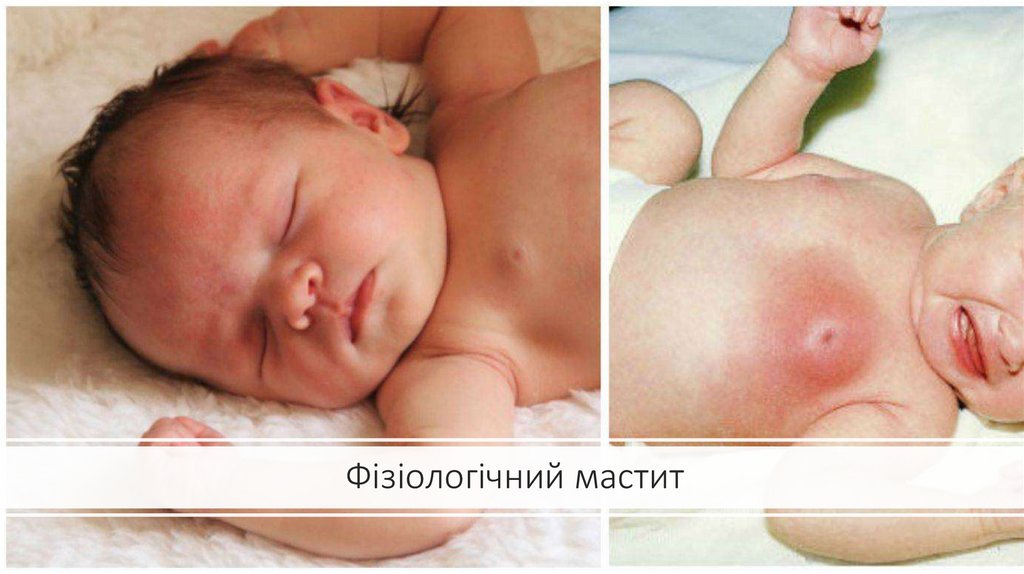
• статевий криз
• сечокислий інфаркт нирок
• меконій
• фізіологічна диспепсія
• транзиторна поліцитемія
71.
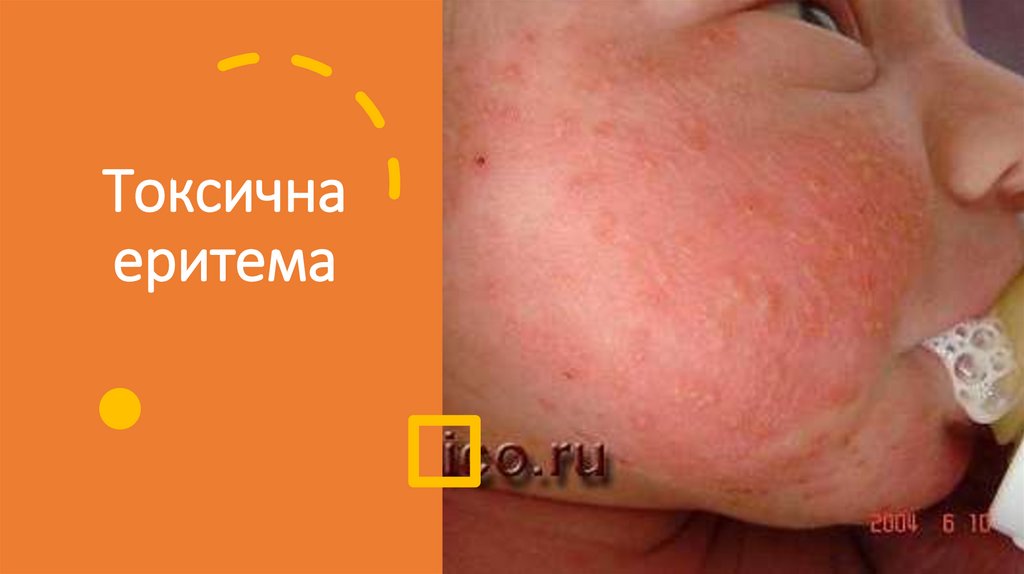
Токсичнаеритема
72.
Токсична еритема72
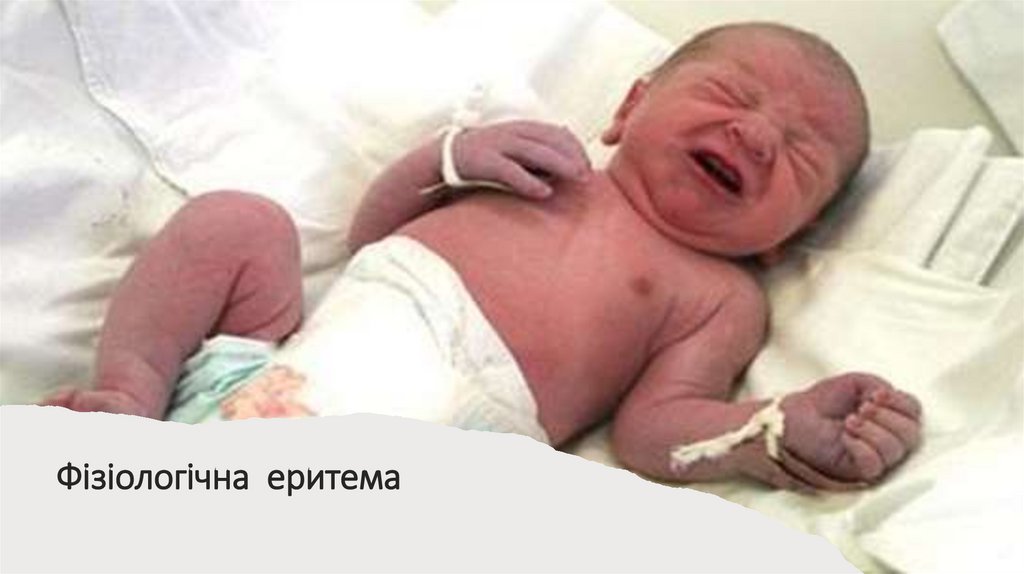
73.
Фізіологічна еритема74.
Статевий криз75.
Фізіологічнажовтяниця
новонароджених
76.
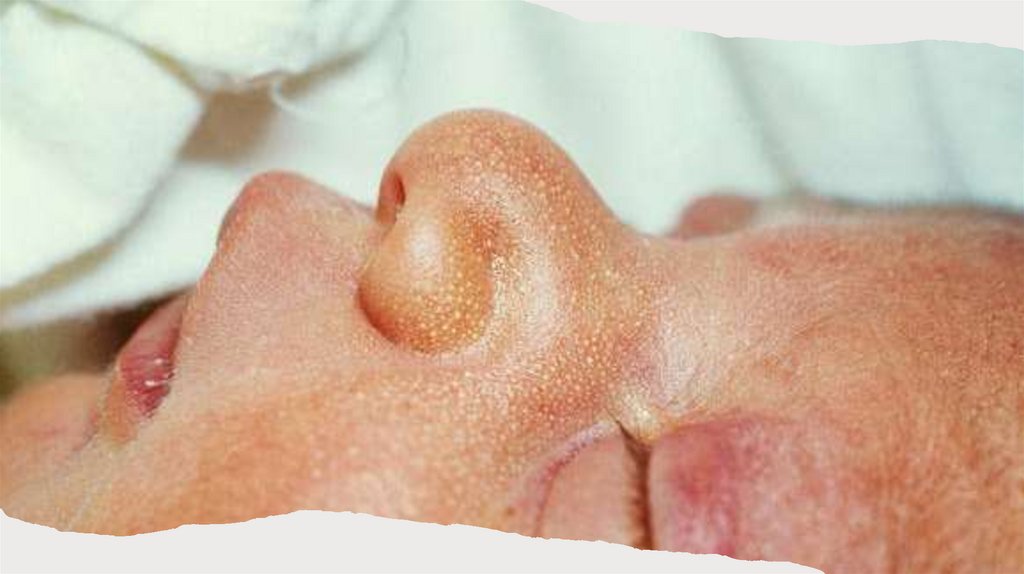
Міліа77.
78.
Меконій79.
Сечокислий інфаркт нирок80.
Фізіологічний мастит81.
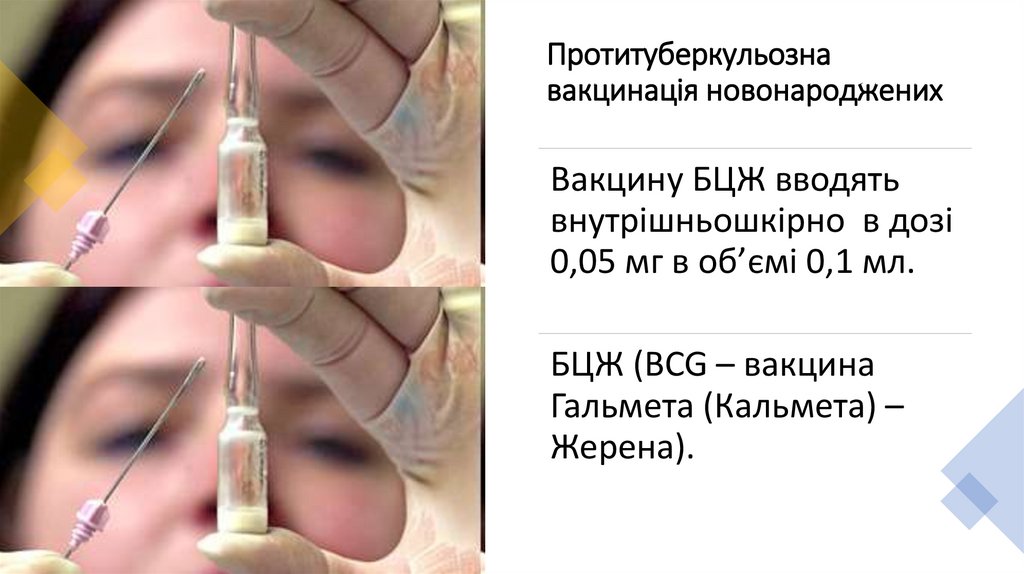
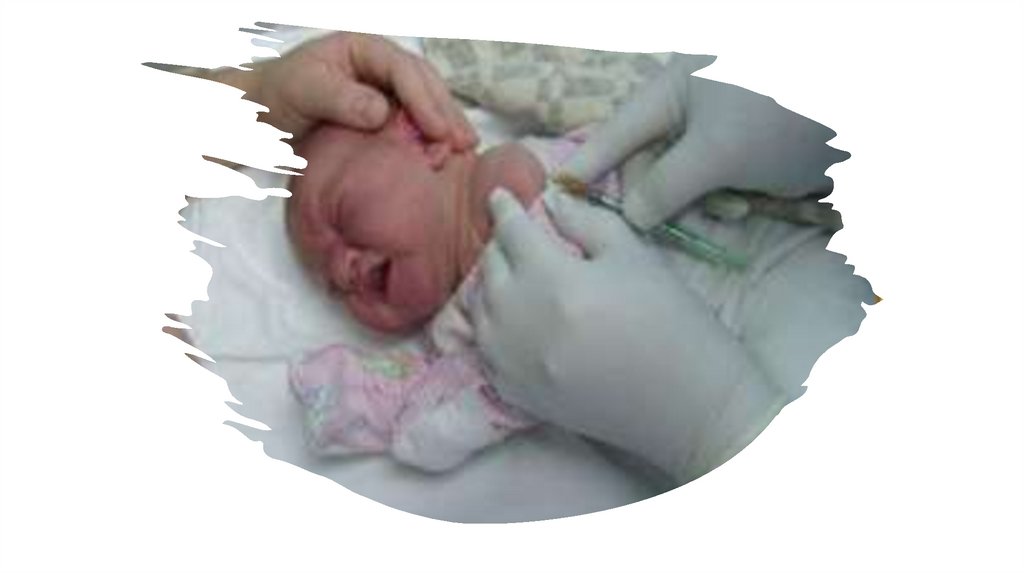
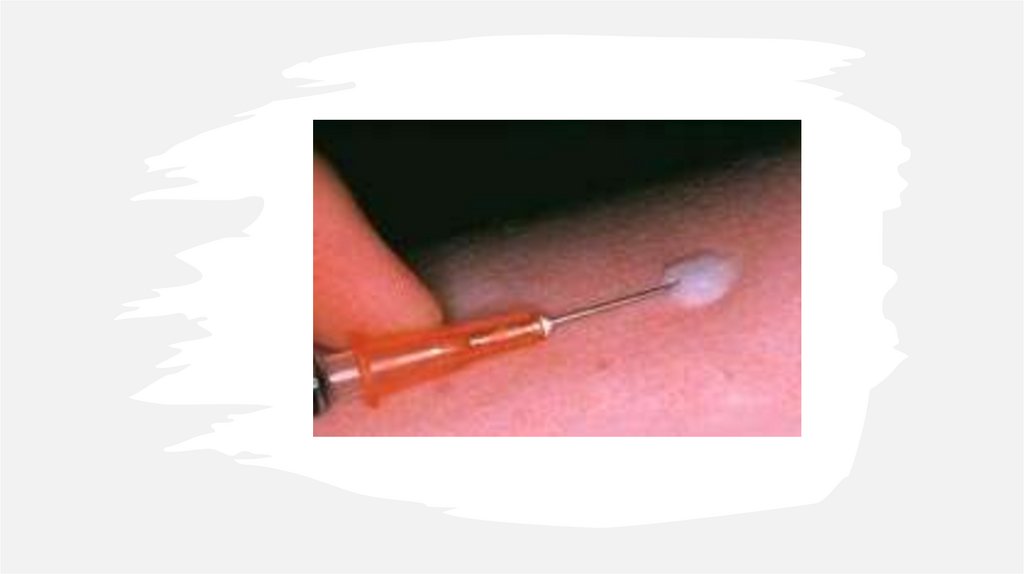
Протитуберкульознавакцинація новонароджених
Вакцину БЦЖ вводять
внутрішньошкірно в дозі
0,05 мг в об’ємі 0,1 мл.
БЦЖ (BCG – вакцина
Гальмета (Кальмета) –
Жерена).
82.
83.
84.
85.
86.
87.
Вакцинація здійснюється заумови додержання
інформованої згоди матері.
Вакцинація
БЦЖ
Вакцинація проти
туберкульозу проводиться
всім новонародженим на 3
- 5-ту добу життя
88.
89.
• Вакцину БЦЖ зберігають успеціально призначеній
кімнаті (кімнаті БЦЖ) в
холодильнику. У цій кімнаті
проводять розведення
вакцини.
• Препарат зберігають при
температурі не вище +4° С.
90.
• Якщо дитина хвора, імунізаціяпроводиться після одужання та
обов'язково до виписки з лікарні.
• Якщо мати дитини хвора на
активний туберкульоз легень і
отримувала лікування менш ніж за
2 місяці до пологів або у жінки
діагностовано туберкульоз після
народження дитини, враховуючи
високий ризик інфекції у
новонародженої дитини,
вакцинація не проводиться.
Рекомендована профілактична доза
ізоніазиду 5 мг/ кг ентерально 1 раз
на добу.
Вакцинація проти
туберкульозу
проводиться всім
новонародженим
на 3 - 5-ту добу
життя за винятком:
91.
Вакцинація протитуберкульозу
проводиться всім
новонародженим
на 3 - 5-ту добу
життя за
винятком:
• При народженні недоношеної
дитини вагою менше 2000 г
вакцинація проти туберкульозу
здійснюється по досягненні
дитиною маси тіла 2000 г
обов'язково до виписки із
лікарні.
92.
93.
94.
Вакцинація БЦЖ• Щеплення проводить спеціально підготовлений медичний персонал
лікувально-профілактичних закладів.
• Вакцинацію новонароджених проводять безпосередньо у палаті після
огляду дитини лікарем педіатром-неонатологом з письмовим
обгрунтуванням призначення вакцинації в карті розвитку
новонародженого (Ф097/о)
95.
Протитуберкульознавакцинація
новонароджених
• Можливі ускладнення після
вакцинації БЦЖ:
• Посилена місцева реакція у
осіб, що чутливі до туберкуліну
• ”Холодні” абсцеси
• Регіонарні лімфаденіти
• Келоїдні рубци
• Генералізація інфекції
96.
Еволюція БЦЖ1 міс-гіперемія(почервоніння)
3 міс-папула
6 міс-пустула("гнійничок")
12 міс-рубчик
97.
98.
ВакцинаціяБЦЖ
• При народженні недоношеної
дитини вагою менше 2000г
вакцинація проти туберкульозу
здійснюється по досягненні
дитиною маси тіла 2000 г
обов'язково до виписки із
лікарні
99.
• Дітям до 10 років дозавакцини складає 10 мкг
або 0,5 мл, дітям старше 10
років – 20 мкг або1,0 мл.
• Вводять вакцину глибоко
внутрішньом’язово
в
ділянку
дельтовидного
м’яза або в ділянку стегна з
зовнішнього
боку
новонародженій дитині
Профілактика
гепатиту В
100.
Профілактикагеморагічної
хвороби
новонародженого
Причиною
виникнення
геморагічної хвороби
новонародженого є
дефіцит К.
Вітамін К
призначається всім
н/нар з метою
профілактики
геморагічної
хвороби.
Профілактичне
введення: Вітамін К
1,0 мг
внутрішньом’язово
водиться в першу
добу після
народження
одноразово.
При наявності
пероральної форми
вітаміну К
рекомендується доза
препарату 2 мг., яку
вводять в першу та
сьому добу життя
101.
102.
103.
104.
А. Обстеження новонародженого на фенілкетонуріюпроводиться з метою раннього виявлення метаболічного
дефекту ФА, що є причиною розумової відсталості дитини.
Скринінгові
обстеження
1. Скринінгове обстеження здійснюється за інформованою
згодою матері.
2. Оптимальний скринінг має проводитись не раніше 24
години після початку ентерального харчування.
3. Обстеження здійснюється всім новонародженим у віці
48 - 72 години життя перед випискою із пологового
стаціонару (протипоказів немає).
104
105.
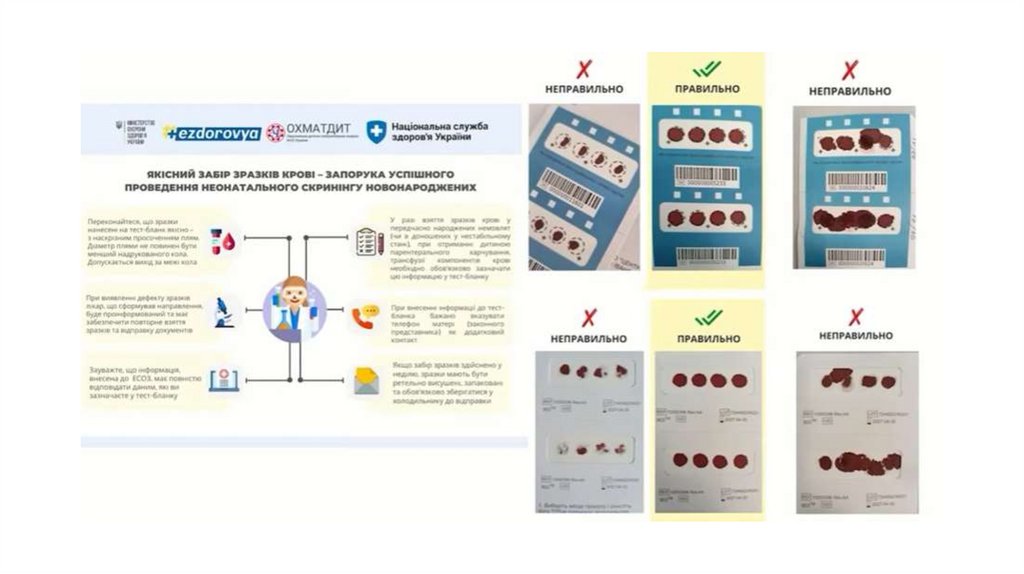
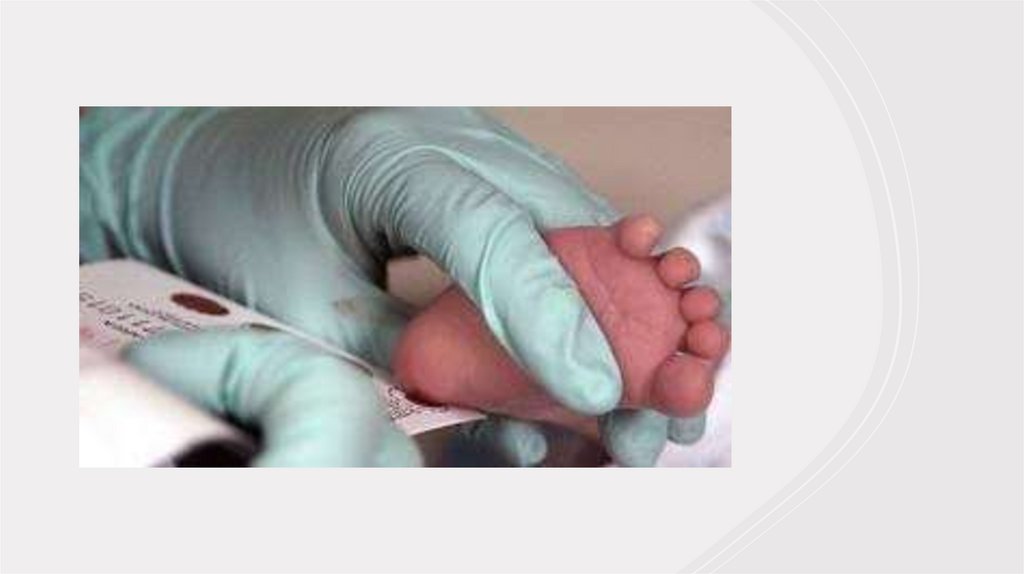
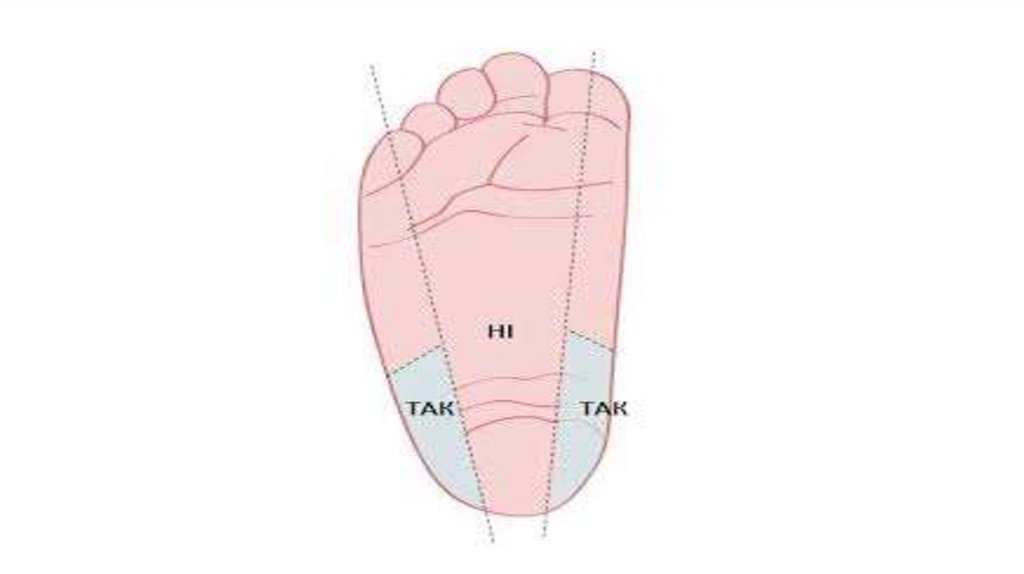
4.Обстеження проводиться шляхом забору капілярноїкрові на хроматографічний папір.
5. У випадку отримання позитивного результату тесту,
здійснюється огляд новонародженого лікарем генетиком та проводиться повторний аналіз крові.
6. Дієтичне харчування має розпочатися до 4-5 тижня
життя.
105
106.
107.
108.
• Б. Обстеження новонародженого на гіпотиреозпроводиться з метою
виявлення зниженої
продукції тиреоїдних гормонів.
• 1.Скринінгове обстеження
здійснюється за
інформованою згодою батьків.
• 2.Здійснюється всім новонародженим у віці 4872 годин життя до виписки із пологового
стаціонару (протипоказів немає).
• 3.Обстеження
проводиться шляхом забору
капілярної крові на хроматографічний папір.
• 4. При одержанні позитивного результату
проводиться повторний забір крові із вени для
визначення рівня ТСГ та гормонів щитоподібної
залози в сироватці крові.
• 5. Замісна терапія має бути розпочата не пізніше
3-го тижня життя.
108
109.
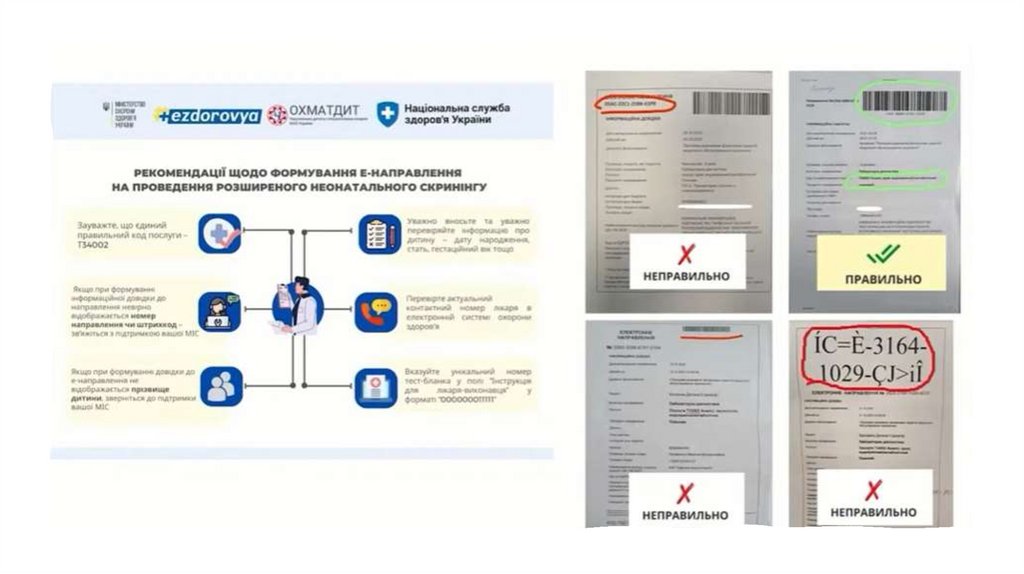
Наказ МОЗ № 221 від 29.03.2012• Взяття
зразків
крові
у
новонароджених
для
скринінгу
здійснюється у пологовому будинку
або
у
відділеннях
патології
новонароджених на 3 - 5 добу після
народження.
10
9
• У випадку, якщо дитину виписують з
пологового будинку раніше 2-ї доби,
взяття зразка крові у зазначений
термін
забезпечується
дитячою
поліклінікою, а у пілотних регіонах центром
первинної
медичної
(медико-санітарної) допомоги за
місцем фактичного проживання
дитини.
В. Скринінгове
обстеження на
адреногенітальний
синдром та
муковісцидоз
110.
Скринінговеобстеження на
адреногенітальний
синдром та
муковісцидоз
• Взяття крові для дослідження від хворих та
передчасно народжених дітей проводиться
на 7 - 8 добу життя
• Двократне взяття зразка крові проводиться:
- у недоношених дітей - повторне дослідження
при досягненні 36 тижнів гестаційного віку;
- у хворих дітей, які тривало перебувають на
стаціонарному лікуванні, - у віці 1 місяць.
• Взяття зразків крові для скринінгу у дітей,
народжених поза пологовим стаціонаром,
проводиться на 3 - 5 день після народження.
110
111.
Тепловий захист шляхом забезпечення теплого навколишньогосередовища і спільного перебування матері та дитини
Алгоритм
ведення здорової
новонародженої
дитини від 0 до
72 години життя
Первинна оцінка стану новонародженого
Перетинання та клемування пуповини
Раннє і виключно грудне вигодовування та допомога матері в
проведенні грудного вигодовування
Проведення термометрії
Профілактика офтальмії
111
112.
• Проведення антропометрії• Первинний лікарський огляд
новонародженого (для оцінки стану
адаптації дитини)
• Профілактика геморагічної хвороби
• Вакцинація новонародженого
• Скринінг-діагностика ФКУ, гіпотиреозу,
АДГ та муковісцидозу
• Навчання матері догляду за дитиною
• Виписка дитини з рекомендаціями
112
113.
114.
115.
116.
117.
118.
119.
120.
121.
122.
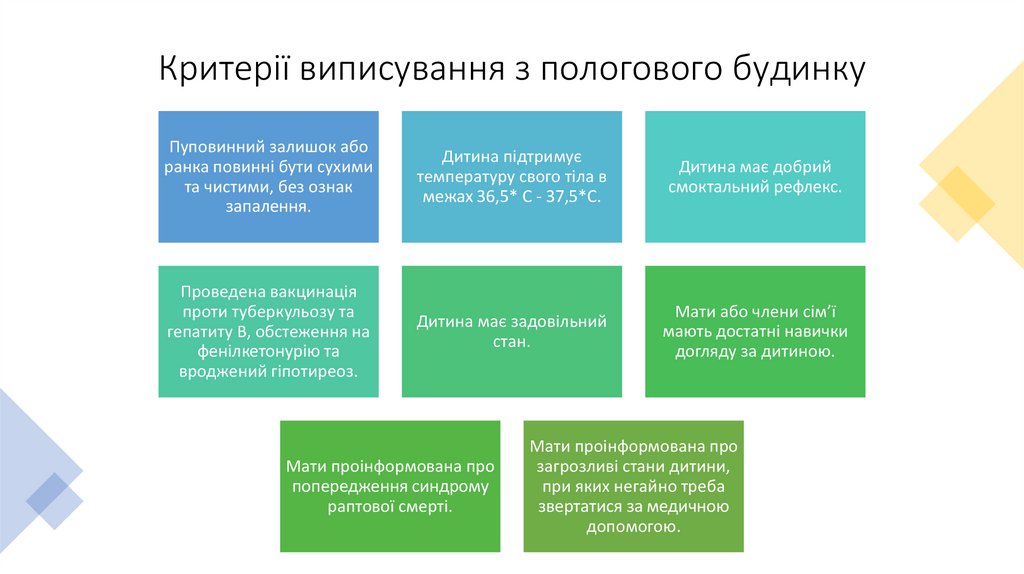
Критерії виписування з пологового будинкуПуповинний залишок або
ранка повинні бути сухими
та чистими, без ознак
запалення.
Дитина підтримує
температуру свого тіла в
межах 36,5* С - 37,5*С.
Дитина має добрий
смоктальний рефлекс.
Проведена вакцинація
проти туберкульозу та
гепатиту В, обстеження на
фенілкетонурію та
вроджений гіпотиреоз.
Дитина має задовільний
стан.
Мати або члени сім’ї
мають достатні навички
догляду за дитиною.
Мати проінформована про
попередження синдрому
раптової смерті.
Мати проінформована про
загрозливі стани дитини,
при яких негайно треба
звертатися за медичною
допомогою.
123.
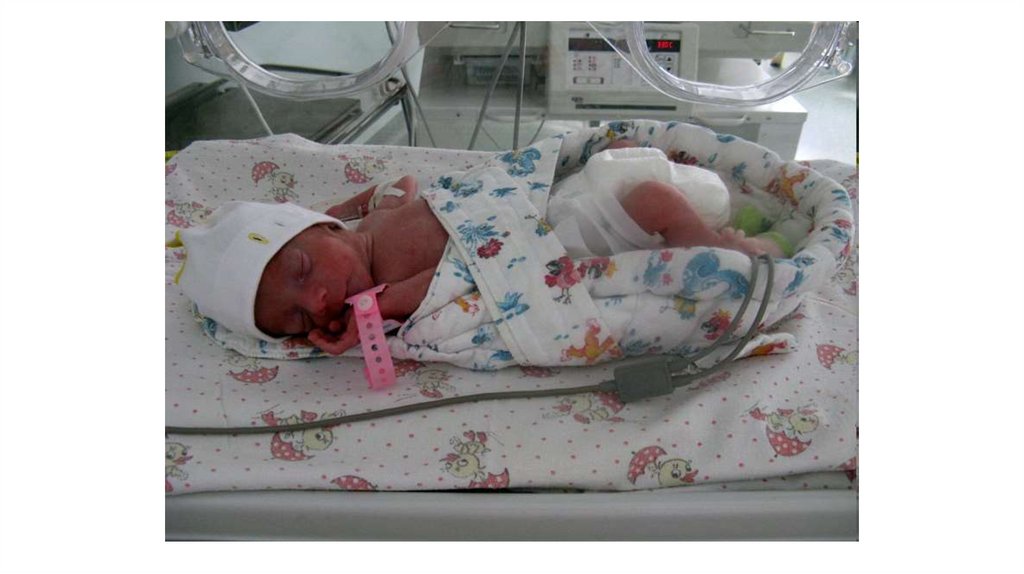
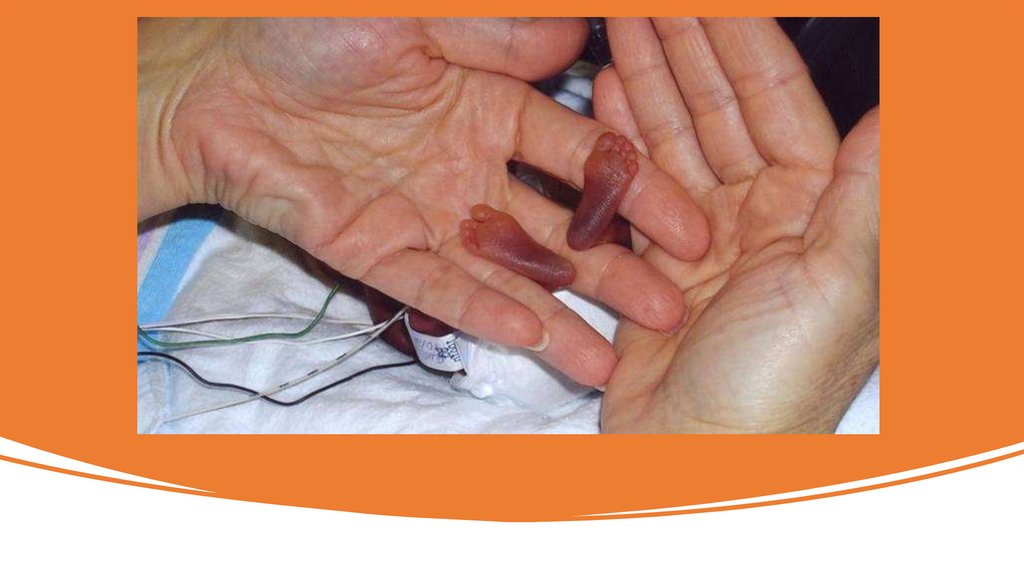
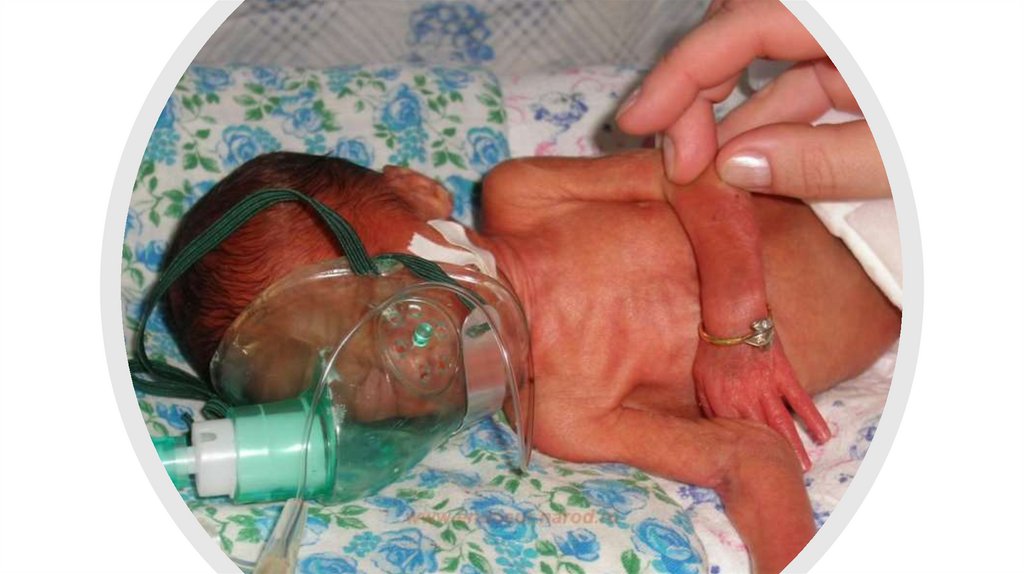
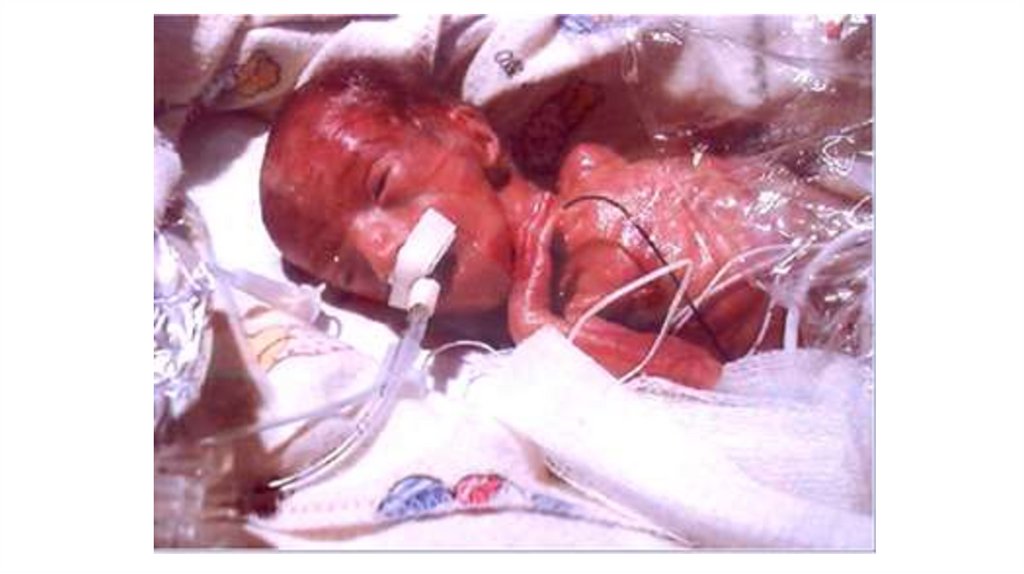
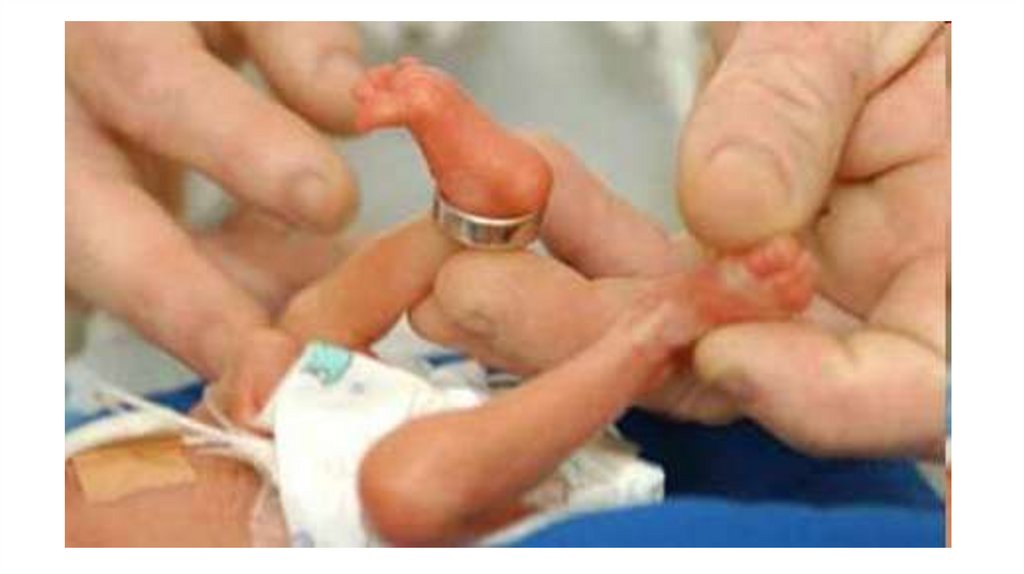
Дитина з малою масою тіла124.
125.
126.
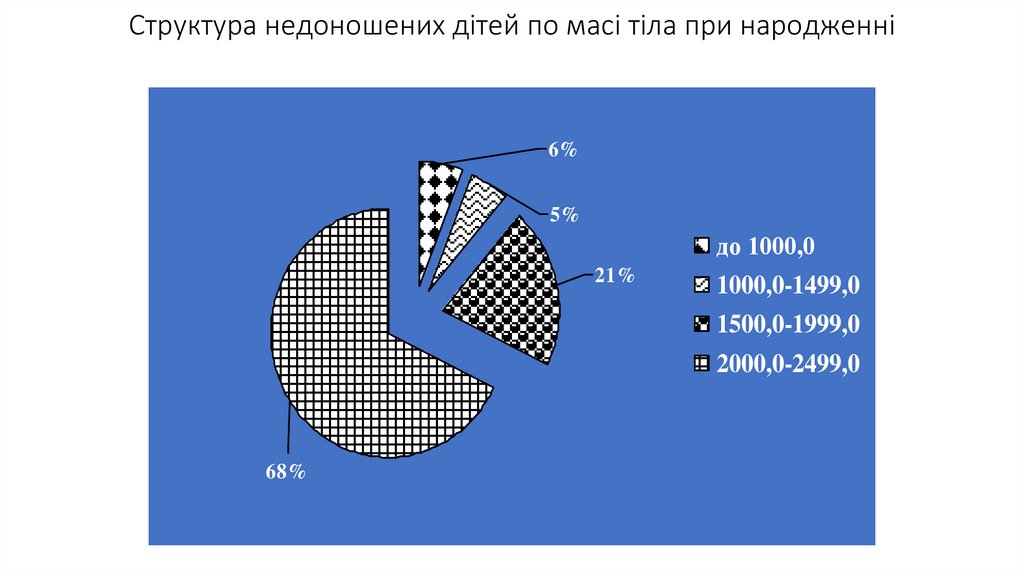
Структура недоношених дітей по масі тіла при народженні6%
5%
21%
68%
до 1000,0
1000,0-1499,0
1500,0-1999,0
2000,0-2499,0
127.
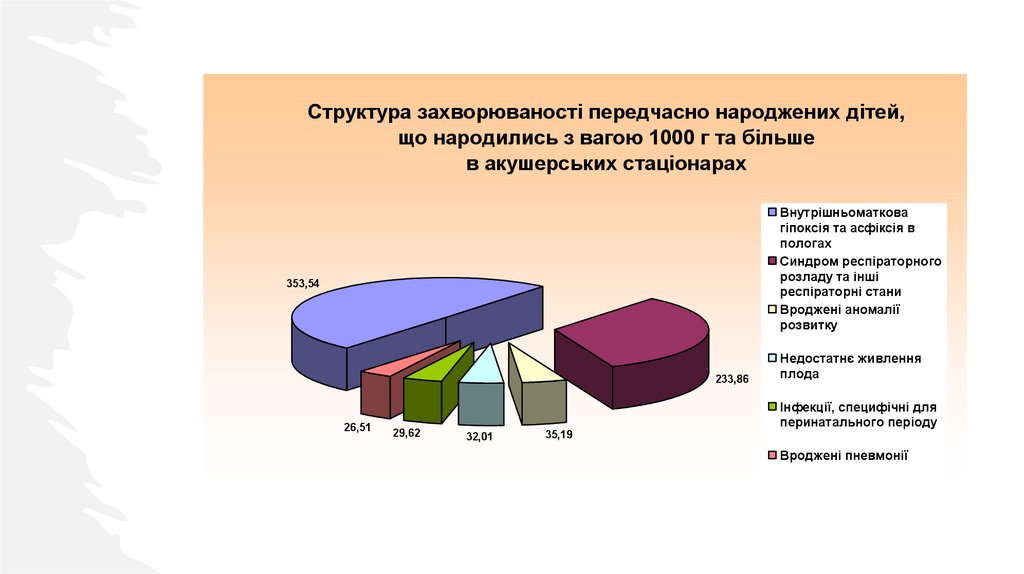
Структура захворюваності передчасно народжених дітей,що народились з вагою 1000 г та більше
в акушерських стаціонарах
Внутрішньоматкова
гіпоксія та асфіксія в
пологах
Синдром респіраторного
розладу та інші
респіраторні стани
Вроджені аномалії
розвитку
353,54
233,86
26,51
29,62
32,01
35,19
Недостатнє живлення
плода
Інфекції, специфічні для
перинатального періоду
Вроджені пневмонії
128.
129.
• Новонароджений –живонароджена дитина, яка
народилася чи була витягнута з
організму матері після повних
22-х тижнів вагітності (з 154
доби від першого дня
останнього нормального
менструального циклу).
130.
• Недоношенийновонароджений
живонароджена дитина, яка народилася в
терміні вагітності з 22-го повного до 37-го
повного тижня вагітності (154-258 діб).
• Доношений
новонароджений
–
живонароджена дитина, яка народилася в
терміні вагітності з 37-го повного тижня до
закінчення 42-го тижня вагітності (259-293
діб).
• Переношений
новонароджений
живонароджена дитина, яка народилася
після 42-го повного тижня вагітності (294
доби або пізніше).
131.
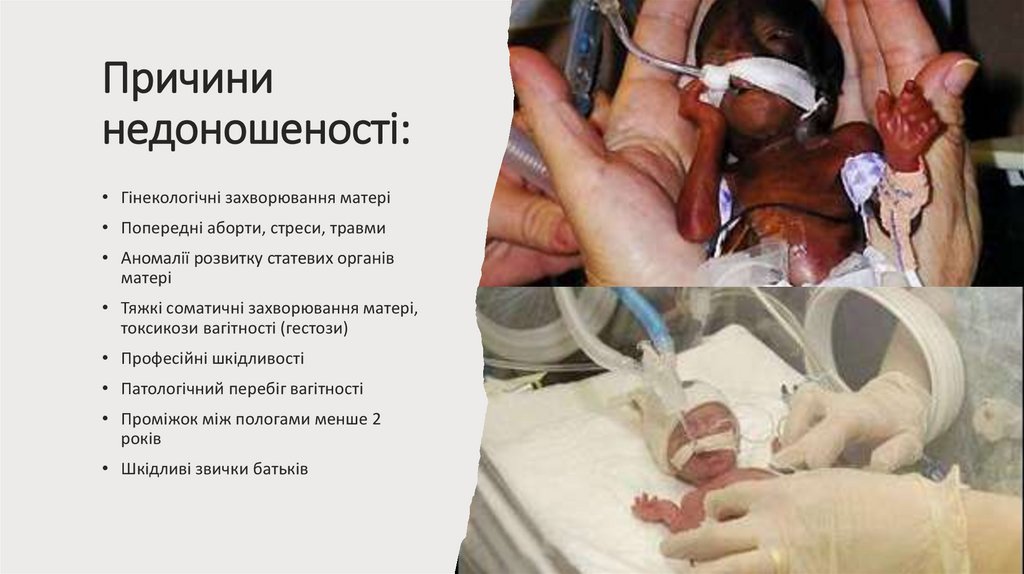
Причининедоношеності:
• Гінекологічні захворювання матері
• Попередні аборти, стреси, травми
• Аномалії розвитку статевих органів
матері
• Тяжкі соматичні захворювання матері,
токсикози вагітності (гестози)
• Професійні шкідливості
• Патологічний перебіг вагітності
• Проміжок між пологами менше 2
років
• Шкідливі звички батьків
132.
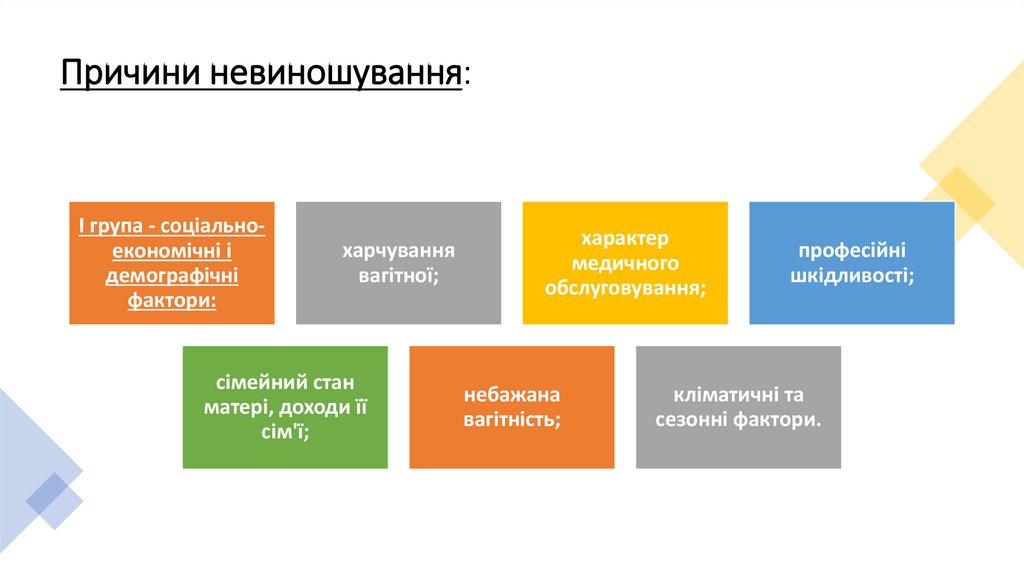
Причини невиношування:I група - соціальноекономічні і
демографічні
фактори:
харчування
вагітної;
сімейний стан
матері, доходи її
сім'ї;
характер
медичного
обслуговування;
небажана
вагітність;
професійні
шкідливості;
кліматичні та
сезонні фактори.
133.
134.
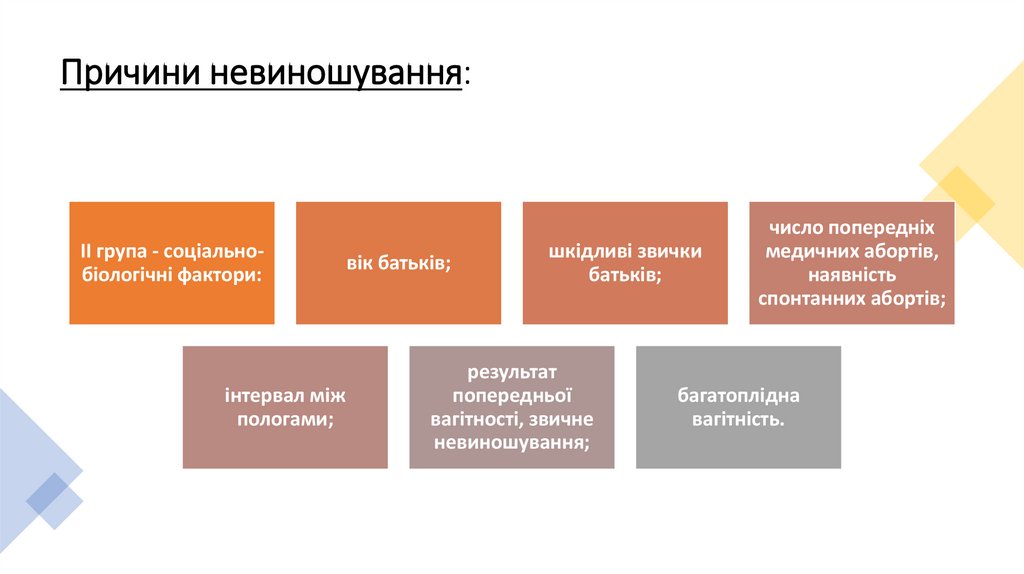
Причини невиношування:II група - соціальнобіологічні фактори:
інтервал між
пологами;
вік батьків;
шкідливі звички
батьків;
результат
попередньої
вагітності, звичне
невиношування;
число попередніх
медичних абортів,
наявність
спонтанних абортів;
багатоплідна
вагітність.
135.
136.
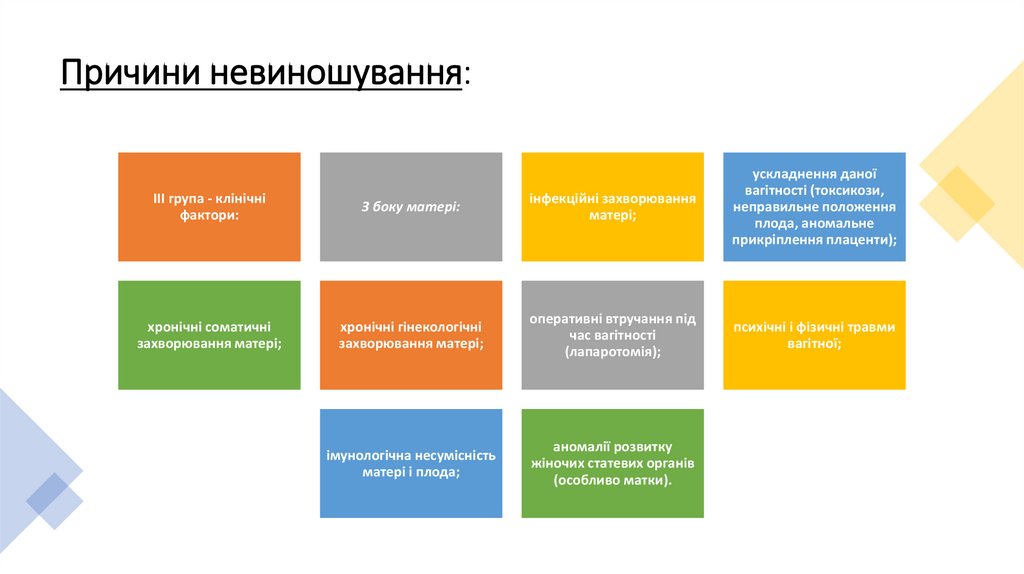
Причини невиношування:III група - клінічні
фактори:
З боку матері:
інфекційні захворювання
матері;
ускладнення даної
вагітності (токсикози,
неправильне положення
плода, аномальне
прикріплення плаценти);
хронічні соматичні
захворювання матері;
хронічні гінекологічні
захворювання матері;
оперативні втручання під
час вагітності
(лапаротомія);
психічні і фізичні травми
вагітної;
імунологічна несумісність
матері і плода;
аномалії розвитку
жіночих статевих органів
(особливо матки).
137.
138.
Причини невиношування:III група - клінічні
фактори:
З боку плода:
хромосомні
захворювання
плода;
внутрішньоутробні
інфекції;
аномалії розвитку.
139.
140.
141.
35-37 тижнів - 2001-2500 г.;Залежність
маси тіла
від терміну
гестації:
32-34 тижні - 1501-2000 г.;
29-31 тиждень - 1001-1500 г.;
28 тижнів і менше - 1000 г і
менше.
142.
143.
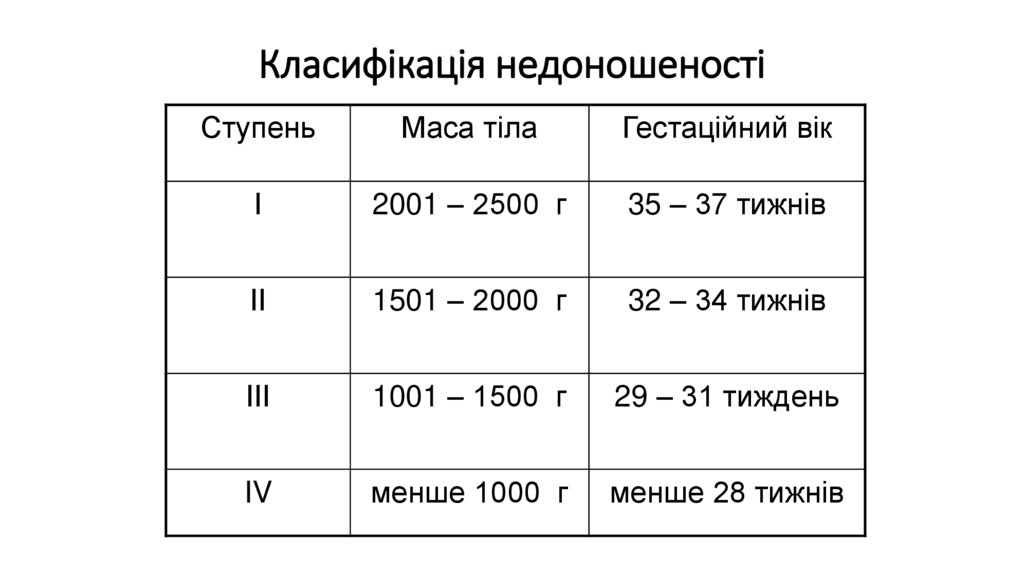
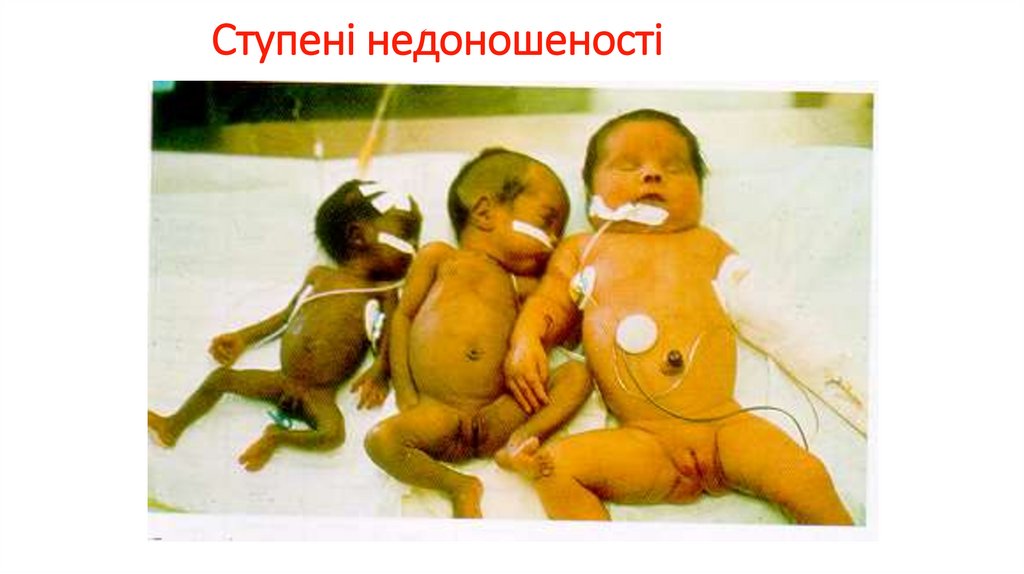
Класифікація недоношеностіСтупень
Маса тіла
Гестаційний вік
І
2001 – 2500 г
35 – 37 тижнів
ІІ
1501 – 2000 г
32 – 34 тижнів
ІІІ
1001 – 1500 г
29 – 31 тиждень
IV
менше 1000 г
менше 28 тижнів
144.
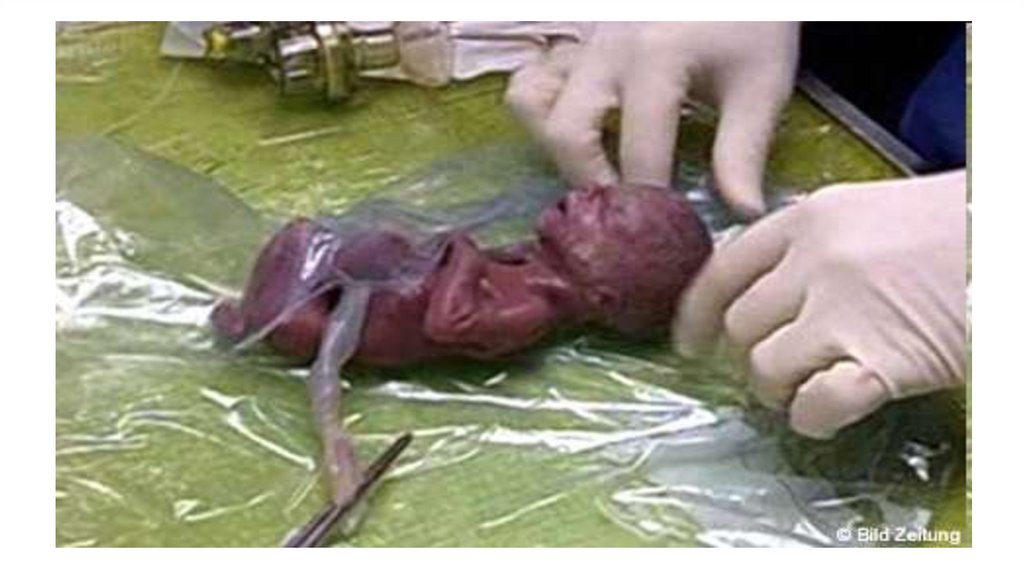
Дитина масою 275 г145.
Масо-зрістовий коефіціентМнар / Зр нар = 60
Якщо коефіціент <
60 внутрішньоутробна
гіпотрофія
146.
Маса тіла2001 – 2005 г
(35 – 37
тижнів)
147.
Маса тіла 2000 –1501 г
(32 – 34 тижні)
148.
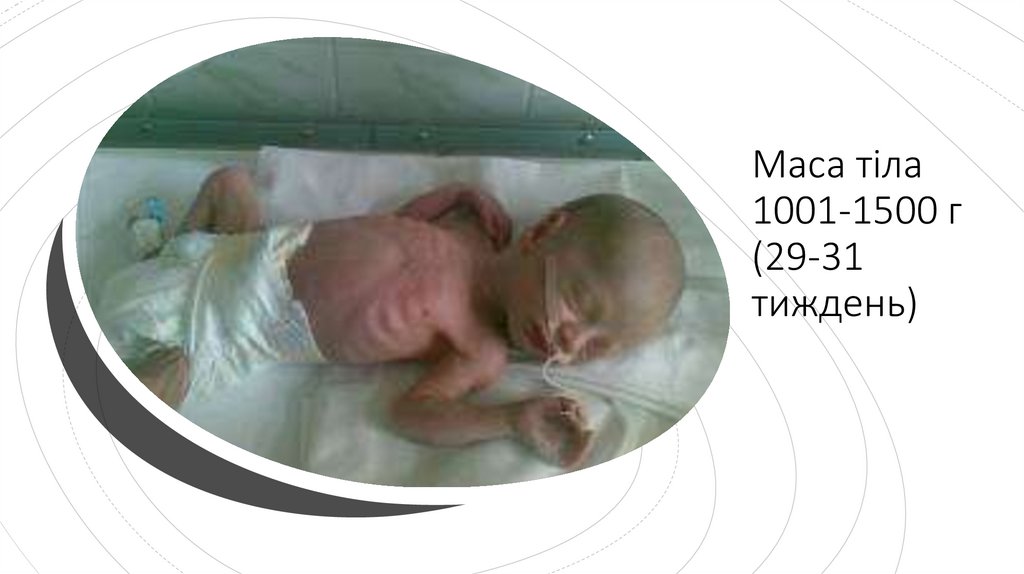
Маса тіла1001-1500 г
(29-31
тиждень)
149.
Маса тіла менше1000 г
(менше 28 тижнів)
150.
151.
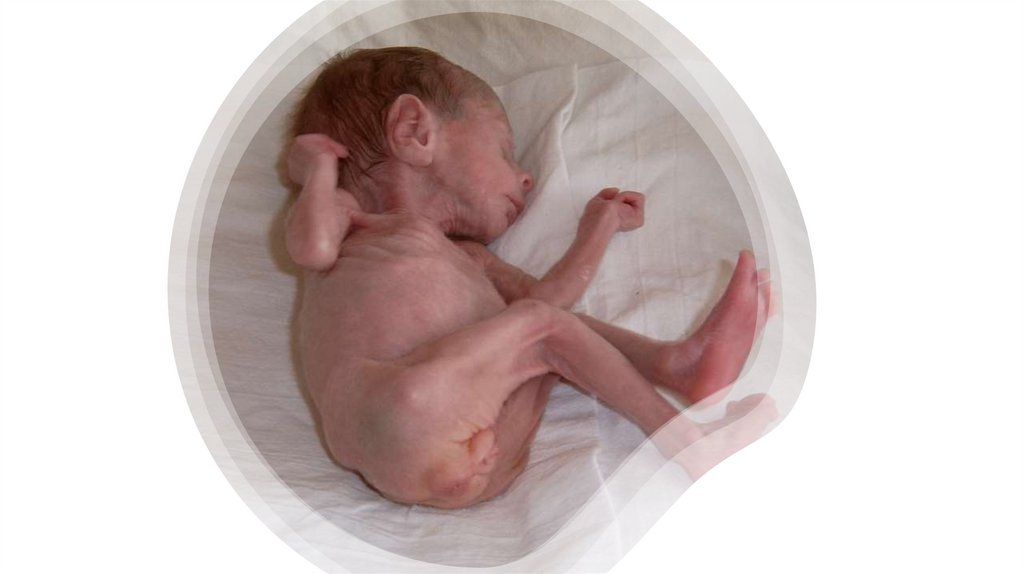
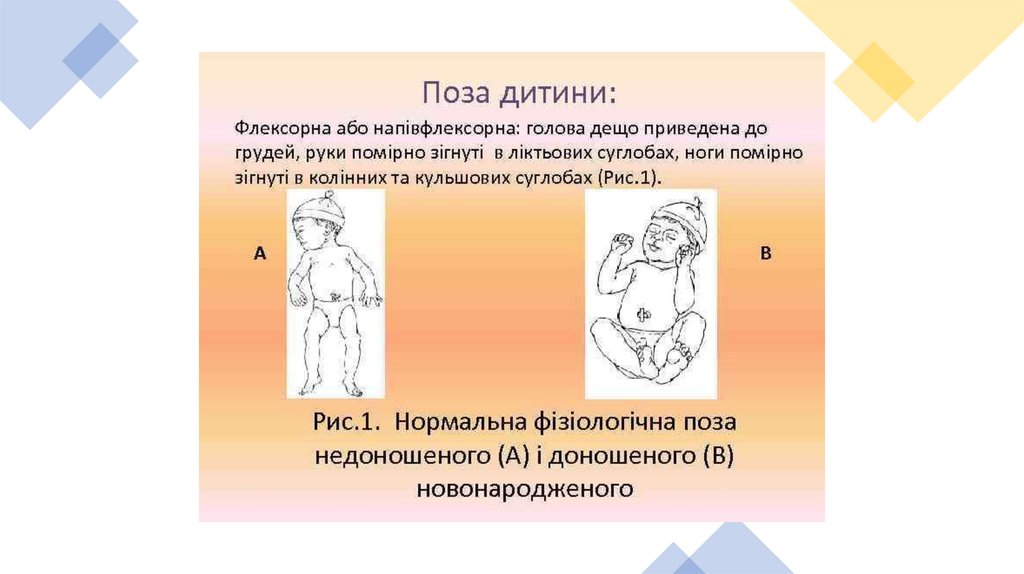
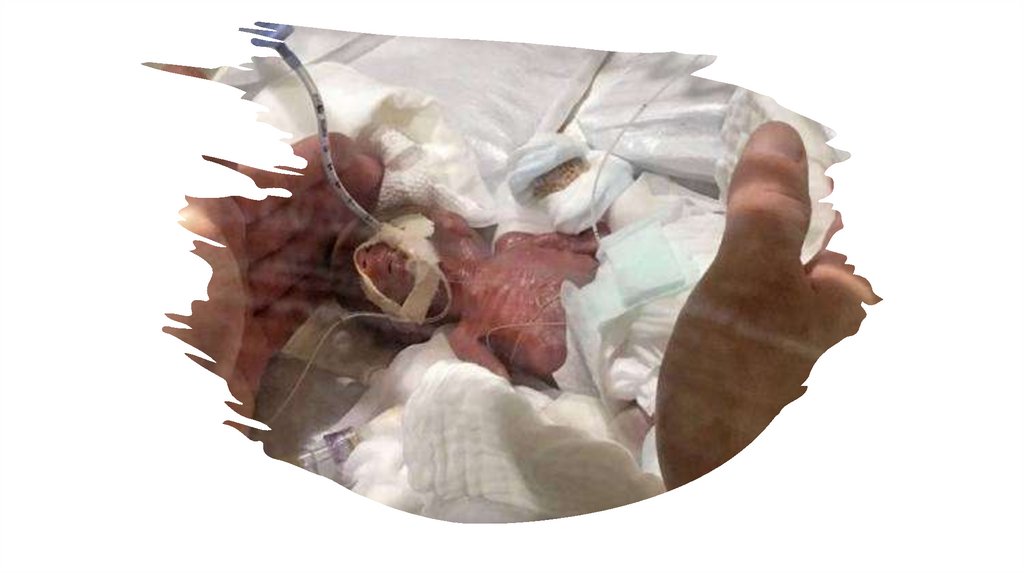
Ознаки недоношеностіНеголосний крик
Шкіра вкрита пушком в
великої кількості
Шкіра зморшкувата,
підшкірна клітковина
розвинута слабко
Мале тім’ячко відкрите,
велике тім’ячко більше
ніж 2 х 2,5 см
Хрящи вух недорозвинуті,
м’які, асиметричні
Розміри голови значно
перевищують розміри
грудної клітки
Нігті не виходять за краї
пальців
Великі статеві губи у
дівчаток недорозвинуті,
статева щілина зяє. У
хлопчиків яєчка не
опущені в калитку.
Пупкове кільце
розташовано нижче
середині відстані між
мечеподібним відростком
і кістками лона.
Дихання нерівномірне за
частотою, аритмічне,
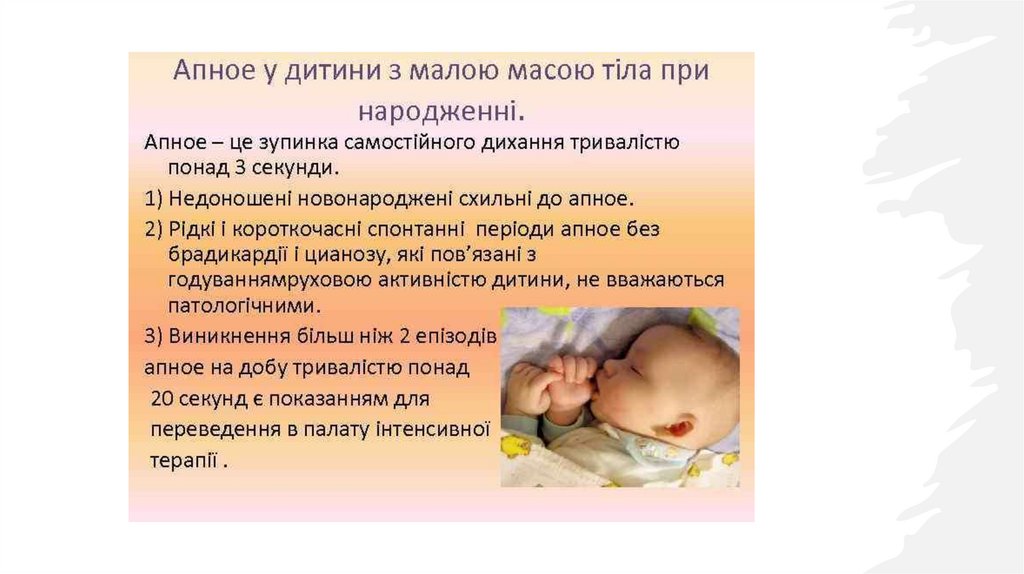
часто виникає апное
Слабко виражений
ковтальний і ссальний
рефлекси.
Маса тіла менше 2500 г,
зріст менше 45 см.
152.
153.
НАКАЗ № 584 від 29.08.2006• Протокол медичного
догляду за
новонародженою
дитиною з малою масою
тіла при народженні
154.
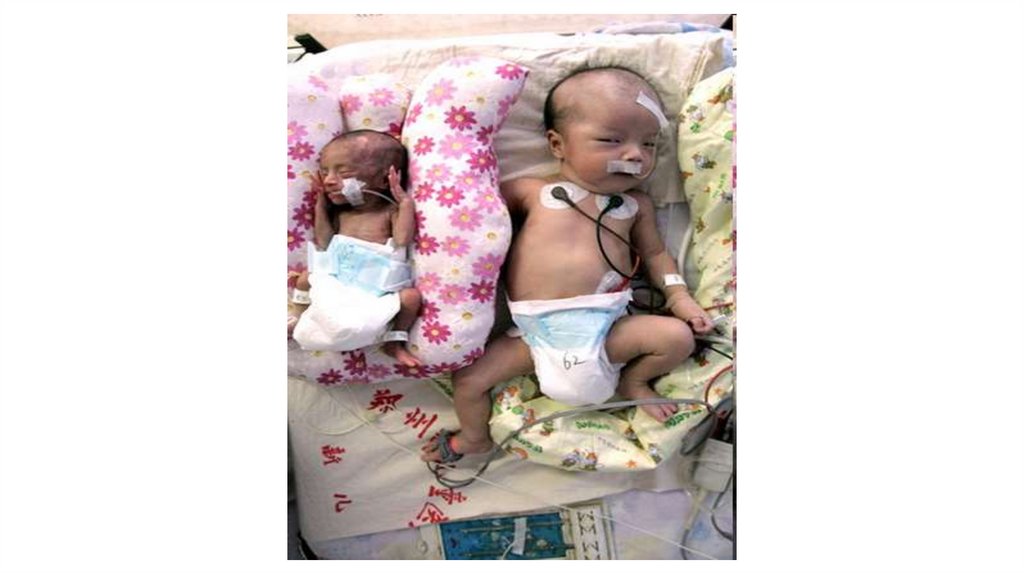
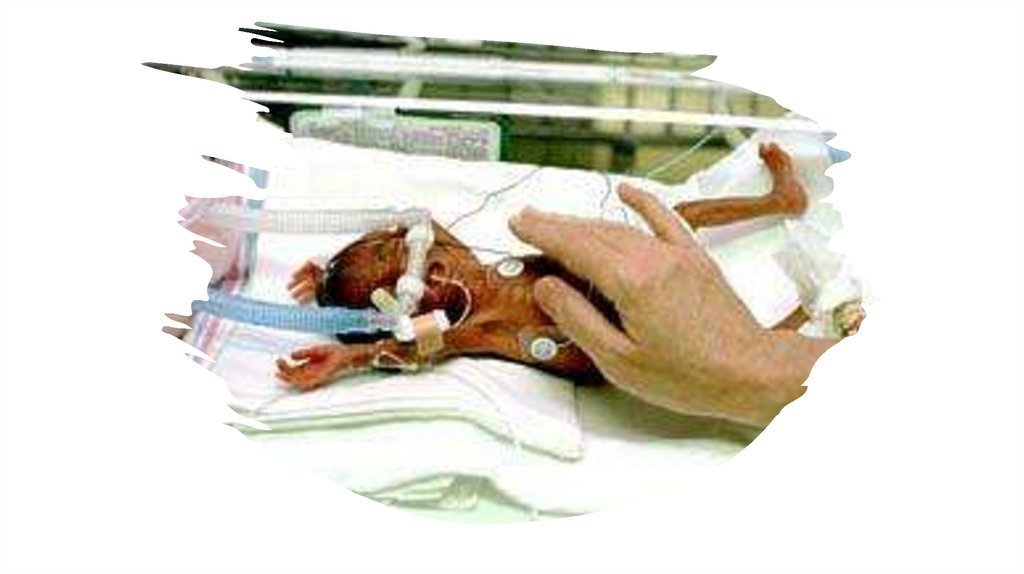
Ступені недоношеності155.
Недоношений новонародженийОсновні розлади
адаптації та
патологічні стани
1.
Респіраторний дистрес-синдром
1.
Новонароджений з затримкою
внутрішньоутробного розвитку
Гіпотермія
2.
Гіпоглікемія
2.
Гіпоглікемія
3.
Гіпотермія
3.
Проблеми з вигодовуванням
у дітей з малою
масою тіла при
народженні
4.
Проблеми з вигодовуванням
4.
Гіпербілірубінемія
5.
Гіпербілірубінемія
5.
Інфекції
6.
Інфекції
6.
Поліцитемія
7.
Апное
7.
Вроджені аномалії розвитку
8.
Гіпокальціемія
8.
Гіпокальціемія
9.
Анемія
156.
157.
158.
159.
160.
Профілактиката лікування
гіпотермії
обов’язковою умовою для попередження
гіпотермії у новонароджених з малою
масою тіла при народженні є постійний
контроль за температурою в приміщенні
(наявність кімнатного настінного
термометра обов’язкова в кожній палаті) ;
в першу добу життя нормальною
температурою тіла дитини є 36,5-37,5°С.
В наступні дні оптимальною є
температура тіла в межах 36,8-37,2°С.
Слід уникати розвитку у дитини як
гіпотермії, так і гіпертермії;
161.
162.
Профілактика та лікування гіпотерміїновонароджений з малою масою
тіла при народженні потребує
додаткового тепла і більш
ретельного контролю температури
тіла ;
заходи збереження тепла
включають використання теплих
кімнат, методу „кенгуру”,
інкубаторів, ламп-обігрівачів,
ліжок-грілок і матраців-грілок.
Доцільно використовувати догляд
за методом „мами-кенгуру”.
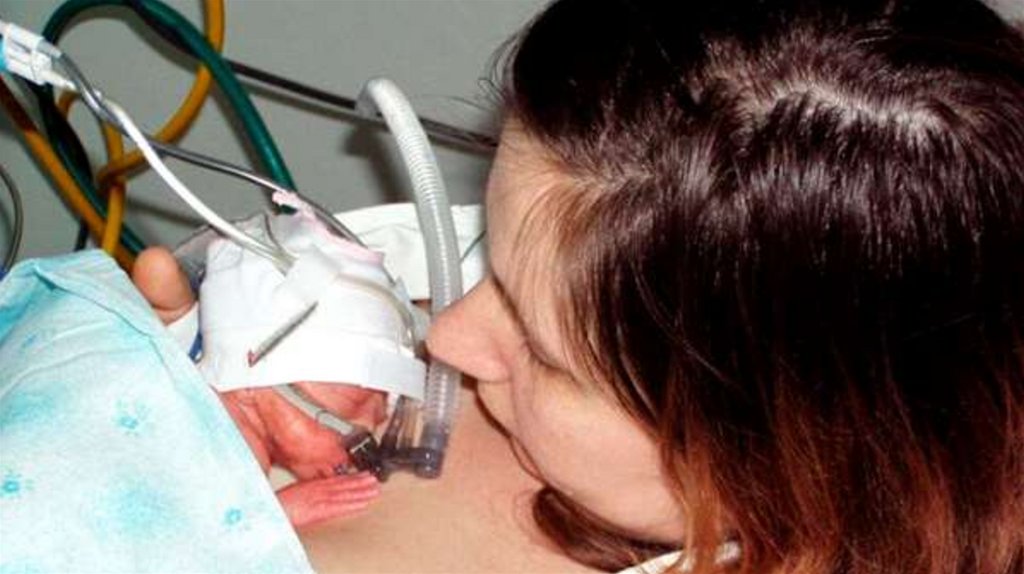
163.
164.
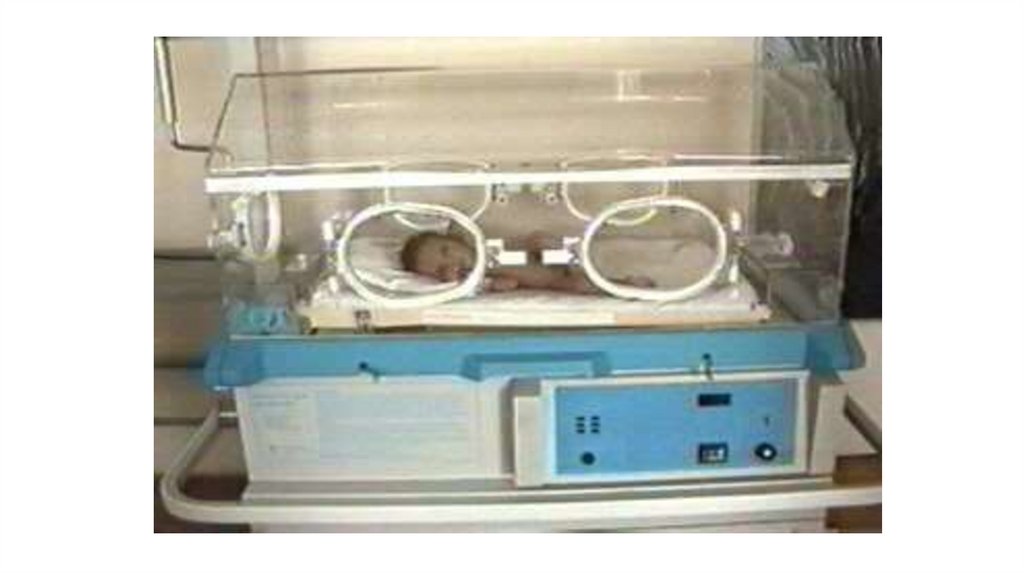
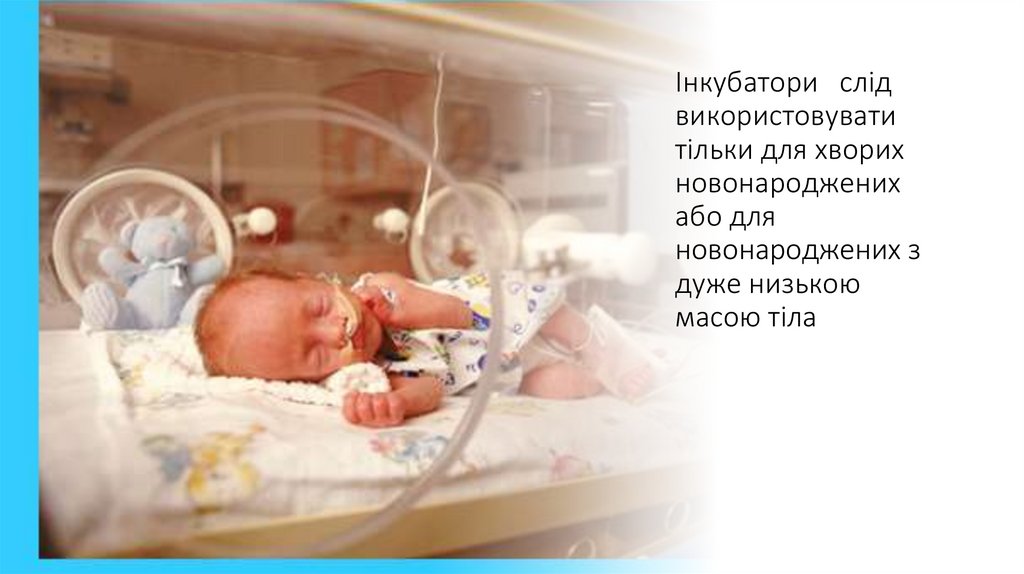
Інкубатори слідвикористовувати
тільки для хворих
новонароджених
або для
новонароджених з
дуже низькою
масою тіла
165.
• при виходжуванні новонароджених в інкубаторах необхідно контролюватитемпературу тіла дитини щонайменше кожні 4-6 годин і регулювати температуру
всередині апаратів в межах 30-37°С . У разі наявності сервоконтролю вважати
обов’язковим його використання;
• контроль температури тіла дитини рутинно проводиться щонайменше 4 рази на
добу, у випадках нестабільної температури частіше;
• новонародженим з масою тіла ≤ 1000 грамів слід проводити контроль температури
тіла кожні 3 години;
• результати термометрії записуються до карти розвитку новонародженого;
166.
167.
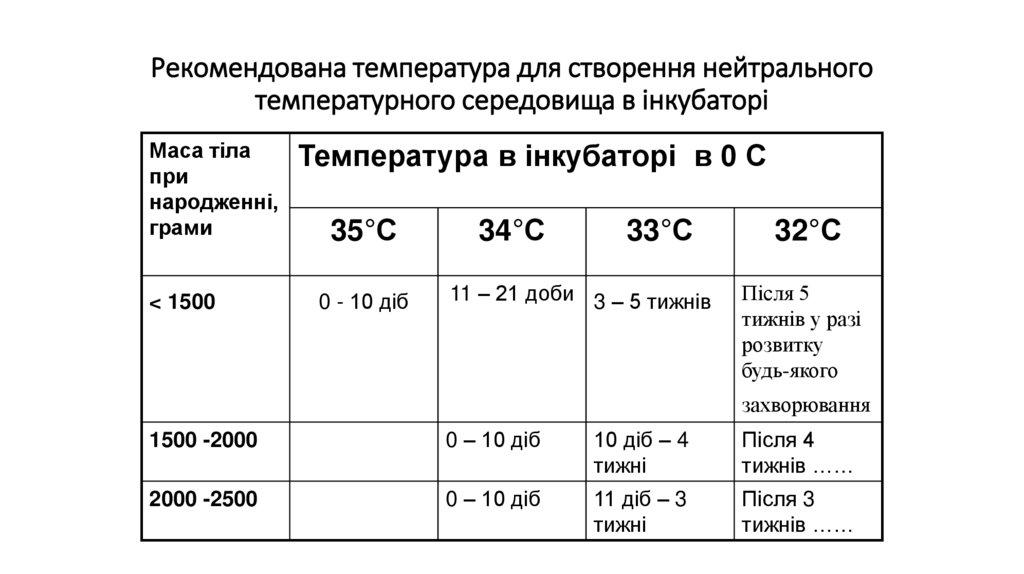
Рекомендована температура для створення нейтральноготемпературного середовища в інкубаторі
Маса тіла
при
народженні,
грами
< 1500
Температура в інкубаторі в 0 С
35°С
0 - 10 діб
34°С
33°С
11 – 21 доби 3 – 5 тижнів
32°С
Після 5
тижнів у разі
розвитку
будь-якого
захворювання
1500 -2000
0 – 10 діб
10 діб – 4
тижні
Після 4
тижнів ……
2000 -2500
0 – 10 діб
11 діб – 3
тижні
Після 3
тижнів ……
168.
169.
170.
171.
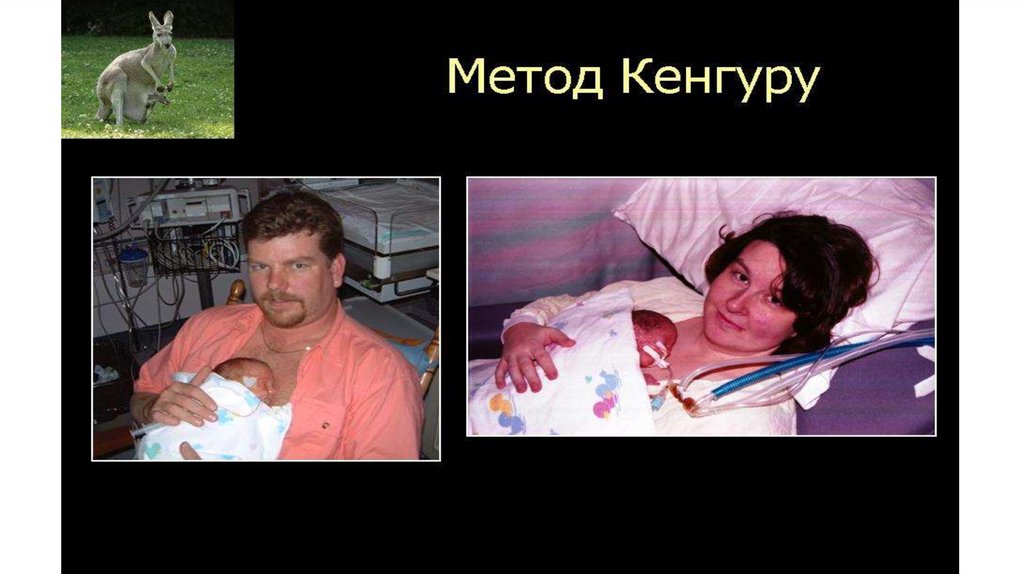
• Під час проведення методу «Матикенгуру» важливо підтримуватидитину. Контакт «шкіра до шкіри»
має відбуватися протягом 24 годин
на добу з короткими перервами
(наприклад, щоб змінити підгузок
дитині, прийняти душ). Батько або
інший член родини також може
виходжувати недоношених дітей за
допомогою цього методу.
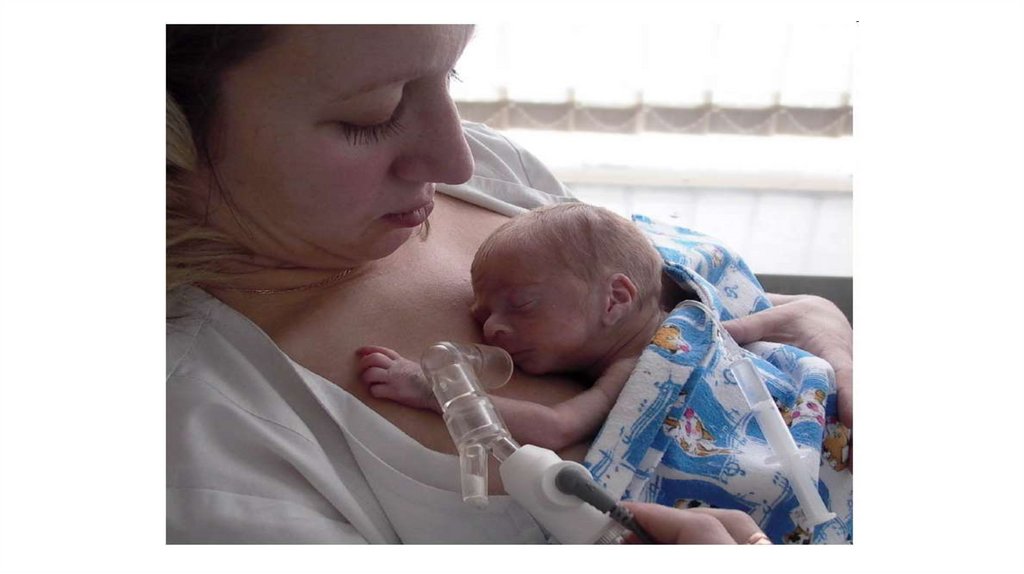
Метод «Мати –
кенгуру»
172.
173.
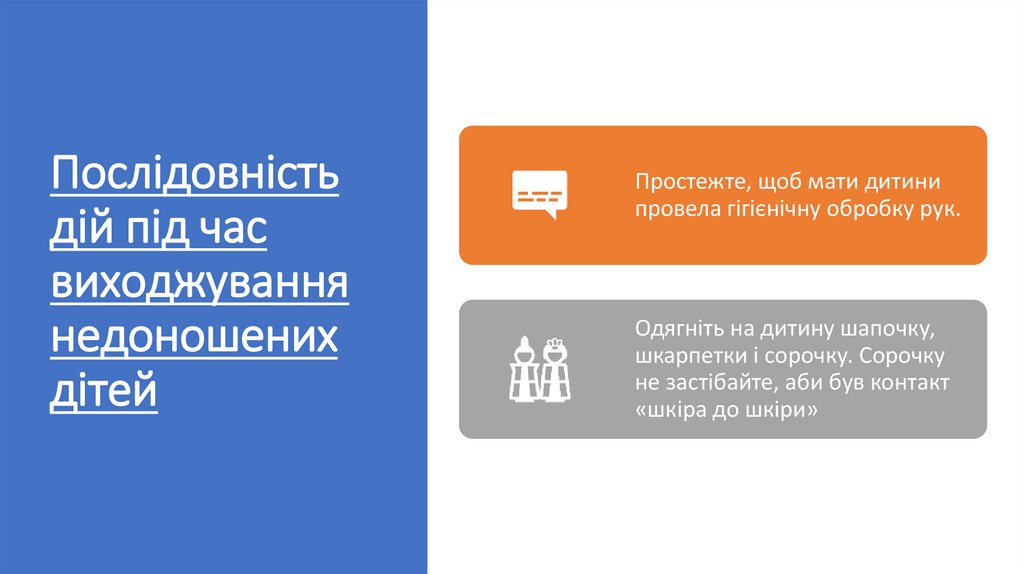
Послідовністьдій під час
виходжування
недоношених
дітей
Простежте, щоб мати дитини
провела гігієнічну обробку рук.
Одягніть на дитину шапочку,
шкарпетки і сорочку. Сорочку
не застібайте, аби був контакт
«шкіра до шкіри»
174.
175.
Розмістіть дитину у вертикальномуположенні між грудьми матері (схоже
на положення «жабенятко»):
• голівка, шия і тулуб дитини мають
бути випрямлені;
• руки дитини — на грудях у матері;
• ніжки дитини — під грудьми матері
й напівзігнуті;
• голівка дитини — під підборіддям
матері.
Послідовність
дій під час
виходжування
недоношених
дітей
176.
177.
Послідовністьдій під час
виходжування
недоношених
дітей
• Зафіксуйте дитину біля тулуба матері за
допомогою тканини або «сумки». Тканина
має прикривати не всю голову дитини, а
лише її частину до вуха.
• Накрийте дитину одягом матері
178.
179.
180.
181.
182.
Профілактика і корекція гіпоглікемії.Нормальним слід вважати рівень глюкози крові 2,6
ммоль/л – 5,5 ммоль/л. Для контролю за рівнем
глюкози крові необхідна наявність в кожному закладі
охорони здоров’я глюкотесту (глюкометру) з метою
зниження ризику ускладнень інвазивних втручань.
Для профілактики розвитку гіпоглікемії годування
дитини треба розпочати якомога раніше після
народження і проводити його часто (не менше 8
разів на добу як вдень, так і вночі).
183.
184.
Профілактика ікорекція
гіпоглікемії.
• В перші 2-4 години життя дитини
відбувається фізіологічне зниження рівня
глюкози в крові, тому контрольне
вимірювання рівня глюкози треба
проводити не раніше ніж через 4 години
після народження і не раніше 30 хвилин
після останнього годування. При появі
симптомів гіпоглікемії таких як судоми,
апное, гіпотонія, погане смоктання,
пригнічення або млявість негайно
визначити рівень глюкози крові та
розпочати медичну допомогу відповідно до
даного протоколу.
185.
186.
187.
188.
Профілактичні заходиПрофілактика геморагічної
хвороби новонародженого
Профілактичне
призначення вітамінів А і Е
Профілактичне
призначення вітаміну Д
Профілактичне
призначення заліза
189.
Профілактика геморагічної хворобиновонародженого
вітамін К1 в/м вводиться в 1 добу після
народження одноразово всім н/нар з
малою масою тіла при народженні в
кількості 1,0 мг ;
при наявності пероральної форми
вітаміну К1 рекомендується доза
препарату 2 мг, яку вводять в першу та
сьому доби життя дитини
190.
191.
Профілактичне призначення вітамінівА і Е:
новонароджені з малою
масою тіла при
народженні >1500 грамів
не потребують рутинного
призначення вітамінів А і
Е;
своєчасне та повноцінне
вигодовування дитини
грудним молоком
запобігає розвитку
дефіциту вітамінів А і Е.
192.
Профілактичнепризначення
вітаміну Д
• з кінця 1 тижня життя дитини при
встановленому ентеральному годуванні
слід розпочати профілактичне введення
вітаміну Д в дозі 400-800 МО щоденно;
• у разі годування сумішшю додатково
призначати вітамін Д, щоб отримати
загальну добову дозу 800 МО.
193.
194.
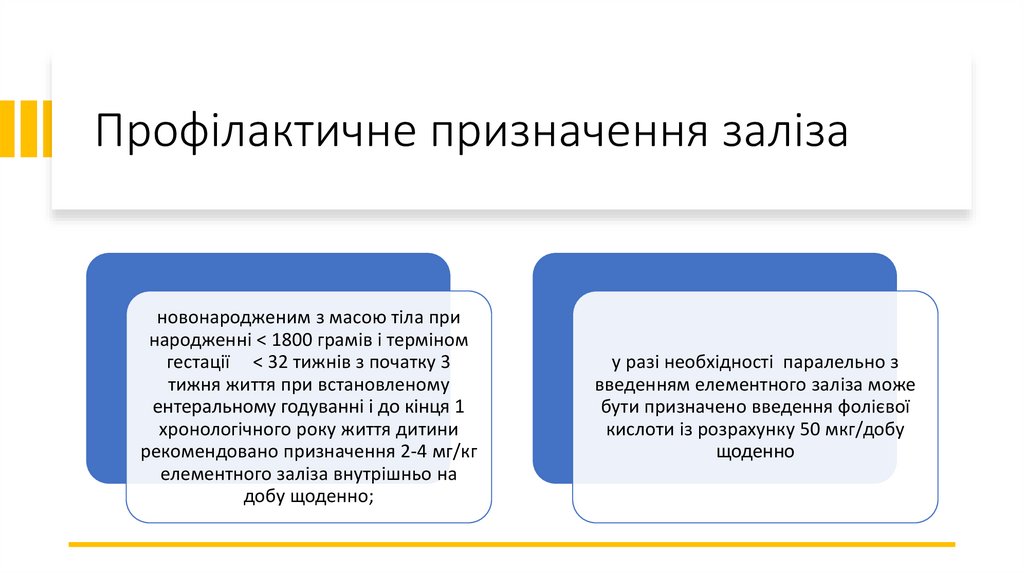
Профілактичне призначення залізановонародженим з масою тіла при
народженні < 1800 грамів і терміном
гестації < 32 тижнів з початку 3
тижня життя при встановленому
ентеральному годуванні і до кінця 1
хронологічного року життя дитини
рекомендовано призначення 2-4 мг/кг
елементного заліза внутрішньо на
добу щоденно;
у разі необхідності паралельно з
введенням елементного заліза може
бути призначено введення фолієвої
кислоти із розрахунку 50 мкг/добу
щоденно
195.
196.
Вибір засобу годування новонародженихВнутрішньоутробний
термін гестації
До 30 тижнів
Засіб ентерального
годування
Через зонд
30-33 тижнів
Через зонд або з
чашечки
Годування грудьми або
з чашечки
34-35 тижнів
>36 тижнів
Годування грудьми
197.
Суміші для харчуваннянедоношених
198.
Транспортування новонародженого транспортнимкувезом
199.
Особливостітранзиторних
станів у
недоношених
• Фізіологічна жовтяниця (наростає до 7-8 дня,
утримується 3 тижні і довше, високі показники
білірубіну, загроза білірубінової енцефалопатії,
потребує лікування);
• Фізіологічна еритема (еритема до 2 тижнів яскравочервоного кольору);
• Фізіологічна втрата маси складає 9-14%, відновлюється
на 2-3 тиждень;
• Токсична еритема, гормональний криз, сечокислий
інфаркт, транзиторна лихоманка не спостерігаються у
недоношених немовлят.
200.
201.
202.
203.
- Мати або члени сім’їнавчені і мають
достатні навички
догляду за дитиною:
- Мати або члени сім’ї
проінформовані про
загрозливі стани
дитини, при яких
негайно треба
звертатися за
медичною
допомогою
- Матір попереджена про
заходи профілактики
синдрому раптової
смерті дитини
Критерії виписки
дитини з малою
масою тіла при
народженні
204.
205.
206.
Умовні періодирозвитку
недоношеного
новонародженого
після народження
• І -й період: перехідний - триває від народження
дитини до 7 доби життя.
У цей період дитина може втрачати від 10%
(якщо маса при народженні 1500 -2500 грамів) до
15% (якщо вага при народженні < 1500 грамів)
маси тіла в ранньому неонатальному періоді, тому
завданням цього періоду є забезпечення дитини
харчовими речовинами в тому об’ємі, який
запобігатиме катаболізму.
• ІІ-й період: стабілізації - триває з 7 доби життя
до моменту виписки дитини з пологового
стаціонару.
• ІІІ-й період: нормалізації - триває з моменту
виписки з пологового будинку/ лікарні до 1 року
життя або більше
207.
РозрахунокДКІ
• Формула Зайцевої:
• 1% маси тіла Х n
• n – кількість днів життя дитини
208.
Розрахунок ДКІ• Мнар 1700 г
• Вік дитини – 5 діб
• ДКІ = 17 х 5=85 мл
• РКІ = ДКІ / кількість годувань
• РКІ = 85 /10 = 8,5 мл
209.
• 6.00 грудне молоко ( АМС «Малюк») 8,5 мл• 8.00 грудне молоко ( АМС «Малюк») 8,5 мл
• 10.00 грудне молоко ( АМС «Малюк») 8,5 мл
Лист
вигодовування
• 12.00 грудне молоко ( АМС «Малюк») 8,5 мл
• 14.00 грудне молоко ( АМС «Малюк») 8,5 мл
• 16.00 грудне молоко ( АМС «Малюк») 8,5 мл
• 18.00 грудне молоко ( АМС «Малюк») 8,5 мл
• 20.00 грудне молоко ( АМС «Малюк») 8,5 мл
• 22.00 грудне молоко ( АМС «Малюк») 8,5 мл
• 24.00 грудне молоко ( АМС «Малюк») 8,5 мл
210.
РозрахунокДКІ
• Мнар 2000 г
• Вік дитини – 3 доби
• ДКІ = 20 х 3=60 мл
• РКІ = ДКІ / кількість
годувань
• РКІ = 60 /8 = 7,5 мл
211.
6.00 грудне молоко ( АМС «Малюк») 7,5 мл8.30 грудне молоко ( АМС «Малюк») 7,5 мл
11.00 грудне молоко ( АМС «Малюк»)7,5 мл
Лист
вигодовування
13.30 грудне молоко ( АМС «Малюк») 7,5 мл
16.00 грудне молоко ( АМС «Малюк») 7,5 мл
18.30 грудне молоко ( АМС «Малюк») 7,5 мл
21.00 грудне молоко ( АМС «Малюк») 7,5 мл
23.30 грудне молоко ( АМС «Малюк») 7,5 мл
212.
ІІІ
півріччя півріччя
Фізіологічна потреба у
харчових інгредієнтах
недоношених дітей при
природному вигодовуванні:
Білки, г/кг
2-2,5
3-3,5
Жири, г/кг
6-6,5
6-5,5
Вуглеводи,
г/кг
12-14
12-14
213.
Назогастральний(назодуоденальний)
зонд
214.
Щеплення дитини з малою масою тілапри народженні
• Щеплення дитини здійснюється за поінформованою згодою матері.
• Щеплення дитини з малою масою тіла при народженні, яка народилась з масою
2000,0 грамів і більше, проводиться в звичайні строки згідно хронологічного віку
дитини та звичайними дозами вакцин (не зменшеними) в залежності від клінічного
стану дитини
• Усі дані про проведене щеплення (дата, доза, серія, термін придатності) вносяться
до карти розвитку новонародженого та виписку.
215.
• У медичних документах слід вказати характер і терміни загальних і місцевихреакцій, якщо вони мали місце.
• Перед випискою з пологового будинку проводиться інформування матері щодо
необхідності подальшої імунізації дитини згідно з діючим календарем ще
• плень в Україні.
• Щеплення проводиться відповідно до інструкції щодо введення вакцини спеціально
підготовленим медичним персоналом ЛПЗ.
• Щеплення новонароджених проводять безпосередньо у палаті після огляду дитини
лікарем – педіатром - неонатологом з письмовим обґрунтуванням призначення
вакцинації в історії розвитку новонародженого.
216.
217.
Щеплення новонароджених з малою масою тіла при народженні протигепатиту B.
• Дітям, народженим від матерів з невизначеним або позитивним HBsAg статусом,
щеплення проводиться протягом 12 годин після народження незалежно від маси
тіла і стану дитини .
• При наявності специфічного імуноглобуліну проти гепатиту В рекомендовано
одночасне його введення з вакциною в іншу ділянку тіла.
• Новонародженим, які народились з масою тіла < 2000 грамів від матерів з
негативним HBsAg статусом, вакцинація проводиться при досягненні дитиною маси
тіла 2000 грамів або через 1 місяць.
218.
219.
Новонародженим, які народились з масою тіла >2000 грамів від матерів з негативним HBsAg
статусом щеплення проводиться в звичайному
хронологічному порядку: перше щеплення в
першу добу життя дитини.
Дітям у важкому стані, які народились від матерів
з негативним HBsAg статусом і масою > 2000
грамів проводити імунізацію слід після
покращення стану дитини перед випискою з
лікарні .
У тих випадках, коли дитина не була щеплена при
народженні, її варто прищепити протягом одного
місяця без попереднього обстеження крові на
наявність HBsAg.
220.
Вакцинація недоношених дітей221.
222.
223.
224.
225.
ДЯКУЮ ЗА УВАГУ!225

































































































































































 medicine
medicine