Similar presentations:
Ентеропатії. Патології кишечника
1.
2.
План1. Вступ
2. Ентерит
3. Ентеропатії
4. Хвороба Крона
5. Неспецифічний виразковий коліт
3.
До патології кишечника, що має найбільше клінічне значення,відносяться вади розвитку (мегаколон, мегасигма, дивертикули,
стенози та атрезії), захворювання запальної (ентерити, апендицит,
коліт, ентероколіти) та дистрофічної (ентеропатії) природи, пухлини
(поліпи, карцино кишки).
4.
Ентерит, або запалення тонкого кишечника: по локалізаціїрозрізняють запалення дванадцятипалої кишки (дуоденіт), худої
кишки (еюніт) та клубової (ілеїт). Ентерит може бути хронічним та
гострим.
Гострий ентерит-гостре запалення тонкої кишки.
Етіологія. Часто виникають при багатьох інфекційних захворюваннях
(холера, черевний тиф, колібацилярна, стафілококова та вірусна
інфекції, сепсис, лямбліоз та ін), особливо при харчових
токсикоінфекціях (сальмонельоз, ботулізм), отруєннях (хімічні отрути,
отруйні). . Відомий гострий ентерит аліментарного (переїдання,
вживання грубої їжі, прянощів, міцних спиртних напоїв тощо) та
алергічного походження.
5.
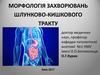
Патологічна анатомія.Може мати морфологію катарального, фібринозного, гнійного чи
некротично-виразкового. Найчастіше зустрічається катаральний ентерит,
при якому повнокровна та набрякла слизова оболонка кишки рясно покрита
серозним, серозно-слизовим або серозно-гнійним ексудатом.
Набряк та запальна інфільтрація захоплюють не тільки слизову оболонку, а
й підслизовий шар. Відзначаються дистрофія та десквамація епітелію,
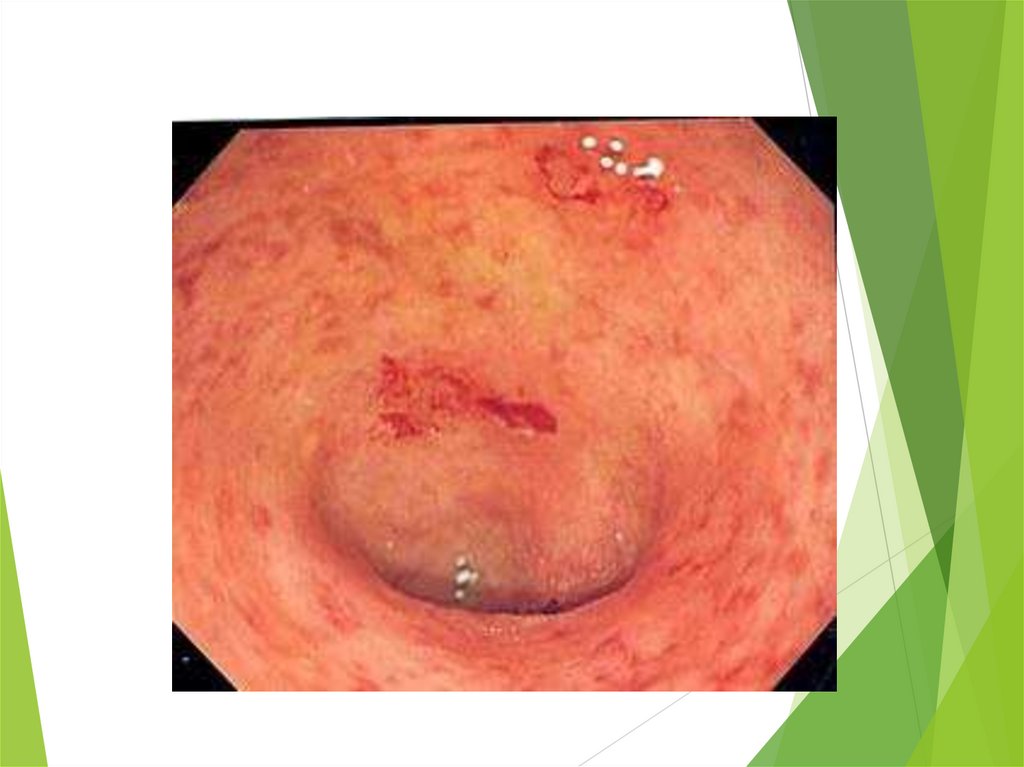
особливо на верхівках ворсинок (катаральний десквамативний ентерит),
гіперплазія келихоподібних клітин («бокалоподібна трансформація»),
дрібні ерозії та крововиливи.
6.
7.
8.
При фібринозному ентерит, частіше ілеїт, слизова оболонка кишкинекротизована і пронизана фібринозним ексудатом, в результаті чого
на поверхні слизової оболонки з'являються сірі або сіро-коричневі
плівчасті накладання. Залежно від глибини некрозу запалення може
бути крупозним або дифтеритичним, коли після відторгнення
фібринозних плівок виникають глибокі виразки.
Гнійний ентерит характеризується дифузним просочуванням стінки
кишки гноєм (флегмнозний ентерит) або утворенням гнійників,
особливо на місці лімфоїдних фолікулів (апостематозний ентерит).
9.
При некротично-виразковому ентериті деструктивні процеси можутьстосуватися переважно пейєрових бляшок та солітарних
лімфатичних фолікулів кишки, як це спостерігається при черевному
тифі, або захоплювати слизову оболонку поза зв'язком з
лімфатичним апаратом кишки. При цьому некроз та виразка мають
поширений (грип, сепсис) або осередковий характер (алергічний
васкуліт, вузликовий періартеріїт).
Незалежно від характеру запальних змін слизової оболонки, при
гострому ентериті виникає гіперплазія та ретикуло-макрофагальна
трансформація лімфатичного апарату кишки – групових фолікулів
(так званих пейєрових бляшок) та солітарних фолікулів. Іноді вона
буває виражена надзвичайно різко (наприклад, так зване мозкове
набухання групових лімфатичних фолікулів - пейєрових бляшок - і
солітарних фолікулів при черевному тифі) і зумовлює подальші
деструктивні зміни кишкової стінки.
10.
У мезентеріальних лімфатичних вузлах також спостерігаютьсяреактивні процеси у вигляді гіперплазії лімфоїдних елементів,
плазмоцитарної та ретикуло-макрофагальної їх трансформації, а
нерідко і запалення.
Ускладнення гострого ентериту включають кровотечу, перфорацію
стінки кишки з розвитком перитоніту (наприклад, при черевному
тифі), а також зневоднення та демінералізацію (наприклад, при
холері). У ряді випадків гострий ентерит може перейти у хронічний.
11.
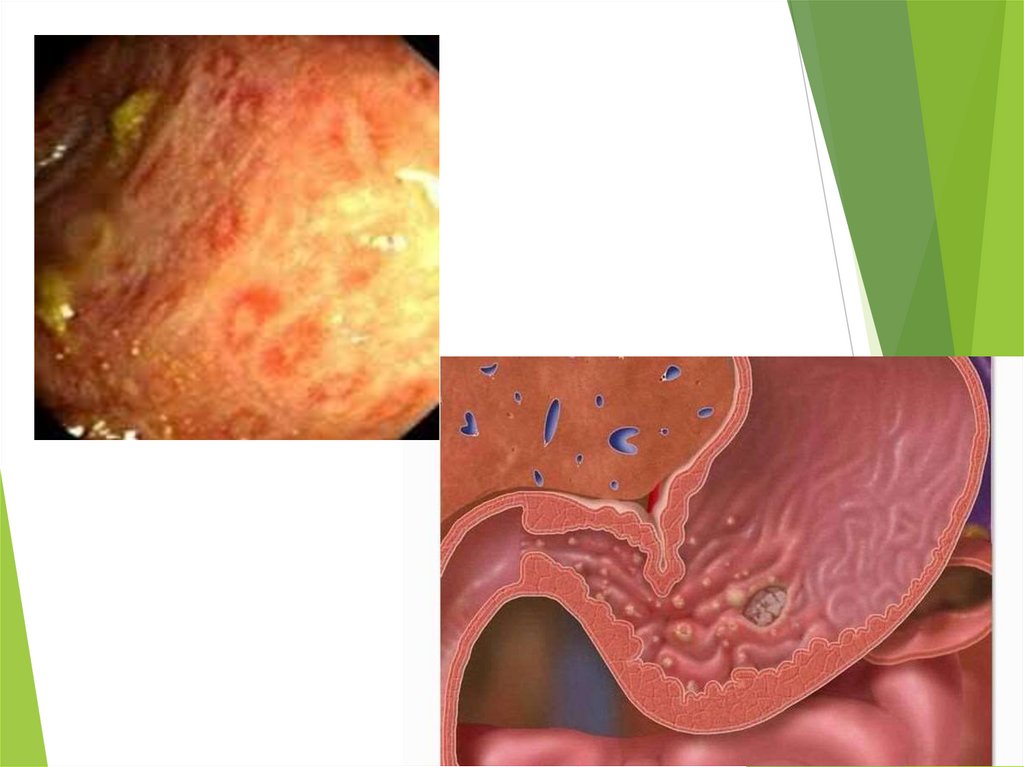
Хронічний ентеритВиникає як наслідок гострого або первинно, будучи як самостійним
захворюванням, так і проявом інших хронічних хвороб (гастрит,
гепатит, цироз печінки, колагенові хвороби і т. д.).
Патологічна анатомія хронічного ентериту останнім часом добре
вивчена на матеріалі ентеробіопсій. Показано, що в основі хронічного
ентериту, як і гастриту, лежать процеси порушеної регенерації
епітелію, що завершуються атрофією та структурною перебудовою
слизової оболонки.
12.
Розрізняють хронічний ентерит без атрофії слизової оболонкита атрофічний ентерит.
Фактично — це фази (стадії) хронічного энтерита. Для
хронічного ентериту без атрофії дуже характерні нерівномірна
товщина ворсинок та поява булавоподібних потовщень їх
дистальних відділів, де відзначається деструкція базальних
(аргірофільних) мембран епітеліальної вистилки.
13.
Цитоплазма ентероцитів, що вистилають ворсинки,вакуолізована (вакуольна дистрофія). Активність окисновідновних та гідролітичних (лужна фосфатаза) ферментів
цитоплазми таких ентероцитів знижена, що свідчить про
порушення їхньої абсорбційної здатності.
Між ентероцитами апікальних відділів прилеглих ворсинок
з'являються спайки, «аркади», що пов'язано, мабуть, з
утворенням поверхневих ерозій, строма ворсин
інфільтрована плазматичними клітинами, лімфоцитами,
еозинофілами, клітинним інфільтратом, що спускається в
крип.
Інфільтрат розсуває крипти та доходить до м'язового шару
слизової оболонки.
14.
Хронічний атрофічний ентерит характеризується насампередукороченням ворсинок, їх деформацією, появою великої кількості
ворсинок, що зрослися. У вкорочених ворсинках відбувається колапс
аргірофільних волокон.
Ентероцити вакуолізовані, активність лужної фосфатази в їхній
щітковій облямівці знижена. З'являється велика кількість
келихоподібних клітин, дуже часто зустрічаються кістозне
розширення, крипт, помірна інфільтрація їх лімфогістіоцитарними
елементами та заміщення розростаннями колагенових та м'язових
волокон.
При тривалому тяжкому хронічному ентериті можуть розвинутися
анемія, кахексія, гіпопротеїнемічні набряки, остеопороз, ендокринні
порушення, авітаміноз.
15.
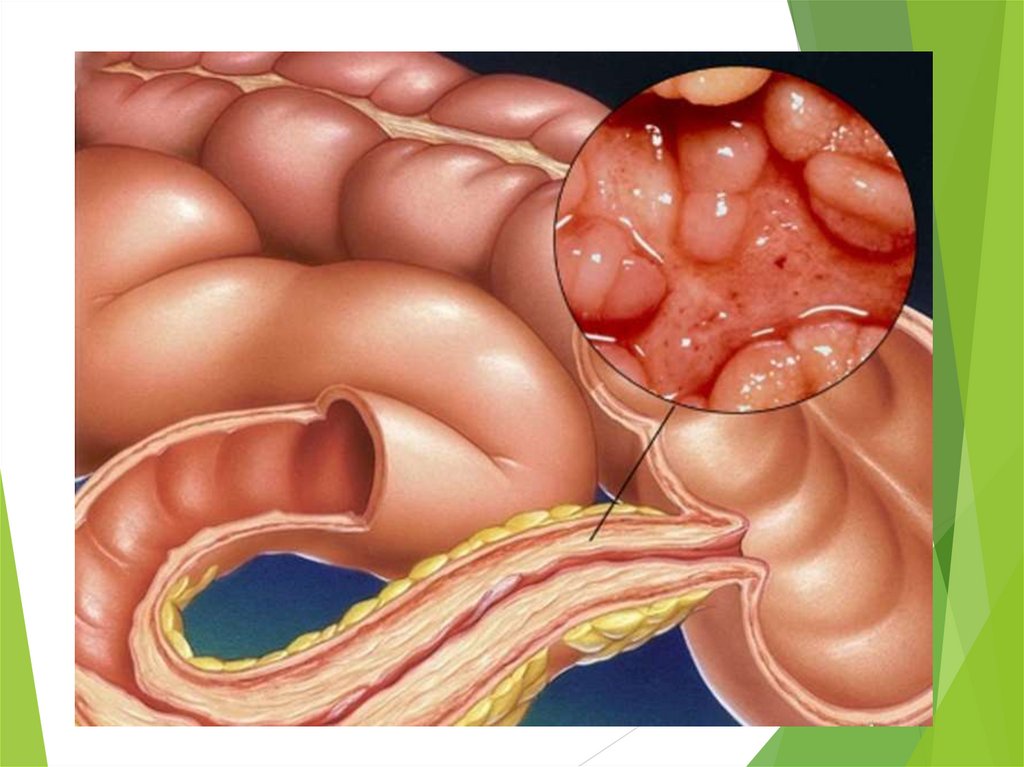
Хронічний ентерит (ентеробіопсія) (за Л. І. Аруїном):а - хронічний ентерит без атрофії, нерівномірна товщина ворсинок,
булавоподібне потовщення їх дистальних відділів, вакуольна дистрофія
ентероцитів, поліморфноклітинна інфільтрація строми,
б – хронічний атрофічний ентерит. Укорочення ворсинок, їх деформація та
зрощення, виражена лімфогістіоцитарна інфільтрація строми.
16.
Діагностика ентеритуДля того, щоб точно діагностувати цю патологію, потрібно звернутися
до гастроентеролога. Лікар збере детальний анамнез, проведе
ретельний огляд та призначить необхідні діагностичні дослідження. До
них відносяться:
біохімічний аналіз крові (рівень глюкози крові, печінкові проби,
ліпідограма, білкові фракції, електроліти та ін.);
загальний аналіз крові;
копрограма;
аналізи, створені задля виявлення глистних інвазій;
бактеріологічне дослідження калу;
аналіз калу на дисбіоз;
УЗД (ультразвукове дослідження) органів черевної порожнини;
аналізи для обстеження на целіакію та недостатність ферментів, які
розщеплюють вуглеводи (непереносимість лактози);
ендоскопічні методи дослідження з біопсією – за потреби.
17.
Лікування ентеритуЛікування гострої форми хвороби та хронічної форми в періоді
загострення при тяжкому перебігу необхідно проводити у стаціонарі.
Залежно від причини виникнення ентериту, лікар може призначити
антибіотики та кишкові антисептики (якщо ентерит має бактеріальну
природу), пробіотики (для відновлення нормальної мікрофлори
кишечника), ферментні препарати, сорбенти, протиалергічні засоби
(якщо причина алергічного походження), протидіарейні препарати.
Крім медикаментозної терапії, при лікуванні ентериту вкрай ефективна
дієтотерапія:
дробове харчування 5-6 разів на день;
їжа має бути досить подрібнена;
їжу необхідно вживати тільки в теплому вигляді (варену або
приготовлену на пару);
необхідне рясне пиття;
виключити з раціону жирні, гострі, надмірно солоні, копчені, пряні
страви;
не рекомендується вживання солодкого, хлібобулочних продуктів,
бобових, свіжих овочів та фруктів.
18.
ЕнтеропатіїЕнтеропатіями називають хронічні захворювання тонкої кишки,
в основі яких лежать спадкові або набуті ферментні
порушення ентероцитів (кишкові ферментопатії).
Зниження активності або випадання певних ферментів веде до
недостатнього всмоктування речовин, які в нормі ці ферменти
розщеплюють. В результаті виникають своєрідний клінічний
синдром порушеного всмоктування тих чи інших харчових
речовин (malabsorbtion syndrom).
19.
Серед ентеропатій розрізняють:дисахаридну недостатність (наприклад, алактазію);
гіперкатаболічну гіпопротеїнемічну ентеропатію з
підвищеною втратою білка (кишкова лімфангіектазія);
нетропічну спру (ідіопатична, ендогенна,
спруцеліакія, у тому числі глютенова ентеропатія).
20.
Патологічна анатомія різних ентеропатій більш менш однотипна ізводиться до різного ступеня вираженості дистрофічних і атрофічних
змін слизової оболонки тонкої кишки.
Особливо характерні укорочення та потовщення ворсинок, вакуолізація
та зменшення кількості ентероцитів із втратою ними мікроворсинок
(щіткової облямівки), поглиблення крипт та потовщення базальної
мембрани, інфільтрація слизової оболонки плазматичними клітинами,
лімфоцитами, макрофагами. У пізніх стадіях відзначаються майже повна
відсутність ворсинок та різкий склероз слизової оболонки.
При гіперкатаболічній гіпопротеїнемічній ентеропатії ці зміни
поєднуються з різким розширенням лімфатичних капілярів та судин
кишкової стінки (кишкова лімфангіектазія).
Гістоферментохімічне дослідження біоптатів слизової оболонки кишки
дозволяє визначити ферментні порушення, характерні для певного виду
ентеропатії. Для ентеропатій характерні самі наслідки, як і важкого
хронічного энтерита. Вони ведуть до різкої гіпопротеїнемії, анемії,
ендокринних порушень, авітамінозів, розвитку набрякового синдрому
тощо.
21.
При гіперкатаболічній гіпопротеїнемічній ентеропатії ці змінипоєднуються з різким розширенням лімфатичних капілярів та
судин кишкової стінки (кишкова лімфангіектазія).
Гістоферментохімічне дослідження біоптатів слизової оболонки
кишки дозволяє визначити ферментні порушення, характерні для
певного виду ентеропатії. Для ентеропатій характерні самі
наслідки, як і важкого хронічного энтерита. Вони ведуть до різкої
гіпопротеїнемії, анемії, ендокринних порушень, авітамінозів,
розвитку набрякового синдрому тощо.
22.
Хвороба КронаХвороба Крона – хронічне рецидивне захворювання шлунковокишкового тракту, що характеризується неспецифічним
гранулематозом, некрозом та рубцюванням стінки кишкової трубки.
Трапляються досить рідко.
Під хворобою Крона спочатку мали на увазі неспецифічну
гранулематозну поразку лише кінцевого відділу тонкої кишки і тому
називали її термінальним (регіонарним) ілеїтом.
Надалі було показано, що характерні для цієї хвороби зміни можуть
виникати у будь-якому відділі шлунково-кишкового тракту. З'явилися
описи хвороби Крона товстої кишки, хвороби Крона апендикса тощо.
23.
Етіологія та патогенезПричина розвитку хвороби Крона невідома. Висловлюються
припущення про роль вірусу, генетичних факторів, спадкового
нахилу кишечника реагувати на різні впливи стереотипної
гранулематозної реакції.
Серед патогенетичних теорій найбільшого поширення набула так
звана лімфатична, згідно з якою первинні зміни виникають у
лімфатичних вузлах брижі і лімфоїдних фолікулах кишкової стінки,
які ведуть до «лімфатичного набряку» підслизового шару, що
завершується деструкцією деструкції.
Ускладненням при хворобі Крона є перфорація стінки кишки з
розвитком нориці, у зв'язку з чим розвивається гнійний або каловий
перитоніт. Нерідкі стенози різних відділів кишки, але частіше
клубової, з явищами кишкової непрохідності. Хвороба Крона
вважається факультативним пророком кишечника.
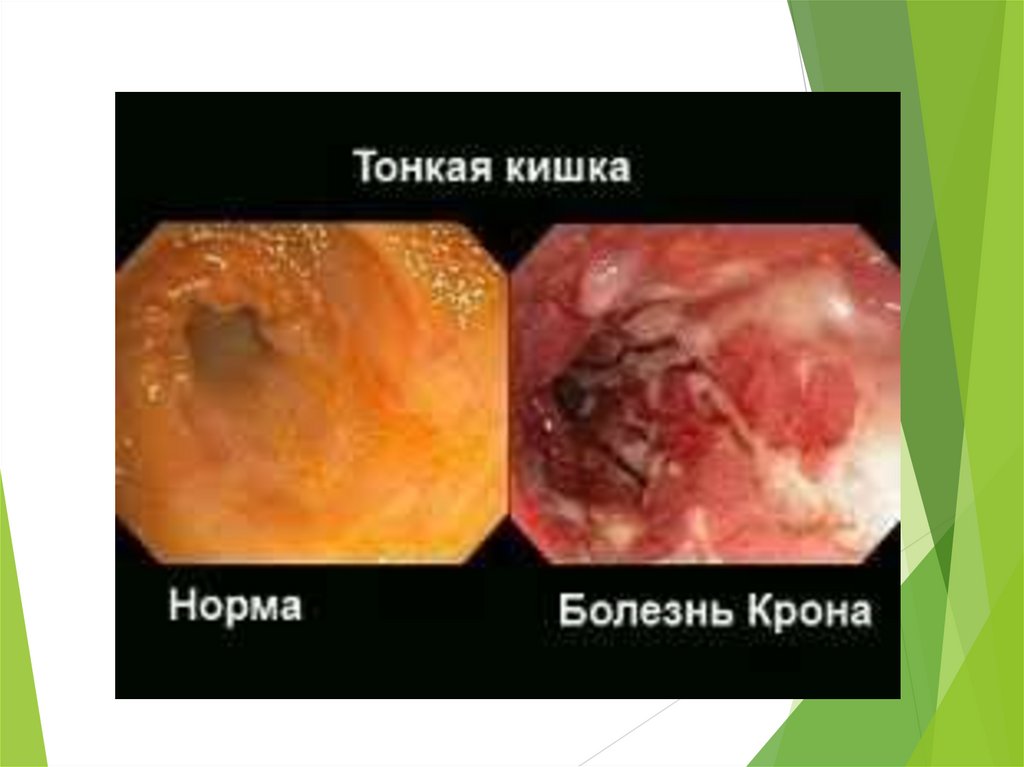
24.
Патологічна анатоміяНайчастіше зміни знаходять у термінальному відрізку здухвинної кишки, у
прямій кишці (особливо в анальній частині) та апендиксі, інші локалізації
рідкісні.
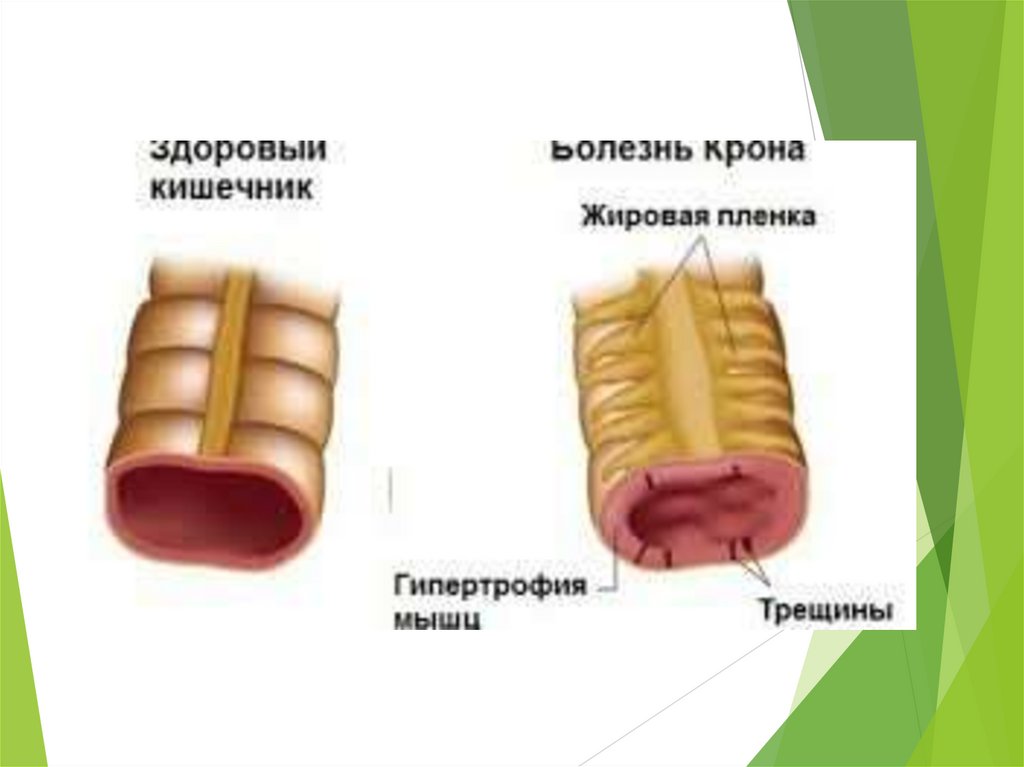
Уражається вся товща кишкової стінки, яка стає різко потовщеною та
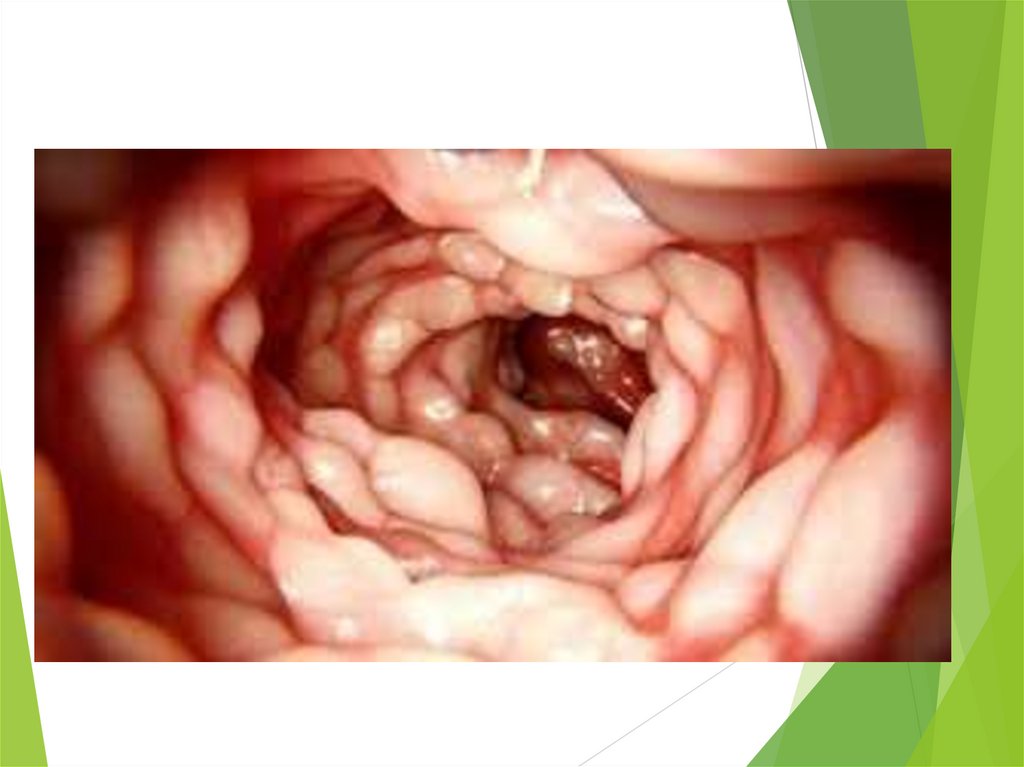
набрякою. Слизова оболонка горбиста, нагадує «бруківку», що пов'язано з
чергуванням великих глибоких виразок з ділянками нормальної слизової
оболонки.
Серозна оболонка нерідко покрита множинними білуватими вузликами, які
схожі на туберкульозні. Просвіт кишки звужений, у товщі стінки утворюються
свищеві ходи. Брижа потовщена, склерозована. Регіонарні лімфатичні вузли
гіперплазовані, біло-рожеві на розрізі.
Найбільш характерною мікроскопічною ознакою є неспецифічний
гранулематоз, який захоплює усі шари кишкової стінки. Гранулеми мають
саркоїдоподібну будову і складаються з епітеліоїдних та гігантських клітин
типу Пирогова - Лангханса.
25.
26.
27.
Вважаються характерними також набряк підслизовогошару, гіперплазія його лімфоїдних елементів та утворення
щілинних виразок.
До цих змін нерідко приєднуються абсцеси в товщі стінки,
дифузна інфільтрація її лімфоцитами, гістіоцитами,
плазматичними клітинами, склероз та гіаліноз внаслідок
еволюції клітин дифузного інфільтрату та гранульом. При
тривалому перебігу виникає різка рубцева деформація
стінки.
28.
Хвороба Крона з ураженням товстої кишки:Макропрепарат (за Ж.М. Юхвідовою)
29.
30.
ДІАГНОСТИКА ХВОРОБИ КРОНАОбстеження за підозри на хворобу Крона включає колоноскопію з
обов'язковою біопсією змінених ділянок кишечника. Отриманий матеріал
вирушає на гістологічне дослідження, за результатами якого може бути
встановлений точний діагноз.
Ендоскопічні дослідження найінформативніші при діагностиці цього
захворювання. Для визначення звуження просвіту кишечника, змін
кишкової стінки, нориці та абсцесів використовується радіологічне
дослідження із застосуванням контрасту.
Лікар призначає лабораторні аналізи калу для виявлення крові та ознак
запалення, загальний аналіз крові. Завдання диференціальної діагностики
хвороби Крона – виключити захворювання зі схожими симптомами,
наприклад, виразковий коліт та дивертикуліт.
Тривалий перебіг хвороби Крона (понад 8 років) збільшує ризик раку
кишечника. Тому пацієнтам необхідно проходити регулярний скринінг,
щоб виявити злоякісну пухлину на ранній стадії, коли вона добре
піддається лікуванню.
Діагноз "хвороба Крона" змінює життя людини. Тому для нього
надзвичайно важлива підтримка близьких, спілкування з іншими людьми,
які страждають на це захворювання. Хоча хвороба Крона – невиліковна, за
адекватної лікарської допомоги пацієнти можуть вести нормальний спосіб
життя, працювати, вчитися, подорожувати, заводити сім'ю та дітей.
31.
ЛІКУВАННЯ ХВОРОБИ КРОНАЗавдання терапії хвороби Крона – зупинити запалення кишечника та
запобігти загостренню, продовжуючи ремісію. При захворюванні на
середню тяжкість використовують аміносаліцилати та інші препарати для
зниження запалення.
Якщо хвороба Крона протікає важко, включають глюкокортикоїди,
імуносупресори, біопрепарати – новітній клас лікарських засобів, які
містять антитіла до певних молекул, що викликають запалення.
Коли стан пацієнта стабілізується, призначається лікування профілактики
загострень хвороби Крона. Це дозволяє тримати захворювання під
контролем та досягти тривалої ремісії. Крім того, пацієнт повинен
обов'язково кинути палити, дотримуватися правильного харчування та
займатися фізичною активністю. При лікуванні хвороби Крона хірургія
діє, коли препарати не допомагають, або виникають ускладнення
(кишкова непрохідність, стриктури, нориці, абсцеси, перфорація стінки
кишечника з розвитком перитоніту).
Операція – не панацея, після видалення ураженої ділянки кишківника
захворювання може рецидивувати. Тим не менш, деяким пацієнтам
хірургічне втручання дозволяє значно покращити якість життя, зменшити
потребу постійного прийому ліків.
32.
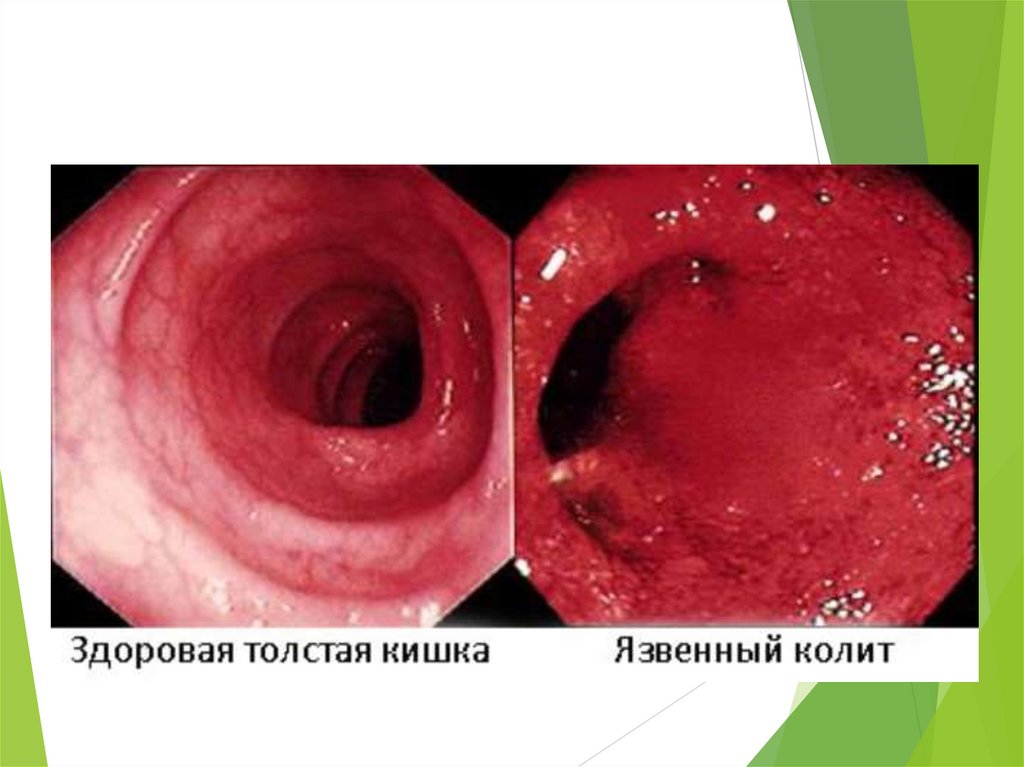
Неспецифічний виразковий колітСамостійним захворюванням товстої кишки є неспецифічний
виразковий коліт (ідіопатичний виразковий коліт, геморагічний
та гнійний проктоколіт, виразковий проктоколіт).
В основі цього хронічного рецидивуючого захворювання, як
випливає з його назв, лежить запалення товстої кишки з
нагноєнням, виразкою, геморагіями та наслідком склеротичної
деформації стінки. Це досить поширене захворювання, яке
зустрічається найчастіше у молодих жінок.
33.
Патологічна анатоміяПроцес зазвичай починається у прямій кишці і поступово піднімається
до сліпої включно. Тому зустрічаються як відносно ізольовані
ураження прямої та сигмовидної або прямої, сигмовидної та
поперечної ободової кишок, так і тотальне ураження всієї товстої
кишки.
Морфологічні зміни залежить від характеру перебігу хвороби —
гострого чи хронічного (Т. Ф. Когой). Гостра форма відповідає гострій
прогресуючій течії та загостренню хронічних форм. У цих випадках
стінка товстої кишки набрякла, гіперемована, з множинними ерозіями
та виразками неправильної форми, які зливаються та утворюють
великі ділянки виразки.
Островики слизової оболонки, що збереглися в цих ділянках,
нагадують поліпи (бахромчасті псевдополіпи). Некротичні зміни є
провідними.
34.
35.
36.
Виразки, як правило, мають гострий характер і проникають у підслизовийта м'язовий шари, де відзначаються фібриноїдний некроз колагенових
волокон, осередки міомаляції та каріорексису, великі інтрамуральні
крововиливи.
На дні виразок як у зоні некрозу, так і по периферії її видно судини з
фібриноїдним некрозом і аррозією їх стінок. Нерідкі перфорація стінки
кишки в ділянці виразки та кишкова кровотеча. Окремі виразки
піддаються гранулюванню, причому грануляційна тканина розростається
в ділянці виразки надмірно та утворює поліпоподібні вирости
(гранулематозні псевдополіпи).
Стінка кишки (особливо її підслизовий шар) рясно інфільтрована
лімфоцитами, плазматичними клітинами, еозинофілами. Грануляції
пронизані лейкоцитами, що видно також у криптах, де утворюють
абсцеси (крипт-абсцеси).
37.
Діагностування захворювання включає огляд пацієнта фахівцем, збірскарг, інструментальні та лабораторні дослідження. Насамперед треба
диференціювати НЯК від хвороби Крона та інших форм коліту
(невиразкового походження). Основні методи виявлення патології:
Дослідження калу пацієнта на бактеріальні, вірусні захворювання,
наявність грибів, ураження паразитами.
Клінічний та біохімічний аналіз крові, копрограма.
Скринінг на запальні захворювання кишок.
Дослідження калу на кальпротектин.
УЗД черевної порожнини, що дозволяє оцінити загальний стан
органів шлунково-кишкового тракту та масштаби їх ураження.
Ректороманоскопія з біопсією покликана виявити відхилення, які
могли виникнути на поверхні слизової оболонки.
ФГДС, що підтверджує наявність ознак хвороби Крона або виключає
їх.
Також може знадобитися гастроскопія під наркозом Обсяг
необхідних досліджень визначає виключно лікар-гастроентеролог,
у якого спостерігається пацієнт.
38.
Після консультації з гастроентерологом лікування виразкового колітуможна виконувати за допомогою лікарських засобів. Але вилікувати у
такий спосіб його неможливо. За умови своєчасного діагностування
захворювання та правильно підібраної схеми лікування можна суттєво
покращити життя хворого, мінімізувати ризик рецидивів. Також
лікування при виразковому коліті може бути хірургічним. Все
залежить від ступеня тяжкості, локалізації та активності запального
процесу.
Дотримання дієти та режиму.
Базисна терапія на основі препаратів ацетилсаліцилової кислоти.
Антибактеріальні препарати, пребіотики та пробіотики, якщо
загострення НЯК супроводжується дисбактеріозом кишечника.
39.
Дієта при НЯК спрямована на стабілізацію роботи органів травлення. Вонапокликана полегшити симптоматику захворювання, зменшити інтенсивність
болю під час загострень, підтримує загальне самопочуття.
Харчування при виразковому коліті підбирається гастроентерологом
індивідуально. Воно включає продукти, які не дратують ШКТ і сприяють
його нормальній роботі. Бажано відмовитись від:
Жирної та важкої їжі.
Страви з надлишковим вмістом клітковини.
Молочні та кисломолочні продукти.
Алкогольних та кофеїновмісних напоїв.
Харчування промислового походження.
Соусів, приправ, маринадів, спецій.
Також можна порекомендувати вести щоденник харчування для того, щоб
визначити інші продукти, що провокують загострення коліту.































 medicine
medicine