Similar presentations:
Tactical Combat. Casualty Care For Medical Personnel
1.
Tactical CombatCasualty Care
For Medical Personnel
2.
Tactical Field CareЧастина 2
3.
Перелом тазу4.
Керівні положення допомоги в тактичних умовах6. Кровотеча
а) У випадках підозри на перелом кісток тазу необхідно накласти
тазовий бандаж:
- Важка тупа або вибухова травма, при якій виявляється щось
з перерахованого:
• Біль в ділянці тазу
• Будь-яка повна або часткова висока ампутація нижньої
кінцівки
• При обстеженні виникає підозра на перелом кісток тазу
• Постраждалий без свідомості
• Важкий шок
5.
Анатомія тазу6.
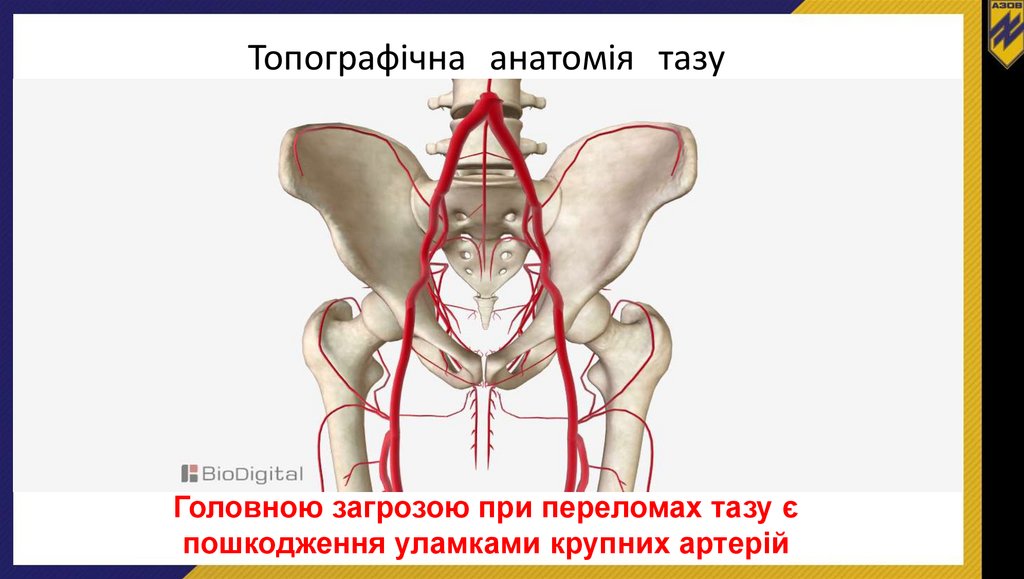
Топографічна анатомія тазуГоловною загрозою при переломах тазу є
пошкодження уламками крупних артерій
7.
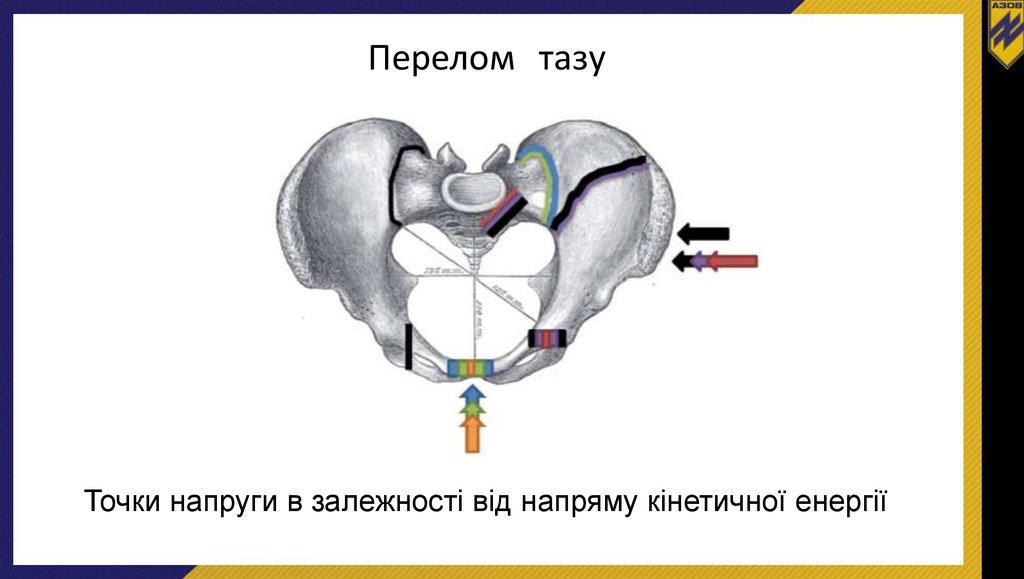
Перелом тазуТочки напруги в залежності від напряму кінетичної енергії
8.
Перелом тазуТочки напруги в залежності від напряму кінетичної енергії
9.
Перелом тазу10.
Перелом тазу в бойовій ситуації•Найчастіше асоціюється з підривом СВП,
супроводжуючись ампутацією кінцівок
•Може також виникати при тупій травмі (ДТП, жорсткому
парашутному приземленні, падінні з висоти)
•26% загиблих військових в ході операцій в Іраку та
Афганістані мали переломи тазу
•Внутрішня кровотеча через перелом тазу з гемодинамічною
нестабільністю збільшує смертність до 40%
11.
Перелом тазу та ампутації нижніх кінцівок•77 послідовних пацієнтів з травматичною ампутацією нижніх
кінцівок після наступу на СВП
•Ускладнення переломом тазу:
•Одностороння ампутація: 10%
•Двостороння ампутація: 30%
•Двостороння вище коліна: 39%
•Вцілому, 22% були ускладнені переломом тазу
“Це дослідження демонструє поширеність випадків перелому
тазу у поранених з травматичною ампутацією нижніх кінцівок,
що супроводжується застосуванням тазового бандажу на
догоспітальному етапі”
Cross: J R Nav Med Serv, 2014
12.
Ознаки перелому тазу1.
2.
3.
4.
5.
6.
7.
8.
Біль (у тому числі в животі!)
Рухомість кісних уламків
Гематоми
Кровотеча з прямої кишки
Кровотеча з уретри та вагіни (у жінок)
Гематурія (кров в сечі)
Неможливість довільних рухів нижніх кінцівок
ШОК!
13.
Поранений з переломом тазу14.
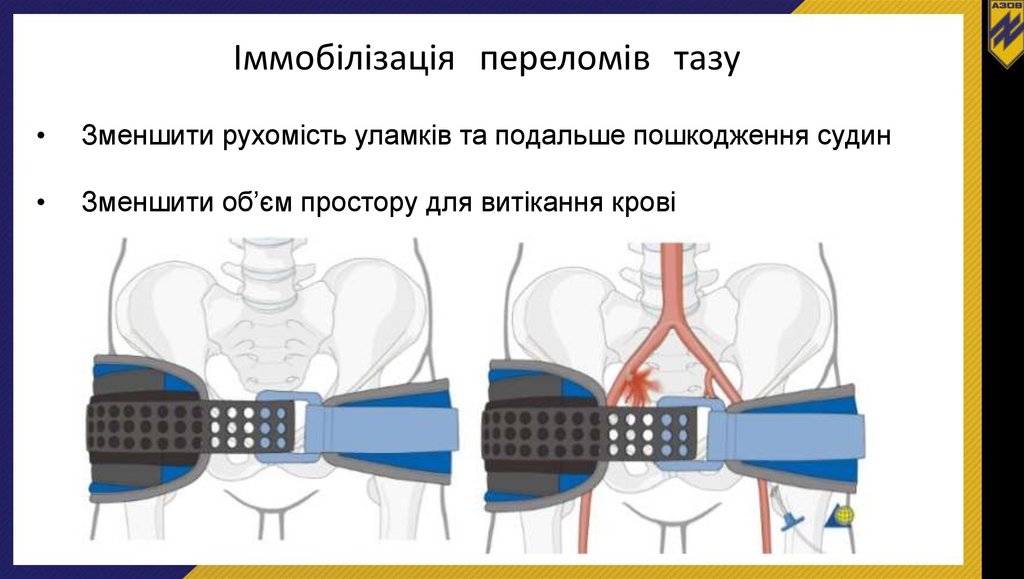
Іммобілізація переломів тазуЗменшити рухомість уламків та подальше пошкодження судин
Зменшити об’єм простору для витікання крові
15.
Іммобілізація переломів тазуКомерційні тазові бандажі, що можуть бути застосовані
при травмі:
The Pelvic Binder
The T_POD
The SAM Pelvic Sling II
16.
Іммобілізація переломів тазуДва типи вузлових турнікетів, що можуть бути використані
як тазовий бандаж:
Junctional Emergency Treatment Tool
SAM Junctional Tourniquet
17.
Іммобілізація переломів тазуБудь-який з цих п’яти інструметнів може бути
використаний як тазовий бандаж:
- Pelvic Binder
- T-Pod
- SAM Pelvic Sling II
- Junctional Emergency Treatment Tool
- SAM Junctional Tourniquet
18.
Розміщення тазового бандажа19.
Розміщення тазового бандажа* В одному з досліджень
зазначено, що близько 40%
всіх тазових бандажів були
накладені надто високо, як
результат – недостатня
фіксація кісток тазу і
можливий розвиток кровотечі
20.
НЕ ЗАБУВАЙТЕ“Розкриті” назовні нижні кінцівки зазвичай є показником зміщення
уламків кісток тазу.
- Це може призвести до зміщення фрагментів кісток
- “розкриття” назовні може бути
попереджене або зменшене
шляхом фіксації колін або
ступней разом, імпровізуючи
ефект тазового бандажа.
- НЕ ПЕРЕВЕРТАЙТЕ
пораненого з підозрою на
перелом тазу – це може
викликати внутрішню
кровотечу.
21.
Питання?22.
Переміщення та замінатурнікету
23.
Керівні положення допомоги в тактичних умовах6. Циркуляція
а) Кровотеча (продовження)
•Переоцініть попередньо застосований турнікет. Зробіть огляд рани і вирішіть,
чи турнікет потрібний. Якщо турнікет потрібний, замініть будь-який турнікет
для кінцівки, розташований поверх уніформи, іншим, наклавши його
безпосередньо на шкіру на 5-8 см (2-3 дюйми) вище місця кровотечі.
•Впевніться, що кровотеча зупинилась. Якщо немає травматичної ампутації,
периферичний пульс має бути перевірений. Якщо кровотеча триває, або
дистальний пульс ще присутній, розгляньте додаткове закручування турнікета
або використайте другий турнікет, розмістивши його безпосередньо поряд з
першим, з метою як зупинки кровотечі, так і усунення дистального пульсу.
•Якщо під час переоцінки виявлено, що турнікет не потрібний, зняти турнікет
та позначити час, коли він був знятий, в карточці пораненого ТССС.
24.
Керівні положення допомоги в тактичних умовахТурнікети для кінцівок і вузлові турнікети мають бути замінені
на гемостатичні або компресійні пов’язки якомога швидше,
якщо наявні три критерії:
1. у пораненого відсутній шок;
2. можливо оцінити стан найближчої до турнікета рани –
місця кровотечі;
3. турнікет НЕ був використаний для зупинки кровотечі з
ампутованої кінцівки.
Якщо кровотеча може контролюватися іншими засобами, всі
зусилля слід спрямувати на заміну турнікета у термін
менший ніж 2 години.
25.
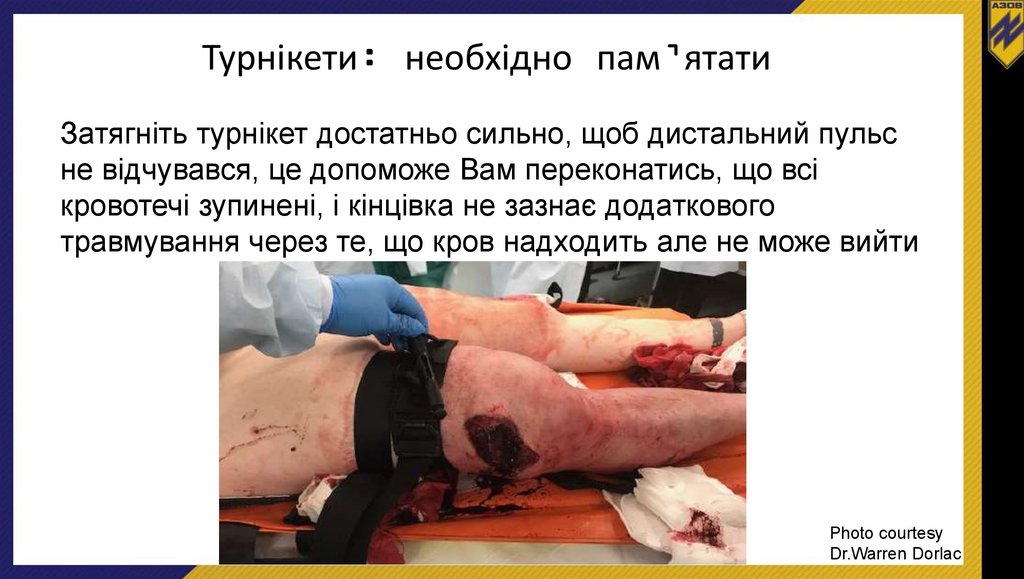
Турнікети: необхідно пам’ятатиЗатягніть турнікет достатньо сильно, щоб дистальний пульс
не відчувався, це допоможе Вам переконатись, що всі
кровотечі зупинені, і кінцівка не зазнає додаткового
травмування через те, що кров надходить але не може вийти
Photo courtesy
Dr.Warren Dorlac
26.
Керівні положення допомоги в тактичних умовах• Всі зусилля повинні бути спрямовані на заміну (зняття)
турнікета не пізніше 2 годин після накладання, якщо
кровотеча контролюється іншими методами. Якщо кровотечу
вдалося зупинити за допомогою Combat Gauze, залишіть
розпущений турнікет на місці. Якщо після використання
гемостатика кровотеча триває, повторно затягніть турнікет
до повної зупинки кровотечі.
• Не знімайте джгут, якщо він накладений більше, ніж 6
годин. За таких обставин це припустимо, лише якщо
доступні ретельний моніторинг і можливість лабораторних
досліджень.
27.
Турнікети: необхідно пам’ятатиНе знімайте турнікет якщо:
• У пораненого шок
• Ви не можете обстежити чи спостерішати за раною на
предмет відновлення кровотечі
• Якщо кінцівка дистальніше накладання джгута
ампутована
• З моменту накладання турнікета пройшло більше 6 годин
• Пораненого буде доставлено у лікарню протягом 2 годин
після накладання турнікету
• Тактичні або медичні міркування роблять використання
інших методів контролю кровотечі не рекомендованими
28.
Переміщення турнікетаВідео від Deployed Medicine
29.
Переміщення турнікета1. Обстежте рану та розмістіть другий турнікет на 5-8см
вище краю рани.
2. Ослабте тиск на джгуті, який розміщений максимально
вискоко.
30.
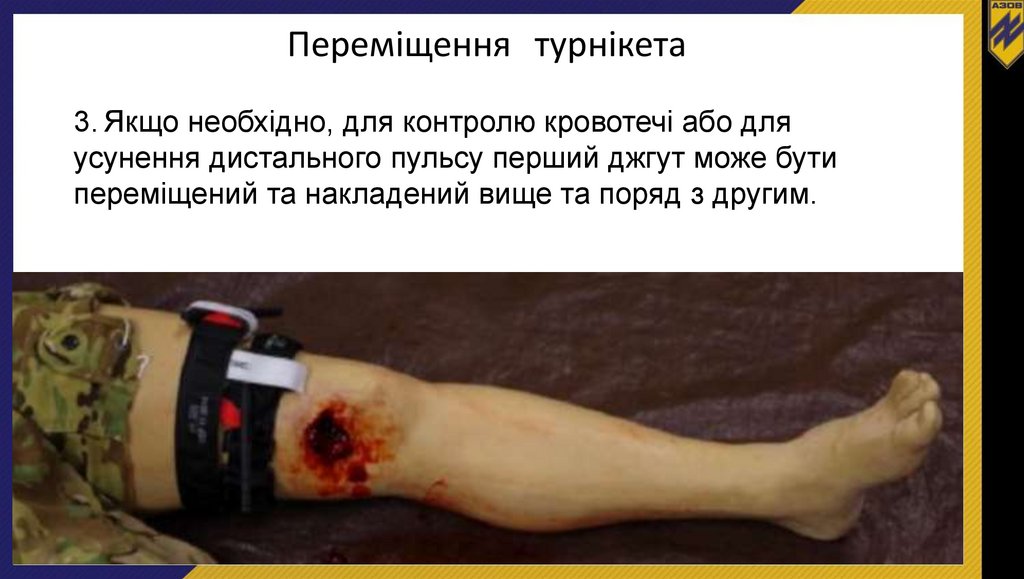
Переміщення турнікета3. Якщо необхідно, для контролю кровотечі або для
усунення дистального пульсу перший джгут може бути
переміщений та накладений вище та поряд з другим.
31.
Зняття турнікетуТільки військовий медик, парамедик або лікар може
переміщувати чи замінювати турнікет
32.
Заміна турнікету1. Обстежте рану
33.
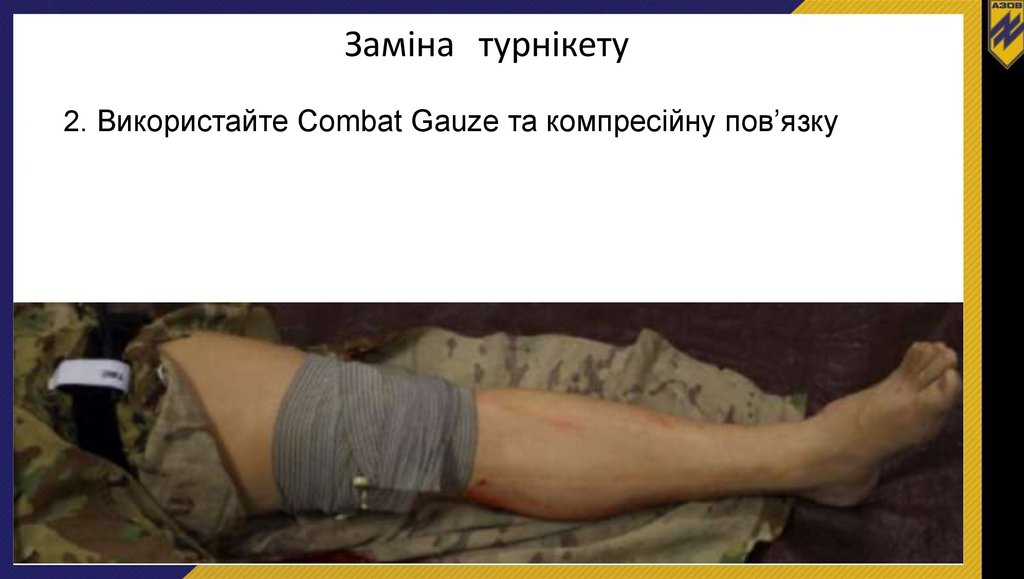
Заміна турнікету2. Використайте Combat Gauze та компресійну пов’язку
34.
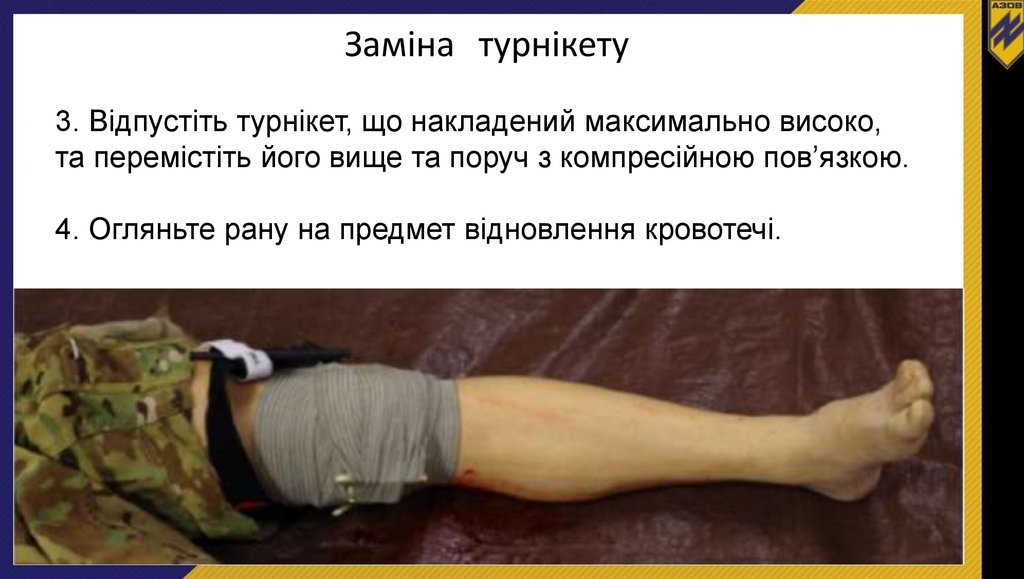
Заміна турнікету3. Відпустіть турнікет, що накладений максимально високо,
та перемістіть його вище та поруч з компресійною пов’язкою.
4. Огляньте рану на предмет відновлення кровотечі.
35.
Важливо!•Якщо заміна джгута на гемостатик не вдалася в точці 2
годин, спробуйте це знову в точці 6 годин відповідно до
кроків, описаних вище.
•Не знімайте джгут, якщо він накладений більше, ніж 6
годин. За таких обставин це припустимо, лише якщо
доступні ретельний моніторинг і можливість лабораторних
досліджень.
36.
Питання?37.
Внутрішньовенний доступ38.
Керівні положення допомоги в тактичних умовах6. Циркуляція
б) Внутрішньовенний (в/в) доступ:
- Внутрішньовенний (в/в) або внутрішньокістковий (в/к) доступ
показані у разі, якщо поранений знаходиться у стані
геморагічного шоку, або має значний ризик шоку (внаслідок чого
може знадобитися проведення інфузійної терапії), або
пораненому необхідно вводити медикаменти, які неможливо
прийняти перорально.
- перевага надається встановленню катетера 18G або «замку з
фізіологічним розчином»;
- у випадку необхідності проводити інфузійну терапію і відсутності
можливості забезпечення периферичного в/в доступу,
використайте внутрішньокістковий доступ (в/к).
39.
Керівні положення допомоги в тактичних умовахВнутрішньовенний (ВВ) доступ.
Почніть з катетера розміром 18G та зробіть замок з
фізіологічним розчином, якщо потрібно
Якщо потрібна інфузійна терапія, а забезпечити ВВ
доступ неможливо, використовуйте ВК доступ
40.
ВВ доступ – ключові моментиНЕ ВСІ ПОРАНЕНІ ПОТРЕБУЮТЬ ВВ ДОСТУПУ
-
ВВ введення розчинів не потрібне при невеликих ранах
ВВ розчини і засоби обмежені – збережіть їх для
поранених, котрі дійсно їх потребують.
Забезпечення ВВ доступу потребує часу.
Потребує відволікання від надання іншої допомоги.
Може зірвати хід завдання: 10-хвилинна затримка для
того, щоб почати ВВ вливання пораненому, який не
потребує цього, може поставити в небезпеку вашу
команду.
41.
Внутрішньовенний доступПоказання до ВВ доступу
Інфузійна терапія, якщо є:
- Значний ризик виникнення шоку
- Вогнепальне/осколкове поранення тулуба
Поранені потребують застосування ліків, але вони НЕ
можуть бути використані перорально
- Порушення ковтання
- Блювота
- Шок
- Порушення свідомості
42.
Внутрішньовенний доступРекомендовано встановити один 18G катетер:
Легше встановити, ніж більші катетери
Мінімізує спорядження, яке потрібно нести
Всі розчини, які звичайно доступні на полі бою, можуть бути швидко
введені через 18G катетер
Два катетери більшого розміру, при потребі, будуть використані в
госпіталі пізніше
43.
ВВ доступ – ключові моментиНе вводьте ВВ катетер дистальніше від значної рани!
Якщо не потрібне негайне вливання розчинів,
рекомендовано зробити замок з фізіологічним розчином
замість ВВ системи.
- Пораненого набагато легше переміщувати без ВВ системи
та підключеного флакону.
- Менший ризик травматичного видалення ВВ доступу.
- Забезпечує швидкий доступ при потребі.
- Бережіть інфузійні розчини.
Промийте порт для введення розчинів 5мл фізіологічного
розчину негайно, а далі кожні 1-2 години, щоб запобігти
утворенню тромбу.
44.
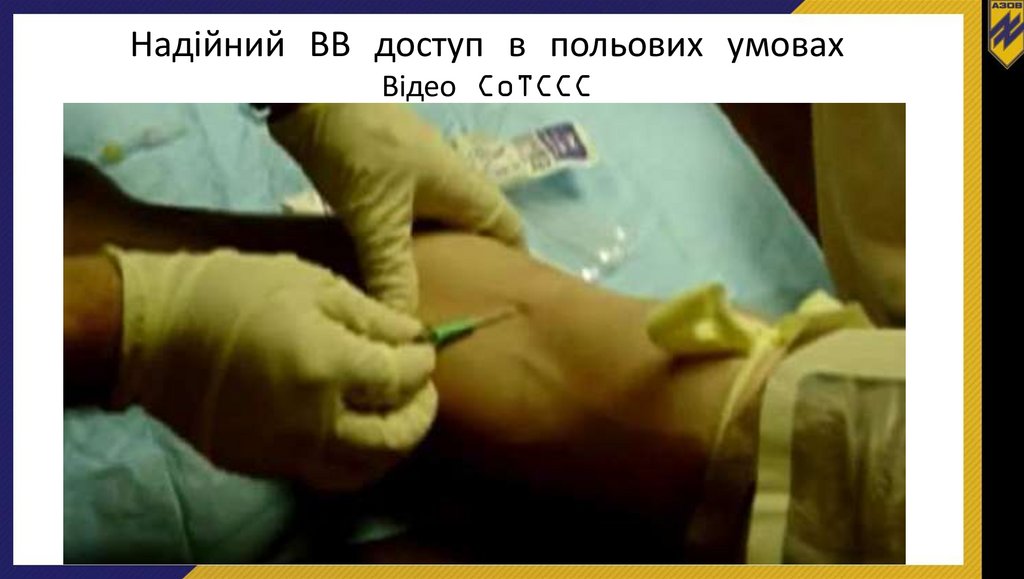
Надійний ВВ доступ в польових умовахВідео CoTCCC
45.
Постановка ВВ катетера з використаннямSaline-Lock і наклейки Tegaderm
Відео к.м.н. Д.Н.Сурков
46.
Питання?47.
Внутрішньокістковий доступ48.
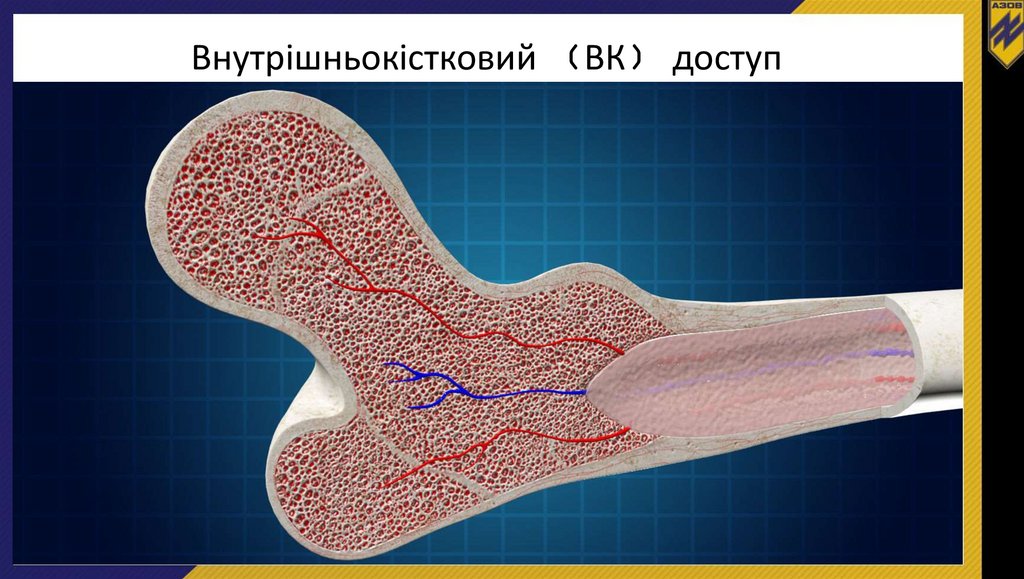
Внутрішньокістковий (ВК) доступЯкщо неможливо забезпечити ВВ доступ, а введення
розчинів або ліків є вкрай необхідним, використовуйте ВК
доступ через грудину або інші губчасті кістки.
FAST 2 Pyng
EZ-IO
B.I.G.
49.
Внутрішньокістковий (ВК) доступ50.
FAST 1 IO Device51.
52.
FAST® ЗастереженняFAST НЕ РЕКОМЕНДУЄТЬСЯ, ЯКЩО:
•Пацієнт малої статури:
Вага менше 50кг
Вік менше 12 років
•Зламана рукоятка/грудина – флотуюча грудна клітка
•Значне пошкодження тканин в місці ВК доступу – травми,
інфекції
•Важкий остеопороз
•Попередня стернотомія та / абр шрам
ПРИМІТКА: ВК пристрій FAST не слід залишати і грудині
більше 24 годин
53.
FAST® Швидкість інфузії•30-80 мл/хв. крапельно
•120 мл/хв. з використанням інфузії під тиском
•250 мл/хв. за допомогою примусової інфузії шприцом
54.
FAST® Постановка1. Підготувати місце постановки, використовуючи антисептик
(Бетадин, Спирт 70%)
2. Покладіть вказівний палець на яремну вирізку
3. Зніміть задню наклейку
4. Покладіть наклейку, позначену маркуванням, вигином під
вказівний палець, який розміщений на яремній вирізці.
Інтродюсер має бути розміщений перпендикулярно до
рукоятки грудини.
5. Натискайте, збільшуючи тиск, доки приклад не спрацює.
Постійно тримайте кут 90° до рукоятки грудини.
6. Після того, як приклад спрацював, від’єднайте інтродюсер,
тягнучи його прямо назад.
55.
FAST® Постановка7. Підключіть систему для інфузії до порту катетера
ЗВЕРНІТЬ УВАГУ: Забезпечте прохідність, використовуючи
шприц для аспірації невеликої кількості кісткового мозку
8. Потрібно промити порт в кістці 5мл рідини для
забезпечення току рідини
9. Відкрийте ВВ систему і впевніться в достатньому потоці
10.Накрийте захисним куполом місце інфузії
56.
FAST® ПостановкаМожливі проблеми
Інфільтрація – часто через розміщення пристрою не
перпендикулярно до грудини
Недостатній або відсутній потік
Катетер для інфузії забивається шматком кістки
Проведіть додаткове промивання трубки
57.
FAST® Ключові моментиНе виконуйте постановку FAST на тренуваннях
волонтерам – використовуйте для тренування прилад,
який додається
Катетер не повинен видалятися на полі бою – може бути
видалений в лікарні
58.
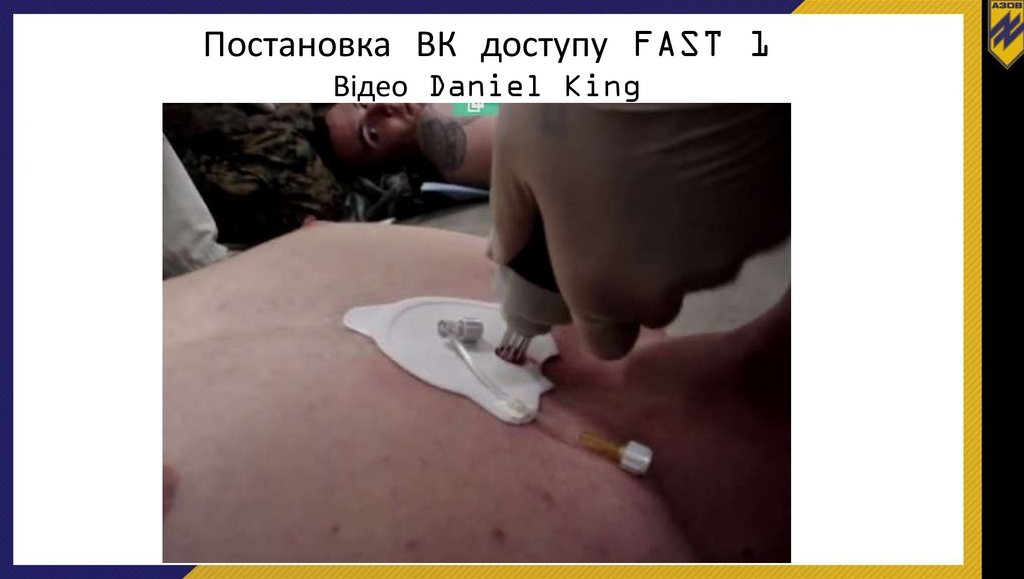
Постановка ВК доступу FAST 1Відео Daniel King
59.
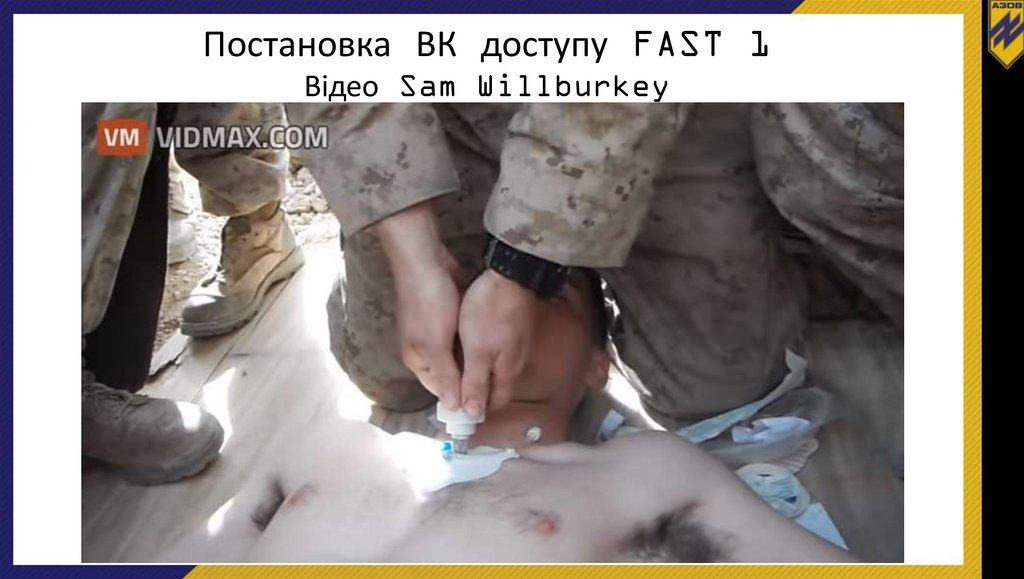
Постановка ВК доступу FAST 1Відео Sam Willburkey
60.
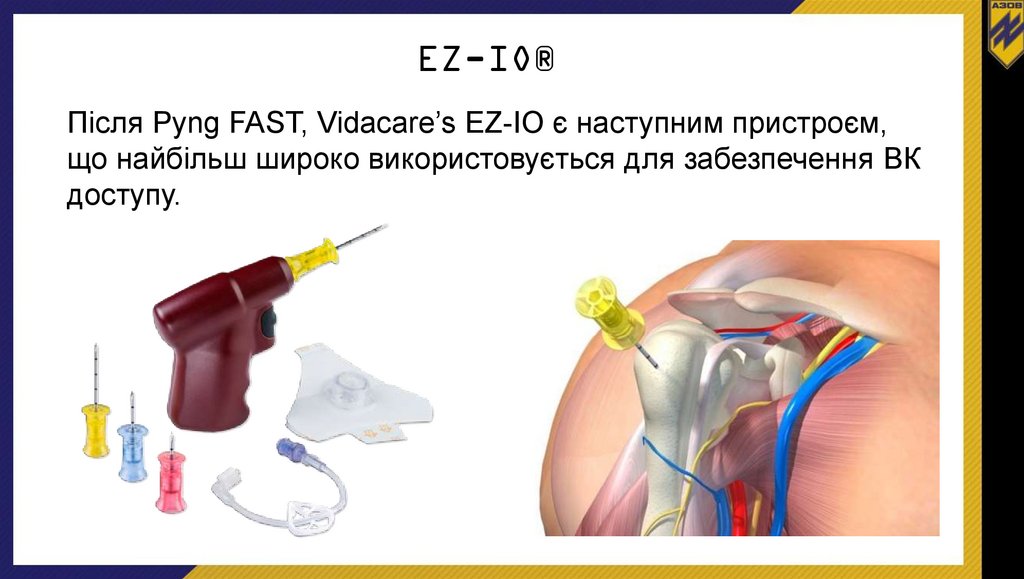
EZ-IO®Після Pyng FAST, Vidacare’s EZ-IO є наступним пристроєм,
що найбільш широко використовується для забезпечення ВК
доступу.
61.
Постановка ВК доступу EZ-IO,проксимальна плечова кістка
Відео Vidacare
62.
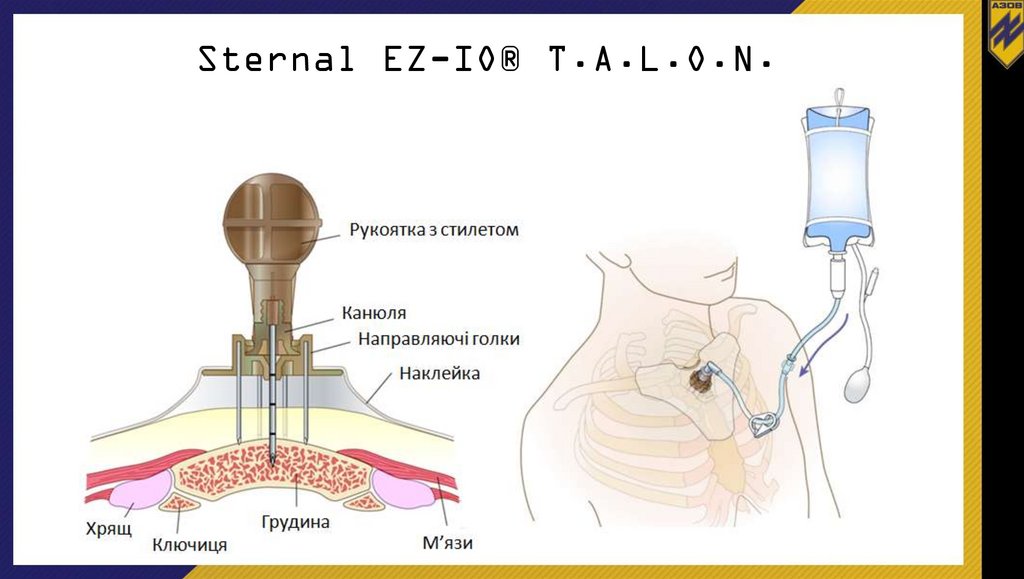
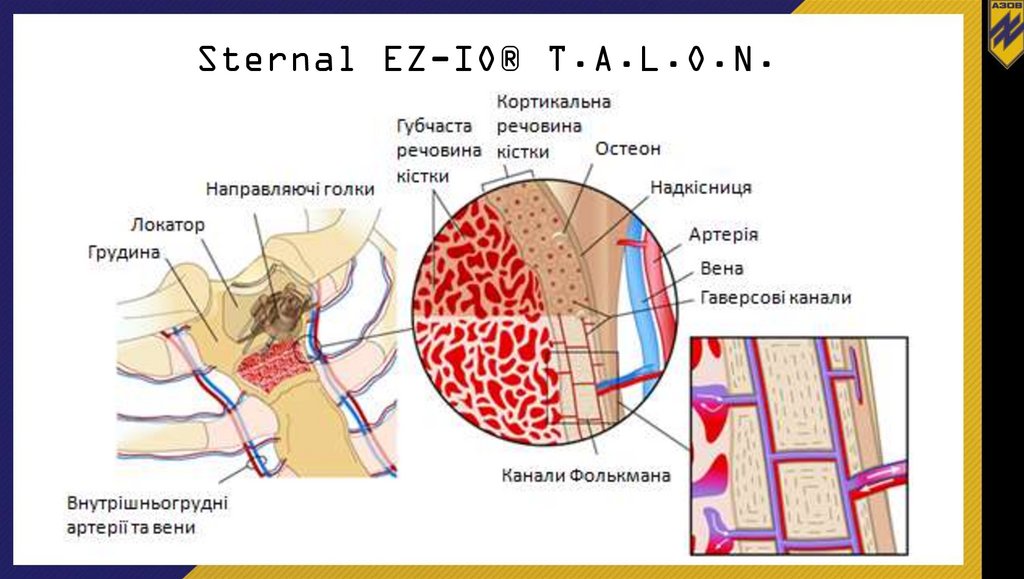
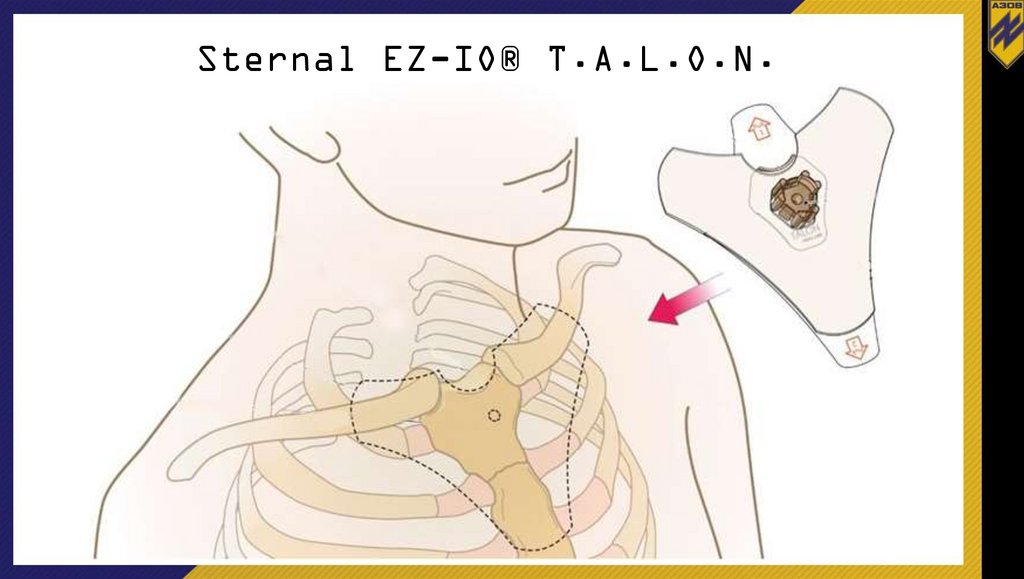
Sternal EZ-IO® T.A.L.O.N.63.
Sternal EZ-IO® T.A.L.O.N.64.
Sternal EZ-IO® T.A.L.O.N.65.
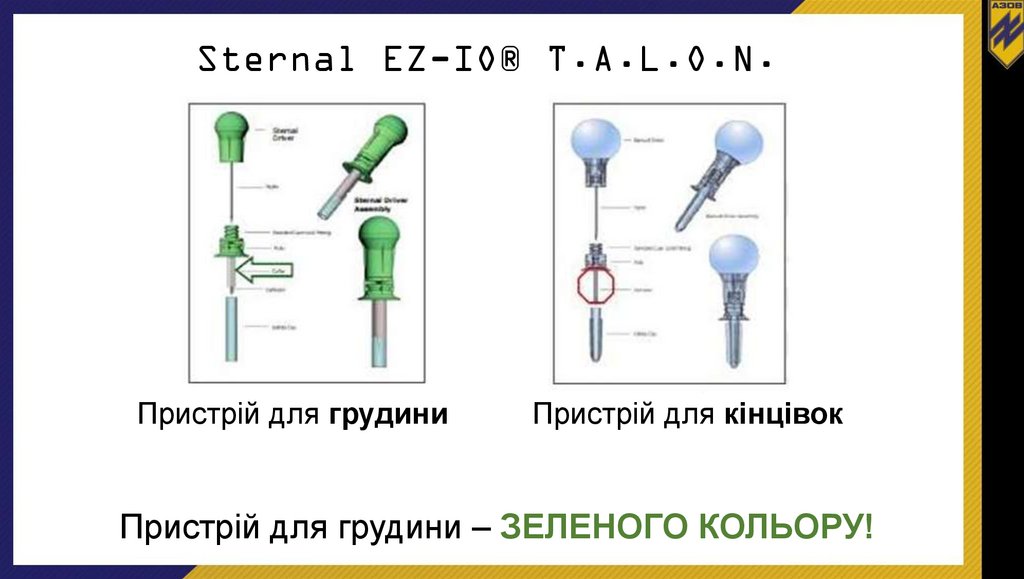
Sternal EZ-IO® T.A.L.O.N.Пристрій для грудини
Пристрій для кінцівок
Пристрій для грудини – ЗЕЛЕНОГО КОЛЬОРУ!
66.
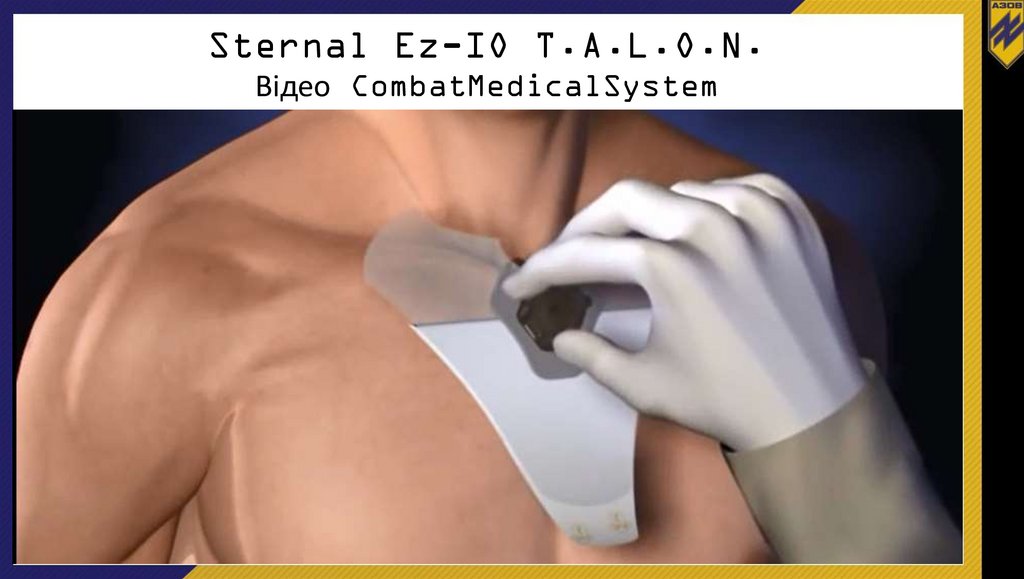
Sternal Ez-IO T.A.L.O.N.Відео CombatMedicalSystem
67.
Питання?68.
Транексамова кислота69.
Керівні положення допомоги в тактичних умовах6. Циркуляція
в) Транексамова кислота
Якщо передбачається необхідність трансфузії значного об’єму
крові пораненому (напр., явища геморагічного шоку, одна або
більше великих ампутацій, проникаюча травма грудної
клітки або ознак важкої кровотечі)
• Якнайшвидше введіть 1г ТХА в 100мл фізіологічного
розчину або Рінгера лактату, але НЕ пізніше 3 годин після
поранення.
• Почніть інфузію другого граму ТХА після введення ГЕК 6%
або інших розчинів.
70.
Зупиніть всі кровотечі НЕГАЙНО!Транексамова кислота (ТХА) допомагає контролювати
кровотечу.
• Джгути та гемостатичні пов’язки допомагають зупинити
ЗОВНІШНЮ кровотечу
• Транексамова кислота (ТХА) допомагає зменшити втрату
крові при внутрішніх кровотечах, які не можуть бути
зупинені за допомогою джгута і контактного гемостатика.
71.
72.
Транексамова кислота (ТХА)•Кровотечі, що не можуть бути затиснуті –
головна причина превентивних смертей на полі
бою
•Турнікет та Combat Gauze не зупиняють
ВНУТРІШНЮ кровотечу
•ТХА – зупиняє!
73.
Транексамова кислота (ТХА)•ТХА не сприяє формуванню нового згустку
•Запобігає розчиненню організмом вже сформованих
тромбів
•Допомагає зупинити кровотечу
•Допомагає запобігти смерті від кровотечі
•Дві великі наукові роботи показали переваги ТХА щодо
підвищення рівня виживання, особливо у поранених, які
потребували масивної трансфузії препаратів крові
74.
Транексамова кислота (ТХА)•Ефективність застосування БІЛЬША, якщо застосувати
протягом 1 години після поранення
•Ефект ТХА також проявляється, якщо її застосувати протягом
3 годин після поранення
•НЕ ЗАСТОСОВУЙТЕ транексамову кислоту (ТХА), якщо
пройшло більше 3 годин з моменту поранення – рівень
виживання ЗНИЖУЄТЬСЯ у разі її застосування після цього
терміну
НЕ ЗВОЛІКАЙТЕ З ТХА
75.
Транексамова кислота (ТХА)•Затверджено FDA
•Можливы побычны ефекти:
- Нудота, блювання, діарея
- Порушення зору
- Можливе підвищення ризику посттравматичного
тромбоутворення
- Гіпотензія (падіння тиску), якщо вводити ВВ болюсно
76.
Транексамова кислота (ТХА): умови зберігання•Рекомендований інтервал температур для зберігання 15-30°С
•Потрібно уникати впливу екстремальних умов навколишнього
середовища
•Під час виконання місії носити в невеличких ізольованих контейнерах
•При дуже низьких температурах носити ТХА біля тіла для запобігання
переохолодження
•Носіння в термоізольованих сумках також захищає від перепадів
температур
•Повернути до зберігання в кімнатній температурі після кожної місії
77.
Транексамова кислота (ТХА)Введення 1-ї дози
•Постачається в ампулах по 0,5г / 1г (500мг/1000мг)
•НЕ має застосовуватися з ГЕК 6% або через ВВ систему з ГЕК 6% в ній
•Розведіть 1 г ТХА в 100мл флаконі фізіологічного розчину або Рінгера лактату
•Вводити повільно протягом 10хв
•Швидке введення може спричинити гіпотонію
•Якщо під час інфузії відмічається нове падіння кров’яного тиску –
СПОВІЛЬНІТЬ інфузію ТХА
•Потім введіть продукти крові чи ГЕК 6%
78.
Транексамова кислота (ТХА)Введення 2-ї дози
•Зазвичай дається після доставки пораненого в медичний
заклад 2-3 рівня
•Може бути введена на полі бою до надходження в медичний
заклад, якщо евакуація запізнюється, а розчини для інтенсивної
терапії вже введені
•Якщо все ще на полі бою або під час TacEVAC, та розчини для
інтенсивної терапії вже введені, застосуйте другу дозу ТХА за
таким же принципом, як і першу дозу
79.
Питання?80.
Крововтрата і шок81.
Керівні положення допомоги в тактичних умовах6. Циркуляція
г) Інфузійна терапія
- Визначте у пораненого ознаки геморагічного шоку (порушення
свідомості без наявної черепно-мозкової травми і/або слабкий чи
відсутній пульс на променевій артерії).
- Інфузійними розчинами для лікування поранених з геморагічним
шоком від найбільш до найменш бажаних є: цільна кров*; плазма,
еритроцити і тромбоцити в співвідношенні 1:1:1*; плазма та
еритроцити у співвідношенні 1:1; плазма або еритроцити окремо; 6%
розчин ГЕК (гідроксиетилкрохмалю); і кристалоїди (розчин Рінгера
лактату або Plasma-Lyte А). (Увага: одразу після того, як розпочато
проведення інфузійної терапії, треба перейти до заходів з
попередження гіпотермії [Розділ 7]).
82.
Крововтрата і шокЩо таке “ШОК”?
•Недостатній притік крові до тканин тіла
•Призводить до недостатньої доставки кисню і клітинної дисфункції
•Може призвести до смерті
•Шок може мати багато причин, але на полі бою він, як правило,
викликаний важкою втратою крові
•Геморагічний шок є основною причиною смерті у поранених на
полі бою
83.
Крововтрата і шокПитання:
Як Ваше тіло реагує на крововтрату?
Відповідь:
Залежно від того – скільки крові Ви втратили
84.
Нормальний об’єм крові дорослоїлюдини 5 літрів
85.
500 мл крові втрачено86.
500 мл крові втраченоСтан свідомості: в свідомості
Пульс на променевій артерії: нормальний
ЧСС: нормальний або незначно збільшений
АТ систолічний: нормальний
ЧД: нормальний
Чи помре поранений?
Ні
87.
1000 мл крові втрачено88.
1000 мл крові втраченоСтан свідомості: в свідомості
Пульс на променевій артерії: нормальний
ЧСС: 100+
АТ систолічний: нижній показник норми
ЧД: може бути нормальною
Чи помре поранений?
Ні
89.
1500 мл крові втрачено90.
1500 мл крові втраченоСтан свідомості: в свідомості, але приглушений
Пульс на променевій артерії: може бути слабким
ЧСС: 100+
АТ систолічний: може бути знижений
ЧД: 30
Чи помре поранений?
Напевно, ні
91.
2000 мл крові втрачено92.
2000 мл крові втраченоСтан свідомості: сплутаний/поранений сонливий
Пульс на променевій артерії: слабкий
ЧСС: 120+
АТ систолічний: знижений
ЧД: >35
Чи помре поранений?
Можливо
93.
2500 мл крові втрачено94.
2500 мл крові втраченоСтан свідомості: без свідомості
Пульс на променевій артерії: відсутній
ЧСС: 140+
АТ систолічний: значно знижений
ЧД: >35
Чи помре поранений?
Напевно, так
95.
Розпізнання шоку на полі бою•Військовий медичний персонал повинен швидко, без
використання високотехнологічних засобів діагностики
визначити наявність шоку у пораненого на полі бою
•Найкращі ТАКТИЧНІ ознаки шоку:
- Зниження рівня свідомості (якщо у пораненого немає
травматичного ураження мозку)
і/або
- Патологічний характер пульсу на променевій артерії
(слабкий або відсутній)
96.
Стратегія проведення інтенсивної інфузійної терапії•Якщо присутні ознаки шоку, В ПЕРШУ ЧЕРГУ ЗУПИНІТЬ
КРОВОТЕЧУ, якщо це можливо
•Зупинка кровотечі має перевагу над інфузією розчинів
97.
Цілі інфузійної терапіїЄ чотири цілі інфузійної терапії на догоспітальному етапі для
поранених в стані геморагічного шоку:
1. Підвищення здатності організму утворювати тромби в місцях
активної кровотечі
2. Мінімізація несприятливих наслідків (набряки і розбавлення
факторів згортання крові) в результаті ятрогенного
пошкодження від інтенсивної терапії
3. Відновлення адекватного внутрішньосудинного об’єму та
перфузії органу до остаточної хірургічної зупинки кровотечі
4. Оптимізація можливості транспорту кисню
98.
Основні принципи допомоги пораненим в тактичних умовах6. Інтенсивна інфузійна терапія
а) Інфузійними розчинами для лікування поранених з
геморагічним шоком від найбільш до найменш бажаних є:
цільна кров*;
плазма, еритроцити і тромбоцити в співвідношенні 1:1:1*;
плазма та еритроцити у співвідношенні 1:1;
плазма або еритроцити окремо;
6% розчин ГЕК (гідроксиетилкрохмалю);
розчин Рінгера лактату/Plasma-Lyte A;
NaCl 0,9%.
99.
Основні принципи допомоги пораненим в тактичних умовах6. Інтенсивна інфузійна терапія
б) Визначте у пораненого ознаки геморагічного шоку
(порушення свідомості без наявної черепно-мозкової травми
і/або слабкий пульс чи відсутній пульс на променевій артерії):
Якщо немає шоку:
• не слід одразу вводити інфузійні розчини;
• можна давати пораненому пити, якщо він у свідомості і може
ковтати
100.
Основні принципи допомоги пораненим в тактичних умовахЯкщо є шок і в наявності препарати крові, а їх використання
дозволено відповідними протоколами:
• переливайте цільну кров або, якщо вона не доступна;
• плазму, еритроцити і тромбоцити у співвідношенні 1:1:1 або,
якщо не доступно;
плазму та еретроцити у співвідношенні 1:1 або, якщо не
доступно;
• відновлену суху плазму, рідку плазму або лише розморожену
плазму, або лише еретроцити;
• оцінюйте стан пораненого після введення кожної одиниці
(500мл) препарату. Вводьте розчини до появи відчутного пульсу
на променевій артерії, поліпшується стан свідомості або
досягнення показника систолічного АТ 80-90 мм.рт.ст.
101.
Основні принципи допомоги пораненим в тактичних умовах6. Інтенсивна інфузійна терапія
Якщо є шок, але введення препаратів крові не можливе через тактичні
або логістичні обмеження (або вони не дозволені до використання
затвердженими протоколами):
• вводьте 6% розчину Гідроксиетилкрохмалю (напр., Hextend) або, якщо
не доступно, то;
• розчин Рінгеру лактату чи Plasma-Lyte A;
• повторно оцінюйте стан пораненого після кожного введення 500мл
інфузійного розчину в/в болюсно;
• Продовжуйте введення розчинів до появи відчутного пульсу на
променевій артерії, поліпшення стану свідомості або досягнення
показника систолічного Ат 80-90 мм рт.ст.;
• Припиніть введення розчинів, якщо виявлена одна або більше в
вищевказаних ознак.
102.
Основні принципи допомоги пораненим в тактичних умовах6. Інтенсивна інфузійна терапія
Якщо у пораненого із порушеною свідомістю вніслідок ЧМТ слабкий
або відсутній променевий пульс, необхідно вводити інфузійні розчини
до моменту появи нормального променевого пульсу. Якщо можливо,
слідкуйте за АТ, підтримуйте рівень систолічного АТ не менше 90
мм.рт.ст.
103.
Основні принципи допомоги пораненим в тактичних умовах6. Інтенсивна інфузійна терапія
Часто проводьте повторну оцінку стану пораненого на предмет
відновлення ознак шоку. Якщо виявлено відновлення шоку, перевірте
всі місця кровотечі та впевніться, що зовнішньої кровотечі немає;
повторіть введення інфузійних розчинів як зазначено вище
104.
Основні принципи допомоги пораненим в тактичних умовах6. Інтенсивна інфузійна терапія
* Ані цільна кров, ані концентрат тромбоцитів, які зараз
застосовуються в умовах бойових дій, не затверджені FDA. Таким
чином, цільна кров та концентрат тромбоцитів мають
використовуватись лише у випадку, коли необхідні для використання
за правилом 1:1:1 затверджені FDA препарати крові відсутні, або
якщо компонентна терапія препаратами крові за правилом 1:1:1 не
досягає бажаного клінічного ефекту.
105.
Стратегія інтенсивної інфузійної терапіїЯкщо постраждалий НЕ в шоці:
•Немає необхідності проводити ВВ інфузію – ЗБЕРЕЖІТЬ ВВ
РОЗЧИНИ ДЛЯ ПОСТРАЖДАЛИХ, ЯКІ ЇХ ДІЙСНО ПОТРЕБУЮТЬ.
•Потрібно давати пити рідину, якщо поранений може ковтати
- Допоможе пораненому запобігти дегідратації (зневодненню)
- Можливо, навіть якщо поранений в живіт
•Аспірація відбувається вкрай рідко; низький ризик при явних
перевагах
•Дегідратація збільшує смертність.
106.
Інфузійна терапія геморагічного шокуЦілі інфузійної терапії
•Покращення стану свідомості (якщо немає ЧМТ)
•Відчутний пульс на променевій артерії, який відповідатиме
систолічному АТ 80 мм.рт.ст.
•Уникати надмірного об’єму інфузії при розвитку шоку від поранення
в тулуб
•Надмірний об’єм рідини може призвести до збільшення
внутрішньої кровотечі через “виштовхування тромбу” з судини
107.
Інфузійна терапія геморагічного шокуГІПОТЕНЗИВНА ІНТЕНСИВНА ТЕРАПІЯ РЯТУЄ ЖИТТЯ ПРИ НЕ
ЗУПИНЕНІЙ КРОВОТЕЧІ!
• Вводячи більше рідини, ніж потрібно, щоб досягнути кінцевих цілей,
як зазначалося раніше, можна збільшити внутрішню кровотечу
• НЕ ПОЧИНАЙТЕ інфузійну терапію з введення двох літрів розчину
Рінгера лактату або фізіологічного розчину болюсно до повторної
оцінки стану постраждалого.
108.
Інфузійна терапія геморагічного шокуЧому не слід використовувати ці розчини?
Альбумін – не рекомендується для постраждалих з ЧМТ
Фізіологічний розчин – викликає гіперхлоремічний ацидоз, має
волемічний коефіцієнт 0,3
Гіпертонічний розчин – натрію хлорид:
- Рівень збільшення об’єму більший, ніж фізіологічним розчином,
але не довготривалий
- Під час досліджень перевага гіпертонічного розчину натрію
хлориду над фізіологічним розчином не доведена
- Найбільш вивчена концентрація (7,5%) не затверджена FDA
(Food and Drug Administration)
109.
Питання?110.
Моніторинг111.
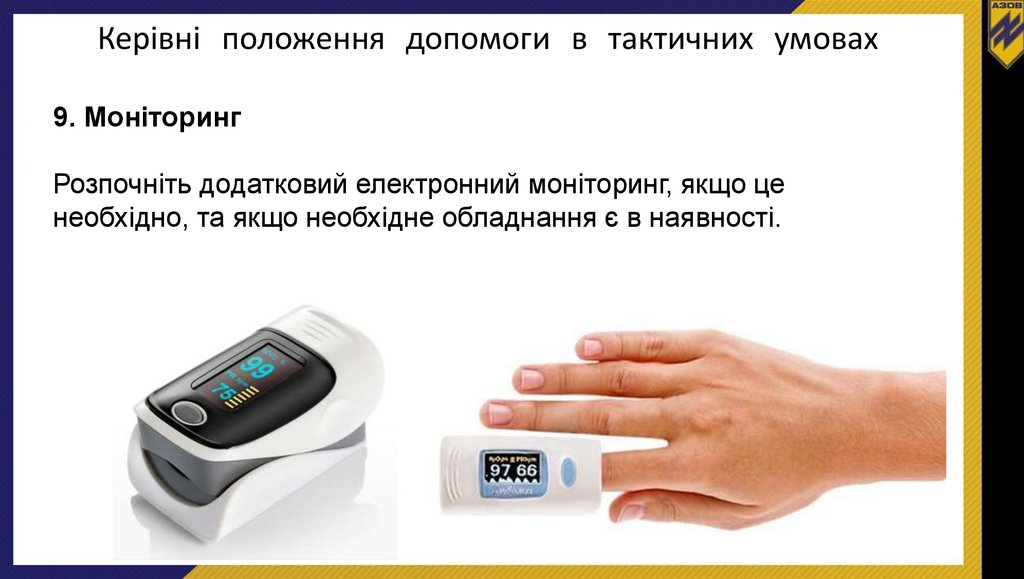
Керівні положення допомоги в тактичних умовах9. Моніторинг
Розпочніть додатковий електронний моніторинг, якщо це
необхідно, та якщо необхідне обладнання є в наявності.
112.
Моніторинг пульсоксиметрії• Пульсоксиметрія показує, скільки кисню є у крові.
• Числа на дисплеї показують Частоту серцебиття та Процент
оксигенованої крові (сатурація О2)
• 98% чи вище – нормальна сатурація крові киснем на рівні моря
• 86% нормальна нависоті 3500м – через нижчий тиск кисню у
повітрі на цій висоті
113.
Моніторинг пульсоксиметріїРозгляньте можливість застосування пульсоксиметрії при таких
пораненнях:
• Травматичне ураження головного мозку – добре насичення
киснем дуже важливе для підвищення шансів виживання
• Втрата свідомості
• Проникаюча травма грудної клітки
• Контузія грудної клітки
• Важка вибухова травма
114.
Моніторинг пульсоксиметріїСатурація крові киснем може бути неточною при таких
станах:
• Гіпотермія
• Шок
• Отруєння чадним газом
• Дуже яскраве освітлення навколишнього середовища
115.
Трьохваріантна аналгезія116.
Трьохваріантна аналгезіяСпрощений трьохступеневий підхід до знеболення на полі
бою має три першочергові цілі:
1. Зберегти боєздатність
2. Досягнути швидкого та максимального знеболення
бойових ран
3. Мінімізувати можливість розвитку побічних ефектів у
поранених від застосування знеболюючих препаратів
117.
Трьохваріантна аналгезія10. Знеболювання на полі бою зазвичай можна забезпечити
одним з трьох способів:
Спосіб 1.
Слабкий та помірний біль.
Поранений ще може вести бій
Військовий набір таблеток ТССС (pill pack):
• Парацетамол 650мг у вигладі двошарової капсули, по 2
капсули кожні 8 годин перорально
• Мелоксікам 15мг 1 раз на добу перорально
118.
Трьохваріантна аналгезіяСпосіб 2.
Помірний та сильний біль.
У пораненого НЕМАЄ шоку чи дихальної недостатності; у
пораненого НЕМАЄ значних передумов для розвитку шоку чи
дихальної недостатності:
• Фентанілу цитрат 800мкг розчинна оральна форма, що
проникає через слизову оболонку;
• Помістити пастилку між щокою і яснами;
• Не жувати пастилку
119.
Трьохваріантна аналгезіяСпосіб 3.
Помірний або сильний біль.
У пораненого Є геморагічний шок або дихальна недостатність,
АБО
У пораненого Є значний ризик розвитку обох цих станів:
•Кетамін 50мг ВМ або інтраназально
або
•Кетамін 20мг повільно ВВ або ВК
Повторювати дозу за потреби кожні 30 хвилин для ВМ або
інтраназального введення
Повторювати дозу за потреби кожні 20 хв для ВВ або ВК ввеження
* Прикінцеві положення: контролюйте біль або розвиток ністагму
(ритмічні рухи очних яблук зліва направо і навпаки).
120.
Керівні положення допомоги в тактичних умовах*Нотатки що до знеболення:
a. Після застосування цитрату фентанілу або кетаміну може
виникнути потреба роззброїти пораненого.
b. Запишіть стан свідомості у пораненого перед введенням
опіоїдів або кетаміну, використовуючи метод AVPU:
Alert – у свідомості
Voice – реагує на голос
Pain – реагує на біль
Unresponsive – не реагує на жодні подразники
c. У поранених, яким введені опіоїди чи кетамін, уважно
слідкуйте за прохідністю дихальних шляхів, диханням,
кровообігом.
121.
Керівні положення допомоги в тактичних умовах*Нотатки що до знеболення:
d. Вказівки шодо застосування фентанілу цитрату:
• Рекомендовано прикріпити пастилку на паличці до
пальця пораненого як додаткову міру безпеки АБО
прикріпити пастилку до одягу пораненого;
• Повторно оцінити стан пораненого через 15
хвилин;
• Якщо зберігається сильний біль, дайте другу
пастилку за іншу щоку;
• Слідкуйте за можливим пригніченням дихання
122.
Керівні положення допомоги в тактичних умовах*Нотатки що до знеболення:
e. ВВ морфін може бути альтернативою фентанілу, якщо є
венозний доступ:
5 мг ВВ або ВК
Повторно оцінити стан пораненого через 10 хвилин;
Якщо зберігається сильний біль, вводити по 5 мг кожні 10
хвилин;
Слідкуйте за можливим пригніченням дихання.
123.
Керівні положення допомоги в тактичних умовах*Нотатки що до знеболення:
f. Якщо використовуються опіоїдні анальгетики, має бути
доступним Налоксон (0,4 мг ВВ або ВМ).
g. При тяжкій ЧМТ і кетамін і фентаніл цитрат можуть
погіршити стан пораненого. Враховуйте цей факт при
рішенні щодо знеболення. Якщо ж поранений скаржиться
на біль, то можливо, що ЧМТ НЕ настільки важка, щоб
перешкоджати введенню кетаміну чи фентанілу.
124.
Керівні положення допомоги в тактичних умовах*Нотатки що до знеболення:
h. Травма очей не є причиною відмовлятись від
використання кетаміну. Ризик додаткового пошкодження
очей внаслідок застосування кетаміну низький і не
перевищує позитивний ефект знеболення для виживання,
якщо поранений в стані шоку або в нього ж дихальна
недостатність, або високий ризик розвитку цих станів.
125.
Керівні положення допомоги в тактичних умовах*Нотатки що до знеболення:
i. Кетамін може знизити кількість введення опіоїдів для
знеболення. Безпечно можна вводити Кетамін
пораненому, який отримав раніше Морфін або
Фентаніл. Вводити Кетамін ВВ слід протягом не менше 1
хвилини.
j. Якщо після введення опіоїдів або Кетаміну виникає
пригнічення дихання, забезпечте дихальну підтримку
(штучне дихання) за допомогою мішка Амбу та дихальної
маски.
126.
Керівні положення допомоги в тактичних умовах*Нотатки що до знеболення:
k. Ондансетрон 4 мг ODT (таблетки, які розчинюються в
ротовій порожнині) або в/в, або в/м, або в/к кожні 8 годин
при виникненні нудоти або блювоти. Кожні 8 годин можна
робити повторне введення ще 4 мг через 15 хвилин, якщо
нудота і блювота зберігаються. Не вводьте більше ніж 8 мг
в кожний 8 годинний інтервал. Оральна форма
ондансетрону не є прийнятною альтернативою формі
ODT.
l. Перевіряйте стан пораненого – ще, ще і ще!
127.
Кетамін: безпека•Дуже спрятливий профіль безпеки
•Навіть в умовах монотерапії дуже обмежена кількість
смертей, пов’язаних з кетаміном
•Має широкий запас безпеки; кілька випадків ненавмисного
передозування кетаміну (до 10 раз більше ніж зазвичай
вимагається) супроводжувались довшим, але повним
одужанням
128.
Кетамін: побічні ефекти•Пригнічення дихання і апное можуть виникнути при дуже
швидкому ВВ введенні
•Виконання декількох вдихів мішком Амбу зазвичай
відновлює нормальне дихання
129.
Знеболення – ключові моменти•Аспірин, Ібупрофен, Кетанов та інші нестероїдні
протизапальні препарати, крім Мелоксікаму, не повинні
застосовуватись в бойових умовах, тому що вони порушують
тромбоутворення.
•Аспірин, Ібупрофен та подібні препарати інгібують функцію
тромбоцитів приблизно 7-10 днів після останнього
застосування.
Нормальна робота тромбоцитів – умова нормальної функції
тромбоутворення і згортання крові.
•Мелоксікам і Парацетамол НЕ втручаються в функціонування
тромбоцитів – це первинна властивість, яка робить їх
ненаркотичними анальгетиками вибору.
130.
Застереження: Морфін та ФентанілПротипоказання
•Гіповолемічний шок (значна втрата крові)
•Дихальна недостатність
•Постраждалий без свідомості
•Важка травма голови
НЕ ДАВАЙТЕ Морфін або Фентаніл постраждалим
з цими протипоказаннями
131.
Ондансетрон•Вибраний СоТССС на заміну Прометазину для лікування
блювоти та нудоти у поранених військових.
- Протиблювотний ефект такий же виражений як і у
прометазину
- Протиблювотний засіб вибору на догоспітальному етапі та у
відділеннях невідкладної допомоги
- Зростає частота використання у військових.
- Не має серйозних застережень.
•Прометазин більше не рекомендований СоТССС
















































































































 medicine
medicine warfare
warfare