Similar presentations:
Esf fonda aktivitāte: programmas cilvēkresursi un nodarbinātība
1.
ESF fonda aktivitāte: programmas “Cilvēkresursi un nodarbinātība” papildinājuma1.3.2.3. aktivitātes “Veselības aprūpes un veicināšanas procesā iesaistīto institūciju
personāla kompetences, prasmju un iemaņu līmeņa paaugstināšana” projekta
“Veselības aprūpes un veicināšanas procesā iesaistīto institūciju personāla
tālākizglītība nozares ilgtspējīgai attīstībai”
Mācību materiāls
Pacientu un personāla
drošība
Rīgas Stradiņa universitāte
2012
1
2.
AnotācijaProgrammas mērķis ir padziļināt un paplašināt veselības aprūpes profesionāļu
izpratni par mūsdienu pieeju un praktiskajā darbā izmantojamām metodēm pacientu
un personāla drošības vadībā, kas ietver arī ar ārstniecības procesa nodrošināšanu
saistīto risku gan attiecībā uz pacientu, gan personālu apzināšanu, novērtēšanu un
pasākumiem drošības pilnveidošanai. Kursa saturā ietverti jautājumi par pacientu un
personāla drošības pamata nosacījumiem, cilvēka faktora jeb ergonomikas un
organizācijas sistēmas lomu attiecībā uz ārstniecības procesa iznākumu – pacientu un
personāla drošību un veselību, t. sk. infekciju slimību jomā, kā arī jaunākie priekšstati
par drošības menedžmenta metodēm un to lietošanu praksē, gan arī par pacientu
drošības, darba aizsardzības sistēmas prasībām, drošību reglamentējošajiem
normatīvajiem aktiem, darba devēja pienākumiem. Programmā iekļauti jautājumi par
pacientu drošības un darba vides riskiem, nevēlamiem gadījumiem un to analīzes
metodēm, risku un to ietekmes mazināšanas pasākumiem, darbinieku obligātajām
veselības pārbaudēm.
2
3.
SATURSIevads ...........................................................................................................................5
1. Pacientu drošības iniciatīvas pasaulē, Eiropas Savienībā.
Pacientu drošības risinājumi .....................................................................................6
2. Pacientu drošības jēdziens, terminoloģija ..........................................................10
3. Cilvēka faktors un drošības aspektu skatījums no sistēmiskās pieejas
perspektīvas ...............................................................................................................13
3.1. Kļūdu un nevēlamu notikumu cēloņi .......................................................17
4. Ziņošanas un mācīšanās sistēmas ........................................................................24
4.1. Organizācijas kultūras loma pacientu drošībā..........................................27
4.2. Pamatcēloņu analīzes metode ..................................................................28
4.3. Proaktīva analīze ......................................................................................32
4.4. Pasākumi kļūdu samazināšanai un pacientu drošības uzlabošanai ..........33
4.5. Anestēzijas un ķirurģijas drošība .............................................................35
5. Pacientu un personāla drošība infekcijas slimību jomā ....................................40
5.1. Hospitālās infekcijas un to profilakse ......................................................42
Elpceļu nozokomiālās infekcijas, to veidi .......................................................46
5.2. Ar asinīm pārnēsājamo infekciju profilakse ............................................51
5.3. Ar asinīm pārnēsājamo infekciju aktualitāte Latvijā ...............................54
6. Darba aizsardzība .................................................................................................60
6.1. Darba aizsardzības politika ......................................................................60
6.2. Darba aizsardzības reglamentējošie normatīvie akti ................................61
6.3. Darba aizsardzības sistēma ......................................................................65
6.4. Darba devēja pienākumi un tiesības darba aizsardzībā ............................66
7. Darba vides riski veselības aprūpē strādājošajiem ...........................................70
7.1. Riska definīcija, veidi, grupas un darba drošības pasākumi darba vides
riska faktoru novēršanai vai mazināšanai .......................................................70
8. Nelaimes gadījumi un to izmeklēšanas un reģistrēšanas mērķis ......................84
9. Obligātās veselības pārbaudes un to veikšanas mērķis. Arodslimības ............88
10. Ugunsdrošība. Rīcība iekšējās ārkārtas situācijās...........................................91
11. Atbildība par ārstniecības personāla nodarīto kaitējumu pacientam
tiesu spriedumos ........................................................................................................97
11.1. Atbildības pamats Civillikumā.............................................................101
11.2. Atbildētājs un prasītājs lietās ...............................................................106
11.3. Prasītāja jautājums un pierādīšanas nasta ............................................108
11.4. Morālā kaitējuma kritēriji un apmērs ...................................................108
11.5. Kriminālatbildība par ārstniecības personas profesionālo pienākumu
nepienācīgu pildīšanu ....................................................................................109
11.6. Izlīgums krimināllietās un civillietās. Mediācija .................................110
11.7. Korupcijas problemātika ......................................................................112
12. Civilā aizsardzība ..............................................................................................113
3
4.
PIELIKUMI 11.–12. nodaļai (TIESĪBU NORMAS) .....................................119Pielikums Nr. 1. Administratīvo pārkāpumu kodekss...................................119
Pielikums Nr. 2. Krimināllikuma 138. pants .................................................119
Pielikums Nr. 3. Pacienta tiesību likums.......................................................119
Pielikums Nr. 4. Civilā aizsardzība ...............................................................120
Pielikums Nr. 5. Atbildība par koruptīvām darbībām ...................................121
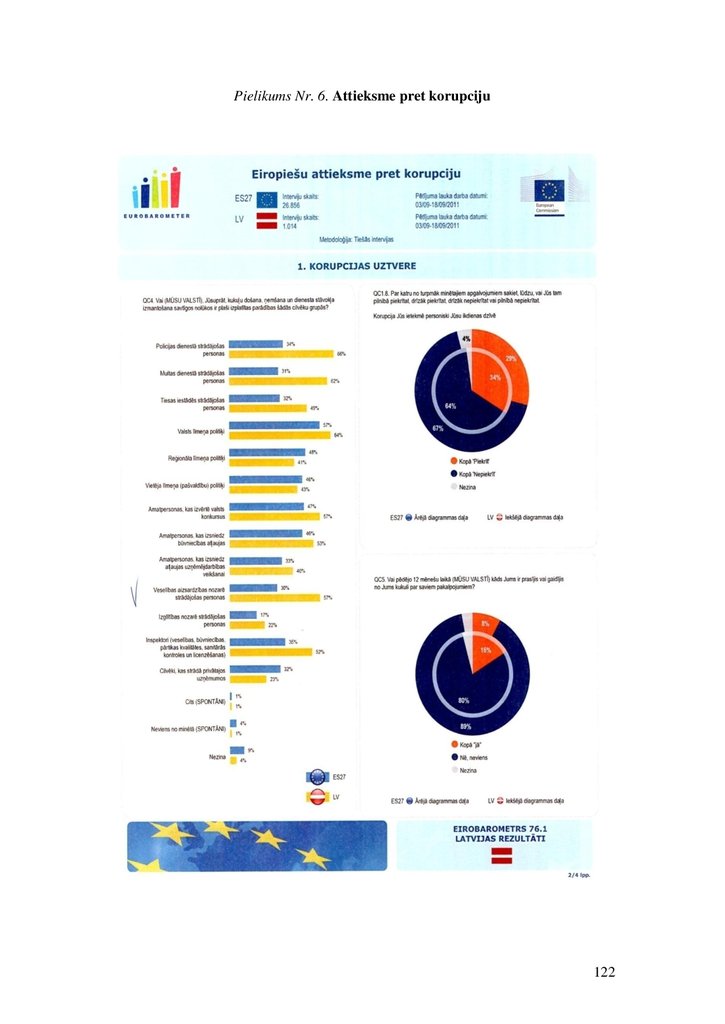
Pielikums Nr. 6. Attieksme pret korupciju ....................................................122
13. Pacientu un personāla drošības monitorēšana, indikatori, korektīvās un
preventīvās darbības...............................................................................................123
14. Medikamentu administrēšanas drošība un risinājumi ..................................127
15. Komandas darba un komunikācijas aspekti pacientu
aprūpes procesā .......................................................................................................130
15.1. Komandas darba efektivitāti un produktivitāti veicinošie un
kavējošie faktori ............................................................................................131
15.2. Komunikācijas aspekti pacientu aprūpes procesā ................................133
Nobeigums ...............................................................................................................142
4
5.
IevadsLīdzās medicīnas progresam un miljoniem izglābtu dzīvību, atgūtai veselībai
un darbaspējām pastāv nopietnu negadījumu iespējamība. Negadījums (adverse event)
atbilstoši Pasaules Veselības organizācijas definējumam ir kaitējums pacientam, kas
saistīts ar ārstniecības vadību pretstatā slimības komplikācijām. Vairāki ārvalstu
pētījumi pierādījuši, ka negadījumiem un kļūmēm, kas saistītas ar ārstēšanu un aprūpi,
slimnīcās tiek pakļauti 4–16% no visiem stacionētajiem pacientiem. Negadījumi var
ne tikai krasi negatīvi mainīt pacienta vai viņa ģimenes dzīvi, bet tie ir arī papildus
iztērēti resursi, jo katrs no tiem prasa papildu dienas ārstēšanai slimnīcā. Lielākā daļa
ir iepriekš paredzami un novēršami negadījumi – tie ir nevēlamie gadījumi, kuru
cēlonis ir kļūda. Tas pats ir attiecināms uz kļūdām un negadījumiem, kuru rezultātā
cietējs ir darbinieks. Pacientu un personāla drošība ir veselības aprūpes kvalitātes
pamatelements, un tās vadība saistīta ar rīcību, lai izvairītos no iespējamā kaitējuma,
tā saistīta ar preventīviem pasākumiem un uzlabojumiem sistēmā, iekļaujot sevī
iepriekšēju risku noteikšanu un izvairīšanos no iepriekš paredzamām kļūdām.
Veselības aprūpes profesionāļi veic garu izglītības un pieredzes gūšanas ceļu,
līdz kļūst par speciālistiem, viņi ir veselības aprūpes sistēmas, organizāciju galvenā
vērtība. Droši un veselībai nekaitīgi darba apstākļi ir galvenie priekšnosacījumi, lai
nenotiktu nelaimes gadījumi darbā, lai novērstu arodslimību rašanās iespējamību un
paildzinātu nodarbināto darba mūžu, ļaujot veselības aprūpes profesionāļiem pēc
darba beigšanas pilnvērtīgi atpūsties, nevis pavadīt atlikušo mūžu ārstniecības
iestādēs, lai dziedētu darba mūža laikā gūtās traumas vai arodslimības.
Tāpēc ir nepieciešams iegūt jaunas un atsvaidzināt esošās zināšanas jomā, kas
ir lielākā vērtība veselības aprūpē – pacienta un personāla drošība, veselība, dzīves
kvalitāte un rezultātā – mūsu sabiedrības veselība.
5
6.
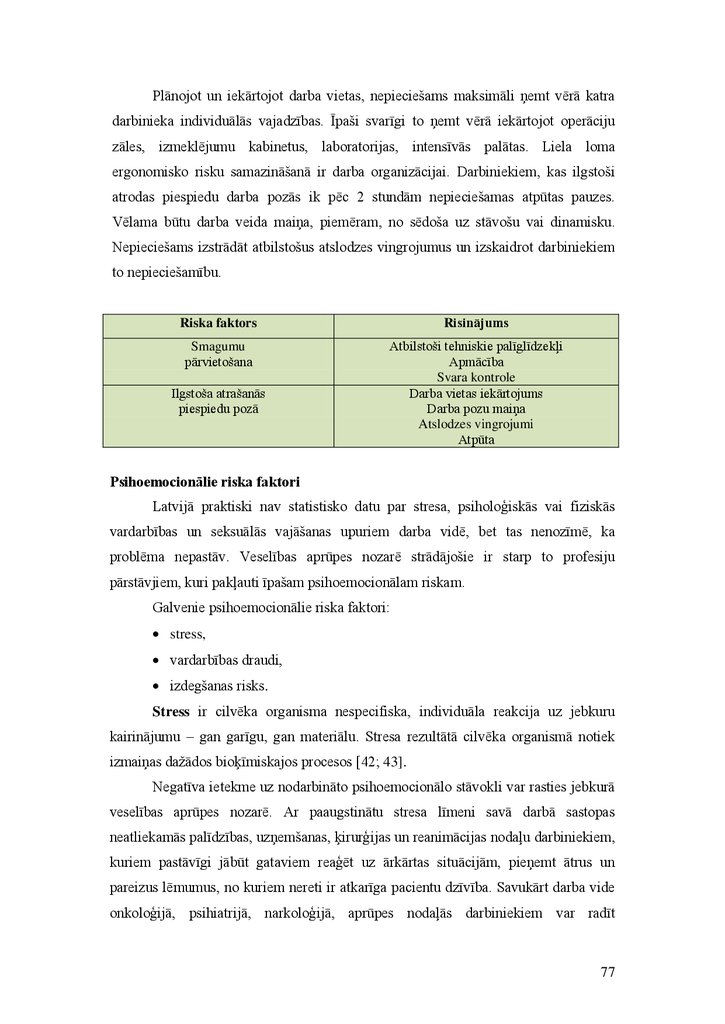
1. Pacientu drošības iniciatīvas pasaulē, Eiropas Savienībā.Pacientu drošības risinājumi
Mērķis: iepazīstināt ar jaunu pieeju nevēlamu notikumu un kļūdu
menedžmentā veselības aprūpē no tās veidošanās vēsturiskajām likumsakarībām līdz
mūsdienu projektiem un risinājumiem.
1999. gadā tika publicēts prestižā Amerikas Medicīnas institūta izdevums
“Kļūdīties ir cilvēcīgi: veidojot drošāku veselības aprūpes sistēmu (To Err is Human:
building a safer health care system)”, kura ievaddaļā minēts, ka Amerikā gadā 44–98
tūkstoši cilvēku mirst medicīnisku kļūdu dēļ. Šis bija nozīmīgs ziņojums, jo pievērsa
uzmanību satraucošiem datiem, bet – jo īpaši ziņojuma autori vērsās pret veselības
aprūpes profesionāļu “kaunināšanas un sodīšanas” praksi un Amerikas tiesu prāvu
kultūru. Emociju un sodīšanas vietā autori aizstāvēja uz sistēmu orientētu pieeju
drošības problēmām un prevenciju, kas balstīta uz izpratni par cilvēka faktoru, cilvēka
spēju ierobežojumiem un kļūdīgumu [8].
Ietekmīgā Amerikas Medicīnas Institūta publicētais ziņojums kļuva par
ierosinājumu virknei pētījumu, kas pierādīja, ka negadījumiem un kļūmēm, kas
saistītas ar ārstēšanu un aprūpi, slimnīcās tiek pakļauti 4–16% no visiem
stacionētajiem pacientiem, un veicināja to, ka drošība veselības aprūpē ieguvusi
augstu prioritāti valstu veselības aprūpes stratēģijās. Vēl pirms šīs publikācijas
Harvardas medicīniskās prakses pētījums (1984), veicot 30 195 pacientu slimības
vēsturu ierakstu apsekošanu saistībā ar nejaušiem kaitējumiem ārstēšanas rezultātā,
atklāja, ka 3,7% stacionēto pacientu tikuši pakļauti negadījumiem. 13% pacientu šo
negadījumu rezultātā nomira, bet 7% negadījuma rezultātā iestājās ilgstoša darba
nespēja. 16 gadījumos, atzīstot tos par nolaidības rezultātu, tika apmierināta prasība
un izmaksāta kompensācija.
Lielbritānijas Nacionālā veselības dienesta 2000. gada ziņojumā akcentēts, ka
vidēji gadā NHS maksā 400 miljonus mārciņu saistībā ar tiesu prāvām, bet slimnīcās
iegūtās infekcijas izmaksā aptuveni 1 biljonu mārciņu. Anglijā katru gadu tiekot
stacionēti vidēji 8 miljoni pacientu, no kuriem 856 000 pakļauti negadījumiem, kas
katrs prasa vidēji 8,7 papildu dienas ārstēšanai slimnīcā. Viena diena slimnīcā
6
7.
Lielbritānijā izmaksā 171–305 mārciņas. Papildu dienas slimnīcā gadā izmaksā 2biljonus mārciņu, no kuriem 1 biljons mārciņu tiekot maksāts par iepriekš
paredzamiem un novēršamiem negadījumiem. Līdzās Lielbritānijai jāatzīmē Dānija
un Nīderlande, kas vienas no pirmajām Eiropā nopietni pievērsās pacientu drošības
sistēmas veidošanai nacionālā līmenī un joprojām deleģē savus ekspertus pacientu
drošības projektos PVO un Eiropas Savienības ietvaros [1; 3; 15].
2004. gadā Pasaules Veselības organizācijas ietvaros tik nodibināta Pasaules
Alianse pacientu drošībai ar mērķi veicināt pacientu drošības politikas un stratēģijas
attīstīšanu PVO dalībvalstīs, vadot un izvēršot aktivitātes tās pilnveidošanā, atbalstot
pētījumus, kampaņas, daloties zināšanās par uz pierādījumiem balstītām praksēm,
stimulējot pārmaiņas un atbalstot dalībvalstis šajos centienos. 2005. gadā PVO
Pasaules Alianse pacientu drošībai publicē vadlīnijas nevēlamu notikumu ziņošanas
un mācīšanās sistēmām, ko rekomendē kā pacientu drošības sistēmas pamatelementu.
Jāatzīmē, ka Austrālijā obligāti noteikta ziņošana par incidentiem slimnīcās pastāv
kopš 2002. gada, kas aizsākās vēl 80. gados ar ziņojumiem par dramatiskām
anestēzijas kļūdām, kā rezultātā tika nodibināts Austrālijas pacientu drošības fonds
(APSF), lai koordinētu pacientu drošības iniciatīvas slimnīcās. Viena no tā pirmajām
aktivitātēm bija ar anestēziju saistītu negadījumu ziņošanas sistēmas uzlabošana,
vienlaicīgi veicot nacionāla līmeņa pētījumu par kvalitāti veselības aprūpē. Starp
Pasaules alianses pacientu drošībai publikācijām minamas vadlīnijas drošai ķirurģijai
un kontrolsaraksts (angl. checklist), kas jāievēro ķirurģijas drošības nodrošināšanai,
radioterapijas riska profils, vadlīnijas pacientu drošības izglītības programmām
medicīnas skolās un tālākizglītībā, vadlīnijas roku higiēnai, drošai intravenozo
injekciju praksei, globālās prioritātes pacientu drošības pētniecībā, pacientu drošības
risinājumi u. c.
Virkne aktivitāšu pacientu drošības jomā norisinās Eiropā. Eiropas Parlamenta
rezolūcija par pacientu mobilitāti un veselības aprūpes attīstību Eiropas Savienībā
(2004/2148 (INI)) norāda, ka īpaša uzmanība pievēršama priekšlikumiem attiecībā uz
pacientu informēšanu, pacientu drošību un konfidencialitāti un pauž uzskatu, ka
pacientu drošībai ir izšķiroša nozīme efektīvas veselības politikas izstrādāšanā
Eiropas Savienībā, kā arī atzīst nepieciešamību cieši sadarboties ar Pasaules Aliansi
pacientu drošībai. Pateicoties Eiropas Komisijas grantam (DG SANCO) 2005.–2007.
gadā norisinās starptautisks Drošības pilnveidošanas projekts pacientiem Eiropā
SIMPATIE (Safety Improvement for Patients in Europe), kurā līdzdarbojas
7
8.
Apvienotās Karalistes pacientu organizācija (AaMA – Action against MedicalAccidents), Eiropas Padome, Eiropas slimnīcu un veselības aprūpes asociācija
(HOPE), Eiropas biedrība veselības aprūpes kvalitātei (ESQH), Eiropas ārstu
pastāvīgā komiteja (CPME), Francijas veselības aprūpes aģentūra (HAS – National
Agency, France) ar mērķi izveidot Eiropas līmeņa tīklu, kura ietvaros, apvienojot
organizācijas, ekspertus, profesionāļus un citas ieinteresētās puses, tiktu izstrādātas un
izplatītas vienotas definīcijas, indikatori, iekšējie un ārējie rīki, metodes pacientu
drošības pilnveidošanai (www.simpatie.org).
2006. gadā tika apstiprinātas Eiropas Padomes Ministru Komitejas
rekomendācijas Rec (2006)7 dalībvalstīm pacientu drošības menedžmentam
nevēlamu notikumu prevencijai veselības aprūpē, kas rekomendē izstrādāt un ieviest
pacientu drošības ziņošanas sistēmu par gadījumiem, kas saistīti ar kļūdām ārstēšanas
un aprūpes procesa gaitā, tai skaitā kļūmēm diagnostikā, medikamentu ievadē,
ķirurģisku vai invazīvu procedūru veikšanā, kā arī citiem nopietniem nevēlamiem
notikumiem, kuriem ir risks atkārtoties, apkopot, analizēt tos, izmantojot kvalitātes
instrumentus, un veikt darbības pacientu drošības paaugstināšanai, nosakot, ka
ziņošanai jābūt konfidenciālai, brīvai no sankcijām un uz mācīšanos orientētai.
Veselības aprūpes profesionāļi, kuri ziņo par savām kļūmēm, nedrīkstētu tikt sodīti
[1].
2005. gadā tika izveidota Pacientu drošības darba grupa, kurā bez 24
dalībvalstīm piedalās Eiropas ārstu un māsu, farmaceitu, pacientu u. c starptautiskas
organizācijas,
tādas
kā
Pasaules
Veselības
organizācija,
Eiropas
Padome,
Ekonomiskās sadarbības un attīstības organizācija (OECD). Darba grupas ietvaros
tika izstrādātas un 2009. gadā Eiropas Savienības Padomē apstiprinātas Padomes
rekomendācijas pacientu drošībai, iekļaujot ar veselības aprūpi saistīto infekciju
kontroli un prevenciju (2009/C 151/01). 2008.–2010. gadā sekoja nākamais projekts –
Eiropas Savienības tīkls pacientu drošībai (EUNetPaS – European Union Network for
Patient Safety). Projektu atbalstīja Eiropas Komisija, un tā mērķis ir izveidot visām 27
dalībvalstīm kopīgu struktūru sadarbībai pacientu drošības jomā, veidojot Eiropas
līmenī kopīgus principus zināšanām, sapratnei, pieredzei, darbībām pacientu drošībā.
EUNetPaS projekts izvirza četras galvenās aktivitātes: pacientu drošības kultūras
veicināšanu; izglītības, apmācību programmu strukturēšanu pacientu drošībā;
ziņošanas un mācīšanās sistēmu ieviešanu; medikamentu drošības pilotprojektus.
EUNetPaS projekta ietvaros Spānijas veselības ministrija sadarbībā ar Madrides Karlo
8
9.
III universitāti izstrādāja un 2010. gadā realizēja on-line mācību kursu risku vadībā unpacientu drošības pilnveidošanā, kas bija pieejams arī Latvijā.
Aktivitātes pacientu drošības virzienā Eiropā turpinās. Pie pacientu drošības
pētīšanas un pilnveidošanas strādā speciāli šim nolūkam radītas institūcijas,
piemēram:
pacientu
nacionālā
(http://www.npsa.nhs.uk/),
patientsikkerhed.dk/),
drošības
pacientu
Vācijas
aģentūra
drošības
koalīcija
biedrība
pacientu
Apvienotajā
Dānijā
drošībai
Karalistē
(http://www.
(http://www.
patientensicherheit.de/), Nīderlandes Utrehtas universitātes medicīnas centra pacientu
drošības centrs (http://www.umcutrecht.nl/subsite/Patient_safety/), Šveices fonds
pacientu drošībai (http://www.patientensicherheit.ch/). 2009. gada vasarā ar misiju
sekmēt pacientu drošības kultūras veidošanu, veicināt drošu veselības aprūpes
pakalpojumu attīstīšanu un kvalitātes pilnveidošanu, caurspīdīguma, efektivitātes un
atbildīguma paaugstināšanu pacientu drošības un kvalitātes jomā, kļūstot par uzticamu
partneri valdībai un sabiedrībai politikas veidošanā un īstenošanā, Lietuvā tiek
nodibināta nevalstiska organizācija – Fonds pacientu drošībai, inovācijām un
kvalitātei
(http://www.pacientufondas.lt/LT/in-english/),
kurā
apvienojušies
entuziasti, dažādu profesiju pārstāvji – ārsti, juristi, sociologi, komunikāciju
speciālisti u. c. Daudz ierosmju atrodamas Klīnisko cilvēka faktoru grupas (CHFG –
Clinical Human Factors Group, www.chfg.org) iniciatīvās. CHFG ir plaša koalīcija,
kurā apvienojušies veselības aprūpes profesionāļi, vadītāji, pakalpojumu lietotāji un
cilvēka faktora jeb ergonomikas eksperti gan no veselības aprūpes, gan citām augsta
riska nozarēm ar nolūku veicināt dialogu un caur konkrētām darbībām demonstrēt, kā
labāka sapratne par cilvēka faktoru var būtiski ietekmēt veselības aprūpes drošību,
kvalitāti un produktivitāti. Kā spēcīgas organizācijas pacientu drošības jomā jāpiemin
Kanādas pacientu drošības institūts (http://www.patientsafetyinstitute.ca/English/
Pages/default.aspx), ASV nacionālais centrs pacientu drošībai (http://www.
patientsafety.gov/), Austrālijas pacientu drošības fonds (http://www.apsf.net.au/).
Interesei par nevēlamiem notikumiem saistībā ar pacientu aprūpi slimnīcā ir
daudz vecākas saknes. Vēl 4. gs. pirms mūsu ēras Hipokrats norādīja, ka ārstam
vajadzētu vismaz nekaitēt pacientam, ko vēlāk ļoti kodolīgi mums pazīstamajā
principā “visupirms nekaitēt” transformēja Galēns. Semmelveiss un Naitingela 19. gs.
sasaistīja higiēnas trūkumu slimnīcās ar dzemdību drudzi un slimnīcu infekcijām. Uz
sistēmu, nevis indivīdu balstīta pieeja, kā to atzīst mūsdienu eksperti, ir
priekšnosacījums drošas struktūras, procedūru, procesu plānošanai kopā ar
9
10.
korektīvajām darbībām kā atbildi drošības incidentiem. Ir jāapzinās un jāizprot, kakļūdas var rasties normālas cilvēka darbības rezultātā un / vai sistēmas nepilnības dēļ,
tām vajadzētu tikt paredzētām un novērstām, pilnveidojot nosacījumus katra cilvēka
darbam. Uz sistēmu balstītā pieejā tiek izvērtēti daudzi komponenti, kas atpazīti kā
incidentu veicinošas vai nevēlamu notikumu izraisoši. Šī jaunā pieeja novirza
negadījuma izmeklēšanu prom no fokusēšanās uz indivīda vainu un izmeklē, kas
nebija kārtībā ar sistēmu, kurā indivīdam bija jāstrādā.
Kopsavilkums
Šajā nodaļā apkopots pārskats par pacientu drošības iniciatīvām pasaulē, pārejot no
“kaunināšanas un sodīšanas” prakses uz mūsdienu pieeju ar ārstniecības procesu
saistītu risku vadībā.
Kontroljautājumi
1. Ar ko bija nozīmīgs Amerikas Medicīnas institūta izdevums “Kļūdīties ir cilvēcīgi: veidojot drošāku veselības aprūpes sistēmu”?
2. Ko rekomendē Eiropas Padomes Ministru Komitejas rekomendācijas Rec
(2006)7 pacientu drošības un ar ārstniecības procesu saistīto risku vadībā?
2. Pacientu drošības jēdziens,
terminoloģija
Mērķis: sniegt pacientu drošības jēdziena un ar to saistīto terminu
skaidrojumu.
Drošība ir plašs jēdziens. Vārdnīcu definīcijās drošība tiek traktēta kā “draudu
un ievainojuma riska neesamība”, “mazs risks”, “bez riska”, “riska apzināšanās”,
“riska izslēgšana” vai “pakāpe, kādā sasniegta neakceptējama indivīda veselības
fiziska ievainojuma vai bojājuma riska neesamība”. Drošību nevar izmērīt tiešā veidā
lielumos un ciparos, bet tā var tikt kvantitatīvi izteikta kā pakāpe, kādā samazināts
risks. Drošība tai pat laikā var tikt izteikta kā subjektīva sajūta būt drošībā. Piemēram,
10
11.
nedrošība lidot ar lidmašīnu var būt lielāka, nekā braukt ar auto, kaut arī objektīvipierādījumi liecina pretējo. Savukārt jēdziens risks apvieno sevī nevēlama notikuma
atgadīšanās iespēju un šī notikuma izraisītā kaitējuma novērtējumu un ir kvantitatīvi
izsakāms.
Atbilstoši Pasaules Veselības organizācijas Pasaules Alianses pacientu
drošībai definīcijai pacientu drošība (patient safety) ir nejaušu, negribētu kaitējumu
neesamība, un tās vadība saistīta ar rīcībām, lai izvairītos no kaitējuma pacientam, tā
saistīta ar preventīviem pasākumiem un uzlabojumiem sistēmā, iekļaujot sevī
iepriekšēju risku noteikšanu un izvairīšanos no iepriekš paredzamām kļūdām.
Kļūda (error): kļūme plānotajā darbībā, kas rada novirzi no iecerētā (t. i.,
izpildes kļūda) vai nepareiza plāna lietošana, lai sasniegtu mērķi (t. i., plānošanas
kļūda). Kļūdas varētu būt veiktas vai neveiktas darbības kļūdas un parasti atspoguļo
aprūpes sistēmas trūkumus.
Nevēlams notikums jeb negadījums (adverse event): kaitējums pacientam, kas
saistīts ar ārstniecības vadību pretstatā slimības komplikācijām. Ārstniecības vadība
iekļauj visus aprūpes aspektus, diagnostiku, ārstēšanu, kļūmes nosakot diagnozi vai
ārstējot, kā arī medicīniskās ierīces, aprīkojumu, kas lietots, lai nodrošinātu ārstēšanu
un aprūpi. Nevēlamus notikumus, kuru pamatā ir kļūda, uzskata par iepriekš
novēršamiem gadījumiem (preventable adverse event). Par iepriekš novēršamu
uzskata arī tādu gadījumu, kur retrospektīvi veikta atgadīšanās analīze demonstrē, ka,
veicot noteiktas darbības, no kaitējuma pacientam varēja izvairīties.
Kaitējums (harm): iznākums, kas negatīvi ietekmē pacienta veselību, un/vai
dzīves kvalitāti, t. i., izraisa vai pagarina pacienta hospitalizāciju, izraisa paliekošu
invaliditāti vai nāvi.
Potenciālais negadījums (“near-miss” or “close call”): nopietna kļūda vai
neizdošanās (neveiksme), kam ir potenciāls, lai izraisītu negadījumu, bet kas nerodas
laimīgas sagadīšanās dēļ vai kļūda tiek laicīgi pamanīta un pārtraukta.
Pacientu drošības gadījums / incidents (patient safety event / incident) –
gadījums, kura rezultātā radies vai varēja rasties netīšs (nejaušs, bez iepriekšēja
nodoma) kaitējums pacientam, veicot darba pienākumus vai neveiktas darbības
rezultātā, nevis pacienta medicīniskā stāvokļa dēļ [9; 1].
Ikdienas praksē bieži vien nav nepārprotami skaidrs, vai nevēlamais iznākums
radies raksturīgu medicīnisku risku, kļūdas vai ne tik optimāli veiktas procedūras,
aprūpes dēļ. Ja ir amputēta nepareizā ekstremitāte, ir skaidrs, ka nevēlams iznākums
11
12.
radies preventīvas (paredzamas, iepriekš novēršamas) kļūdas dēļ, bet ar daudziemnevēlamiem iznākumiem, tādiem kā izgulējumi, brūču infekcijas, postoperatīva
asiņošana vai ķīmijterapijas toksicitāte ir daudz sarežģītāk, jo raksturīgie medicīniskie
riski un ne tik optimālas procedūras iespējamība kļūst lielāka līdz ar procedūru
sarežģītību, tāpēc šie divi risku veidi tiek bieži “sajūgti” kopā, un risku vadības
koncepts būtiski neatšķiras [3].
“Medicīna kādreiz bija vienkārša, neefektīva un salīdzinoši droša. Tagad tā ir
kompleksa, efektīva un potenciāli bīstama” (Sir Cyril Chantler, Lancet 1999).
Milzīgajam progresam medicīnā ir cieša saistība ar pieaugošo kļūdu risku, īpaši tik
sarežģītā sistēmā kā slimnīca. Slimnīca jau pēc definīcijas ir nedroša vieta, un cilvēki
nedodas uz slimnīcu tāpat vien, – viņiem ir kāda problēma, kas ir jāizmeklē un
jāsaņem ārstēšana, kas jau ir saistīta ar potenciālu risku. Vidējam pacienta vecumam
palielinoties, pieaug arī gadījumu sarežģītība, jo katram pacientam bieži vien ir vairāk
nekā viena saslimšana. Attiecībā uz bērniem varam minēt mūsdienu iespējas izglābt
dziļi neiznēsātus bērnus, bet viņu aprūpe gan pēc dzimšanas, gan nereti tālākā periodā
nebūt nav vienkārša. Ārstēšana kļuvusi arvien komplicētāka un prasa milzīgu
zināšanu apjomu, turklāt pieaug ārstēšanas un aprūpes procesā iesaistīto cilvēku
skaits. Arī tehnoloģijas kļūst sarežģītākas, bet cilvēka un tehnoloģiju mijiedarbība
jebkurā nozarē tiek vērtēta kā viena no riska jomām attiecībā uz drošību.
Visbeidzot, arvien lielāka uzmanība jāpievērš sadarbībai un pacienta (t. sk.
saistītās informācijas) nodošanai nākamajam aprūpes posmam. Šo visu faktoru
komplekss arī nosaka pieaugošo risku medicīnā. Ir ļoti daudz cilvēcisko faktoru, kas
var inducēt kļūdu mehānismu, kā, piemēram, zināšanu, pieredzes trūkums, uzmanības
novēršana, neveiklums, pārspīlēts ego, darba spriedze, miega trūkums, saspringta
atmosfēra, steidzināšana, konfliktsituācijas, arī greizsirdība, sacenšanās un slikta
komunikācija. Arī slimības neprognozējamība un tas, kā pacients reaģē uz terapiju,
spēlē nozīmīgu lomu kļūdu rašanās procesā. Nepareiza diagnoze parasti nav retas
saslimšanas dēļ, bet gan dēļ atipiskiem slimības simptomiem kādai parastai
saslimšanai. Turklāt medicīnas studijas gatavo ārstus strādāt kompetenti, bet ne droši,
slimnīcas nav projektētas un celtas vai aprīkotas tā, lai garantētu pacientu drošību
ārstēšanas procesā. Tas pats attiecas uz aprūpi kā tādu. Visi šie faktori veicina to, ka
slimnīcas nav tik drošas, kā mēs to vēlētos [17, 4].
12
13.
KopsavilkumsNodaļā sniegts skaidrojums par pacientu drošības jēdzienu un ar to saistītiem
terminiem – tādiem kā kļūda, nevēlams notikums, kaitējums pacientam – kontekstā ar
slimnīcu (veselības aprūpes organizāciju) kā sarežģītu sistēmu.
Kontroljautājumi
1. Kas ir pacientu drošība?
2. Kāpēc nav korekti uzskatīt, ka kļūda ārstniecības procesā ir kādas vienas
personas muļķīgas rīcības rezultāts vai veselības aprūpes profesionāļa
nolaidība, nevīžība, neuzmanība?
3. Cilvēka faktors un drošības aspektu skatījums no
sistēmiskās pieejas perspektīvas
Mērķis: radīt izpratni par cilvēka faktora jeb ergonomikas lomu pacientu
drošībā.
Lielākā daļa kļūdu un neatbilstoša pacientu aprūpe rodas nevis atsevišķa
indivīda darbības rezultātā, bet gan sakarā ar savstarpēji konfliktējošiem, nepilnīgiem
sistēmiskiem aspektiem, sistēmām, kuru daļa ir arī tajā darbojošies indivīdi –
veselības aprūpes profesionāļi. Pacientu drošības pētnieki skaidri atpazinuši
nepieciešamību pēc cilvēcisko faktoru inženierijas un sistēmiskās pieejas attiecībā uz
pacientu drošības pētniecību, analīzi un pilnveidošanu. Termins “cilvēka faktors”
radies II Pasaules kara laikā, reaģējot uz cilvēku problēmām, ar ko saskārās militārā
aviācija. Tagad cilvēka faktora jēdziens pārkāpis aviācijas robežas, izplatoties dažāda
veida jomās, kur tiek izmantotas riska tehnoloģijas.
Cilvēka faktors jeb ergonomika akcentē mijiedarbību starp cilvēku un viņa
darbības vidi, kas veicina cilvēka profesionālo sniegumu, drošību, veselību un darba
dzīves kvalitāti, kā arī radīto lietu vai sniegto pakalpojumu kvalitāti. Cilvēka faktori
medicīnā (Clinical human factors) nozīmē klīniskā snieguma paaugstināšana caur
izpratni par rezultātiem, kas rodas komandas darba, uzdevumu, aprīkojuma, darba
vietas, kultūras, organizācijas un cilvēka uzvedības un iespēju ietekmē un šo zināšanu
piemērošana klīniskajā praksē (Dr. Ken Catchpole, a human factors expert;
www.chfg.org).
13
14.
Karaijona un Smita (Carayon and Smith) izstrādātais Darba sistēmas modelis(SEIPS – Systems Engineering Initiative for Patient Safety) skaidri demonstrē, cik
būtiski ir rūpīgi raksturot šīs daudzās mijiedarbības starp cilvēku un pārējiem sistēmas
elementiem, lai identificētu problēmu punktus, uz kuriem iedarbojoties, veiktu
efektīvus uzlabojumus un projektētu jeb “dizainētu” tādu sistēmu, kas producē drošu
pacienta aprūpi un darbinieku veselību (1. attēls). Saskaņā ar Darba sistēmas modeli
persona (persona var būt gan VA pakalpojumu sniedzējs, cits darbinieks,
administrators vai pacients) veic dažāda veida uzdevumus, izmantojot dažādus rīkus
un tehnoloģijas. Šo uzdevumu izpilde, darbinieka sniegums tiek realizēts noteiktā
fiziskā vidē un noteiktos organizatoriskos apstākļos. Pieci darba sistēmas komponenti
(persona, uzdevumi, rīki un tehnoloģijas, fiziskā vide, organizatoriskie stāvokļi)
mijiedarbojas un ietekmē viens otru. Organizācijas struktūra, ko varētu saukt par
darba sistēmu, ietekmē to, kā un cik droši aprūpe (process) tiek sniegta, savukārt
aprūpes process ietekmē to, kādā drošībā ir pacients (iznākums). Vispārīgi runājot,
darba sistēma, kurā aprūpe tiek realizēta, ietekmē abus – gan darba, gan klīniskos –
procesus, kas tālāk ietekmē ar pacientu, darbinieku un organizāciju saistītos aprūpes
rezultātus (iznākumus). Jebkuras izmaiņas darba sistēmā var ietekmēt iznākumu gan
pozitīvā, gan negatīvā virzienā [16].
Indivīds darba sistēmas modelī ir modeļa centrā. Tādējādi darba sistēmai jābūt
projektētai tā, lai paaugstinātu un sekmētu indivīda sniegumu darbā un minimizētu
negatīvas sekas attiecībā uz indivīdu (piemēram, stresu) un līdz ar to – uz
organizāciju. Indivīds sistēmas centrā var būt gan veselības aprūpes pakalpojumu
sniedzējs, gan pacients, kurš saņem aprūpi. Piemēram, ja darba sistēmā fokusējas uz
māsu, kura ievada medikamentus, indivīds sistēmas centrā varētu būt māsa. Pacients
šajā gadījumā ir iesaistīts māsas darba sistēmas dažādos komponentos. Māsas
uzdevums ievadīt medikamentus iesaista pacientu. Fiziskā vide var būt saistīta ar
troksni un traucēkļiem tādiem kā māsas uzmanības novēršana, veicot uzdevumu, ar
jautājumiem no citu pacientu puses. Ja darba sistēmas fokuss ir vērsts uz pacientu,
kurš saņem medikamentu, indivīds šajā modelī būs pacients. Māsas u. c. pakalpojumu
nodrošinātāji būs iesaistīti kā sistēmas komponenti. Pacients veic uzdevumu – uzņem
medikamentu, ko nozīmējis ārsts un dod māsa. Jebkura veselības aprūpes darba
sistēma šādā veidā var iesaistīt daudz dažādus indivīdus. Darba sistēmas modelim
jāietver un jāpiepilda visu šo indivīdu vajadzības – ne tikai kāda viena atsevišķa, lai
darba sistēmas modelis būtu efektīvs.
14
15.
Pacients SEIPS modelī parādās dažādos aspektos. Pirmkārt, ja indivīds darbasistēmā ir veselības aprūpes (VA) pakalpojumu sniedzējs, pacients ir iesaistīts viņa
uzdevumu izpildē. Pacients VA procesā ir iesaistīts arī kā sliktas vai labas aprūpes
“recipients” aprūpes rezultātā. VA sistēmā var būt vājās vietas, kas var mazināt
pacienta kapacitāti saņemt augstu aprūpes kvalitāti un tādā veidā ietekmēt labos
nodomus sniegt uz pacientu orientētu aprūpi [4, 16].
Viens no elementiem, uz ko parasti fokusējas veselības aprūpē, ir individuāla
veselības aprūpes sniedzēja prasmes un zināšanas. SEIPS modelis veicina izpratni par
to, ka, lai arī prasmēm un zināšanām ir liela nozīme, tās pašas par sevi nav vienīgais
elements, ar ko pietiek, lai nodrošinātu augstu aprūpes kvalitāti un pacientu drošību.
Visai darba sistēmai kopumā jābūt labi “modelētai”, lai sasniegtu optimālāko [4, 16].
Drošība “nemājo” personā, ierīcē, struktūrvienībā – tās pilnveidošana atkarīga
no izpratnes, ka drošība veidojas no sistēmas komponentu mijiedarbības. Sistēmu
veido daudzi procesi, kur viena procesa rezultāts bieži ir nākamā sākums. Tieši tāpēc
organizācijas ietvaros praktiski nav procesa vai rīcības, kas neietekmētu visas
sistēmas darbību kopumā. Līdz ar to aktuāls kļūst mērķis novērtēt cilvēka darbību
doto apstākļu un laika kontekstā, nevis atrast personu, kura rīkojās nepareizi. Pacientu
drošības un risku vadības sistēmas centrālā ideja ir aizsardzība un tādas sistēmas
radīšana, kurā kļūdīšanās iespējamība ir samazināta līdz minimumam, bet nejauša
kļūme tiek “uzķerta” un nerada kaitējumu pacientam.
1. attēls. SEIPS modelis
15
16.
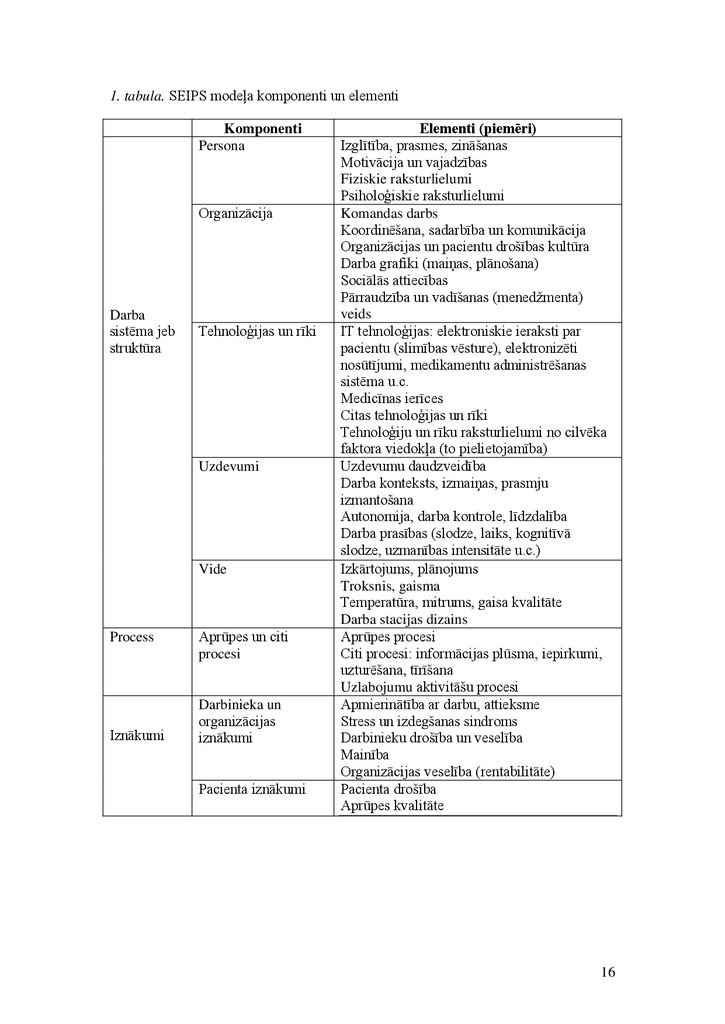
1. tabula. SEIPS modeļa komponenti un elementiKomponenti
Persona
Organizācija
Darba
sistēma jeb
struktūra
Tehnoloģijas un rīki
Uzdevumi
Vide
Process
Iznākumi
Aprūpes un citi
procesi
Darbinieka un
organizācijas
iznākumi
Pacienta iznākumi
Elementi (piemēri)
Izglītība, prasmes, zināšanas
Motivācija un vajadzības
Fiziskie raksturlielumi
Psiholoģiskie raksturlielumi
Komandas darbs
Koordinēšana, sadarbība un komunikācija
Organizācijas un pacientu drošības kultūra
Darba grafiki (maiņas, plānošana)
Sociālās attiecības
Pārraudzība un vadīšanas (menedžmenta)
veids
IT tehnoloģijas: elektroniskie ieraksti par
pacientu (slimības vēsture), elektronizēti
nosūtījumi, medikamentu administrēšanas
sistēma u.c.
Medicīnas ierīces
Citas tehnoloģijas un rīki
Tehnoloģiju un rīku raksturlielumi no cilvēka
faktora viedokļa (to pielietojamība)
Uzdevumu daudzveidība
Darba konteksts, izmaiņas, prasmju
izmantošana
Autonomija, darba kontrole, līdzdalība
Darba prasības (slodze, laiks, kognitīvā
slodze, uzmanības intensitāte u.c.)
Izkārtojums, plānojums
Troksnis, gaisma
Temperatūra, mitrums, gaisa kvalitāte
Darba stacijas dizains
Aprūpes procesi
Citi procesi: informācijas plūsma, iepirkumi,
uzturēšana, tīrīšana
Uzlabojumu aktivitāšu procesi
Apmierinātība ar darbu, attieksme
Stress un izdegšanas sindroms
Darbinieku drošība un veselība
Mainība
Organizācijas veselība (rentabilitāte)
Pacienta drošība
Aprūpes kvalitāte
16
17.
3.1. Kļūdu un nevēlamu notikumu cēloņiParastā sākotnējā reakcija, kad notikusi kļūda, ir atrast un sodīt kādu vainīgo.
Turklāt ārsta kā profesionāļa koncepts ietver gan augstu atbildību, gan augstu
respektu. Šis kultivētais
autonomijas un atbildības deleģējums diemžēl uztur arī
“sodīšanas kultūru”, kad ārstēšana “noiet greizi”, – ja jau ārsti ir atbildīgi par visu
ārstēšanas procesu, tad viņi arī jāsoda par sliktu aprūpes kvalitāti. Tomēr atsevišķi
negadījumi un kļūdas visbiežāk rodas dažādu veicinošu faktoru sakritības rezultātā.
Nosodot indivīdu, šie faktori netiek mainīti un līdzīgas kļūdas atkārtojas. Kā minēts
PVO Pasaules Alianses pacientu drošībai vadlīnijās, tad, ja salīdzinātu ar jebkuru citu
nozari, varētu teikt, ka cilvēki, kuri strādā veselības aprūpē, pieder pie visaugstāk
izglītotākā, humānākā un savam darbam uzticīgākā darbaspēka. Problēma nav slikts
cilvēks, problēma ir sistēmas nepieciešamība būt drošākai [1, 7, 8, 18].
Daži piemēri, kāpēc cilvēks kļūdās:
1. Kā mēs uztveram (lasiet tekstu angļu valodā):
“Aoccdrnig to rscheearch at an Elingsh uinervtisy, it deosn't mttaer in waht oredr the
ltteers in a wrod are, the olny iprmoetnt tihng is taht the frist and lsat ltteers are in
the rghit pclae. The rset can be a toatl mses and you can sitll raed it wouthit a
porbelm. Tihs is bcuseae we do not raed ervey lteter by itslef but the wrod as a
wlohe”.
Respektīvi, saskaņā ar Anglijas universitātes pētījumu ir pilnīgi vienalga, kādā
kārtībā vārdā izvietoti burti, ja vien pirmais un pēdējais ir savā vietā. Tie var būt
pilnīgi sajaukti, bet vārdus varam izlasīt bez grūtībām. Tas ir tāpēc, ka mēs nelasām
katru burtu vārdā, bet uztveram visu vārdu kopumā. Un tagad iedomāsimies divus
medikamentus – vinkristīnu un vinblastīnu (2. att.), no kuriem viens ir ordinējams
desmit reizes augstākā devā nekā otrs. Gadījumā, ja šie vārdi tiek izlasīti nepareizi
(iedomāsimies pārpildītu nodaļu, steigu, pacientu izsaukumus, pēkšņu blakus
situāciju, neskaidru ārsta rokrakstu utt.), pacientam var tikt nodarīts nopietns
kaitējums.
17
18.
2. attēls.2. Ir jāņem vērā, ka cilvēka uztverei, kognitīvajām spējām ir savas īpatnības un
neatkarīgi no vislabākajiem nodomiem cilvēks var kļūdīties.
Aplūkosim 3. attēlu – Vai līnijas ir paralēlas vai tās noliecas? Protams, līnijas ir
paralēlas, lai cik grūti būtu tam noticēt.
3. attēls.
3. No kāda ziņota gadījuma kādā no ārvalstu klīnikām. Ārsts ordinē pacientam
i/v heparīnu. Māsa heparīna vietā ievada adrenalīnu. Jautājums: Vai māsa ir vainīga?
Domāju, ka mūsu tiesvedības praksē atbilde nepārprotami būtu – JĀ, VAINĪGA!
Un ir sodāma.
Bet tagad aplūkosim ampulas (4. attēls) un to atrašanās vietu (5. attēls).
18
19.
4. attēls5. attēls.
Gadījums ticis analizēts ar pamatcēloņu analīzes metodi, kuras pamatā ar
jautājumiem “Kāpēc?” tiek mēģināts nonākt līdz negadījuma pamatcēloņiem:
Kāpēc māsa ievadīja adrenalīnu?
Viņa uzpildīja i/v sistēmu un bija pārliecināta, ka ampula satur heparīnu
Kāpēc viņa sajauca adrenalīnu ar heparīnu?
Šajā nodalījumā vienmēr ir bijis tikai heparīns, nekad adrenalīns.
Ampulas ir identiskas.
Kāpēc adrenalīns bija šajā nodalījumā?
Iepriekšējā dienā šajā palātā citam pacientam tika veikti atdzīvināšanas
pasākumi, tāpēc tika sagatavota arī adrenalīna ampula. Ampula palika
neskarta. Darbinieks, kurš sakārtoja un uzkopa palātu, nolēma to ievietot zāļu
plauktā, kurā jau atradās līdzīgas ampulas, bet nekad adrenalīns.
Kāpēc darbinieks, kurš uzkopa, ievietoja ampulu plauktā, ja slimnīcas iekšējā
procedūra nosaka, ka visi lietošanai sagatavotie materiāli, zāles pēc
reanimācijas pasākuma jāmet ārā un atpakaļ plauktā neko nedrīkst ievietot.
Utt. – Kāpēc neievēroja procedūru? ... Kāpēc ampulas ir identiskas? Kāpēc
māsa neveica dubultpārbaudi? ..
19
20.
Kā redzams iepriekš minētajā piemērā, vienlaicīgi “sakrita” vairāki faktori,kas katrs pats par sevi neizraisītu negadījumu, bet kombinējoties radīja riska
atgadīšanās iespējamību: līdzīga izskata ampulas, vienā nodalījumā, nepārliecināšanās
par medikamenta nosaukumu steigas, noguruma, personāla nepietiekamības dēļ u.
tml. Varētu izvirzīt apsūdzību – māsa bija nolaidīga, pavirša, neuzmanīga, jo viņai
vajadzēja izlasīt ampulas nosaukumu! Tā šāds negadījuma traktējums sastopams plaši
izplatītajā un ilgi, joprojām arī mūsu valstī eksistējošajā kļūdu teorijas modelī –
personas modelī.
Personas modelis atspoguļo ilgi pastāvošu un plaši izplatītu pieeju attiecībā
uz negadījumiem un kļūdu vadību un fokusējas uz nedrošajām darbībām – kļūdīšanos
un procedūru pārkāpumiem, t. i., cilvēku – māsu, ārstu, ķirurgu, anesteziologu,
farmaceitu utt. Personas pieejas filozofijas pamatā ir apgalvojums, ka cilvēks pats
spējīgs izdarīt izvēli starp drošu un nedrošu rīcības, izturēšanās veidu, līdz ar to
kļūdas tiek uzlūkotas kā neapvaldītu mentālo procesu produkts: aizmāršība,
neapdomība, nevērība, neuzmanība, paviršība, nolaidība utt. Tas nozīmē, ja kaut kas
slikts notiek, konkrētai personai vai grupai par to jāatbild. Pretpasākumi galvenokārt
tiek vērsti uz to, lai samazinātu, izskaustu nevēlamās variācijas cilvēka uzvedībā,
rīcībā, manipulējot ar cilvēka bailēm, draudot ar disciplināriem mēriem, nosaukšanu
vārdā, pārmetumu izteikšanu, kaunināšanu, atkārtotas kvalificēšanās pieprasīšanu,
baidīšanu ar atlaišanu. Šīs pieejas sekotāji aplūko kļūdas kā morālas dabas problēmas,
pieņemot, ka “sliktas lietas gadās sliktiem cilvēkiem”, kas tiek dēvēta par “taisnīgas
pasaules hipotēzi”. Kļūmes tiek meklētas un mērķis ir atrast indivīda neprecizitāti,
kļūdīšanos, nepareizus lēmumus. Personas pieejai ir virkne nepilnību: lai arī nedrošas
rīcības jebkurā sfērā mēdz būt rupji pārkāpumi, lielākā daļa tādu nav un bieži vien tie
ir vislabākie ļaudis, kuriem gadās pieļaut vissliktākās kļūdas. Fokusējoties uz
indivīdu, nedrošās darbības tiek izolētas no sistēmas konteksta, bet bez kļūmju
detalizētas analīzes nevar izslēgt to atkārtošanos nākotnē. Efektīva riska vadība
atkarīga no organizācijas kultūras – attieksmes pret kļūdām, nevēlamu gadījumu
ziņošanas kultūras un skaidri novilktas robežas starp nosodāmām un nenosodāmām
rīcībām. Pārmetumu paredzēšana veicina norobežošanos, faktu slēpšanu. Bailes no
kriticisma potenciālo negadījumu reizēs nepieļauj racionālu potenciālā kaitējuma
cēloņu un norises mehānisma analīzi un preventīvo pasākumu izstrādāšanu [1; 7; 8].
Arī juridiskais modelis uzskata, ka atbildīgajiem profesionāļiem nevajadzētu
pieļaut kļūdas, veicot pienākumus, jo kļūdas ar sliktām sekām ir nolaidība vai pat
20
21.
bezatbildība un tāpēc ir pelnītas iebiedēšanas sankcijas. Bet kļūdas visbiežāk ungalvenokārt nav nekompetences dēļ – kļūdas nav neveiksminieku monopols! Reti
negadījuma mehānismā iesaistīts kāds vienpersoniski. Tomēr dažreiz nepieciešams
tikai viens, lai “palaistu” nelaimes gadījuma mehānismu.
Diemžēl, kā norāda dr. Sāra Džazdani, indivīda vainošana izraisa emocionāli
lielāku apmierinātību nekā mērķēšana uz institūciju, savukārt personas nedrošās
darbības nodalīšana no jebkādas institucionālas atbildības bieži ir vadītāju interesēs,
turklāt personas pieeja ir arī juridiski ērtāka [18].
Personas un juridiskais modelis tiek dēvēts par veco pieeju kļūdām.
Sistēmas modelis aplūko kļūdīšanos kā daļu no cilvēka būtības. Nevēlamie
notikumi ir slēpto patogēnu, kas dzīvo sistēmas iekšienē, produkts, un izraisītāji ir
vairāk līdzīgi “mantiniekiem” nekā provocētājiem. Sistēmas modelī korektīvie
pasākumi vērsti uz trūkumu novēršanu un pilnveidošanu, uzskatot, ka nevar mainīt
cilvēka dabu, bet iespējams mainīt apstākļus, kuros cilvēks strādā. Jebkurām riska
nozarēm, tai skaitā, ja aplūkojam slimnīcu kā sarežģītu sistēmu, augsta riska
tehnoloģijām ir savi aizsargmehānismi, drošības pasākumi (inženiertehniski
risinājumi, personāla kompetence, organizatoriskās procedūras, vadība un kontrole,
utt.), kas ir galvenie akcenti sistēmas pieejas modelī. Kad negadījums notiek,
svarīgākais ir nevis tas, kā noskaidrot, kurš rupji kļūdījās, bet kā un kāpēc
nenostrādāja aizsargmehānismi. Jaunā – sistēmas pieeja – rekomendē pielietot ar
cilvēka darbību saistīto faktoru pārzināšanu un to pārvaldīšanu, lai noteiktu, kas
noticis, kāpēc noticis un kas varētu tikt darīts, lai līdzīgs gadījums neatkārtotos [1; 7;
8].
Ideālā pasaulē katrai “aizsargkārtai” jeb aizsargbarjerai vajadzētu būt veselai.
Realitātē dažādu faktoru iedarbības rezultātā tās vairāk līdzinās Šveices sieram, kurā
ir daudz caurumu – līdzīgi kā šajā sierā, bet kas parasti pārklājas ar citas aizsargkārtas
veselo daļu. “Šveices siera modeļa” autors britu psihologs profesors Dž. Rīzons
pierādījis hipotēzi, ka visbiežāk nejaušie gadījumi atduras vienā (vai vairākos) no
iespējamajiem četriem kļūmju līmeņiem: organizācijas ietekmēm, nepietiekamu,
nedrošu pārraudzību vai kontroli, priekšnosacījumiem nedrošai darbībai un pašai
nedrošajai darbībai. Caurumi sierā ir individuālās vājās vietas atsevišķās sistēmas
daļās un bieži vien variē gan izmēra, gan pozīcijas ziņā visās “siera šķēlēs”. Caurumu
esamība katrā vienā šķēlē (t. i., līmenī jeb aizsargbarjerā) normālos apstākļos nekļūst
par cēloni sliktam iznākumam, jo nostrādā pārējie aizsargmehānismi. Parasti
21
22.
negadījums rodas tikai vienīgi tad, kad tā saucamie caurumi visās barjerās vienā brīdīacumirklīgi nostājas līnijas pozīcijā, izveidojot trajektoriju un padarot negadījumu
iespējamu – izraisot risku savienošanos, tādējādi nodarot kaitējumu cietušajam (6.
attēls).
6. attēls. Šveices siera modelis
Robi aizsargbarjerās rodas divu iemeslu dēļ: aktīvas kļūmes un neparedzēti
(latenti) apstākļi. Gandrīz visi gadījumi saistīti ar abu šo faktoru kombinēšanos.
Aktīvās kļūmes ir cilvēku, kas ir tiešā kontaktā ar pacientu vai sistēmu, izraisītas
nedrošas darbības, piemēram, misēklis, kļūdas un procedūru pārkāpumi. Šīm
aktīvajām kļūmēm ir tieša un parasti īslaicīga ietekme uz aizsargbarjeru veselumu.
Latentie apstākļi savukārt ir nenovērstie (fatālie) “pastāvīgie patogēni”
sistēmas iekšienē. Tie rodas no lēmumiem, ko pieņēmuši plānotāji, būvētāji,
procedūru rakstītāji un augstākā līmeņa vadība. Latentajiem apstākļiem ir divi
nevēlamo efektu veidi: tie var pārvērsties kļūdu provocējošos apstākļos lokālajā darba
vietā (piemēram, laika, personāla nepietiekamība, neadekvāts aprīkojums, nogurums
un pieredzes trūkums) un var radīt ilglaicīgus robus vai vājumu aizsargmehānismos
(nedroši trauksmes signāli un indikatori, nedarbojošās procedūras, projektu un
konstrukciju nepilnības utt.). Latentie apstākļi varētu atrasties mānīgi apslēpti
sistēmas iekšienē daudzu gadus, pirms tie kombinējas ar aktīvu kļūmi un lokāli rada
nelaimes gadījumu (7. attēls). Dr. Sāra Džazdani salīdzina aktīvās kļūmes ar
moskītiem, tie var tikt sisti viens aiz otra, bet tie joprojām turpina uzmākties.
Vislabākais līdzeklis ir izveidot efektīvākus aizsargmehānismus un nosusināt purvu,
kurā tie mitinās. Purvs šajā gadījumā ir iepriekš prezentētie latentie apstākļi [18].
Protams – arī sistēmas modelis nosaka, ka profesionālim jābūt atbildīgam,
kompetentam, ētiskam rīcībās, bet ir nepieciešams rūpīgi pārbaudīt, “izmeklēt”
22
23.
sistēmu, ar incidentu saistītos apstākļus, cēloņsakarības, pirms dot slēdzienu un kāduvainot – arī par pārkāpumu, un saprast – kāpēc notika, nevis – “kurš” to izdarīja. Arī
pārkāpumi var tikt vadīti, motivējot, skaidrojot, radot izpratni, kāpēc ir būtiska dotā
prasība un kāds risks ir tās neievērošanai.
Lēmumu
pieņēmēji,
vadītāji
• Prioritātes
• Lēmumi
• Organizatorā
struktūra
• Kultūra
• Procesi
• Procedūras
• Izglītība/
apmācība
• VA sistēmas
konteksts
Kļūdu un
Aktīvās
pārkāpumu
darbības
veicinošie
faktori
• Darba vide
• Komandas
faktori
• Uzdevuma
faktori
• Pacienta
faktori
• Personāla
• Komunikācija
Kļūdas
Kļūmes
Misēkļi
Pārkāpumi
Barjeras/
• Aizsargmehā
nismi –
neadekvāti,
iztrūkstoši,
nepietiekoši
(līdzīga
izskataskanējuma
zāles,
čeklistes..)
7. attēls. Aktīvās kļūdas un latentie apstākļi nevēlama notikuma mehānismā
Kopsavilkums
Nodaļā sniegts skaidrojums un veidota izpratne par cilvēka faktora jeb ergonomikas
un organizācijas sistēmas lomu attiecībā uz ārstniecības procesa iznākumu – pacientu
un personāla drošību, skaidrots nevēlamu gadījumu atgadīšanās mehānisms,
veicinošie faktori, kā arī efektīvākā pieeja – sistēmas modelis ar pacientu drošību
saistīto risku vadībā.
Kontroljautājumi
1. Kas ir cilvēka faktors un ko tas akcentē?
2. Ko demonstrē SEIPS modelis?
3. Kā rodas kļūdas un nevēlams gadījums?
4. Kāda ir efektīvākā pieeja pacientu drošības paaugstināšanai?
5. Kāpēc personas modelis nav efektīvs pacientu drošības menedžmentā?
6. Ko demonstrē Šveices siera modelis?
23
24.
4. Ziņošanas un mācīšanās sistēmasMērķis: iepazīstināt ar jaunākajiem priekšstatiem, kas saistās ar risku vadības
metodēm pacientu drošības jautājumos un to pielietošanu praksē, organizācijas
kultūras lomu pacientu drošības pilnveidošanā.
Eiropas Padomes Ministru Komiteja (EP MK) pretēji medicīnas profesionāļu
sodīšanas tendencei aicina mainīt savu attieksmi pret kļūdām, uzskatot, ka
organizācijas, kuras spējušas sasniegt augstu attīstības un kultūras līmeni, ir spējīgas
atzīt arī kļūdas un mācīties no tām. EP MK rekomendē dalībvalstīm pāriet no
“sūdzību sistēmas” uz aktīvu ziņošanas un mācīšanās sistēmu, kuras pamatelementi ir
ziņošana par negadījumiem, nevēlamiem gadījumiem, kļūdām – par jebkuru
gadījumu, kas ir potenciāls kaitējums pacientam, un to analīze. Valstij ir jārada
sistēma ziņošanai par nevēlamiem gadījumiem un to apkopošanai – Ziņošanas sistēma
(Reporting System), analīzei lokālā un nacionālā līmenī, jāstrādā pie veselības aprūpes
profesionāļu izglītības programmas pacientu drošībā un tās vadībā, jāveicina
sadarbība, pētniecība starpvalstu līmenī, kā arī jāstrādā pie drošības indikatoru
noteikšanas, lai novērtētu veikto pasākumu efektivitāti. “Sūdzību sistēma” ir
vajadzīga kā pacientu tiesību realizētāja, bet pacientu drošības sistēmas darbības
mērķis ir ne tikai pacientu aizsardzība pret negadījumiem, bet arī ārstniecības personu
pasargāšana no iespējas kļūdīties un līdz ar to sūdzību un tiesu gadījumu skaita
samazināšana.
Termins “ziņošana” daudzos izraisa loģiski pamatotu uz personīgu pieredzi
balstītu skepsi un norobežošanos, jo mūsu veselības aprūpes sistēmā joprojām stingri
dominē personas pieejas kļūdu modelis ar vainīgā meklēšanu un sodīšanu.
Taču, lai atrisinātu problēmas, mums jāzina to būtība. “Lielās katastrofas” nav
noslēpjamas no pacienta, tās bieži vien nonāk sabiedrības, mediju uzmanības lokā.
Vieglāk mācīties ir tieši no nelielajām kļūdām un potenciālajiem negadījumiem
(“near-misses”), kas sastopami krietni biežāk [8. att.]. Personālam jāuzdrošinās ziņot
par šīm situācijām. Nelielas problēmas, it sevišķi laikus pamanītas un novērstas,
vairumā gadījumu paliek apslēptas vai zināmas tikai šauram iesaistīto lokam vai pat
vienai personai, līdzīgas kļūmes turpina atkārtoties un vienā brīdī tās var realizēties
nopietnā negadījumā. Tādēļ atvērta kultūra, kurā var tikt droši ziņots par kļūdām, ir
24
25.
pati būtiskākā un svarīgākā – personāls ziņos tikai tad, ja būs pārliecība, ka ziņošanainesekos “soda sankcijas”, ja būs juridiska aizsardzība.
Eiropas Padomes MK, atsaucoties uz PVO izstrādātajām vadlīnijām, runā par
mūsu izpratnei pilnīgi jauna veida ziņošanas sistēmu (Reporting System), kas balstīta
uz sekojošiem pamatprincipiem:
Nenosodīšana (non-punitive) – persona, kura ziņo par negadījumu, nevēlamo
notikumu, nedrīkst tikt sodīta. Dānijā, piemēram, to nosaka “Pacietu drošības
likums”.
Konfidencialitāte (confidential) – ziņotāja un pacienta dati ir konfidenciāli un
paliek lokālajā – slimnīcas sistēmā, tie netiek nodoti augstākstāvošai
institūcijai. Ziņotājs drīkst būt anonīms.
Neatkarība (independent) – no jebkuras institūcijas ar “soda” sankcijām, dati
no ziņošanas sistēmas netiek nodoti inspekcijām, policijai, apdrošināšanām
utml.
Ekspertu analīze (expert analysis) – gadījuma analīzē iesaista ekspertus, savas
jomas speciālistus gan pacientu drošībā, kuri prot piemērot negadījumu
analīzes un kvalitātes nodrošināšanas metodes, gan profesionāļus konkrētā
ārstniecības jomā, lai atklātu pamatcēloņus un izstrādātu aktivitātes to
novēršanai.
Savlaicīgums (timely) – gadījuma analīze tiek uzsākta un veikta maksimāli ātri
pēc negadījuma, kamēr gadījums ir “svaigā”atmiņā un nepazaudētu faktus, kas
varētu būt izšķiroši pamatcēloņu konstatācijā.
Uz sistēmu orientēta (systems-oriented) – analīze ir orientēta uz sistēmas
problēmām un iespējamajiem uzlabojumiem, nevis indivīda kļūdīšanos vai
vainu. Tādi vārdi kā nolaidība, paviršība netiek lietoti, analizējot negadījumu,
jo tie ir vispārīgi, neko neizsakoši negatīvi spriedumi, tā vietā, lai norādītu
precīzus apstākļus un darbības, kas noveda līdz negadījumam. Kļūdas, tāpat kā
procedūru pārkāpumi, nav vadāmi. Vadāms ir kļūdas (procedūras pārkāpuma)
cēlonis. Piemēram, nepietiek secināt, ka ārsts kļūdījies medikamenta devā,
jāizprot, kāpēc šāda kļūda radusies (piemēram, automātiskas devas pārbaudes
programmas trūkuma dēļ). Vai, piemēram, nepietiek paziņot, ka personāls nav
ievērojis instrukciju, bet jāizprot, kāpēc. Iespējams, tā nebija pieejama, zināma
vai izprasta.
25
26.
Atbildība un reaģēšana (responsive) – ziņotājs saņem informāciju par to, kasmainījies, uzlabojies ziņošanas rezultātā – kas kalpo kā motivācija turpmākai
ziņošanai un līdzdalībai drošības pilnveidošanā.
Šajā ziņošanas un mācīšanās sistēmā galvenais darbs ar nevēlamajiem
notikumiem tiek veikts lokāli – veselības aprūpes organizācijas līmenī, kur tie tiek
apkopoti un analizēti. Nopietnu negadījumu – ar smagām sekām pacientam – reizēs
tiek veikta pamatcēloņu analīze (root cause analysis), veidojot darba komandu, kas
strādā pie cēloņu noskaidrošanas, izstrādā rīcību plānu šo cēloņu novēršanai, pārrauga
tā īstenošanu un izvērtē efektivitāti.
Augstākstāvošajām institūcijām, ja valstī pastāv centralizēta sistēma, tiek
adresēti depersonalizēti (bez pacienta, ziņotāja datiem) ziņojumi, lai nacionālā līmenī
apkopotu un analizētu gadījumus, kas skar vairākas institūcijas, lai meklētu
kopsakarības, tendences, riska u. c. faktorus visā veselības aprūpes sistēmā, lai
izstrādātu indikatorus un izvērtētu veikto pasākumu efektivitāti valsts līmenī. Mainīgā
un sarežģītā sistēmā, kāda ir arī veselības aprūpe, slimnīca jo īpaši, nav iespējams 0%
kaitējuma vai kļūdu līmenis, bet, iedibinot atvētu kultūru un pacientu drošības
gadījumu ziņošanas-mācīšanās sistēmu, nevēlamo notikumu piramīdu ir iespējams
padarīt pavisam lēzenu – būs informatīvā bāze par eksistējošajiem un potenciālajiem
riskiem, līdz ar to – informācija personāla apmācību vajadzībām un mērķtiecīgi
īstenojamiem uzlabojumiem sistēmā [1,9].
KATASTROFA
Tas nav noslēpjams
KAITĒJUMS
PACIENTAM
Par to mēs parasti
uzzinām
GANDRĪZ KAITĒJUMS
(near- misses)
Parasti izvairāmies, slēpjam, neuzzinām..
DAŽĀDI NEVĒLAMI NOTIKUMI
Parasti atstājam bez ievērības, nekas slikts taču nav noticis
8. attēls. Nevēlamu notikumu piramīda
26
27.
4.1. Organizācijas kultūras loma pacientu drošībāAtvērta kultūra, kurā var droši ziņot par kļūdām, kultūra, kurā cilvēki ir gatavi
mācīties no kļūdām, ir viens no veiksmīga biznesa pamatelementiem. Atsaucoties uz
Pasaules Bankas drošības kontroles un riska menedžmenta darba grupas atzinumu
(Vašingtona, 17.–18. oktobris, 1988. gads), izšķirami pieci organizācijām raksturīgie
kultūras tipi:
1) patoloģiskais, kurā dominē uzskats: kādēļ izšķiest laiku drošībai;
2) reaktīvais – mēs darām kaut ko, kad kaut kas atgadās;
3) kalkulatīvais (aprēķina) – mums ir sistēmas, lai menedžētu visus
identificētos riskus;
4) proaktīvais – mēs vienmēr esam gatavi jauniem riskiem, kas varētu
parādīties;
5) radošais (ģeneratīvais) – riska vadības modelis ir it visā, ko mēs darām (9.
attēls).
RADOŠA (ĢENERATĪVA)
Riska vadība ir neatņemama
daļa visā, ko mēs darām
PROAKTĪVA
Mēs vienmēr esam gatavi
jauniem riskiem
Arvien vairāk
informētības
KALKULATĪVA
Mums ir sistēmas, lai
menedžētu visus riskus
REAKTĪVA
Mēs reaģējam uz katru
incidentu
Uzticēšanās, atbildīguma
palielināšanās
PATOLOĢISKA
Kādēļ izšķiest laiku
drošībai?
9. attēls. Drošības kultūras evolūcija
Galvenā loma organizācijā atvērtas un radošas kultūras veidošanā ir
augstākajai vadībai. Par drošības kultūras veidošanu ir jādomā un pie tās
“iedzīvināšanas” ir jāstrādā. Lai personāls ziņotu par kļūdām, nevēlamiem
notikumiem, ir ļoti svarīgi, lai tā būtu “bezpārmetumu, bezsoda, bezvainas” ziņošanas
sistēma. Ieviešot šo kultūru, ziņojumu skaits par incidentiem sākotnēji pieaug, bet šis
fakts ir jātulko kā laba zīme, jo liecina nevis par to, ka ir palielinājies nevēlamu
27
28.
gadījumu skaits, bet gan par to, ka ir izdevies motivēt personālu un ka tā saucamāneredzamā “aisberga” daļa kļūst redzama.
Drošības kultūra būtībā ir kultūra, kurā ikvienam piemīt pastāvīga un aktīva
savas lomas un ieguldījuma apzināšanās organizācijā un potenciāls, lai veltītu
uzmanību lietām, kas ieguvušas nepareizu, nelabvēlīgu virzību. Tā ir atvērta un
skaidra kultūra, kur cilvēkiem ir iespējas mācīties no kļūmēm un darīt lietas pareizi.
Organizācijā ar augstu drošības kultūras līmeni problēmas un kļūdas tiek iztirzātas
atvērti un godīgi nenosodošā atmosfērā. Atbildība par problēmu netiek izslēgta no
indivīda atbildības, bet tā drīzāk fokusējas uz organizatorā snieguma pilnveidošanu,
nevis indivīda vainu. Šādā organizācijā būtiska nozīme tiek piešķirta gan savstarpējai
komunikācijai, gan attiecībā uz pacientu, komunikācija ir sirsnīga, konstruktīva un uz
problēmu orientēta. Lokālās politikās skaidri aprakstīts, kā organizācija vadīs
personālu, kas iesaistīts incidentos, sūdzībās un pretenzijās, bet personālas tiek
vispusīgi apmācīts un trenēts uz darbībām, kas aprakstītas klīniskajās un
administratīvajās procedūrās.
Ļoti svarīgs un būtisks akcents – visu līmeņu veselības aprūpes vadītājiem
jābūt gataviem mainīties un mainīt savu attieksmi pret kļūdām, bet nacionālajā līmenī
vajadzētu nodrošināt, ka netiktu piemērotas nekādas tieslietu darbības paša darbinieka
ziņota incidenta gadījumā, jo juridiskas aizsardzības trūkums pret informācijas
izmantošanu citiem nolūkiem kā mācīšanās nolūkam no negadījumiem, kā arī
konfidencialitātes un anonimitātes pārkāpšana neefektīvi nodalītas nevēlamu
gadījumu ziņošanas sistēmas rezultātā no disciplinārajām un juridiskajām iestādēm
rada nepārvaramas barjeras nevēlamu notikumu ziņošanas sistēmu kā mācīšanās
sistēmu izveidei un attīstībai un līdz ar to – pacientu drošības vadībai veselības
aprūpes organizācijās [1].
4.2. Pamatcēloņu analīzes metode
Pamatcēloņu analīze (root cause analysis) ir metode nevēlamu notikumu
pētīšanai, lai palīdzētu identificēt trūkumus sistēmā, kas varētu nebūt uzreiz un
vienkārši pamanāmi. Pamatcēloņu analīze sākotnēji tika lietota tehniskajās nozarēs,
tādās kā aviācija un kosmosa industrija, tāpēc ka šo nozaru speciālisti atpazina
nepieciešamību izstrādāt stratēģijas, kas būtu vērstas uz augsta riska aktivitātēm.
Veselības aprūpe ir līdzīga šīm nozarēm sarežģītu savstarpējo mijiedarbību un
28
29.
komunikāciju ziņā. Šo metodi veselības aprūpes sektorā pārņēma un izstrādājaAmerikas Savienoto Valstu Veterānu veselības administrācija, lai identificētu
nevēlamu notikumu un potenciālo negadījumu veicinošos faktorus veselības aprūpē.
Pamatcēloņu analīzes laikā cēloņu konstatēšana tiek panākta caur gadījuma attēlošanu
un saistību pētīšanu starp kontekstu, gadījumu, darbībām un iznākumiem pacientam
[14, 15, 1].
Kanādas Pacientu drošības institūta speciālisti pamatcēloņu analīzi definē kā
analītisku rīku, kas var tikt lietots, lai veiktu vispusīgu, uz sistēmu balstītu kritisko
incidentu apskatu. Tā iekļauj sevī cēloņu un veicinošo faktoru identifikāciju, riska
samazināšanas stratēģiju noteikšanu, darbības plānu izstrādāšanu kopā ar to
efektivitātes novērtēšanas stratēģiju noteikšanu [14].
Pamatcēloņu analīzes raksturotāji:
Koncentrēšanās uz sistēmām un procesiem, nevis individuālu sniegumu.
Analīzei ir starpdisciplināra pieeja, tas ir komandas darbs – pamatcēloņu
analīzes komandas personālam ir zināšanas par gadījumu un aprūpes
procesiem.
Nozīmē daudzpusīgu gadījuma izskatīšanu, lai atklātu būtiskākos veicinošos
faktorus, nonāktu līdz izmaiņām sistēmā, procesos, procedūrās, lai novērstu
negadījumu atkārtošanos.
Literatūras, likumdošanas aktu un iekšējo procedūru caurskatīšana –
informatīvo bukletu, drošības ziņojumu, rakstu krājumu, datu bāzu u. c.
informācijas avotu izpēte, meklējot datus par līdzīgu gadījumu un gūto
pieredzi tā risināšanā, kā arī drošības un riska vadības speciālās literatūras,
pētījumu studēšana. Te pieskaitāma arī organizācijā radīto noteikumu,
procedūru u. c. dokumentu caurskatīšana un analīze, – vai tie sekmē drošību
vai rada problēmas.
Personāls iedziļinās notikumā arvien vairāk, jautājot “kas notika” un “kāpēc”
un nevis “kurš” – līdz visi gadījuma aspekti tiek iztirzāti, tiek atklāti
pamatcēloņi un ņemti vērā visi veicinošie faktori. Pamatcēlonis – pēdējais
cēlonis cēloņu virknē, ko var tiešā veidā attiecināt uz negadījumu.
Nevēlamā notikuma analīze notiek vidē, kas ir brīva no pārmetumiem un soda.
29
30.
Secinājumi par notikušo gadījumu jeb cēloņsakarību konstatējums tiekformulēts veidā, kas norāda uz gadījuma cēloni un sekām. Parasti katrai
problēmai ir vairāk, nekā viens pamatcēlonis.
Secinājumi nekoncentrējas uz cilvēka kļūdu vai pārkāpumu, ja vien tam nav
ļoti skaidri pierādījumi, tiem jābūt balstītiem uz pierādījumiem. Nav
pietiekami secināt, ka nevēlamais rezultāts radies kļūdas vai pārkāpuma dēļ,
jāizpēta kā un kāpēc tas bija iespējams konkrētajā gadījumā.
Tātad pamatcēloņu analīzes mērķis ir noteikt, kas notika, kāpēc notika un kas
varētu tikt darīts, lai samazinātu un nepieļautu gadījuma atkārtošanās iespējamību.
Tās laikā jāietver izpratne par to, kāda ir cilvēku un apkārtējās vides mijiedarbība,
jāidentificē potenciālās problēmas, kas saistītas ar procesiem un sistēmām, jāidentificē
riski un to iespējamais nozīmīgums attiecībā uz nevēlama gadījuma sekām. Ir ļoti
svarīgi nodalīt personāla vadības procesus, piemēram, dis





























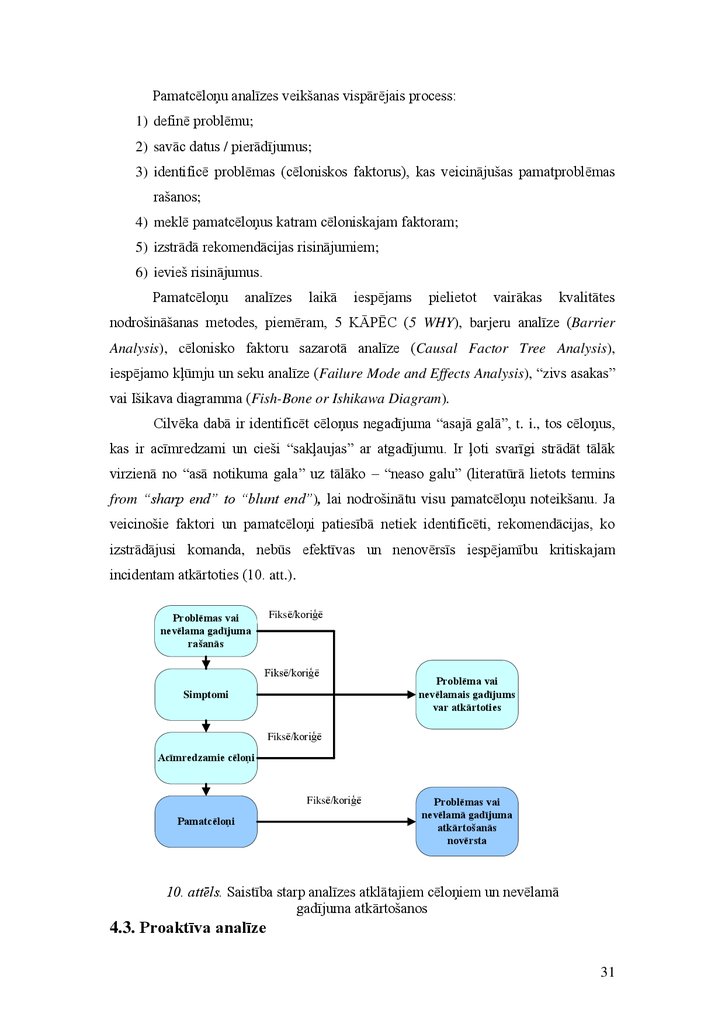











































































































 education
education life safety
life safety








