Similar presentations:
Атеросклероз. ИБС. Стенокардия
1.
АТЕРОСКЛЕРОЗ. ИБС. СТЕНОКАРДИЯ.Лектор: заведующая
кафедрой факультетской
терапии, д.м.н. Ефремова О.А.
2.
АТЕРОСКЛЕРОЗ –хроническое заболевание артерий эластического и
мышечно-эластического типа, сопровождающееся
отложением атерогенных липопротеидов в
интиме сосудов с формированием
атеросклеротических бляшек, которые способны
кальцинироваться, изъязвляться и вызывать
тромбоз сосудов
Это, в свою очередь, нарушает кровоток в
пораженном атеросклерозом сосуде вплоть
до полного его прекращения
Клинически значимое ухудшение
кровотока возникает при обтурации
более 75% сосудистого просвета
3.
ТЕОРИИ ПАТОГЕНЕЗА АТЕРОСКЛЕРОЗА:липидно-инфильтрационная
(избыток атерогенных фракций липидов
откладываются в стенке сосуда и
формируют атеросклеротическую бляшку)
перекисного окисления (процесс
инициируется активным перекисным
окислением липидов в стенке сосуда)
тромбогенная (сначала формируется
пристеночный тромб, на месте которого
затем появляется атеросклеротическая
бляшка)
воспалительная (атерогенез индуцируется
воспалением сосудистой стенки)
4.
ТЕОРИИ ПАТОГЕНЕЗА АТЕРОСКЛЕРОЗА:иммунологическая (причина –
повреждение стенки сосуда в результате
аутоиммунных реакций)
моноклональная (атеросклеротическая
бляшка – это разновидность атеромы)
генетическая (атеросклероз, генетически
детерменированный процесс поражения
сосудов) и др.
ВЫВОДЫ:
ЕДИНОЙ ТЕОРИИ ПАТОГЕНЕЗА НЕ СУЩЕСТВУЕТ
МЕХАНИЗМ РАЗВИТИЯ АТЕРОСКЛЕРОТИЧЕСКОГО
ПОРАЖЕНИЯ СОСУДОВ ИМЕЕТ КОМПЛЕКСНЫЙ
ХАРАКТЕР
5.
ВАЖНОЕ ОБ АТЕРОСКЛЕРОЗЕ:длительное время атеросклероз протекает
бессимптомно и диагностируется
исключительно на основе результатов
биохимического исследования (растут
общий холестерин, холестерин ЛПНП и
ЛПОНП, снижается холестерин ЛПВП) –
на этом этапе консервативное лечение
атеросклероза эффективно
появление клинической симптоматики
свидетельствует о тяжелых, обычно
необратимых поражениях сосудов со
значительным их сужением или полной
обтурацией – на этом этапе консервативное
лечение менее эффективно
6.
ВАЖНОЕ ОБ АТЕРОСКЛЕРОЗЕ:клиническая симптоматика определяется
пораженным сосудистым бассейном
наиболее часто поражаются сосуды
головного мозга (церебральный
атеросклероз), сердца (коронарный
атеросклероз или ИБС), нижних
конечностей (облитерирующий
атеросклероз сосудов нижних конечностей)
сужение сосуда может происходить:
медленно (за счет роста и постепенного
обызвествления атеросклеротической
бляшки)
быстро (в результате тромбоза)
7.
ВАЖНОЕ ОБ АТЕРОСКЛЕРОЗЕ:тромбоз атеросклеротически измененного
сосуда чаще всего провоцируется
изъязвлением «молодой» или «растущей»
атеросклеротической бляшки
поврежденный эндотелий вырабатывает
вещества (продукт контакта и др.), которые
запускают процесс коагуляции и приводят к
формированию тромба
эмирически (опытным путем) доказано, что
впервые возникшая атеросклеротическая
бляшка примерно за 1-2 месяца покрывается
плотной фиброзной капсулой и изъязвляется
сравнительно редко
8.
ВАЖНОЕ ОБ АТЕРОСКЛЕРОЗЕ:поэтому, наиболее вероятен тромбоз при
«растущих» и недавно появившихся бляшках
постепенное, медленное ухудшение перфузии
органов и тканей довольно долго может
компенсироваться за счет усиления
коллатерального кровообращения и
ангиогенеза
в тоже время последствия тромбоза, как
правило, катастрофические, и при
невозможности фибринолиза или
соответствующего оперативного лечения,
тромбоз приводит к некрозу органа или его
части (инфаркт миокарда, инсульт мозга,
гангрена нижних конечностей и т.п.)
9.
ВАЖНОЕ ОБ АТЕРОСКЛЕРОЗЕ:лечение ранних стадий атеросклероза не дает
видимого «сиюминутного» эффекта, что
вызывает проблемы с комплаентностью
пациента
только длительная (3-5 и более лет)
гиполипидемическая терапия способна
клинически значимо снизить вероятность
осложнений атеросклероза (инфаркты,
инсульты и т.п.)
На ранних стадиях атеросклероза мы в основном
лечим дислипопротеидемию, на поздних – еще
и заболевание, вызванное поражение
соответствующего сосудистого бассейна
(церебральный атеросклероз, ИБС и др.)
10.
ФАКТОРЫ РИСКА АТЕРОСКЛЕРОЗА:Возраст (для мужчин >40 лет, для женщин >50
или ранняя менопауза)
Курение (независимо от количества
выкуриваемых сигарет)
Артериальная гипертония (>140/90 мм.рт ст.
или необходимость постоянного приема
гипотензивных средств)
Сахарный диабет 2 типа (ГНТ > 6,0 ммоль/л)
Раннее начало ИБС у близких родственников в
анамнезе (до 50 лет у мужчин, до 60 – у женщин)
Семейная гиперлипидемия в анамнезе
Абдоминальное ожирение (ОТ м/ж >94/80 см)
ХБП (СКФ<60 мл/мин/1,73 м2, ХГН, ХПН и др.)
11.
ШКАЛАSCORE
(Systemic
Coronary
Risk
Evaluation)
риск развития
сердечнососудистой
смерти в
ближайшие
10 лет
12.
ОЦЕНКУ ПО ШКАЛЕ SCORE(Systemic Coronary Risk Evaluation) не проводят у лиц:
с подтвержденными ССЗ (ИМ, мозговой инсульт)
сахарный диабетом 2 типа или 1 типа с
микроальбуминурией
семейной гиперлипидемией
тяжелой АГ
ХПН
Такие больные автоматически относятся к
группе очень высокого и высокого риска
сердечно-сосудистых осложнений и требуют
интенсивной терапии, направленной на
коррекцию факторов риска
13.
КАТЕГОРИИ РИСКАКАТЕГОРИЯ ОЧЕНЬ ВЫСОКОГО РИСКА:
(10-ти летний риск по шкале SCORE ≥10%)
больные с подтвержденными инструментальными
методами ИБС и/или симптомным атеросклерозом
периферических артерий, ишемическим
инсультом, диагностическими методами
(коронарная ангиография, радионуклидные
методы исследования, стресс - эхокардиография,
дуплексное сканирование артерий)
больные с СД 2 типа , либо больные с СД 1 типа
и поражением органов - мишеней
(микроальбуминурия)
больные с ХПН и явлениями почечной
недостаточност и от умеренной до тяжелой
степени (СКФ <60 мл/мин/1,73 м2)
14.
КАТЕГОРИИ РИСКАКАТЕГОРИЯ ВЫСОКОГО РИСКА:
(10-ти летний риск по шкале SCORE ≥5% и <10%)
хотя бы один, выраженный ФР
(например, ОХС > 8,0 ммоль/л, тяжелая АГ и т.п.)
КАТЕГОРИЯ УМЕРЕННОГО РИСКА:
(10-ти летний риск по шкале SCORE ≥1% и <5%)
КАТЕГОРИЯ НИЗКОГО РИСКА:
(10-ти летний риск по шкале SCORE <1%)
15.
ЦЕЛЕВЫЕ ЗНАЧЕНИЯ УРОВНЯ ХС ЛНППРИ ГИПОЛИПИДЕМИЧЕСКОЙ ТЕРАПИИ
КАТЕГОРИЯ ОЧЕНЬ ВЫСОКОГО РИСКА:
ХС ЛНП < 1,8 ммоль/л и/или снижение исходного
уровня ХС ЛНП на 50% и более (при невозможности
достижения целевого значения)
КАТЕГОРИЯ ВЫСОКОГО РИСКА:
ХС ЛНП < 2,5 ммоль/л
КАТЕГОРИЯ УМЕРЕННОГО РИСКА:
ХС ЛНП < 3,0 ммоль/л
Расчет ХС ЛНП по формуле Фридвальда:
ХС ЛНП= ОХС - (ХС ЛВП+ТГ/2,2)
ФОРМУЛА ПРИГОДНА ДЛЯ УРОВНЯ ТГ <4,5 ммоль/л
16.
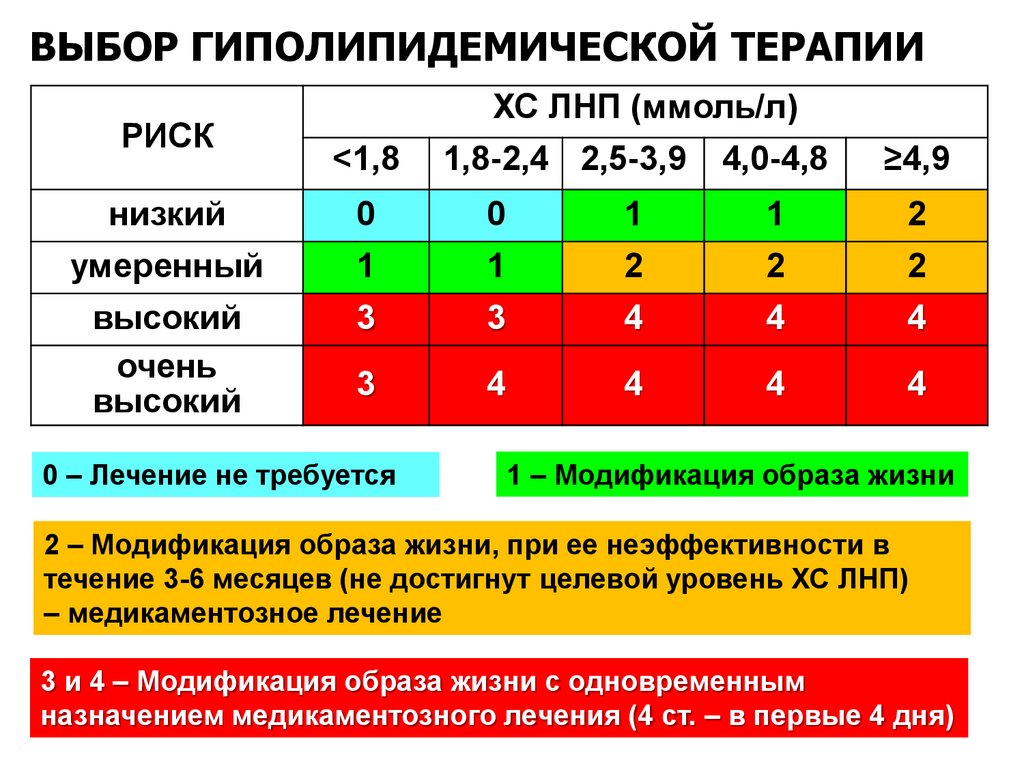
ВЫБОР ГИПОЛИПИДЕМИЧЕСКОЙ ТЕРАПИИРИСК
ХС ЛНП (ммоль/л)
<1,8
1,8-2,4 2,5-3,9
4,0-4,8
≥4,9
низкий
0
0
1
1
2
умеренный
1
1
2
2
2
высокий
очень
высокий
3
3
4
4
4
3
4
4
4
4
0 – Лечение не требуется
1 – Модификация образа жизни
2 – Модификация образа жизни, при ее неэффективности в
течение 3-6 месяцев (не достигнут целевой уровень ХС ЛНП)
– медикаментозное лечение
3 и 4 – Модификация образа жизни с одновременным
назначением медикаментозного лечения (4 ст. – в первые 4 дня)
17.
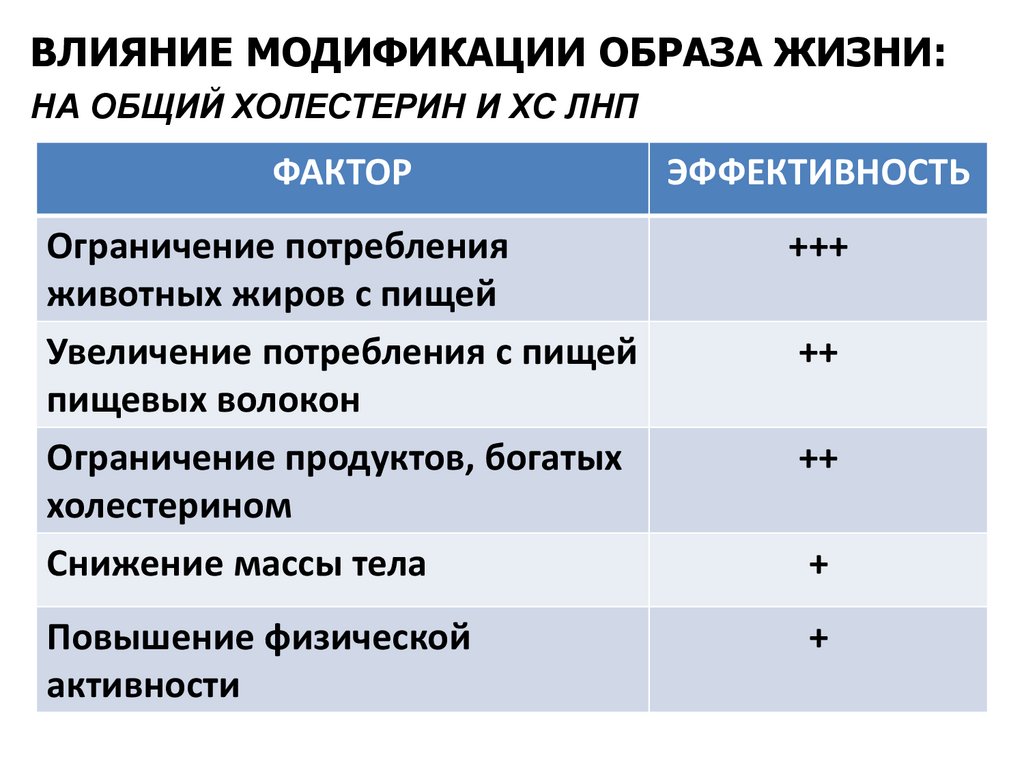
ВЛИЯНИЕ МОДИФИКАЦИИ ОБРАЗА ЖИЗНИ:НА ОБЩИЙ ХОЛЕСТЕРИН И ХС ЛНП
ФАКТОР
ЭФФЕКТИВНОСТЬ
Ограничение потребления
животных жиров с пищей
Увеличение потребления с пищей
пищевых волокон
Ограничение продуктов, богатых
холестерином
Снижение массы тела
+++
Повышение физической
активности
++
++
+
+
18.
ВЛИЯНИЕ МОДИФИКАЦИИ ОБРАЗА ЖИЗНИ:НА ТРИГЛИЦЕРИДЫ
ФАКТОР
Снижение излишней массы тела
Ограничение алкоголя
Снижение потребления моно- и
дисахаридов
Увеличение физической
активности
Снижение потребления
углеводов
Использование пищевых
добавок, содержащих ω-3 ПНЖК
Замена насыщенных жиров
моно- и полиненасыщенными
ЭФФЕКТИВНОСТЬ
+++
+++
+++
++
++
++
+
19.
ВЛИЯНИЕ МОДИФИКАЦИИ ОБРАЗА ЖИЗНИ:НА ХС ЛВП
ФАКТОР
Повышение физической
активности
Снижение избыточного веса
Ограничение потребления
углеводов и их замена на
ненасыщенные жиры
Умеренное употребление
алкоголя
Продукты богаты клетчаткой
Прекращение курения
Ограничение моно- и
дисахаридов
ЭФФЕКТИВНОСТЬ
+++
++
++
++
+
+
+
20.
РЕКОМЕНДАЦИИ ПО ФИЗИЧЕСКОЙАКТИВНОСТИ:
показаны регулярные аэробные физические
упражнениями умеренной интенсивности
наиболее безопасный и доступный вид
физической активности – ходьба
оптимальный режим физической активности
30-45 минут 3-4 раза в неделю на фоне ЧСС =
65-70% от максимальной для данного
возраста
Расчет максимальной ЧСС:
ЧССmax = 220 - возраст (в годах)
21.
РЕКОМЕНДАЦИИ ПО ДИЕТОТЕРАПИИ:диетические рекомендации должны учитывать
национальные и религиозные традиции
пища должна быть разнообразной, а ее
калорийность оптимальной для поддержания
нормального веса
предпочтение отдают употреблению фруктов,
овощей, бобовых, орехов, цельнозерновых
круп и хлеба, рыбы
животные жиры по возможности заменяют
продуктами растительного происхождения –
овощи и фрукты, а также рыбой
содержание в рационе общего жира не более
35%, потребление ХС не более 300 мг в день
22.
РЕКОМЕНДАЦИИ ПО ДИЕТОТЕРАПИИ:потребление соли ограничивают до 5 г/сутки
допустимо умеренное потребление алкоголя:
до 2 ед. в день для мужчин и 1 ед. в день для
женщин. (1 ед. – 10 мл. этилового спирта)
больным с высоким уровнем ТГ употребление
алкоголя не рекомендуется
ограничивают потребление сладостей и
продуктов, содержащих сахар (особенно при
гипертриглицеридемии и метаболическом
синдроме)
КУРЯЩИМ ПАЦИЕНТАМ НЕОБХОДИМО
ОТКАЗАТЬСЯ ОТ КУРЕНИЯ!
23.
ПРИЧИНЫ ВТОРИЧНЫХДИСЛИПОПРОТЕИДЕМИЙ
Эндокринные: СД, гипотиреоз, сидром Кушинга,
беременность (преходящая ГТГ), поликистоз
яичников
Болезни печени: холестаз, холелитиаз
Болезни почек: нефротический синдром, ХПН
Избыток иммуноглобулинов: миелома,
макроглобулинемия, СКВ
Фармпрепараты: бета-блокаторы, тиазидные
диуретики, стероидные гормоны, дериваты
ретиноидной кислоты (изотретиноин),
циклоспорин, микросомальные энзимы
(фенитоин, гризеофульвин)
24.
ПРИЧИНЫ ВТОРИЧНЫХДИСЛИПОПРОТЕИДЕМИЙ
Факторы, связанные с питанием: ожирение,
злоупотребление алкоголем, anorexia nervosa
Другие: подагра, болезнь накопления
гликогена, липодистрофия, ВИЧ-инфекция
ГРУППЫ ГИПОЛИПИДЕМИЧЕСКИХ СРЕДСТВ
статины
ингибиторы всасывания ХС в кишечнике
(эзетимиб)
фибраты
секвестранты желчных кислот
никотиновая кислота (ниацин)
препараты, содержащие ω-3 ПНЖК
25.
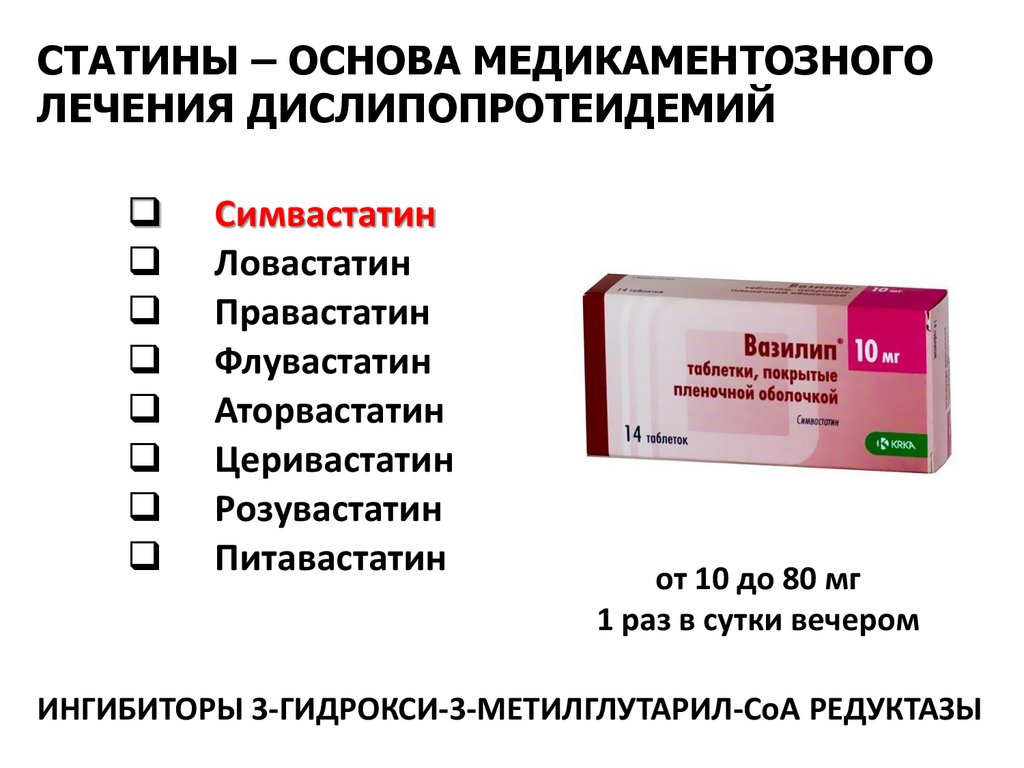
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 80 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
26.
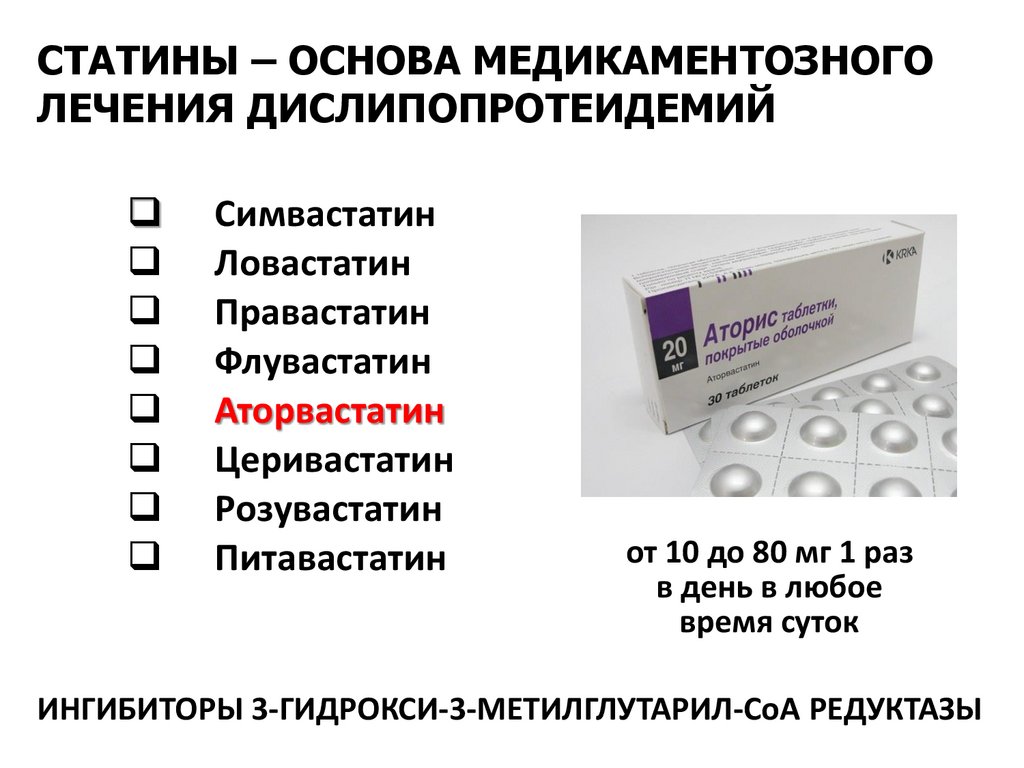
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 80 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
27.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 80 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
28.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 80 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
29.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 80 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
30.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 80 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
31.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 40 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
32.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 40 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
33.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 40 мг
1 раз в сутки вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
34.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 20 до 80 мг
в 1 или 2 приема
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
35.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 80 мг 1 раз
в день в любое
время суток
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
36.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 80 мг 1 раз
в день в любое
время суток
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
37.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 100 до 300 мкг 1 раз
в день вечером
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
38.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 40 мг
1 раз в день
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
39.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 10 до 40 мг
1 раз в день
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
40.
СТАТИНЫ – ОСНОВА МЕДИКАМЕНТОЗНОГОЛЕЧЕНИЯ ДИСЛИПОПРОТЕИДЕМИЙ
Симвастатин
Ловастатин
Правастатин
Флувастатин
Аторвастатин
Церивастатин
Розувастатин
Питавастатин
от 1 до 4 мг
1 раз в день
ИНГИБИТОРЫ 3-ГИДРОКСИ-3-МЕТИЛГЛУТАРИЛ-СоА РЕДУКТАЗЫ
41.
КОНТРОЛЬ ЭФФЕКТИВНОСТИ И ПЕРЕНОСИМОСТИГИПОЛИПИДЕМИЧЕСКОЙ ТЕРАПИИ
началу терапии предшествует минимум
двукратное определение уровня липидов с
интервалом 1-2 недели (кроме случаев, когда она
должна быть начата немедленно, независимо от
уровня липидов, например, при ОКС).
после начала терапии липиды определеяют с
интервалом 8±4 недели пока не будет достигнут
целевой уровень
после достижении целевого уровня контроль
липидов должен проводиться один раз в год (по
показаниями – чаще)
уровень трансаминаз (АЛТ, АСТ) оценивают до
начала лечения, через 8 недель от его начала и
после каждого увеличения дозы препарата
42.
КОНТРОЛЬ ЭФФЕКТИВНОСТИ И ПЕРЕНОСИМОСТИГИПОЛИПИДЕМИЧЕСКОЙ ТЕРАПИИ
если уровень трансаминаз <3 ВГН – продолжить
лечение и повторить анализы через 4-6 недель
если уровень трансаминаз ≥3 ВГН – надо снизить
дозу статина и добавить ингибитор абсорбции
холестерина или НК, анализы повторить через
4-6 недель
определение КФК проводиться до начала лечения
(при исходном уровне КФК >5 ВГН лечение
статинами не назначют, требуется повторный
анализ)
контроль КФК на фоне терапии показан только
при наличии миалгии
43.
КОНТРОЛЬ ЭФФЕКТИВНОСТИ И ПЕРЕНОСИМОСТИГИПОЛИПИДЕМИЧЕСКОЙ ТЕРАПИИ
риск развития миопатии повышен: в пожилом
возрасте, при заболевании печени или почек,
после интенсивной физической нагрузки
В случае повышения уровня КФК на фоне
гиполипидемической терапии:
КФК>5 ВГН – прекратить терапию
статинами, проверить функцию почек и
контролировать уровень КФК каждые 2
недели
рассмотреть вероятность транзиторного
роста КФК в результате других причин
(например, высокая физическая
нагрузка)
44.
КОНТРОЛЬ ЭФФЕКТИВНОСТИ И ПЕРЕНОСИМОСТИГИПОЛИПИДЕМИЧЕСКОЙ ТЕРАПИИ
риск развития миопатии повышен: в пожилом
возрасте, при заболевании печени или почек,
после интенсивной физической нагрузки
В случае повышения уровня КФК на фоне
гиполипидемической терапии:
при сохранении высоких уровней КФК –
дообследование для уточнения
причины, назначение ингибитора
абсорбции холестерина или НК
45.
КОНТРОЛЬ ЭФФЕКТИВНОСТИ И ПЕРЕНОСИМОСТИГИПОЛИПИДЕМИЧЕСКОЙ ТЕРАПИИ
риск развития миопатии повышен: в пожилом
возрасте, при заболевании печени или почек,
после интенсивной физической нагрузки
В случае повышения уровня КФК на фоне
гиполипидемической терапии:
КФК≤5 ВГН – при отсутствии клинической
симптоматики продолжить лечение
статинами
предупредить пациента о
настороженности в отношении
мышечных симптомов (миалгии)
при возникновении симптомов –
немедленное обращение к врачу и
контроль уровня КФК
46.
Что такое ИБС?Ишемия – недостаточное поступление
крови к мышце сердца
(кислородный голод)
потребность
в О2
доставка
О2
47.
48.
ПРИЧИНЫ несоответствия между доставкой ипотребностью миокарда в кислороде:
1. Атеросклероз (механизм ишемии –
неспособность коронарных артерий увеличить
кровоток при повышении потребности миокарда в
кислороде)
2. Коронароспазм (механизм ишемии –
уменьшение коронарного кровотока независимо от
изменений потребности миокарда в кислороде)
3. Смешенного генеза (у больных с сочетанием
атеросклеротического поражения и ангиоспазма
коронарных артерий)
49.
50.
Классификация ИБС 1984г.1. Внезапная сердечная смерть.
2. Стенокардия.
2.1. Стабильная стенокардия напряжения (ФК от I до IV).
2.2. Нестабильная стенокардия:
2.2.1. Впервые возникшая стенокардия (ВВС).
2.2.2. Прогрессирующая стенокардия (ПС).
2.2.3. Ранняя постинфарктная или послеоперационная
стенокардия.
2.3. Спонтанная (вазоспастическая, вариантная, ПринцМетала) стенокардия.
3. Безболевая ишемия миокарда.
4. Микроваскулярная стенокардия ("синдром Х”).
5. Инфаркт миокарда.
5.1. Инфаркт миокарда с зубцом Q.
5.2. Инфаркт миокарда без зубца Q.
6. Постинфарктный кардиосклероз.
7. Сердечная недостаточность (с указанием формы и стадии).
8. Нарушения сердечного ритма и проводимости.
5
51.
1. Внезапная сердечная смерть(первичная остановка сердца):
Предположительно связана
нестабильностью миокарда.
с
электрической
6
52.
5. Инфаркт миокарда.Такой диагноз устанавливают при
наличии клинических и (или)
лабораторных (изменение активности
ферментов) и электрокардиографических
данных, свидетельствующих о
возникновении очага некроза в
миокарде, крупного или мелкого.
12
53.
6. Постинфарктный кардиосклероз.Указание на постинфарктный кардиосклероз как
осложнение ИБС вносят в диагноз не ранее чем
через месяц со дня возникновения инфаркта
миокарда.
13
54.
7. Сердечная недостаточностьСамый
заметный
симптом
сердечной
недостаточности — это патологическая
одышка, возникающая как при минимальной
физической нагрузке, так и в состоянии покоя.
14
55.
8. Нарушения сердечного ритма и проводимости.Аритмии и блокады – нарушение правильного
проведения сердечного импульса, в результате чего
возникает
нарушение
последовательности
сокращения отделов сердца, либо нарушение
ритмичности и частоты сокращений предсердий и
желудочков.
15
56.
СТЕНОКАРДИЯСТАБИЛЬНАЯ
НЕСТАБИЛЬНАЯ
Стенокардия
напряжения
I, II и III ФК
Впервые
возникшая
стенокардия
Стенокардия
покоя (IVФК)
Постинфарктная стенокардия
Прогрессирующая
стенокардия
Вазоспастическая
(вариантная)
стенокардия
57.
2. Стенокардия:2.1 Стабильная стенокардия напряжения:
Диагноз стабильной
стенокардии напряжения устанавливают в
случаях устойчивого по течению проявления
болезни в виде закономерного возникновения
болевых приступов за период не менее 3
месяцев.
7
58.
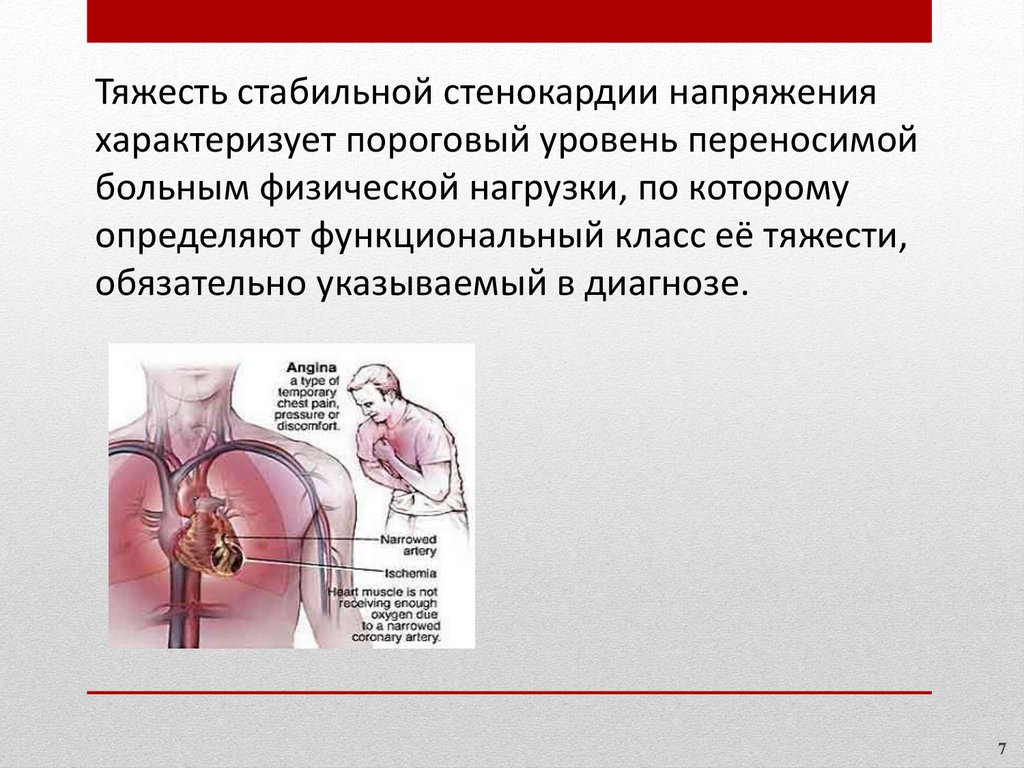
Тяжесть стабильной стенокардии напряженияхарактеризует пороговый уровень переносимой
больным физической нагрузки, по которому
определяют функциональный класс её тяжести,
обязательно указываемый в диагнозе.
7
59.
2.2 Нестабильная стенокардия напряжения:2.2.1 Впервые возникшая стенокардия:
не может быть отнесена к разряду
стенокардии с определённым течением без
результатов наблюдения за больным в
динамике. Диагноз устанавливается в период
до 3 месяцев со дня возникновения у
больного первого болевого приступа.
Рис.:
На рисунке изображен
так называемый
«Мышечный мостик»
8
60.
Рис.:На рисунке изображен
так называемый
«Мышечный мостик»
2.2.2 Прогрессирующая стенокардия
характеризуется относительно быстрым
нарастанием частоты и тяжести болевых
приступов при снижении толерантности к
физической нагрузке. Приступы возникают в
покое или при меньшей, чем раньше,
нагрузке, труднее
купируются нитроглицерином (нередко
требуется повышение его разовой дозы),
иногда купируются только
введением наркотических анальгетиков.
8
61.
2.2.3Постинфарктная/послеоперационная
стенокардия
это
клинический
синдром,
возникающий вследствие несоответствия коронарного
кровотока метаболическим запросам миокарда, в
сроки от 4 часов до 4 недель от момента
возникновения ОИМ или перенесенной операции.
Постинфарктную
стенокардию
относят
по
классификации Е.Браунвальда (1992) к наиболее
тяжелому классу нестабильной стенокардии.
Рис.:
На рисунке изображен
так называемый
«Мышечный мостик»
8
62.
2.3 Спонтанная (вазоспастическая, вариантная,Принц Метала) стенокардия
Болевые приступы возникают без видимой причины, в
покое, часто ночью или в ранние часы, иногда имеют
циклический характер.
При этом на ЭКГ во время приступа преходящие
подъёмы сегмента SТ.
9
63.
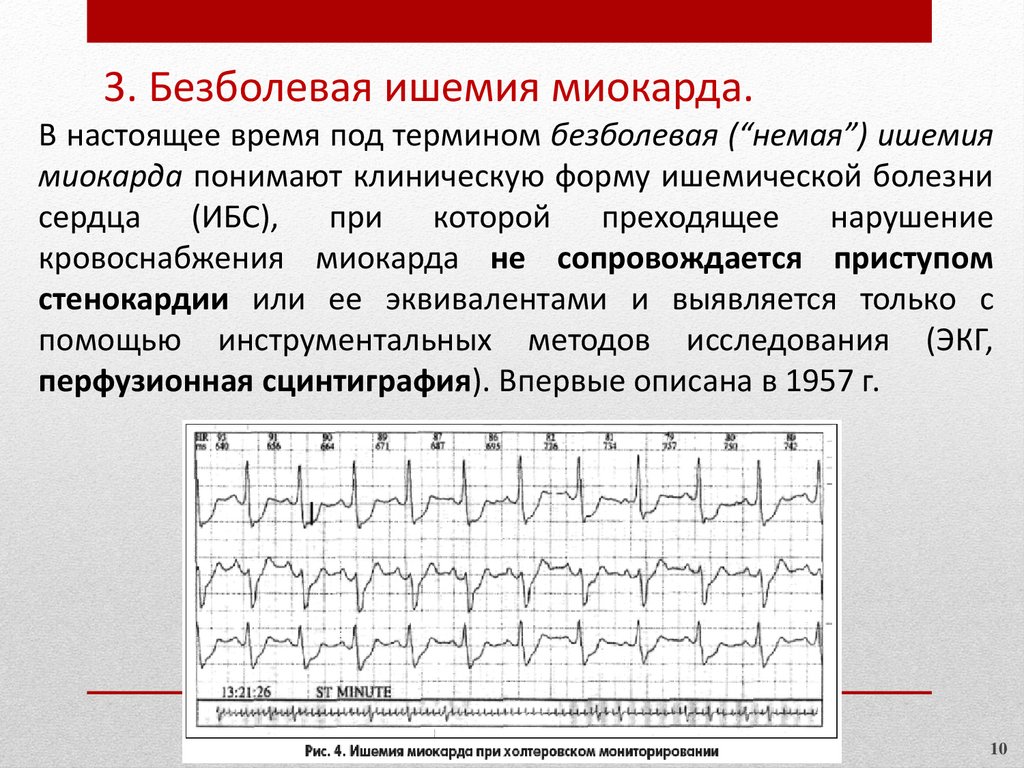
3. Безболевая ишемия миокарда.В настоящее время под термином безболевая (“немая”) ишемия
миокарда понимают клиническую форму ишемической болезни
сердца (ИБС), при которой преходящее нарушение
кровоснабжения миокарда не сопровождается приступом
стенокардии или ее эквивалентами и выявляется только с
помощью инструментальных методов исследования (ЭКГ,
перфузионная сцинтиграфия). Впервые описана в 1957 г.
10
64.
4. Микроваскулярная стенокардия:Микроваскулярная стенокардия («синдром Х»)
характеризуется: 1) отсутствием типичных
атеросклеротических изменений крупных
(эпикардиальных) коронарных артерий и 2) наличием
выраженных функциональных и морфологических
расстройств дистально расположенных мелких коронарных
артерий.
11
65.
ВАЖНОЕ О ЛЕЧЕНИИ СТЕНОКАРДИИ:Стабильную стенокардию можно лечить
амбулаторно
Нестабильная стенокардия, несмотря на
удовлетворительное самочувствие пациента –
это прединфарктное состояние, требующее
госпитализации
Затянувшийся ангинозный приступ –
расценивается как ОКС и также требует
срочной госпитализации
ОКС – собирательное понятие,
предварительный диагноз, требующий
последующей реклассификации
66.
ЛЕЧЕНИЕ СТЕНОКАРДИИБАЗОВОЕ
Разгрузка миокарда:
1. Бета-адреноблокаторы
2. ИАПФ
3. Нитраты продленного
действия
4. Блокаторы кальциевых
каналов
5. Коррекция АД
Профилактика тромбозов
1. Антиагреганты
2. Антикоагулянты
непрямого действия
НЕОТЛОЖНОЕ
1. Нитраты под язык до
купирования болей в
груди или появления
головных болей
2. Ацетилсалициловая
кислота (325 мг
разжевать)
3. При затяжное приступе
(>15 минут) – вызов
СМП
4. Помнить, что
короткодействующие
нитраты выводятся
примерно через 30 мин.
5. При внезапной
остановке сердца –
сердечно-легочная
реанимация
67.
Спасибо за внимание16





























































 medicine
medicine








