Similar presentations:
Choroby układu krążenia
1.
Choroby układu krążeniaSnizhana Mishchenko
Minchuk Yulia
Waleriia Tyndiuk
2.
Obrzęk limfatyczny- obrzęk tkanek wywołany zastojem chłonki, który prowadzi do przewlekłego
stanu zapalnego. Obrzęk limfatyczny jest chorobę przewlekłą, jeśli utrzymuje się
przez dłuższy czas, to prowadzi do deformacji ciała, destrukcji naczyń
limfatycznych, włóknienia i odczynowych zmian skórnych. Taki ekstremalny stan
nazywa się słoniowacizną.
3.
Na skutek wrodzonych lub nabytych uszkodzeń układu limfatycznego dochodzido nagromadzenia się w przestrzeni międzykomórkowej płynu śródmiąższowego lub
innej substancji, co powoduje obrzęk.
Utrudnienie odpływu chłonki prowadzu do powstawania przewlekłego procesu
zapalnego, który charakteryzuje się rozrastaniem się włókiem łącznotkankowych i
komórek oraz lokalnym upośledzeniem odporności spowodowanym upośledzeniem
transportu komórek biorących udział w odpowiedzi immunologicznej: limfocytów T i
komórek Langerhansa.
4.
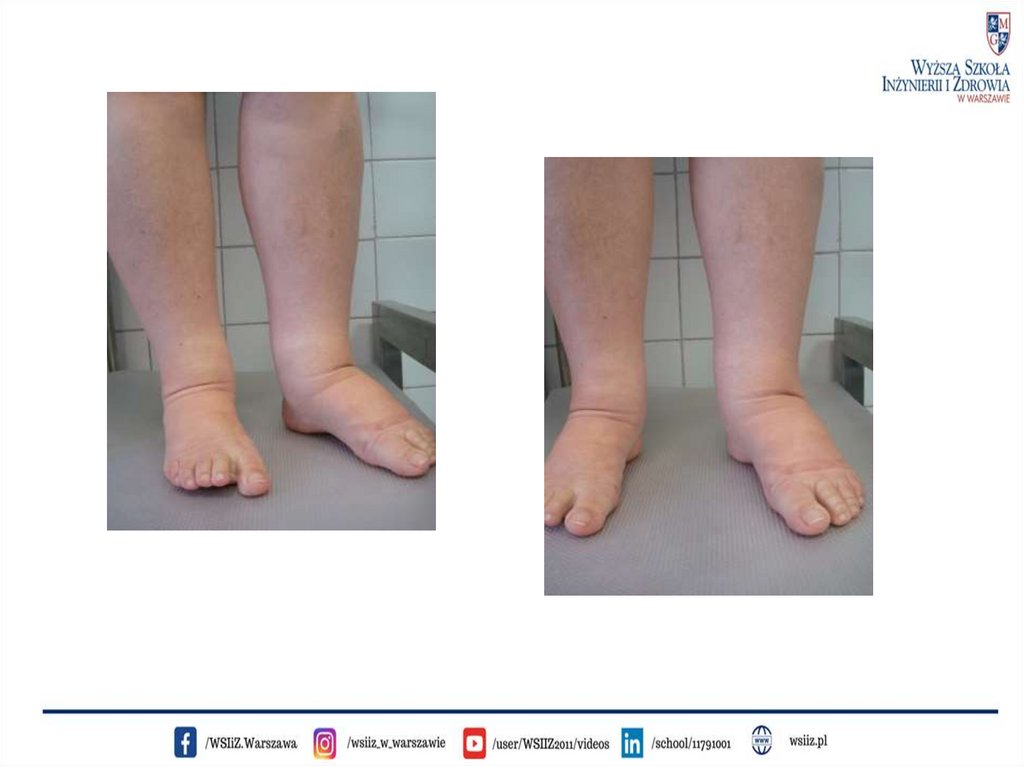
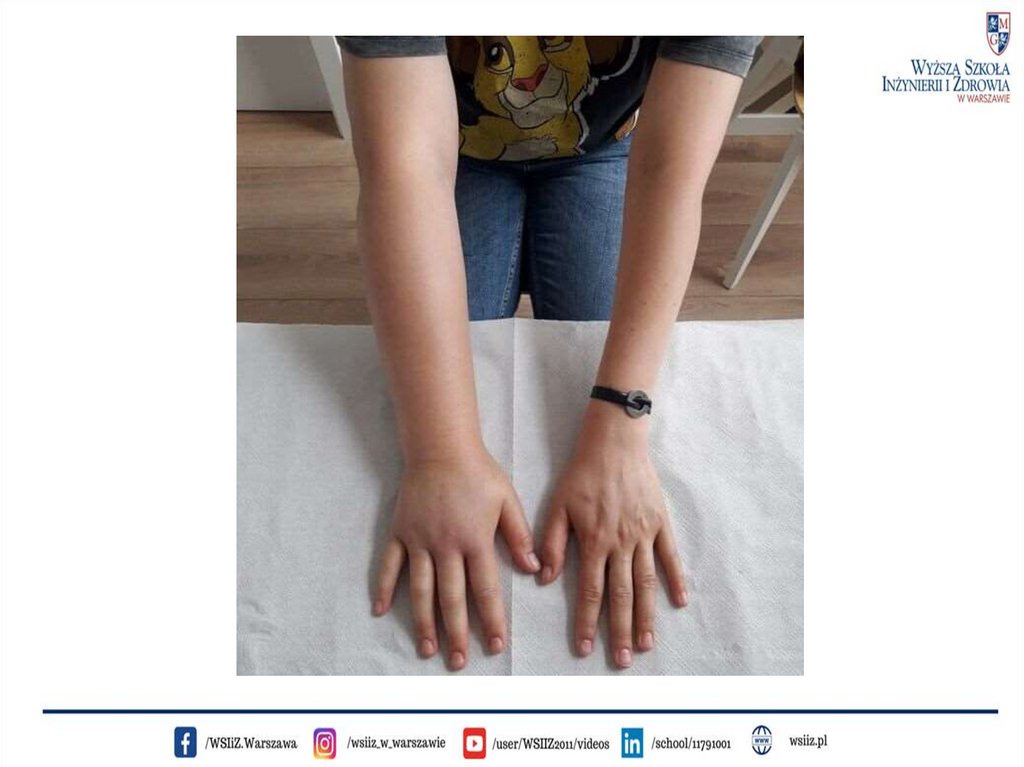
Objawy obrzęku limfatycznegoObrzęk limfatyczny objawia się jako nienaturalne obrzmienie kończyn lub
innych części ciała, którego skutkiem jest uczucie ciężkości, ograniczenie
ruchomości, aktywności fizycznej oraz bóle powodowane zwiększonym
napięciem skóry.
Początkowo obrzęk jest miękki, ciastowaty, jednak w miarę upływu czasu
zaczyna robić się twardy, skóra jest napięta, kończyny ulegają
zniekształceniu, a palce stają się kwadratowe, ostatecznie obrzęk prowadzi
do słoniowacizny.
Przebieg choroby jest różny, zależy od przyczyny.
Obrzęk limfatyczny po operacji może rozwinąć się w ciągu kilku miesięcy,
obrzęk pozapalny po okresie utajenia może rozwinąć się po kilku latach, a
obrzęk wrodzony towarzyszy chorym od zawsze.
5.
Gdzie występuje obrzęk limfatycznyObrzęk może obejmować jedną lub wiele kończyn, lub kwadrant klatki
piersiowej odpowiadający zajętej kończynie. Nadmierna opuchlizna może również
obejmować inne części ciała: głowę, szyję, piersi lub genitalia, najczęściej jednak
obrzęk limfatyczny kojarzony jest z nogami (,,słoniowe nogi'').
6.
Obrzęk limfatyczny pierwotnyPierwotny obrzęk limfatyczny powodowany jest wrodzonymi
anomaliami naczyń chłonnych. Powstaje najczęściej u osób, u których
doszło do nieprawidłowego wykształcenia naczyń limfatycznych lub
uległy one zamknięciu.
Obrzęk limfatyczny wtórny
Postacie wtórne obrzęku limfatycznego związane są z uszkodzeniem
naczyń chłonnych, które wcześniej funkcjonowały prawidłowo. Do
uszkodzenia może dojść w wyniku ostrego zapalenia naczyń
limfatycznych, postępu choroby nowotworowej, zabiegu operacyjnego,
radioterapii, urazu, zapalenia oraz w przebiegu zespołu
pozakrzepowego.
7.
LeczenieLeczenie wtórnego obrzęku limfatycznego opiera się przede wszystkim na leczeniu
chorób współistniejących, czy choroby podstawowej, która jest przyczyną
nieprawidłowości w funkcjonowaniu układu limfatycznego.
Do momentu, w którym w obrębie obrzęku nie pojawi się włóknienie, pomocne jest
bandażowanie kończyn lub noszenie specjalnych, terapeutycznych pończoch.
W ciężkich przypadkach obrzęku limfatycznego w leczeniu stosuje się kortykosteroidy
i retinoidy. Niezwykle ważna jest także regularna gimnastyka poprawiająca krążenie
żylne i limfatyczne, noszenie specjalnego obuwia, unoszenie kończyn.
8.
9.
10.
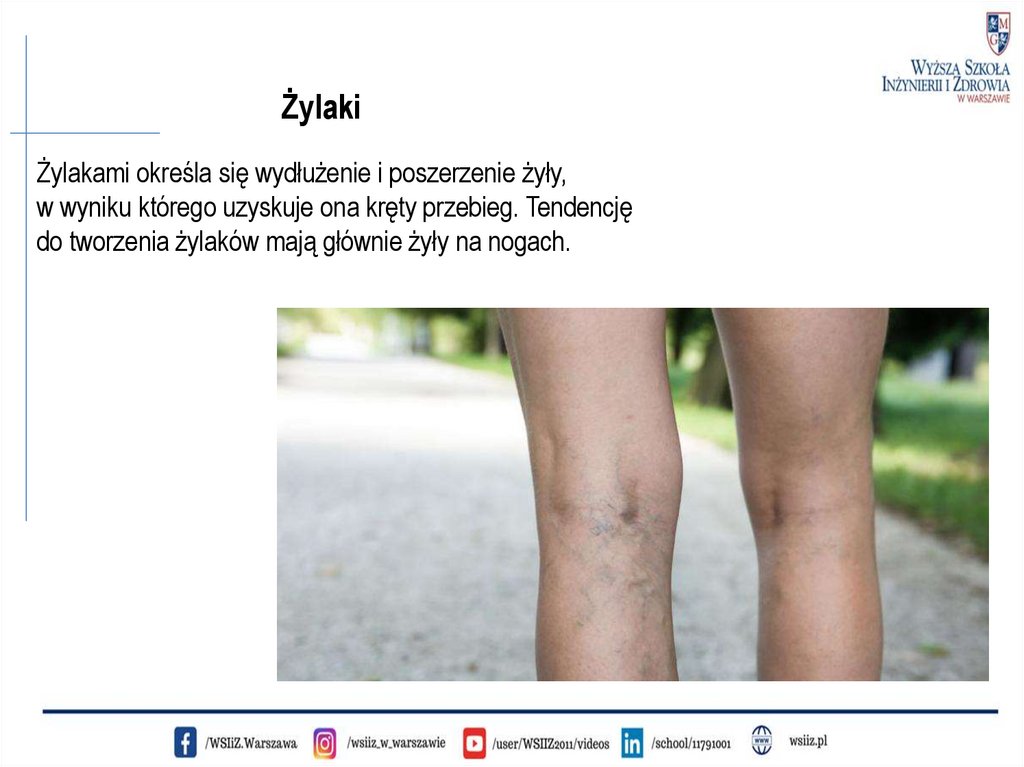
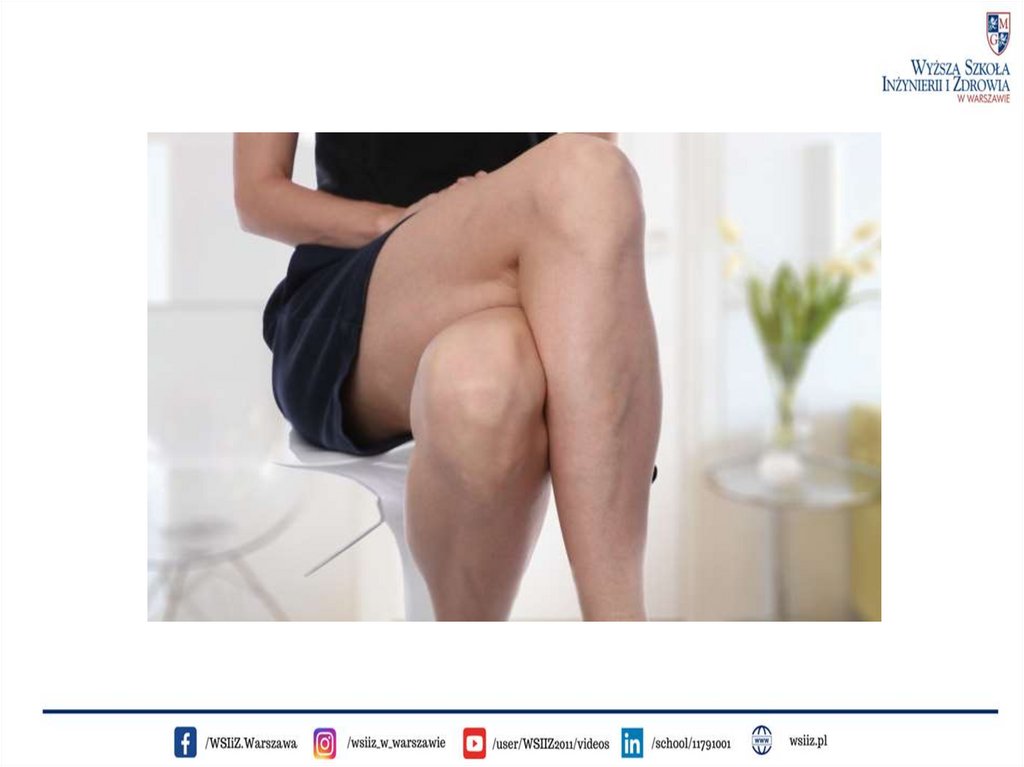
ŻylakiŻylakami określa się wydłużenie i poszerzenie żyły,
w wyniku którego uzyskuje ona kręty przebieg. Tendencję
do tworzenia żylaków mają głównie żyły na nogach.
11.
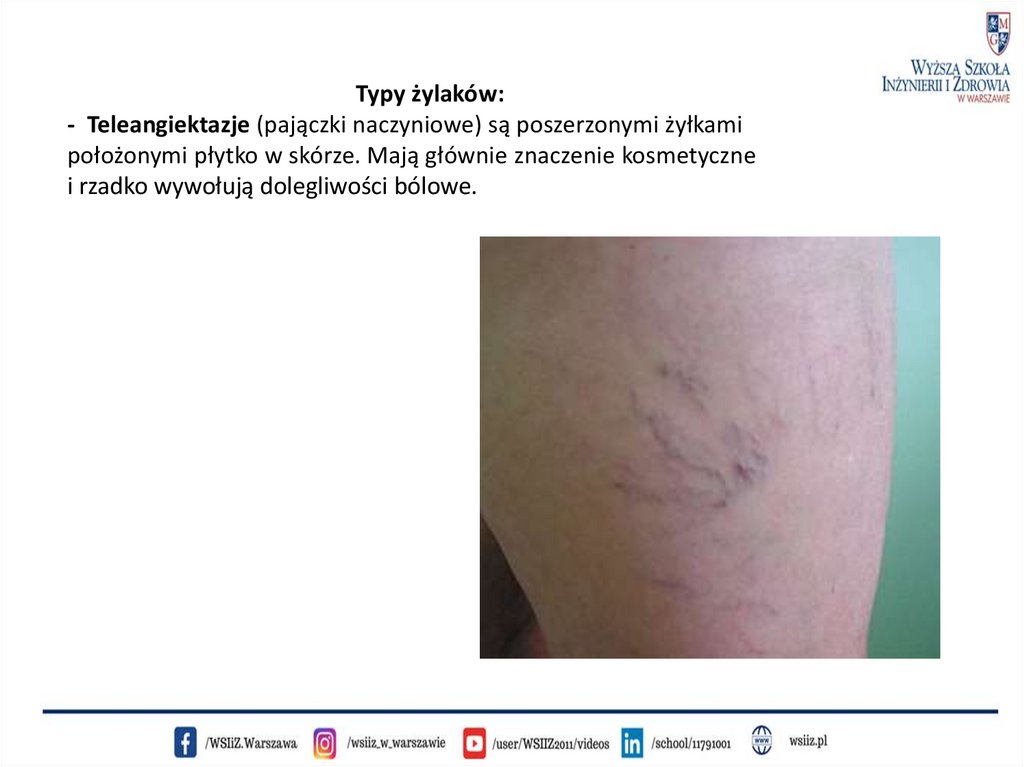
Typy żylaków:- Teleangiektazje (pajączki naczyniowe) są poszerzonymi żyłkami
położonymi płytko w skórze. Mają głównie znaczenie kosmetyczne
i rzadko wywołują dolegliwości bólowe.
12.
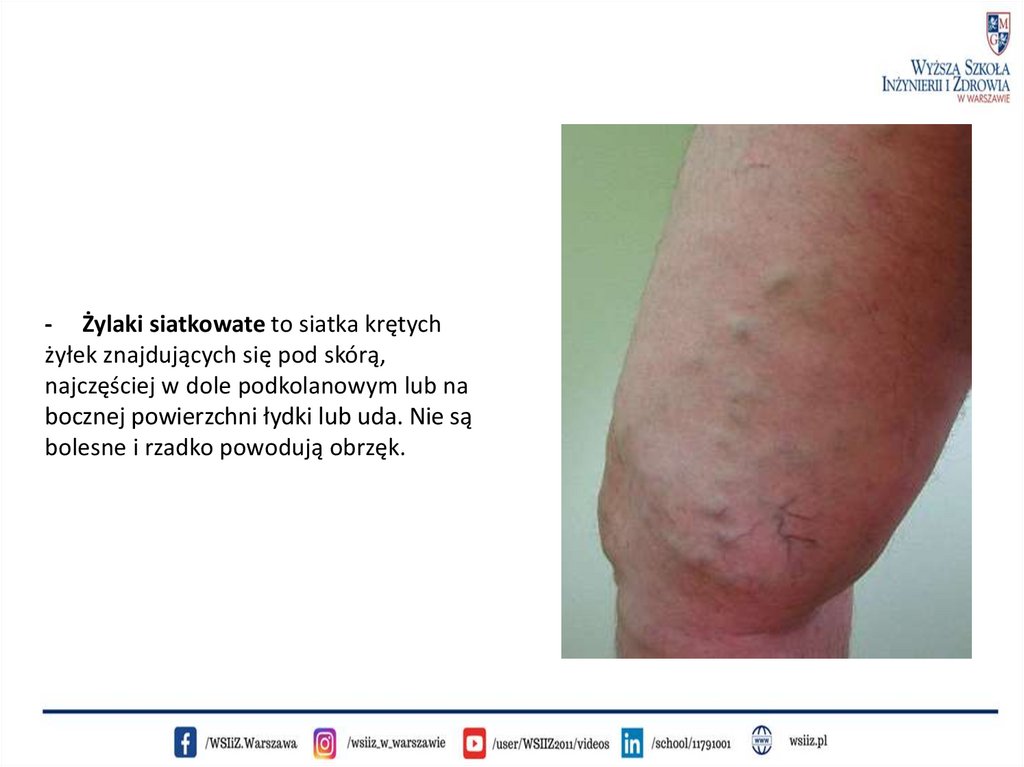
- Żylaki siatkowate to siatka krętychżyłek znajdujących się pod skórą,
najczęściej w dole podkolanowym lub na
bocznej powierzchni łydki lub uda. Nie są
bolesne i rzadko powodują obrzęk.
13.
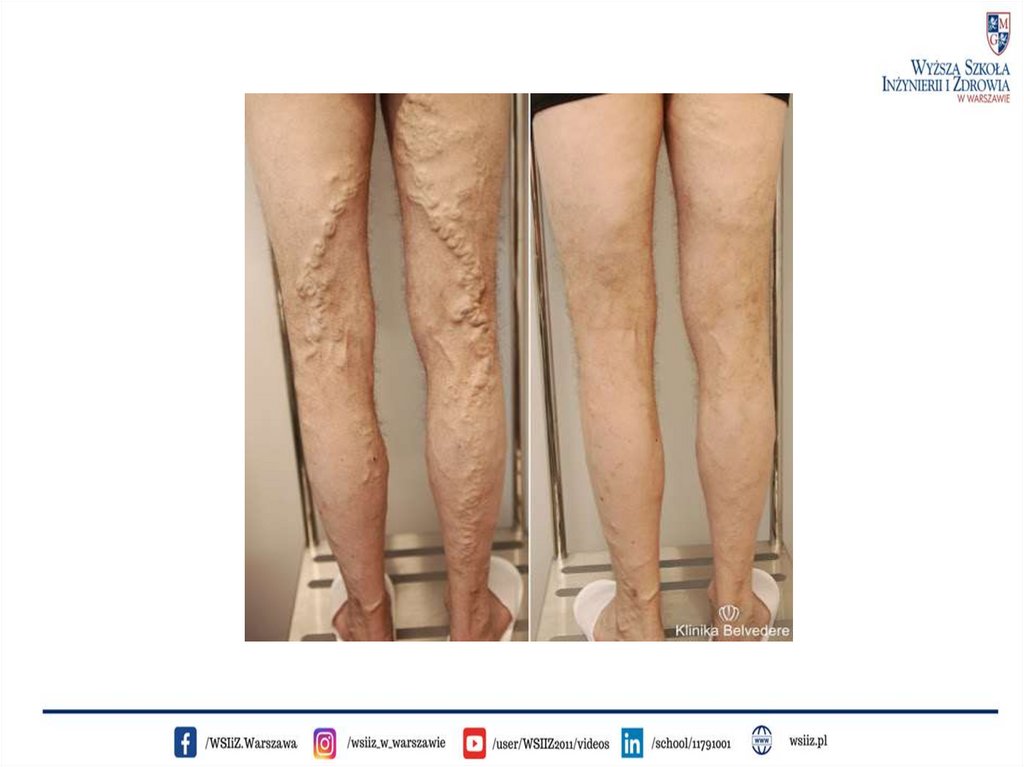
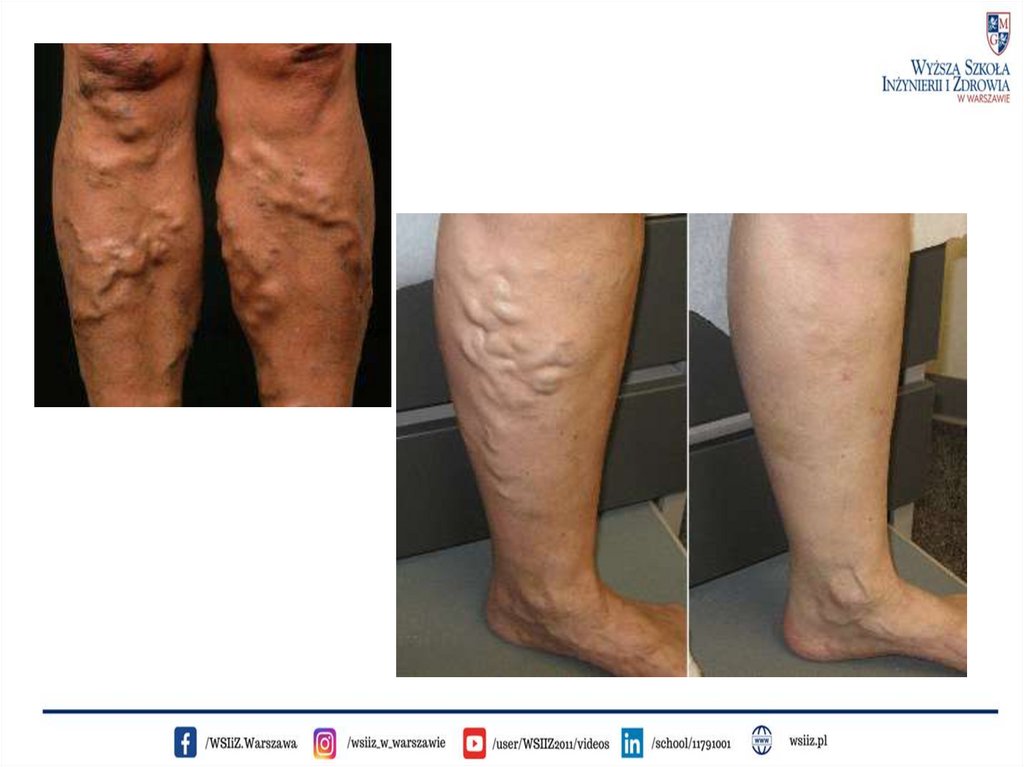
- Żylaki głównych pni żylnych. Żylaki żyły odpiszczeloweji odstrzałkowej to najczęstsza postać żylaków powodująca
dolegliwości. Widoczne są najczęściej na przyśrodkowej powierzchni
kończyny (tzw. żylaki żyły odpiszczelowej), lub na tylnej powierzchni
łydki (tzw. żylaki żyły odstrzałkowej) i zwykle dają dolegliwości
w postaci objawów tzw. przewlekłej niewydolności żylnej.
14.
Przyczyny powstawania żylakówgłówna przyczyna tkwi w genetycznie warunkowanych nieprawidłowościach zastawek żylnych lub
zaburzeniach ściany żył .
Nieprawidłowości zastawek mogą powodować, że krew, zamiast przepływać z układu
powierzchownego do głębokiego i w kierunku serca, przedostaje się wstecznie do układu
powierzchownego, powodując jego nadmierne rozciąganie i przeciążenie. W konsekwencji
prowadzi to do poszerzenia i wydłużenia żył oraz powstawania żylaków.
Oprócz czynników genetycznych istnieje wiele czynników środowiskowych mogących przyspieszać
powstawanie żylaków. Należą do nich:
- ciąża, w której dochodzi do zwiększenia objętości krwi, ucisku na żyły przez powiększoną
macicę oraz wpływu hormonów na ścianę żył
- długotrwałe stanie (związane np. z pracą zawodową)
- długotrwała praca w wysokiej temperaturze
- nadwaga i otyłość
- dźwiganie ciężarów
- przebyte urazy i operacje nogi
- wiek – częstość występowania żylaków rośnie z wiekiem.
15.
16.
17.
18.
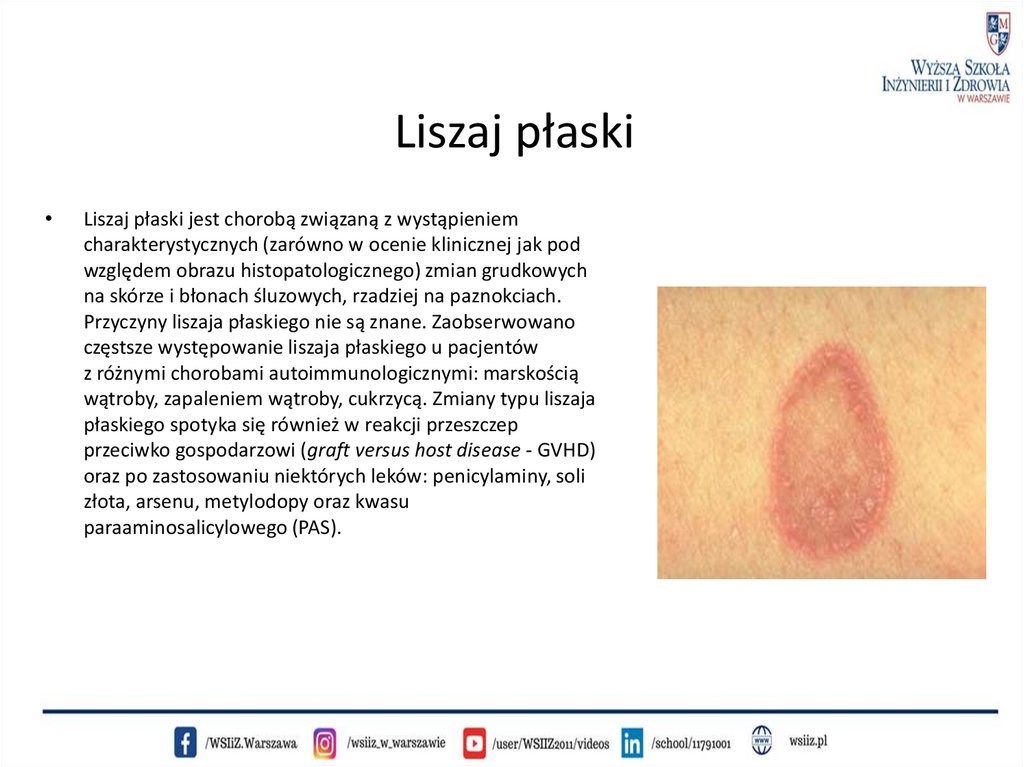
Liszaj płaskiLiszaj płaski jest chorobą związaną z wystąpieniem
charakterystycznych (zarówno w ocenie klinicznej jak pod
względem obrazu histopatologicznego) zmian grudkowych
na skórze i błonach śluzowych, rzadziej na paznokciach.
Przyczyny liszaja płaskiego nie są znane. Zaobserwowano
częstsze występowanie liszaja płaskiego u pacjentów
z różnymi chorobami autoimmunologicznymi: marskością
wątroby, zapaleniem wątroby, cukrzycą. Zmiany typu liszaja
płaskiego spotyka się również w reakcji przeszczep
przeciwko gospodarzowi (graft versus host disease - GVHD)
oraz po zastosowaniu niektórych leków: penicylaminy, soli
złota, arsenu, metylodopy oraz kwasu
paraaminosalicylowego (PAS).
19.
Klinicznie występuje kilkanaście odmian liszajapłaskiego:
liszaj płaski przerosły
liszaj płaski guzowaty
liszaj płaski obrączkowaty
liszaj płaski barwnikowy
pęcherzowy liszaj płaski
pemfigoidopodobny liszaj płaski
liniowy liszaj płaski
liszaj płaski dłoni i stóp
ostry uogólniony liszaj płaski
liszaj płaski zanikowy
liszaj płaski mieszkowy
• liszaj płaski nadżerkowy
• liszaj płaski wywołany
promieniowaniem słonecznym
• liszaj płaski w jamie ustnej
• liszaj plaski narządów płciowych
• liszaj płaski okołoodbytniczy
• liszaj płaski paznokci
20.
W liszaju płaskim zmiany skórne pojawiają się nagle
i mają charakterystyczną morfologię. Są to
sinofioletowe, płaskie, wieloboczne grudki wielkości 13 mm. Mają tendencję do zlewania się. Na ich
powierzchni można dostrzec białawe linie, tzw.
siateczkę Wickhama.
Liszaj plaski należy do niewielkiej grupy chorób,
w których kilka dni po zadrapaniu następuje linijny
wysiew grudek w tym miejscu (objaw Köbnera). Zmiany
skórne ustępują, pozostawiając pozapalne
przebarwienia. Wykwity w liszaju płaskim są
symetryczne. Typowa lokalizacja to: wewnętrzne
powierzchnie nadgarstków, grzbiety stóp,
przedramiona, przednia powierzchnia podudzi oraz
okolice pępka i narządów płciowych. Zmiany mogą
również dotyczyć tułowia; twarz z reguły nie jest zajęta.
Choroba ma zazwyczaj charakter samoograniczający,
wykwity ustępują w ciągu roku u 70% chorych, a w
ciągu 2 lat u 90% chorych.
Objaw Köbnera
21.
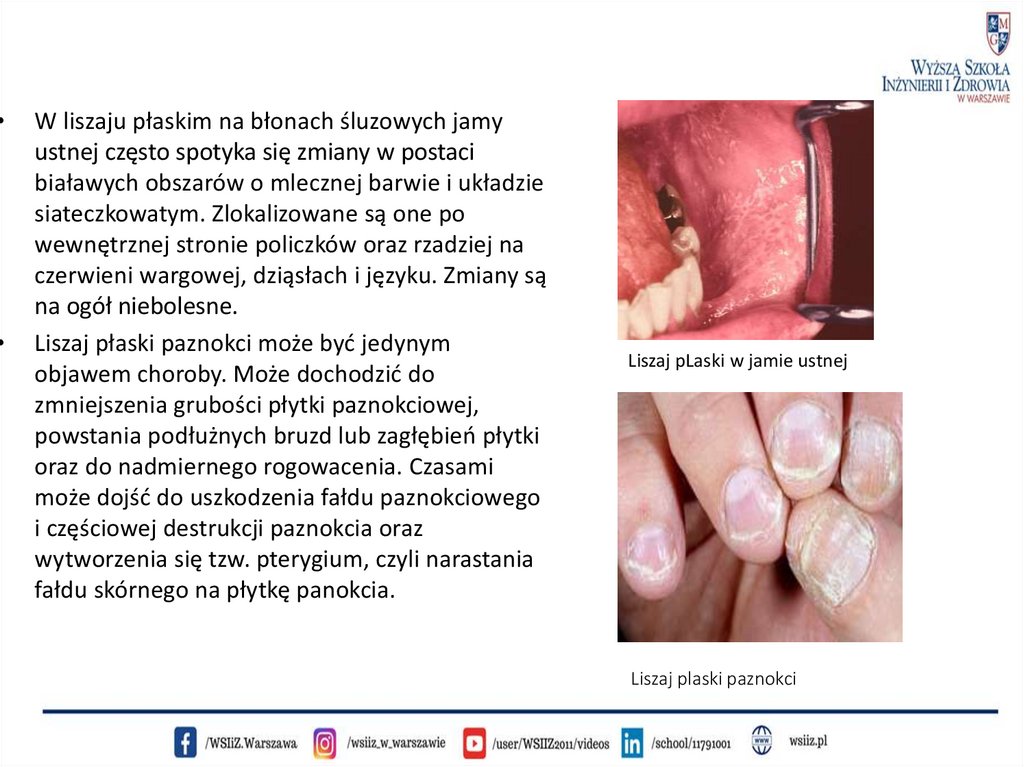
W liszaju płaskim na błonach śluzowych jamy
ustnej często spotyka się zmiany w postaci
białawych obszarów o mlecznej barwie i układzie
siateczkowatym. Zlokalizowane są one po
wewnętrznej stronie policzków oraz rzadziej na
czerwieni wargowej, dziąsłach i języku. Zmiany są
na ogół niebolesne.
Liszaj płaski paznokci może być jedynym
objawem choroby. Może dochodzić do
zmniejszenia grubości płytki paznokciowej,
powstania podłużnych bruzd lub zagłębień płytki
oraz do nadmiernego rogowacenia. Czasami
może dojść do uszkodzenia fałdu paznokciowego
i częściowej destrukcji paznokcia oraz
wytworzenia się tzw. pterygium, czyli narastania
fałdu skórnego na płytkę panokcia.
Liszaj pLaski w jamie ustnej
Liszaj plaski paznokci
22.
• Liszaj płaski ustępuje samoistnie w ciągu 2 lat u 90%chorych. Lekarz ma za zadanie złagodzić objawy choroby,
które niestety nie poddają się łatwo leczeniu. W terapii
miejscowej liszaja płaskiego stosuje się silne maści
glikokortykosteroidowe, które spłaszczają wykwity i redukują
świąd. W leczeniu ogólnym stosuje się glikokortykosteroidy
w średnich dawkach oraz fototerapię (PUVA). Natomiast
w opornych na leczenie postaciach liszaja płaskiego podaje
się cyklosporynę i retinoidy.
23.
ŁuszczycaŁuszczyca jest przewlekłą, zapalną chorobą
o charakterystycznym wyglądzie zmian skórnych. Pomimo
licznych i szeroko zakrojonych badań przyczyna łuszczycy
pozostaje ciągle nie w pełni wyjaśniona. Niewątpliwą rolę
odgrywa podłoże genetyczne (m.in. polimorfizm genu
HLA-Cw6) oraz podłoże immunologiczne (komórki
Langerhansa oraz limfocyty T pomocnicze, zwłaszcza Th1,
Th17).
Częstość występowania łuszczycy w populacji określana
jest na 2-4%. Niewątpliwą rolę w rozwoju łuszczycy
odgrywa podłoże genetyczne. Wyróżniamy 2 typy
łuszczycy: typ I, typ II.
24.
• Wykwitem pierwotnym łuszczycy jest grudka barwy czerwonobrunatnej,wyraźnie odgraniczona od otoczenia, o drobnopłatowym złuszczaniu
powierzchni. Wczesne zmiany mają charakter drobnych grudek, wielkości
łebka szpilki do wykwitów 1-2 cm. Wysiewy tego typu występują na
rozległych przestrzeniach skóry, nierzadko po przebytej anginie lub innej
infekcji. Zmiany w pełni rozwinięte są większe, wielkości kilku centymetrów,
i pokryte mocno przylegającymi srebrzystymi łuskami. Są to blaszki
łuszczycowe. Umiejscowienie zmian może być rozmaite: typowa lokalizacja
to okolica kolan, łokci i owłosionej skóry głowy. Łuszczyca paznokci może
współistnieć ze zmianami skórnymi lub być jedynym objawem choroby.
• Dla łuszczycy charakterystyczny jest objaw Koebnera - polegający na
występowaniu po upływie 6-12 dni zmian łuszczycowych wzdłuż linii
zadrapania naskórka.
25.
Najczęstsze odmiany łuszczycy to:• łuszczyca zwyczajna
• łuszczyca krostkowa – występuje w dwóch postaciach – ogólnej
(jedna z najcięższych postaci łuszczycy) i miejscowej (łuszczyca
krostkowa dłoni i stóp)
• łuszczyca uogólniona (erytrodermia) – obejmuje całą
powierzchnię ciała, chorzy mają gorączkę, często dochodzi do
zwiększenia ilości leukocytów, a unormowanie temperatury ciała
może sprawiać problemy
• łuszczyca stawowa – jest szczególną postacią łuszczycy, gdyż
może prowadzić do trwałego inwalidztwa. U pacjentów
z najbardziej powszechną postacią – łuszczycą obejmującą
dystalne stawy międzypaliczkowe – często występują też zmiany
łuszczycowe w obrębie paznokci.
26.
• Prawdopodobnie nie ma innej choroby skóry z tyloma opcjamileczenia. U większości pacjentów z łuszczycą choroba jest
ograniczona do <10% powierzchni ciała. Pacjenci mogą być leczeni
wyłącznie miejscowo.
• Cięższy przebieg choroby wymaga terapii skojarzonej (leczenie
ogólne wraz z leczeniem miejscowym). Najważniejszym aspektem
leczenia łuszczycy jest uwzględnienie przez lekarza uwag pacjenta
oraz wrażliwość na jego potrzeby.
27.
TeleangiektazjeTeleangiektazje to poszerzone żyłki śródskórne
(pajączki naczyniowe) o czerwonym zabarwieniu
i średnicy od 0,1 mm do 0,4 mm znajdujące się
na głębokości 0,4 mm. Są najczęstszą formą
zaburzeń krążenia żylnego, która występuje
częściej u kobiet. Wśród czynników ryzyka
wymieniamy wiek pacjenta oraz jego styl życia.
28.
Przyczyny teleangiektazji• naczyniak gwiaździsty - występuje podczas ciąży lub
samoistnie,
• linijne teleangiektazje - trądzik różowaty, nabłoniak
podstawnokomórkowy, nadciśnienie żylne, samoistne
teleangiektazje, fotostarzenie skóry;
• poikilodermia (to przebarwienia o charakterze
siateczkowatym) - uszkodzenia wywołane przez
promieniowanie jonizujące, zanik pstry naczyniasty
skóry.
29.
Czynniki zewnętrzne zwiększająceryzyko pajączków:
częste korzystanie z solarium,
długotrwałe przebywanie na słońcu,
duża wilgotność powietrza,
wiatr,
wahania temperatury,
stosowanie miejscowych sterydów
(szczególnie w okolicy twarzy i dekoltu),
• stosowanie laserów biostymulujących.
30.
Sinica• Sinica jest następstwem niedostatecznego
wiązania się tlenu z hemoglobiną w płucach.
Najczęstszą i najbardziej charakterystyczną
cechą sinicy jest sinawe zabarwienie się skóry,
paznokci czy błon śluzowych. Sinica powstaje
w momencie kiedy ilość nieutlenionej
hemoglobiny wynosi około 5% bądź więcej.
31.
Możemy wyróżnić dwa rodzaje sinic:• sinicę centralną (najczęściej uwidaczniającą się na
ustach i tułowiu); przyczyną jej powstawania są
zazwyczaj choroby układu oddechowego;
• sinicę obwodową (atakującą kończyny czy płatki
uszne, w momencie niewydolności krążenia lub
nadmiernego skurczu tętnic); przyczyny mogą być
choroby układu krążenia oraz różnego rodzaju
wady serca
32.
SINICA CENTRALNA - przyczynyastma,
niewydolność serca,
brak dotlenienia mózgu,
choroby płuc,
wady serca,
przedawkowanie ciężkich narkotyków np. heroiny,
zapalenie oskrzelików.
33.
Sinica obwodowazaburzenia naczynioskurczowe,
niedrożność żylną bądź tętniczą,
skurcze naczyń,
przemarznięcie.
34.
Bibliografia:-Andrzej Szczeklik: Choroby wewnętrzne. Przyczyny, rozpoznanie i leczenie
-Choroby wewnętrzne pod redakcją Andrzeja Szczeklika i Piotra Gajewskiego.
























 medicine
medicine








