Similar presentations:
Острые лейкозы
1. Острые лейкозы
ФГБОУ ВОКемеровский Государственный медицинский университет
Острые
лейкозы
Павлова Вера Юрьевна
к.м.н., доцент кафедры факультетской терапии, проф.болензей, и
эндокринологии
Павлова В.Ю.
2.
«7.1.6. Объем учебной нагрузкиобучающихся составляет
54 академических часов в неделю,
включая все виды аудиторной и
внеаудиторной (самостоятельной)
учебной работы.
Комментарий: 54 часа: 6 дней = 9 часов
ЕЖЕДНЕВНО!
Павлова В.Ю.
3.
«7.1.7. Объем аудиторных учебных занятий внеделю при очной форме обучения
составляет 36 академических часов.
Комментарий: 36 часа: 6 дней = 6 часов
ЕЖЕДНЕВНО!
Соответственно ежедневное распределение
время учебного процесса:
9 ч общего времени – 6 ч аудиторных = 3
часа самостоятельной (домашней)
подготовки ЕЖЕДНЕВНО!
Павлова В.Ю.
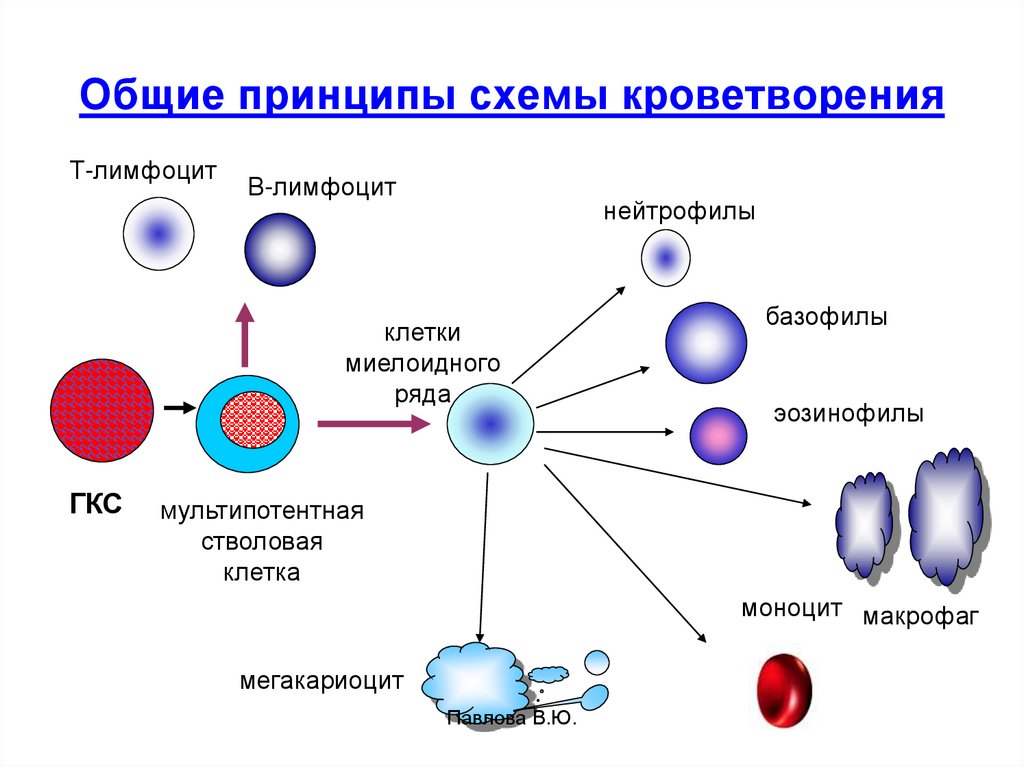
4. Общие принципы схемы кроветворения
Т-лимфоцитВ-лимфоцит
нейтрофилы
клетки
миелоидного
ряда
ГКС
базофилы
эозинофилы
мультипотентная
стволовая
клетка
моноцит макрофаг
мегакариоцит
Павлова В.Ю.
5.
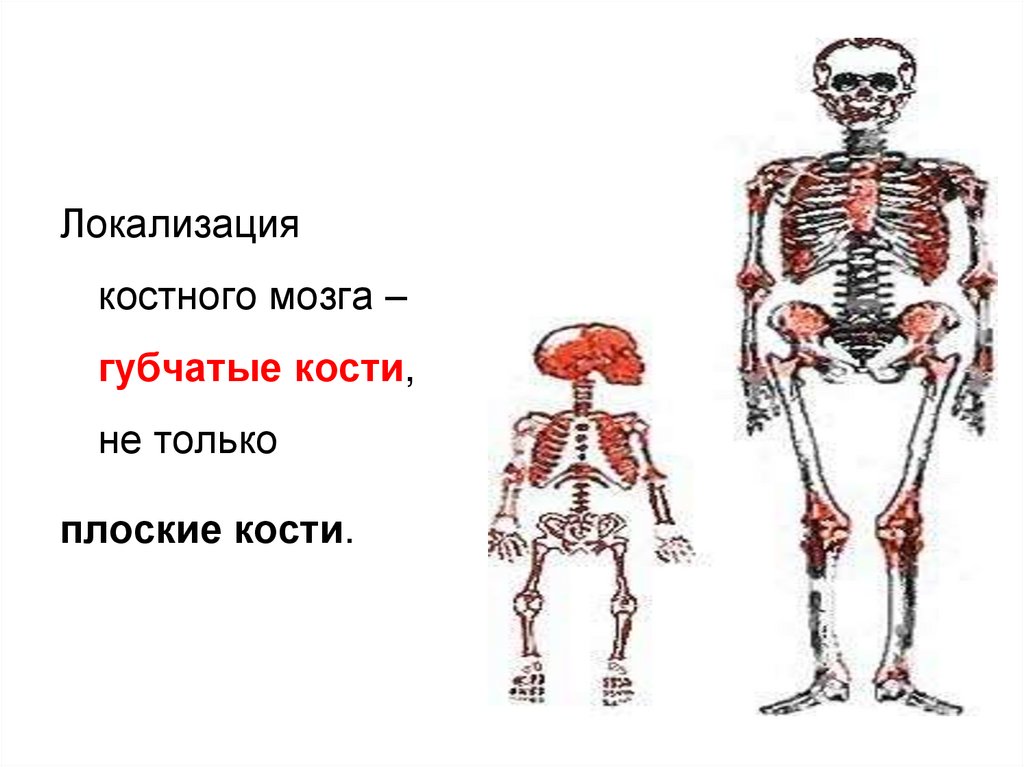
Павлова В.Ю.6.
Локализациякостного мозга –
губчатые кости,
не только
плоские кости.
7. Острые лейкозы – опухолевые злокачественные заболевания системы кроветворения, морфологическим субстратом которого являются
бластные клетками, счастичным или полным замещением
нормального костного мозга.
Вся опухолевая масса представлена –
только бластами.
Павлова В.Ю.
8. Эпидемиология ОЛ
- Заболеваемость – 5 случаев на 100 000населения в год (для примера: ЯБ желудка и
ДПК - 157,6 на 100.000 населения; хронический
панкреатит - 27,4 -50 случаев на 100 000 населения);
- 75% - заболевших – взрослое население;
- Соотношение ОМЛ/ОЛЛ – 6:1
- В детском возрасте – 80-90% - ОЛЛ
- После 40 летнего возраста значительно
преобладает ОМЛ.
9.
Основная причина – прогрессированияЛЮБОГО ЛЕЙКОЗА
(острые, хронические)
Появление НОВЫХ ХРОМОСОМНЫХ
аномалий.
Переход моноклоновой (однородной
опухоли) – поликлональную.
Павлова В.Ю.
10. Этиология (1)
1. В норме в организме постоянно происходятмутации клеток → основной механизм
эволюции → нежелательные мутации →
АПОПТОЗ;
2. Мутация клеток → нежелательные
мутации → апоптоз не работает → не
контролируемый рост клеток – ОПУХОЛЬ;
Павлова В.Ю.
11. Этиология (2)
1. Различные мутагены (химическиевещества, радиационное излучение;
2. Курение – дозозависимый эффект;
3. Генетические мутации (по различным
причинам);
- характер течения
- эффективность проводимой терапии
Павлова В.Ю.
12. Принцип классификации гемобластозов
Определение субстрата опухоли (из какихклеток стоит опухоль).
Острые лейкозы – бласты.
Хронические лейкозы – внешне нормальные
клетки крови. Нарушена их функция.
Павлова В.Ю.
13.
Основная причина развития лейкозов(гемобластозов)
Появление ХРОМОСОМНЫХ аномалий
(мутаций).
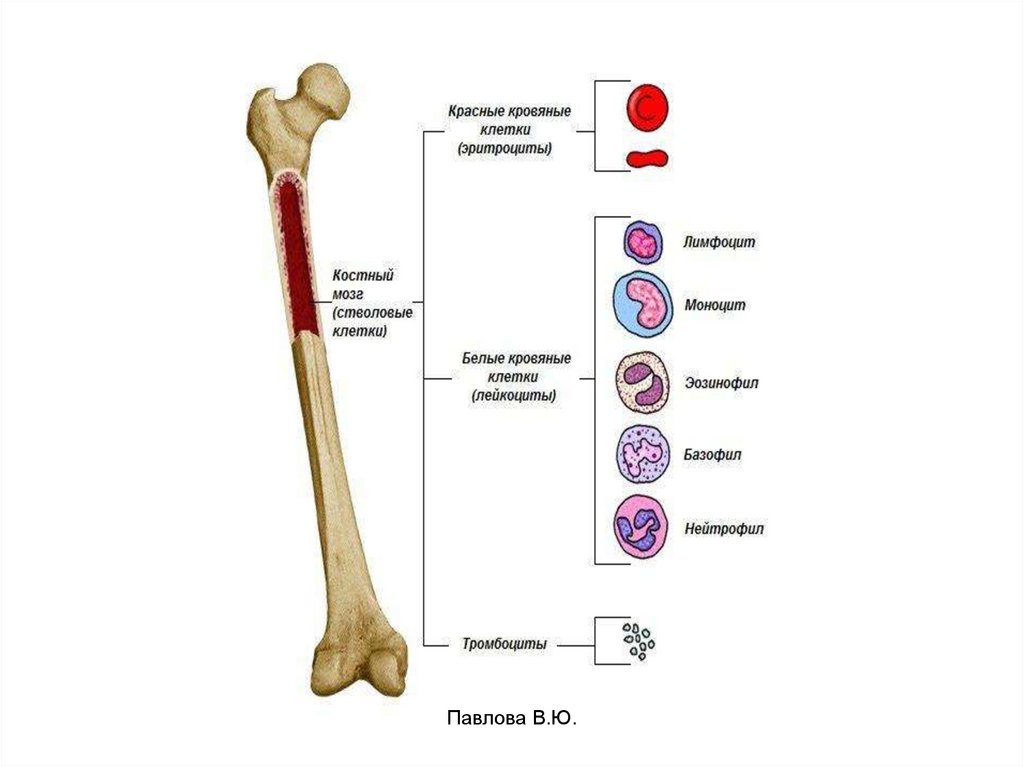
14. Клетки крови
Все клетки кровиНе активные
лейкоциты
Павлова В.Ю.
Лейкоцит в
«работе»
15. Франко-Америко-Британская (FAB) классификация острых лейкозов
30 %-острый лимфолейозВ- клеточный
70 %-острый миелолейкоз
Павлова В.Ю.
16. FAB – классификация острых лейкозов
1) Миелоидный лейкоз:М0- недиффиринцированный лейкоз
М3- промиелоцитарный лейкоз
М5- моноцитарный (монобластный) лейкоз
М6- острый эритролейкоз
М7- острый мегакариоцитарный лейкоз
2) Лимфобластный лейкоз
-В- лимфолейкоз
-Т- лимфолейкоз
Павлова В.Ю.
17. Классификация ОЛ
1) Бифенотипический вариант – на одной клеткирасположены CD рецепторы миелоидного и
лимфоидного типа (крайне неблагоприятный
прогноз);
2) Билинейный вариант – опухоль состоит из
клеток и миелоидного и лимфоидного ростка
(прогноз сомнительный).
3) Вторичный ОЛ – трансформация из
хронического лейкоза (любого) или
индуцированный ПХТ
Павлова В.Ю.
18. Патогенез
1)Мутация в одной из клеток костного мозга;2)Клетки теряют способность к
дифференцировке;
3) Мутантные клетки абсолютно автономны и
с очень высокой скоростью митоза;
4) С момента мутации одной клетки до
появление первых клинических и
лабораторных появление – проходит около
2-х месяцев;
Павлова В.Ю.
19.
• За этот период опухоль увеличивается содной клетки – до 1 кг;
• Быстрое вытеснение нормального костного
мозга;
• Развитие тяжелой панцитопении;
• Постоянное появление новых
хромосомных аномалий;
Павлова В.Ю.
20. Основные клинические синдромы лейкоза
1) Гиперпластический;безболезненные увеличенные лимфатические узлы,
печень, селезенка, миндалины (вплоть до
нарушения дыхания) и синдрома сдавления;
увеличение л/у средостения (сдавления верхней
полой вены),
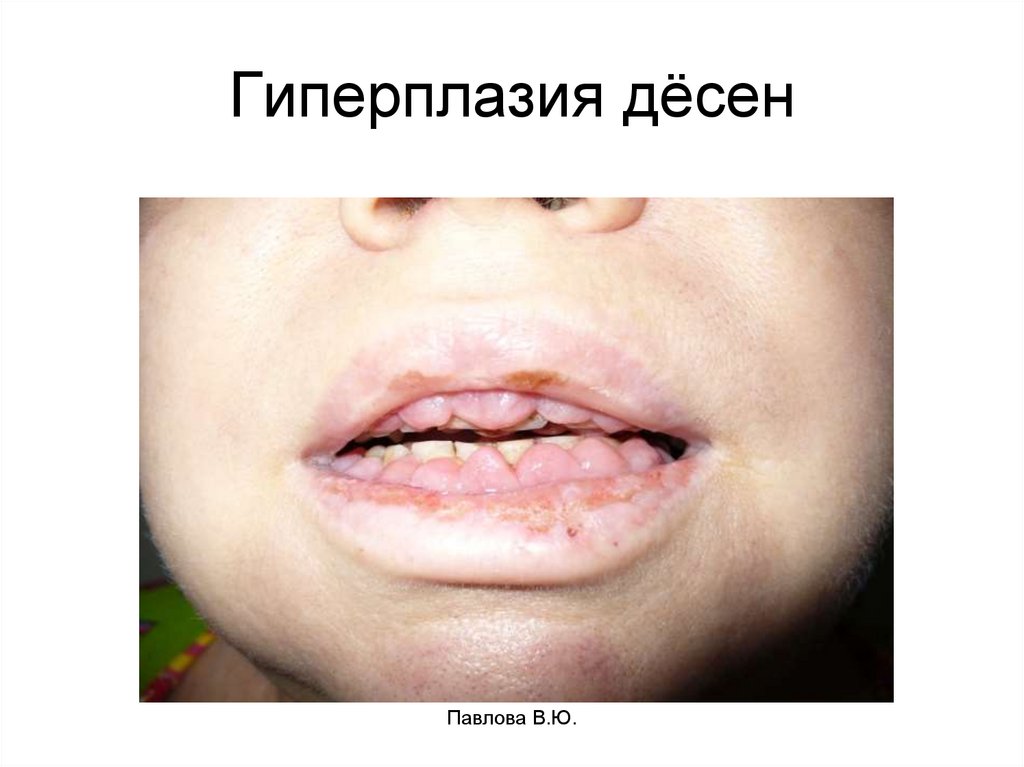
гиперплазия десен с развитием язвеннонекротического стоматита;
выраженная болезненность при поколачивании
костей,
развитием лейкозной инфильтрации кожи, в виде
лейкемидов
Павлова В.Ю.
21. Гиперплазия дёсен
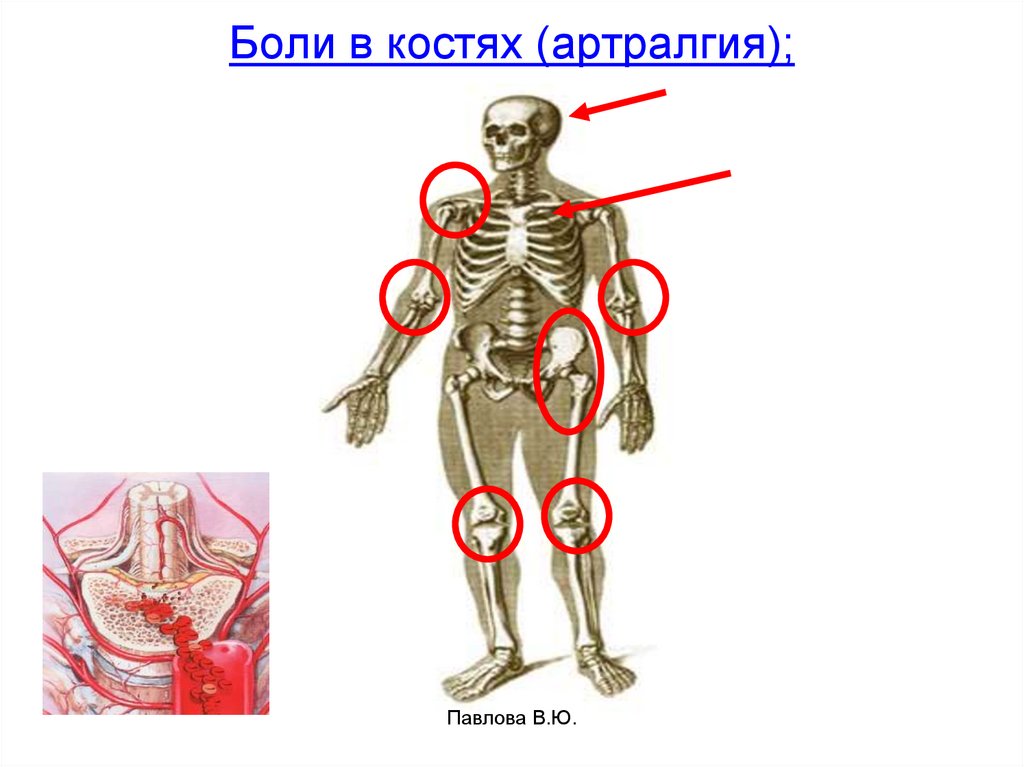
Павлова В.Ю.22. Боли в костях (артралгия);
Павлова В.Ю.23.
• Поражение легких – кашель, кровохарканье,одышка, ДН по рестрективному типу, клиника
пневмонии, плеврита, сдавление бронхов
увеличенными лимфоузлами;
• Поражение сердца – нарушение ритма и
проводимости, перикардит;
• Поражение эндокринной системы;
• Поражение костно – мышечной системы- боли в
костях.
Развитие полиорганной недостаточности.
Павлова В.Ю.
24. Клинические проявления гиперпластического синдрома
• Метапластическая анемия;• Метапластическая тромбоцитопения;
• Метапластическая нефропатия;
• Метапластическая полиорганная недостаточность
Павлова В.Ю.
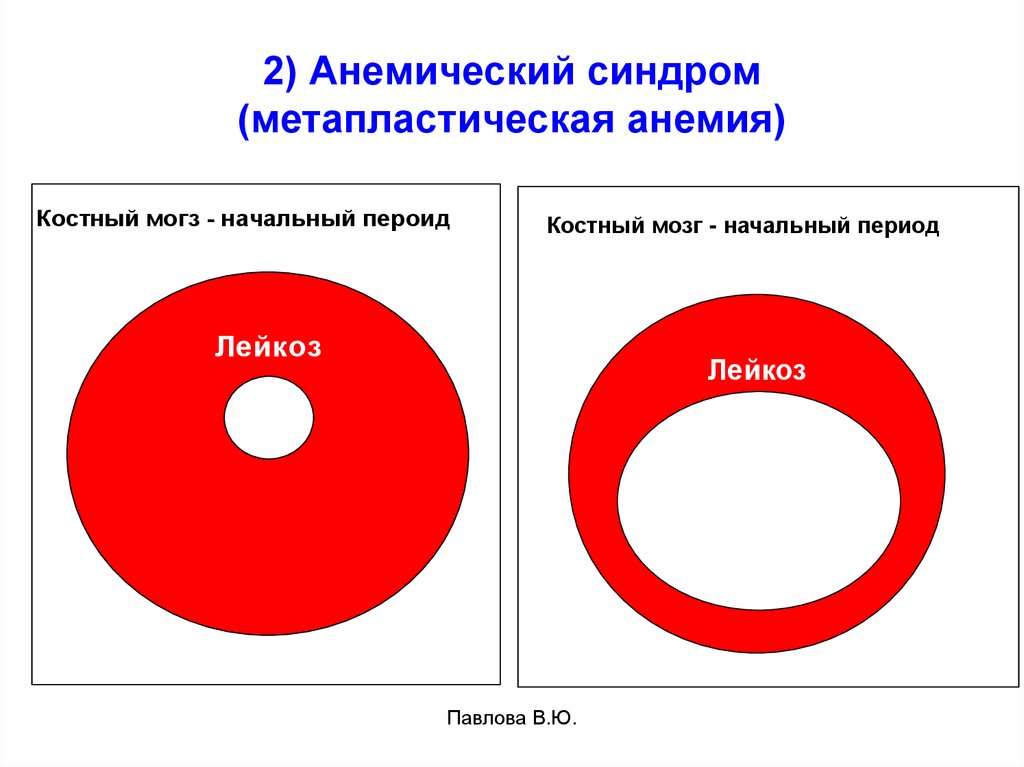
25. 2) Анемический синдром (метапластическая анемия)
Костный могз - начальный пероидКостный мозг - начальный период
Лейкоз
Лейкоз
Павлова В.Ю.
26.
3) Геморрагический:-тромбоцитопения- вытеснение костного мозга;
-повышенная проницаемость сосудов:
( а) тяжелая анемия – нарушение питания эндотелия
и сосудистой стенки vasa vasorum;
б) тромбоцитопения – нарушения питания сосудов со
стороны эндотелия) ).
- Инфильтрация печени бластами - нарушение
синтеза плазменных факторов свертывания крови
- Тяжелая анемия –нарушения питания печени и её
функций;
Различной степени выраженности. В 15-20%
случаев является основной причиной смерити
больных.
Павлова В.Ю.
27.
4) Иммунодефицитный;5) Интоксикационный – за счет
синдрома лизиса опухолевой
массы и присоединения
инфекционного процесса;
Павлова В.Ю.
28. Пример формулировки диагноза
Острый миелолейкоз (М3). Анемияметапластическая тяжелой степени тяжести.
Тромбоцитопения метапластическая тяжелой
степени тяжести. Метапластическая
нефропатия. Вторичный иммунодефицит.
Нозокомиальная пневмония на фоне
иммунодефицита, нижнедолевая слева. ДН I.
Павлова В.Ю.
29. Диагностика
1) Жалобы:2) Анамнез заболевания;
3) Анамнез жизни (возможно наличие
провоцирующих факторов);
4) Данные объективного осмотра
5) Данные лабораторных исследований
6) Данные инструментальных исследований
Павлова В.Ю.
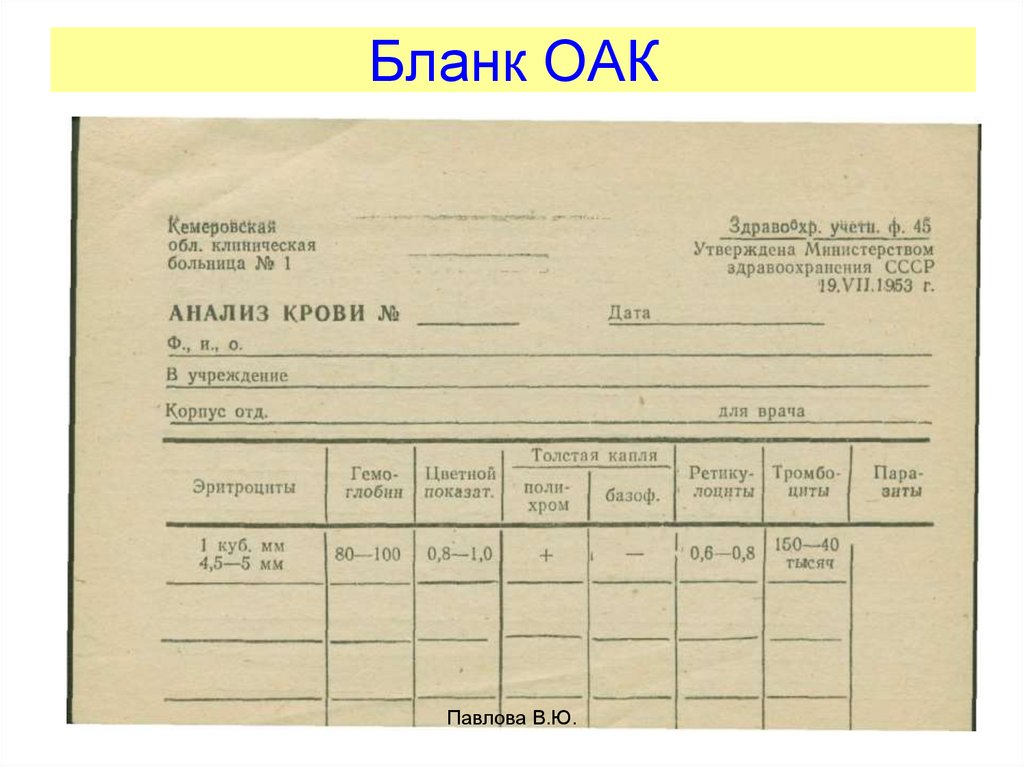
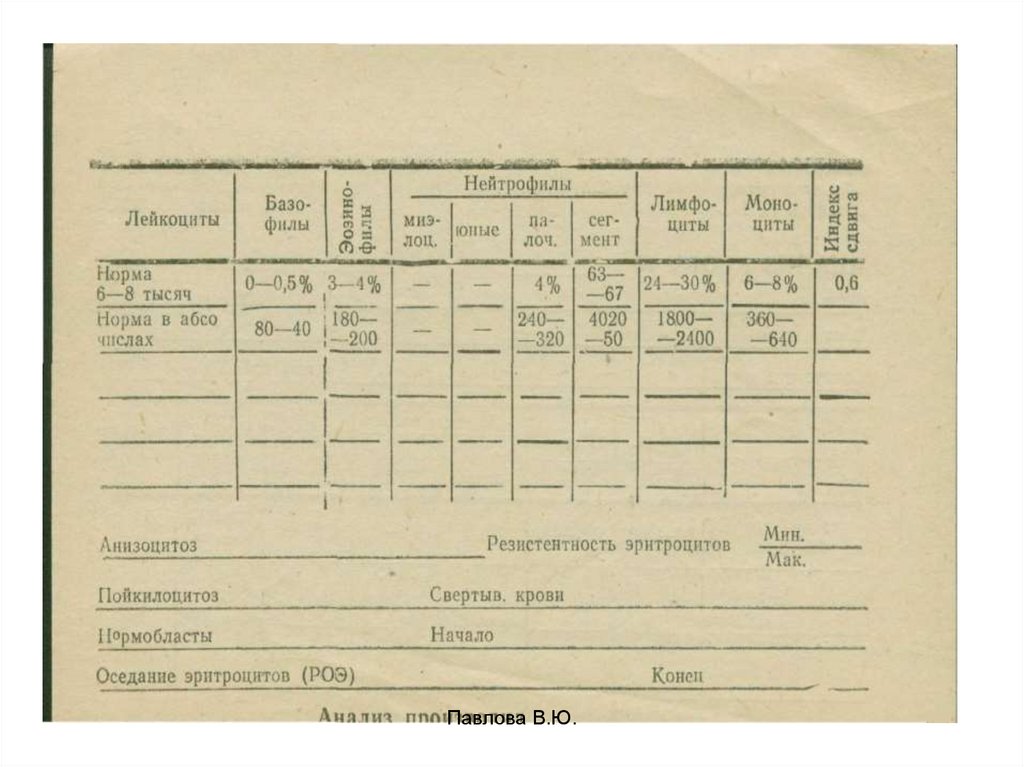
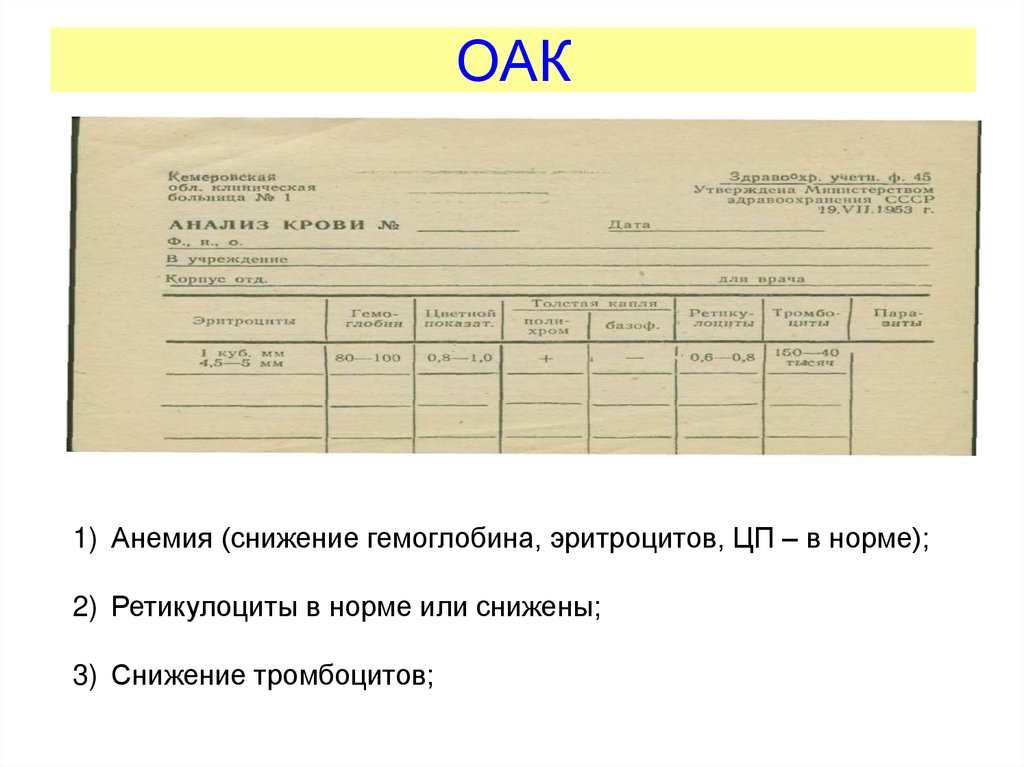
30. Бланк ОАК
Павлова В.Ю.31.
Павлова В.Ю.32. ОАК
1) Анемия (снижение гемоглобина, эритроцитов, ЦП – в норме);2) Ретикулоциты в норме или снижены;
3) Снижение тромбоцитов;
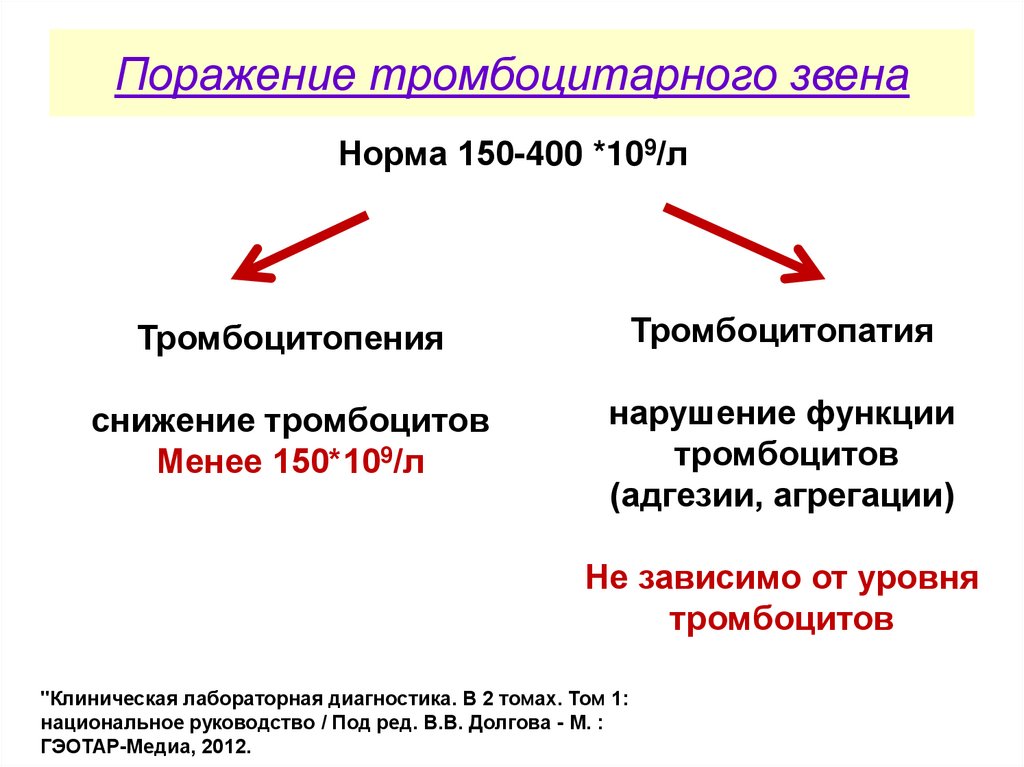
33.
Поражение тромбоцитарного звенаНорма 150-400 *109/л
Тромбоцитопения
Тромбоцитопатия
снижение тромбоцитов
Менее 150*109/л
нарушение функции
тромбоцитов
(адгезии, агрегации)
Не зависимо от уровня
тромбоцитов
"Клиническая лабораторная диагностика. В 2 томах. Том 1:
национальное руководство / Под ред. В.В. Долгова - М. :
ГЭОТАР-Медиа, 2012.
34. Классификации тромбоцитопений по степени тяжести
Степени тромбоцитопении поонкологическим критериям
Степени тромбоцитопении по
гематологическим критериям
grade 1
(150-75)х109/л
Легкой степени
(100-50) х109/л
grade 2
(75-50)х109/л
Средней степени
(50-20) х109/л
grade 3
(50-25)х109/л
Тяжелой степени
<20х109/л
grade 4
<25х109/л
Крайне тяжелая
<10х109/л
Физиология и патология гемостаза : учеб. пособие / под ред. Н.И. Стуклова. - М. :
ГЭОТАР-Медиа, 2016. - (Серия "Библиотека врача-специалиста"). -
35.
36. Показатели общего анализа крови при остром лейкозе
• Лейкоцитоз или лейкопения;• бластемия;
• нейтропения
• феномен «провала»
• исчезновение базофилов и эозинофилов;
• Увеличение СОЭ;
Павлова В.Ю.
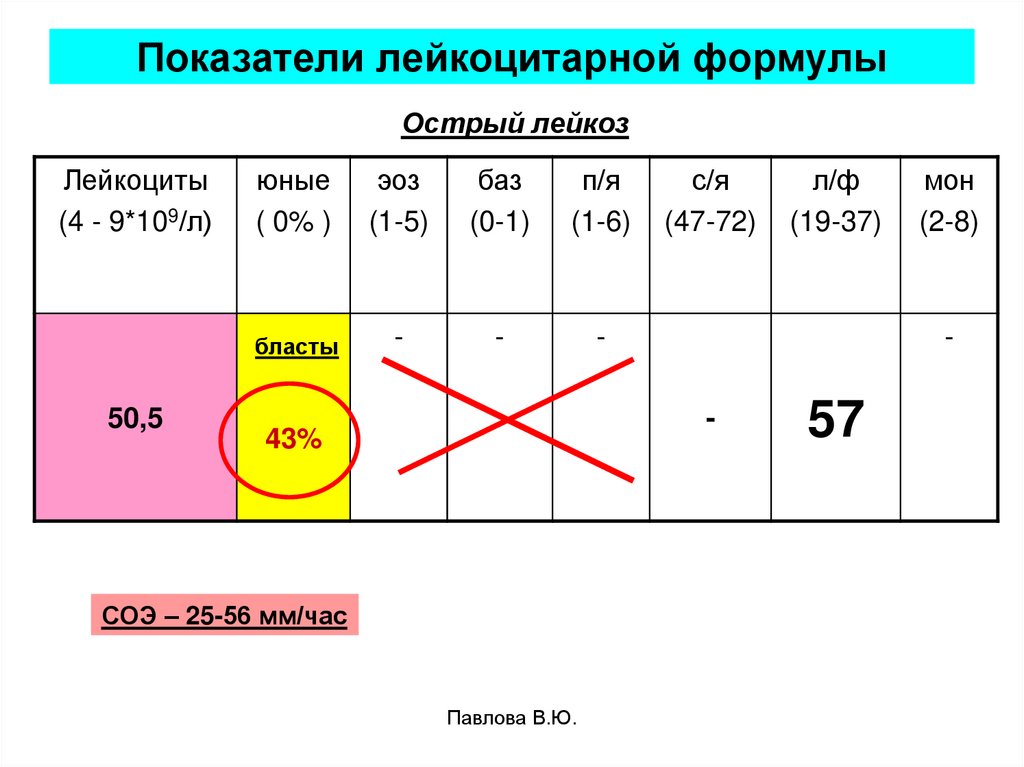
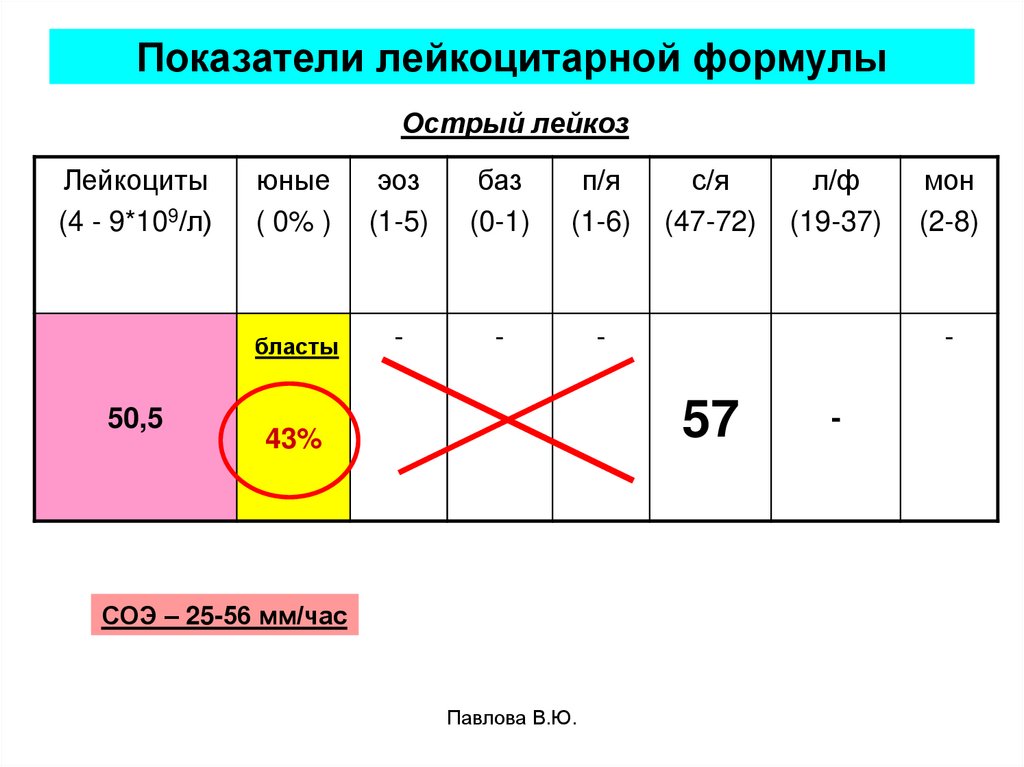
37. Показатели лейкоцитарной формулы
Острый лейкозЛейкоциты
(4 - 9*109/л)
50,5
юные
( 0% )
эоз
(1-5)
баз
(0-1)
п/я
(1-6)
бласты
-
-
-
с/я
(47-72)
СОЭ – 25-56 мм/час
Павлова В.Ю.
мон
(2-8)
-
43%
л/ф
(19-37)
57
38. Показатели лейкоцитарной формулы
Острый лейкозЛейкоциты
(4 - 9*109/л)
50,5
юные
( 0% )
эоз
(1-5)
баз
(0-1)
п/я
(1-6)
бласты
-
-
-
с/я
(47-72)
СОЭ – 25-56 мм/час
Павлова В.Ю.
мон
(2-8)
-
57
43%
л/ф
(19-37)
-
39. Стернальная пункция
Павлова В.Ю.40.
Павлова В.Ю.41.
Павлова В.Ю.42.
Павлова В.Ю.43.
Павлова В.Ю.44.
Павлова В.Ю.45.
Павлова В.Ю.46. Требования к проведению стернальной пункции
• пункцию костного мозга необходимовыполнять во всех случаях, независимо
от процентного содержания бластных
клеток в периферической крови.
• При обнаружении менее 20% (5--19%)
бластных клеток в пунктате костного мозга
через 7 дней выполняют повторную
пункцию
Павлова В.Ю.
47.
В миелограмме:- Бласты 20 % и более
- Выраженная редукция всех нормальных
ростков крови.
Мазки крови хранятся постоянно
В норме бласты в костном мозге 0-2,8%
Павлова В.Ю.
48.
• !!!!!! Трепанобиопсия !!!!!;• Биохимия крови;
• Рентгенография ОГК;
• УЗИ органов брюшной полости;
• Цитохимический анализ стернального
пунктата – первый этап предварительной
верификации вида острого лейкоза
(миело – или лимфобластный);
Павлова В.Ю.
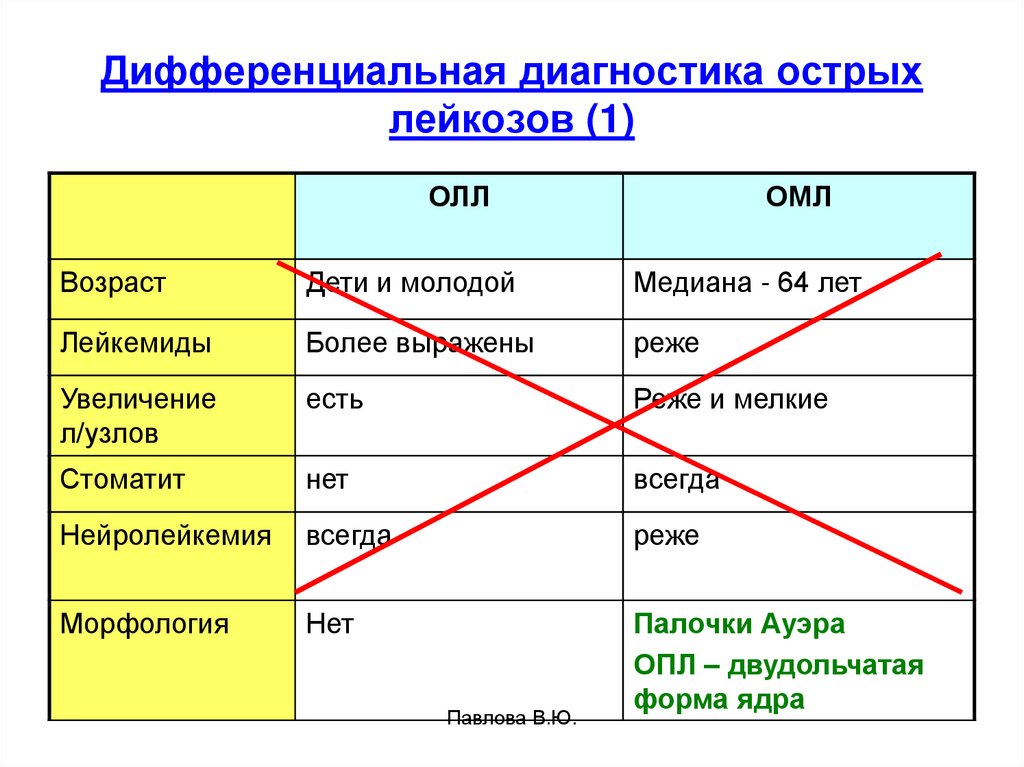
49. Дифференциальная диагностика острых лейкозов (1)
ОЛЛОМЛ
Возраст
Дети и молодой
Медиана - 64 лет
Лейкемиды
Более выражены
реже
Увеличение
л/узлов
есть
Реже и мелкие
Стоматит
нет
всегда
Нейролейкемия
всегда
реже
Морфология
Нет
Палочки Ауэра
ОПЛ – двудольчатая
форма ядра
Павлова В.Ю.
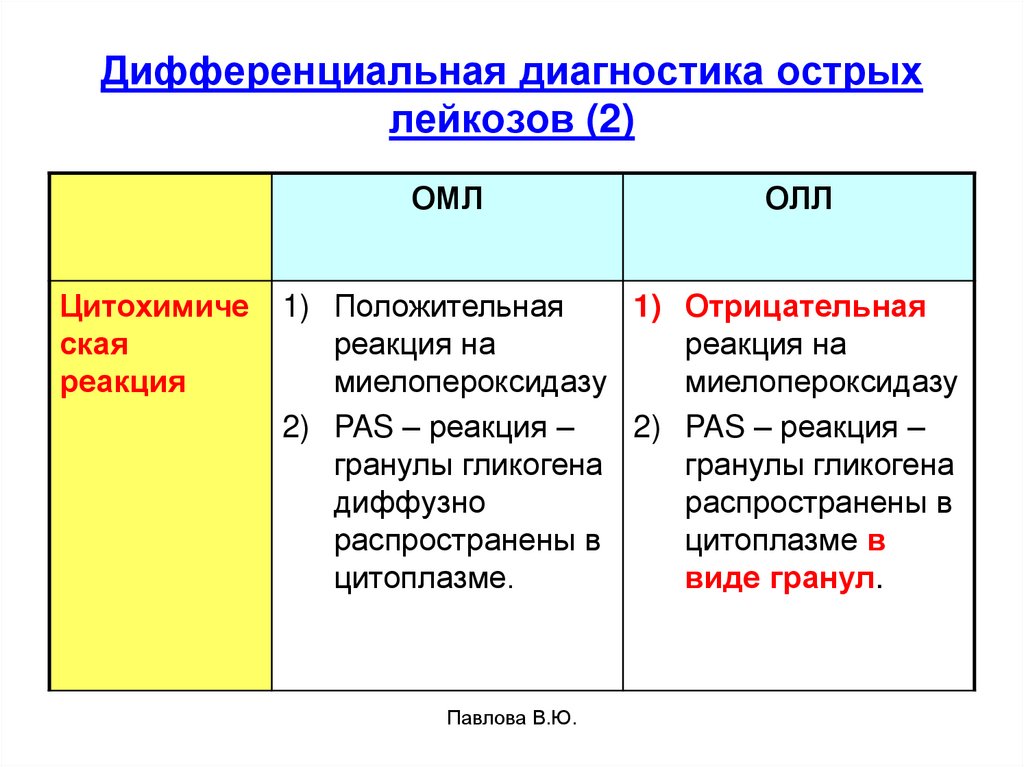
50. Дифференциальная диагностика острых лейкозов (2)
ОМЛЦитохимиче
ская
реакция
ОЛЛ
1) Положительная
1) Отрицательная
реакция на
реакция на
миелопероксидазу
миелопероксидазу
2) PAS – реакция –
2) PAS – реакция –
гранулы гликогена
гранулы гликогена
диффузно
распространены в
распространены в
цитоплазме в
цитоплазме.
виде гранул.
Павлова В.Ю.
51. Особенности клиники и диагностики ОЛ (1)
1) Симптомы – могут быть от единичных домаксимальных;
2) Изменения в ОАК – от легкой анемии и
бластов в начале может не быть, до
максимально тяжелой цитопении и бласты
до 95%;
3) Проявления не специфичны!
Павлова В.Ю.
52. Особенности клиники и диагностики ОЛ (2)
1) Сложности диагностики – незначительнаясимптоматика и неспецифичные изменения
в ОАК (анемия, лейкопения);
2) Если в ОАК – выявлены бласты (бластные
клетки) - 100% лейкоз (первичный острый
лейкоз или трансформированный
хронический лейкоз в острый);
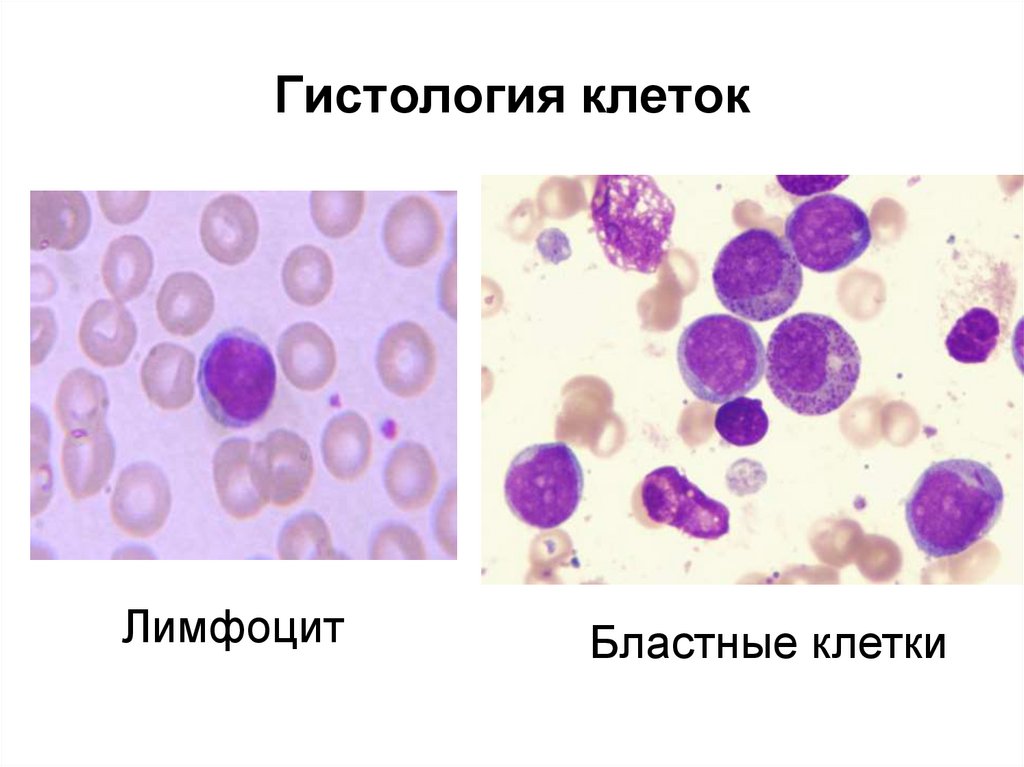
53. Гистология клеток
ЛимфоцитБластные клетки
54.
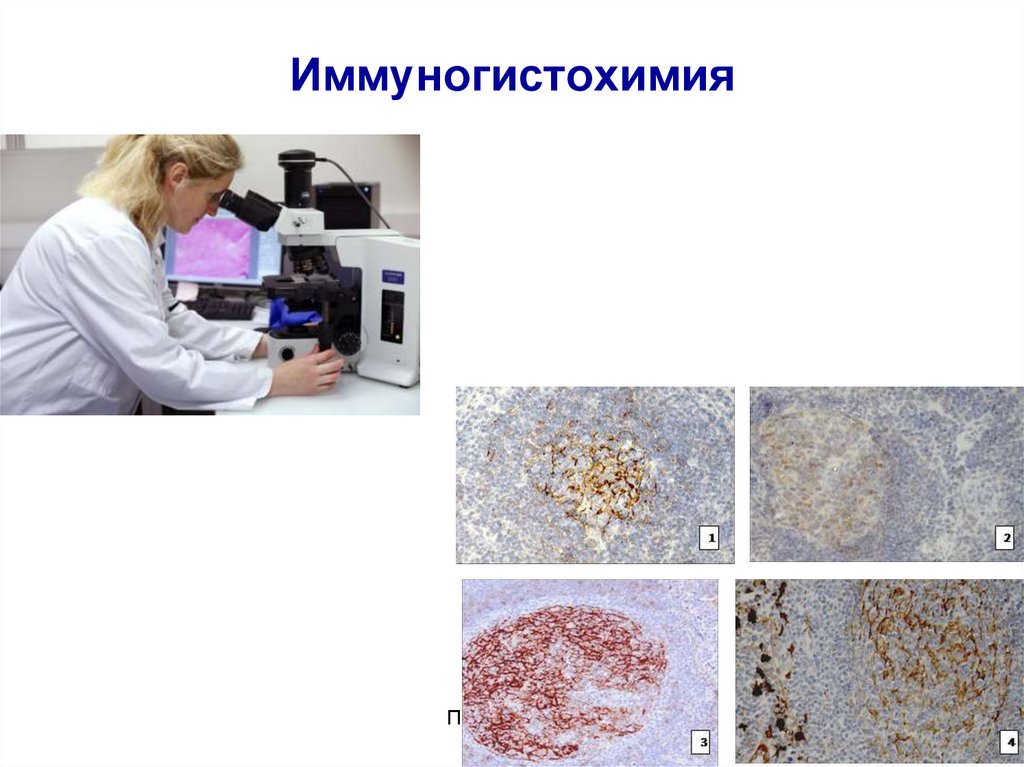
Павлова В.Ю.55. Специфические методы детальной верификации ОЛ
Определение уровня экспрессии CD кластеровна поверхности бластных клеток (две
методики):
- Иммунофенотипирование (на жидкостных средах,
проточная цитометрия) – периферическая кровь,
костный мозг;
- Иммуногистохимия - (на тканях в прафиновых
блоках) – материалы трепанобиопсии костного мозга,
биопсии лимфатических узлов.
Павлова В.Ю.
56. Проточная цитофлюометрия
Павлова В.Ю.57.
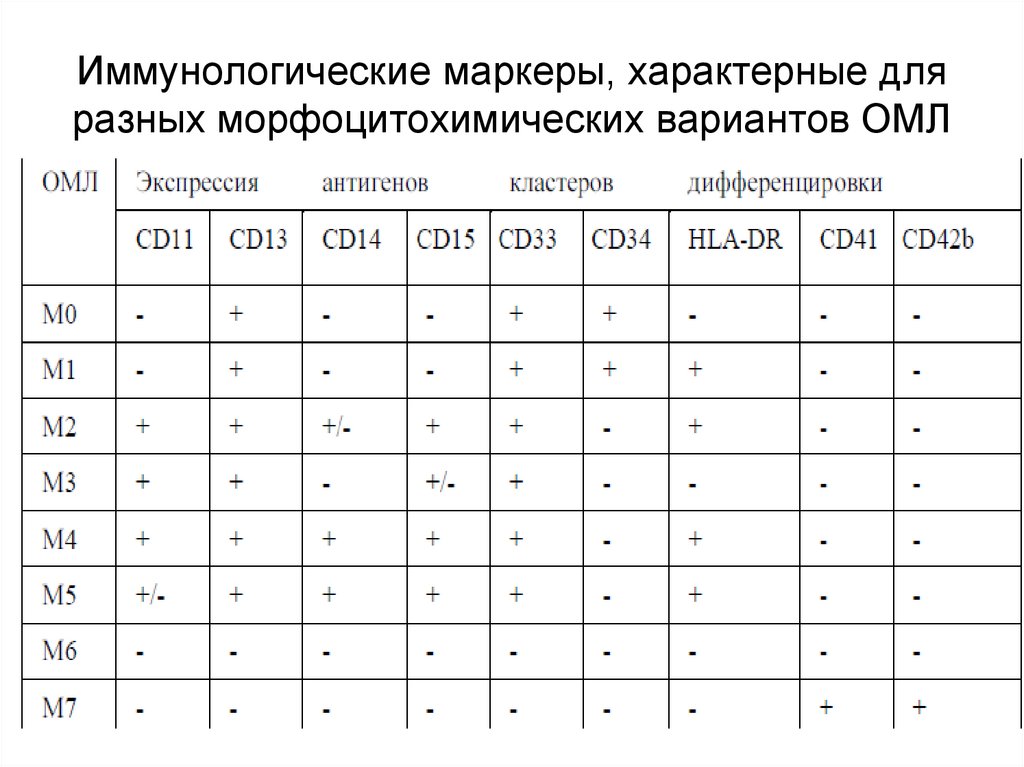
Павлова В.Ю.58. Иммунологические маркеры, характерные для разных морфоцитохимических вариантов ОМЛ
Павлова В.Ю.59.
• Иммунофенотипирование (определение набораСD –рецепторов на поверхности бластных клеток)
Пример:
- Вариант М0 – экспрессирует – CD33, CD13, CD117,
CD34, CD38.
- Вариант М3 - CD13+, CD33+, CD34-/+, CD117-/+,
CD15+, CD2-/+
- Вариант М5b – экспрессирует – CD33, CD13, CD14,
CD15.
Павлова В.Ю.
60. Иммуногистохимия
Павлова В.Ю.61.
Цитогенетическое исследование:- прогноз течение заболевания,
- эффективность терапии (первично
резистентная опухоль, минимальная
остаточная (резидуальная) болезнь;
Павлова В.Ю.
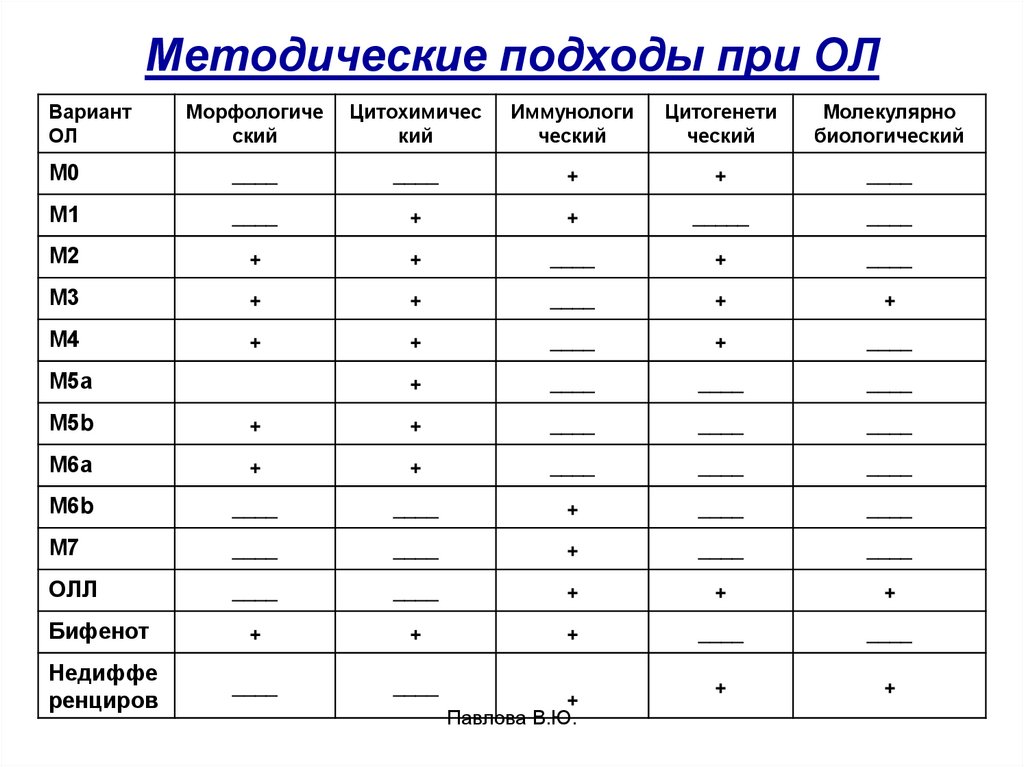
62. Методические подходы при ОЛ
ВариантОЛ
Морфологиче
ский
Цитохимичес
кий
Иммунологи
ческий
Цитогенети
ческий
Молекулярно
биологический
М0
____
____
+
+
____
М1
____
+
+
_____
____
М2
+
+
____
+
____
М3
+
+
____
+
+
М4
+
+
____
+
____
+
____
____
____
М5а
М5b
+
+
____
____
____
М6а
+
+
____
____
____
М6b
____
____
+
____
____
М7
____
____
+
____
____
ОЛЛ
____
____
+
+
+
Бифенот
+
+
+
____
____
Недиффе
ренциров
____
____
+
+
+
Павлова В.Ю.
63. Исходы:
• Полная ремиссия при современномлечении у 60-80 % больных;
• Выздоровление у 10-20% больных
Павлова В.Ю.
64. Основные этапы терапии
• Специфическое лечение (ПХТ);• Симптоматическая терапия=
терапия выхаживания!!!!!;
• Пересадка костного мозга.
Павлова В.Ю.
65.
После верификации ОМЛ – необходимо вмаксимально короткие сроки провести
типирование близких родственников
для возможности проведения
трансплантации костного мозга.
Павлова В.Ю.
66. Прогностические факторы
1) Возраст (увеличивается количествахромосомных мутаций; сопут.заболевания);
2) Уровень лейкоцитов более 100*109/л;
3) Уровень ЛДГ (особенно при первичной
диагностике уровень более 1000 Ед/л).
Павлова В.Ю.
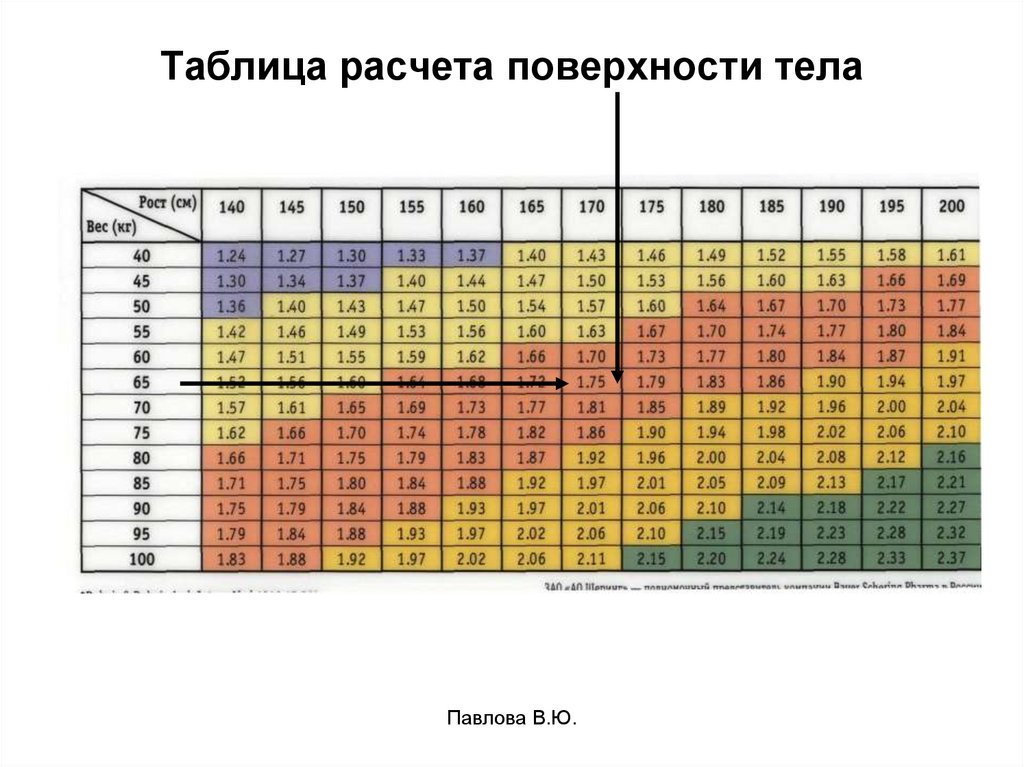
67. Таблица расчета поверхности тела
Павлова В.Ю.68. Полихимиотерапия (ПХТ)
• Принцип – «интенсивность-доза»• Уменьшение дозы на 20% - снижение
эффективности лечения на 50%;
• Увеличение дозы в 2 раза – 10-кратное
увеличение количества погибших клеток
опухоли;
• Увеличение количества препаратов – повышают
эффективность.
Павлова В.Ю.
• Возраст пациента – старше
– хуже прогноз.
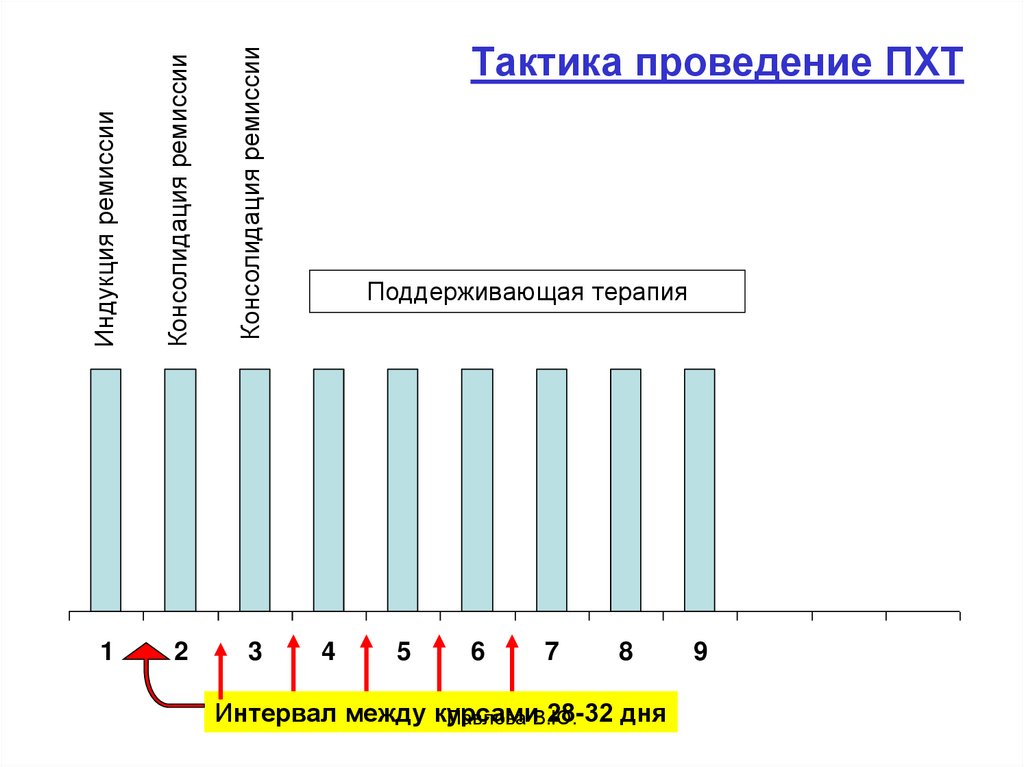
69. Тактика проведение ПХТ
Индукция ремиссииКонсолидация ремиссии
Консолидация ремиссии
1
2
3
Тактика проведение ПХТ
Поддерживающая терапия
4
5
6
7
8
Интервал между курсами
28-32 дня
Павлова В.Ю.
9
70. Этапы ПХТ
Индукция ПХТ:- количество бластны клеток в костном мозге
уменьшается примерно в 100 раз (в идеале перед
следующим курсом ПХТ должны быть менее 5%
опухолевых клеток).
- Опасность синдром массивного лизиса
опухолевой массы.
- Достижение полной ремиссии после второго
индукционного курса независимо от исходных
прогностических факторов относит больного к
группе неблагоприятного прогноза.
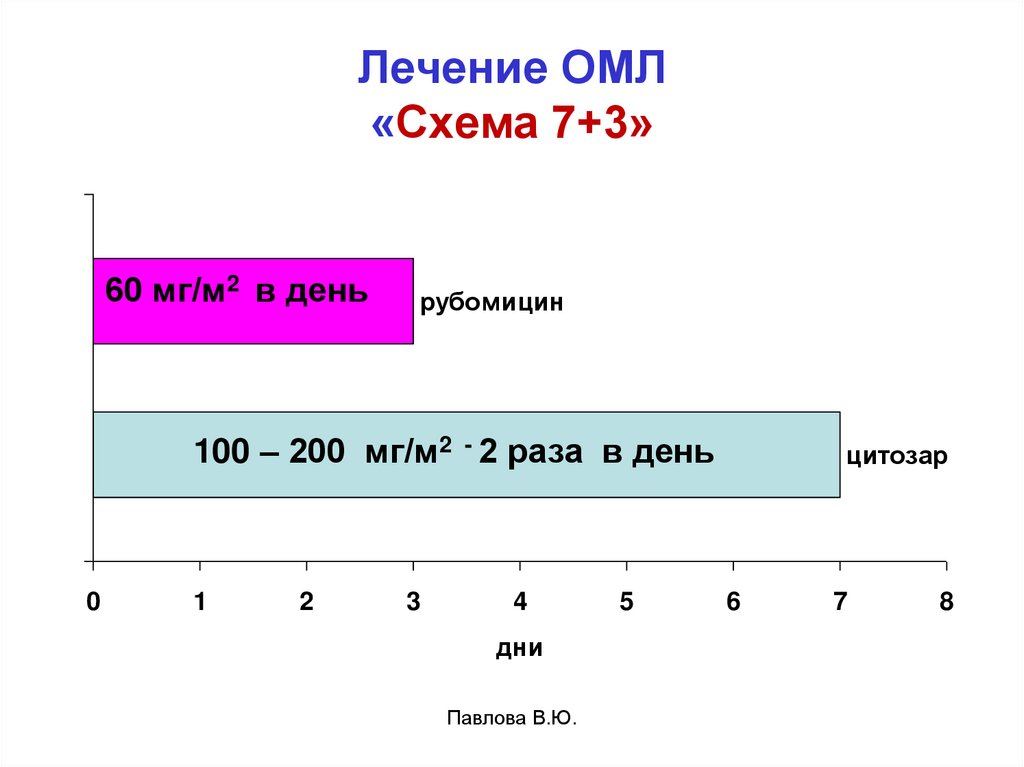
71. Лечение ОМЛ «Схема 7+3»
60 мг/м2 в деньрубомицин
100 – 200 мг/м2 - 2 раза в день
0
1
2
3
4
дни
Павлова В.Ю.
5
цитозар
6
7
8
72. Тактика ведения ОМЛ (1)
• Индукция – 2 цикла «7+3»• Консолидация - 2 цикла «7+3»
• Поддерживающие курсы – «5+5» цитарабин + меркаптопурин
С первого дня курса – аллопуриноло по 300
мг/сут.
Павлова В.Ю.
73. Тактика ведения ОМЛ (2)
• Контрольная стернальная пункцияпроводится после каждого курса индукции на
21-28 день (в зависимости от показателей
цитопении);
• Если второго курса индукции в миелограмме
на 21-28 день – уровень бластов более 10% резистентная форма лейкоза.
Павлова В.Ю.
74. Контроль ОАК на фоне ПХТ
- Цитопения начинает развиваться с 7-9 дня отначала проведения ПХТ;
- Максимальный уровень цитопении
развивается на 13-15 день от начала
терапии;
- Контроль ОАК – на 8-10 день от начала ПХТ.
Павлова В.Ю.
75. Особенность острого лимофбластного
Нейролейкемия:-менингеальные симптомы,
-нарушение фаз сна (сонливости и бодрствования),
-различные нарушения психики, судороги и различная очаговая
симптоматика.
При поражении диэнцефальной зоны: -- патологическая
сонливость,
нарушение центра терморегуляции,
развитие булемии, жажда, полурия, повышение АД.
При поражении периферической нервной системы –
различные радикулопатии.
Пациентам старше 40 лет все физиолечения, только после
полноценного анализа общего анализа крови или вообще от
них оказаться.
Павлова В.Ю.
76. Общие принципы терапии ОЛЛ
• Использование в период индукции неменее 4-х цитостатических препаратов;
• Обязательно сочетание с ГКС;
• Профилактика нейролейкемии;
• Высокодозная консолидация;
• Длительная поддерживающая терапия
Павлова В.Ю.
77. Схема «ALL 2009» (1)
ПредфазаПреднизалон 60 мг/м2 1- 7 дней
(пример: вес пациента 70 кг, рост 1,73 м= 1,85 м2
1,85 *60 =111 мг
Форма выпуска преднизалона – 1 таб = 5 мг
111 мг: 5 мг=22,2 таб – 23 таблетки!!!!!!
В течение дня: 12 -10 – 1 таблекта!!!!!
Или: ампула – 30 мг – 4 ампулы
В течение дня: 90 мг (утром – 3 ампулы) и 30 мг в
обед (1 ампула) в/в капельно!!!!!
Павлова В.Ю.
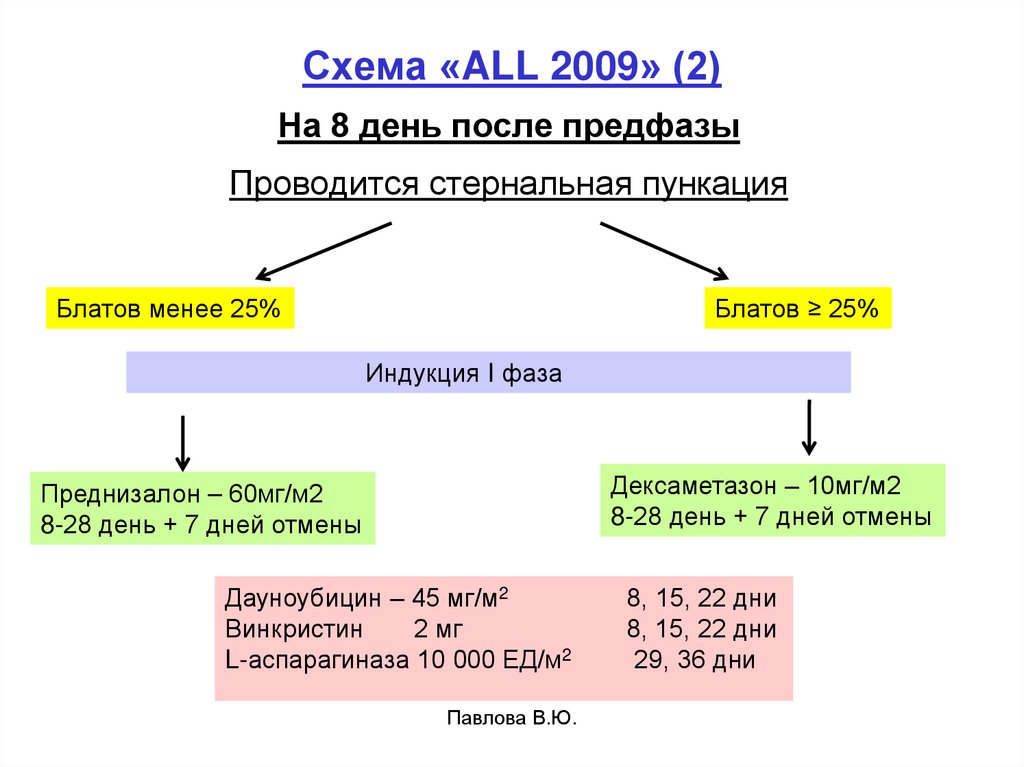
78. Схема «ALL 2009» (2)
На 8 день после предфазыПроводится стернальная пункация
Блатов менее 25%
Блатов ≥ 25%
Индукция I фаза
Дексаметазон – 10мг/м2
8-28 день + 7 дней отмены
Преднизалон – 60мг/м2
8-28 день + 7 дней отмены
Дауноубицин – 45 мг/м2
Винкристин
2 мг
L-аспарагиназа 10 000 ЕД/м2
Павлова В.Ю.
8, 15, 22 дни
8, 15, 22 дни
29, 36 дни
79. Схема «ALL 2009» (3)
На 36 деньПроводится стернальная пункация
Для исключения прогрессии
Индукция II фаза
Меркаптопурин – 25 мг/м2
43-70 дни
Циклофосфан – 1 000 мг/м2
43 день
Цитарабин
– 75 мг/м2
L-аспарагиназа 10 000 ЕД/м2
Павлова В.Ю.
43-48, 59-62 дни
50, 57, 64 дни
80. Схема «ALL 2009» (3)
На 70 деньПроводится стернальная пункация
Блатов ≥ 5%
Блатов менее 5%
По программе резистентных
Форм острого лейкоза
Консолидация I
Дексаметазон – 10 мг/м2
Дауноубицин – 30 мг/м2
Винкристин
2 мг
71-84 дни
+ 7 дней отмены
71, 85 дни
71, 85 дни
Консолидация II
Меркаптопурин 50 мг/м2
92 - 105 дни
L-аспарагиназа 10 000 ЕД/м2 92, 99 дни
Павлова В.Ю.
81. Схема «ALL 2009» (4)
Консолидация IIIМеркаптопурин 25 мг/м2
106 - 133 дни
Циклофосфан 1000 мг/м2
106 день
Цитарабин
75 мг/м2
108-111, 122 -125 дни
L-аспарагиназа 10 000 ЕД/м2 133, 127 дни
Консолидация IV
Метатрексат – 1,5 мг/м2 (в течение 24 часов )
+ 7 дней отмены
Дексаметазон – 30 мг/м2
134 – 136 дни
L-аспарагиназа 10 000 ЕД/м2
136 лень
Павлова В.Ю.
134 день
82. Схема «ALL 2009» (5)
Консолидация VЦитарабин
2 мг/м2 * 2 раза в день
148 день
Дексаметазон 30 мг/м2
148 - 150 дни
L-аспарагиназа 10 000 ЕД/м2 150 день
Профилактика нейролейкемии
Интратекально:
-Цитарабин – 30 мг
-Метотрексат – 15 мг
-Дексаметазон – 4 мг
В период индукции – 0, 7, 14, 21, 28, 35, 70,
Консолидация - 105 день
Павлова В.Ю.
83. Схема «ALL 2009» (6)
Поддерживающая терапия в течение 2-х лет от момента последнегодня консолидации V – в беспрерывном режиме
Циклы № 1 – 3
Дексаметазон 10 мг/м2
1-3 дни
Меркаптопурин 50 мг/м2
4 -28 дни
Винкристин – 2 мг
1 день
Даунорубицин 45 мг/м2
1 день
Метотрексат 30 мг/м2
2, 9, 16, 23 дни
L-аспарагиназа 10 000 ЕД/м2
3, 10 дни
Павлова В.Ю.
84. Схема «ALL 2009» (7)
Циклы № 4 – 24Дексаметазон 10 мг/м2
1-3 дни
Меркаптопурин 50 мг/м2
4 -28 дни
Винкристин – 2 мг
1 день
Даунорубицин 45 мг/м2
1 день
Метотрексат 30 мг/м2
2, 9, 16, 23 дни
L-аспарагиназа 10 000 ЕД/м2
3, 10 дни
Профилактика нейролейкемии
Каждые 3 месяца.
Павлова В.Ю.
85. Прогноз при ОЛЛ
• Ремиссия – у 70 – 90 % больных;• Средняя выживаемость 22 – 42 месяцев;
• Основным фактором – является возраст.
Безрицидивный период более 6 лет: в
возрасте до 10 лет – у 70-80 % больных, в
возрасте старше 50 лет -10-20 %.
Павлова В.Ю.
86. Основные клинико – лабораторные понятия
• Полная ремиссия – в миелограмме 5 % и менеебластов, при полной нормализации ОАК – не менее 1
месяца;
• Выздоровление - полная ремиссия сохраняющаяся
5 и более лет.
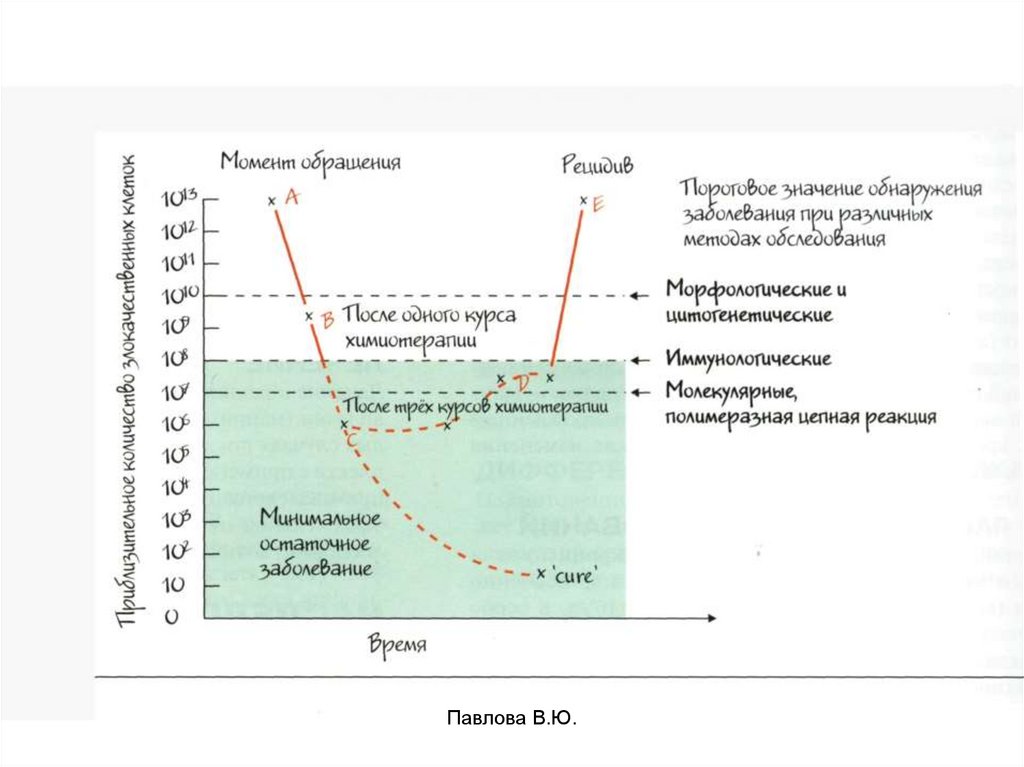
• Минимальная резидуальная болезнь (МРБ) –
небольшая популяция опухолевых клеток, которые
не возможно зафиксировать, но которая может дать
рецидив болезни;
Павлова В.Ю.
87.
Павлова В.Ю.88.
Недостижение полной ремиссии после первогоиндукционного курса является достоверным
фактором плохого долгосрочного прогноза ОМЛ,
поэтому уже сразу после первого курса (при условии
адекватности доз и длительности цитостатического
воздействия) больные должны рассматриваться в
качестве потенциальных кандидатов для
выполнения трансплантации аллогенного
костного мозга.
Павлова В.Ю.
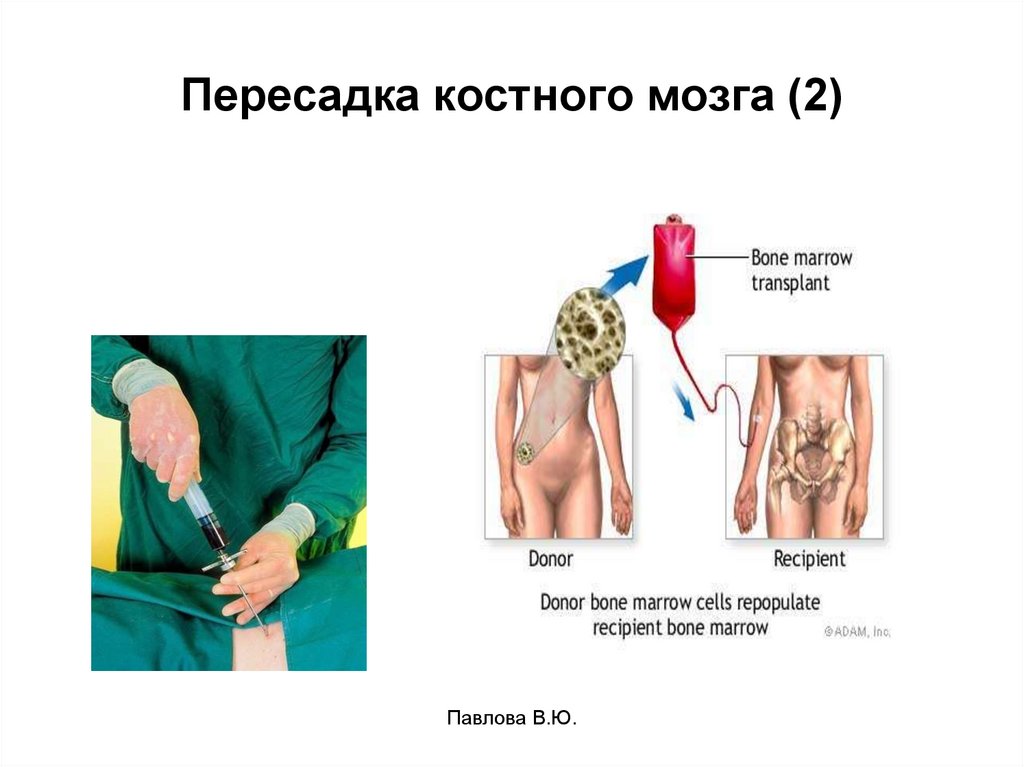
89. Пересадка костного мозга
Основные этапы трансплантации:- Забор костного мозга у пациента или
донора;
- Полное уничтожение костного мозга
пациента (медикаментозно и лучевое
воздействие);
- Введение костного мозга – в/в;
Павлова В.Ю.
90. Виды трансплантаций
• Аутологическая – мозг самого пациента;• Аллогенная - от донора или близнеца.
«трансплантат против хозяина»
«реакция отторжения»
Павлова В.Ю.
91.
• Требуется несколько кожных проколов в обеихбедренных костях и множественные костные
пункции, чтобы получить достаточное количество
костного мозга.
• Количество требующегося для пересадки костного
мозга зависит от размера пациента и концентрации
клеток костного мозга во взятом веществе. Обычно
забирают от 950 до 2000 миллилитров смеси,
состоящей из костного мозга и крови- реально оно
составляет только примерно 2% от объема костного
мозга человека и организм здорового донора
восполняет его в течение четырех недель.
Павлова В.Ю.
92. Пересадка костного мозга (2)
Павлова В.Ю.93. Пересадка костного мозга (1)
Павлова В.Ю.94.
• Пересадка костного мозга – в/в смесь впалате;
• 2-4 недель критический период –
реакция организма и костного мозга;
• Основное – симптоматическая
(выхаживания) терапия;
• Стоимость около 80 000 долларов США
(80 000 *30 = 2 400 000 руб).
Павлова В.Ю.
95. Симптоматическая терапия
1. Дезинтоксикационная терапия;2. Противорвотная терапия;
3. Заместительная терапия (введение
компонентов крови);
4. Лечение инфекционных осложнений;
Павлова В.Ю.
96. 1. Дезинтоксикационная терапия
• Объем составляет 1,5-2,5 л/м2.(примерный расчет- площадь поверхности тела
больного 1,7 л/м2*2,0 литра=3,4 литра\сутки.
• Принцип гемодилюции с форсированием диуреза;
• Длительность зависит от:
- выраженности интоксикации,
- тяжести состояния больного
- состава лечебной программы и может быть от 5-7
дней до 2-4 недель.
Павлова В.Ю.
97. Противорвотная терапия
– препараты центрального действия блокирующиедопаминовые рецепторы- мотиллиум, церукал.
– препараты центрального действия блокирующие
дофаминовые и холинергические рецепторыэглонил,
– антигистаминные (супрастин,
дмиедрол).
– нейролептики – галоперидол, дроперидол,
аминазин.
– препараты центрального действия
блокирующие сератониновые
рецепторы - китрил,
зофран,навобан.
Павлова В.Ю.
98. Селективная деконтаминация кишечника
Селективная деконтаминация кишечника показана при курсаххимиотерапии, для которых характерно развитие
"глубокой" и/или длительной (более 5-7) дней нейтропении.
Проводится больным:
• острым миелобластным лейкозом,
• острым лимфобластным лейкозом,
• миелодиспластическим синдромом
• апластической анемией (лечение антибиотиками,
антилимфоцитарным глобулином)
• реципиентам костного мозга
• лимфогранулематозом, лимфосаркомой, хроническим
миелолейкозом при проведении интенсивных курсов
терапии.
Павлова В.Ю.
99. Антибактериальные препараты, используемые для деконтаминации:
• неабсорбируемые антибиотики (1 или 2:- канамицин 1,5 г/сут.,
- полимиксин В или М (по 0,5 х 4 раза в день),
- гентамицин (200 мг/сут)
• триметоприм- сульфаметоксазал (по 960 мг х 2
раза в день)
• ципрофлоксацин (по 250 мг х 2 раза в день)
Павлова В.Ю.
100. Эмпирическая антибиотическая терапии у больных гемобластозами
Показания к назначению антибиотиков 1-го этапа:• повышение температуры более 38 С,
сохраняющееся в течение 2-х часов и не связанное с
введение пирогенных препаратов (напр. компонентов
крови, факторов роста и др.) и/или наличие очага
инфекции (напр. пневмония, парапроктит и др.).
• миелотоксический агранулоцитоз (лейкоцитов менее
1000 в 1 мкл или нейтрофилов менее 500 в 1 мкл).
Павлова В.Ю.
101. I этап эмпирической антибиотической терапии
Монотерапия (назначается один из указанныхпрепаратов).
• Цефтазидим ("Фортум") - цефалоспорин III поколени
по 2 г х 3 раза
• Цефепим ("Максипим") цефалоспорин IV поколения.
Дозирование - по 2 г х 2 или 3 раза в сутки.
• Меропенем ("Меронем)-карбапенем.
Дозирование по 1,0 х 3 раза в день.
• Имипенем/циластатин ("Тиенам")-карбапенем.
Дозирование по 0,5 х 4 раза в день в течение 30 мин.
Павлова В.Ю.
102. Комбинированная терапия.
Цефалоспорины III/IV поколения+аминогликозиды:• Цефтазидим ("Фортум") + аминогликозид.
• Цефоперазон ("Цефобид") + аминогликозид.
• Цефепим ("Максипим") + аминогликозид
• Цефоперазон/сульбактам ("Cульперазон") + аминогликозид
Используемые аминогликозиды - амикацин, нетилмицин,
тобрамицин. Из-за высокой частоты резистентности
бактерий к гентамицину, применение последнего должно
быть как можно реже.
Аминогликозиды назначаются однократно (1 раз в сутки
вводится суточная доза или 2/3 от суточной дозы) или 3
раза в день.
Павлова В.Ю.
103. Карбоксил (уреидо)пенициллины + аминогликозиды.
• Пиперациллин ("Пиприл") + аминогликозид.• Пиперациллин/тазобактам ("Тазоцин") +
аминогликозид.
• Тикарциллин + аминогликозид.
• Тикарциллин/клавуланат ("Тиментин") +
аминогликозид.
• Азлоциллин + аминогликозид.
• Карбенициллин + аминогликозид.
Павлова В.Ю.
104. Профилактика лечение системных микозов
Инвазивный аспиргилез:- Вориконазол
- Амфотирецин В
- Флуконазол
Павлова В.Ю.
105. Компоненты крови:
• Эритроцитарная масса• Отмытые эритроциты
• Свежезамороженная плазма
• Тромбоконцентрат
• Лейкоцитраная масса
• Концентрат нативной плазмы
• Криоприципитат
Павлова В.Ю.
106.
• Переливание 1 единицы ЭМ (т.е. количествоэритроцитов из одной кроводачи объемом
450±45 мл) – повышает в среднем уровень
Hb на 10 г/л и уровень гематокрита на 3%;
• При острой анемии – показания к трансфузии
ЭМ – потеря 25-30% ОЦК и снижение Hb
ниже 80-70 г/л и Ht ниже 25%
Павлова В.Ю.
107. Тромбоконцентрат (ТК):
• 1 единица ТК – приготавливается из одной дозыконсервированной крови объемом 450 мл,
содержит не менее 55*109. Увеличивает
количество тромбоцитов в среднем на 5-10*109/л.
• Терапевтической дозой ТК является переливание
не менее 50-70*109 тромбоцитов на каждые 10 кг
массы тела, или 200-250 *109 на 1 м2 поверхности
тела.
• В ТК всегда присутствует примесь лейкоцитов и
эритроцитов.
Павлова В.Ю.
108.
Павлова В.Ю.109. Стимуляторы ростков кроветворения
• гранулоцитарный колониестимулирующийфактор (Г-КСФ) (филграстим),
• Молграмостим -колониестимулирующий фактор.
Стимулирует пролиферацию и дифференцировку
предшественников кроветворных клеток.
Стимулирует рост гранулоцитов, моноцитов, Тлимфоцитов, не влияя на рост В-лимфоцитов
• Нейпоген - 10 ампул -28 000 руб
• Эпоэтин альфа (Эритростим, Эпокрин) рекомбинантный эритропоэтин, стимулирующий
образование эритроцитов из клетокпредшественников - 10 ампул 3 000 руб
Павлова В.Ю.
110. ГРАНОЦИТ
Форма выпускаЛиофилизированный порошок для инъекций
1 фл.
ленограстим
33.6 млн.МЕ
Режим дозирования:
150 мкг (19.2 млн.МЕ)/м2 поверхности тела,
T1/2 при:
-п/к введении составляет 3-4 ч, -5-6 раз в сутки
-при в/в - 1-1.5 ч – около 8- 9 раз в сутки
Павлова В.Ю.
111.
ВыведениеПри в/в и п/к введении время полужизни
составляет, соответственно, 4-6 ч и 24 ч.
Начальная доза - 50 МЕ/кг 3 раза в неделю.
(Примерный расчет: вес 70 кг* 50 МЕ=3500 МЕ→
ампула по 3000 МЕ или 4000 МЕ);
Побочное действие:
- Повышение АД
- Повышение калия
- синдром повышенной вязкости крови (острая
энцефалопатия, снижение эффективности
гемодиализа),
- гриппоподобный синдром,
- повышение уровня креатинина и мочевины крови.
Павлова В.Ю.
112. Epoetin alfa (эритростим):
1 шприц – 2,5 тыс МЕ1 шприц – 10 тыс МЕ
Раствор для
инъекций
При в/в введении T1/2 составляет 56 ч,
вне зависимости от тяжести
заболевания.
1 мл
1 тыс.МЕ
-"-
2 тыс.МЕ
-"-
4 тыс.МЕ
-"-
10 тыс.МЕ
При п/к введения через 12-18 ч
Павлова В.Ю.
113. Агранулоцитоз
Павлова В.Ю.114.
Агранулоцитоз – снижение или общего количествалейкоцитов менее 1,0 *109/л или снижение
абсолютного количества нейтрофилов менее
0,75 *109/л под действием различных факторов,
чаще экзогенных.
Гранулоциты:
-эозинофилы,
-базофилы
- нейтрофилы
Павлова В.Ю.
115. ОАК на анализаторе
Павлова В.Ю.116.
Павлова В.Ю.117. Патогенез
1. Иммунный- срыв иммунной системы,выработка АТ против нейтрофилов
(гаптеновый механизм, аутоиммуный
механизм)
2. Миелотоксический – химические
вещества, цитостатики, физические
факторы
3. Генуинный – нет явных причин.
Павлова В.Ю.
118. Клинические проявления агранулоцитоза
• Тяжело протекающие инфекции любойлокализации;
• Некротические процессы
(некротический стоматит,
некротическая ангина, некротическая
энтеропатия);
• Сепсис (грибоковый – 100%
летальность)
Павлова В.Ю.
119. Общий анализ крови
• Снижение общего уровня лейкоцитовдо 1,0 * 109/л;
• Единичные нейтрофилы (за счет
сегментоядерных, единичные
базофилы и базофилы), преобладают
лимфоциты.
Павлова В.Ю.
120.
• В отсутствии эффективного лечения летальныйисход практически неизбежен.
• Степень и длительность нейтропеии
обуславливает число инфекционный осложнений
и их тяжесть.
• У больных с гемобластозами уменьшается
количестов нейтрофилов и развиваются
качественные дефекты: нарушение процессов
хемотаксиса и фагацитоза.
• Аналогичные эффекты дает проводимая
специфическая цитостатическая терапия.
Павлова В.Ю.
121. Особенности развития инфекционных осложнений
• Осложнения могут быть вызваны нормальнойфлоры кожи, слизистых, ЖКТ и.т.д.
• Организм не может препятствовать как
проникновению, так и размножению
микроорганизмов;
• Самые тяжелые процессы на фоне
агранулоцитоза протекают с минимальными
клиническими проявлениями;
• Атипичность проявления.
Павлова В.Ю.
122. Лечение
Поиск и устранение причины развития;
Создание асептических условий;
Профилактика и лечение инфекционных
процессов (комбинированная а/м терапия,
обязательно антигрибковые препараты);
Деконтоминация кишечника (полимиксин,
мономиксин)
ГКС
Стимуляторы лейкопоэза
Дезинтоксикация
В.Ю.
СимптоматическаяПавлова
терапия.
123. Образование должно быть:
истиннымясным
полным
прочным
ЯН АМОС
КОМЕНСКИЙ
(1592 - 1670 гг.)
мыслитель-гуманист,
педагог, писатель
Павлова В.Ю.































































































 medicine
medicine








