Similar presentations:
Стромальнососудистые (мезенхимальные) дистрофии
1.
Ульяновский государственный университетИМЭиФК, медицинский факультет имени
Т.З.Биктимирова
Кафедра морфологии.
Стромальнососудистые
(мезенхимальные)
дистрофии
2. ПЛАН ЛЕКЦИИ: 1. Общая патофункциональная характеристика дистрофий. 2. Патоморфология мезенхимальных белковыхдистрофий. 3. Патоморфология м
3.
Стромально-сосудистые дистрофиихарактеризуются нарушением обмена веществ в
строме органов и стенках сосудов. Морфологические
изменения развиваются в структурно-функциональной
единице соедини-тельной ткани – гистионе (отрезок
микроциркуляторного русла с окружающей его
соединительной тканью и нервными волокнами).
Сущность дистрофий заключается в накоплении в
пределах гистиона различных химических веществ (белков,
жиров, углеводов, воды, электролитов, сложных
химических соединений), сочетающемся с разрушением
соединительно-тканных структур различной степени
выраженности.
4. Механизмы развития
•Инфильтрация (стенок сосудов и МВ) – белками,липидами,
углеводами
и
пр.
при
гиперпротеинемии,
диспротеинемии,
гиперлипедемии и пр.
•Деструкция
волокнистых
структур.
•Трансформация веществ (превращение углеводов
в нейтральный жир).
•Извращенный синтез (амилоидоз)
5.
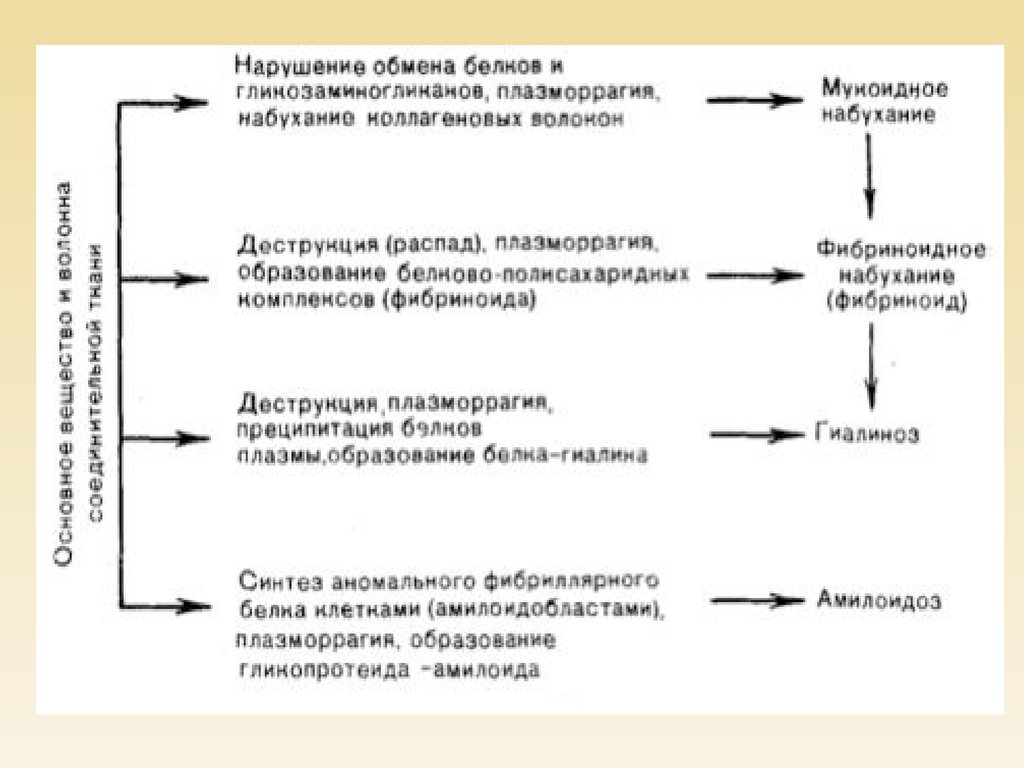
Классификация стромально-сосудистыхдистрофий.
Белковые:
мукоидное набухание,
фибриноидное набухание,
гиалиноз,
амилоидоз.
Жировые:
нарушение обмена нейтральных жиров
нарушение обмена холестерина
Углеводные:
нарушение обмена гликопротеидов
нарушение обмена ГАГ
6.
СТРОМАЛЬНО-СОСУДИСТЫЕБЕЛКОВЫЕ ДИСТРОФИИ
1
МУКОИДНОЕ НАБУХАНИЕ
2
ФИБРИНОИДНОЕ НАБУХАНИЕ
3
ГИАЛИНОЗ
4
АМИЛОИДОЗ
7.
8.
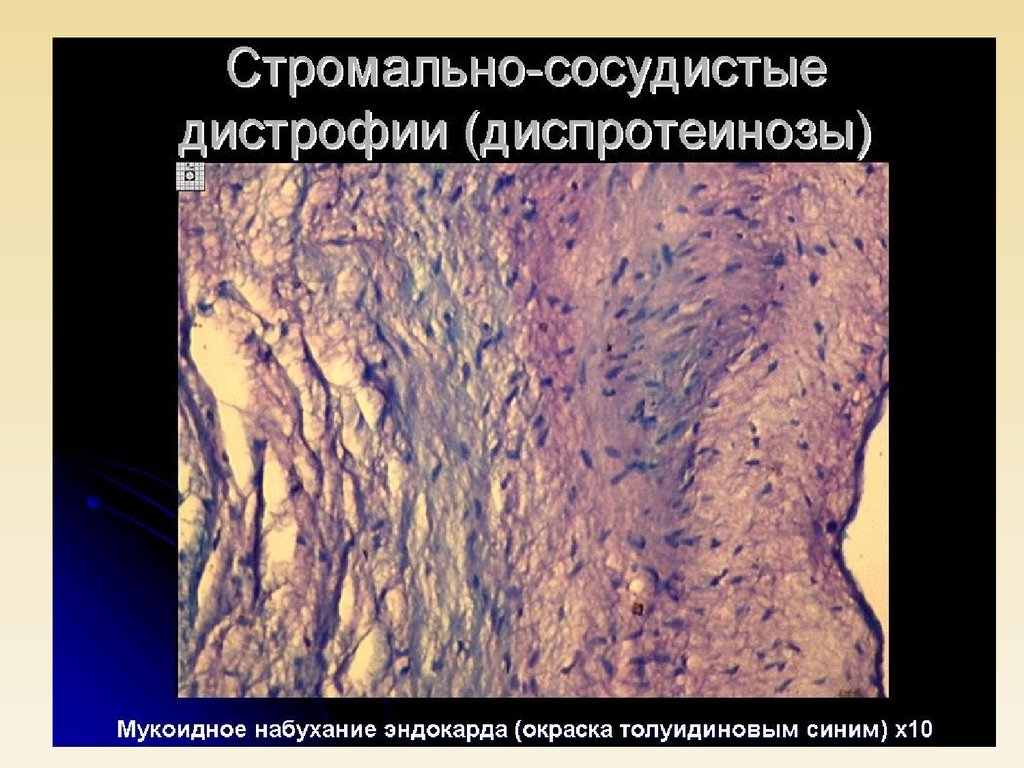
1. Мукоидное набуханиеЭто
поверхностная
и
обратимая
дезорганизация
соединительной ткани.
Процесс характеризуется накоплением кислых
мукополисахаридов, в особенности гиалуроновой кислоты,
что ведет к ацидозу, гидратации и разжижжению основного
вещества. В последующем происходит усиление тканевой
и сосудистой проницаемости, накопление плазменных
белков, разрыхление соединительной ткани.
Этиология:
1\инфекционно-аллергические
заболевания
(гломерулонефрит),
2\аллергические
(реакции
гиперчувствительности
немедленного типа)
3\ аутоиммунные (ревматические болезни) заболевания
(ревматизм, ревматоидный артрит, системная красная
волчанка)
9.
Локализация процесса :1\ сердце (клапанный аппарат, строма, миокард, эндокард)
2\ почки - межуточная строма
3\ кожа – соединительнотканная основа
4\ артерии
5\ суставы
Морфологические изменения:
Макроскопически - внешний вид органа не изменен
Микроскопически - коллагеновые волокна обычно
сохраняют
пучковое
строение,
но
набухают
и
разволокняются.
Значение – ослабление функции органа, зависит от
локализации. Особую опасность представляет поражение
сердца.
Исход - обратное развитие или переход в фибриноидное
набухание.
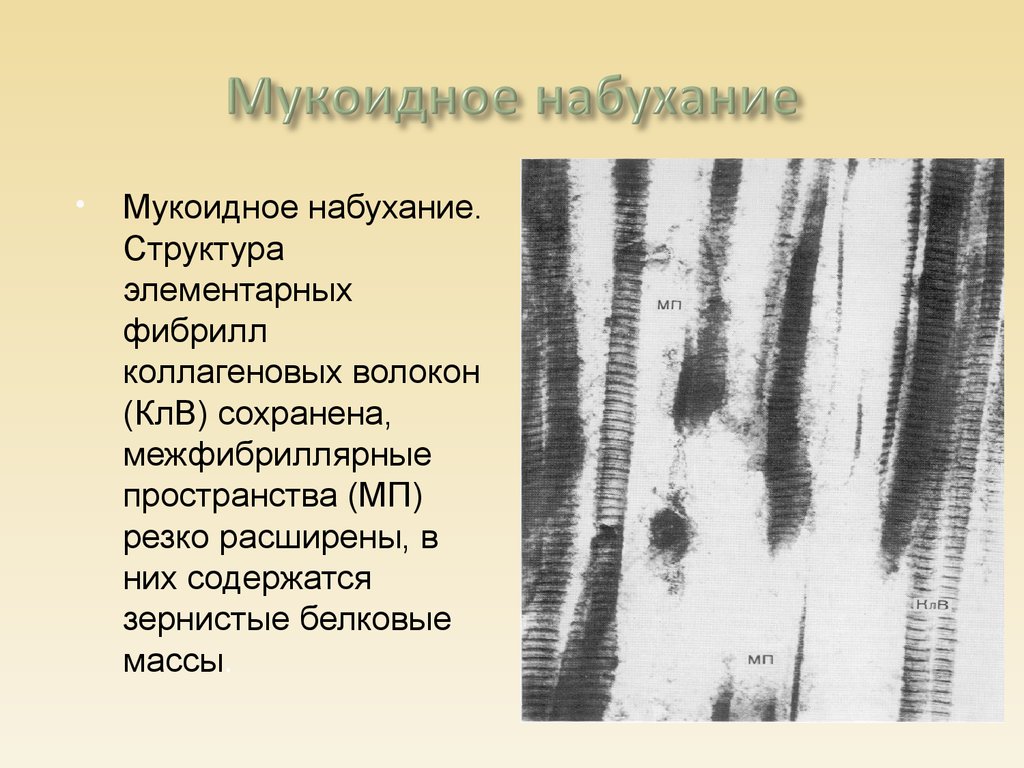
10. Мукоидное набухание
Мукоидное набухание.Структура
элементарных
фибрилл
коллагеновых волокон
(КлВ) сохранена,
межфибриллярные
пространства (МП)
резко расширены, в
них содержатся
зернистые белковые
массы.
11.
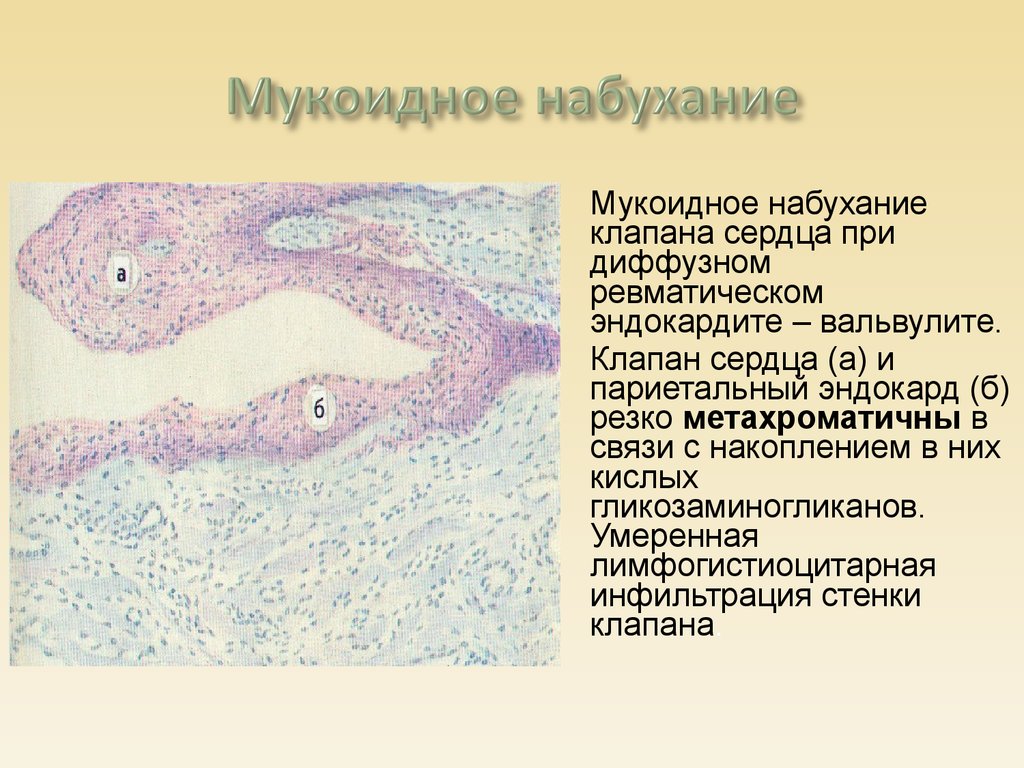
12. Мукоидное набухание
клапана сердца придиффузном
ревматическом
эндокардите – вальвулите.
Клапан сердца (а) и
париетальный эндокард (б)
резко метахроматичны в
связи с накоплением в них
кислых
гликозаминогликанов.
Умеренная
лимфогистиоцитарная
инфильтрация стенки
клапана.
13.
2\ Фибриноидное набухание.глубокая и необратимая дезорганизация соединительной
ткани с разрушением межуточного вещества и волокон коллагеновых,
ретикулярных,
эластических
с
формированием фибриноида.
Фибриноид составляют продукты белкового распада
волокнистых и межуточных субстанций стромы:
мукополисахариды, белки плазмы крови и фибрин.
Выделяют 2 стадии процесса:
1\ фибриноидное набухание (начало)
2\ фибриноидный некроз- полная деструкция стромы
с превращением ее в бесструктурную аморфную массу,
пропитанную фибрином.
14.
Фибриноидноенабухание
носит
либо
системный
(распространенный), либо локальный (местный) характер.
Системное поражение отмечено при:
•инфекционно-аллергических заболеваниях (фибриноид
сосудов при туберкулезе с гиперергическими реакциями);
•аллергических и аутоиммунных болезнях (ревматические
болезни, гломерулонефрит);
•ангионевротических реакциях (фибриноид артериол при
.
гипертонической
болезни и артериальных гипертензиях).
Локально фибриноид выявляется при хроническом
воспалении. Например, в дне хронической язвы желудка,
трофических язв кожи.
Исход
1\ склероз – замещение очага патологии вновь
образованной соединительной тканью
2\ гиалиноз - образование патологического белка.
15.
Значение фибриноидного набухания:нарушение или
прекращение
функции
органа
(острая
почечная
недостаточность на фоне фибриноидных изменений и
некроза артериол и капилляров клубочков, формирование
пороков сердца, неподвижности суставов, сужение
просвета и уменьшению эластичности стенок сосудов и др.
Микроскопически определяется:
1\ гомогенизация пучков коллагеновых волокон. Они
представляют
спаянную
воедино
белковую
бесструктурную массу.
2\ Эта бесструктурная белковая масса окрашивается
эозином в красный цвет (эозинофилия), пикрофуксином в
желтый цвет (пикринофилия). Она дает положительную
реакцию на нейтральные полисахариды, нуклеиновые
кислоты (пиронинофилия).
3\ Реакция метахромазии слабо выражена вследствие
глубокой
деструкции
белково-полисахаридных
комплексов.
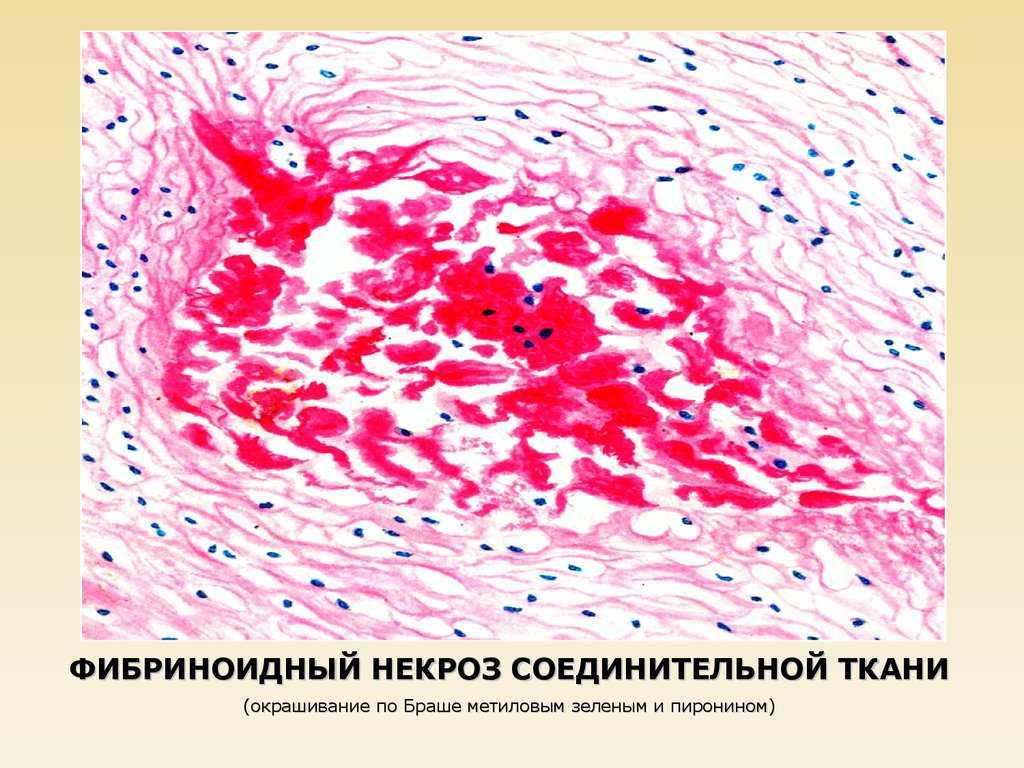
16.
17.
ФИБРИНОИДНЫЙ НЕКРОЗ СОЕДИНИТЕЛЬНОЙ ТКАНИ(окрашивание по Браше метиловым зеленым и пиронином)
18.
3) Гиалиноз характеризуется накоплением в тканяхполупрозрачных плотных масс, напоминающих гиалиновый
хрящ.
Возникает в исходе фибриноидного набухания,
плазморрагии, склероза, некроза.
Гиалин - это фибриллярный белок, основу которого
составляют фибрин + иммунные глобулины+ липиды.
Механизм формирования гиалина
1\ Плазморрагия - повышенная сосудистая проницаемость
2\ пропитывание тканей белками плазмы межуточного
вещества и волокон
3) превращение этих белков в гиалиновую массу под
влиянием тканевых ферментов
4\ формирование гиалина.
19.
Классификация:1) по локализации:
гиалиноз сосудов и гиалиноз собственно соединительной
ткани.
2) по распространенности: системный и местный.
3)по составу:
- простой (содержит малоизмененные компоненты плазмы
крови,встречается при ГБ, атеросклерозе);
- липогиалин (содержит липиды и бета-липопротеиды.
Обнаруживается при сахарном диабете);
- сложный гиалин (из иммунных комплексов, фибрина и
разрушающихся структур сосудистой стенки. Характерен
для ревматических заболеваний).
20.
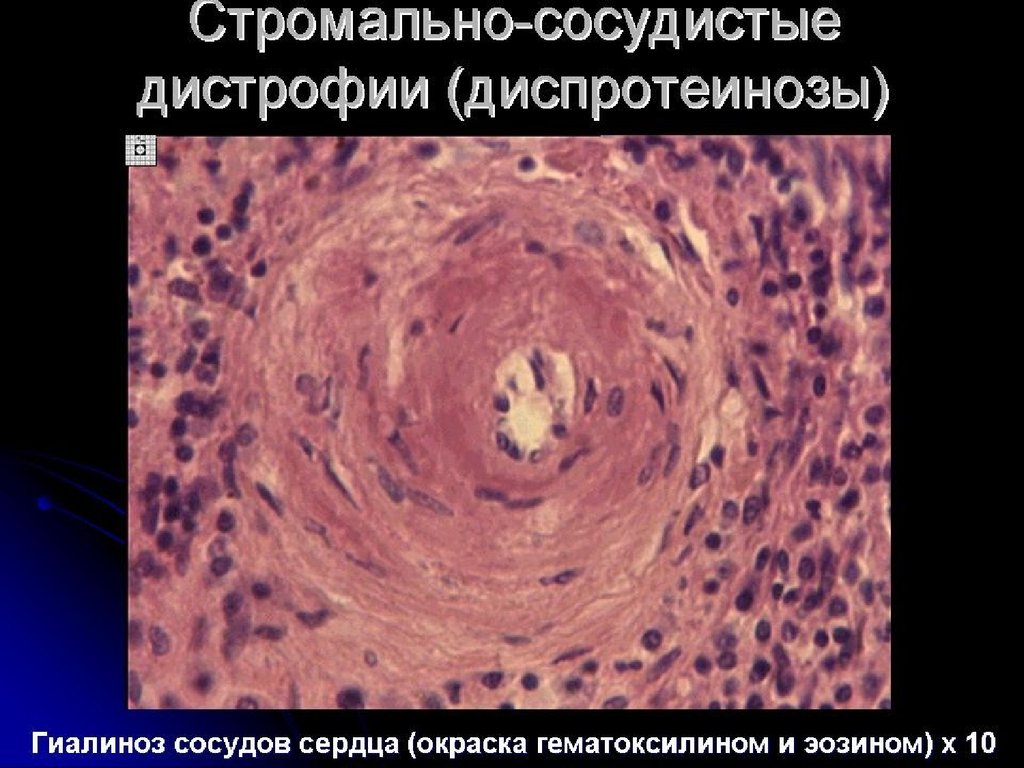
Гиалиноз сосудов:•поражает мелкие артерии и артериолы
•наиболее выражен в почках, головном мозге, сетчатке глаза,
поджелудочной железе, коже (системный характер)
•Причины
:
гипертензии,
сах.диабет,
ревматические
заболевания, атеросклероз.
•Ведущие механизмы
развития: деструкция волокнистых
структур и повышение сосудисто-тканевой проницаемости
(плазморрагия).
•Морфологические признаки: артериолы превращаются в
утолщенные стекловидные трубочки с резко суженным или
полностью закрытым просветом. Характерна хрубкость,
ломкость,потеря эластичности.
•Осложнения: разрыв сосуда и кровоизлияние (например,
геморрагический инсульт при гипертонической болезни),
функциональная недостаточность органа.
•Исход:неблагоприятный-атрофия,деформация, сморщивание
органа(развитие артериолосклеротического нефросклероза).
21.
Гиалиноз собственно соединительной ткани:•системный характер при заболеваниях с иммунными
нарушениями (гиалиноз в створках клапанов сердца при
ревматизме)
•Местный гиалиноз развивается в рубцах, фиброзных
спайках серозных полостей, сосудистой стенке при
атеросклерозе,
при
организации
тромба,
инфаркта,
заживлении язв, ран, в капсулах, строме опухоли и т.д.
•Пример: “глазурная селезенка” – с утолщенной белой
капсулой, пропитанной белковыми массами.
•Микроскопически: Пучки коллагеновых волокон теряют
фибриллярность и сливаются в однородную плотную
хрящеподобную массу; клеточные элементы сдавливаются и
подвергаются атрофии.
•Макроскопически: волокнистая соединительная ткань
становится
плотной,
хрящевидной,
белесоватой,
полупрозрачной.
•Исход. функциональная недостаточность органа
22.
23. Гиалиноз капсулы селезенки
24.
25.
26.
Амилоидоз - характеризуется появлением в стромеорганов и в стенках сосудов сложного белка амилоида,
который не встречается в норме.
Механизм- извращенный синтез.
Состав амилоида:
1\ фибриллярный белок, который вырабатывается
амилодобластами (фактор F)
2\ глобулярный плазменный белок (фактор Р)
3\ глюкополисахарид
Морфогенез амилоидоза включает 4 стадии:
1\ Появление амилоидобластов
2\ синтез патологического фибриллярного белка
3\ формирование фибриллярного каркаса
4\ пропитывание фибриллярного каркаса белками плазмы,
фибрином, полисахаридами.
27.
КЛАССИФИКАЦИЯ различных форм амилоидоза:по преимущественному отложению амилоида
А) в волокнах:
- периретикулярный амилоидоз
- амилоид
откладывается в стенках кровеносных сосудов, под
базальной мембраной железистых структур, по ходу
ретикулярных волокон стромы.
Поражаются 5 органов - селезенка, печень, почки,
надпочечник, кишечник.
-периколлагеновый
амилоидоз
амилоид
откладывается
по
ходу
коллагеновых
волокон.
Поражаются также 5 органов: крупные и средние артерии,
сердце, нервы, скелетная мускулатура, кожа.
28.
Б) В зависимости от локализации процесса по органам :1\ почечный (нефропатический)
2\ сердечный (кардиопатический)
3\ нейропатический (поражение нервной ткани)
4\ печеночный (гепатопатический)
5\ надпочечниковый ( эпинефропатический)
6\ смешанный (периретикулярный и периколлагеновый тип
отложения амилоида)
7\ генерализованный ( поражение всего организма, многих
органов)
Этиопатогенетические формы амилоидоза:
1)Идиопатический (первичный) амилоидоз. Причина и
механизм не известны. Более чем в 90% развивается при
новообразованиях из B-лимфоцитов.
29.
2) Приобретенный (вторичный) амилоидоз. Развиваетсявторично после хронических деструктивных процессов
воспалительной и опухолевой природы (туберкулез,
сифилис, пневмония, миеломная болезнь, ревматические
болезни, эмпиема плевры, хронический колит)
3)
Наследственный
(генетический,
амилоидоз.
Наиболее распространен
Средиземноморья (Израиль, Ливан и т.д.)
семейный)
в странах
4) Старческий амилоидоз. В коре больших полушарий г/м,
стенке мелких кровеносных сосудов при старческом
слабоумии и болезни Альцгеймера.
5) Локальный\опухолевидный\ амилоидоз
Характеризуется локальным отложением амилоида в
виде одиночных опухолевидных узлов в щитовидной
железе, коже, гортани, слезной железе и других органах.
30.
Основные реакции выявления амилоида в органах:1\ Люголевский раствор- йод+серная кислота, при
обработке органа дает синий цвет. Окраска производится
при макроскопическом исследовании органа.
2\ Конго-рот – амилоид окрашивается в красный цвет.
Окрашиваются
срезы
больного
органа
для
микроскопического исследования.
3\ Тиофлавины - люминесцентные красители. Амилоид
дает положительно интенсивно желтое свечение в
люминесцентном свете.
31.
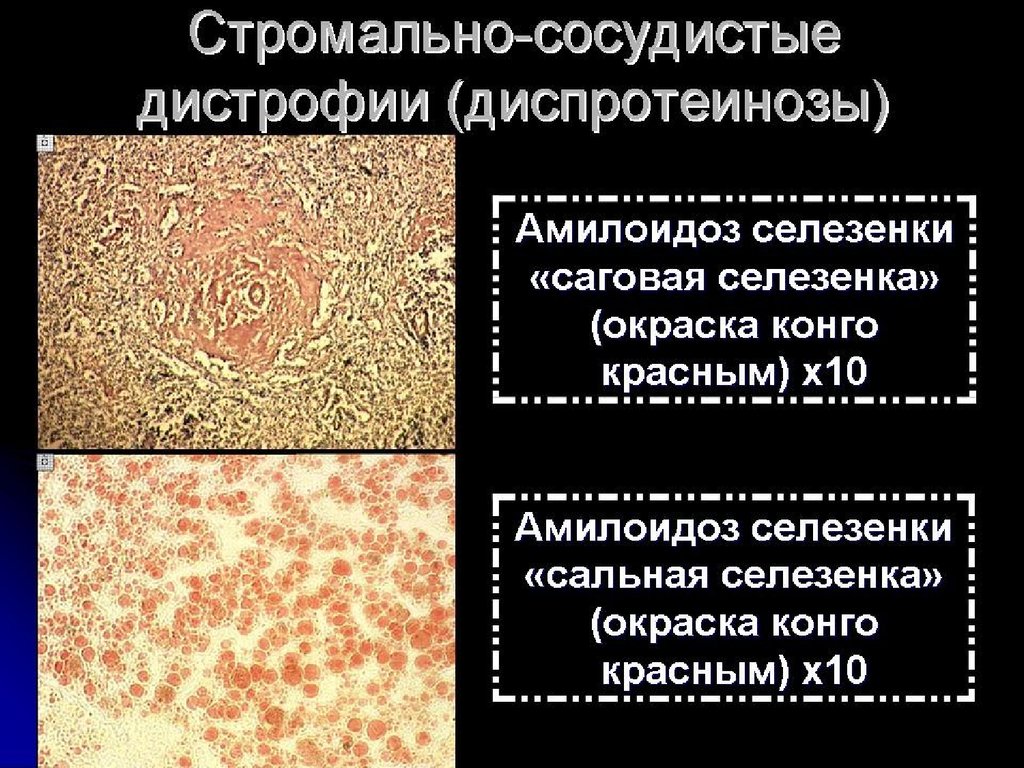
ПАТОМОРФОЛОГИЯ ПОРАЖЕННЫХ ОРГАНОВ.Селезенка. Выделяют два варианта –саговая селезенка и
сальная селезенка.
При саговой селезенке на разрезе на темно-красном
обычном фоне отмечаются полупрозрачные величиной с
рисовое зерно беловатые участки, которые авторы
впервые описавшие патологию сравнивали с зернами
саго, которые по величине близки к размерам рисового
зерна. Амилоид на этой стадии откладывается только в
фолликулах,
что
подтверждают
микроскопические
исследования.
Сальная селезенка (название внедрил Карл
Рокитанский)
отличается
несколько
увеличенными
размерами, она плотна на ощупь, на разрезе имеет
бледно-розовый цвет с сальным блеском. Амилоид на этой
стадии патологии откладывается по всей пульпе
равномерно.
32.
Печень - при амилоидном поражении отмечаетсяплотностью, бледностью, сальным блеском на разрезе.
Амилоид откладывается между балками печеночных
клеток, что приводит их к дистрофии и гибели.
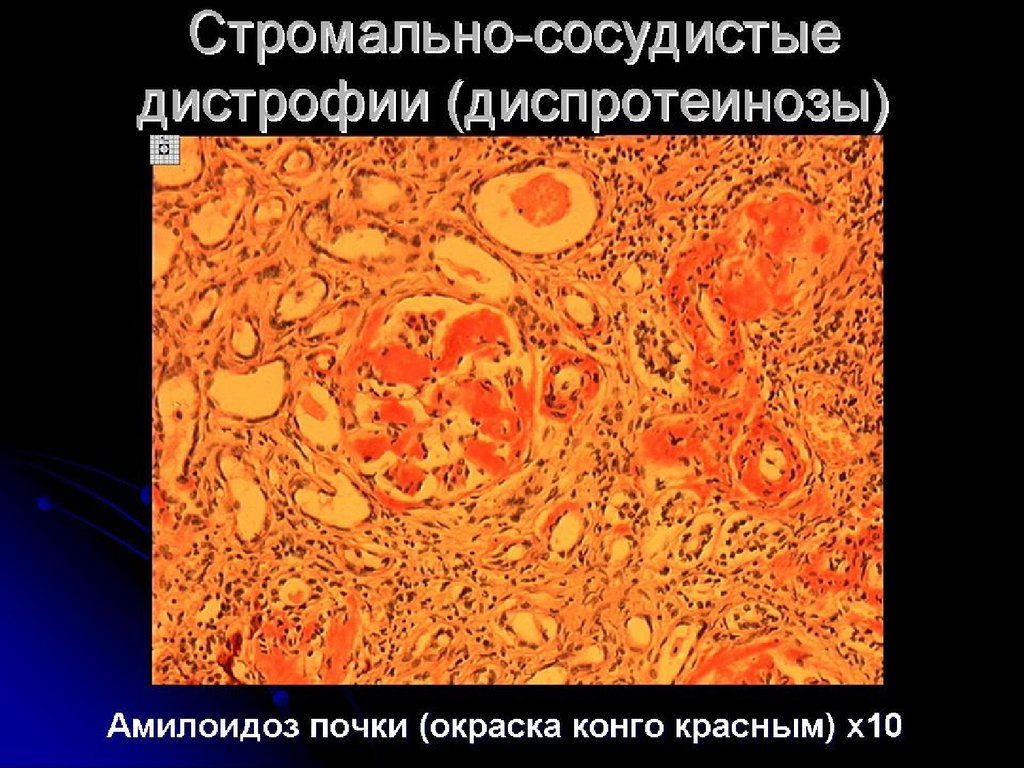
Почка - несколько увеличена в размерах, плотная,
малокровная, на разрезе имеет сальный вид, стертый
рисунок, граница между корковым и мозговым слоями не
определяется. Микроскопически амилоидные отложения
отмечаются в клубочках, в стенках мелких сосудов, под
базальной мембраной канальцев, в строме по ходу
ретикулярных волокон.
Надпочечники - увеличены в размерах, плотные,
малокровные, корковый слой утолщен. Микроскопически
отмечаются отложения амилоида между клетками
коркового слоя, которые подвергаются дистрофии и
некрозу.
33.
Тонкая кишка- утолщена за счет отложения амилоида вслизистом и подслизистых слоях . Микроскопически
отмечается атрофия и дистрофия слизистой.
КЛИНИЧЕСКОЕ
ТЕЧЕНИЕ
вторичного
амилоидоза
зависит от локализации процесса. Процесс, как правило,
генерализованный и поэтому поражаются многие органы.
В первую очередь наступает обычно почечная
недостаточность. Поражение селезенки обычно в клинике
заметно не проявляется. Амилоидные поражения
надпочечника
приводят
к
надпочечниковой
недостаточности в виде гипотонических кризов и смерти
больных при явлениях падения артериального давления.
Также тяжело протекают поражения амилоидозом
кишечника - развивается тяжелая диспепсия и гибель
больных от истощения.
34.
Макропрепарат. Амилоидоз селезенки («саговая» селезенка): селезенкаувеличена в размерах, уплотнена, с гладкой поверхностью, бледно-синюшной
окраски , с очаговым накоплением плотного сероватого вещества с сальным
блеском в виде полупрозрачных зерен, напоминающих зерна саго (амилоид
откладывается в лимфоидных фолликулах)
35.
36.
Макропрепарат.Амилоидоз почки
(«большие сальные
почки», «большие
белые амилоидные
почки»): почки
увеличены, уплотнены,
с гладкой или слабо
зернистой матовой
поверхностью,
бледного желтоватосерого цвета с сальным
блеском с поверхности
и на разрезе (на
разрезе также стерта
граница между
корковым и мозговым
веществом)
37.
38.
СТРОМАЛЬНО-СОСУДИСТЫЕ ЖИРОВЫЕ ДИСТРОФИИ(ЛИПИДОЗЫ)
-нарушения обмена нейтральных жиров или холестерина и
его эфиров.
А) Нарушение обмена нейтральных жиров проявляется в
увеличении или уменьшении запасов в жировой ткани.
•Общие жировые дистрофии представлены ожирением и
истощением.
•Ожирение выражается в избыточном отложении жиров в
подкожной клетчатке, сальнике, брыжейке кишечника,
средостении, эпикарде.
•главным патогенетическим звеном ожирения является
преобладание
процессов
накопления
энергетических
материалов над процессами их расходования.
39. ОЖИРЕНИЕ (ТУЧНОСТЬ)— увеличение количества нейтральных жиров в жировых депо, которое имеет общий характер
КЛАССИФИКАЦИЯ1. По механизму развития
алиментарное
церебральное
эндокринное
наследственное
2. По внешним проявлениям
симметричный тип
верхний
средний
нижний
3. По проценту превышения веса тела
I степень — 20-29%
II степень — 30-49%
III степень — 50-59%
IV степень — больше 100%
40.
По морфологическим изменениям жировой тканиразличают 2 варианта ожирения:
а)гипертрофический вариант (жировые клетки увеличены в
объеме, течение болезни злокачественное.
б)гиперпластический вариант (увеличено число жировых
клеток, течение болезни доброкачественное).
Местное увеличение количества жировой клетчатки
обозначается термином липоматоз. Примеры:
- болезнь Деркума ( появление в подкожной клетчатке
конечностей и туловища узловатых болезненных
отложений жира, напоминающих по внешнему виду
опухоль (липому)
- синдром Маделунге (воротникообразное разрастание
жировой ткани)
- вакатное ожирение (жировое замещение) ткани или
органа при атрофии (жировое замещение почки или
вилочковой железы при их атрофии).
41.
42.
43.
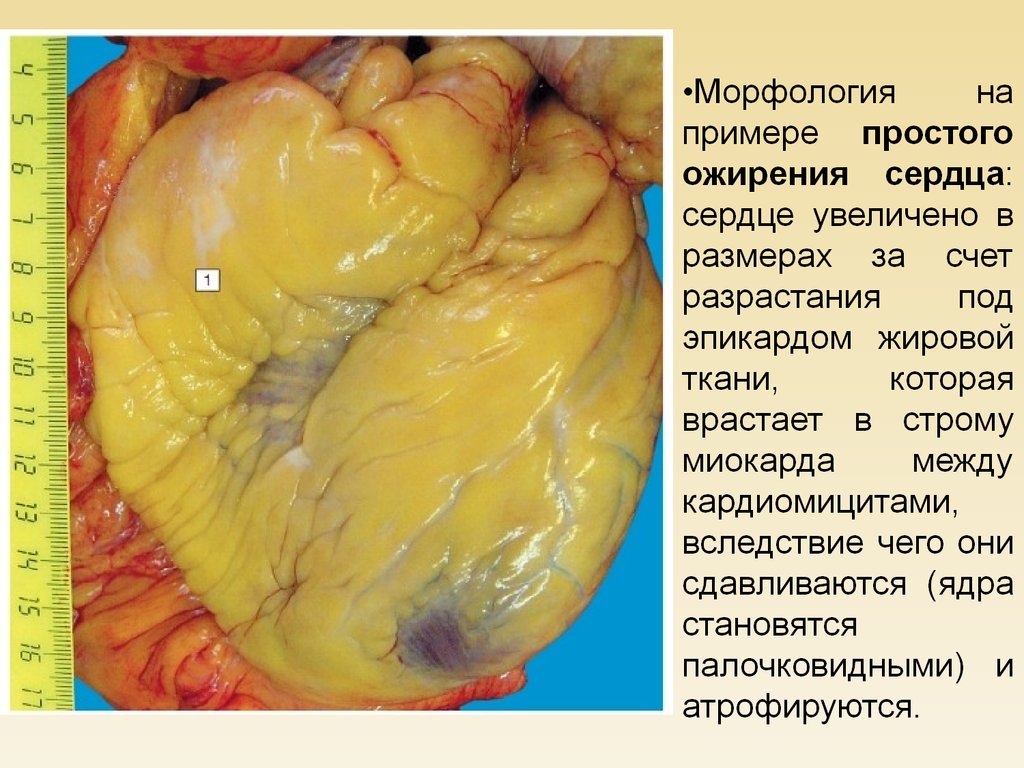
ЗАБОЛЕВАНИЯ, РАЗВИВАЮЩИЕСЯ ПРИ ОЖИРЕНИИ• Сердечная недостаточность вследствие ожирения
сердца и высокого стояния диафрагмы
Сахарный
диабет
(инсулинзависимый
и
инсулиннезависимый)
• Метаболический синдром Х –
• Артериальная гипертензия
• Атеросклероз, Ишемическая болезнь сердца
• Желчнокаменная болезнь
• Остеартроз
44.
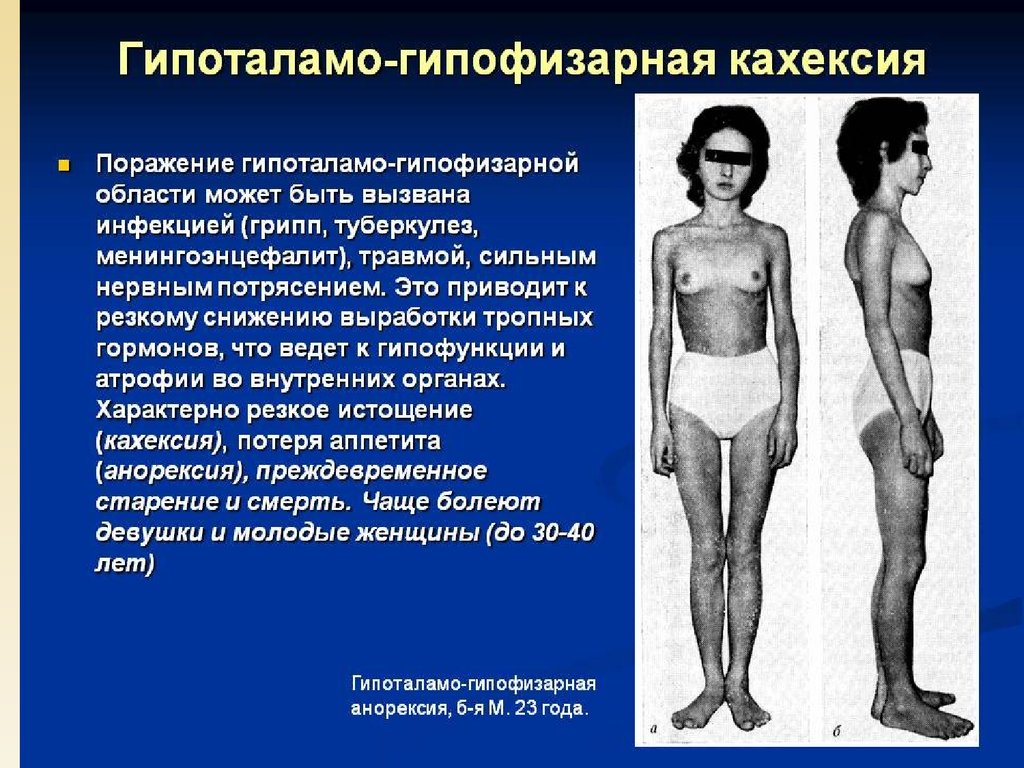
Уменьшение запаса жира в жировом депо. Оно также можетносить общий и местный характер. Общее уменьшение кол-ва
жира именуется истощение или кахексия. Кахексия по причине
бывает а)алиментарная (голодание) б)раковая в)гипофизарная
г)церебральная д)при др.заболеваниях, например хр.инфекции
(туберкулез).
Местное
исчезновение
жира
именуется
регионарной липодистрофией. При этом наблюдается некроз
жировой ткани, что получило название липогранулемы.
45.
46.
Б) Нарушения обмена холестерина и его эфиров:-атеросклероз (очаговое накопление в интиме крупных
сосудов холестерина и его эфиров, β-липопротеидов низкой
плотности и белков плазмы крови→ деструкция интимы,
формирование фиброзной бляшки).
-семейный гиперхолестеринемический ксантоматоз
(холестерин откладывается в коже, стенках крупных сосудов,
клапанах сердца. Наследственный характер).
47.
Макропрепараты Атеросклероз аорты: интима аорты с выраженнымиизменениями - с липидными (желтого цвета) пятнами, фиброзными
(атеросклеротическими) бляшками, возвышающимися над поверхностью
интимы, плотной консистенции, желтовато-белого цвета. Видны
осложненные поражения - множественные изъязвления
атеросклеротических фиброзных бляшек, пристеночные тромбы с
характерной гофрированной поверхностью
48.
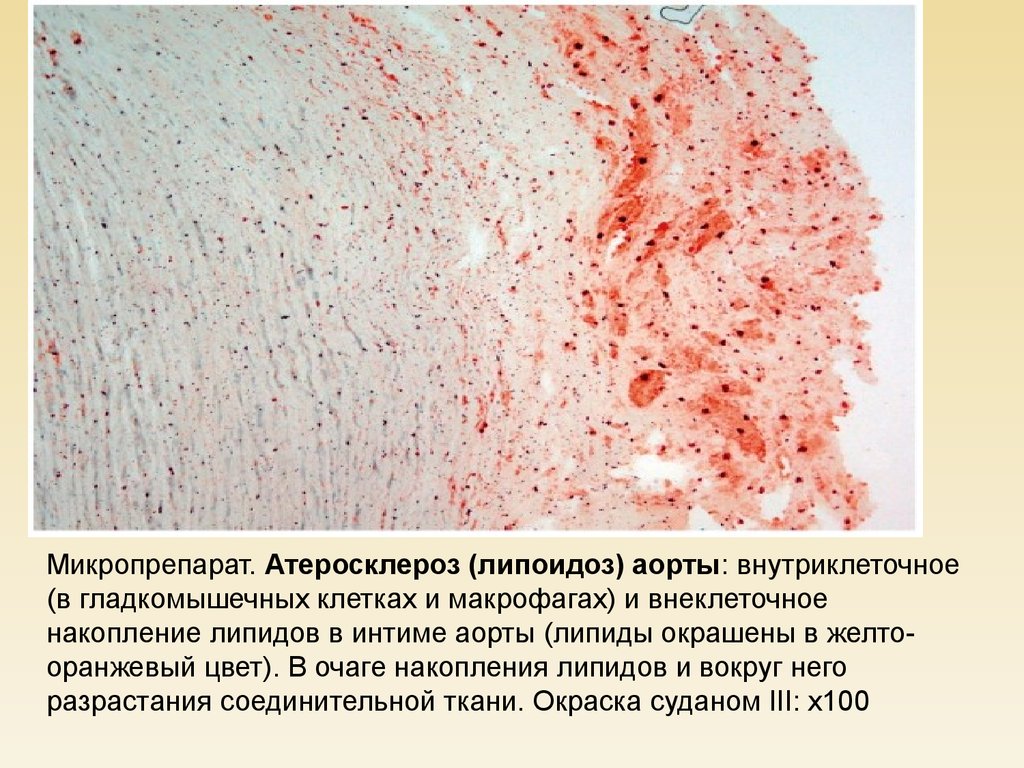
Микропрепарат. Атеросклероз (липоидоз) аорты: внутриклеточное(в гладкомышечных клетках и макрофагах) и внеклеточное
накопление липидов в интиме аорты (липиды окрашены в желтооранжевый цвет). В очаге накопления липидов и вокруг него
разрастания соединительной ткани. Окраска суданом III: х100
49.
МЕЗЕНХИМАЛЬНЫЕ УГЛЕВОДНЫЕ ДИСТРОФИИТипы углеводных дистрофий:
1\ слизистая
2\ мукополисахаридозы
1)Слизистая дистрофия связана с нарушением
гликопротеидов и проявляется в ослизнении тканей. Суть
процесса - высвобождение больших количеств муцина при
распаде
белково-полисахаридных
комплексов
и
превращение межуточной ткани в слизистоподобную массу
(ослизнение). Волокнистая соединительная ткань, строма
органов, жировая, хрящевая ткань становятся набухшими,
полупрозрачными, слизеподобными, а клетки их имеют
звездчатый вид.
50.
Причины:дисфункция
эндокринных
желез
(микседема
при
недостаточности щитовидной железы) и кахексия любого
генеза.
Исход - обратимым. При прогрессировании- колликвация
и некроз ткани с образованием полостей, заполненных
слизью.
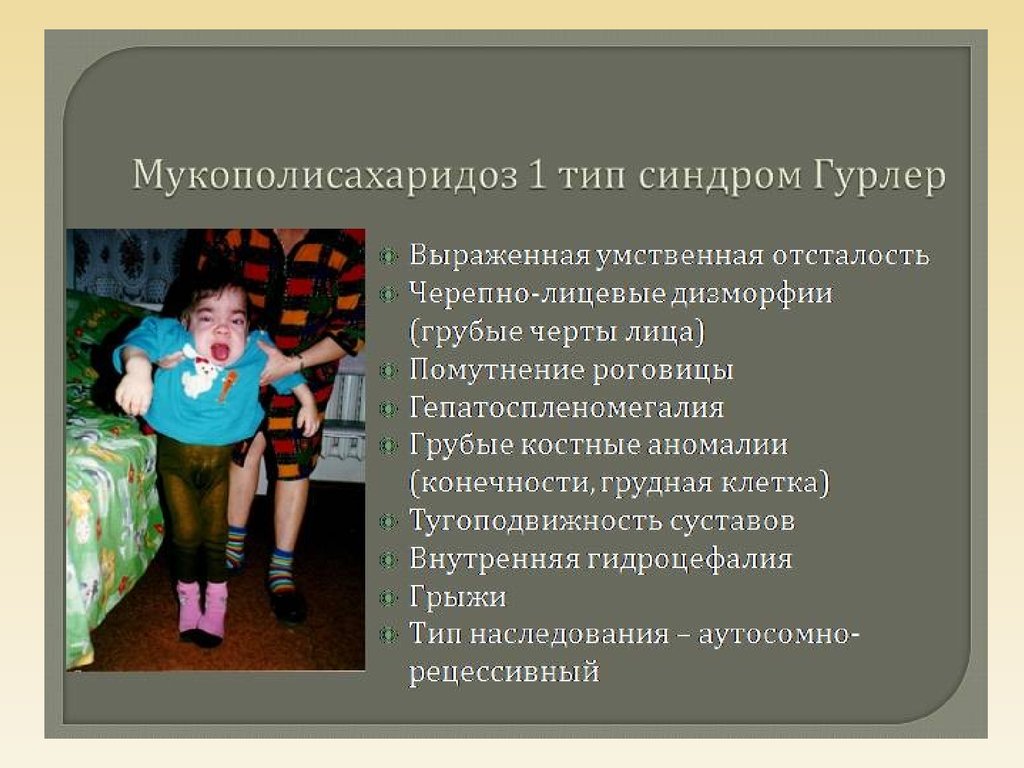
2\ Мукополисахаридозы
Это наследственная патология – проявляется в
нарушении метаболизма мукополисахаридов.
Болезнь имеет несколько клинико-биохимических
вариантов1\ болезнь Пфаудлера-Гурлера (гаргоилизм)
2\ болезнь Морфана
51.
52.
53.
СПАСИБОЗА
ВНИМАНИЕ!
БЛАГОДАРЮ ЗА ВНИМАНИЕ!









































 medicine
medicine








