Similar presentations:
Миеломная нефропатия. Злокачественное лимфопролиферативное заболевание
1.
Миеломнаянефропатия
2.
Множественная миелома (миеломнаяболезнь, плазмацитома, болезнь
Рустицкого-Калера) это злокачественное
лимфопролиферативное заболевание,
характеризующееся инфильтрацией
костного мозга плазматическими
клетками, наличием моноклонального
иммуноглобулина в сыворотке крови
и/или в моче и остеолитическим
поражением костей. Опухолевые
плазматические клетки являются
моноклональными, т.к все они происходят от
одной клетки, начавшей бесконтрольно
размножаться.
3.
Заболеваемость ММ растет во всем мире, в странахзападной Европы она увеличилась с 3-5 случаев до 7,5
случаев на 100.000 населения в год. Средний возраст на
момент диагностики 62 года.. В 2011г в РФ было
зарегистрировано 2862 новых случаев ММ. . В 2015 г в
США было зарегистрировано 26850 новых случаев ММ. По
всему миру более 1 млн человек страдают этим
заболеванием . Самая низкая заболеваемость ММ в Китае.
4.
Причины возникновения и учащениязаболевания остаются неясными.
Считают, что играют роль следующие
факторы
Постарение населения
Некоторое улучшение диагностики
Генетическая предрасположенность
Влияние хронической антигенной
стимуляции, радиационное и
химическое воздействие (контакт с
нефтепродуктами, бензолом, асбестом)
Вирусное повреждение генома ( роль
вируса герпеса человека 8 типа – вирус
саркомы Капоши)
5.
Формы миеломной болезни1.
2.
3.
4.
5.
Диффузно-очаговая – около 60%.
Характеризуется диффузным
поражением костного мозга и наличием
единичных, или множественных очагов в
костях
Диффузная – 24% - изменения только в
костном мозге
Множественно-очаговая – 15% множественные костные очаги
Преимущественно висцеральная – менее
0,5%
Солитарная миелома – 3,2%, с костной и
внекостной локализацией
(экстрамедуллярная)
6.
Стадии в течении MM« Немая» миелома – пока масса
опухолевых клеток не достигнет 400-500
г/м2
1 стадия – масса опухоли 600 г/м2, анемии
еще нет, нет остеолиза, Са крови не
повышен, IgG не более 50 г/л, IgA не более
30 г/л, белок Бенс-Джонса не более 4 г/сут,
«М» градиент незначителен. 5-летняя
выживаемость равна 56%
2 стадия – промежуточная-масса опухоли
до 1 кг/м2, Hb снижен до 85 г/л, остеолиз,
Са крови более 2,2 мм/л, IgG – 50-60 г/л ,
IgA – 30-40г/л, белок Бенс-Джонса от 4 до
11 г/сут, выявляется «М» градиент. 5летняя выживаемость < 40%
7.
Стадии в течениимиеломной болезни
3 стадия – масса опухоли более
одного кг/м2, содержание
гемоглобина менее 85 г/л, Са крови
более 2,98 мм/л, остеодеструкция,
переломы костей, IgG более 70 г/л,
IgA более 50 г/л, белок Бенс-Джонса
более 12 г/сут, выражен «М»
градиент. 5-летняя выживаемость
10-20%
4 стадия – терминальная –
злокачественная лейкемизация
(острый миелолейкоз)
8.
Клиника ММ1.
Костные проявления
1.
Гематологический синдром
1.
Почечные проявления
1.
Иммунологические нарушения
9.
Переломыпозвоночника
выявляют у 50% больных ММ
Переломы
другой локализации
у 30%
Компрессия
10%
спинного мозга в
10.
11.
12.
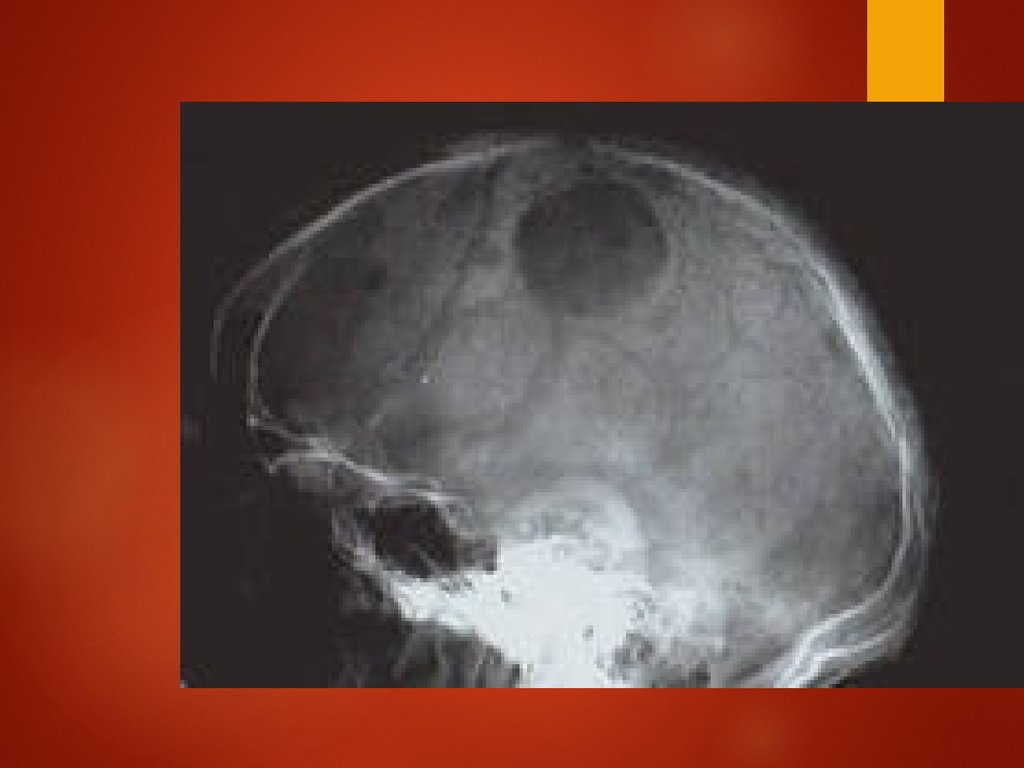
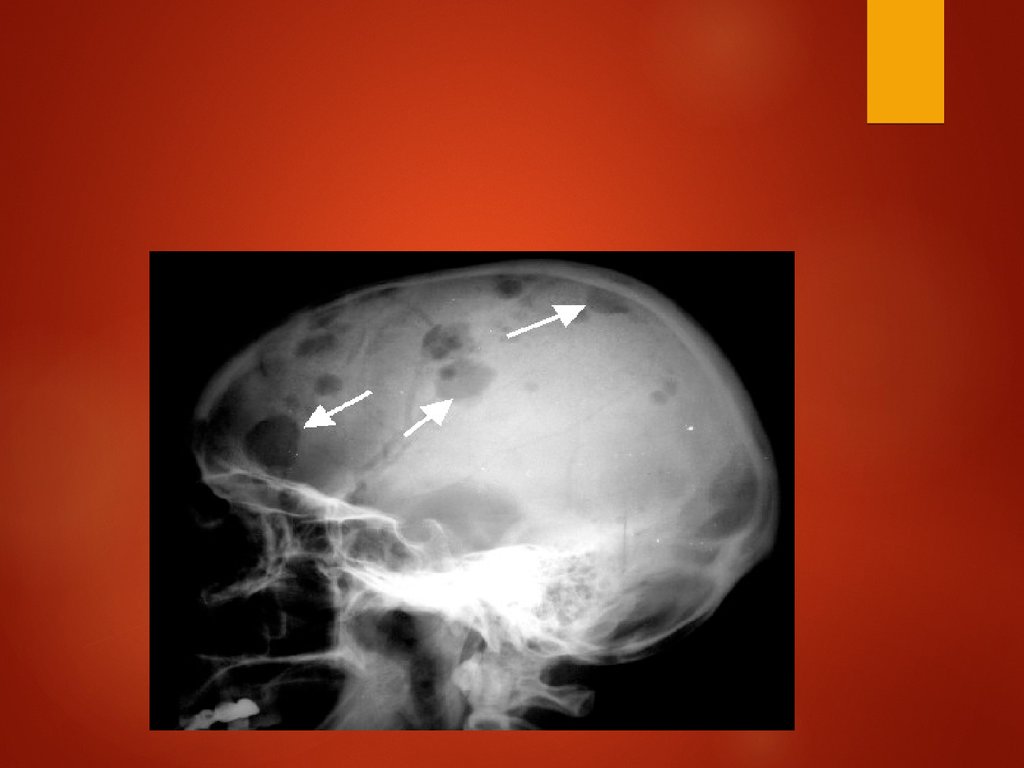
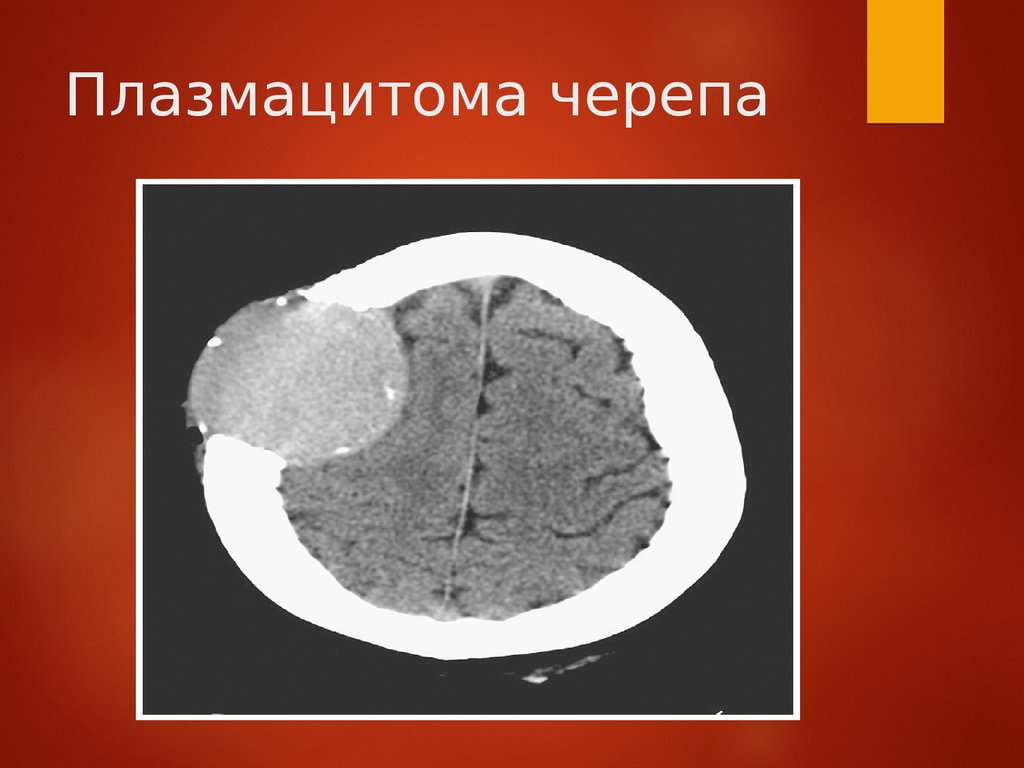
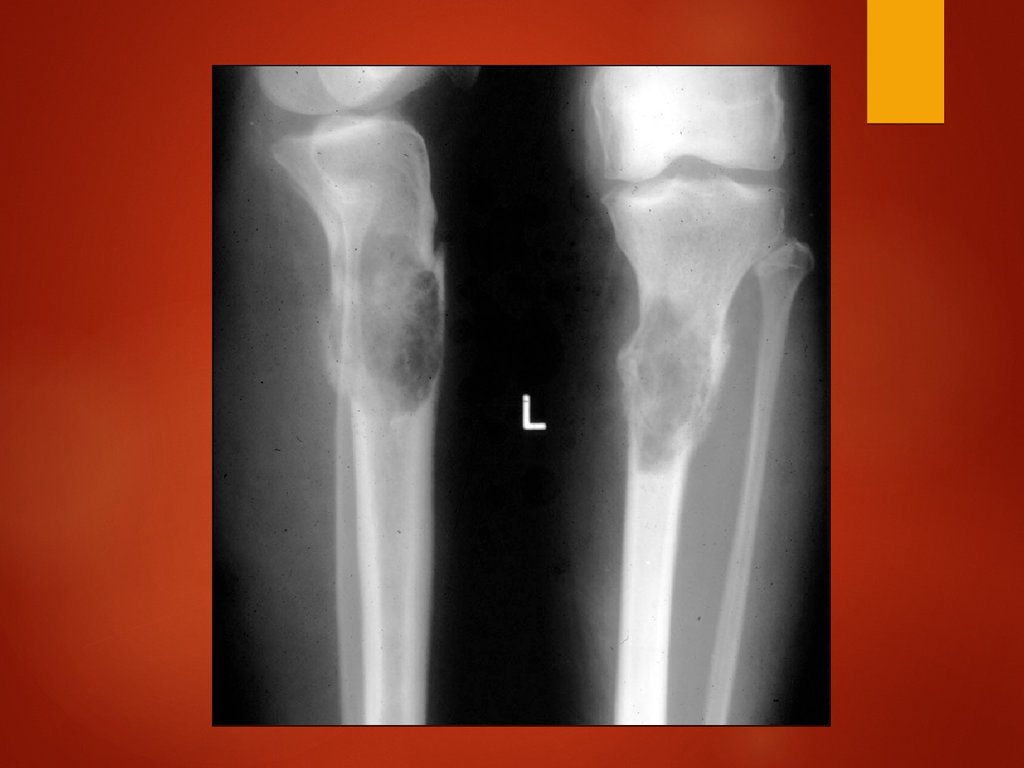
Плазмацитома черепа13.
Клиническое наблюдениеЖенщина 42-х лет обратилась с жалобой на
безболезненное образование на черепе , впервые
замеченное парикмахером за 4 мес до обращения.
Физикально обнаружен твердый подкожный узел
6 см в диаметре. Анализы крови, мочи,
биохим.исследования без отклонений. КТ
обнаружила деструктивную, четко отграниченную
массу мягких тканей с периферическими
костными фрагментами, с частичной компрессией
мозга. Образование было удалено.
Гистологически-плазмацитома кости. Костный
мозг-20% плазмоцитов. Скелет- множественные
литические повреждения трубчатых костей и
черепа. Была проведена аутологичная
трансплантация костного мозга с развитием
ремиссии
14.
15.
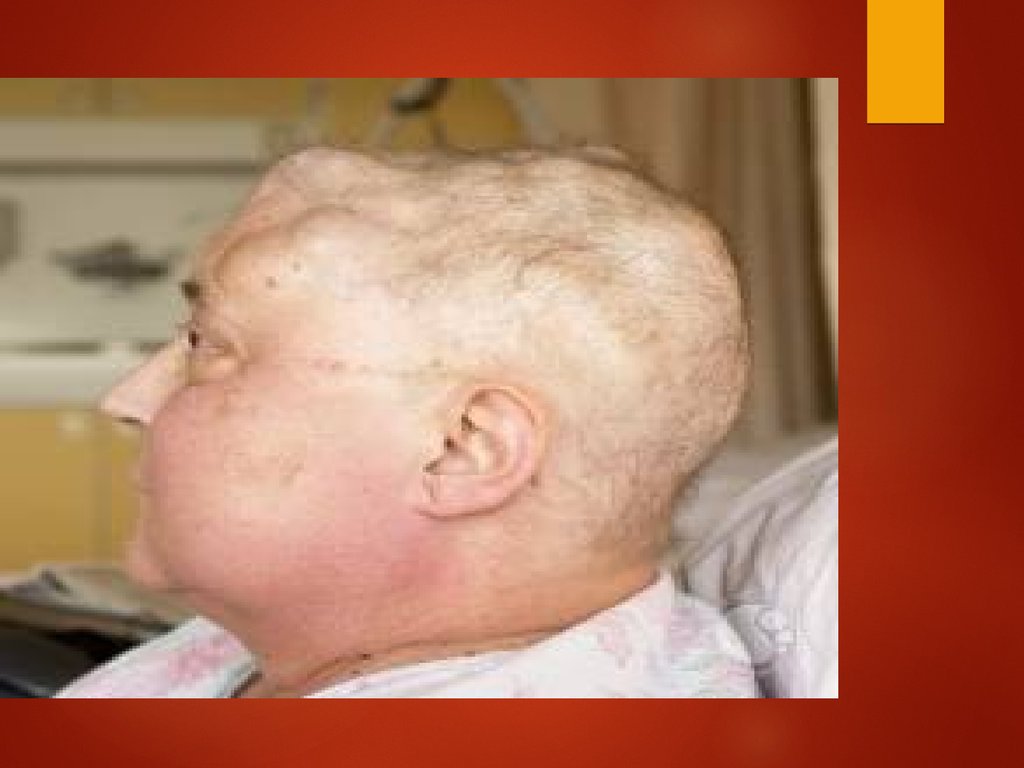
Опухолевый узел16.
17.
Гематологическиепроявления
Нормохромная анемия, начиная со 2
стадии – в 100%
У 10% гранулоцитопения,
тромбоцитопения
Повышение СОЭ у 70-80% больных
Гиперпротеинемия (от 88-90 до 110120 и даже 140 г/л)
Гиперкальциемия
18.
Варианты поражения почекпри множественной миеломе
Миеломная почка (цилиндровая нефропатия)
2. Парапротеинемический AL амилоидоз
3. Гломерулонефрит
4. Тубулоинтерстициальный нефрит
5. Пиелонефрит
6. Нефрокальциноз, нефролитиаз
7. Синдром Фанкони
8. Острый канальцевый некроз (острое почечное
повреждение)
9. Плазмоцитарная инфильтрация почек
( диффузная, очаговая)
10. Хроническая почечная недостаточность
1.
19.
Почечная недостаточность приММ
По данным двух крупных исследований
43% из 998 пациентов к моменту
обращения имели уровень
сывороточного креатинина в среднем
133 мкмоль/л
22% из 423 пациентов имели уровень
сывороточного креатинина равный, или
более177 мкмоль/л
Около 10% нуждались в диализе
У 50% почечная недостаточность
развилась в ходе болезни
20.
Цилиндровая нефропатияОснову слепков-цилиндров составляют
легкие цепи, связывающиеся с белком
Тамма-Хорсфалла, он синтезируется
клетками толстого восходящего колена
петли Генле. Преципитаты также могут
содержать фибриноген, альбумин,
канальцевый эпителий, нейтрофилы,
лимфоциты, моноциты. Осаждению
слепков способствуют: низкий рН
канальцевой жидкости, высокое
содержание в ней Са, использование
НПВП, диуретиков, РКС. При отсутствии
белка Бенс-Джонса почечная
недостаточность может долго не
развиваться, даже при продолжительной
протеинурии
21.
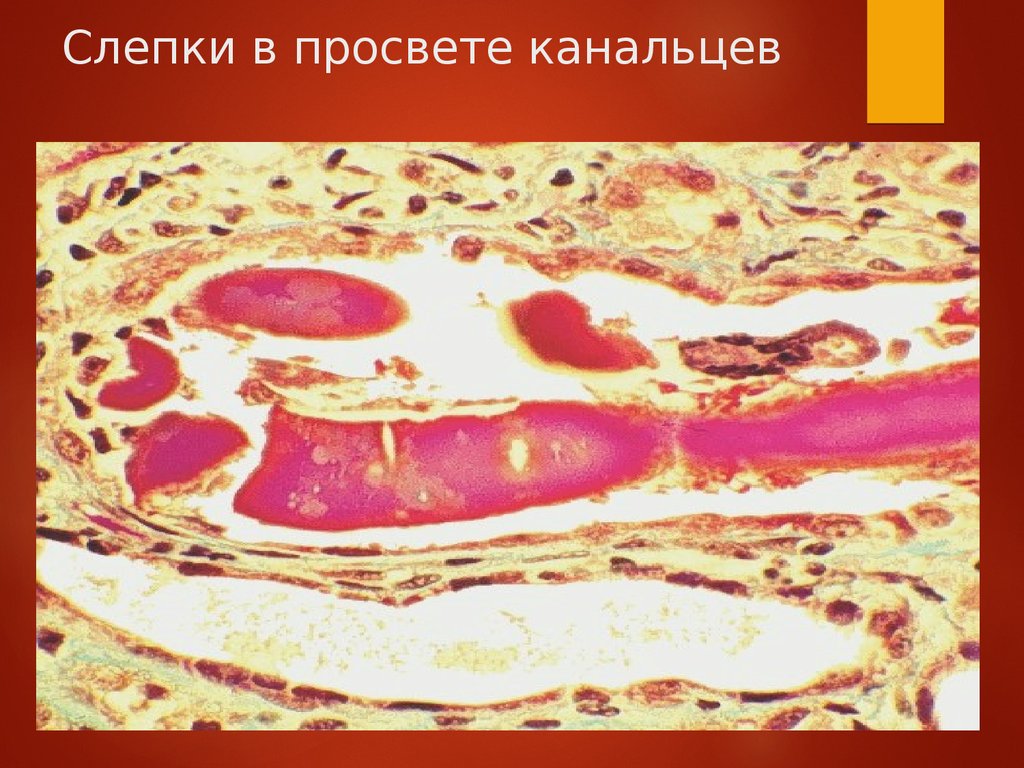
Цилиндровая нефропатияМорфологически в просвете дистальных
канальцев и собирательных трубочек
обнаруживают крупные восковидные
фрагментированные цилиндры, состоящие
из моноклональных ЛЦ, белка ТаммаХорсфалла, кристаллов ромбовидной и
игольчатой формы. Цилиндры окружены
мононуклеарами и гигантскими
многоядерными клетками. Дегенерация,
некроз, атрофия канальцев, отек,
плазматическая инфильтрация, фиброз
интерстиция
22.
Слепки в просвете канальцев23.
Определение в моче белка БенсДжонсаМетоды, с помощью которых оценивают
наличие белка Бенс-Джонса в моче,
ненадежны, т.к. не все белковые тела БенсДжонса обладают соответствующими
свойствами. Наиболее достоверно выявление
этого протеина осаждением его при
температуре 40-60©, но и в этих условиях
осаждение может не произойти в слишком
кислой (рН <3,0-3,5) или слишком щелочной
(pH> 6,5) моче, а также при низкой
относительной плотности мочи и при низкой
концентрации белка Бенс-Джонса.
24.
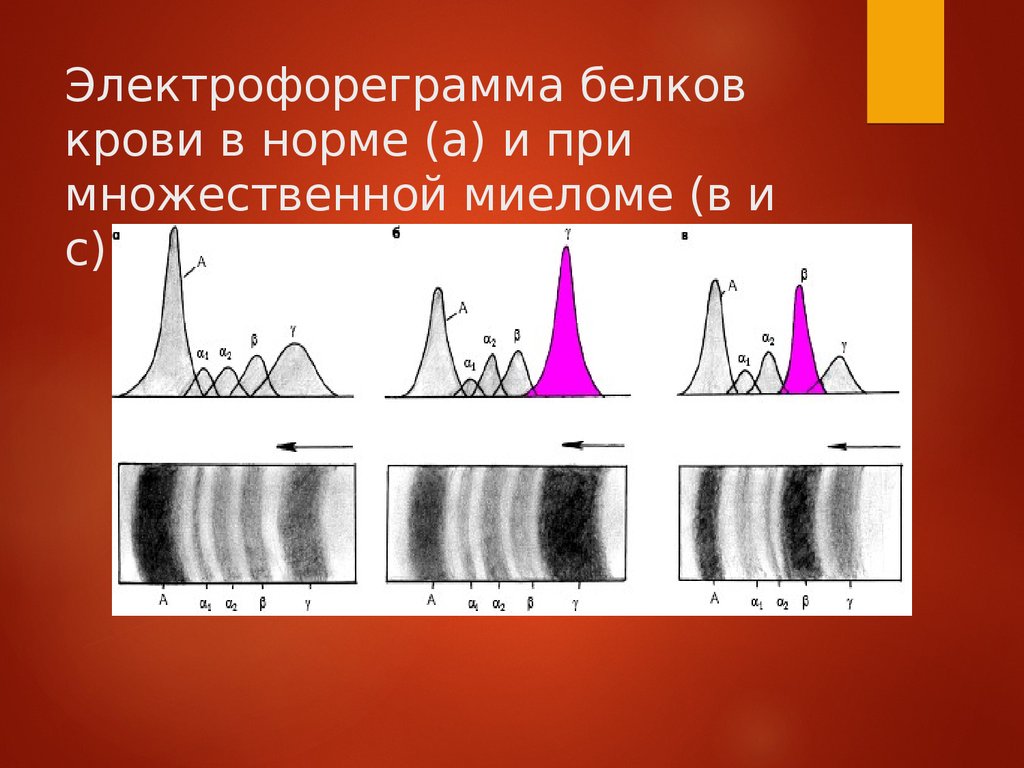
Электрофореграмма белковкрови в норме (а) и при
множественной миеломе (в и
с)
25.
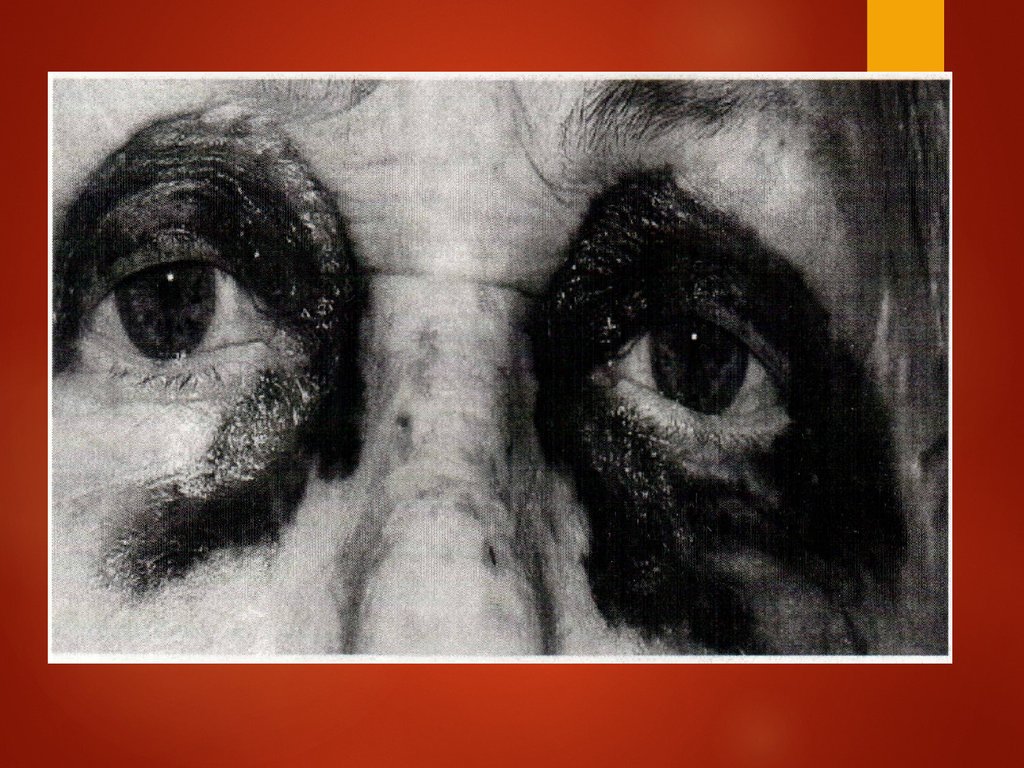
AL-амилоидоз у больной сММ
26.
Средилегких цепей
иммуноглобулинов наибольшей
амилоидогенностью обладает каппа6- тип. Это объясняет почему при
миеломе AL развивается не очень
часто, т.к. при ММ могут
циркулировать другие типы легких
цепей
27.
28.
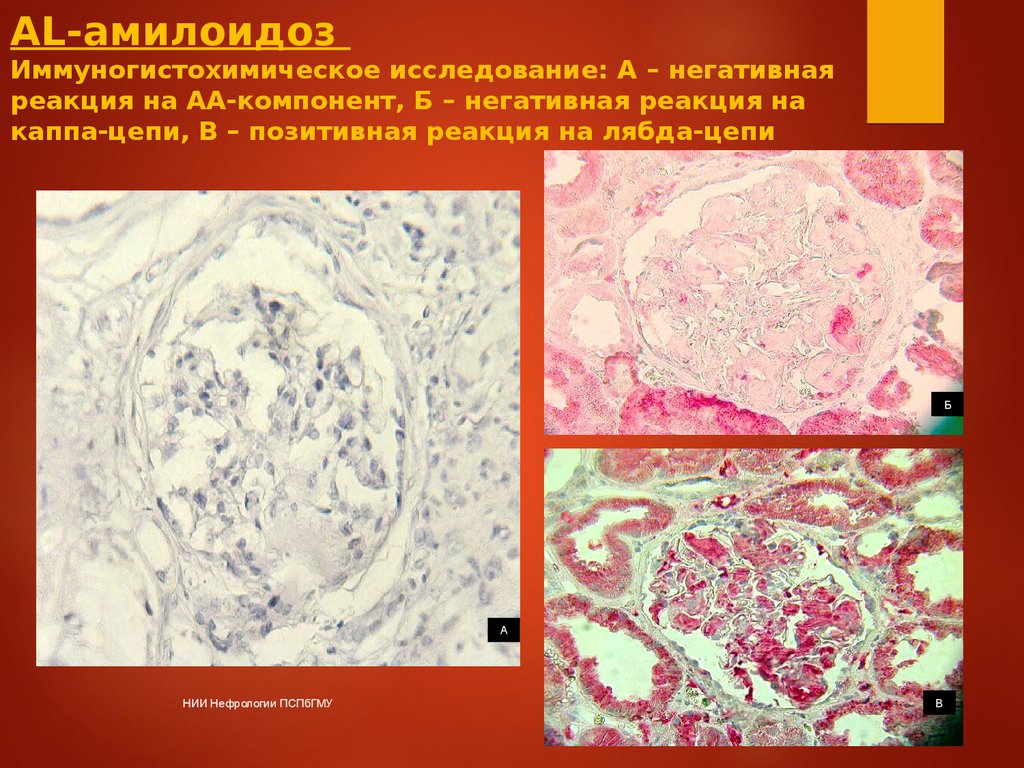
AL-амилоидозИммуногистохимическое исследование: А – негативная
реакция на АА-компонент, Б – негативная реакция на
каппа-цепи, В – позитивная реакция на лябда-цепи
Б
А
НИИ Нефрологии ПСПбГМУ
В
29.
Отличие первичного генерализованногоамилоидоза (ПГА) от AL амилоидоза при
ММ
1.
При ПГА количество плазмоцитов в костном
мозге не превышает 5-10%, при ММ – более
10%
2.
Величина М-градиента при ПГА значительно
ниже, чем при ММ
3.
При ПГА отсутствует поражение костей (нет
остеопороза и остеолиза, нет
гиперкальциемии)
4.
Моноклональный иммуноглобулин в
сыворотке крови при ММ: IgG>35г/л, или
IgA>20г/л, а при ПГА повышение содержания
иммуноглобулинов умеренное, или
отсутствует
30.
ГломерулонефритПри
ММ развивается редко, по типу
паранеопластического, в связи с
образованием ЦИК. Нефротический
синдром в сочетании с моноклональной
гаммапатией, гиперкальциемия.
Необходимо исследовать у больных
гломерулонефритом иммуноглобулины,
электрофорез белков крови и мочи,
проводить рентгенографию костей
31.
Пролиферативный ГН,ассоциированный с моноклональной
гаммапатией:
Мембранопролиферативный
Мезангиопролиферативный
Диффузный
пролиферативный
Некротизирующий
Склерозирующий
с полулуниями
32.
Синдром ФанкониРазвивается у 30% больных с
миеломой легких цепей из-за
выраженного повреждения
проксимальных канальцев.
Проявления: почечная глюкозурия,
фосфатурия, гипофосфатемия,
генерализованная аминоацидурия,
полиурия, полидипсия, канальцевая
протеинурия, гипокалиемия,
дегидратация, почечная
недостаточность
33.
Острая почечнаянедостаточность
В большинстве случаев обусловлена
повышенным осаждением парапротеинов в
канальцах.
Факторы риска ОПН
Дегидратация,
синдром гипервязкости
Введение РКС, особенно на фоне
дегидратации
Высокий уровень кальция в крови
Гиперурикемия
Применение нефротоксичных препаратов
Выраженная протеинурия
34.
Диагностика множественноймиеломы
1.
2.
3.
4.
5.
Выраженная протеинурия при
нормальном содержании альбумина и
нормальном, или повышенном общем
белке крови
Нарастание протеинурии по мере
повышения содержания сывороточного
креатинина
Резко повышенная СОЭ
Обнаружение белка Бенс-Джонса – всегда
при миеломе легких цепей, в 60% при
миеломе IgG, в 70% при миеломе IgA, в
92% при миеломе IgD
Гиперкальциемия
35.
Диагностика множественноймиеломы
6. Иммуноглобулиновый состав крови
7. Анемия при отсутствии
почечной недостаточности, или не
соответствующая степени почечной
недостаточности
8. Электрофорез белков крови и мочи
9. Иммуноэлектрофорез крови и мочи,
иммунофиксация
10. Рентгенография плоских костей,
позвоночника на всем протяжении, или МРТ
позвоночника
11. Стернальная пункция, трепанобиопсия
обеих подвздошных костей
36.
Лечение множественноймиеломы
Мельфолан (алкеран) +преднизолон
Циклофосфан+преднизолон
Винкристин+доксорубицин+адриамицин
Высокодозная химиотерапия, позволяющая
уничтожить клон плазматических клеток с
последующей пересадкой гемопоэтических
стволовых клеток, или костного мозга
больного, заготовленного в период
ремиссии. Для поддержания ремиссии
вводят альфа-2-интерферон по 3 млн 3 раза
в неделю
Используют иммуномодуляторы талидомид,
леналидомид
Бортезомиб (велкейд)
37.
Нефрологические аспекты лечениямножественной миеломы
1.
Предупреждение и борьба с дегидратацией. Больной
должен пить не менее 3л жидкости, быть в состоянии
умеренной гипергидратации. Увеличение объема мочи
снижает опасность внутриканальцевой преципитации
парапротеинов, кальция, уратов
2.
Ощелачивание мочи
3.
В диете ограничение животного белка, увеличение
растительных и молочных продуктов
4.
Активное лечение инфекций без применения
нефротоксичных препаратов
5.
Для купирования болей не использовать НПВП
6.
Проведение контрастной урографии только по
абсолютным показаниям, с обязательной гидратацией
больного до и после исследования, только инфузионный
вариант урографии
38.
Нефрологические аспектылечения
7.При гиперкальциемии более 2,8 мм/л,
высоком уровне общего белка –
проведение плазмафереза три раза в
неделю, назначение ГКС, бифосфонатов
(золедронат 4-8 мг в виде вн/в инфузии)
8. Если развилась ОПН – отмена лекарства,
подозреваемого в ее возникновении,
регидратация, форсированный
щелочной диурез не менее 3 литров в
сутки, по показаниям – гемодиализ. Если
ОПН обусловлена большим количеством
циркулирующих парапротеинов –
многократный плазмаферез
39.
Клиническое наблюдениеБольной В. 39 лет заболел в сентябре
2006г –повышение температуры, кашель,
лечили по поводу пневмонии, выявили
изменения в моче, снижение содержания
гемоглобина. При поступлении в
нефрологическое отделение Нв=107г/л,
протеинурия 1,4г/л, креатинин 330
мкмоль/л. По данным УЗИ размеры почек не
уменьшены. Заподозрен БПГН.
Нефробиопсия – мезангиопролиферативный
гломерулонефрит с выраженным ТИК, в
канальцах отложения детрита. Белковый
состав крови без изменений.
Тромбоцитопения -70000 в мкл. В
стернальном пунктате 80% плазматических
клеток
40.
Больная В.57 лет. Впервые изменения в моче в видеминимальной протеинурии обнаружены в 2006г. В
2007г после вакцинации появились отеки на лице,
протеинурия возросла до 4,25 г/л. В 2008г
проведена нефробиопсия, диагностирован
мезангиопролиферативный гломерулонефрит,
назначен преднизолон 60 мг/сут, проводилась
пульс-терапия циклофосфаном. В конце 2008г
компрессионный перелом четырех позвонков, что
расценили как следствие стероидного и
постменопаузального остеопороза. Больную
перевели на прием циклоспорина. В 2010г
колебания протеинурии от 3,6 до 18г/сут при
уровне общего белка 64г/л и альбумина 71%.
Снижены все классы иммуноглобулинов. На
рентгенограмме черепа симптом пробойника, в
стернальном пунктате 18% плазматических клеток
41.
Больная Ч. 64 лет поступила сжалобами на общую слабость,
головные боли, сухость во рту, носовые
кровотечения. По месту жительства
наблюдалась по поводу хронического
пиелонефрита. Состояние тяжелое.
Нв=75г/л, СОЭ 77 мм/час, протеинурия
0,66г-2,36 г/л, Сывороточный креатинин
916 мкмоль/л, общий белок 116г/л,
гамма-глобулины 53,6%. Симптом
пробойника в черепе. В стернальном
пунктате 40% плазматических клеток.
































 medicine
medicine








